Похожие презентации:
Терминальные состояния и сердечно-легочная реанимация. Правило АВС у детей разных возрастных групп
1. Терминальные состояния и сердечно-легочная реанимация. Правило АВС у детей разных возрастных групп.
Терминальные состояния и сердечнолегочная реанимация. Правило АВС удетей разных возрастных групп.
2. Классификация угрожающих состояний (Цыбулькин Э.К., 2003 г)
Летальный исход возможен в течение10 минут:
Клиническая смерть
Несчастные случаи: электротравма,
утопление и др.
О.асфиксия (инородные тела ВДП)
Напряженный пневмоторакс, клапанный
пневмоторакс, пневмомедиастинум
Кровотечение из крупного артериального
ствола
3.
Эмболия ствола легочной илисреднемозговой артерий
Анафилактический шок
Летальный исход возможен в течение
нескольких часов:
Астматический статус 3-й стадии
Декомпенсированный шок любой
этиологии
Альвеолярный отек легких (кардиогенный
и некардиогенный)
Глубокая кома
4.
Летальный исход или инвалидизациявозможны:
Эпиглоттит, ОСЛТ
С-м острой бронхиальной обструкции
Обширные ожоги
О.отравления
Сильные абдоминальный или
тестикулярные боли
Диабетический кетоацидоз
Лихорадка у детей до 2-х месяцев
Геморрагическая сыпь
5.
Кровотечение из желудка и кишечникаСильная головная боль с рвотой
Боли в грудной клетке
Укусы животных и насекомых с
повреждением мягких тканей
6.
Философия реанимации направлена на людей,чья жизнь была внезапно прервана, когда имеет
место необоснованная смерть жизнеспособного
организма, в отсутствие неизлечимого
заболевания или тяжелой деменции
Определяющим критерием успешности СЛЦР
является восстановление полноценной функции
мозга. ПВС (СВС) следует рассматривать как
дефект СЛЦР
Больному в СВС необходимо позволить
достойно умереть, т.к. бессмысленное
удлинение процесса умирания является
неэтичным (Усенко Л.В., Цареа А.В., Кобеляцкий
Ю.Ю., 2011)
7. Диагноз клинической смерти:
Отсутствие кровообращения (пульс насонных артериях пальпаторно или
аускультация сердца)
Отсутствие самостоятельного дыхания
(колебание ниточки или волоса,
поднесенных ко рту)
Распирение зрачков и отсутствие
фотореакции (признак гипоксии мозга,
появляются через 40-60 сек)
Отсутствие сознания и арефлексия
8. После констатации клинической смерти необходимо:
Отметить время остановки сердца и началареанимационных мероприятий
Позвать на помощь: один человек, как бы хорошо
он не был обучен, физически не может достаточно
долго проводить реанимационные мероприятия в
необходимом объема
Продолжительность клинической смерти у
взрослых составляет 3-5 минут, у новорожденных и
детей раннего возраста - 5'-7 минут (в условиях
нормотермии)
9.
Три этапа СЛР:Первичная реанимация – поддержание
искусственного кровообращения и газообмена на
уровне, не допускающем необратимых
изменений в головном мозге и миокарде до
восстановления самостоятельного
кровообращения
Восстановление витальных функций т.е.
спонтанный ритм и мероприятия по
стабилизации циркуляции; медикаментозная
реанимация, электрическая дефибрилляция
Интенсивная терапия постреанимационной
болезни после восстановления
самостоятельного кровообращения
10. Порядок действий при СЛР («Азбука Сафара»)
Определить уровень сознанияУложить реанимируемого на твердую поверхность
А - обеспечить проходимость дыхательных путей
В - обеспечить оксигенацию и вентиляцию
С - позаботиться о поддержании кровообращения
D - рассмотреть необходимость медикаментозного
лечения
E – ECG (по возможности)
F (fibrillation) – медикаментозная и электрическая
дефибрилляция (по показаниям)
11.
Согласно рекомендациям European ResuscitationCouncil (ERC)-2010, алгоритм АВС был
преобразован в САВ (у взрослых), т.о. первым
этапом является немедленное начало проведения
компрессий грудной клетки, а затем обеспечение
проходимости дыхательных путей и ИВЛ
Есть мнение, что при наличии инородного тела
компрессия грудной клетки более эффективна, чем
прием Геймлиха
Делают 30 нажатий на грудную клетку, затем 2
вдоха. У неинтубированного больного нельзя
делать вдох при одновременном нажатии на
грудную клетку (попадание воздуха в желудок)
12. Circulation (кровообращение)
дети до 1 года компрессия грудной клеткибольшими пальцами обеих рук, на уровне или на 1
см ниже линии сосков; частота 100 в минуту,
соотношение вдох: компрессия 1:15
дети от 1 до 8 лет компрессия грудной клетки
ладонью одной руки в нижней части грудины на
глубину 1/3 грудной клетки с частотой 100 в минуту
и соотношением вдох: компрессия 2:30
дети старше 8 лет, и взрослых компрессия грудной
клетки двумя руками на глубину 1/3 грудной клетки,
частота 100 в минуту, соотношение 2:30, старше 14
лет – 80 в минуту
13. Техника проведения массажа сердца у детей старшего возраста
Поместите основание левой ладони на нижнюючасть грудины, на два пальца от мечевидного
отростка.
Наложите основание ладони одной руки поверх
другой, приподнимите пальцы рук, чтобы не
касаться ребер.
Наклонитесь, держа предплечья в строго
вертикальном положении, чтобы «работала» масса
вашего тела. Не сгибайте локти.
Надавливайте на грудину вертикально, опуская ее
примерно на 1/3 толщины грудной клетки.
14.
15.
16.
17. Тройной прием Сафар: запрокидывание головы+выдвижение нижней челюсти+открывание рта
18.
19. Этап А - Air Ways (проходимость дыхательных путей)
Инородное тело(прием Gemlich)
20. Инородное тело (ранний возраст)
21. КОНИКОТОМИЯ (у детей старше 10 лет)
22. Breath (дыхание)
Рот ко рту (у младенцев – рот – ко рту и носу) FiO2=0.16Введение воздуховода освобождает от
необходимости удерживать в выведенном
положении нижнюю челюсть
Учитывать вероятность регургитации
(готовность к)
При вентиляции мешочно-масочным способом FiO2=0.21, экономия сил врача
Наиболее надежный метод обеспечения и
поддержания проходимости дыхательных путей
– интубация трахеи
Оптимальной является ИВЛ с помощью
автоматических респираторов через ЭТТ
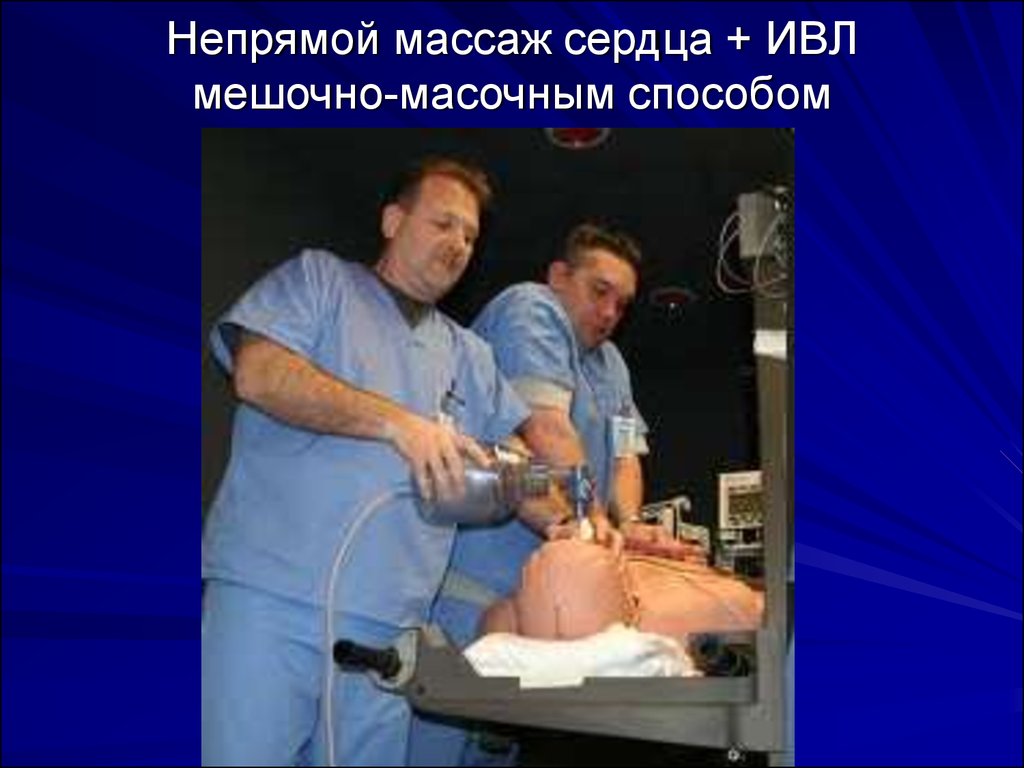
23. Непрямой массаж сердца + ИВЛ мешочно-масочным способом
24. Критерии эффективности сердечно-легочной реанимации:
Наличие пульса на сонных артериях в такткомпресии грудины
Адекватная экскурсия грудной клетки и
улучшение цвета кожных покровов
Сужение зрачков и появление реакции на свет
Обеспечение свободной проходимости
дыхательных путей, ИВЛ и непрямой массаж
сердца составляют этап первичной сердечнососудистой реанимации (АВС).
Второй раздел «азбуки Сафара» - восстановление
самостоятельного кровообращения»
25. Медикаменты при СЛР
Медикаментозная терапия не заменяет ИВЛ иМС, она должна проводиться на их фоне
Путь введения (э/т, п/к, в/с, в/к, в/в, в/м)
Обеспечение венозного доступа
Внутрисердечные введения
Внутрикостный доступ
Адреналин
Мезатон, Добутамин, Изопротеренол,
Дексаметазон, Кальция хлорид, Натрия
бикарбонат, Глюкоза, Амиодарон, Лидокаин,
Атропин, р-р Рингера…
26. Эндотрахеальное введение при СЛР
Пока не обеспечен доступ к сосудистому руслу,адреналин, атропин и лидокаин могут быть
введены эндотрахеально, ОДНАКО,
ПРЕИМУЩЕСТВО ОТДАЕТСЯ
ВНУТРИКОСТНОМУ ВВЕДЕНИЮ
Лекарственное вещество в трахею можно ввести
и через конико- или трахеостому.
Дозу лекарственного вещества необходимо
увеличить в 2-3 раза (некоторые исследователи
считают, что доза должна быть выше в 10 раз);
сода, кальций и глюкоза вызывают серьезные,
иногда необратимые повреждения легочной
ткани – НЕ ВВОДИТЬ!.
27. Е - электрокардиография
Считается классическим методом мониторингасердечной деятельности при проведении
реанимационных мероприятий.
При различных обстоятельствах на экране или
ленте электрокардиографа могут наблюдаться
изолиния (полная асистолия), единичные
сердечные комплексы
(брадикардия), синусоида с
меньшей или большей
амплитудой колебаний
(мелко- и крупноволновая
фибрилляция).
28. Е - электрокардиография
В отдельных случаях может регистрироватьсяпрактически нормальная электрическая
активность сердца, при отсутствии сердечного
выброса.
Такая ситуация может возникнуть при
тампонаде сердца, напряженном
превмотораксе, массивной тромбоэмболии
легочной артерии, кардиогенном шоке и других
вариантах резко выраженной гиповолемии.
Данный вид остановки сердца называется
электромеханической диссоциаций (ЭМД).
29. F – дефибрилляция
Используется при подозрении на фибрилляциюсердца или при ее наличии (что можно
установить со 100%-й уверенностью только с
помощью ЭКГ).
Существует четыре вида дефибрилляции
сердца: химическая, механическая,
медикаментозная, электрическая
Химическая дефибрилляция заключается в
быстром в/в введении раствора КСl.
Фибрилляция миокарда после данной
процедуры переходит в асистолию. Однако,
восстановить после этого сердечную
деятельность удается далеко не всегда, поэтому
этот метод в настоящее время не используется.
30. F – дефибрилляция
Механическая дефибрилляция хорошо известнапод названием прекардиальный или
“реанимационный” удар и представляет собой
удар кулаком (у новорожденных - щелчок) по
грудине. Пусть редко, но она может оказаться
эффективной (если смерть произошлв в
присутствии реаниматора) и, в то же время, не
приносящей пациенту (учитывая его состояние)
какого-либо ощутимого вреда.
Медикаментозная дефибрилляция заключается
во введении антиаритмических препаратов лидокаина, орнида, верапамила в
соответствующих дозировках.
31. F – дефибрилляция
Электрическая дефибрилляция сердца (ЭДС) –самый эффективный метод и важнейший
компонент сердечно-легочной реанимации
ЭДС должна проводиться как можно раньше. От
этого зависит и скорость восстановления
сердечных сокращений, и вероятность
благоприятного исхода СЛР. Во время
фибрилляций быстро истощаются
энергетические ресурсы миокарда, и чем
дольше длится фибрилляция, тем менее
вероятным становится последующее
восстановление электрической стабильности и
нормальной работы сердечной мышцы.
32. Правила проведения ЭДФ:
Разряд должен осуществляться во времявыдоха, чтобы размеры грудной клетки были
минимальны - это снижает трансторакальное
сопротивление на 15-20%.
Минимальный интервал между разрядами:
каждый разряд снижает трансторакальное
сопротивление на 8% и при последующем
разряде миокард получает большую энергию
тока.
Во время разряда все участвующие в СЛР,
кроме проводящего ЭДС, должны отойти от
больного.
33. Правила проведения ЭДФ:
Перед разрядом и после него мероприятия поподдержанию искусственной вентиляции,
кровотока, медикаментозная терапия
продолжаются.
Металлические пластины электродов
дефибриллятора необходимо смазывать
электродным гелем (кремом) или использовать
прокладки, смоченные раствором электролита.
34. Правила проведения ЭДФ:
В зависимости от конструкции электродов,может быть два варианта их расположения на
грудной клетке: 1) - первый электрод
устанавливается в область второго
межреберья справа от грудины (+), второй - в
область верхушки сердца (-). 2) - “+” электрод
располагается под правой нижнелопаточной
областью, а “-” - по левому краю нижней
половины грудины.
Не следует проводить электрическую
дефибрилляцию на фоне асистолии. Ничего,
кроме повреждения сердца и других тканей,
это не принесет.
35. Правила проведения ЭДФ:
Разные авторы предлагают различные величиныразряда при дефибрилляции у детей:
Первый разряд – 2 Дж/кг, каждый
последующий - +0,5 Дж/кг к предыдущему,
максимум 5 Дж/кг (Михельсон В.А., 2007)
Три разряда подряд по 4 Дж/кг (Снисарь В.И.,
2006)
Первый разряд – 2 Дж/кг, при
неэффективности – 4 Дж/кг (приказ МЗ №437
«Протоколи надання невідкладної допомоги
дітям на дошпитальному та шпитальному
етапах», 2004 г, Михельсон В.А., 2007).
36. СЛР не проводят, если:
остановка сердца произошла на фоне полногокомплекса интенсивной терапии;
больной находится в терминальной стадии
неизлечимой болезни (безнадежность
состояния и бесперспективность оживления
определяется консилиумом, решение которого
заносится в историю болезни);
с момента остановки сердца прошло больше
25 минут в условиях нормотермии;
при документированном отказе больного от
сердечно-легочной реанимации (если
пациентом является ребенок в возрасте до 14
лет, то документированный отказ от
проведения реанимационных мероприятий
должны подписывать его родители).
37. СЛР прекращают, если:
по ходу реанимации выяснилось, что онабольному не показана;
при использовании всех доступных
методов СЛР не отмечено признаков
эффективности в течение 30 минут;
наблюдаются многократные остановки
сердца, не поддающиеся никаким
медицинским воздействиям.




































 Медицина
Медицина