Похожие презентации:
Системная красная волчанка (болезнь Либмана–Сакса)
1. ПРЕЗЕНТАЦИЯ Системная красная волчанка (Болезнь Либмана–Сакса)
ҚАЗАҚСТАНРЕСПУБЛИКАСЫНЫҢ
ДЕНСАУЛЫҚ САҚТАУ ЖӘНЕ
ӘЛЕУМЕТТІК МИНИСТРЛІГІ
Оңтүстік Қазақстан
Мемлекеттік Фармацевтика
Академиясы
Готовил(а): Сарсенов Н.А
Проверял(а): Кудайберген Г.А
Шымкент, 2017
2. Системная красная волчанка
–это аутоиммунное системное заболевание СТ и
сосудов, характеризующееся образованием множества
АТ к собственным клеткам и их компонентам и
развитием
иммунокомплексного
воспаления
с
повреждением многих органов и систем (А.Н. Окороков).
– хроническое полисиндромное заболевание преимущес-
твенно молодых женщин и девушек, развивающееся на
фоне генетически обусловленного несовершенства иммунорегуляторных процессов, приводящего к неконтролируемой продукции АТ к собственным клеткам и их
компонентам, с развитием аутоиммунного и иммунокомплексного хронического воспаления (В.А. Насонова).
3. Этиология
заболевания неизвестна.Болеют преимущественно женщины в возрасте 14 – 40 лет.
Предполагается этиологическая роль следующих факторов:
1.Хроническая вирусная инфекция (РНК-содержащие и
медленные ретровирусы). Доказательство – обнаружение в
крови больных СКВ множества АТ к этим вирусам и
обнаружение
с
помощью
электронной
микроскопии
включений вируса в эндотелии, лимфоцитах, в биоптатах
почек и кожи.
2.Генетический фактор. Установлено частоты СКВ в семьях
больных этим заболеванием. При СКВ чаще, чем в популяции,
встречаются HLA A1, B8, DR2, DR3. Предполагается, что риск
заболевания
СКВ
обусловлен
4-мя
независимыми
сегрегирующими генами.
4. Патогенез
Относится к аутоиммунным болезням.В условиях дефицита Т-супрессорной ф-ии лимфоцитов
отмечается продукция большого количества ауто-АТ:
антинуклеарных,
к
ДНК,
микросомам,
лизосомам,
митохондриям, ФЭК и др.
Наибольшее патогенетическое значение имеют АТ к нативной ДНК (нДНК) + с нДНК ЦИК комплемент откладываются на базальных мембранах различных
внутрен-них органов и кожи воспаление и повреждение
их.
Одновременно:
• лизосомальная проницаемость;
• выделяются медиаторы воспаления;
• активируется кининовая система.
Провоцирующие факторы:
1) непереносимость лекарств, вакцин, сывороток;
2) фотосенсибилизация;
3) ультразвуковое облучение;
4) беременность, роды, аборты.
5. Патоморфология
Общие проявления СКВ:1) Системная дезорганизация СТ с преобладанием фибринозных изменений и
генерализованное поражение сосудистого русла.
2) Особенность СКВ – морфологические феномены, связанные с патологией
ядер, в основном в клетках мезенхимального происхождения: деформация ядер,
обеднение ядер хроматином, кариопикноз и центральный хроматолиз.
3) Внеклеточные измен.: примесь хроматинового материала к фибриноиду –
придает ему базофильный оттенок при окраске гематоксилин-эозином и дает «+»
реакцию Фельгена (сиреневатое окрашивание), скопление масс хроматино-вого
материала в тканях и просвете сосудов, наконец, образование гематоксилиновых телец и формирование LE-клеток – патогномонично для СКВ.
◦ Гематоксилиновые тельца имеют приблизительно размер ядра, округлоовальной формы, бесструктурны, плотность их меньше, чем у обычного ядра, при
окраске гематоксилин-эозином они имеют цвет от пурпурного до розоватоголубого, дают «+» реакцию при окраске по Фельгену. По данным электронномикроскопических исследований они являются продуктом деградации
клеточных ядер.
4) Иммуноморфологические реакции: плазмоклеточная и макрофагальная р-ия
(последняя с феноменом аутофагии), явления диспротеиноза, заключающиеся в
отложении белковых преципитатов в селезенке и лимфатических узлах
(Струков А. И., Бегларян А. Г. 1963];
5) Морфологические особенности тканевых реакций: обр-ие очагов опустоше-ния,
распад клеток, образующих инфильтраты [Грицман Н. Н., 1971].
6) Иммунопатологические реакции: отложение IgG, IgM и иммунных комплексов
в ткани почек и в коже – на границе эпидермиса и дермы (Iupus band test),
наличие плотных депозитов при электронной микроскопии.
6.
Поражение отдельных органов:1) Поражение почек. Наиболее характерная патология при СКВ – волчаночная
нефропатия,
в
основе
которой
лежит
иммунокомплексный
гломерулонефрит.
Типичный волчаночный нефрит по данным световой микроскопии хар-ся:
• Специфические: наличие феномена «проволочных петель», отложение
фибриноида в петлях клубочка, имеющего часто базофильный оттенок,
гиалиновыми тромбами, формированием гематоксилиновых телец;
• Неспецифические признаки: утолщение и расщепление базальных
мембран капилляров клубочка, пролиферация гломерулярных клеток,
склероз капиллярных петель, образование спаек между капиллярами и
капсулой клубочка.
Иммуногистохимические
и
электронно-микроскопические
исследования
показали фиксацию IgG и др. Ig-ов, фибрина в капиллярах клубочка –
соответствует электронно-плотным депозитам, располагающимся субэндотелиально, субэпителиально, интрамембранозно.
Иммуноглобулины дают различные типы свечения [Серов В. В. и др., 1977):
◦ Комковатое свечение массивные субэндотелиальные депозиты;
◦ Гранулярное свеч-е субэпителиальные и субэндотелиальные депозиты;
◦ Линейное свечение вследствие очень тесного расположения депозитов,
люминесценция отдельных гранул не выявляется.
Кроме обр-ия ЦИК, при волчаночном нефрите отмечается фиксация фибрина
в капиллярных петлях клубочка – коррелирует с активностью нефрита и
выраженностью морфологических изменений [Варшавский В..А. и др., 1980].
Для волчаночной нефропатии характерно сочетание мембранозных и
пролиферативных изменений.
7.
Гломерулонефрит при СКВ может носить как очаговый, так и диффузныйхарактер по отношению как к органу в целом, так и к отдельному клубочку.
Чередование периодов обострения и ремиссии болезни, вовлечение в
патологический процесс канальцевого аппарата стромы и сосудов придает
морфологической картине почки полиморфный характер:
• Наряду с клубочками, где преобладают мембранозные изменения,
свежие отложения фибриноида, встречаются клубочки со склерозом
отдельных петель, принимающих иногда лапчатый вид, клубочки
полностью гиалинизированные, окруженные толстой капсулой,
состоящей из концентрически расположенных коллагеновых пучков.
• В канальцах, особенно извитых, выделяют различную степень
дистрофии, в просвете их – цилиндры нередко с базофильным оттенком.
В строме – лимфоидно-клеточные и плазмоклеточные инфильтраты.
При исследовании биоптатов почек при СКВ различается (по В.В. Серову):
1) гломерулонефрит без характерных морфологических признаков СКВ,
который м.б. мембранозным или мембранозно-пролиферативным и
носить очаговый или диффузный характер;
2) ГН с хар-ми морфологическими чертами СКВ – волчаночный нефрит;
3) нефросклероз – расценивается как исход гломерулонефрита.
S. Baldwin и соавт. (1977) различают:
1) очаговый пролиферативный люпус-нефрит;
2) мембранозный люпус-нефрит;
3) мезангиальный люпус-нефрит;
4) гломерулосклероз.
◦ Наиболее неблагоприятный вариант – диффузный пролиферативный ГН.
8.
Длительная терапия СКВ оказывает влияние на морфологическуюкартину волчаночного нефрита. В частности, терапия цитостатиками
к тяжести гистологических и иммуноморфологических
изменений в почках, что выражается в фибриноидных отложений в
капиллярных петлях, ядерной патологии и пролиферативных
клеточных реакций, а т.ж. фиксации Ig и ЦИК (Соловьев С. К., 1980;
Munthe E. et al., 1974).
2) Поражение кожи. Гистологически: некоторая атрофия эпидермиса,
явления гиперкератоза с образованием кератотических пробок,
вакуольной дистрофии клеток базального слоя. Гиперкератоз
отмечается т.ж. в области волосяных сумок к атрофии волос и
выпадению.
В дерме обнаруживается дезорганизация СТ с фибриноидным
набуханием коллагеновых пучков, распадом их на глыбки,
приобретающие
базофильный
оттенок,
изредка
обнаруживаются
единичные свободно лежащие гематоксилиновые тельца.
В зависимости от общей активности процесса и выраженности кожных
изменений (наличие / отсутствие эритемы) отмечаются отек преимущ.
верхних слоев дермы с раздвиганием коллагеновых пучков,
клеточные
инфильтраты,
располагающиеся
периваскулярно
/в
окружности придатков, в сосудистой стенке – продуктивные и
продуктивно-деструктивные васкулиты преимущественно мелких
артерий,
признаки
патологии
клеточных
ядер
в
клетках
инфильтратов, эндотелия сосудов.
Характерное изменение кожи при СКВ – отложение IgG и IgM в области
дермоэпидермального сочленения (ДЭС) в пораженной и в
непораженной
коже.
Этот
признак
коррелирует
с
клиниколабораторной активностью процесса (Rothfield N., 1979) и наличием
почечных поражений [Соловьев С.К., 1980; Leroy M., Volant D., 1981),
поэтому может иметь не только диагностическое, но и прогностическое
значение.
9.
3) Поражение синовиальной оболочки. Макроскопические изменения приСКВ выявляют острый, подострый и хронический синовит с чертами,
характерными для СКВ [Грицман Н.Н., Русакова М.С., 1980]:
• Кроющие клетки имели тенденцию к слущиванию на большом протяжении, иногда полностью отсутствовали, оголяя поверхность
фибриноидно-измененных ворсин с наложениями на ней рыхлого
эозинофильного материала.
• В подлежащих слоях умеренные лимфоидно-гистиоцитарные
инфильтраты, преимущ. вокруг продуктивных и продуктивнодеструктивных васкулитов.
При всех видах синовита скопления масс ядерного материала и
формирование гематоксилиновых телец коррелировали с высокой
степенью активности системного процесса.
4) Поражение суставов. При клинически выраженном артрите наряду с
отмеченными изменениями обнаруживаются отек и разволокнение
ткани синовиальной оболочки, стенок сосудов, тромбоваскулиты,
частичная пролиферация синовиоцитов с тенденцией к слущиванию.
При клинически подостром и особенно хроническом волчаночном
артрите: умеренная пролиферация фибробластов субинтимального
слоя, сосудов, иногда развитие скудной грануляционной ткани.
При патологоанатомическом исследовании суставного хряща и костной
ткани эпифизов отмечаются изменения тинкториальных свойств
основного вещества, дистрофические изменения хондроцитов и
остеоцитов вплоть до их гибели, однако без пышной и активной
грануляционной ткани, разрушающей хрящ. Наблюдаемые в клинике
подвывихи и девиации связаны с преимущественным поражением
периартикулярных тканей.
10.
5) Поражение сердца. Кардит – 1 из частых видов висцеральной патологии СКВ.По данным вскрытия сердце больных, умерших от СКВ, гипертрофировано
умеренно, полости иногда расширены, отмечается та или иная степень
склероза пристеночного (преимущ. ЛП) и клапанного эндокарда, иногда с
формированием НМК диагностируемой в клинике.
При волчаночном кардите могут поражаться все 3 оболочки сердца, частота их
поражения превосходит таковую по клиническим данным.
Типично для СКВ развитие эндокардита Либмана–Сакса, особенно при
высокой степени активности процесса, который при поражении клапана
харак-ся наложением тромботических масс не только по краю клапана, но и на
его поверхности, а т.ж. в местах перехода клапанного эндокарда в пристеночный.
Микроскопическая картина эндокардита при СКВ характеризуется:
• либо дистрофией и гибелью эндотелиальных клеток и образованием по
поверхности розовой бесструктурной массы с примесью Фельген-«+» материала
в результате распада клеточных ядер;
• либо наличием массивных тромботических масс, содержащих большое
количество фибрина.
• Хар-но для СКВ отсутствие активной клеточной р-ии подлежащих т-ней.
Миокардит при СКВ обычно носит очаговый характер, в инфильтратах сод-ся
гистиоциты, мононуклеары, плазматические клетки, иногда лейкоциты.
В перикарде м.б. спайки, даже облитерация полости сердечной сорочки; колво жидкости 50–150 мл. Истинный перикардит с наложениями фибрина
обнаруживается реже, чем сочетание пролиферативных и дистрофических
изменений мезотелиального покрова, фибриноидные изменения.
Частота и выраженность кардита при СКВ зависит от активности процесса и
течения заболевания. При остром течении и высокой активности процесса
может панкардит с образованием экссудата и множественным
поражением клапанов.
11.
6) Изменения в легких при СКВ, по данным И.М. Кодоловой и Т.М. Преображенской(1980), наблюдаются практически во всех случаях при морфологическом
исследовании патологоанатомического материала.
Макроскопически: легкие уплотнены, поверхность разреза имеет зеркальный
блеск, в области корней легких – тяжистость и сетчатость легочной ткани.
Микроскопия: в основе поражения лежит диффузное утолщение альвеолярных
перегородок за счет фибриноидного набухания, инфильтрации их лимфоцитами, пролиферации септальных клеток. На внутренней поверхности альвеол и
альвеолярных ходов определяются гиалиновые мембраны, дающие «+» реакцию
на фибрин (фибриноидный материал). Такой же материал покрывает внутреннюю поверхность тонкостенных полостей. Как правило, опр-ся сосудистые
поражения, г.о. на уровне МЦР. Сочетание изменений способствует развитию
состояния альвеолярно-капиллярного блока и ДН. Часто присоединяется
вторичная инфекция вплоть до образования абсцессов.
7) Поражение
ЦНС
и
ПНС
в
виде
альтеративно-экссудативного
менингоэнцефаломиелита и альтеративно-продуктивного радикулита,
неврита, плексита. В процесс вовлекаются сосуды г.о. системы МЦР, СТ с
базофильным оттенком фибриноида (характерным для СКВ), а т.ж. собственно
нервная ткань (нервные клетки, глии, миелиновые волокна).
В сосудах наблюдаются продуктивные васкулиты, при высокой активности
процесса – фибриноидный некроз стенок, иногда с формир-ем микроаневризм,
пропитывание сосудистых стенок белками плазмы с выходом их в околососудистые пространства.
Помимо кровоизлияний и крупных очагов размягчения, которые связаны с
поражением сосудов мозга, для СКВ хар-ны рассеянные очажки микронекрозов
часто с локализацией в подкорковых ядрах, сопровождающиеся реакцией глии. В
нервных клетках различных отделов наблюдаются неспецифические изменения,
в нервных волокнах – процессы демиелинизации. Отмечается корреляция таких
морфологических признаков, как фибриноидный некроз сосудов, ядерная
патология, микронекрозы ткани мозга с степенью активности процесса.
12.
8) Генерализованная лимфаденопатия, гепатоспленомегалия.Патогномоничны изменения в селезенке: атрофия лимфоидных фолликулов, выраженная плазматизация, развитие
концентрических периваскулярных склерозов (феномен
«луковичной шелухи») и отложение иногда гомогенных
белковых преципитатов, не дающих «+» реакции на амилоид.
В лимфатических узлах, помимо атрофии фолликулов и
макрофагально-плазмоклеточной
реакции,
иногда
отмечаются мелкие очаги некроза с нечеткими контурами,
не сопровождающиеся клеточной реакцией. Макрофаги
достигают гигантских размеров, встречаются феномены
аутофагии.
Печень может вовлекаться в патологический процесс как орган
РЭС: инфильтрация стромы лимфоидными, плазматическими клетками, макрофагами. Часто выявляется жировая
дистрофия паренхимы, а т.ж. коагуляционный некроз
гепатоцитов.
13. Классификация СКВ
Таблица 1. Классификация СКВ (В. А. Насонова, 1972)14.
Классификация СКВ, используемая в нашейстране, основана на определении активности
болезни, особенностей ее развития и последующего течения (Насонова В.А., 1965–1986).
Развитие болезни:
◦
внезапное;
◦
незаметное.
Выделяют:
1. острое;
2. подострое;
3. первично-хроническое течение СКВ в
соответствии с остротой и выраженностью
полисиндромного процесса (табл. 1).
15.
По течению СКВ выделяют 3 вида:I.
Острое течение: больные могут указать день, когда начались лихорадка,
острый полиартрит, серозит, появилась «бабочка».
Температура тела , хар-ны острый полиартрит с резкой болью в суставах, выраженные кожные изменения, тяжелые полисерозиты, поражение почек, НС, трофические нарушения, похудание, резкое СОЭ,
панцитопения, большое кол-во LE-клеток в крови, высокие титры АНФ.
В ближайшие 3–6 мес. отмечаются выраженная полисиндромность,
развитие люпус-нефрита или поражение ЦНС.
Продолжительность заб-ия без лечения не более 1–2 лет, однако при раннем распознавании и активном подавляющем, а затем многолетнем поддерживающем лечении прогноз значительно лучше, а в ряде случаев удается
добиться полной клинико-лабораторной ремиссии. В настоящее время такой
вариант болезни выявляется преимущественно у детей, подростков и
молодых мужчин, но значительно реже, чем 20–30 лет тому назад.
II.
Подострое течение – наиболее часто. Болезнь начинается как бы исподволь, постепенно, с общих симптомов, артралгий, рецидивирующих
артритов, разнообразных, обычно неспецифического характера, поражений кожи, температура тела N / субфебрильная.
Активность процесса в течение значительного времени минимальная,
ремиссии продолжительны (до 6 мес). Однако постепенно процесс
генерализуется, развивается множественное поражение органов и систем.
Особенно отчетлива волнообразность течения болезни, причем при
каждом обострении в патологический процесс вовлекаются др. органы
и системы; в течение 2–3 лет развивается характерная полисиндромность с частым развитием люпус-нефрита и энцефалита.
16.
При этом варианте СКВ чрезвычайно важно своевременноераспознавание СКВ, раннее активное лечение большими дозами
ГКС и цитостатиков и практически постоянное поддерживающее
лечение! Однако нередко развивается ХПН.
III. Хроническое теч-ие – проявл-ся моно- / малосиндромностью в
течение многих лет. Хроническое течение СКВ длительное время
проявляется рецидивами тех или иных синдромов – полиартрита,
реже полисерозита, синдромом дискоидной волчанки, синдромами
Рейно, Верльгофа, эпилептиформным. Но на 5–10-м году болезни
присоединяются др. органные проявления (нефрит, пневмонит),
определяющие характерную для СКВ полисиндромность.
Общ. состояние долго остается удовлетворительным.
Хроническое течение СКВ – наиболее доброкачественное, с редким
развитием тяжелого люпус-нефрита и поражения ЦНС.
Варианты течения СКВ (Насонова В.А., 1967) в настоящее время
получили клинико-генетическое подтверждение. Как показали О.М.
Фоломеева и соавт. (1985), при:
остром и подостром течении СКВ чаще встречалось носительство АГ-ов HLA A-11, B-7, В-35 и DR-3 и, реже, DR-7.
первично-хроническом
варианте
отмечается
частоты
выявления HLA В-35 и DR-3, а т.ж. В-8 и DR-2, – DR-1.
17.
В опр-е хронического течения СКВ д.б. внесены некот.коррективы:
Сохраняет свое значение рецидивирующий полиартрит с
развитием деформаций на 10—15-м году от начала
болезни. По обобщенным данным М. М. Ивановой и соавт.
(1983), деформирующий полиартрит развивается у 20
% больных, преимущественно у женщин.
Как и в прежние годы, маркером хронического течения
является синдром дискоидной волчанки, как и синдром
Рейно и, по современным данным, синдром Шегрена.
В то же время оказалось, что стойкий синдром Рейно, по
существу васкулит – ранний признак системного
волчаночного васкулита с быстрым развитием
цереброваскулита, ГН с гипертензией, легочного
процесса с легочной гипертензией и др.
18.
Выделяют 3 ст. активности процесса при СКВ, которые отличаются особенностями клинико-морфологических проявлений болезни и м.б. установлены прикомплексном рентгенологическом, электрофизиологическом и функциональном обследовании больных
(табл. 2).
Т.о., рабочая классификация СКВ позволяет оценить
у постели больного выраженность клинических
проявлений болезни и иммуновоспалительных
показателей по данным лабораторных исследований,
а т.ж. определить прогноз болезни, объективным
показателем которого является – развитие люпуснефрита, а т.ж. особенности прогрессирования
процесса.
19.
Таблица 2.Клинико-лабораторная характеристика
степеней активности СКВ
(В.А.Насонова,
1972)
20. Клиническая картина СКВ
Болеют преимущественно женщины в возрасте 20–30лет, нередко подростки.
Болезнь чаще начинается с рецидивирующего артрита,
напоминающего ревматический артрит, недомогания
и слабости (астеновегетативный синдром), t0 тела,
различных
кожных
высыпаний,
трофических
расстройств, быстрого похудания.
Реже болезнь начинается внезапно с высокой температуры, резкой боли в суставах и их припухлости,
выраженного кожного синдрома.
При последующем рецидивирующем течении постепенно
в процесс вовлекаются различные органы и системы.
Клиника СКВ характеризуется полисиндромностью и
тенденцией
к
прогрессированию,
нередко
со
смертельным исходом в связи с недостаточностью
функции того или иного органа или присоединением
вторичной инфекции.
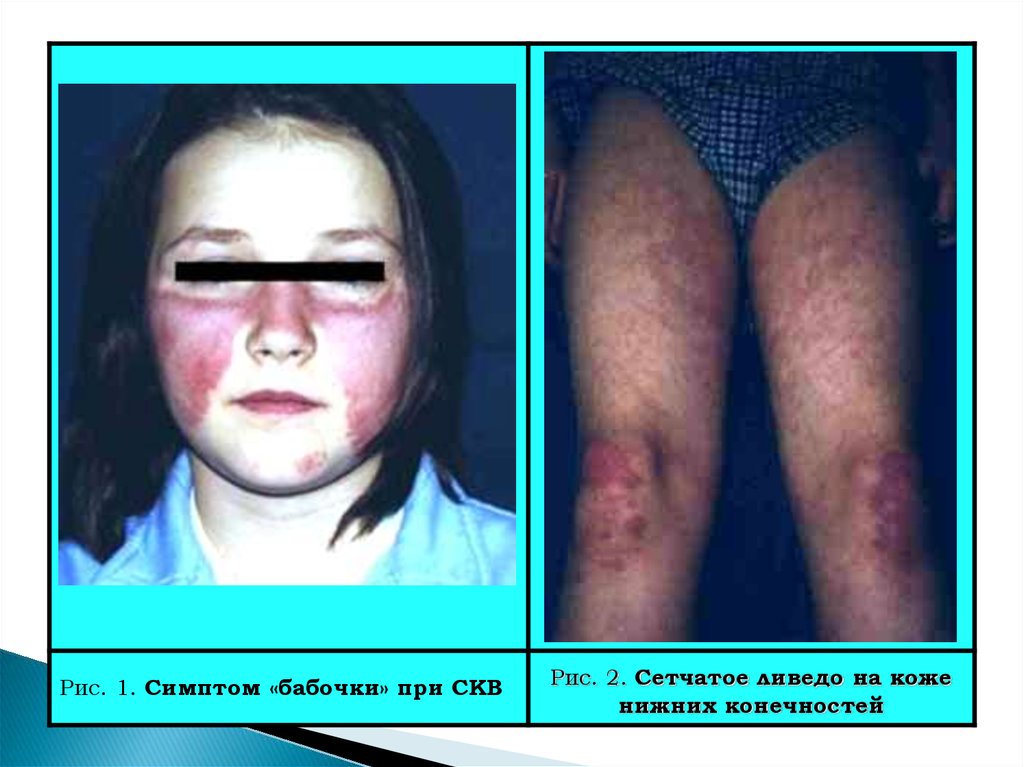
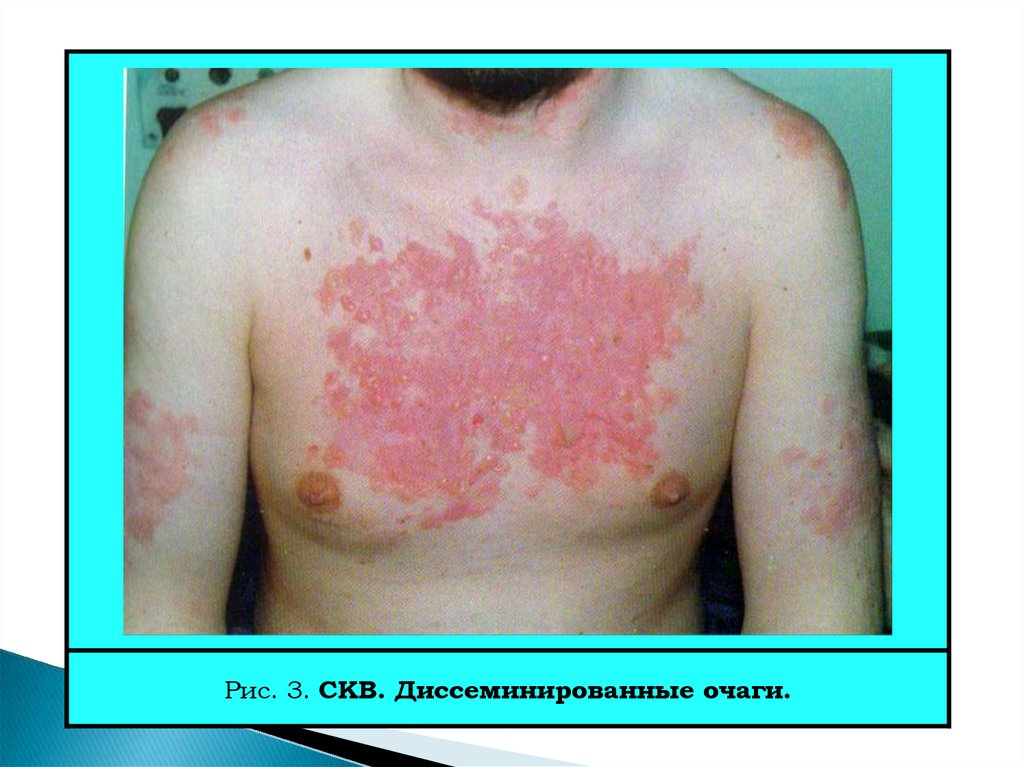
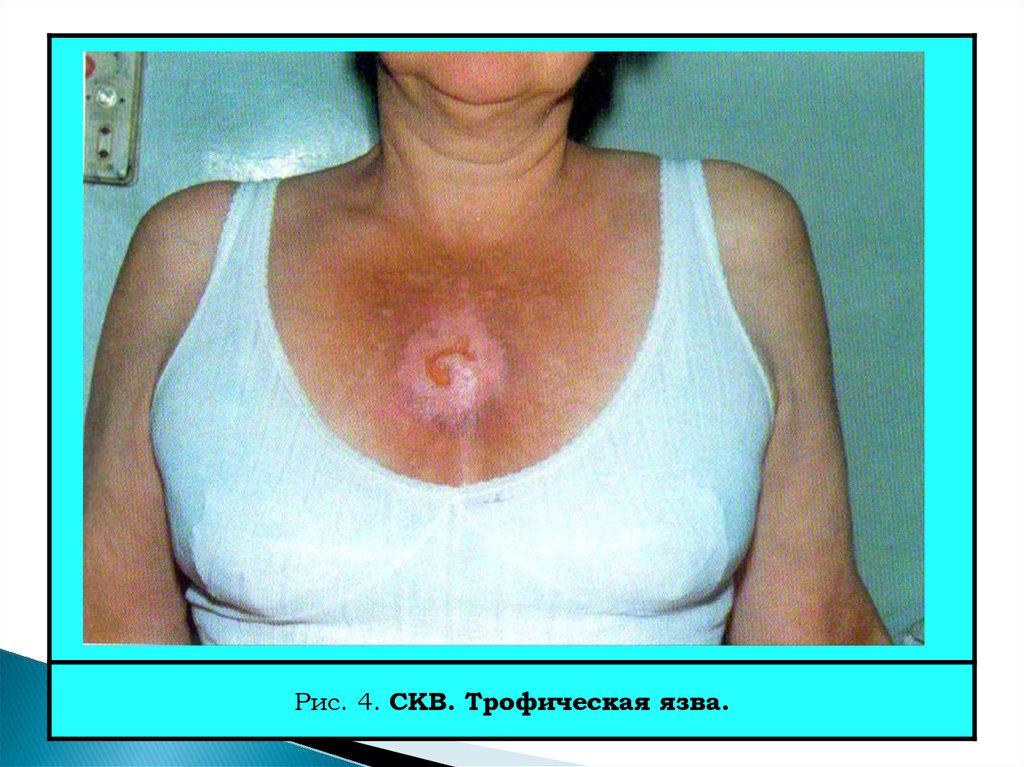
21. Поражение кожи и слизистых оболочек
Наиболее частый синдром СКВ, но у 10-15% нет кожных изменений.Существуют 28 вариантов кожных изменений при СКВ (Dubois, 1976).
Наиболее характерными являются следующие (см. рис. 1–4):
• Изолированные / сливающиеся эритематозные пятна различной
формы и величины, отечные, отграниченные от здоровой кожи.
Чаще всего наблюдаются на лице, шее, груди (по типу декольте), в
области локтевых, коленных, голеностопных суставов.
• Симптом «бабочки» – эритематозные высыпания на лице в обл. скуловых дуг и спинки носа, которые бывают чрезвычайно яркими, красными (как после солнечного ожога), отечными. Хар-ся симметричностью,
обычно не сопровождается какими-л. субъективными ощущениями;
усиливается при волнении, солнечной инсоляции. Повторяющие
очертания «бабочки» воспалительные высыпания на носу и щеках имеют
большое диагностическое значение и наблюдаются в разных вариантах,
отличающихся выраженностью и стойкостью воспалительных явлений:
1) сосудистая (васкулитная) «бабочка» – нестойкое, пульсирующее,
разлитое покраснение кожи с цианотичным оттенком в средней
зоне лица, усиливающееся при воздействии внешних факторов
(инсоляция, ветер, холод и др.) или волнении;
2) «бабочка» типа центробежной эритемы.
• Признаки фотодерматоза на открытых частях тела;
• При хроническом течении СКВ эритематозные очаги характеризующиеся инфильтрацией, гиперкератозом, шелушением и рубцовой
атрофией кожи;
22.
Рис. 1. Симптом «бабочки» при СКВРис. 2. Сетчатое ливедо на коже
нижних конечностей
23.
Рис. 3. СКВ. Диссеминированные очаги.24.
Рис. 4. СКВ. Трофическая язва.25.
Люпус-хейлит – выраженное покраснение губ с сероватыми
чешуйками, корочками, эрозиями, с последующим развитием
очагов атрофии на красной кайме;
Капилляриты – в обл. подушечек пальцев, на ладонях, подошвах
красные отечные пятна с телеангиэктазиями, атрофией кожи;
Энантема слизистой рта (на твердом небе) – участки эритемы с
геморрагиями и эрозиями;
Буллезные, узловатые уртикарные, геморрагические высыпания,
сетчатое ливедо с изъязвлениями кожи;
Стоматит, в частности ангулярный.
Трофические наруш. – сухость кожи, ломкость, хрупкость
ногтей;
Повышенное выпадение волос появляется довольно рано, поэтому на
этот признак следует обращать внимание! Однако в тяжелых случаях
наблюдаются такие признаки, как чрезмерное выпадение волос,
вплоть до очагового / полного облысения, истончение и
пухообраз-ность
волос,
их
повышенная
ломкость,
преимущественно над лбом;
На слизистой оболочке полости рта и носа – эрозивные,
язвенные очаги, белесоватые бляшки, эритематозные пятна, м.б.
перфорация перегородки носа;
При подострой кожной СКВ имеются кольцевидные высыпания с
телеангиэктазиями, депигментацией в центре. Они располагаются
на лице, шее, груди, конечностях. Подобные изменения кожи часто
наблюдаются у больных с HLA DR-3 и В-8.
26. Поражение костно-суставной системы
Артрит (синовит) – наиболее частый признак (у 80 – 90%), обычно в виде
мигрирующих артралгий или артритов, реже в виде стойкого болевого
синдрома с болевыми контрактурами.
Симметричный полиартрит преимущ. мелкие суставы кистей
(проксимальные межфаланговые, пястно-фаланговые), лучезапястные,
голеностопные суставы, но иногда и крупные (коленные).
У ряда больных м.б. деформация мелких суставов, сопровождающаяся
мышечными атрофиями, особенно ярко выраженными на тыле кистей.
Суставной синдром обычно сопр-ся упорной миалгией, миозитом.
В последние годы у половины мужчин, больных СКВ, обнаружен АГ В-27–
отрицательный сакроилеит (В.А. Насонова и соавт., 1984).
Боли в 1/нескольких суставах интенсивные и длительные;
Выраженная утренняя скованность пораженных суставов;
Сгибательные контрактуры пальцев рук всл-ие тендинитов,
тендовагинитов;
Формирование ревматоидно-подобной кисти за счет изменений в
периартикулярных тканях;
Эрозии суставных поверхностей нехарактерны (м.б. т/о у 5% больных);
М.б. асептические некрозы головки бедренной, плечевой и др. костей.
Могут возникать большие трудности при дифференциальной диагностике
суставного синдрома при СКВ и поражений суставов при ревматоидном
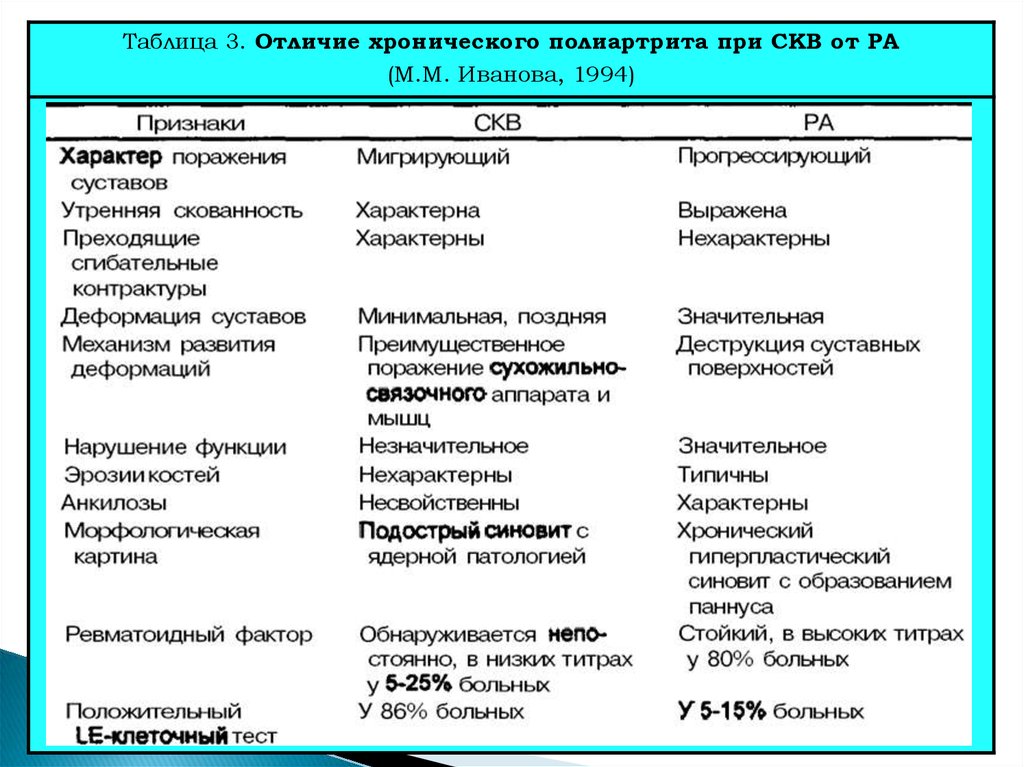
артрите. Различия между этими заболеваниями приведены в табл. 3.
27.
Таблица 3. Отличие хронического полиартрита при СКВ от РА(М.М. Иванова, 1994)
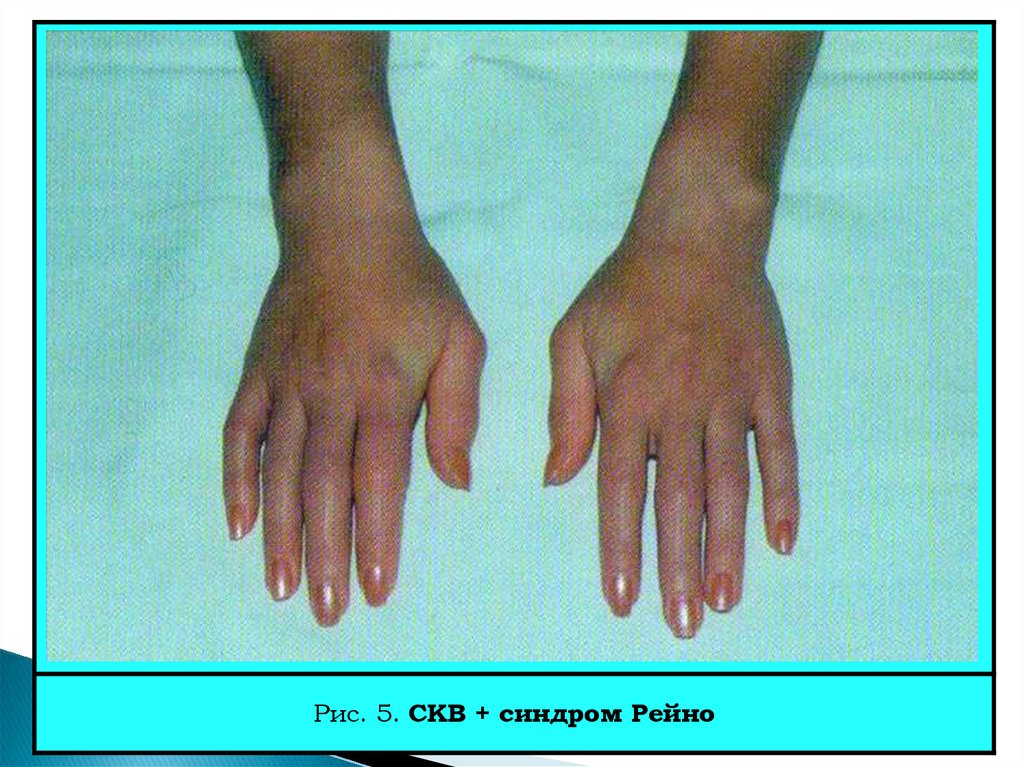
28. СКВ + Синдром Рейно
Синдром Рейно – м.б. одним из самых ранних признаков СКВ;Синдром Рейно, по данным различных авторов, наблюдается у 10–40%
больных, а по данным Института ревматологии АМН СССР — у 16,6 %
(Насонова В.А., 1972);
Он часто сочетается с другими аутоиммунными синдромами
(тиреоидит Хашимото, цитопении, синдром Шегрена).
СКВ + сд-м Рейно – показатель доброкачественного течения;
Стойкий синдром Рейно + СКВ – неблагоприятный прогноз.
У таких больных м.б. выявлены признаки системного сосудистого
процесса
с
тенденцией
к
необратимым
нарушениям
кровообращения:
ишемические некрозы кончиков пальцев кистей;
ГН гипертонического типа + ангиопатия сетчатки;
тяжелая гипертензия; цереброваскулит;
легочная гипертензия.
Прогноз при волчаночном системном васкулите неблагоприятный.
29.
Рис. 5. СКВ + синдром Рейно30.
4. Поражение легкихСухой / выпотной плеврит с болями в груди и выраженной одышкой при
накоплении большого количества жидкости; как правило, наблюдается
двусторонний плеврит;
Люпус–пневмонит (легочный васкулит) – развивается на 2–4-м году болезни.
В основе люпус-пневмонита лежит фиброзирующий, преимущ. интерстициальный, легочно-плевральный симптомокомплекс ДН в виде одышки при
небольшом / минимальном напряжении, болями в ГК при дыхании,
невозможностью глубокого вдоха, сухим почти постоянным кашлем;
При хроническом течении люпус-пневмонита наблюдается поражение
интерстициальной ткани легких с усилением легочного рисунка;
Клинически обнаруживается: высокое стояние диафрагмы, значительное
ограничение ее подвижности, а при аускультации – ослабленное дыхание,
незвонкие влажные хрипы над нижними отделами легких.
X-ray симптоматика пневмонита: высокое стояние диафрагмы, стойкое
усиление легочного рисунка и деформация его очагово-сетчатого характера
преимущественно в нижних и средних отделах легких. Эти изменения, как
правило, симметричные, двусторонние; при обострении на их фоне выявляют
очаговоподобные инфильтративные тени, прозрачности ткани легкого,
обычно исчезающие при ГКС–терапии.
X-ray симптоматика пневмонита дополняется одно- / двусторонними
дисковидными ателектазами, располагающимися параллельно диафрагме,
обусловленными как собственно легочным процессом, так и высоким стоянием
диафрагмы в связи с диафрагматитом и спаечными явлениями.
Также при СКВ могут наблюдаться и другие легочные процессы – вторичная
пневмония, туберкулез, кандидоз, возможна ТЭЛА.
31. Поражение серозных оболочек
Классическаядиагностическая
«триада»
–
дерматит,
артрит, полисерозит – наблюдается у 90 % больных СКВ.
Особенно часто поражения плевры, перикарда, реже –
брюшины, обычно в виде сухого / выпотного серозита. При
этом выпоты невелики.
Эхо-кардиография: небольшой выпот в перикарде (у > 50%).
Для СКВ характерен множественный серозит-полисерозит.
Клиника серозитов: боли, шум трения перикарда, плевры,
брюшины над областью селезенки и печени, однако эти признаки
быстро исчезают.
X-ray: плевроперикардиальные спайки, утолщение костальной, междолевой и медиастинальной плевры.
Осложнения: облитерация плевры и перикарда, выраженные
перисплениты и перигепатиты. Однако в связи с ранней
диагностикой и эффективным лечением эти осложнения
наблюдаются крайне редко.
32.
6. Поражение мышцПроявляется миалгиями, выраженной мышечной слабостью;
Иногда развивается полимиозит, подобный дерматомиозиту.
7. Поражение ЖКТ и печени
Жалобы: беспокоят тошнота, рвота, отсутствие аппетита.
Поражение пищевода: проявляется его дилатацией, эрозивными
изменениями слизистой оболочки;
Пораж. желудка и 12 п.к.: нередко изъязвления слизистой об-ки.
Поражение сосудов брыжейки: сильные боли в животе, преимущно вокруг пупка (абдоминальный криз), ригидность мышц
брюшного пресса.
Поражение печени клиника волчаночного гепатита: гепатомегалия, желтуха различной выраженности, аминотрансфераз.
Нередко приходится дифференцировать хронический волчаночный
гепатит и хронический активный гепатит. Различия между этими
заболеваниями представлены в табл. 4.
33.
Таблица 4. Дифференциальная диагностика активного гепатита иволчаночного гепатита (по М.М. Ивановой, 1994).
34. Поражение ССС
– весьма характерно для СКВ. При люпус-кардитепоражаются все оболочки сердца (редко одновременно); обычно
регистрируется
воспаление
отдельных
оболочек
или
их
последовательное вовлечение в патологический процесс.
Возможно развитие панкардита. При высокой ст. активности наблюдается диффузный миокардит, осложняющийся НК.
Проведенные Г.П. Котельниковой и С.С. Керимовой (1986) клиникоэхокардиографические сопоставления показали, что практически у всех
больных кардиалгиями обнаруживаются признаки люпус-кардита,
преимущ. в виде перикардита.
Перикардит – наиболее частый признак СКВ, обычно сухой, но иногда
раз-ся тяжелый экссудативный перикардит.
Аускультация: быстропреходящий шум трения перикарда, обычно
над грудиной, слева от нее в 3 – 4 межреберье, а т.ж. небольшое
приглушение тонов сердца, динамичные изменения ЭКГ.
Эхокардиография: достаточно часто выпот в перикарде.
Поражаются сосуды, преимущ. артерии среднего и мелкого калибра.
Имеются сообщения о вовлечении в патологический процесс подключичной артерии, коронарных артерий к инфаркту миокарда.
Достаточно часто наблюдаются тромбофлебиты поверхностных вен
плеча, передней поверхности ГК.
35. 8 а. Атипичный бородавчатый эндокардит Либмана–Сакса
Эндокардит Либмана–Сакса – характернейший патоморфологический признак СКВ и относится к категории признаков высокойактивности болезни, может наблюдаться при панкардите.
Аускультация: характерно появление грубого систолического шума
и ослабление I тона над верхушкой сердца и в проекции митрального
клапана, а т.ж. усиление II тона над ЛА.
Важным подспорьем в диагностике являются ФКГ и Эхо-КГ!
ФКГ: в 5-ой (Боткина–Эрба) точке и в др. опр-ся систолический шум
высокочастотного характера, занимающий 2/3 – 3/4 систолы,
связанный с I тоном, убывающий по форме.
Характерна динамичность клинических и ФКГ-изменений под
влиянием активной противовоспалительной терапии!
Эхо-КГ: бородавчатые наложения на клапанах.
Осложнения:
Эндокардит
Либмана-Сакса
к
поражению
клапанного аппарата сердца. Чаще формируется митральная
недостаточность, реже – недостаточность клапана аорты.
Пороки сердца дают при аускультации соответствующие шумы:
НМК систолический шум на верхушке сердца;
НКА диастолический шум над аортой.
36. Поражение почек (люпус-нефрит)
Поражениепочек
(волчаночный
ГН,
люпус-нефрит)
–
классический
иммунокомплексный нефрит – набл-ся в 50% случаев, обычно в период
генерализации процесса, на фоне выраженной аутоиммунизации; лишь изредка
болезнь начинается с почечной патологии по типу нефропатии беременных или острого
нефротического синдрома.
Встречаются различные варианты поражения почек – изолированный мочевой
синдром, нефритический и нефротический; в последние годы привлекает к себе
внимание пиелонефритический синдром, особенно у больных, леченных ГКС и
цитостатическими ЛС (азатиоприн, циклофосфамид).
В целом клиника почечной патологии соответствует общеизвестной:
• Мочевой сд-м: небольшой протеинурией со скудным мочевым осадком.
• Нефритический и нефротический сд-мы: соотв. симптоматика смешанного
типа – ГН или нефротического синдрома.
Радиоизотопная ренография и др. методы функциональной диагностики, а т.ж.
гистоморфологическое (иммуноморфологическое) исследование биоптата почки
выявляют люпус-нефрит значительно чаще, чем клинические методы исследования.
Наибольшее значение в распознавании волчаночной природы гломерулонефрита имеет
биопсия почек. Обнаруживается характерное сочетание морфологических признаков
поражения собственно клубочков, межуточной ткани н канальцев.
Почечная патология у больных с рецидивирующим суставным
синдромом, лихорадкой и стойко увеличенной СОЭ требует
исключения волчаночной природы нефрита.
Следует помнить, что почти у каждого пятого больного с
нефротическим синдромом имеется СКВ.
37.
Морфологические варианты люпус-нефрита (по классификации ВОЗ):I. Отсутствие изменений в биоптате;
II. Мезангиальный нефрит;
III. Очаговый пролиферативный ГН;
IV. Диффузный пролиферативный ГН;
V. Мембранозный ГН;
VI. Склерозирующий ГН.
Клиническими формы волчаночного нефрита (Μ. Μ. Иванова, 1994):
Быстропрогрессирующий
волчаночный
нефрит
(тяжелый
нефротический синдром, злокачественная АГ, быстрое р-ие ПН);
Нефротическая форма ГН (в отличие от неволчаночного нефрита,
протеинурия менее выражена, чаще наблюдаются АГ и гематурия,
менее выражена гиперхолестеринемия);
Активный волчаночный нефрит с выраженным мочевым сд-ом
(протеинурия > 0,5 г/сут, микрогематурия, лейкоцитурия);
Нефрит с минимальным мочевым синдромом – протеинурия <
0,5 г/сут, микрогематурия – единичные эритроциты в п.з.,
небольшая лейкоцитурия, АД нормальное.
38.
Критерии активности люпус-нефрита(Μ.Μ. Иванова, 1994):
Клинико-лабораторные критерии:
◦ протеинурия 1 г/сут;
◦ эритроцитурия 10,000 в 1 мкл мочи;
◦ цилиндры гиалиновые и зернистые > 250 в 1 мкл мочи;
◦ уровня креатинина в сыворотке крови;
◦ клубочковой фильтрации.
Иммунологические критерии с иммуноморфологией:
◦ низкий уровень CHso в сочетании с высокими титрами АТ к ДНК,
резкое содержания компонентов комплемента С3, С4;
◦ высокий уровень ЦИК;
◦ депозиты IgG и Сз на базальной мембране клубочков;
◦ депозиты IgG и Сз в дермоэпидермальном соединении.
Морфологические критерии активности нефрита:
◦ фибриноидные изменения петель;
◦ фибриноидный некроз;
◦ гематоксилиновые тельца;
◦ полулуния;
◦ гиалиновые тромбы;
◦ интракапиллярная клеточная пролиферация;
◦ интерстициальная инфильтрация плазмоклеточная, лимфоцитарная;
◦ тромбоцитарные тромбы;
◦ артерииты, артериолиты.
39. Поражение нервной системы
наблюдается почти у всех больных и обусловленоваскулитами, тромбозами, инфарктами и геморрагиями в различных
отделах ГМ. В последние годы большая роль в поражении НС отводится
антинейрональным АТ, которые поражают мембраны нейронов.
Поражение НС у больных во всех фазах заболевания выражено различно.
Уже в самом начале болезни нередко м/о отметить астеновегетативный сд-м:
слабость, быструю утомляемость, адинамию, раздражительность, подавленное настроение, головную боль / ощущение тяжести в голове, нарушение сна, потливость и т. д.
В разгар заболевания наряду с другими клиническими признаками можно
наблюдать полиневрит с болезненностью нервных стволов, сухожильных
рефлексов, чувствительности, парестезии.
Изредка отмечаются поперечный миелит с расстройствами ф-ий тазовых
органов, в тяжелых случаях – менингоэнцефалополирадикулоневрит.
Наблюдаются быстропреходящие изменения эмоциональной сферы,
неустойчивое подавленное настроение / эйфория, бессонница, памяти и
интеллекта. Обычно м.б. бредовые состояния, слуховые / зрительные
галлюцинации, эпилептиформные припадки, нарушение суждений,
критики, переоценка своих возможностей и др.
Нарушение функции ЧМН, мононейропатии, полинейропатии, нарушение
мозгового кровообращения (вследствие тромбозов, геморрагии).
При оценке причин этих нарушений, особенно в эмоциональной
сфере, нужно иметь в виду, что они могут развиваться и
вследствие ГКС–терапии – т.н. «стероидные психозы».
40. Диагностические критерии СКВ (по В. А. Насоновой, 1972).
1)2)
3)
4)
Большие диагностические критерии
«Бабочка» на лице;
люпус-артрит;
люпус-пневмонит;
LE-клетки в крови (в N – отсутствуют; до
5 на 1000 лц – единичные, 5-10 на 1000 лц
– умеренное кол-во, > 10 – большое кол-во);
5) АНФ в большом титре;
6) аутоиммунный синдром Верльгофа;
7) Кумбс–«+» гемолитическая анемия;
8) люпус-нефрит;
9) гематоксилиновые тельца в биопсийном материале: набухшие ядра погибших
клеток с лизированным хроматином;
10) хар-ая патоморфология в удаленной селезенке («луковичный склероз» – слоистое
кольцевидное разрастание коллагеновых
волокон в виде муфты вокруг склерозированных артерий и артериол) или при биопсиях кожи (васкулиты, иммунофлюоресцентное свечение Ig-нов на базальной
мембране в области дермоэпидермального
стыка), почки (фибриноид капилляров
клубочков, гиалиновые тромбы, феномен «проволочных петель» – утолщенные,
пропитанные
плазменными
белками
базальные мембраны гломерулярных капилляров), синовии, лимфатического узла.
Малые диагностические критерии
1.
2.
Лихорадка > 37,5°С в теч-ие неск-х дней;
немотивированное массы (> 5 кг за
короткое время) и нарушение трофики;
капилляриты на пальцах;
неспецифический кожный синдром
(многоформная эритема, крапивница);
полисерозиты – плеврит, перикардит;
лимфаденопатия;
гепатоспленомегалия;
миокардит;
поражение ЦНС;
полиневрит;
полимиозиты, полимиалгии;
полиартралгии;
синдром Рейно;
СОЭ (свыше 20 мм/ч);
лейкопения (< 4 ・109/л);
анемия (Hb = < 100 г/л);
тромбоцитопения (< 100 – 109/л;
гипергаммаглобулинемия (> 22%);
АНФ в низком титре;
свободные LE-тельца;
стойко «+» реакция Вассермана;
измененная тромбоэластограмма.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
15.
16.
17.
18.
19.
20.
21.
22.
41.
Диагноз СКВ:достоверен – при сочетании 3-х больших
признаков, причем 1 обязательный – наличие
«бабочки», LE-клеток в большом кол-ве или
АНФ в титре, гематоксилиновых телец.
вероятен – при наличии т/о малых признаков
или при сочетании малых признаков с
люпус-артритом.
Следует
учитывать
также
диагностические
критерии АРА (табл. 5).
Наличие 4-х признаков из 11 – диагноз СКВ
достоверный.
42.
Таблица 5.Пересмотренные диагностические критерии
СКВ (АРА, 1982)
Примечание:
Дискоидные высыпания
при СКВ – кожная (не генерализованная) форма СКВ,
проявляется
отдельными
очагами поражения кожи
на открытых участках
тела – лице, шее, ушных
раковинах, губах. Для дискоидной СКВ хар-ны 3 кардинальных признака: эритема, гиперкератоз (шелушение кожи), атрофия.
43. Лабораторные данные
1) OAK:почти у всех – значительное СОЭ;
> 50% больных наблюдается лейкопения (вплоть до 1,2-109/л), со
сдвигом в формуле крови до промиелоцитов, миелоцитов,
метамиелоцитов + лимфопения (5–10 % лимфоцитов);
довольно часто – гипохромная анемия (обусловлена активностью
процесса, а т.ж. желудочным кровотечением при стероидных язвах,
почечной недостаточностью), в редких случаях разв-ся гемолитическая
анемия с «+» реакцией Кумбса, м.б. тромбоцитопения;
патогномонично опр-ие – большого количества LE-клеток. LE-клетки
– это зрелые нейтрофилы, цитоплазма которых почти целиком
заполнена фагоцитированным ядром погибшего лейкоцита, собственное
ядро при этом оттеснено к периферии (диагностически значимо
обнаружение > 5 LE-клеток на 1000 лейкоцитов). LE-клетки образуются
при наличии АТ, реагирующих с комплексом ДНК-гистон и комплемента.
Единичные волчаночные клетки встречаются и при др. заболеваниях;
могут определяться также свободно лежащие разрушенные ядра
лейкоцитов
(гематоксилиновые,
волчаночные
тельца),
иногда
окруженные лейкоцитами – феномен «розетки».
2) ОАМ:
при поражении почек – протеинурия, цилиндрурия, микрогематурия.
3) Серологические исследования крови:
возможна «+» реакция Вассермана.
44.
4) БАК:гиперпротеинемия и диспротеинемия, г.о. гипер-γ-глобулинемия;
в
γ-глобулиновой
фракции
находится
волчаночный
фактор,
ответственный за образование LE-клеток, и др. АНФ;
выражены биохимические признаки воспаления: сиаловых кислот,
фибрина, серомукоида, гаптоглобина, появляется СРБ.
5) Исследование биопсийного материала почек, кожи, лимфатических
узлов, синовии выявляет характерные гистологические изменения:
патологию ядер;
волчаночный ГН;
васкулиты;
дезорганизацию СТ;
«+» результаты иммунофлюоресценции.
6) Достаточно часто в сыворотке крови больных СКВ обнаруживаются:
АТ к факторам свертывания VIII, IX и XII ( риск кровотечений и
вызывают тромбоцитопению);
АТ к фосфолипидам (задерживают выделение простациклина из эндотелия агрегацию тромбоцитов предрасполагает к тромбозам).
7) Исследование СМЖ (при поражении НС):
содержания белка (0,5–1 г/л) N = 0,16–0,24 г/л;
плеоцитоз (N = 3/3 – 10/3 в 1 мкл);
давления (N = 20–40 кап/мин);
содержания глюкозы (N = 2,2–4,4);
IgG (конц. > 6 г/л – всегда признак поражения ЦНС при СКВ!).
45.
8)ИИ крови:
криопреципитины, АТ к ДНК, АНФ;
АТ к ДНК определяются методом РПГА, в которой бараньи эритроциты нагружены ДНК, а т.ж. методом радиоиммунного связывания
меченной по йоду нДНК и иммунофлюоресценции;
У 30-40% больных определяются АТ к антигену Смита
(разновидность антинуклеарных АТ);
АНФ является IgG, направленным против ядер клеток больного,
определяется
иммунофлюоресцентным
методом.
В
качестве
антигенного материала берут срезы крысиной печени, богатой
ядрами, на которые наслаивают сыворотку больного и меченые
флюоресцином антиглобулины;
Для СКВ наиболее хар-но периферическое, краевое свечение, обусловленное наличием АТ к ДНК, и титр этой реакции, > 1:1000;
Целесообразно исследование комплемента СН50 и его компонентов,
которых коррелирует с активностью люпус-нефрита!
Нередко – количества и функциональной активности Т-лимфоцитов, в т.ч. Т-супрессоров, и гиперфункционирование В-лимфоцитов, галер- и дисиммуноглобулинемия ( в крови IgG, IgM).
С помощью специальных методов выявляют – АТ к лейкоцитам
(гранулоцитам, В-клеткам, Т-клеткам), тромбоцитам.
46.
9)10)
КТ головного мозга:
при поражении НС выявляются небольшие зоны инфаркта и
геморрагии в ГМ, расширение борозд;
церебральная атрофия через 5,5 лет от начала СКВ;
кисты ГМ;
расширение подпаутинных пространств, желудочков и базальных
цистерн.
Рентгенография суставов:
эпифизарный остеопороз преимущественно в суставах кистей, реже –
в запястно-пястных и лучезапястных суставах;
истончение субхондральных пластинок;
мелкие узуры суставных костей (в 1-5%) с подвывихами;
лишь при хроническом полиартрите и деформациях отмечаются
сужение суставных щелей, г.о. в межфаланговых суставах кисти,
реже в запястно-пястных и лучезапястных суставах.
11)
Биопсия синовиальной оболочки:
острый / подострый синовит с «бедной» клеточной реакцией;
значительной ядерной патологией;
обнаружение гематоксилиновых телец.
12)
Исследование синовальной жидкости:
жидкость прозрачная, вязкая;
с небольшим числом лейкоцитов;
преобладание мононуклеарных клеток.
47. Дифференциальный диагноз
В последние годы в связи с уточнением сущности отдельных признаков СКВ,их комбинаций, наличием характерной клинической полисиндромности, а
т.ж. широким применением лабораторных тестов существенно улучшилась
диагностика болезни.
В случаях классического течения СКВ диагноз прост и основывается на
обнаружении классической «бабочки», рецидивирующего неэрозивного
полиартрита и полисерозита, которые составляют клиническую диагностическую триаду, дополняемую присутствием LE–клеток или АНА в диагностических титрах. Вспомогательное значение имеют молодой детородный возраст больных, связь с родами, абортами, началом менструальной
функции, избыточная инсоляция и др., т. е. те анамнестические данные, с
которыми обычно связывают начало заболевания.
При моносиндромном начале болезни диагноз СКВ ставят путем дифференциации с близкими, т.е. ревматическими (в первую очередь ДБСТ) или с
др. подобными болезнями.
В отличие от острого ревматического мигрирующего асимметричного
полиартрита крупных суставов при СКВ поражаются преимущественно
мелкие суставы кистей, лучезапястные, реже крупные. Для СКВ также
характерны преходящие сгибательные контрактуры в связи с
одновременным поражением мышц и сухожильно-связочного аппарата.
Для исключения ОРЛ м.б. использованы критерии Киселя – Джонса и
выявление антистрептококковых АТ.
48.
Значительно труднее проводить дифференциальный диагноз с РА,развиваю-щимся у подростков и молодых женщин, поскольку в
подростковом возрасте эти заболевания в ранней стадии имеют много общих
признаков. Так, при РА у подростков нередки экстраартикулярные
проявления (серозиты, кардит). Не всегда помогают поставить диагноз
лабораторные исследова-ния (РФ, АНА, LE–клетки). В этих случаях
необходимо учитывать большую стойкость суставного синдрома при РА,
а
при
системном
его
течении
быстрое
развитие
эрозивнодеструктивных изменений в мелких сус-тавах, менее выраженную
системность (чаще наблюдаются изолирован-ные серозиты, а не
полисерозит, как при СКВ). Определенную помощь оказывают
лабораторные данные – более высокие титры РФ при РА и различных АНА
при СКВ, чем при РА.
Весьма труден диагноз при т.н. синдроме Стилла, начавшемся у взрослых:
стойкая интермиттирующая лихорадка, наличие розеолезной макулоподобной сыпи, г.о. в местах давления, спленомегалия, вовлечение в
процесс шейного отдела позвоночника, эрозивно-деструктивные
процессы в лучезапястных суставах, лейкоцитозом, нестойкими и
невысокими титрами АНА.
При развитии СКВ с люпус-нефрита важно использовать весь комплекс
клинико-лабораторных показателей, уточнить, были ли преходящий артрит
или артралгии, трофические нарушения, но наибольшее значение имеют
выявление LE-клеток, АНА, а т.ж. электронно-микроскопическое и
иммунофлюоресцентное исследование биоптата почки.
Тот же подход полезен при аутоиммунных цитопениях.
В
заключение
необходимо
подчеркнуть,
что
особенно
трудно
дифференцировать СКВ от СЗСТ, полимиозита, ССД, поскольку м/у этими
болезнями и СКВ имеется и клиническое и серологическое сходство.
49. Программа обследования
1)2)
3)
4)
5)
6)
7)
8)
ОАК, ОАМ.
Исследование крови на LE-клетки неоднократно с
подсчетом их количества на 1000 лейкоцитов.
БАК: общий белок и белковые фракции, фибриноген, фибрин, сиаловые кислоты, гаптоглобин, СРБ, серомукоид,
креатинин, мочевина, аминотрансферазы, альдолаза.
ИИ крови: АТ к нДНК, АНФ, комплемент, р-ия Кумбса,
кол-во В- и Т-лимфоцитов, субпопуляции Т-лимфоцитов,
РБТЛ, ЦИК.
Серологические исследования: реакция Вассермана.
ЭКГ, ФКГ, Эхо-КГ, R-графия сердца и легких, суставов.
Биопсия кожи, мышц, лимфатических узлов (в
неясных случаях), почек (в случае выраженного и
неясного поражения почек).
Спинномозговая пункция, КТ головного мозга.
50. Примеры формулировки диагноза
1)Системная красная волчанка, острое течение, активность III степени, «бабочка», подострый полиартрит,
эндокардит Либмана-Сакса, НК IIА;
2)
Системная красная волчанка, подострое течение,
активность III степени, гломерулонефрит (нефротическая
форма), артралгии, миокардит, НК IIА, правосторонний
адгезивный плеврит.
51. Лечение СКВ
NB! Сложность развития механизмов болезни, невозможность проведенияэтиотропной терапии обосновывают применение при СКВ комплексной патогенетической терапии, направленной на подавление
иммунокомплексной патологии.
Лечебная программа при СКВ.
1) Режим.
2) Диета.
3) Лечение гормональными иммунодепрессантами.
4) Лечение негормональными иммунодепрессантами.
5) Иммунотерапия.
6) Интенсивная терапия.
7) Лечение аминохинолиновыми соединениями.
8) Применение НПВС.
9) Лечение антикоагулянтами и антиагрегантами.
10) Эфферентная терапия.
11) Лечение люпус-нефрита.
12) Диспансеризация.
52.
1) РежимРежим больного СКВ зависит от характера течения, степени
активности заболевания, выраженности системных проявлений.
Лечение в фазе обострения проводится в стационаре, при тяжелом течении (особенно при развитии диффузного миокардита, эндокардита, люпус-нефрита), высокой активности
процесса рекомендуется постельный режим;
В случае диффузного миокардита – строгий постельный
режим до улучшения состояния, показателей гемодинамики и
ликвидации НК.
При хроническом течении СКВ и минимальной активности
процесса лечение проводится амбулаторно.
2) Лечебное питание
В питании больного следует предусмотреть достаточное
количество
витамина
С,
витаминов
группы
В,
ненасыщенных жирных кислот.
При развитии НК, поражении почек необходимо ограничить
потребление поваренной соли, жидкости.
53. Лечение гормональными иммунодепрессантами
Гормональные иммунодепрессанты – ГКС – лекарства первого ряда при СКВ.В. А. Насонова указывает, что обоснована необходимость применения
длительной ГКС–терапии, позволяющей сохранить или продлить жизнь
многим больным, значительно улучшить прогноз этого заболевания – от
безнадежного до вполне удовлетворительного.
Следует учесть, что неадекватное прерывистое лечение ГКС сопровождается
развитием «синдрома отмены» с последующими еще более тяжелыми
обострениями.
Адекватное лечение ГКС в подавляющих дозах, длительное применение их в
поддерживающих дозах дает возможность добиться длительной ремиссии.
Эффект ГКС обусловлен их способностью подавлять иммунокомплексный
воспалительный процесс и аутоиммунные реакции.
Абсолютное показание к назначению ГКС – острая, подострая форма
СКВ и обострение хронической СКВ.
Преднизолон – обладает достаточно высоким терапевтическим эффектом и вызывает нетяжелые побочные реакции при многолетнем приеме.
Метилпреднизолон (урбазон) – лучшая переносимость и хороший
терапевтическим эффектом, значительно реже вызывает поражение ЖКТ
(стероидные эрозии и язвы).
Критерии эффективности терапии ГКС: активности процесса, поддерживающие дозы гормональных препаратов, объективно определяющие
устойчивую стабилизацию заболевания, продолжительность жизни от
начала лечения, трудоспособность больных.
54.
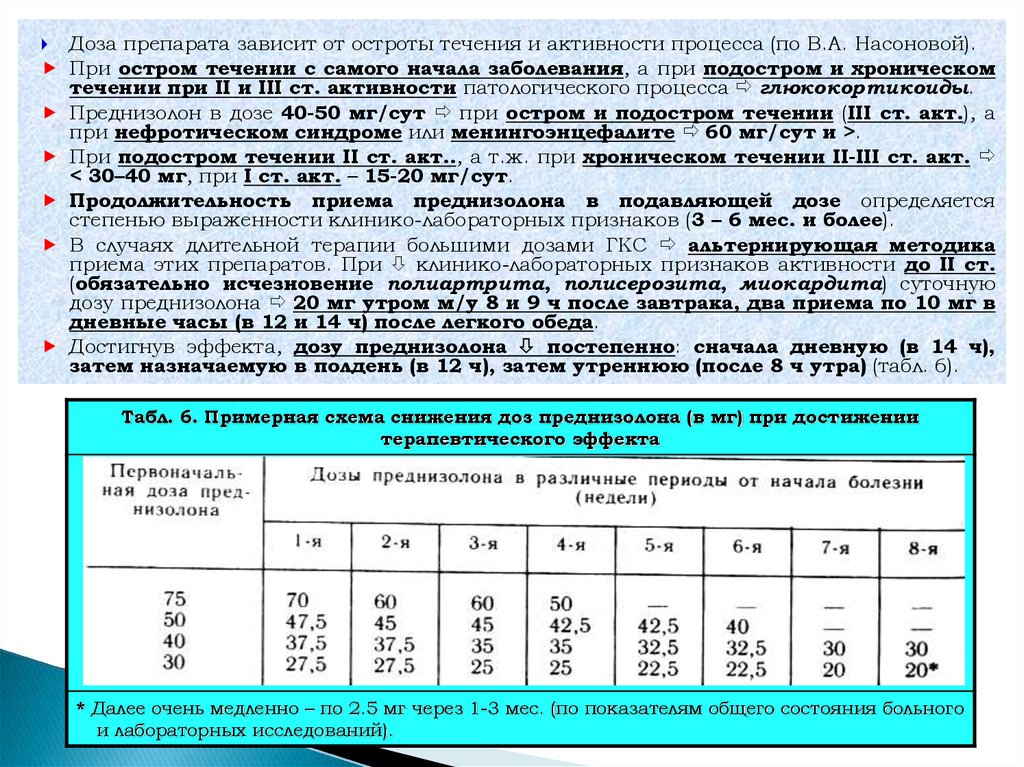
Доза препарата зависит от остроты течения и активности процесса (по В.А. Насоновой).При остром течении с самого начала заболевания, а при подостром и хроническом
течении при II и III ст. активности патологического процесса глюкокортикоиды.
Преднизолон в дозе 40-50 мг/сут при остром и подостром течении (III ст. акт.), а
при нефротическом синдроме или менингоэнцефалите 60 мг/сут и >.
При подостром течении II ст. акт.., а т.ж. при хроническом течении II-III ст. акт.
< 30–40 мг, при I ст. акт. – 15-20 мг/сут.
Продолжительность приема преднизолона в подавляющей дозе определяется
степенью выраженности клинико-лабораторных признаков (3 – 6 мес. и более).
В случаях длительной терапии большими дозами ГКС альтернирующая методика
приема этих препаратов. При клинико-лабораторных признаков активности до II ст.
(обязательно исчезновение полиартрита, полисерозита, миокардита) суточную
дозу преднизолона 20 мг утром м/у 8 и 9 ч после завтрака, два приема по 10 мг в
дневные часы (в 12 и 14 ч) после легкого обеда.
Достигнув эффекта, дозу преднизолона постепенно: сначала дневную (в 14 ч),
затем назначаемую в полдень (в 12 ч), затем утреннюю (после 8 ч утра) (табл. 6).
Табл. 6. Примерная схема снижения доз преднизолона (в мг) при достижении
терапевтического эффекта
* Далее очень медленно – по 2.5 мг через 1-3 мес. (по показателям общего состояния больного
и лабораторных исследований).
55.
При отсутствии преднизолона можно применять триамцинолон,дексаметазон, исходя из паритета:
1 таблетка этих препаратов = 1 таблетке преднизолона
Чрезвычайно важен подбор поддерживающей дозы преднизолона, т.е.
той наименьшей дозы, которая позволяет поддерживать клиниколабораторную ремиссию.
Преднизолон в поддерживающей дозе 5-10 мг/сут назначается годами.
Для побочных явлений преднизолона (кушингоидный синдром, атрофия
мышц, АГ, гипокалиемия, остеопороз коры надпочечников) при длительной
терапии принимаются удвоенные поддерживающие дозы через день.
Критерии эффективности лечения преднизолоном:
уменьшение активности патологического процесса;
устранение / значительное уменьшение выраженности висцеральных
проявлений, особенно со стороны почек;
стабилизация течения заболевания.
Величина поддерживающей дозы ГКС является одним из критериев глубины
клинико-лабораторной ремиссии: чем меньше поддерживающая доза,
тем надежнее ремиссия! Величина поддерживающей дозы 15-20 мг м/т
указывать на активность процесса и на необходимость дозы, а т.ж.,
возможно, на целесообразность применения цитостатиков.
Причины неэффективности ГКС–терапии:
◦ нерегулярность приема;
◦ неадекватная доза;
◦ позднее начало лечения;
◦ тяжелая степень иммунокомплексной органной патологии.
56. 4) Лечение негормональными иммунодепрессантами
Негормональные иммунодепрессанты обладают противовоспалительным эффектом, способностью иммунокомплексный противовоспалительный процесс и ауто–АТ–образование.Показания к назначению цитостатиков:
активность процесса и быстропрогрессирующее течение;
активный нефротический и нефритический синдромы;
генерализованный васкулит (поражение легких, ЦНС, язвенное
поражение кожи);
недостаточная эффективность ГКС–терапии;
необходимость быстро подавляющую дозу преднизолона изза плохой переносимости и выраженности побочных действий
(подростковый
и
климактерический
возраст
больных,
значительная и быстрая прибавка в массе тела, тяжелая АГ,
стероидный СД, психоз, выраженный остеопороз с признаками
спондилопатии, аваскулярные некрозы костей);
необходимость поддерживающую дозу преднизолона, если
она > 15-20 мг/сут;
глюкокортикостероидная зависимость.
Наиболее часто применяют азатиоприн (имуран) и циклофосфамид в
дозе 1–3 мг/кг, т.е. от 100 до 200 мг/сут + 30 мг преднизолона.
Указанные дозы назначают в теч-ие 2 – 2,5 мес (обычно в стационаре),
а затем переходят на поддерживающие дозы 50-100 мг/сут в течение
многих месяцев и лет. К этому времени обычно удается дозу ГКС.
57.
Критерии эффективности лечения цитостатиками:исчезновение / клиники СКВ (в первую очередь нефрита);
исчезновение / ГКС–зависимости;
стойкое активности СКВ и отсутствие в дальнейшем рецидивов;
предотвращение прогрессирования люпус-нефрита.
Наиболее эффективный цитостатик при СКВ – циклофосфамид. При высокой активности патологического процесса целесообразно начать лечение с
циклофосфамида, но учитывая наибольшую его активность ч/з 4-5 нед.
следует перейти на азатиоприн / лейкеран для дальнейшего лечения
(В.А. Насонова, 1989).
В последние годы стали применять следующую комбинацию цитостатиков:
азатиоприн + циклофосфамид (1 мг/кг в день внутрь) + малые дозы
преднизолона;
азатиоприна (внутрь) + циклофосфамида (в/в) (по 1000 мг/м2
поверхности тела каждые 3 мес.). При таком комбинированном
лечении замедляется прогрессирование люпус-нефрита.
Т/о в/в введения циклофосфамида по 1000 мг/м2 1 р/мес в
первые 6 мес., затем по 1000 мг/м2 каждые 3 мес. в теч-ие 1,5 лет
на фоне низких доз преднизолона.
М. М. Ивановой (1994) установлено, что:
циклофосфамид более эффективно протеинурию и
изменения мочевого осадка, синтез АТ к ДНК;
азатиоприн – наиболее эффективен при диффузном
поражении кожи.
58. 5) Интенсивная терапия
К интенсивной терапии СКВ относятся:1. Пульс-терапия ударными дозами метилпреднизолона;
2. Комбинированная П-терапия метилпреднизолон + циклофосфан.
5.1. Пульс-терапия метилпреднизолоном (метипредом)
Показания:
неэффективность
пероральной
(даже
особенно при нефротическом синдроме;
быстрое прогрессирование болезни;
неэффективность обычной терапии СКВ.
массивной)
ГКС–терапии,
Методика пульс-терапии: в/в кап. метилпреднизолон (1000 мг) + 0,9 %
NaCl (100 мл) + гепарин (5000 ЕД) в теч. 3 дней подряд.
Во время пульс-терапии и после нее больные продолжают принимать
внутрь ту же дозу преднизолона, что и прежде.
R. Lugmani (1993) рекомендует после пульс-терапии циклофосфамид
(200 мг/нед) + преднизолон (20-25 мг/сут) в течение 3–6 мес.
Эффект пульс-терапии: быстро улучшается функциональное состояние
почек, исчезают эритематозная сыпь на лице, капилляриты, полиартрит, в целом наблюдается выраженная «+» клиническая динамика.
59.
Побочные эффекты пульс–терапии:АД, зуд и гиперемия кожи,
судорожные подергивания, нарушения ритма сердца, иногда – внезапной
остановки сердца.
NB! П-терапия преднизолоном назначается строго по показаниям и в ходе
ее проведения необходимо тщательно контролировать работу сердца!
5.2. Комбинированная П-терапия метилпреднизолон + циклофосфан
Показание: СКВ с тяжелым, торпидным к лечению нефротическим
синд-ромом и генерализованным васкулитом.
Методика:
1-ый день: в/в кап. 0,9 % NaCl (в 100 мл) + метилпреднизолона
(1000 мг) + циклофосфан (1000 мг) в течение 30-40 мин;
2–3-й дни: в/в кап метилпреднизолон (1000 мг) + гепарин (5000 ЕД).
Нач. с 4-го дня: преднизолон в той же дозе, что до П-терапии, но не
< 40 мг/сут + ср. дозы цитостатиков.
NB! Больным с высоким АД вводят гипотензивные и мочегонные ЛС.
Эффект: высокоэффективен к значительному клиническому улучшению,
осо-бенно это заметно у больных с нефротическим синдромом ( /
нормализуется АД, диурез, альбуминурия и отеки).
Побочные действия: те же, что при пульс-терапии метилпреднизолоном,
кроме того, возможны выпадение волос, лейкопения.
60.
6)Лечение аминохинолиновыми соединениямиМеханизм действия аминохинолиновых соединений:
слабое иммунодепрессантное действие;
стабилизация мембран лизосом и выхода из нее протеол. ферм-ов;
связывание свободных радикалов и их повреждающего влияния на СТ;
противовоспалительное действие в связи со синтеза АТФ, и,
следовательно, обеспечения воспалительного процесса энергией;
синтеза провоспалительных простагландинов;
торможение фагоцитоза и хемотаксиса нейтрофилов.
Делагил (резохин, хлорохин, хингамин) – табл. по 0,25 г; амп. по 5 мл 5%.
Плаквенил (гидроксихлорохин) – табл. по 0,2г.
Препараты хорошо всасываются в ЖКТ, стационарная концентрация в
крови – ч/з 10 дней регулярного приема, Т1/2 = 6 суток. Аминохинолиновые
соединения накапливаются в печени, селезенке, почках, легких, ЦНС,
клетках крови.
Обычными лечебными дозами считаются 0,25 г (1 таблетка) делагила и 0,3–
0,4 г (1,5–2 таблетки) плаквенила 1 р/сут после еды. Лишь в начале лечения
(первые 10-14 дней) некоторым больным м/о назначать более высокие дозы:
0,5–0,75 г делагила и 0,6–0,8 г плаквенила.
Аминохинолины – базисные средства с невысокой эффективностью. Их
следует принимать 6-12 месяцев, иногда дольше. Лечебный эффект – ч/з 36 мес, максимальный – ч/з 6–12 мес непрерывной терапии.
Переносимость плаквенила лучше, чем делагила!
61.
Эти препараты назначают больным хронической СКВ прежде всего припоражении кожи, суставов: делагил по 0,25 – 0,5 г/сут и плаквенил по
0,2–0,4 г/сут. Лечение продолжается длительно – месяцы, годы.
Кроме того, аминохинолиновые соединения могут применяться при люпуснефрите. В. А. Насонова рекомендует в этом случае плаквенил по 0,2 г 4-5
р/день (всего 0,8–1 г) в течение длительного времени – до года и более.
Аминохинолиновые соединения могут применяться в сочетании с ГКС,
что позволяет уменьшить дозы препаратов.
Переносимость препаратов хорошая, однако возможны побочные реакции:
диспептические явления, гастралгии;
кожные сыпи, зуд;
головные боли, головокружение;
поседение волос и алопеция;
выраженная лейкопения, тромбоцитопения (редко);
изменения со стороны глаз: отложение хлорохина в роговицу, пигментные ретиниты (из-за повышенного связывания хинолиновых средств с
меланином сетчатки, в связи с чем защитная функция меланина
оказывается не-достаточной); в целях профилактики этого осложнения в
процессе лечения: консультация окулиста 1 раз в 3–4 мес.
Указанные побочные эффекты чаще развиваются при высоких дозах
препарата (> 0,25 г/сут делагила или > 0,4 г/сут плаквенила).
Лечение проводится под контролем анализа крови и исследования
состояния глазного дна.
62.
7) Применение НПВСЭффект
НПВС:
выраженное
противовоспалительное
д-ие,
умеренный
иммунодепрессантный эффект, стабилизация лизосомальных мембран.
НПВС назначаются при подостром течении (в ранней стадии) и хроническом
течении СКВ, преимущественно при наличии артрита.
НПВС применяются в обычных терапевтических дозах (как при РА) длительно,
до исчезновения воспаления в суставах и нормализации температуры тела.
Необходимо учитывать нередкое развитие побочных эффектов от НПВС.
8) Иммунотерапия
Разрабатываются следующие методы иммунотерапии СКВ:
◦ антиидиотипические моноклональные aнтu-CD4-АТ при люпус-нефрите;
◦ в/в Ig (0,4 г/кг/сут в теч. 5 дней – выраж. ф-ма СКВ + тромбоцитопения);
◦ лечение любензаритом ( синтез АТ к ДНК, синтез IgM-РФ);
◦ в/в рекомбинантные препараты интерферона ежедневно в теч. 3 нед, а
затем 2 р/нед в теч. 2 мес.
9) Лечение антикоагулянтами и антиагрегантами
Антикоагулянты и антиагреганты в комплексной терапии СКВ применяют при
наличии поражения почек, ДВС-синдрома, при нарушениях микроциркуляции.
Из антикоагулянтов рекомендуется гепарин – 10,000–20,000 ЕД/сут (4
инъекции под кожу живота) в течение нескольких месяцев.
В качестве антиагрегантов используются:
◦ курантил 150-200 мг/сут;
◦ трентал – 400-600 мг/сут; оба препарата применяют в теч. нескольких мес.
63.
10) Эфферентная терапияПлазмаферез
– метод эфферентной, экстракорпоральной терапии, направленной на освобождение организма от продуктов метаболизма, ЦИК путем удаления
плазмы больного.
Показания к назначению: наиболее тяжелое течение, когда обычная терапия
ГКС, включая и пульс-терапию метилпреднизолоном, а т.ж. применение
цитостатиков, оказывается неэффективной.
На курс лечения рекомендуется от 3 до 5 процедур плазмафереза при
однократном удалении 800-1000 мл плазмы.
Гемосорбция – экстракорпоральный метод очищения крови путем пропускания
ее через колонку с гранулами активированного угля. Метод обладает
иммунокорригирующим действием, а т.ж. чувствительность клеток крови
и тканей к действию ГКС.
Показания к гемосорбции при СКВ:
• сохраняющаяся активность СКВ, несмотря на большие дозы ГКС и
цитостатиков;
• активный люпус-нефрит;
• упорный суставной синдром;
• васкулиты кожи с изъязвлениями;
• невозможность увеличения дозы ГКС из-за развившихся осложнений.
М. М. Иванова (1985), учитывая высокую эффективность и хорошую переносимость гемосорбции, рекомендует проводить ее на ранней стадии болезни для
более активного воздействия на иммунопатологическую реактивность.
На курс лечения от 3 до 5 процедур гемосорбции, проводимых
еженедельно с применением отечественных активированных углей ИГИ, АДБ,
ГСУ.
Плазмаферез и гемосорбция проводятся на фоне приема ГКС и цитостатиков!
64. 11) Лечение люпус-нефрита
Люпус-нефрит у больных СКВ может принимать тяжелоетечение и определять прогноз.
Основными методами лечения люпус-нефрита являются:
лечение ГКС с начальной дозой преднизолона 60–80 мг/сут;
пульс-терапия метилпреднизолоном;
комбинированная терапия ГКС + цитостатики;
пульс-терапия метилпреднизолон + циклофосфан;
лечение аминохинолиновыми соединениями;
применение гепарина и антиагрегантов;
плазмаферез, гемосорбция;
диета № 7 с коррекцией содержания белка в зависимости
от уровня его потерь с мочой за сутки при нефротическом
синдроме.
М. М. Иванова (1995) предлагает при недостаточной эффективности пульс-терапии проводить лечение метилпреднизолоном в/в по 250 мг/сут в течение еще 2–3 нед.
65. 12) Диспансеризация
Диспансеризация б-ных СКВ осущ-ся ревматологом, при отсутствии – терапевтом.Частота наблюдений врачом: при минимальной активности - 2 р/год, при II ст.
активности – 4 р/год; при III ст. актив. – обязательно стационарное лечение.
ЛОР-врач, стоматолог, гинеколог, офтальмолог осматривают больных 2 р/год;
невропатолог, психиатр, нефролог – по показаниям.
Перечень и частота необходимых лабораторных и инструментальных исследований
при диспансеризации:
◦ клинический анализ крови, общий анализ мочи — 4-6 раз в год;
◦ число тромбоцитов — 2 раза в год;
◦ при применении цитостатических препаратов — ежемесячный контроль анализов,
рентгенография (флюорография) органов грудной клетки 2 раза в год;
◦ рентгенография суставов — по показаниям;
◦ биохимическое исследование крови (фибриноген, серомукоид, белковые фракции,
мочевина) — не реже 2 раз в год;
◦ ЭхоКГ и ФКГ — по показаниям;
◦ исследование крови на содержание LE–клеток и АНФ – 2 раза в год.
Основное профилактическое лечение – применение ГКС и цитостатиков в
индивидуально подобранных дозах;
Прогноз
При раннем распознавании и адекватном систематическом лечении ремиссия
у 90 % больных удлиняет продолжительность жизни на многие годы.
У 10 % больных, особенно с ранним люпус-нефритом неблагоприятный.
66. Профилактика
направленана
предотвращение
обострений
заболевания и возникновения болезни. Необходимо убедить больных в
целесообразности длительного непрерывного лечения и соблюдения
следующих инструкций:
1) своевременно обращаться к врачу при изменении самочувствия,
регулярно проходить диспансерное обследование;
2) принимать гормональные препараты в строго назначенной дозе;
3) соблюдать распорядок дня, включающий 1—2-часовой сон днем и
диету с ограничением поваренной соли и углеводов, богатую белками
и витаминами;
4) не загорать, не переохлаждаться;
5) избегать различных оперативных вмешательств, прививок, вакцин и
введения сывороток (кроме жизненно необходимых);
6) соблюдая охранительный режим, не забывать об осторожном закаливании (утренняя гимнастика, обтирания теплой водой, длительные
прогулки на свежем воздухе, неутомительные занятия спортом);
7) при обострении очаговой / интеркуррентной инфекции соблюдать
постельный режим, принимать АБ, десенсибилизирующие средства;
8) лечение очаговой инфекции д.б. настойчивым, преимущественно консервативным, лишь при крайней необходимости возможно хирургическое вмешательство под прикрытием повышенных доз ГКС и АБ;
9) при поражении кожи для защиты от солнечных лучей применять
фотозащитные мази, при покраснении лица – смазывать кожу ГКСмазями.
67.
Целесообразно рекомендовать больным вести дневник самочувствия и принимаемых доз ЛС. Врач в свою очередьдолжен на каждого больного ежегодно писать этапный эпикриз
с под-робной характеристикой состояния больного в течение
года (на-личие обострений, перенесенные интеркуррентные
инфекции и стрессовые ситуации, трудоспособность, изменения
в лечении, данные клинико-лабораторных исследований). В
период гормонального лечения и приема цитостатиков все
больные должны находиться под постоянным наблюдением
ревматолога.
Для первичной профилактики заболевания следует выделить
группу «угрожаемых» больных. Необходимо прежде всего обследовать родственников больных. При выявлении даже одного
из
симптомов
(стойкая
лейкопения,
СОЭ,
гипергаммаглобу-линемия, АТ к ДНК и др.) необходимо
рекомендовать такой же охранительный режим, как и больным
СКВ.
Необходимо
избе-гать
чрезмерной
инсоляции,
переохлаждения, прививок, грязелечения и т. д.
Особое внимание следует уделять больным с изолированным
кожным
поражением
(дискоидная
волчанка).
Для
предотвращения генерализации процесса такие больные не
должны получать УФО, лечение препаратами золота,
курортное лечение и т. д.





























































 Медицина
Медицина