Похожие презентации:
Системные микозы. Современные рекомендации по диагностике и лечению
1.
12. Определение
Микозы - заболевания, вызываемыемикроскопическими грибами (микромицетами)
Различают поверхностные и инвазивные
(системные) микозы.
Для поверхностных микозов характерно
хроническое рецидивирующее течение, для
инвазивных – значительная тяжесть
клинических проявлений и высокая летальность
2
3. Актуальность системных микозов
Широкое распространение новых медицинских технологий(инвазивных лечебных, диагностических процедур,
цитостатической и иммуносупрессивной терапии,
трансплантации), пандемия ВИЧ-инфекции, успехи в
лечении бактериальных инфекций → к ↑ иммуноскомпретированных пациентов с высоким риском инвазивных
микозов
Увеличение частоты грибковых инфекций (в ОРИТ до
17% случаев сепсиса вызваны грибами рода Candida);
Высокая летальность при системных микозах (80%
больных находятся в ОРИТ);
Низкая информативность лабораторной диагностики;
Недостаточная эффективность лечения и формирование
резистентности у возбудителей.
3
4. Царство грибов (Fungi)
Предполагают наличие 1,5 млн видов грибов, изних идентифицировано около 100 тыс. видов;
Ежегодно описывают 1500 новых микромицетов;
Известны более 500 видов грибов, вызывающих
заболевания у человека, из них 100 видов
способствуют развитию системных микозов у
иммуноскомпрометированных больных;
Наиболее актуальные микозы – кандидозы,
аспергиллез, криптококкоз, пневмоцистоз.
4
5. Классификация грибов по морфологическим признакам
Дрожжевые микромицеты – наиболеераспространенные - Candida spp., реже - Criptococcus;
Мицелиальные (плесневые) – составляют основную
часть возбудителей микозов. Дерматомицеты
(Epidermophiton, Microsporum, Trichophiton) –
возбудители поверхностных микозов кожи, ногтей,
волос. Грибы инвазивных микозов - Aspergillus spp.,
реже – Fusarium, остальные – крайне редко;
Диморфные грибы (в природе в мицелиальной
форме, в организме человека – в виде дрожжевых
грибов) – Blastomyces dermatitidis, Pneumocystis carinii
5
6. Классификация грибов по степени патогенности
Первично патогенные (для здоровых людей):возбудители эндемичных микозов (Blastomyces,
Coccidioides, Hystoplasma) и дерматомицеты;
У пациентов с иммунодефицитом патологию могут
вызывать практически все грибы, растущие при
температуре тела человека;
Возбудители поверхностных и инвазивных микозов
(важно для правильной оценки значимости выявления
грибов у пациента): дерматомицеты вызывают
поражение кожи, Сandida – кожи и внутренних
органов, Criptococcus– только инвазивные микозы
6
7. Классификация противогрибковых препаратов
Полиены - природного происхождения, дляместного и системного применения: нистатин,
амфотеррицин В, амфотеррицин В липидный;
Азолы - синтетического происхождения, для
системного применения - кетоконазол, флюконазол,
интраконазол, вориконазол, для местного –
клотримазол, миконазол.
Ингибиторы синтеза глюкана: каспофунгин;
Препараты разных групп: для системного
применения – гризеофульвин, калия йодид;
для местного – аморолфин, циклопирокс.
7
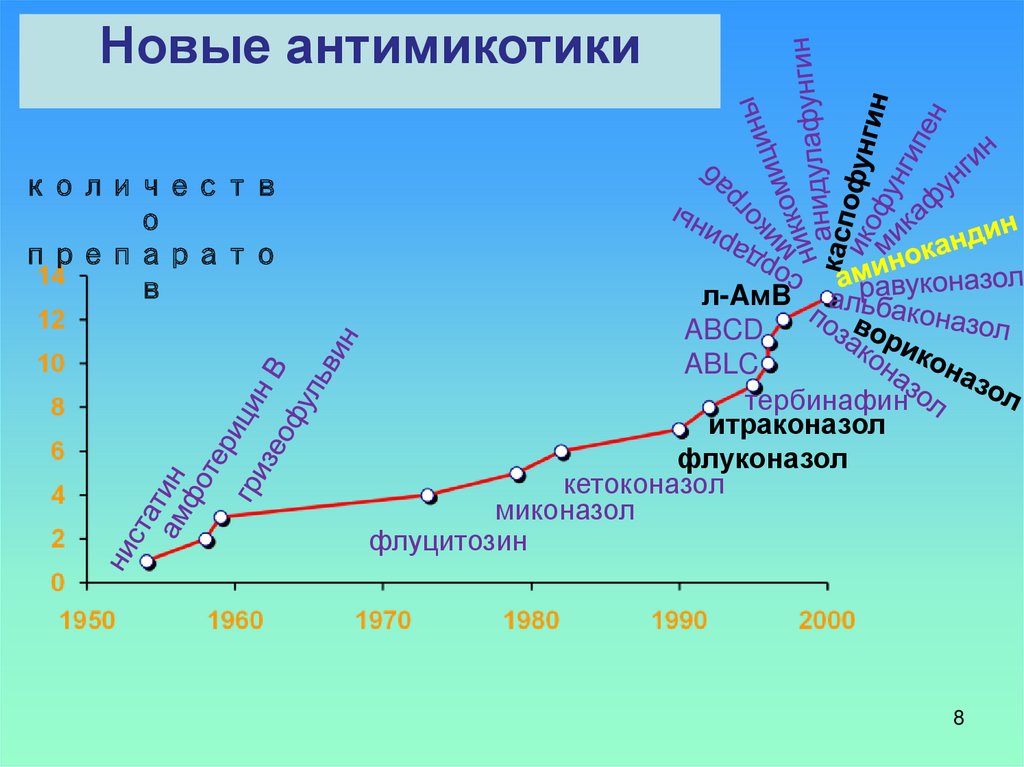
8.
Новые антимикотикиколичеств
о
препарато
в
л-AмB
ABCD
ABLC
тербинафин
итраконазол
флуконазол
кетоконазол
миконазол
флуцитозин
8
9.
Системные микозы неэффективность лечениякандидемия – 27-55%*
аспергиллез – 40-87%**
криптококкоз 45-70%***
* - 6th Congress of the ECMM, 2000
** - Lin S-J. et al. CID 2001; 32: 358-66
***- Drake LA, J Am Acad Derm 1997 37:740
9
10. Резистентность возбудителей к антимикотикам
ПервичнаяВторичная
•T. asahii, Fusarium spp. , A.
• C. lusitaniae, C.
terreus, S. apiospermum, P.
haemulonii к
lilacinus, дерматомицеты - к
амфотерицину В
амфотерицину В
• C. albicans, C.
•C. krusei, C. glabrata, C.
dubliniensis, C.
norvegensis, -к флуконазолу
neoformans к азолам
•S. prolificans и S. brevicaulis ко
всем антимикотикам
• A. fumigatus к
•Candida sp. - к азолам
итраконазолу
10
* - Loeffler J., Stevens D. CID 2003; 36 (Suppl. 1): S31-41
11. Основные факторы риска развития инвазивных микозов
ВИЧ-инфекция (СПИД);Длительная нейтропения (<500 клеток/мм3 в
течение 10 и более дней);
Длительный прием ГКСТ, иммунодепрессантов;
Иммуносупрессия после трансплантации органов
и тканей;
Длительный прием антибиотиков широкого
спектра действия;
Сахарный диабет в стадии суб-, декомпенсации
11
12. Классификация кандидоза
Поверхностный кандидозКандидоз полости рта
Кандидоз пищевода
Кандидоз кожи
Кандидозный вульвовагинит
Кандидозная паронихия, онихомикоз
Инвазивный кандидоз
– Кандидоз пищевода и желудка, бронхов,
кишечника, менингит, пневмония и др.
– Диссеминированный (генерализованный)
13. Клинические формы инфекции Candida
Поверхностный (орофарингеальный, эзофагальный ивагинальный) кандидоз - сложно дифференцировать
между колонизацией и инвазивной инфекцией;
диссеминированный кандидоз у больных с
иммунодефицитом – наиболее тяжелая форма
инфекции – протекает как сепсис (лихорадка,
ознобы, слабость, эндокардит, нефрит, гепатит),
редко высев грибов из крови, высокая летальность.
13
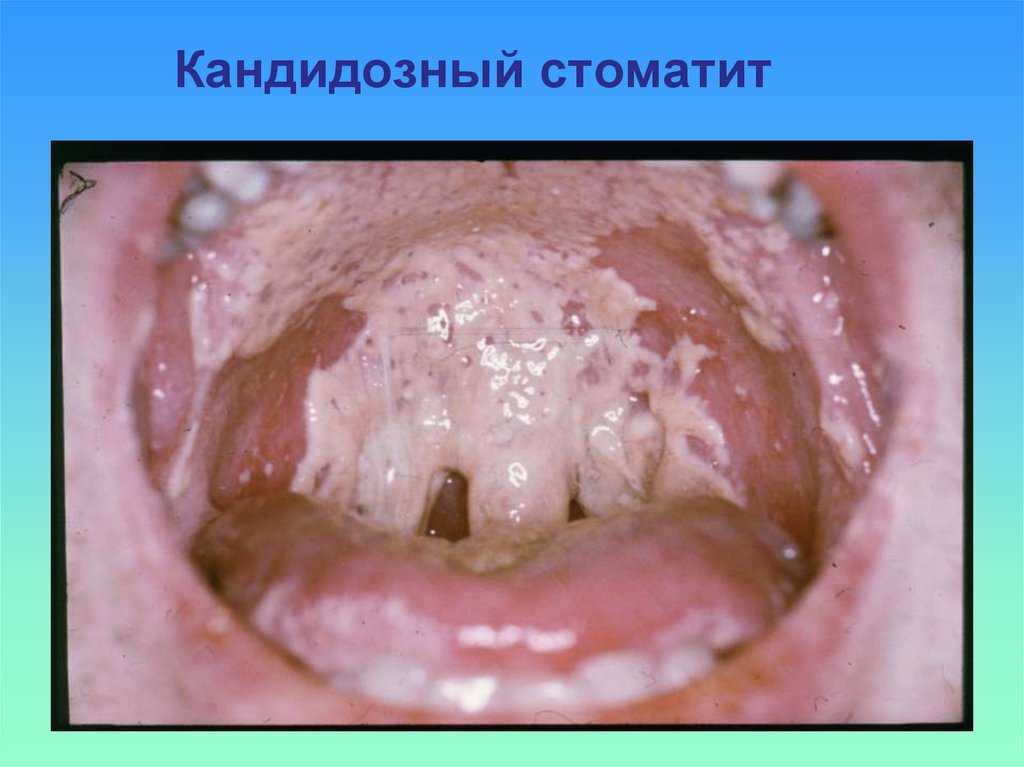
14. Кандидозный стоматит
15.
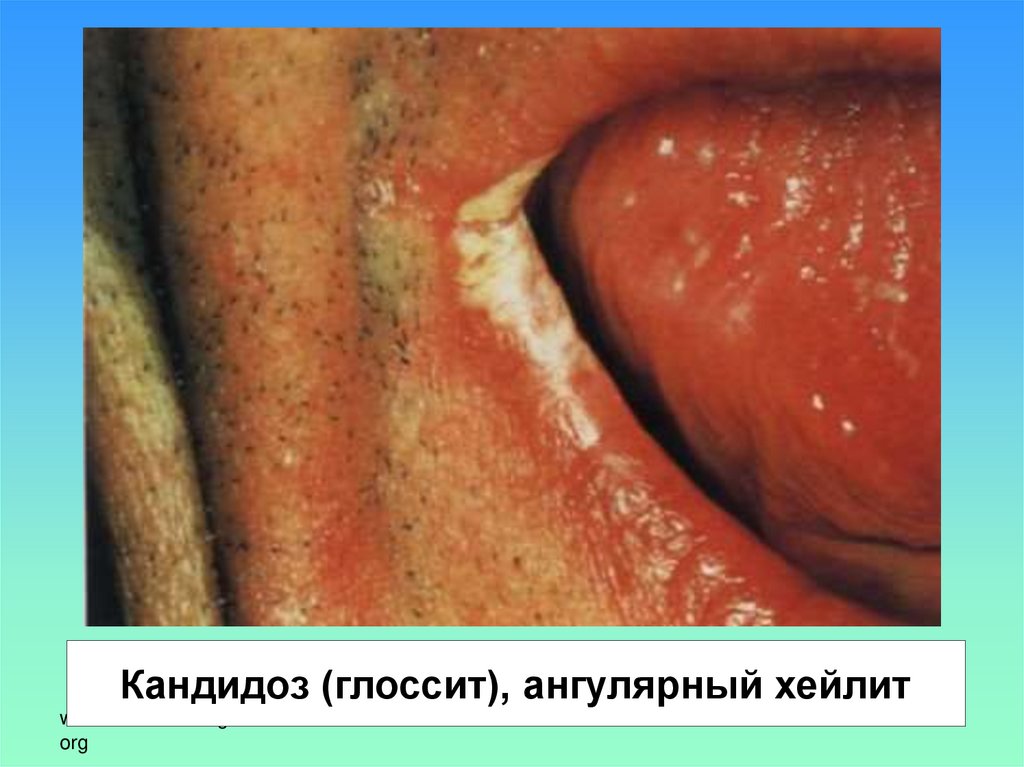
Кандидоз (глоссит), ангулярный хейлитwww.aidsknowledgehub.
org
16.
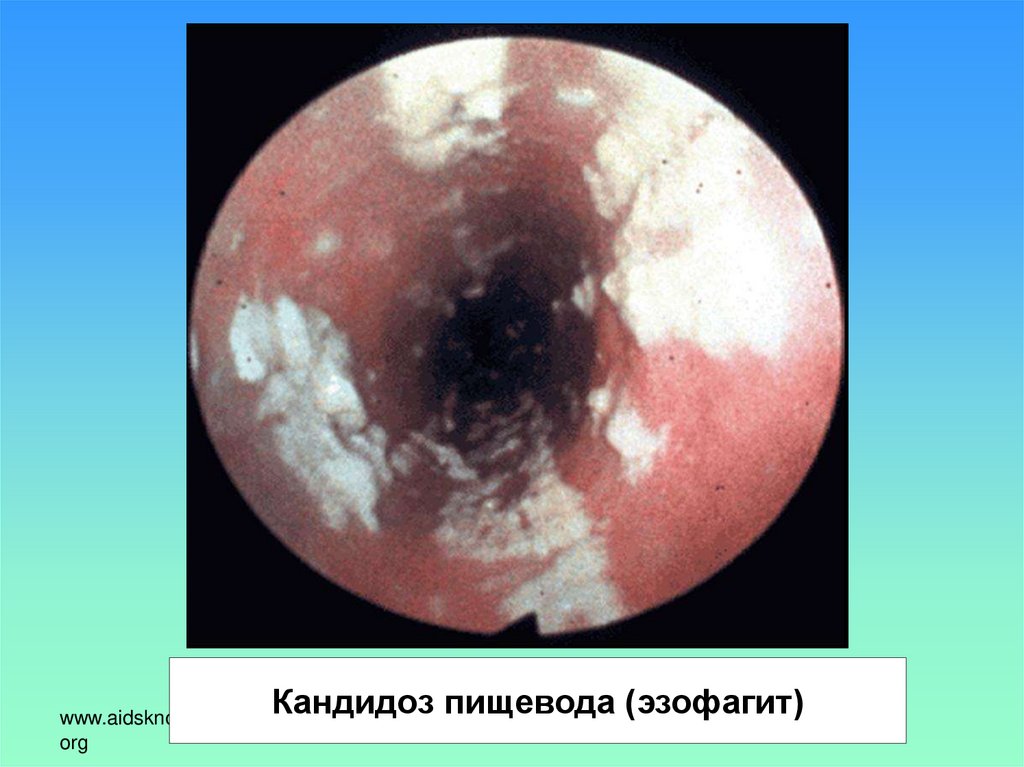
Кандидоз пищевода (эзофагит)www.aidsknowledgehub.
org
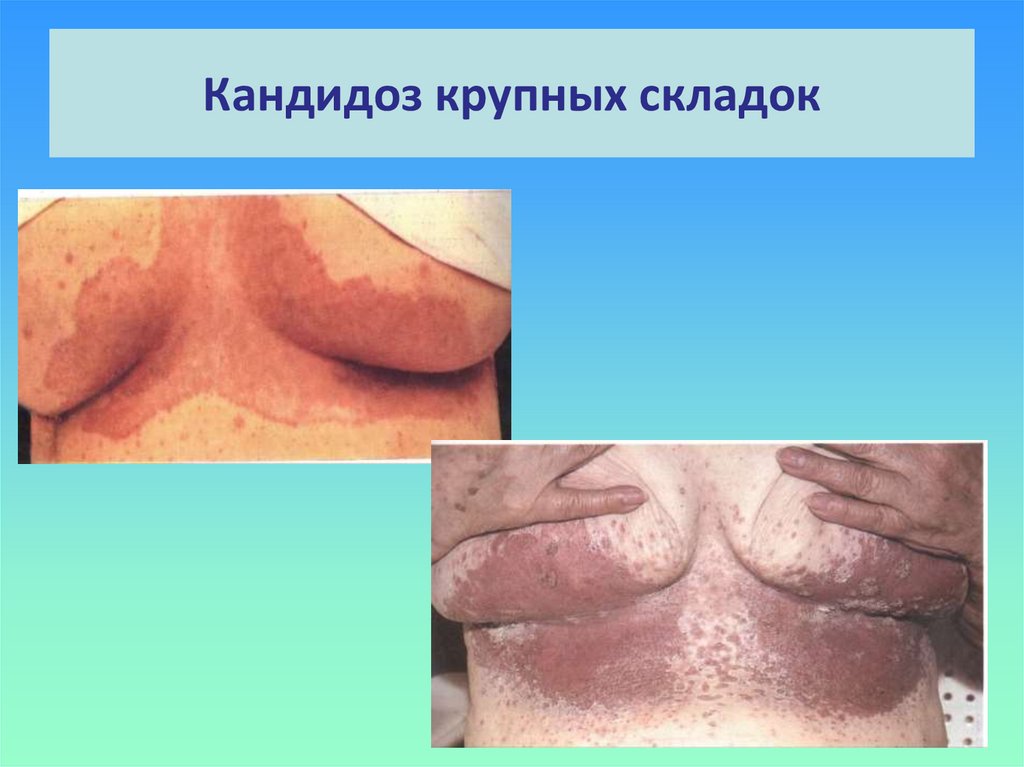
17. Кандидоз крупных складок
18. Кандидозная паронихия и онихия
19.
20. Клинические формы инфекции Candida
Глубокий локализованный кандидоз –встречается редко, возникает гематогенно в
виде остеомиелита, артрита, эндофтальмита
и абсцесса печени. При этом кандидемия
остается не выявленной.
Также может протекать в виде восходящей
инфекции мочевых путей и привести к
образованию фунгусного шара в лоханке;
Очень редко – в виде изолированной
пневмонии.
20
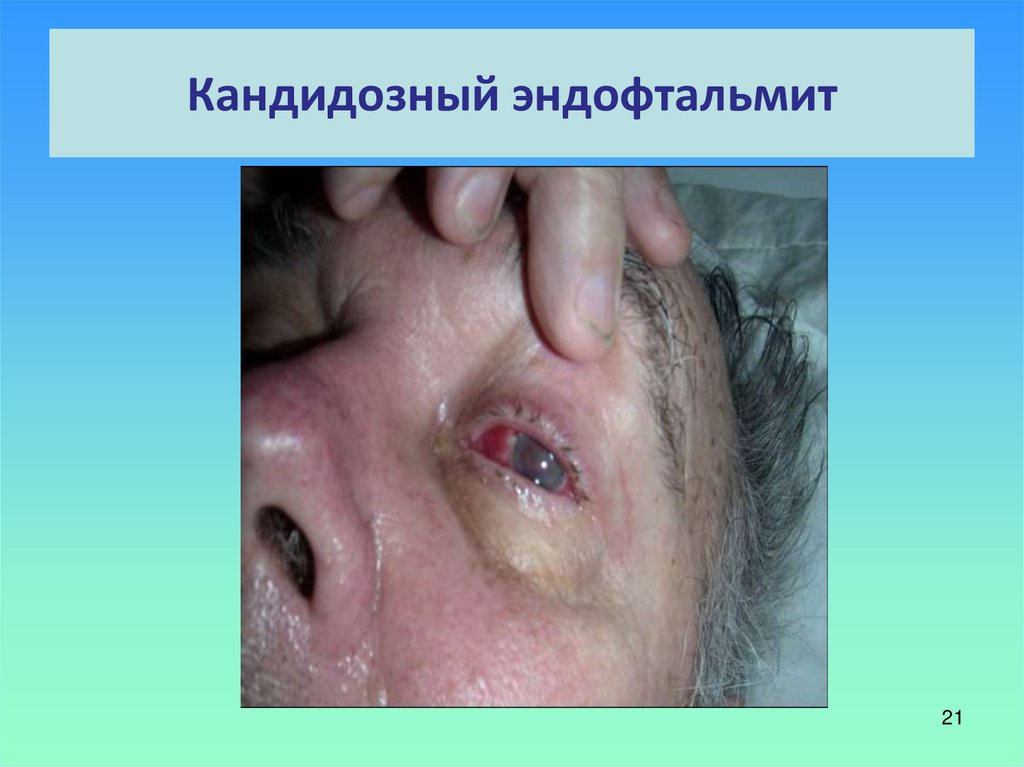
21. Кандидозный эндофтальмит
2122. Кандидозный нефрит
2223. Факторы риска развития инвазивного кандидоза в ОРИТ (80%)
пребывание в ОРИТ более 7 днейперфорация или хирургия желудочно-кишечного
тракта
тяжелое состояние больного
сахарный диабет
антибиотики широкого спектра действия
стероиды, иммуносупрессоры
центральный венозный катетер
Больным инвазивным кандидозом в ОРИТ
показано раннее удаление (замена) внутрисосудистых
и мочевых катетеров, шунтов, протезов и пр.
23
24. Инвазивный кандидоз (ИК)
• Частота инвазивного кандидоза в ОРИТ 1-10%,летальность составляет 10-47%.
• Наиболее распространенные формы ИК: кандидемия,
диссеминированный кандидоз, кандидозный перитонит.
• Основными возбудителями ИК являются С.albicans, C.
parapsilosis, C. tropicals, C. glabrata. C.krusei. Некоторые
виды кандида являются обитателями организма человека.
Сandida spp. выявляют при посевах со слизистой оболочки
полости рта и ЖКТ у 30-50% здоровых людей и гениталий
– у 20-30% здоровых женщин. При колонизации кожи и
слизистых лечение не нужно.
• Вид Сandida spp. четко коррелирует с чувствительностью к
антимикотикам. Флюконазол активен против 76% Сandida
spp. C.krusei в 91% резистентны к флуконазолу.
Каспофунгин активен против грибов рода Сandida.
• Возбудители инвазивного кандидоза резистентны к
флюконазолу в 22%, поверхностного – в 10% случаев 24
25. Кандидемия
• C.parapsilosis -2-й по частоте возбудитель ИК, чащевыявляют у новорожденных, у больных с длительными
катететерами, он входит в состав биопленки на
поверхности внутрисосудистых катетеров. Азольные
антимикотики и амфотерицин В, в отличие от каспофунгина, не активны против Candida spp. в составе биопленки.
• Клинические признаки кандидемии неспецифичны и не
отличаются от симптомов бактериального сепсиса
(лихорадка, признаки поражения органов, ИТШ).
• Кандидозный эндофтальмит, хориоретинит (2-29%),
поражение почек (5-20%), ЦНС (5-15%), эндокардит (510%), поражение кожи (5-10%). Летальность 30-70%.
• Для ранней диагностики кандидемии повторные (2 раза в
день в течение 3-х дней) посевы крови и материала из
выявленных очагов (дистального фрагмента внутрисосуд.
катетера) на специальные среды (Сабуро) (чувст-ть 50%).
Серологические методы диагностики не разработаны 25
26. Кандидоз у ВИЧ-инфицированных
• Самая распространенная инфекция у больных ВИЧ (90%).• От пациентов выделяют разные виды этого гриба.
• Основная причина развития всех видов кандидозов –
угнетение функции Т-лимфоцитов и ослабление барьерной
функции кожи и слизистых оболочек.
• Частая локализация на коже – в паховых областях,
подмышечных впадинах, под молочными железами,
дистальные фаланги с развитием паронихий, слизистых
полости рта, глотки, пищевода, кишечника, вульвовагиниты.
Псевдомембранозный кандидоз (молочница) – частая форма
поражения слизистых. Кандидоз пищевода у 15-30% больных
СПИДом
• Кандидозное поражение дыхательных путей, в легких м.б.
множественные инфильтраты, ателектазы, как при tbc.
• Для диагностики –микологический анализ мокроты, нитчатые
формы грибов, специфический запах дрожжей. Выделение
чистой культуры возбудителя сложно. ПЦР с исследованием
26
БАЛЖ подтверждает диагноз.
27. Диагностика поверхностных микозов
Для подтверждения диагноза достаточновыявление возбудителя при микроскопии
материала из очага поражения;
Большинство возбудителей поверхностных
микозов чувствительны к используемым
системным антимикотикам и препаратам местного
применения;
При рецидивирующем течении микоза нужно
выделение возбудителя в культуре, определение
его вида и чувствительности к антимикотикам;
Применение серологических методов диагностики
нецелесообразно
27
28. Трудности в диагностике инвазивных микозов
Клинические признаки этих микозовнеспецифичны, выявляются слишком поздно;
РГ, КТ признаки недостаточно специфичны;
Получение биосубстратов часто затруднено;
Выявленные грибы могут быть причиной
колонизации или инфекции, что затрудняет
интерпретацию результатов анализа;
Культуральные методы требуют много времени,
а заболевание быстро прогрессирует;
Очень важно определить риск развития
инвазивного микоза с целью назначения
первичной антифунгальной профилактики
28
НК
29. Диагностика инвазивного кандидоза
Учитывать факторы рискаКлинические признаки
Повторные посевы крови, других биосубстратов,
фрагмента катетера (3 дня подряд!!!)
Выявление очагов диссеминации (офтальмоскопия,
МРТ, КТ и пр.)
Биопсия, микроскопия и посев материала из очагов
диссеминации
В ОРИТ в 1/3 случаев инфицирование пациентов
резистентными грибами от медперсонала, в 2/3 – в
результате активации эндогенного микоза.
29
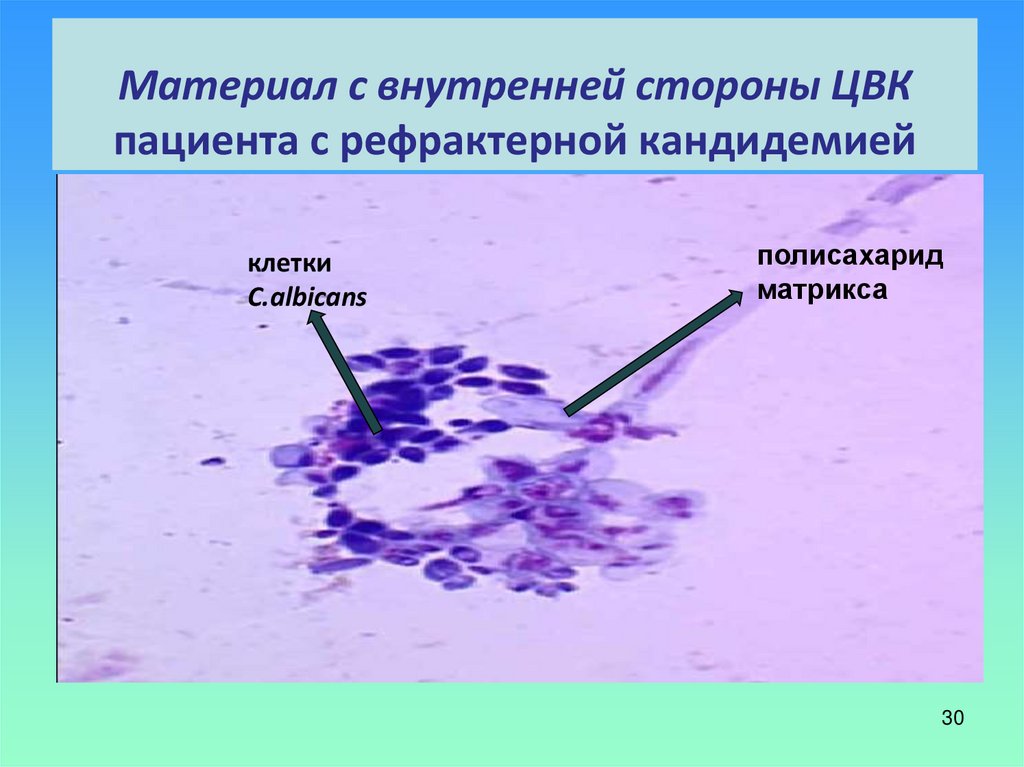
30. Материал с внутренней стороны ЦВК пациента с рефрактерной кандидемией
клеткиC.albicans
полисахарид
матрикса
30
31. Диагностика кандидоза
Клинические критерии кандидоза:характерный вид очагов поражения, отсутствие общих
симптомов,
резистентность к антибактериальной терапии
Лабораторная диагностика:
микроскопия соскоба с пораженных участков –
выявление почкующихся клеток, псевдомицелия
Candida spp.
культуральный метод – посев соскоба с языка и
слизистой оболочки щек, миндалин и десен,
биоптатов пораженных участков пищевода при
ФГДС, БАЛЖ для выделения возбудителя
32. ПЦР в диагностике микозов
Метод перспективен для выявления грибковых инфекцийи видовой идентификации микромицетов, для раннего
начала антимикотической терапии;
Разработаны тесты для обнаружения ДНК Candida spp.,
Aspergillus spp. в пробах крови и для видовой
идентификации (MycoSegKit, USA; SeptiFast, Roche,
Germany; Affigene Aspergillus tracer kit, Sweden; Biomerieux,
France);
Однако ПЦР-тесты пока не стандартизованы и остаются
исследовательскими и полученные данные из различных
лабораторий (чувствительность, специфичность,
фрагменты ДНК грибов) не сопоставимы.
32
33. Инвазивный кандидоз - стратегия антифунгальной терапии
сначала антимикотик с высоким уровнембезопасности и низким уровнем резистентности:
эхинокандин (каспофунгин) АI
после стабилизации состояния больного,
определения вида возбудителя: пероральный
препарат (флуконазол, вориконазол) ВII
амфотерицин В: при непереносимости или
недоступности других антимикотиков AI
ЕCIL-3 guidelines 2009
Pappas et al. Clinical practice guidelines for the management
of candidiasis: 2009 update by IDSA. CID 2009; 48: 503-35
33
34. Лечение кандидозного стоматита
Основной режим: флюконазол 100 мг 1 раз в день;Альтернативный: нистатин 500 мг 5 раз в день или
кетоконазол 200 мг в день.
При их неэффективности – интраконазол (суспензия)
100 мг в день или амфотеррицин В 0,3-0,5 мг/кг в день в/в,
капельно. Курс лечения – 10-14 дней.
Лечение кандидозного эзофагита, пневмонии
Основной режим: флюконазол 200-800 мг/сут-14-21 дн;
альтернативный – кетоконазол 200 мг /сут или
интраконазол 100-200 мг/сут (табл.и суспензия) – 21 дн.
На поздних стадиях ВИЧ поддерживающая терапия:
флуконазол 50-100 мг внутрь, или 200мг 1 раз в неделю.
35. Лечение кандидозного эзофагита, бронхита
Основной режим: флюконазол 200-800 мг/сут. - 14-21дней; неабсорбируемые противогрибковые препараты
(нистатин) не эффективны
Альтернативный: кетоконазол 200 мг/сут внутрь, или
интраконазол (100-200 мг 2 раза в сут в табл. или в
суспензии, или амфотеррицин В в дозе 0,3-0,5 мг/кг /сут в
вену капельно 5-7 дней, затем флюконазол по 200-800
мг/сут.
Курс лечения эзофагита 14-21 дней, пневмонии не менее
21 дня, до клинического выздоровления и исчезновения
вегетативных форм гриба в биоптате или соскобе со
слизистой пищевода.
Поддерживающую терапию проводят в течение 2-3 недель
(основной флюконазол 100-200 мг/сут, или кетоконазол
или интраконазол по 200 мг/сут в табл.
Лечение необходимо сочетать с назначением АРВТ
35
36. Амфотерицин В
• К амфотерицину чувствительны большинствовозбудителей микозов (кандида, аспергиллы и
криптококки). Возможна перекрестная резистентность
Candida spp. к амфотерицину В и азолам
• Характерна высокая нефротоксичность, плохо проникает
через ГЭБ, низкая концентрация в ликворе и в моче.
• Препарат остается как альтернативный для лечения
инвазивного кандидоза и аспергиллеза, а также для
эмпирической антифунгальной терапии.
• Является препаратом выбора для лечения криптококкового менингита.
• Липидный комплекс амфотерицина В менее токсичен,
дорогой, применяется при неэффективности 1 препарата.
36
37. Лечение генерализованного кандидоза (ГК) 1
• Антифунгальная терапия должна быть начата в течение 24часов после высева возбудителя.
• Основной режим: препараты выбора -каспофунгин
(активен против всех возбудителей кандидоза) и
флюконазол. При недоступности каспофунгина амфотерицин В по 0,7 мг/кг/сут в вену капельно 14 дней (нефротоксичен у 30%) , затем флюконазол по 400 мг/сут внутрь в
течение 8-10 недель. Интраконазол, вориконазол при
приеме внутрь имеют вариабельную биодоступность,
поэтому не желательны.
• Альтернативный режим: флюконазол по 400-800 мг/сут .
В течение 6-10 недель, интраконазол по 200 мг 3 раза в
сутки 3 дня, затем 2 раза в сут. 6-10 нед.; либо
амфотерицин В по 0,7 мг/кг/сут в вену капельно 14 дней,
или амфотерицин В (липосомальный) по 4 мг/кг/сут в вену
капельно 14 дней.
37
38.
Схемы терапии и и стоимость препаратов длялечения кандидемии
Схема лечения
Стоимость
(руб.)
каспофунгин (кансидас) по 70 50 мг/сут в/в – 30 дн
592 155
амфотерицин В (фунгизон) 0,6 мг/кг/сут в/в – 30 дней
12 540
флуконазол (микосист) 6 мг/кг/сут в/в – 14 дней,
перорально – 16 дней
17 360
флуконазол (дифлюкан) 6 мг/кг/сут в/в – 14 дней,
перорально – 16 дней
71 208
•источник цен на лекарственные средства - данные бюллетеня для оптовых
покупателей и поставщиков медикаментов “Фарминдекс” (www.pharmindex.ru);
•расчет на вес пациента – 70 кг;
•варианты лечения расположены в порядке увеличения стоимости.
38
39. Лечение генерализованного кандидоза (ГК) 2
• Поддерживающая терапия флюконазол 200 мг/сутвнутрь или интраконазол по 200 мг 2 раза в сутки внутрь
• У больных СПИДом лечение необходимо сочетать с
назначением АРВТ
• Возбудители инвазивного кандидоза существенно чаще
резистентны к антимикотикам, чем поверхностного :
частота резистентных к флюконазолу штаммов,
выделенных из крови, превышает 20-50%.
• Всем пациентам показано раннее удаление (замена) всех
внутрисосудистых катетеров и других возможных
источников возбудителя (мочевых катетеров, шунтов)
• Важным является уменьшение действия факторов риска
(отмена ГКС, компенсация сахарного диабета).
• У новорожденных большинство возбудителей чувствительны к флюконазолу и амфотерицину В (менее
39
нефротоксичен у детей).
40. Лечение генерализованного кандидоза (ГК) 3
• Каспофунгин в/в 70мг в 1-й день, затем 50 мг/сут.• Новорожденным: амфотерицин В в/в 1 мг/кг/сут;
флюконазол 12 мг/кг/сут.;
• липидный комплекс амфотерицина В 3-5 мг/кг/сут.
• Оценка эффективности антифунгальной терапии при
отсутствии быстрого ухудшения состояния проводится на
4-7-е сутки.
• Неэффективность терапии м.б. обусловлена резистентностью антимикотика к возбудителю, наличием требующих
хирургического вмешательства очагов диссеминации
(эндокардита, флебита, абсцессов), иммуносупрессией.
• Антифунгальная терапия продолжается не менее 2-х
недель после исчезновения всех клинических проявлений
инвазивного кандидоза и выявления Candida spp.в крови
40
41. Этиология аспергиллезов (А)
• Известны 17 Aspergillus spp., вызывающих заболевание учеловека. Основными возбудителями инвазивного
аспергиллеза (ИА) являются A.fumigatus (40-70%), A.flavus
(10-25%), A.niger (10-20%), другие встречаются реже. Они
имеют различную чувствительность к антимикотикам.
• Возбудители аспергиллеза чувствительны к вориконазолу,
интраконазолу, каспофунгину, резистентны к флуконазолу
и кетоконазолу.
• Возбудители аспергиллеза широко распространены, в
почве, зерне, муке, пыли, компонентах зданий (ремонт в
больнице м.сопровождаться вспышкой А), возможна
контаминация медицинских инструментов (ИВЛ,
небулайзеров.
• Инфицирование происходит при ингаляции конидий с
вдыхаемым воздухом. От человека к человеку ни одна
форма А не передается
41
42. Клинические формы аспергиллеза
Инфекция чаще возникает аэрогенным путем,факторы риска: нейтропения, длительный прием
ГКСТ, ВИЧ-инфекция;
Клинические формы:
1. Пульмональный аспергиллез (95%) – протекает
как хронический бронхит – слабость, кашель с
мокротой серого цвета, где м.б. скопления
мицелия и спор грибка, на рентгенограмме –
овальные инфильтраты, распад, полости с
инфильтративным валом.
42
43. Диссеминированный аспергиллез
2. Септические формы аспергиллеза развиваются нафоне глубокого иммунодефицита, чаще из
пульмонального очага с образованием mts в
различных органах.
Могут быть поражение ЖКТ (рвота, запах плесени
изо рта, пенистый стул, содержащий много
аспергилл), абсцессы головного мозга, увеиты,
множественное поражение кожи;
При диагностике учитываются эпидданные
(профессия, иммунодефицит), высев аспергилл из
мокроты, бронхиального секрета, биоптатов
органов.
Из крови аспергиллы выделяются редко.
43
44. Инвазивный аспергиллез в ОРИТ (3-5,8%)
Факторы риска:• системные стероиды
• ХОБЛ, ятрогенная лейкопения
• контаминация помещений, аппарата ИВЛ
• колонизация дыхательных путей
Диагностика - поздняя, нередко post mortem
Прогноз - летальность – 77-100%
Выявление Aspergillus spp. у больных в ОРИТ
игнорировать нельзя!
44
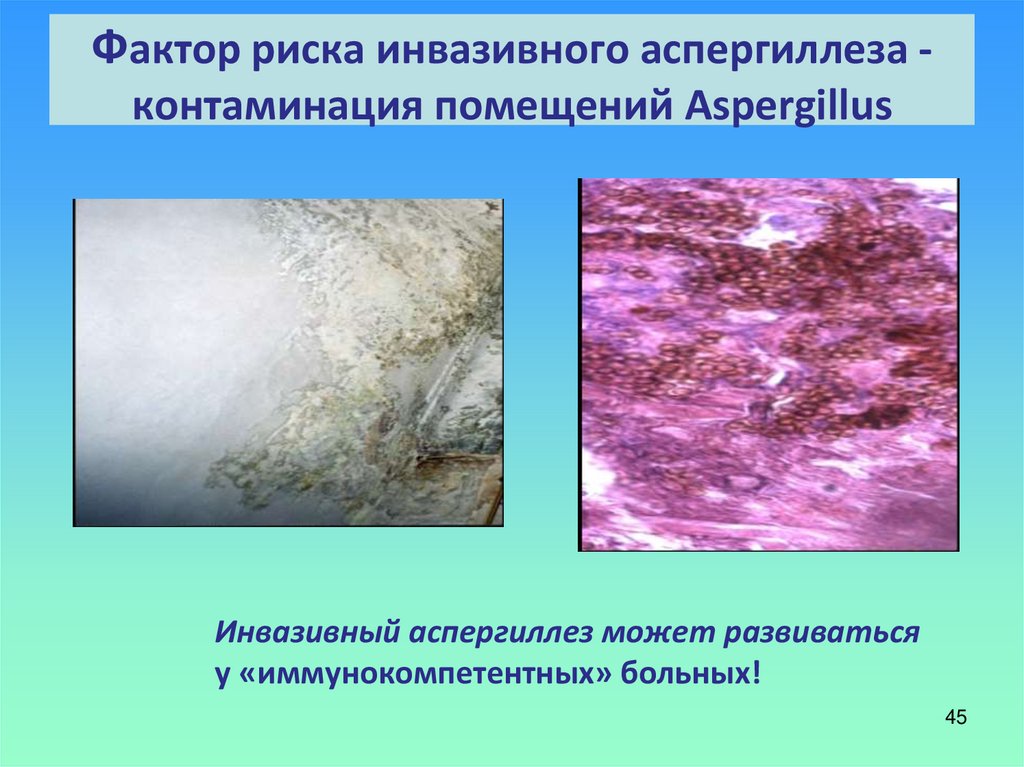
45. Фактор риска инвазивного аспергиллеза - контаминация помещений Aspergillus
Фактор риска инвазивного аспергиллеза контаминация помещений AspergillusИнвазивный аспергиллез может развиваться
у «иммунокомпетентных» больных!
45
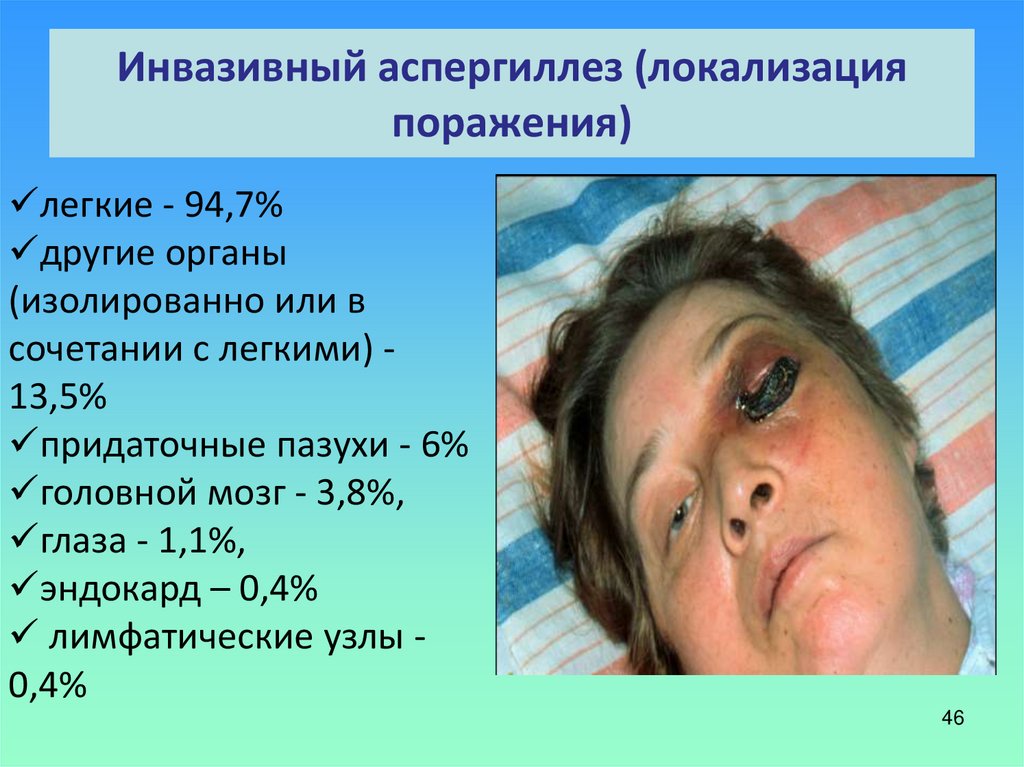
46. Инвазивный аспергиллез (локализация поражения)
легкие - 94,7%другие органы
(изолированно или в
сочетании с легкими) 13,5%
придаточные пазухи - 6%
головной мозг - 3,8%,
глаза - 1,1%,
эндокард – 0,4%
лимфатические узлы 0,4%
46
47. Аспергиллез при ВИЧ-инфекции
• Самая частая локализация аспергилл при ВИЧ- это легкие(инвазивный аспергиллез легких) –поражение долей легких,
образование полостей, милиарная диссеминация.
• Специфических проявлений нет – лихорадка, кашель,
одышка, боли в грудной клетке, реже – кровохарканье, часто
сопровождается внелегочными поражениями.
Рентгенологические особенности разнообразные. Бронхит и
пневмония протекает на фоне аллергизации организма.
• Аспергиллезные поражения головного мозга –второй орган по
частоте поражения, абсцессы локализуются в полушариях,
мозжечке и стволе мозга, чаще выявляется на аутопсии.
• Аспергиллезное поражение сердца в виде кардита,
эндокардита с массивными рыхлыми разрастаниями и
миокардиальными абсцессами – чаще на аутопсии.
• Прижизненный диагноз трудный. Лабор.подтверждение –
обнаружение аспергилл в культуре и микроскопическом
исследовании материала. КТ легких
47
• Амфотерицин В (1-1,4мг/кг/сут), АРВТ, удаление аспергиллом
48. Методы диагностики инвазивного аспергиллеза
Определение антигена аспергилл ( галактоманнана) (тест Platelia Aspergillus) – 47%Посев БАЛ, мокроты, биопсийного
материала - рост Aspergillus spp. – 13%
Микроскопия - выявление мицелий – 10%
Гистологическое исследование - 8%
КТ, РГ легких, придаточных пазух
Невысокая чувствительность и большая
продолжительность лаб. диагностики.
48
49. Лечение инвазивного аспергиллеза
• Препаратом выбора для лечения инвазивногоаспергиллеза является вориконазол, альтернативными –
каспофунгин, липидный комплекс амфотерицина В и
позаконазол. Резистентен к флюконазолу.
• Применение амфотерицина В ограничивают
недостаточная эффективность, нефротоксичность и
инфузионные реакции.
• Эффективность лечения оценивается на 4-7 сутки
• Антифунгальную терапию продолжают до исчезновения
клиники заболевания, эрадикации возбудителя из очага
инфекции, нормализации рентгенограммы легких,
купирования нейтропении.
• Средняя продолжительность лечения до стабилизации
состояния составляет 20 дней, достижения полной
ремиссии – 60 дней.
49
50. Инвазивный аспергиллез – схемы лечения
начинать с в/в введения - вориконазол в/в 2х6 мг/кгД1, затем 2 х 4 мг/кг/сут, - 7 дней AIII
вориконазол перорально 2 х 200 мг/сут – 77 дней АI
липидный АмВ в/в 3 мг/кг/сут -14 дней, итраконазол
р-р 400 мг/сут - 70 дней,
каспофунгин в/в 70 50 мг/сут в сочетании с
вориконазолом 12 8 мг/кг/сут – 14 дней, затем
вориконазол в таблетках 400 мг/сут - 70 дней;
применение амфотерицина В
не рекомендовано.
50
51. Криптококкоз (Criptococcus neoformans)
Возбудитель – патогенный дрожжеподобный грибок,часто м.б. изолирован из экскрементов птиц; не
принадлежит к представителям нормальной микрофлоры
человека, его выделение всегда указывает на инфекцию
Входные ворота инфекции - чаще легкие, далее мицелии
гематогенным путем разносятся в органы и ткани,
особенно в мягкие мозговые оболочки и мозг;
Основной контингент – больные ВИЧ (10%);
Самая частая форма криптококкоза (90%) – менингит
различной тяжести, у 50% пациентов и пневмония при
СД4 менее 50 кл./мкл;
Диагноз – прямая микроскопия, посев крови, мочи,
ликвора
51
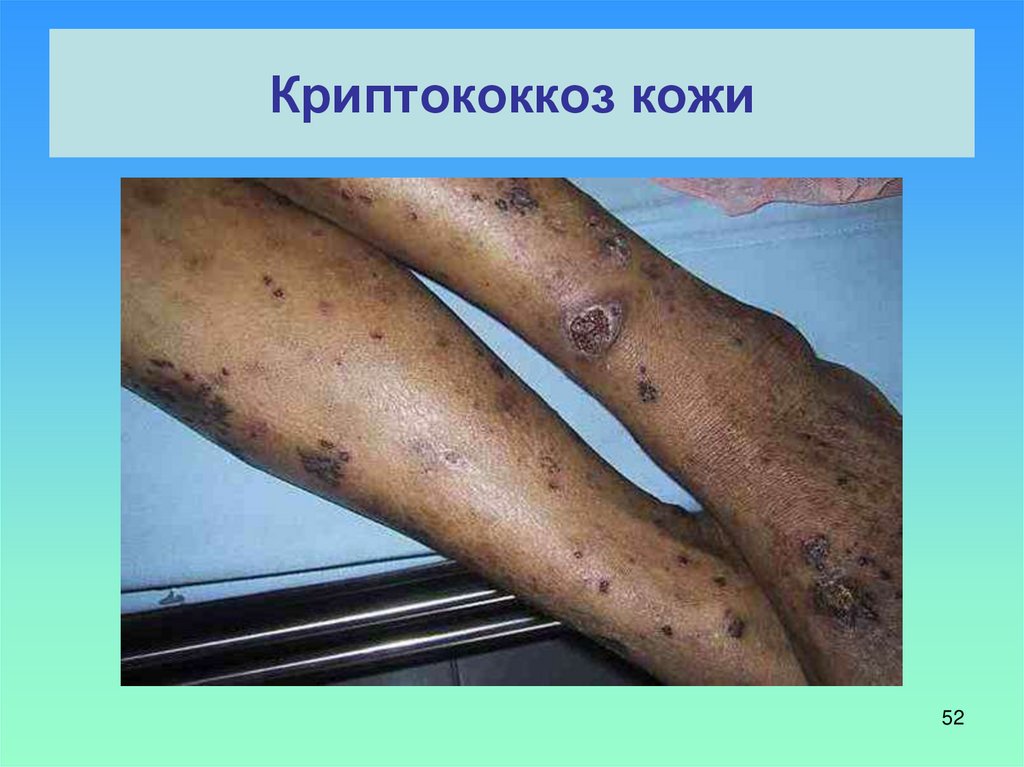
52. Криптококкоз кожи
5253. Криптококковый менингит, энцефалит
• Клиника (у 80%) – головная боль, лихорадка нарастаютпостепенно несколько недель. Тошнота, рвота, у 30% в
разгар болезни менингеальные знаки.
• Заболевание быстро прогрессирует вплоть до комы.
• Без лечения продолжительность КМ не более 1 мес.
• Часто сочетается с другими вторичными
заболеваниями, что затрудняет диагностику.
• У 50% больных развивается и криптококковая
пневмония: кашель с незначительной мокротой, боли в
грудной клетке, одышка, лихорадка.
• Рентгенологическая картина м.б. разнообразной:
очаговые инфильтраты в легких, пневмония,
экссудативный плеврит.
53
54. Криптококковый менингит, энцефалит
o Диагностика: ликвор под повышенным давлением,умеренный
лимфоцитарный
цитоз,
повышение
содержания белка, сахара
o Выявление антигена в ликворе в ИФА (95%), выделение
возбудителя культуральным методом из крови, ликвора,
БАЛЖ и др., прямая микроскопия.
o Экспресс и серодиагностика: РЛА, ИФА (высокий титр АТ
1:1000), РНИФ (при СПИДе не всегда эффективна)
o Трудности ранней диагностики КК менингита при СПИДе
связаны с атипичным течением: слабая выраженность
общемозговых симптомов (60%) и невысокий цитоз.
o КТ–увеличение
объема
желудочков,
признаки
повышенного внутричерепного давления и появление
множественных гиперинтенсивных очагов
55. Криптококковый менингоэнцефалит антифунгальная терапия
Препараты выбора• АмВ 0.7-1.0 мг/кг/с (+ флуцитозин 100 мг/кг/с) ≥ 2
нед., затем флуконазол 400-800 мг/с ≥ 10 нед. AI
Альтернативное лечение
• АмВ 0.7-1.0 мг/кг/с ≥ 6-10 нед. B III
• флуконазол 800 мг/с ≥ 10-12 нед. B III
При неэффективности начального лечения или
рецидиве:
• вориконазол 12-8 мг/кг/с B III
• позаконазол 800 мг/c B III
55
56. Лечение криптококкового менингита
• Основной: Амфотерицин В по 0,7-1,0 мг/кг/сут. в венукапельно в течение 14 дней, затем флуконазол по 400
мг/сут в течение 8-10 недель, далее 20 мг/сут.
• Альтернативный режим: флуконазол в дозе 400-800 мг/сут.
внутрь в течение 6-10 недель, интраконазол по 200 мг 3
раза/сут. в течение 3 дней, затем 200 мг 2 раза/сут 6-10
недель или амфотерицинВ по 4мг/кг в вену капельно в
течение 14 дней, далее флуконазол по 400 мг\сут в
течение 8 недель, далее по 200 мг/сут.
• Поддерживающую терапию по основному режиму проводят
флуконазолом (200мг/сут внутрь), а по альтернативному –
амфотерицином В (0,6-1 мг/кг 1-3 раза в неделю,
флюконазолом (доза м.б увеличена до 400 мг/сут),
интраконазолом (200 мг 2 раза/сут).
• Поддерживающую терапию проводят до повышения числа
СD-лимфоцитов выше 100-200 /мкл в течение 6 мес.
56
57. Криптококковый менингит / СПИД коррекция внутричерепного давления
давление СМЖЛечение
• < 250 мм вод. ст.
• > 250 мм вод. ст.
- антимикотики, пункция через 2 недели
- удаление СМЖ до снижения давления
≤ 200 мм вод. ст. ежедневные пункции до
стойкой нормализации давления
• Устойчиво повышенное - дренаж, вентрикулоперионеальный
шунт
Высокое внутричерепное давление - основная
причина ранней летальности!
57
58. Пневмония; неменингеальный криптококкоз
• Лечение необходимо сочетать с назначением АРВТ• Основной режим: препараты выбора амфотерицин В
0,6мг/кг/сут; или флюконазол в/в или п/о 800 мг в 1-й
день, затем 400 мг/сут.
• Альтернативный: вориконазол в/в 6мг/кг в 2 введения
в 1-й день, затем 4 мг/кг в 2 введения или
вориконазол внутрь по 400 мг/сут. в 2 приема.
• Терапия проводится до повышения числа СD-4лимфоцитов выше 100-200/мкл в течение 6 мес.
58
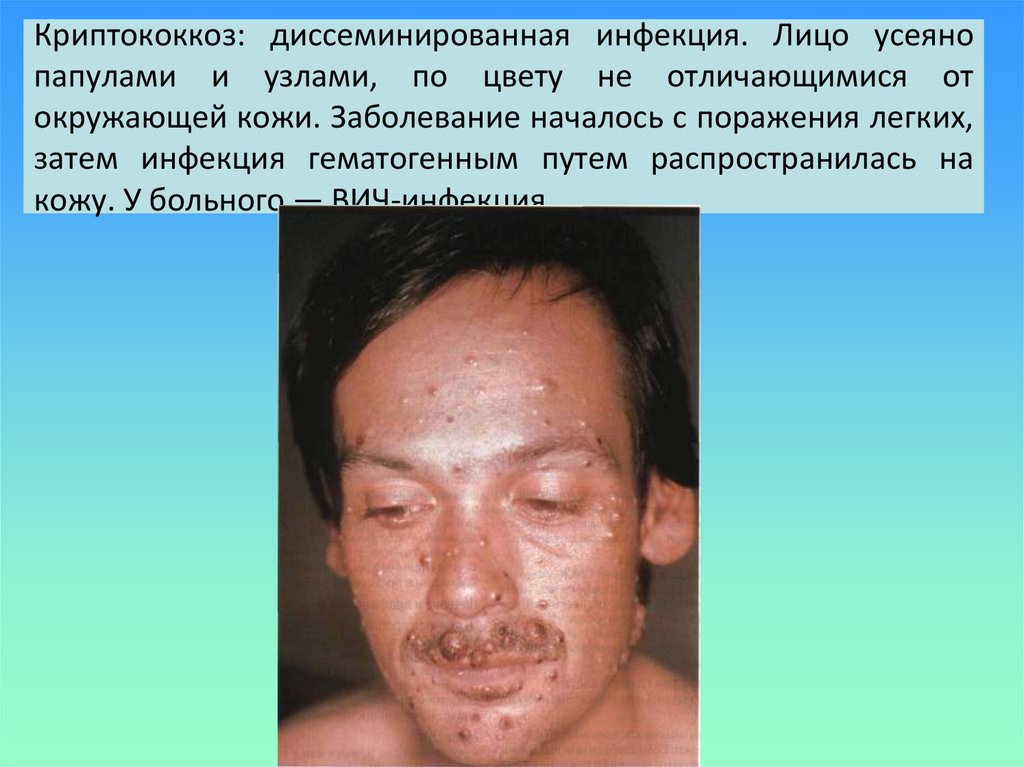
59. Криптококкоз: диссеминированная инфекция. Лицо усеяно папулами и узлами, по цвету не отличающимися от окружающей кожи.
Заболевание началось с поражения легких,затем инфекция гематогенным путем распространилась на
кожу. У больного — ВИЧ-инфекция.
60. Первичная антифунгальная профилактика
В контролируемых клинических исследованияхэффективность антимикотической профилактики
доказана только у больных с высоким (≥10%) риском
развития инвазивных микозов;
На практике наблюдаются ошибки в профилактике
микозов: назначается нистатин, малые дозы азолов,
что приводит к серьезным последствиям:
• нежелательные явления;
• селекция резистентных возбудителей.
60
61. Антифунгальная профилактика инвазивного кандидоза
• Проводится только пациентам с высоким рискомвозникновения осложнения.
• Установлено, что частоту ИК снижает профилактическое
применение только системных антимикотиков
(флюконазола) в адекватных дозах, а назначение не
абсорбируемых пероральных полиенов (нистатина,
леворина, натамицина) неэффективно!!!
• Доказана эффективность антифунгальной профилактики
ИК у реципиентов внутренних органов, новорожденных с
массой тела менее1500г, некоторых категорий хирургических больных в ОРИТ.
• Важное значение имеет строгое соблюдение правил
асептики (тщательное мытье рук, оптимальный уход за
сосудистыми и мочевыми катетерами, адекватная
антибиотикотерапия).
• Первичная профилактика поверхностного кандидоза не 61
показана
62. Эндемичные микозы
• Гистоплазмоз - Южная Америка, Юго-ВосточнаяАзия, Новая Зеландия, Франции, Италии, Румынии,
Швеции, Германии.
Кокцидиоидоз - США, Мексика, Бразилия.
Бластомикоз - США, Центральная и Южная
Америка.
Паракокцидиоидомикоз - США.
Зигомикоз (мукормикоз) - США.
62
63. Эндемичные (экзотические) микозы
• Гистоплазмоз – эндемичный микоз, распространенный встранах Юго-Восточной Азии, в диссеминированной форме с
поражением внутренних органов и кожи (интоксикация,
увеличение лимфоузлов, гепатоспленомегалия, энцефалит,
колит, эндокардит, экзантема).
• Диссеминированный кокцидиоидоз- через несколько лет
после острого процесса развивается, протекает с
поражением легких, кожи, пищеварительной системы,
костей, суставов, м.б. менингит. Увеличиваются лимфоузлы
средостения. Поражение кожи характеризуется
образованием множества папул, узлов, инфильтратов,
изъязвлением, образованием свищей. Длительная
лихорадка, истощение.
• Североамериканский бластомикоз характеризуется
полисистемным поражением с развитием гранулематозных
процессов и абсцессов в легких, печени, коже, скелете,
головном мозгу и т.д.
63
64.
Задачи на современном этапеОрганизовать последипломное образование врачей
по 2 специальностям «клиническая микология и
лабораторная микология»;
Регистрация висцеральных микозов в РФ;
Продолжение исследований в области микоэкологии
и микоэпидемиологии;
Мониторинг грибов – патогенов и условных
патогенов, изолируемых от пациентов, а также из
других объектов и сред (больничные здания,
помещения и жилые квартиры, бассейны, сауны и
др.);
Организация молекулярно-биологических
исследований патогенных микромицетов в России
(ПЦР).
64
65. Рекомендуемая литература
• Климко Н.Н. Микозы: диагностика илечение. Руководство для врачей. 2-е изд.,
перераб. и доп. – М., 2008. - 336 с.
• Российские национальные рекомендации
Диагностика и лечение микозов в ОРИТ
65
66.
Благодарю завнимание!






















































 Медицина
Медицина








