Похожие презентации:
Заболевания с наследственной предрасположенностью
1. Заболевания с наследственной предрасположенностью
2.
Заболевания с наследственнойпредрасположенностью – это большая и
нозологически разнообразная группа болезней ,
развитие которых определяется взаимодействием
определённых наследственных факторов (мутаций
или сочетаний аллелей) и факторов среды.
3.
Болезни с наследственнойпредрасположенностью могут реализоваться
только путем тесного взаимодействия
генетической конституции (полигенов или
моногенов) индивида и факторов внешней среды
как неотъемлемых факторов. Предполагается,
что без средовых факторов не может
реализоваться генетическая
предрасположенность. Это связано с тем, что
при заболеваниях, связанных с нарушением
системы аллельных генов, снижена норма
реакций и адаптация к различным
воздействиям. Например, формирование
гипертонической болезни наблюдается на фоне
стресса, психических нагрузок; сахарного
диабета - при нарушениях питания, переедании,
ожирении и т.д.
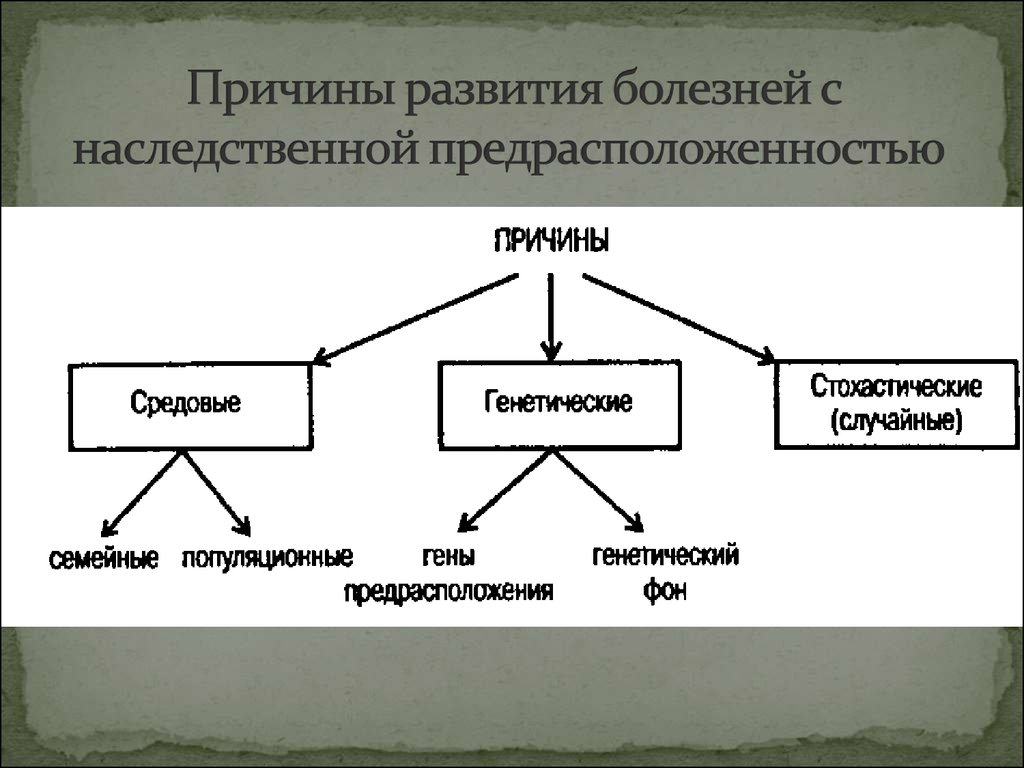
4. Причины развития болезней с наследственной предрасположенностью
5.
6.
Для проявления болезней с наследственнойпредрасположенностью необходимо конкретное
сочетание наследственных и внешних факторов. Чем
больше будет выражена наследственная
предрасположенность и больше вредных
воздействий среды, тем для индивида выше
вероятность заболеть (и в более раннем возрасте, и в
более тяжёлой форме).
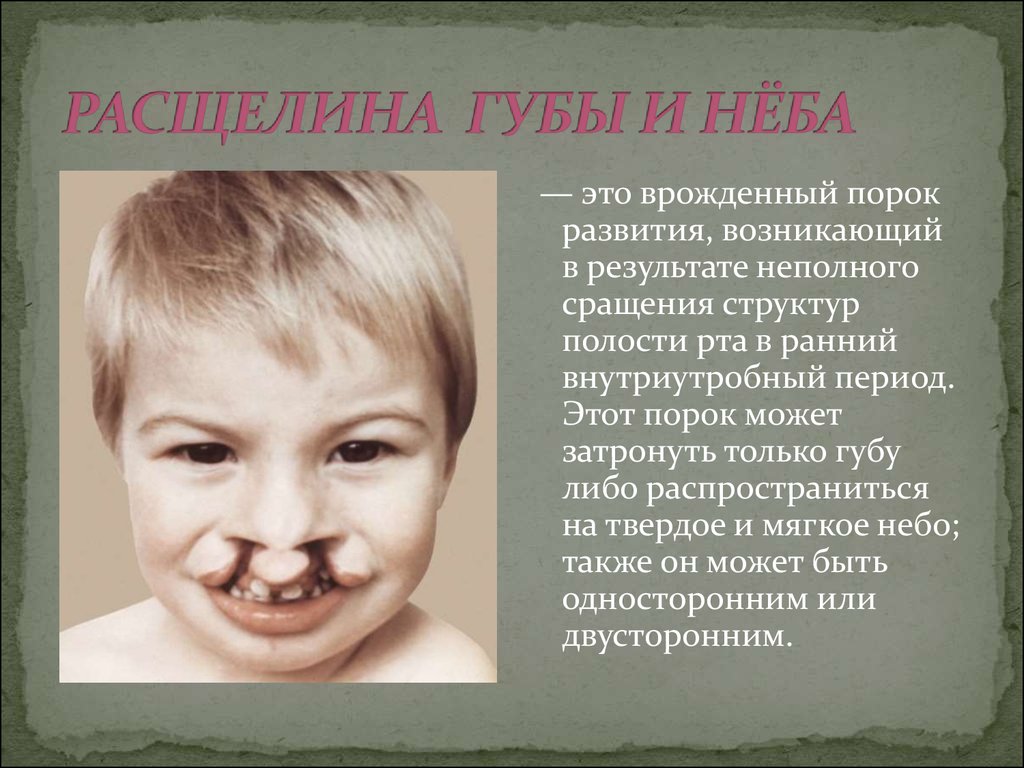
7. РАСЩЕЛИНА ГУБЫ И НЁБА
— это врожденный порокразвития, возникающий
в результате неполного
сращения структур
полости рта в ранний
внутриутробный период.
Этот порок может
затронуть только губу
либо распространиться
на твердое и мягкое небо;
также он может быть
односторонним или
двусторонним.
8.
Для получения оптимального результата лечения срождения и до 14-16 лет проводится многоэтапное
лечение с участием большого количества
специалистов. Процесс коррекции врожденного
порока и последующих этапов реабилитации часто
усложняется разнообразной сочетанной патологией
со стороны других органов, в частности нервной
системы.
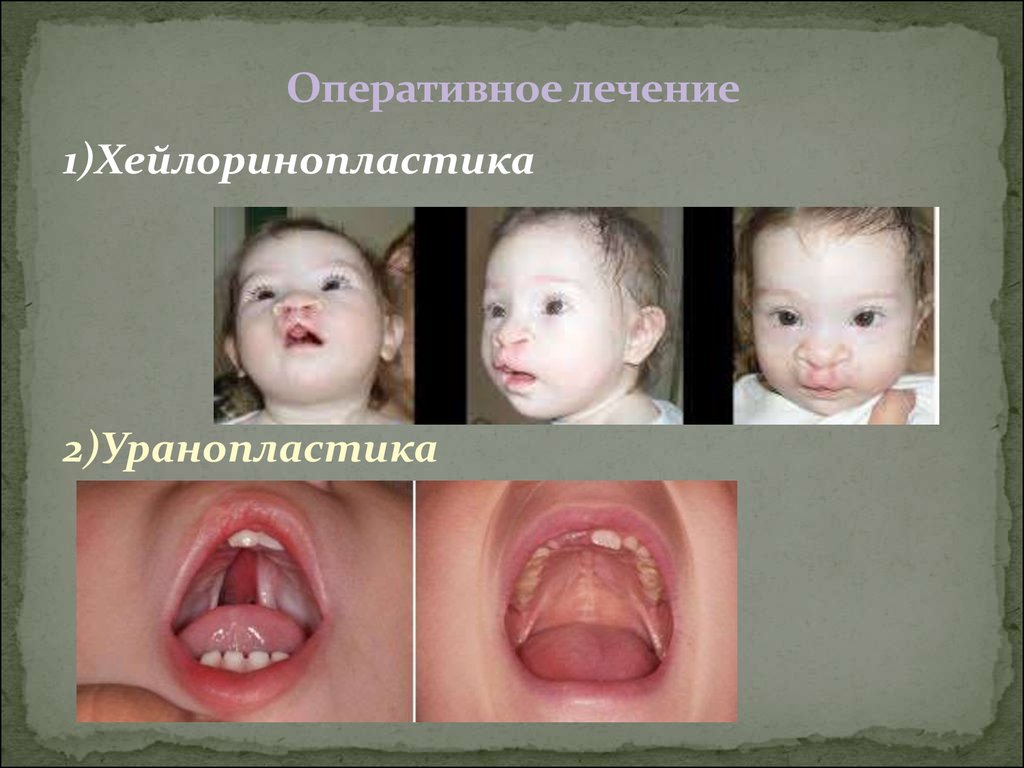
9. Оперативное лечение
1)Хейлоринопластика2)Уранопластика
10. Реабилитация
Этап окончательной реабилитации включает в себямероприятия по постановке звуков и
речеобразованию. Занятия с логопедом начинают
уже в стационаре с первых дней после уранопластики.
Чем меньше возраст оперированного, тем больше
перспектив для самопроизвольного становления речи.
Проводится активное наблюдение ортодонтом за
состоянием прикуса. После операции уранопластики,
проведенной в ранние сроки, ребенок находится под
постоянным контролем врача-ортодонта.
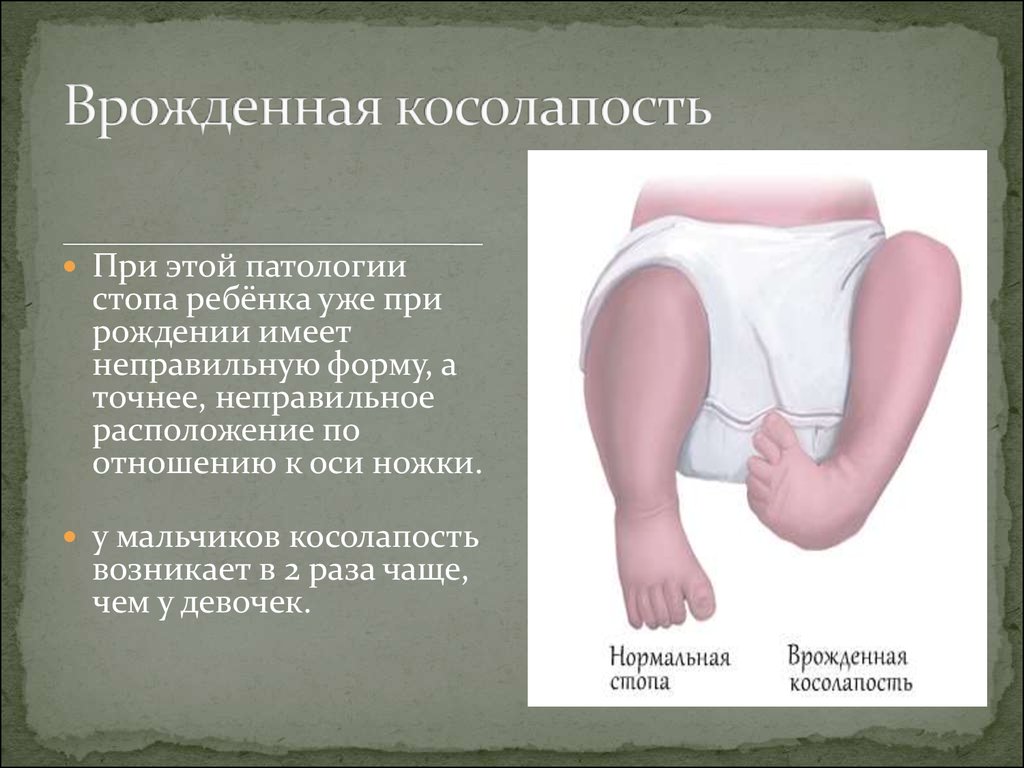
11. Врожденная косолапость
При этой патологиистопа ребёнка уже при
рождении имеет
неправильную форму, а
точнее, неправильное
расположение по
отношению к оси ножки.
у мальчиков косолапость
возникает в 2 раза чаще,
чем у девочек.
12. Причины:
1)патологическое сращение амниона (плодной
водной оболочки) с поверхностью конечности
зародыша во время его внутриутробного развития.
2)
механическая теория – нарушение поворота стопы
при внешнем давлении на неё во время развития;
может возникнуть при повышенном тонусе матки и
маловодии, миоме и других опухолевидных
образованиях в матке, давлении пуповины или
амниотических тяжей (нитей, образующихся в
плодном пузыре) на стопу.
13. Различают 3 вида врожденной косолапости:
Эквинус – при этом стопа ребёнка согнута вголеностопе;
Супинация – при повороте стопы кнутри и
опущенном наружном крае стопы;
Аддукция – приближение стопы в переднем
отделе.
14. Лечение
Начинают лечение как можно раньше, желательно, сразу послезарастания пупочной ранки, когда ткани ребенка ещё легко
податливы, растяжимы, просто удерживаются в зафиксированном
положении.
Лечением занимается врач – ортопед. Оно может быть
оперативное (хирургическое) и неоперативное.
При неоперативном подходе и лёгкой степени тяжести
косолапости, выполняют специальную исправляющую
гимнастику, массаж и удерживают стопу в правильном
положении при помощи бинтования.
Если же имеется средняя или тяжёлая степень патологии, то
уже с двух-трёхнедельного возраста применяют гипсовые
повязки.
15.
При тяжёлых формахпатологии, не
поддающихся коррекции,
выполняют
операцию. Она показана
детям с трёхлетнего
возраста. После операции
накладывают гипсовую
повязку, в среднем, на 6
месяцев, назначают
лечебную физкультуру и
физиотерапию.
Обязательно ношение
специальной
ортопедической обуви.
16. Шизофрения
полиморфное психическое расстройство
связанное с распадом
процессов мышления
и эмоциональных
реакций
17.
У мужчин первые симптомышизофрении обычно появляются в более
раннем возрасте. Женщины же
сталкиваются с подобным позднее.
Симптомы шизофрении часто разделяют
на позитивные (продуктивные) и
негативные (дефицитарные). К
продуктивным относят бред, слуховые
галлюцинации и расстройства
мышления — всё это проявления, обычно
свидетельствующие о наличии психоза. В
свою очередь, об утрате или отсутствии
нормальных черт характера и
способностей человека говорят
негативные симптомы: снижение
яркости переживаемых эмоций и
эмоциональных реакций —
снижение аффекта, бедность речи
(алогия), неспособность получать
удовольствие — ангедония, потеря
18. Лечение
Основой лечения шизофрении является устранениесимптомов психического расстройства, ограничивающего
качество жизни человека. Программа лечения должна
комплексно влиять на основные синдромы заболевания и
быть безопасной для пациента. Максимальный эффект от
лечения, а также стойкая ремиссия достигаются за счет
единства терапевтических методов, включающих в себя:
медикаментозное лечение с использованием атипичных
антипсихотиков;
психотерапевтическую помощь пациенту и его
родственникам, в том числе тренинги социальных навыков,
социотерапию, психообразовательную работу,
реабилитационную программу, социально-трудовую
реабилитацию больного и др.
19. Психотерапия
Важными задачами психотерапии при шизофрении являются:профилактика рецидива заболевания;
уменьшение выраженности того или иного симптома шизофрении;
восстановление нарушенных когнитивных функций;
сохранение и развитие различных видов активности, социальной
деятельности.
Выбор методов психотерапии шизофрении определяется особенностью
фаз, форм и типов течения заболевания. С помощью специальных
психотерапевтических техник, применяемых в
рамках индивидуальной, семейной и групповой терапии, пациенты
могут быть обучены распознаванию и умению ослабить выраженность
ряда симптомов заболевания: расстройств восприятия, бреда и
проявлений деперсонализации.
Идентификация «ранних симптомов обострения» шизофрении считается
важным аспектом психотерапевтической работы с пациентом.
20. Реабилитация
Ключевым моментом терапии и реабилитациибольных шизофренией является профилактика
рецидивов заболевания.
При рецидиве шизофрении необходимо тщательно
изучить возможные причины его возникновения, для
того чтобы прервать начавшееся обострение болезни и
прогнозировать его дальнейшее течение.
Основными причинами рецидива чаще всего являются
плохое сотрудничество больного с врачом и
несоблюдение рекомендованного режима лечения.
Также в случае обострения необходимо проверить
качество терапии.
21. Псориаз
— это хроническое рецидивирующее кожное заболеваниемультифакторной природы, на развитие которого важное
значение оказывают генетические факторы.
может развиваться в любом возрасте с момента рождения
и до глубокой старости, однако больше всего псориаз
«любит» молодых.
- считают наследственным
мультифакториальным заболеванием: в основе болезни
лежит не одна, а целый комплекс причин –
иммунологические сдвиги, нарушение обмена веществ,
сопутствующие эндокринные и неврологические
расстройства.
- Отмечено, что по линии отца псориаз наследуется несколько
чаще, чем по линии матери.
22.
По одной из теорий, существует два типа псориаза:-Псориаз I типа вызывается передающимися
по наследству поломками иммунной системы. Этой
формой псориаза болеют около 65% людей, причем
заболевание проявляется в молодом возрасте,
от 18 до 25 лет.
-Псориаз II типа проявляется у людей старше 40 лет. При
этом типе псориаз не передается по наследству и не
связан с поломками в клетках иммунной системой.
Причем в отличие от псориаза I типа, который
предпочитает кожу, псориаз II типа чаще поражает
ногти и суставы.
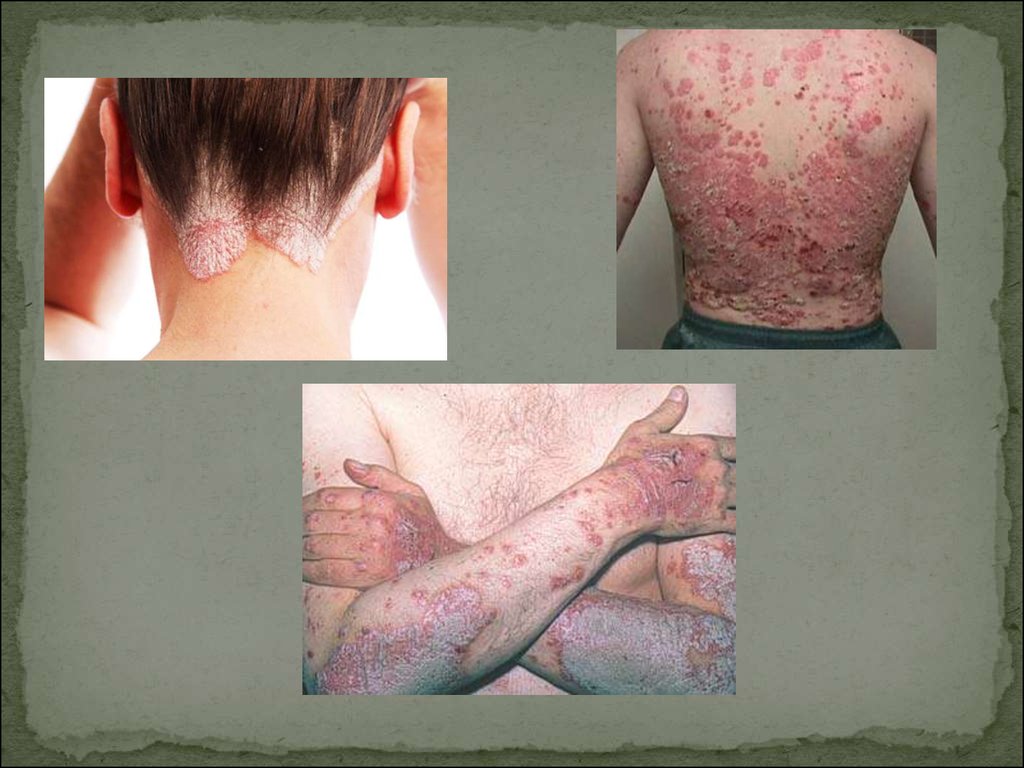
23. Клинические проявления:
Первичный элемент - плоская воспалительная папула, котораяимеет следующие характеристики:
Розовая окраска различной интенсивности
Поверхность плоская, покрытая серебристо-белыми,
мелкопластинчатыми чешуйками
На свежих элементах чешуйки располагаются в центре,
оставляя свободным узкий яркий край.
Типичная локализация высыпаний при псориазе:
Разгибательные поверхности конечностей (особенно в
области локтевого и коленного суставов)
Область крестца
Волосистая часть головы особенно по краю роста волос
(«псориатическая корона»)
.
24.
25. Лечение
Несмотря на то, что в большинстве случаев псориаз не угрожает жизни, темне менее, он является причиной серьезных психологических проблем и
социальной дизадаптации.
Применяется наружная терапия псориаза , которая определяется стадией
заболевания.
В прогрессирующей стадии применяют:
• Смягчающие средства с добавлением кератопластических препаратов в
небольших концентрациях (1-2 % салициловая мазь)
• Мази, кремы, лосьоны, содержащие глюкокортикоиды, а также
сочетание кортикостероидов и кератопластических средств
• Препараты, содержащие активированный цинк-пиритионат
В стационарной и регрессирующей стадии:
• Мази, содержащие синтетические аналоги витамина Д3 (псоркутан и
др.)
• Разрешающие средства - мази, содержащие деготь, нафталан,
гидроксиантроны
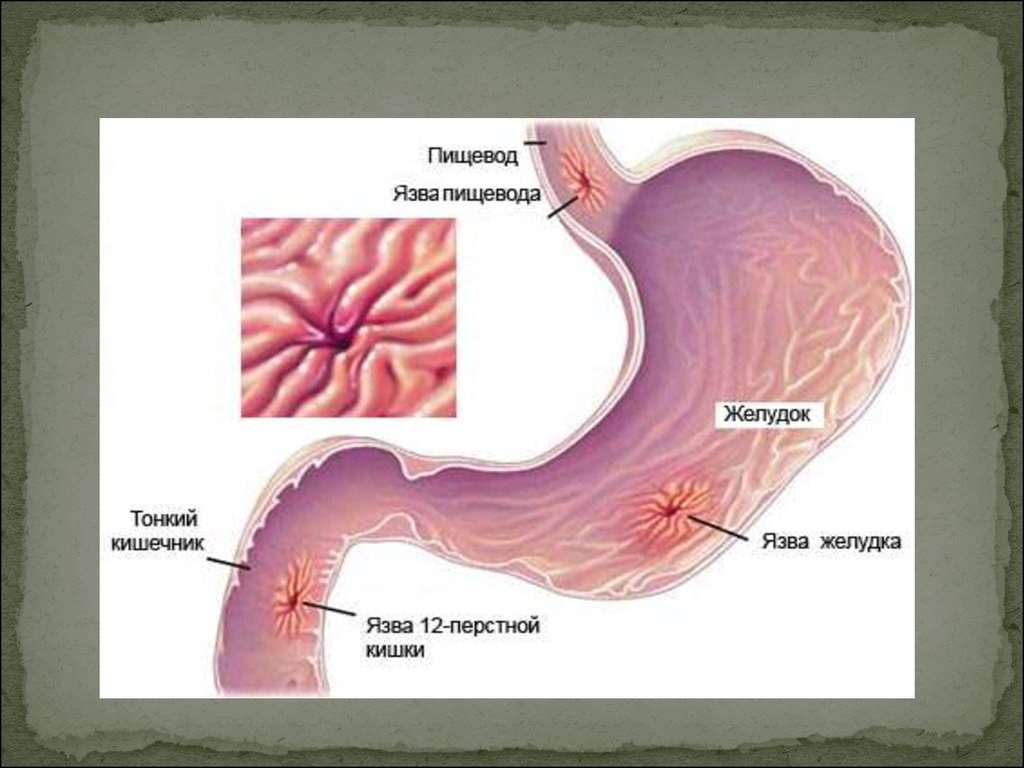
26. Язвенная болезнь
— хроническое рецидивирующеезаболевание, основным
признаком которого является
образование дефекта (язвы) в
стенке желудка или
двенадцатиперстной кишки.
Язвы двенадцатиперстной кишки
встречаются значительно чаще,
чем язвы желудка. Преобладание
дуоденальной локализации язв
наиболее характерно для лиц
молодого возраста и особенно для
мужчин. Наиболее подвержены
язвенной болезни люди, работа
которых связана с нервнопсихическим напряжением,
особенно в сочетании с
нерегулярным питанием
(например, водители
автотранспорта).
27. Этиология
В возникновении заболевания играют роль многиефакторы, в том числе нарушения режима и характера
питания (например, систематическое употребление
острой и грубой пищи, торопливая еда и еда всухомятку,
большие перерывы между приемами пищи),курение,
злоупотребление алкогольными напитками, крепким
кофе, психоэмоциональные перегрузки (недостаточные
отдых и сон, ненормированный рабочий день, стрессовые
ситуации), физическое перенапряжение. Важное место
отводится наследственным и конституциональным
факторам. Спровоцировать развитие язвенной болезни
может длительный прием лекарственных препаратов,
неблагоприятно воздействующих на слизистую оболочку
желудка и двенадцатиперстной кишки
(ацетилсалициловой кислоты, глюкокоргикоидов,
резерпина, кофеина и др.). Полагают, что важную роль в
развитии язвенной болезни и ее рецидивирующем течении
играет Helicobacter pylori, паразитирующий в слизистой
оболочке желудка и повышающий ее чувствительность к
воздействию соляной кислоты желудочного сока.
28. Клинические проявления
Ведущим симптомом язвенной болезни являются боли,возникающие чаще в подложечной области слева от срединной
линии (при язвах тела желудка) или справа от нее (при язвах в
области канала привратника и луковицы
двенадцатиперстной кишки), нередко иррадиирующие в левую
половину грудной клетки, область мечевидного отростка
грудины, грудной или поясничный отдел позвоночника. Боли
обычно четко связаны с приемом пищи. Так, при язвах тела
желудка они появляются, как правило, через 30 — 60 мин после
еды (ранние боли), при язвах канала привратника и луковицы
двенадцатиперстной кишки — через 2 —3 ч (поздние боли), а
также натощак («голодные боли»). Близки по механизму
возникновения к «голодным» болям ночные боли (возникают
обычно в период с 11 ч вечера до 3 ч утра), которые
наблюдаются чаще при локализации язвы в
двенадцатиперстной кишке. Боли купируются обычно
антацидными, спазмолитическими средствами, при действии
тепла, поздние и «голодные» боли прекращаются также после
приема пищи, особенно молочной.
29.
Типичным симптомом язвенной болезниявляется рвота кислым желудочным содержимым,
возникающая на высоте болей и приносящая
облегчение, в связи с чем больные иногда
вызывают ее искусственно. Нередко отмечаются и
другие диспептические расстройства
(изжога, тошнота, отрыжка, запоры)
30.
31.
Осложнения: кровотечение, перфорация ипенетрация язв, перивисцерит, рубцово-язвенный
стеноз привратника, малигнизация язвы.
32. Лечение
Лечебное питаниеПри назначении лечебного питания следует учитывать наличие
сопутствующих заболеваний органов пищеварения и
индивидуальной переносимости некоторых продуктов питания,
например молока. Пища принимается дробно, небольшими
порциями, каждые 2--3 часа. Диета должна быть богатой белками,
так как терапевтический эффект наступает быстрее, ускоряются
заживление язв и стихание воспалительного процесса. С первых
дней обострения больным рекомендуются трижды в день мясные
и рыбные блюда, блюда из яиц, свежеприготовленного творога,
сливочное масло, овощные, ягодные сладкие соки, настой
шиповника.
Запрещаются очень горячие и холодные напитки, мороженое. Диета
должна быть щадящей. Из рациона исключают продукты, сильно
возбуждающие желудочную секрецию: крепкие мясные, овощные,
грибные бульоны, жареные блюда, крепкий чай и кофе, соленые и
копченые мясо и рыба, перец, горчица, лук, чеснок.
33.
Медикаментозная терапия язвенной болезни остается одним из наиболее важныхкомпонентов комплексного консервативного лечения.
Лекарственные средства, используемые в комплексной противоязвенной терапии:
-- антихолинергические средства (М-холиноблокаторы периферические и
центральные) -- атропин, литацин, платифиллин, гастроцепин, перитол, амизил,
метамизил, эглонил (сульпирид), гастробаллат, бекарбон, белластезин, бишпан,
желудочные таблетки с экстратом красавки и др.;
-- противокислотные и антипепсиновые средства (антациды, адсорбенты) -фосфалюгель, аллюгель, ацидрин, гидроокись алюминия, де-нол, викалин, викалер
(ротер), сукральфат и др.;
-- средства, усиливающие репаративную регенерацию и обладающие
противовоспалительным действием (репаранты), -- карбеноксолон натрия
(биогастрон, дуогастрон), оксиферрискорбон натрия, метилурацил, этаден,
метранидазол, витамин U (метилметионинсульфонилхлорид), ДОКСА,
анаболитические стероидные препараты (неробол, метиландростендиол,
ретаболил, силаболин), солкосерил, облепиховое масло, винилин, биогенные
стимуляторы (экстракт алоэ, ФиБС и др.), гастрофарм, мукостобил, витамины и др.;
-- различные симптоматические средства (спазмолитики, анальгетики, седативные
и др.) -- папаверин, но-шпа, галидор, метоклопрамид (примперан, максалон,
реглан, церукал и др.).
34. Гипертоническая болезнь
- (первичная,эссенциальная)
заболевание, ведущим
признаком которого
является склонность к
повышению АД, не
связанная с каким-либо
известным заболеванием
внутренних органов.
35. Этиология
генетическая предрасположенность: примерно у 50%[ больных обнаруживаетсянаследственная предрасположенность к ЭГ, обусловленная мутацией в генах
ангиотензиногена, рецепторов ангиотензина II, ангиотензинпревращающего фермента,
ренина, альдостеронсинтетазы, β-субъединицы амилоридчувствительных натриевых
каналов почечного эпителия и др.
курение
избыточное потребление поваренной соли
недостаточное поступление с водой и пищей кальция и магния, микроэлементов и
витаминов
злоупотребление алкоголем
Ожирение, избыточная масса тела
низкая физическая активность, гиподинамия
психо-эмоциональные стрессовые ситуации
появление артериальной гипертензии зависит от возраста человека. В молодом возрасте,
в основном, - вторичные гипертензии - из-за курения, алкоголизации, наркотиков,
вертебробазилярной недостаточности, врожденных аномалий сосудов, почек,
надпочечников, гипофиза . В среднем возрасте - за счет избыточной массы тела, нервнопсихических нагрузок или перенесенных заболеваний с поражением сердца, сосудов,
почек. А в возрасте после 40 лет — это почти всегда результат склеротического
поражения сосудов.
36. Клиническая картина
Артериальная гипертония характеризуетсядлительным бессимптомным течением. Обычно, симптомы
болезни проявляются во время гипертонических кризов(головная
боль, головокружения и другие неврологические расстройства,
боли в груди, одышка, чувство страха). Более выраженная
клиническая картина наблюдается при установлении поражений в
органах мишенях:
Поражение сердца: признаки ишемической болезни сердца и
прогрессирующей сердечной недостаточности;
Поражение мозга: прогрессирующие неврологические
расстройства, гипертоническая энцефалопатия, нарушения
зрения;
Поражение почек: признаки почечной недостаточности
Поражение периферических сосудов: перемежающаяся хромота.
37. Лечение
Мероприятия по изменению образа жизни:снижение потребления алкогольных напитков
отказ от курения
нормализация массы тела
увеличение физических нагрузок
нормализация сна, режима труда и отдыха
снижение потребления поваренной соли, включая соль
хлебобулочных и пищевых продуктов, до 5 г/сут
увеличение потребления растительной пищи, уменьшение
потребления животных жиров, увеличение в рационе
содержащихся в молочных продуктах, овощах, фруктах, зерновых
калия, кальция, причём кальций должен поступать вместе с
витамином D, и магния, содержащегося, как и кальций, в жёсткой
воде, в минеральных магниевых водах, являющегося основным
компонентом хлорофилла зелени, зелёных водорослей и т. д.
38. Медикаментозная терапия:
В настоящее время для терапии АГ рекомендованы семьклассов антигипертензивных препаратов
диуретики (мочегонные средства),
α (только при сопутствующих заболеваниях, где они
показаны) и β-адреноблокаторы,
антагонисты кальция (при этом добавочное диетическое
потребление магния тоже можно рассматривать как приём
своеобразного антагониста кальция),
Ингибиторы АПФ
антагонисты рецепторов к ангиотензину II,
агонисты имидазолиновых рецепторов.
Подбор препарата или комбинации препаратов должен
осуществлять врач.































 Медицина
Медицина








