Похожие презентации:
Послеродовые инфекционные заболевания
1. ПОСЛЕРОДОВЫЕ ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ
Доцент кафедры акушерства и гинекологиипедиатрического и стоматологического факультетов
Смирнова Татьяна Ивановна
2. Послеродовые гнойно-септические заболевания
Послеродовые гнойносептические заболеваниянаблюдаются у родильниц, непосредственно
связаны с беременностью и родами и
обусловлены инфекцией.
Внедрение в акушерскую практику АБ
способствовало резкому снижению частоты
послеродовых ГСЗ.
В последнее десятилетие отмечен рост
послеродовых инфекций.
Частота ГСЗ послеродового периода - от 1-2
до 10-26%.
3. Факторы, влияющие на рост п/р ГСЗ
увеличение числа беременных с тяжелойэкстрагенитальной патологией, индуцированной
беременностью,
гормональной
и
хирургической коррекцией НБ и т.д.
рост оперативного родоразрешения
увеличение
заболеваемости
перитонитом,
сепсисом и инфекционно-токсическим шоком;
4. Факторы, влияющие на рост п/р ГСЗ
изменение характера микрофлоры (накоплениеантибиотикоустойчивых видов и штаммов);
создание крупных акушерских стационаров с
раздельным пребыванием матери и ребенка;
широкое применение инвазивных методов
диагностики (амниоцентез, кордоцентез и
т.п.),
хирургическая коррекция ИЦН при НБ.
5. Особенности п/р ГСЗ
связаны с анатомическим строением женскихполовых органов и их функциональным
состоянием в гестационный период:
эстрогенная
активность
способствует
созреванию клеток МПЭ и накоплению в них
гликогена, прогрессирующему снижению рН
влагалищного содержимого
рост лактобацилл (10-кратное увеличение по
сравнению с небеременными)
снижение уровня колонизации бактериями по
мере увеличения срока гестации.
6. Предрасполагающие факторы развития п/р ГСЗ
эндогенныеэкстрагенитальные
очаги
инфекции в носоглотке, ротовой полости,
почечных лоханках;
экстрагенитальная неинфекционная патология
(анемия, диабет, ожирение);
бактериальный вагиноз (в 14-20%);
физиологические изменения в иммунной
системе
беременной
(вторичный
физиологический иммунодефицит);
7. Предрасполагающие факторы развития п/р ГСЗ
осложнения беременности (анемия, гестоз,предлежание
плаценты,
гестационный
пиелонефрит);
инвазивные
методы
исследования,
хирургическая коррекция ИЦН;
отхождение слизистой пробки (секреторный
IgА – механическое и иммунологическое
препятствие для микроорганизмов);
через 6 часов после излития околоплодных вод
не остается ни одного противоинфекционного
барьера женского полового тракта;
8. Предрасполагающие факторы развития п/р ГСЗ
ПИОВ, затяжные роды, необоснованная ранняяамниотомия, необоснованные многократные
влагалищные исследования;
акушерские операции, родовой травматизм,
кровотечения;
субинволюция
матки,
задержка
частей
последа,
воспалительные
заболевания
гениталий
в
анамнезе,
наличие
экстрагенитальных
очагов
инфекции,
эндокринные
заболевания,
нарушение
санитарно-эпидемиологического режима.
9. Послеродовая инфекция
преимущественно раневая (входные ворота –повреждения родового канала и поверхность
плацентарной площадки, трещины сосков
молочных желез).
Первичный очаг
чаще матка;
возможно инфицирование разрывов мягких
тканей
родовых
путей
(особенно
нераспознанных и неушитых), трещин сосков.
10. Пути передачи п/р инфекции
активация собственной УПМ,нарушение правил асептики и антисептики
(руки, инструменты).
Пути распространения п/р инфекции
из первичного очага
гематогенный,
лимфогенный,
интраканаликулярный (по протяжению),
периневральный.
11. Этиологические факторы
Характерна полиэтиологичность п/р инфекции(более 80%).
Значение не только фактора инфицирования,
но и способности материнского организма
противостоять инфекции.
Возникновение любого ГСЗ зависит от
взаимодействия микроорганизма с присущей
ему способностью повреждения тканей и
макроорганизма с характерной для него
степенью реактивности и резистентности.
12. Возбудители послеродовых ГСЗ патогенные
←гонококкихламидии→
←микоплазмы
трихомонады→
вирусы, грибы.
13. Возбудители послеродовых ГСЗ условно-патогенные аэробы
-грамположительные
золотистый
стафилококк,
стрептококки группы
А, В, D,
пневмококк и др.
14. Возбудители послеродовых ГСЗ грамотрицательные
аэробы:кишечная палочка,
клебсиела, синегнойная
палочка, энтеробактерии
протей, сальмонелла;
анаэробы: бактероиды, фузобактерии,
пептококки, пептострептококки.
15. Патогенез ГСЗ
генерализованное поражение эндотелия,нарушение регуляции системы гемостаза,
нарушение сосудистого тонуса,
непосредственная
супрессия
жизненно
важных функций организма (миокард,
печень, почки и др.).
16.
Патогенез ГСЗОсновной
пусковой
агент
при
ГСЗ
универсальный компонент микробного эндотоксина
— липид А. Значение некоторых экзотоксинов,
вирусных агентов.
При
взаимодействии
с
микроорганизмами
выделяются биологически активные вещества:
цитокины, ИЛ, Pg (наиболее существенное
значение принадлежит TNF).
В реализации системного воспаления участвуют
компоненты гуморальных систем организма
(калликреинкининовой, гемостаза, комплемента),
биогенные
амины,
протеолитические
энзимы, кислородные радикалы.
17. Патогенез ГСЗ
TNF синтезируется в макрофагах, моноцитах иклетках Купфера печени; воздействует на
микроциркуляцию,
сосудистый
тонус,
дезинтеграцию системы гемостаза.
Уровень TNF при ГСЗ - 350% (у контроля 100%),
является одним из важнейших показателей,
характеризующих нарушение иммунитета.
ИЛ-1 стимулирует выброс гормонов, оказывает
повреждающее действие на эндотелий, угнетает
синтез селективных протеинов (альбумина,
трансферрина).
18. Синдром эндогенной интоксикации (СЭИ)
нарушение микро- и макроциркуляции крови,водно-электролитного
баланса,
кислотноосновного
равновесия,
структурных
и
ультраструктурных
изменений
в
клетках
органов и тканей при ГСЗ.
Происходит
накапливание
избыточных
клеточных и промежуточных продуктов обмена
веществ,
что
приводит
к
нарушению
структурной
целостности
организма
и
важнейших систем жизнеобеспечения.
19. Хориоамнионит
клиническое проявление инфекции в родахпри 12-часовом безводном промежутке – у
50% рожениц, спустя 24 часа – почти у
100%;
на фоне длительного БП ухудшается общее
состояние, повышается t, появляется озноб,
учащается PS,
околоплодные воды становятся мутными, с
запахом; иногда гноевидные выделения,
изменения картины крови.
20. Хориоамнионит
Следить за уровнем АД, диурезом,коагулограммой.
Мазки + посев на флору из влагалища.
Осложнения
генерализация инфекции,
в/у инфицирование плода.
21. Лечение хориоамнионита
АБ (полусинтетические пенициллины +метронидазол)
инфузионная терапия
антиагреганты
преднизолон при ↓ АД.
Продолжать интенсивную терапию после
родов до стойкой нормализации состояния
родильницы.
22. Классификация ГСО С.В. Сазонова - А.В. Бартельса
выделяют 4 формы или этапа распространенияинфекции
I этап — формы септической инфекции,
ограниченные пределами раны (послеродовая
язва, послеродовой метроэндометрит).
II этап — инфекция, распространившаяся за
пределы раны, но ограниченная полостью
малого
таза
(метрит,
параметрит,
сальпингоофорит,
пельвиоперитонит
ограниченный тромбофлебит).
23. Классификация С.В. Сазонова - А.В. Бартельса
III этап — инфекция, близкая поклинической картине к генерализованным
формам
(разлитой
перитонит,
прогрессирующий
тромбофлебит,
инфекционно-токсический шок, анаэробная
газовая инфекция).
IV этап — генерализованные формы сепсис (септицемия и септикопиемия),
хрониосепсис.
Послеродовый = лактационный мастит
(серозный, инфильтративный, гнойный).
24. Диагностика послеродовых инфекционных заболеваний
учет жалоб больной, анамнестических данных,оценка клинических проявлений, результатов
лабораторных, аппаратных и инструментальных
методов исследования;
тщательный осмотр молочных желез, наружных
половых органов, промежности, влагалища,
шейки матки при помощи зеркал, а также
влагалищное исследование;
В условиях применения эффективных АБ препаратов
нередко выявляется несоответствие между данными
лабораторными анализами и истинной тяжестью ГСЗ.
25. Диагностика послеродовых инфекционных заболеваний
общий анализ крови - снижение содержанияэритроцитов и гемоглобина, увеличение числа
лейкоцитов, возрастание СОЭ, снижение
гематокрита; сдвиг лейкоцитарной формулы
влево с увеличением числа палочкоядерных
нейтрофилов;
тромбоцитопения
(при
септическом шоке);
клинический анализ мочи (позволяет выявить
или исключить наличие пиелонефрита),
26. Диагностика послеродовых инфекционных заболеваний
биохимическиеисследования
крови
(протеинограмма, ионограмма, КОС и др.).
иммунологический статус ,
гемостазиограмма (фибриноген, активированное
тромбопластиновое
время,
тромбиновое
время,
тромбоциты, Ht, тромбоэластограмма, антитромбин III,
АЧТВ, проба на ускоренный фибринолиз).
бактериологическое
исследование
для
идентификации возбудителей и определения
их чувствительности к АБ - первичный забор
материала (кровь, лохии, раневое отделяемое,
экссудат, молоко, моча) до начала АБ-терапии.
27. Диагностика послеродовых инфекционных заболеваний
УЗИ (трансвагинальная эхография – увеличениеобъема матки и передне-заднего размера, нечеткие
границы между эндо- и миометрием, расширение
полости матки, наличие в ней гетерогенных структур
пониженной эхоплотности; оценка состояния шва на
матке после кесарева сечения),
обычная и цветная термография,
гистероскопия,
лапароскопия.
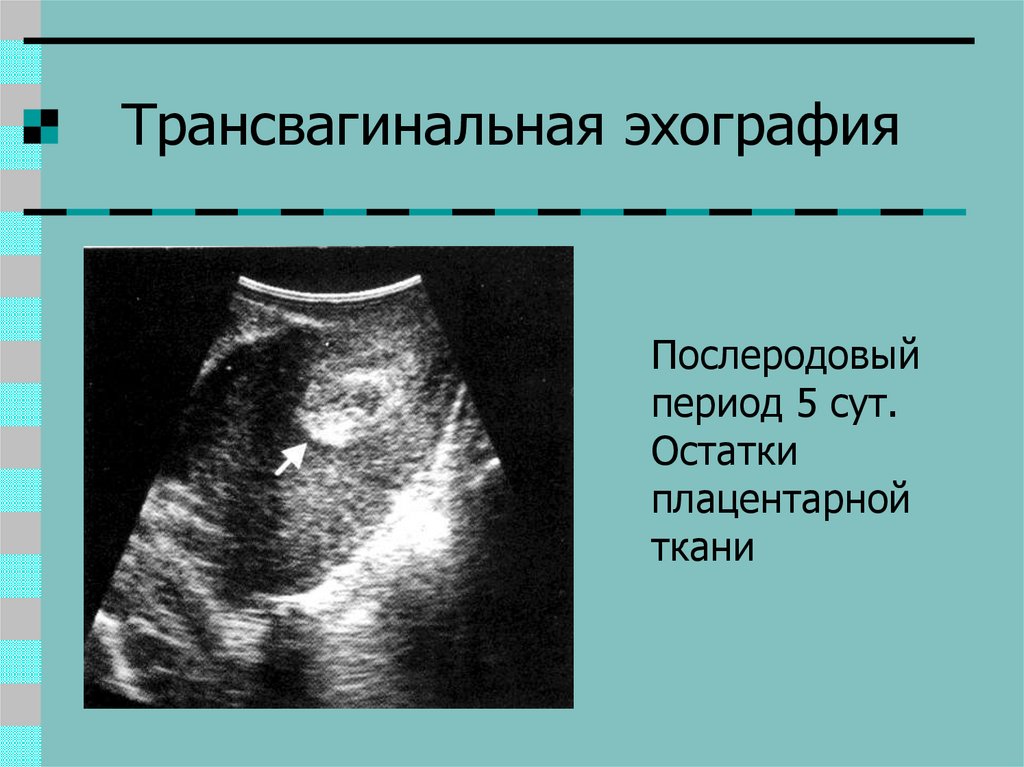
28. Трансвагинальная эхография
Послеродовыйпериод 5 сут.
Остатки
плацентарной
ткани
29. Трансвагинальная эхография
Послеродовыйпериод 9 сут.
после кесарева
сечения
Остатки
плацентарной
ткани
30. Трансвагинальная эхография
9 сут послекесарева сечения
Частичная
несостоятельность
шва на матке (в
нижнем сегменте
визуализируется
«ниша»)
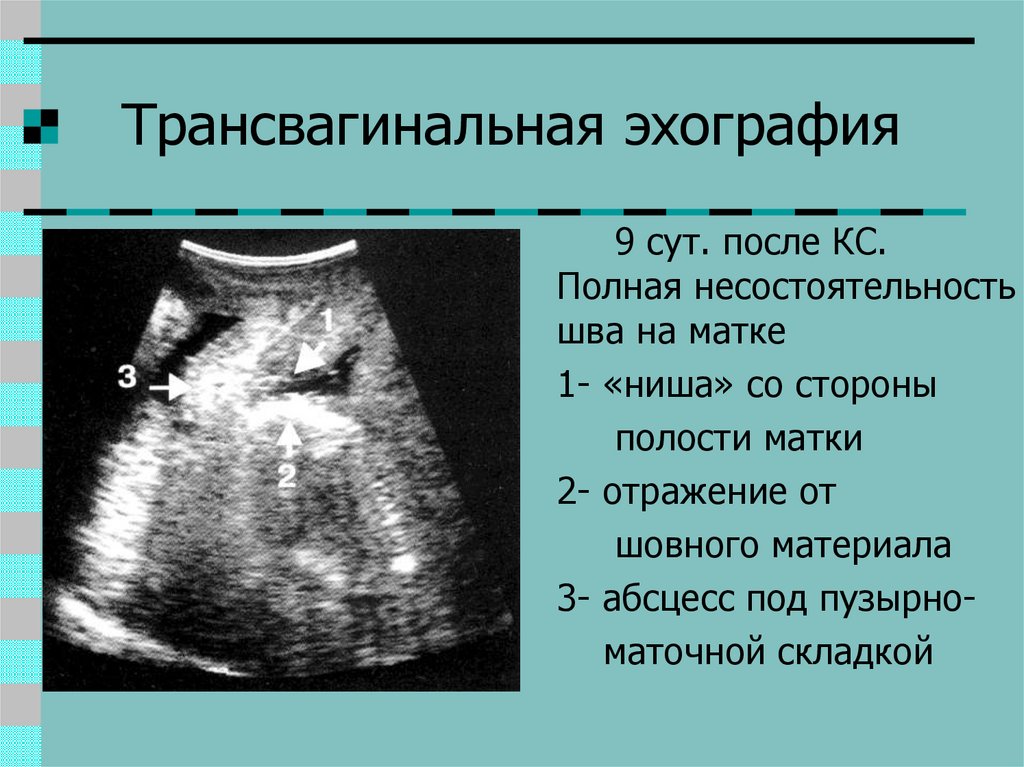
31. Трансвагинальная эхография
9 сут. после КС.Полная несостоятельность
шва на матке
1- «ниша» со стороны
полости матки
2- отражение от
шовного материала
3- абсцесс под пузырноматочной складкой
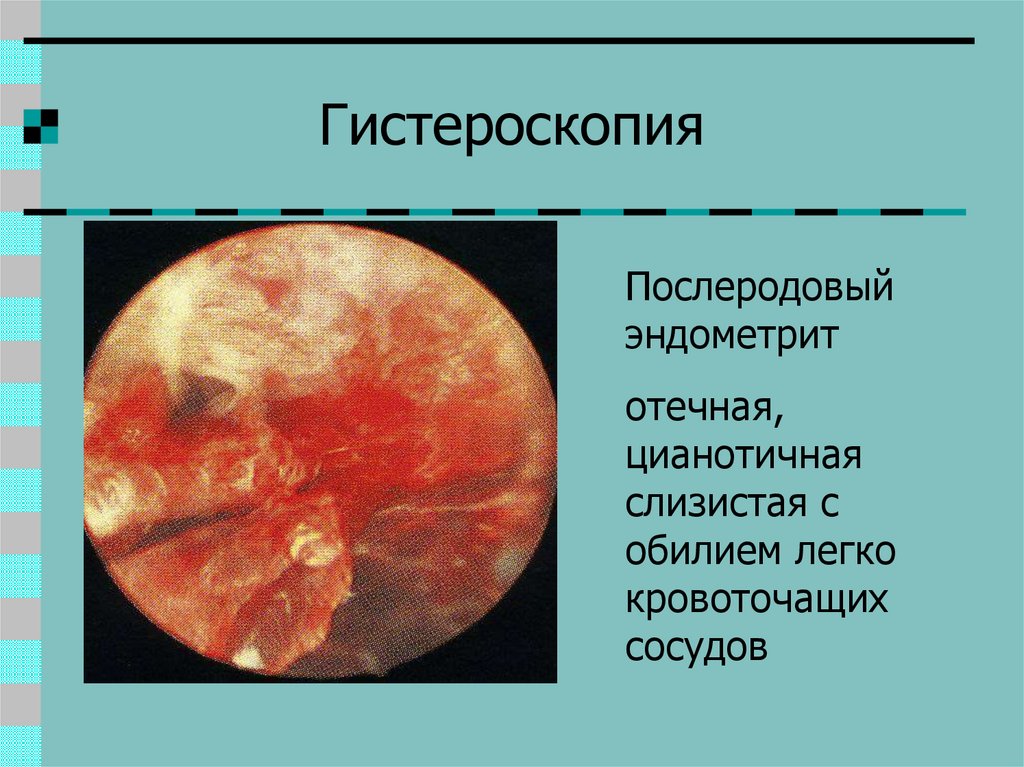
32. Гистероскопия
Послеродовыйэндометрит
отечная,
цианотичная
слизистая с
обилием легко
кровоточащих
сосудов
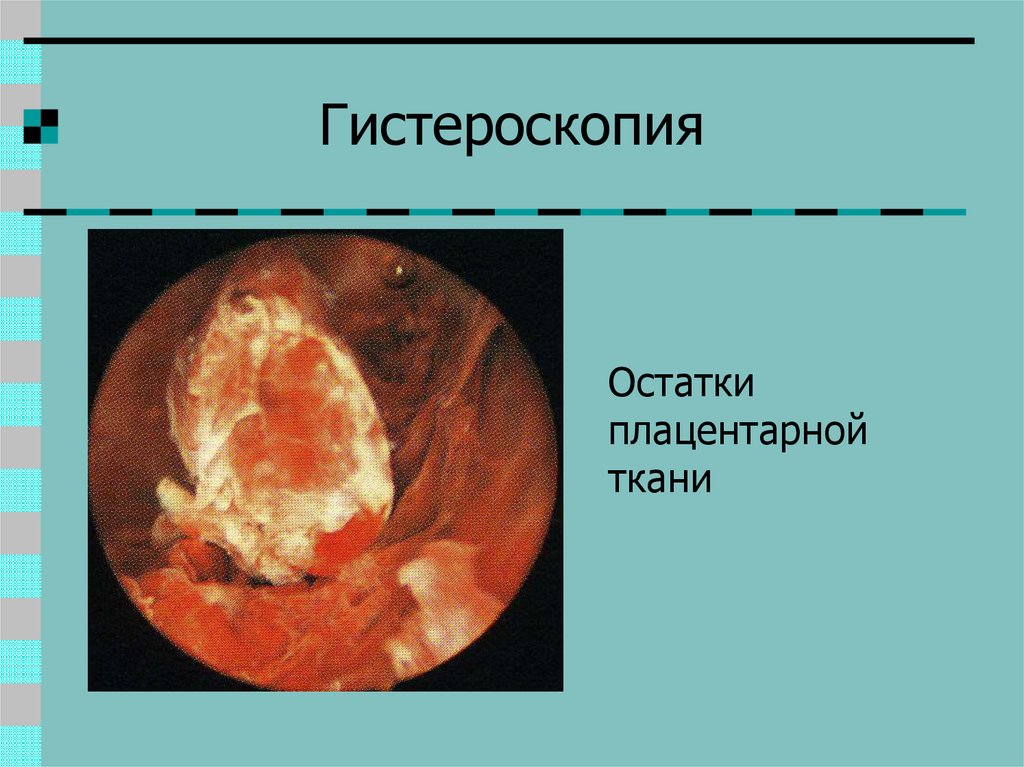
33. Гистероскопия
Остаткиплацентарной
ткани
34. Гистероскопия
Послеродовойэндометрит
фибриновый налет
с примесью гноя
35. Общие клинические проявления послеродовых ГСЗ
повышение t тела, озноб, тахикардия, усиленноепотоотделение, нарушение сна, головная боль,
эйфория, снижение или отсутствие аппетита,
дизурические
и
диспептические
явления,
снижение АД (при септическом шоке, сепсисе);
местные симптомы: боль внизу живота, задержка
лохий или обильные гноевидные лохии с
неприятным запахом, субинволюция матки,
нагноение
ран
промежности,
влагалища,
передней брюшной стенки.
Доклинический признак - тахикардия при
нормальной или повышенной до 37,40 С t тела.
36.
Особенности послеродовых ГСЗв настоящее время
стертые, субклинические формы,
несоответствие
между самочувствием
больной, клиническими проявлениями и
тяжестью болезни,
замедленное развитие патологического
процесса,
невыраженность клинических симптомов.
37. Послеродовая язва
инфицированное травматическоеповреждение кожи промежности,
слизистой влагалища и шейки матки
в результате
оперативных родов через естественные
родовые пути,
затяжных родов крупным плодом.
38. Клиника послеродовой язвы
локальная болезненность, ощущение зуда(связано с раздражением кожи отделяемым
язвы);
границы язвы четкие, несколько отечные и
гиперемированные,
с
воспалительной
инфильтрацией ткани вокруг;
дно язвы покрыто грязно-серым налетом с
участками некроза; отделяемое слизистогнойное, с неприятным запахом;
рана легко кровоточит.
39.
Основные принципы леченияпослеродовых язв
местное применение
антисептических и
противовоспалительных средств,
ферментов,
УФО.
40.
Нагноение швов напромежности
удаление шовного материала,
очищение от гнойного отделяемого и
участков некротизированной ткани.
После полного очищения раны от
гноя
при
наличии
хорошей
грануляции
наложить
вторичные
швы.
41.
Нагноившаяся гематомавульвы и влагалища
появление ощущения тяжести, давления и
резкой боли пульсирующегой характера.
Лечение
гематому вскрывают,
полость очищают,
промывают растворами дезинфектантов,
дренируют, обеспечивая хороший отток.
42.
Инфицирование п/о раныпосле кесарева сечения
характеризуется
общими
и
местными
проявлениями, изменениями со стороны крови.
При нагноении п/о раны швы нужно снять для
обеспечения оттока раневого отделяемого,
гнойные полости дренировать.
При ревизии раны следует исключить явления
эвентрации,
которая
является
признаком
развившегося
перитонита
после
КС
и
обусловливает необходимость экстирпации матки
с маточными трубами.
43. Послеродовый эндометрит или метроэндометрит
воспаление слизистой оболочки матки и еемышечного слоя.
Частота - 40-50% всех осложнений п/р периода.
Чаще всего эндометрит является результатом
хориоамнионита.
У 1/3 родильниц с п/р эндометритом наблюдался
бактериальный вагиноз во время беременности.
Различают четыре формы: классическая,
абортивная, стертая, метроэндометрит после
кесарева сечения.
44.
Классическая формаметроэндометрита
возникает на 1-5 сутки,
температура тела до 38-39 °С, озноб,
тахикардия 100 ударов в 1 минуту,
угнетение общего состояния,
сухость и гиперемия кожных покровов;
субинволюция и болезненность тела матки,
гнойные с запахом выделения;
лейкоцитоз 10-15x109/л с нейтрофильным
сдвигом влево, СОЭ до 45 мм/ч.
45.
Абортивная формаметроэндометрита
проявляется на 2-4 сутки,
с
началом адекватного лечения
симптоматика быстро исчезает.
46.
Стертая форма метроэндометритавозникает на 5-7 сутки,
клиническая картина стерта, развивается вяло;
t тела не превышает 38°С, нет озноба;
отсутствуют изменения лейкоцитарной формулы,
незначительная
болезненность
матки
при
пальпации,
в 20% случаев волнообразное течение, рецидив
возникает на 3-12 сутки после «выздоровления».
47.
Метроэндометрит после КСпротекает в тяжелой форме по типу
классической формы метроэндометрита,
чаще у больных с большой кровопотерей,
потерей жидкости и электролитов;
выражены признаки интоксикации и пареза
кишечника,
сухость во рту, вздутие кишечника, снижение
диуреза.
Основные принципы лечения
санация полости матки (первичного очага)
на фоне антибактериальной, иммунной и
многокомпонентной инфузионной терапии.
48.
Послеродовой метритпоражение матки, развивающееся при
«прорыве» лейкоцитарного вала в
области плацентарной площадки и
распространении
инфекции
по
лимфатическим и кровеносным сосудам
в глубь мышечного слоя матки.
49. Клинические проявления послеродового метрита
может развиваться вместе с эндометритомили явиться его продолжением (развивается
не раньше 7 суток после родов),
озноб, температура тела до 39-40°С;
общее состояние значительно нарушается;
при пальпации тело матки увеличено,
болезненно, особенно в области ребер;
выделения скудные, темно-красного цвета, с
примесью гноя, с запахом.
50. Послеродовой сальпингоофорит
воспаление, при котором инфекцияраспространяется из полости матки в
маточные трубы и яичник.
Возникает на фоне перенесенного
воспаления придатков.
Клиническая картина
развивается на 7-10-й
день после родов.
51. Клиническая картина п/р сальпингоофорита
Резкое ухудшение самочувствия, тахикардия,повышение t тела до 40°С с ознобом;
боли в нижних отделах живота, симптомы
раздражения брюшины, вздутие кишечника;
матка увеличена,
противоположную
воспаления;
PV: резко болезненный инфильтрат в области
придатков без четких контуров.
пастозна,
сторону
отклонена в
от
очага
52. Лечение сальпингоофорита
в 1-е сутки консервативное:антиинфекционная,
инфузионная,
симптоматическая терапия;
периодически холод на низ живота.
При
локализации
процесса
с
образованием
пиосальпинкса
или
пиовара - лапаротомия и удаление
гнойника, иногда и матки с придатками.
53. Послеродовой параметрит
представляетсобой дальнейшее
распространение
инфекционного
процесса на
околоматочную
клетчатку.
54. Клиника послеродового параметрита
Проявляется на 10-12-е сутки после родов:озноб, повышение t тела до 39-40°С в течение
8-10 дней.
Общее состояние родильницы почти не
меняется, отмечаются жалобы на тянущие боли
внизу живота.
PV: в области широкой связки матки умеренно
болезненный, без четких контуров инфильтрат;
уплощение свода влагалища на стороне
поражения.
55. Послеродовой параметрит
Если лечение не начато своевременно, гнойможет распространяться над пупартовой
связкой на область бедра, через седалищное
отверстие на ягодицу, в околопочечную
область.
Вскрытие в мочевой пузырь, прямую кишку.
При возникновении абсцесса околоматочной
клетчатки - вскрытие его через влагалище или
при
лапаротомии
с
последующим
дренированием околоматочной клетчатки.
56. Послеродовой пельвиоперитонит
воспаление брюшины, ограниченное полостьюмалого таза.
Клиническая картина - к 3-4-му дню после родов.
Острое начало, повышение t тела до 39-40°С;
резкие боли внизу живота, метеоризм;
тошнота, рвота, болезненная дефекация;
«+»
симптомы раздражения брюшины в
нижних отделах живота; перкуторная граница
тупости
ниже
пальпаторной
границы
инфильтрата, а граница болезненности —
выше.
57. Послеродовой пельвиоперитонит
PV: матка увеличена,болезненна, из-за
напряжения передней
брюшной стенки плохо
контурируется, ее
движения ограничены;
задний свод влагалища выбухает.
Процесс может разрешаться образованием
ограниченного абсцесса (excavatio rectouterina)
или рассасыванием инфильтрата.
58. Лечение п/р пельвиоперитонита
комплексноемассивная антибактериальная,
иммунная
многокомпонентная инфузионная терапия.
При
рассасывании
инфильтрата
для
ликвидации спаечного процесса рекомендуют
физиотерапевтические процедуры.
При образовании абсцесса - его вскрывают
чаще всего через задний влагалищный свод
(кульдотомия).
59. Послеродовый тромбофлебит
одно из серьезных осложнений п/р периода.Фон для развития
тромбоэмболических заболеваний
любое хроническое заболевание, которое
вызывает изменения биохимических и физикохимических свойств крови (варикозное расширение
вен, ожирение, пороки сердца, анемия, заболевания
печени и желчевыводящих путей, гипотония,
гипертоническая болезнь, миома матки);
повторные роды,
длительно текущий гестоз.
60. Факторы, способствующие возникновению п/р тромбофлебита
затяжные роды,аномалии родовой деятельности,
оперативные роды,
отслойка
и/или
аномалии
прикрепления
плаценты,
массивные кровопотеря, трансфузия и инфузии,
ручные манипуляции в полости матки,
инфицирование;
в/в инфузии (приводят к травме эндотелия).
61. Классификация п/р тромбофлебитов по локализации
внетазовые (тромбофлебит поверхностных веннижних конечностей и тромбофлебит глубоких
вен нижних конечностей),
внутритазовые
(центральные)
метротромбофлебит и тромбофлебит вен таза.
Болевое раздражение, стрессовые состояния
повышают тромбопластиновую и снижают
антитромбиновую активность крови, поэтому
при адекватном обезболивании в родах
изменения свертывающей системы крови
выражены в меньшей степени.
62. Тромбофлебит глубоких вен голени
развивается на 2-3-й неделе после родов,клиническая картина скудная:
повышение t тела,
боль в икроножных мышцах, усиливающаяся
при движениях в голеностопном суставе на
стороне поражения (симптом Гоманса),
умеренный отек лодыжки на стороне
поражения.
63. Диагностика тромбофлебита глубоких вен голени
симптом«манжетки»
(на
голень
накладывают манжетку от аппарата для
определения АД и нагнетают воздух - в
норме болевые ощущения появляются
при давлении 170-180 мм рт. ст. и выше,
при тромбофлебите - менее 140).
64. Тромбофлебит поверхностных вен голени
клиническая картина яркаяшнуровидный тяж по ходу вены,
гиперемия,
болезненность,
инфильтрат в области поражения,
отек лодыжек.
как правило, развивается на фоне ВРВ
нижней конечности.
65. Метротромбофлебит
распознать трудно:учащение пульса,
субинволюция матки,
длительные
и
обильные
выделения из половых путей.
PV: увеличенная и болезненная, особенно в
области ребер, матка, а на ее поверхности
определяются извитые тяжи.
кровянистые
66. Тромбофлебит вен таза
Развивается не ранее конца 2-й недели.Наиболее тяжелая и опасная для жизни форма
- подвздошно-бедренный (илефеморальный)
венозный тромбоз. Так как диаметр общей
подвздошной
вены
значительно
больше,
чем
внутренней, образуется флотирующий тромб.
PV:
в различных отделах параметральной
клетчатки наряду с увеличенной болезненной
пастозной маткой определяются утолщенные
извитые вены.
67. Тромбофлебит вен таза
необъяснимая лихорадка,ступенеобразное нарастание PS (признак Малера),
боли в нижних отделах живота (эндометрит?),
боли в крестцовой области (радикулит, ишиас,
миозит?),
дизурия (цистит?),
плевропневмония,
сгибательная
контрактура
бедра
(симптом
«прилипшей пятки»);
болезненность по ходу крупных сосудов таза;
быстро нарастающий отек нижней конечности, ее
цианоз и усиление венозного рисунка.
68. Лечение п/р тромбофлебитов
антибактериальные средства,антикоагулянты
для предупреждения
дальнейшего развития процесса,
строгий
постельный
режим
для
профилактики осложнений.
69. Разлитой п/р перитонит
воспаление брюшины, связанное с дальнейшимраспространением инфекции в брюшной
полости.
При несостоятельности швов или разрыве
гнойника (непосредственное инфицирование
брюшины) перитонит возникает уже на 1-2-е
сутки после родов, при лимфогенном
распространении инфекции - несколько позже.
70. Клиника разлитого п/р перитонита
тяжелое состояние больной,резко выраженная тахикардия, может быть
аритмия;
дыхание частое, поверхностное,
t тела до 39-40 °С,
выраженный эксикоз,
тошнота, рвота, вздутие живота вследствие
задержки газов и отсутствия дефекации.
В особо тяжелых случаях повышение t,
раздражение брюшины могут отсутствовать.
71. Лечение разлитого п/р перитонита
безотлагательное удаление очага инфекции(матки с придатками), эвакуация содержимого
брюшной полости,
дренирование брюшной полости с
промыванием дезинфицирующими растворами,
введение антибиотиков;
коррекция расстройств жизненно важных
органов: восстановление водно-солевого
баланса, применение сердечных средств,
проведение дезинтоксикационнои и
симптоматической терапии.
72. Бактериальный (инфекционно-токсический) шок
коллапс, вызванный токсинами разрушающихсямикроорганизмов, нарушением микроциркуляции в
тканях и органах из-за образования микротромбов.
Нарушение сосудистого тонуса проявляется
множеством вторичных изменений нейровегетативных, эндокринных и других функций
организма, что приводит к тяжелым поражениям
жизненно важных органов и развитию
полиорганной недостаточности.
В клинике бактериального шока различают 2 стадии:
раннюю (продолжительность 6-8 ч) и
позднюю (несколько дней и недель).
73. Клиническая картина ранней стадии бактериального шока
внезапный подъемом t до 39-40°С, озноб,интенсивное потоотделение;
гипотензия на фоне снижения t тела;
тахикардия, поверхностное, частое дыхание,
бледные кожные покровы;
жалобы на мышечные боли, резкую слабость;
петехиальные кровоизлияния, олигурия;
лейкоцитоз, тромбоцитопения, ускоренная СОЭ.
74. Клиническая картина поздней стадии септического шока
дальнейшее снижение АД при повышениицентрального венозного,
увеличение одышки, появление умеренного
цианоза, похолодание конечностей;
беспокойство, затемнение сознания,
общий геморрагический диатез с выраженной
кровоточивостью из ран и уколов, развитие
геморрагических некрозов кожи,
олигоурия до развития полной анурии.
Наличие почечной недостаточности - один из
характерных симптомов бактериального шока.
75. Принципы лечения бактериального шока
противошоковые мероприятия, направленныена поддержание основных функций организма
(дыхания, кровообращения, водно-солевого
баланса);
борьба с внутрисосудистым свертыванием
крови;
антибактериальная терапия.
При отсутствии эффекта от терапии в течение
8-10 ч - удаление источника инфекции (матки).
76. Послеродовой сепсис
представляет собой максимальную степеньраспространения инфекции, при которой
организм полностью исчерпал свои
защитные возможности.
Различают две основные формы
послеродового сепсиса:
без метастазов - септицемию,
с метастазами - септикопиемию.
77. Клиническая картина
крайне тяжелое общее состояние больной;гектический характер температурной кривой,
повторные потрясающие ознобы;
пульс резко учащен,
кожные покровы землистого оттенка,
выраженное обезвоживание,
увеличение селезенки,
из крови и мочи могут быть получены
культуры возбудителя.
78.
При септикопиемииисоответствующие симптомы со стороны
пораженных паренхиматозных органов.
Принципы лечения
послеродового сепсиса
(см. лечение бактериального шока).
гемосорбция,
плазмаферез,
ультрафиолетовое и лазерное облучение
крови.
79. Послеродовый (лактационный) мастит
воспаление молочной железы, связанное свнедрением в нее различных возбудителей.
Входные ворота - трещины сосков.
Воспаление может распространяться
- по соединительнотканной клетчатке
молочных желез (интерстициальный мастит)
- по молочным протокам (паренхиматозный
мастит).
80. Классификация лактационных маститов (Б. Л. Гуртовой, 1975)
три формы –последовательные стадии
острого воспалительного процесса:
серозный (начинающийся);
инфильтративный;
гнойный: инфильтративно-гнойный;
абсцедирующий;
флегмонозный;
гангренозный.
81. Клиническая картина серозного и инфильтративного маститов
внезапный подъем температуры тела до 3840°С, иногда с ознобом;головная боль, общая слабость, недомогание,
лактостаз, боль в молочной железе,
при пальпации в одной из ее долек уплотнение
с гиперемией кожи.
При развитии инфильтративного мастита
определяют ограниченный, плотный,
болезненный инфильтрат.
82. Клиническая картина инфильтративно-гнойного и абсцедирующего маститов
повышение t тела до 38-39°С с большими размахами,ознобами,
значительное ухудшение общего состояния,
сухость кожных покровов и слизистых,
молочная железа увеличена, кожа ее
гиперемирована, имеет синюшный оттенок, выражена
поверхностная венозная сеть,
пальпируется болезненный инфильтрат с четкими
границами, определяется флюктуация,
регионарные лимфоузлы увеличены, болезненны,
выраженный сдвиг формулы белой крови влево.
83. Флегмонозный мастит
представляет собой слияние нескольких очаговнагноения, возникших в одной молочной железе;
резкое ухудшение общего состояния с повышением
t тела до 40-41°С, с ознобами;
молочная железа значительно увеличена в объеме,
резко болезненна и отечна, кожа ее
гиперемирована, с синюшным оттенком;
появление рисунка воспаленных лимфатических
сосудов,
лейкоцитоз на фоне резкого сдвига формулы
белой крови влево, анэозинофилия, лимфопения.
84. Общие принципы лечения маститов
опорожнение молочной железы от молока,активная антибактериальная терапия,
применение дезинтоксикационных и
симптоматических средств,
местная терапия.
При нагноении лечение хирургическое:
вскрытие гнойника радиальным разрезом с
последующим дренированием в сочетании с
применением антибиотиков и других средств.
Кормление разрешается только при серозной
форме маститов.
85. Общие принципы лечения послеродовых ГСЗ
ЛЕЧЕНИЕэтиотропное,
комплексное,
систематическое,
активное,
своевременное
(при выявлении начальных проявлений
послеродовой инфекции, что в значительной
мере способствует предупреждению развития
более тяжелых генерализованных форм).
86. Лечение послеродовых ГСЗ
Постельный режим.Пища должна быть легкоусвояемой,
разнообразной, достаточной по калорийности,
но не избыточной;
до 2-2,5 л жидкости в сутки с учетом
инфузионной терапии при отсутствии
противопоказаний (заболевания ССС и др.).
Основной компонент в комплексном лечении
п/р ГСЗ - антиинфекционная терапия
87. Общие принципы АБ-терапии
обязательное выделение и идентификациявозбудителя,
своевременное начало и проведение терапии
до стойкого закрепления эффекта,
использование достаточных доз и оптимальных
методов введения препаратов,
знание и предупреждение побочных реакций и
осложнений, а также степень проникновения
антибиотика в женское молоко,
коррекция проводимого лечения по
результатам бактериологического
исследования.
88. АБ-терапия послеродовых ГСЗ
одновременно назначают комбинацию неменее двух АБ в максимальных дозах.
Интенсивность АБ-терапии определяется
клинической формой и
тяжестью заболевания.
При адекватной терапии примерно у 90%
больных t нормализуется в течение 2-3 суток,
улучшается самочувствие, общее состояние,
характер лохий.
89. Антибактериальная терапия
Препаратами выбора являются антибиотикиширокого спектра действия.
Расширение спектра действия можно добиться
комбинацией препаратов: полусинтетических
пенициллинов
или
цефалоспоринов
с
аминогликозидами,
линкомицином
или
метронидозолом.
Для профилактики кандидоза и дисбактериоза
- антимикотические препараты .
90. Антибактериальная терапия
Ампициллин+
аминогликозиды
или
цефалоспорины
Полусинтетические
пенициллины
с
ингибиторами бетта-лактамаз: уназин или
сулацилин (ампициллин + сульбактам)
Цефалоспорины 1 и 2 поколения +
метронидазол
или клиндамицин, или
линкомицин
Аминогликозиды + метронидазол
или
клиндамицин, или линкомицин
Цефалоспорины 1 и 2 поколения +
метронидазол + аминогликозиды
91. При легкой форме эндометрита
монотерапия – в/в введение цефалоспориновили полусинтетических пенициллинов;
комбинация 2-х препаратов: цефалоспоринов
или полусинтетических пенициллинов
с
аминогликозидами (амикацин), линкомицином.
При подозрении на энтерококковую инфекцию
- бетта-лактамные пенициллины – уназин,
сулациллин по 3,0 мл через 6 часов в/м.
92. При эндометрите средней степени
показано сочетание АБ различных групп (одинвводится в/в в течение 2 суток, второй - в/м);
при эффективности терапии переходят на в/м
подведение обоих препаратов;
можно
проводить
монотерапию
с
использованием цефалоспоринов 3 и 4
поколения:
цефтазидим,
цефаперазон,
лонгоцеф по 1,0-2,0 мл через 6-8 часов в/в.
93. При тяжелом эндометрите (после кесарева сечения)
показана комбинированная АБ-терапия собязательным в/в введением одного из
препаратов;
цефалоспорины 3-4 поколения (цефатоксим
до 2 г/сутки в/в) + фторхинолоны (ципробай)
Цефалоспорины 3-4 поколения + гентамицин
+ метронидозол.
94. Резерв АБ-терапии
Антибиотики-имипенемы–
карбапенем,
тиенам (по 0,5-1,0 через 6-12 часов)
Тиенам является активным против всего
спектра возбудителей акушерских инфекций.
Тиенам вводят внутривенно по 250-500 мг
каждые 6-8 ч в зависимости от степени
тяжести заболевания.
Максимальная суточная доза - 50 мг/кг.
95. В настоящее время разработаны схемы АБ-монотерапии, но с обязательным применением метронидазола.
метронидазол (метрогил) - по 500 мг 2-3 раза всутки
в/в (выраженная
активность
по
отношению
к
большинству
анаэробных
бактерий
и
бактероидов,
хорошая
переносимость, слабая токсичность ).
При легком течении ГСЗ возможно
пероральное
применение
препаратов
метронидазола: 0,25 г трихопола (флагила) 2-3
раза в сутки, тинидазола 2,0 г в сутки,
применение влагалищных таблеток (свечей),
содержащих метронидазол.
96. Отсутствие эффекта от АБ-терапии
обусловленоналичием резистентных к применяемым
антибиотикам микроорганизмов;
задержкой частей последа или скоплением
инфицированных лохий в полости матки.
При отсутствии эффекта от АБ-терапии в
течение
72
часов
после
исключения
патологического содержимого в полости
матки по данным УЗИ показана смена
препаратов.
97. При тяжелой и средней тяжести течения ГСЗ ребенка необходимо отлучать от груди на период лечения.
При выделении АБ с женским молоком онипопадают в организм ребенка и могут
оказывать на него неблагоприятное действие в
виде токсических и аллергических реакций,
чему способствует незрелость его печени и
почек.
У новорожденных отмечается замедленное
всасывание препаратов из ЖКТ, более низкий
метаболизм в сравнении со взрослым
организмом; более медленное выведение
препаратов почками.
98. Особенности метаболизма АБ у новорожденных
Низкое связывание АБ белками кровиноворожденного приводит к более полной
диффузии их из крови в ткани, где создается
высокий уровень концентрации препаратов.
Указанные особенности циркуляции АБ у
новорожденных приводят к более длительному
их пребыванию в организме, обусловливают их
кумуляцию и повышают возможность вредного
воздействия на организм ребенка.
99. Практически все АБ препараты, вводимые лактирующей женщине, проникают в молоко.
Степень перехода у разных препаратов различна.АБ попадают в молоко преимущественно путем
диффузии, которая зависит от молекулярной массы
препарата, степени ионизации, связывания белками
крови, растворимости в липидах.
Для оценки степени диффузии лекарственных веществ
в молоко предложен индекс М/П (М - молоко, П плазма) - отношение концентраций препарата в
грудном молоке и плазме крови.
Величина индекса меньше 1 свидетельствует о низкой
степени перехода вещества в молоко, больше 1 - о
высокой.
100. Противопоказаны для применения у кормящей родильницы
стрептомицин,тетрациклины,
рифампицин,
левомицетин.
101. Иммунозаместительная и иммуностимулирующая терапия
при снижении иммунной защиты организмаантистафилококковый гамма-глобулин,
антистафилококковая плазма,
адсорбированный стафилококковый анатоксин,
γ-глобулин,
человеческий иммуноглобулин в
концентрированной форме (интраглобин,
пентаглобин, цитотек).
102. Санация первичного очага
Задача - устранить воспалительный детрит идоставить в очаг лечебный препарат.
Метод длительного аспирационно-промывного
дренирования полости матки охлажденными
растворами (+4 °С) антисептиков и антибиотиков с
добавлением глюкокортикоидных гормонов.
При выявлении содержимого в полости матки
(примерно у 70% родильниц) предпочтительнее
произвести гистероскопию и вакуум-аспирацию,
что является более безопасным вмешательством,
чем выскабливание кюреткой.
103.
В случаенеэффективности комплексной терапии в
течение 3-4 дней
даже на фоне удовлетворительного
самочувствия больной,
но
сохраняющихся клинико-лабораторных
признаков воспалительной реакции
первичный очаг необходимо удалить
(гистерэктомия).
104. Противовоспалительная терапия
Стероидные препараты (глюкокортикоиды и иханалоги) - характерно универсальное, быстро
проявляющееся противовоспалительное и
иммунодепрессивное действие.
НПВП тормозят образование простагландинов,
синергично действующих с другими
медиаторами воспаления, что уменьшает
влияние брадикинина, гистамина, серотонина.
105. Инфузионная (многокомпонентная) и детоксикационная терапия
с целью устранения гиповолемии, осуществлениядетоксикации, коррекции сопутствующих
нарушений коллоидно-осмотического состояния,
поддержания режима гемодилюции, нормализации
микроциркуляции, реологических и
коагулологических свойств крови:
плазмозаменители (реополиглюкин, полиглюкин),
коллоидные вещества синтетические (гемодез),
белковые препараты (альбумин, аминопептид,
гидролизин),
солевые растворы.
106. Лечение ГСЗ
Десенсибилизирующая терапия (супрастин,димедрол, дипразин, тавегил).
Профилактика гемокоагуляционных нарушений
(реополиглюкин, трентал, гепарин, аспирин).
Антигипоксическая терапия – проведение нормо- и
гипербарической оксигенации.
Экстракорпоральная детоксикация (гравитационная
хирургия) — УФ-облучение крови, плазмаферез,
ультрафильтрация.
Симптоматическая терапия (утеротоники,
анальгетики, седативные препараты и др.).
Физические методы лечения.
107. Профилактика послеродовых ГСЗ
начинается с первых недель беременности.В ж/к выявление беременных, относящихся к
группе высокого риска развития инфекции или
с ее проявлениями,
проведение превентивных и лечебных
мероприятий.
В акушерском стационаре неукоснительно
соблюдать правила асептики и антисептики.
108. Профилактика послеродовых ГСЗ
Широко внедрятьсовременные технологии родовспоможения:
раннее прикладывание новорожденного к
груди,
совместное пребывание матери и ребенка с
последующей ранней выпиской из родильного
дома,
ограничение
использования
у
здоровых
женщин средств и методов санитарной
обработки, нарушающих биоценоз организма,
эксклюзивное грудное вскармливание.
109. Профилактика послеродовых ГСЗ
С целью предотвращения образованияполирезистентных штаммов госпитальной
инфекции
использовать ограниченное количество
АБ первой очереди и их комбинаций,
АБ второй очереди использовать строго
по показаниям.
110. Послеродовые заболевания неинфекционной этиологии
субинволюция матки,лохиометра,
задержка остатков плодного яйца в
полости матки.
111. Субинволюция матки
замедление темпов обратного развития матки,непосредственно связанное с нарушением ее
контрактильной активности.
Клиника: наличие увеличенной и недостаточно
плотной по консистенции матки, значительное
количество лохий бурого цвета, иногда с
неприятным запахом, субфебрильная t тела.
Диагностика: динамическое УЗИ п/р матки со 2-х
суток пуэрперия.
Лечение: применение средств, сокращающих матку
(лед на живот, эргометрин, окситоцин и др.).
112. Лохиометра
задержка лохий в полости матки в результате резкогоперегиба тела ее кпереди или кзади, механической
закупорки шеечного канала оболочками, частями
плаценты, кровяными сгустками.
Клиника: проявляется к 5-7-му дню п/р периода
кратковременным повышением t тела до 38°С,
уменьшением выделения лохий
матка
значительно увеличивается, приобретает
шаровидную форму и мягковатую консистенцию.
Лечение: опорожнение матки от лохий путем
разгибания ее через переднюю брюшную стенку
или при PV. Для расслабления внутреннего зева
ш/м назначают спазмолитики.
113. Задержка плодных оболочек и частей плаценты
Клиника: длительная субфебрильная t тела;умеренное кровотечение, замедленная
инволюция матки.
Лечение: удаление их из полости матки под
контролем гистероскопии, назначение АБ и
средств, сокращающих матку.
Профилактика: тщательный осмотр последа.
При подозрении на задержку частей плаценты
в родах необходимо производить контрольное
ручное обследование стенок полости матки.












































































































 Медицина
Медицина








