Похожие презентации:
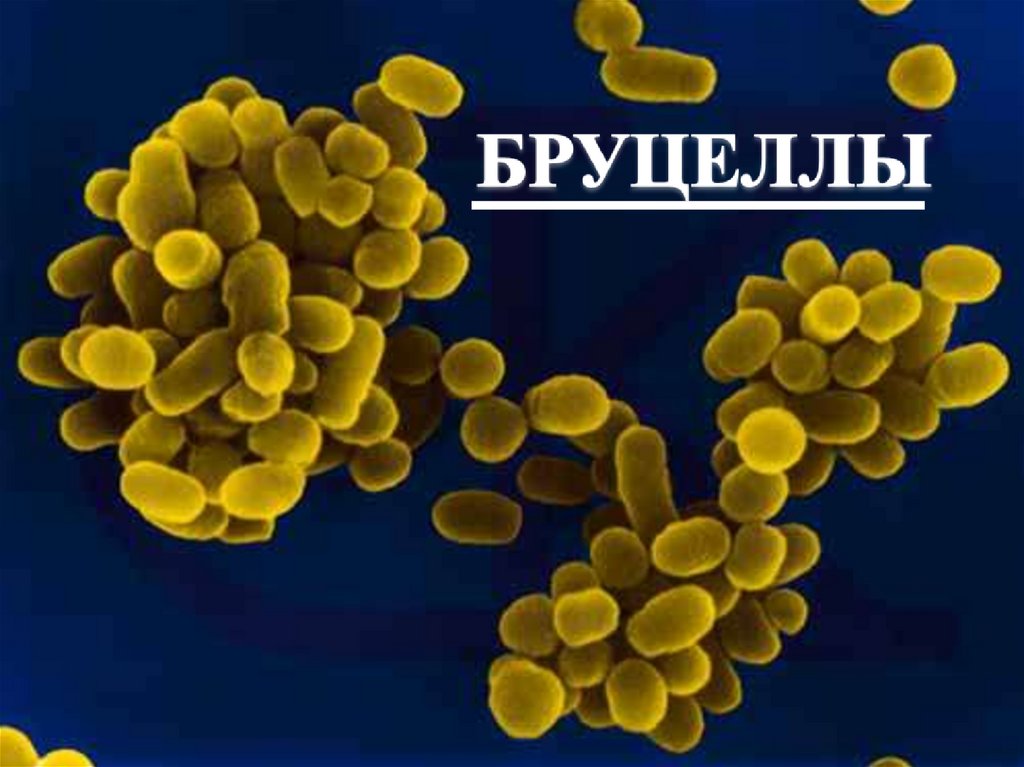
Сибирская язва, чума, бруцеллез
1. ЧУМА
Тульский государственный университетМедицинский институт
Лечебный факультет
Кафедра «Санитарно-гигиенические и профилактические дисциплины»
ЧУМА
2.
Чума - острая инфекционнаяприродноочаговая болезнь, относящаяся к
группе карантинных (конвенционных),
особоопасных инфекций,
характеризующаяся тяжелой
интоксикацией, лихорадкой, поражением
кожи, лимфатических узлов, легких,
сепсисом и высокой летальностью.
Возбудитель заболевания – Yersinia
pestis, который относится к:
• семейству Enterobacteriaceae,
• роду Yersinia.
3.
Мазок из пунктаталимфатического узла.
Окраска метиленовым синим
4.
Обладает комплексом антигенов, многие изкоторых относятся к факторам патогенности.
Имеет:
• термостабильные О-антигены
• термолабильные капсульные антигены.
• Протективной активностью обладает Flантиген.
• Имеет антигены, общие с антигенами
эритроцитов 0-группы крови человека.
• Синтез V- и W-антигенов (V-антиген является
пептидом, а W-антиген — внеклеточным
липопротеином), обеспечивающих способность
бактерий сохраняться в фагоцитах
5.
• 1) ферменты (фибринолизин,плазмокоагулаза, пестицин, гемолизин);
• 2) токсины – «мышиный токсин», функция
которого окончательно не ясна. Известно, что
он обладает способностью блокировать
адренергические рецепторы и ингибировать
дыхательную активность митохондрий,
понижая активность НАДФ-редуктазы.
• 3) капсулообразование - препятствует
поглощению микроба фагоцитами;
• 4) пигментообразование.
6.
• С начала 90-х годов наблюдается активизацияприродных очагов чумы, на фоне которой
отмечается двукратное увеличение количества
заболеваний чумой в мире. Наиболее
неблагополучным континентом является Африка,
где зарегистрировано 23711 больных. Ежегодно
регистрируются заболевания чумой в Казахстане,
Монголии и Китае. Природные очаги чумы в этих
странах являются составной частью Российских
(Тувинского, Забайкальского, Волго-Уральского
регионов).
7.
• Резервуар возбудителя – дикие,синантропные и домашние животные.
• Основные носители – сурки, суслики,
полевки, песчанки, крысы, зайцы.
Специфическими переносчиками служат
блохи.
• Пути заражения:
• 1) трансмиссивный – через укус блох;
• 2) контактный – при разделке шкур и мяса
зараженных животных;
• 3) алиментарный – при употреблении в
пищу продуктов, обсемененных микробами.
• От больных легочной формой чумы –
аэрогенное заражение. На территории
России очаги чумы имеются в Закавказье,
Поволжье.
8. При контактном пути (проникая через неповрежденную кожу)
Зависят от пути заражения
При контактном
пути
(проникая через
неповрежденную
кожу)
Трансмиссивном пути
(возбудитель с током
лимфы заносится в
регионарные
лимфатические узлы,
где происходит
его размножение)
9.
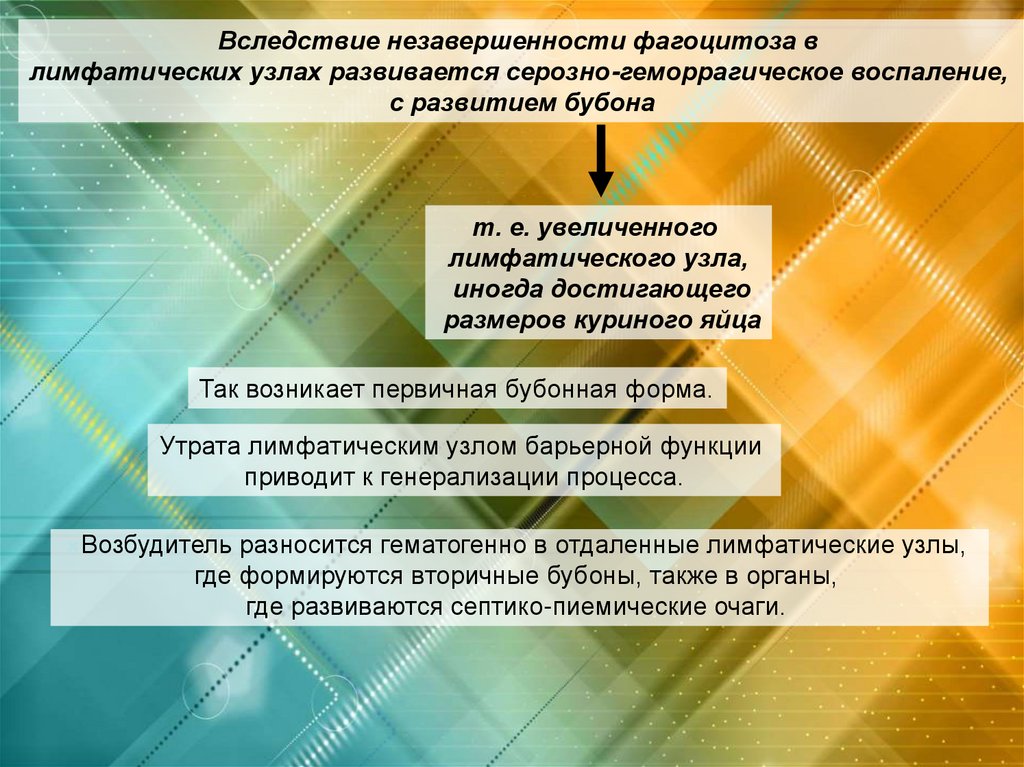
Вследствие незавершенности фагоцитоза влимфатических узлах развивается серозно-геморрагическое воспаление,
с развитием бубона
т. е. увеличенного
лимфатического узла,
иногда достигающего
размеров куриного яйца
Так возникает первичная бубонная форма.
Утрата лимфатическим узлом барьерной функции
приводит к генерализации процесса.
Возбудитель
разносится гематогенно в отдаленные лимфатические узлы,
где формируются вторичные бубоны, также в органы,
где развиваются септико-пиемические очаги.
10.
• Гематогенный занос чумных микробов влегкие приводит к развитию вторичнолегочной формы заболевания, которая
характеризуется развитием пневмонии с
обильным серозно-геморрагическим
экссудатом, содержащим большое число
микробов.
• При воздушно-капельном заражении
возникает первично-легочная форма, а при
контактном и алиментарном путях
заражения развиваются соответственно
кожная и, в редких случаях, кишечная формы
заболевания
11.
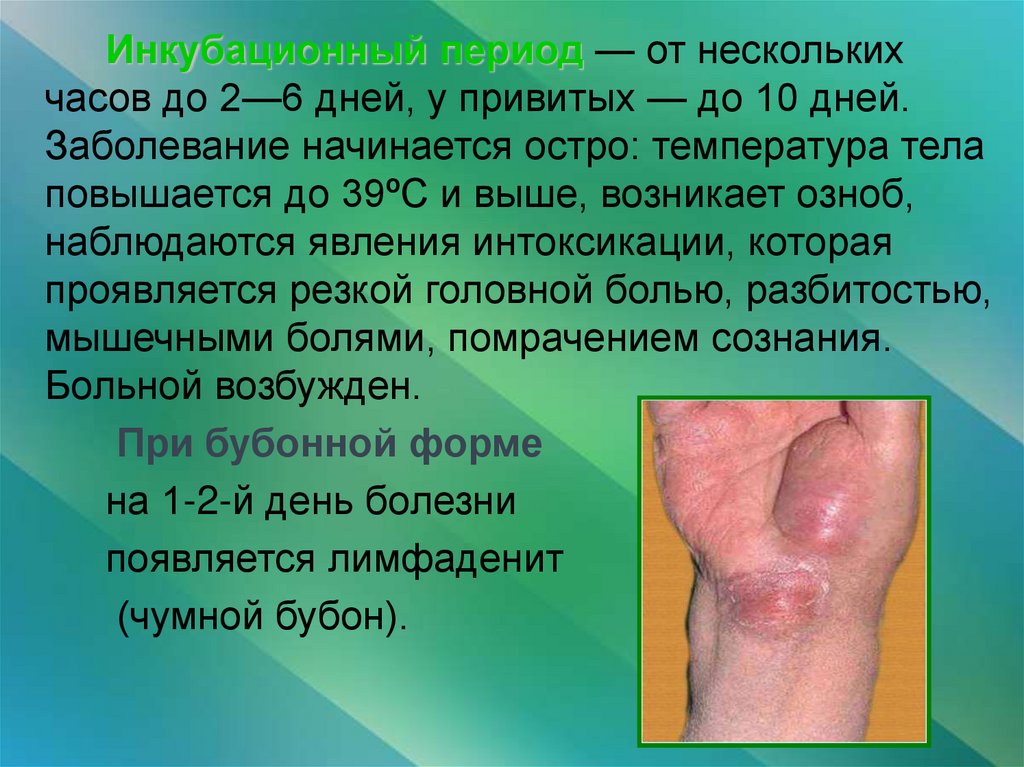
Инкубационный период — от несколькихчасов до 2—6 дней, у привитых — до 10 дней.
Заболевание начинается остро: температура тела
повышается до 39ºС и выше, возникает озноб,
наблюдаются явления интоксикации, которая
проявляется резкой головной болью, разбитостью,
мышечными болями, помрачением сознания.
Больной возбужден.
При бубонной форме
на 1-2-й день болезни
появляется лимфаденит
(чумной бубон).
12.
Клиническиеформы чумы
кожная
бубонная
септическая
легочная
13.
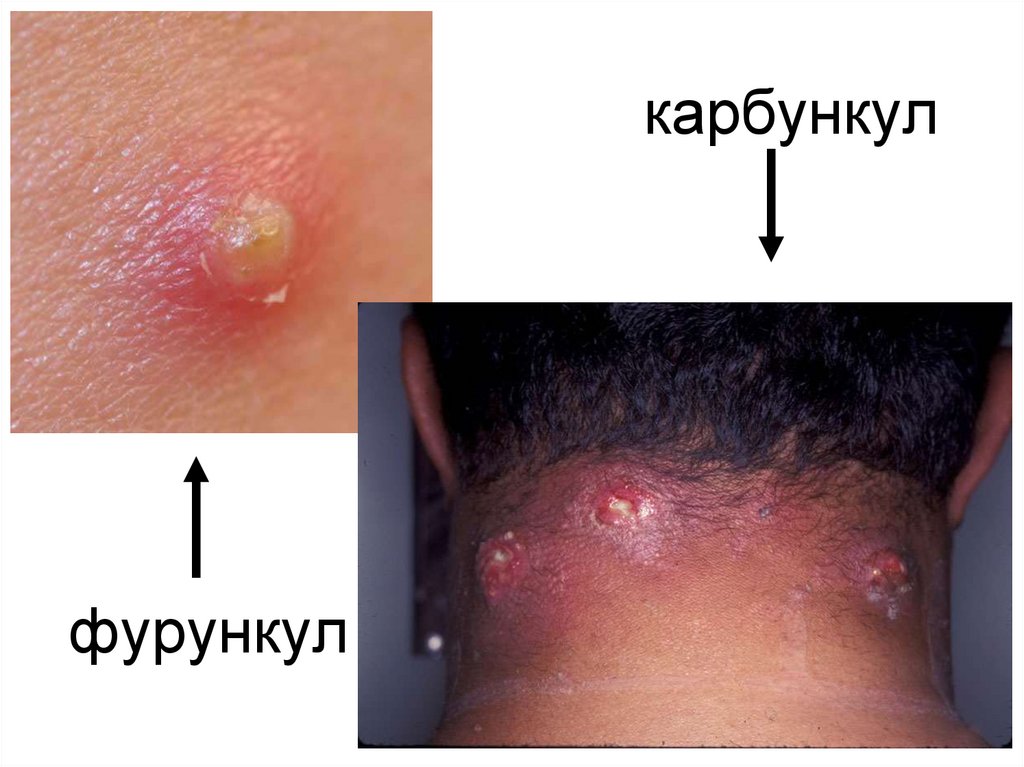
• Кожная форма наблюдаетсясравнительно редко и часто переходит в
кожно-бубонную. Возможны местные
изменения в виде некротических язв,
фурункула, геморрагического карбункула.
Язвы при чуме на коже отличаются
длительностью течения, заживают
медленно, образуя рубцы.
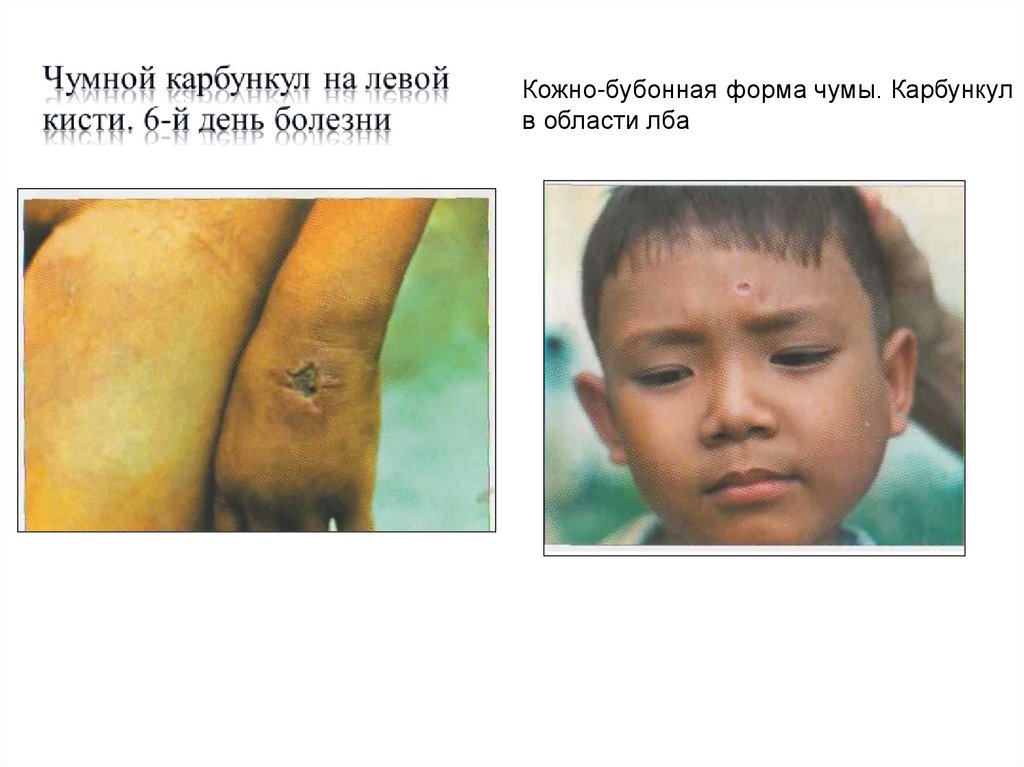
14. карбункул
фурункул15.
Кожно-бубонная форма чумы. Карбункулв области лба
16.
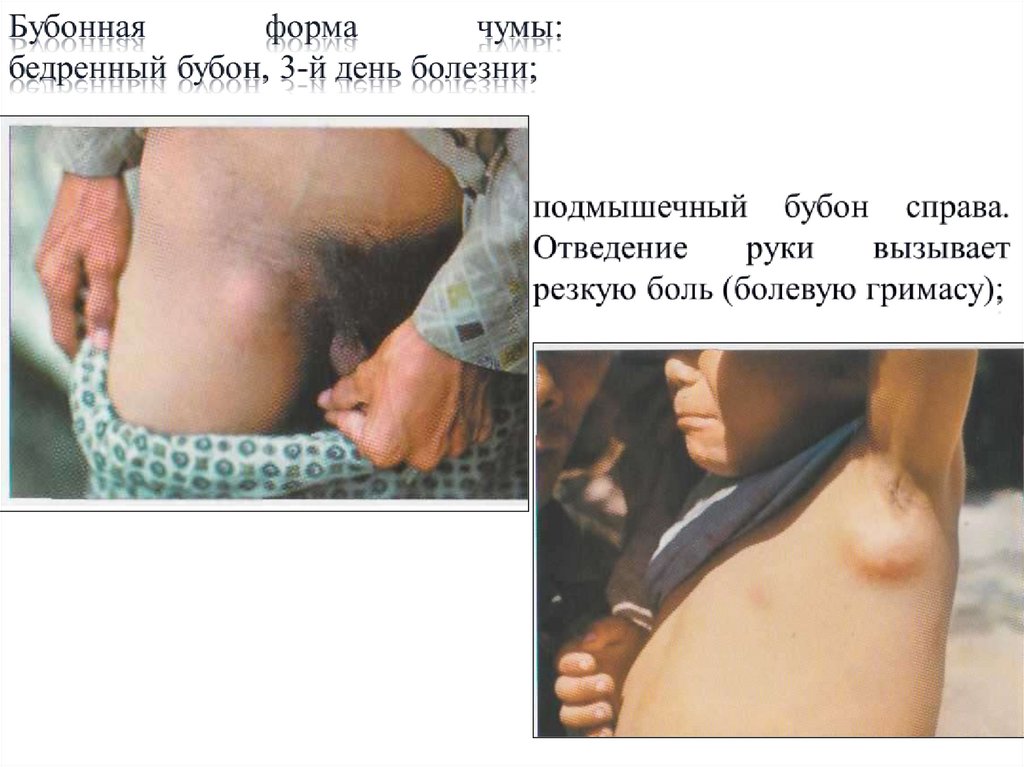
• Бубонная форма – кардинальным признакомявляется бубон - резко болезненное припухание
лимфатических узлов. Бубоны чаще бывают
одиночными, реже -множественными. При чуме
наблюдается различная локализация бубонов, но
наиболее часты они на нижних конечностях
(паховые), затем в подмышечной и шейной
областях. Ранний признак намечающегося бубона
– сильнейшая болезненность. Кожа над бубоном в
первое время не изменена, в последующем, по
мере увеличения бубона, она напрягается,
становится гладкой и блестящей и приобретает
красный или темно-красный цвет.
17.
• В окружении бубона можно обнаружитьвезикулы или пустулы с мутно-кровянистым
содержанием. На 8-12-й день болезни
может наступить вскрытие бубона с
выделением большого количества густого
зеленовато-желтого гноя. При
своевременном антибактериальном
лечении вскрытие бубонов происходит
редко, чаще наступает их полное
рассасывание либо склерозирование.
18.
19.
Легочная форма чумы развивается постепенно, втечение 24-36 часов, без четких признаков поражения
легких. Затем могут появиться :
– режущие боли в груди,
– сердцебиение,
– одышка,
– бред.
– Кашель обычно появляется сухой, который вскоре
сопровождается выделением значительного
количества мокроты, однако мокрота может и
отсутствовать. Вначале мокрота вязкая, прозрачная,
стекловидная, затем становится пенистой, жидкой,
ржавой, иногда со значительной примесью свежей
крови.
Смерть наступает на 3-5 день при прогрессирующей
циркуляторной недостаточности, часто с отеком
легких.
20.
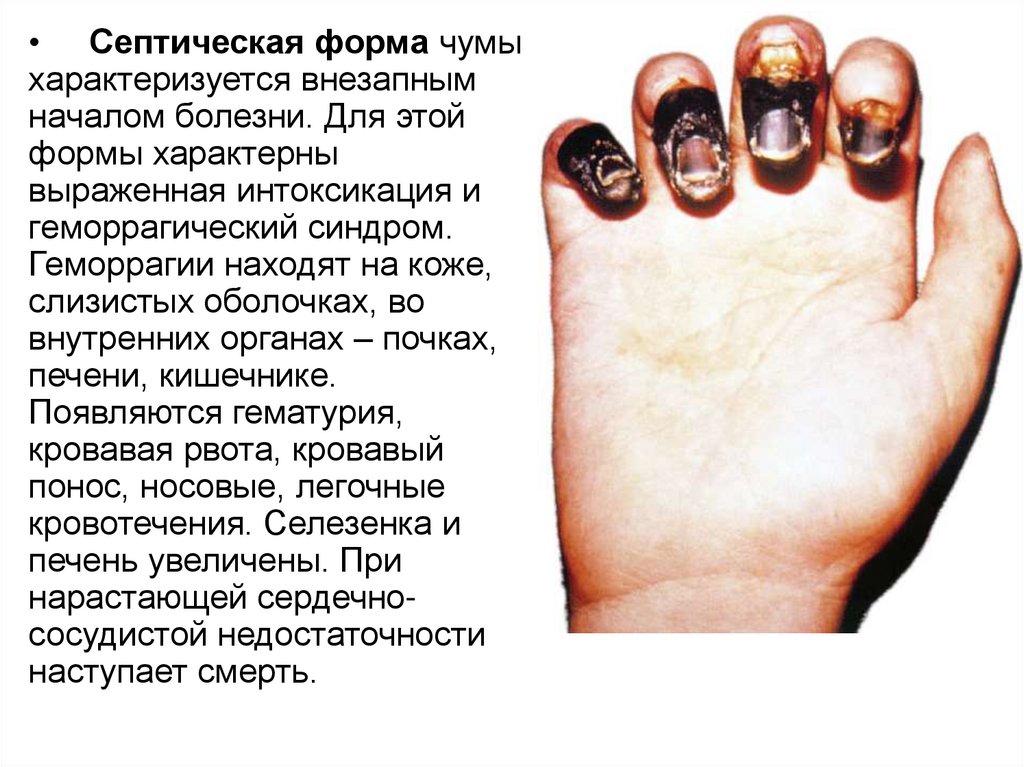
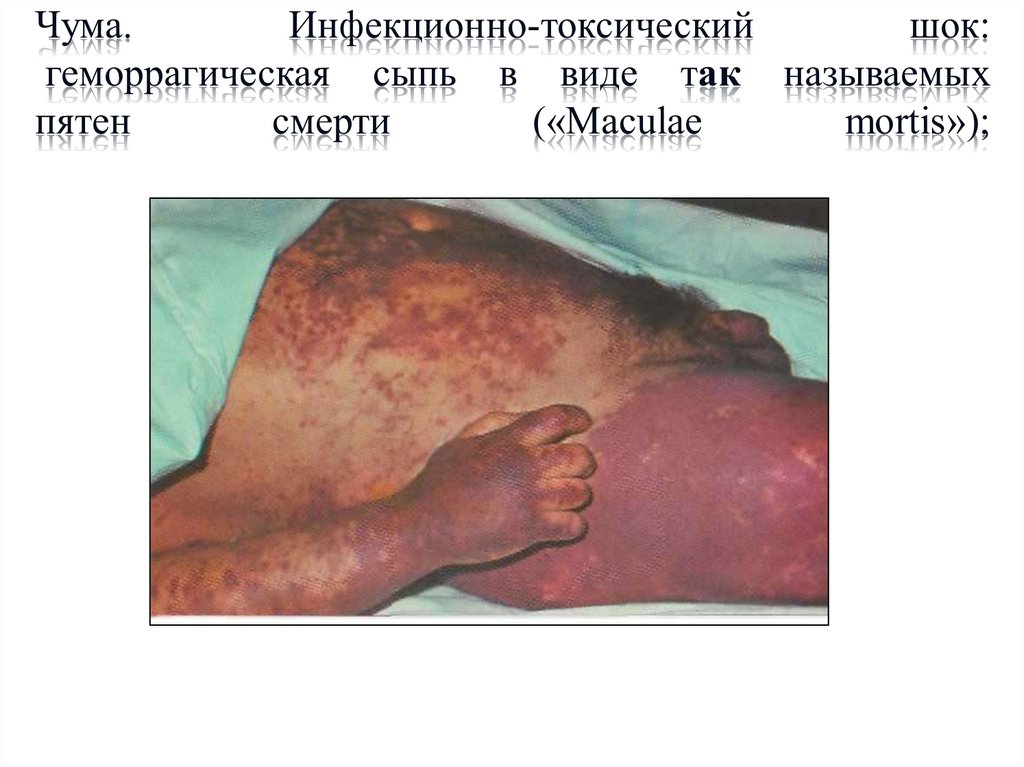
• Септическая форма чумыхарактеризуется внезапным
началом болезни. Для этой
формы характерны
выраженная интоксикация и
геморрагический синдром.
Геморрагии находят на коже,
слизистых оболочках, во
внутренних органах – почках,
печени, кишечнике.
Появляются гематурия,
кровавая рвота, кровавый
понос, носовые, легочные
кровотечения. Селезенка и
печень увеличены. При
нарастающей сердечнососудистой недостаточности
наступает смерть.
21.
22.
• Летальность до применения антибиотиковпри диссеминированных формах чумы
достигла 100 %, при локальных формах —
до 70 %; при антибиотикотерапии достигает
10 %.
23.
Различной длительности инапряженности. Отмечены
случаи повторных заболеваний.
Протективная активность
обеспечивается главным образом
клеточным иммунным ответом,
реализующимся через иммунные
макрофаги.
24.
Исследуются пунктаты бубонов, мокрота,кровь, моча, кал и др.
Используются методы:
• реакции РИФ, ИФА, ПЦР (ускоренные
методы);
• проводится бактериоскопия, выделение
чистой культуры и ее идентификация,
• биологическая проба на животных.
• Серологический метод: РПГА, ИФА, РН.
Диагностику проводят в специальных
лабораториях особо -опасных инфекций.
25.
– Больные чумой подлежат строгой изоляции иобязательной госпитализации. Для лечения
используют этиотропную
антибиотикотерапию. Прогноз
неблагоприятный, так как при
генерализованных формах болезни
летальность может достигать 100%.
• Специфическая профилактика: живая
вакцина (EV-штамм) для накожного,
подкожного применения, а также
таблетированная пероральная вакцина
26.
27.
• Бруцеллез – антропозоонозное инфекционноезаболевание, которое характеризуется интоксикацией,
преимущественным поражением опорнодвигательного аппарата, нервной, сердечнососудистой, мочеполовой систем, аллергизацией
организма, затяжным течением, приводящим, как
правило, к инвалидизации.
• На протяжении последнего десятилетия на
территории РФ регистрируется от 400 до 700 случаев
заболеваемости с впервые диагностированным
бруцеллезом. Больные регистрируются
преимущественно на территориях с развитым
овцеводством. В среднем 47% больных выявляется в
Северо-Кавказском регионе, до 15% - в Поволжском
регионе.
28.
ВидыБолезнь
Brucella melitensis (биовары
1-3)
бруцеллез коз, овец, человека
Brucella abortus (биовары 16, 9)
Бруцеллез крупного рогатого скота,
человека
Brucella suis (биовары 1-5)
Бруцеллез свиней, человека
Brucella canis
Бруцеллез собак
Brucella ovis
Бруцеллез овец (эпидидимит у
баранов)
Brucella neotomae
Бруцеллез крыс, морских свинок,
мышей
29.
30.
• Сложная и близкая для разных видовбруцелл.
• Имеют соматический О- и капсульный
антигены.
• Различные виды бруцелл различаются
количественным соотношением А(абортус) и
М- (мелитензис) антигенов.
31.
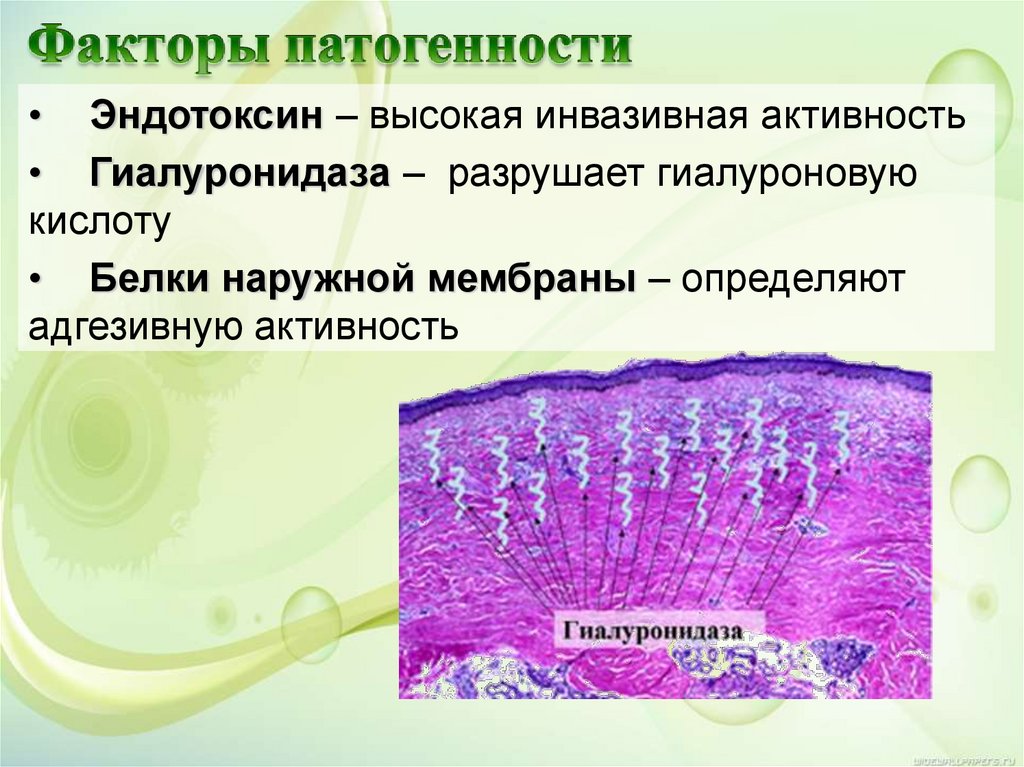
• Эндотоксин – высокая инвазивная активность• Гиалуронидаза – разрушает гиалуроновую
кислоту
• Белки наружной мембраны – определяют
адгезивную активность
32.
Источник и резервуар
инфекции. Бруцеллезом
болеют в основном
сельскохозяйственные
животные. Клиническое
течение бруцеллеза у
животных характеризуется
полиморфизмом, основным
признаком является аборт.
Помимо абортов бруцеллез
у животных может
сопровождаться
поражением суставов
(артриты), тендовагиниты,
бурситы, эндометриты,
вагинит, мастит, у самцоворхит, эпидидимит.
Бруцеллез у животных
может протекать и в
скрытой форме.
33.
Пути передачи инфекции. Передача возбудителябруцеллеза и заражение людей происходит
• контактным,
• алиментарным
• реже – аэрогенным путем.
Больные животные выделяют бруцеллы с
молоком, мочой, калом, околоплодными водами.
34.
-Заболеваемостьотмечается среди лиц,
имеющих тесный
контакт с больными
животными (чабаны,
пастухи, работники
ферм,
зоооветспециалисты,
доярки).
-Особенно высока
возможность
инфицирования при
оказании животным
помощи во время
родов и при абортах,
когда проводят ручное
отделение плаценты.
35.
Заражение может произойти при переработкемясного сырья, кожи, шерсти, шкур животных
больных бруцеллезом (работники
мясоперерабатывающей промышленности,
кожзаводов, шерстеобрабатывающих предприятий).
В таких случаях проникновение бруцелл в организм
человека происходит через неповрежденные
кожные покровы.
• При контактном пути заражения проникновение
бруцелл происходит также через слизистые глаз,
носа, ротовой полости.
36.
• Алиментарный путь передачи бруцеллвозможен при употреблении пищевых продуктов,
полученных от зараженных животных. Наибольшую
опасность представляют сырое молоко и молочные
продукты (брынза, сливки, сметана, кумыс и др.).
Бруцеллы сохраняются в молоке до 10 дней, а в
брынзе – до 45 дней.
37.
Мясо представляет значительно меньшую опасность, т.к.оно, как правило, употребляется в термически обработанном
виде. Однако в ряде случаев при недостаточной термической
обработке в связи с национальными особенностями
приготовления пищи (строганина, шашлык с кровью, сырой
фарш и др.) мясо и мясные продукты могут явиться причиной
заражения бруцеллезом.
шашлык с кровью
строганина
38.
Бруцеллы сохраняются во внутренних органах, костях, мышцах илимфатических узлах инфицированных туш более одного месяца, а в
замороженных продуктах в течение всего срока хранения.
39.
• Аэрогенный путь заражения человека бруцеллезомвозможен при стрижке шерсти, сборе пуха, уборке скотных
дворов, обработке шкур, убое скота.
• В шерсти бруцеллы сохраняют жизнеспособность при
хранении при комнатной температуре в течение 3 месяцев.
Аэрогенный путь заражения возможен в бактериологических
лабораториях во время различных манипуляций при работе с
чистыми культурами.
40.
обработка шкуры41.
Инкубационный период составляет около 3 недель, но
может продолжаться до 2 месяцев.
• Острая форма бруцеллеза протекает с
- длительной лихорадкой,
- ознобами,
- потливостью,
- болями в суставах,
- мышцах,
- с симптомами поражения ССС,
- НС,
- мочеполовой,
- опорно-двигательного аппарата.
- В клинической картине хронического бруцеллеза
доминируют очаговые поражения, имеющие в своей основе
аллергический генез. Лихорадка почти отсутствует,
температура субфибрильная и нормальная.
42.
Для бруцеллеза типично поражение несколькихсуставов, в основном крупных. Функция суставов
ограничивается из-за болезненности, они отечны,
изменяется их конфигурация. Суставы увеличиваются в
объеме, деформируются, движения в них сокращаются
или полностью отсутствуют. В связи с этим развивается
атрофия мышц. Нередко образуются бурситы локтевых
суставов, реже коленных, голеностопных. Поражаются
различные отделы позвоночника и особенно поясничнокрестцовое сочленение. Со стороны нервной системы
отмечаются невриты, плекситы, радикулиты. Нередко
поражаются половые органы.
У мужчин возможны
-орхиты,
-эпидидимиты.
У женщин отмечаются
-маститы,
-сальпингиты,
-эндометриты,
-возможны аборты,
- преждевременные роды,
-развитие бесплодия.
43.
44.
Иммунитет при бруцеллезе клеточногуморальный, в основном нестерильный иотносительный. После выздоровления
иммунитет угасает, возможна реинфекиия.
Ввиду относительности иммунитета,
большие инфицирующие дозы бруцелл
могут вызвать его прорыв у больных
хроническим или латентным бруцеллезом,
что ведет к тяжелому течению болезни.
45.
Материалом для исследования являются:кровь, пунктат красного костного мозга, моча,
испражнения, молоко, молочные продукты.
Методы лабораторной диагностики.
1. Бактериологический метод – при посевах
крови, костного мозга и мочи культуры бруцелл
обнаруживаются через 5-10 дней, а иногда через 2030 дней после засева. Посевы крови рекомендуется
делать во время лихорадочного состояния больного,
до начала лечения антибиотиками.
2. Биологический метод используют для
выделения бруцелл из материалов, загрязненных
посторонней микрофлорой и при малой
концентрации бруцелл в исследуемом материале.
Для заражения используют морских свинок и белых
мышей.
46.
3. Серологические методы:а) при проведении эпид.обследования населения в
очагах проводятся реакции агглютинации Хеддельсона,
РПГА, ИФА, кожно-аллергическая проба Бюрне;
б) для диагностики острого и подострого бруцеллеза
проводят бактериологические исследования, ставят
реакцию агглютинации и РПГА;
в) для диагностики хронического бруцеллеза и при
проведении диспансерного наблюдения за переболевшими
бруцеллезом рекомендуется реакция Кумбса, ИФА и
аллергические тесты.
47.
4. Для быстрого обнаружениявозбудителя бруцеллеза в пищевых
продуктах, воде и патологическом
материале рекомендуются:
• микроскопия препаратов;
• ИФА;
• РНАт;
• ПЦР.
48.
• Первое место в лечении острой формыбруцеллеза занимают антибактериальные
средства. Широко применяют препараты
тетрациклинового ряда, эффективен
рифампицин, левомицетин и амикацин. Для
уменьшения специфической сенсибилизации
показано применение антигистаминных
препаратов, модуляторов иммунитета
(левамизол). Лечение больных хроническим
бруцеллезом проводят комплексно. Применяют
антибиотики, назначают иммунотерапию
(лечебная вакцина и бруцеллин),
кортикостероидные препараты рекомендуют при
поражениях со стороны центральной и
переферической нервной системы. При
воспалительных процессах локомоторного
аппарата применяют нестероидные
противовоспалительные.
49.
В случаях обширных суставных поражений назначают хинолоновые
препараты, а также индометацин. Из средств симптоматической терапии
применяют новокаиновую блокаду, физиотерапевтические процедуры
(ионофорез, токи Бернара, УВЧ, кварц, согревающие компрессы,
парафиновые аппликации, ультразвук). По специальному комплексу
проводят лечебную физкультуру, массаж. Курортное лечение показано
больным с клиникой последствий и с компенсированными формами
хронического бруцеллеза.
В основе успешного лечения лежит принцип этапности (стационар,
поликлинико-диспансерное наблюдение, санаторно-курортное лечение).
50.
Неспецифическая профилактика состоитиз комплекса ветеринарно-санитарных,
хозяйственных, медико-санитарных
мероприятий и включает ликвидацию
инфекции среди сельскохозяйственных
животных, обеззараживание объектов внешней
среды в их окружении, обеззараживание
продуктов и сырья животного происхождения,
профилактические осмотры
профессиональных контингентов, санитарнопросветительную работу.
51.
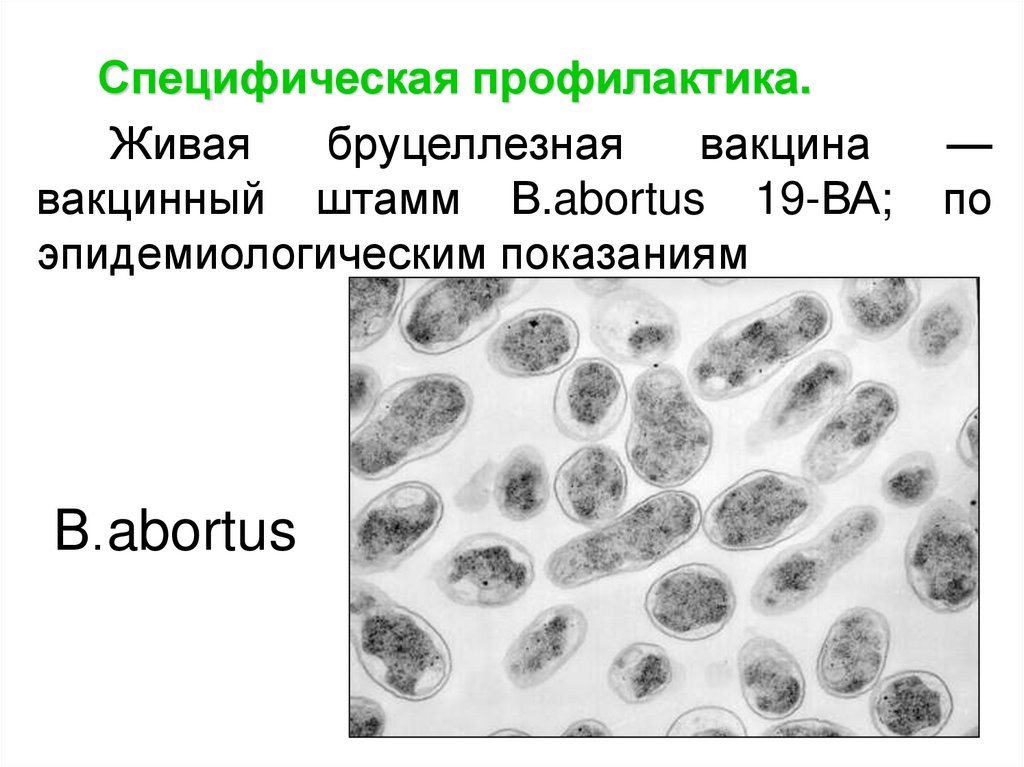
Специфическая профилактика.Живая
бруцеллезная
вакцина
вакцинный штамм В.abortus 19-ВА;
эпидемиологическим показаниям
В.abortus
—
по
52.
53.
Сибирская язва – антропозоонознаяинфекционная болезнь, которая
характеризуется тяжелой интоксикацией,
поражением кожи, лимфатических узлов,
других органов и высокой летальностью.
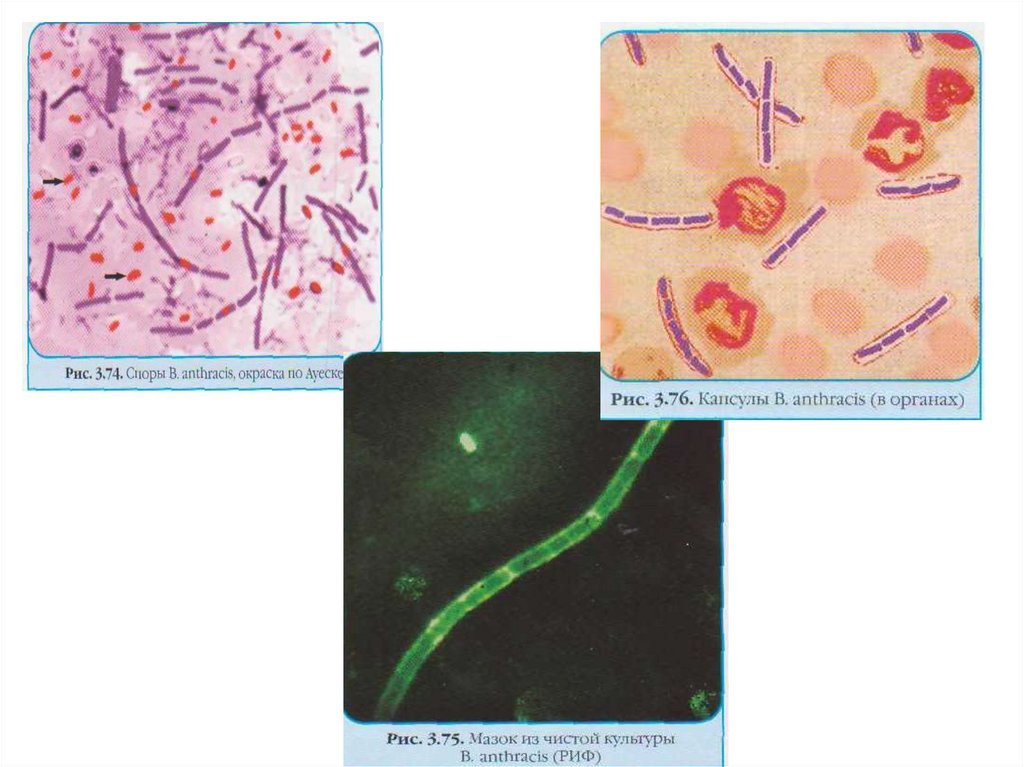
Возбудителем сибирской язвы является
Bacillus anthracis, относится к роду
Bacillus.
54.
55.
Содержит родовой соматическийполисахаридный антиген и видовой
белковый капсульный антиген.
Образует белковый экзотоксин,
обладающий антигенными
свойствами.
Капсульные АГ и экзотоксин
кодируются плазмидами, потеря которых
делает бактерии авирулентными.
56.
• Белковый экзотоксин – содержит 3фактора:
летальный фактор;
протективный антиген;
фактор, вызывающий отек.
• Капсула – отвечает за
антифагоцитарное действие.
57.
• Источником инфекции являютсябольные животные, чаще всего КРС, овцы,
козы, лошади, олени, буйволы.
• Резервуар инфекции – почва. Споровая
форма возбудителя сибирской язвы
сохраняется в почве 30 и более лет.
• Пути заражения. Человек заражается
чаще всего контактным путем, реже –
алиментарным, аэрогенным при уходе за
больным животным, убое, переработке
животного сырья.
58.
Формызаболевания
кожная
септическая
легочная
кишечная
59.
60.
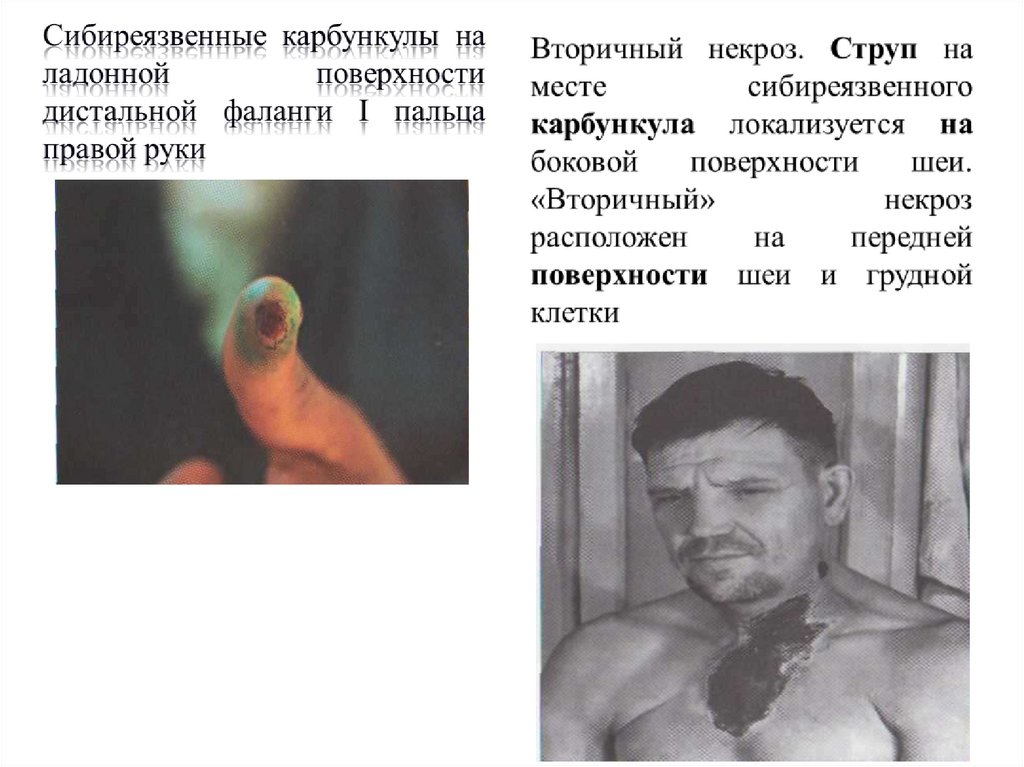
При кожной форме летальность составляет 5%.
Кожная форма сибирской язвы наиболее частая
(95%). На месте внедрения возбудителя в кожу
развивается сибиреязвенный карбункул – очаг
геморрагически-некротического воспаления
глубоких слоев дермы на границе с подкожной
клетчаткой. В центре очага - некроз кожи с
образованием буро-черной корки (anthrax- уголь),
сопровождающийся отеком. При ударах
перкуссионным молоточком в области отека
возникает студневидное дрожание, которое может
быть использовано как диагностический симптом.
Важным диагностическим признаком является
местная анестезия. В пораженных участках болей
почти нет, ощущается лишь прикосновение.
61.
62.
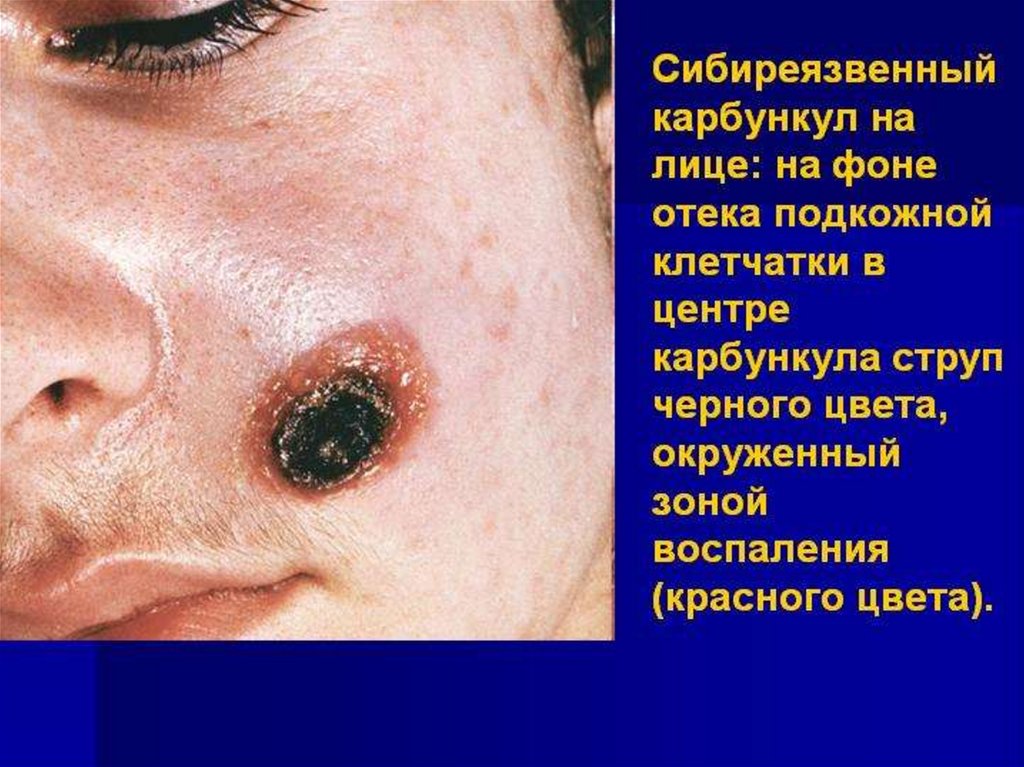
• Для кожной формы характерен трехцветныйпереход от центра к переферии:
• в середине черный струп,
• затем узенькая обрамляющая желтоватогнойная каемка
• и, наконец, широкий пояс багрового вала.
• К концу 1-го или на 2-й день болезни возникают
явления общей интоксикации. Температура
повышается до 39-40ºС с умеренным ознобом.
Ухудшается общее состояние больных: слабость,
головная боль, головокружение, ухудшается
аппетит, могут быть тошнота, рвота. Лихорадка
продолжается 5-6 дней, а затем температура падает.
Постепенно уменьшается отечность, исчезают
лимфадениты. Струп отторгается к концу 2-3-й
недели, оставляя рубец.
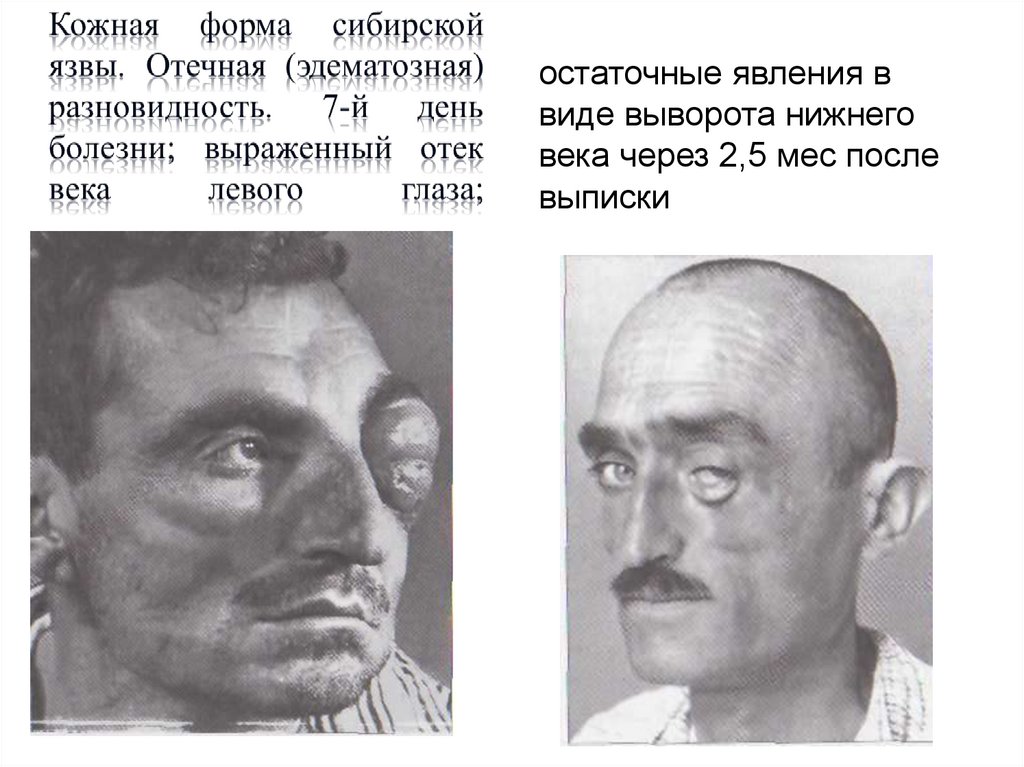
63.
остаточные явления ввиде выворота нижнего
века через 2,5 мес после
выписки
64.
• Клиническая картина при кишечнойформе очень разнообразна. Заболевание
начинается внезапно и развивается бурно.
У больных высокая температура, головная
боль, головокружение, общая слабость,
боли в пояснице, острые режущие боли в
животе, кровавая рвота с желчью,
кровавый понос. Сибиреязвенное
поражение кишок ведет к их прободению и
перитониту.
• К концу болезни могут быть судороги,
потеря сознания, менингиальные явления.
Обычно заболевание продолжается 3-4 дня,
но иногда раньше этого срока наступает
смерть.
65.
• При легочной форме больной жалуетсяна чувство стеснения в груди, кашель,
появляется насморк, слезотечение.
Развивающаяся пневмония протекает по
типу острого отека легких. Пневмония чаще
двусторонняя, при кашле выделяется
значительное количество пенистой жидкой
мокроты с примесью крови. Выделенная
мокрота свертывается, напоминая
малиновое желе. Она содержит в большом
количестве сибиреязвенных возбудителей.
Жидкость, полученная при пункции
плевральной жидкости – геморрагическая.
При явлениях коллапса и отека легких
больной умирает на 2-3 сутки.
66.
Септическая форма 100% заканчиваетсялетально.
• При септической форме болезни
течение бурное, крайне тяжелое с
обилием геморрагических проявлений
на коже и наличием большого
количества возбудителей в крови и
СМЖ. Смерть обычно наступает в 1-е,
реже на 2-е сутки болезни.
67.
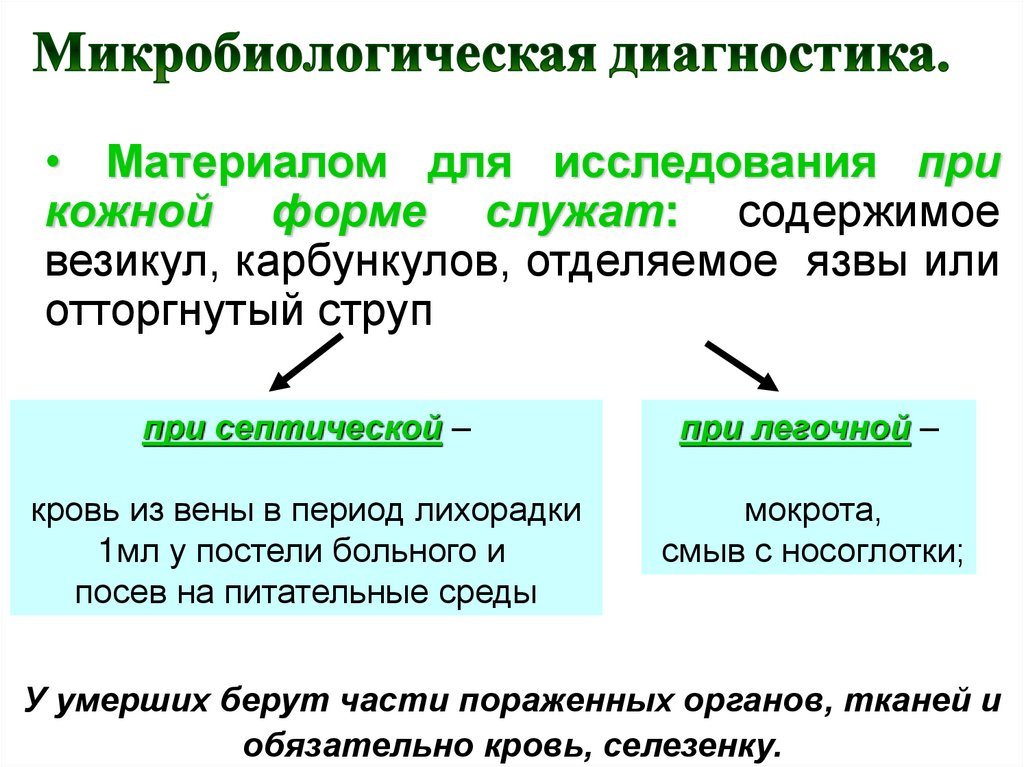
• Материалом для исследования прикожной форме служат: содержимое
везикул, карбункулов, отделяемое язвы или
отторгнутый струп
при септической –
при легочной –
кровь из вены в период лихорадки
1мл у постели больного и
посев на питательные среды
мокрота,
смыв с носоглотки;
У умерших берут части пораженных органов, тканей и
обязательно кровь, селезенку.
68.
Методы лабораторной диагностики:• 1) бактериоскопический (люминисцентная
микроскопия, окрашивание мазков по БуриГинсу, Ожешко, по Граму);
• 2) бактериологический;
• 3) серологический (реакция Асколи - на
выявление АГ);
• 4) биологический (заражение белых мышей);
• 5) кожно-аллергическая проба с
антраксином (вводят в/к 0,1мл антраксина и
учитывают реакцию через 24-48 часов;
положительная реакция – гиперемия d > 16 мм
и инфильтрат).
69.
Применяют антибиотики исибиреязвенный иммуноглобулин.
Для антибактериальной терапии
препарат выбора — пенициллин, при его
непереносимости — тетрациклин
70.
Неспецифическая:
1) изоляция больных и подозрительных на
заболевание животных;
2) сжигание трупов погибших животных,
подстилки;
3) обеззараживание мест содержания больных
животных;
4) очистка водопоев;
5) организация скотомогильников
Специфическая: живая сибиреязвенная
вакцина СТИ (санитарно-технический институт).
Иммунизацию групп риска проводят по
эпидемиологическим показаниям. Для экстренной
профилактики возможно использование
сибиреязвенного иммуноглобулина.




















































 Медицина
Медицина








