Похожие презентации:
Тифо-паратифозные заболевания
1.
ТИФО-ПАРАТИФОЗНЫЕЗАБОЛЕВАНИЯ
2.
Брюшной тиф- острая антропонознаябактериальная инфекция с фекальнооральным механизмом передачи
возбудителя. Характеризуется язвенным
поражением лимфатической системы
тонкой кишки, бактериемией,
циклическим течением с явлениями общей
интоксикации.
3.
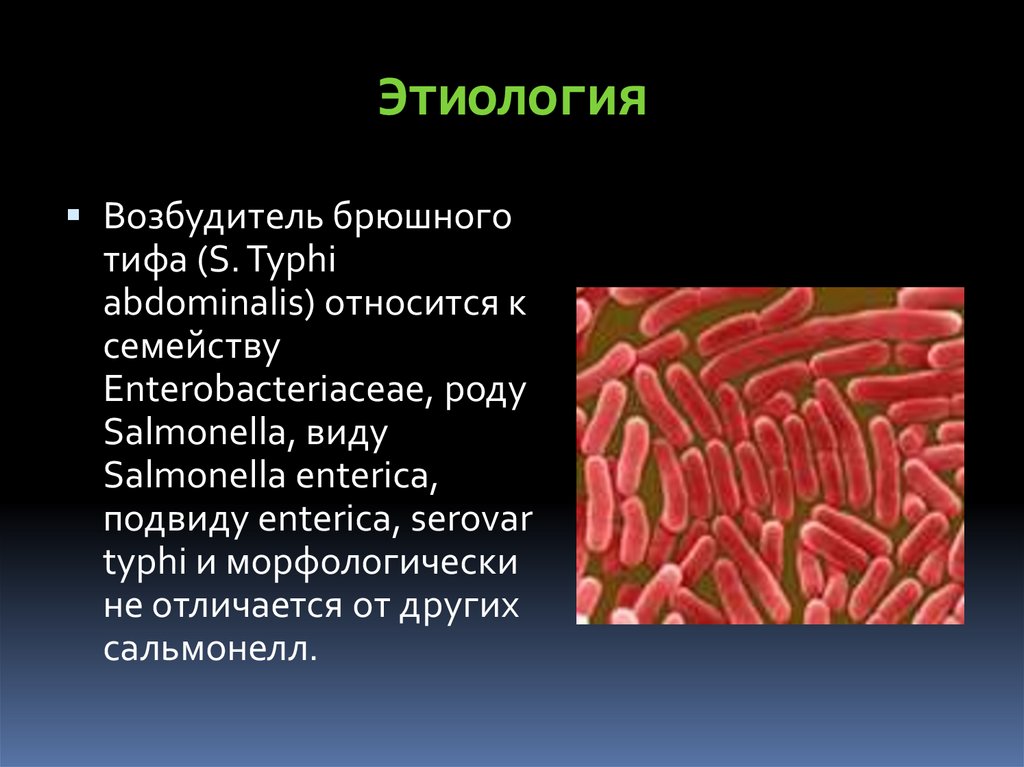
ЭтиологияВозбудитель брюшного
тифа (S. Typhi
abdominalis) относится к
семейству
Enterobacteriaceae, роду
Salmonella, виду
Salmonella enterica,
подвиду enterica, serovar
typhi и морфологически
не отличается от других
сальмонелл.
4.
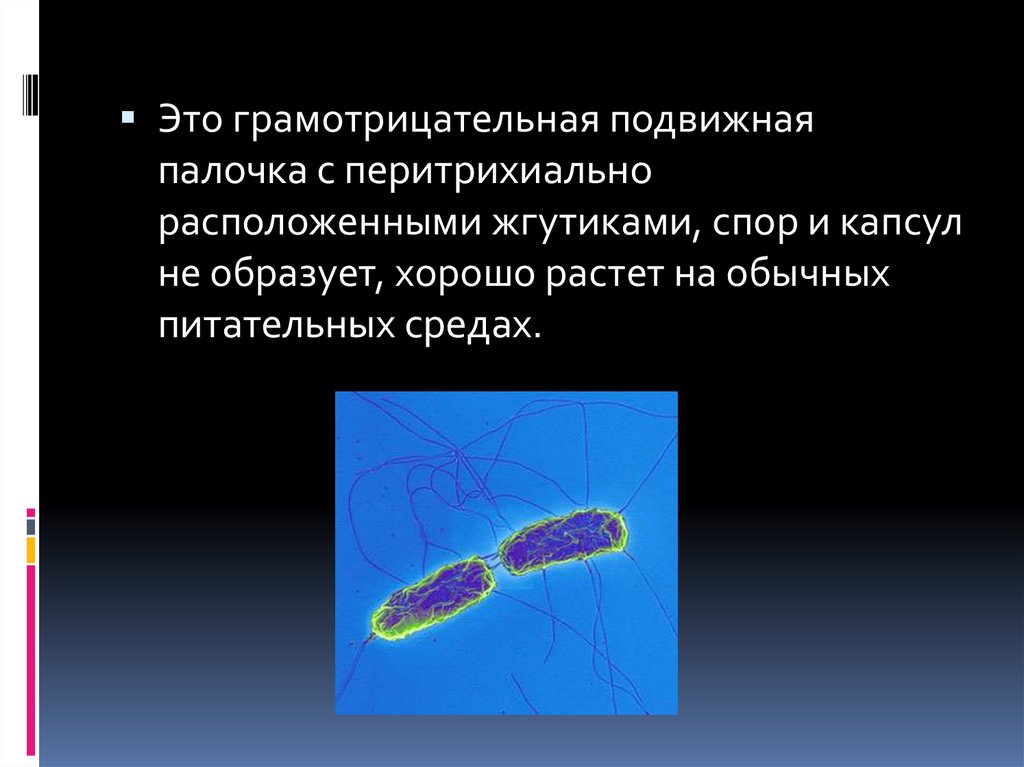
Это грамотрицательная подвижнаяпалочка с перитрихиально
расположенными жгутиками, спор и капсул
не образует, хорошо растет на обычных
питательных средах.
5.
Антигенная структура S. typhiхарактеризуется наличием соматического
О (9, 12, Vi) - комплекса и жгутикового
антигена Н (d). В зависимости от
количества и расположения Vi-антигена
различают 3 варианта культур:
6.
1) V-форма содержит Vi-антиген,покрывающий О-комплекс, колонии таких
культур непрозрачны и не
агглютинируются О-сывороткой;
2) W-форма не содержит Vi-антигена,
колонии прозрачны, культура хорошо
агглютинируется О-сывороткой;
3) VW-форма имеет гнездное расположение
Vi-антигена и агглютинируется О- и Viсыворотками.
7.
При разрушении брюшнотифозныхбактерий освобождается эндотоксин,
обусловливающий основную роль в
патогенезе заболевания.
Наряду с эндотоксином патогенность
брюшнотифозных бактерий определяют
«ферменты агрессии» - гиалуронидаза,
фибринолизин, лецитиназа, каталаза.
Возбудители брюшного тифа способны к Lтрансформации, они подразделяются по
чувствительности к типовым
бактериофагам.
8.
Фаготипаж – удобная метка для установленияэпидемиологической связи между заболеваниями и
выявлением источника инфекции.
Salmonella typhi abdominalis – длительно сохраняется
во внешней среде:
1. Почва и вода – до 3-х месяцев
2. Испражнения - до 25 дней
3. На белье – 2 недели
4. В пищевых продуктах (молочные, мясные,
овощные салаты) при t 18 способны
размножаться.
Дез. Средства (лизол, хлорамин, фенол) губительны для
возбудителя в течение нескольких минут
9.
ЭпидемиологияРезервуар и источник инфекции - человек (больной
или бактериовыделитель). Опасность больного для
окружающих в разные периоды болезни неодинакова.
В инкубационном периоде заражённый человек
практически не опасен.
Опасность больного для окружающих увеличивается
по мере развития болезни и достигает максимума на
2-3-й неделе болезни - в период выделения бактерий с
испражнениями, мочой и потом; также их можно
обнаружить в грудном молоке и носоглотке.
Не исключается возможность кратковременного
транзиторного бактериовыделения у здоровых
людей, контактировавших с больными брюшным
тифом.
10.
Механизм передачи фекально-оральный,реализуется водным, пищевым и бытовым путями;
В районах с повышенным уровнем
заболеваемости распространение идёт
преимущественно водным путём. Последнее
происходит за счёт использования воды, взятой из
загрязнённых открытых или технических
водоёмов, а также из-за неудовлетворительного
санитарно-технического состояния
водопроводных и канализационных сооружений.
Загрязнение пищевых продуктов ( молоко, студни)
может привести к эпидемической вспышке.
11.
При контактно-бытовом пути (включаямушиный фактор) чаще отмечается
спорадическая заболеваемость.
Контактные эпидемии характеризуются
медленным развитием в условиях низкого
санитарного развития местности и культуры
населения.
Подъем заболеваемости начинается с июля,
достигая максимума в сентябре – октябре.
12.
ПатогенезДля возникновения заболевания
необходима определенная минимальная
инфицирующая доза микробов –
возбудителей.
Возбудитель попадает в организм
человека через рот, частично выводится с
испражнениями, частично внедряется в
лимфатические образования тонкой кишки
( солитарные фолликулы, пейеровы
бляшки).
13.
Интенсивно возбудитель размножается вбрыжеечных лимфоузлах с дальнейшим
проникновением в кровеносное русло,
бактериемия – конец инкубационного периода
и начало клинических проявлений.
Часть микробов погибает, выделяя эндотоксин,
который оказывает выраженное нейротропное
действие с токсическим поражением нервных
центров и развитием в них процессов
торможения.
Клинически выражается инфекционнотоксической энцефалопатией
(заторможенность больных, затуманенность
сознания)
14.
При тяжелом течении заболеванииэнцефалопатия особенно выражена и
получила название «тифозный статус» (status
typhosus)
Эндотоксин действует на симпатические
окончания чревного нерва и вегетативные
ганглии,поражения которых приводит к
трофическим и сосудистым нарушениям
слизистой оболочки и лимфатических
образований тонкой кишки.
15.
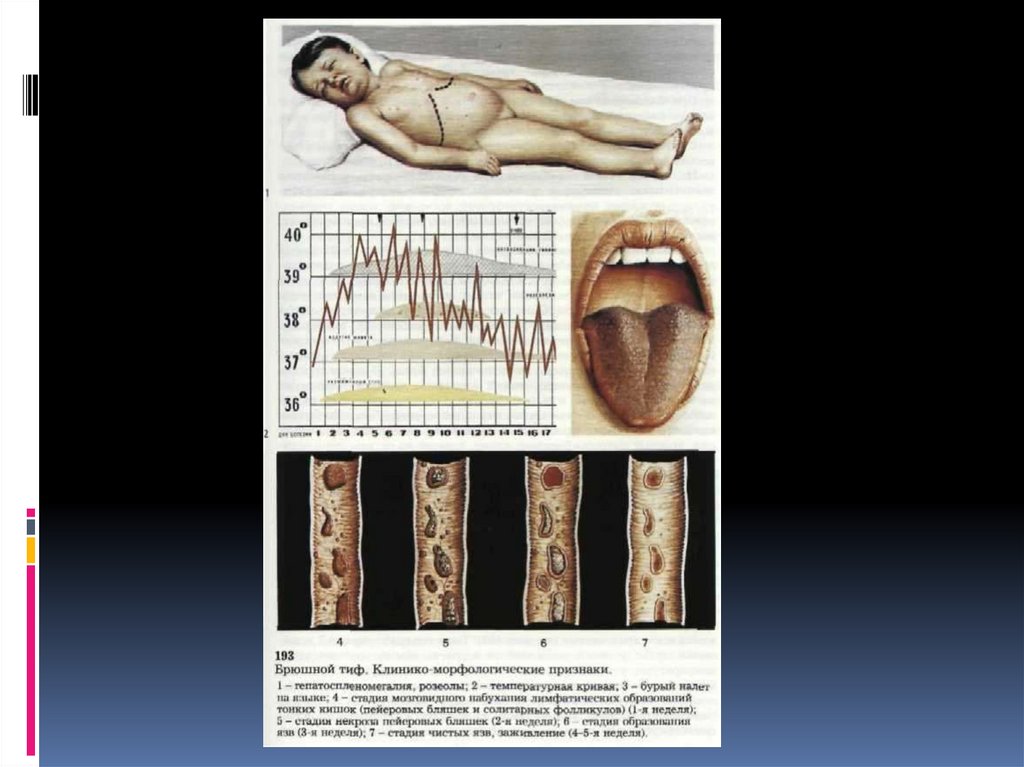
Патоморфология1. На первой неделе болезни наблюдается
значительное набухание лимф. аппарата
тонких кишок. Пейеровы бляшки и
солитарные фолликулы припухают и ясно
выступают над уровнем слизистой
оболочки. На разрезе они имеют серокрасный цвет, напоминающий вещество
мозга ребенка, отсюда и термин
«мозговидное набухание».
16.
2. На второй неделе (период некроза)припухшие бляшки начинают
некротизироваться. Поверхность их
становится грязно-серой или желтоватозеленой. В одних случаях некроз охватывает
главную массу бляшки и фолликула
(секвестрирующая форма), в других -- только
отдельные участки. Иногда на участках
некроза появляется фибринозный выпот,
(серый налет)
17.
3. На третьей неделе (период образованияязв) происходит отпадение
некротических масс и образование язв.
Эти процессы сопровождаются
обнажением глубоких частей слизистой и
подслизистого слоя с залегающими здесь
кровеносными сосудами, что
обусловливает кишечные кровотечения.
18.
4. В конце третьей или на четвертой неделеболезни процесс отпадения
некротических участков заканчивается, и
наступает четвертый период - период
чистых язв: в области пейеровых бляшек
и солитарных фолликулов,
располагающихся по длине подвздошной
кишки, в ее нижнем отделе образуются
язвы с чистым гладким дном и слегка
набухшими краями.
19.
5. Пятая и шестая недели характеризуютсяпроцессами заживления язв. На месте язв
остается незначительная аспидно-серая
пигментация. Как правило,
обезображивающие или стягивающие
рубцы на месте язв не образуются.
20.
21.
Клиническая картинаВ течении болезни выделяют следующие
периоды:
начальный;
разгар болезни;
угасание основных клинических
проявлений;
выздоровление.
22.
Инкубационный период варьирует отнескольких дней до 3 нед (в среднем 10-14
сут). Ранее было принято считать, что
брюшной тиф начинается постепенно.
Однако в настоящее время более чем в 2/3
случаев наблюдают острое начало
заболевания.
23.
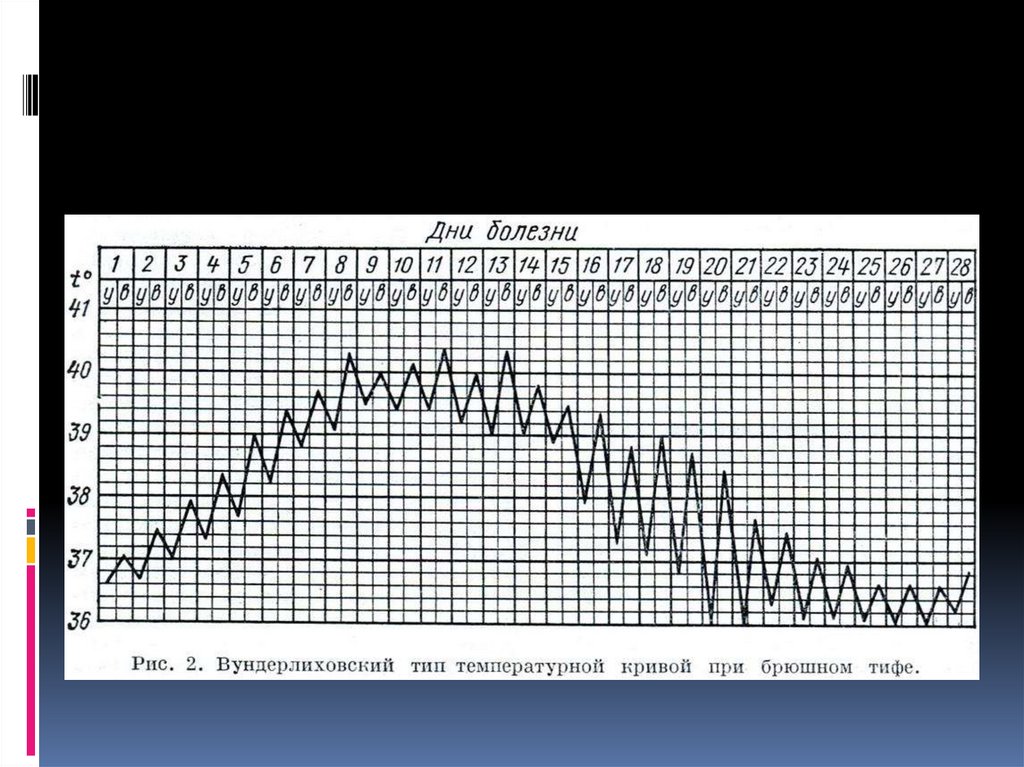
Первую неделю клинических проявленийобозначают как начальный период болезни.
Если заболевание развивается постепенно,
то в течение первых 3-4 сут происходит
нарастание температурной реакции,
достигающей к концу этого срока 39-40 °С.
Так же постепенно развивается синдром
интоксикации, проявляющийся головной
болью, анорексией, прогрессирующей общей
слабостью, головокружением, бессонницей.
При остром начале заболевания симптомы
интоксикации развиваются в более сжатые
сроки (1-2 дня).
24.
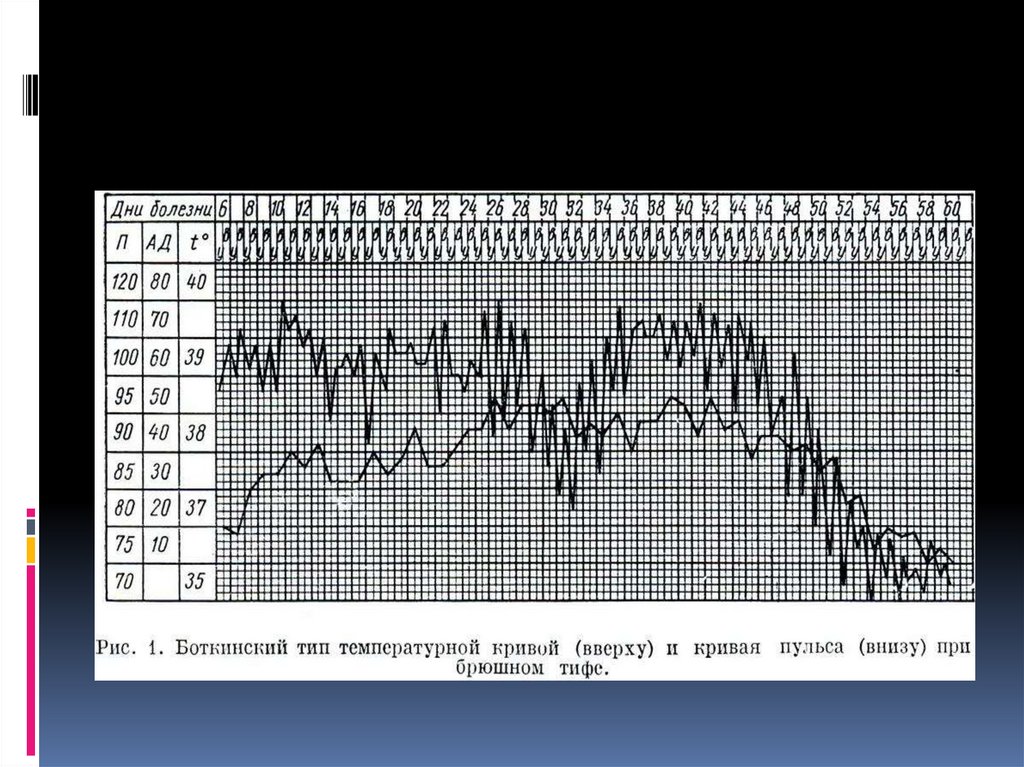
Период разгара приходится на конецпервой - начало 2-й недели болезни и
может продолжаться от нескольких дней
до 2-3 нед. Характерно нарастание
симптомов интоксикации. Температура
тела остаётся высокой, приобретает
постоянное, волнообразное или
неправильное течение.
25.
Период реконвалесценции проявляетсяпадением температуры тела (иногда по
амфиболическому типу) и постепенным
исчезновением признаков интоксикации.
Необходимо подчеркнуть, что несмотря на
исчезновение симптомов интоксикации,
особенно под воздействием лечебных
мероприятий, временные рамки
формирования язв в тонкой кишке
сохраняются, поэтому остаётся опасность
развития кишечных кровотечений и
перфораций кишки.
26.
27.
28.
ПаратифыПаратифы A, B, C — это инфекционное
заболевание, протекающее с поражением
кишечного тракта и деструктивными
изменениями в лимфатическом аппарате
кишечника.
29.
ЭтиологияЗаболевание вызывается бактерией рода
сальмонелл: паратиф А — сальмонеллой
paratyphi A; паратиф В — сальмонеллой
Schotmuelleri; паратиф С — сальмонеллой
Hirschfeldii. Наиболее распространенными
являются паратифы А и В. Паратиф С, как
правило, встречается у людей с серьезными
нарушениями иммунитета.
30.
ЭтиологияВпервые паратифы были описаны
французскими врачами Ашароа и
Бансодом. Подобно брюшнотифозным
бактериям, паратифозные микробы А и В
патогенны только для человека.
Паратифозные А и В бактерии несколько
более устойчивы к воздействию
левомицитина, чем брюшнотифозньие
бактерии.
31.
ЭпидемиологияИсточник инфекции при паратифах А и В —
человек, больной или бактерионоситель. После
перенесенного паратифа может
сформироваться острое (до З мес) или
хроническое (свыше 6 мес)
бактерионосительство. Возбудители паратифа
выделяются с калом и мочой; устойчивы во
внешней среде (выживают в молоке при 18—20
°C до 10 сут, в почве — несколько месяцев).
Факторы передачи инфекции — вода, пищевые
продукты, мухи, инфицированные предметы
32.
ЭпидемиологияВ 2,7% случаев паратифов В источником
инфекции явились больные животные.
Источники инфекции при паратифе С
крупный рогатый скот, свиньи и др.;
заражение человека происходит при
употреблении в пищу мяса больных
животных, не подвергшегося достаточной
термической обработке.
33.
ПатогенезПатогенез паратифов А и В и брюшного
тифа принципиально не различается.
Заражающая доза паратифозных бактерий
более высокая, чем брюшнотифозных.
34.
Клиническая картинаПаратиф А чаще всего протекает в виде тифоподобной
или катаральной формы. Инкубационный период
колеблется от 2 до 21 дня, чаще 8-10 дней. С первых
дней паратифа А отмечается высокая температура,
появляются головная боль, слабость, адинамия,
нарушение с сна, мышечные и суставные болиПаратиф
А обычно протекает со значительным повышением
температуры. У 54,8% больных паратифом А лихорадка
проявлялась больше 2 нед, случаи с коротким
лихорадочным периодом (до 1 недели) встречались
редко - всего 3% больных, наиболее часто встречались
ремитирующая лихорадка
35.
Клиническая картинаВ начале паратифа А нередко отмечаются гиперемия
лица, инъекция сосудов склер, герпес на губах, позже
появляются бледность, цианоз, иногда
субиктеричность склер. Сыпь при паратифе А, которая,
появляется на 4-7 день болезни, может быть
розеолезной, розеолезно-папулезной, кореподобной,
петихиальной. У больных паратифом А обычно
отмечаются относительная брадикардия, дикротия,
приглушенность тонов сердца. При паратифе А
нередко вовлекаются в патологический процесс
органы дыхания. Язык у паратифозных больных
становиться сухим, покрывается белым налетом
посередине, кончик и края остаются чистыми,
красными, со следами отпечатков зубов.
36.
Клиническая картинаУ больных паратифом А нередко встречаются
тошнота, рвота, боли в животе, что требует
дифференциации паратифа А с различными
заболеваниями, протекающими с синдромом
гастроэнтерита.
Типичная картина периферической крови при
паратифе А весьма сходна с картиной крови при
брюшном тифе и характеризуется на высоте болезни
лейкопенией со сдвигом влево, нейтропенией,
относительным лимфоцитозом, анэозинофилией
37.
Клиническая картинаПаратиф В. Клинические проявления паратифа В могут быть
самыми разнообразными. При паратифе В чаще встречается
гастроинтестинальная форма. Инкубационный период
колеблется в пределах от 3 до 21 дня. В последние годы
отмечается тенденция у к увеличению стертых и амбулаторных
форм паратифа В, протекающих лишь с синдромом энтерита:
паратиф В может начинаться с явлениями гастроэнтерита, к
которым лишь в дальнейшем присоединяются признаки
брюшного тифа.
38.
Клиническая картинаС первых дней заболевания проявляются головная боль, общая
слабость, разбитость, адинамия, апатия, расстройство сна,
мышечные и суставные боли, иногда развивается тифозное
состояние. У отдельных больных отмечается возбуждение с
галлюцинациями. У больных с легким течением паратифа В
измерения со стороны нервной системы или слабо выражены, или
не выявляются вообще. Поражение нервной системы при паратифе
В характеризуется проявления интоксикацей различной степени и
направленности вплоть до возникновения у тяжелых больных
тифозного состояния. Длительность лихорадки при паратифе В
колеблется от 7 до 21 дня и больше. При паратифе встречается
бледность кожных покровов, иногда склерит, коньюктивит, герпес.
Паратифу В свойственны обильные высыпания, появляющиеся на
3-4 день болезни на коже живота, груди, спины, ног, рук и даже
лица, но иногда экзантема может быть скудной и, в отличие от
брюшного тифа, крупнопятнистой, типа коревой.
39.
Клиническая картинаДля паратифа В характерны явления гастроэнтерита, нередко
возникают тошнота, рвота, понос. Запоры, в отличие от брюшного
тифа, редки. У большинства больных явления гастроэнтерита
через 5 — 7 дней уменьшаются, стихают, температура
нормализуется. После продолжительной 38 ремиссии может
опять повышаться температура и у больных развивается картина
тифозного заболевания. Стул частый, жидкий, каловые массы
иногда содержат примесь слизи. Боли в животе локализуются в
правой подвздошной области. Значительная частота симптомов
поражения желудочно-кишечного тракта при паратифе В нередко
является основанием для ошибочного диагностирования
аппендицита и направления больных в хирургический стационар.
Гемограмма при паратифе В не типична и характеризуется
нормоцитозом, небольшим лейкоцитозом, лимфо-моноцитозом,
сохранностью эозинофилов на протяжении всего заболевания.
40.
Клиническая картинаПаратиф С протекает в виде 3-х вариантов:
в гастроэнтеритической форме, которая возникает при пищевом
пути инфицирования, характеризуется коротким инкубационным
периодом, который при массивной инвазии может продолжаться
всего в течение нескольких часов. Для начала заболевания
характерны многократная рвота, боли в животе и диарейный
синдром. Испражнения жидкие, обильные, имеют резкий запах,
нередко может отмечаться наличие мутной слизи, зелени,
напоминающих болотную тину;
41.
Клиническая картинав тифоподобной форме, не отличающейся клиническими
проявлениями от таковых при брюшном тифе; 39
в септической форме, которая характеризуется ремитирующей
лихорадкой (суточные колебания температуры тела в пределах
1,5-2 °С, но при этом температура не снижается до нормальных
значений), тяжелым общим состоянием, а также высыпаниями
на кожных покровах и наличием гнойных очагов во внутренних
органах с частым развитием паренхиматозного гепатита,
гнойного менингита, остеомиелита и др
42.
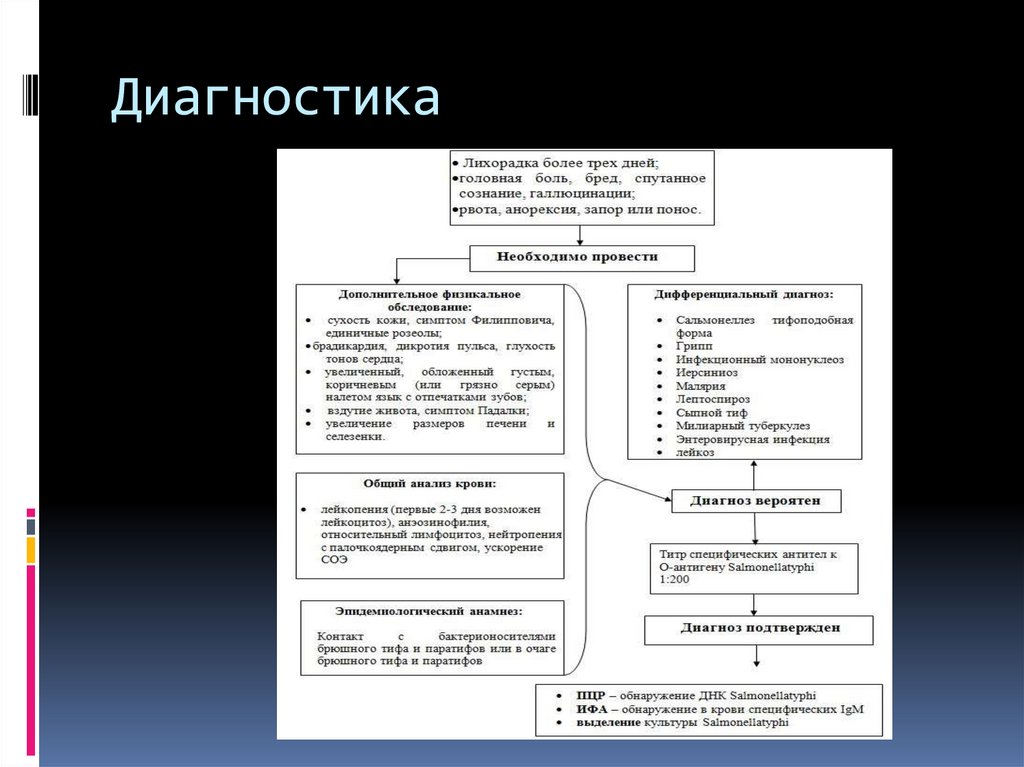
Диагностика43.
Лабораторная диагностикаВ начальном периоде заболевания (до 5-7 дня болезни):
·
гемограмма – лейкопения (первые 2-3 дня возможен лейкоцитоз),
анэозинофилия, относительный лимфоцитоз, нейтропения с палочкоядерным
сдвигом, незначительное ускорение СОЭ;
·
выделение гемокультуры Salmonellatyphi – возможен положительный
результат на протяжении всего лихорадочного периода при посеве крови в
количестве 5-10 мл в стерильный флакон (на 50-100 мл с 10-20% желчным
бульоном или средой Раппопорта);
·
реакция Видаля с О- и Н – антигенами – антитела к О- антигенам
появляются на 4-5 сутки, их уровень снижается в период реконвалесценции.
Положительным считается титр 1:200 и его нарастание в динамике;
44.
Лабораторная диагностикаметод РНГА – обнаружение специфических антител к О-антигену Salmonellatyphi, "диагностический" титр
1:200 и выше; имеет диагностическое значение 2, 3, 4-х и более кратная динамика титра в парных сыворотках:
первая сыворотка при поступлении (на 4 -5 день заболевания), вторая - через 10-14 дней и позднее после взятия
первой пробы крови). Нарастание титров специфических антител в серологических реакциях свидетельствует
об остро протекающем инфекционном процессе;
·
ИФА– обнаружение вкрови специфическихIgM – указывает на текущий инфекционный процесс иIgG
свидетельствует о вакцинальной природе антител или перенесенном раннее брюшном тифе;
·
ПЦР кала и крови– обнаружение ДНК Salmonellatyphi.
В периоде разгара болезни (начиная со 2-й недели болезни)
·
дополнительно – выделение копро-, уро- и биликультуры Salmonellatyphi;
·
метод РНГА – обнаружение специфических антител к О-антигену Salmonellatyphi, "диагностический"
титр 1:200 и выше; через 10-14 дней и позднее после взятия первой пробы крови;
·
реакция Видаляс Н – антигенами. Антитела к Н - антигенам появляются на 8-10 сутки и сохраняются 2-3
месяца после выздоровления. Положительным считается титр 1:200 и при его нарастании в динамике.
По показаниям:
·
посев скарификата розеол, мокроты, СМЖ с выделением возбудителя.
Критерии диагностической значимости:
·
положительная реакция РНГА с Н-антигеном свидетельствует о перенесенном раннее заболевании; с Viантигеном о хроническом брюшнотифозном носительстве;






































 Медицина
Медицина








