Похожие презентации:
Сестринская помощь при пороках сердца. Тема 2. Лекция 5
1. СЕСТРИНСКАЯ ПОМОЩЬ ПРИ ПОРОКАХ СЕРДЦА
ПМ.02. УЧАСТИЕ В ЛЕЧЕБНО-ДИАГНОСТИЧЕСКОМ И РЕАБИЛИТАЦИОННОМ ПРОЦЕССАХМДК.02.01. СЕСТРИНСКИЙ УХОД ПРИ РАЗЛИЧНЫХ ЗАБОЛЕВАНИЯХ И СОСТОЯНИЯХ
СПЕЦИАЛЬНОСТЬ
34.02.01 СД, БАЗОВЫЙ УРОВЕНЬ
2. КЛАССИФИКАЦИЯ ПОРОКОВ СЕРДЦА
Классификация пороков сердца по механизмамвозникновения:
Приобретенные пороки сердца (ППС) — возникают в
любом возрасте. Этиология: воспалительные заболевания
(ревматическая болезнь сердца), дегенеративные
заболевания; инфекционный эндокардит.
Врожденные пороки сердца (ВПС) — формируются у
плода в результате генных мутаций и хромосомных
аберраций.
Классификация ППС по типу анатомического поражения:
Недостаточность клапана (регургитация) – поражение створок
ведёт к их деформации, сморщиванию, укорочению, в
результате чего створки не закрывают отверстие полностью.
Стеноз клапанного отверстия – сращение створок, в результате
чего створки не открывают отверстие полностью.
3.
Классификация ППС по видам:Простой порок сердца — это или недостаточность
клапана, или стеноз отверстия.
Сочетанный порок сердца - сочетание стеноза
отверстия и недостаточности клапана
(регургитации).
Комбинированный порок сердца — поражение
нескольких клапанов, например, митральный и
аортальный клапаны.
Классификация пороков сердца по клиническим
проявлениям:
Компенсированный порок сердца – порок есть, но
нет клинических симптомов.
Декомпенсированный порок сердца – появляются
клинические проявления порока.
4.
5. Классификация, которая позволяет оценить прогноз трудоспособности, дать рекомендации относительно физической активности.
Первый функциональный класс - порок есть, но изменений вотделах сердца нет (порок незначим). Пример, пролапс
митрального клапана.
Второй функциональный класс - есть изменения со стороны
сердца, но они обратимы. Изменений в других органах нет.
Успех операции 100%.
Третий функциональный класс - появляются необратимые
изменения со стороны сердца и обратимые изменения со
стороны других органов.
Четвертый функциональный класс характеризуется
появлением необратимых изменений со стороны других
органов и систем.
6. ПРИОБРЕТЕННЫЕ ПОРОКИ СЕРДЦА
Более половины приобретенных пороковсердца приходится на поражение
митрального клапана и около 10 – 20% аортального клапана.
При эндокардите воспалительный
процесс локализуется в клапанах,
заканчивается склерозом, который
приводит к деформации и укорочению
створок клапанов и развитию
недостаточности клапанов, или срастанию
створок по краям, склерозированию
клапанного аппарата с развитием стеноза
клапана.
7. ОПРЕДЕЛЕНИЕ
Приобретенные пороки сердца –заболевания, в основе которых лежат
анатомические и/или функциональные
нарушения клапанного аппарата (створок
клапанов, фиброзного кольца, хорд,
папиллярных мышц), развивающиеся в
результате острых или хронических
заболеваний, нарушающие функцию
клапанов и вызывающие изменения
внутрисердечной гемодинамики
8. ЭТИОЛОГИЯ
Ревматизм(более 70% случаев).
Атеросклероз.
Инфекционный эндокардит.
Травмы.
Системные заболевания
соединительной ткани.
Сифилис.
9. НЕДОСТАТОЧНОСТЬ МИТРАЛЬНОГО КЛАПАНА
Недостаточность митрального клапана(митральная недостаточность) – это
неполное смыкание створок клапанов во
время систолы желудочков,
сопровождающееся регургитацией
(возвратным движением) из левого
желудочка в левое предсердие
10. Этиология
Ревматизм (более 70% случаев).Атеросклероз.
Инфекционный эндокардит.
Травмы сердца.
Системные заболевания соединительной ткани.
На рисунке изображены обратный
ток крови в систолу через не
полностью
закрытые
створки
митрального
клапана
из
левого
желудочка в левое предсердие и, как
следствие, гипертрофия левого
предсердия и левого желудочка.
11. Изменения гемодинамики
При неполном смыкании клапана во времясистолы ЛЖ часть крови возвращается в ЛП, где
накапливается большее, чем в норме, ЛП
переполнено и растягивается. Во время
диастолы большее количество крови поступает в
ЛЖ, что приводит к его переполнению и
растяжению. Развивается гипертрофия ЛЖ и
ЛП.
Со временем сократительная способность
миокарда ЛЖ снижается, повышается давление
как в ЛЖ, так и в ЛП, а затем в легочных венах
(легочная гипертензия), что приводит к
декомпенсации и развитию застойной
недостаточности кровообращения
12. Клиническая картина
Зависит от степени выраженностидефекта клапана.
В стадии компенсации пациент в
течение длительного времени не
испытывать заметного дискомфорта.
Только физикальные и
инструментальные исследования
позволяют выявить порок сердца.
13. Клиническая картина
В стадии декомпенсации отмечаются :Симптомы левожелудочковой сердечной
недостаточности:
быстрая утомляемость, слабость;
сердцебиения, одышка, возникающие при
физической нагрузке.
одышка в покое по мере прогрессирования
заболевания, приобретает характер ортопноэ,
цианоз;
кашель сухой или со скудной мокротой, иногда
кровохарканье.
В последующем присоединяются симптомы
правожелудочковой недостаточности:
отеки стоп, голеней, бедер;
увеличение печени, асцит;
акроцианоз;
набухание вен шеи
14. Объективные данные
Пальпация – верхушечный толчок усилен,расширен.
Перкуссия – смещение границы сердца влево и
вверх, определяется «митральная
конфигурация» сердца.
Аускультация – ослабление I тона сердца,
появление грубого систолического шума на
верхушке сердца, занимающего 2/3 или всю
систолу, шум проводится в левую
подмышечную область.
Пульс – изменения в большинстве случаев не
характерны, иногда склонность к тахикардии.
АД – чаще всего нормальное.
15. Инструментальные исследования
ЭКГ: признаки гипертрофии миокарда ЛЖи ЛП.
Рентгенография грудной клетки:
митральная конфигурация (сглаженность
талии сердца за счет гипертрофии ЛП).
УЗИ сердца: отсутствие систолического
смыкания митрального клапана,
расширение полостей ЛП и ЛЖ.
Эхокардиография: выявляет
систолический поток крови из ЛЖ в ЛП
из-за регургитации.
ФКГ – систолический шум.
16. МИТРАЛЬНЫЙ СТЕНОЗ
Митральный стеноз (стенозлевого атриовентрикулярного
отверстия) – сужение левого
атриовентрикулярного
отверстия, которое приводит к
затруднению опорожнения
левого предсердия
17.
Гемодинамические нарушения примитральном стенозе
18. ЭТИОЛОГИЯ
Наиболее частая причина – ревматическийэндокардит.
Происходит утолщение створок клапана,
сращение комиссур, сращение и
укорочение хорд клапанов. В норме площадь
левого атриовентрикулярного отверстия 4 - 6
см2.
Гемодинамические нарушения начинаются
при уменьшении площади до 1,5 см2.
19. Нарушения гемодинамики
Уменьшение площади митральногоотверстия ведет к повышению давления в ЛП,
что вызывает повышение градиента давления
между ЛЖ и ЛП и поначалу облегчает
прохождение крови в ЛЖ. Развивается
растяжение и гипертрофия ЛП.
Ретроградно повышается давление в
легочных венах, капиллярах, что приводит к
легочной гипертензии, повышению давления в
легочной артерии. Увеличивается нагрузка на
ПЖ, что приводит к гипертрофии мышцы ПЖ.
Длительное течение болезни приводит к
ослаблению ПЖ и застою в большом круге
кровообращения
20. Клиника
Симптомы развиваются постепенно с появлениемдекомпенсации:
одышка – наиболее ранний симптом болезни, вначале при физической
нагрузке, эмоциональном напряжении, в дальнейшем при все меньшей
нагрузке и даже в покое, приобретает черты ортопноэ;
повышенная утомляемость, слабость;
сердцебиения, перебои в работе сердца;
боли в области сердца тупые, ноющие, давящие, длительные, не
связанны с физической нагрузкой;
кашель сухой, преимущественно в положении пациента лежа на
спине или кашель с примесью крови в мокроте;
приступы удушья, пароксизмальная ночная одышка, приступы
сердечной астмы;
кровохарканье появляется при выраженном застое в малом круге
кровообращения;
отеки стоп, голеней, бедер;
боли в правом подреберье, увеличение печени;
диспепсические расстройства;
снижение диуреза.
21. Клиника
Астеническое телосложение, слабое общеефизическое развитие, внешняя моложавость.
Акроцианоз, симптом «митральной бабочки»
(сочетание цианоза губ, носа, ушей с ярким
цианотичным румянцем на щеках);
В области сердца видимая на глаз пульсация
(сердечный толчок), при пальпациив области
сердца определяется диастолическое дрожание
(«кошачье мурлыканье»), при перкуссии –
расширение границы сердца вверх и вправо, при
аускультации – хлопающий I тон, диастолический
шум, акцент II тона на легочной артерии;
Пульс – малый, возможна мерцательная аритмия;
АД – снижено
22. Осложнения
Пристеночный тромблевого предсердия.
Эмболия в сосуды
головного мозга.
Инфаркт легкого.
Мерцательная аритмия.
23. Инструментальные исследования
ЭКГ: признаки гипертрофии миокардаЛП и ПЖ.
Рентгенография грудной клетки:
митральная конфигурация,
сглаженность талии сердца за счет
гипертрофии ЛП, расширение ствола
легочной артерии.
УЗИ сердца: расширение полости ПЖ.
Эхокардиография: признаки
гипертрофии и расширения ЛП и ПЖ.
ФКГ - диастолический шум
24. Методы обследования
Медсестра готовит пациентов к лабораторными инструментальным методам обследования:
Анализ крови клинический
Анализ мочи клинический
Биохимический анализ крови
Анализ крови на ревмопробы
ЭКГ
ФКГ
ЭхоКГ
25. Рентгенограмма органов грудной клетки
Митральная конфигурация, дилятацияправого предсердия
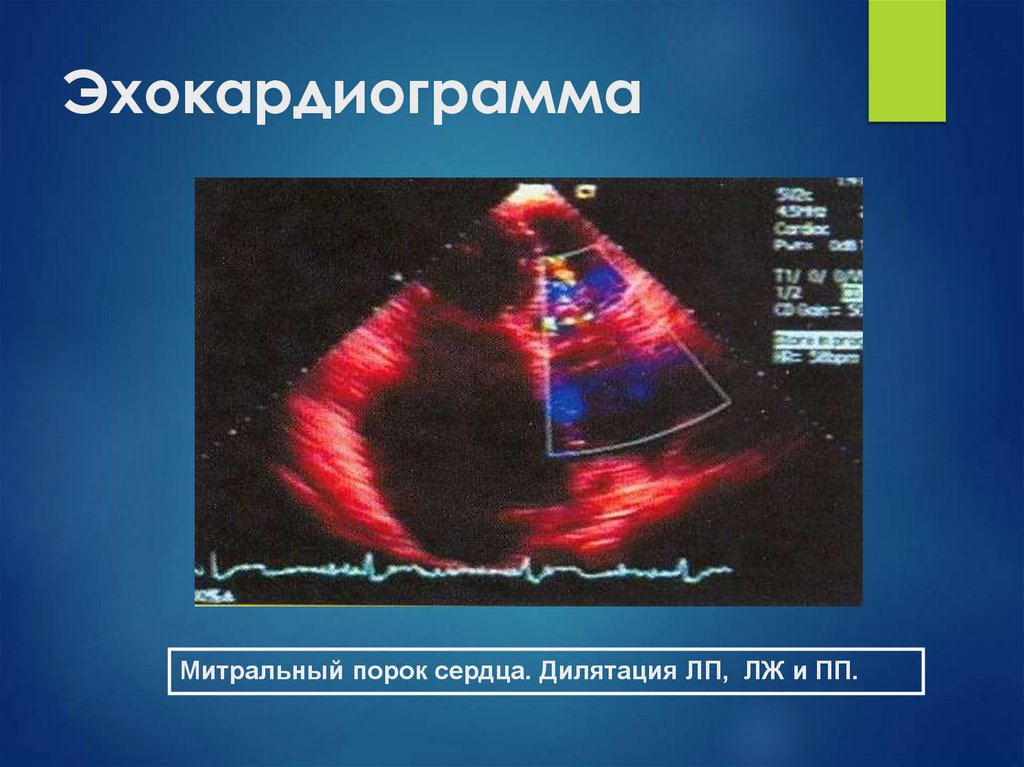
26. Эхокардиограмма
Митральный порок сердца. Дилятация ЛП, ЛЖ и ПП.27. ЛЕЧЕНИЕ
Основные принципы лечения:Хирургическая коррекция порока.
Профилактика ревматизма и инфекционного
эндокардита.
Профилактика и лечение нарушений ритма и
проводимости.
Дифференцированное лечение сердечной
недостаточности
Профилактика тромбозов и тромбоэмболий
28. АОРТАЛЬНЫЙ СТЕНОЗ
Аортальный стеноз — сужение устья аорты, препятствующеенормальному току крови из левого желудочка в аорту.
Этиология
Частые причины: дегенеративный кальциноз врожденного
двустворчатого или нормального трехстворчатого клапана (около
80% случаев); хроническая ревматическая болезнь сердца (10%).
Редкие причины: хроническая почечная недостаточность,
карциноидный синдром, сахарный диабет, болезнь Педжета,
системная красная волчанка, охроноз.
Патогенез.
Сужение аортального отверстия приводит к повышению
давления в левом желудочке, что ведёт к его гипертрофии. С
течением времени высокая постнагрузка и снижение
сократительной способности миокарда приводят к
уменьшению фракции выброса.
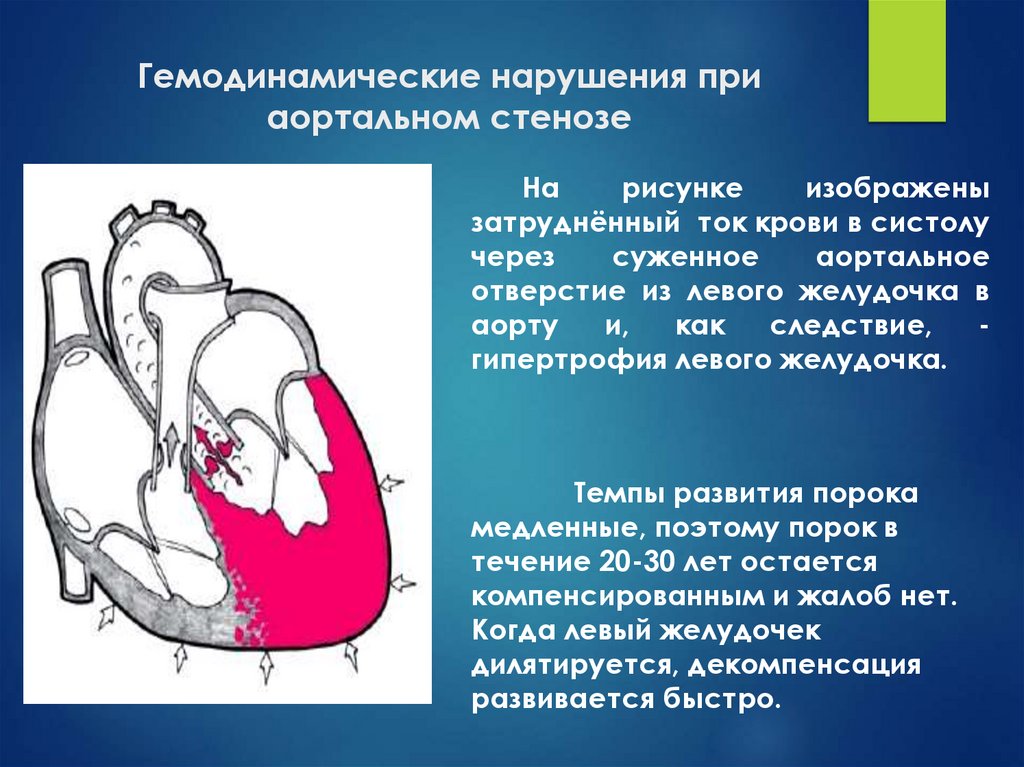
29. Гемодинамические нарушения при аортальном стенозе
Нарисунке
изображены
затруднённый ток крови в систолу
через
суженное
аортальное
отверстие из левого желудочка в
аорту
и,
как
следствие,
гипертрофия левого желудочка.
Темпы развития порока
медленные, поэтому порок в
течение 20-30 лет остается
компенсированным и жалоб нет.
Когда левый желудочек
дилятируется, декомпенсация
развивается быстро.
30. Клиническая картина
Появляется в период декомпенсации. Первоначальножалобы обусловлены тем, что стеноз ограничивает
сердечный выброс в условиях физической нагрузки:
- повышенная утомляемость, усталость, слабость
- головная боль
- головокружение
- далее у больных появляются боли в проекции сердца
при нагрузке (очень похожие на ангинозный приступ,
но возникает и уходит постепенно, они связаны с
ишемией миокарда).
синкопальные
состояния
(обмороки)
при
физической нагрузке.
- проявление у больного признаков левожелудочковой
недостаточности (одышка).
31.
Осмотр: бледность кожи.Осмотр, пальпация сердца: верхушечный толчок в V, VI
м/р кнаружи от левой срединно-ключичной линии,
приподнимающий, систолическое дрожание на выдохе и
задержке дыхания во II м/р справа от грудины.
Перкуссия: расширение границ относительной тупости
сердца сначала левой, затем верхней и правой.
Аускультация. Выслушивают грубый систолический шум
изгнания, который лучше определяется на основании
сердца. Он часто хорошо проводится вдоль сонных
артерий и на верхушку сердца. Когда развивается
левожелудочковая недостаточность и уменьшается
сердечный выброс, шум становится мягче или исчезает
совсем. Иногда наблюдается расщепление II тона.
Пульс малый, медленный.
АД: снижено систолическое, повышено диастолическое.
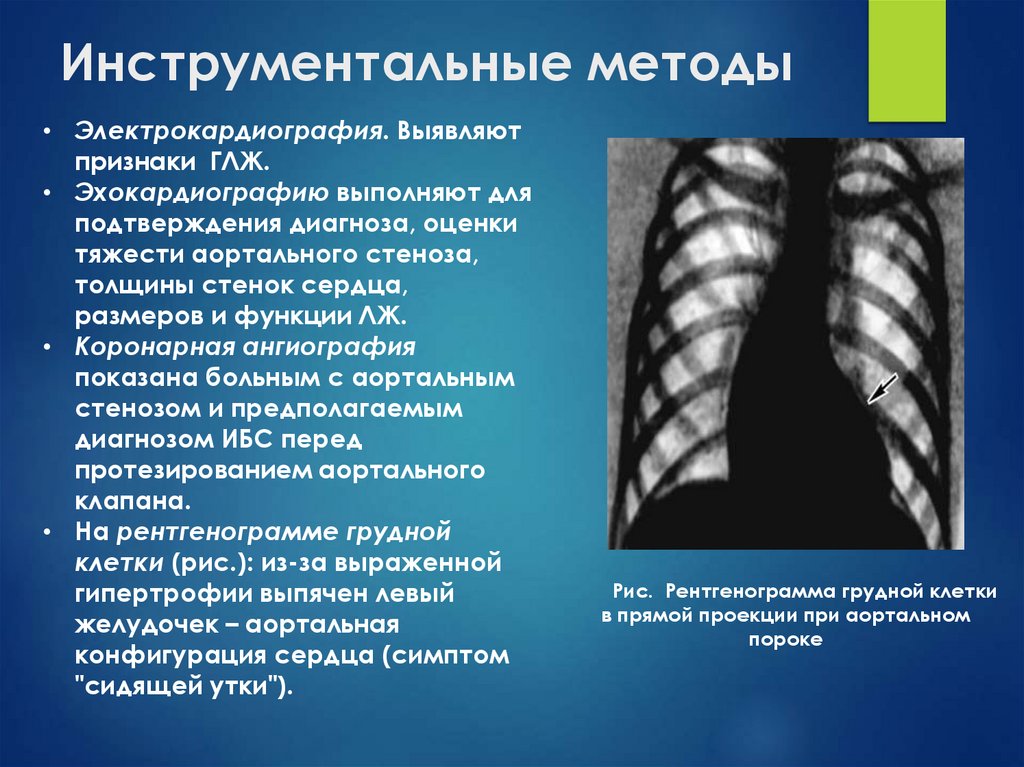
32. Инструментальные методы
• Электрокардиография. Выявляютпризнаки ГЛЖ.
• Эхокардиографию выполняют для
подтверждения диагноза, оценки
тяжести аортального стеноза,
толщины стенок сердца,
размеров и функции ЛЖ.
• Коронарная ангиография
показана больным с аортальным
стенозом и предполагаемым
диагнозом ИБС перед
протезированием аортального
клапана.
• На рентгенограмме грудной
клетки (рис.): из-за выраженной
гипертрофии выпячен левый
желудочек – аортальная
конфигурация сердца (симптом
"сидящей утки").
Рис. Рентгенограмма грудной клетки
в прямой проекции при аортальном
пороке
33.
Лечение: нитраты, бета-блокаторы, диуретики.
Бета-блокаторы показаны
лишь на стадии
компенсации.
Хирургическое лечение протезирование клапана.
34. АОРТАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Аортальная регургитация (аортальная недостаточность) —заболевание, характеризующееся обратным током крови из
аорты в ЛЖ в диастолу через патологически измененный
аортальный клапан.
Этот порок может развиваться вследствие либо деформации,
разрушения, сморщивания аортальных клапанов, либо при
растяжении аортального кольца.
Этиология
Поражения створок клапана: инфекционный эндокардит, острая
ревматическая лихорадка, миксоматозная дегенерация.
Поражение корня аорты: расширение корня аорты при АГ,
синдроме Марфана, системных заболеваниях соединительной
ткани, сифилисе, анкилозирующем спондилоартрите.
Причины острой аортальной регургитации: расслаивающая
аневризма аорты, инфекционный эндокардит.
35.
На рисунке изображены обратный ток крови вдиастолу из аорты в левый желудочек через не
полностью закрытые створки аортального
клапана и, как следствие, - гипертрофия ЛЖ.
36. Клиническая картина
Жалобы пациентов с выраженной недостаточностью аортальногоклапана:
головокружение при быстрой перемене положения тела, обмороки
сердцебиение, особенно на левом боку в положении лежа
перебои в области сердца
длительные, ноющие боли в области сердца
одышка при ходьбе
приступы удушья, возникающие ночью
Осмотр: бледность кожи.
Осмотр, пальпация сердца: разлитой приподнимающий верхушечный
толчок, смещенный влево и вниз.
Перкуссия: расширение границ относительной тупости сердца сначала
левой, затем верхней и правой.
Аускультация. Ослабление I тона. Характерный признак — дующий
протодиастолический шум во II м/р справа у грудины (над аортой),
который проводится в точку Боткина – Эрба и, как правило, здесь он
громче. Шум лучше прослушивается в положении стоя или сидя с
наклоном вперед.
37. Основные периферические признаки аортальной регургитации (увеличенного пульсового АД):
«капиллярный» пульс Квинке (появляется при небольшомнажатии на ногтевое ложе);
«пляска каротид» (видимая пульсация в области
прохождения сонных артерий на шее);
симптом Корригена (быстрое нарастание пульсовой
волны и резкий ее спад на лучевой артерии);
симптом Мюссе (покачивание головы назад и вперед);
пульсаторное сужение и расширение зрачков;
признак Хилла (САД на ногах на уровне голени по
меньшей мере на 20 мм рт.ст. выше, чем на плече). Только
признак Хилла обладает достаточной чувствительностью
и специфичностью и отражает тяжесть регургитации.
38. Инструментальные методы
Электрокардиография. Выявляют симптомыувеличения ЛП, ГЛЖ и «систолической
перегрузки».
Эхокардиография подтверждает диагноз,
позволяет оценить функцию ЛЖ, степень
регургитации, состояние аорты.
Радионуклидная ангиография или магнитно-
резонансная томография. Исследования
выполняют при недостаточной диагностической
значимости ЭхоКГ.
Коронарная ангиография показана при
предполагаемом диагнозе ИБС перед
протезированием аортального клапана.
39.
ЛЕЧЕНИЕ.Консервативная терапия является
профилактической; она направлена на
лечение основного заболевания и
проведение лечебных мероприятий для
предупреждения развития сердечной
недостаточности.
Хирургическое лечение - протезирование
аортального клапана, а в ряде случаях
вальвулопластика.
40. Сестринские вмешательства
Мероприятия по уходу и восстановлениюнарушенных потребностей:
Обеспечение постельного режима с возвышенным
положением
Контроль за соблюдением строгого постельного,
постельного режима
Соблюдение температурного режима в палате
Восполнение самоухода при вынужденном ограничении
движения
Ограничение внешних раздражителей
Осуществление контроля за температурой, пульсом,
дыханием, АД.
Осуществление контроля за питанием.
Беседы с пациентом, его родственниками об
особенностях диетического питания, наборе продуктов в
передачах,
Подсчет суточного водного баланса.
41. Профилактика
Первичная профилактикаПрофилактика ревматизма.
Первичная и вторичная профилактика
атеросклероза.
Профилактика травматизма
Вторичная профилактика
Цель: предупреждение рецидивов (атак) и
прогрессирования болезни у лиц, перенесших
активную фазу ревматизма.
Круглогодичная бициллинопрофилактика 1 раз в 3
недели в/м в течение 5 лет после перенесенной
атаки.
Диспансерное наблюдение.
Санаторно- курортное лечение.
42. Диспансеризация
Основные задачи:Осуществление мероприятий,
направленных на окончательную
ликвидацию ревматического
процесса, продолжительная
противоревматическая терапия.
Проведение реабилитации
медицинской, трудовой,
психологической, педагогической.
Проведение первичной, вторичной,
третичной профилактики.
43. Диспансеризация
Пациенты в активной фазе:посещение участкового врача в поликлинике 4 раза в год,
осмотр ревматолога, ЛОР-врача, стоматолога 2 раза в год,
осмотр окулиста 1 раз в год, невролога, кардиохирурга по
показаниям.
Лабораторно-инструментальные исследования:
общий анализ крови – 4 раза в год,
анализ крови на ревмопробы, ЭКГ, УЗИ сердца – 2 раза в год.
Пациенты в неактивной фазе:
посещение участкового врача в поликлинике 2 раза в год,
осмотр ревматолога, ЛОР-врача, стоматолога 1 раз в год,
осмотр окулиста 1 раз в 2 года, невролога, кардиохирурга по
показаниям.
Лабораторно-инструментальные исследования:
общий анализ крови – 2 раза в год,
анализ крови на ревмопробы, ЭКГ, УЗИ сердца – 1 раз в год
44. ВРОЖДЁННЫЕ ПОРОКИ СЕРДЦА
Врождённые пороки сердца обнаруживают у1% рождённых живыми детей. Большинство
этих больных погибают в младенческом и
детском возрасте, и только 5-15% доживают
до пубертатного периода. При
своевременной хирургической коррекции
врождённого порока сердца в детском
возрасте продолжительность жизни больных
значительно больше.
45. ДЕФЕКТ МЕЖЖЕЛУДОЧКОВОЙ ПЕРЕГОРОДКИ
ДМЖП - наличие сообщения между левым иправым желудочками, приводящее к
патологическому сбросу крови из одной камеры
сердца в другую. Дефекты могут располагаться
в мембранозной (верхней) части
межжелудочковой перегородки (75-80% всех
дефектов), в мышечной части (10%), в
выносящем тракте правого желудочка
(надгребневые - 5%), в приносящем тракте
(дефекты предсердно-желудочковой
перегородки - 15%). Для дефектов,
расположенных в мышечной части
межжелудочковой перегородки, используют
термин "болезнь Толочинова-Роже".
46. ТЕТРАДА ФАЛЛО
Тетрада Фалло - врождённый порок сердца,характеризующийся наличием четырёх
компонентов:
1) большого высокорасположенного ДМЖП;
2) стеноза лёгочной артерии;
3) декстропозиции аорты;
4) компенсаторной гипертрофии правого
желудочка.
Распространённость
Тетрада Фалло составляет 12-14% всех
врождённых пороков сердца.
47. ДЕФЕКТ МЕЖПРЕДСЕРДНОЙ ПЕРЕГОРОДКИ
ДМПП - наличие сообщения между левым и правымпредсердиями, приводящее к патологическому сбросу
крови (шунтированию) из одной камеры сердца в
другую.
ДМПП составляет около 30% всех врождённых пороков
сердца. Чаще его обнаруживают у женщин. 75% ДМПП
являются вторичными, 20% - первичными, 5% дефектами венозного синуса. Данный порок часто
сочетается с другими - стенозом лёгочной артерии,
аномальным дренажом лёгочных вен, пролапсом
митрального клапана. ДМПП могут быть
множественными.
48.
Открытый артериальный проток - порок, характеризующийсянезаращением сосуда между лёгочной артерией и аортой
(боталлов проток) в течение 8 нед после рождения; проток
функционирует во внутриутробном периоде, но его
незаращение приводит к нарушениям гемодинамики.
Врождённый стеноз устья аорты - сужение выносящего
тракта левого желудочка в области аортального клапана. В
зависимости от уровня расположения обструкции стеноз
может быть клапанным, подклапанным, надклапанным.
Стеноз лёгочной артерии - сужение выносящего тракта
правого желудочка в области клапана лёгочной артерии.
Аномалия Эбштайна - расположение задней и
перегородочной створок трёхстворчатого клапана у верхушки
правого желудочка, приводящее к увеличению полости
правого предсердия и уменьшению полости правого
желудочка. Аномалия Эпштайна составляет около 1% всех
врождённых пороков сердца. Возникновение данного порока
связывают с поступлением лития в организм плода во время
беременности.
49. СПАСИБО ЗА ВНИМАНИЕ !
Сестринский уход в терапии: МДК 02. 01Сестринский уход при различных
заболеваниях и состояниях: учебное
пособие 5-е издание 2017г., Э.В. Смолева
Стр. 172-176













































 Медицина
Медицина








