Похожие презентации:
Возбудители дифтерии
1.
УРАЛЬСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТКАФЕДРА МИКРОБИОЛОГИИ, ВИРУСОЛОГИИ И ИММУНОЛОГИИ
Возбудители дифтерии
2.
Дифтерия – острое инфекционноезаболевание, вызываемое токсигенными
штаммами дифтерийной палочки,
характеризующееся развитием
фибринозного воспаления в месте
входных ворот, синдромом
интоксикации и осложнениями со
стороны сердечнососудистой, нервной и
мочевыделительной систем
3.
Возбудителядифтерии открыл
Т. Klebs в 1883 г.
Выделил культуру в
чистом виде F. Leffler
в 1884 г.
4.
Семейство -Corynebacteriaceae
Возбудитель -
Corynebacterium diphtheriae
5.
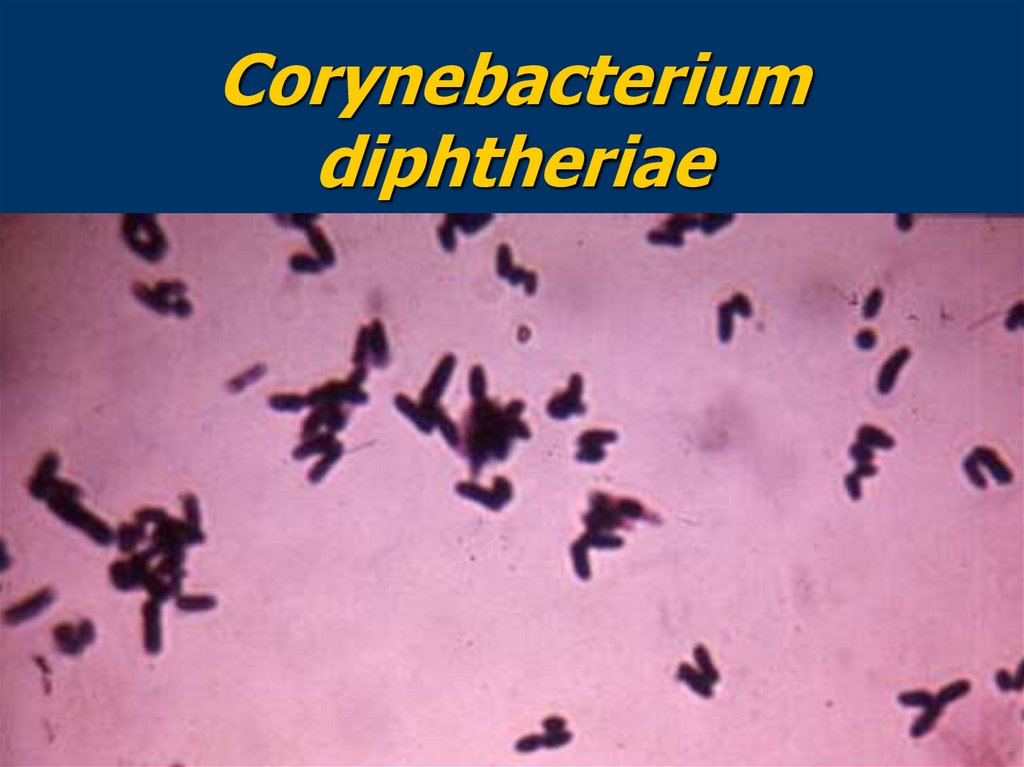
МорфологияТонкая прямая или слегка
изогнутая палочка
▪ Утолщены на концах и напоминают
булаву (греч. corynе – булава)
▪ Характерен выраженный
полиморфизм: могут встречаться
нитевидные, ветвящиеся,
кокковидные, дрожжеподобные
формы
▪ Неподвижны
▪
6.
Биологические свойстваСпор не образуют
▪ Имеют микрокапсулу, пили
▪ Легко окрашиваются
анилиновыми красителями
▪ Грамположительны
▪ В мазках располагаются под
углом друг к другу
▪ Факультативные анаэробы
▪
7.
Corynebacteriumdiphtheriae
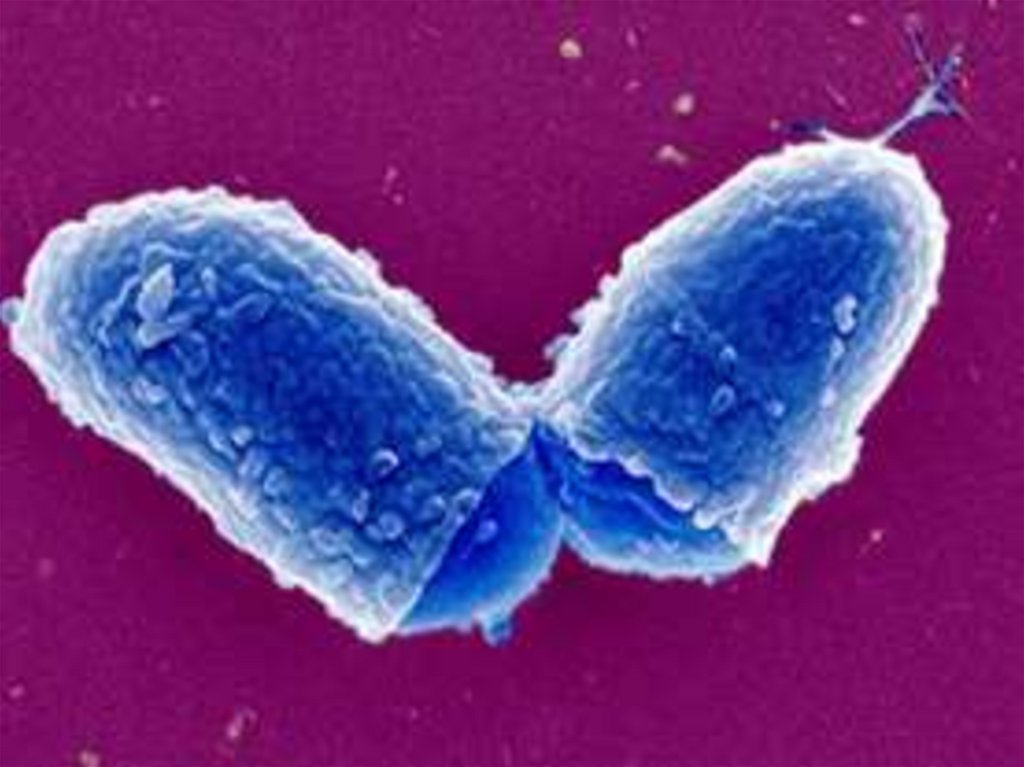
8.
9.
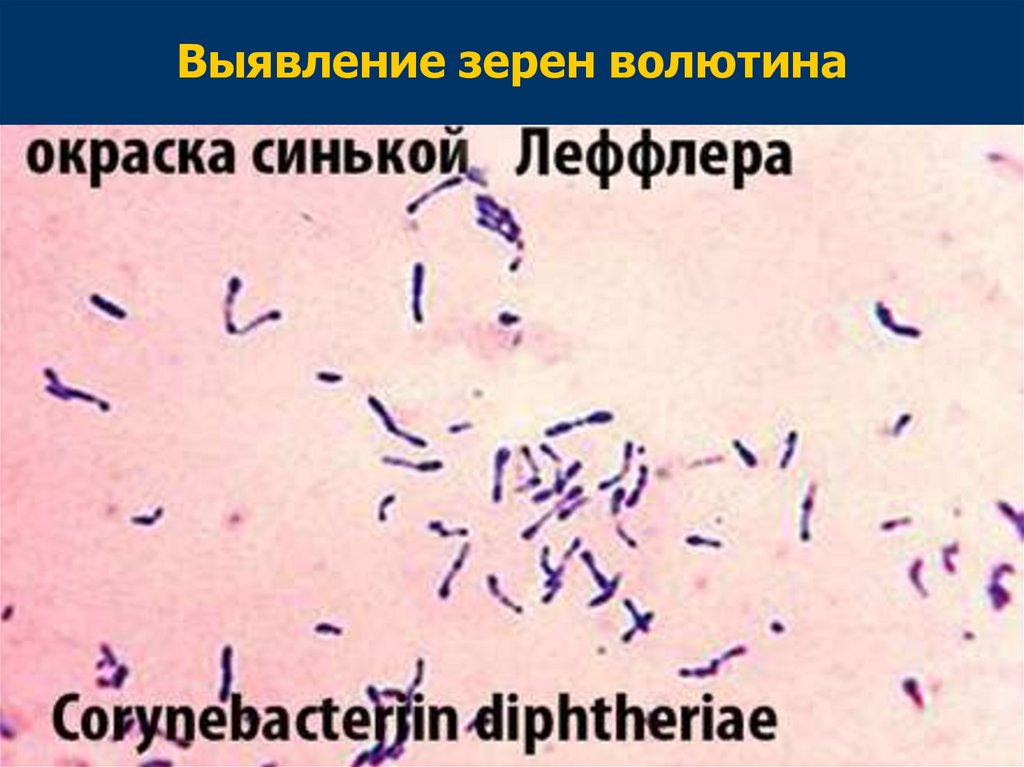
Зерна волютина▪
Волютин является запасом
питательных веществ и энергии
(неорганические полифосфаты)
▪
Волютин более интенсивно
воспринимает краситель
10.
Зерна волютина▪
▪
▪
Располагаются на полюсах
клетки
Количество зерен у
дифтерийной палочки не
превышает 6
У непатогенных коринебактерий
– 18 – 20
11.
Выявление зерен волютина(окраска по Нейссеру)
12.
Выявление зерен волютина13.
■ По морфологическим и культуральнымсвойствам с возбудителями дифтерии
сходна большая группа бактерий рода
Corynebacterium, обозначаемых как:
дифтероиды, коринеформные бактерии,
палочки псевдодифтерии, палочка
Хофманна.
■ Дифтероиды размещаются параллельно
(в виде "частокола").
14.
Культуральные свойства■ Среда Ру (свернутая лошадиная
сыворотка)
■ Среда Клауберга (кровяно-телуритовый
агар)
■ Среда Бучина (МПА + кровь + цистин +
хинозол (для подавления роста кокков) +
метиленовая синька (для подавления
роста дифтероидов)
15.
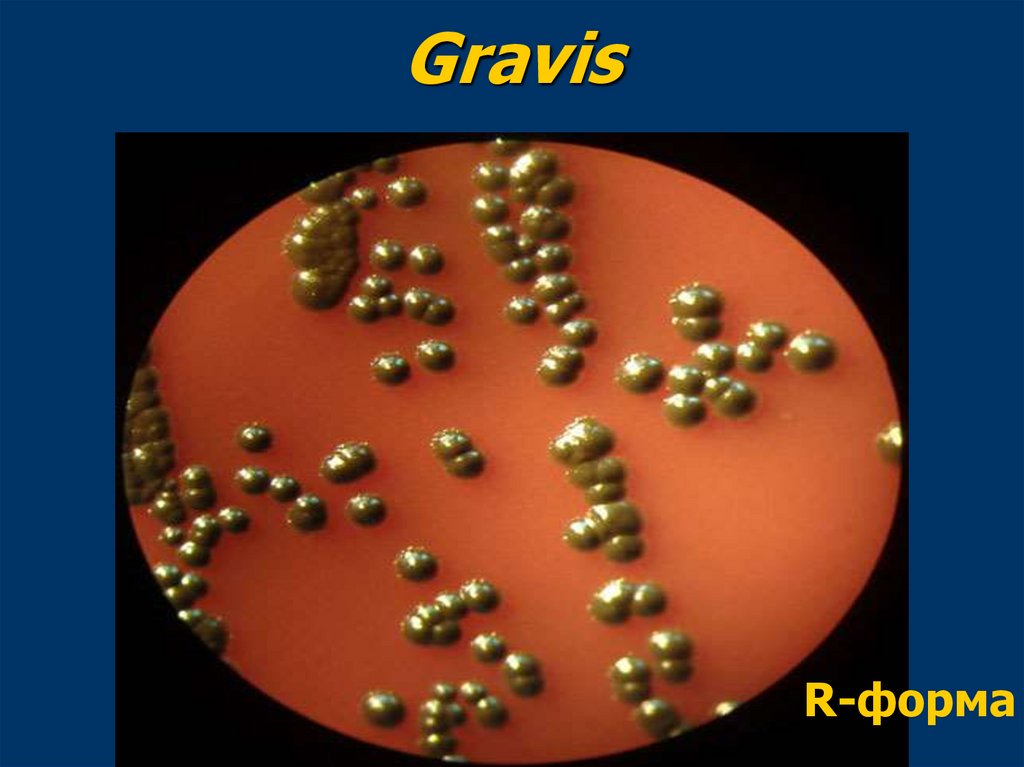
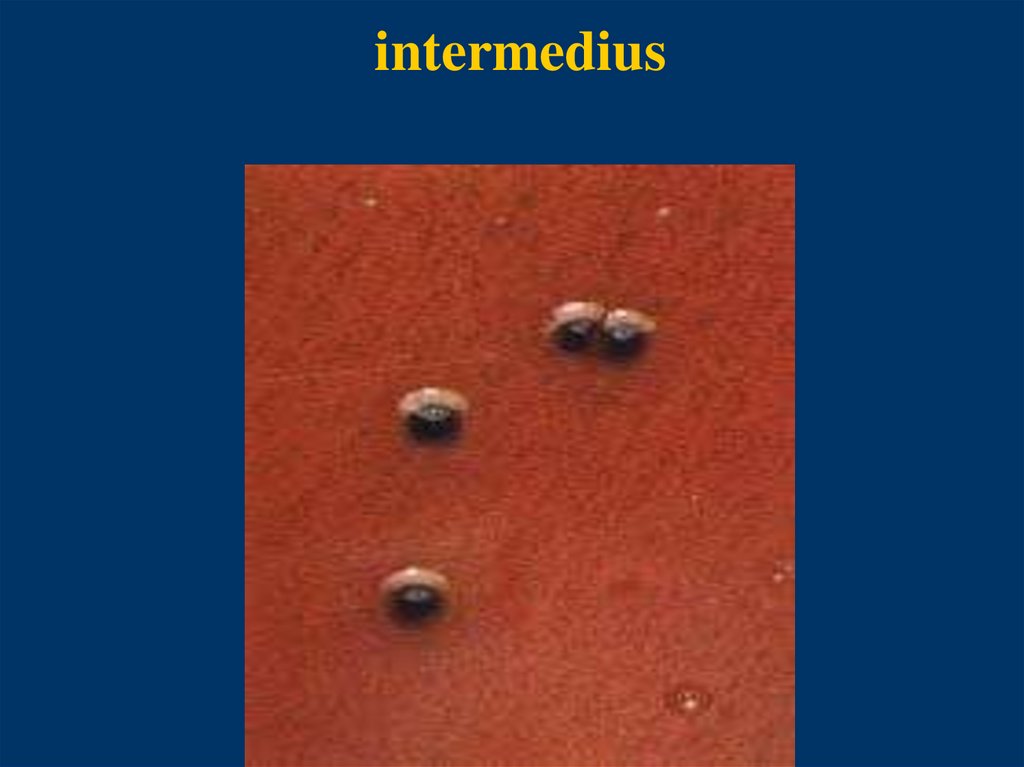
Биологические варианты▪
gravis – грубый
▪ mitis – тонкий
▪ intermedius - промежуточный
16.
GravisR-форма
17.
Gravis18.
МitisS-форма
19.
intermedius20.
Антигенная структура■ термолабильный
поверхностный К-антиген
белковой природы
■ термостабильный
соматический О-антиген
■ На основании антигенных
особенностей выделяют
58 сероваров
21.
Факторы вирулентностиповерхностные структуры липидной и
белковой природы
▪ ферменты агрессии (нейраминидаза)
▪ гемолизин и некротоксин
▪ гистотоксин, являющийся одним из
наиболее сильных биологических ядов
▪ летальная доза составляет 0,5 мг/кг
массы тела
▪
22.
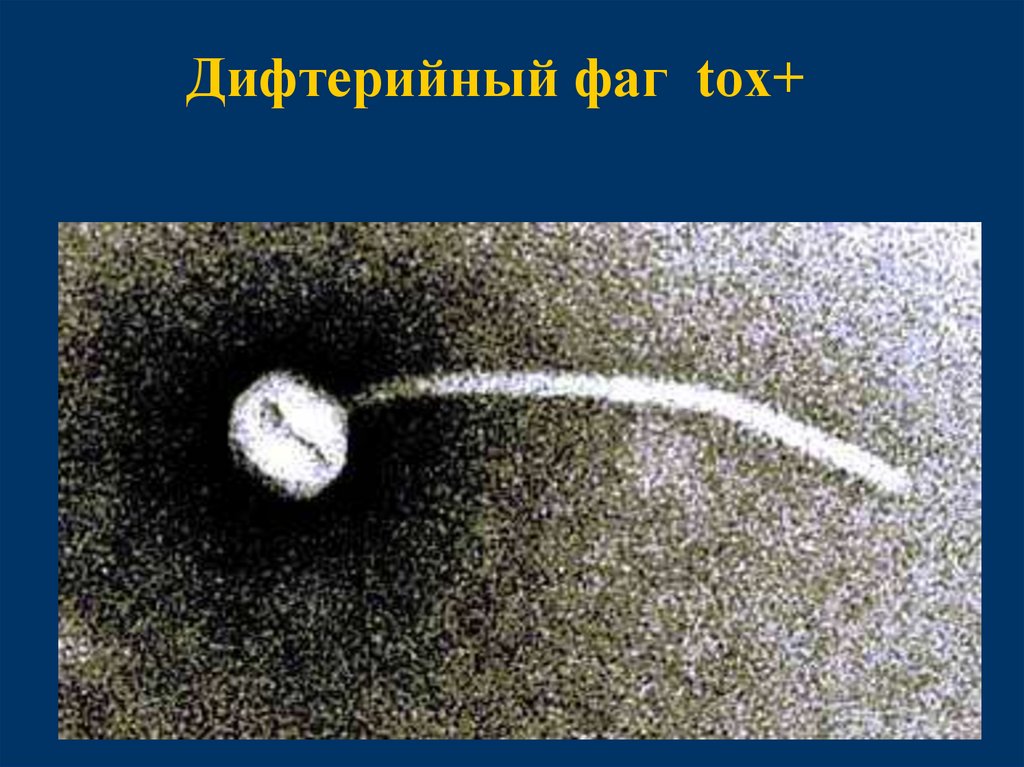
Способность ктоксинообразованию
Проявляют лишь лизогенные
штаммы C.diphtheriae,
инфицированные бактериофагом
(β-фаг), несущим ген tox+ ,
кодирующий структуру токсина.
23.
Дифтерийный фаг tox+24.
ПатогенезВходными воротами являются:
▪ слизистые оболочки верхних
дыхательных путей (миндалины, зев,
носоглотка, гортань, трахея),
▪ конъюнктива глаз,
▪ кожа наружного слухового прохода,
▪ раневая поверхность,
▪ слизистая гениталий.
25.
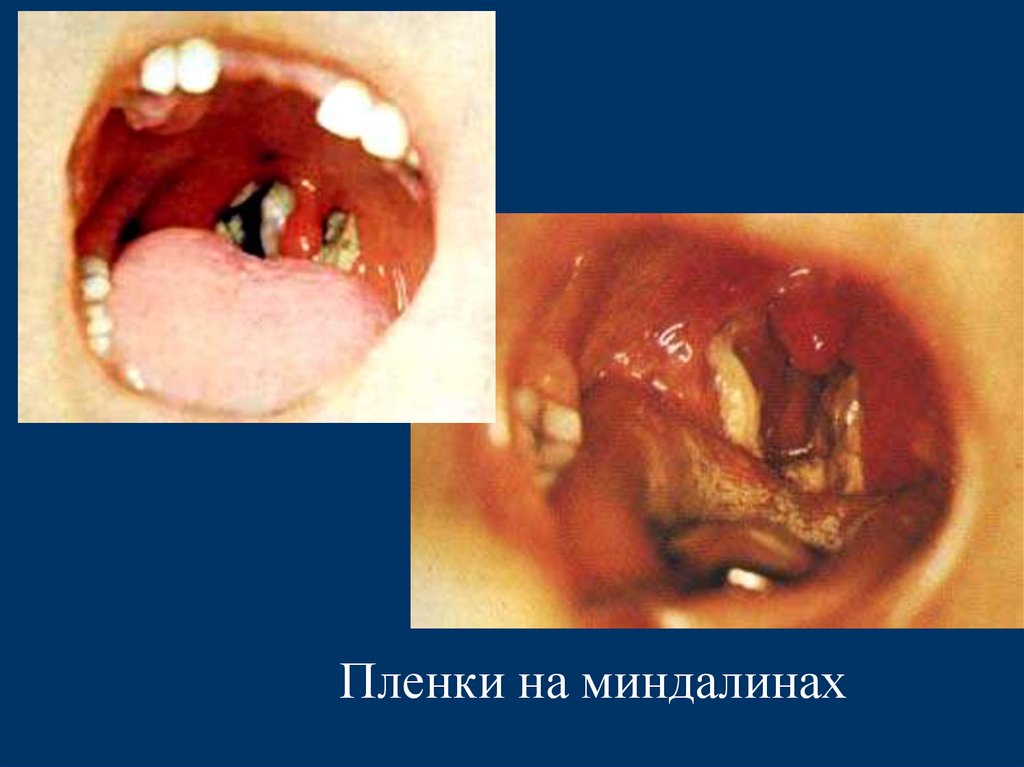
Патогенез▪ Коринебактерии локализуются в месте
внедрения и продуцируют экзотоксин,
который вызывает некроз эпителия.
▪ Если процесс развивается на слизистой
дыхательных путей, покрытых
однослойным цилиндрическим
эпителием, возникает крупозная пленка,
рыхло связанная с подлежащей тканью.
▪ В полости рта, зеве, глотке, где слизистая
выстлана многослойным эпителием,
образуется дифтеритическая пленка,
плотно соединенная с подлежащей
тканью.
26.
Патогенез▪ Пленчатый налет представляет собой
нити фибрина, клетки эпителия,
эритроциты, лейкоциты, бактерий.
▪ При одновременном поражении двух и
более органов диагностируется
комбинированная форма дифтерии.
▪ Наиболее тяжело протекает
гипертоксическая форма, которая
может привести к смерти в течение
первых суток
27.
Пленки на миндалинах28.
Эмиль Адольф фон Беринг( 1854-1917)
В 1901 году Э.Беринг был
удостоен Нобелевской
премии по физиологии и
медицине за работу над
«сывороточной терапией,
за её применение в
лечении дифтерии, что
открыло новые пути в
медицинской науке»
29.
▪ Источником инфекции являетсячеловек - больной или
бактерионоситель.
▪ Пути передачи:
▪ воздушно-капельный;
▪ воздушно-пылевой;
▪ контактно-бытовой (предметный);
▪ алиментарный (через молоко).
30.
Лабораторная диагностикаИсследуемый материал:
▪ пленчатые налеты ( берут на границе
со здоровой тканью),
▪ слизь из зева и носа,
▪ пораженные участки кожи и слизистых
оболочек.
Материал высевают на элективные
среды.
31.
Лабораторная диагностикаОтличие возбудителей дифтерии от
других коринебактерий:
■ не ферментирует сахарозу
■ не разлагает мочевину (проба на
уреазу)
■ продуцирует фермент цистиназу
■ токсигенность
32.
Определение уреазной активности33.
Определение цистиназной активностиДля выявления способности
расщеплять цистин
используется среда Пизу
(сывороточный агар с
добавлением цистина и
уксуснокислого свинца в
качестве индикатора
выделяющегося H2S) посев
производится уколом в
столбик агара.
34.
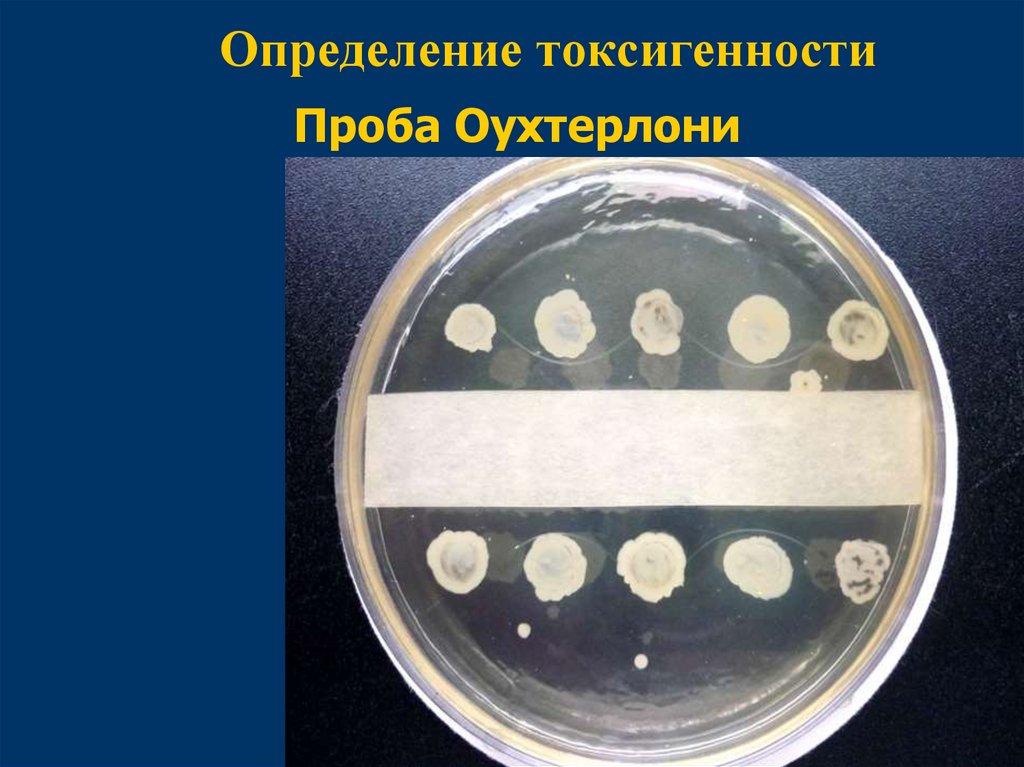
Определение токсигенностиПроба Оухтерлони
35.
АКДСАдсорбированная
коклюшнодифтерийно-столбнячная
вакцина, состоит из взвеси
убитых коклюшных микробов и
очищенных
дифтерийного
и
столбнячного
анатоксинов,
сорбированных
на
геле
гидроксида алюминия.
36.
АКДСПрепарат вводят внутримышечно
▪ Курс
вакцинации состоит из 3-х
прививок с интервалом 1,5 месяца
(3 мес., 4,5 мес. и 6 мес.)
▪ Ревакцинацию проводят в 18 мес.
и в 6 лет.
▪ АДС (АД) - в 14 лет и каждые 10 лет
▪
37.
В настоящее время для оценкинапряженности антитоксического
иммунитета используют
серологические реакции (РНГА).
Титр антитоксинов 1/80 является
защитным.
Если антитела обнаруживаются в
более низких разведениях сыворотки,
требуется ревакцинация.
38.
Возбудители туберкулеза.Характеристика.
Патогенез и клиника.
39.
Туберкулёз – инфекционноезаболевание человека и животных,
сопровождающееся образованием
специфических гранулём в
различных органах и тканях.
Возможно поражение лёгких,
лимфатической системы, костей,
суставов, мочеполовых органов,
кожи, глаз, нервной системы
40.
Р. Кох в 1882 г.после 17 лет
исследований
обнаружил
возбудителя
туберкулеза
41.
В 1905 годуР. Кох за «исследования и
открытия, касающиеся
лечения туберкулеза», был
удостоен Нобелевской премии
по физиологии и медицине
42.
Семейство - MycobacteriaceaeРод – Mycobacterium
Вид:
▪
M. tuberculosis - 92 % случаев
▪
М. bоvis – 5% случаев
▪
М. аfriсаnum - 3% случаев
▪
М. avium
43.
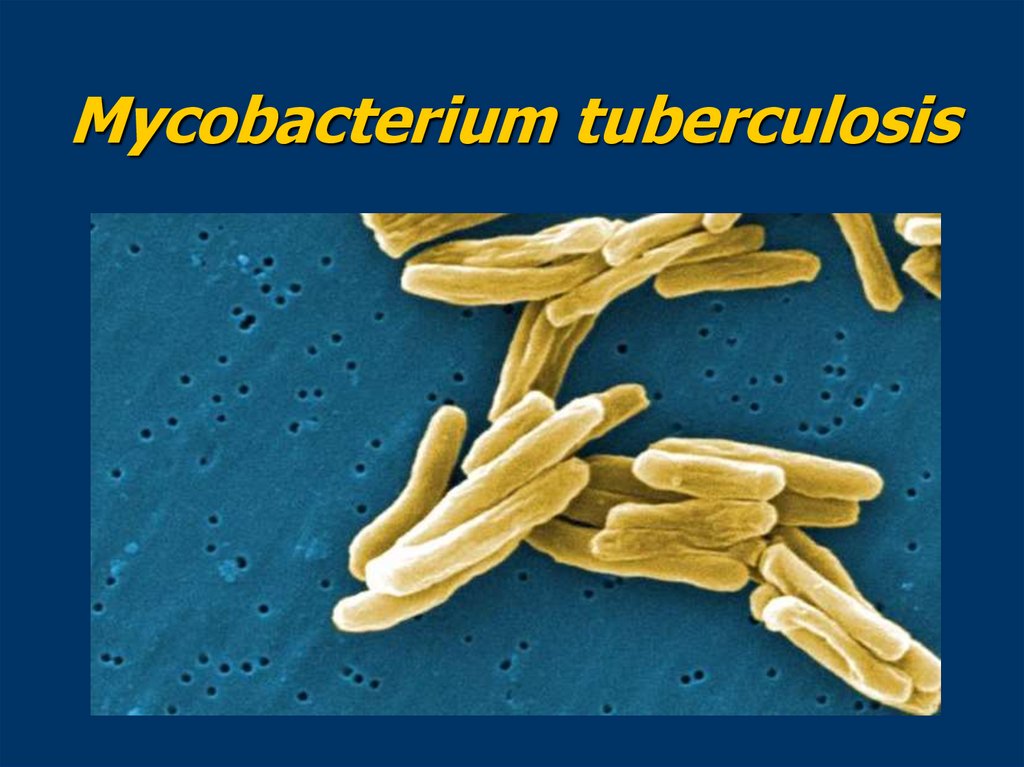
Mycobacterium tuberculosis44.
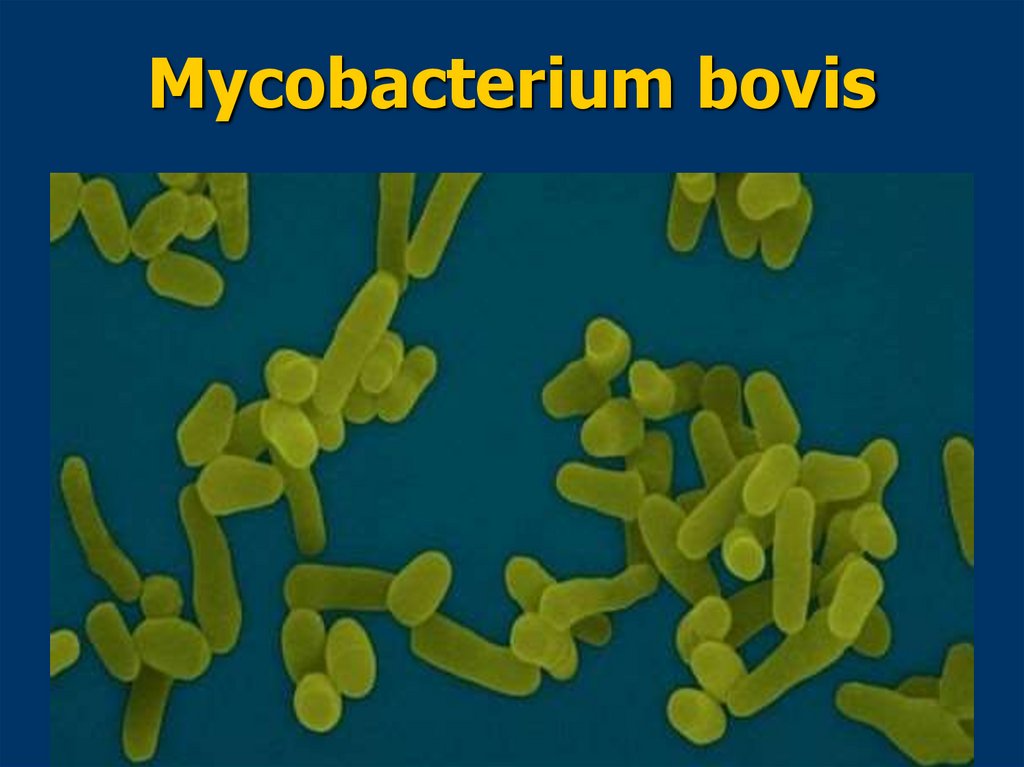
Mycobacterium bоvis45.
Биологические свойства▪
Полиморфны
▪
Неподвижны
▪
Спор и капсул не образуют
▪
Облигатные аэробы
▪
Оптимальная температура роста
37 - 38ºС
46.
Клеточная стенка микобактерийОтличается по строению от клеточных
стенок и грамположительных, и
грамотрицательных бактерий.
Выделяют три основных структурных
компонента:
■ пептидогликан,
■ арабиногалактан (полисахарид),
■ миколовые кислоты.
47.
Клеточная стенка микобактерий■ Наружные слои клеточной стенки
микобактерий представлены
поверхностными гликолипидами
(сульфолипидами).
■ В средней части клеточной стенки
основными компонентами являются
разветвленные жирные (миколовые)
кислоты.
■ Миколовые кислоты обеспечивают
высокую химическую устойчивость
микобактерий.
48.
Клеточная стенка микобактерийВнутренние слои образованы
арабиногалактаном и пептидогликаном.
Пептидогликан непосредственно
примыкает к цитоплазматической
мембране.
■ Липоарабиноманнан заякорен на
цитоплазматической мембране,
пронизывает клеточную стенку и выходит
на ее поверхность. Концевые фрагменты
липоарабиноманнана подавляют
активацию Т-лимфоцитов и лейкоцитов,
вызывая нарушения иммунного ответа на
микобактерии.
■
49.
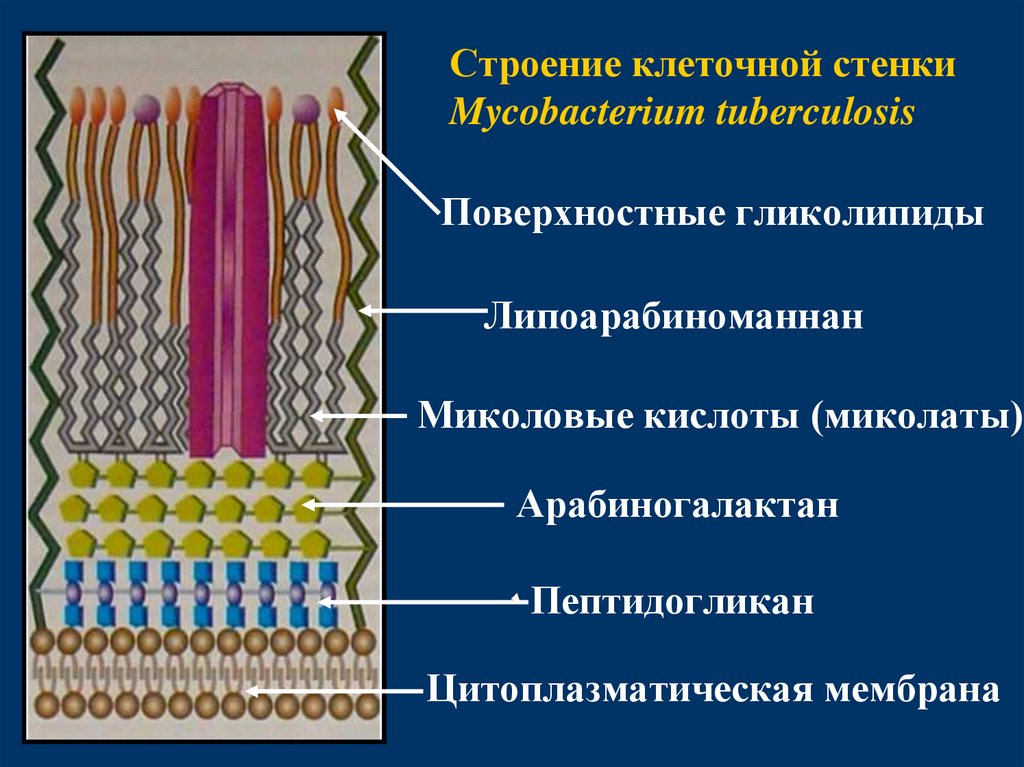
Строение клеточной стенкиMycobacterium tuberculosis
Поверхностные гликолипиды
Липоарабиноманнан
Миколовые кислоты (миколаты)
Арабиногалактан
Пептидогликан
Цитоплазматическая мембрана
50.
Клеточная стенка микобактерий▪ Такая клеточная стенка гидрофобна и плохо
проницаема для различных веществ, что
обуславливает сниженный метаболизм в
клетке, трудности окраски и устойчивость к
физическим и химическим факторам.
▪ По методу Грама данные бактерии
окрашиваются плохо (условно
грамположительны).
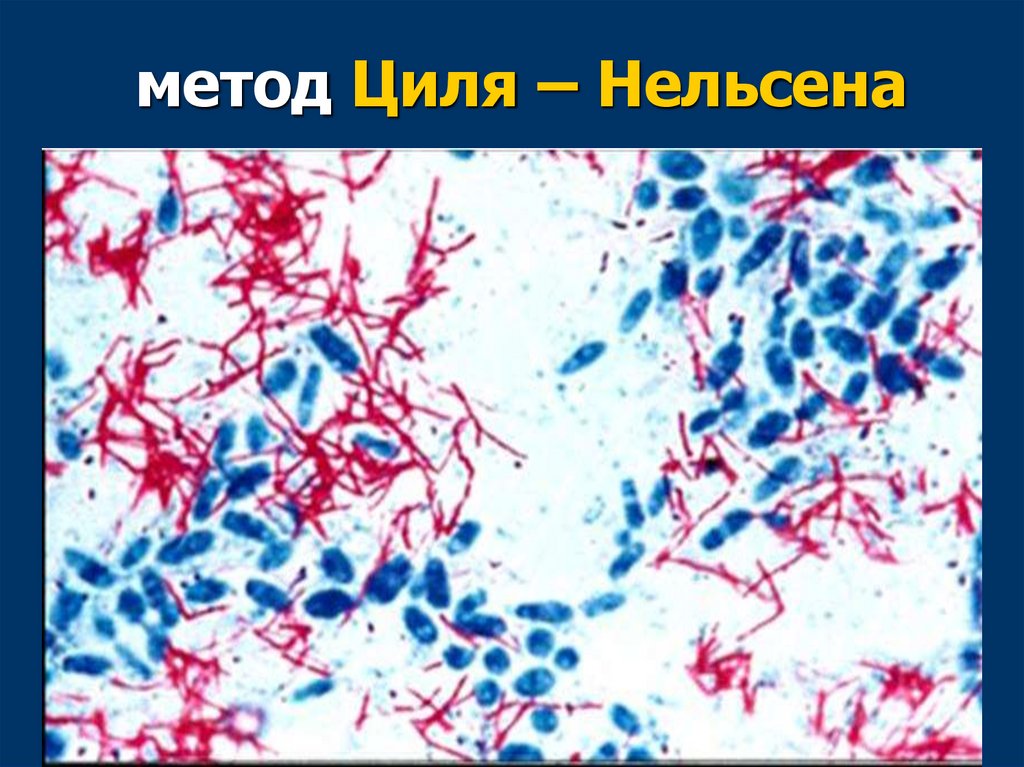
▪ Для окрашивания применяют метод Циля –
Нельсена для выявления кислотоустойчивых
бактерий.
51.
метод Циля – Нельсена1. На фиксированный мазок накладывают белую
фильтровальную бумагу и наливают карболовый
фуксин Циля. Препарат 2-3 раза подогревают в в
пламени до появления паров.
2. Препарат промывают водой, бумагу сбрасывают.
3. Препарат обесцвечивают в 5% растворе серной
кислоты.
4. Промывают водой.
5. Докрашивают синькой Леффлера 3-5 минут.
6. Промывают водой, высушивают, микроскопируют.
Кислотоустойчивые бактерии и споры - красного
цвета, а остальная микрофлора — синего цвета.
52.
метод Циля – Нельсена53.
Микобактерии содержат большое количестволипидов –
до 40% сухой массы клетки.
Обнаружено три фракции липидов:
▪
фосфатидная (растворимая в эфире),
▪
жировая (растворимая в эфире и ацетоне),
▪
восковая (растворимая в эфире и
хлороформе)
54.
Размножение микобактерийпроисходит очень медленно.
Время генерации – 14–16 ч.
Из-за особенностей строение
клеточной стенки затруднена
поставка питательных веществ, что
снижает метаболическую
активность клетки. Видимый рост
на средах – 21–28 дней.
55.
РезистентностьМикобактерии одни из самых устойчивых к
действию физических и химических факторов
неспорообразующие бактерии.
■ В высохшей мокроте больного они сохраняют
жизнеспособность и вирулентность в течение 5 – 6
месяцев.
■ Рассеянный солнечный свет вызывает их гибель
лишь через 8 – 10 суток.
■ В мокроте при кипячении погибают через 5 – 7
мин.
■ Относительно устойчивы к действию обычных
дезинфицирующих веществ: 5%-ный раствор
фенола вызывает гибель туберкулезных палочек
лишь через 6 часов.
■
56.
Возбудители туберкулеза оченьтребовательны к питательным средам.
Факторы роста – глицерин,
аминокислоты.
Растут на картофельно-глицериновых,
яично-глицериновых и синтетических
средах (среда Сотона).
Во все эти среды добавляют вещества,
которые ингибируют рост
контаминирующей флоры.
57.
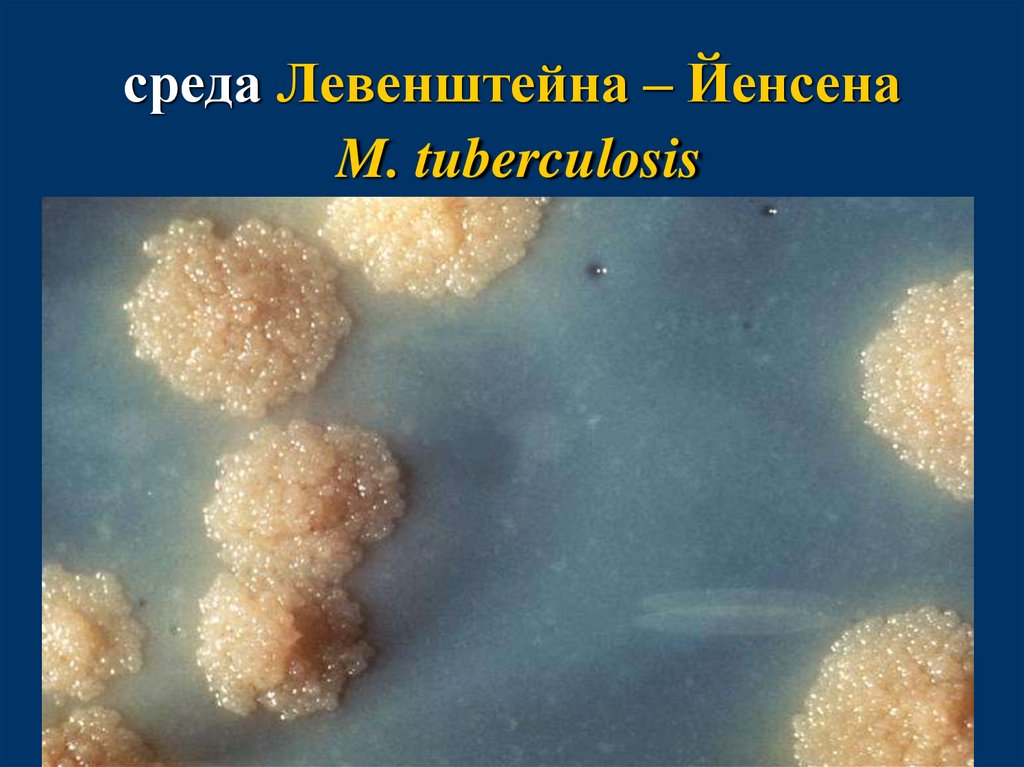
среда Левенштейна – Йенсена58.
среда Левенштейна – ЙенсенаM. tuberculosis
59.
среда Левенштейна – ЙенсенаМ. bоvis
60.
Жидкая среда – глицериновыйбульон
На жидких средах растут в виде пленки.
Пленка сначала нежная, сухая, со
временем утолщается, становится
бугристо-морщинистой с желтоватым
оттенком.
Среда при этом непрозрачная.
M. tuberculosis – 7-10 дней
М. bоvis – 1,5 – 2 мес.
61.
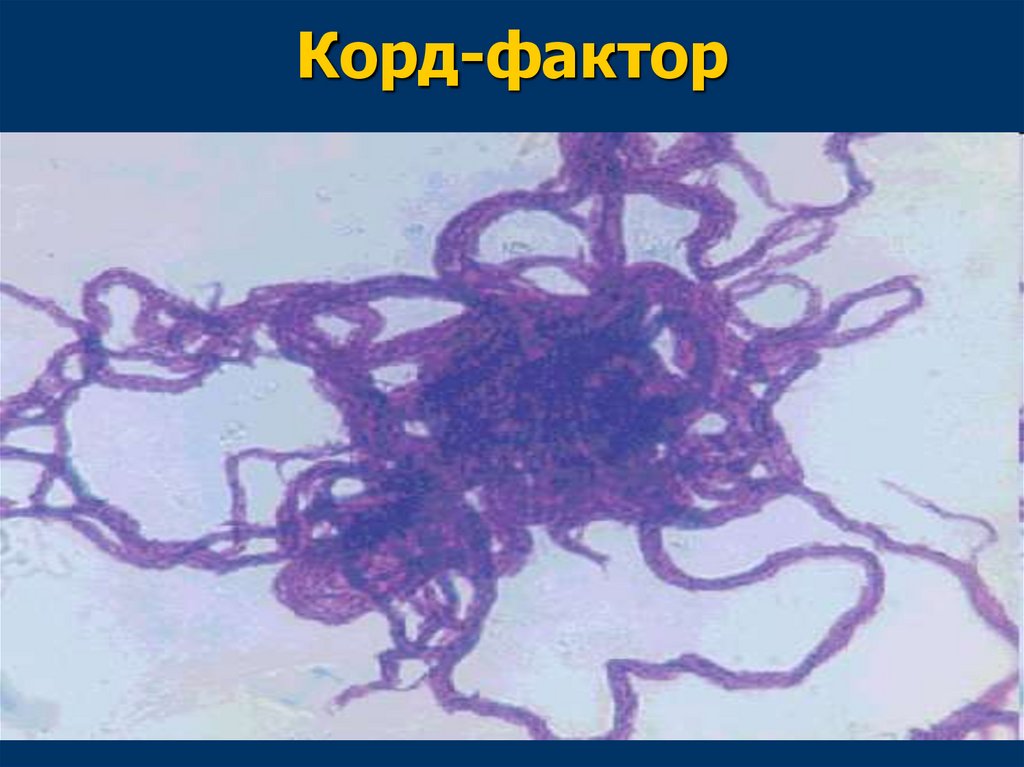
Главным фактором патогенностимикобактерий является - корд-фактор –
токсический гликолипид, состоящий из
трегалозы и димиколата. Располагается на
поверхности и в толще клеточной стенки.
Он разрушает митохондрии клеток
инфицированного организма, тем самым
нарушая функцию дыхания.
( от англ. соrd – жгут, веревка)
62.
Корд-фактор■ оказывает токсическое действие на ткани,
■ подавляет миграцию лейкоцитов,
■ повреждает мембраны митохондрий,
■ ингибирует образование фаголизосомы,
■ обусловливает “скученный тип роста” –
вирулентные штаммы микобактерий на
жидких средах растут в виде “извилистых
тяжей” (или кос), в которых клетки
микобактерий располагаются
параллельными цепочками
63.
Корд-фактор64.
Факторы вирулентностилипиды и липидосодержащие
структуры
▪ сульфатиды (серосодержащие
гликолипиды), усиливающие
токсическое и
антифагоцитарное действие
корд-фактора
▪
65.
Специфическоетуберкулезное воспаление
■
Альтерация
■ Экссудация
■ Пролиферация
■ Туберкулезный бугорок
66.
Специфическое туберкулезноевоспаление
Альтерация – повреждение ткани вплоть до
некроза.
■ Экссудация – характеризуется появлением в
зоне воспаления серозного пропитывания,
выпадения фибрина, клеточных скоплений с
преобладанием мононуклеарных фагоцитов.
■ Пролиферация – усиленное размножение
клеточных элементов, их трансформацией в
очаге воспаления с образованием гранулем
(бугорков).
■
67.
Туберкулезный бугорокв центре бугорка - аморфный тканевой
детрит
▪ по периферии - расположено
несколько слоев эпителиоидных
клеток, среди которых клетки Пирогова
– Лангганса
▪ более поверхностно – лимфоидные
клетки, мононуклеарные фагоциты
▪ образование гранулем представляет
собой реакцию ГЗТ
▪
68.
Гранулематозная гиперчувствительностьФагосом
а
Пролиферирующи
е
фибробласты
Инфекционный
агент
Клетки
Макрофаг Т-лимфоциты
Эпителиоидные
Пирогова-Лангганса
клетки
69.
Формирование первичноготуберкулезного комплекса
■ Туберкулезный бугорок
■ Поражение лимфатических
путей
■ Поражение лимфатических
узлов (лимфаденит)
70.
Развитие заболеванияВ развитии туберкулеза выделяют два периода.
▪ Первый период возникает в ответ на первичное
экзогенное заражение ранее неинфицированных
людей.
▪ Этот период может завершиться развитием
первичного туберкулеза, или спонтанным
излечиванием.
▪ При первичном туберкулезе в зоне внедрения
возбудитель захватывается макрофагами, в
результате чего развивается гранулематозная
реакция. Затем микобактерии преодолевают этот
барьер, проникают в регионарные лимфатические
узлы, кровь и различные органы. Первичный
туберкулез в результате экзогенного заражения
развивается у 7-10% инфицированных лиц (детей).
71.
Развитие заболеванияПри спонтанном излечивании формируется
первичный туберкулезный комплекс
( очаг воспаления, в котором длительное
время сохраняется возбудитель в
дремлющем состоянии).
▪ У таких людей формируется
приобретенный иммунитет.
▪ Сохранение возбудителя в очагах
персистенции не только поддерживает
иммунитет, но одновременно создает риск
эндогенного инфицирования.
▪
72.
Развитие заболеванияВторой период связан с вторичным экзогенным или
эндогенным инфицированием микобактериями,
сохранившимися в первичном очаге.
■ Вторичный туберкулез возникает в иммунном
организме у ранее инфицированных людей
(взрослых).
■ При этом развиваются разнообразные клинические
формы туберкулеза (чаще всего поражаются органы
дыхания ).
■ Эндогенная реактивация микобактерий может
наступить в течение любого срока после первичного
туберкулеза (от нескольких недель до десятков лет)
в результате неблагоприятных социальноэкономических условий, недостаточности питания,
сопутствующих заболеваний (диабет).
■
73.
У ослабленных людей, на фонеиммунодефицитного состояния, может
произойти выход содержимого
гранулемы в кровоток, что приводит к
развитию диссеминированного
туберкулеза с образованием множества
гранулем в различных органах.
Прогноз неблагоприятный.
74.
Приобретенный иммунитет▪ Формируется через 6-8 недель после
инфицирования
▪ Формируется как клеточный, так и
гуморальный иммунитет
▪ Нестерильный (инфекционный
иммунитет) – иммунитет сохраняется
до тех пор, пока в организме есть
возбудитель
75.
Источники инфекцииОсновным источником инфекции при
туберкулезе является больной человек.
В 90 – 95% случаев заражение
происходит с помощью аэрогенного
механизма.
Пути
▪ воздушно-капельный
▪ воздушно-пылевой
▪ контактно-бытовой
▪ Другие пути проникновения инфекции
(через кожу, конъюнктиву глаз,
миндалины, через плаценту)
76.
Источники инфекции▪ Реже заражение человека
туберкулезом происходит
алиментарным путем (Mycobacterium
bоvis)- при употреблении молока и
мяса от больных животных при
недостаточной термической
обработке, либо при контакте.
▪ Крупный рогатый скот, козы, овцы,
свиньи, собаки и кошки.
77.
Лабораторная диагностикабактериоскопический метод
▪ бактериологический метод
▪ серологический метод
▪ биологический метод
▪ метод кожно-аллергических
проб
▪ молекулярно-биологический
метод (ПЦР)
▪
78.
Бактериоскопический метод▪
▪
1.
2.
В мазках, окрашенных по Цилю-Нильсену,
обнаруживают кислотоустойчивые палочки
Используют методы обогащения центрифугирование и флотацию:
исследуемый материал обрабатывают смесью
растворов NaCl и NaOH, центрифугируют и
микроскопируют осадок;
исследуемый материал обрабатывают смесью
NaOH, дистиллированной воды, ксилола или
бензола, встряхивают до образования пены, пену
извлекают и готовят мазки
79.
Бактериологический метод■ Достоинство метода – возможность получения
чистой культуры, что позволяет оценить ее
вирулентность и определить
чувствительность к лекарственным
препаратам. Широко применяется
бактериологический метод и для контроля за
эффективностью проводимой терапии.
Материал засевают на плотные питательные
среды. Вирулентность выделенной культуры
определяют по наличию корд-фактора.
■ Недостаток – длительность получения
результата (до 12 недель).
80.
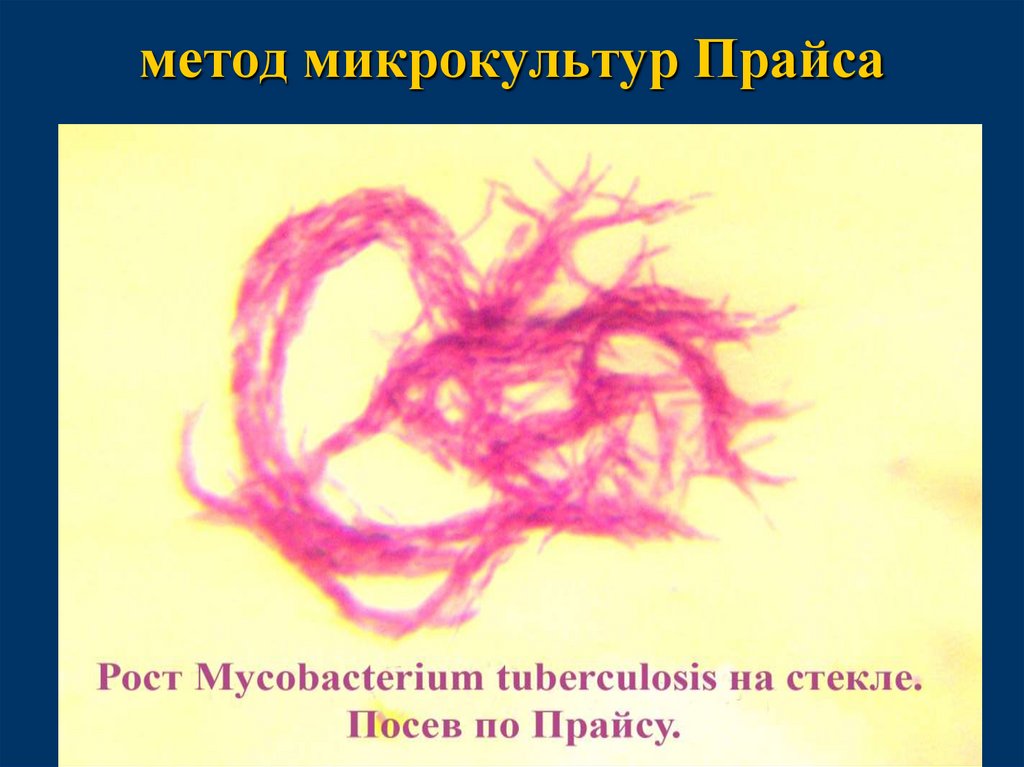
Ускоренные методы культивированияметод микрокультур Прайса
■
■
■
■
■
■
Мокроту наносят толстым слоем на несколько узких
предметных стекол.
Высушенные мазки берут стерильным пинцетом и
погружают на 15-20 мин в пробирки с 2% раствором
серной кислоты, а затем трижды промывают стерильным
раствором хлорида натрия для удаления кислоты.
После этого препарат помещают в пробирки или флаконы
с жидкой средой Сотона или цитратной кровью.
Посевы выращивают в термостате при 37-38 ° С.
Через 3-4 суток стекла с мазками извлекают, фиксируют,
окрашивают по Цилю-Нильсену и микроскопируют.
Вирулентные микрокультуры в препаратах образуют
жгуты или «косы», которые формируются под влиянием
корд-фактора. Максимальный рост микрокультур
отмечается на 7-10 день.
81.
метод микрокультур Прайса82.
■ Биологический метод. Морским свинкамподкожно или внутрибрюшинно вводят
исследуемый материал. Через 1 – 2 мес. у
животных развивается генерализованный
туберкулез. Биологический метод является
наиболее чувствительным, поскольку он
позволяет выявить от 1 до 5 микробных
клеток в исследуемом материале.
■ Серологический метод. Предложены РСК,
РНГА, иммуноферментный анализ,
иммуноблотинг.
83.
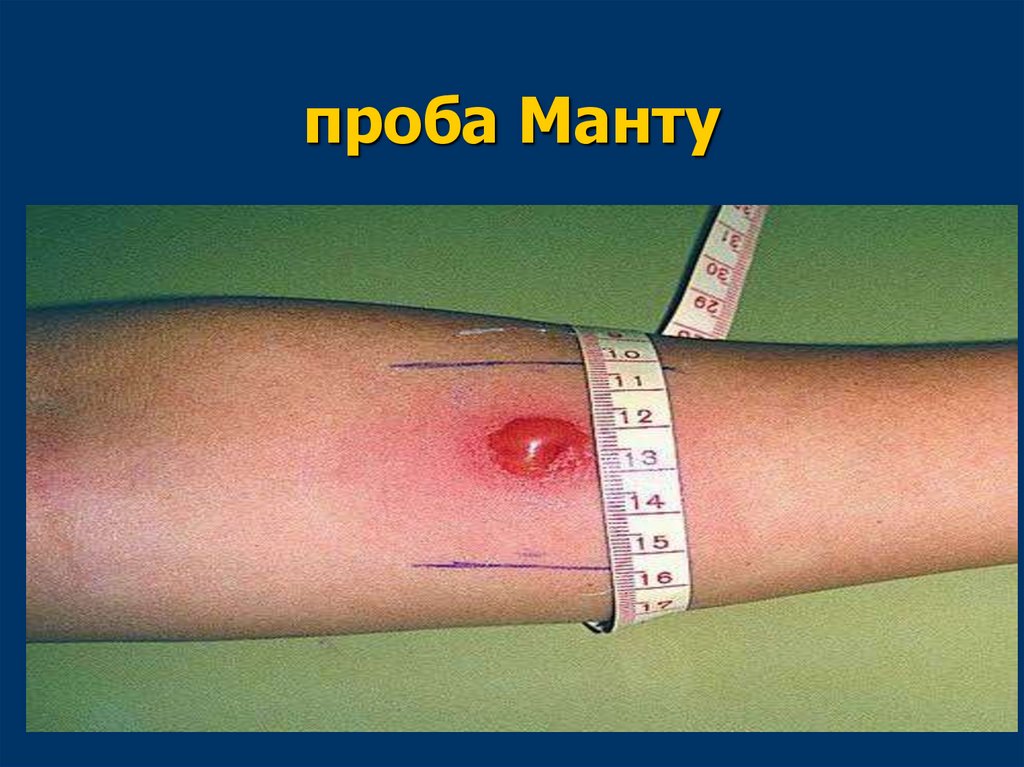
Метод кожно-аллергических пробТуберкулиновая проба (реакция
Манту) представляет собой кожную
пробу, направленную на выявление
наличия иммунного ответа на
введение туберкулина.
Наличие выраженной кожной реакции
свидетельствует о наличии
напряжённого иммунитета.
84.
Метод кожно-аллергических проб▪ Туберкулин - неполный антиген (гаптен)
микобактерии (M. tuberculosis и М. bоvis),
используемый для диагностики
туберкулёза.
▪ Очищенный туберкулин (ППД) - purified
protein derivative (PPD) - изготавливают из
смеси убитых нагреванием фильтратов
культуры микобактерий, очищенных
ультрафильтрацией, осажденных
трихлоруксусной кислотой, обработанных
этиловым спиртом и эфиром.
85.
проба Манту86.
Проба МантуОсновные принципы интерпретации
результатов пробы Манту:
■
■
отрицательная
положительная
К признакам инфицирования по
результатам туберкулинодиагностики
относятся:
■
■
■
вираж туберкулиновой пробы;
гиперергическая реакция;
постепенное, в течение нескольких лет, усиление
чувствительности к туберкулину с образованием
инфильтрата размерами 12 мм и более.
87.
Проба Манту■
Вираж туберкулиновой пробы — это переход
отрицательной реакции Манту в положительную
(не связанный с предшествующей вакцинацией)
или увеличение диаметра папулы по сравнению с
результатом предыдущей пробы на 6 и более мм.
■
Гиперергическая реакция — диаметр папулы
превышает 17 мм или имеются выраженные
признаки воспаления (реакция лимфоузлов,
изъязвление кожи).
88.
Диаскинтест (Diaskintest)▪ Диаскинтест раствор для внутрикожного
введения представляет собой
рекомбинантный белок, который
продуцируют генетически
модифицированные культуры Escherichia coli
▪ Диаскинтест содержит два антигена, которые
присутствуют в вирулентных штаммах
Mycobacterium tuberculosis и отсутствуют в
вакцинном штамме БЦЖ.
89.
Диаскинтест (Diaskintest)▪ Механизм действия препарата
Диаскинтест основан на выявлении
клеточного иммунного ответа на
специфические для микобактерий
туберкулеза антигены.
▪ У пациентов с туберкулезной
инфекцией введение препарата
Диаскинтест приводит к развитию
специфической кожной реакции,
которая является проявлением
гиперчувствительности замедленного
типа.
90.
Диаскинтест (Diaskintest)Диаскинтест применяют для проведения
внутрикожной пробы у пациентов всех
возрастных групп с целью диагностики
туберкулеза, проведения оценки
активности процесса и выявления
пациентов с высоким риском развития
активного туберкулезного процесса.
91.
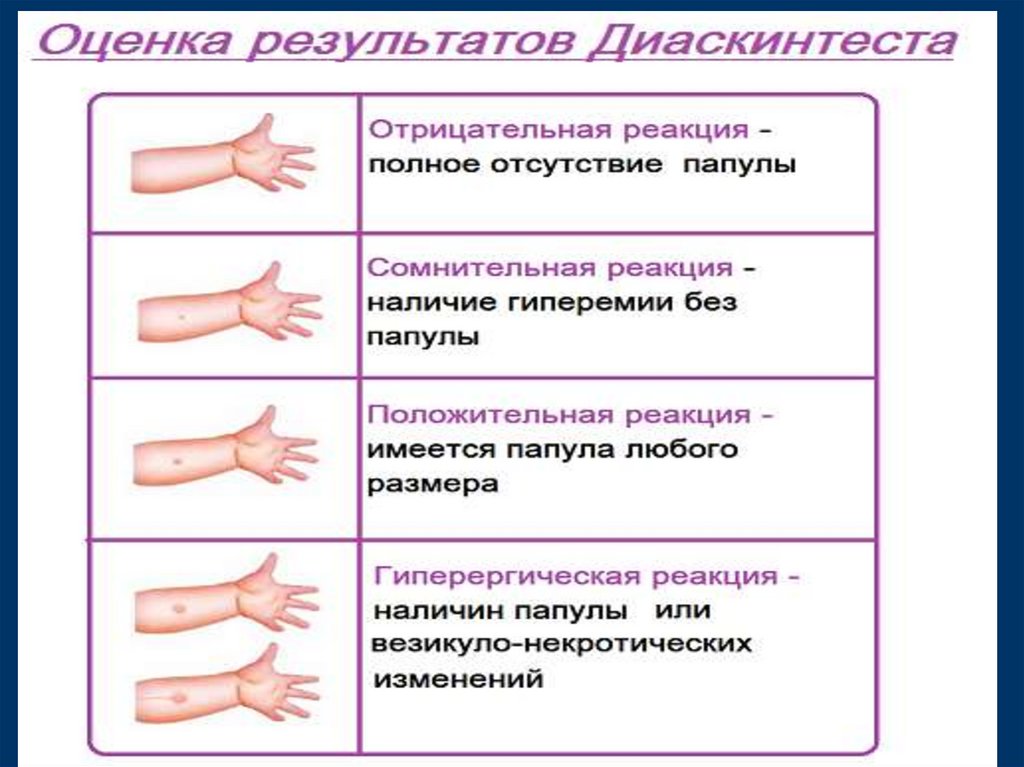
Диаскинтест (Diaskintest)■ Оценка результата пробы с
применением препарата Диаскинтест
проводится спустя 72 часа после
проведения пробы.
■ Оценку проводят, измеряя поперечный
размер гиперемии и папулы
(инфильтрата).
■ Размер вычисляют в миллиметрах.
92.
93.
Молекулярнобиологический метод(ПЦР)
94.
классификацияпротивотуберкулезных
препаратов
1 ряд – наиболее эффективные препараты
- изониазид
▪ 2 ряд – препараты средней эффективности
- этамбутол, канамицин, циклосерин
▪ 3 ряд – малые противотуберкулезные
препараты (ПАСК – производные
парааминосалициловой кислоты,
антиметаболит)
▪
95.
Специфическая профилактика▪
вакцина БЦЖ – BCG
▪
BCG - Bacille Calmette – Guerin
▪
получена А. Кальметтом и Ш. Гереном
на основе аттенуированного штамма M.
bovis
▪
путем длительного пассирования на
картофельно-глицериновой среде с
добавлением желчи
▪
было сделано 230 пассажей в течение 13 лет
96.
97.
Специфическая профилактика▪
Вводится новорожденным
на 2 - 7-й день жизни внутрикожно
▪
Первая ревакцинация в 7 лет
▪
Вторая ревакцинация в 14 лет
98.
■■
■
Туберкулез является одной из 10 ведущих причин смерти
в мире. Согласно данным ВОЗ ежегодно в мире
туберкулезом заболевают до 10 миллионов человек, и
около 1,5 миллионов человек умирают от этой болезни, в
т.ч. 20% от ко-инфекции ВИЧ и туберкулез.
В Российской Федерации число заболевших за период с
2000 по 2019 год снизилось более, чем в 2 раза (с 133 229
человек в 2000 году до 60 531 человек в 2019 году), а
умерших от туберкулеза – более, чем в 4 раза (с 29 966
человек в 2000 году до 7 264 человек в 2019 году), что
является результатом приоритетного отношения
государства к проблеме туберкулеза.
В 2019 году заболеваемость туберкулезом – по сравнению с
2018 годом снизилась на 7,2 % (с 44,4 до 41,2 на 100 000
населения), а смертность от туберкулеза - на 11,8 % (с 5,9
до 5,2 на 100 тыс. населения.).
99.
■ 24 марта 1882 г. Р. Кох сообщило том, что ему удалось выделить
бактерию, вызывающую
туберкулез.
■ В связи с этим ВОЗ объявила
24 марта
Всемирным днем борьбы с
туберкулезом



















































































 Медицина
Медицина