Похожие презентации:
Сахарный диабет у детей
1.
САХАРНЫЙ ДИАБЕТ У ДЕТЕЙЛарина Н.Г.,к.м.н., доцент кафедры педиатрии
2.
Эпидемиология96 000 детей в возрасте до 15 лет во всем мире заболевают СД1 ежегодно, в большинстве западных
стран на долю СД1 у детей и подростков приходится до 90% всех случаев СД1, в то время как на
протяжении жизни заболевают 5-10%.
Наибольшая заболеваемость в Финляндии, Норвегии, Швеция, Италия 20/100.000 заболевших в год
Наименьшая заболеваемость (менее 7 /100.000 в год) в Польше, Израиле, Греции
В РФ заболеваемость СД1 у детей в 2019 г. составила 14,2/100 тыс. детского населения, у подростков – 10,0/100 тыс.
В Великом Новгороде ежегодно регистрируется до 20 вновь заболевших
Взрослые (2021г) 4799552 (3,23% НС РФ)
3.
Историческая справка"
Томас Виллис
Диабет" (греческий) - "истечение";
сахарный диабет -"истекающий сахаром"
Термин "диабет" впервые ввел римский
врач Аретеус в 100-м году нашей эры
В XVII веке врач Томас Виллис впервые
обнаружил сладкий привкус мочи у больных
диабетом
В 1776 г. английский врач Добсон выяснил, что
сладковатый вкус мочи больных связан с
наличием в ней сахара
В 1889 г. И. Меринг и О. Минковский вызвал
у животных сахарный диабет, удалив
поджелудочную железу
Минковский О.
4.
Историческая справкаВ 1889 году Пауль Лангерганс обнаружил при
микроскопическом исследовании
поджелудочной железы характерные скопления
клеток, которые назвал "островками"
В 1921 г. исследователям Бантингу и Бесту
удалось получить из ткани поджелудочной
железы инсулин, который у собаки с сахарным
диабетом устранял признаки болезни
Пауль Лангерганс
В 1922 г. инсулин был использован для
лечения больного сахарным диабетом.
В 1960 г. была установлена химическая
структура инсулина человека, в 1979 г.
был осуществлен полный синтез
человеческого инсулина методом генной
инженерии
Фридерик Бантинг
Чарльз Бест
5.
ОпределениеСД – заболевание обмена веществ различной этиологии, которое
характеризуется хронической гипергликемией, возникающей в
результате нарушения секреции и действия инсулина либо обоих
факторов одновременно (ISPAD, 2000)
По определению Дедова И.И. (1998) СД – системное гетерогенное
заболевание, обусловленное абсолютным (I тип) или
относительным (2 тип) дефицитом инсулина, который вначале
вызывает нарушение углеводного обмена, а затем всех видов
обмена веществ, что в конечном итоге приводит к поражению
всех функциональных систем организма.
СД 1 типа (СД1) — аутоиммунное заболевание у генетически
предрасположенных лиц, при котором хронически протекающий
лимфоцитарный инсулит приводит к опосредованной Т-клетками
деструкции β-клеток с последующим развитием абсолютной
инсулиновой недостаточности, со склонностью к развитию
диабетического кетоацидоза (ДКА).
6.
Этиологическая классификация нарушений гликемии(ВОЗ)
1. Сахарный диабет I типа (деструкция β-клеток, приводящая к абсолютной
инсулиновой недостаточности)
Аутоиммунный
Идиопатический
2. Сахарный диабет 2 (от преимущественной резистентности к инсулину с
относительной инсулиновой недостаточностью до секреторного дефекта с
инсулиновой резистентностью или без нее)
3. Другие специфические типы диабета
Генетические дефекты β-клеточной функции
Генетические дефекты в действии инсулина
Болезни экзокринной части поджелудочной железы
Эндокринопатии
Диабет индуцированный лекарствами или химикалиями
Инфекции
Необычные формы иммуноопосредованного диабета
Другие генетические синдромы, иногда сочетающиеся с диабетом
4. Гестационный сахарный диабет
7.
Сахарный диабет I и II типаИз всех типов диабета встречаются наиболее часто
СД I типа часто встречается у детей и лиц молодого
возраста
СД типа 2 - у взрослых
СД типа 2 преобладает у детей и ассоциируется с
ожирением (как компонент МС)
СД типа 2 в детском возрасте протекает
бессимптомно или с минимальной клиникой,
кетоацидоз развивается редко
8.
Другие специфические типы диабетаГенетические дефекты β-клеточной функции:
MODY 1,2,3,4 – «диабет взрослого типа у молодых лиц» -
моногенные виды СД с аутосомно-доминантным типом
наследования генетических дефектов β-клеток поджелудочной
железы, дисфункцией почек и/или печени и
инсулинорезистентностью.
Генетические дефекты в действии инсулина (мутации гена
рецептора инсулина):
синдром Рабсона-Менделхолла - лабильное течение диабета,
выраженная инсулинорезистентность, ложное
преждевременное половое созревание, ускоренный рост,
утолщение ногтевых пластинок и густые волосы на голове.
Лепрехаунизм (синдром Донахью)- характерный фенотип
эльфоподобное лицо шаровидные глаза, большие уши,
задержка роста, отсутсвие п/ж клетчатки, гирсутизм,
выраженная гиперинсулинемия.
9.
Другие специфические типы диабетаБолезни экзокринной части поджелудочной железы
(недостаточностью секреторной функции β-клеток):
панкреатит, травматическое поражение панкреас, панкреатэктомия,
неоплазии и др.
Эндокринопатии (вследствие контринсулярного действия избыточных
гормонов ведут к истощению резервов островковых клеток)
синдром Иценко-Кушинга, феохромацитома, гипертиреоз и др..
Лекарственные препараты:
глюкокортикоиды, тиреоидные гормоны, агонисты α и βадренорецепторов, никотиновая кислота, L-интерферрон.
Инфекции:
цитомегаловирус, краснуха.
Необычные формы иммуноопосредованного диабета:
Синдром обездвиженности
10.
Этиология СД I типаФеномен аутоиммунитета:
В 1970 г. Обнаружены АТ к АГ островковых клеток и подтверждена гипотеза аутоиммунной
агрессии. Получены данные об ассоциации СД I типа с АГ системы HLA, локализованными
на коротком плече 6 хромосомы.
Генетическая предрасположенность:
HLA – генотипы DR3 и DR4 ( выявлены у больных СД в 95%, в общей популяции – 40%) связаны
с повышенным риском развития заболевания. Генотип DR2 – защищает от развития СД.
Вирусные инфекции:
энтеровирусы (вирусы Коксаки В), вирус эпидемического паротита, краснухи, кори,
инфекционного мононуклеоза, ветряной оспы, гепатита, цитомегаловирус, заражение
которыми происходит как во внеутробном, так и во внутриутробном периодах жизни
ребенка. Вирусиндуцированный диабет возникает, как правило у детей старшего возраста.
Факторы питания:
Вскармливание ребенка первого года жизни коровьим молоком (белок коровьего молока
провоцирует аутоиммунную атаку против островковых клеток из-за сходства АТ к белку
коровьего молока и АТ к клеткам островкового аппарата - гипотеза «антигенной
мимикрии»)
Употребление большого количества кофе, химические, пищевые агенты (красители,
консерванты, стабилизаторы и т.д.)
11.
Строение поджелудочной железыПоджелудочная железа -
непарный орган
пищеварительной системы.
Имеет головку, тело и хвост
Обладает экзокринной и
эндокринной функцией.
Панкреатические островки
(эндокринная часть) сферические образования
диффузно распределяются в
паренхиме.
В одном островке содержится от 80 до 200 клеток.
Островок состоит из клеток 4 типов:
А-клетки 20% секретируют глюкагон,
β-клетки сектретируют инсулин их 75%,
D-клетки 3-5% - секретируют соматостатин,
РР – клетки 2% - панкреатический полипептид.
12.
Биологическое действие инсулинаУчаствует в регуляции углеводного обмена:
обеспечивает ПОСТУПЛЕНИЕ глюкозы в мышечные и
жировые клетки, торможения глюконеогенеза,
ускоряет обмен глюкозы в цикле Кребса
Способствует образованию гликогена в печени и
мышцах, тормозит гликогенолиз
Влияет на жировой обмен: подавляет липолиз и
кетогенез, активирует синтез жира
Участвует в регуляции обмена белков: повышает
транспорт аминокислот в клетку, синтез белка,
стимулирует рост клетки
Поддерживает внутриклеточную ионную среду
организма: повышает ток в клетку ионов Na+,K+,
Mg++, фосфатов
13.
Иммуноинициирующая стадияI стадия патогенеза СД I типа
происходит внутриутробно или в более поздние
периоды жизни
Химические вещества, медикаменты, пищевые
агенты вызывают деструкцию островковых клеток
путем генерации свободных радикалов кислорода,
разрыва ДНК, угнетения активного транспорта.
Вирусы вызывают цитолиз, нарушение функции и
метаболизма β-клетки.
В результате повреждения высвобождаются
компоненты клеток островкового аппарата,
обладающими антигенными свойствами.
14.
Аутоиммунная стадияИнфильтрация островков
макрофагами, секретирующими ИЛ1 и
ФНО-α
Образование О2 , NO, ограничение
защитных свойств клеток, денатурация
β-клеточных белков
Гибель β-клеток, белок приобретает
АГ свойства.
ИЛ1 индуцирует экспрессию Тлимфоцитов (субпопуляцию СД8, СД4)
Инфильтрация п\ж железы
Лимфоцитарный инсулит, секреция
инсулина не нарушена
Снижение секреции инсулина в ответ
на введение глюкозы
Клиническая манифестация после
гибели 80-90% β-клеток, остаточная
инсулиновая секреция еще сохраняется.
Конечная стадия заболевания - полная деструкция β-клеток.
15.
Клинико-метаболические нарушенияДефицит инсулина → увеличение активности
глюкагона → усиление распада гликогена в
печени → активация глюконеогенеза →
гипергликемия → превышение почечного
порога → глюкозурия → осмотический диурез +
гипертоническая дегидратация → потеря воды
и электролитов клетками → полиурия →
полидипсия → гиповолемия → сухость кожи,
снижение тургора тканей, мышечная гипотония,
тахикардия.
16.
Нарушения белкового обменаДефицит инсулина → активация
глюконеогенеза → синтез эндогенной
глюкозы из АК →дезаминирование АК →
аммиак, мочевина → истощение
белковых запасов организма (похудание)
→гипоальбуминемия (увеличение
осмотического диуреза) → отрицательный
азотистый баланс (задержка роста) →
гиперазотемия → гиперазотурия
17.
Нарушения жирового обменаДефицит инсулина → повышение
активности липазы → преобладание
липолиза → мобилизация СЖК из депо
(потеря массы тела) → ресинтез
триглицеридов (увеличение в крови
триглицеридов, ЛПОНП) → жировая
инфильтрация печени → кетогенез →
кетонемия →кетонурия →
метаболический ацидоз (тошнота, рвота,
анорексия) → выделение легкими
ацетона → запах ацетона из рта
18.
Клиническая картинаОсновные симптомы:
Полиурия (повышенное мочеизнурение)
Полидипсия (жажда)
Полифагия (повышенный аппетит)
Потеря массы тела
Энурез (недержание мочи чаще ночное) –
сочетается с тяжелой полиурией.
19.
Другие клинические синдромы СД I типаСухость кожных покровов, слизистых
Диабетический румянец на щеках, лбу,
подбородке (вследствие пареза кожных капилляров в
связи с гипергликемией)
Ксантоз - желтушное окрашивание кожи стоп,
ладоней, носогубного треугольника (в следствии
отложения каротина в роговом слое кожи из-за
нарушения превращения в печени в витамин А)
Липоидный некробиоз - поражение кожи с
типичным местом локализации – наружная
поверхность голени
Псевдоабдоминальный синдром - боли в животе,
тошнота, рвота
20.
Особенности клиники СД у детеймладшего возраста
I тип
токсико-септический
резкое обезвоживание,
рвота,
интоксикация,
быстрое развитие
диабетической комы
II тип
постепенное начало
прогрессирует дистрофия
при хорошем аппетите,
ребенок беспокойный,
успокаивается после питья,
часто присоединение
вторичной инфекции,
«накрахмаленные»
пеленки или липкие пятна
на полу после попадания
мочи
21.
Диабетическая ретинопатияу 50% болеющих СД более 10 лет,
у 75-95% болеющих свыше 15 лет,
микроаневризмы,
расширение капилляров,
кровоизлияния в виде точек и
пятен,
твердые экссудативные очаги,
кровоизлияния в стекловидное
тело,
отслойка сетчатки,
глаукома
Нормальное глазное дно
1
2
Диабетическая ретинопатия
1 – твердые экссудативные очаги
2 - геморрагии
22.
Диабетическая нефропатияПричина смерти у 50-75%
больных с СДI типа
Маркер доклинической стадии
нефропатии –
микроальбуминурия,
Изменение пробы Реберга
(повышение скорости
клубочковой фильтрации более
140 мл/мин).
Клиническая стадия –
интермитирующая и постоянная
протеинурия (свыше 300мг/сут
белка), нарастание артериальной
гипертензии.
Гломерулы здорового человека
Диабетический гломерулосклероз
23.
Диабетическая нейропатиядвигательные нарушения предшествуют
сенсорным
симметричное снижение чувствительности
дистального отдела нижних конечностей,
болевой синдром,
парестезии,
снижение сухожильных рефлексов,
нарушение тактильной, температурной,
болевой чувствительности
24.
Синдром Мориакавозникает при длительно текущем, плохо
компенсированном СД
Характерно:
ожирение по кушингоидному типу,
гепатомегалия с наличием жирового гепатоза,
наклонность к кетоацидозу и частым
гипергликемическим состояниям,
выраженная задержка роста и полового
созревания,
остеопороз
25.
Диагностика1. Сахарный диабет:
уровень глюкозы натощак > 8,0 ;
ч/з 2 часа после еды выше 11 ммоль\л
2. Нарушение толерантности к глюкозе:
уровень глюкозы натощак между 6,4 ммоль/л и
7,8 ммоль\л,
постпрандиальный ниже 11 ммоль/л –
3. Снижение уровня инсулина в крови
4. Аутоантитела к островковым клеткам
5. HbA1c > 6,5%
26.
Дифференциальный диагнозхирургическая патология («острый живот»)
инфекционные заболевания (грипп,
пневмония, менингит)
бронхиальная астма
заболевания ЖКТ (пищевая токсикоинфекция,
гастроэнтерит, ДЖВП, кишечная инфекция)
заболевания почек (пиелонефрит)
заболевания нервной системы (ВСД, опухоль
головного мозга, переутомление)
27.
Дифференциальный диагнозСД I типа и СД типа2
признак
СД I типа
СД типа 2
Возраст к началу болезни
До 30 лет
После 40 лет
Масса тела
Дефицит
У 80-90% больных — ожирение
Манифест заболевания
Острое
Постепенное
Сезонность заболевания
Осенне-зимний период
Отсутствует
Лабильное
Стабильное
Кетоацидоз
Склонность к кетоацидозу
Не развивается, умеренный при стрессовых
ситуациях (травма, операция и т.д.)
Анализ крови
Высокая гипергликемия,
кетоновые тела
Умеренная гипергликемия
Уровень кетоновых тел в норме
Анализ мочи
Глюкоза и ацетон
Глюкоза
Уровни инсулина и Спептида в крови
Снижены
В норме, часто повышены, снижены при
длительном течении
Антитела к клеткам
островка
Выявляются у 80-90% больных
в первые недели заболевания
Отсутствуют
Иммуногенетика
HLA DR3-B8 DR4-B15 B15 C2-1,
C4, A3, B3, Bfs, DR4, Dw4, DOw8
Не отличается от здоровой популяции
Течение диабета
28.
Компоненты лечения СД I типадиета (физиологическое питание адекватное
возрасту ребенка)
инсулинотерапия;
адекватные физические нагрузки;
обучение больного самоконтролю;
профилактика и лечение поздних осложнений
СД (адекватная инсулинотерапия)
29.
Инсулины,применяемые в детской практике
В России у детей и подростков рекомендованы
к применению только человеческие
рекомбинантные инсулины и инсулиновые
аналоги
При их производстве в клетку пекарских
дрожжей или E.coli генно-инженерным
способом вводится рекомбинантная ДНК,
содержащая ген человеческого инсулина. В
результате дрожжи либо бактерии начинают
синтезировать человеческий инсулин.
30.
Фармакокинетическая характеристикаразличных видов инсулина
Вид инсулина
Производитель
Начало действия
Пик действия
Время действия
Инсулины ультракороткого действия
Хумалог
Эли Лилли
0-15 мин
1ч
3,5-4 ч
НовоРапид
Ново Нордиск
10-20 мин
1-3 ч
3-5 ч
Хумулин регулятор Эли Лилли
0,5-1ч
1-3 ч
6-8 ч
Актрапид НМ
Ново Нордиск
0,5-1ч
1-3 ч
6-8 ч
Инсуман рапид
Авентис
0,5 ч
1-4 ч
7-9 ч
Инсулины короткого действия
Инсулины средней продолжительности действия
Хумулин НПХ
Эли Лилли
1-2 ч
4-12 ч
17-22 ч
Протафан НМ
Ново Нордиск
1-2 ч
4-12 ч
До 24 ч
31.
Характеристика инсулинов1.
Инсулины короткого действия (актрапид,
хумулин) - используются в режиме
инъекций перед каждым приемом пищи.
Актрапид -единственный инсулин для в\в
введения, используется в лечении
неотложных состояний при диабете.
2.
Инсулин средней продолжительности
действия - (протафан НПХ, хумулин Н),
используется в режиме 2,3 или
многократных инъекций.
3.
Готовые смеси инсулинов (микстард )смесь инсулинов короткого (актрапид) и
средней продолжительности действия
(протафан) в различных соотношениях.
32.
Аналоги инсулинаУльтракороткие инсулиновые аналоги (Хумалог
(лизпро), НовоРапид (аспарт), Апидра (глулизин))
– имитируют постпрандиальную секрецию
инсулина, применяются в сочетании с инсулинами
продленного действия. Быстрое начало действия
позволяет вводить инсулин непосредственно
перед едой или сразу после еды. Применяются в
младшем и подростковом возрасте.
Картриджи для
шприцручки инсулин
хумалог
Аналоги базального инсулина (Лантус (гларгин)
и Левемир (детемир) - беспиковые инсулины 24
часового действия, максимально имитирующее
Картриджи для шприцручки
инсулин новорапид
действие инсулина поджелудочной железы.
Лантус вводится только 1 раз в сутки, левемир 1-2
раза в сутки. Обеспечивают лучший контроль
гликемии натощак, меньший риск ночных
гликемий. Не разрешены для использования у
детей младше 6 лет.
Картриджи для шприцручки
инсулин лантус
33.
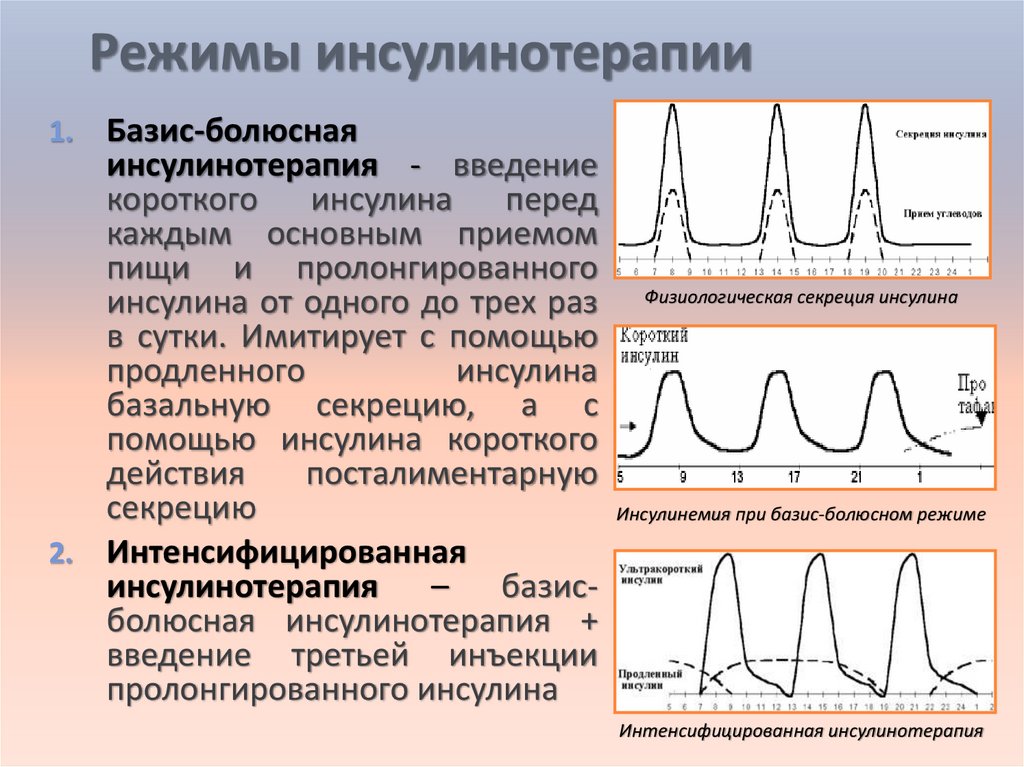
Режимы инсулинотерапииБазис-болюсная
инсулинотерапия - введение
короткого инсулина перед
каждым основным приемом
пищи и пролонгированного
инсулина от одного до трех раз Физиологическая секреция инсулина
в сутки. Имитирует с помощью
продленного
инсулина
базальную секрецию, а с
помощью инсулина короткого
действия
посталиментарную
секрецию
Инсулинемия при базис-болюсном режиме
2. Интенсифицированная
инсулинотерапия – базисболюсная инсулинотерапия +
введение третьей инъекции
пролонгированного инсулина
1.
Интенсифицированная инсулинотерапия
34.
Критерии эффективности инсулинотерапии(ISPAD Consensus for the Management of Type 1 Diabetes Mellitus
in Children and Adolescens, 2000)
________________________________________
уровень глюкозы в крови натощак или перед
едой - 4,0-7,0 ммоль/л;
уровень глюкозы после приема пищи - 5,0-11,0
ммоль/л;
отсутствие тяжелых гипогликемий, допускается
наличие отдельных легких гипогликемий;
содержание HbA1c менее 7,6%
35.
Доза инсулинаВ первые один-два года с момента начала заболевания
потребность в инсулине составляет в среднем 0,5-0,6 ЕД/кг
массы тела.
В 40–50% в первые месяцы наблюдается частичная
ремиссия заболевания, потребность в инсулине снижается
до минимальной - 0,1-0,2 ЕД/кг массы
Через пять лет от момента заболевания диабетом
потребность в инсулине повышается до 1 ЕД/кг массы.
В период полового созревания потребность достигает 1,5, 2 ЕД/кг.
В последующем доза инсулина снижается до 1 ЕД/кг.
После длительной декомпенсации сахарного диабета
потребность в инсулине может достигать 2-2,5 - 3 ЕД/кг.
36.
Техника инъекций инсулинаИнсулин короткого действия делается в п\ж
клетчатку живота, вводя иглу под углом 45
градусов.
Инсулин средней продолжительности или
готовые смеси - в п\ж клетчатку бедра
передней части или ягодиц.
Противопоказаны инъекции в места с
липогипертрофиями или инфильтрацией т.к.
это затрудняет всасывание инсулина.
Инсулин короткого действия вводится за 30
мин. до еды, что бы повышение глюкозы крови
ч\з час после еды совпадало с высоким
уровнем инсулина крови.
Места инъекций инсулина
Техника инъекций инсулина
37.
Устройства для инъекции инсулинаШприц-ручки
Инсулиновая помпа
Игла 12 мм
шприц-ручки для инсулинов короткого действия,
средней продолжительности действия и готовых
смесей.
одноразовые иглы длиной 8 и 12 мм.
инсулиновые помпы.
38.
Осложнения инсулинотерапииХроническая передозировка инсулина (синдром Сомоджи). Избыток
инсулина и гипогликемия стимулируют секрецию контринсулярных
гормонов, которые вызывают постгипогликемическую
гипергликемию. Последняя характеризуется высокой степенью
гипергликемии (обычно выше 16 ммоль/л) и длительно
сохраняющейся инсулинорезистентностью.
Аллергия к инсулину:
местные аллергические реакции (отечность кожи, гиперемия,
уплотнение, зуд, иногда боли в месте инъекции)
общая генерализованная аллергия (аллергическая кожная сыпь,
сосудистый отек и бронхоспазм, острый анафилактический шок).
Липодистрофии - изменение подкожно-жировой клетчатки в местах
инъекций инсулина в виде ее атрофии (атрофическая форма) либо
гипертрофии (гипертрофическая форма).
39.
.Гипогликемия
Причины: передозировка инсулина, чрезмерная физическая
нагрузка, пропуск или недостаточный прием пищи,
употребление алкоголя
Факторы риска: дети первых лет жизни и подростки,
длительность СД
Повторные гипогликемии (в т.ч. и бессимптомные)
вызывают когнитивные расстройства, снижение
способности распознавать гипогликемию
Синдром нечувствительности гипогликемии ( в следствии
истощения адреналовой и гликогеновой контррегуляции,
нейропатии)
Гипогликемия (особенно ночная) – фактор повышающий
смертность больных СД
40.
.Лечение гипогликемии в зависимости от степени
тяжести
Степень тяжести
Признаки и симптомы
Лечение
Легкая
гипогликемия
(1 степень)
Чувство голода, бледность, тремор,
потливость, слабость, ночные
кошмары, раздражительность
10-20 г углеводов ч/з рот в форме
таблеток глюкозы, сока или
сладкого напитка
Средняя степень
тяжести ( 2 степень)
Головная боль, боль в животе,
изменение поведения (капризы,
агрессия), вялость, бледность,
потливость, нарушение речи и
зрения
10-20 г. глюкозы ч/з рот после чего
перекус, содержащий хлеб
Вялость, дезориентация, потеря
сознания, судороги
Вне больницы: инъекция
глюкагона (в/м) дети до 10 лет –
0,5 мг, дети старше 10 лет – 1 мг
В стационаре: в/в глюкоза 20% 200мг/кг веса в течении 3 минут,
далее глюкоза 5% 10 мг/кг мин
Тяжелая
гипогликемия
(3 степень)
41.
Диабетический кетоацидоз –тяжелая метаболическая декомпенсация сахарного
диабета
Причины:
недостаточные дозы инсулина
нарушение режима инсулинотерапии (пропуск
инъекций, использование просроченных
инсулинов, неисправных шприц-ручек,
отсутствие самоконтроля)
грубые нарушения в питании
инфекционные заболевания
травмы, хирургические вмешательства
стрессы
42.
Кетоацидотическая комаРазвивается постепенно симптомы декомпенсации СД I типа
сменяются:
Нарушением зрения
Тошнотой, рвотой, головной болью
Запах ацетона из рта, ацетонемия, ацетонурия,
гликемия выше 30 ммоль/л
Олигурия, анурия
Эксикоз: сниженный тургор тканей, запавшие глазные
яблоки, сухость кожных покровов и слизистых,
западение родничка
Снижение сухожильных рефлексов, температуры тела,
АД, патологический тип дыхания
Гепатомегалия
43.
Цели терапии кетоацитозаРегидратация 24-48 часов
Нормализация глюкозы и электролитов крови
N.B. ! Уровень глюкозы крови не должен
снижаться быстрее, чем 5,5 ммоль\л в час (из-за
опасности отека мозга)
N.B. ! Чем больше выражены метаболические
нарушения, тем медленнее должна быть
скорость регидратации
44.
Лечение во время первых 24-48 часовНе кормить, пока не купирован ацидоз
I этап: регидратация только кристаллоидами
N.B.! При шоке – болюсное (струйное) введение 0,9% физ. раствора 10
мл/кг (иногда требуется вливание плазмы)
Если шока нет: за I час – физ. раствор 10-15 мл/кг/час, но не более
500 мл, электролиты (К+, Са++, MgSO4), витамины В1, В6, С.
Суммарное количество жидкости за сутки 100-120мл/кг
В первые 6 часов – 50% объема
Следующие 6 часов – 25%
Оставшиеся 6 часов – 25%
При гликемии 18,0 ммоль/л и ниже к терапии добавить 5% р-р
глюкозы в соотношении 1:1 (1 ЕД Ins на 2-4 г глюкозы)
45.
Инсулинотерапия в лечении кетоацидозаII этап коррекции кетоацидоза:
Инсулин: 0,1 ед/кг/час в/в капельно
После компенсации ацидоза (должен быть компенсирован
за 6-8 часов) – дозу снизить до 0,05 ед/кг/час
Когда ребенка начинают кормить переходят на п/к введение
инсулина в дозе 1ед/кг/сут за 6 инъекции
46.
ПрофилактикаПервичная: снижение распространенности заболевания у
предрасположенных к нему лиц и в популяции в целом.
Выявление этиологических и других факторов риска.
Исключение коровьего молока из рациона в раннем
детстве, профилактика вирусных инфекции,
планирование беременности.
Вторичная: раннее выявление лиц с СД и
предупреждение или замедление последующего
прогрессирования болезни. В настоящее время в Европе
проводятся исследования по применению никотинамида
и изучению его профилактической эффективности у
родственников первой степени родства детей с СД I типа.
Третичная: предупреждение развития осложнений СД.














































 Медицина
Медицина








