Похожие презентации:
Захворювання серцево-судинної системи. Лекція №10
1.
Захворюваннясерцево –
судинної
системи
Лекція № 10
Викладач Тітова Т.В.
2.
План лекції:Природжені вади серця
Ревматизм
Вегето – судинна
(нейроциркуляторна) дистонія
3.
Природжені вади серця, англ. CCHD) — нині вжезастарілий (архаїчний) медичний термін, означає будьяке захворювання серця та/або магістральних судин,
що має анатомічний дефект та виявляється при
народженні дитини.
Також до природжених вад серця відносять допологові
(антенатальні) порушення ритму серця
та кардіоміопатії.
Сьогодні такі вади визначаються ще ДО народження за
допомогою допологових (пренатальних) ультразвукових
досліджень, тому доцільніше користуватися
терміном вади розвитку серця замість вроджені вади
серця.
А термін «природжені вади серця» має залишитись для
тих вад, що утворилися при народженні
дитини: відкритий овальний отвір, відкрита артеріальна
протока.
4.
Вади серця– це
аномалії
морфологічного розвитку
серця
і
кровоносних
судин, які виникають на 2
– 8 – му тижнях вагітності
внаслідок
порушення
ембріогенезу.
5.
АктуальністьВС складають 50% всіх вроджених вад людини.
Частота народження дітей з ВС в Україні 38-40 тис. на
рік (6,6 випадків на 1000 пологів).
Своєчасно діагностуються антенатально або при
народженні дитини лише 47% ВС, протягом 1-го року
життя близько 90%.
ВС мають високу летальність: 50% дітей вмирають в
перші тижні життя, 70% не доживають до 1 року.
6.
Частота ВС:– ВС – зустрічаються з частотою 8 на
100 або 1 на 25 новонароджених
Щорічно в Україні народжується
приблизно 5 тис. дітей з ВС.
– Співвідношення
хлопчикидівчатка дорівнює 1,09 : 1.
– Смертність від ВС дуже велика і
складає 180 -200 на 100 000
живонароджених, із них 90 %
помирають на першому році життя.
– Середня тривалість життя при
найбільш поширених вадах без
хірургічної корекції, складає від 15
до 20 років.
7.
Критичніперіоди
формування
ВС
До 3 тижнів внутрішньоутробного розвитку – ВС викликають загибель
плода.
З 3 по 9 тиждень в/у розвитку (формування перетинок серця, камер,
артеріального ствола).
З 9 тижня в/у розвитку та до народження – серце сформоване, але
патологічні фактори можуть порушувати процеси диференціювання його
тканин (швидка резорбція первинної міжпередсердної перетинки,
порушення формування вторинної міжпередсердної перетинки, ДМШП).
Неонатальний період – вади, пов’язані з функціонуванням фетальних
шунтів (ВАП, відкрите овальне вікно).
8.
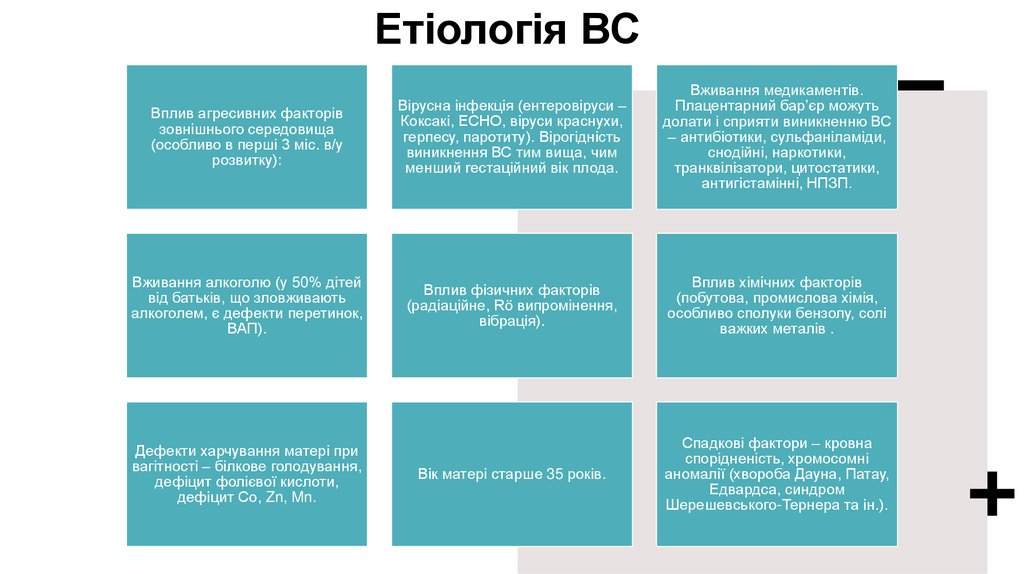
Етіологія ВСВплив агресивних факторів
зовнішнього середовища
(особливо в перші 3 міс. в/у
розвитку):
Вірусна інфекція (ентеровіруси –
Коксакі, ЕСНО, віруси краснухи,
герпесу, паротиту). Вірогідність
виникнення ВС тим вища, чим
менший гестаційний вік плода.
Вживання медикаментів.
Плацентарний бар’єр можуть
долати і сприяти виникненню ВС
– антибіотики, сульфаніламіди,
снодійні, наркотики,
транквілізатори, цитостатики,
антигістамінні, НПЗП.
Вживання алкоголю (у 50% дітей
від батьків, що зловживають
алкоголем, є дефекти перетинок,
ВАП).
Вплив фізичних факторів
(радіаційне, Rö випромінення,
вібрація).
Вплив хімічних факторів
(побутова, промислова хімія,
особливо сполуки бензолу, солі
важких металів .
Вік матері старше 35 років.
Спадкові фактори – кровна
спорідненість, хромосомні
аномалії (хвороба Дауна, Патау,
Едвардса, синдром
Шерешевського-Тернера та ін.).
Дефекти харчування матері при
вагітності – білкове голодування,
дефіцит фолієвої кислоти,
дефіцит Со, Zn, Mn.
9.
10.
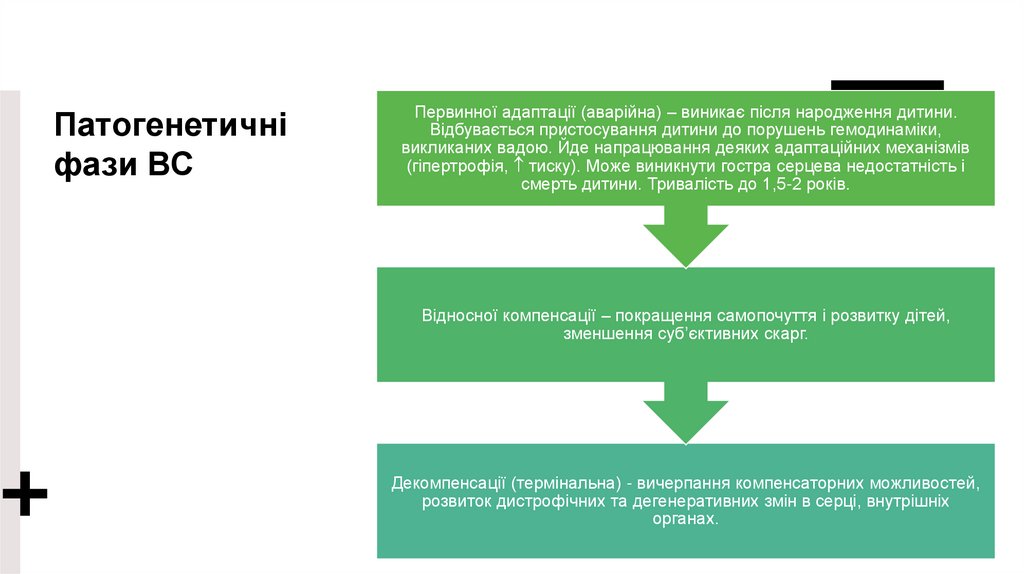
Патогенетичніфази ВС
Первинної адаптації (аварійна) – виникає після народження дитини.
Відбувається пристосування дитини до порушень гемодинаміки,
викликаних вадою. Йде напрацювання деяких адаптаційних механізмів
(гіпертрофія, тиску). Може виникнути гостра серцева недостатність і
смерть дитини. Тривалість до 1,5-2 років.
Відносної компенсації – покращення самопочуття і розвитку дітей,
зменшення суб’єктивних скарг.
Декомпенсації (термінальна) - вичерпання компенсаторних можливостей,
розвиток дистрофічних та дегенеративних змін в серці, внутрішніх
органах.
11.
Класифікація ВСПорушення гемодинаміки
Без ціанозу
З ціанозом
ВАП, ДМШП, ДМПП
Транспозиція магістральних
судин, загальний
артеріальний стовбур
Зі збідненням малого кола
кровообігу
Ізольований стеноз легеневої
артерії
Хвороба Фалло, атрезія
тристулкового клапану,
транспозиція магістральних
судин зі стенозом легеневої
артерії
Зі збідненням великого кола
кровообігу
Ізольований аортальний
стеноз, коарктація аорти
----
Без порушень гемодинаміки
Декстрокардія
----
Зі збагаченням малого кола
кровообігу
12.
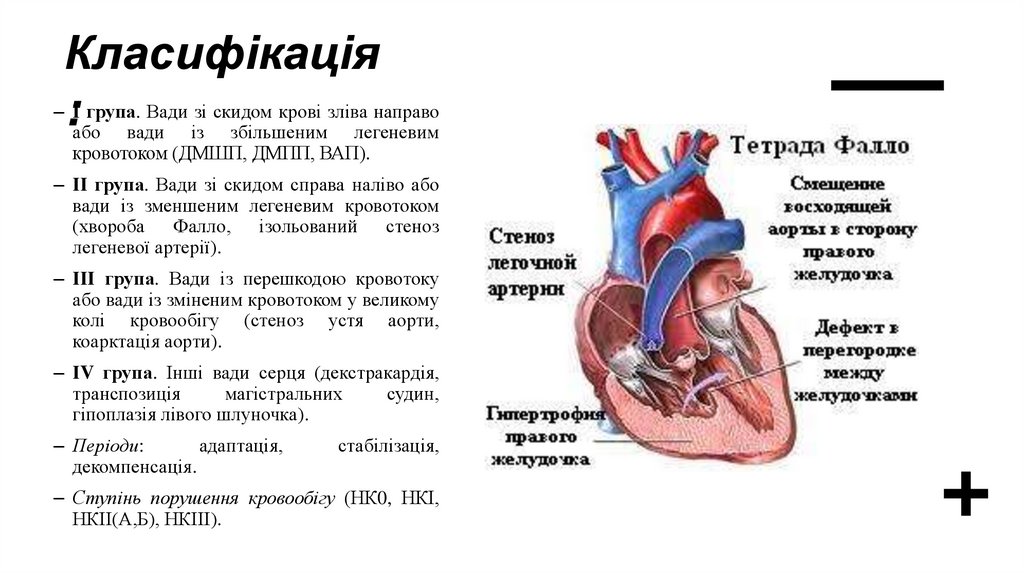
Класифікація–:І група. Вади зі скидом крові зліва направо
або вади із збільшеним легеневим
кровотоком (ДМШП, ДМПП, ВАП).
– ІІ група. Вади зі скидом справа наліво або
вади із зменшеним легеневим кровотоком
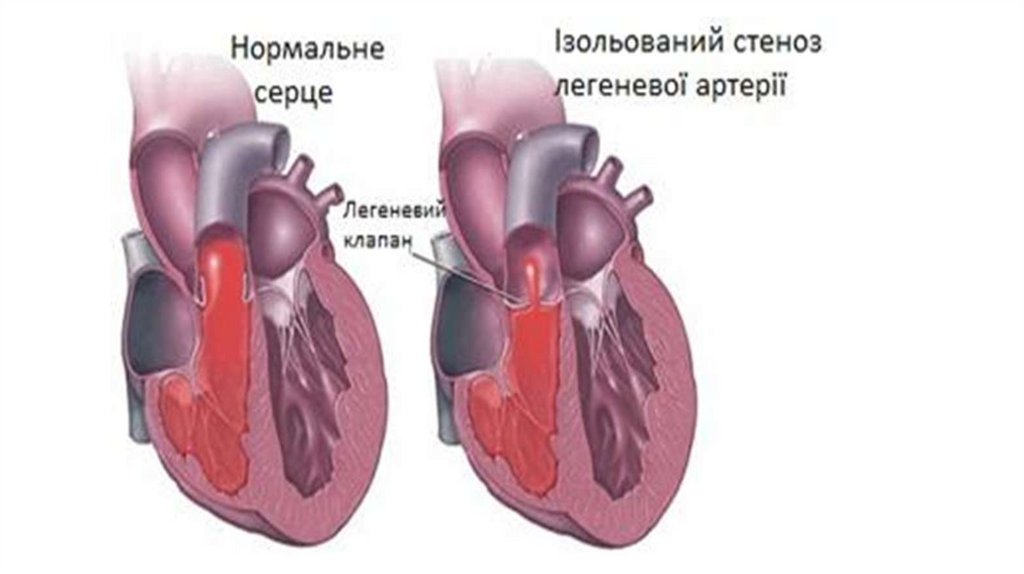
(хвороба Фалло, ізольований стеноз
легеневої артерії).
– ІІІ група. Вади із перешкодою кровотоку
або вади із зміненим кровотоком у великому
колі кровообігу (стеноз устя аорти,
коарктація аорти).
– ІV група. Інші вади серця (декстракардія,
транспозиція
магістральних
судин,
гіпоплазія лівого шлуночка).
– Періоди:
адаптація,
декомпенсація.
стабілізація,
– Ступінь порушення кровообігу (НК0, НКІ,
НКІІ(А,Б), НКІІІ).
13.
При формулюванні діагнозупотрібно зазначити:
Вид вади (за класифікацією).
Патогенетичну фазу вади.
Ступінь порушення внутрішньосерцевої гемодинаміки
(мало виражений, помірний, виражений).
4. Ступінь серцевої недостатності.
5. Ускладнення ВС: бактеріальний ендокардит, пневмонія,
ревматичне ураження серця, енцефалопатія, аритмії,
туберкульоз легень.
Приклад діагнозу: ВС, ДМШП в мембранозній частині зі
збагаченням малого кола кровообігу, з помірним
порушенням внутрішньосерцевої гемодинаміки, фаза
відносної компенсації, НК ІІА ст.
М/с діагноз: задишка внаслідок ВС, що підтверджується
частотою дихання 60 за хвилину.
1.
2.
3.
14.
Провідні симптоми вродженої патологіїсерця: ціаноз або блідість шкіри і
слизових оболонок; кардіальні шуми;
ознаки серцевої недостатності.
У
перебігу
захворювання
у
новонароджених виділяють два критичних
періоду:
• 3-5-й
день:
відбувається
закриття
овального вікна;
• 3-6
тижнів:
знижується
судинний
легеневий опір.
У ці періоди порушується кровообіг, і стан
дитини погіршується.
15.
Загальнісимптоми
– Задишка
– Тахікардія
– Ціаноз або блідість шкіри
– Розширення меж серця
– Шуми в ділянці серця
– Деформація грудної клітки у вигляді
серцевого горба
– Відставання у фізичному розвитку
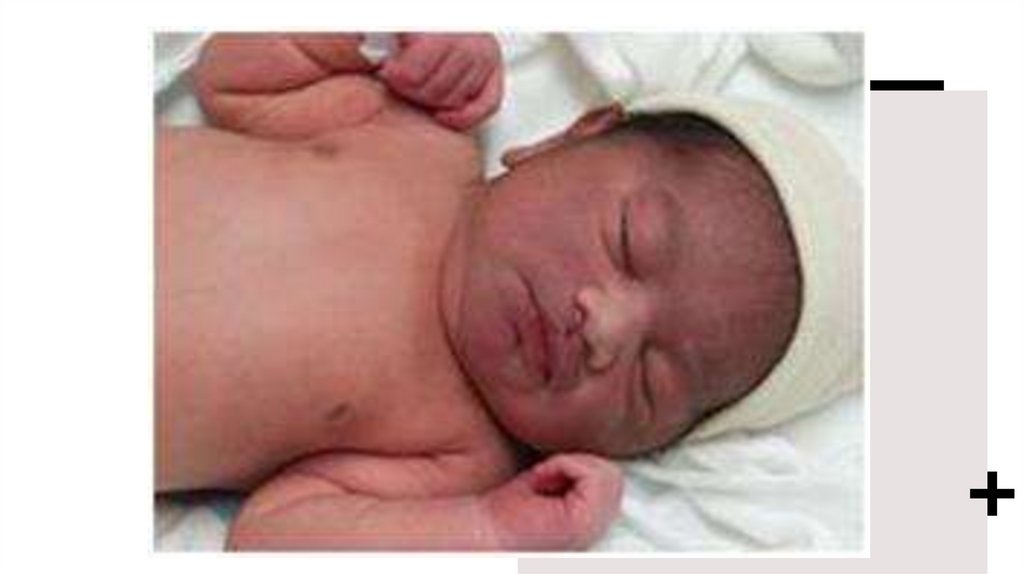
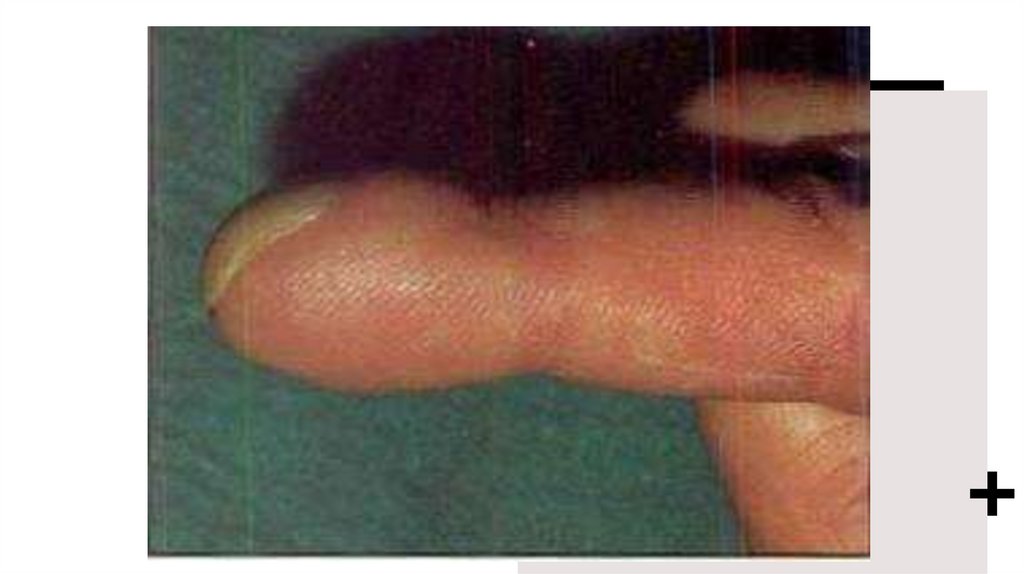
– Хронічна гіпоксемія призводить до
зміни кінцевих фаланг ( на вигляд як
барабанні
палички)
і
нігтів
(як
годинникові скельця)
16.
Загально-клінічні дані, притаманні ВСКлініко-інструментальні дані
Огляд:
- Фізичний розвиток – маса тіла завжди знижена
(особливо при значному шунтуванні крові).
- Ціаноз тотальний – виникає при наявності в крові
30% відновленого гемоглобіну.
- Деформація пальців у вигляді “барабанних паличок”,
нігтів у вигляді “часових скелець” внаслідок хронічної
гіпоксії.
- Серцевий горб та деформація грудної клітини – при
гіпертрофії правих відділів серця.
- Виражена епігастральна систолічна пульсація - при
гіпертрофії ПШ.
17.
Загально-клінічні дані, притаманні ВСКлініко-інструментальні дані
Пальпація і перкусія:
- Наявність систолічного тремтіння – при шунтуванні крові, стенозах.
- Зміни розмірів серця – визначається у старшому віці, у новонароджених і
немовлят може не бути навіть при ВС.
- Збільшення печінки – при правошлуночковій недостатності.
Аускультація:
- Зміни АТ (коарктація аорти, ВАП).
-Аускультація серця – зміни залежать від вади серця. Шум частіше систолічний.
Інструментальні дослідження:
-Ехокардіографія, ЕКГ,
ангіокардіографія.
ФКГ,
Rö
ОГК,
катетерізація
порожнин
серця,
18.
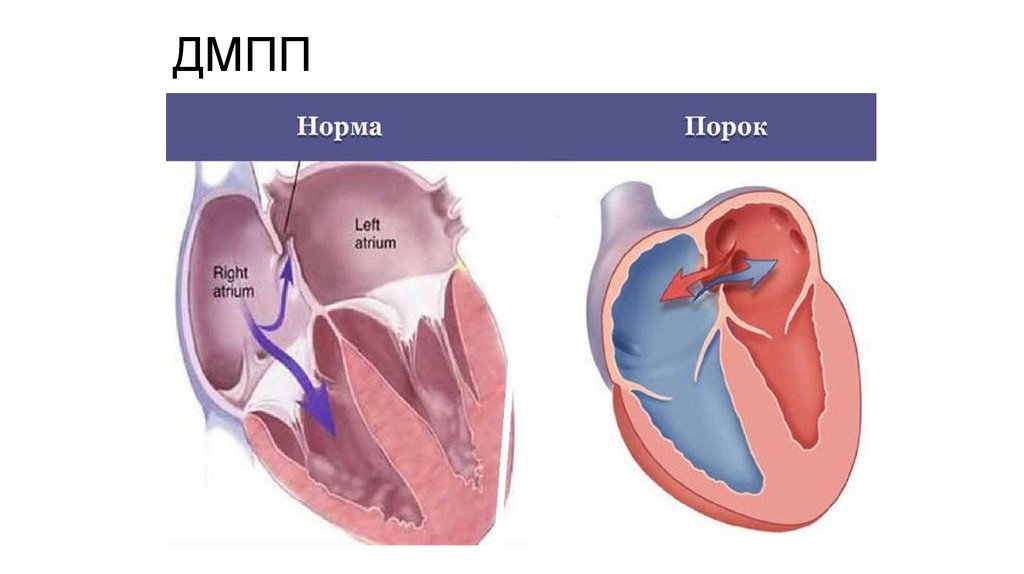
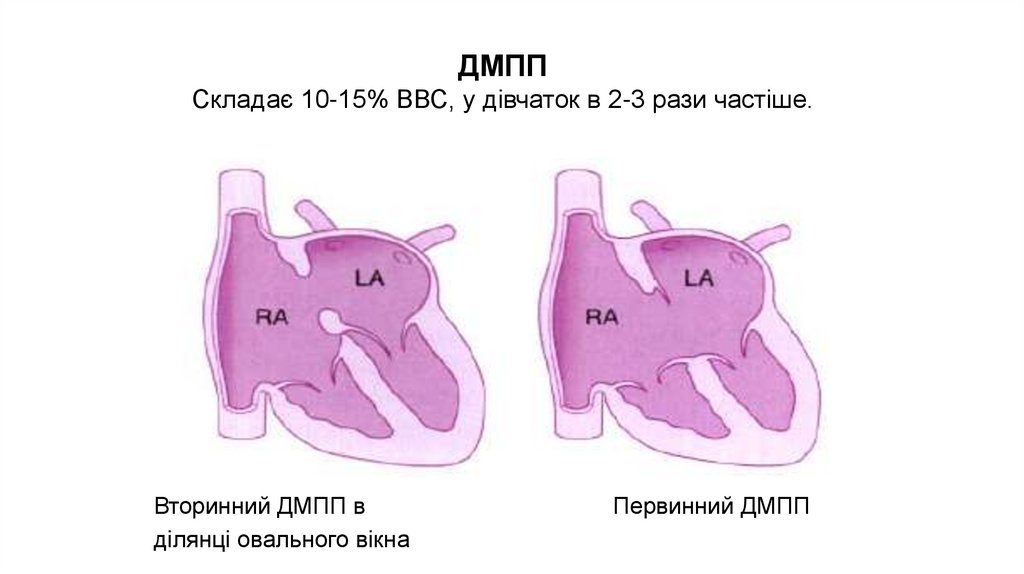
ДМПП19.
20.
ДМППСкладає 10-15% ВВС, у дівчаток в 2-3 рази частіше.
Вторинний ДМПП в
ділянці овального вікна
Первинний ДМПП
21.
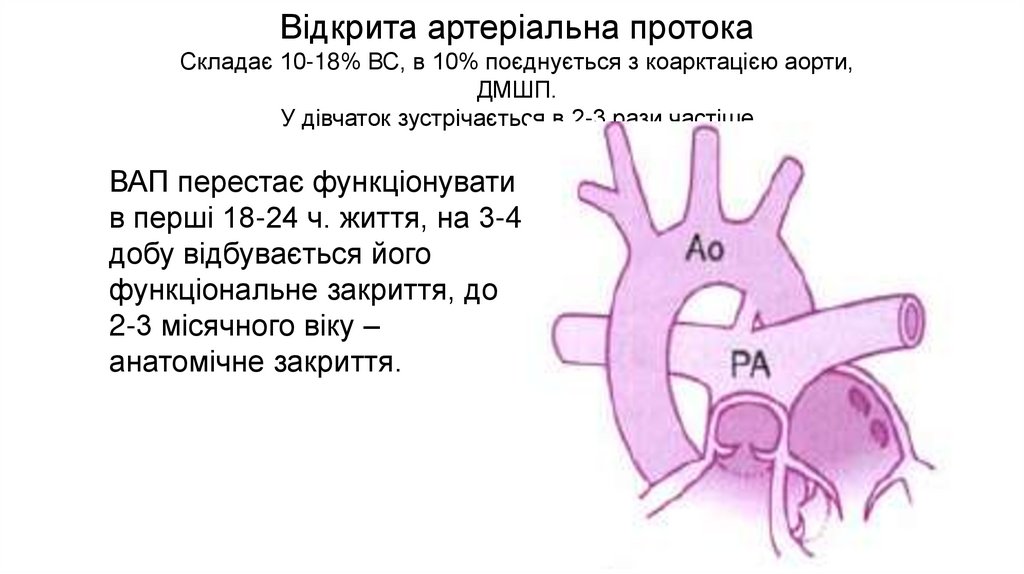
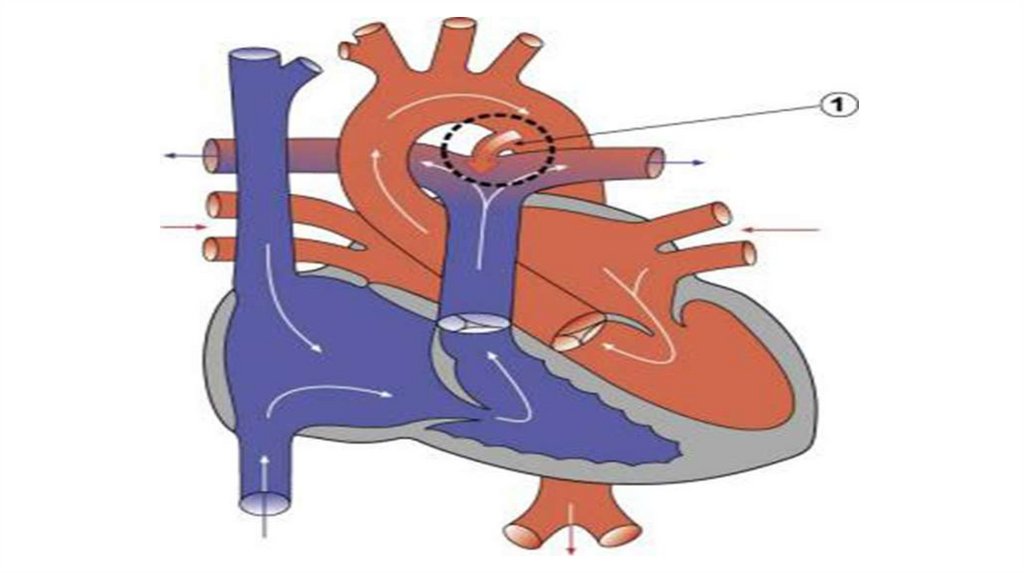
Відкрита артеріальна протокаСкладає 10-18% ВС, в 10% поєднується з коарктацією аорти,
ДМШП.
У дівчаток зустрічається в 2-3 рази частіше.
ВАП перестає функціонувати
в перші 18-24 ч. життя, на 3-4
добу відбувається його
функціональне закриття, до
2-3 місячного віку –
анатомічне закриття.
22.
23.
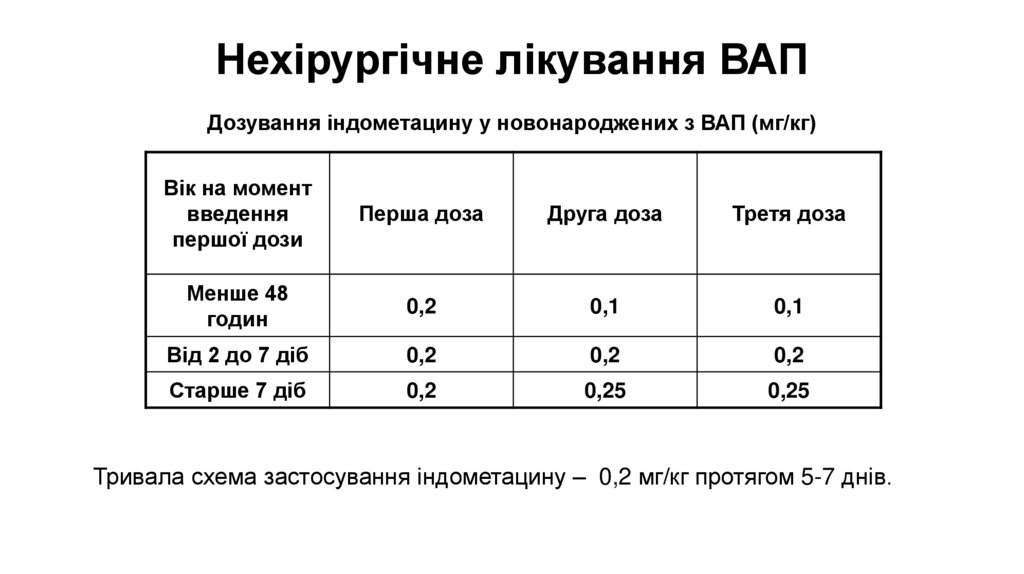
Нехірургічне лікування ВАПДозування індометацину у новонароджених з ВАП (мг/кг)
Вік на момент
введення
першої дози
Перша доза
Друга доза
Третя доза
Менше 48
годин
0,2
0,1
0,1
Від 2 до 7 діб
0,2
0,2
0,2
Старше 7 діб
0,2
0,25
0,25
Тривала схема застосування індометацину – 0,2 мг/кг протягом 5-7 днів.
24.
25.
26.
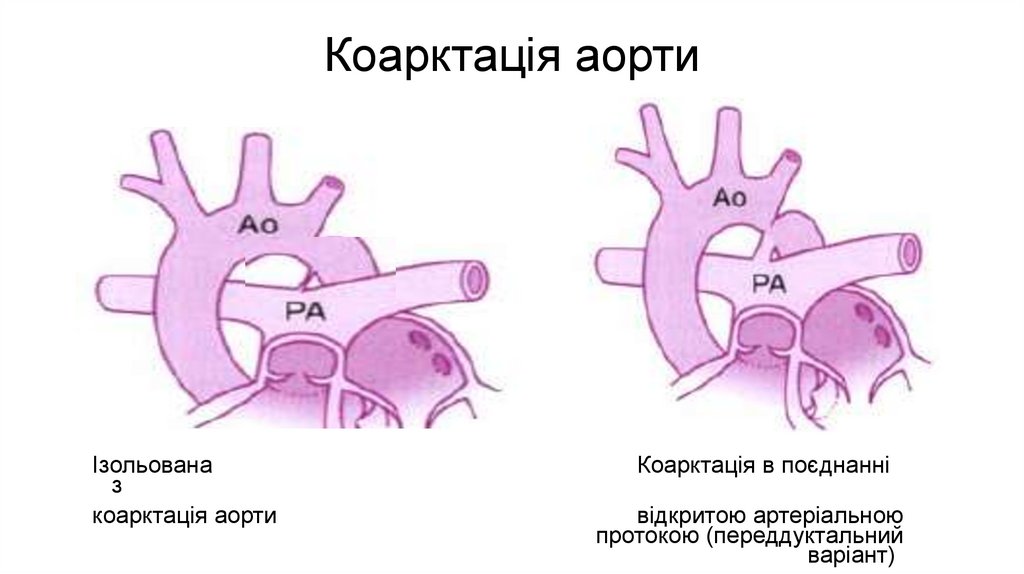
Коарктація аортиІзольована
з
коарктація аорти
Коарктація в поєднанні
відкритою артеріальною
протокою (переддуктальний
варіант)
27.
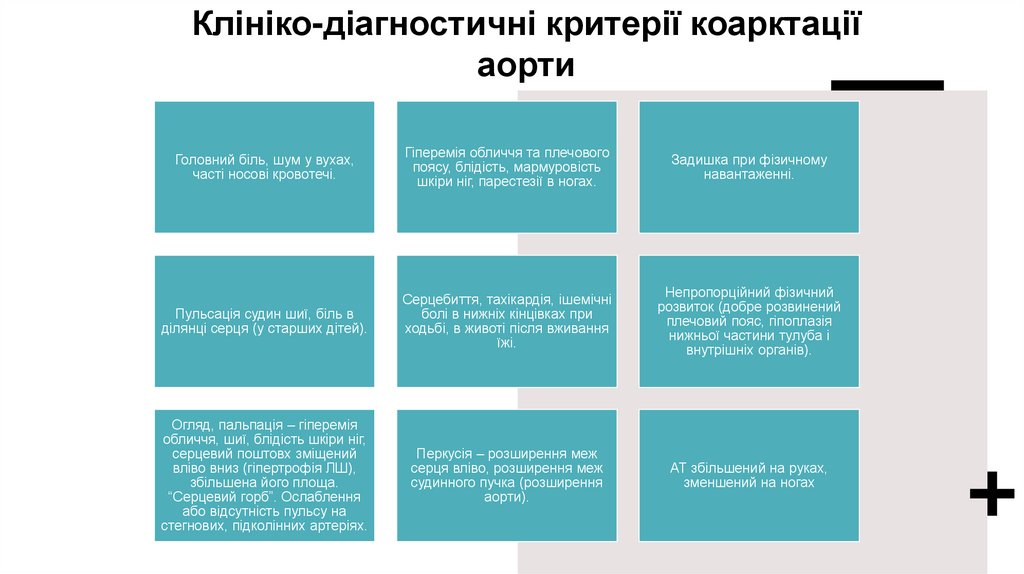
Клініко-діагностичні критерії коарктаціїаорти
Головний біль, шум у вухах,
часті носові кровотечі.
Гіперемія обличчя та плечового
поясу, блідість, мармуровість
шкіри ніг, парестезії в ногах.
Задишка при фізичному
навантаженні.
Пульсація судин шиї, біль в
ділянці серця (у старших дітей).
Серцебиття, тахікардія, ішемічні
болі в нижніх кінцівках при
ходьбі, в животі після вживання
їжі.
Непропорційний фізичний
розвиток (добре розвинений
плечовий пояс, гіпоплазія
нижньої частини тулуба і
внутрішніх органів).
Огляд, пальпація – гіперемія
обличчя, шиї, блідість шкіри ніг,
серцевий поштовх зміщений
вліво вниз (гіпертрофія ЛШ),
збільшена його площа.
“Серцевий горб”. Ослаблення
або відсутність пульсу на
стегнових, підколінних артеріях.
Перкусія – розширення меж
серця вліво, розширення меж
судинного пучка (розширення
аорти).
АТ збільшений на руках,
зменшений на ногах
28.
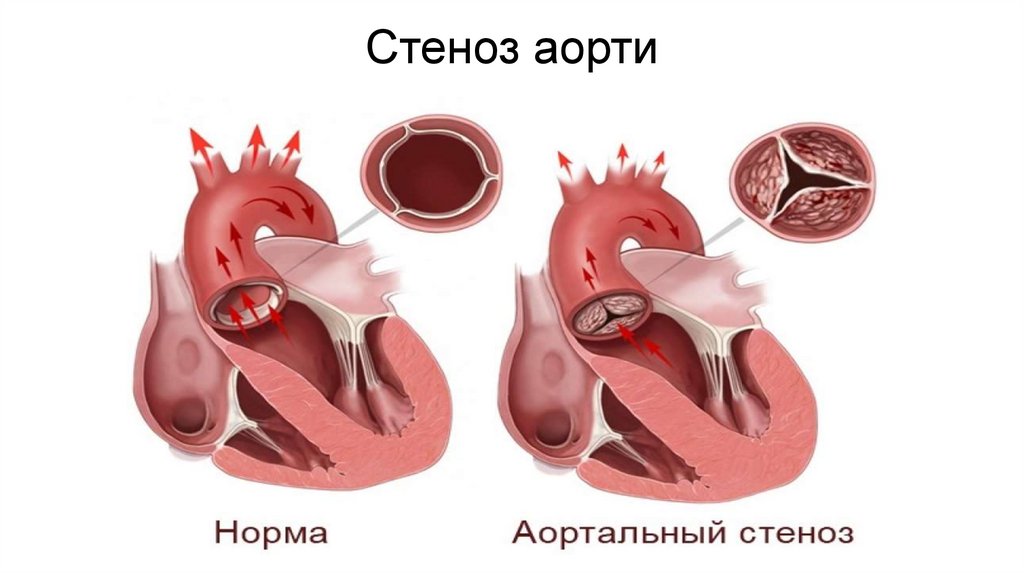
Стеноз аорти29.
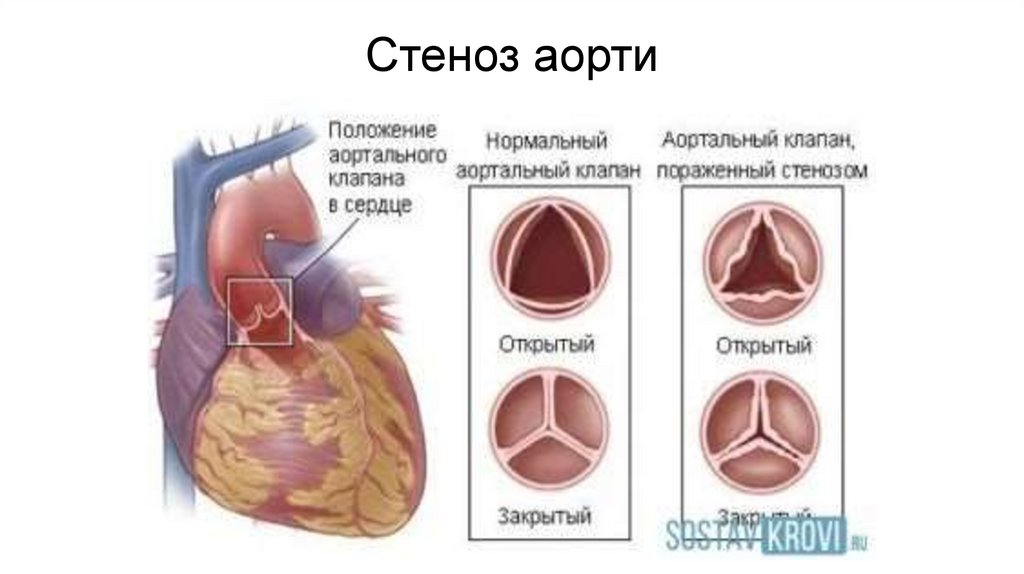
Стеноз аорти30.
31.
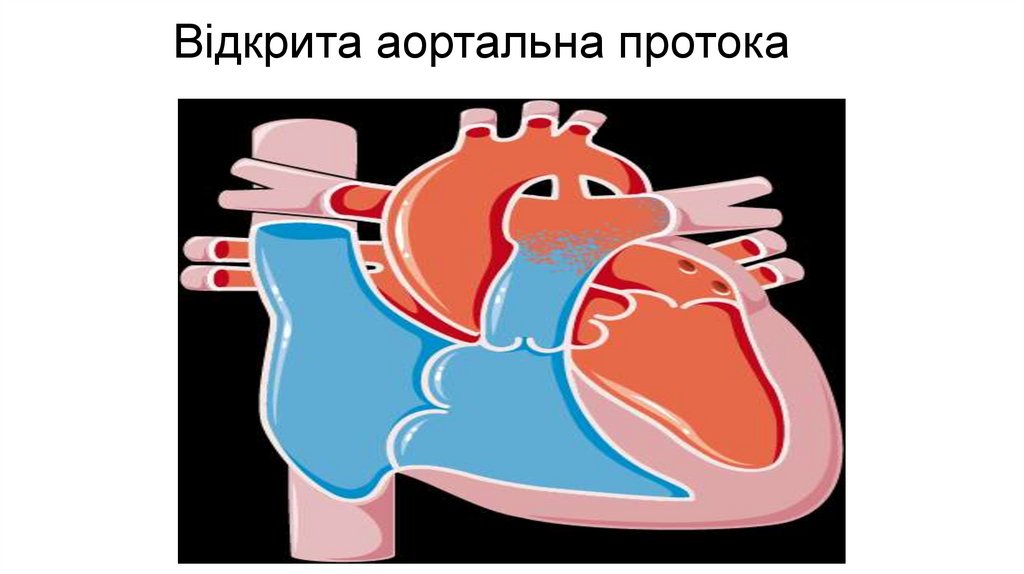
Відкрита аортальна протока32.
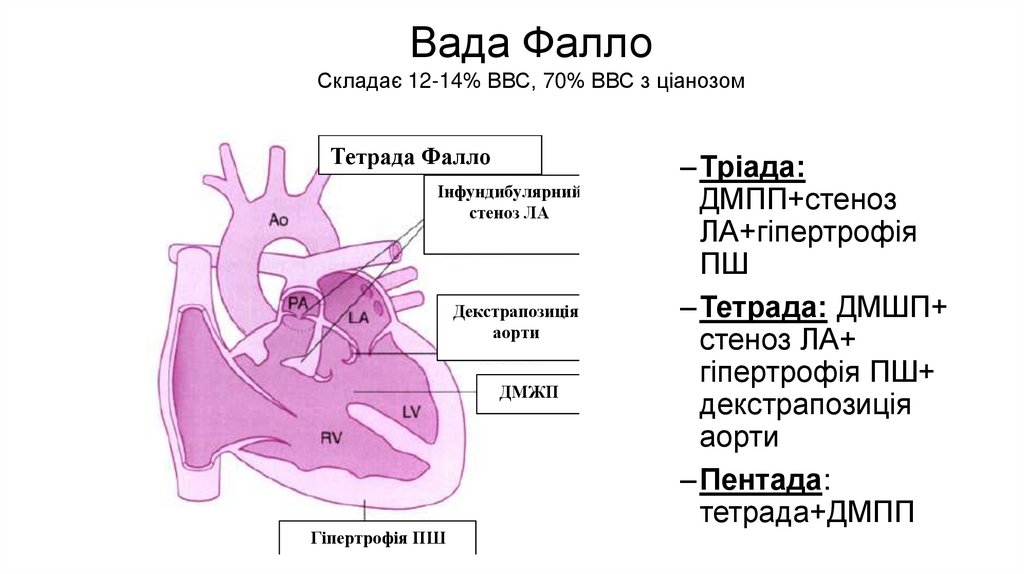
Вада ФаллоСкладає 12-14% ВВС, 70% ВВС з ціанозом
ДМЖПДекстрапозиція аорти
Тетрада Фалло
Інфундибулярний
стеноз ЛА
Декстрапозиція
аорти
ДМЖП
Гіпертрофія ПШ
–Тріада:
ДМПП+стеноз
ЛА+гіпертрофія
ПШ
–Тетрада: ДМШП+
стеноз ЛА+
гіпертрофія ПШ+
декстрапозиція
аорти
–Пентада:
тетрада+ДМПП
33.
34.
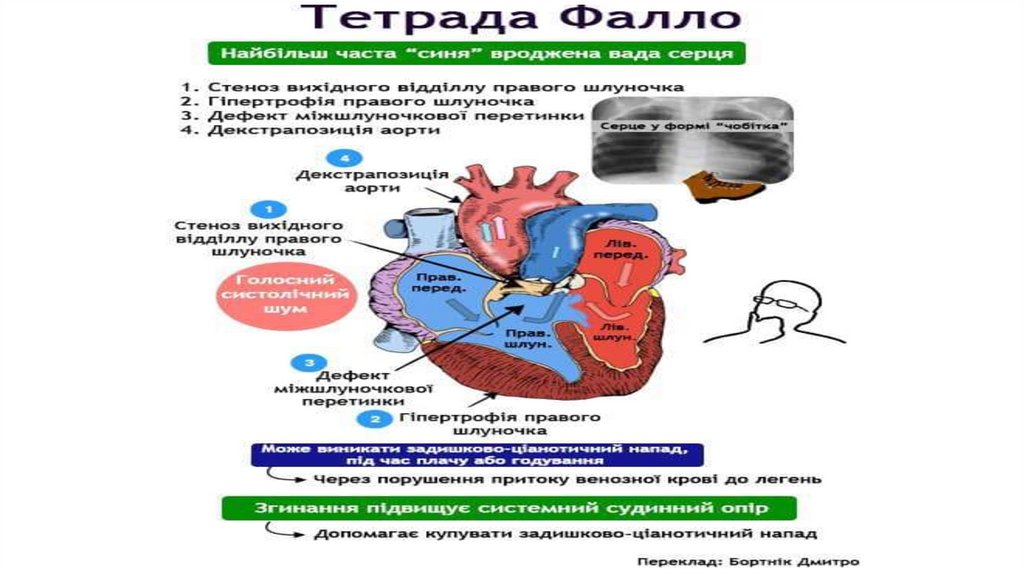
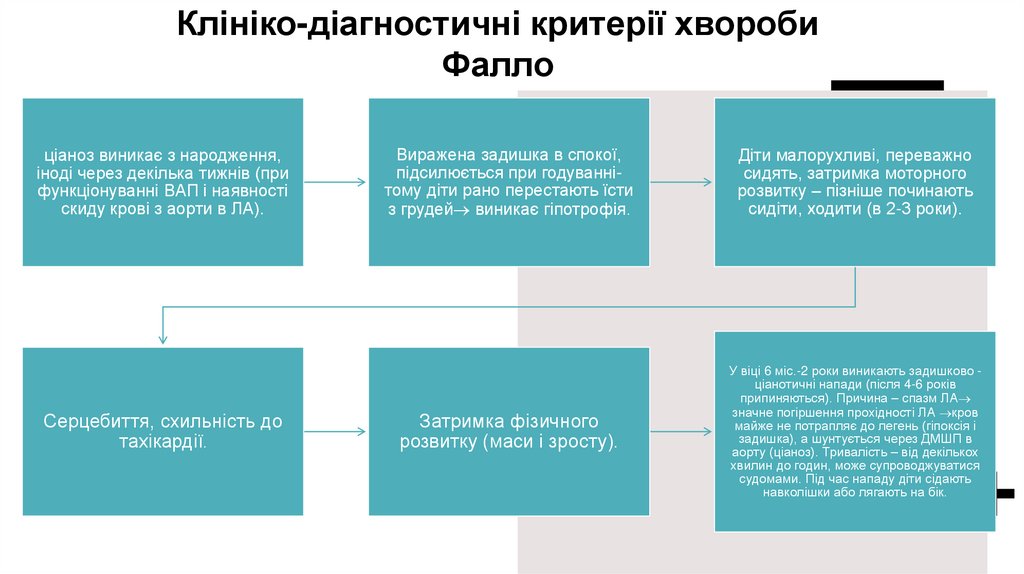
Клініко-діагностичні критерії хворобиФалло
ціаноз виникає з народження,
іноді через декілька тижнів (при
функціонуванні ВАП і наявності
скиду крові з аорти в ЛА).
Серцебиття, схильність до
тахікардії.
Виражена задишка в спокої,
підсилюється при годуваннітому діти рано перестають їсти
з грудей виникає гіпотрофія.
Діти малорухливі, переважно
сидять, затримка моторного
розвитку – пізніше починають
сидіти, ходити (в 2-3 роки).
Затримка фізичного
розвитку (маси і зросту).
У віці 6 міс.-2 роки виникають задишково ціанотичні напади (після 4-6 років
припиняються). Причина – спазм ЛА
значне погіршення прохідності ЛА кров
майже не потрапляє до легень (гіпоксія і
задишка), а шунтується через ДМШП в
аорту (ціаноз). Тривалість – від декількох
хвилин до годин, може супроводжуватися
судомами. Під час нападу діти сідають
навколішки або лягають на бік.
35.
36.
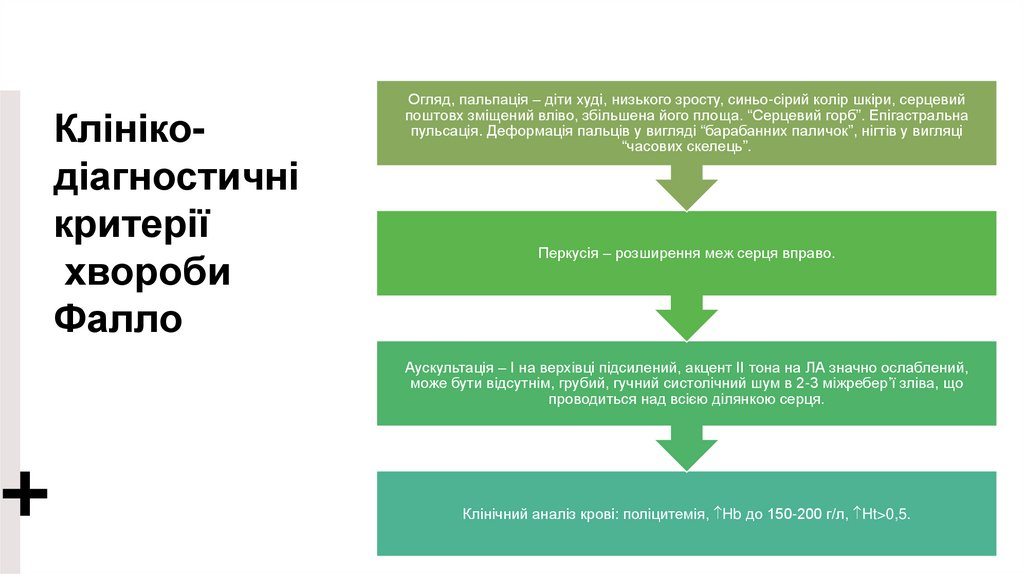
Клінікодіагностичнікритерії
хвороби
Фалло
Огляд, пальпація – діти худі, низького зросту, синьо-сірий колір шкіри, серцевий
поштовх зміщений вліво, збільшена його площа. “Серцевий горб”. Епігастральна
пульсація. Деформація пальців у вигляді “барабанних паличок”, нігтів у вигляці
“часових скелець”.
Перкусія – розширення меж серця вправо.
Аускультація – І на верхівці підсилений, акцент ІІ тона на ЛА значно ослаблений,
може бути відсутнім, грубий, гучний систолічний шум в 2-3 міжребер’ї зліва, що
проводиться над всією ділянкою серця.
Клінічний аналіз крові: поліцитемія, Hb до 150-200 г/л, Ht>0,5.
37.
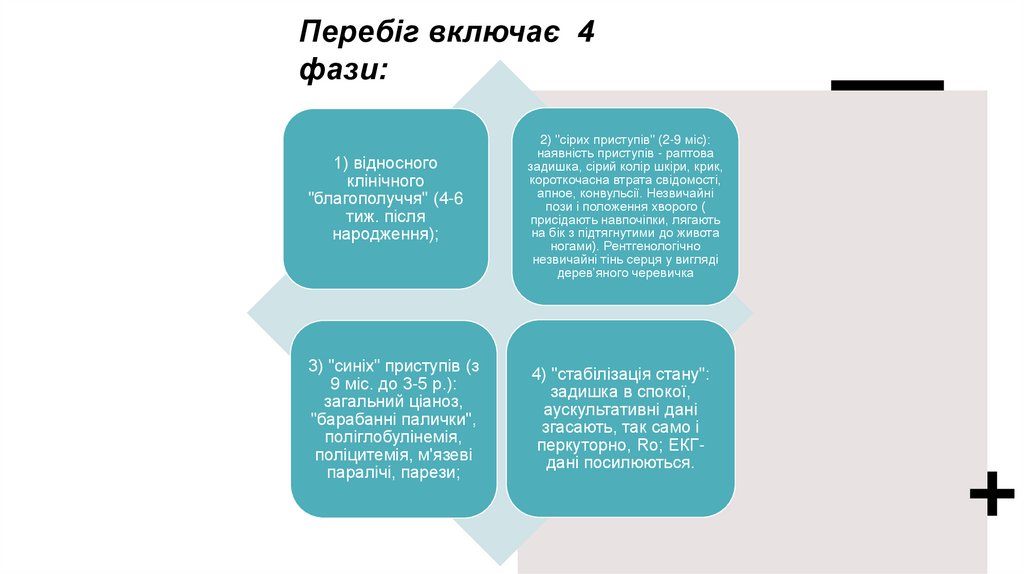
Перебіг включає 4фази:
1) відносного
клінічного
"благополуччя" (4-6
тиж. після
народження);
3) "синіх" приступів (з
9 міс. до 3-5 р.):
загальний ціаноз,
"барабанні палички",
поліглобулінемія,
поліцитемія, м'язеві
паралічі, парези;
2) "сірих приступів" (2-9 міс):
наявність приступів - раптова
задишка, сірий колір шкіри, крик,
короткочасна втрата свідомості,
апное, конвульсії. Незвичайні
пози і положення хворого (
присідають навпочіпки, лягають
на бік з підтягнутими до живота
ногами). Рентгенологічно
незвичайні тінь серця у вигляді
дерев’яного черевичка
4) "стабілізація стану":
задишка в спокої,
аускультативні дані
згасають, так само і
перкуторно, Ro; ЕКГдані посилюються.
38.
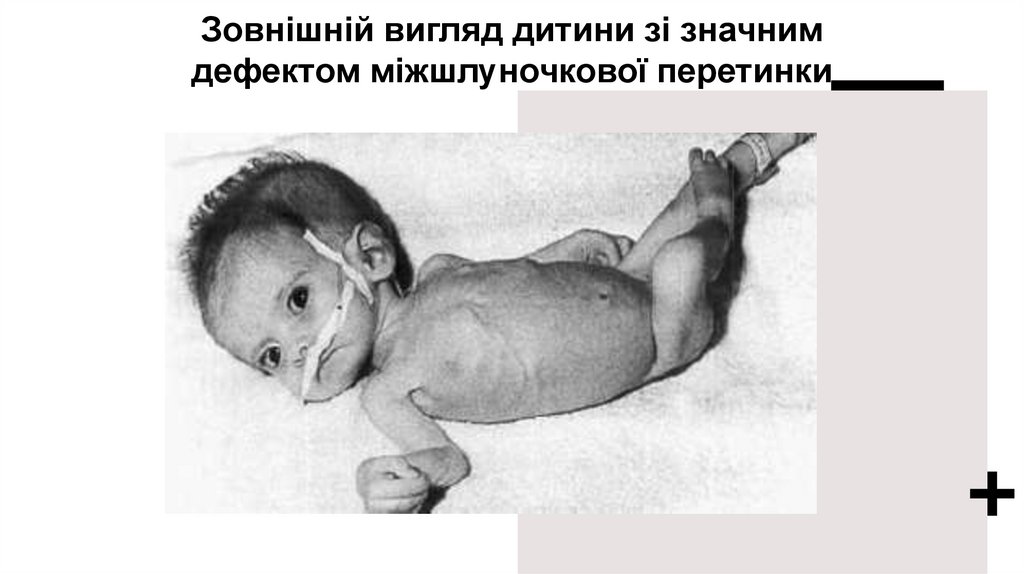
Зовнішній вигляд дитини зі значнимдефектом міжшлуночкової перетинки
39.
Типи ціанозів– Мармуровий (при
декомпенсації)
– Вишневий ( гіпертензія МКК)
– Блакитний (тетрада Фалло)
– Фіолетовий (при повній
транспозиції)
– Малиновий (стеноз легеневої
артерії)
40.
41.
42.
43.
44.
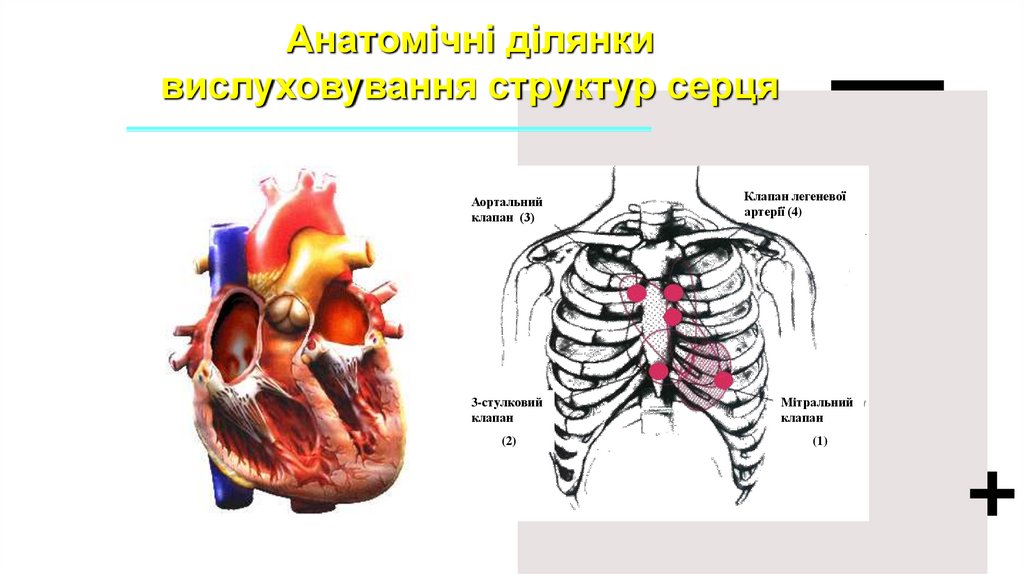
Анатомічні ділянкивислуховування структур серця
Аортальний
клапан (3)
Клапан легеневої
артерії (4)
3-стулковий
клапан
Мітральний
клапан
(2)
(1)
45.
Ускладнення– Бактеріальний ендокардит
– Гіпоксемічна кома
– Розлади мозкового кровообігу
– Гіпотрофія
– Тромбоз судин мозку
46.
47.
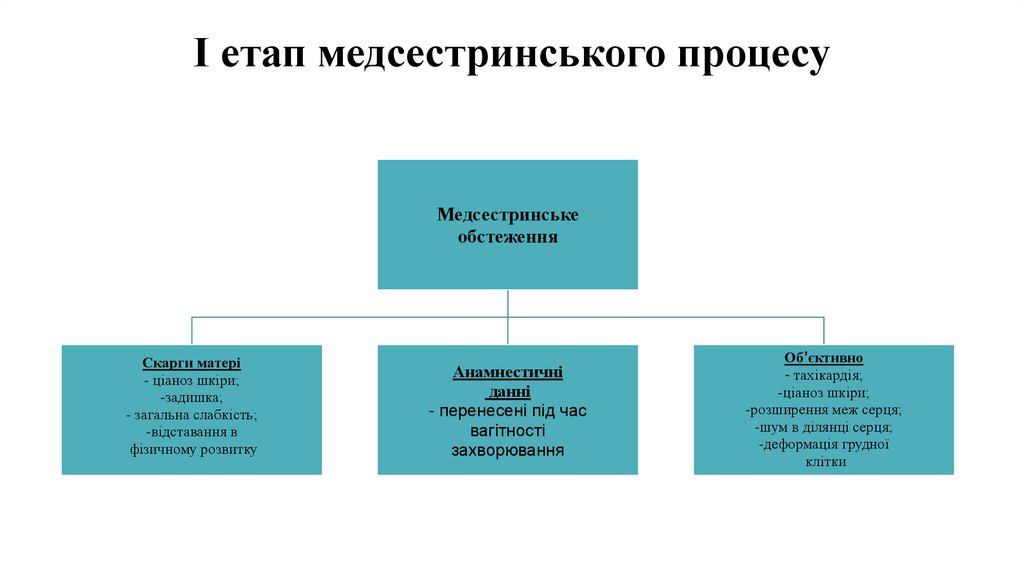
І етап медсестринського процесуМедсестринське
обстеження
Скарги матері
- ціаноз шкіри;
-задишка;
- загальна слабкість;
-відставання в
фізичному розвитку
Анамнестичні
данні
- перенесені під час
вагітності
захворювання
Об’єктивно
- тахікардія;
-ціаноз шкіри;
-розширення меж серця;
-шум в ділянці серця;
-деформація грудної
клітки
48.
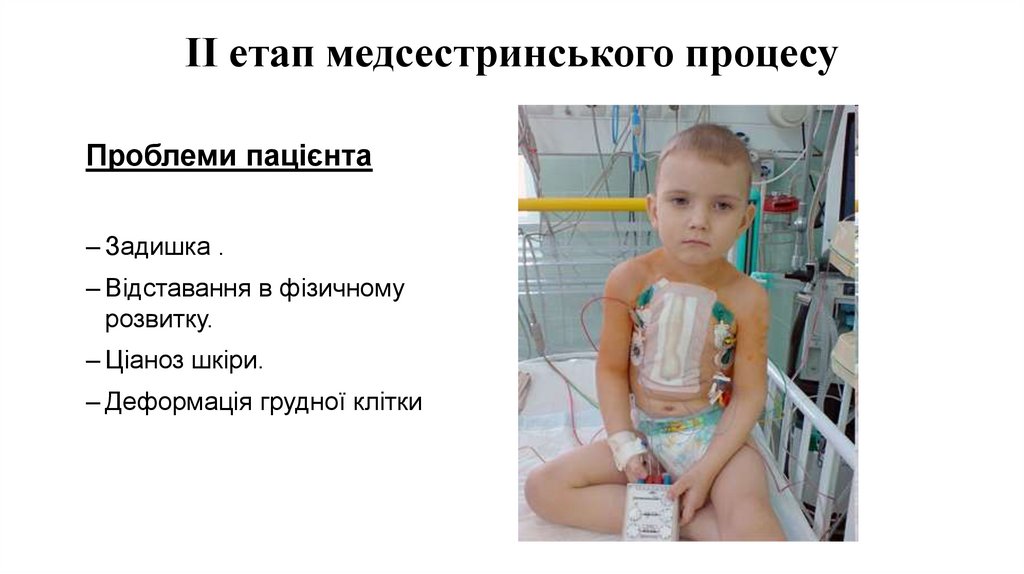
ІІ етап медсестринського процесуПроблеми пацієнта
– Задишка .
– Відставання в фізичному
розвитку.
– Ціаноз шкіри.
– Деформація грудної клітки
49.
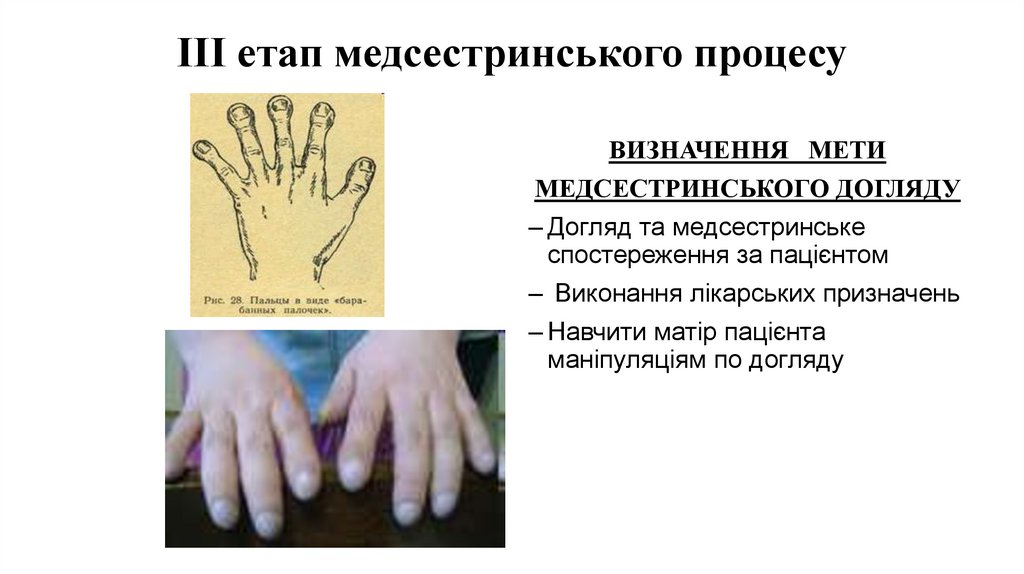
ІІІ етап медсестринського процесуВИЗНАЧЕННЯ МЕТИ
МЕДСЕСТРИНСЬКОГО ДОГЛЯДУ
– Догляд та медсестринське
спостереження за пацієнтом
– Виконання лікарських призначень
– Навчити матір пацієнта
маніпуляціям по догляду
50.
ІV етап медсестринського процесуПЛАНУВАННЯ ОБСЯГУ МЕДСЕСТРИНСЬКИХ ВТРУЧАНЬ
Підготовка дитини до ехокардіографії, ЕКГ, рентгенографії органів грудної клітки,
катетеризації серця, ангіо- і вентрікулографії, УЗД.
Годувати дитину вітамінізованою їжею.
Здійснювати догляд за дитиною під час задишки.
Систематичний контроль за ЧСС, частотою дихання, АТ.
Виконання лікарських призначень: серцеві глікозиди, діуретики, оксигенотерапія,
препарати калію, кальцію, заспокійливі засоби , симптоматична терапія.
Підготовка дитини до оперативного лікування.
51.
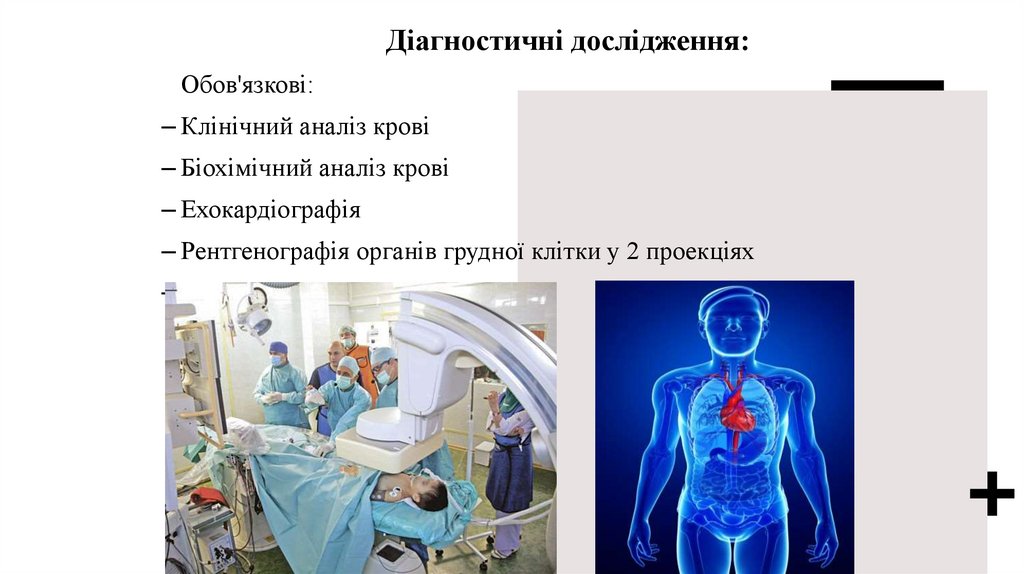
Діагностичні дослідження:Обов'язкові:
– Клінічний аналіз крові
– Біохімічний аналіз крові
– Ехокардіографія
– Рентгенографія органів грудної клітки у 2 проекціях
– Консультація кардіохірурга
52.
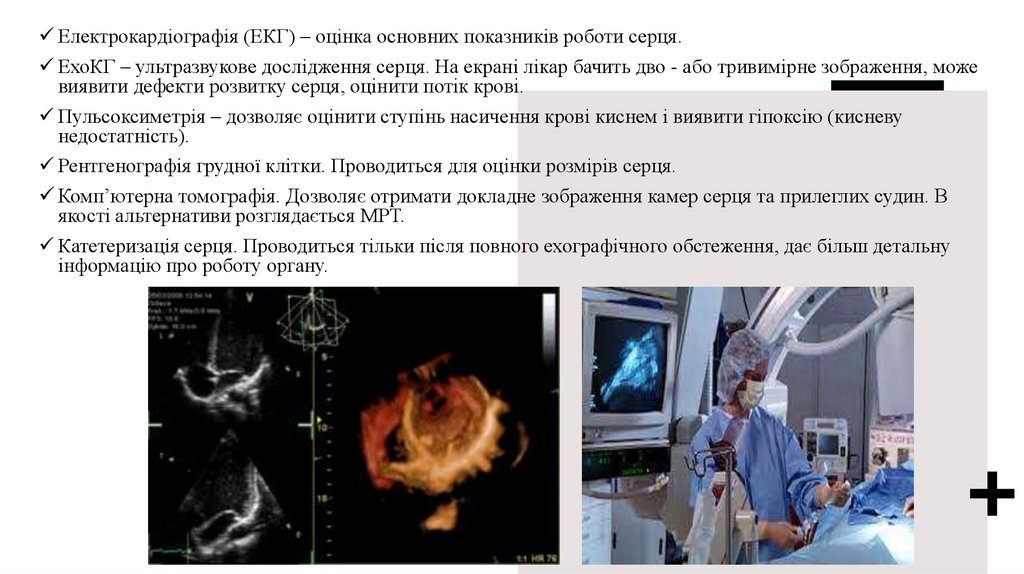
Електрокардіографія (ЕКГ) – оцінка основних показників роботи серця.ЕхоКГ – ультразвукове дослідження серця. На екрані лікар бачить дво - або тривимірне зображення, може
виявити дефекти розвитку серця, оцінити потік крові.
Пульсоксиметрія – дозволяє оцінити ступінь насичення крові киснем і виявити гіпоксію (кисневу
недостатність).
Рентгенографія грудної клітки. Проводиться для оцінки розмірів серця.
Комп’ютерна томографія. Дозволяє отримати докладне зображення камер серця та прилеглих судин. В
якості альтернативи розглядається МРТ.
Катетеризація серця. Проводиться тільки після повного ехографічного обстеження, дає більш детальну
інформацію про роботу органу.
53.
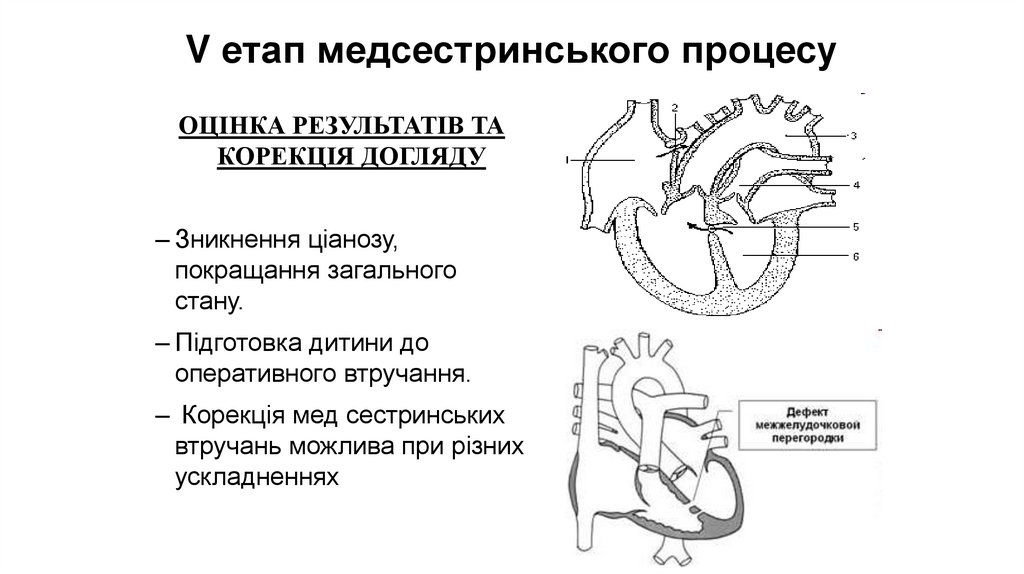
V етап медсестринського процесуОЦІНКА РЕЗУЛЬТАТІВ ТА
КОРЕКЦІЯ ДОГЛЯДУ
– Зникнення ціанозу,
покращання загального
стану.
– Підготовка дитини до
оперативного втручання.
– Корекція мед сестринських
втручань можлива при різних
ускладненнях
54.
Ревматизм (гостраревматична лихоманка)
– (хвороба
Сокольського
–
Буйо)
інфекційно – імунологічне системне
захворювання сполучної тканини з
ураженням переважно серцево –
судинної системи.
55.
– цеГостра
ревматична
лихоманка
(ГРЛ; Код за
МКХ-10: I00I02)
системне запальне захворювання
сполучної
тканини
з
переважним
ураженням:
– серцево-судинної системи (ревмокардит);
– суглобів (мігрувальний поліартрит);
– нервової системи (хорея);
– шкіри (кільцеподібна еритема, ревматичні
вузлики);
– та залученням інших органів з токсикоімунологічним механізмом розвитку у
дітей, які мають генетичну схильність на
тлі інфікування В - гемолітичним
стрептококом групи А.
56.
3 форми ревматизмуПоняття «ГРЛ» включає в себе три форми захворювання –
суглобову, серцеву та нервову.
У кожної з них свої особливості і відповідно свої симптоми.
57.
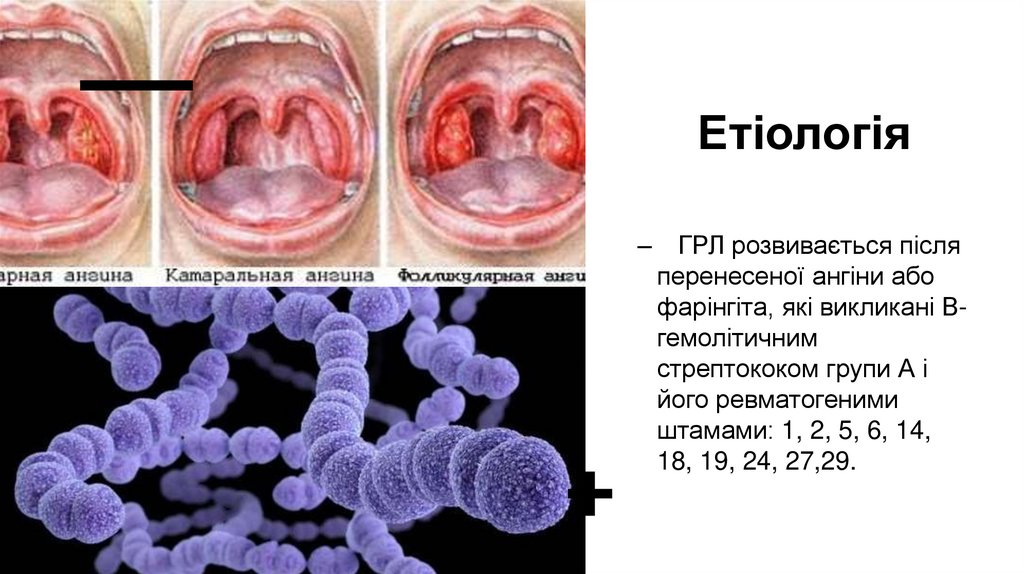
Етіологія–
ГРЛ розвивається після
перенесеної ангіни або
фарінгіта, які викликані Вгемолітичним
стрептококом групи А і
його ревматогеними
штамами: 1, 2, 5, 6, 14,
18, 19, 24, 27,29.
58.
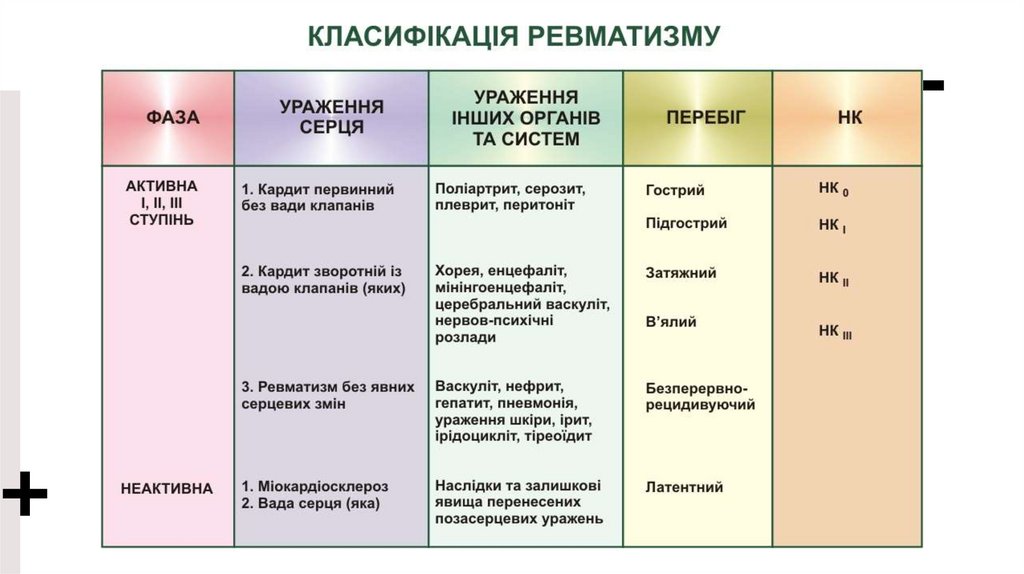
Класифікація ГРЛмодифікована Асоціацією ревматологів України
(2004).
Клінічні прояви
основні
Кардит
Артрит
Хорея
Кільцеподібна
еритема
Ревматичні
вузлики
Ступінь
активності
Стадія
порушення
кровообігу
Лихоманка
І – мінімальна
Артралгії
ІІ – помірна
Абдомінальн ІІІ – висока
ий синдром
Серозити
0, І, ІІА, ІІБ, ІІІ
Функціональни
й клас NYHA
факультатив
ні
0, І, ІІ, ІІІ, ІV
59.
60.
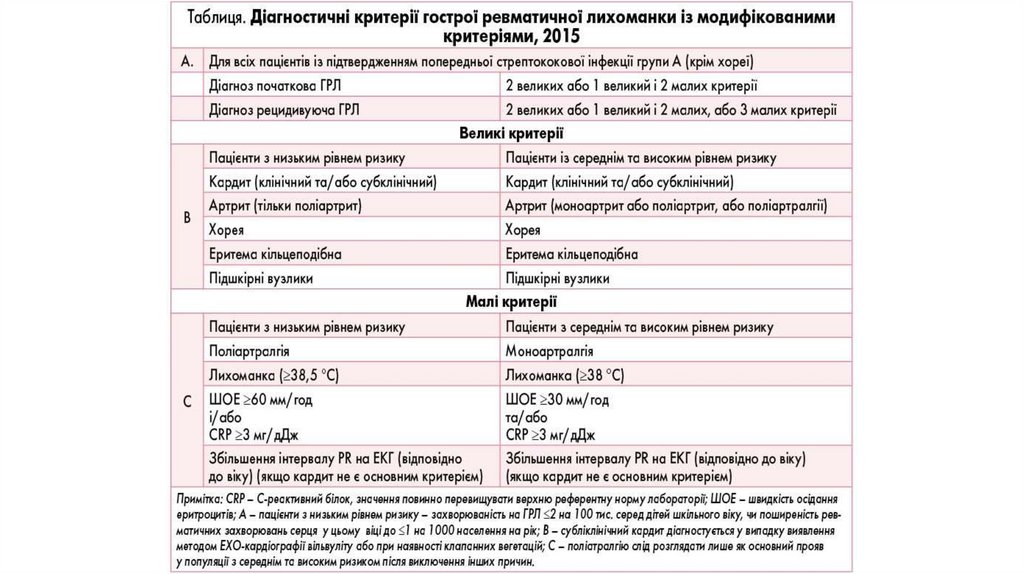
– ДІАГНОСТИЧНІКРИТЕРІЇ
– (Т.Д.Джонс, 1944,
переглянуті
Американською
асоціацією кардіологів і
рекомендовані ВООЗ,
1992)
61.
Великі критерії:–кардит
–поліартрит
–мала хорея
–кільцеподібна еритема
–підшкірні ревматичні
вузлики
62.
Малі критерії:а) Клінічні:
– попередній ревматизм або
ревматична хвороба серця
– артралгії
– лихоманка
б) Параклінічні:
– показники гострої фази запалення
– швидкість зсідання еритроцитів;
– С-реактивний білок, лейкоцитоз;
– Подовження інтервалу P-R на ЕКГ
63.
64.
65.
РевмокардитГоловний синдром ГРЛ, який визначає тяжкість
перебігу захворювання і його результат.
Можуть уражатися всі оболонки серця, але
основний прояв кардиту – міокардит. В першу
чергу, найчастіше, уражується мітральний клапан.
Ранні симптоми міокардиту
Зміна ЧСС – тахикардія, рідше брадикардія.
Розширення меж серця (переважно ліворуч).
Ослаблення 1-го тону на верхівці.
Ритм галопу.
Систолічний шум в 5-ій точці і на верхівці .
66.
67.
Ревматичний поліартритПровідний симптом 2/3 випадків першої атаки ГРЛ.
Уражуються
колінні,
гомілковостопні,
променевозап’ястні та ліктьові суглоби.
Біль в суглобах нерідко настільки виражена, що
призводить до порушення рухливості.
Біль супроводжується припухлістю суглобів за
рахунок синовіїту та ураження периартикулярних
тканин.
В 10-15% випадків поліартралгії.
Ревматичному поліартриту властива доброякісність,
летючість запальних уражень зі змінним, часто
симетричним –.олігоартрит, рідше моноартрит.
Ревматичний артрит, як правило поєднується
з
ревмокардитом або хореєю.
68.
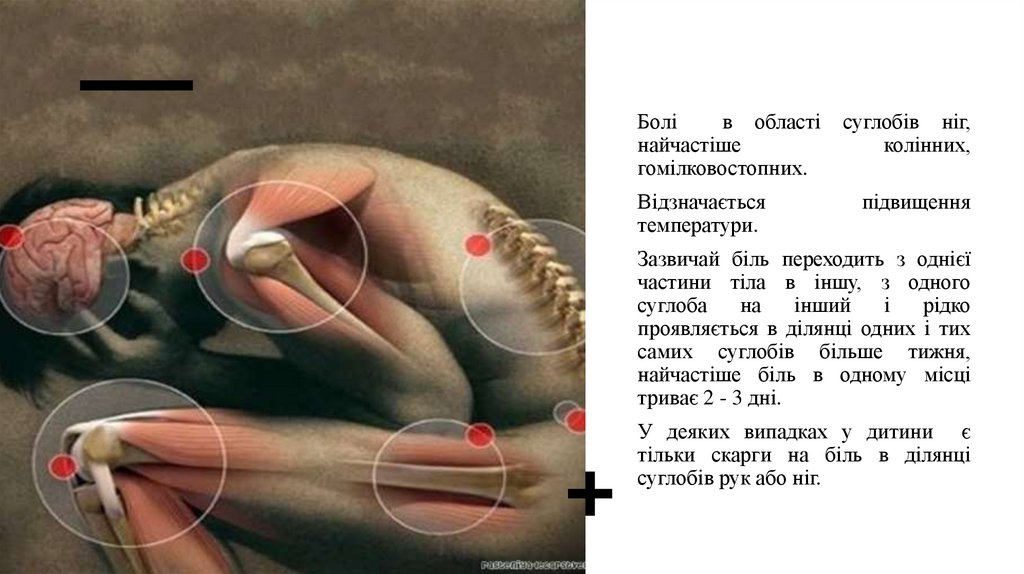
Болів області
найчастіше
гомілковостопних.
Відзначається
температури.
суглобів ніг,
колінних,
підвищення
Зазвичай біль переходить з однієї
частини тіла в іншу, з одного
суглоба
на
інший
і
рідко
проявляється в ділянці одних і тих
самих суглобів більше тижня,
найчастіше біль в одному місці
триває 2 - 3 дні.
У деяких випадках у дитини є
тільки скарги на біль в ділянці
суглобів рук або ніг.
69.
Особливості ревматичногополіартриту
– Залучення в процес великих і середніх суглобів,
частіше
колінних
та
гомілковостопових,
променевозап’ясних і ліктьових.
– Дисоціація між мінімальними клінічними даними та
різко вираженою суб’єктивною симптоматикою –
важкими болями в уражених суглобах, особливо при
рухах.
– Симетричність ураження.
– Летючість.
– Відсутність деформації.
– Швидкий зворотній розвиток патологічного процесу (на
фоні протизапальної терапії болі зникають протягом
декількох днів або навіть годин).
70.
Мала хорея (хорея Сіденгама,танок «святого Віта»)
- неврологічний розлад, який проявляється різкими,
некерованими, неритмічними, мимовільними рухами,
м’язовою слабкістю та емоційним розладом.
Частіше розвивається у дівчаток.
Поширеність хореїі у дітей з ГРЛ варіює від 5 до 36%.
Пентада малої хореї
Мимовільні дистальні гіперкінези
М’язова гіпотонія
Розлад координації
Вегетативна дисфункція
Психопатичні прояви
71.
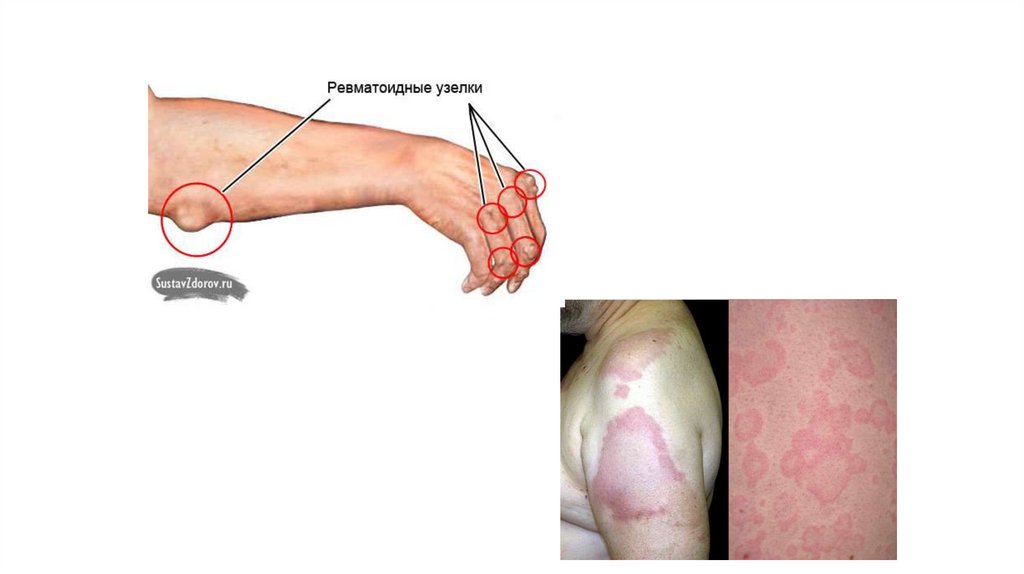
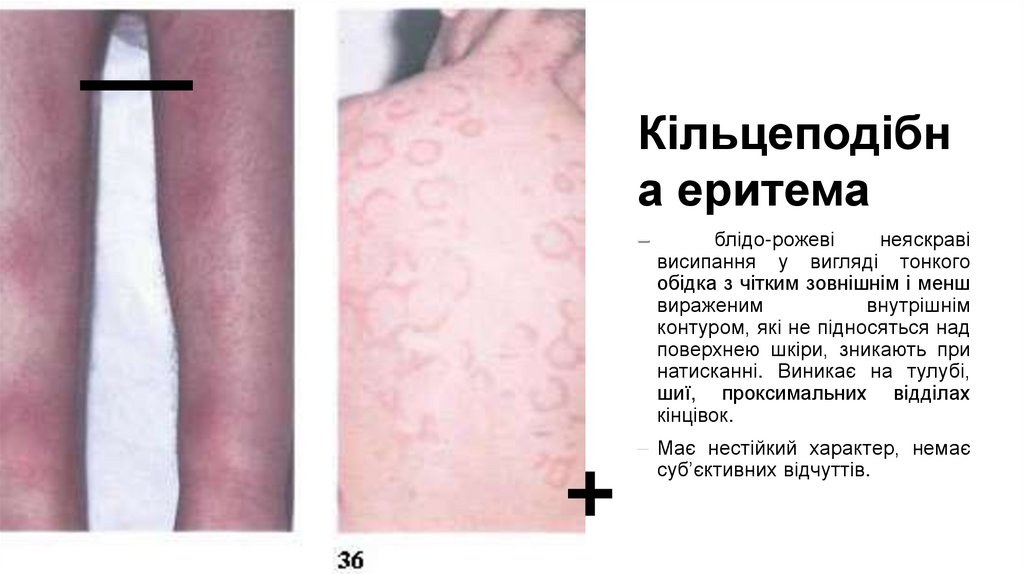
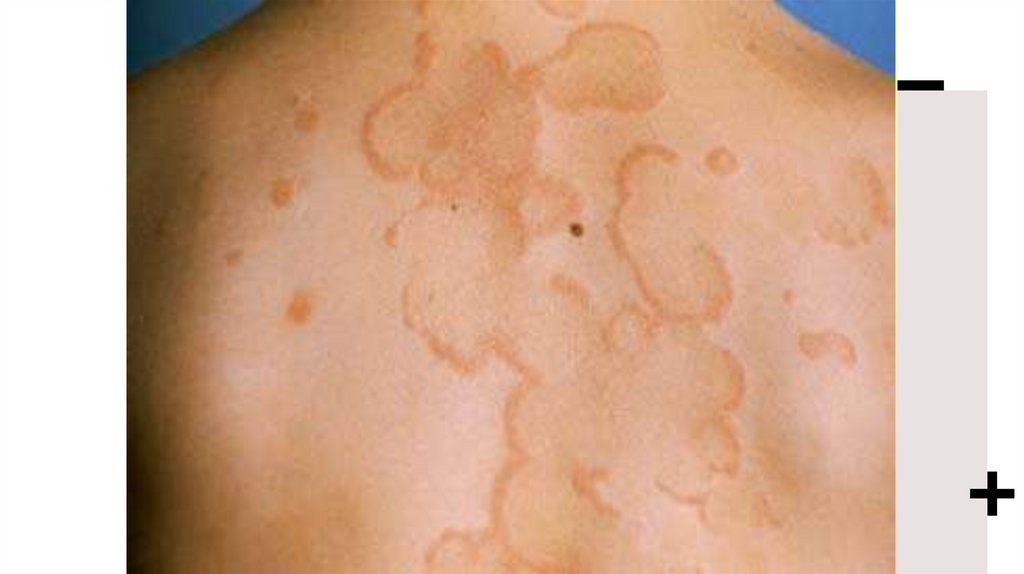
Кільцеподібна еритема
–
блідо-рожеві
неяскраві
висипання у вигляді тонкого
обідка з чітким зовнішнім і менш
вираженим
внутрішнім
контуром, які не підносяться над
поверхнею шкіри, зникають при
натисканні. Виникає на тулубі,
шиї, проксимальних відділах
кінцівок.
– Має нестійкий характер, немає
суб’єктивних відчуттів.
72.
73.
Ревматичнівузлики
– Округлі, щільні, малорухливі,
безболісні утворення величиною
від 0.5 до 2 см.
-
З локалізацією в підшкірній
клітковині,
фасціях,
апоневрозах,
по
періосту,
суглобових сумках, в ділянці
розгинальної поверхні суглобів.
-
Зустрічаються при тяжкому
перебігу і зберігаються протягом
1-2 тижнів.
74.
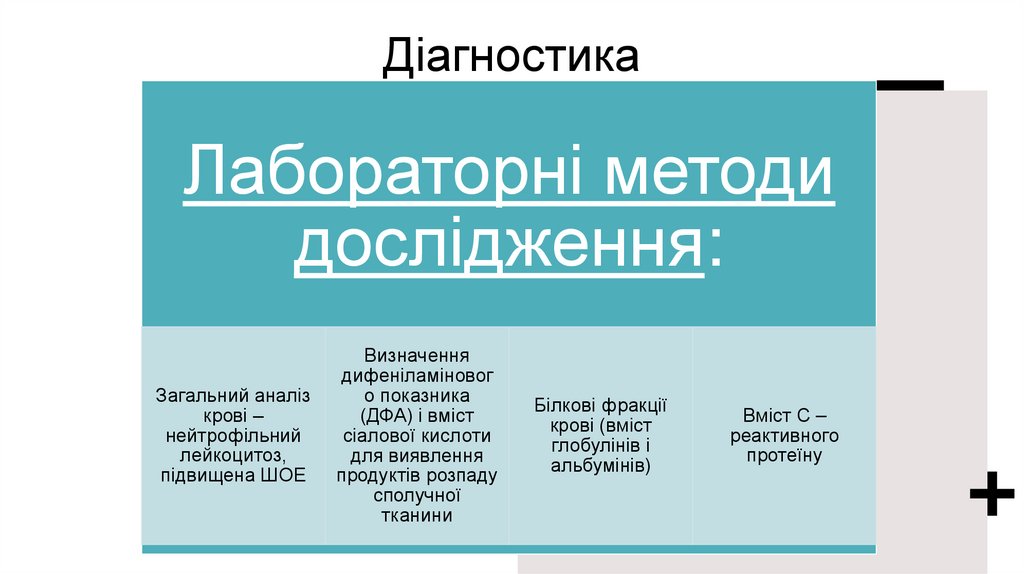
ДіагностикаЛабораторні методи
дослідження:
Загальний аналіз
крові –
нейтрофільний
лейкоцитоз,
підвищена ШОЕ
Визначення
дифеніламіновог
о показника
(ДФА) і вміст
сіалової кислоти
для виявлення
продуктів розпаду
сполучної
тканини
Білкові фракції
крові (вміст
глобулінів і
альбумінів)
Вміст С –
реактивного
протеїну
75.
Проба Руф’є– У липні 2009 року був виданий
спільний наказ № 518/674
Міністерства охорони здоров'я
України а також Міністерства
освіти і науки України, щодо
медико-педагогічного контролю
за фізичним вихованням дітей у
загальноосвітніх
навчальних
закладах.
– На підставі наказу кожному
школяреві належить отримати
довідку
із
зазначенням
фізкультурної
групи,
яку
дозволено
відвідувати
враховуючи його стан здоров'я.
76.
Проба Руф'є– фізичне випробування для дитини, яке
дозволяє встановити стан роботи серця.
– Після п'ятихвилинного спокійного стану в
положенні сидячи рахується пульс за 15
секунд (р1), потім протягом 45 секунд 30
присідань. Відразу після присідань
підраховується
пульс
за
перші
п'ятнадцять секунд (р2) a також останні
п'ятнадцять секунд (р3) першої хвилини
періоду відпочинку.
77.
Результати оцінюються за індексом, якийвизначається за формулою:
–менш 0 - атлетичне серце;
–від 0,1 до 5 - «відмінно»
дуже добре серце;
–від 5,1 до 10 - «добре» добре
серце;
–від 10,1 до 15 - «задовільно»
серцева недостатність
середнього ступеня;
–від 15,1 до 20 - «погано»
серцева недостатність
сильного ступеня
78.
79.
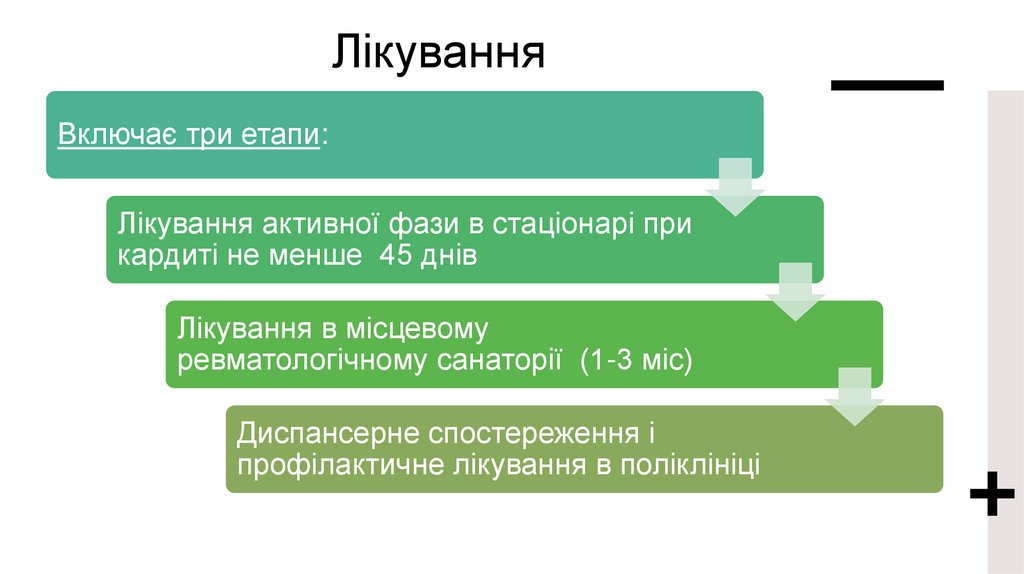
ЛікуванняВключає три етапи:
Лікування активної фази в стаціонарі при
кардиті не менше 45 днів
Лікування в місцевому
ревматологічному санаторії (1-3 міс)
Диспансерне спостереження і
профілактичне лікування в поліклініці
80.
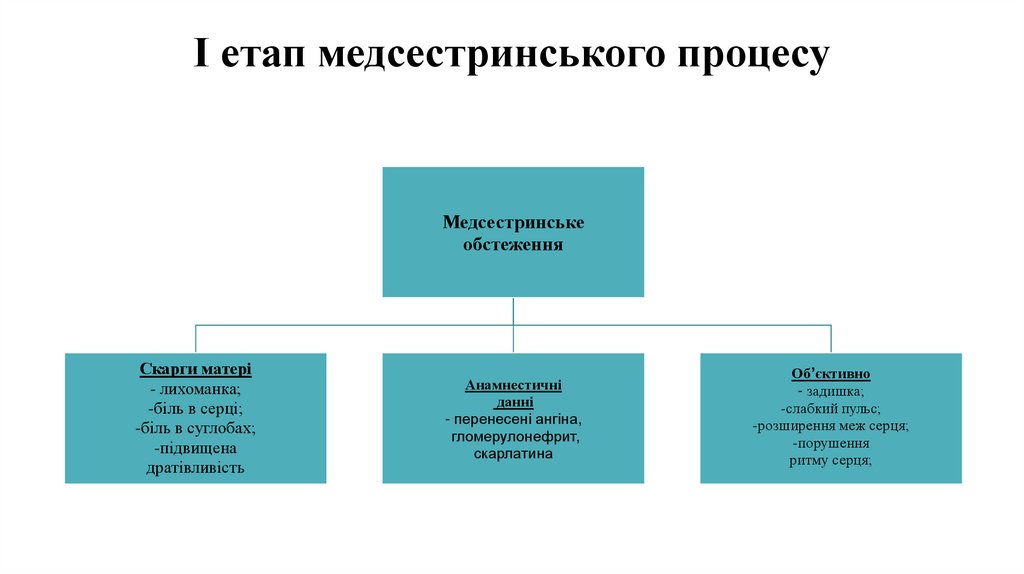
І етап медсестринського процесуМедсестринське
обстеження
Скарги матері
- лихоманка;
-біль в серці;
-біль в суглобах;
-підвищена
дратівливість
Анамнестичні
данні
- перенесені ангіна,
гломерулонефрит,
скарлатина
Об’єктивно
- задишка;
-слабкий пульс;
-розширення меж серця;
-порушення
ритму серця;
81.
ІІ етап медсестринського процесуПроблеми пацієнта
–Біль в серці.
–Біль в суглобах.
– Задишка.
– Лихоманка.
–Гіпотонія м’язів.
82.
83.
ІІІ етап медсестринського процесуВИЗНАЧЕННЯ МЕТИ
МЕДСЕСТРИНСЬКОГО ДОГЛЯДУ
– Підготовка пацієнта та взяття матеріалу
для лабораторних досліджень
– Догляд та медсестринське
спостереження за пацієнтом
– Виконання лікарських призначень
– Навчити матір пацієнта маніпуляціям по
догляду
84.
85.
ІV етапмедсестринського
процесу
ПЛАНУВАННЯ ОБСЯГУ МЕДСЕСТРИНСЬКИХ ВТРУЧАНЬ
Взяття крові на ревмопроби, біохімічні аналізи, на загальний
аналіз.
Годувати дитину вітамінізованою їжею, збагаченою на солі калію.
Здійснювати догляд за дитиною під час задишки.
Систематичний контроль за ЧСС, АТ.
Виконання лікарських призначень: антибіотикотерапія,
нестероїдні протизапальні , гормонотерапія , імунодепресанти,
серцеві глікозиди, антигістамінні, оксихінолінові препарати.
86.
ЛікуванняДитина
обов'язково лікується в
стаціонарі
в
кардіологічному
або
ревматологічному
відділенні
при
суворому ліжковому режимі. Зазвичай
цей етап триває 1 - 2 тижні. Наступний
етап, який займає близько 2 - 3 тижнів це
ліжковий режим.
Дитина
допускається до участі в настільних
іграх
і
займається
дихальною
гімнастикою.
87.
Лікування пацієнтів з ГРЛТЕРАПІЯ
НАЙМЕНУВАННЯ І ДОЗИ
ПРЕПАРАТУ
ПОКАЗАННЯ ДО
ЗАСТОСУВАННЯ
Антибактеріальна
Пеніцилін 20 000-50 000
ОД/кг на добу за 4
введення протягом 10-14
днів в/м.
Перша атака ГРЛ
та її рецидиви
Можливе використання
цефалоспоринів І
покоління: цефалексину
(50 мг/кг на добу) або
цефалоспоринів ІІ
покоління: цефуроксиму
(60 мг/кг на добу)
протягом 10-14 діб.
88.
Лікування пацієнтів з ГРЛТЕРАПІЯ
НАЙМЕНУВАННЯ І ДОЗИ
ПРЕПАРАТУ
ПОКАЗАННЯ ДО
ЗАСТОСУВАННЯ
Зокрема з
метою
вторинної
профілактики
Біцилін-5 або бензатину
бензилпеніцилін 400 000 –
600 000 ОД у дітей
молодшого віку;
1 500 000 ОД – старшого віку
і підлітків 1 раз на 2 тижні
в/м.
Після курсу пеніциліну
цілорічно протягом 3-5
років.
При ГРЛ без кардиту до 18
років, за наявності кардиту
до 25 років, при
сформованій ваді серця –
довічно.
Якщо є алергія на
пеніциліни, вторинну
профілактику проводять
макролідами.
89.
Лікування пацієнтів з ГРЛТЕРАПІЯ
НАЙМЕНУВАННЯ І ДОЗИ ПРЕПАРАТУ
Протизапальна Нестероїдні протизапальні
препарати за 3 вживання:
диклофенак 2-3 мг/кг на день,
індометацин 2-3 мг/кг на день,
кислота ацетилсаліцилова 0,2 г на 1
рік життя на день (не більше 1,5-2.0 г
на день) ібупрофен 2,0 мг/кг на добу.
Глюкокортикоїди: преднізолон при
тяжкому кардиті у початковій дозі 0,70,8 мг/кг на день (не більше 1 мг/кг на
день).
ПОКАЗАННЯ ДО
ЗАСТОСУВАННЯ
У гострий період, за наявності
фебрилітету, кардиту, артриту.
Низький ступінь активності.
Ізольований суглобовий
синдром
Високий або помірний ступінь
активності.
Виражений або помірно виражений
кардит.
Гострий і підгострий перебіг.
90.
Лікування пацієнтів з ГРЛТЕРАПІЯ
НАЙМЕНУВАННЯ І ДОЗИ ПРЕПАРАТУ
ПОКАЗАННЯ ДО
ЗАСТОСУВАННЯ
Протизапальн
а
Похідні хіноліну: делагіл у дозі 5 мг/кг
після вечері, плаквеніл 7-8 мг/кг після
вечері протягом тривалого часу (3-12 міс.)
Затяжний перебіг
Симптоматична
1. Серцеві глікозиди (дигоксин).
2. Діуретики (фуросемід, спіронолактон).
3. Кардіометаболічна терапія: панангін,
АТФ - лонг тощо.
4. Інгібітори ангіотензин
перетворювального ферменту
(каптоприл, еналаприл).
5. Інші препарати: вітаміни С, групи В,
антигістамінні, седативні та ін.
Гостра або хронічна
серцева недостатність.
Залежно від
особливостей клінічної
картини та фази
(активна, неактивна)
захворювання.
91.
92.
93.
94.
ЛікуванняНестероїдні протизапальні препарати.
При тяжкому кардиті - преднізолон.
При наявності симптомів недостатності кровообігу - відповідна терапія.
При лікуванні хореї - спокій, тиша, за показаннями фенобарбітал,
препарати брому, інші засоби за призначенням дитячого невролога.
2-й етап лікування - в спеціалізованому ревматологічному санаторії або в
поліклініці для продовження лікування, що розпочато у стаціонарі.
3-й етап - здійснюється диспансерне спостереження та проводяться
профілактичні заходи.
95.
96.
V етап медсестринського процесуОЦІНКА РЕЗУЛЬТАТІВ ТА
КОРЕКЦІЯ ДОГЛЯДУ
– Зникнення інтоксикації, покращання
загального стану.
– Зникнення болю в серці, суглобах.
– Корекція мед сестринських втручань
можлива при різних ускладненнях.
97.
Первиннапрофілактика
– Спрямована
на
попередження
ГРЛ
(антибактеріальна
ерадикаційна терапія при
стрептококових інфекціях,
санація хронічних вогнищ
інфекції, в тому числі
каріозних зубів).
98.
Вторинна профілактика–
Проводиться
для
попередження
прогресування
та
рецидивів
захворювання. З цією метою призначають препарати пеніциліну пролонгованої
дії – біцилін-5 або бензатину бензилпеніцилін .
–
Необхідно
знати,
що
профілактичне
призначення
бензатину
бензилпеніциліну не дає змоги попередити розвиток інфекційного ендокардиту.
Тому при плануванні хірургічних втручань (зокрема й стоматологічних) за 1 год
до маніпуляції одноразово вводять амоксицилін у дозі 50 мг/кг в/м або в/в.
99.
Нейроциркуляторнадистонія
– стан, який виникає внаслідок
порушення вегетативної
регуляції серця, судин,
внутрішніх органів, ендокринних
залоз, пов’язане з первинними
або вторинними відхиленнями в
структурі і функції центральної і
периферичної нервової систем.
100.
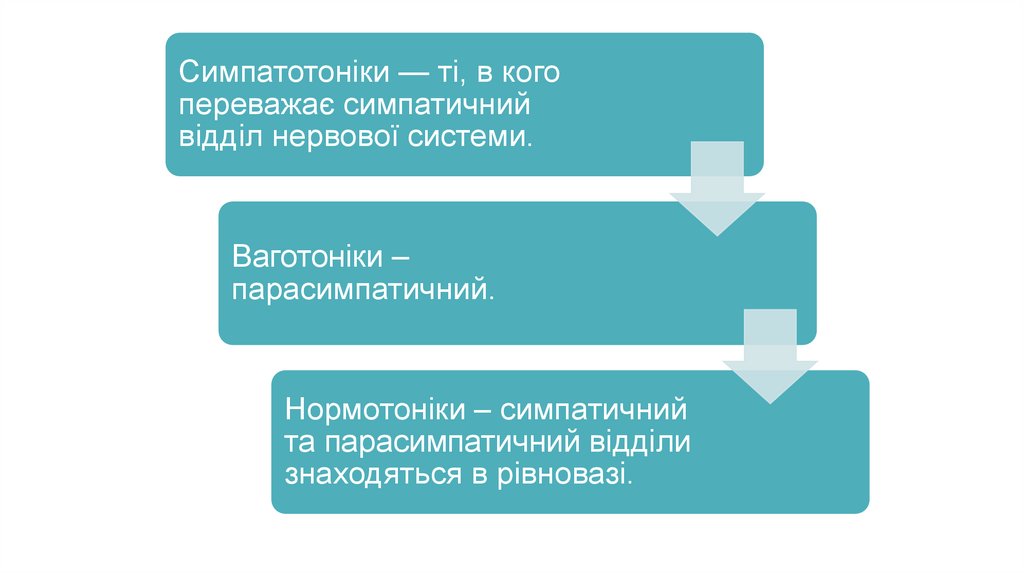
Симпатотоніки — ті, в когопереважає симпатичний
відділ нервової системи.
Ваготоніки –
парасимпатичний.
Нормотоніки – симпатичний
та парасимпатичний відділи
знаходяться в рівновазі.
101.
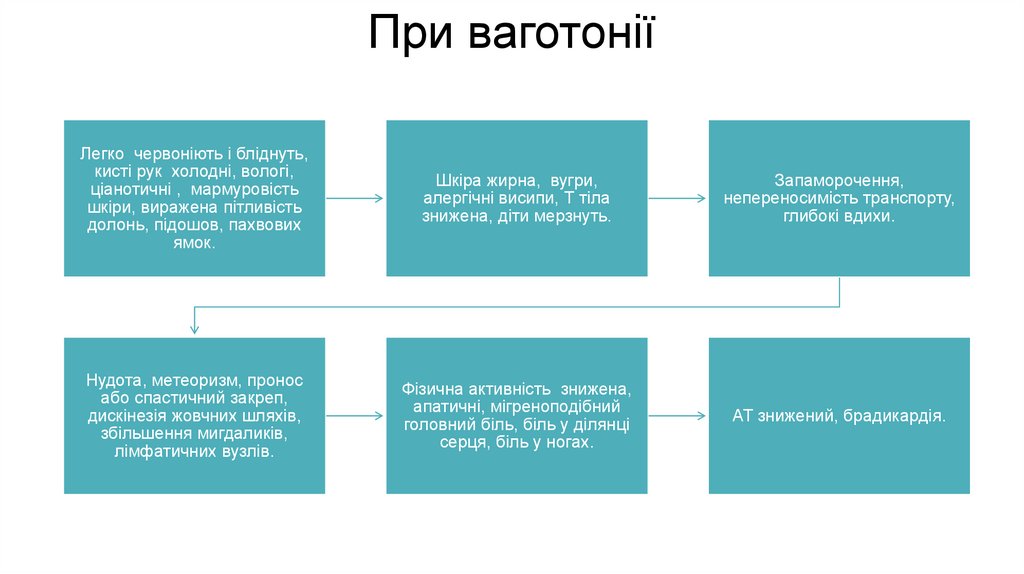
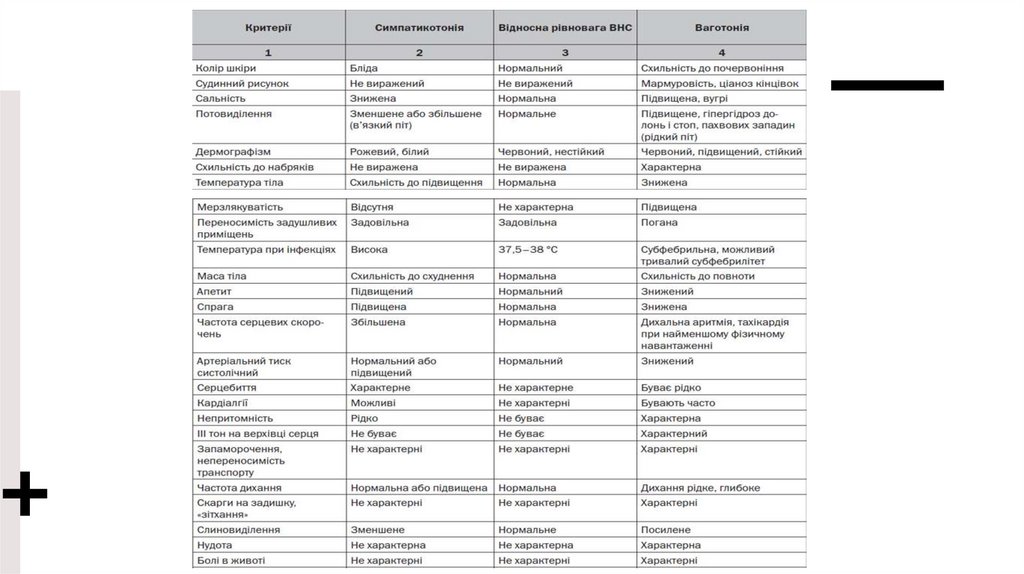
При ваготоніїЛегко червоніють і бліднуть,
кисті рук холодні, вологі,
ціанотичні , мармуровість
шкіри, виражена пітливість
долонь, підошов, пахвових
ямок.
Шкіра жирна, вугри,
алергічні висипи, Т тіла
знижена, діти мерзнуть.
Запаморочення,
непереносимість транспорту,
глибокі вдихи.
Нудота, метеоризм, пронос
або спастичний закреп,
дискінезія жовчних шляхів,
збільшення мигдаликів,
лімфатичних вузлів.
Фізична активність знижена,
апатичні, мігреноподібний
головний біль, біль у ділянці
серця, біль у ногах.
АТ знижений, брадикардія.
102.
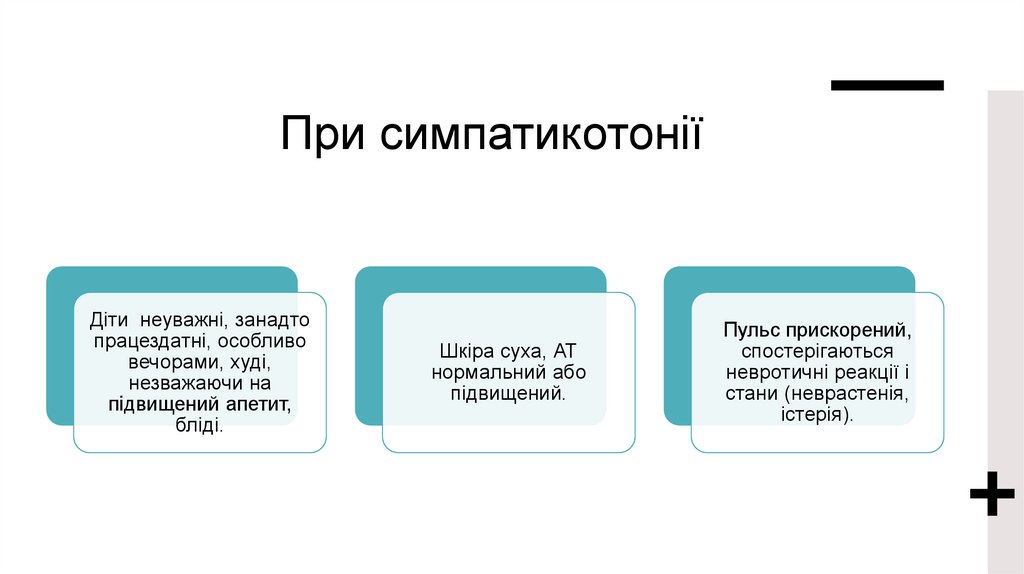
При симпатикотоніїДіти неуважні, занадто
працездатні, особливо
вечорами, худі,
незважаючи на
підвищений апетит,
бліді.
Шкіра суха, АТ
нормальний або
підвищений.
Пульс прискорений,
спостерігаються
невротичні реакції і
стани (неврастенія,
істерія).
103.
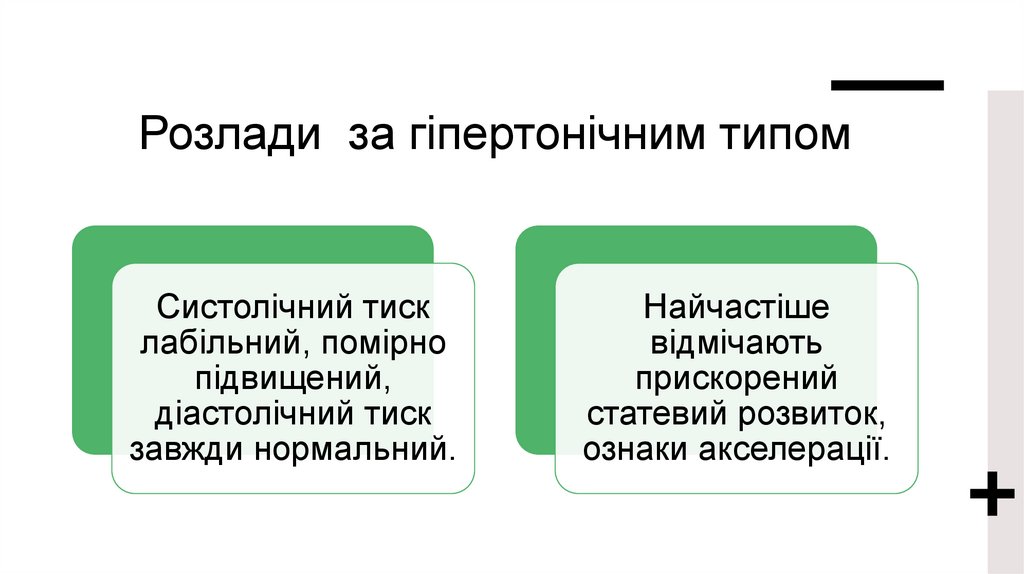
Розлади за гіпертонічним типомСистолічний тиск
лабільний, помірно
підвищений,
діастолічний тиск
завжди нормальний.
Найчастіше
відмічають
прискорений
статевий розвиток,
ознаки акселерації.
104.
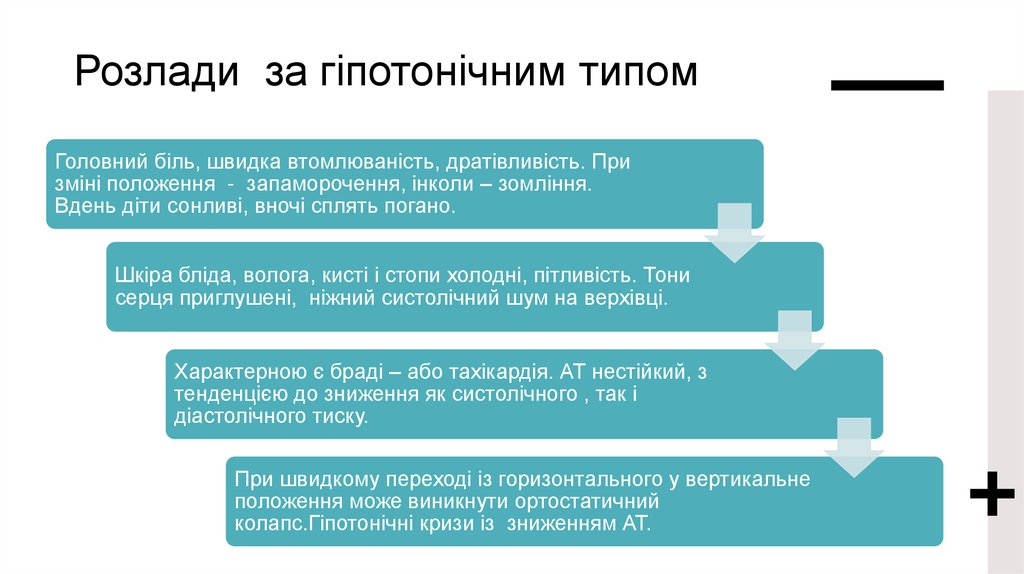
Розлади за гіпотонічним типомГоловний біль, швидка втомлюваність, дратівливість. При
зміні положення - запаморочення, інколи – зомління.
Вдень діти сонливі, вночі сплять погано.
Шкіра бліда, волога, кисті і стопи холодні, пітливість. Тони
серця приглушені, ніжний систолічний шум на верхівці.
Характерною є браді – або тахікардія. АТ нестійкий, з
тенденцією до зниження як систолічного , так і
діастолічного тиску.
При швидкому переході із горизонтального у вертикальне
положення може виникнути ортостатичний
колапс.Гіпотонічні кризи із зниженням АТ.
105.
106.
107.
108.
109.
І етап медсестринського процесуМедсестринське
обстеження
Скарги матері
- головний біль;
-пітливість;
-блідість і
ціанотичність шкіри
Анамнестичні
данні
-невротичні реакції;
-фізична активність
знижена
Об’єктивно
- нестійкий АТ;
-змінення ЧСС;
-запаморочення;
-ортостатичний
колапс;
110.
ІІ етап медсестринського процесуПроблеми пацієнта
– Пітливість.
– Головний біль.
– Нестійкий АТ.
– Змінення ЧСС.
– Запаморочення.
111.
ІІІ етап медсестринського процесуВИЗНАЧЕННЯ МЕТИ
МЕДСЕСТРИНСЬКОГО ДОГЛЯДУ
– Догляд та медсестринське
спостереження за пацієнтом
– Виконання лікарських призначень
– Навчити матір пацієнта
маніпуляціям по догляду
112.
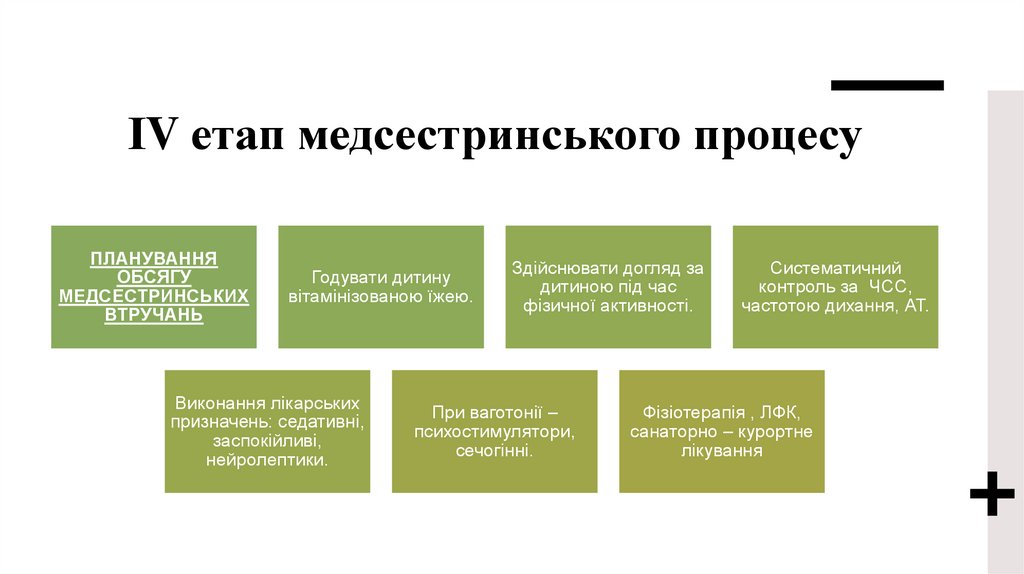
ІV етап медсестринського процесуПЛАНУВАННЯ
ОБСЯГУ
МЕДСЕСТРИНСЬКИХ
ВТРУЧАНЬ
Годувати дитину
вітамінізованою їжею.
Виконання лікарських
призначень: седативні,
заспокійливі,
нейролептики.
Здійснювати догляд за
дитиною під час
фізичної активності.
При ваготонії –
психостимулятори,
сечогінні.
Систематичний
контроль за ЧСС,
частотою дихання, АТ.
Фізіотерапія , ЛФК,
санаторно – курортне
лікування
113.
V етапмедсестринського
процесу
ОЦІНКА РЕЗУЛЬТАТІВ ТА
КОРЕКЦІЯ ДОГЛЯДУ
– Покращання загального
стану
– Відновлення АТ, ЧСС.
– Корекція
мед
сестринських
втручань
можлива
при
різних
ускладненнях.
114.
Серцево – судинна недостатністьСерцева
недостатність (СН)—
патологічний стан, який
настає в підсумку
захворювань серця, що
зменшують насосну
спроможність серця,
наслідком чого є недостатня
циркуляція крові в
організмі, причиною чого є
дисбаланс між
гемодинамічними
потребами організму та
можливостями серця
Серцева
недостатність
є
клінічним
синдромом
і
наслідком
багатьох
хвороб.
Поділяється на гостру та
хронічну серцеву недостатність
115.
116.
Причини ССН–Аномалії
–Ішемії
–Міокардити
–Ревматизми
117.
118.
119.
Гостра серцеванедостатність може
мати перебіг за
ліво та
право шлуночковому типах.
120.
Непритомністьраптове короткочасне
порушення свідомості,
викликане гіпоксією мозку,
що супроводжується
ослабленням серцевої
діяльності і дихання та
швидке їх відновлення
121.
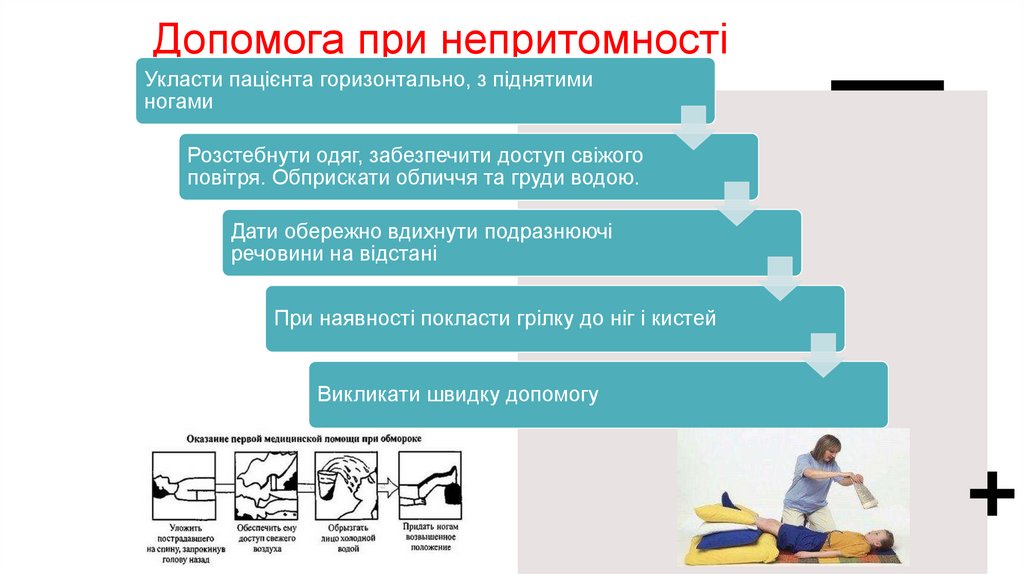
Допомога при непритомностіУкласти пацієнта горизонтально, з піднятими
ногами
Розстебнути одяг, забезпечити доступ свіжого
повітря. Обприскати обличчя та груди водою.
Дати обережно вдихнути подразнюючі
речовини на відстані
При наявності покласти грілку до ніг і кистей
Викликати швидку допомогу
122.
КолапсКола́пс — одна з форм гострої судинної
недостатності, пов'язана з вираженим падінням
тонусу судин і зменшенням об'єму циркулюючої
крові. Його відносять до невідкладних станів.
Слід відрізняти колапс від проявів судинної
недостатності при шоках.
При колапсі не відбувається розвитку виразної
системної відповіді з боку інших органів та систем,
а усі прояви пов'язані з падінням судинного тонусу.
123.
124.
Стадії СН:Стадія 1:
Характерні ознаки відсутні, коли малюк спокійний, при навантаженні
з’являються.
125.
Стадія 2 а :Клініка серцевої недостатності відзначається і в
момент спокою. Характеризується зростанням частоти
серцевих скорочень ( близько 27%). Частота дихання
(від 30 до 50%). Якщо має місце правошлуночкова
форма захворювання, то ще присутне виступання з –
під ребер печінки(на 2-3 см).
126.
Стадія 2бСимптоматика проявляється зростанням серцевих
скорочень на 30-50 %, частоти дихання на 50-70%,
виникнення ціанозу , вологих хрипів в легенях,
кашлем.
Якщо
має
місце
правошлуночкова
недостатність, крім збільшення печінки , також
відзначається набухання шийних вен.
127.
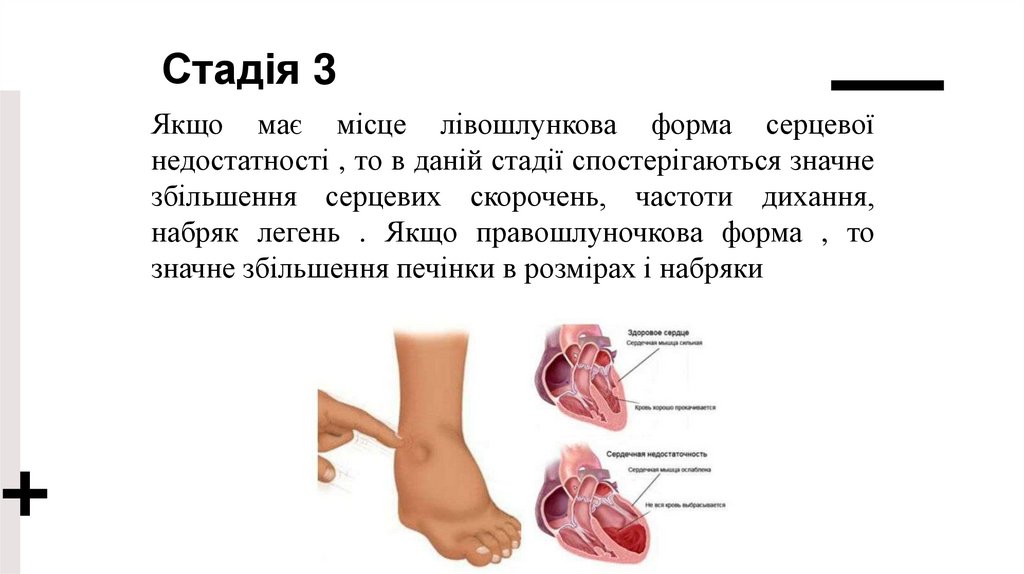
Стадія 3Якщо має місце лівошлункова форма серцевої
недостатності , то в даній стадії спостерігаються значне
збільшення серцевих скорочень, частоти дихання,
набряк легень . Якщо правошлуночкова форма , то
значне збільшення печінки в розмірах і набряки
128.
ДІАГНОСТИЧНІ КРИТЕРІЇ:Параклінічні:
Клінічні:
- рентгенографія: діагностика венозної
гіпертензії, набряку легень, кардіомегалії,
- ЕКГ: оцінка ритму та провідності,
- вимірювання центрального венного тиску
(підвищення його),
- Ехо - та допплерехокардіографія (оцінка
діастолічної та контрактильної функції
серця тощо),
- гемограма, дослідження кислотнолужного стану ,
- за показаними - катетеризація порожнин
серця, ангіографія, біопсія ендоміокарда,
електрофізіологічні
дослідження,
холтеровське моніторірування .
- тахікардія, тахіпноє та диспноє,
- кардіо- і гепатомегалія,
- хрипи у легенях,
- периферійні набряки,
- слабкий пульс,
- ритм галопу при аускультації серця,
- порушення живлення,
- блідість, ціаноз,
- набухання вен шиї тощо.
129.
В цілях діагностики крім клінічного обстеження лікар-кардіолог може призначитинаступні процедури:
ультразвукове обстеження серця;
електрокардіографію;
миокардіопатичне обстеження;
добовий моніторинг артеріального тиску;
рентгенографію
130.
УЗД серцяЗа допомогою цього методу можна
отримати данні про: розміри камер
серця, їх оболонок та їх товщину;
наявність рубців на міокарді
131.
132.
Перша медична допомога пригострій лівошлуночковій
недостатності
Надати хворому
напівсидячого положення, на руки та
ноги накласти венозні джгути (1-1,5 л).
Хворого слід укласти на спину і
припідняти ноги або ніжний кінець ліжка
на 30-40 см.
Послабити пояс, забезпечити доступ свіжого
повітря, дати вдихати випари нашатирного спирту,
збризкати обличчя холодною водою, дати
вдихнути випари нашатирного спирту.
Покласти до ніг теплу грілку.
133.
Перша медична допомога.У тяжких випадках п/ш вводять кордіамін (1 мл), кофеїн (1-2 мл 10 % рн), мезатон (0,2-0,3 мл 1 % р-н) або норадреналін (0,5-1 мл 0,2 % р-н в 10-20
мл 0,9 % розчину натрію хлориду в/в фракційно).
У випадках зупинки серцевої діяльності, дихання слід екстрено приступити
до ШВЛ і ЗМС.
Інгаляція зволоженого кисню через піногасник –рн антифомсилану або етилового спирту (70-96°),
відсмоктування піни.
134.
Перша медична допомога.– Для зменшення притоку крові з периферії – нітрогліцерин
під язик через 5-10 хв.
– При підвищеному АТ, в/в 1% р-н лазикс-46 мл, урегіт. При низькому – в/в допамін 10-12 мг/кг/хв.
– При незначному ефекті – в/в 1%-1,0
морфіну гідрохлориду, серцеві глікозиди (строфантин 0,05
%; корглікон 0,06 %; дігоксин 0,025 %), 2,4% р-н еуфіліну
5-10 мл.
– При неповному ефекті дроперідол по 1,0-2,0 титровано
в/в або бензогексоній в/в під контролем
АТ, нітрогліцерин 1%-1,0 або ізосорбіту динітрату
на 200,0 мл фізіологічного р - ну.)
135.
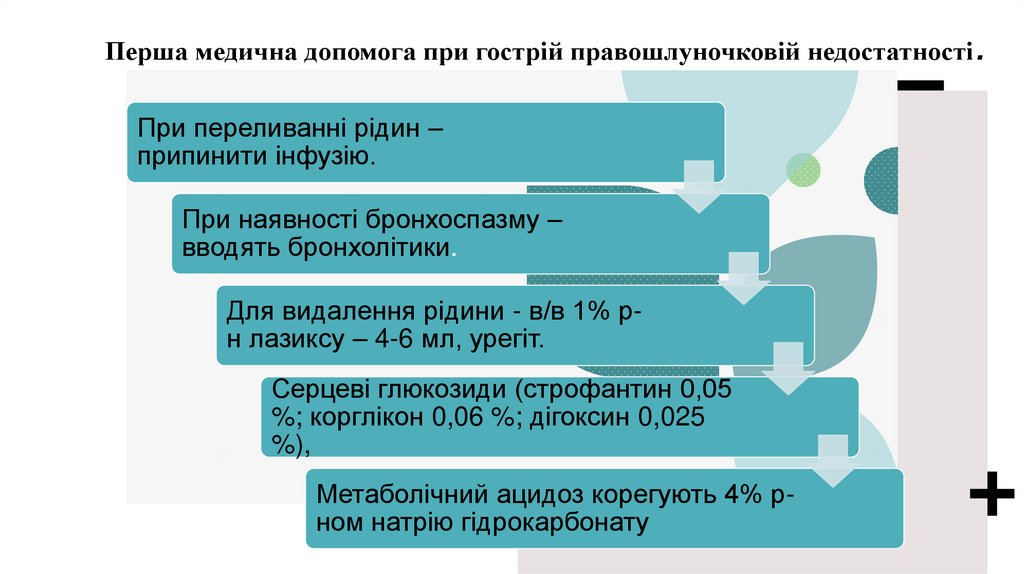
Перша медична допомога при гострій правошлуночковій недостатностіПри переливанні рідин –
припинити інфузію.
При наявності бронхоспазму –
вводять бронхолітики.
Для видалення рідини - в/в 1% рн лазиксу – 4-6 мл, урегіт.
Серцеві глюкозиди (строфантин 0,05
%; корглікон 0,06 %; дігоксин 0,025
%),
Метаболічний ацидоз корегують 4% рном натрію гідрокарбонату
.
136.
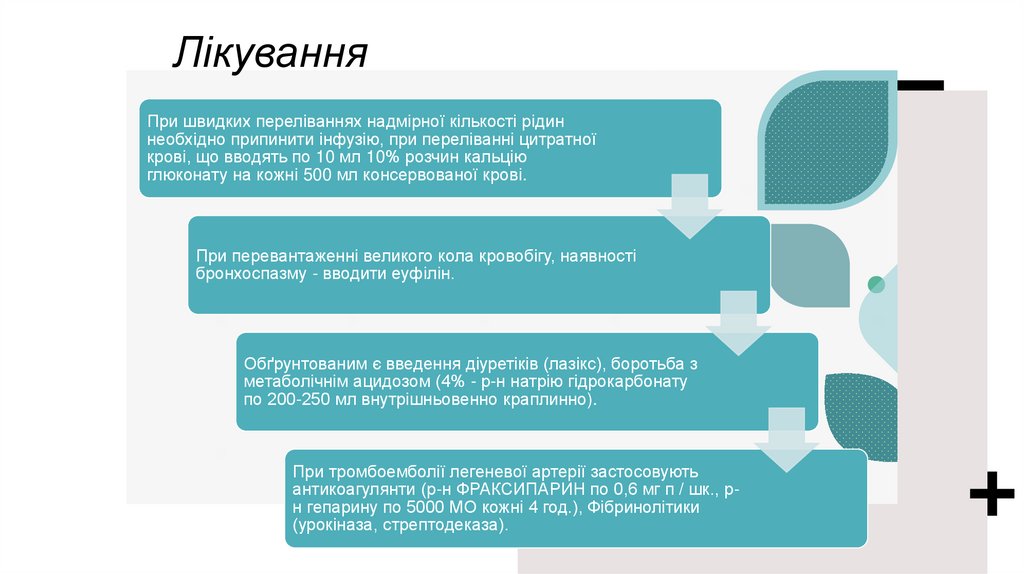
ЛікуванняПри швидких переліваннях надмірної кількості рідин
необхідно припинити інфузію, при переліванні цитратної
крові, що вводять по 10 мл 10% розчин кальцію
глюконату на кожні 500 мл консервованої крові.
При перевантаженні великого кола кровобігу, наявності
бронхоспазму - вводити еуфілін.
Обґрунтованим є введення діуретіків (лазікс), боротьба з
метаболічнім ацидозом (4% - р-н натрію гідрокарбонату
по 200-250 мл внутрішньовенно краплинно).
При тромбоемболії легеневої артерії застосовують
антикоагулянти (р-н ФРАКСИПАРИН по 0,6 мг п / шк., рн гепарину по 5000 МО кожні 4 год.), Фібринолітики
(урокіназа, стрептодеказа).

































































 Медицина
Медицина








