Похожие презентации:
Сестринская помощь при пиелонефрите. Лекция 71
1. Новоуральский филиал Государственного бюджетного профессионального образовательного учреждения «Свердловский областной
медицинский колледж»специальность 34.02.01 Сестринское дело
Дисциплина ПМ.02 МДК.02.01
Сестринская помощь пациентам
терапевтического профиля
Лекция 71. Сестринская помощь при
пиелонефрите
2. ПИЕЛОНЕФРИТ
Пиелонефрит – инфекционно-воспалительное заболеваниеслизистой оболочки мочевыводящих путей (чашечки, лоханки) и
тубуло-интерстициальной ткани почек.
Распространенность:
выявляемость - 18 на 1000 обследованных,
55% всех больных почечной патологией,
заболеваемость у женщин в два раза выше по сравнению с
мужчинами (анатомические особенности женской уретры),
75% женщин заболевают в возрасте до 40 лет,
мужчины – значительно позднее.
у женщин:
у мужчин:
- детский возраст - в детстве (пузырно-мочеточникового рефлюкс)
- замужество,
- в возрасте до 20 лет
- беременность
- при гипертрофии предстательной железы
3. ПИЕЛОНЕФРИТ ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
30 – 60% - группа энтеробактерий (E. coli, Klebsiella, Proteus),10 до 45% - энтерококк, синегнойная палочка, стафилококки,
стрептококки, очень часто микробные ассоциации (два и более
вида бактерий одновременно);
вирусы (гриппа, парагриппа, аденовирус и т.д.).
Инфекция попадает в почку следующими путями:
- урогенный - по стенке мочеточника и по его просвету при
наличии пузырно-мочеточникового рефлюкса,
- гематогенный,
- в меньшей степени, лимфогенный;
первичный очаг инфекции - воспалительные заболевания в
гениталиях и органах мочевой системы, кариозные зубы,
миндалины, фурункулы, мастит, хронический холецистит,
воспаление в малом тазу и т.д.
снижение реактивности организма (изменение в Т-клеточном
звене иммунитета)
4. ПИЕЛОНЕФРИТ ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Факторы, способствующие развитию ПН:- аномалии развития почек, нефроптоз;
- нарушения уродинамики из-за рефлюксов мочи (в том числе при
заболеваниях спинного мозга),
- изменения мочевых путей при беременности, подагре и уролитиазе;
- злоупотребление слабительными, мочегонными, анальгетиками,
контрацептивными гормональными препаратами,
- редкое мочеиспускание;
- изменение иммунитета из-за иммунносупрессивной терапии (ГКС,
цитостатики), включая лучевую;
- сахарный диабет,
- глистная инвазия,
- запоры,
- местное охлаждение,
- частое введение гемодеза и полиглюкина,
- инструментальные исследования.
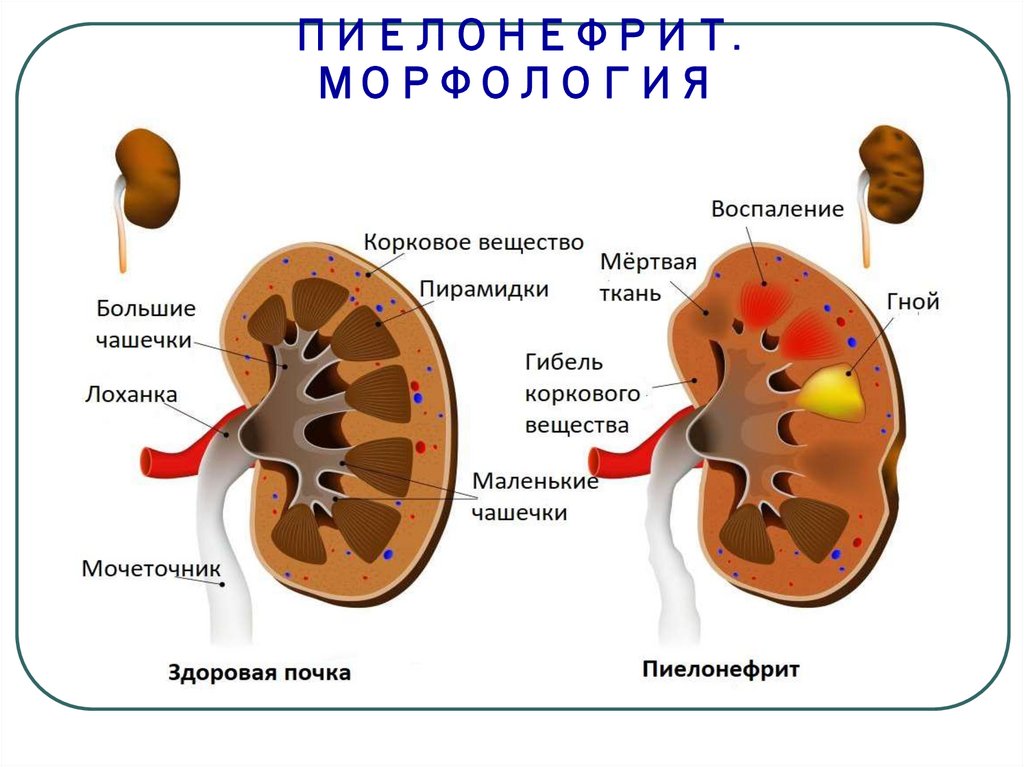
5. ПИЕЛОНЕФРИТ. МОРФОЛОГИЯ
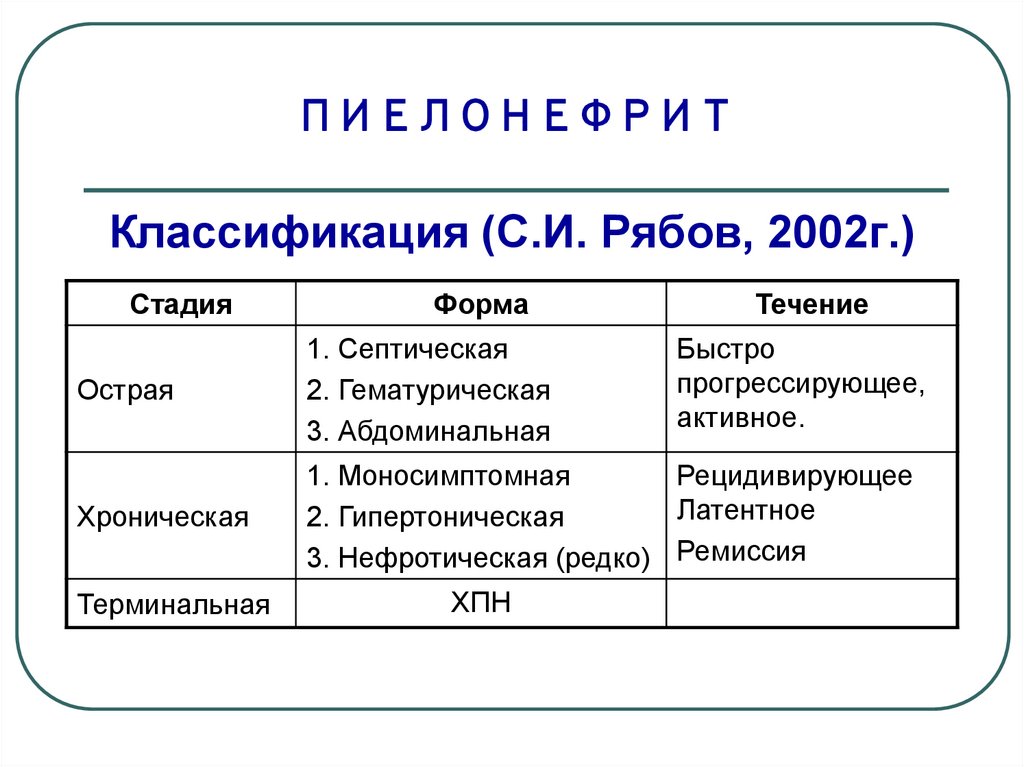
6. ПИЕЛОНЕФРИТ
Классификация (С.И. Рябов, 2002г.)Стадия
Форма
Течение
Острая
1. Септическая
2. Гематурическая
3. Абдоминальная
Хроническая
1. Моносимптомная
Рецидивирующее
Латентное
2. Гипертоническая
3. Нефротическая (редко) Ремиссия
Терминальная
ХПН
Быстро
прогрессирующее,
активное.
7. ОСТРЫЙ ПИЕЛОНЕФРИТ
Острый пиелонефрит – это острый неспецифическийбактериально - воспалительный процесс в паренхиме почки с
преимущественным очаговым поражением её паренхимы и
слизистой оболочки. Ему обязательно предшествуют
изменения в чашечно-лоханочной системе (верхних мочевых
путях).
Ведущая бактериальная флора – грамотрицательные
бактерии, в основном, кишечная палочка (E. Coli) - до 50 – 86
%, определяется в моче.
Основной путь проникновения в почку – гематогенный.
Болеют в любом возрасте. В возрасте с 2 до 15 лет девочки
болеют в 6 раз чаще, чем мальчики. В молодом и среднем
возрасте сохраняется приоритет женщин, а у пожилых ОП
страдают чаще мужчины.
В 96% случаев встречается односторонний острый
пиелонефрит.
Правая и левая почки поражаются одинаково часто.
8. ОСТРЫЙ ПИЕЛОНЕФРИТ ПАТОГЕНЕЗ
лоханочно-чашечная гипертензия, лоханочно-почечные и лоханочновенозные рефлюксынарушение оттока мочи из почки
гемодинамическим изменениям в почечной паренхиме (спазм сосудов
коры почки и её гипоксия, флебостаз в мозговом веществе почки)
бактериемия (микробы с током крови возвращаются в почку)
токсическое воздействие на ткани почки
вазоконстрикция и тромбообразование
резкая гипоксия почки
инфицированный тромб или эмбол вызывает инфаркт вещества почки с
последующим нагноением
апостематозный пиелонефрит, карбункул или абсцесс почки:
- бактериотоксический шок -10,3% больных,
- токсическое поражение печени – у 6,4%,
- гнойный паранефрит – у 19,3%.
- 50 % нарушение функции почек,
- 3,7% - острая почечная недостаточность.
9.
10. ОСТРЫЙ ПИЕЛОНЕФРИТ КЛИНИКА
Основные синдромы, симптомы и проблемы:1. Интоксикация разной степени выраженности:
головные, мышечные и суставные боли, ломота во всем теле;
тошнота, рвота;
слабость;
сухость во рту, жажда.
2. Подъём температуры до пиретических цифр, с потрясающими
ознобами, возможно критическое снижение температуры с
профузными потами, однако возможны и субфебрильные цифры.
3. Сердцебиение, АД может быть разным.
4. Одышка, вследствие интоксикации.
5. Боли в пояснице одно- или двухсторонние, соответствующие
стороне поражения или в животе и по ходу мочеточника.
6. Дизурические расстройства:
учащенное, часто болезненное мочеиспускание,
суточное количество мочи увеличено до 2 литров
11. ОСТРЫЙ ПИЕЛОНЕФРИТ КЛИНИКА
повышение температуры - в первые дни болезни 39 – 40º С, 57 дней, после снижается до субфебрильных цифр (1-3 неделя)боли в поясничной области появляются с первых дней
болезни, ноющие и односторонние, обусловлены увеличением
в объёме почек и раздражением нервных окончаний капсулы.
При гнойном процессе вследствие закупорки мочеточника
гнойными массами появляются боли по типу почечной колики;
расстройство мочеиспускания (полиурия, появление частого
(поллакиурия) и болезненного (страигурия) мочеиспускания,
иногда никтурия),
симптом Пастернацкого резко положительный,
часто тошнота и рвота,
больные адинамичны,
бактерииемический шок: состояние резко ухудшается,
коллапс, акроцианоз.
12. ОСТРЫЙ ПИЕЛОНЕФРИТ КЛИНИКА
При объективном осмотре отмечается характерный видбольных. Часто выявляются герпетические высыпания. Лицо
осунувшееся. Язык сухой, часто обложенный. Выявляется
тахикардия, связанная с лихорадкой и септической
интоксикацией, артериальное давление снижено (при остром
пиелонефрите вообще не повышается).
При пальпации живота отмечается болезненность на стороне
пораженной
почки.
Характерна
болезненность
в
«мочеточниковых» точках. Симптом Пастернацкого всегда
положительный. У 9% больных отмечается вынужденное
приведение нижних конечностей к туловищу, что связано с
распространением
воспалительного
процесса
на
околопочечную клетчатку, в результате чего развивается
спастическая контрактура поясничной мышцы.
13. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
При лабораторном исследовании крови характеренвыраженный нейтрофильный лейкоцитоз со сдвигом формулы
влево. СОЭ увеличена у всех больных, положительные
острофазовые пробы (СРБ, сиаловые кислоты, серомукоид и
др.).
2. При анализе мочи у всех больных умеренная протеинурия,
содержание белка в разовых порциях редко превышает 1 г/л.
В осадке характерна выраженная лейкоцитурия (пиурия).
Однако в течении дня она может чередоваться с нормальными
анализами мочи. Это может быть при закупорке мочеточника
на больной стороне и поступлении мочи из здоровой почки.
Гематурия менее характерна, хотя некоторое увеличение
количества эритроцитов наблюдается почти у всех больных. В
осадке могут выявляться все варианты цилиндров.
3. Проба по Нечипоренко (может быть повышенное количество
лейкоцитов).
1.
14. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
4. Биохимический анализ крови.5. Посев мочи. Необходимо взять бактериологический анализ
мочи до начала антибактериальной терапии (без катетера! –
риск распространения инфекции). Бактериурия выявляется у
85% больных.
6. УЗИ почек выявляет изменение чашечно-лоханочной системы
на стороне поражения (расширение полостей и снижение
тонуса ЧЛС).
7. На обзорном снимке почек на стороне поражения плохо
контурируются мышцы, контуры самой почки размыты
вследствие отёка околопочечной клетчатки.
8. При экскреторной урографии выявляется снижение функции
почки на стороне поражения. У некоторых больных вообще
обнаруживается «немая» почка.
15. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ
1. Режим. В острой стадии – постельный режим 4 - 8 дней донормализации температуры. Затем – активный режим для улучшения
оттока мочи из верхних мочевыводящих путей,
позиционная терапия: пациент 2 – 3 раза в день должен принимать
коленно-локтевое положение продолжительностью до 4 – 5 минут,
рекомендуется опорожнять мочевой пузырь каждые 1,5 – 2 часа,
желательно, спать на боку, противоположном больной почке, что
также улучшает отток мочи из верхних отделов мочевыводящих
путей.
2. Диета. Калорийность 2000 – 2500 ккал, качественный состав в рамках
стола № 5, 10, 15, выбор стола зависит от тяжести заболевания,
наличия осложнений и фоновых заболеваний.
необходимо включение кисломолочных продуктов, содержащих
живые культуры (при активной антибактериальной терапии - «живые»
йогурты, содержащие лактобактерии, а затем бифидобактерии –
«Актимель», «Бифилакт» и так далее), так как при длительной
антибактериальной терапии может развиться дисбактериоз.
16. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ
Водный режим:жидкость
не
ограничивать.
В
острой
стадии,
при
восстановленном
оттоке
мочи
из
верхних
отделов
мочевыводящих путей, количество жидкости можно увеличить до 2,5
– 3 литров в сутки (включая инфузионную терапию);
полезен клюквенный морс, так как в нём много бензойнокислого
натрия, который превращается в печени в гиппуровую кислоту и
оказывает бактерицидное действие в почечных тканях;
кроме того, необходимо «подкисление» мочи, так как в щелочной
моче лучше размножаются бактерии. Если при назначенной
антибактериальной терапии требуется «ощелачивание» мочи, то в
рацион питания включают молочно – растительные продукты,
щелочную минеральную воду;
в ограничении соли необходимости нет (10 – 12 г в сутки);
необходимо следить за ежедневным опорожнением кишечника. При
запорах вводить в рацион питания продукты, вызывающие
послабляющее действие (чернослив, свекла, компот из ревеня),
давать растительные слабительные средства – отвар коры крушины
и александрийского листа (1 ст. л. на 1 стакан воды).
17. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ
3. Принципы медикаментозного лечения3.1) Этиотропная терапия:
антибиотики (в основном, это фторхинолоны);
сульфаниламиды;
нитрофураны;
5 – НОК, нитроксолин;
палин
3.2) Патогенетическая терапия:
миотропные спазмолитики (но-шпа, папаверин, спазган, баралгин и
так далее) – для улучшения оттока мочи;
препараты, улучшающие микроциркуляцию в почке - курантил,
трентал, никотиновая кислота, никошпан;
витамины А,С, группы В, стимулирующие средства (дибазол, оротат
К, настойки родиолы розовой, элеутерококка, женьшеня);
18. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ
3. Принципы медикаментозного лечения3.3) Дезинтоксикационная терапия:
реополиглюкин,
солевые растворы,
5% - 10% растворы глюкозы с инсулином и хлоридом калия;
3.4) Антигистаминные препараты.
Противомикробная активность в мочевыводящих путях различных
препаратов зависит от рН мочи:
при кислой реакции мочи (рН 5,0 – 6,5) активны: пенициллины,
тетрациклины, новобиоцин, 8 – оксихинолины, хинолины,
рифампицин, фурадонин, фуразолин;
при щелочной реакции мочи (рН 7,5 – 8,6) активны: макролиды,
линко-мицин, аминогликозиды;
не
зависят от рН мочи: хлорамфеникол (левомицетин),
полимиксины,
цефалоспорины,
ристомицин,
ванкомицин,
фурациллин, фуразолидон, цикло-серин.
19. ОСТРЫЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ
3. Принципы медикаментозного лечения3.5) Фитотерапия: отвары; настои; кислородные коктейли.
В фазе активного воспаления – преимущественно растения
антибактериального
и
противовоспалительного
действия
(толокнянка, шалфей, шиповник, зверобой, крапива, ромашка).
В
дальнейшем
осуществляется
переход
на
сборы
с
противовоспалительным,
вяжущим,
тонизирующим
и
слаборегенерирующим действиями.
При неэффективности антибактериального лечения, а также при
длительном
сохранении
воспалительных
изменений
в
периферической крови (нельзя исключить гнойные осложнения)
пациенту показано оперативное лечение.
20. ОСТРЫЙ ПИЕЛОНЕФРИТ
ПРОГНОЗПри своевременном распознавании и правильном лечении острый
пиелонефрит отличается благоприятным течением и хорошим
исходом.
У
большинства
пациентов
при
адекватной
антибактериальной терапии уже через 7 – 10 дней снижается
температура и улучшается самочувствие. Через 2 – 3 недели от
начала заболевания большинство пациентов ощущают себя
выздоровевшими.
Однако у половины из них уже в течение первых 6 месяцев наступает
рецидив заболевания, а процесс может переходить в хроническую
форму. Прогноз резко ухудшается при присоединении гнойных
осложнений.
При неблагоприятном течении острый пиелонефрит может
осложняться гнойным воспалением околопочечной клетчатки
(паранефритом), а также уросепсисом, что приводит к резкому
ухудшению состояния, часто с развитием почечной недостаточности.
ИСХОД
выздоровление, переход в хроническую стадию смерть.
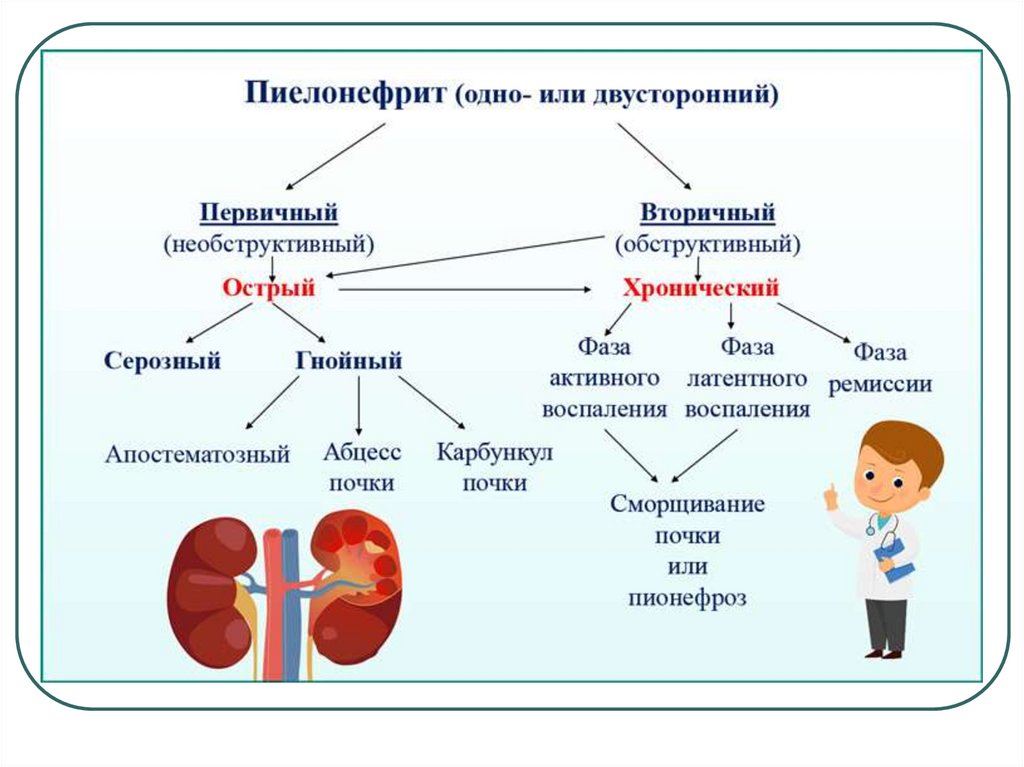
21. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ
ЭТИОЛОГИЯ.Хронический
пиелонефрит
является
следствием плохо леченного острого пиелонефрита, хотя
эта связь не всегда отчётливо видна.
ПАТОГЕНЕЗ. Важным звеном патогенеза хронического
пиелонефрита наряду с воспалением, является нарушение
микроциркуляции в почках, которое прогрессирует из–за
повышенного тромбообразования (хронический ДВС –
синдром).
В течение хронического
пиелонефрита выделяют:
активное воспаление
латентную фазу
фазу ремиссии
22. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ
ОСНОВНЫЕ СИМПТОМЫ И ПРОБЛЕМЫ1. Боли в поясничной области односторонние или двусторонние
и не всегда на стороне поражения (перекрестная иннервация
почек). У многих болей нет, их аналогом может быть чувство
тяжести при нахождении в вертикальном положении и чувство
зябкости в поясничной области.
2. Астеноневротический синдром – раздражительность,
плаксивость, частая смена настроения, мнительность.
3. Головные боли, даже при отсутствии артериальной
гипертонии,
обусловленные
гипоталамическими
нарушениями.
4. Дизурические явления - учащенное и/или болезненное
мочеиспускание, никтурия.
5. Субфебрильная температура иногда фебрильная (в период
обострения).
6. Пастозность век, стоп, кистей рук.
7. У 15% пациентов единственным признаком может быть
артериальная гипертония.
23. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ КЛИНИКА
Зависит от формы течения заболевания:прогрессирующего,
рецидивирующего
латентного
Латентное течение:
характеризуется минимальным количеством симптомов,
при случайных исследованиях мочи может выявиться
лейкоцитурия,
наблюдается приблизительно у 20% больных пиелонефритом,
заболевание прогрессирует,
через 10-15 лет может развиться артериальная гипертензия и
признаки хронической почечной недостаточности.
24. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ КЛИНИКА
При активации процесса, и при рецидивирующем течении:температура повышается от субфебрильных до высоких цифр в
зависимости от выраженности активности воспаления,
одновременно отмечаются ознобы,
боли в поясничной области двусторонние (у 1/10 части больных –
односторонние), ноющие, (у 4-6% больных в виде почечной
колики);
у 5-7% больных периодически появляется макрогематурия - это
обусловливает развитие массивных кровотечений,
диспепсические жалобы: снижение аппетита, тошнота, а иногда и
рвота, связанные с хронической интоксикацией,
треть больных жалуются на постоянные головные боли, которые
могут
быть
объяснимы
развивающейся
артериальной
гипертензией, а также интоксикацией, свойственной хронической
инфекции,
у 80-90% больных - жалобы на общую слабость, ощущение
разбитости и снижение работоспособности.
25. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ КЛИНИКА
При общем осмотре больных хроническим пиелонефритомвыявляется умеренная пастозность лица, изредка нижних
конечностей. Характерен серый оттенок кожных покровов.
Кожа сухая, выявляется характерное пылевидное шелушение.
Губы и язык сухие, последний обложен серым налетом.
Со стороны сердечно-сосудистой системы у 50-70% больных
выявляется артериальная гипертензия (при длительности
заболевания до 5 лет она выявляется только у 9,4% с
нормальной функцией почек и у 90,6% - с нарушенной).
Спустя 10 и более лет от начала заболевания у большинства
больных выявляется нарушение функции почек, развитие
хронической почечной недостаточности. При рецидивирующем
течении с частыми обострениями ХПН развивается гораздо
быстрее, чем при латентном течении.
26. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
1. Общий анализ крови.2. Общий анализ мочи - повторные анализы мочи имеют решающее
значение при постановке диагноза. При этом обнаруживаются
умеренная протеинурия (не превышает 1-3г/л), лейкоцит- и
эритроцитурия. В мочевом осадке наиболее типично наличие
лейкоцитов (5-10 и более в поле зрения), однако при
рецидивирующем течении эритроцитурия выявляется у большинства
больных. У 5-10% больных наблюдается макрогематурия.
3. Проба по Нечипоренко – количество лейкоцитов в 1мл мочи
превышает 2000,
4. Проба Аддиса – Каковского - в суточном количестве мочи количество
лейкоцитов превышает 2000000.
4. Проба по Зимницкому.
5. Проба Реберга.
6. Посев мочи – обязательным является посев мочи повторно не менее
3 раз за время наблюдения. Проба считается положительной, если в
1мл мочи вырастает более 100 тысяч бактерий.
7. Кровь на биохимию.
27. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
8. Радиоизотопная ренография (РРГ) - снижение выделительнойфункции почек.
9. Контрастная внутривенная урография (при удельном весе мочи менее
1015 – инфузионная урография) – в начале - локальные спазмы
чашечно-лоханочной системы и пиелоренальные рефлюксы; в
дальнейшем - развитие деформации чашечек и лоханок, что
проявляется дефектами наполнения. При длительном существовании
воспалительного процесса спазм сменяется атонией, в том числе
мочеточников. По мере развития склеротического процесса размеры
почек уменьшаются, контуры их становятся неровными, истончается
корковый слой.
10. УЗИ почек - при ультразвуковом исследовании почек в развитую
стадию заболевания выявляются расширенные чашечки, они зияют.
Лоханки так же расширяются. Поперечный размер чашечнолоханочной системы превалирует над толщиной паренхимы. По мере
прогрессирования заболевания и развития ХПН размеры почек
уменьшаются, усиливается неровность их контуров, толщина
коркового слоя уменьшается, усиливается эхоплотность паренхимы.
Это свидетельствует о нарастании склеротических процессов.
28. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ ЛЕЧЕНИЕ И УХОД
1. Режим. В ремиссию и при латентном течении режим щадящий.2. Диета. Диета направлена на лечение и предупреждение осложнений (АГ,
МКБ, ХПН). Номер лечебного стола, водный и солевой режим зависит от
АГ и стадии ХПН:
- в стадии активного обострения и при обострениях ограничиваются
экстрактивные (мясные, рыбные, грибные бульоны) и острые продукты,
а также приём мяса (употреблять только отварное). Запрещается
употребление консервированных продуктов. Соль – ограничивается до
5–8 г в сутки. Предпочтительно молочные продукты и каши;
- при латентном течении разрешается употреблять достаточное количество
мясных, рыбных, молочных продуктов. Соль вне периода обострения –
10-12 г в сутки, но при АГ – 6 - 8 г в сутки.
3. Принципы медикаментозной терапии:
- различные 6, 12-ти месячные курсы чередования антибактериальной и
фитотерапии,
- средства, улучшающие микроциркуляцию (в том числе гепарин).
4. Реабилитация: для укрепления передней брюшной стенки проводится
массаж, ЛФК, физиолечение. Вне обострения – санаторно-курортное
лечение.
29. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ ПРОГНОЗ
Заболевание протекает неблагоприятно, если сопровождается (илитечёт на фоне) следующими заболеваниями и процессами:
мочекаменной
болезнью
(постоянное
раздражение
конкрементами не даёт возможности купироваться воспалению,
даже на мощной антибактериальной терапии),
сахарном диабете (так как глюкозурия является благоприятным
фактором для развития микрофлоры, а нарушения углеводного
обмена способствуют генерализации инфекции и снижают
реактивность организма);
аномалиями развития мочевой системы, которые способствуют
прогрессированию инфекции;
процессами, способствующими застою мочи – аденомы
предстательной железы, гиперплазия простаты;
присоединением артериальной гипертензии.
30. ХРОНИЧЕСКИЙ ПИЕЛОНЕФРИТ
ИСХОДразвитие хронической почечной недостаточности и
сосудистых осложнений.
проходит от 20 до 40 лет между развитием заболевания и
появлением почечной недостаточности,
чем чаще и серьёзнее обострение процесса, тем раньше
формируется ХПН.
ПРОФИЛАКТИКА
избегать переохлаждения и физических перегрузок
санация очагов инфекции



























 Медицина
Медицина