Похожие презентации:
Эпидемиология холеры
1.
Национальный научный центр особо опасныхинфекций им. М. Айкимбаева МЗ РК
Эпидемиология холеры
Мусагалиева Р. С., к.м.н.,
асс.профессор
2023 год
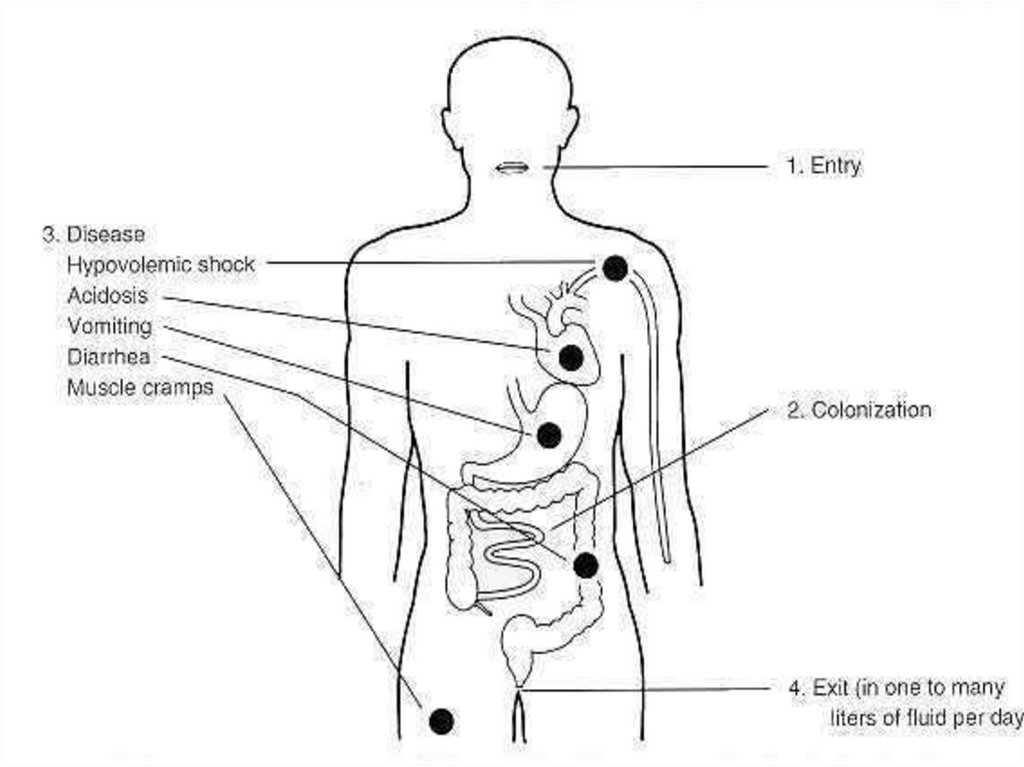
2. Х О Л Е Р А - острое инфекционное заболевание
характеризующееся развитием тяжелого гастроэнтерита,сопровождающегося нарушением водно-электролитного
обмена и обезвоживанием организма.
Возбудитель: холерный вибрион двух подвидов - Vibrio
cholerae и Vibrio cholerae El-Tor. Холерные вибрионы
являются щелочнолюбивыми микробами. По типу дыхания
– облигатные аэробы. Дезинфицирующие вещества
(лизол, хлорамин, хлорная известь) в обычных
концентрациях, высушивание, прямой солнечный свет
оказывают губительное действие на вибрионы, которые
особенно чувствительны к действию кислот.
Пути передачи: Передается от человека к человеку через
объекты внешней среды. К одному из основных факторов
передачи относят открытые водоемы. Отмечаются
вспышки пищевые и контактно-бытовые.
3.
4.
• Холера — кишечный антропоноз, склонный кпандемическому распространению.
• Источники инфекции — больные холерой,
реконвалесценты-вибрионосители и здоровые
(транзиторные) носители.
• Больные с явно выраженной клинической картиной
холеры выделяют во внешнюю среду в сутки до 10—30 л
испражнений, в 1 мл которых содержится от 10^6 до 10^9
вибрионов. Реконвалесценты-вибриононосители
выделяют возбудителей в среднем в течение 2—4 нед,
транзиторные носители — 9—14 дней. Интенсивность
выделения вибрионов у них меньшая от 10^2 до 10^4
вибрионов в 1 г фекалий.
• Ведущим путем передачи холеры является водный.
Заражение происходит при питье инфицированной воды,
использовании ее для мытья овощей, фруктов, при
купании.
5.
• Источником инфекцииявляются больные холерой
люди и вибриононосители.
Механизм передачи инфекции –
фекально–оральный,
реализуемый пищевым,
водным или контактно–
бытовым путем.
6.
• Пищевые вспышки холеры обычно возникаютсреди ограниченного круга лиц, употребляющих
инфицированные продукты (молоко, рыба, креветки,
крабы, моллюски).
• При контактно-бытовом пути возбудитель может
быть занесен в рот руками или через предметы,
инфицированные выделениями больных.
• Распространению холеры могут способствовать
мухи
• В странах с умеренным климатом летне-осенние
подъемы заболеваемости связаны с активацией путей
и факторов передачи холеры. Восприимчивость к
холере высокая.
• Перенесенное заболевание оставляет после себя
относительно стойкий иммунитет.
• Повторные случаи болезни редки
• Искусственный иммунитет к холере неполноценный, так как эффективность существующих вакцин
еще невысока.
7.
Бытовые вспышки холеры, какправило, носят локальный характер,
регистрируются в отдельных
организованных коллективах (чаще
детских) или среди пациентов
лечебных стационаров.
Возбудителями при таких
вспышках чаще являются
холерные вибрионы О1 серогруппы,
биовара Эль-тор, серовары Инаба и
Огава.
8.
• Механизм заражения холерой - фекально-оральный.Пути передачи - водный, алиментарный, контактнобытовой. Водный путь имеет решающее значение
для быстрого эпидемического и пандемического
распространения холеры. При этом не только питье
воды, но использование ее для хозяйственных нужд
(мытье овощей, фруктов и т. п.) может приводить к
заражению холерой. Фактором временного
резервирования возбудителя могут являться рыбы,
креветки, моллюски, которые способны
накапливать и сохранять холерные вибрионы.
Наиболее восприимчивы к холере
иммунокомпрометированные люди, лица с гипо- и
ахлоргидрией.
Как и для всех кишечных инфекций, для холеры
свойственна летне-осенняя сезонность.
9.
• В начале XXI столетия глобальнойпроблемой человечества среди всех
прочих остается холера.
• По данным Всемирной Организации
Здравоохранения (ВОЗ) ежегодно в мире
регистрируется 3-5 миллионов случаев
холеры, из которых 100-120 тысяч
заканчиваются летальными исходами (23%).В последние годы ВОЗ о холере
информируют до 58 стран, из которых
более половины приходится на
Африканский континент.
10.
11.
ИсторияВ истории холеры можно выделить несколько этапов (по
Мукерджи):
1) до 1817 г.
(2) 1817 - 1923 гг. - длительные колониальные войны, рост
торговли и мореплавания;
6 пандемий холеры;
(3) 1923 - 1960 гг. - в пределах Пакистанского полуострова
из-за карантинных мероприятий; летальность упала в 40-60
раз из-за антибиотиков и сульфаниламидов;
1958 - ВОЗ назвала холеру управляемой инфекцией;
основным возбудителем тогда являлся биовар Vibrio
cholerae – классический холерный вибрион !!!
(4) 1961 - 90е гг. - появление нового возбудителя - биовара
Vibrio el-tor
(отличают только гемолитические свойства); развитие 7й
пандемии.
12.
• (5) начало 90х - наст. вр. - наряду с V. el-tor - штамм Бенгал(серовар О-139);
• впервые зарегистрирован в Бангладеш; выраженная
токсинопродукция; позже распространился по всему миру, в том
числе и в Ростовской области;
В 1906 году Готшлих на карантинной станции El-tor от паломника,
больного дизентерией
• выделил Vibrio cholerae el-tor, тогда его посчитали
сопутствующим микроорганизмом. В 1937-38 гг.
• в Индонезии возникла вспышка холеры el-tor, высокий процент
летальности, но широко не распространилась, поэтому была
проигнорирована общественностью.
• В 1961 году - начало распространения (в Россию завезена
капитаном дальнего плавания). Через 18 лет был поставлен
окончательный диагноз.
• В 1985 году 7й пандемией было охвачено 90 стран.
• Летальность из-за современных методов лечения
существенно уменьшилась.
13. Характерная особенность 7-й пандемии холеры
• Большая частота случаев завоза инфекциипрактически по всему миру. За весь период 7-й
пандемии было зарегистрировано свыше 3600 завозов
инфекции, и наибольшее число их отмечалось в годы
интенсивных эпидемических проявлений холеры. За
период 1997-2006 гг. было зарегистрировано 683
завезенных случаев заболевания, в том числе 2001- 2006
годы - 394 случая.
• Данные по заболеваемости холерой, предоставляемые правительствами ряда африканских и азиатских
государств во Всемирную организацию здравоохранения
(ВОЗ), занижены в 30 раз. Эксперты ВОЗ в свою очередь
считают, что реальное количество людей, умерших в
результате этого заболевания, составляет около 120
тысяч в год, а число зараженных исчисляется
миллионами.
14. Особенности VII-й пандемии холеры:
1.основной возбудитель - Vibrio cholerae el-tor (95-99%);2.феномен айсберга: 1/10 - классическая клиническая
картина, 9/10 - атипичная;
3.эстафетный путь передачи: крайне высокая скорость
распространения холеры;
4.значительный процент вибриононосительства: на каждый
случай - 25-100 вибрионосителей, отмечены случаи
носительства до 3х лет;
5.высокая устойчивость во внешней среде: в морской,
речной водае - 4 недели, пище - 10 дней;
6.множественная лекарственная устойчивость;
7. Одной из особенностей седьмой пандемии холеры на
современном этапе продолжает оставаться формирование
стойких и временных вторичных эндемичных очагов.
Начиная с 1996 г. основной ареной всех событий является
Африка - 70-98% всех зарегистрированных случаев.
15. Заболеваемость холерой в мире
Регионы эндемичные похолере
Страны с регистрацией
завозных случаев
16.
Ямуна— река в Индии - самый крупный приток Ганга - священныйдля индуистов Сангам. Около 80% всех проблем со здоровьем и
трети летальных исходов в Индии происходят из-за грязной воды.
Буриганга — река около Дакки, столицы Бангладеш, один из
рукавов соединяющих Ганг с Брахмапутрой.
16
17.
• Исламская Республика Пакистан пользуетсябольшой популярностью у туристических фирм.
В период с декабря 2008 по декабрь 2009 года
туристический поток в Пакистан составил 708 724
человека. Министр по туризму ИРП считает, что у
страны есть шансы развить медицинский туризм
и составить конкуренцию Индии, предлагая
медицинские услуги по ценам вполовину ниже.
• Из ближнего зарубежья холера была завезена, в
основном, гражданами Казахстана, которые
имели тесные контакты с родственниками,
проживающими в Узбекистане и других странах.
• Завоз холеры осуществлялся, в основном,
авиатранспортом и лишь 1 раз – морским (из
Ирана).
18.
• Первые случаи холеры в Казахстане в начале7-ой пандемии зарегистрированы в 1970 году.
Последующие два десятилетия были
благополучными вплоть до вспышки в ЮКО
1993 года. Этому предшествовали эпидемии
холеры в Таджикистане и Узбекистане.
• Холера в Республике Казахстан была
зарегистрирована в 1993, 1994, 1995, 1997,
1998, 2000, 2001, 2005, 2008, 2017-2020 годы.
За это время было 24 случаев завоза из стран
дальнего зарубежья, и 10 случаев - из
ближнего зарубежья.
19.
• Анализ данных по эпидемическимосложнениям в Республике
Казахстан за последующие годы,
вплоть до 2020 г., выявил их
непосредственную связь с завозами
извне в основном (Айкимбаев А.М.,
1997, Мусагалиева Р.С. И др., 2002).
• Наиболее опасными в
эпидемиологическом отношении
странами являются Индия, Пакистан
и Узбекистан.
20.
21.
• Существует реальная угроза завоза ООИвсеми видами международного транспорта на
любую административную территорию
любого государства. Это сеть воздушных линий
только одной авиакомпании
22.
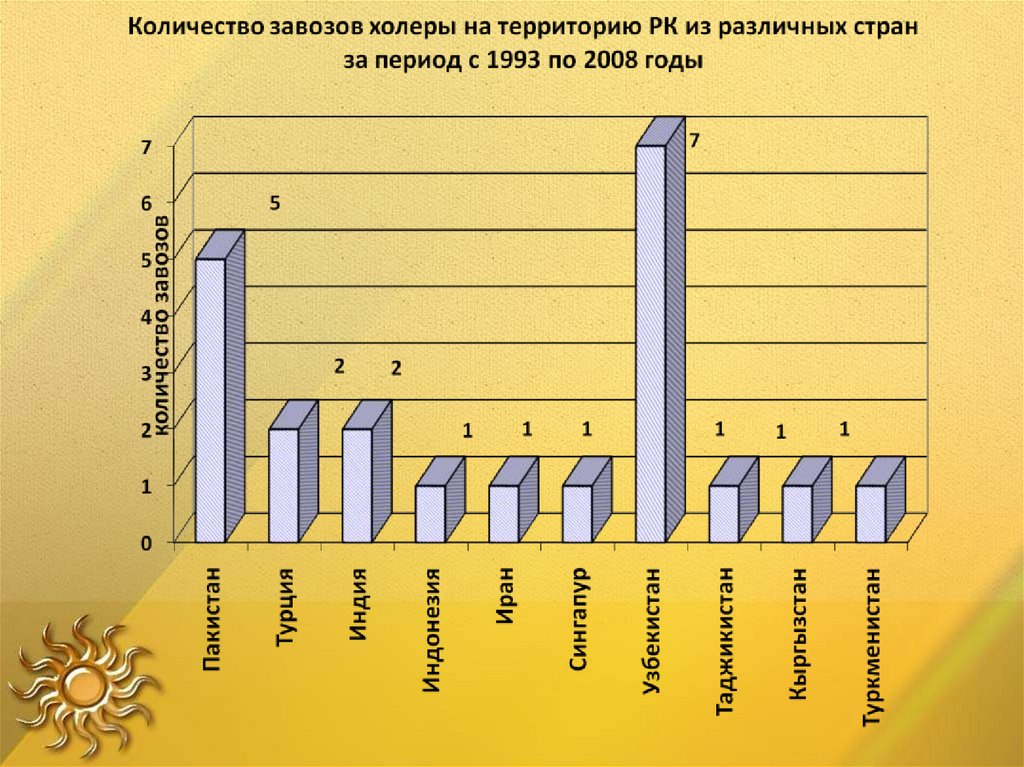
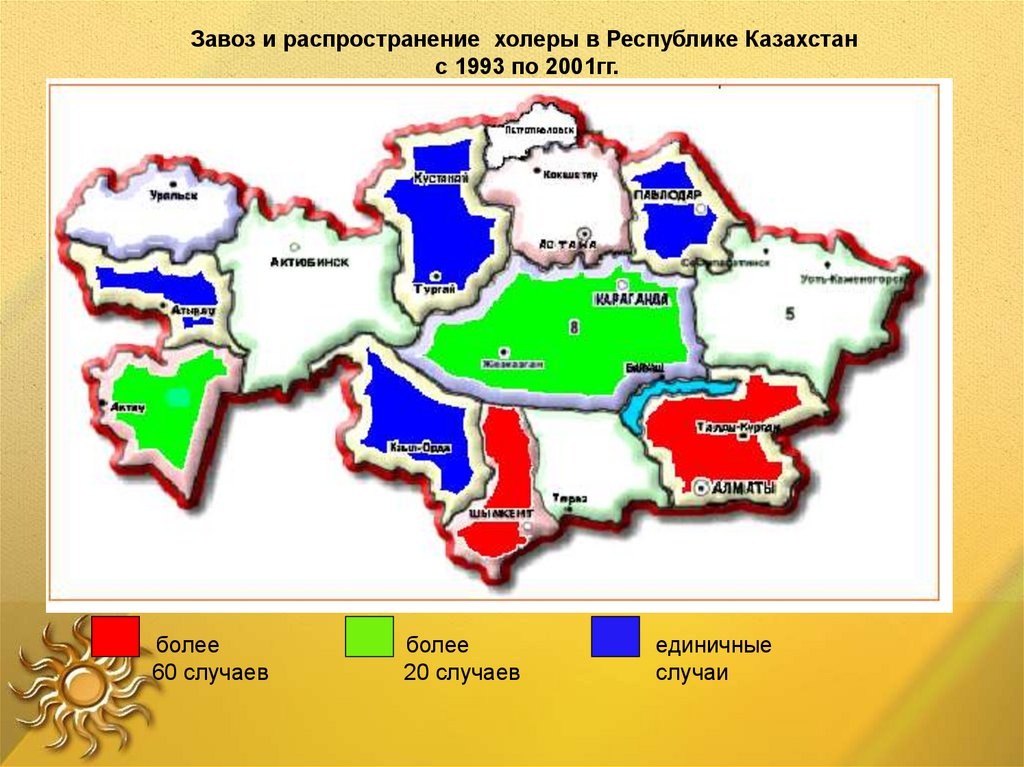
Завоз и распространение холеры в Республике Казахстанс 1993 по 2001гг.
более
60 случаев
более
20 случаев
единичные
случаи
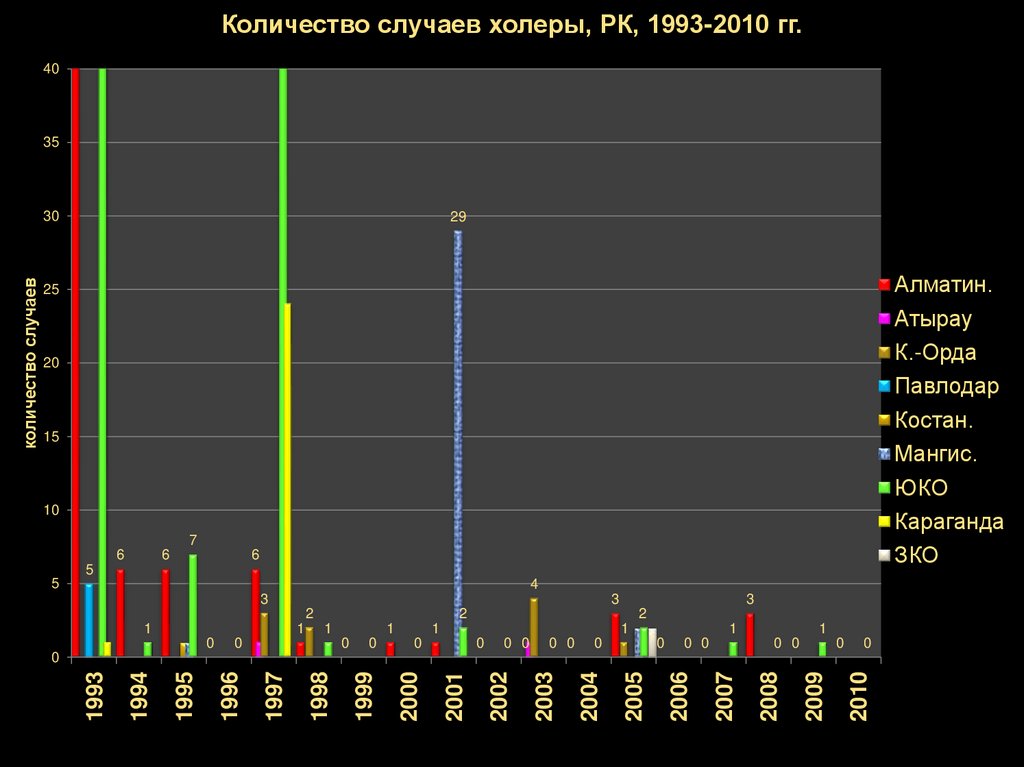
23.
Количество случаев холеры, РК, 1993-2010 гг.40
35
29
Алматин.
Атырау
К.-Орда
Павлодар
Костан.
Мангис.
ЮКО
Караганда
ЗКО
25
20
15
10
7
6
6
6
5
5
4
3
3
2
1
0
1
0
2
1
0
0
2000
1
0
3
2
1999
1
1
0
0 0
0 0
0
1
0
0 0
1
0 0
0
0
2010
2009
2008
2007
2006
2005
2004
2003
2002
2001
1998
1997
1996
1995
1994
0
1993
количество случаев
30
24.
• Наиболее сложными в эпидемическом отношениибыли 1993, 1997 и 2005 гг.
• 1993. Всего холерные вибрионы были выделены от
59 человек, из которых 29 – больные с манифестной
холерой и 30 человек с субклиническим течением
болезни. Штаммы холерных вибрионов
характеризовались устойчивостью к антибактериальным
препаратам широкого спектра действия тетрациклину,
левомицетину, гентамицину, фуразолидону. В том же
1993 году среди прибывших в Республику Казахстан
авиарейсами из Пакистана было выявлено 66
инфицированных холерными вибрионами с такой же
устойчивостью к антибактериальным препаратам. имеют
пакистанское происхождение, а продвижение их
осуществлялось из Пакистана в Афганистан, затем по
реке Пяндж в Таджикистан, из которого с беженцами они
были занесены в Узбекистан, а оттуда в Южно –
Казахстанскую область.
25. Комплексная оценка эпидемических проявлений холеры проводится с учетом следующих показателей:
• данные анализа инфицированности холеройлюдей и выделение холерных вибрионов из
объектов окружающей среды и поверхностных
водоемов;
• климато–географические особенности, особое
внимание уделяется территориям, граничащим
со странами, неблагополучными по холере, на
водоемы, берущие начало за рубежом;
• транспортные связи, миграционные процессы,
санитарно-гигиеническое состояние территории
(водоснабжение,
канализация,
санитарная
очистка);
• характер и условия рекреационного и бытового
водопользования;
26.
• обычаи коренного населения;• обеспечение готовности и взаимодействия лечебнопрофилактических,
санитарно–профилактических,
территориальных
противочумных
учреждений
здравоохранения и ведомственных медицинских
служб на случай эпидемических осложнений по
холере.
Ретроспективный эпидемиологический анализ при
холере
проводится
с
учетом
вирулентности
(токсигенности) выделенных культур и включает:
определение уровня инфицированности (число
больных и вибриононосителей на 100 тысяч
населения), интенсивности и периода выделения
холерных вибрионов из объектов окружающей среды,
условий для их сохранения; установление причин
возникновения вспышек, ведущих путей и факторов
передачи,
условий,
способствовавших
распространению холеры (климато-географические,
эколого-гигиенические, социальные и др.).
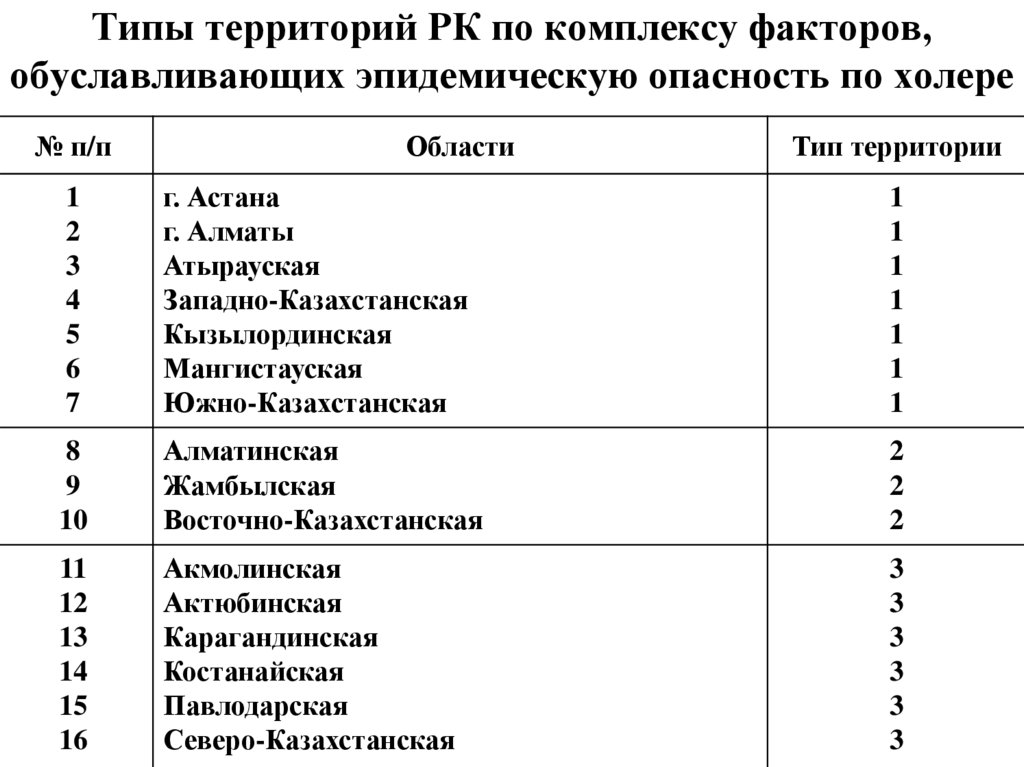
27. Типы территорий РК по комплексу факторов, обуславливающих эпидемическую опасность по холере
№ п/пОбласти
Тип территории
1
2
3
4
5
6
7
г. Астана
г. Алматы
Атырауская
Западно-Казахстанская
Кызылординская
Мангистауская
Южно-Казахстанская
1
1
1
1
1
1
1
8
9
10
Алматинская
Жамбылская
Восточно-Казахстанская
2
2
2
11
12
13
14
15
16
Акмолинская
Актюбинская
Карагандинская
Костанайская
Павлодарская
Северо-Казахстанская
3
3
3
3
3
3
28.
Необходимо руководствоваться на территорииРеспублики Казахстан действующими
нормативными документами:
«Положение о медицинском (санитарном) досмотре в пунктах
пропуска через Государственную границу Республики
Казахстан» утверждено Министерством здравоохранения
Республики Казахстан
от 06.07.94г.;
«Методические указания по профилактике заноса и
распространения холеры и составлению комплексного плана
по организации и проведению санитарнопротивоэпидемических (профилактических) мероприятий» от
27 октября 2010 № 253.
«Методические указания по лабораторной диагностике
холеры»
от 27 октября 2010 № 252.
«Санитарно-эпидемиологические требования к организации и
проведению санитарно-противоэпидемических
(профилактических) мероприятий по предупреждению
инфекционных заболеваний (чумы, холеры)»
приказ
Министра МНЭ № 131 2015 г.
29.
30. Стандартные определения случая
Стандартные определения случаянеобходимы:
• Для обеспечения стандартности и
унифицированности учета и
отчетности об инфекционных
заболеваниях;
• Для сравнительного анализа данных
эпиднадзора, полученных в разное
время и на разных территориях.
31. Подозрение на случай холеры
• Острое заболевание,сопровождающееся диареей и
рвотой
• Один или оба из следующих
признаков:
– Диарея;
– Рвота.
32. Вероятный случай
• Случай, соответствующий определению подозренияна случай, как минимум одно из следующего:
1. Пребывание в течение 5 дней до заболевания на
неблагополучной по холере территории и одно из
следующих:
– употребление сырой воды, не качественной
пищи, пищи без термической обработки,
морепродуктов;
– купание в открытых водоемах (море, река,
пруд, озеро, канал, и др.) ;
– контакт с больными острыми кишечными
инфекциями, возможными
вибриононосителями (прибывшими из
неблагополучных по холере стран регионов);
2. Эпидемиологическая связь с подтвержденным
случаем холеры;
3. Клинические признаки обезвоживания.
33. Подтвержденный случай
при наличии как минимум одного изнижеследующего:
• 1) выделение культуры V.cholerae O1, O139;
• 2) положительный результат исследования
проб клинического материала в ПЦР;
• 3) положительный результат ИФА;
• 4) положительная реакция агглютинации
типоспецифическими сыворотками;
• увеличение титров антител к V.cholerae при
исследовании парных сывороток.
34.
Вода не является благоприятной средой дляразмножения болезнетворных микробов, но,
тем не менее, они сохраняются и выживают в
ней определенное время. Во многих странах и
по настоящее время наблюдаются водные
эпидемии
холеры,
брюшного
тифа,
сальмонеллезов,
колиэнтеритов.
Острые
желудочно-кишечные
заболевания
из-за
широкой распространенности, представляет
значительную проблему для здравоохранения.
Особую опасность в плане эпидемиологических
осложнений, тяжести заболевания и трудности
лабораторной
диагностики
представляет
холера.
35.
• В процессе перехода возбудителя кобитанию во внешней среде он подвергается
• воздействию смены концентрации солей и
питательных веществ, осмотического
давления,
• рН, температурных и других условий. Однако
клетки адаптируются к изменениям
• параметров среды включением
генотипических и фенотипических
механизмов.
36.
37. Профилактика холеры
38. Для предупреждения завоза и распространения холеры в РК необходимо:
• Проверка готовности учреждений здравоохранения к оказаниюмедицинской помощи в случае выявления больного холерой или
подозрительного на это заболевание, обеспеченность их препаратами
для регидратационной и антибактериальной терапии,
диагностическими иммунобиологическими препаратами и
дезинфекционными средствами, а также проведении учебных
тренировочных занятий с вводом условного больного, обратив особое
внимание на знание медицинскими работниками клиники и лечения
холеры, правил забора материалов для исследований, требований по
соблюдению противоэпидемических мероприятий.
• Обеспечение своевременной организации и проведение комплекса
профилактических и противоэпидемических мероприятий в случае
выявления больных холерой или подозрительных на это заболевание.
• Организация систематического проведения информационноразъяснительной работы среди населения о мерах личной и
общественной профилактики холеры и других острых кишечных
заболеваний в средствах массовой информации.
• При выделении атоксигенного холерного вибриона Эль-тор и О139
обязательны следующие мероприятия:Обязательная госпитализация и
обследование на холеру больных острыми кишечными инфекциями
(ОКИ) из числа лиц декретированных профессий; Обследование на
холеру больных, госпитализированных с ОКИ в инфекционные
стационары, а также умерших с ОКИ
39. Профилактика
• Предупреждение заноса инфекции из эндемических очагов• Соблюдение санитарно-гигиенических мер:
- обеззараживание воды
- контроль за сточными водами
- контроль за утилизацией мусора и нечистот
- мытьё рук
- термическая обработка пищи
- обеззараживание мест общего пользования и т. д.
• Раннее выявление, изоляция и лечение больных и
вибрионосителей
• Специфическая профилактика холерной вакциной и
холероген-анатоксином.
• Холерная вакцина имеет короткий 3-6 мес. период
действия.
40. иммунитет
• В медицинской практике редко встречаются случаи повторногозаболевания холерой, после первого выздоровления у человека
образуется достаточно сильный иммунитет. В результате медицинского
исследования, происходившего на протяжении трех лет, было
выяснено, что пациенты перенесшие холеру, не заражались повторно
данной инфекцией. Следует отметить, что инфицирование
происходило в лабораторных условиях. Было выявлено, что иммунитет
создают антитела продуцируемые в кишке, также некоторые
добавления придают циркулирующие антитела, при их скоплениях,
проходящих из крови в просвет кишки. Бактерии холеры быстрее
выводятся из кишечника и не приживаются при перистальтике.
Кишечные IgA-антитела противодействуют В-субъединице холерогена,
в результате чего инфекция не может соединиться с ганглиозидом
GM1. Те антитела, которые припятствуют инфекции на А-субъединице,
производят защиту меньшего уровня. Тропики, в особенности Африка,
характеризуются вспышками очагов заболевания. Поэтому туристам
следует с особой осторожностью отнестись к пребыванию в данных
регионах. Необходимо соблюдать основные меры профилактики
холеры
41. Вакцинопрофилактика
• Для профилактики холеры применяют холернуювакцину. Вакцинацию проводят по эпидемическим
показаниям. Международное свидетельство о вакцинации
против холеры действительно в течение 6 месяцев после
вакцинации. Вакцину вводят под кожу двукратно с
интервалом в 7-10 дней. Холероген-анатоксин вводят
однократно.
• Вакцинация парентеральными вакцинами против
холеры была признана неэффективной, в связи с чем их
изъяли из практики. Тем не менее, холера далека от
ликвидации, поэтому защитить выезжающих в эндемичные
зоны весьма желательно. Мы располагаем оральной
вакциной - холерной бивалентной химической
таблетированной, не воспользоваться ей в таких случаях
неразумно. Проходит регистрацию Дюкорал (компании
санофи пастер) - оральная убитая рекомбинантная Всубъединичная/цельноклеточная холерная вакцина,
которая также эффективна против инфекции, вызываемой
энтеротоксигенной кишечной палочкой, которая называется
диареей путешественников.
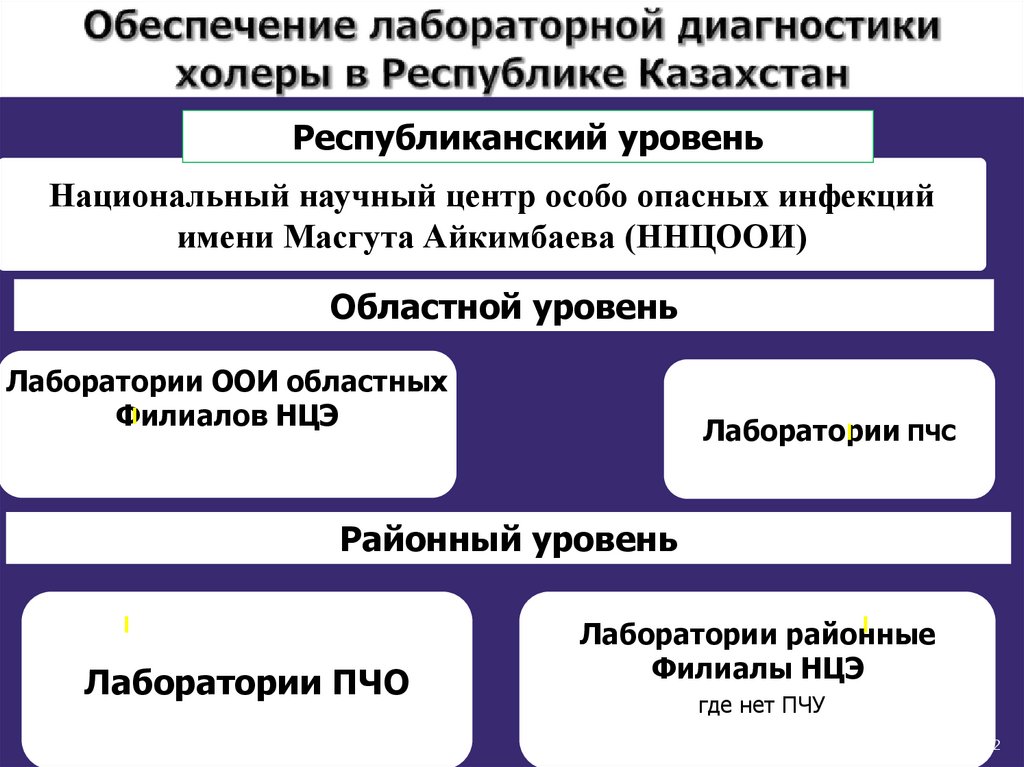
42. Обеспечение лабораторной диагностики холеры в Республике Казахстан
Республиканский уровеньНациональный научный центр особо опасных инфекций
имени Масгута Айкимбаева (ННЦООИ)
Областной уровень
Лаборатории ООИ областных
Филиалов НЦЭ
Лаборатории ПЧС
экспертизы где нет ПЧС
Районный уровень
Лаборатории ПЧО
Лаборатории районные
Филиалы НЦЭ
где нет ПЧУ
42
43.
Вода открытых водоемов:• Непосредственно у берега и в удалении
от него на уровне 10-15 см ниже
поверхности
• Проточные водоемы - в местах с
замедленным течением
• До восхода солнца и массового взятия
воды населением
• t >16 градусов
44. Порядок забора материала
• Материал от больного забирается до начала леченияантибиотиками 3-х кратно (из 3-х разных проб испражнений).
• Для отбора проб используют чистую стерильную посуду, не
содержащую следов дезинфицирующих растворов.
Стерилизацию посуды для забора материала проводят
автоклавированием, сухим жаром или кипячением в 1%
содовом растворе.
• Нативный материал для исследования должен быть доставлен
в лабораторию не позже, чем через 2 часа после его взятия.
• В случае удлинения сроков доставки материала засевают в 1%
пептонную воду (рН 8,4±0,2), среда накопления.
• Если материал не может быть доставлен в лабораторию в
течение 12-18 часов, в пептонную воду (в качестве ингибитора
сопутствующей флоры) добавляется теллурит калия из расчета
1:100000-1:200000.
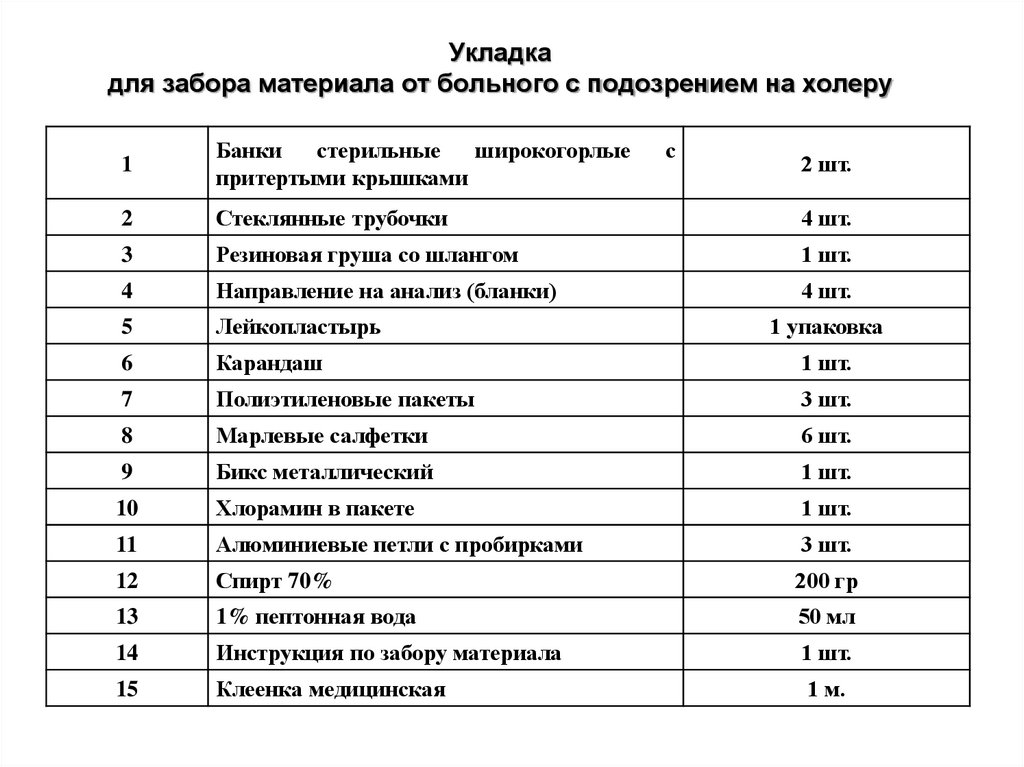
45. Укладка для забора материала от больного с подозрением на холеру
1Банки
стерильные
широкогорлые
притертыми крышками
с
2
Стеклянные трубочки
4 шт.
3
Резиновая груша со шлангом
1 шт.
4
Направление на анализ (бланки)
4 шт.
5
Лейкопластырь
6
Карандаш
1 шт.
7
Полиэтиленовые пакеты
3 шт.
8
Марлевые салфетки
6 шт.
9
Бикс металлический
1 шт.
10
Хлорамин в пакете
1 шт.
11
Алюминиевые петли с пробирками
3 шт.
12
Спирт 70%
200 гр
13
1% пептонная вода
50 мл
14
Инструкция по забору материала
1 шт.
15
Клеенка медицинская
1 м.
2 шт.
1 упаковка
46.
• Испражнения и рвотные массы в количестве 10-20 млсобирают в стерильную посуду (заранее подписанную) ложками
или стеклянными трубками с резиновой грушей из
индивидуального судна, на дно которого помещают меньший по
размеру сосуд (лоток), удобный для обеззараживания
кипячением.
дезраствор
испражнен
ия
Рвотные
массы
Рвотные
массы
Испражнения
47.
• Баночки с материалом тщательно закрывают, протираютснаружи марлевой салфеткой, смоченной дезраствором.
Обертывают другой салфеткой с дезраствором (дезинфектант
не должен попасть в пробу!), помещают в полиэтиленовый
пакет, затем помещают во второй пакет. Упакованный материал
помещают в бикс, на дне которого стелется марлевая салфетка,
смоченная дезраствором на случай протекания материала.
салфетка
салфетка
испражнен
ия
Рвотные
массы
салфетка
48.
• При наличии у больного диареи материал забирают вколичестве 10-20 мл,
• у больных легкими формами энтерита - 1-2 г испражнений.
• От больных с тяжелой формой диареи материал направляют в
лабораторию обязательно в нативном виде: в 50 мл 1%
пептонной воды, вносят 1-2 мл или 1-2 г материала.
• У лиц без выраженной клиники забор испражнений производят
металлическими петлями. Металлические петли готовят из
алюминиевой проволоки, с гладкой поверхностью диаметром 23 мм, длиной 40-50 см, складывая ее вдвое так, чтобы в
верхней части петли оставался небольшой просвет. Перед
забором материала петлю смачивают 1% пептонной водой и
вводят в прямую кишку на 8-10 см, взятый материал переносят
во флаконы или пробирки с 1% пептонной водой или
консервирующей жидкостью, после использования петли
обеззараживают кипячением.
49. Направление и результат исследования материала на наличие возбудителя холеры
• Доставляемый в лабораторию материал сопровождаетсяиндивидуальным направлением, в котором указывается:
Ф.И.О. ___________________________
Возраст ___________________________
Адрес ____________________________
Место работы ______________________
Диагноз __________________________
Дата и время взятия пробы ___________
Первичный или повторный __________
Применение антибиотиков ___________
Направляющая организация __________
Подпись направившего материал _______
•При проведении большого объема исследований (больные
ОКИ, группы риска, контактные) допускаются групповые формы
направлений, как при плановом эпидемиологическом надзоре,
так и в очаге холеры. Все направления заполняются в двух
экземплярах










































 Медицина
Медицина