Похожие презентации:
Кровотечения в первой половине беременности
1.
Кровотечения в первойполовине беременности
2.
Кровотечения в I половине беременности :• Самопроизвольный аборт;
• Пузырный занос;
• Внематочная беременность
. Шеечная беременность
Эндоцервикоз
Полип шейки матки
3.
Самопроизвольный аборт(выкидыш)
• Самопроизвольный аборт (выкидыш) — самопроизвольное
прерывание беременности до достижения плодом жизнеспособного
гестационного срока.
Согласно определению ВОЗ, аборт — самопроизвольное изгнание или
экстракция эмбриона или плода массой до 500 г, что соответствует сроку
гестации менее 22 нед.
КОД ПО МКБ-10
• O03 Самопроизвольный аборт.
• O02.1 Несостоявшийся выкидыш.
• O20.0 Угрожающий аборт.
• ЭПИДЕМИОЛОГИЯ
• Самопроизвольный аборт — самое частое осложнение беременности.
Частота его составляет от 10 до 20% всех клинически диагностированных
беременностей. Около 80% этих потерь происходит до 12 нед
беременности. При учёте беременностей по определению уровня ХГЧ
частота потерь возрастает до 31%, причём 70% этих абортов происходит до
того момента, когда беременность может быть распознана клинически. В
структуре спорадических ранних выкидышей 1/3 беременностей
прерывается в сроке до 8 нед по типу анэмбрионии.
4.
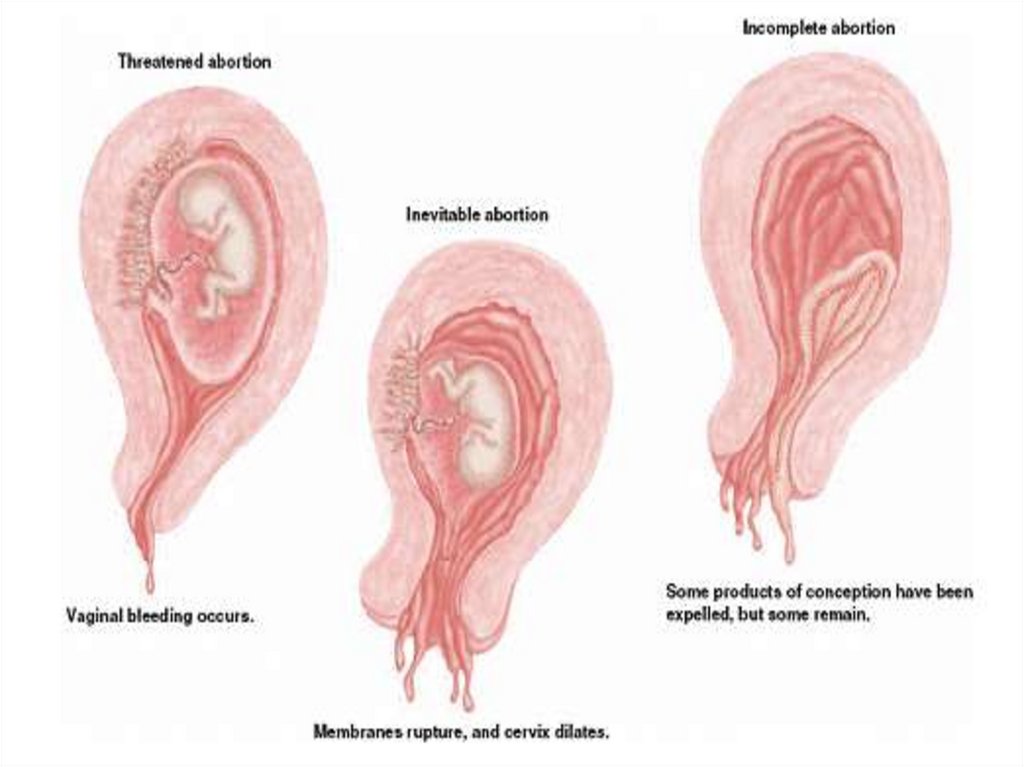
КЛАССИФИКАЦИЯПо клиническим проявлениям различают:
-угрожающий аборт;
-начавшийся аборт;
-аборт в ходу (полный и неполный);
-НБ.
Классификация самопроизвольных абортов, принятая ВОЗ, немного отличается от таковой,
используемой в РФ, объединив начавшийся выкидыш и аборт в ходу в одну группу —
неизбежный аборт (т.е. продолжение беременности невозможно).
ЭТИОЛОГИЯ
• Лидирующим фактором в этиологии самопроизвольного прерывания беременности
выступает хромосомная патология, частота которой достигает 82–88%. Наиболее частые
варианты хромосомной патологии при ранних самопроизвольных выкидышах —
аутосомные трисомии (52%), моносомии Х (19%), полиплоидии (22%). Другие формы
отмечают в 7% случаев. В 80% случаев вначале происходит гибель, а затем экспульсия
плодного яйца. Вторым по значимости среди этиологических факторов выступает
метроэндометрит различной этиологии, обусловливающий воспалительные изменения в
слизистой оболочке матки и препятствующий нормальной имплантации и развитию
плодного яйца. Хронический продуктивный эндометрит, чаще аутоиммунного генеза,
отмечен у 25% так называемых репродуктивно здоровых женщин, прервавших
беременность путём искусственного аборта, у 63,3% женщин с привычным
невынашиванием и у 100% женщин с НБ. Среди других причин спорадических ранних
выкидышей выделяют анатомические, эндокринные, инфекционные, иммунологические
факторы, которые в
большей мере служат причинами привычных выкидышей.
5.
6.
Факторы рискаВозраст выступает одним из основных факторов риска у здоровых женщин. По данным, полученным при анализе
исходов 1 млн беременностей, в возрастной группе женщин от 20 до 30 лет риск самопроизвольного аборта составляет 9–
17%, в 35 лет — 20%, в 40 лет — 40%, в 45 лет — 80%.
Паритет. У женщин с двумя беременностями и более в анамнезе риск выкидыша выше, чем у нерожавших женщин,
причём этот риск не зависит от возраста.
Наличие самопроизвольных абортов в анамнезе. Риск выкидыша возрастает с увеличением числа таковых. У
женщин с одним самопроизвольным выкидышем в анамнезе риск составляет 18–20%, после двух выкидышей он
достигает 30%, после трёх выкидышей — 43%. Для сравнения: риск выкидыша у женщины, предыдущая беременность
которой закончилась успешно, составляет 5%.
Курение. Потребление более 10 сигарет в день увеличивает риск самопроизвольного аборта в I триместре беременности.
Эти данные наиболее показательны при анализе самопроизвольного прерывания беременностей у женщин с
нормальным хромосомным набором.
Применение нестероидных противовоспалительных средств в период, предшествующий зачатию.
Получены данные, указывающие на негативное влияние угнетения синтеза ПГ на успешность имплантации. При
использовании нестероидных противовоспалительных средств в период, предшествующий зачатию, и на ранних этапах
беременности частота выкидышей составила 25% по сравнению с 15% у женщин, не получавших препараты данной
группы.
Лихорадка (гипертермия). Увеличение температуры тела выше 37,7 °С приводит к увеличению частоты ранних
самопроизвольных абортов.
Травма, включая инвазивные методы пренатальной диагностики (хориоцентез, амниоцентез, кордоцентез), — риск
составляет 3–5%.
Употребление кофеина. При суточном потреблении более 100 мг кофеина (4–5 чашек кофе) риск ранних выкидышей
достоверно повышается, причём данная тенденция действительна для плода с нормальным кариотипом.
Воздействие тератогенов (инфекционных агентов, токсических веществ, лекарственных препаратов с тератогенным
эффектом) также служит фактором риска самопроизвольного аборта.
Дефицит фолиевой кислоты. При концентрации фолиевой кислоты в сыворотке крови менее 2,19 нг/мл (4,9
нмоль/л) достоверно увеличивается риск самопроизвольного аборта с 6 до 12 нед беременности, что сопряжено с большей
частотой формирования аномального кариотипа плода.
Гормональные нарушения, тромбофилические состояния служат в большей мере причинами не спорадических, а
привычных выкидышей, основной причиной которых выступает неполноценная лютеиновая фаза. По данным
многочисленных публикаций, от 12 до 25% беременностей после ЭКО заканчиваются самопроизвольным абортом.
7.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКАВ основном больные жалуются на кровянистые выделения из
половых путей, боли внизу живота и в пояснице при задержке
менструации. В зависимости от клинической симптоматики различают
угрожающий самопроизвольный аборт, начавшийся, аборт в ходу
(неполный или полный) и НБ.
Угрожающий аборт проявляется тянущими болями внизу живота
и пояснице, могут быть скудные кровянистые выделения из
половых путей. Тонус матки повышен, шейка матки не укорочена,
внутренний зев закрыт, тело матки соответствует сроку
беременности. При УЗИ регистрируют сердцебиение плода.
При начавшемся аборте боли и кровянистые выделения из
влагалища более выражены, канал шейки матки приоткрыт.
При аборте в ходу определяются регулярные схваткообразные
сокращения миометрия. Величина матки меньше предполагаемого
срока беременности, в более поздние сроки беременности возможно
подтекание ОВ. Внутренний и наружный зев открыты, элементы
плодного яйца в канале шейки матки или во влагалище.
Кровянистые выделения могут быть различной интенсивности,
чаще обильные.
Неполный аборт — состояние, сопряжённое с задержкой в
полости матки элементов плодного яйца. Отсутствие полноценного
сокращения матки и смыкания её полости приводит к
продолжающемуся кровотечению, что в некоторых случаях служит
причиной большой кровопотери и гиповолемического шока. Чаще
неполный аборт наблюдают после 12 нед беременности в случае,
когда выкидыш начинается с излития ОВ. При бимануальном
исследовании матка меньше предполагаемого срока беременности,
кровянистые выделения из канала шейки матки обильные, с
помощью УЗИ в полости матки определяют остатки плодного яйца,
во II триместре — остатки плацентарной ткани.
Полный аборт чаще наблюдают в поздние сроки беременности.
Плодное яйцо выходит полностью из полости матки. Матка
сокращается, кровотечение прекращается. При бимануальном
исследовании матка хорошо контурируется, размером меньше срока
гестации, канал шейки матки может быть закрыт. При полном
выкидыше с помощью УЗИ определяют сомкнутую полость матки.
Могут быть небольшие кровянистые выделения.
Аборт в ходу.
1 — тело матки, 2 — шейка матки, 3 —
плодное яйцо, 4 — гематома.
6. Неполный выкидыш.
а — в матке все оболочки; б — в матке
остатки плодного яйца.
8.
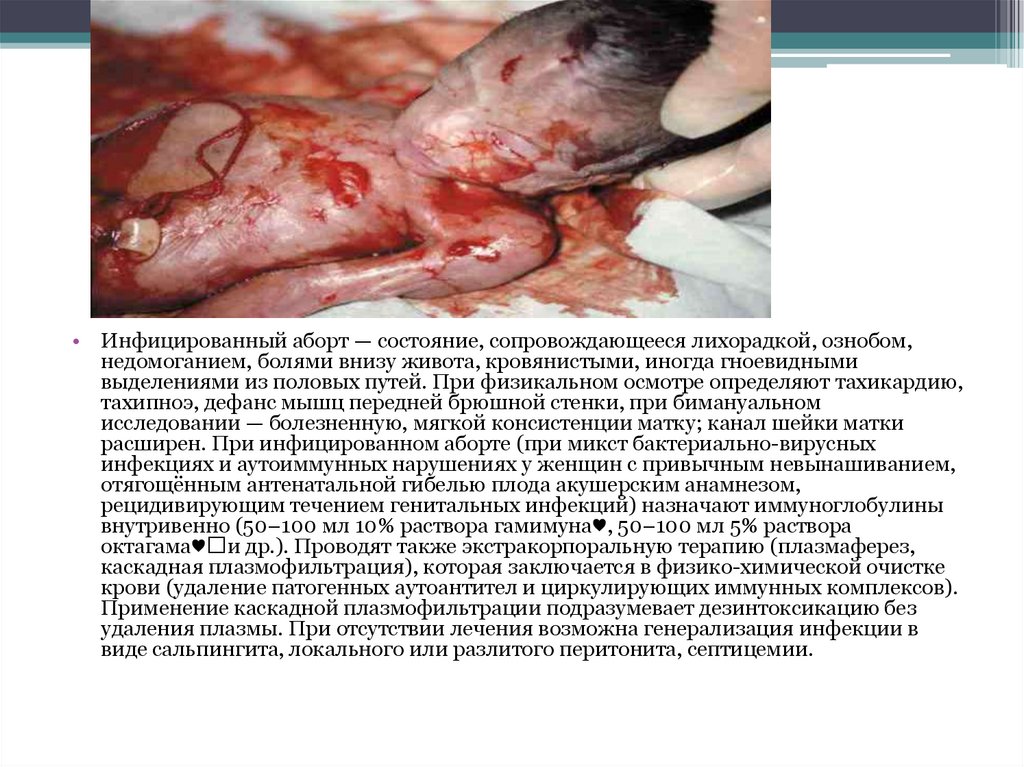
• Инфицированный аборт — состояние, сопровождающееся лихорадкой, ознобом,недомоганием, болями внизу живота, кровянистыми, иногда гноевидными
выделениями из половых путей. При физикальном осмотре определяют тахикардию,
тахипноэ, дефанс мышц передней брюшной стенки, при бимануальном
исследовании — болезненную, мягкой консистенции матку; канал шейки матки
расширен. При инфицированном аборте (при микст бактериально-вирусных
инфекциях и аутоиммунных нарушениях у женщин с привычным невынашиванием,
отягощённым антенатальной гибелью плода акушерским анамнезом,
рецидивирующим течением генитальных инфекций) назначают иммуноглобулины
внутривенно (50–100 мл 10% раствора гамимуна♥, 50–100 мл 5% раствора
октагама♥ и др.). Проводят также экстракорпоральную терапию (плазмаферез,
каскадная плазмофильтрация), которая заключается в физико-химической очистке
крови (удаление патогенных аутоантител и циркулирующих иммунных комплексов).
Применение каскадной плазмофильтрации подразумевает дезинтоксикацию без
удаления плазмы. При отсутствии лечения возможна генерализация инфекции в
виде сальпингита, локального или разлитого перитонита, септицемии.
9.
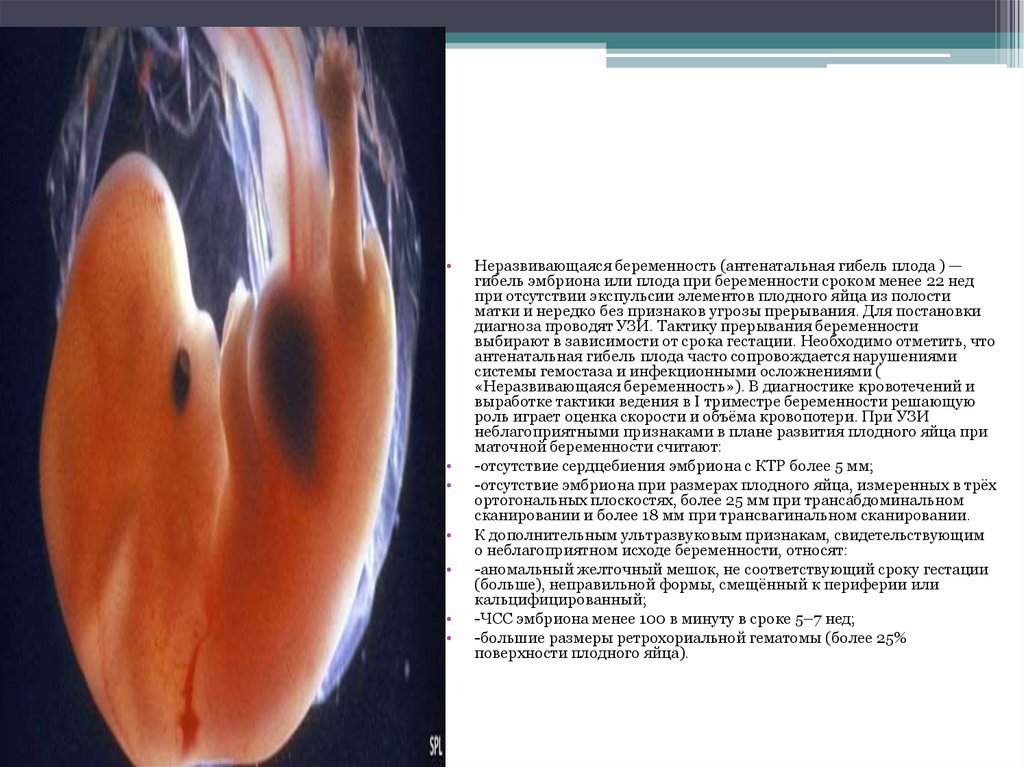
Неразвивающаяся беременность (антенатальная гибель плода ) —
гибель эмбриона или плода при беременности сроком менее 22 нед
при отсутствии экспульсии элементов плодного яйца из полости
матки и нередко без признаков угрозы прерывания. Для постановки
диагноза проводят УЗИ. Тактику прерывания беременности
выбирают в зависимости от срока гестации. Необходимо отметить, что
антенатальная гибель плода часто сопровождается нарушениями
системы гемостаза и инфекционными осложнениями (
«Неразвивающаяся беременность»). В диагностике кровотечений и
выработке тактики ведения в I триместре беременности решающую
роль играет оценка скорости и объёма кровопотери. При УЗИ
неблагоприятными признаками в плане развития плодного яйца при
маточной беременности считают:
-отсутствие сердцебиения эмбриона с КТР более 5 мм;
-отсутствие эмбриона при размерах плодного яйца, измеренных в трёх
ортогональных плоскостях, более 25 мм при трансабдоминальном
сканировании и более 18 мм при трансвагинальном сканировании.
К дополнительным ультразвуковым признакам, свидетельствующим
о неблагоприятном исходе беременности, относят:
-аномальный желточный мешок, не соответствующий сроку гестации
(больше), неправильной формы, смещённый к периферии или
кальцифицированный;
-ЧСС эмбриона менее 100 в минуту в сроке 5–7 нед;
-большие размеры ретрохориальной гематомы (более 25%
поверхности плодного яйца).
10.
Дифференциальная диагностикаСамопроизвольный аборт следует дифференцировать с доброкачественными и злокачественными
заболеваниями шейки матки или влагалища. При беременности возможны кровянистые выделения из
эктропиона. Для исключения заболеваний шейки матки проводят осторожный осмотр в зеркалах, при
необходимости кольпоскопию и/или биопсию.
Кровянистые выделения при выкидыше дифференцируют с таковыми при ановуляторном цикле, которые
нередко наблюдают при задержке менструации. Отсутствуют симптомы беременности, тест на субъединицу ХГЧ отрицательный. При бимануальном исследовании матка нормальных размеров, не
размягчена, шейка плотная, не цианотичная. В анамнезе могут быть аналогичные нарушения
менструального цикла.
Дифференциальную диагностику также проводят с пузырным заносом и внематочной беременностью.
При пузырном заносе у 50% женщин могут быть характерные выделения в виде пузырьков; матка может
быть больше срока предполагаемой беременности. Характерная картина при УЗИ.
При внематочной беременности женщины могут жаловаться на кровянистые выделения, билатеральные
или генерализованные боли; нередки обморочные состояния (гиповолемия), чувство давления на прямую
кишку или мочевой пузырь, тест на -ХГЧ положительный. При бимануальном исследовании отмечается
болезненность при движении за шейку матки. Матка меньших размеров, чем должна быть на сроке
предполагаемой беременности. Можно пропальпировать утолщенную маточную трубу, нередко выбухание
сводов. При УЗИ в маточной трубе можно определить плодное яйцо, при её разрыве обнаружить
скопление крови в брюшной полости. Для уточнения диагноза показаны пункция брюшной полости через
задний свод влагалища или диагностическая лапароскопия.
Пример формулировки диагноза
Беременность 6 нед. Начавшийся выкидыш.
11.
ЛЕЧЕНИЕЦели лечения
• Цель лечения угрозы прерывания беременности — расслабление
матки, остановка кровотечения и пролонгирование беременности в
случае наличия в матке жизнеспособного эмбриона или плода. В США,
странах Западной Европы угрожающий выкидыш до 12 нед не лечат,
считая, что 80% таких выкидышей — «естественный отбор»
(генетические дефекты, хромосомные абберации). В РФ общепринята
другая тактика ведения беременных с угрозой выкидыша. При этой
патологии назначают постельный режим (физический и сексуальный
покой), полноценную диету, гестагены, витамин E, метилксантины, а в
качестве симптоматического лечения — спазмолитические препараты
(дротаверин, свечи с папаверином), растительные седативные
лекарственные средства (отвар пустырника, валерианы).
Немедикаментозное лечение
• В диету беременной обязательно должны быть включены
олигопептиды, полиненасыщенные жирные кислоты.
12.
Медикаментозное лечение
Гормональная терапия включает натуральный микронизированный прогестерон по 200-300 мг/сут (предпочтительнее) или
дидрогестерон по 10 мг два раза в сутки, витамин E по 400 МЕ/сут.
Дротаверин назначают при выраженных болевых ощущениях внутримышечно по 40 мг (2 мл) 2–3 раза в сутки с последующим
переходом на пероральный приём от 3 до 6 таблеток в день (40 мг в 1 таблетке).
Метилксантины — пентоксифиллин (7 мг/кг массы тела в сутки). Свечи с папаверином по 20–40 мг два раза в день применяют
ректально.
Подходы к терапии угрозы прерывания беременности принципиально различаются в РФ и за рубежом. Большинство
иностранных авторов настаивает на нецелесообразности сохранения беременности сроком менее 12 нед. Необходимо отметить,
что эффект от применения любой терапии — медикаментозной (спазмолитики, прогестерон, препараты магния и др.) и
немедикаментозной (охранительный режим) — в рандомизированных мультицентровых исследованиях не доказан. Назначение
при кровянистых выделениях беременным средств, влияющих на гемостаз (этамзилата, викасола♥, транексамовой кислоты,
аминокапроновой кислоты и других препаратов), не имеет под собой оснований и доказанных клинических эффектов в силу
того, что кровотечение при выкидышах обусловлено отслойкой хориона (ранней плаценты), а не нарушениями коагуляции.
Наоборот, задача врача — не допустить кровопотери, приводящей к нарушениям гемостаза. При поступлении в стационар
следует провести анализ крови, определить группу крови и резус-принадлежность.
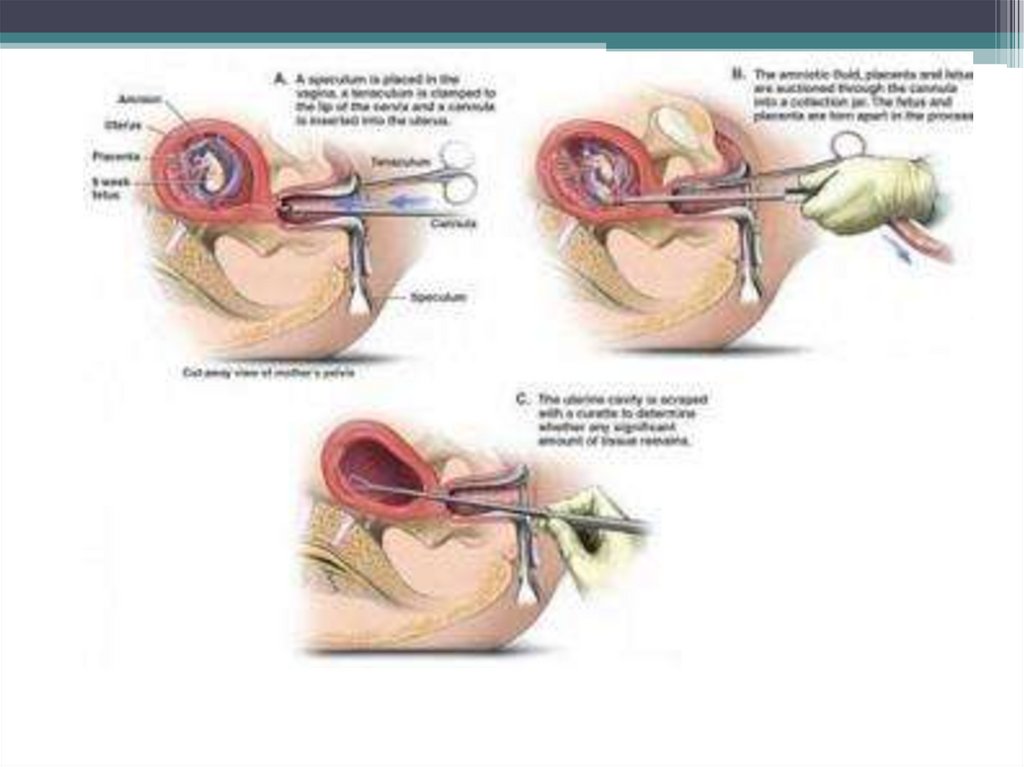
При неполном аборте нередко наблюдают обильное кровотечение, при котором необходимо оказание неотложной помощи —
немедленному инструментальному удалению остатков плодного яйца и выскабливания стенок полости матки. Более бережным
является опорожнение матки (предпочтительнее вакуум-аспирация). В связи с тем что окситоцин может оказывать
антидиуретическое действие, после опорожнения матки и остановки кровотечения введение больших доз окситоцина должно
быть прекращено.
В процессе операции и после неё целесообразно введение внутривенно изотонического раствора натрия хлорида с окситоцином
(30 ЕД на 1000 мл раствора) со скоростью 200 мл/ч (в ранние сроки беременности матка менее чувствительна к окситоцину).
Проводят также антибактериальную терапию, при необходимости лечение постгеморрагической анемии. Женщинам с резусотрицательной кровью вводят иммуноглобулин антирезус. Целесообразен контроль состояния матки методом УЗИ.
При полном аборте при беременности сроком менее 14–16 нед целесообразно провести УЗИ и при необходимости —
выскабливание стенок матки, так как велика вероятность нахождения частей плодного яйца и децидуальной ткани в полости
матки. В более поздние срок при хорошо сократившейся матке выскабливание не производят. Целесообразно назначение
антибактериальной терапии, лечение анемии по показаниям и введение иммуноглобулина антирезус женщинам с резусотрицательной кровью.
13.
Хирургическое лечение• При НБ до 14–16 нед эвакуацию плодного яйца
проводят одномоментно с помощью
инструментального опорожнения полости матки, с
расширением цервикального канала и кюретажа,
или используют вакуум-аспирацию. В обоих случаях
необходим гистероскопический контроль. При
гистероскопии оценивают локализацию плодного
яйца, состояние эндометрия, затем удаляют плодное
яйцо с прицельным взятием гистологического
материала из плацентарного ложа и промыванием
полости матки раствором антисептика. По
показаниям вводят антибиотики.
14.
15.
Ведение послеоперационного периода
В послеоперационный период рекомендуют проведение профилактической антибактериальной терапии. У женщин
с ВЗОМТ в анамнезе (эндометрит, сальпингит, оофорит, тубоовариальный абсцесс, пельвиоперитонит)
антибактериальную терапию следует продолжать в течение 5–7 дней. У резус-отрицательных женщин (при
беременности от резус-положительного партнёра) в первые 72 ч после вакуум-аспирации или выскабливания при
беременности сроком более 7 нед и при отсутствии резус-АТ проводят профилактику резус-иммунизации введением
иммуноглобулина антирезус в дозе 300 мкг (внутримышечно).
ПРОФИЛАКТИКА
Методы специфической профилактики спорадического выкидыша отсутствуют. Для профилактики дефектов
нервной трубки, которые частично приводят к ранним самопроизвольным абортам, рекомендуют назначение
фолиевой кислоты за 2–3 менструальных цикла до зачатия и в первые 12 нед беременности в суточной дозе 0,4 мг.
Если в анамнезе у женщины в течение предыдущих беременностей отмечены дефекты нервной трубки плода,
профилактическую дозу следует увеличить до 4 мг/сут.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Женщин следует проинформировать о необходимости обращения к врачу во время беременности при появлении
болей внизу живота, в пояснице, при возникновении кровянистых выделений из половых путей.
ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ
После выскабливания полости матки или вакуум-аспирации рекомендуют исключить использование тампонов и
воздерживаться от половых контактов в течение 2 нед. Планирование следующей беременности рекомендуется не
ранее чем через 3 мес, в связи с чем дают рекомендации о контрацепции на протяжении трёх менструальных
циклов.
ПРОГНОЗ
Как правило, прогноз благоприятный. После одного самопроизвольного выкидыша риск потери следующей
беременности возрастает незначительно и достигает 18–20% по сравнению с 15% при отсутствии выкидышей в
анамнезе. При наличии двух последовательных самопроизвольных прерываний беременности рекомендуют
проведение обследования до наступления желанной беременности для выявления причин невынашивания у
данной супружеской пары.
16.
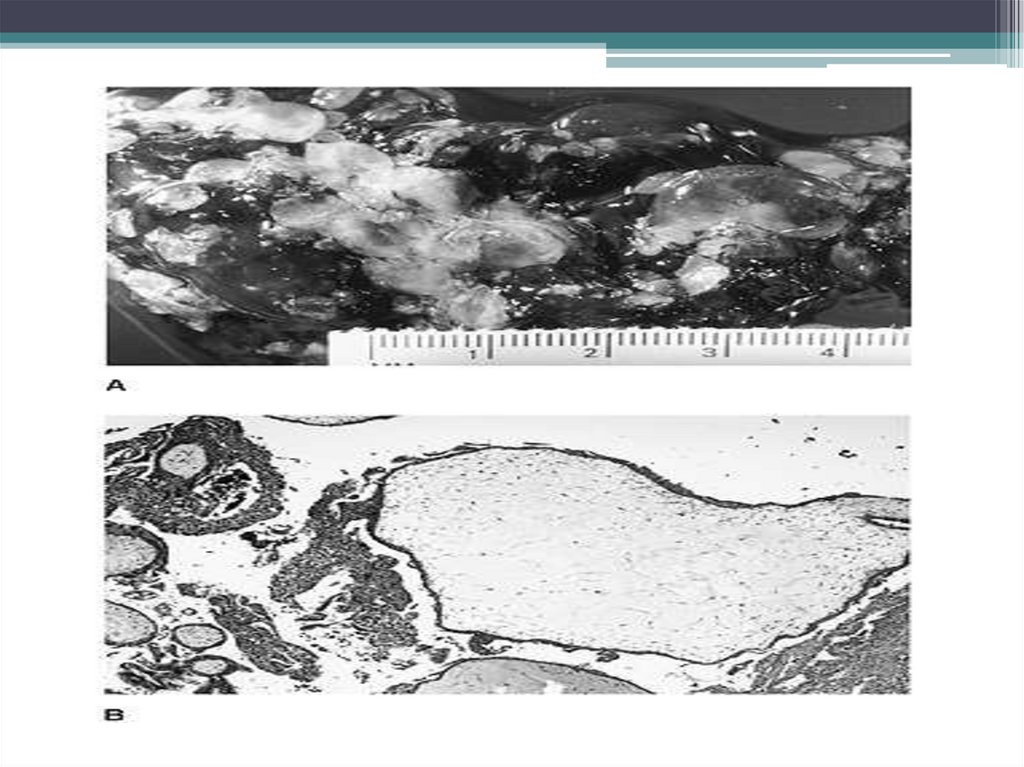
Пузырный занос• Пузырный занос- заболевание плодного яйца, отличительными признаками
которого являются перерождение ворсин хориона в пузырьки с жидкостью,
разрастание эпителия ворсин, особенно синцития.
КОД ПО МКБ-10
• O01 Пузырный занос.
• O01.0 Пузырный занос классический.
• O01.1 Пузырный занос неполный и частичный.
• O01.9 Пузырный занос неуточнённый.
• O02 Другие анормальные продукты зачатия.
ЭПИДЕМИОЛОГИЯ
• В странах Европы ТН встречаются с частотой 0,6–1,1 на 1000 беременностей, в
• США — 1 на 1200, в странах Азии и Латинской Америки — 1 на 200, в Японии — 2
• на 1000 беременностей.
• Частота возникновения различных форм трофобластической болезни по дан• ным одного из самых крупных трофобластических центров, (межрегиональный
• Центр в Шеффилде, Великобритания): полный пузырный занос — 72,2%, частич• ный пузырный занос — 5%.
17.
КЛАССИФИКАЦИЯВыделяют два вида пузырных заносов: полный и частичный. Наиболее частая форма пузырного заноса — полный
пузырный занос.
Полный пузырный занос выявляют в сроки 11–25 нед беременности, он чаще оказывается диплоидным —
содержит 46ХХ хромосомный набор, обе хромосомы отцовские. В 3–13% случаев встречается 46ХY комбинация.
Полный пузырный занос характеризуется отсутствием признаков зародышевого и эмбрионального развития.
Злокачественная трансформация возникает в 20% наблюдений, при наборе хромосом 46XY чаще развивается
метастатическая опухоль. Первый клинический признак — несоответствие размеров матки сроку беременности
(размеры матки превышают сроки беременности). Макроскопически выявляют отёчные хориальные ворсинки,
пузырьки.
Частичный пузырный занос выявляют в 25–74% случаев всех пузырных заносов, обычно в сроки от 9 до 34 нед
беременности. Клетки частичного пузырного заноса всегда триплоидны, при этом диплоидный набор — от отца,
гаплоидный — от матери (чаще 69ХXY, 69ХХХ, реже 69XYY). Возможно развитие фрагментов нормальной
плаценты и плода. Ранее считалось, что частичный пузырный занос не малигнизируется. В настоящее время
доказана возможность злокачественной трансформации (до 5%). Клинически размеры матки меньше или
соответствуют сроку беременности, макроскопически определяют фрагменты плода, плаценты и отёчные
хориальные ворсины.
Гистологическая классификация ТН (FIGO, 2000)
- Пузырный занос (код МКБ-10 М9100/0):
✧ полный пузырный занос;
✧ частичный пузырный занос (код МКБ-10 М9103/0).
-Инвазивный пузырный занос (код МКБ-10 М9100/1).
Гистологическая форма имеет важное прогностическое значение. Инвазивный пузырный занос относится к
злокачественным трофобластным опухолям (ЗТО).
18.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗПузырный занос наиболее часто встречается среди опухолей трофобласта (1:1000 беременностей), причиной его
развития служат генетические нарушения беременности. Пузырный занос локализуется в матке (реже в маточной
трубе), чаще возникает у юных и пожилых беременных, в плохой социально-экономической среде. Пузырный
занос не обладает инвазивным ростом, не метастазирует. Частота излечения — 100%. ТН — результат генетических
нарушений беременности, при которых отсутствующее или инактивированное ядро яйцеклетки подвергается
оплодотворению либо двумя сперматозоидами (с образованием набора хромосом 46ХХ или 46XY), либо
происходит дупликация отцовского генетического материала. В результате из мезодермы зародыша развивается
пузырный занос (по последним представлениям о генезе заболевания). ТН характеризуются двумя различными
биологическими процессами: персистенцией в организме матери трофобластических клеток после завершения
беременности (феномен наиболее часто встречается после частичного или полного пузырного заноса) и
трофобластической малигнизацией (инвазивный пузырный занос, хорионкарцинома, опухоль плацентарного
ложа, эпителиоидно-клеточная опухоль). Злокачественная трансформация элементов трофобласта (цито-,
синцитиотрофобласта, промежуточных клеток) может встречаться как во время беременности (нормальной и
эктопированной) так и после её завершения (роды, аборт), но наиболее часто это происходит после полного
пузырного заноса. ТН составляют 1% от онкогинекологических опухолей и поражают женщин преимущественно
репродуктивного возраста. ТН — уникальные в биологическом поведении и клинических проявлениях опухоли,
характеризующиеся высокой степенью озлокачествления, быстрым отдалённым метастазированием и, при этом,
высокой частотой излечения только с помощью химиотерапии даже при отдалённых метастазах. После излечения
сохраняется репродуктивная функция у абсолютного большинства молодых женщин.
ЗТО в 50% случаев развиваются после пузырного заноса, в 25% — после нормальной беременности и родов, в 25%
— после аборта и эктопированной беременности. С увеличением числа беременностей риск развития ЗТО
возрастает. Инвазивный пузырный занос может развиться одновременно с простым (полостным) пузырным
заносом. Морфологическое подтверждение инвазивного пузырного заноса возможно лишь в удалённой матке или
метастатическом очаге (признаки инвазии ворсинок в миометрий и другие ткани).
Инвазивный пузырный занос характеризуется наличием отёчных ворсинок хориона, отсутствием
эмбриональных сосудов и вторжением пролиферирующих элементов цито- и синцитиотрофобласта в миометрий.
Опухоль обладает способностью к быстрой и глубокой инвазии в миометрий и может вызывать тяжёлое
интраперитонеальное кровотечение.
19.
КЛИНИЧЕСКАЯ КАРТИНА• Основные клинические симптомы пузырного заноса обычно возникают перед 18 нед беременности:
-влагалищное кровотечение (более 90% случаев);
-размеры матки превышают должные для данного срока беременности (в 50% случаев);
-двухсторонние текалютеиновые кисты 8 см и более (20–40%).
• При пузырном заносе могут развиться различные осложнения:
-неукротимая рвота беременных (20–30% случаев);
-АГ, преэклампсия (10–30%);
-симптомы гипертиреоза [тёплая кожа, тахикардия, тремор, увеличение щитовидной железы (2–7%)];
-разрыв овариальных кист, кровотечение, инфекционные осложнения;
-трофобластическая эмболизация встречается у 2–3% пациенток с острыми дыхательными расстройствами (кашель,
тахипноэ, цианоз) при размерах матки, соответствующих сроку 20 и более недель (чаще развивается спустя 4 ч от
эвакуации ПЗ);
-ДВС.
• Клинические особенности ИПЗ:
-опухоль обычно локальная, с инвазивным ростом и редко метастазирует (20–40%) — преимущественно во влагалище,
вульву, лёгкие;
-значительно чаще, чем при простом пузырном заносе, трансформируется в хорионкарциному;
-возможна спонтанная регрессия опухоли;
-основной клинический маркёр — повышение концентрации ХГЧ в сыворотке крови;
-основной метод визуализации опухоли — ультразвуковая КТ;
-высокая чувствительность к химиотерапии;
-излечение в 100% случаев.
20.
21.
22.
ДИАГНОСТИКА ПУЗЫРНОГО ЗАНОСА
Для постановки диагноза пузырного заноса необходимо:
-оценить клинические симптомы во время беременности;
-провести УЗИ, КТ органов малого таза;
-определить концентрацию ХГЧ в сыворотке крови (при нормальной беременности пик ХГЧ отмечают в 9–10 нед, он не
выше 150 000 мМЕ/мл, в дальнейшем концентрация снижается).
• ДИАГНОСТИКА ЗЛОКАЧЕСТВЕННЫХ ТРОФОБЛАСТИЧЕСКИХ ОПУХОЛЕЙ
Анамнез
Наиболее часто болезнь возникает у женщин репродуктивного возраста, хотя может проявляться у пациенток в
перименопаузе. Беременность в анамнезе, завершившаяся родами, абортом (искусственным или самопроизвольным), в том
числе и эктопическая — необходимый критерий для постановке диагноза. Опухоль может возникнуть и в период
развивающейся беременности. Но чаще ЗТО развивается после перенесённого пузырного заноса.
Жалобы
Абсолютное большинство женщин репродуктивного возраста с ЗТО жалуются на нарушение менструального цикла
(аменорея, ациклические кровяные выделения, олигоменорея, маточные кровотечения различной интенсивности и
продолжительности). Данные менограммы пациентки после окончания беременности могут дать полезную для
своевременной диагностики информацию. Реже пациентки жалуются на боли внизу живота, в грудной клетке, кашель,
кровохарканье, головную боль, различные проявления токсикоза беременных, возможно появление симптомов
тиреотоксикоза. В отдельных случаях пациентки самостоятельно обнаруживают метастазы во влагалище или опухоль в
малом тазу, пальпируемую через переднюю брюшную стенку.
Физикальное исследование
При гинекологическом осмотре часто можно обнаружить увеличение размеров матки, несоответствие их должным при
данном сроке беременности или длительности послеродового периода. Кроме того, можно пальпировать опухолевые
образования в стенке матки, в малом тазу, во влагалище (чаще выявляют при осмотре в зеркалах). Патогномоничный
признак ТН — текалютеиновые кисты яичников, часто очень больших размеров. В связи с этим возможен перекрут ножки
кисты и развитие клиники «острого живота». Внешние проявления болезни возникают только при значительном
распространении опухоли и длительном течении. Как правило, общее состояние больной не нарушено, за исключением
редких наблюдений у пациенток со значительным распространением опухоли (массивное поражение лёгких, головного
мозга, печени и других органов).
23.
Лабораторные исследования• Определение концентрации ХГЧ в сыворотке крови
В норме ХГЧ образуется в синцитиотрофобластических клетках плаценты, что обусловливает высокую концентрацию
гормона у беременных. Известно, что любое повышение уровня ХГЧ, не связанное с развивающейся беременностью,
свидетельствует о возникновении ТН. Диагностическая чувствительность ХГЧ при ТН близка к 100%. Определённые
трудности имеет диагностика ТН во время беременности. Одним из критериев диагноза может быть отсутствие снижения
уровня ХГЧ в сыворотке крови после 12 нед беременности. Целесообразно оценить динамику роста другого гормона
беременности — АФП, концентрация которого в норме с 11 нед начинает прогрессивно увеличиваться. Если содержание ХГЧ
повышается после 11 нед беременности, а при этом отмечается снижение концентрации АФП, можно думать о
возникновении ТН. При этом концентрация ХГЧ в сыворотке крови в несколько раз выше соответствующей данному сроку
нормы. Наличие у больной репродуктивного возраста нарушений менструального цикла, ациклических кровотечений и
беременности в анамнезе всегда требует определения концентрации ХГЧ для исключения у неё ТН. Плато или увеличение
содержания ХГЧ в трёх последующих исследованиях в течение 14 дней свидетельствует о развитии ЗТО.
• Определение концентрации ПЛ
Такое исследование можно проводить при подозрении на трофобластическую опухоль плацентарного ложа или
эпителиоидно-клеточную трофобластическую опухоль — редкие ТН, характеризующиеся невысокой концентрацией ХГЧ
даже при распространённом процессе и значительной экспрессией ПЛ. Эти соотношения лежат в основе дифференциальной
диагностики. Но наиболее информативно в данном случае иммуногистохимическое исследование на наличие ПЛ в ткани
опухоли.
Критерии диагноза «трофобластическая неоплазия» (рекомендации ВОЗ и FIGO, 2000):
-плато или увеличение концентрации ХГЧ в сыворотке крови после удаления
пузырного заноса в трёх последовательных исследованиях в течение 2 нед (1-й, 7-й, 14-й день исследования);
-повышенное содержание ХГЧ через 6 и более месяцев после удаления пузырного заноса;
-гистологическая верификация опухоли (хорионкарцинома, трофобластическая опухоль плацентарного ложа,
эпителиоидно-клеточная трофобластическая опухоль).
Самый ранний признак развития трофобластической опухоли — увеличение концентрации ХГЧ в сыворотке крови при
динамическом контроле у пациенток с беременностью в анамнезе.
Всем женщинам с различными нарушениями менструального цикла и беременностью в анамнезе, а так же с выявленными
метастазами неясной этиологии следует определять концентрацию ХГЧ в сыворотке крови.
24.
Инструментальные исследованияДанные морфологического исследования
ТН — единственные опухоли, для которых морфологическая верификация не обязательна.
Несмотря на это необходимо тщательное морфологическое исследование удалённых тканей (при
выскабливании полости матки, иссечении образований в стенке влагалища и др.) женщин
репродуктивного возраста с целью раннего выявления ТН. Следует сохранять морфологический
материал в виде парафиновых блоков, позволяющих проводить дополнительные
(иммуногистохимические) исследования при необходимости в уточнении диагноза. У большей
части больных диагноз ТН ставят на основании данных морфологического исследования.
Диагностика пузырного заноса не вызывает трудностей у морфолога. Морфологический диагноз
ИПЗ возможен только в удалённой матке, либо метастазе опухоли.
Ультразвуковая компьютерная томография
В диагностике первичной опухоли матки наряду с определением концентрации ХГЧ обязательно
применяют ультразвуковую КТ — высоко информативный и абсолютно доступный метод.
Применение высокочастотных трансвагинальных датчиков даёт возможность выявить опухоль
трофобласта (минимальным диаметром 4 мм) уже на первом этапе обследования пациентки,
полностью исключив необходимость инвазивных методов исследования (повторные
выскабливания, лапароскопия, гистероскопия, тазовая ангиография
• Скрининг
Поводят после удаления пузырного заноса — ежемесячно исследуют концентрацию ХГЧ в
сыворотке крови в течение года.
25.
Дифференциальная диагностика• ТН следует дифференцировать от нормальной беременности.
Ультразвуковая КТ и динамическое исследование ХГЧ в сыворотке
крови позволяют своевременно заподозрить развитие ТН (первый
признак — несоответствие концентрации ХГЧ гестационному сроку). У
женщин репродуктивного возраста при обнаружении очаговых теней в
лёгких, опухоли в головном мозге, печени, почке и других органах
всегда необходимо исключать опухоли трофобласта с помощью
определения концентрации ХГЧ в сыворотке крови.
• Показания к консультации других специалистов
• Показаниями служат симптомы, характерные для экстрагенитально
локализации опухоли (метастазы в ЦНС, почку, стенку желудка,
печень и др.). Необходима консультация нейрохирурга,
абдоминального хирурга, уролога и др.
• Пример формулировки диагноза
• Трофобластическая опухоль матки, I стадия.
• Трофобластическая опухоль матки, множественные метастазы в
лёгких и головном мозге, IV стадия.
26.
ЛЕЧЕНИЕ ПУЗЫРНОГО ЗАНОСА• Тактика врача при пузырном заносе:
-вакуум-экстракция пузырного заноса с контрольным острым кюретажем;
-гистологическое исследование материала;
-пациентки с резус-отрицательной кровью и частичным пузырным заносом должны получать Rh0-(анти-D)Ig;
-в последующем — тщательный мониторинг в течение года.
• Мониторинг после удаления пузырного заноса:
-еженедельное определение концентрации ХГЧ в сыворотке крови до получения трёх последовательных
отрицательных результатов, затем — ежемесячно до 6 мес, далее — 1 раз в 2 мес в течение следующих 6 мес;
-Ультразвуковая КТ органов малого таза через 2 нед после экстракции пузырного заноса, далее — ежемесячно
до нормализации содержания ХГЧ;
-рентгенография лёгких после эвакуации пузырного заноса, далее — через 4 и 8 нед при динамическом
снижении ХГЧ;
-обязательное ведение пациенткой менограммы в течение не менее чем трёх лет после пузырного заноса.
• В норме концентрация ХГЧ в плазме крови нормализуется через 4–8 нед после экстракции пузырного
заноса. Повышенная концентрация ХГЧ после 8 нед может свидетельствовать о развитии ЗТО, что
требует обязательного повторного обследования больной (гинекологический осмотр, ультразвуковая КТ
органов малого таза и рентгенография лёгких). Химиотерапию после удаления пузырного заноса при
динамическом снижении концентрации ХГЧ до нормальной величины не проводят. Исключение
составляют пациентки, у которых невозможен мониторинг после удаления ПЗ. В этом случае
рекомендуют проведение трёх курсов химиотерапии в стандартном режиме (метотрексат, кальция
фолинат с профилактической целью). Контрацепция обязательна в течение года после нормализации
концентрацииХГЧ, предпочтительнее — пероральными контрацептивами.
• ПРОГНОЗ
• Излечение больных пузырным заносом после его удаления происходит в 80% случаев, в 20% возможно
развитие ЗТО.
27.
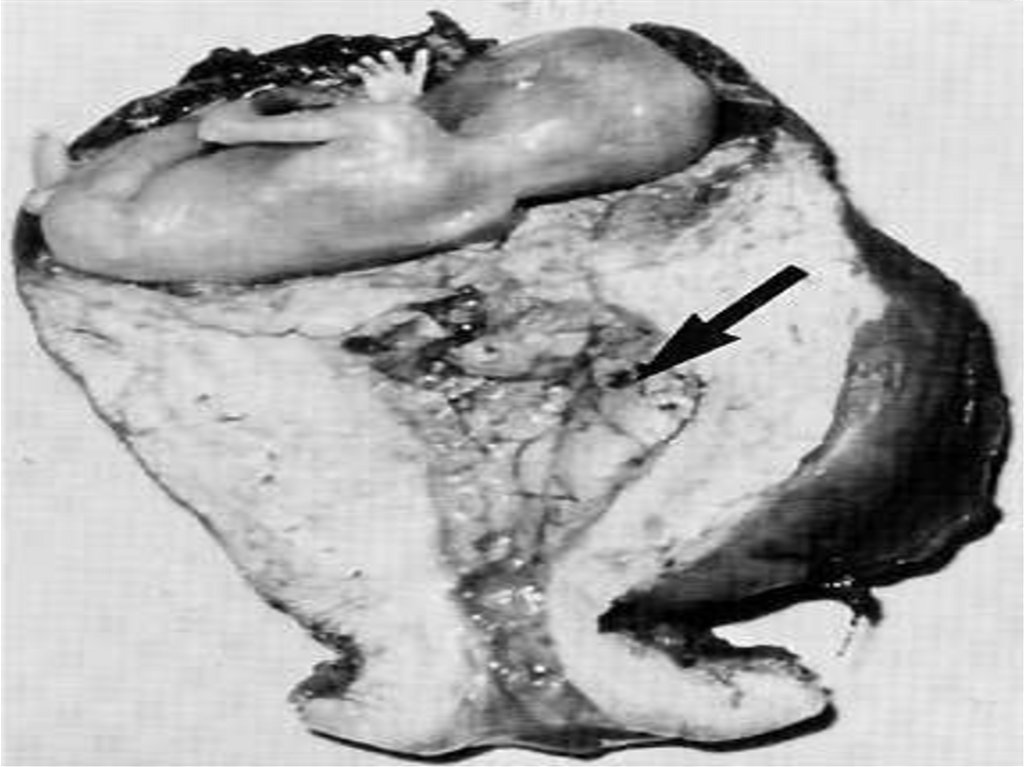
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬВнематочная беременность — имплантация оплодотворённого яйца вне полости матки.
КОД ПО МКБ-10
●О00.0 — абдоминальная (брюшная) беременность;
●О00.1 — трубная беременность:
●беременность в маточной трубе,
●разрыв маточной трубы вследствие беременности.
●О00.2 — яичниковая беременность;
●О00.8 — другие формы внематочной беременности:
●шеечная,
●в роге матки,
●интралигаменетарная.
●О00.9 неуточнённая.
• ЭПИДЕМИОЛОГИЯ
Наиболее выраженный рост числа внематочной беременности в последние годы наблюдают среди женщин старше 35 лет. В
Великобритании отмечают 11,5 внематочных беременностей на 1000 беременных, частота материнской смертности
составила 0,4 на 1000 случаев эктопической беременности. В России в 2006 г. выполнено 45 673 операции по поводу
внематочной беременности. За 10 лет от внематочной беременности умерло 243 женщины. В России эта патология занимает
5–6е место в ряду причин материнской смертности и составляет 4–5%. До недавнего времени более чем 96% больным с
внематочной беременностью проводили лапаротомию и удаление маточной трубы, в настоящее время во многих клиниках
тот же процент составляют лапароскопические операции.
ПРОФИЛАКТИКА
На уровне женской консультации показано выявление женщин группы риска:
●с хроническими воспалительными заболеваниями придатков матки;
●с дисфункцией яичников;
●с ТПБ;
●имеющих в анамнезе внематочную беременность.
СКРИНИНГ
При задержке менструации, отсутствии или наличии кровянистых выделений из половых путей показано определение
βХГЧ в крови и проведение трансвагинального УЗИ.
28.
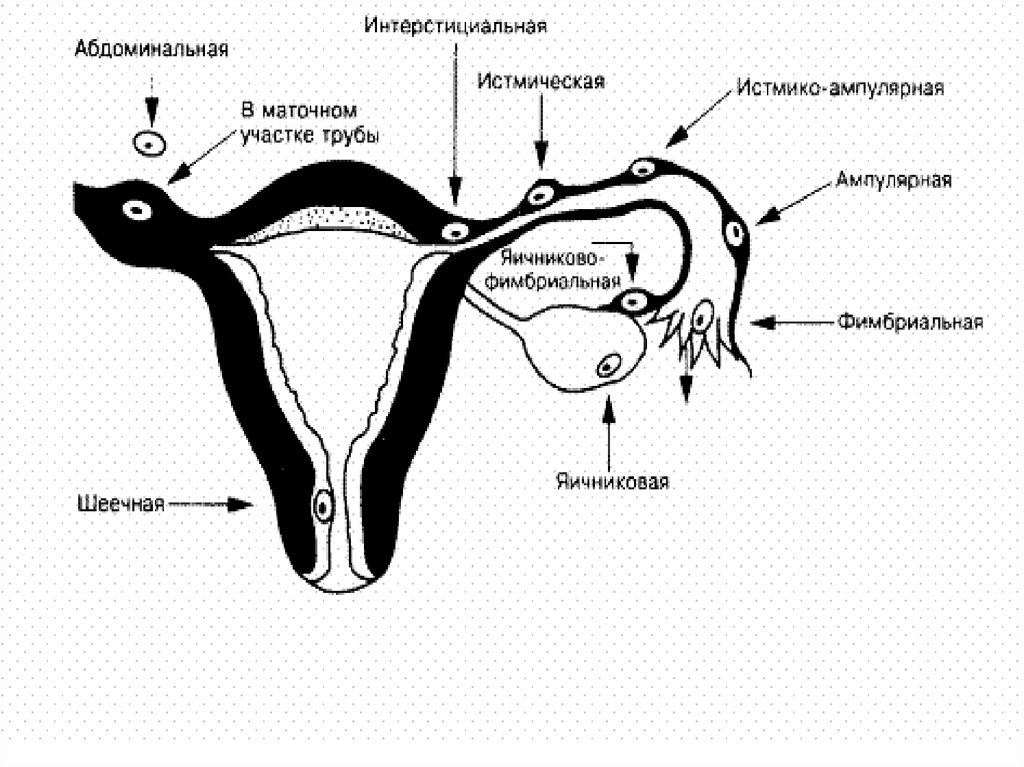
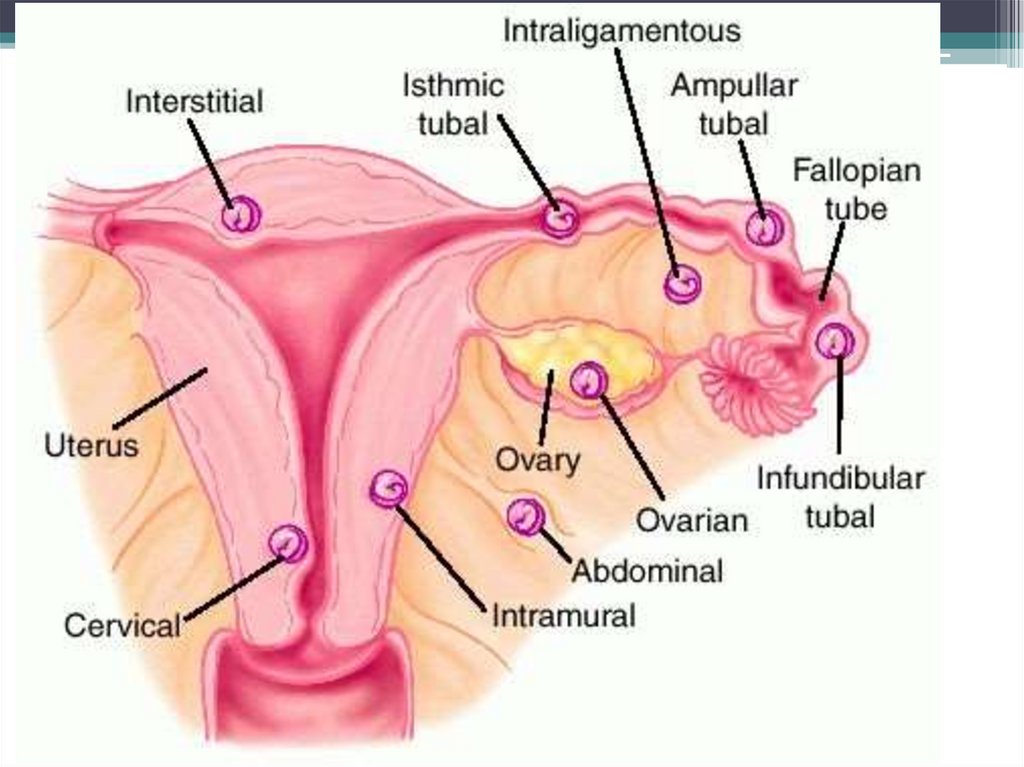
КЛАССИФИКАЦИЯ• В отличие от МКБ10, в отечественной литературе
трубную беременность разделяют на:
• ●ампулярную;
• ●истмическую;
• ●интерстициальную.
• Яичниковую подразделяют на:
• ●развивающуюся на поверхности яичника;
• ●развивающуюся интрафолликулярно.
• Брюшную беременность подразделяют на:
• ●первичную (имплантация в брюшной полости
происходит первоначально);
• ●вторичную.
29.
30.
31.
ЭТИОЛОГИЯ• Повышение частоты внематочной беременности
обусловлено увеличением числа абортов,
воспалительных заболеваний женских половых
органов, наружного генитального эндометриоза,
использованием ВМК, нейроэндокринных
нарушений, психоэмоционального напряжения.
Воспалительные заболевания в этиологии
внематочной беременности составляют 42–80%.
Определённую роль в этиологии внематочной
беременности играют опухоли матки и придатков.
Появились сообщения о возникновении
внематочной беременности у 2% женщин, которым
было проведено ЭКО.
32.
ПАТОГЕНЕЗ• В норме оплодотворение яйцеклетки происходит в ампулярном
отделе маточной трубы, и затем оплодотворённая яйцеклетка
продвигается в полость матки, где и происходит имплантация
плодного яйца. Такое продвижение обусловлено транспортной
функцией маточной трубы (перистальтикой и движением
ресничек мерцательных клеток цилиндрического эпителия
слизистой оболочки). Транспортная функция маточных труб
зависит от многих факторов: гормональной функции яичников
и введённых экзогенно гормонов, полноценности всех слоёв
стенки маточной трубы, состояния кровоснабжения и
иннервации внутренних половых органов. Таким образом,
нарушение нормального механизма транспортировки
оплодотворённой яйцеклетки может привести к внематочной
беременности.
33.
КЛИНИЧЕСКАЯ КАРТИНА• С клинической точки зрения выделяют прогрессирующую трубную
беременность и нарушенную трубную беременность (разрыв маточной
трубы, трубный аборт). При прогрессирующей трубной беременности
общее состояние, как правило, удовлетворительное. При нарушенной
трубной беременности состояние пациентки зависит от величины
кровопотери и может быть удовлетворительным, средней тяжести и
тяжёлым. Результаты проведённых исследований позволили выявить
частоту характерных жалоб, предъявляемых больными с внематочной
беременностью:
• ●задержка менструации (73%);
• ●кровянистые выделения из половых путей (71%);
• ●боли различного характера и интенсивности (68%);
• ●сочетание трёх симптомов (52%);
• ●тошнота (48%);
• ●иррадиация боли в поясничную область, прямую кишку, внутреннюю
поверхность бедра (32%).
34.
35.
ДИАГНОСТИКАВ настоящее время в связи с повышением качества диагностики (в первую очередь, УЗИ и мониторинг содержания ХГЧ)
стало возможным диагностировать прогрессирующую трубную беременность. Объективно при прогрессирующей
внематочной беременности состояние пациентки удовлетворительное, гемодинамика стабильная. При пальпации может
быть болезненность внизу живота на стороне поражения. При гинекологическом обследовании отмечается лёгкий цианоз
слизистой оболочки влагалища и шейки матки, шейка матки несколько размягчена, безболезненна, тело матки мягковатой
консистенции, чуть увеличено, несколько чувствительно при исследовании, на стороне поражения можно пропальпировать
тестоватой консистенции болезненное образование овоидной формы. Выделения из половых путей светлые. При
прервавшейся беременности при объективном обследовании отмечают бледность кожи и слизистых оболочек, частый слабый
пульс, АД может быть снижено. Температура тела нормальная или повышенная. При пальпации живот мягкий, болезненный
над лонным сочленением или в подвздошных областях, перкуторно — притупление звука в отлогих местах. Симптом
Щёткина–Блюмберга выражен слабо. При влагалищном исследовании размер матки чаще увеличен. Отмечают резкую
болезненность при смещении матки, её шейки и при пальпации заднего свода. Иногда пальпируют резко болезненное
округлое образование слева или справа от матки (почти в 50% случаев). Информативными методами в диагностике
внематочной беременности служат: определение βсубъединицы хорионического гонадотропина в крови, УЗИ и
лапароскопия.
Для ранней диагностики проводят:
●трансвагинальное УЗИ;
●определение уровня βХГЧ в сыворотке крови.
Комбинация трансвагинального УЗИ и определения уровня βХГЧ позволяет диагностировать беременность у 98% больных с
3й нед. беременности. Ультразвуковая диагностика внематочной беременности включает в себя измерение толщины
эндометрия, соногистерографию, цветовое допплеровское картирование. Беременность в маточном углу может быть
заподозрена при асимметрии матки, асимметричной позиции плодного яйца, выявленных при УЗИ.
Результаты проведённых исследований позволили выявить основные ультразвуковые критерии внематочной беременности и
их частоту:
●неоднородные придатковые структуры и свободная жидкость в брюшной полости (26,9%);
●неоднородные придатковые структуры без свободной жидкости (16%);
●эктопически расположенное плодное яйцо с живым эмбрионом (с признаками сердцебиения) (12,9%);
●эктопически расположенный эмбрион (сердцебиение не определяется) (6,9%).
По результатам УЗИ выделяют три типа эхографической картины полости матки при внематочной беременности:
●I — утолщенный от 11 до 25 мм эндометрий без признаков деструкции;
●II — полость матки расширена, переднезадний размер 10–26 мм, содержимое в основном жидкостное, неоднородное за
счёт сгустков крови и отторгнутого в различной степени гравидарного эндометрия;
●III — полость матки сомкнута, Мэхо в виде гиперэхогенной полоски 1,6–3,2 мм.
36.
ПРОГРЕССИРУЮЩАЯ ТРУБНАЯ БЕРЕМЕННОСТЬВнематочная беременность вызывает в организме женщины такие же изменения, как и маточная:
задержку менструации, нагрубание молочных желёз, появление молозива, тошноту, извращение вкуса.
Отмечают цианоз преддверия влагалища, слизистой оболочки влагалища и шейки матки. Матка
увеличивается в размерах, размягчается, слизистая оболочка матки трансформируется в децидуальную
оболочку. В яичнике формируется жёлтое тело беременности, иммунологическая реакция на
беременность положительная. Постановка прогрессирующей трубной беременности в ранние сроки
исключительно трудна. Однако есть признаки, характерные больше для внематочной беременности, чем
для маточной:
●содержание хорионического гонадотропина несколько ниже, чем при маточной беременности
аналогичного срока;
●увеличение размеров матки не соответствует предполагаемому сроку беременности;
●в области придатков пальпируют болезненное опухолевидное образование тестоватой консистенции.
Достоверные диагностические признаки: УЗИ (определение плодного яйца в трубе) и лапароскопия.
Динамическое наблюдение за больной с подозрением на прогрессирующую внематочную беременность
проводят только в стационаре с круглосуточно действующей операционной, т.к. прерывание её
происходит внезапно и сопровождается кровотечением в брюшную полость. При сборе анамнеза
уточняют характер менструального цикла, число и исход предшествующих беременностей,
применявшиеся методы контрацепции, оценивают риск внематочной беременности. При
предполагаемом сроке беременности 3–4 нед, отсутствии ультразвуковых данных за маточную
беременность и положительных результатах хорионического гонадотропина в крови показана
диагностическолечебная лапароскопия. Реакцию на хорионический гонадотропин в случае
отрицательного результата следует повторять неоднократно. В современных условиях основное лечение
прогрессирующей трубной беременности — органосохраняющая операция эндоскопическим доступом.
37.
38.
РАЗРЫВ МАТОЧНОЙ ТРУБЫДля разрыва маточной трубы характерна клиническая картина острого заболевания. Внезапно у больной
наступает приступ острой боли внизу живота с иррадиацией в прямую кишку, появляются холодный пот,
бледность, даже возможна кратковременная потеря сознания, снижение АД. Пульс становится слабым и
частым. Френикуссимптом положительный, если в брюшной полости имеется не менее 500 мл крови,
появляются симптомы раздражения брюшины. Состояние больной зависит от величины кровопотери. В
боковых отделах живота определяют притупление перкуторного звука (свободная кровь в брюшной
полости). Живот умеренно вздут, отмечаются нерезко выраженное напряжение мышц передней
брюшной стенки и болезненность нижних отделов живота, чаще на стороне разрыва трубы. При
гинекологическом исследовании (его следует проводить крайне осторожно во избежание повторного
болевого шока, усиления кровотечения и коллапса) обычно определяется незначительное увеличение
матки, пальпация её и движения шейки резко болезненны. Через боковой свод влагалища в области
придатков определяют опухолевидное образование тестоватой консистенции без чётких контуров.
Задний свод уплощён или даже выпячен во влагалище. Пальпация заднего свода резко болезненна. Из
шеечного канала вскоре после приступа появляются незначительные тёмнокровянистые выделения (в
первые часы они могут отсутствовать). Через несколько часов после приступа боли из матки начинает
отторгаться децидуальная ткань, которая представляет собой почти полный слепок полости матки.
Состояние больной может на какоето время стабилизироваться или даже улучшиться, но по мере
увеличения внутреннего кровотечения развивается картина тяжёлого коллапса и шока. Тяжесть
состояния больной обусловлена объёмом кровопотери, однако при этом большое значение имеет
способность адаптации пациентки к кровопотере. Информативный диагностический тест —
кульдоцентез, с помощью которого можно подтвердить наличие свободной крови в брюшной полости.
Полученная при пункции кровь имеет тёмный цвет, содержит мягкие сгустки и не свёртывается, что
отличает её от крови, полученной из кровеносного сосуда. Если в результате пункции через задний свод
кровь не получена, то это ещё не отвергает диагноза внематочной беременности, т.к. возможно
неправильное выполнение пункции или отсутствие крови в позадиматочном углублении ввиду спаек и
сращений в области малого таза. Гемоперитонеум — показание для экстренной операции. Разрыв трубы
— относительное противопоказание для органосохраняющей операции. Геморрагический шок IIIII
степени — показание к лапаротомии. Таким образом, выбор доступа оперативного вмешательства при
разрыве маточной трубы зависит от состояния больной.
39.
40.
ТРУБНЫЙ АБОРТ• Клиника трубного аборта складывается из сочетания объективных и
субъективных признаков беременности и симптомов прервавшейся
беременности. Обычно после небольшой задержки менструации
появляются схваткообразные, периодически повторяющиеся
приступы боли внизу живота, чаще односторонние. Из половых путей
появляются скудные тёмнокровянистые выделения, обусловленные
отторжением децидуальной оболочки матки. Трубный аборт, как
правило, протекает длительно, часто без острых клинических
проявлений. В начале заболевания кровь при отслойке плодного яйца
из маточной трубы поступает в брюшную полость небольшими
порциями, не вызывая резких перитонеальных симптомов и
анемизации больной. Однако лабильность пульса и АД, особенно при
перемене положения тела, — достаточно характерный признак.
Дальнейшая клиника трубного аборта определяется повторным
кровотечением в брюшную полость, образованием позадиматочной
гематомы и анемией. Появляются симптомы раздражения брюшины.
41.
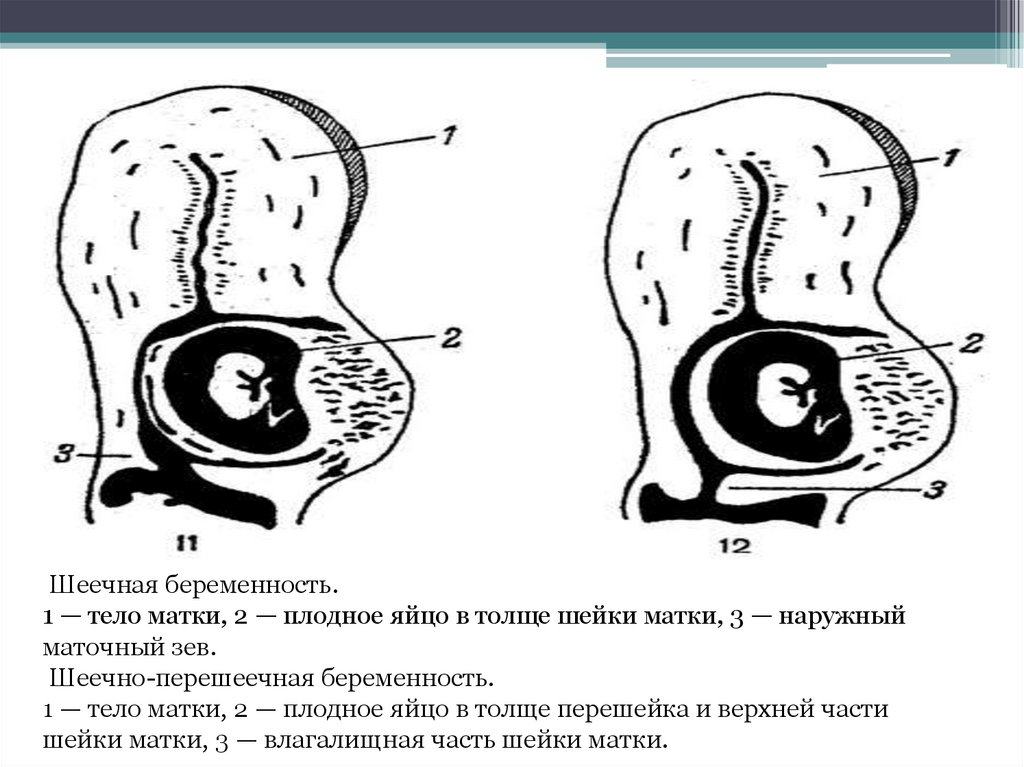
ШЕЕЧНАЯ БЕРЕМЕННОСТЬЧастота шеечной беременности колеблется от 1 на 2400 до 1 на 50 000 беременностей. Считается,
что её риск повышают предшествующий аборт или кесарево сечение, синдром Ашермана, ММ и
ЭКО. Ультразвуковые признаки шеечной беременности:
●отсутствие плодного яйца в матке или ложное плодное яйцо;
●гиперэхогенность эндометрия (децидуальная ткань);
●неоднородность миометрия;
●матка в виде песочных часов;
●расширение канала шейки матки;
●плодное яйцо в канале шейки матки;
●плацентарная ткань в канале шейки матки;
●закрытый внутренний зев.
После подтверждения диагноза определяют группу крови и резусфактор, устанавливают
венозный катетер, получают письменное согласие больной на выполнение при необходимости
экстирпации матки. Все это вызвано высоким риском массивного кровотечения. Имеются
сообщения об эффективности при шеечной беременности интраамниального и системного
применения метотрексата. Диагноз шеечной беременности часто ставят только во время
диагностического выскабливания по поводу предполагаемого аборта в ходу или неполного аборта,
когда начинается обильное кровотечение. Для остановки кровотечения в зависимости от его
интенсивности используют тугую тампонаду влагалища, прошивание боковых сводов влагалища,
наложение кругового шва на шейку матки, введение в канал шейки матки катетера Фолея и
раздувание манжетки. Весьма перспективна эмболизация маточных артерий (восходящих и
нисходящих ветвей) перевязка маточных или внутренних подвздошных артерий, после чего
бескровно удаляется плодное яйцо. При неэффективности всех перечисленных мероприятий
производят экстирпацию матки.
42.
Шеечная беременность.1 — тело матки, 2 — плодное яйцо в толще шейки матки, 3 — наружный
маточный зев.
Шеечно-перешеечная беременность.
1 — тело матки, 2 — плодное яйцо в толще перешейка и верхней части
шейки матки, 3 — влагалищная часть шейки матки.
43.
Пункция брюшной полости через заднийсвод влагалища.
Проводится при отсутствии аппарата УЗИ для
диагностики трубного аборта. Наличие в пунктата
жидкой крови - один из признаков ПВ.
В случае клинических признаков внутрибрюшинно
кровотечения пункция брюшной полости через
заднее свода влагалища не проводится - задержка
времени начала лапаротомии.
44.
45.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАДля дифференциальной диагностики неразвивающейся или прерывающейся маточной беременности и
внематочной беременности проводят выскабливание полости матки. При внематочной беременности в
соскобе определяется децидуальная ткань без ворсин хориона, феномен АриасСтеллы (гиперхромные
клетки в эндометрии). При прерывающейся маточной беременности в соскобе имеются остатки или части
плодного яйца, элементы хориона.
Прогрессирующую трубную беременность дифференцируют с:
●маточной беременностью ранних сроков;
●дисфункциональным маточным кровотечением;
●хроническим воспалением придатков матки.
Прерывание беременности по типу разрыва трубы дифференцируют с:
●апоплексией яичника;
●перфорацией язвы желудка и 12перстной кишки;
●разрывом печени и селезёнки;
●перекрутом ножки кисты или опухоли яичника;
●острым аппендицитом;
●острым пельвиоперитонитом.
Беременность, прервавшуюся по типу разрыва внутреннего плодовместилища (трубный аборт),
необходимо
дифференцировать с:
●абортом;
●обострением хронического сальпингоофорита;
●дисфункциональным маточным кровотечением;
●перекрутом ножки опухоли яичника;
●апоплексией яичника;
●острым аппендицитом.
46.
ЛЕЧЕНИЕЦель лечения: устранение внематочной беременности.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
Задержка менструации, наличие кровянистых выделений из половых путей и боли внизу живота различного характера и интенсивности с возможной
иррадиацией (в бедро, в паховую область, задний проход).
Задержка менструации, отсутствие кровянистых выделений из половых путей и положительные результаты ХГЧ в крови независимо от наличия или
отсутствия ультразвуковых признаков внематочной беременности.
Основной метод лечения внематочной беременности — хирургический.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Внедрение в практику лапароскопической хирургии привело к снижению количества лапаротомических операций по поводу внематочной беременности
от общего числа оперативных вмешательств. Объём оперативного вмешательства (туботомия или тубэктомия) в каждом случае решается индивидуально.
При решении вопроса о возможности проведения органосохраняющей операции необходимо учитывать следующие факторы:
●характер оперативного доступа (лапароскопия или лапаротомия);
●желание пациентки иметь беременность в будущем;
●морфологические изменения в стенке трубы («старая» внематочная беременность, истончение стенки трубы на всём протяжении плодовместилища);
●повторная беременность в трубе, ранее подвергнутой органосохраняющей операции;
●локализация плодного яйца в интерстициальном отделе маточной трубы;
●выраженный спаечный процесс органов малого таза;
●эктопическая беременность после реконструктивнопластических операций на маточных трубах по поводу ТПБ.
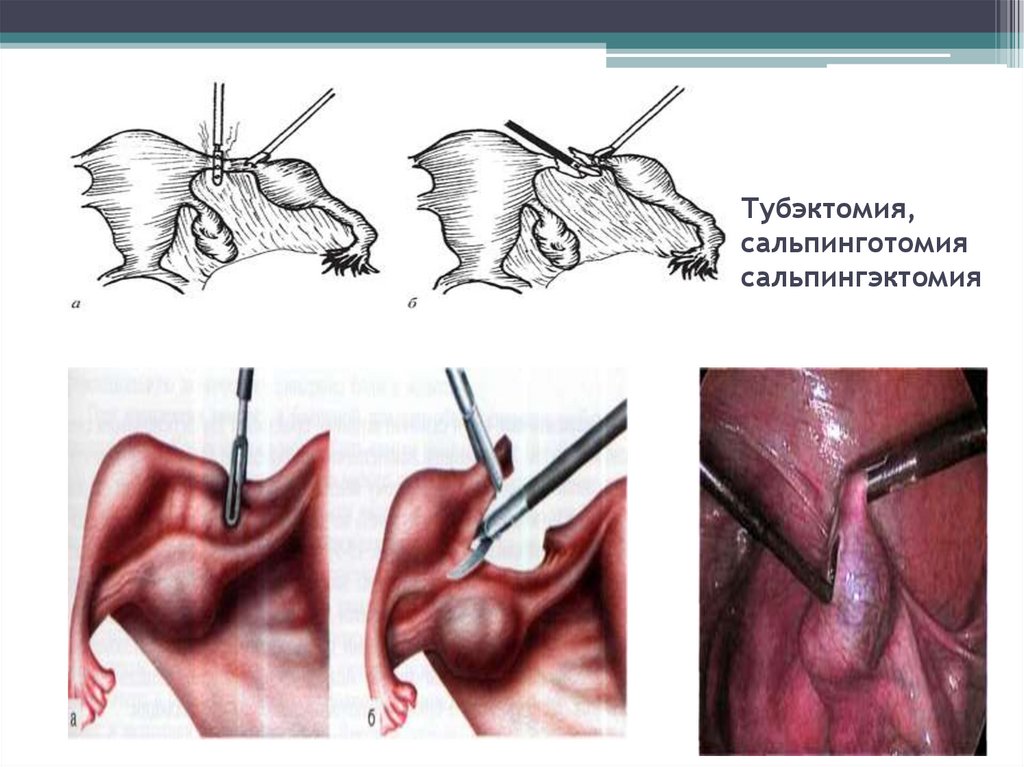
Основные операции на трубах при эктопической беременности:
●Сальпинготомия.
Условия:
●сохранение фертильности;
●стабильная гемодинамика;
●размер плодного яйца менее 5 см;
●плодное яйцо расположено в ампулярном, инфундибулярном или истмическом отделе.
Выдавливание плодного яйца производят при его локализации в фимбриальном отделе трубы.
Рассечение маточного угла производят при локализации плодного яйца в интерстициальном отделе трубы.
●Сальпингэктомия.
Показания:
●содержание ХГЧ более 15 000 МЕ/мл;
●эктопическая беременность в анамнезе;
●размер плодного яйца более 5 см.
Для исключения острой хирургической патологии показана консультация хирурга.
Сроки нетрудоспособности зависят от оперативного доступа: после лапароскопии — 5 дней, после лапаротомии — 12 дней.
47.
Тубэктомия,сальпинготомия
сальпингэктомия
48.
• ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ• Женщины, перенёсшие внематочную беременность, нуждаются в
диспансерном наблюдении по месту жительства. Пациенткам с
нереализованной репродуктивной функцией показана контрольная
лапароскопия с целью уточнения состояния маточных труб через три
месяца после органосохраняющих операций.
• ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
• При задержке менструации необходимо сделать мочевой тест на
беременность, обратиться к гинекологу и провести трансвагинальное
УЗИ органов малого таза. При отрицательном мочевом тесте на
беременность сдать кровь на βХГЧ. При задержке менструации,
появлении кровянистых выделений из половых путей и болях внизу
живота рекомендовано вызвать машину скорой помощи.
• ПРОГНОЗ
• При своевременно оказанной медицинской помощи благоприятный.
49.
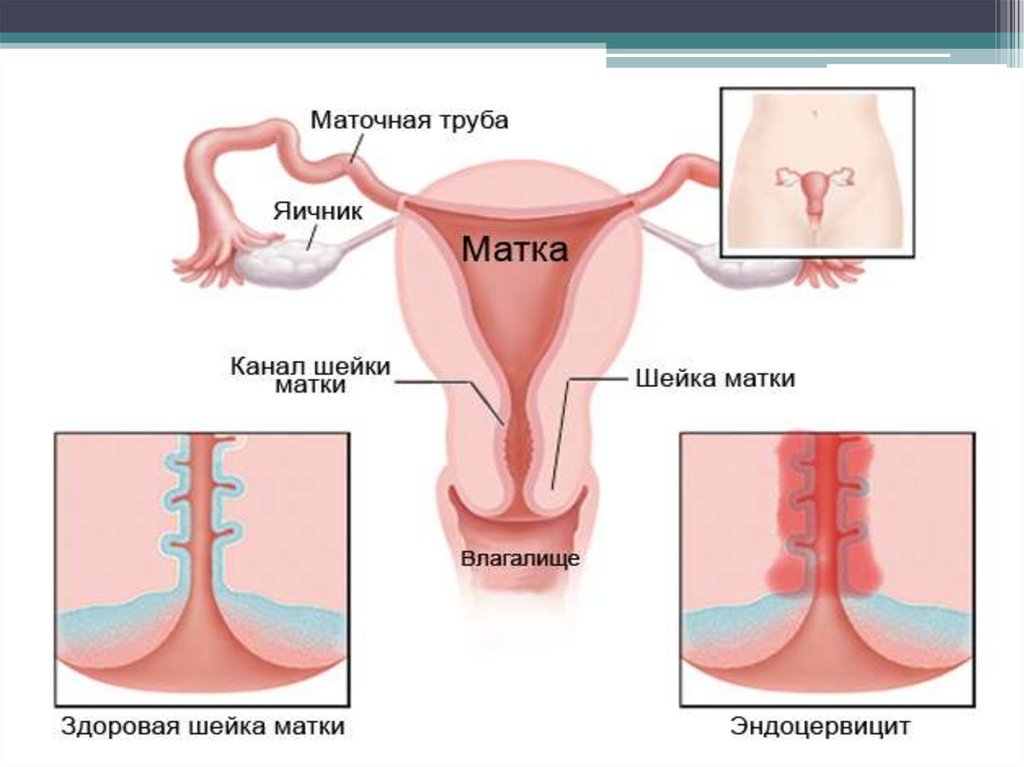
ЭКЗО И ЭНДОЦЕРВИЦИТПод термином экзоцервицит понимают воспаление влагалищной части шейки матки.
Эндоцервицит — воспаление слизистой оболочки цервикального канала шейки матки.
• СИНОНИМЫ
Воспаление шейки матки, эрозия шейки матки.
• КОД ПО МКБ-10
N72 Воспалительные болезни шейки матки.
• ЭПИДЕМИОЛОГИЯ
В связи с тенденцией к увеличению частоты воспалительных заболеваний женских половых
органов инфекционные процессы в шейке матки встречаются довольно часто. Экзо и
эндоцервициты выявляют у 70% женщин, обращающихся в поликлинические отделения.
• ПРОФИЛАКТИКА
Необходимо обследовать женщин на наличие скрытых инфекций при при планировании семьи,
во время беременности, при диспансеризации на производствах. При наличии экзо и
эндоцервицитов, вагинитов необходимо дообследование — цитологическое исследование мазка с
поверхности шейки матки для раннего выявления онкологических заболеваний шейки матки.
• СКРИНИНГ
Проведение скрининга обязательно среди работниц детских учреждений (больниц, домов
ребёнка, интернатов).
• КЛАССИФИКАЦИЯ
Различают:
острый неспецифический цервицит и вагинит;
хронический неспецифический цервицит.
50.
51.
ЭТИОЛОГИЯ• Неспецифические цервицит и вагинит обусловлены
действием условнопатогенных микроорганизмов (Е. coli,
стрептококки, стафилококки, эпидермальный
стафилококк, бактероиды, коринебактерии и др.). У
здоровых женщин анаэробная микрофлора превалирует
над аэробной в соотношении 10:1. Нормальная
бактериальная микрофлора препятствует инвазии
патогенных микроорганизмов, приводящей к
возникновению воспалительного процесса во влагалище
и шейке матки. Экзо и эндоцервицит могут быть вызваны
ИППП (хламидии, мико и уреаплазмы, трихомонады и
др.). При некоторых возрастных изменениях дефицит
эстрогенов ведёт к развитию атрофического кольпита и
неспецифического цервицита.
52.
ПАТОГЕНЕЗИзвестно, что шейка матки — один из биологических барьеров, защищающих половую систему от
внедрения возбудителя.
Совокупность анатомических и физиологических особенностей шейки матки (узкий
цервикальный канал; наличие в нём слизистой пробки, содержащей секреторный IgA, лизоцим и
другие вещества, обладающие бактерицидными свойствами) защищает от внедрения
возбудителей. Защитные механизмы нарушаются при травмах шейки после родов, абортов
(эктропион), инвазивных диагностических процедур, при которых инфекция свободно проникает
в половые пути, и воспалительный процесс возникает прежде всего в экзо и эндоцервиксах.
Основная функция экзоцервикса — защитная, при этом механическую его прочность
обеспечивают глыбы кератина, а гранулы гликогена создают местный иммунитет влагалищного
биотопа. Основная функция эндоцервикса — секреторная. Цервикальный канал выстлан
цилиндрическим эпителием, щели и углубления в нём носят название цервикальных желёз. Они
вырабатывают секрет, характер которого меняется в зависимости от фазы менструального цикла.
В зависимости от характера возбудителя и места его внедрения воспалительный процесс
развивается в экзо и/или эндоцервиксе. В основе патогенеза экзо и эндоцервицита лежат три
стадии воспаления: альтерация, экссудация и пролиферация. На стадии альтерации происходит
повреждение и десквамация эпителия экзо и эндоцервикса, обнажение базальной мембраны. При
этом железы выделяют слизистый секрет, что является результатом инвазии возбудителя.
Процесс экссудации ведёт к разрыхлению тканей, активации макрофагов, выделению
гистиоцитов, плазматических клеток, лимфоцитов, фибробластов. Пролиферация (образование
клеток и их органоидов) способствует регенерации тканей. Регенеративный процесс может быть
замедленным. Он может сопровождаться образованием наботовых кист (результат перекрытия
отверстий цервикальных желёз). В связи с тем, что влагалище и шейка матки представляют
единую анатомофизиологическую и биологическую систему, воспалительные процессы, как
правило, бывают общими в виде воспаления влагалища — вагиниты, экзо и эндоцервициты.
53.
КЛИНИЧЕСКАЯ КАРТИНА• Острые неспецифические цервицит и вагинит
характеризуются обильными слизистыми или
гноевидными выделениями, зудом во
влагалище, иногда тупыми болями внизу
живота. При осмотре в зеркалах во влагалище и
на шейке матки визуализируются петехиальные
кровоизлияния, гиперемия слизистой, отёк. При
тяжёлом течении могут быть изъязвления. При
хроническом цервиците и вагините выделения
незначительные, но шейка матки отёчная.
54.
ДИАГНОСТИКАВ настоящее время диагностика экзо и эндоцервицитов не представляет
сложности благодаря лабораторным методам исследования.
●Микроскопическое.
●Бактериологическое.
●Цитологическое.
●рНметрия влагалищного отделяемого.
●ПЦР и иммуноферментный анализ.
●Расширенная кольпоскопия.
АНАМНЕЗ И ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
У женщин менопаузального периода нередко заболевания определяется наличием атрофического кольпита.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Для подтверждения диагноза следует провести несколько лабораторных исследований. Микроскопическое исследование позволяет
установить общее число микробовассоциантов и их принадлежность к облигатноанаэробным видам или лактобактериям.
Бактериологическое исследование позволяет определить родовую и видовую принадлежность микроорганизмов, их чувствительность к
антибиотикам. Цитологический метод даёт возможность оценить структуру и клеточный уровень повреждения тканей и оценить
эффективность лечения в динамике. Расширенная кольпоскопия позволяет по специфичности кольпоскопической картины воспаления
при различных возбудителях оценить эффективность лечения. По данным В.И. Краснопольского и соавт., при кольпоскопии шейки матки
с неспецифическим воспалением можно выделить несколько особенностей.
●В зависимости от характера возбудителя выделения имеют различный вида и консистенцию.
●Цилиндрический и многослойный плоский эпителий в виде яркокрасных точек, являющихся верхушками капилляров.
●Проба Шиллера — хороший индикатор воспалительного процесса (очаги в виде светлых крапинок на коричневом фоне или в виде
округлых йоднегативных участков).
●Истинные эрозии с типичной картиной имеют гноевидный налёт на поверхности.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Обязательно проведение расширенной кольпоскопии шейки матки и УЗИ малого таза. Это необходимо для подтверждения наличия или
отсутствия сочетанного онкологического процесса.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Экзо и эндоцервициты дифференцируют от эктопий шейки матки, РШМ, специфического цервицита (гонорея, сифилис, туберкулёз).
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Консультации дерматовенеролога, онкогинеколога, фтизиогинеколога при проведении дифференциальной диагностики с
вензаболеваниями (гонореей, сифилисом), РШМ, туберкулёзным цервицитом.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Неспецифический эндоцервицит, острая форма. Неспецифический вульвовагинит.
55.
56.
ЛЕЧЕНИЕ• ЦЕЛИ ЛЕЧЕНИЯ
●Купирование воспалительного процесса этиотропным лечением.
●Ликвидация предрасполагающих факторов (нейроэндокринные и другие функциональные нарушения).
●Лечение сопутствующих заболеваний.
• НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Может быть общеукрепляющим: физические упражнения, фитнестерапия, регуляция режима.
• МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Включает применение антибактериальных, противотрихомонадных, противогрибковых, противохламидийных и других
препаратов. На первом этапе проводится этиотропная терапия.
●При кандидозном цервиците и вагините применяют препарат флуконазол в дозе 150 мг внутрь (класс триазольных
соединений со специфическим воздействием на синтез стеролов грибов).
●Интравагинально применяют эконазол (из группы имидазолов) по 1 свече на ночь, в течение 3–4 дней, или изоконазол по 1
свече во влагалище.
●Натамицин (противогрибковый полиеновый антибиотик группы макролидов); назначают по 1 таблетке 4 раза в день в
сочетании со свечами — во влагалище на ночь.
●При хламидийном цервиците наряду с антибиотиками тетрациклинового ряда (тетрациклин, доксициклин, метациклин),
макролидами (джозамицин), хинолами (офлоксацин) применяют препарат азитромицин. Его комбинируют с местным
лечением: обработкой шейки матки растворами хлорофиллипта© или диметилсульфоксида.
●При атрофических цервицитах и вагинитах местно используют препарат, содержащий натуральный женский гормон —
эстриол.
●При неспецифическом цервиците используют местные комбинированные препараты: тержинан©, в состав которого входят
тернидазолà (воздействует на анаэробную флору), нистатин (подавляет рост дрожжевых грибов), неомицин (действие
направлено на грамположительные и грамотрицательные бактерии), преднизолон в острой стадии (быстро купирует боль, зуд)
и т.д.
На втором этапе цель лечения — восстановление нормального микробиоценоза влагалища. Используют эубиотики: ацилакт©
стимулирует рост собственной лактофлоры влагалища, способствует снижению частоты рецидивов; назначают по 1 свече во
влагалище в течение 10 дней.
• ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Можно применять только при сочетании экзо и эндоцервицитов с другими заболеваниями шейки матки (дисплазия, РШМ,
элонгация, рубцовая деформация и др.).
• ПРИМЕРНЫЕ СРОКИ НЕТРУДОСПОСОБНОСТИ
Освобождение от производственной деятельности не требуется.
57.
• ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ• Осуществляют под контролем кольпоскопического и
лабораторных методов исследования для профилактики и
лечения возможных рецидивов.
• ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
• Пациентки с экзои эндоцервицитами входят в группу
риска по ИППП и онкозаболеваниям шейки матки. Они
должны находиться на диспансерном учёте у врача
женской консультации и периодически обследоваться с
применением цитологического, кольпоскопического и
микробиологического методов. При выявлении рецидива
или ИППП обязательно обследуют партнёра.
• ПРОГНОЗ
• Благоприятный.
58.
Полип шейки матки• Полипы шейки матки — доброкачественные новообразования,
образующиеся из эпителия шейки матки и растущие в ее просвет,
грубо говоря — это бородавка в шеечном канале. Причины
возникновения этих грибовидных разрастаний до сих пор не ясны, но
считается, что возможным пусковым механизмом служит
гормональный сбой, иммунные расстройства, возрастные изменения в
организме женщины, психоэмоциональные факторы, стрессы.
Симптомы полипов шейки матки, обычно отсутствуют, при
присоединении вторичных изменений возможно появление тянущих
болей, серозных выделений, кровотечений после полового акта. При
полипах шейки матки, лечение заключается в их удалении. Среди всех
доброкачественных патологических изменений на шейке матки, таких
как остроконечные кондиломы, эрозии, папилломы, псевдоэрозии,
лейкоплакия, эритроплакией — около 25% принадлежит полипам. На
фоне любых подобных изменений, в наше время повышенной
онкологической напряженности, повышается риск развития
онкологического процесса в шейке матки, поэтому женщинам следует
регулярно посещать гинеколога с целью своевременного обнаружения
и лечения полипов шейки матки и прочих новообразований.
59.
Классификация• Полипы по своей структуре и образованию различают:
Виды полипов шейки матки
слизистые;
железистые;
фиброзные;
железисто-фиброзные;
аденоматозные (атипичные).
В зависимости от вида полипа различаются и их размеры, некоторые
наросты могут достигать нескольких сантиметров, чаще же всего — 2-3
мм в диаметре. Форма также разнообразна: уплощённая, круглая, в
виде капли или петушиного гребня. По своему строению полипы
шейки матки могут быть на тонкой ножке и на широком плотном
основании. Как множественно разросшиеся, групповые, так и
одиночные полипы имеют окраску от светло-розовой до пурпурной,
иногда с синеватым оттенком.
60.
ЭтиологияДо сих пор до конца не изучены происхождение и причины полипов на шейке матки, но
достоверно то, что они могут возникать в любом возрасте, даже у девочек подростков или
маленьких девочек (до 9 лет), однако, в большинстве случаев они образуются у женщин в период
пременопаузы (см. первые признаки климакса у женщин), после 40-45 лет. К факторам риска
роста полипов и причинам возникновения относят следующие:
- Гормональные нарушения по причине гинекологических заболеваний — дисфункция яичников,
кистой яичника, миома матки, эндометриоз
- Возрастные гормональные спады или всплески — пременопауза или беременность
- Длительные стрессы, нестабильность психоэмоционального состояния, депрессии,
переутомления, приводящие к снижению иммунитета
- Механические травмы, которые происходят при любых манипуляции с целью диагностики —
гистероскопия, диагностическое выскабливание и пр., а также хронические воспаления слизистой
— эндоцервициты, травмирование шейки при абортах, во время родов
Обычно, в 70% случаев полипы сочетаются с заболеваниями шейки — эктопия, цервицит,
лейкоплакия, псевдоэрозией или эрозией шейки матки, атрофическим кольпитом, полипами
эндометрия. При дисбактериозе влагалища, и инфекциях передающихся половым путем также
высок риск развития полипов — молочница у женщин, бактериальный вагиноз (выделения с
запахом рыбы), микоплазмоз, уреаплазмоз, генитальный герпес, хламидиоз у женщин и прочие
смешанные инфекционные, воспалительные процессы женских половых органов.
Источник: http://zdravotvet.ru/polipy-shejki-matki-lechenie-prichiny-simptomy-priznaki/
Удаляя эту ссылку Вы нарушаете закон РФ "Об авторском праве".
61.
КлиникаОдиночные полипы, а также маленькие размеры новообразований обычно никак себя не проявляют и их наличие выясняется
чаще всего случайно при плановом осмотре, либо при обращении женщины к гинекологу по другим поводам. Лишь при
воспалении, инфицировании после травмирования полипа у женщины могут наблюдаться следующие симптомы:
Тянущие боли внизу живота, усиливающиеся перед менструацией
Усиление выделения влагалищный белей
При травмировании полипа могут появляться кровяные выделения
У женщин детородного возраста, у которых обнаруживаются полипы шейки матки, симптомы и признаки могут сочетаются с
бесплодием или нарушениями менструального цикла. Поэтому гинекологи находят связь между этими патологиями и
причинами образования полипов. Может ли полип шейки матки вызвать рак? Да, это может происходить, но в достаточно
редких случаях, примерно в 1,5%-2% клинических случаях. Полип проходит несколько стадии в процессе переродения в
опухоль: гиперплазия — эпителий шейки разрастается метаплазия — один вид эпителия преобразуется в другой дисплазия
шейки— появляются предраковые клетки в эпителии, при провоцирующих факторах они быстро преобразуются в раковые
злокачественный процесс
Если у женщины имеется полип во время беременности, по причине рефлекторного раздражения шейки, особенно на ранних
сроках, увеличивается риск самопроизвольного прерывания беременности, а также среди прочих осложнений беременности
может возникать истмико-цервикальная недостаточность или низкое расположение плаценты.
Женщинам следует незамедлительно обратиться к гинекологу для осмотра и проведения дополнительных исследований, если
возникают следующие симптомы, которые могут быть при полипах шейки матки и самой матки:
- Бесплодие, трудности с зачатием (см. боровая матка для зачатия)
-Коричневые выделения между месячными Боли и кровяные выделения во время и после полового акта
- Продолжительные месячные, маточные кровотечения
- Скудные месячные (см. Коричневые выделения вместо месячных)
Когда женщина находится в период менопаузы любые мажущие, скудные или кровянистые выделения, тем более обильные
месячные (кровотечения), вне зависимости от частоты и длительности, должны восприниматься женщиной как весьма
тревожный признак, или симптом возможного онкологического процесса в матке, шейки матки или гиперплазии. Если у
женщины 45-50 лет после того, как несколько лет или месяцев не было месячных, и внезапно появились хоть и
незначительные, но кровяные или коричневые выделения — следует незамедлительно обращаться к гинекологу для осмотра и
диагностики.
62.
ДиагностикаЧтобы обнаружить полипы шейки матки достаточно влагалищного осмотра, цервикоскопии,
кольпоскопии, а также гистологического анализа соскоба, взятого из шейки матки.
• Влагалищный осмотр
При стандартном гинекологическом осмотре, гинеколог в зеркалах может обнаружить
гипертрофию шейки матки, ее утолщение, а также выступающие полиповидные образования
обычно ярко-розового цвета гроздевидной или округлой формы. Если полип подвержен процессу
кератинизации и покрыт многослойным эпителием, он имеет беловатую окраску, если полип
становиться фиолетового или темно-бордового оттенка, следовательно в нем нарушено
кровообращение. Обычно у полипов, выходящих в просвет влагалища твердо — эластическая или
мягкая консистенция.
• Кольпоскопия и цервикоскопия
Цирвикоскопия позволяет детально рассмотреть канал шейки матки, с помощью видеокамеры
врач может увидеть мелкие полипы, определить их структуру, возможный некроз, воспаление или
изъязвление поверхности, и прочие изменения шейки матки. Для исключения или
подтверждения онкологической природы во время гистероскопии, гинеколог производит
ножевую биопсию тканей шейки матки с фракционным выскабливанием стенок для исследования
под микроскопом. Иногда биопсия позволяет удалить полип, при его малых размерах.
• УЗИ
Если обнаружены полипы шейки матки, признаки этого разрастания могут указывать и на
возможное наличие эндометриоидных полипов, то есть полипов матки. Поэтому для исключения
или подтверждения проводится гинекологическое УЗИ, оно помогает оценить структуры и
толщину эндометрия, состояние придатков матки, труб и яичников.
63.
ЛечениеОперативное лечение – обязательно. Есть несколько способов удаления полипов, выбор одного из них зависит от общего состояния
организма, вида заболевания, которое послужило причиной развития полипов, возраста женщины, результатов, полученных при гистологическом
исследовании тканей. Также учитывается, беременна женщина на данный момент или нет и планирует ли она иметь детей в будущем.
Удаление полипа в матке
Полипектомия. Метод состоит в откручивании полипов шейки матки. Крупные полипы, до 3 см в диаметре откручивают, а ножку прижигают
электрическим током. Если основание ножки полипа находится у края наружного зева, то её иссекают и на раневую поверхность накладывают
кетгутовый шов. После этого требуется выскоблить всю слизь оболочки цервикального канала. Если полип расположен высоко, его удаляют
прицельно и контролируют удаление под гистероскопом. Поскольку полипы зачастую развиваются на фоне разрастающегося эндометрия, то
требуется выскабливание слизистой оболочки тела матки и цервикального канала с целью дальнейшей диагностики. Если выявлено нарушение
функции яичников, то проводится соответствующее гормональное лечение.
На мелкие полипы воздействуют низкими температурами — это метод криодеструкции. Один из эффективнейших методов удаления полипов в
современной медицине. Процедура проводится обычно на 8-10 день менструального цикла. Полип, который расположен на шейке матки,
обрабатывается при помощи жидкого азота, охлаждённого до очень низкой температуры. После осуществления этой процедуры слизистая шейки
матки восстанавливается в течение двух-трёх месяцев. Процесс заживления зависит от величины ножки удаляемого полипа.
Лазерокоагуляция или применение лазерных лучей при удалении полипов. В процессе её проведения не бывает кровоподтёков, не остаётся
шрамов и рубцов. Проводить подобную процедуру лучше в начале цикла, на пятый-седьмой день.
Иссечение радиоволнами. При обработке полипов радиоволнами не так сильно травмируется эпителий шейки матки, что ускоряет заживление.
Восстановление займёт от шести до восьми недель.
Обработка полипа препаратом «Солковагин». После нанесения этого препарата на полип, на поражённом участке образуется корочка, она
отшелушится через несколько дней. Так повторяют до тех пор, пока полип не будет удалён. Для половой системы женщин этот препарат
абсолютно безвреден.
Диатермоэксцизия – метод электрического ножа. Процедура абсолютно безболезненна, поэтому пациентка во время операции находится под
местной анестезией. Минус этого метода – остающиеся на шейке матки шрамы и рубцы, которые приводят к порывам в этих местах при родах.
Полное заживление и восстановление тканей эпителия возможно через 2-3 месяца.



















































 Медицина
Медицина








