Похожие презентации:
Преэклампсия. Симптомы и симптомокомплексы, появление которых указывает на развитие критической ситуации
1.
Преэклампсия2.
3.
4.
5. Симптомы и симптомокомплексы, появление которых указывает на развитие критической ситуации
Боль в грудиОдышка
Отек легких
Тромбоцитопения
Повышение АЛТ, АСТ, ЛДГ
HELLP-синдром
Уровень креатинина более 90 мкмоль\л
Диастолическое АД > 110 мм рт ст
Влагалищное кровотечение
Судороги(эклампсия)
6. ЭКЛАМПСИЯ
развитие судорожного приступа( приступов)на фоне симптомов преэклампсии
Клинические формы:
Отдельные припадки
Серия судорожных приступов(
экламптический статус)
Кома
7. Симптомы- предвестники эклампсии
Головная боль, головокружение, общаяслабость;
Нарушение зрения;
Боли в эпигастральной области и правом
подреберье;
Опоясывающие боли за счет кровоизлияния
в корешки спинного мозга
Гиперрефлексия и клонус
Расширение зрачков
8. Приступ эклампсии
Мелкие фибриллярные подергивания мышцлица с дальнейшим распространением на
верхние конечности
Тонические сокращения всей скелетной
мускулатуры ( потеря сознания, цианоз,
прикус языка) продолжительностью до 30 сек
Клонические судороги с распространением
на нижние конечности
Глубокий вдох, восстановление дыхания и
сознания, амнезия
9. Дифференциальный диагноз
Эпилепсия ( анамнез)Ишемический/ геморрагический инсульт(
анамнез тромбозов, артериальной
гипертензии,мальформаций сосудов
головного мозга, каорктации аорты, возраст)
Опухоли головного мозга ( анамнез,
головные боли вне беременности)
Абсцесс головного мозга- септические
критерии
Инфекции ( энцефалит, менингит)
эпиданамнез,, место проживания
10.
Метаболические расстройствагипонатрийемия, гипокалийемия,гипергликемия)
Постпункционный синдром ( анамнез
пункции , операции под проводниковой
анестезией)
Наркомания, острые интоксикации- оценка
социального статуса пациентки, анамнез
11.
Любой впервые возникшийсудорожный синдром во время
беременности следует
рассматривать как приступ
эклампсии и продолжать поиски
истинной причины судорог
12.
Почти половина всех случаев Э встречаетсяво время беременности, более 1\5 — до 31
недели;
При доношенном сроке беременности Э в
75% случаев возникает в родах или в
течении 6 часов после родов
В 16% случаев Э возникает в интервале от
48 час до 4 недель послеродового периода
До 44% случаев Э возникает в
послеродовом периоде, особенно при
доношенной беременности. В этой связи
женщины с симптомами и признаками ПЭ ,
заслуживают особого наблюдения
13. HELLP-синдром
Вариант тяжелого течения ПЭ,характеризуется наличием гемолиза Эр,
повышением уровня печеночных
ферментов(АЛТ, АСТ, ЛДГ) и
тромбоцитопенией
Н-Hemolysis
ЕL- Elevated Liverenzimes
LP-Low Platelets
Является потенциально смертельным
осложнением ПЭ , но на современном этапе
развития медицины не означает 100%
смертность
14.
В зависимости от набора признаковвыделяют полный HELLP- синдром и
парциальные его формы: ELLP-синдром- при
отсутствии гемолитической анемии
В связи с многообразием патогенетических и
клинических проявлений HELLP-синдрома
оценка степени его тяжести не имеет
практического значения- как только на фоне
преэклампсии выявлены минимальные
признаки HELLP (ELLP)-синдрома
необходима активная тактикародоразрешение и проведение ИТ
15. Дифференциальный диагноз
Гестационная тромбоцитопенияОЖДП - острая жировая дистрофия печени
Вирусный гепатит
Холецистит
ИМП- инфекция мочевых путей
Гастрит
Язва желудка
Острый панкреатит
Иммунная тромбоцитопения, СКВ, АФС,
ТТП, ГУС.
16. Клиническая картина HELLP синдрома
Боли в эпигастрии или в правом верхнемквадранте живота
Тошнота и рвота
Головная боль
АД диастолическое выше 110 мм рт ст
Массивная протеинурия
Отеки
Артериальная гипертензия
17. Осложнения HELLP-синдрома
ЭклампсияОтслойка плаценты
ДВС синдром
ОПН
Массивный асцит
Отек головного мозга
Отек легких
Подкапсульная гематома печени, разрыв
подкапсульной гематомы печени
Внутримозговое кровоизлияние,
ишемический инсульт
18.
Алгоритм ведения пациенток сгипертензивными расстройствами
Мониторинг АД, протеинурии , появления
отеков , ППВ на каждой явке
При появлении цифр пограничных по
критериям артериальной гипертензии (
135\85 мм рт ст или на 15 мм рт ст выше
исходного АД (измеренного в первом
триместре беременности), отеков, ППВ,
микропротеинурии( до 0,3 г\л)
рекомендовать домашний мониторинг АД в
течение суток
19. Алгоритм ведения пациенток с гипертензивными расстройствами
Организовать консультации смежныхспециалистов: терапевт, кардиолог, окулист,
нефролог, уролог.
Оценка физиологического статуса плода:
ВСДМ- гравидограмма- исключить ВЗРП,
саморегистрация шевелений плода, КТГ
после 28 нед беременности( зависит от
характеристик аппарата), УЗИ,
допплерометрия
Коррекция выявленных нарушенийвозможно назначение антигипертензивной
терапии в группе с Хр Артериальной
гипертензией( допегит),ГСД, санация МПП,
лечение бактериурии, НМГ, аспирин.
20.
При постановке диагноза Преэклампсия (АГ+протеинурия)на догоспитальном этапе
пациентка должна быть направлена в
стационар, в случае диагностики тяжелой
степени ПЭ в сопровождении бригады СП с
приема пациентка направляется в стационар
III уровня!
При эвакуации пациентки с ПЭ/Э линейной
бригадой СМП, последняя должна оповестить
акушерский стационар, куда эвакуируется
беременная !
21.
При эвакуации должен быть обеспеченвенозный доступ: катетеризирована
периферическая вена и начата инфузия
магния сульфата 25%, при АД> 140\90 мм рт
ст — антигипертензивная терапия:
метилдопа-допегит, нифедипин per os.
22.
Правила измерения АДНаиболее точные измерения дает ртутный
сфигмоманометр ( по нему должны быть
откалиброваны все используемые аппараты)
Положение: сидя в удобной позе, рука
находится на столе на уровне сердца.
Нижний край стандартной манжеты ( ширина
12-13 см, длина 35 см) должен быть на 2 см
выше локтевого сгиба. Размер манжеты
должен соответствовать размеру руки.
23. Правила измерения АД
Момент появления первых звуковсоответствует I фазе тонов Короткова и
показывает систолическое АД;
диастолическое АД рекомендуют
регистрировать в фазу V тонов Короткова (
прекращение)
АД измеряют в состоянии покоя ( после 5
минутного отдыха) 2 раза с интервалом не
менее минуты; при разнице равной или
более 5 мм рт ст производят одно
дополнительное измерение при этом два
последних значения усредняются
АД измеряют на обеих руках, если оно
разное, то ориентируются на более высокое
значение.
24.
У пациенток, страдающих СД, АДнеобходимо измерять в положении сидя и
лежа.
Показатели должны быть зафиксированы с
точностью до 2 мм рт ст
25.
Алгоритм действия персоналаприемного отделения
Провести оценку тяжести ПЭ: АД, сознание,
головная боль, судороги, одышка, боли в
животе, кровотечение из половых путей,
сердцебиение плода
Вызвать «на себя» дежурных врачей
акушера-гинеколога и анестезиолога
В случае постановки диагноза тяжелой ПЭ
пациентка незамедлительно ( без
заполнения документов), на каталке
госпитализируется в ОРИТ ( ПИТ)
26. Алгоритм действия персонала приемного отделения
Тактика лечения ПЭБАЗОВАЯ ТЕРАПИЯ ПЭ
Родоразрешение
Противосудорожная терапия магния
сульфатом
Антигипертензивная терапия
27. Тактика лечения ПЭ
При умеренной ПЭ госпитализация дляуточнения диагноза и тщательный
мониторинг состояния беременной и плода,
но при этом возможно пролонгирование
беременности
При тяжелой ПЭ необходимо решение
вопроса о родоразрешении после
стабилизации состояния матери, при
возможности, после проведения
профилактики СДР плода при сроке
беременности менее 34 нед и перевода
матери в акушерский стационар III уровня
28.
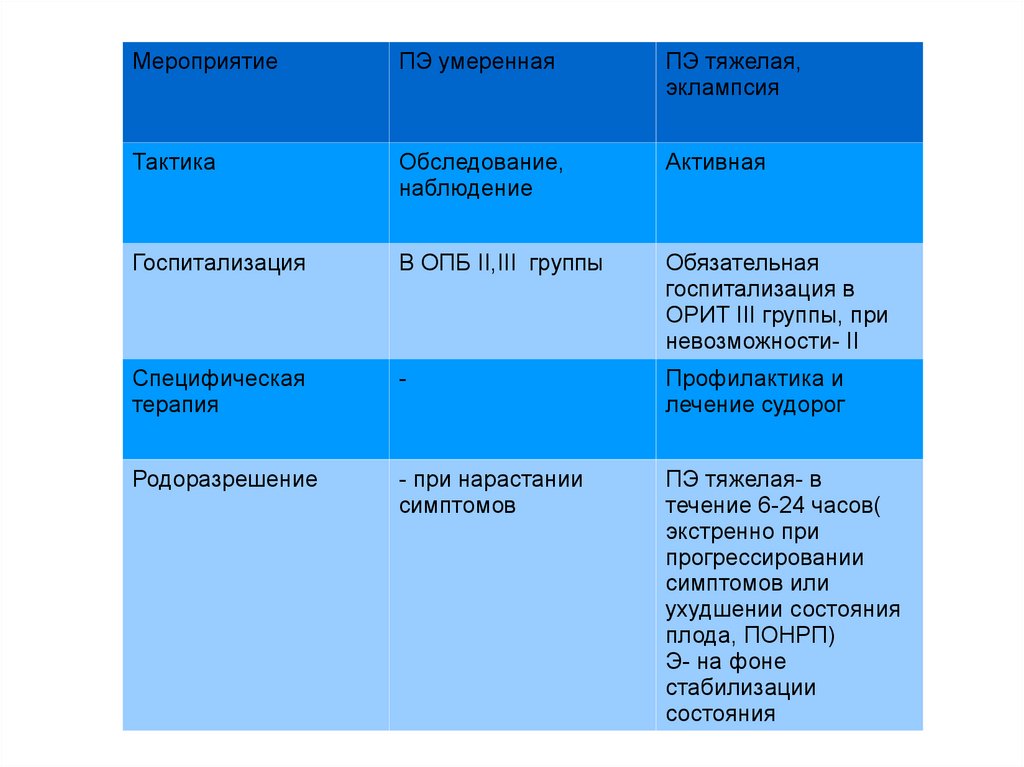
МероприятиеПЭ умеренная
ПЭ тяжелая,
эклампсия
Тактика
Обследование,
наблюдение
Активная
Госпитализация
В ОПБ II,III группы
Обязательная
госпитализация в
ОРИТ III группы, при
невозможности- II
Специфическая
терапия
-
Профилактика и
лечение судорог
Родоразрешение
- при нарастании
симптомов
ПЭ тяжелая- в
течение 6-24 часов(
экстренно при
прогрессировании
симптомов или
ухудшении состояния
плода, ПОНРП)
Э- на фоне
стабилизации
состояния
29.
Обследование при поступлении встационар
ОАК, ОАМ, суточный белок, БАК,
электролиты крови , гр крови Rh фактор,
коагулограмма cito! ( иногда основные
показатели мониторируются каждые 1-2
часа)
Мазок на Gn и флору, бак посев из
цервикального канала, бак посев мочи — по
показаниям, RW, ВИЧ, гепатиты
УЗИ+ допплерометрия, КТГ , ЭКГ
Консультация смежных специалистов по
показаниям.
30. Обследование при поступлении в стационар
Показания к экстренномуродоразрешению ( минуты)
Кровотечение из половых путей
Подозрение на отслойку плаценту
Острая гипоксия плода в сроке
беременности более 22 нед.
31. Показания к экстренному родоразрешению ( минуты)
Показания к срочномуродоразрешению ( часы)
Постоянная головная боль и зрительный
проявления
Постоянная эпигастральная боль
Прогрессирующее ухудшение функции
печени
Артериальная гипертензия, не поддающаяся
медикаментозной терапии
Количество Тц менее 100*10\9\л и
прогрессирующее его снижение
Нарушение состояния плода по данным КТГ,
УЗИ, допплерометрии, выраженное
32. Показания к срочному родоразрешению ( часы)
Срочное родоразрешение не всегда КСПри наличии условий ( срок гестации
более 32 нед головное предлежание,
зрелая шейка матки, паритет родов,
стабильное состояние матери и плода,
женщина поступает в родах) возможны
вагинальные роды.
В родах- мониторинг PS, АД, диурез,
рефлексы матери, КТГ мониторинг
состояния плода постоянный,
эпидуральная аналгезия,магнезиальная ,
гипотензивная терапия. Роды в ПИТ ,
ведутся совместно с врачом
анестезиологом.
33.
Алгоритм действия медицинскогоработника при возникновении
критического состояния у
беременной с симптомами ПЭ на
догоспитальном этапе.
34.
Оценить тяжесть ПЭ: АД, сознание, головнаяболь, судороги, одышка, боли в животе,
кровотечение из половых путей,
сердцебиение плода
Обеспечить венозный доступ:
катетеризировать периферическую вену
Ввести магния сульфат 25%- 16 мл в\в
медленно ( за 10-15 мин), затем 100 мл через
шприцевой насос со скоростью 4 мл\час ( 1
г\час )
При АД выше 140\90 мм рт стантигипертензивная терапия: метилдопа,
нифедипин (20 мг) перорально.
35.
При судорогахВызвать реанимационную бригаду СП
Обеспечить проходимость дыхательных
путей.
Дождаться окончания приступа и начать в\в
медленное введение сульфата Mg 25%
При серии судорожных приступовреанимационная бригада вызывается «на
себя»
Пациентка переводится на ИВЛ и
эвакуируется в стационар III уровня , с
предварительным оповещением.
36. При судорогах
Противосудорожная терапияСульфат Mg является препаратом первой
линии для профилактики и лечения судорог
при ПЭ и Э
Сульфат Mg 25% вводится в начальной дозе
4 г сухого вещества ( 16 мл в\в медленно в
течение 10-15 минут;затем по 1 г\час ( 4
мл\час через инфузомат)
Введение сульфата Mg не прекращается в
родах, а так же во время операции КС и
продолжается сутки ( 24 часа) минимум
после родоразрешения
37. Противосудорожная терапия
В антенатальном периоде назначениесульфата Mg сопровождается непрерывным
мониторированием ЧСС плода( КТГ)
Магния сульфат- противосудорожный
препарат, а не антигипертензивный, поэтому
его введение нельзя прекращать только на
основании снижения АД!
Магния сульфат- препарат неотложной
помощи и его плановое применение при
беременности не предотвращает развитие и
прогрессирование ПЭ
Бензодиазепины и фенитоин не должны
использоваться для профилактики и лечения
судорог кроме случаев противопоказания к
MgSO4 и\или его неэффективности.
38.
Клинико-лабораторный контрольпри введении MgSO4
ЧДД- угнетает дыхание,
Сатурация кислорода
Диурез ежечасно ( олигонурия, анурия)
Коленный рефлекс- угнетает
При появлении признаков токсичности
препарата, прекратить его введение и
ввести антидот- Глюконат Са в\в 10,0 мл в
течение 10 мин! В случае остановки
дыхания и\или остановке сердца
приступают к сердечно-легочной
реанимации
39. Клинико-лабораторный контроль при введении MgSO4
Антигипертензивная терапияОсновными ЛС используемыми в настоящее
время для лечения АГ во время
беременности, являются:
-Метилдопа( допегит)
-Нифедипин- блокатор кальциевых каналов
-в-адреноблокаторы: метопролол
При наличии показаний возможно
использование верапамила, клонидина,
амлодипина
40. Антигипертензивная терапия
Противопоказаны при беременности:ингибиторы АПФ, антагонисты рецепторов
ангиотензина II, спиронолактон, антогонисты
Са- дилтиазем, гипотиазиды
Не рекомендованы: атенолол, празозин.
Антигипертензивные препараты должны
удерживать систолическое АД в пределах от
130-150 мм рт ст, диастолическое -80-105 мм
рт ст
41.
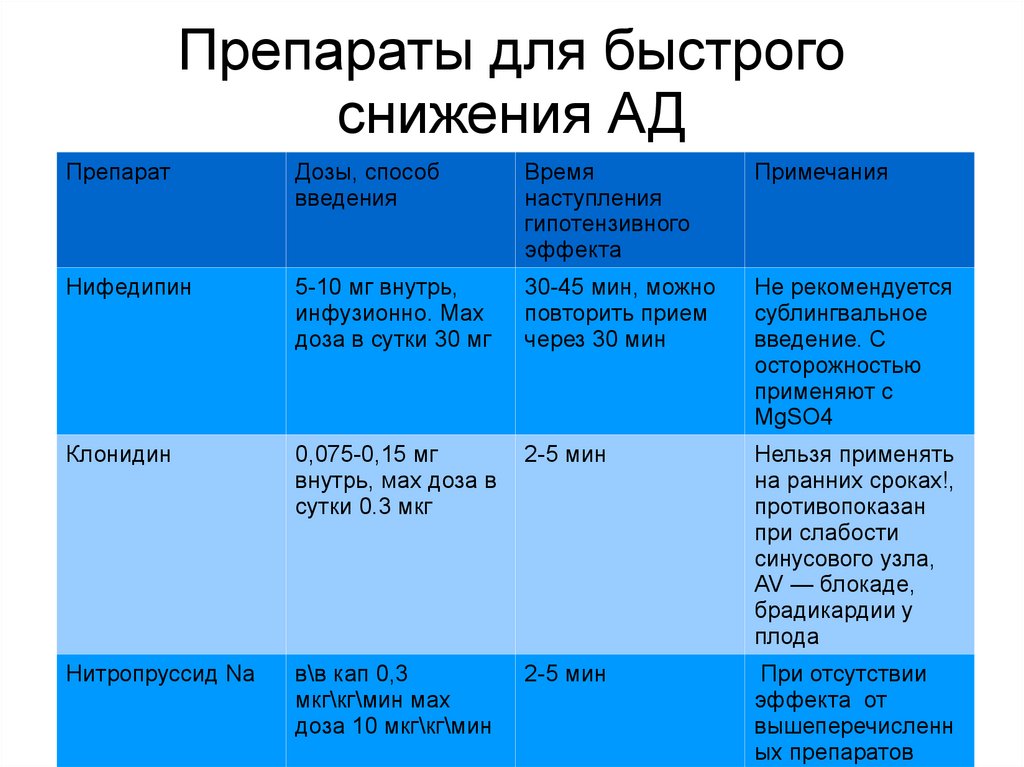
Препараты для быстрогоснижения АД
Препарат
Дозы, способ
введения
Время
наступления
гипотензивного
эффекта
Примечания
Нифедипин
5-10 мг внутрь,
инфузионно. Мах
доза в сутки 30 мг
30-45 мин, можно
повторить прием
через 30 мин
Не рекомендуется
сублингвальное
введение. С
осторожностью
применяют с
MgSO4
Клонидин
0,075-0,15 мг
внутрь, мах доза в
сутки 0.3 мкг
2-5 мин
Нельзя применять
на ранних сроках!,
противопоказан
при слабости
синусового узла,
AV — блокаде,
брадикардии у
плода
Нитропруссид Na
в\в кап 0,3
мкг\кг\мин мах
доза 10 мкг\кг\мин
2-5 мин
При отсутствии
эффекта от
вышеперечисленн
ых препаратов
42. Препараты для быстрого снижения АД
При любом исходном уровне АД егоснижение должно быть плавным
При проведении активной ( агрессивной)
антигипертензивной терапии следует
опасаться чрезмерного снижения АД,
способного вызвать нарушение перфузии
головного мозга матери, плаценты и вызвать
ухудшение состояния плода
Если на фоне проведения
антигипертензивной терапии вновь
отмечается повышение АД, то это служит
поводом для решения вопроса о
родоразрешении, а не для усиления
антигипертензивной терапии.
43.
При сохранении или развитии тяжелойартериальной гипертензии после
родоразрешения рекомендуется применение
урапидила- а- адреноблокатор
При ПЭ( исключение HELLP синдром)
ограничено применение инфузионной
терапии, трансфузионной терапии,
диуретиков!
44.
Показания к ИВЛНарушение сознания любой этиологии,
экламптический статус, кома
Кровоизлияния в мозг
Проявления коагулопатического
кровотечения
Сочетание с шоком
Острое повреждение легких ( шоковое
легкое), ОРДС взрослых, отек легких
Нестабильная гемодинамика
Прогрессирующая ПОН
45. Показания к ИВЛ
Алгоритм оказания МП приразвитии приступа ПЭ в родзале
Лечение судорожного припадка начинается
на месте.
Разворачивают ПИТ в родзале или по
возможности госпитализируют в ПИТ
Пациентку укладывают на ровную
поверхность в положении на левом боку для
уменьшения риска аспирации, освобождают
дыхательные пути, открывая рот и выдвигая
вперед нижнюю челюсть, эвакуировать
содержимое полости рта.
46. Алгоритм оказания МП при развитии приступа ПЭ в родзале
Необходимо защитить пациентку отповреждений , но не удерживать ее активно
При сохраненном спонтанном дыхании,
вводят ротоглоточный воздуховод и проводят
ингаляцию кислорода носо-лицевой маской
через систему увлажнения кислородной смеси
Если судороги повторяются или больная
находится в состоянии комы пациентку
переводят на ИВЛ
Параллельно с мероприятиями для
обеспечения адекватного газообмена
осуществляют катетеризацию
периферической вены и начинают введение
сульфата магния
47.
Катетеризируют МППодключают аппаратный мониторинг: АД,Ps,
сатурация O2, пульсоксиметр
Продолжают непрерывный КТГ мониторинг
плода, УЗИ для исключения отслойки
плаценты.
Проводят полное клиническое обследование
cito!
При экламптическом статусе, коме все
манипуляции проводят под общей анестезией
( кетамин не использовать!)
Родоразрешение проводится в зависимости от
акушерской ситуации после стабилизации
состояния матери!
48.
Рекомендации по ведениюпациенток с ПЭ тяж ст в
послеродовом периоде.
Необходимость нахождения и наблюдения в
ПИТ( минимум 24 часа)
Обеспечить контроль баланса жидкости
Проконсультировать пациентку об
отдаленных последствиях ( тревожные
симптомы -предвестники
судорог,кровотечение, формирование хр АГ)
49. Рекомендации по ведению пациенток с ПЭ тяж ст в послеродовом периоде.
Рекомендовать режим профилактики инаблюдения: контроль АД, прием
антигипертензивных препаратов,
консультации специалистов, дополнительные
методы исследования
Наиболее опасными для повышения АД
являются первые 5-7 суток( контроль АД в
послеродовом отделении)
Рекомендации по приему
антигипертензивных препаратов на фоне
грудного вскармливания.( разрешены:
нифедипин, допегит, урапедил)
Назначение НМГ при высокой степени риска
ВТЭО до 6 недель после родов.















































 Медицина
Медицина