Похожие презентации:
Хирургическая анатомия верхнего этажа брюшной полости. Операции на печени, желчном пузыре, поджелудочной железе, селезенке
1.
Алтайский государственный медицинский университетКафедра общей хирургии, оперативной хирургии и топографической
анатомии
Хирургическая анатомия верхнего этажа брюшной полости. Операции на
печени, желчном пузыре, поджелудочной железе, селезенке.
Оперативные доступы к органам брюшной полости. Общие принципы
абдоминальной хирургии. Кишечные швы. Хирургическая анатомия
нижнего этажа брюшной полости. Операции на желудке, тонкой и
толстой кишке.
Лекция для студентов 4 курса лечебного факультета
(индивидуальное обучение)
Лектор: доцент Е.В.Чарова
Барнаул - 2020
2. План лекции
► Деление брюшной полости на этажи.► Органы и производные брюшины
верхнего и нижнего этажей брюшной
полости.
► Хирургическая анатомия печени.
Операции на печени.
► Хирургическая анатомия желчного
пузыря. Операции на желчном пузыре.
► Операции на поджелудочной железе и
селезенке.
3. План лекции
► Общие принципы абдоминальнойхирургии. Кишечные швы.
► Хирургическая анатомия нижнего этажа
брюшной полости.
► Операции на желудке, тонкой и толстой
кишке.
► Рекомендуемая литература.
4. ГРАНИЦЫ И СОДЕРЖИМОЕ БРЮШНОЙ ПОЛОСТИ
5. Деление брюшной полости на этажи.
► Брюшинную полость условно делят на два этажа —верхний и нижний. Границей между этажами
брюшинной полости является поперечная ободочная
кишка с ее брыжейкой, mesocolon transversum.
На передней брюшной стенке проекция корня
брыжейки поперечной ободочной кишки проходит по
поперечной линии, соединяющей нижние точки X
ребер. Абсолютной изоляции одного этажа брюшинной
полости от другого нет: они сообщаются между собой
посредством длинной щели, расположенной между
передней поверхностью большого сальника и
внутренней поверхностью передней стенки живота,
покрытой париетальной брюшиной. Другое место
сообщения двух этажей — правая боковая борозда,
располагающаяся рядом с восходящей ободочной
кишкой.
6. Верхний этаж
► В верхнем этаже брюшинной полости располагаютсяпечень с желчным пузырем, желчевыводящие пути,
брюшной отдел пищевода, желудок, верхняя половина
двенадцатиперстной кишки, селезенка и
поджелудочная железа (условно).
► Брюшина, переходящая от париетального листка к
висцеральному, а также соединяющая органы, образует
важные в практическом отношении образования:
малый и большой сальники, правое и левое
поддиафрагмальные, преджелудочное, подпеченочное
пространства, а также сальниковую сумку.
7. ТОПОГРАФИЯ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ
8.
9. Нижний этаж
► В нижнем этаже брюшинной полостирасполагаются нижняя половина
двенадцатиперстной кишки, тонкая и
толстая кишка. В нем выделяют две
боковые брюшинные борозды (правую и
левую), два брыжеечных
(мезентериальных) синуса (правый и
левый) и карманы.
10. Производные брюшины нижнего этажа
► Canalis lateralis dexter et sinister► Sinus mesentericus dexter et sinister
► Recessus duodenojejunalis superior et
inferior
► Recessus ileocaecalis superior et inferior
► Recessus retrocaecalis
► Recessus intersigmoideus.
11. ЗАДНЯЯ СТЕНКА БРЮШНОЙ ПОЛОСТИ ТОПОГРАФИЯ ВИСЦЕРАЛЬНОГО И ПАРИЕТАЛЬНОГО ЛИСТКА БРЮШИНЫ
12. ТОПОГРАФИЯ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ 1.желчный пузырь 2;4.двенадцатиперстная кишка 3;5;11;12. толстая кишка 6.тонкая кишка
1 1716
ТОПОГРАФИЯ
ОРГАНОВ
БРЮШНОЙ
ПОЛОСТИ
15
14
2
3
4
13
5
12
6
7
8
11
10
9
1.желчный пузырь
2;4.двенадцатиперстная
кишка
3;5;11;12. толстая кишка
6.тонкая кишка
8.червеобразный отросток
9.прямая кишка
10.мочевой пузырь
13.корень брыжейки
14.селезенка
15.сальниковая сумка,
передняя стенка
поджелудочной железы
16.печеночнодвенадцатиперстная связка
13. Брюшина
► Брюшина является серозной оболочкой,выстилающей полость живота и покрывающей
полностью или частично внутренние органы,
расположенные в этой полости. Брюшина
образована собственной пластинкой серозной
оболочки и однослойным плоским эпителием мезотелием. Брюшина, которая выстилает
стенки брюшной полости, называется
париетальной. Брюшина, которая покрывает
органы, называется висцеральной. Общая
площадь поверхности брюшины у взрослого
человека составляет в среднем 1.71 м2.
14. БРЮШИНА
► Париетальная брюшина имеет локальныеособенности строения (различные размеры
мезотелиоцитов, величину межклеточных щелей,
толщину соединительнотканной стромы и
выраженность капиллярных сплетений).
► Висцеральная брюшина также по своему строению
органоспецифична. В связи с этим в функциональном
отношении различают транссудирующие,
резорбирующие и индифферентные участки брюшины.
Транссудирующую функцию в основном выполняет
висцеральная брюшина, так как в ней преобладают
сплетения кровеносных капилляров. Из этих
капилляров транссудируется серозная жидкость.
15. Хирургическая анатомия производных брюшины.
Хирургическая анатомияпроизводных брюшины.
Кроме париетальной и висцеральной брюшины, различают производные
брюшины, которыми являются: 1) связки брюшины, 2) брыжейки, 3)
сальники, 4) складки.
► Связки брюшины - это участки брюшины в местах перехода париетальной
брюшины в висцеральную со стенки брюшной полости на орган или в местах
перехода висцеральной брюшины с одного органа на другой. По строению
различают однолистковые и двухлистковые связки. Однолистковая
связка имеет только одну свободную поверхность, покрытую мезотелием (не
сращенную). Другая поверхность однолистковои связки сращена со стенкой
брюшной полости или с органом. Однолистковые связки совершенно не
смещаются. Примеры однолистковых связок: печеночно-почечная связка,
дуоденально-почечная связка, венечная связка печени. Двухлистковые связки
представляют собой дупликатуру брюшины. Обе поверхности такой связки
свободные, покрытые мезотелием. Между листками брюшины могут проходить
сосуды, нервы, протоки или скапливаться жировая ткань. Двухлистковые связки
можно сместить или изменить их форму. Примеры двухлистковых связок:
серповидная связка печени, треугольные связки печени, печеночно-желудочная
связка, печеночно-дуоденальная связка, желудочно-селезеночная связка,
желудочно-диафрагмальная связка, желудочно-ободочная связка, широкая связка
матки.
16. Хирургическая анатомия пищевода
► Пищевод (оesophagus) – имеет 3 отдела:шейный, грудной и брюшной. Из грудной
полости в брюшную пищевод проходит через
отверстие в диафрагме на уровне Х грудного
позвонка. Длина брюшного отдела пищевода
около 2 см, покрыт брюшиной
мезоперитонеально. Левый край пищевода с
дном желудка образует кардиальную вырезку,
правый - плавно переходит в малую кривизну
желудка.
17. Пищевод (оesophagus)
► Кровоснабжение: левая желудочнаяартерия. Отток венозной крови
возможен по двум направлениям: в
воротную вену и в верхнюю полую вену,
формируется порто-кавальный
анастомоз. Иннервация: симпатическая
из солнечного сплетения,
парасимпатическая – стволы правого и
левого блуждающих нервов.
18. Хирургическая анатомия желудка
► . Желудок (ventriculus, gaster) -расширенная часть пищеварительного тракта,
расположенная между пищеводом и
двенадцатиперстной кишкой. Служит
резервуаром для пищи (его ёмкость в среднем
1,5-2,5л), что обеспечивается растяжимостью
его стенок и наличием хорошо развитого
пилорического сфинктера. Его деятельность
обеспечивает перемешивание содержимого с
желудочным соком, порционное перемещение
химуса в тонкую кишку.
19.
20. Слои стенки желудка
► Стенка желудка состоит и 4-х слоев:► брюшина;
► мышечный слой (представлен
продольными, циркулярными и косыми
мышечными волокнами);
► подслизистый слой;
► слизистая оболочка.
► На желудок накладываются однорядные
или двухрядные кишечные швы.
21. Хирургическая анатомия желудка
Желудок можно разделить на два отдела косой линией, проходящейчерез вырезку на малой кривизне, incisura angularis и бороздку на
большой кривизне. Влево от этой линии лежит большой отдел –
кардиальный (занимает примерно 2/3 желудка),
вправо –меньший отдел – пилорический. В свою очередь
кардиальный отдел состоит из тела и дна. Дно (или свод) – широкая
часть желудка, лежащая влево от кардии и кверху от горизонтальной
линии, проведённой через кардиальную вырезку. В теле различают
переднюю и заднюю стенки, большую и малую кривизну.
В пилорическом отделе выделяют левую расширенную часть –
преддверие, vestibulum pyloricum, и правую узкую часть –
антральную, antrum pyloricum.
22. ВЕРХНИЙ ЭТАЖ БРЮШНОЙ ПОЛОСТИ - ОТДЕЛЫ ЖЕЛУДКА
23.
Отделы желудка1 — fundus ventriculi;
2 — pars cardiaca;
3 — curvatura ventriculi major;
4 — corpus ventriculi;
5 — pars pylorica;
6 — antrum pylori;
7 — ostium pyloricum;
8 — curvatura ventriculi minor;
9 — ostium cardiacum.
24. Хирургическая анатомия желудка
Желудок проецируется на переднюю стенку в эпигастральной области
и большей частью в левом подреберье. Кардия соответствует
прикреплению к грудине левых VI-VII реберных
хрящей. Пилорус проецируется на 2-2.5см. вправо от средней линии на
уровне VIII реберного хряща. Малая кривизна прикрыта печенью и
соответствует дугообразной линии, окружающей мечевидный отросток
слева и снизу. Проекция большой кривизны начинается вверху от нижнего
края ребра по левой среднеключичной линии и идет влево по дуге к
ребру по среднеключичной линии и дальше дугообразно вправо к
латеральному краю левой прямой мышцы, пересекая ее и среднюю
линию. Далее она направляется вправо и вверх и на середине правой
прямой мышцы, на уровне 8 межреберного промежутка, уходит под
нижнюю границу печени. Газовый пузырь желудка - пространство
Траубе - соответствует дну, скрытому под ребрами слева. Желудок по
отношению к брюшине расположен интраперитонеально. Участки
большой и малой кривизны в местах прикрепления большого и малого
сальника не покрыты брюшиной.
Желудок располагается в левом подреберье и в надчревной области
25.
Желудок располагается почти целиком влевой половине брюшной полости,
причём большей своей частью (cardia,
дно, часть тела) – в левом подреберье
(под куполом диафрагмы) и меньшей
(часть тела, пилорический отдел) – в
собственно надчревной области.
Cardia. Хрящ VII ребра (слева), на
расстоянии 2,5 см от края грудины, что
соответствует верхнему краю Th II
Высшая точка дна желудка.
Нижний край V ребра по левой
среднеключичной линии, что
соответствует нижнему краю тела
Th IX или верхнему краю Th X
Pylorus. Середина расстояния между
ярёмной вырезкой грудины и верхним
краем лонного сочленения, что
соответствует телу LI.
26.
Синтопия желудкаЖелудок - интроперитонеальный орган. Лишь узкие полоски по большой и
малой кривизне между листками малого сальника и желудочно-ободочной
связкой остаются не покрыты брюшиной (pars nuda).
Кпереди и кзади от желудка располагаются щелевидные пространства
преджелудочная и сальниковая сумки .
Сагиттальный распил
живота, проведенный через
желудок
1 — omentum minus
2 — foramen epiploicum
3 — bursa omentali
4 — pancreas
5 — duodenum
6 — colon transversum
7 — mesocolon
8 — ventriculus
9 — hepar.
27.
Передняя стенка желудка справа прикрыта печенью, слева - рёбернойчастью диафрагмы. Часть тела и пилорического отдела
желудка примыкает непосредственно к передней брюшной стенке.
К задней стенке желудка прилегают органы, отделённые от неё
сальниковой сумкой: поджелудочная железа, ножки диафрагмы, левый
надпочечник, верхний полюс левой почки.
Малая кривизна желудка прикрыта левой долей печени.
Большая кривизна граничит с поперечной ободочной кишкой.
Положение желудка в
брюшной полости
1 — lig. hepatogastricum;
2 — lien;
3 — ventriculus;
4 — lig. gastrocolicum;
5 — duodenum
6 —lig. hepatorenale;
7 — foramen epiploicum
(Winslovi);
8 — lig. Hepatoduodenale
9 — vesica fellea; 10 hepar;
11 — lig. teres hepatis.
28.
Варианты топографоанатомическихвзаимоотношений желудка с
окружающими органами.
А — передняя стенка
желудка
Б — задняя стенка желудка
1 — facies hepatica
2 — facies diaphragmatica
3 — facies libera
4 —facies lienalis
5 — facies renalis
6 — facies suprarenalis
7 — facies pancreatica
8 — facies colica.
29. Связочный аппарат желудка
Различают поверхностные (во фронтальной плоскости) и
глубокие (горизонтальные) связки желудка.
Поверхностные связки желудка:
Желудочно-ободочная связка (lig.
gastrocolicum) переход двух листков висцеральной
брюшины с большой кривизны на поперечно-ободочную кишку и
идет от привратника до нижнего полюса селезенки, являясь
верхней частью большого сальника. Между листками связки
идут правая и левая желудочно-сальниковые артерии, которые
анастомозируют между собой. Желудочно-селезеночная
связка соединяет верхнюю часть большой кривизны с воротами
селезенки, прикрывая ее сосудистую ножку. В ней проходят
короткие желудочные артерии.
Желудочно-диафрагмальная связка (lig.
Gastrophrenicum) переход париетальной брюшины с
диафрагмы на переднюю поверхность дна и частично кардии.
30. Связки желудка
► Печеночно-желудочная связка (lig. Hepatogastricum)идет от ворот печени в форме трапеции, основание
которой лежит на малой кривизне, где она разделяется
на два листка переходящих в висцеральную брюшину
передней и задней стенки желудка. Левая и правая
желудочные артерии проходят в клетчатке малой
кривизны.
► Желудочно-селезеночная связка(lig. Gastrolienale)
► Диафрагмально-пищеводная связка - переход
париетальной брюшины с диафрагмы на пищевод и
кардиальную часть желудка. В ней проходит ствол
блуждающего нерва.
31. Связки желудка
► Глубокие связки выявляются после рассеченияжелудочно-ободочной связки.
► Желудочно-поджелудочная связка (lig.
Gastropancreaticum) - переход париетальной
брюшины с верхнего края поджелудочной
железы на заднюю поверхность тела и кардии.
В связке проходят левые желудочные сосуды и
чревная ветвь n. vagus.
► Привратниково-поджелудочная связка
(lig. Pyloropancreaticum) находится между
пилорусом и правой частью тела
поджелудочной железы.
32. Связки желудка. А — передняя поверхность; Б — задняя поверхность.
► 1 — желудочно-поджелудочная связка;► 2 — привратнико-поджелудочная связка;
► 3 — желудочно-диафрагмальная связка;
► 4 — желудочно-селезеночная связка;
► 5 — желудочно-ободочная связка;
► 6 — печеночно-двенадцатиперстная связка;
► 7 — печеночно-желудочная связка.
33. Связки желудка. А — передняя поверхность; Б — задняя поверхность.
34. Различия в строении брюшного отдела пищевода и верхней части желудка (по Б. Г. Герцбергу).
В одних случаях дножелудка выступает
кверху так, что между
пищеводом и дном
отчетливо обозначается
кардиальная борозда. В
других случаях пищевод,
постепенно расширяясь,
переходит в
кардиальную часть.
Кардиальная борозда
при этом слабо
выражена
35. Размеры, форма, положение желудка
Размеры, форма, положение желудка отличаютсязначительным непостоянством, что зависит от:
индивидуальных особенностей организма
степени наполнения желудка
связочного аппарата
положения и функционального состояния соседних
органов
упругости мышц брюшного пресса
36. Формы желудка (Б. В. Огнев, В. X. Фраучи).
1 — грушевидная форма; 2 — ретортообразная форма;3 — серповидная форма;4 - мешкообразная форма;
5 — желудок в форме песочных часов.
37. При рентгенологических исследованиях различают три основные формы желудка (по В. А. Дьяченко).
1 — желудок в виде рога38. 2 — желудок в виде крючка
39. 3 — желудок в виде чулка
40. АРТЕРИИ ЖЕЛУДКА ПЕЧЕНИ И СЕЛЕЗЕНКИ
УД
К
А
П
Е
Ч
Е
Н
И
И
С
Е
Л
Е
З
Е
Н
К
41. Кровоснабжение желудка
Кровоснабжение желудка обеспечивается системойчревного ствола и осуществляется пятью
основными артериями:
1. Левая желудочная артерия, a. gastrica
sinistra, ветвь чревного ствола
2. Правая желудочная артерия, a. gastrica
dextra, ветвь собственной печёночной артерии,
отходящей от общей печёночной.
Проходят меджу листками печёночно-желудочной
связки и соединяются друг с другом на малой
кривизне желудка
42. Кровоснабжение желудка
3. Левая желудочно-сальниковая артерия a,gastroepiploicasinistra, ветвь селезёночной артерии. Проходит вместе с
короткими желудочными артериями в желудочно-селезёночной
связке к телу желудка, направляется по большой кривизне слева
направо и анастомозирует с аналогичной артерией
противоположной стороны.
4. Правая желудочно-сальниковая артерия a,gastroepiploica
dextra, ветвь желудочно-дуоденальной артерии, отходящей от
общей печёночной артерии.
5. Короткие желудочные артерии аа. gastricae breves. В
количестве 1-6, отходят от селезеночной артерии вблизи ворот
селезенки, идут в желудочно-селезеночной связке, направляются
ко дну желудка
43.
44.
Вены желудка принадлежат к системеворотной вены. Вены, как и артерии идут
вдоль малой и большой кривизны,
сопровождают одноименные артерии.
Они многократно анастомозируют
между собой, вследствие чего
образуется сплошная венозная сеть,
обеспечивающая отток крови от
стенок желудка в различных
направлениях.
На границе желудка и
двенадцатиперстной кишки
располагаются пилорические вены,
являющиеся притоками воротной вены.
В окружности входного отверстия
желудка, его вены анастомозируют с
венами пищевода, и т.о. осуществляется
связь между системами воротной и
верхней полой вен.
(портокавальные анастомозы)
45.
46.
ПРИТОКИВОРОТНОЙ
ВЕНЫ
И
ПОРТОКАВАЛЬНЫЕ
АНАСТОМОЗЫ
47. Иннервация желудка
Желудок иннервируется симпатическими и парасимпатическиминервами.
Симпатические нервы происходят от чревного сплетения,
plexus coeliacus, и его производных (plexus lienalis, plexus
mesentericus superior). Эти нервы вначале располагаются вдоль
большой и малой кривизны, окружая артериальные и венозные
сосуды, а затем вступают в стенку желудка.
Парасимпатическая иннервация осуществляется ветвями
блуждающих нервов, которые вступают в брюшную полость
вместе с пищеводом обычно в виде двух стволов — truncus
vagalis anterior et posterior, ветвящихся на передней и задней
стенках соответственно.
48.
Разветвление truncusvagalis anterior
Разветвление truncus
vagalis posterior
49. Чревный нейро-ишемический синдром
► Этиология ишемической болезни органов пищеварения. Снижениекровотока в висцеральных ветвях аорты может быть вызвано
экстравазальными воздействиями и изменениями самих
висцеральных артерий с нарушением их кровопроводящих
свойств. Функциональные нарушения кровотока (спазм,
гипотензия), ишемические расстройства при заболеваниях крови
(лейкозы, полицитемии, и др.) обычно не являются ведущими в
клинической патологии ишемической болезни органов
пищеварения и не служат предметом оперативного лечения.
► Наиболее частой причиной окклюзии висцеральных ветвей аорты
является атеросклероз, при котором поражения этих сосудов
находят у половины пациентов. Атеросклеротические бляшки
располагаются обычно в проксимальной части сосуда на
протяжении от 1 до 2 см от устья и рассматриваются как переход
патологического процесса с аорты. Другой причиной сужения
висцеральных артерий может быть неспецифический аортоартериит.
50. ЛИМФАТИЧЕСКИЕ СОСУДЫ И УЗЛЫ ЖЕЛУДКА
51. Лимфатическая система желудка
Регионарные узлы первого этапа для отводящих лимфатическихузлов
1) Цепь узлов по ходу левой желудочной артерии (принимают
лимфу от правых двух третей дна и тела)
2) Узлы в области ворот селезёнки, хвоста и ближайшей части
поджелудочной железы (принимают лимфу от левой трети дна
и тела до середины большой кривизны)
3) Узлы на правой желудочно-сальниковой артерии и под
привратником (принимают лимфу от территории желудка,
примыкающей к правой половине большой кривизны)
Регионарными узлами второго этапа являются чревные узлы,
примыкающие к стволу чревной артерии.
52.
Лимфатическая система желудка иее связи с лимфатической
системой окружающих органов (Д.
А. Жданов).
1 — кардиальные лимфатические
узлы
2 — верхние желудочные
лимфатические узлы
3 — селезеночные
лимфатические узлы
4 — нижние левые желудочные
лимфатические узлы
5 — сальниковые лимфатические
узлы;
6 — нижние правые
лимфатические узлы
7 — нижние пилорические узлы
8 — печеночные и чревные
лимфатические узлы.
53.
Лимфатическая система желудка и еесвязи с лимфатической системой
окружающих органов (Д. А. Жданов).
1 — желудочно-поджелудочные
лимфатические узлы; 2 —
селезеночные лимфатические узлы; 3
— преаортальные левые и правые
латероаортальные лимфатические
узлы; 4 — нижние левые желудочные
лимфатические узлы; 5 — сальниковые
лимфатические узлы; 6 —
околоободочные лимфатические узлы;
7 — промежуточные лимфатические
узлы; 8 — нижние поджелудочнодвенадцатиперстные лимфатические
узлы; 9 — центральные брыжеечные
лимфатические узлы; 10 — нижние
пилорические лимфатические узлы; 11
— правые нижние желудочные
лимфатические узлы; 12 —
печеночные и чревные лимфатические
узлы.
54. Операции на желудке
Гастротомия – вскрытие полости желудка с последующимзашиванием.
Гастростомия – соединение полости желудка через разрез брюшной
стенки непосредственно с внешней средой; или наложение соустья
(анастомоз) с другим отделом ЖКТ, например, гастроэнтеростомия
– желудочно-кишечное соустье.
Резекция желудка – удаление части желудка
Гастрэктомия – удаление всего желудка
Также проводят такие оперативные вмешательства как:
Пилоропластика, ушивание перфоративных язв, пластические
операции, ваготомия.
55.
Оперативные доступы к желудкуРазрезы передней брюшной стенки при операциях на желудке.
1 — правый трансректальный разрез
2 — верхний срединный разрез
3 — поперечный разрез
56. Гастростомия
Показания: стенозирующие опухоли пищевода, кардиального отделажелудка,рубцовое сужение пищевода после ожогов, кардиоспазм.
Техника операции по Витцелю - временная (наложение
трубчатого свища)
Вскрытие брюшной полости производится трансректальным
разрезом слева.
► От края левой рёберной дуги проводят вертикальный разрез
длиной 10 см по середине ширины прямой мышцы живота.
► Рассекают кожу, подкожную клетчатку, переднюю стенку
влагалища прямой мышцы живота.
► Тупо расщепляют эту мышцу
► Рассекают заднюю стенку влагалища прямой мышцы живота,
поперечную фасцию, париетальную брюшину.
► В рану выводят переднюю стенку желудка
57.
На середине расстояния между большой ималой кривизной вдоль оси желудка,
отступя от привратника на 10 см,
укладывают резиновую трубку диаметром
около 1 см, концом направленную к
привратнику. Прошивают серозную и
мышечную оболочки желудка узловыми
шелковыми швами по обе стороны от
трубки так, чтобы при завязывании швов
трубка была закрыта стенкой желудка на
протяжении 4—5 см, а конец ее выступал
из серозно-мышечного канала на
протяжении 3 см. У конца трубки
накладывают полукисетный шов, который
оставляют временно незавязанным
Резиновая трубка окружена стенкой
желудка. У конца трубки наложен
полукисетный шов.
58.
Рассечение стенкижелудка в центре
полукисетного шва
В центре полукисетного шва двумя анатомическими пинцетами захватывают
стенку желудка и рассекают ее скальпелем или ножницами
59.
Затем аспиратором отсасываютсодержимое желудка и в его
просвет погружают конец трубки
После этого завязывают
полукисетный шов, поверх
которого дополнительно
накладывают еще 2—3 серозномышечных шва.
Погружение конца резиновой трубки в полость желудка
60.
Иногда для более прочной фиксации трубки поверх первого серозномышечного шва накладывают второй ряд серозно-мышечных швовНаложение второго ряда узловых серозно-мышечных швов
61.
Трубку выводят наружу (чаще через дополнительный разрез брюшнойстенки, реже через основной разрез). Париетальную брюшину
подшивают вокруг трубки рядом (8—10) узловых швов к серозномышечной оболочке желудка, а оставшуюся рану брюшной стенки
выше и ниже трубки послойно зашивают наглухо. При этом нитями
одного из швов, наложенных на кожу, фиксируют трубку.
По окончании операции проверяют проходимость трубки, для чего
через нее в желудок вводят физиологический раствор. Трубку после
проверки проходимости следует зажать, чтобы не вытекало
содержимое желудка. Для предупреждения выпадения трубки ее
фиксируют марлевым поясом
62.
Способ Г. С. Топровера(наложение губовидного свища,
постоянная
гастростомия
Левым трансректальным разрезом
послойно вскрывают брюшную полость.
Разрез начинают у реберной дуги и
проводят вниз на протяжении 6—8 см
Трансректальный разрез передней брюшной стенки. Кожа и прямая
мышца рассечены. Вскрытие брюшины.
63.
Длинным анатомическим пинцетомв рану извлекают переднюю
стенку желудка, которая при этом
выпячивается в виде конуса. На
верхушку конуса накладывают две
шелковые держалки на расстоянии
1,5—2 см одна от другой. Ниже
швов-держалок на стенку желудка
накладывают три кисетных шва из
толстого шелка. Первый кисетный
шов накладывают на расстоянии
1,5—2 см от держалок, второй —
на 1—1,5 см ниже первого, а
третий — на таком же расстоянии
ниже второго. Концы нитей этих
швов не завязывают, а берут на
зажимы. Между держалками
скальпелем или ножницами
рассекают стенку желудка на
протяжении 1 см
На извлеченную в виде конуса переднюю стенку желудка наложено три
кисетных шва. Вскрытие просвета желудка.
64.
В просвет желудка вводят толстуюрезиновую трубку диаметром 1 см. Затем
поочередно затягивают и завязывают
кисетные швы, начиная с первого. В
результате стенка желудка образует
вокруг трубки цилиндр с циркулярными
складками слизистой в виде клапанов,
препятствующих вытеканию
желудочного содержимого.
В полость желудка введена резиновая трубка.
Кисетные швы завязаны.
Образован цилиндр из передней стенки желудка.
65.
Края разреза париетальной брюшины наоставшемся протяжении раны зашивают
наглухо. На уровне второго кисетного шва
стенку желудка подшивают к прямой
мышце живота и ее влагалищу
Оставшуюся рану прямой мышцы и ее влагалища
зашивают узловыми швами. Наконец, третьим
рядом узловых швов подшивают стенку желудка к
коже. В эти швы захватывают больше серозной и
меньше слизистой оболочки с тем, чтобы
выпячивающаяся слизистая желудка
накладывалась на кожу. Разрез кожи выше и
ниже свища зашивают наглухо. Трубку по
окончании операции извлекают. На время
кормления больного в гастростомическое
отверстие вводят трубку или воронку.
Подшивание гастростомического цилиндра к прямой мышце
и переднему листку ее влагалища.
66.
Образованный цилиндр из стенки желудкаподшивают к краям разреза передней брюшной
стенки в верхнем или нижнем углу раны. Стенку
желудка на уровне нижнего кисетного шва
подшивают рядом серозно-мышечных узловых
швов к париетальной брюшине
Подшивание гастростомического цилиндра желудка к париетальной
брюшине.
67.
Гастроэнтеростомия (наложение желудочно-кишечного соустья)К ней прибегают главным образом в случаях иноперабельного рака
антрального отдела желудка, а также при прободных язвах желудка и
двенадцатиперстной кишки, когда резекция противопоказана, а ушивание
прободного отверстия може т привести к сужению пилорической части
желудка.
Наложение желудочно-кишечного соустья чаще производят по типу
передней впередиободочной, gastroenterostomia antecolica
anterior
задней позадиободочной гастроентеростомии, gastroenterostomia
retrocolica posterior
68.
Gastroenterostomiaantecolica anterior
Передний желудочнокишечный анастомоз
gastroenterostomia
antecolica anterior( по
Вельфлеру)
gastroenterostomia
retrocolica posterior
Задний желудочнокишечный анастомоз
gastroenterostomia
retrocolica posterior (по
Петерсену)
69. Хирургическая анатомия печени
Печень (hepar) – самая большая железа ворганизме человека. Ее вес составляет
приблизительно 2,5% от веса тела взрослого
– около 1,5 кг. Располагается в верхнем этаже
брюшной полости, на переднюю брюшную
стенку проецируется в области правого
подреберья, меньше- в собственно
надчревной и левой подреберной областях.
70.
В печени выделяют:две поверхности
верхнюю – диафрагмальную;
нижнюю – висцеральную:
два края – передний и задний.
Печень покрыта брюшиной мезоперитонеально, имеется капсула Глиссона.
На нижней поверхности печени есть борозды: правая и левая продольные,
их соединяет поперечная борозда.
Ворота печени располагаются в переднем отделе левой продольной
борозды и в поперечной борозде.
В переднем отделе правой продольной борозды находится ложе желчного
пузыря. К ее заднему отделу прилежит нижняя полая вена.
К левой продольной борозде спереди подходит круглая связка печени. К
ее заднему отделу прилежит Аранциев проток, функционирующий
внутриутробно.
71. Поверхности печени
72.
►Ворота печени. Передняя граница - задний край квадратной доли;правая - правая доля; задняя - хвостатая доля и частично правая; левая левая доля. Печень покрыта брюшиной мезоперитонеально, с трех
сторон, за исключением ворот и поверхности, прилежащей к диафрагме.
Брюшинный покров при переходе с печени на окружающие органы
образует связочный аппарат.
Печень занимает правое подреберье, надчревную область и отчасти левое
подреберье.
Границы: печень проецируется по левой среднеключичной линии в 5
межреберье, по правой парастернальной линии на V реберный хрящ, по
правой среднеключичной линии в 4 межреберье, по правой средней
подмышечной линии на VIII ребро и у позвоночника на XI ребро. Нижняя
граница - по средней подмышечной линии в10 межреберье, затем печень
выходит из под реберной дуги, идет косо вверх, проецируясь по средней
линии тела на середине расстояния между пупком и основанием
мечевидного отростка. Левую часть реберной дуги нижний край печени
пересекает на уровне VI реберного хряща.
73.
Связки печениа) Соединительно-тканные связки:
круглая связка
серповидная связка
венечная связка
треугольные связки
б) Брюшинные связки:
печеночно-12-перстная связка
печеночно-желудочная связка
печеночно-почечная связка
74.
Связки печени. Круглая связка печени - от пупка в одноименной борозде кворотам. С ней сливается передняя часть серповидной связки. Серповидная
связка - между диафрагмой и верхней выпуклой поверхностью. Сзади
вправо и влево переходит в венечную связку. Венечная связка - переход
париетальной брюшины от нижней поверхности заднего отдела диафрагмы
в висцеральную. С помощью печеночно-желудочной и печеночнодвенадцатиперстной связок печень связана с одноименными органами.
Между листками печеночно-двенадцатиперстной связки проходит
печеночная артерия, общий желчный проток с общепеченочным и
пузырным, воротная вена и др.
Долей, сектором и сегментом называют участок печени, имеющий
обособленное кровоснабжение, желчный отток и лимфоотток. Кроме двух
долей различают 5 секторов и 8 наиболее постоянных сегментов. Сегменты,
группируясь вокруг ворот, формируют сектора. Венозное кровообращение в
печени представлено системой воротной вены, приносящей кровь в орган, и
системой печеночных вен, отводящих кровь в нижнюю полую
вену. Артериальное кровоснабжение начинается от чревного ствола и
представлено общей, затем собственной печеночной артерией, которая
делится на левую и правую долевые.
75.
76. ПОВЕРХНОСТИ ПЕЧЕНИ
77. ВАРИАНТНЫЕ ФОРМЫ ПЕЧЕНИ
78. Формы печени
Формы печени►клиновидная
►продолговатая
►округлая
►треугольная
►неопределенная
79. Факторы фиксации печени
1.2.
3.
4.
5.
Приращение печени к поясничному отделу
диафрагмы задним внебрюшинным полем.
Внутрибрюшное давление.
Приращение печени к нижней полой вене.
Укрепление печени печеночными венами.
Связочный аппарат печени в основном
венечная связка.
80. Положение печени
А. Фронтальное положение:1. Дорсопетальное (40%) - диафрагмальная поверхность печени обращена
кзади, висцеральная кпереди.
2. Вентропетальное (60%) - диафрагмальная поверхность обращена
кпереди, висцеральная кзади.
Б. Сагиттальное положение:
1. Декстропетальное - положение почти вертикальное, развитая правая
доля печени.
2. Синистропетальное - положение более горизонтальное, более развита
левая доля печени.
81. Положение печени
В. По отношению к реберной дуге.1. Ретрокостальное - край печени выше реберной
дуги.
2. Экстракостальное - край печени ниже реберной
дуги.
Печень покрыта брюшиной мезоперитонеально.
Внебрюшинное поле печени может быть:
1. Широкое (у гиперстеников)
2. Узкое (у астеников).
82. Кровоснабжение печени
Печень получает кровь из двухсосудистых систем:
►Артериальная из a. hepatica propria
►Венозная
из v. portae
83. Топография сосудов и желчных протоков
84. Скелетопия печени
85. ТОПОГРАФИЯ СОСУДОВ И ЖЕЛЧНЫХ ПРОТОКОВ В ДОЛЯХ И СЕГМЕНТАХ ПЕЧЕНИ
86. Деление печени на доли
По внешним признакам печень длится на двенеодинаковые доли (правая, левая). Границы на
диафрагмальной поверхности – серповидная связка,
на висцеральной поверхности – левая продольная
щель. Хвостатая и квадратная доли относятся к
правой доли печени.
Исследования Мельникова А.В. (1928 г.), Куино
(1952 г.), Райффершайда и др. показали, что
внутренняя структура кровеносных и желчных
путей не соответствует внешним признакам деления
печени на доли.
87. Деление печени
Сегментарное строение печени по Куино: основа –деление триады Глиссона – a.hepatica, v.portae,
печеночных протоков.
Печень состоит из 5 секторов и 8 сегментов.
Каждый сегмент включает:
► сегментарную портальную вену
► сегментарную артерию
► сегментарный печеночный проток.
Сегменты группируясь по радиусам вокруг ворот печени
входят в более крупные участки (сектора).
88.
89. Деление печени
По линии Рекса-Кантля печень делится на дверавные даже весу доли.
Линия Рекса-Кантля:
► на задней поверхности печени нижняя полая вена
► на передней – ложе желчного пузыря.
90. Деление печени
Сегментарное строение печени по БоровковуС.А.: в основе лежит – деление вен печени.
Различают в печени 4 доли и 6 сегментов
91. Морфологические варианты печени
1.Гиперлобарный тип - обе доли равны или
левая больше правой, чаще встречается у
детей раннего возраста.
2.
Гиполобарный тип - левая доля меньше
правой.
92. Оперативные доступы к печени
1 . Лапаротомия2 . Лапаро-торакотомия
3 . Торако-френо-лапаротомия
По форме:
1. Косые
2. Поперечные
3. Вертикальные
4. Углообразные
5. Волнообразные
93.
Доступ Куино (1954)Разрез ведется от нижнего угла лопатки по VIII межреберью до пупка.
Вскрывают плевральную, брюшную полости и рассекается диафрагма.
Доступ Боровкова С.А.
Разрез ведется от средней или задней подмышечной линии в VI, VII, VIII
межреберье в зависимости от высоты стояния печени до срединной линии
живота на 2-4 см выше пупка. Рассекается правая реберная дуга и на
протяжении 12-16 см рассекается диафрагма.
94. Виды резекции печени
Атипичная резекция - удаление части печени в пределах здоровых тканей:клиновидная
плоскостная
краевая
поперечная.
2. Типичные резекции - производятся с учетом внутриорганной структуры
печени. При этом предварительно перевязывают элементы глиссоновой
ножки и печеночные вены удаляемой части.
гемигепатоэктомия (1/2 печени)
лобэктомия
сегментэктомия
95. Основные этапы атипичной резекции печени
Краевая и клиновидная резекции - удаление периферических
участков печени. Печень сдавливают пальцами по линии предполагаемого
разреза, прошивают через всю толщу печеночным швом и иссекают.
Перевязку сосудов и желчных протоков производят непосредственно в
ране. Клиновидная резекция выполняется двумя способами - с
предварительной перевязкой сосудов и без нее. В первом случае - край
печени, подлежащий резекции, прошивают по границе предполагаемого
пересечения ткани (в форме клина), после чего отсекают, а края раны
сшивают рядом матрацных швов. При резекции без предварительной
перевязки сосудов печень временно сдавливают пальцами в пределах
намеченной резекции и клиновидно иссекают. Зияющие сосуды
захватывают зажимами и перевязывают. Края сближают и сшивают
узловыми кетгутовыми швами с одновременной фиксацией по линии швов
сальника на ноже. Атипичные резекции выполняются с учетом
внутриорганной архитектоники сосудов и желчных протоков печени. При
атипичных резекциях основным моментом является шов печени,
который накладывают параллельно междолевой щели, отступя на
1-1,5 см в сторону от удаляемой части.
96. Основные этапы типичной резекции печени
1.2.
3.
4.
5.
Выделение и перевязка элементов триады Глиссона.
Перевязка печеночных вен.
Рассечение печени по междолевым щелям.
Выделение и удаление резецируемой части печени.
Прикрытие раневой поверхности печени.
Типичные резекции производятся с учетом внутриорганной
структуры печени. При этом предварительно перевязывают
элементы глиссоновой ножки и печеночные вены удаляемой
части. Различают сегментарные резекции, резекцию правой и
левой половин печени (правосторонняя и левосторонняя
гемигепатэктомия), резекцию доли печени (лобэктомия).
97.
Способы гемостазаВременные
Пережатие магистральных сосудов, проходящих в lig.hepatoduodenale.
Сдавление печеночной ткани ручным способом или с помощью
специальных эластических зажимов.
Использование нейроплегических препаратов или гипотермии.
Окончательные способы гемостаза
Механические (печеночные швы).
Физические.
Химические.
Биологические.
98. Печеночные швы
1.2.
3.
4.
5.
6.
7.
Кузнецова-Пенского (1984г.)
Брегадзе (гирляндный)
Оппеля
Жиордано
Замощина
Бетанелли
Шов Петрова
99.
Швы прирезекции
печени
а,б—Кузнецова
— Неясного,
в — Жордано;
г—Брегадзе:
д— Бабура:
е — Варламова
ё—Овре;
ж —Лаббоку и
Орлова;
з — Оппеля;
и — Телкова;
й— Робинсона
Бат-чера,
к — Грицишина;
л,м — Баркова.
100. ЖЕЛЧНЫЙ ПУЗЫРЬ И ВНЕ- ПЕЧЕНЕЧНЫЕ ЖЕЛЧНЫЕ ПРОТОКИ
ЖЕЛЧНЫЙПУЗЫРЬ
И
ВНЕПЕЧЕНЕЧНЫЕ
ЖЕЛЧНЫЕ
ПРОТОКИ
101. ВАРИАНТЫ СОЕДИНЕНИЯ ОБЩЕГО ЖЕЛЧНОГО ПРОТОКА И ПРОТОКА ДВЕНАДЦАТИ-ПЕРСТНОЙ КИШКИ
ВАРИАНТЫСОЕДИНЕНИЯ
ОБЩЕГО
ЖЕЛЧНОГО
ПРОТОКА
И
ПРОТОКА
ДВЕНАДЦАТИПЕРСТНОЙ
КИШКИ
102. ВАРИАНТЫ СТРОЕНИЯ И СОЕДИНЕНИЯ ПУЗЫРНОГО И ПЕЧЕНОЧНОГО ЖЕЛЧНЫХ ПРОТОКОВ
103.
104. Топографическая анатомия селезенки
Селезенка - непарный паренхиматозный орган, расположенный глубоко в
заднем отделе левого подреберья. Брюшина покрывает ее со всех сторон,
кроме ворот органа. Наружная поверхность селезенки прилежит к
реберной части диафрагмы. Зона проекции ее соответствует левому
реберно-диафрагмальному синусу и может быть определена при
перкуссии. В норме селезенка проецируется между IX и XI ребром по
средней подмышечной линии, не выходя вперед за переднюю
подмышечную линию. Задний конец селезенки отстоит от позвоночника
на 4-6 см и соответствует уровню Х-ХI грудных позвонков. Селезенка
имеет продолговатую или овальную форму. Крайние формы селезенки короткая и широкая (у детей), длинная и узкая (у взрослых ). В ней
различают два конца или полюса, задний - закругленный, обращенный к
позвоночнику, и передний - заостренный, направленный к реберной дуге,
а также две поверхности - наружную (диафрагмальную) и внутреннюю
(висцеральную). Размеры селезенки непостоянны. Длина ее чаще 12-14
см, ширина - 8-10 см и толщина - 3-4 см.На внутренней поверхности, в
центральной части по продольной оси находятся ворота селезенки.
Аномалии развития - врожденное отсутствии селезенки, недоразвитие ее,
наличие добавочных селезенок и др. Селезенка обладает подвижностью,
т.к. связана с подвижными органами (желудок, диафрагма).
105. Топографическая анатомия поджелудочной железы
Поджелудочная железа располагается забрюшинно, позади желудка, в верхней
половине живота. Функционально и анатомически она связана с двенадцатиперстной кишкой,
печенью и желудком. Поджелудочная железа проецируется на переднюю брюшную стенку по
горизонтальной линии, соединяющей концы VII-VIII ребер, или по горизонтальной линии,
проходящей через середину расстояния между мечевидным отростком и пупком, что
соответствует уровню тела I поясничного позвонка. Форма железы - вытянутая, дугообразно
изогнутая, молотообразная и углообразная.
В поджелудочной железе выделяют три отдела:
головку;
тело;
хвост.
Выделяют также участок между головкой и телом - шейку железы. Головка поджелудочной
железы - неправильный четырехугольник, занимает внутренний изгиб двенадцатиперстной
кишки, и прочно фиксирована вместе с общим желчным и поджелудочными протоками к ее
нисходящей части. В отдельных случаях головка имеет на нижнем своем крае вытянутую вниз
и влево часть - крючковидный отросток. В поджелудочной железе различают переднюю
и заднюю поверхности, а также верхний и нижний края. Тело поджелудочной железы средняя, наибольшая часть органа. Тело имеет переднюю, заднюю и нижнюю
поверхности. Правая часть передней поверхности несколько выступает вперед,
образуя сальниковый бугор. На задней поверхности расположено продольное углубление для
проходящей здесь селезеночной вены. Хвост поджелудочной железы разделяется
на переднюю и заднюю поверхности, а также верхний и нижний края. Форма конусовидная или грушевидная.
106. ЛИМФАТИЧЕСКИЕ СОСУДЫ И УЗЛЫ ПОД-ЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
ЛИМФАТИЧЕСКИЕ
СОСУДЫ
И
УЗЛЫ
ПОДЖЕЛУДОЧНОЙ
ЖЕЛЕЗЫ
107. ТОПОГРАФИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
108. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
ПРОТОКИ:ЖЕЛЧЕВЫВОДЯЩИЙ,
ПОДЖЕЛУДОЧНОЙ
ЖЕЛЕЗЫ
109. Топографическая анатомия двенадцатиперстной кишки
Двенадцатиперстная кишка представляет начальный отдел тонкой кишки между желудком и
тощей кишкой. Различают 3 отдела: верхний; нисходящий; нижний (горизонтальная
часть; восходящая часть).
Верхняя часть - между привратником желудка и верхним изгибом кишки, расположенным у
свободного края lig. Hepatoduodenale, на 3/4 покрыта брюшиной. Нисходящая часть начинается
от верхнего изгиба в виде дуги, опускается вниз, образуя нижний изгиб и переходит в нижнюю
(горизонтальную) часть. Верхний ее участок расположен в верхнем этаже брюшной полости.
Средний участок лежит позади корня брыжейки поперечно-ободочной кишки. Нижний участок справа от корня брыжейки тонкой кишки. Брюшина покрывает передненаружную часть кишки
над брыжейкой поперечно-ободочной кишки. Задне-внутренняя поверхность прилежит к
головке поджелудочной железы. Горизонтальная (нижняя) и восходящая части идут
горизонтально в виде пологой дуги от нижнего изгиба до двенадцатиперстно-тощего изгиба.
Нижняя часть покрыта брюшиной спереди, кроме восходящего участка, расположенного за
корнем брыжейки тонкой кишки.
Двенадцатиперстная кишка проецируется на переднюю брюшную стенку между двумя
горизонтальными линиями, верхняя - через передние концы VIII ребер, нижняя - через пупок;
и двумя вертикальными, левая - на 4см. влево от срединной линии, правая на 6-8см. вправо от
нее. Луковица проецируется на 4-6 см. выше пупка по середине ширины правой прямой мышцы
живота. Верхний уровень соответствует верхнему краю I поясничного позвонка, нижний - IV
поясничному позвонку.
110. ТОПОГРАФИЯ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
111. Проекция органов на переднебоковую брюшную стенку
1 - передняя граница плевры; 2 - грудина;
3 - пищевод; 4 - сердце; 5 - левая доля
печени; 6 - кардиальный отдел желудка; 7
- дно желудка; 8 - межреберный
промежуток; 9 - XII ребро; 10 - общий
желчный проток; 11 - селезенка; 12 - тело
желудка; 13 - левый изгиб ободочной
кишки; 14 - реберная дуга; 15 двенадцатиперстно-тощекишечный изгиб;
16 - тощая кишка; 17 - нисходящая
ободочная кишка; 18 - сигмовидная кишка;
19 - крыло подвздошной кишки; 20 передняя верхняя ость подвздошной
кишки; 21 - V поясничный позвонок; 22 маточная труба; 23 - ампула прямой кишки;
24 - влагалище; 25 - матка; 26 - прямая
кишка; 27 - червеобразный отросток; 28 подвздошная кишка; 29 - слепая кишка; 30
- устье подвздошно-слепокишечной
заслонки; 31 - восходящая ободочная
кишка; 32 - двенадцатиперстная кишка;
33 - правый изгиб ободочной кишки; 34 пилорический отдел желудка; 35 - желчный
пузырь; 36 - пузырный проток; 37 - общий
печеночный проток; 38 - долевые
печеночные протоки; 39 - печень; 40 диафрагма; 41 - легкое
112. Схема сагиттального распила живота:
1 - переднебоковая брюшная
стенка; 2 - поддиафрагмальное
пространство; 3 - печень; 4 печеночно-желудочная связка; 5 подпеченочное пространство; 6 желудок; 7 - желудочноободочная связка; 8 сальниковое отверстие; 9 поджелудочная железа; 10 сальниковая сумка; 11 брыжейка поперечной ободочной
кишки; 12 - поперечная
ободочная кишка; 13 - большой
сальник; 14 - париетальная
брюшина; 15 - петли тонкой
кишки и брыжейка тонкой кишки
113. Кровоснабжение органов верхнего этажа брюшной полости
Кровоснабжение органов верхнегоэтажа брюшной полости
Кровоснабжение органов верхнего этажа брюшной полости
обеспечивается из брюшного отдела аорты. На уровне нижнего края XII
грудного позвонка от нее отходит чревный ствол, который почти сразу
делится на свои конечные ветви: левую желудочную, общую печеночную
и селезеночную арте- рии. Левая желудочная артерия направляется к
кардиальной части желудка и затем располагается на левой половине
малой кривизны. Общая печеночная артерия отдает ветви: к
двенадцатиперстной кишке - желудочно-двенадцатиперстную артерию, к
желудку - правую желудочную артерию и далее переходит в собственную
пече- ночную артерию, которая кровоснабжает печень, желчный пузырь и
желчные пути. Селезеночная артерия идет почти горизонтально влево к
селезенке, по пути отдавая короткие ветви к желудку.
► Венозная кровь от органов верхнего этажа брюшной полости оттекает в
воротную вену (от всех непарных органов, кроме печени), которая
направляется в ворота печени, располагаясь в печеночно-двенадцатиперстной связке. Из печени кровь оттекает в нижнюю полую вену.
114. Верхний этаж брюшной полости (из: Войленко В.Н. и др., 1965)
I - общая печеночная артерия; 2 селезеночная артерия; 3 чревный ствол; 4 - левые
желудочные артерия и вена; 5 селезенка; 6 - желудок; 7 - левые
желудочно-ободочные артерия и
вена; 8 - большой сальник; 9 правые желудочно-ободочные
артерия и вена; 10 двенадцатиперстная кишка;
II - правые желудочные артерия
и вена; 12 - гастродуоденальные
артерия и вена; 13 - общий
желчный проток; 14 - нижняя
полая вена; 15 - воротная вена;
16 - собственная печеночная
артерия; 17 - печень; 18 желчный пузырь
115. Понятие о нейро-ишемическом синдроме брюшной полости.
► Этиология ишемической болезни органов пищеварения. Снижениекровотока в висцеральных ветвях аорты может быть вызвано
экстравазальными воздействиями и изменениями самих
висцеральных артерий с нарушением их кровопроводящих
свойств. Функциональные нарушения кровотока (спазм,
гипотензия), ишемические расстройства при заболеваниях крови
(лейкозы, полицитемии, и др.) обычно не являются ведущими в
клинической патологии ишемической болезни органов
пищеварения и не служат предметом оперативного лечения.
► Наиболее частой причиной окклюзии висцеральных ветвей аорты
является атеросклероз, при котором поражения этих сосудов
находят у половины пациентов. Атеросклеротические бляшки
располагаются обычно в проксимальной части сосуда на
протяжении от 1 до 2 см от устья и рассматриваются как переход
патологического процесса с аорты. Другой причиной сужения
висцеральных артерий может быть неспецифический аортоартериит.
116. Нижний этаж
Нижний этаж брюшной полости располагается от корня брыжейки
поперечной ободочной кишки до пограничной линии, т.е. входа в полость
малого таза. В этом этаже лежит тонкая и толстая кишка, при этом
брюшина покрывает их по-разному, в результате чего в местах перехода
висцеральной брюшины в париетальную и при переходе брюшины с
органа на орган образуется ряд углублений - каналов, синусов, карманов.
Практическое значение этих углублений состоит в возможности
распространения (каналы) или, напротив, разграничения (синусы,
карманы) гнойного патологического процесса, а также в возможности
формирования внутренних грыж (карманы) (рис. 15.17).
Корень брыжейки тонкой кишки представляет собой дупликатуру
брюшины с расположенными внутри клетчаткой, сосудами и нерва- ми.
Располагается он косо: сверху вниз, слева направо, начинаясь на уровне
левой половины II поясничного позвонка и заканчиваясь в правой
подвздошной ямке. На своем пути он пересекает двенадцатиперстную
кишку (конечный отдел), брюшную аорту, нижнюю полую вену, правый
мочеточник. В его толще проходит верхняя брыжеечная артерия с ее
ветвями и верхняя брыжеечная вена.
117. Кровоснабжение нижнего этажа
► Ветви верхней и нижнейбрыжеечных артерий: 1 верхняя брыжеечная артерия;
2 - средняя ободочная
артерия; 3 - правая ободочная
артерия; 4 - подвздошнослепокишечная артерия; 5 артерия червеобразного
отростка; 6 - тощекишечные
артерии; 7 подвздошнокишечные
артерии; 8 - нижняя
брыжеечная артерия; 9 левая ободочная артерия; 10 сигмовидные артерии; 11 верхняя прямокишечная
артерия
118. Пороки развития толстой кишки
Пороки развития толстой кишки чаще всего связаны с нарушениями эмбрионально го
развития первичной кишки (неполная ротация, нарушение, роста отдельных участков толстой
кишки и их иннервации, отсутствие реканализации неодинаковых по размеру кишечных
сегментов, недостаточное спаивание средней кишки с зад ней брюшной стенкой).
Нарушение ротации, которая в норме составляет 270°, приводит к изменению расположения
отдельных частей толстой кишки. При нонротации (вращение кишки не более чем на
90°)средняя кишка располагается слева от позвоночника, а тонкая кишка — справа. При
ротации до 180° воходящая часть толстой кишки остается расположенной по срединной линии,
а слепая кишка находится высоко, перед двенадцатиперстной кишкой или в стороне от нее.
Мальротация кишки почти всегда сопровождается нарушениями спаивания восходящей
части средней кишки с задней брюшной стенкой и наличием общей брыжейки. Вследствие
недостаточного укрепления тонкой кишки и восходящей части средней кишки легко
развивается заворот и ущемление. Подвижная кишка (coecum mobile) создает условия для
возникновения закручивания петель тонкой кишки. Наступающие нарушения кровообращения
становятся причиной рецидивирующих болей в животе.
Патологическое вклинивание участка толстой или тонкой кишки, чаще всего правого изгиба
ободочной кишки (синдром Килайдити — Chilaiditi), между печенью и диафрагмой является
следствием аномалии серповидной связки печени, а также изменений внутрибрюшного
давления или пареза диафрагмы.
Клиническая картина характеризуется рецидивирующими болями в животе, но не
исключено отсутствие каких-либо симптомов. В подобных случаях заболевание обнаруживается
случайно при рентгенологическом исследовании.
119. Общие требования, предъявляемые к доступам для операций на органах живота
.
Первое требование — хороший обзор органа живота, являющегося объектом операции, что обеспечивается вскрытием брюшной стенки соответственно проекции органа. Расположение разреза определяет кратчайший путь к обнажаемому органу.
Расстояние от поверхности кожи до объекта операции, т. е. глубина операционной раны, определяет большую или меньшую свободу движений и выполнения необходимых манипуляций.
Кроме того, хороший обзор нужного органа обеспечивается
достаточной величиной разреза (широтой доступа). Длина разреза брюшной стенки должна быть настолько большой, насколько
это необходимо, и настолько малой, насколько это возможно. Разрез должен обеспечивать доступность любого отдела органа и выполнимость оперативного приема.
Второе требование к доступам — малая травматичность.
Под этим подразумевается минимальное повреждение при
доступах к органам живота мышечноапоневротических слоев
брюшной стенки, сохранение, по возможности, сосудисто-нервных пучков, аккуратное обращение с тканями и др.
Третье требование к разрезу переднебоковой стенки живота —
простота и быстрота разреза.
Чем меньше слоев брюшной стенки приходится рассекать, тем
проще и быстрее можно выполнить разрез. Выполнению этого
требования способствует отсутствие в зоне разреза крупных сосудов, повреждение которых приводит к кровотечению.
Четвертое требование — возможность (при необходимости)
продления разреза в нужном направлении (расширение доступа).
120. Кишечный шов. Требования к кишечному шву.
В основе большинства операций на желудочно-кишечном тракте лежит кишечный шов. Под термином
«кишечный шов» подразумевают все виды швов, накладываемых на стенку полого органа желудочнокишечного тракта (пищевод, желудок, кишечник), а также и на другие полые органы, имеющие брюшинный
покров, мышечную оболочку, подслизистый слой и слизистую оболочку (жёлчный и мочевой пузырь). Главные
требования к кишечному шву: — кишечный шов должен быть прочным, т.е. после наложения шва края сшитых
органов не должны расходиться; — кишечный шов должен быть герметичным. При этом следует иметь в виду
герметичность механическую, не допускающую вытекания из просвета органа ни капли его содержимого, и
герметичность биологическую, не допускающую выхода микрофлоры из полости органа, — кишечный шов
должен обеспечивать хороший гемостаз; — кишечный шов не должен суживать просвет полого органа; —
кишечный шов не должен препятствовать перистальтике. Выполнение этих требований возможно только с
учётом анатомо-физиологических свойств полых органов брюшинной полости. Первое из них — способность
брюшины склеиваться и в последующем срастаться в месте повреждения или при плотном прижатии двух
листков друг к другу. Второе — футлярное строение стенки желудочно-кишечного тракта. Различают 4
основных слоя стенки желудочно-кишечного тракта: слизистую оболочку; подслизистый слой; мышечную
оболочку; серозную оболочку (на пищеводе — адвентициальную). Первые два слоя отделены от следующих
рыхлой соединительной тканью, в результате чего они могут скользить по отношению друг к другу. Это очень
заметно при вскрытии просвета полого органа: слизистый и подслизистый слои выворачиваются кнаружи под
тягой мышечного слоя. В связи с этим, а также из-за красного цвета слизистой оболочки, вывернутые края
разреза кишки называют «губами». Образование «губ» иногда затрудняет чёткую визуализацию каждого слоя
при наложении кишечного шва. Самым прочным является подслизистый слой. Остальные слои, включая
мышечный, легко прорезаются даже при небольшом натяжении. Для обеспечения прочности и механической
герметичности кишечный шов обязательно должен проходить через подслизистый слой. В подслизистом слое
располагается большинство кровеносных сосудов органа, из-за чего при его рассечении возникает
кровотечение. Шов, проходящий через подслизистый слой, должен обеспечивать гемостаз. Из-за тесной связи
подслизистого и слизистого слоев очень трудно при наложении кишечного шва пройти, не задев слизистую
оболочку, и, следовательно, не инфицировав шовный материал. Кишечный шов, захватывающий подслизистый
и слизистый слои, называется сквозным (шов Черни), он может обеспечить прочность и механическую
герметичность, но не обеспечивает герметичности биологической, так как через прокол стенки и вдоль шовной
нити микроорганизмы могут выходить из просвета кишки на поверхность брюшины.
121. Шов Жобера — кишечный шов через все оболочки, узел которого завязывают снаружи.
122. Шов Пирогова — кишечный шов без захвата слизистой оболочки, узел которого завязывают снаружи.
123.
► Шов Матешука —кишечный шов через все
оболочки, узел которого
завязывают в просвете
кишки. Вкол в слизистую
оболочку, выкол в
серозную; с другой
стороны — вкол в
серозную, выкол в
слизистую, узел
завязывается в просвете
кишки.
124.
Шов Ламбера — серозномышечный узловой шов,
наиболее часто применяемый для
наложения второго ряда швов:
вкол со стороны серозной
оболочки в 5–7 мм от края кишки,
выкол со стороны серозной
оболочки в 1–2 мм от края на
одной стороне кишки, вкол со
стороны серозной оболочки в 1–2
мм от края на второй стороне
кишки, выкол со стороны
серозной оболочки в 5–7 мм от
края на второй стороне кишки
(рис. 6). Шов Ламбера
накладывают перпендикулярно
линии соединения.
125.
► Шов Альберта — классическийдвухрядный кишечный шов.
Первый ряд швов
накладывают через все
оболочки или без захвата
слизистой. Первый ряд швов
представляет собой
непрерывный шов или
отдельные сквозные швы.
Швы в последнем случае
накладывают узлами наружу
или в просвет кишки. В
качестве второго ряда швов
применяют серозно-мышечные
швы, чаще всего швы
Ламбера.
126. Оперативная хирургия желудка
Гастростомии Гастростомия по Витцелю. Показаниия - неоперабельный
рак пищевода и кардиального отдела желудка, ранения, ожоги, сужения
пищевода. Доступ - трансректальная левосторонняя лапаротомия.
Желудок выводится в операционную рану. На переднюю стенку
посередине между малой и большой кривизной укладывают резиновую
трубку так, чтобы ее конец располагался в области пилорического отдела.
Над трубкой накладываются серозно-мышечные швы, а в области
пилоруса - кисетный. Внутри кисетного шва вскрывают стенку желудка и
вводят туда свободный конец трубки, кисетный шов затягивают и над ним
накладывают два серозно-мышечных шва. Другой конец трубки выводят
через отдельный кожный разрез по наружному краю левой прямой
мышцы. Стенку желудка фиксируют вдоль образованного канала к
париетальной брюшине узловыми швами. Операцию по Топроверову
начинают также. В рану в виде конуса выводят стенку желудка и
накладывают две держалки на расстоянии 2см. Ниже них накладывают
концентрически три кисетных шва на расстоянии 1,5-2см друг от друга.
Рассекают стенку между держалками и вводят резиновую трубку.
Кисетные швы поочередно затягивают, и трубка оказывается в
искусственном канале. Проводят фиксацию желудка к париетальной
брюшине и к апоневротическому влагалищу прямой мышцы живота.
Третьим рядом швов подшивают стенку желудка к коже для
формирования постоянного губовидного свища.
127. Оперативная хирургия желудка
Гастроэнтероанастомоз Показания - неоперабельный рак пилорического отдела
желудка, рубцовое сужение привратника у ослабленного больного. Доступ верхняя срединная лапаротомия. Передний впередиободочный
гастроэнтероанастомоз (по Вельфлеру). Большой сальник с поперечной ободочной
кишкой выводят в рану.
Находят первую петлю тощей кишки и отмеряют участок длиной 50см. Кишечную
петлю подводят к передней стенке желудка впереди большого сальника и
поперечно-ободочной кишки. Приводящую петлю (малая петля) фиксируют
шелковым швом у малой кривизны ближе к кардиальному отделу, отводящую
(большая петля) - у большой кривизны, ближе к пилорическому отделу желудка,
после чего накладывают задний ряд серозно-мышечных швов. Вскрывают сначала
желудок, а затем тонкую кишку, отступя от серозно-мышечного шва. Накладывают
непрерывный кетгутовый шов через все слои на задние края (губы) анастомоза, а
затем и на передние края - шов Шмидена, после чего накладывают второй ряд
узловых серозно-мышечных швов на передние края (губы) анастомоза. Задний
позадиободочный гастроэнтероанастомоз по Гаккеру-Петерсену. Для анастомоза
берут петлю тощей кишки длиной 7-10 см от flexura duodenojejunalis. Рассекают
поперечно-ободочную кишку в вертикальном направлении, ниже дуги Риолана, в
бессосудистой зоне. Левой рукой, расположенной на передней стенке желудка,
выпячивают заднюю стенку желудка. Петлю кишки фиксируют к желудку двумя
шелковыми швами в вертикальном по отношению к оси желудка направлении;
приводящую петлю - ближе к малой кривизне, отводящую - к большой. Наложение
желудочно-кишечного соустья производят по описанной выше методике по типу
бок в бок.
128. Оперативная хирургия желудка
► Ушивание при прободной язве желудка Припрободной язве желудка перфоративное
отверстие ушивают. Доступ - верхняя
срединная лапаротомия. Обнаруживают
перфоративное отверстие, которое чаще
располагается в пилорическом отделе на
передней стенке желудка. Отверстие ушивают
узловыми серозно-мышечными швами в
поперечном к оси желудка направлении с
последующим наложением второго ряда
серозно-мышечных швов в том же направлении
129. Оперативная хирургия кишечника
► Кишечные анастомозы Кишечные анастомозы накладываются потипу конец в конец, бок в бок, конец в бок и бок в конец.
Анастомоз конец в конец - прямое соединение концов полых
органов с наложением двух- или трехрядного шва Анастомоз бок в
бок - наглухо закрытые две культи соединяют боковыми
поверхностями (кишечные петли или желудок и кишка). Анастомоз
конец в бок - при резекции желудка (культя и боковая стенка
тонкой кишки); при соединении тонкой кишки с толстой (конец
тонкой кишки подшивают к боковой стенке толстой кишки).
Анастомоз бок в конец - боковая поверхность более
проксимального органа соединяется с концом более дистально
расположенного органа. (гастроэнтероанастомоз по Ру,
илеотрансверзоанастомоз). При названии анастомоза первым
всегда указывается более проксимально расположенный орган, а
затем орган, расположенный дистальнее.).
130. Оперативная хирургия кишечника
Энтеростомия Энтеростомия - наложение свища на тощую
кишку (еюностомия) или на подвздошную кишку
(илеостомия).Еюностомия по Витцелю. Показания - распространенный рак
желудка, химические ожоги желудка. Доступ - верхняя срединная
лапаротомия, верхний левосторонний трансреактальный разрез. Выводят
в рану петлю тощей кишки, между приводящей и отводящей петлями
накладывают анастомоз. В отводящую петлю укладывают
еюностомическую трубку, которую погружают в стенку кишки. Конец
трубки через небольшой разрез погружают в просвет кишки и проводят в
отводящую кишку дистальнее анастомоза. Отверстие в кишке над трубкой
ушивают кисетным и узловыми швами. Трубку фиксируют к стенке кишки
и выводят на переднюю брюшную стенку через отдельный
разрез. Илеостомия. Доступ - правосторонний нижний трансреактальный
или параректальный разрез. По извлечении петли подвздошной кишки ее
подшивают непрерывным швом к пристеночной брюшине по краям
разреза. В образовавшейся на дне раны площадке из стенки подвздошной
кишки делают отверстие и подшивают края кишки узловыми швами с
образованием губовидного свища.
131. Оперативная хирургия кишечника
Резекция тонкой кишки Показаниями к операции являются:
опухоли кишки или ее брыжейки;
некроз кишки при острой кишечной непроходимости, ущемленной грыже, тромбозе артерий
тонкой кишки;
множественные ранения.
Техника операции - на проксимальный и дистальный концы удаляемого отдела кишки под
углом 45°. накладывают жесткие кровоостанавливающие зажимы. Отступя на 1-1,5 см от линии
предполагаемой резекции накладывают мягкие кишечные жомы. Подлежащий удалению
участок кишки иссекают в косом направлении, параллельно жестким зажимам. После удаления
иссеченного участка концы кишки сближают. Сшивают заднюю стенку узловыми серозномышечными швами, а задние края (губы) анастомоза - непрерывным обвивным швом, передние
края - вворачивающим швом Шмидена. На переднюю стенку анастомоза накладывают узловые
серозно-мышечные швы. Отверстие в брыжейке ушивают отдельными шелковыми швами.
Энтероэнтероанастомоз бок в бок. Формирование культи приводящего и отводящего отделов
выполняют по способу Дуайена:
перевязка кишки под зажимом на пережатом участке;
накладывание кисетного шва;
погружение культи с затягиванием кисетного шва, и ряда узловых серозно-мышечных швов.
Зашитые кишечные отрезки изоперистальтически прикладывают один к другому. Стенки
соединяют узловыми серозно-мышечными швами. Рассекают стенку одной из кишечных петель
не доходя 1 см до его края. Также вскрывают просвет второй петли. Накладывают
непрерывный шов на задние края анастомоза через все слои кишечной стенки. Передние края
анастомоза сшивают швом Шмидена. На серозную оболочку сшитых петель кишки
накладывают поверх узловые серозно-мышечные швы
132. Оперативная хирургия кишечника
► Аппендэктомия Показания - острое или хроническое воспалениечервеобразного отростка, опухоли его. Доступ - косой переменный
разрез в правой подвздошной области (по Волковичу-Дьяконову)
или прямой параректальный разрез справа (по Леннандеру). При
перитоните - срединный разрез. Разрез Волковича-Дьяконова
проводят в правой подвздошной области, середина его проходит
на границе средней и наружной трети линии соединяющей
переднюю верхнюю ость подвздошной кости с пупком. Вскрывают
апоневроз наружной косой мышцы, внутреннюю косую мышцу,
поперечную фасцию и брюшину. В рану выводят купол слепой
кишки с отростком. Проводят отсечение брыжейки отростка на
зажимах, культю ее лигируют. У основания накладывают кисетный
шов. Отросток пережимают и перевязывают. Культю отростка
погружают в кисетный и Z- образный швы.,
133. Оперативная хирургия печени
Резекция печени Различают атипичные (краевая, клиновидная, поперечная)
и типичные (анатомическая) резекции печени.
Краевая и клиновидная -удаление периферических участков печени. Печень
сдавливают пальцами по линии предполагаемого разреза, прошивают через всю
толщу печеночным швов и иссекают. Перевязку сосудов и желчных протоков
производят непосредственно в ране. Клиновидная резекция выполняется двумя
способами - с предварительной перевязкой сосудов и без нее. В первом случае край печени, подлежащий резекции, прошивают по границе предполагаемого
пересечения ткани (в форме клина), после чего отсекают, а края раны сшивают
рядом матрацных швов. При резекции без предварительной перевязки сосудов
печень временно сдавливают пальцами в пределах намеченной резекции и
клиновидно иссекают. Зияющие сосуды захватывают зажимами и перевязывают.
Края сближают и сшивают узловыми кетгутовыми швами с одновременной
фиксацией по линии швов сальника на ноже. Атипичные резекции выполняются с
учетом внутриорганной архитектоники сосудов и желчных протоков печени. При
атипичных резекциях основным моментом является шов печени, который
накладывают параллельно междолевой щели, отступя на 1-1,5 см в сторону от
удаляемой части.Типичные резекции производятся с учетом внутриорганной
структуры печени. При этом предварительно перевязывают элементы глиссоновой
ножки и печеночные вены удаляемой части. Различают сегментарные резекции,
резекцию правой и левой половин печени (правосторонняя и левосторонняя
гемигепатэктомия), резекцию доли печени (лобэктомии
134. Оперативная хирургия печени
Холецистотомия Холецистотомия - вскрытие просвета желчного пузыря. Выполняется в
случаях обнаружения калькулезного холецистита как сопутствующего заболевания при
операции по другому поводу. Обязательное условие - проходимость всех желчных протоков.
Холецистостомия Холецистостомия - наружное дренирование желчного пузыря. Показания:
острый холецистит у ослабленных больных с тяжелыми сопутствующими заболеваниями;
наличие в области шейки желчного пузыря обширного плотного инфильтрата.
Различают холецистостомию "вплотную", когда дно желчного пузыря подшивают к брюшной
стенке, и холецистостомию "на протяжении", когда в просвет желчного пузыря вводят трубку,
а пространство между передней брюшной стенкой, дном желчного пузыря и трубкой
отграничивают тампонами. Доступ - косой разрез в правом подреберье. В рану выводят дно
желчного пузыря и накладывают серозно-серозный кисетный шов. Пунктируют полость пузыря
и через место прокола вскрывают, извлекают камни, Введенную дренажную трубку укрепляют
в пузыре кисетным швом, который погружают вторым кисетным швом. Серозную оболочку
пузыря подшивают отдельными узловыми швами к брюшине и к апоневрозу.
Холецистоеюностомия - анастомоз петли тощей кишки, проведенной через брыжейку
поперечной ободочной кишки в желудочно-ободочную связку с желчным пузырем. Для
предотвращения заброса кишечного содержимого в желчный пузырь накладывают
энтероэнтероанастомоз.Холецистодуоденостомия - наложение анастомоза желчного пузыря с
двенадцатиперстной кишкой. Анастомоз накладывают с помощью двухэтажного узлового шва внутренним кетгутовым и наружным шелковым.
135. Холецистэктомия и операции на желчных протоках
Операции на желчных протоках Хирургические вмешательства на
желчевыводящих протоках следующие:
вскрытие желчных протоков с последующим наложением
глухого шва или дренажа - холангиотомия;
наложение соустья между общим желчным протоком и
двенадцатиперстной или тощей кишкой - протока;
реконструктивные операции.
Холедохотомия. Показания - камни, сужения общего желчного протока,
гнойный холангит. Доступ - как при холецистэктомии. В печеночнодвенадцатиперстной связке находят общий желчный проток. На
переднюю стенку протока накладывают две шелковые держалки, на 1 см
дистальнее места впадения пузырного протока, и между ними продольно
рассекают общий желчный проток. После ревизии желчных и печеночных
протоков проверяют проходимость протока в проксимальном и
дистальном направлениях. Операцию заканчивают наружным
дренированием общего желчного протока. Разрез протока проксимальнее
дренажа зашивают узловыми кетгутовыми швами и фиксируют кетгутовой
лигатурой к печеночно-двенадцатиперстной связке. Желчный проток
зашивают наглухо при отсутствии инфекции и при полной уверенности в
его проходимости.
136. Холецистэктомия и операции на желчных протоках
Холецистэктомия Холецистэктомия - удаление желчного пузыря. Показания:
хронический рецидивирующий холецистит (калькулезный и бескаменный);
флегмона;
гангрена;
прободение;
рак желчного пузыря.
Доступ - косой разрез в правом подреберье параллельно реберной дуге.
Холецистэктомия от шейки. Этапы операции:
пункция и опорожнение желчного пузыря;
рассекают брюшину, покрывающую спереди печеночно-двенадцатиперстную связку, и
выделяют место впадения пузырного протока в общий желчный проток;
выше места впадения выделяют артерию, перевязывают двойной лигатурой артерию и
пузырный проток на расстоянии 0,5см от места впадения в общий;
до перевязки пузырного протока при необходимости выполняют интраоперационную
холангиографию выделение и удаление желчного пузыря.
Разрезая брюшинный листок печеночно-двенадцатиперстной связки, продолжают его в виде
двух полуовалов вокруг желчного пузыря. Каждый из лоскутов отсепаровывают, вылущивают
пузырь и удаляют. Производят гемостаз. Листки серозной оболочки над пузырным ложем и
вдоль печеночно-двенадцатиперстной связки, рассеченные при выделении пузыря, сшивают
узловыми кетгутовыми швами. К ложу пузыря и отверстию сальниковой сумки подводят
резиновый дренаж и марлевые тампоны (по показаниям).
Холецистэктомия от дна. Рассекают брюшной листок, покрывающий желчный пузырь, по
направлению от дна к шейке. Брюшину тупо сдвигают с пузыря (соблюдая осторожность,
чтобы не вскрыть просвет пузыря). Пузырь в области дна захватывают окончатым зажимом
Люэра и подтягивают вверх. После выделения желчного пузыря из его ложа пузырную артерию
пересекают между двумя лигатурами. Накладывают лигатуру на пузырный проток, ниже
которой его вскрывают и производят интраоперационную холангиографию, после чего удаляют
желчный пузырь. Культю пузырного протока после ее перевязки погружают в рассеченную
печеночно-двенадцатиперстную связку и перитонизируют. Ушивают ложе желчного пузыря.
Подводят дренаж к пузырному ложу и ушивают рану передней брюшной стенки.
137. Хирургические способы лечения портальной гипертензии.
На ранних стадиях заболевания возможно патогенетическое терапевтическое лечение, подробно описанное в
курсе внутренних болезней. При хроническом течении заболевания, принявшем необратимый характер, с
клиническими симптомами портальной гипертензни лечение приобретает характер лишь симптоматического. У
больных с варикозно-расширенными венами пишевола и желудка, гиперспленизмом или асцитом наиболее
эффективным, а иногда и единственным методом лечения является оперативное. Показания и выбор метода
операции. При внутрипеченочной портальной гипертензни оперативное лечение показано при наличии
варикозно-расширенных вен пищевода и рецидивов кровотечения из них. Цирроз печени, протекающий без
расширения вен пищевода, но с выраженными явлениями гнперсплснизма или стойким асцитом, также
является показанием к оперативному лечению при отсутствии активного процесса в печени. Выбор метода
операции зависит от общего состояния больного, состояния печени и ее функций, высоты портального
давления, степени расширения вен пищевода, изменений крови н операционной находки (состояние вен,
предназначенных для анастомоза, степень васкуляризации опсрацконного поля). При удовлетворительном
состоянии больного с относительно хорошими показателями функционального состояния печени, портальным
давлением свыше 350 мм вод. ст., выраженным расширением вен пищевода и гиперспленизмом показано
наложение спленоренального анастомоза. У больных с нерезко выраженным расширением вен пищевода и
сравнительно невысоким портальным давлением (до 300 мм вод. ст.) можно ограничиться удалением селезенки
в сочетании с оментопексней и перевязкой вен кардиального отдела желудка либо перевязкой селезеночной
артерии и перемещением селезенки в за-брюшинное пространство. При циррозе печени в асцитической стадии,
если давление в грудном лимфатическом протоке значительно выше, чем о вене, в которую он впадает, может
быть наложен лимфовенозный анастомоз. Противопоказанием к оперативному лечению служит наличие
прогрессирующей желтухи и явлений гепатита. Если при циррозе печени с варикозным расширением вен
пищевода решение вопроса о выборе метода операции представляет известные трудности, то сше сложнее оно
становится при кровотечении из вен пищевода: с одной стороны, массивная кровопотсря вследствие
гипоксемии может привести к развитию печеночной комы, опасность которой увеличивается в зависимости от
продолжительности кровотечения, с другой — тяжесть хирургического вмешательства на фоне кровопотери
также может усугубить печеночную декомпенсацию. Существенное значение в решении вопроса об операции
имеет время, прошедшее от начала кровотечения. Не менее сложен выбор метода операции при кровотечении
из вен пищевода.
138. Хирургические способы лечения портальной гипертензии.
Наиболее целесообразной по своей направленности операцией, по-видимому, является наложение
мезентерико-кавального или спленоренального анастомоза, однако у больных с циррозом печени в период
кровотечения это связано с большим риском из-за тяжести самой операции и исходного состояния больного. В
этом отношении предпочтительнее гастротомия с непосредственным прошиванием вен пищевода и кардии
желудка через покрывающую их слизистую оболочку в сочетании либо со сплснэктомией, либо с перевязкой
селезеночной артерии. Хотя эти операции не являются радикальными в отношении предупреждения рецидивов
кровотечения, в острый период кровотечения они могут сласти жизнь больного. Отсутствие выраженных
изменений печени облегчает решение вопроса о хирургическом лечении больных с синдромом внепеченочной
портальной гнпертензни. Единодушное мнение большинства авторов о целесообразности раннего оперативного
лечения больных портальной гипертензией полностью применимо именно к этой ее форме. При синдроме
внепеченочной портальной гнпертензии со спленомегалией и гилерспленизмом методом выбора является
спленэктомия в сочетании с оментопексней. Показания к операции складываются из наличия спленомегалии,
высокого портального давления, изменений кровн (лейкопения, тромбоцитопения). кровоточивости слизистой
оболочки носа, матки. Сплеиэктомия при этом варианте наиболее оправдана, ибо при удалении селезенки
снижается портальное давление и устраняется отрицательное влияние увеличенной селезенки на
костномозговое кроветворение и эндокринную систему, а также, возможно, предотвращается развитие
варикозного расширения вен пищевода. Абсолютным показанием к оперативному лечению больных с
синдромом внепеченочной портальной гипертензии служит наличие варикозно-расширенных вен пищевода и
рецидивов кровотечения из них. Операция показана как в холодный период, так и при остро возникшем
кровотечении. D период кровотечения нет оснований опасаться развития печеночной комы, что наблюдается у
больных с циррозом печени и ограничивает активные действия хирурга. Операция на высоте кровотечения
может сочетаться с одновременным переливанием крови и гемостатических средств. Методом выбора у
больных с рецидивами кровотечения является спленоренальный или мезентерико-кавальный анастомоз. В
случае невыполнимости сосудистого анастомоза производят спленэктомию в сочетании с гастротомией и
прошиванием вен кардии и абдоминального отдела пищевода. Показанием к оперативному лечению при
синдроме Бадда — Киари служат наличие симптомов портальной гнпертензин и нарушения кровообращения в
системе нижнем полой вены, стойкий асцит с нарастающей кахексией.
139. Рекомендуемая литература
► 1. Топографическая анатомия и оперативная хирургия[Электронный ресурс]: учебник / А. В. Николаев. - 3-е изд., испр. и
доп. - М.: ГЭОТАР-Медиа, 2016. – 736 с.
http://www.studentlibrary.ru/book/ISBN9785970438480.html
Прототип Электронное издание на основе: Топографическая
анатомия и оперативная хирургия: учебник / А. В. Николаев. ― 3-е
изд., испр. и доп. ― М: ГЭОТАР-Медиа, 2016. ― 736 с.: цв. ил. ISBN 978-5-9704-3848-0.
2. Оперативная хирургия и топографическая анатомия:
Большаков О.П., Семенов Г.М., Учебник для вузов., 2-е изд. – СПб.:
Питер, 2015. – 960 с.: ил., ISBN 978-5-496-01583-7.
3. Топографическая анатомия и оперативная хирургия: учебник.
В 2-х томах. Том 1. Сергиенко В.И., Петросян Э.А., Фраучи И.В. /
Под общей ред. Ю.М. Лопухина. 3-е изд., испр. 2014. - 832 с.: ил.
4. Топографическая анатомия и оперативная хирургия: учебник.
В 2-х томах. Том 2. Сергиенко В.И., Петросян Э.А., Фраучи И.В. /
Под общей ред. Ю.М. Лопухина. 3-е изд., испр. 2014. - 592 с.: ил.


















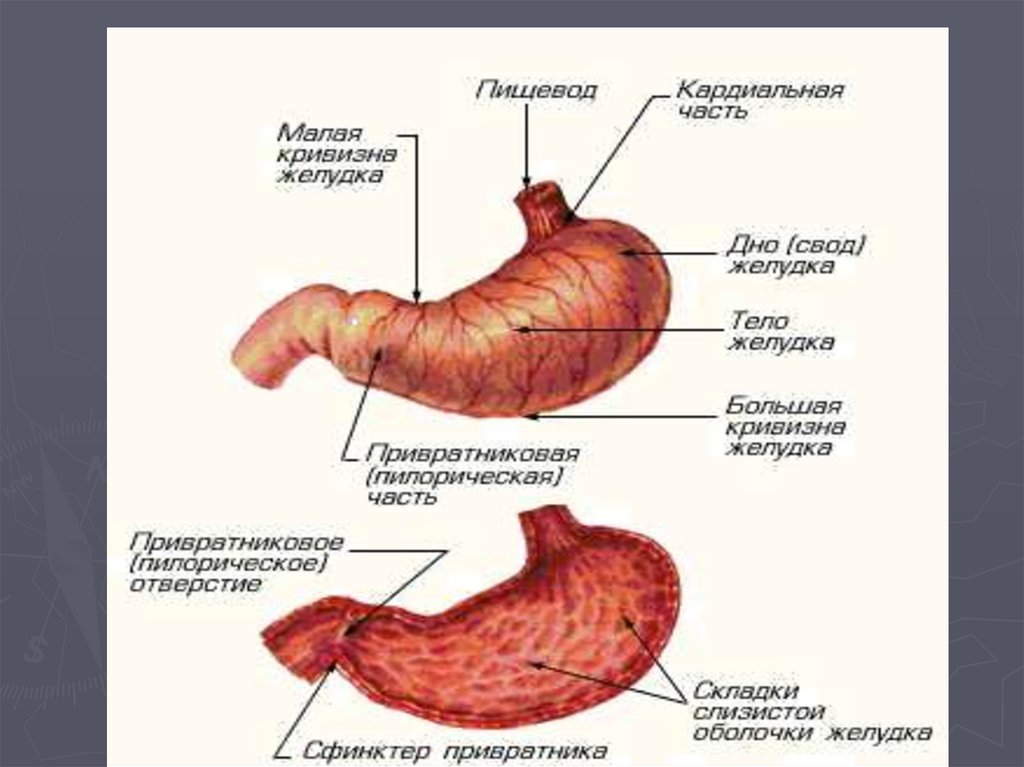








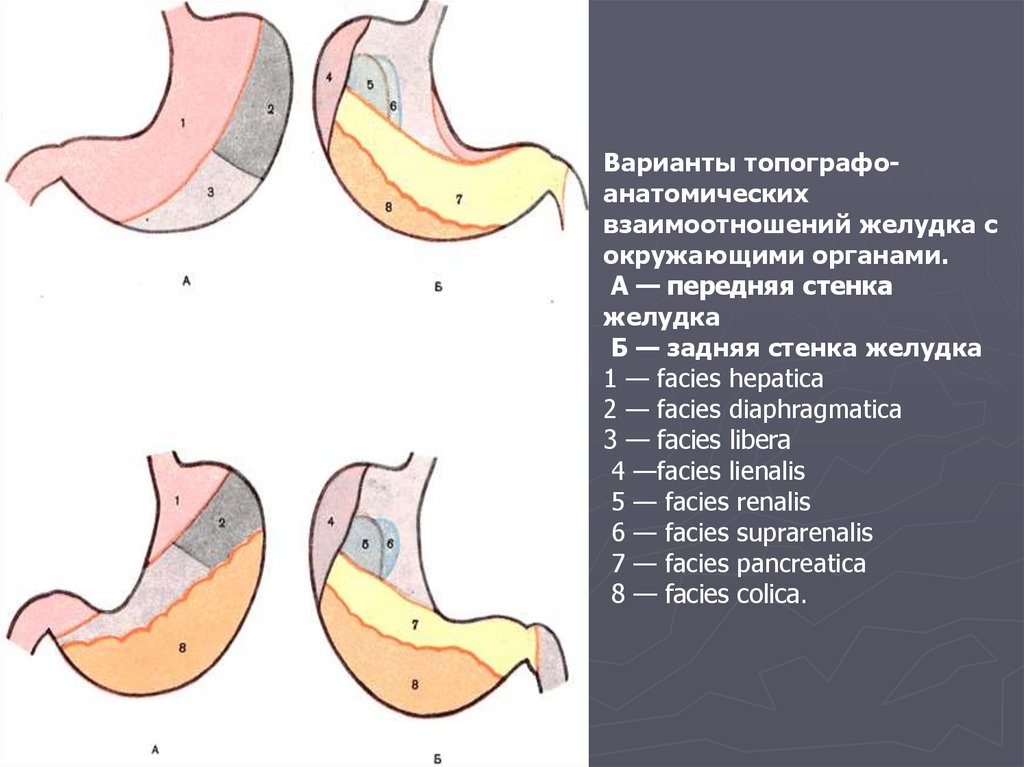




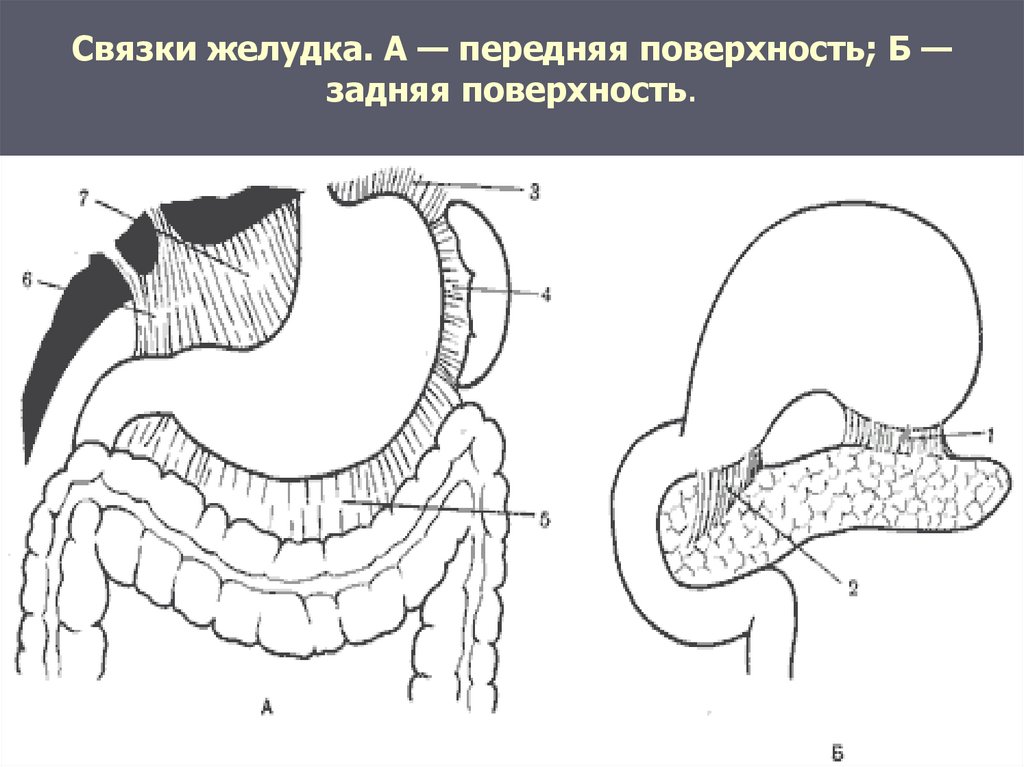




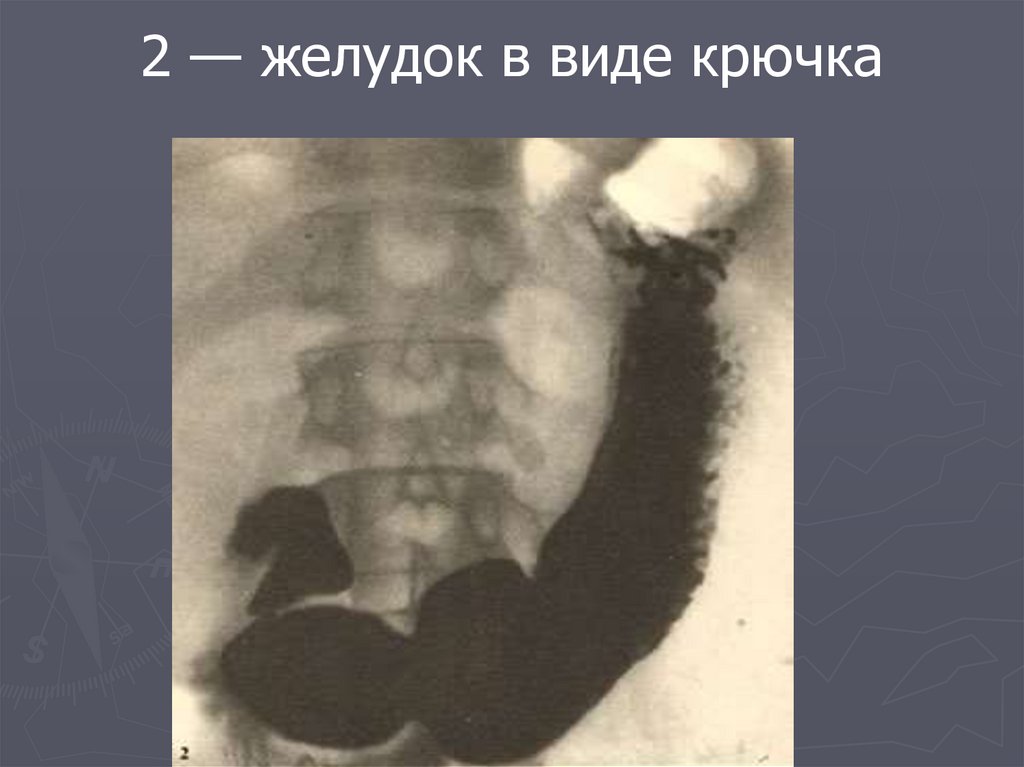











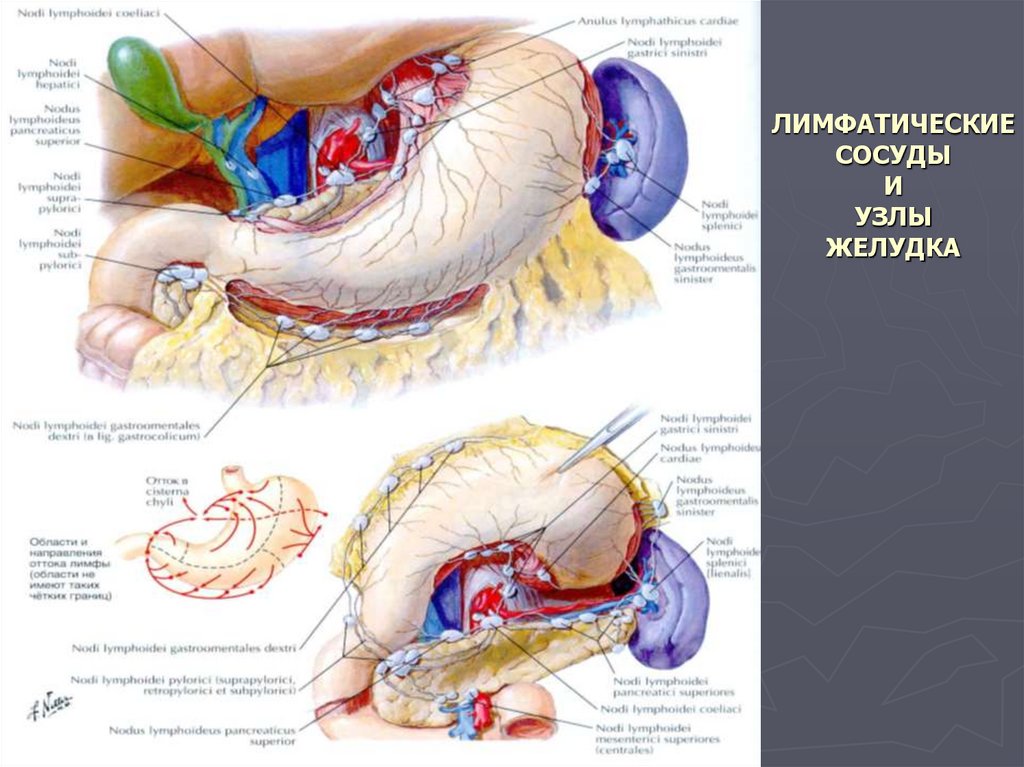







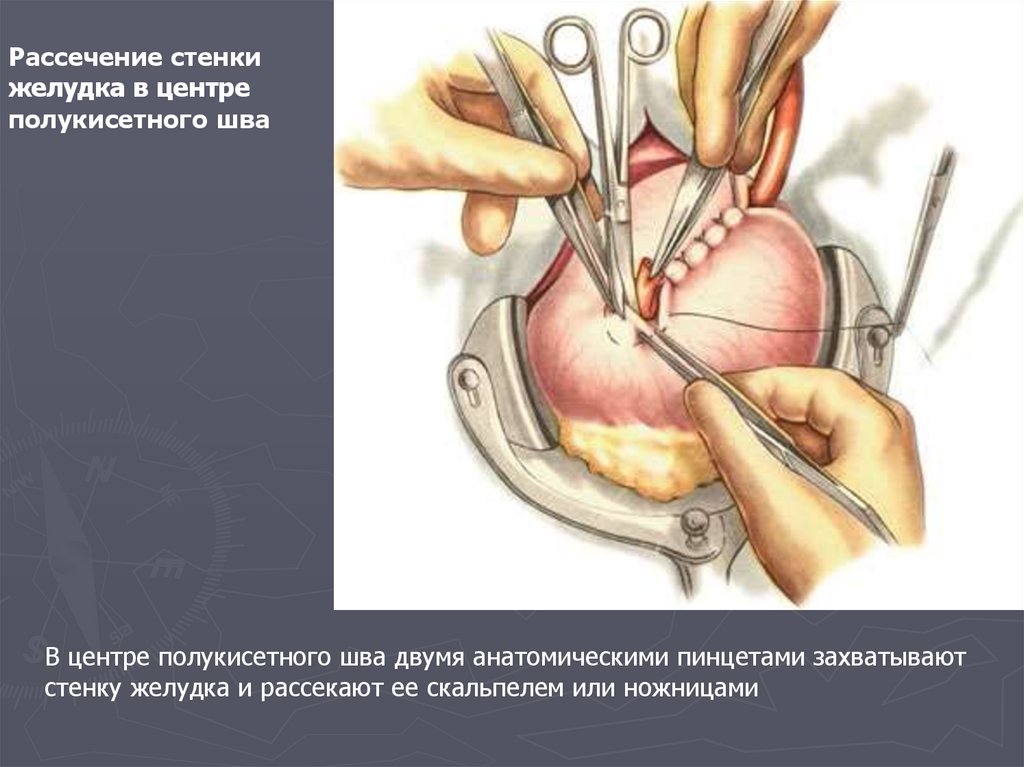
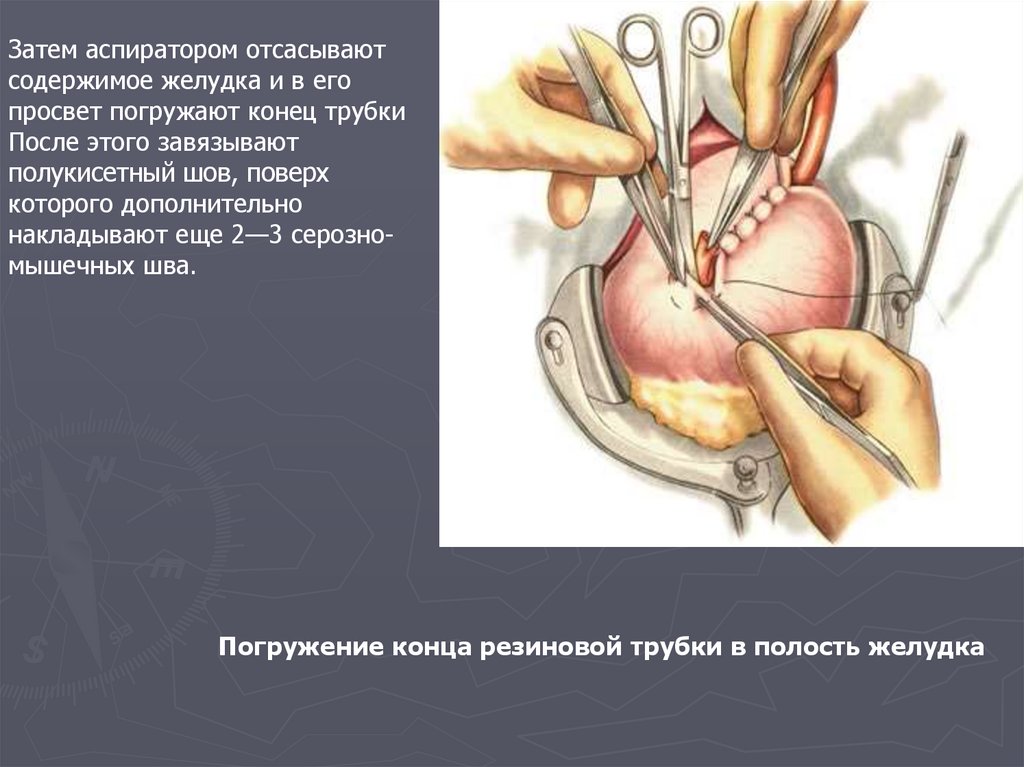
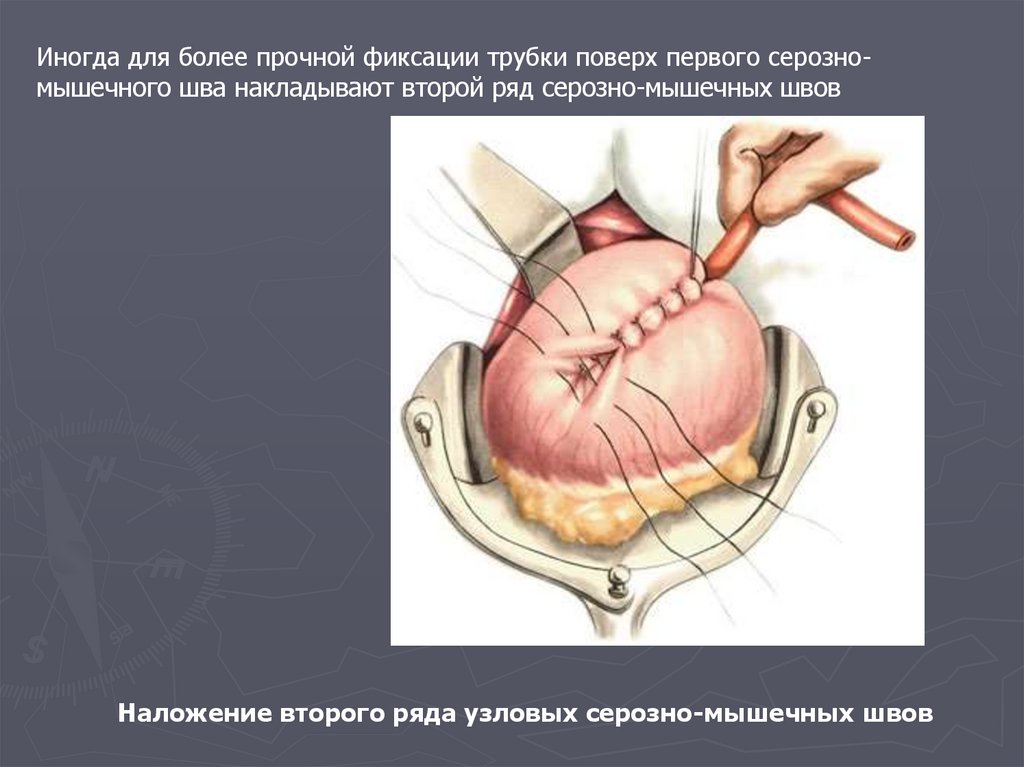


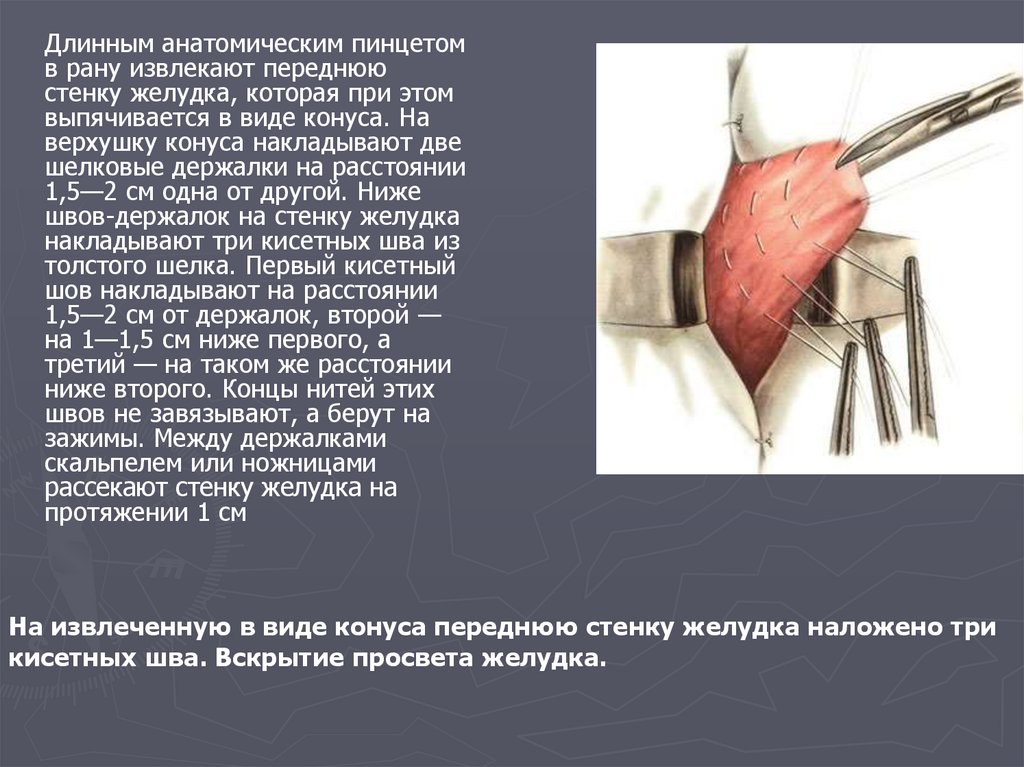


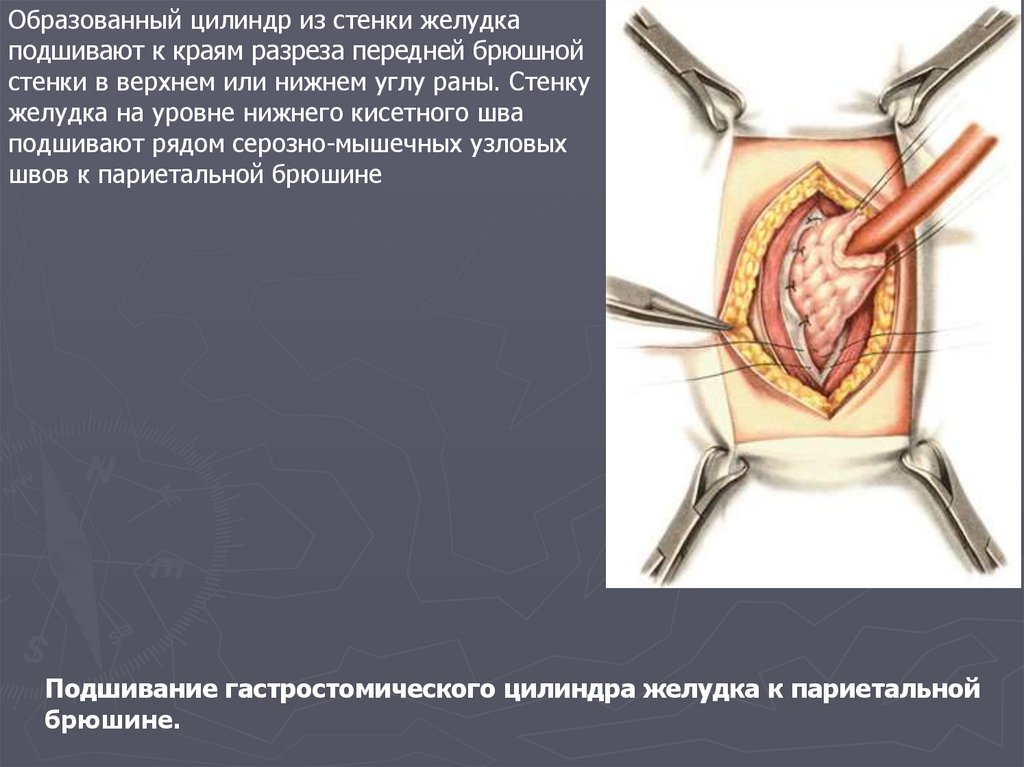

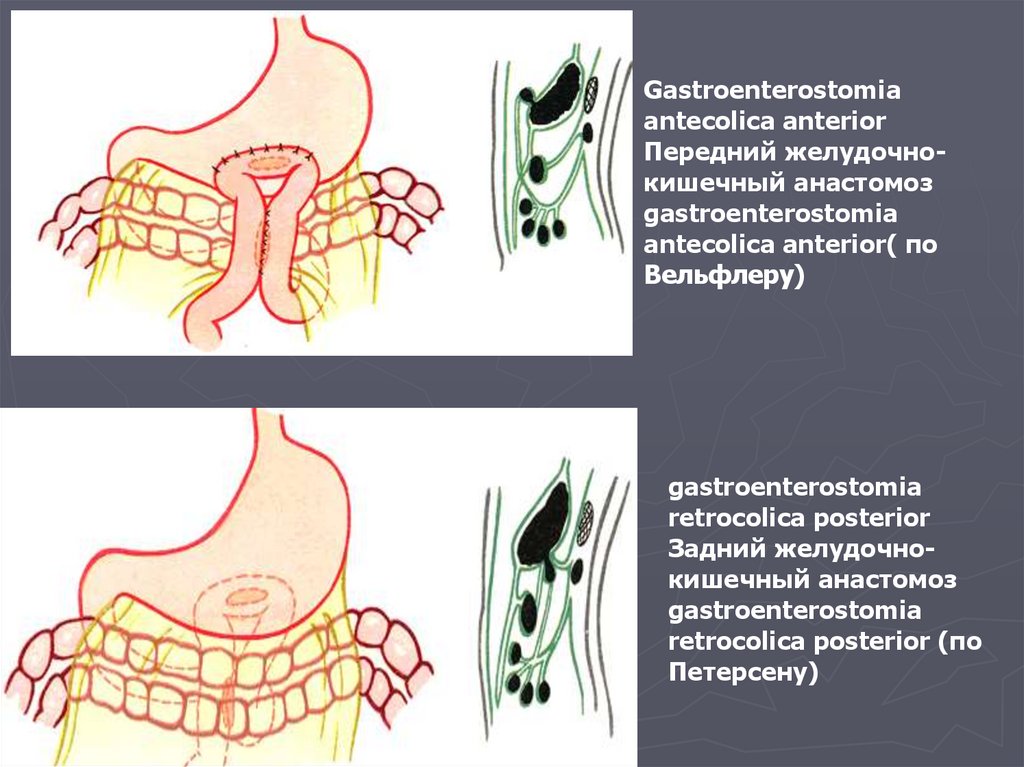

































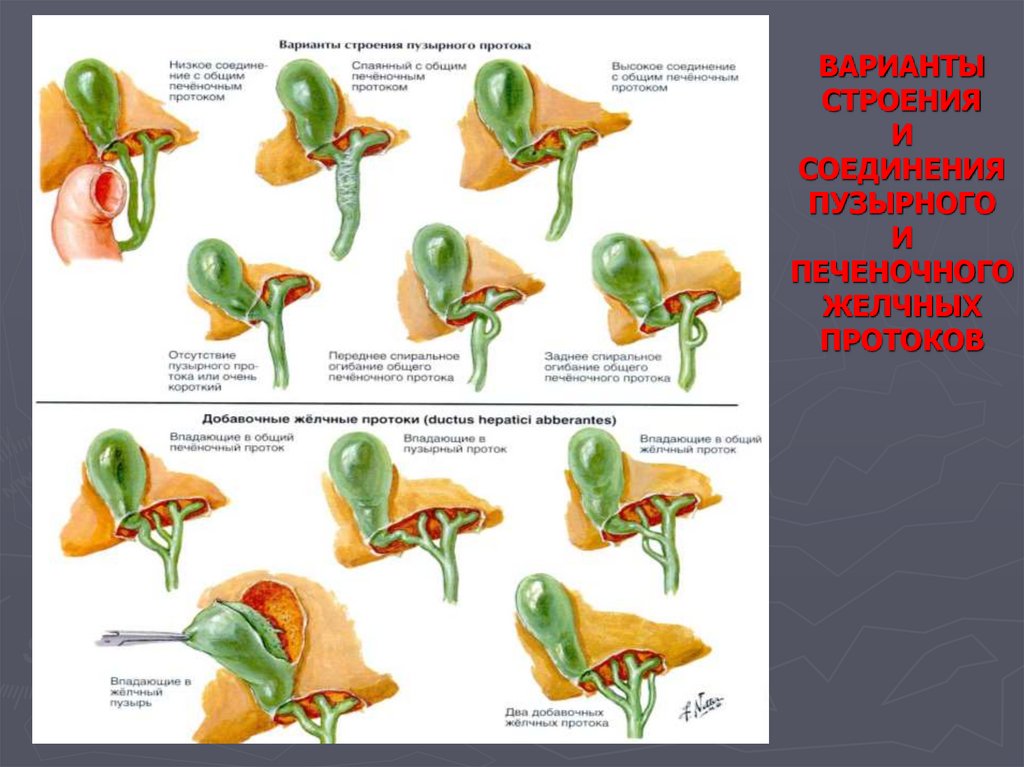



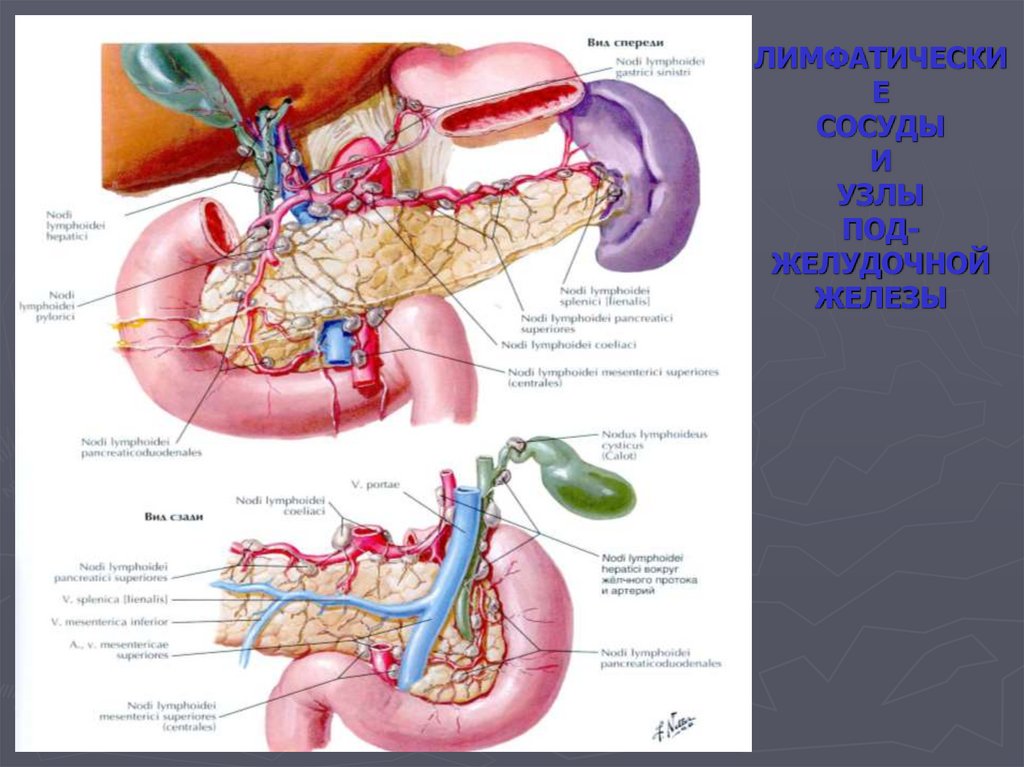
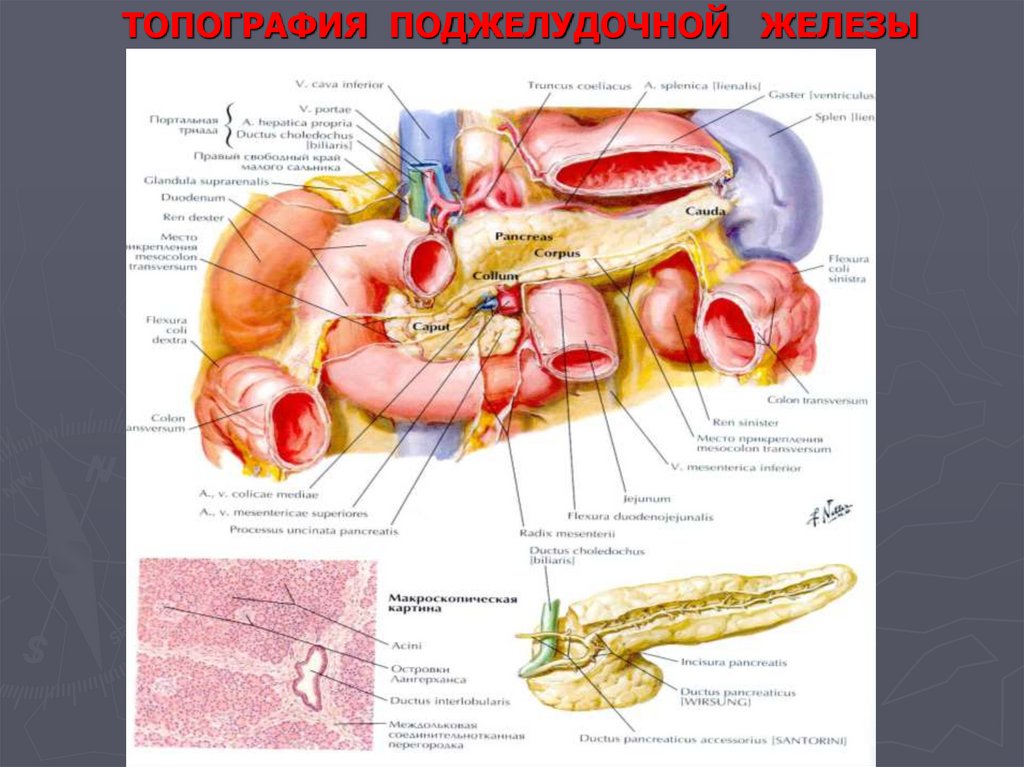













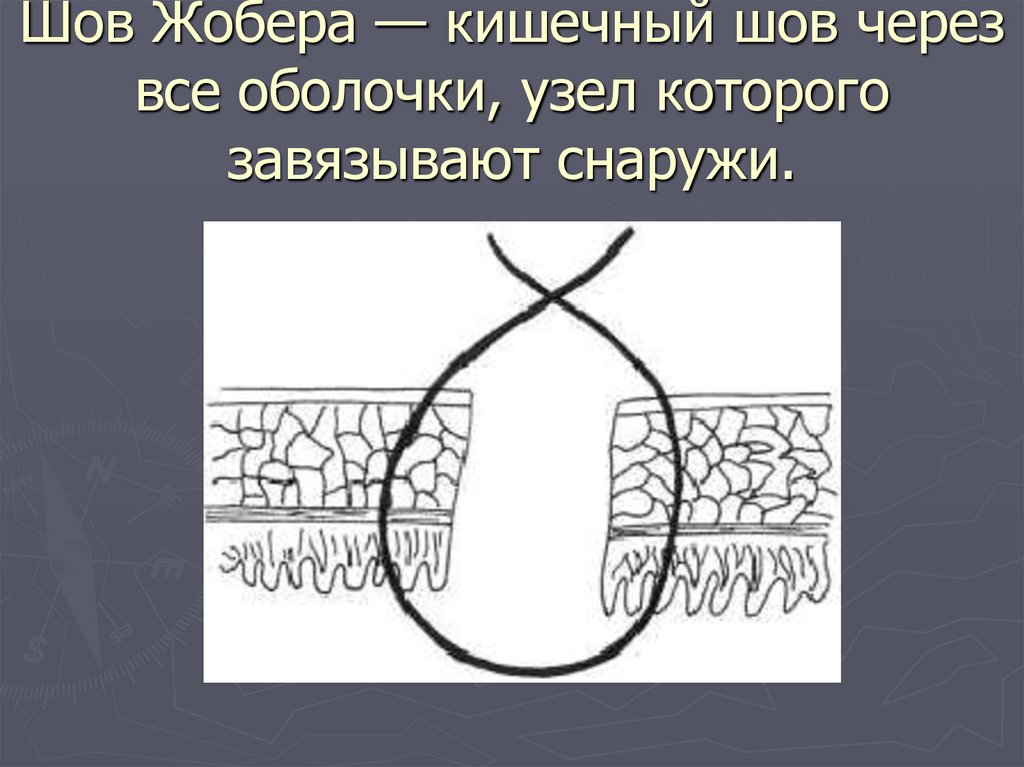



















 Медицина
Медицина








