Похожие презентации:
Мочевые синдромы. Функциональные пробы почек
1.
2.
МОЧЕВЫЕ СИНДРОМЫФУНКЦИОНАЛЬНЫЕ
ПРОБЫ ПОЧЕК
3.
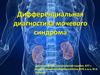
Структурное строение нефрона4.
НЕФРОН – это функционально-структурнаяединица почек, количество нефронов в
каждой почке около одного миллиона.
Через почку протекает ежеминутно около ¼
сердечного выброса для контроля
внутренней среды организма.
Для этого в клубочках ежесуточно
образуется около 200 литров первичной
мочи, т.е. клубочкового фильтрата, а далее
большая часть её реабсорбируется и объем
конечной мочи составляет около 1,5 литров.
5.
подоцитБазальная
мембрана
Фенестры
Просвет капилляра
Эндотелиаль.
клетки
6.
• Диурез – это количество мочи, выделенное заопределённый промежуток времени.
• Суточный диурез у мужчин 1000-2000мл;
• У женщин 1000-1600мл.
• Дневной и ночной диурез – соотношение 4:1,3:1
• С мочой выделяется примерно 75% выпитой воды.
Поэтому диурез может быть положительным
(больше нормы) и отрицательным (меньше 60%
выпитой жидкости).
• Выделение менее 500мл и более 2000мл
мочи является патологическим
отклонением при нормальном пищевом и питьевом
режимах.
7.
• Увеличение суточного диуреза - полиурия– может быть физиологическим
отклонением (мочи за сутки выделяется до
4-6л) при обильном питье, еде арбузов,
винограда.
• Патологическая полиурия (до 10л в сутки)
имеет место при хроническом
пиелонефрите, при сахарном и несахарном
диабете, при рассасывании выпотных
жидкостей, отёков, после приступа
эпилепсии, астмы, мигрени, нефротическом
синдроме и т.д.
• Повышение ночного диуреза – никтурия –
часто при заболеваниях сердца и почек.
8.
• Олигурия – уменьшение количества мочи(менее 500мл в сутки) может быть
физиологической ( возникает при
ограниченном потреблении жидкости,
усиленном потоотделении в жаркую погоду, в
горячих цехах и при физической нагрузке),
патологическая олигурия (при задержке
жидкости в организме: сердечно-сосудистая
недостаточность, острый гломерулонефрит,
поносы, обильная рвота, асцит, отёки,
застойная почка, нефротический синдром,
острая почечная недостаточность,
отравление сулемой, мышьяком.
9.
• Анурия – отсутствие мочи в мочевом пузыре.Физиологическая анурия у новорождён-ных в
первые 2-3 дня жизни.
• Патологическая преренальная анурия характерна
после кровопотери, при низком кровяном
давлении, шоковом состоянии, сильной
интоксикации; рефлекторная анурия имеет место
при сильном болевом раздражении, сдавлении
почечных сосудов опухолью.
• Ренальная анурия сопутствует острому
гломерулонефриту, ОПН, синдрому
раздавливания, отравлению сулемой, мышьяком.
• Постренальную анурию могут вызвать камни
лоханок и мочеточников, закупорка мочеточников
солями или сгустками крови. При анурии через
несколько суток развивается уремия, т.е. организм
перестаёт выделять шлаки.
10.
Относительная плотность мочи (удельный вес)зависит от растворённых в моче веществ. В норме
в течение суток ОПМ колеблется (по данным
разных авторов). В от 1003 до 1028 приказе №290
по унификации норма для утренней порции
1018-1025. Если в этой порции удельный вес 1018
и выше, то концентрационная функция почек
сохранна (т.е. деятельность канальцев).
• Высокая плотность при сахарном диабете, остром
гломерулонефрите, застойной почке, в период
образования и нарастания отёков, при диарее.
• Моча низкой плотности (1002-1004) характерна
для несахарного диабета, при рассасывании
отёков.
11.
• Продолжительное выделение мочи сотносительной плотностью, равной
относительной плотности первичной мочи
(безбелковой плазмы) =1010 называется
изостенурией. Бывает у новорождённых
детей в первые дни рождения. В патологии
указывает на тяжёлое нарушение
функциональной способности почек, на
поражение канальцев и неспособности их
концентрировать мочу (нефросклероз, ХПН).
• Об этом же говорит и гипостенурия, когда
ОПМ колеблется в узких пределах 10071015. Является физиологической у
новорождённых.
12.
рН мочи• рН мочи здорового человека
колеблется в пределах 5,5-7,0 (чаще
6,0-6,5), а при патологии – в пределах
5,0-9,0.
13.
Ацидурия• Ацидурия – состояние, когда рН окончательной
мочи постоянно составляет 4,6 – 5,0 единиц. При
передозировке или преобладании в рационе
мясной пищи возникает алиментарная ацидурия. В
тоже время необходимо отметить, что при этом
повышается экскреция с мочой мочевой кислоты.
Резкокислая моча образуется при всех состояниях,
приводящих к метаболическому или дыхательному
ацидозу, т.к. почки корригируют или компенсируют
сдвиги кислотно-основного состояния
(лихорадочные состояния, диабет, мочекислый
диатез, подагра, лейкозы, цитостатическая
терапия).
14.
Алкалурия• Алкалурия – состояние, при котором рН
мочи постоянно выше 7,0. Этому
состоянию способствуют следующие
состояния: приём соды и минеральных
вод, инфекции МВП, при рассасывании
отёков, внутривенные инфузии больших
количеств NaCl.
15.
Время отмомента
мочеиспускания
до исследования
мочи
представляет
основное
препятствие
для диагностической
точности
большинства
лабораторий.
•Всегда необходимо избегать:
1) загрязнения образцов бактериямикомменсалами,
2) роста бактерий в моче после сбора
образов
3) повреждения или гибели диагностически
значимых бактерий,
4) разрушения форменных элементов.
16.
Общий анализ мочиЦвет желт. Удельный вес 1.002 –1.035
Прозрачность прозр.
Реакция слаб. кислая (рН 4.5-8)
Химическое исследование
Белок не обнаруживается (до 0,033г/л)
Глюкоза нет
Ацетон нет
Желчный пигмент нет Уробилин до 0, 01мг/л
Микроскопическое исследование
Лейкоциты МУЖ: 0-2 в п/зр; ЖЕН- 3-5 в п/зр
Эритроциты единичные в препарате
Цилиндры гиалиновые нет
зернистые нет восковидные нет
Эпителий почечный нет плоский един. в
п/зрения
полиморфный един. в/препарате
Слизь +/- Соли: Мог.быть в неб.кол Бактерии нет
17.
Протеинурия– наличие белка в моче.
В физиологических условиях прохождение
белков через почечный фильтр определяется:
- размером пор базальной мембраны
- молекулярной массой белка
- формой и электрическим зарядом его
молекул
- зависимостью между концентрацией белка
в плазме и фильтрате.
18.
Преренальная характеризуетсяпоступлением в мочу через
неповрежденный почечный фильтр
патологических белков плазмы с
низкой ММ. Наблюдается при инфаркте
миокарда, внутрисосудистом гемолизе.
Ренальная
а. функциональная
(транзиторная, напряжения, застойная,
лихорадочная и токсическая)
б. органическая
19.
клубочковая- связана с поражениемклубочкового фильтра, при этом нарушается и
фильтрация и диффузия. Этот вид протеинурии
характерен для всех заболеваний почек, где
поражаются клубочки (амилоидоз, ГН, СД,
нефроз, подагра, коллагенозы, ГБ).
канальцевая – здесь страдает реабсорбция
вследствие токсического воздействия на
почечный эпителий и угнетения его ферментных
систем.
* врожденные
* приобретенные (отрав.тяж.металлами,
нефротоксич. препаратами).
20.
• Постренальная – возможна врезультате заболеваний
мочевыводящих путей.
• Микроальбуминурия – выделение с
мочой за сутки 30 – 300 мг белка,
(норма – до 30 мг/сут), отмечается при
нарушении фильтрации альбумина в
клубочках и является критерием ранней
нефропатии при диабете.
21.
• Выделяют селективную и неселективнуюпротеинурию.
• Селективная в свою очередь делится на
высоко-, умеренно- и низкоселективную.
• Селективная характеризуется избирательной
способностью базальной мембраны, при которой
фильтруется белок с низкой ММ. Небольшая
протеинурия всегда высокоселективная.
• Низкоселективная – в мочу переходят не только
низкомолекулярные, но и высокомолекулярные
белки. Поэтому в моче обнаруживаются протеины
плазмы. Низкоселективная протеинурия
наблюдается при выраженных поражениях
клубочков.
22.
Колориметрически: лейкоциты, бактерии,эритроциты, белок, глюкоза, рН,
кетоновые тела, плотность мочи,билирубин,
уробилиногены, аскорбиновая кислота.
23.
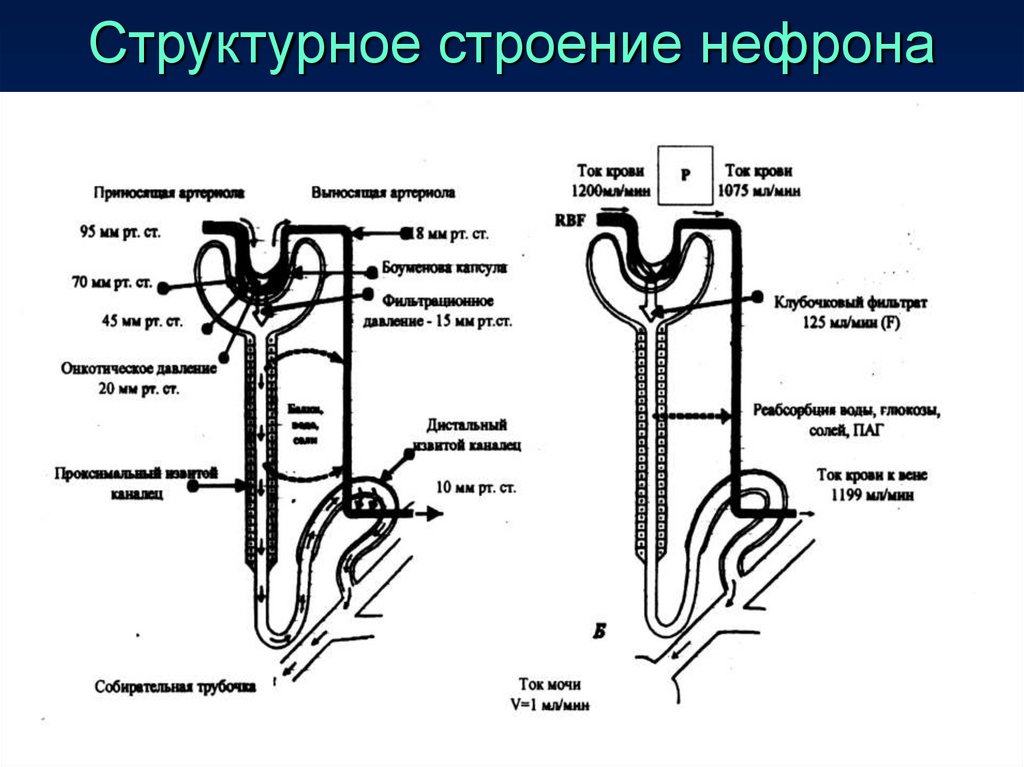
• ГЕМАТУРИЯ (эритроцитурия) – симптомпатологического состояния организма, она не
всегда свидетельствует о патологии в почках и
мочевыводящих путях. В моче здорового человека
эритроциты могут быть обнаружены: по методу
А.З.Нечипоренко в норме в 1 мл мочи выявляется
до 1000 эритроцитов.
• Видимые на глаз изменения окраски мочи
свидетельствуют о выделении с мочой крови –
макрогематурия, появляется при содержании
крови около 1мл в 1мл мочи.
• Микрогематурия- наличие эритроцитов в моче, но
без изменения окраски, выявить ее можно только
с помощью микроскопа или тест-полосок.
• Для выяснения генеза гематурии имеет значение и
их морфология.
24.
• Обнаружениеэритроцитарных
цилиндров (30%
случаев) и дисморфологических
эритроцитов
(акантоциты –
более 10%)
может служить
доказательством
гломерулярного
генеза гематурии
25.
• Преренальная гематурия возникает, какправило, при заболеваниях,
сопровождающихся геморрагическим
синдромом, чаще в виде микрогематурии.
• Гематурия почечного генеза обусловлена
поражением сосудов клубочков почки; имеет
место при некоторых острых нефритах,
осложняющих инфекционные заболевания
(скарлатина, грипп, краснуха), чаще в виде
микрогематурии. Нефрозы могут
сопровождаться гематурией. Гематурия при
почечнокаменной болезни, по существу,
является травматической и не может
служить обязательным ее симптомом.
26.
• При эмболиях и инфарктах почекгематурия характеризуется внезапностью
возникновения и появлением в моче
значительного количества эритроцитов.
Постренальная гематурия обусловлена
кровотечением из мочевыводящих путей.
Наиболее частой причиной бывает цистит
или уретрит (до 20%), камни
мочевыводящих путей (20%), опухоль
(15%) и около 10% - гипертрофия простаты.
Для топической диагностики эритроцитурии
в урологической практике используется
двух- трехстаканная проба.
27.
Эритроциты28.
БактериурияОпределяется тест-системами «сухой
химии» по присутствию нитритов.
Тест основан на превращении нитратов в
нитриты под действием в основном грамотрицательных микроорганизмов,
присутствующих в моче, таких как:
Esherihia coli, Proteus, Klebsiella, Citrobacter,
Salmonella, энтерококки, стафилококки и
Pseudomonas.
29.
Бактерии30.
ЦилиндрурияГиалиновые цилиндры воспринимаются как
физиологическая реакция, в том числе и на
физическую нагрузку, но также они могут
присутствовать в мочевом осадке и при
гломерулонефрите и нефропатологии,
сопровождающей системные заболевания.
• Восковидные и зернистые цилиндры – это
абсолютный признак почечной патологии.
31.
Цилиндрурия• Цилиндры – образования белкового или
клеточного происхождения цилиндрической
формы, разной величины.
• Белковые (истинные) цилиндры образуются
в просвете извитой части дистального
канальца в кислой среде. Образованию
цилиндров способствует уменьшение
почечного кровотока, интоксикация,
обезвоживание, переохлаждение.
• Гиалиновые цилиндры встречаются при
токсикозах, сепсисе, желтухе, гриппе,
инфекционных заболеваниях.
32.
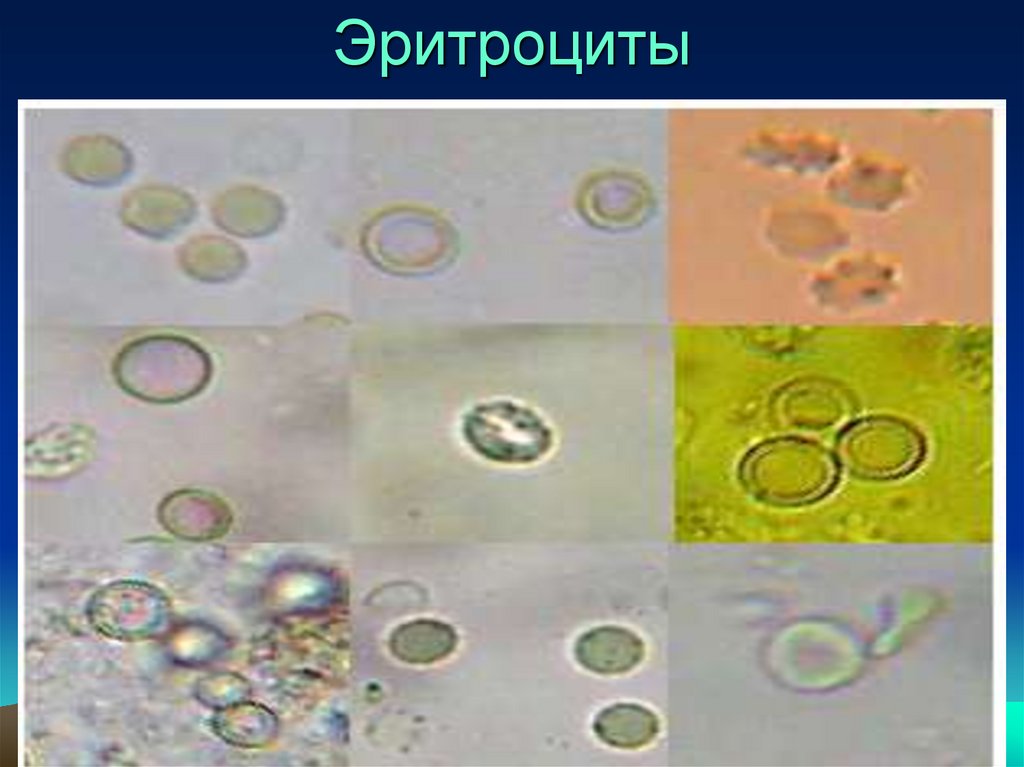
Гиалиновый цилиндр33.
• Зернистые цилиндры образуются прираспаде почечного эпителия, нейтрофилов,
зернистой коагуляции растворённого в моче
белка.
• Обнаруживают их при остром
гломерулонефрите, хроническом нефрите.
• Восковидные цилиндры образуются из
гиалиновых и зернистых цилиндров при
длительном пребывании их в почечных
канальцах.
• Восковидная цилиндрурия сопровождает
такие заболевания как о. гломерулонефрит,
пиелонефрит, почечно-каменную болезнь,
хр. нефритах, нефропатиях, Tbs почек.
34.
Зернистый цилиндр35.
Восковидный цилиндр36.
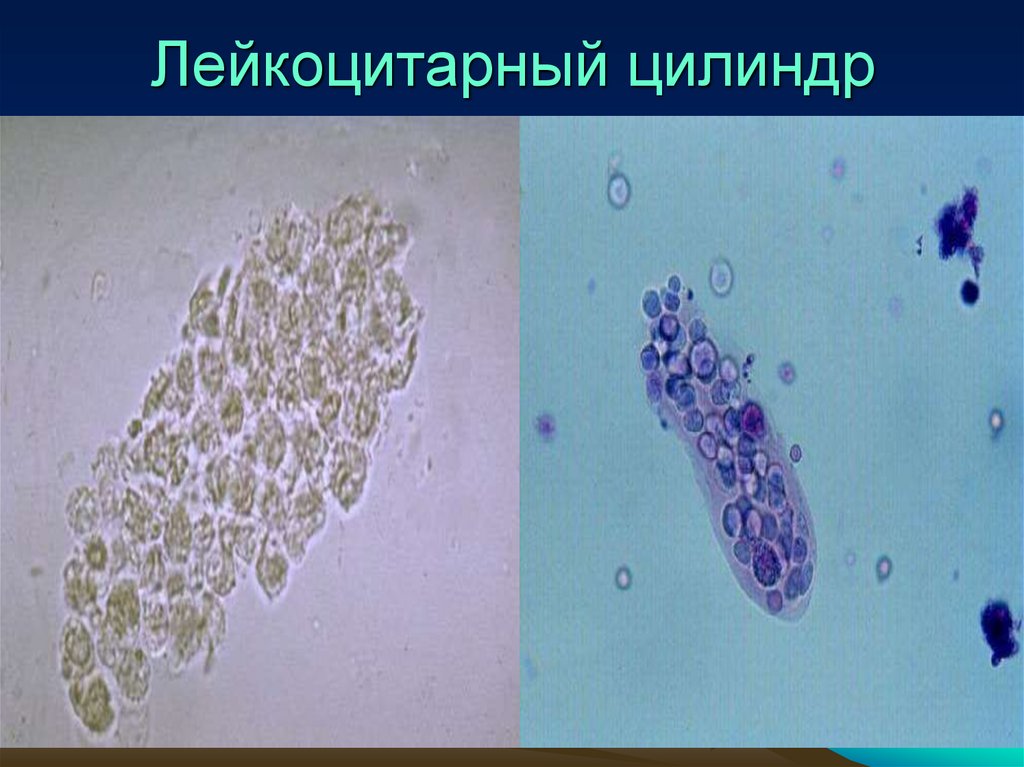
Ложная цилиндрурия• Лейкоцитарные цилиндры состоят из
лейкоцитов. Образуются в просвете
канальцев и встречаются при всех пат.
состояниях, сопровождающихся пиурией.
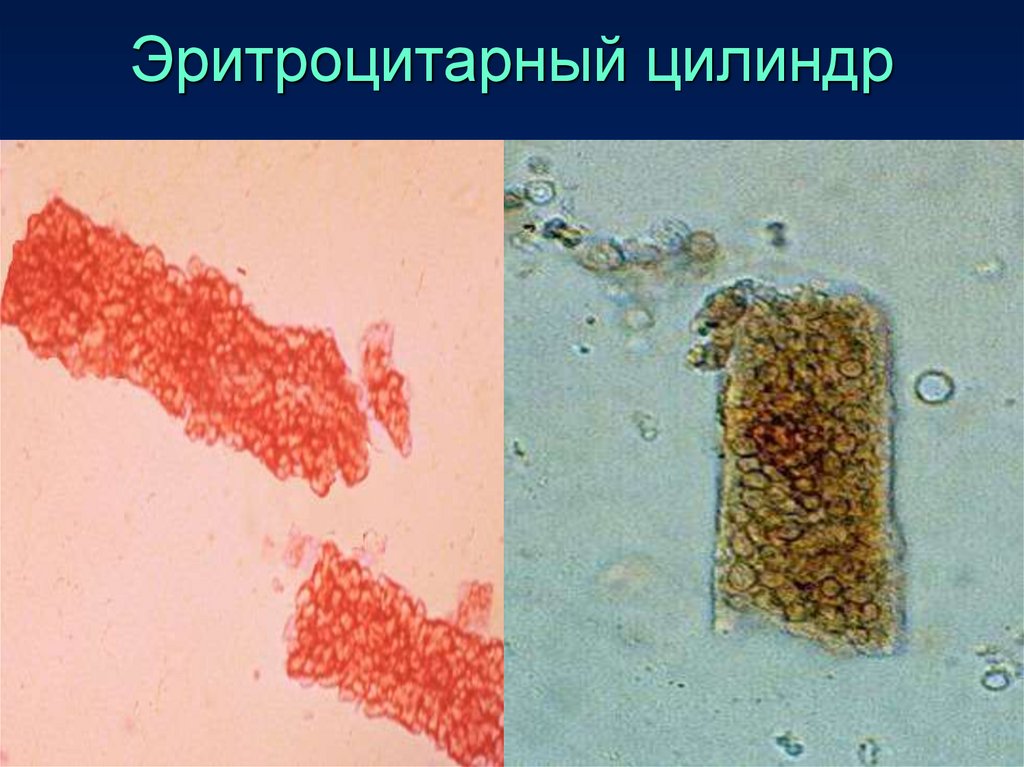
• Эритроцитарные цилиндры – образования
из массы эритроцитов, которые имеют место
бать при кровоизлияниях в паренхиму почек
(эмболия, инфаркт почки).
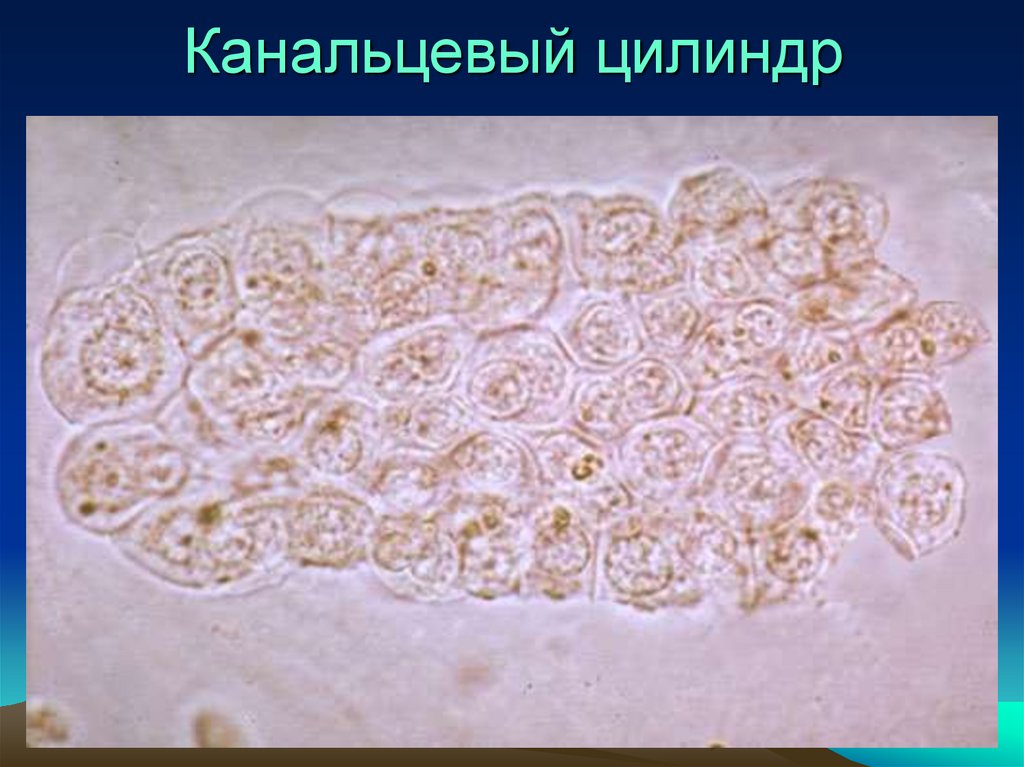
• Эпителиальные цилиндры состоят из клеток
почечного эпителия и свидетельствуют о
дегенеративных поражениях канальцев
почек (гломерулонефрит, нефроз, ОПН).
37.
Лейкоцитарный цилиндр38.
Эритроцитарный цилиндр39.
Канальцевый цилиндр40.
Билирубинурия• БИЛИРУБИНУРИЯ - наличие билирубина в моче.
Нарушение обмена билирубина сопровождается
гипербилирубинемией, билирубинурией,
уробилинурией и желтухой.
• Выделяют несколько патогенетических механизмов
этих нарушений:
• усиленное главным образом внутриклеточное
разрушение эритроцитов,
• повреждение паренхимы печени (любой
этиологии),
• обтурация желчных ходов или желчного протока,
• врожденные и приобретенные дефекты обмена
желчных пигментов,
• нарушение выделения желчи.
41.
Элементынеорганизованного осадка.
В норме у здорового человека соли присутствуют в растворенном
состоянии и в виде кристаллов. Наиболее часто в нормальной моче
встречаются фосфаты, ураты, оксалаты.
При кислой реакции мочи исследование надо начинать с добавления к
капле осадка капли щелочи. Соли кислой мочи – мочевая кислота
(кристаллы кирпично-красного или золотисто-желтого цвета в виде
ромбических табличек), встречаются в концентрированной моче,
при усиленном потоотделении,
при обильной мясной пище и т.д.
при тяжелой почечной недостаточности,
Ураты (аморфные коричневые зерна), обнаруживаются у лихорадящих
больных,
при лейкозах,
при гиповолемии (при диарее, неукротимой рвоте, усиленном
потоотделении),
в переохлажденной моче.
42.
Соли щелочной мочи – оксалаты (бесцветные кристаллы в видепочтовых конвертов), встречаются при употреблении овощей (томаты,
салат, зеленый горошек, щавель, спаржа) и фруктов (яблоки,
апельсины, виноград), шоколад,
при оксалатных камнях в почках,
при щавелевокислом диатезе.
Трипельфосфаты (в виде бесцветных призм с косо спускающимися
плоскостями, “гробовая доска”), встречаются при обильном приеме
растительной пищи, минеральной воды.
при нефролитиазе,
аммиачно-бактериальном брожении мочи при ее долгом стоянии.
Аморфные фосфаты (мелкозернистая аморфная серая масса),
встречаются при нефролитиазе,
при неукротимой рвоте, частых промываниях желудка,
при нарушении работы кишечника.
Кислый мочекислый аммоний (в виде шаров коричнево-желтого цвета),
встречаются при воспалительных процессах моче выводящих путей
(циститах, цистографии, цистоскопии и пр.),
при мочекислом диатезе,
при почечнокаменной болезни,
при щелочном брожении мочи.
43.
Кристаллы в кислой моче.Мочевая кислота.
44.
45.
46.
Амфотерные кристаллы.Оксалаты.
47.
Кислый мочекислый аммоний.48.
Кристаллы в щелочной моче.Триппельфосфаты.
49.
Уретральныенити.
50.
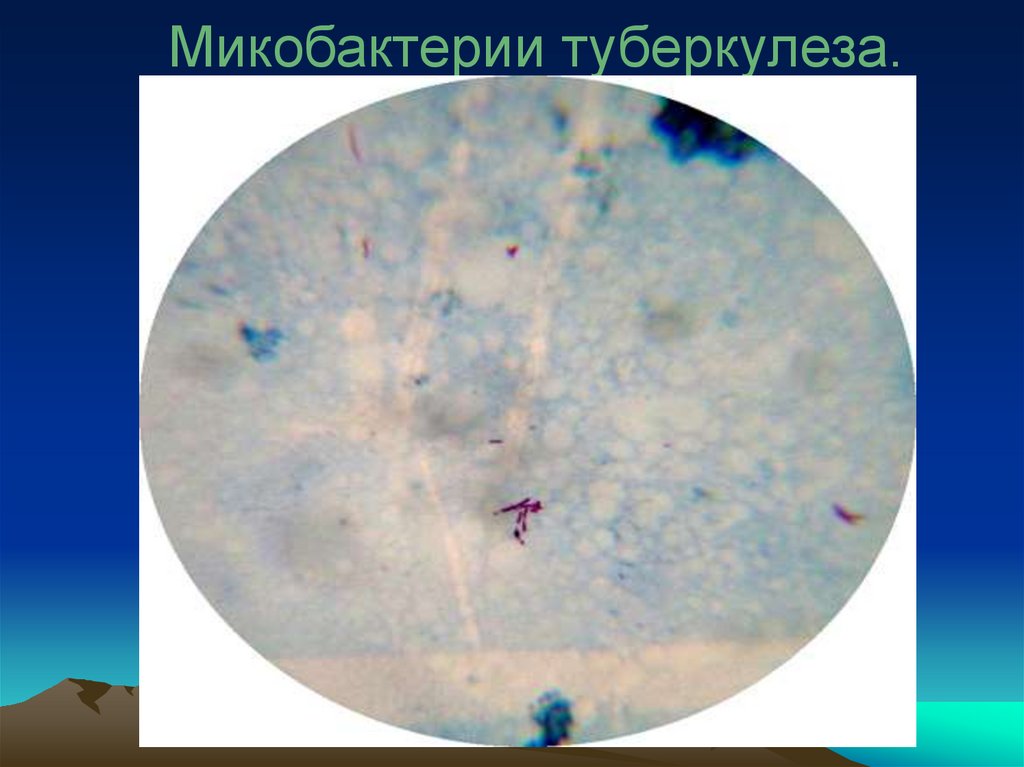
Микобактерии туберкулеза.51.
Гонорея.52.
Трихомонады.53.
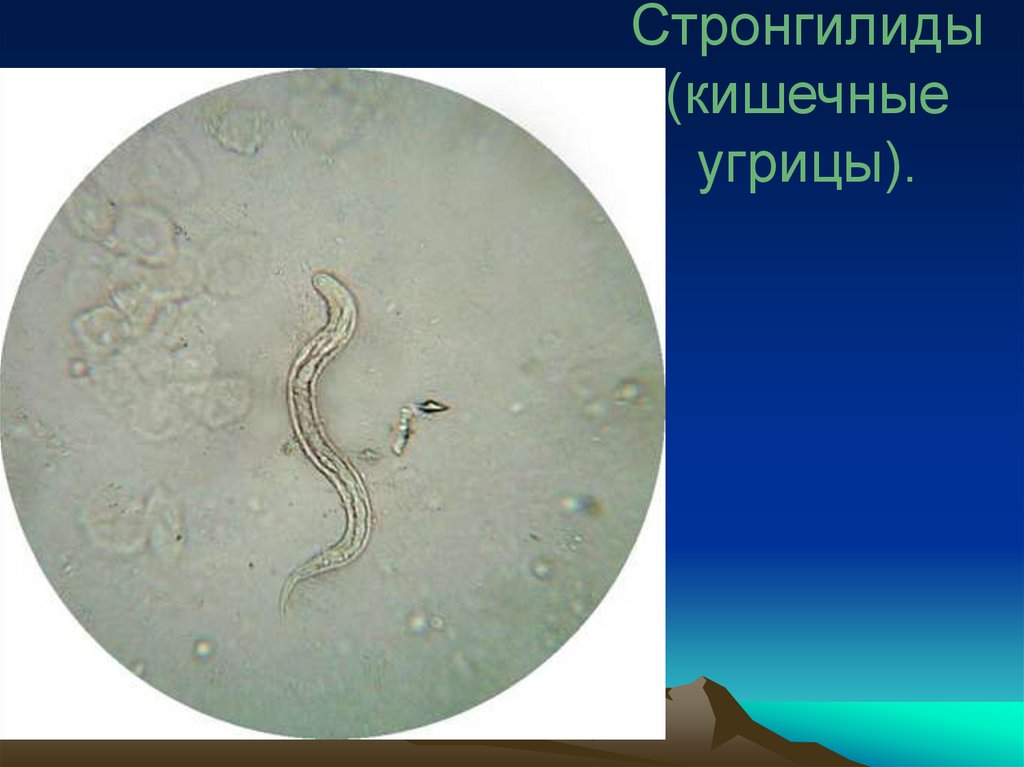
Стронгилиды(кишечные
угрицы).
54.
Гельминты.55.
Проба Зимницкого• основана на исследовании относительной
плотности в отдельных порциях мочи, выделяемых при произвольном мочеиспускании в
течении суток в определенном ритме.
• Исследование проводят при обычном
пищевом режиме.
• В каждой порции измеряется количество
мочи и ее удельный вес. Суммируя
количество мочи в отдельных порциях,
рассчитывают дневной диурез (первые 4
порции) и ночной диурез (последние 4
порции) и суточный диурез.
56.
• Здоровый человек выделяет в течениесуток около 1500 мл, причем 2/3 этого
количества выделяется в дневное
время.
• Количество мочи в отдельных
порциях колеблется от 80 до 300 мл, а
удельный вес от 1010 до 1026.
57.
О нормальной реакции почек судят последующим показателям:
- превышение дневного диуреза над ночным
- наибольшее колебание ОПМ от 1004 – 1032
в отдельных ее порциях
- разница между наиболее высокой и низкой
ОПМ не должна быть менее 0007
- резкое усиление мочеотделения после
приема жидкости
- выведение почками не менее 80%
введенной жидкости.
58.
О патологии свидетельствуют:• - монотонность мочеотделения
• - превышение ночного диуреза над дневным
• - малая амплитуда колебаний относительной
плотности (1007 – 1009 – 1010 – 1012)
• - полиурия.
• У больных хроническими заболеванием
почек (нефрит, при функциональной
недостаточности почек) ночной диурез
превышает дневной (никтурия)
59.
Метод Нечипоренко• Определение количества форменных элементов в
1 мл мочи.
• Собирают одноразовую порцию мочи в середине
мочеиспускания, определяют рН.
• 5-10 мл мочи центрифугируют, отсасывают,
оставляя 0,5-1,0 мл мочи с осадком,
перемешивают, заполняют камеру Горяева,
подсчитывают отдельно лейкоциты, эритроциты и
цилиндры по всей камере.
• Расчет количества клеток проводят по формуле.
Нормальные величины: в 1 мл мочи выделяется
• до 2000 лейкоцитов, до 1000 эритроцитов,
• цилиндры отсутствуют или обнаруживаются в
количестве не более 1 на 4-5 камер Горяева, т.е. не
более 20 в 1 мл мочи.
60.
Биохимия суточной мочи• Желательно измерить:
- Na, K, Ca, мочевину, креатинин,
белок
- Одновременно измеряется
креатинин сыворотки для расчета
клиренса креатинина
61.
Под почечным клиренсом понимают токоличество сыворотки (плазмы) крови
(в мл), которое очищается целиком
за единицу времени от какого-либо
экзогенного или эндогенного вещества.
Виды клиренса:
Фильтрационный
Экскреционный
Реабсорбционный
Смешанный
62.
Фильтрационный клиренс, когда веществовыделяется в результате фильтрации и не
реабсорбируется в канальцах.
Такой клиренс имеет креатинин.
Он определяет величину клубочковой
фильтрации.
Экскреционный клиренс, когда вещество
выделяется фильтрацией и канальцевой
экскрецией, без реабсорбции.
Этот клиренс определяет количество
прошедшей через почку плазмы.
Таким веществом является диодраст.
63.
Реабсорбционный клиренс, при которомвещество выделяется фильтрацией и
полностью реабсорбируется в канальцах.
К таким веществам относятся глюкоза,
белок. Клиренс их равен 0.
Смешанный клиренс наблюдается при
способности фильтрующегося вещества к
частичной реабсорбции.
Таким клиренсом обладает мочевина.
64.
Остаточный азот- мочевина
- мочевая кислота
- креатинин
65.
Повышение уровня остаточного азота (азотемия)является одним из признаков почечной
недостаточности. Наиболее часто для выявления
дисфункции почек и диагностики нефропатий
используют креатинин и мочевину.
• Мочевина – конечный продукт обмена белков.
• Синтез мочевины происходит в печени из азота
аммиака и аминокислот. Из 2 молекул аммиака
образуется 1 молекула мочевины. Мочевина
легко выводится из организма с мочой.
Нормальное содержание мочевины в крови
колеблется в пределах 2,5 – 8,3 ммоль/л при
смешанном питании.
66.
Особенно высокое содержание мочевиныобнаруживается ОПН. При этом резко
снижается выделение мочевины с мочой.
При ХПН концентрация мочевины тоже
повышается, но медленнее. При ОПН и
ХПН снижается количество функционирующих нефронов, следовательно,
повышается концентрация мочевины.
При этом обязательно увеличиваются и др.
компоненты остаточного азота.
67.
Креатинин – конечный продукт обменакреатина. Креатин содержится в мышечной
ткани, служит резервом, расходуемым при
сокращении мышц. В сыворотке крови
здорового человека содержатся небольшие
количества креатина и креатинина. При
увеличении концентрации креатинина в
крови свыше 120 мкмоль/л он появляется в
моче.
Нормальное содержание креатинина в сыворотке
крови 40 – 120 мкмоль/л.
68.
Мочевая кислота– конечный продуктпуриновых оснований. Концентрация её
повышается одна из первых при
ретензионной гиперазотемии.
Мочевая кислота плохо растворима в воде,
очень требовательна к рН крови.
Накопление её в крови ведет к ацидозу, а затем
к выпадению в осадок.
Норма мочевой кислоты в крови –
0,2 – 0,5 ммоль/л у мужчин
0,2 – 0,35 ммоль/л у женщин.
69.
Проба Реберга.• Для определения клубочковой
фильтрации используется коэффициент
очищения от веществ, выделяемых
почками путем фильтрации. На основе
этого Реберг предложил пробу для
исследования величины фильтрации по
эндогенному или экзогенному
креатинину. Наибольшее
распространение в настоящее время
получило определение коэффициента
очищения эндогенного креатинина.
70.
Проба Реберга.• Эндогенный креатинин у человека
выделяется с помощью фильтрации, но не
реабсорбируется и не секретируется в
канальцах. Таким образом, клиренс
эндогенного креатинина достаточно хорошо
отражает клубочковую фильтрацию. Проба
Реберга производится как с водной нагрузкой,
так и без нагрузки (чаще вторым способом).
• Утром натощак собирается при
произвольном мочеиспускании часовая
порция мочи, определяют её количество в мл,
в середине этого часа берут кровь из вены.
71.
Проба Реберга.• Колориметрическим методом определяют
концентрацию креатинина в моче и крови.
Высчитывается концентрационный индекс
креатинина путем деления концентрации
креатинина в моче на концентрацию его в
плазме.
U
( конц. креатинина в
моче)
КИ = ------P
( конц. креатинина в
плазме)
• Концентрационный индекс креатинина в
норме более 60. Он характеризует
концентрационную функцию почек.
72.
Проба Реберга.• Клубочковая фильтрация вычисляется по
формуле:
F = КИ х Д
КИ – индекс креатинина
Д – минутный диурез.
73.
Проба Реберга.• Реабсорбция воды в канальцах
определяется по разности между
количеством жидкости,
профильтровавшейся в клубочках за 1
минуту и выделенной за это же время с
мочой. Реабсорбция вычисляется по
формуле:
F - D
R% = -------------- х 100.
F
74.
Проба Реберга.• У здоровых людей величина клубочковой
фильтрации составляет 80 – 160 мл/мин.
• Канальцевая реабсорбция – 98,5 – 99%.
Уменьшение клубочковой фильтрации
отмечается при хронических заболеваниях
почек (гломерулонефрит, пиелонефрит и др.).
Уменьшение канальцевой реабсорбции
бывает при пиелонефрите, ОПН,
полиурической стадии ХПН.
75.
Специальные методы исследования.Методы выявления активных лейкоцитов и клеток
Штернгеймера – Мальбина. В основе метода лежит
суправитальная (прижизненная) окраска лейкоцитов с
целью выявления их качественных особенностей.
Окраску производят при помощи реактива Штернгеймера
– Мальбина, а так же насыщенного раствора
метиленового синего в абсолютном этиловом спирте и
водного раствора эозина. Активные лейкоциты – это
нейтрофилы, которые, как считают ,проникают в мочу из
воспалительного очага (в почках, в простате), к этим
клеткам применяются термин «клетки Штернгеймера –
Мальбина».
76.
Активные лейкоциты встречаются при остром и хроническомпиелонефрите (в 79-95% случаях), их количество увеличивается
при обострениях. Реактив Штернгеймера – Мальбина: водноспиртовая смесь 3 частей генцианового фиолетового и 97 частей
сафранина, окрашивает ядра обычных лейкоцитов в красный цвет, а
ядра активных лейкоцитов – в бледно-синий.
Методика: собирают среднюю порцию мочи, берут из нее 10мл.
После центрифугирования 9 мл мочи удаляют, оставляя 1мл мочи
вместе с осадком. Добавляют 1 каплю 1% водного раствора
метиленового синего. Через 5-7минут хорошо перемешивают
осадок и заполняют камеру Горяева. Лейкоциты подсчитывают
методом Нечипоренко. «Активные» лейкоциты увеличивают свои
размеры при низкой осмотической концентрации и уменьшают при высокой. Они бледно окрашены, с броуновским движением
гранул в цитоплазме. Их количество выражают в % к общему числу
лейкоцитов в 1мл мочи или абсолютным их числом в 1мл мочи или
соотношением активных и неактивных форм лейкоцитов
(последние окрашены в синий цвет).
77.
Считают, что в моче здорового человека клеток Штернгеймера-Мальбина либонет, либо их число не превышает 200 в 1мл. У здоровых мужчин в мочевом
осадке встречается 0-3 лейкоцитов в поле зрения, а у женщин – до 5
лейкоцитов в поле зрения. «Активные» лейкоциты появляются в моче при
воспалительных процессах в почечной паренхиме (пиелонефрит) и
отсутствуют при цистите, что может служить методом дифференциальной
диагностики между ними. Однако, доказано, что «активные» лейкоциты не
являются строго специфичными маркерами пиелонефрита. Наличие их в
большом количестве в моче наряду с другими методами диагностики помогает
диагностировать пиелонефрит, особенно в активной фазе. Однако отсутствие
их не исключает диагноза.
Морфологическое исследование окрашенного осадка («мочевая лейкоцитарная
формула»). Свежевыделенную мочу центрифугируют 10 мин при 1500-20000
об/мин. Над осадком мочу сливают. Каплю осадка наносят на край
предметного стекла (для прочной фиксации на предметное стекло к осадку
добавляют 1-2 капли бесцветной сыворотки крови) и делают тонкий мазок,
высушивают, фиксируют и окрашивают по Романовскому – Гимзе в течение 5
мин. В окрашенных мазках дифференцируют лейкоциты и указывают их
численное соотношение.
78.
Провокационные тесты. Их используют для выявленияскрытой лейкоцитурии. Эти методы вызывают
кратковременное обострение воспалительного
процесса. Преднизолоновый тест: После сбора
утренней мочи, больному вводиться медленно
внутривенно 30 мг преднизолона в 10 мл
физиологического раствора, после чего больной сдает
4 порции мочи: первые три – каждый час, четвертую –
спустя сутки. В 1 мл мочи каждой порции определяют
общее количество лейкоцитов, число активных
лейкоцитов. Тест считается положительным (+), если
хотя бы в одной из 4 порций (по сравнению с
контрольной) в 2 раза возрастает общее количество
лейкоцитов или активных лейкоцитов.
79.
Слайд-планшеты для микроскопическогоисследования осадка мочи.
В настоящее время в КДЛ для микроскопического исследования
осадка мочи используются пластиковые слайд-планшеты,
позволяющие не только провести ориентировочное исследование
утренней порции мочи, но и исследовать мочу по Нечипоренко
другими камерными методами.
Слайд-планшет - это приспособление разового пользования. При
использовании слайд-планшетов не нужны ни предметные, ни
покровные стекла. Для подсчета количества форменных
элементов в 1 мл мочи не требуется счетная камера. Осадок мочи
исследуется в стандартизированных условиях: однослойный
препарат, покрытый «покровным стеклом», гарантированная
стабильность ежедневного ориентировочного подсчета
количества форменных элементов по полям зрения и
возможность определения их количества в 1 мл мочи по
Нечипоренко.
80.
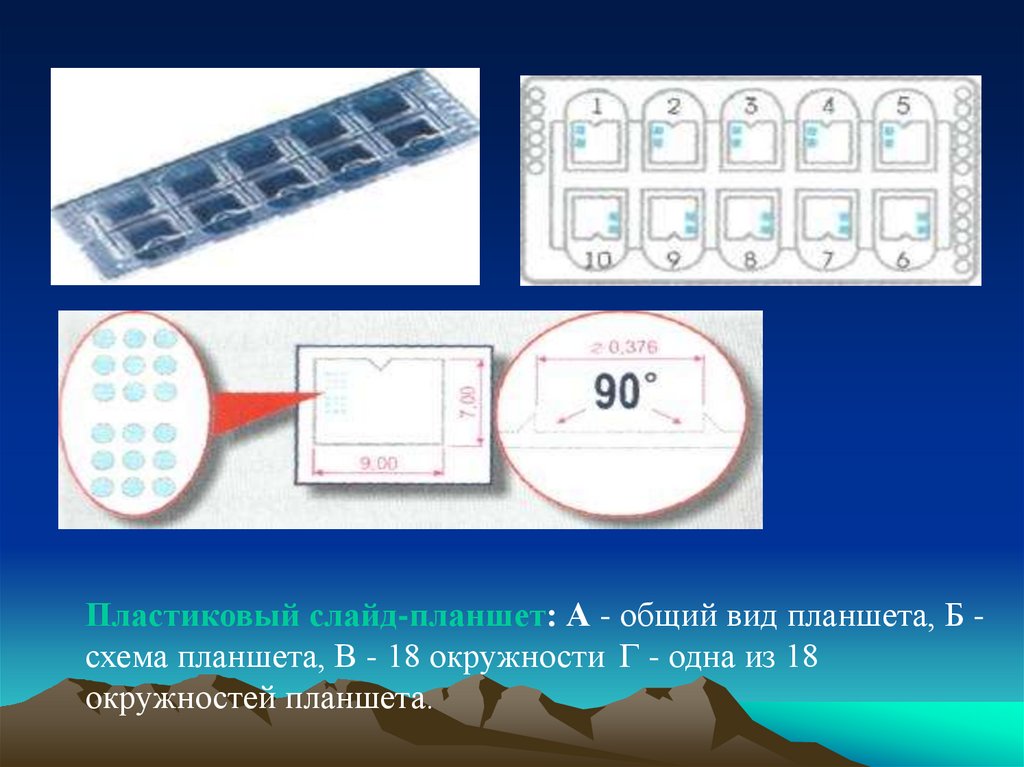
Пластиковый слайд-планшет: А - общий вид планшета, Б схема планшета, В - 18 окружности Г - одна из 18окружностей планшета.
81.
Планшет имеет размер предметного стекла (длина 8 см, ширина 3 см итолщина 1,7 мм) и содержит 10 камер для микроскопического
следования 10 образцов нативного или суправитально окрашенного
осадка мочи и других биологических жидкостей. Каждая из10 камер
слайд-планшета покрыта тонкой пластиковой пластинкой, размер и
толщина которой соответствуют размеру и толщине покровного
стекла 9x7 мм. Расстояние между поверхностью слайд-планшета и
«покровным стеклом» обеспечивает однослойное расположение
клеток. В каждой камере слайд-планшета слева расположены 2 серии
окружностей по 9 в каждой. Они хорошо видны в проходящем свете и
под микроскопом на малом увеличении.
Объем каждой серии окружности составляет 0,011х9=0,099 мкл
или~0,1 мкл. Следовательно, если количество клеточных элементов,
подсчитанных в 9 окружностях камеры, умножить на 10, то можно
получить количество клеточных элементов в 1 мкл исследуемой
жидкости.
82.
Например: в 9 окружностях камеры слайд-планшета подсчитано 25лейкоцитов, следовательно, в 1 мкл мочи содержиться 25х10=250
лейкоцитов.
Представление о количестве элементов организованного осадка мочи
в ячейках камеры можно получить на малом увеличении микроскопа.
Точная дифференциация элементов на эритроциты, лейкоциты и
цилиндры производиться на большом увеличении микроскопа.
Исследование осадка проводится как обычно: на малом увеличении
обнаруживают переходный и плоский эпителий; на большом
увеличении отмечают количество лейкоцитов, эритроцитов и клетки
почечного эпителия. Для этого просматривают 15-20 полей зрения и
усредненные результаты записывают в бланк.
Например: лейкоциты 10-15-20 в п/зр, клетки переходного эпителия единичные в препарате и т. д.
Количество цилиндров, если их много, регистрируют только на
большом увеличении микроскопа. Отмечается их количество в полях
зрения.
Например: гиалиновые цилиндры 0-1-3-5 в п/зр.
83.
Если цилиндров мало, их количество подсчитывают в препарате намалом (объективы х8, х10 или х20) увеличении микроскопа и
полученная цифра регистрируется в бланке.
Например: гиалиновые цилиндры - 10 в препарате, зернистые
цилиндры - 2 в препарате, восковидные цилиндры - 1 в препарате.
84.
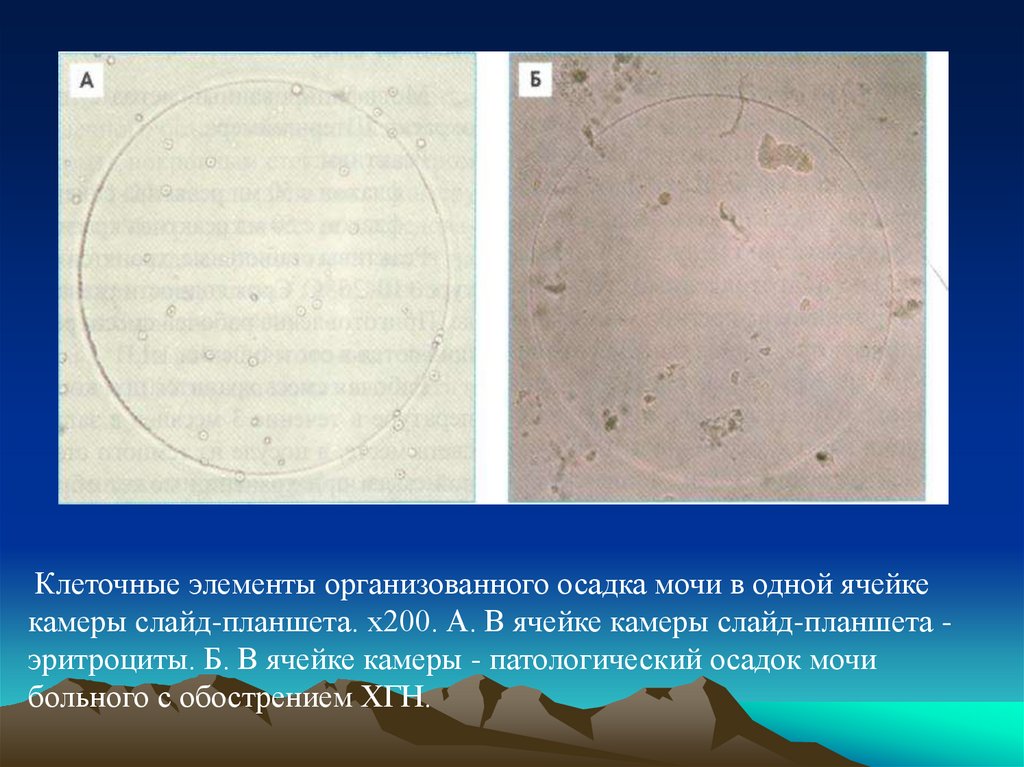
Клеточные элементы организованного осадка мочи в одной ячейкекамеры слайд-планшета. х200. А. В ячейке камеры слайд-планшета эритроциты. Б. В ячейке камеры - патологический осадок мочи
больного с обострением ХГН.
85.
Суправитальная окраска при исследованиимочевого осадка.
В странах Западной Европы принято исследовать осадки мочи,
окрашенные суправитально. Для этого применяются специально
подготовленные стекла, на которые предварительно
импрегнирован краситель, или используются специальные
суправитальные красители. Красители предназначены для
стандартного и более четкого определения и идентификации
клеток, особенно атипичных, и других элементов осадка мочи.
Данная методика рекомендована Европейской группой анализа
мочи в рамках Европейской конфедерации лабораторной
медицины.
86.
Суправитальная окраска осадка мочи REASTAIN Urine.Модифицированный метод суправитальной окраски Штернгеймера.
Реактивы:
флакон с 50 мл реактива синего цвета;
флакон с 50 мл реактива красного цвета.
Реактивы стабильные, хранятся при темпетуре +10-25 °С. Срок годности указан
на упаковке.
Приготовление рабочей смеси: реактивы смешиваются в соотношении 1:1.
Рабочая смесь хранится при комнатной температуре в течение 3 месяцев в
защищенном от света месте, в посуде из темного стекла. В готовой смеси при
хранении может образовываться осадок. При появлении осадка смесь реактивов
необходимо профильтровать через миллипоровый фильтр с диаметром отверстий
0,45 мкм.
Окраска осадка мочи
В 0,5 мл осадка мочи ввести с помощью пипетки 50 мкл смеси реактивов (1-2
капли) и размешать. Через 5 мин нанести с помощью пипетки 20 мкл окрашенного
осадка мочи на предметное стекло и покрыть покровным стеклом размером к18 мм
или 22x22 мм или заполнить камеру слайд-планшета. Микроскопическое
исследование окрашенного осадка проводить сначала на малом увеличении
микроскопа (х80, х100 или х200), а затем на большом (х400).
Примечание. При рН >7,0 и относительной плотности мочи > 1,030 краска
может выпадать в осадок.
87.
Суправитальная окраска позволяет провести дифференциацию клеток плоскогои переходного эпителия, без особого труда отличить при увеличении х400
клетки почечного эпителия от лейкоцитов, что достаточно трудно при
исследовании этих элементов осадка в практически бесцветной моче. В
нативных препаратах очень сложно оценить степень цилиндрурии,
представленной бесцветными нежными гиалиновыми цилиндрами.
Суправитальный краситель делает гиалиновые цилиндры хорошо различимыми,
окрашивая их в голубой цвет. Различное восприятие окраски гиалиновыми и
восковидными цилиндрами позволяет легко отличать их друг от друга.
Микроскопическое исследование осадка мочи позволяет увидеть на голубой
гиалиновой поверхности цилиндра зернистые массы, образовавшиеся при
разрушении клеток почечного эпителия. В этих препаратах легко
дифференцировать клетки почечного эпителия и нейтрофилы, наслоившиеся на
гиалиновые цилиндры, а дисморфные эритроциты достаточно четко различимы
не только на гиалиновой, но и на восковидной основе. При любой
суправитальной окраске живые объекты в осадке мочи не окрашиваются, что
позволяет легко обнаружить бесцветные споры гриба
и нити мицелия на ярком фоне препарата. В то же время кристаллы оксалата
кальция овоидной формы хорошо окрашиваются как в желтушной моче, так и
при суправитальной окраске.
88.
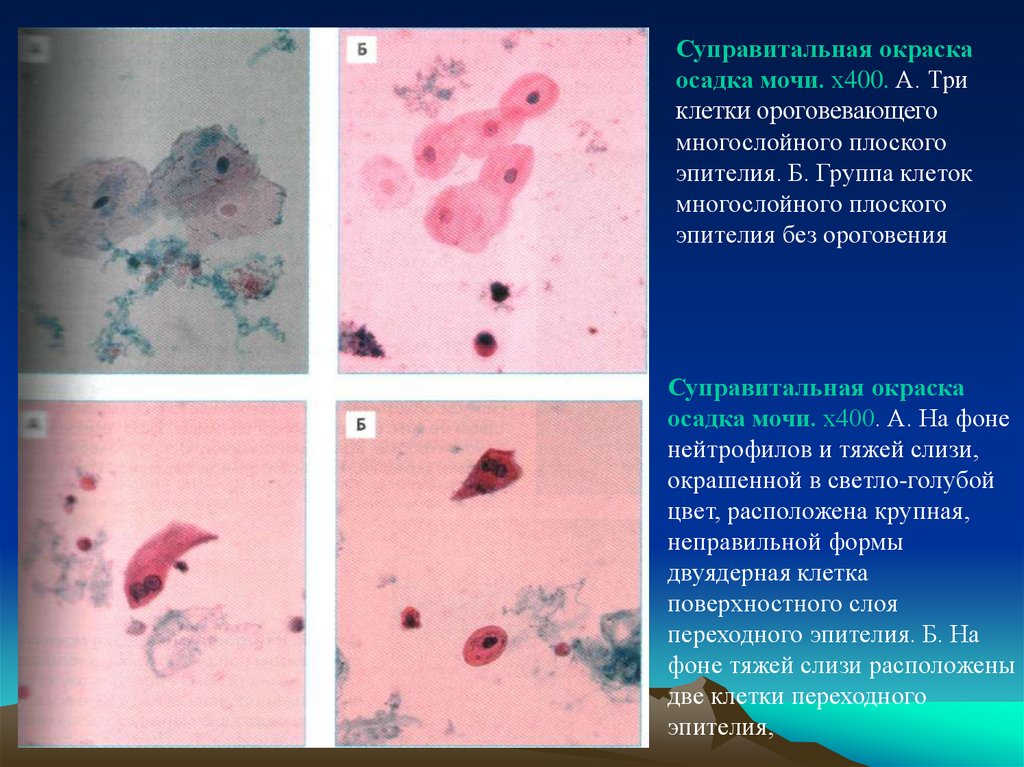
Суправитальная окраскаосадка мочи. х400. А. Три
клетки ороговевающего
многослойного плоского
эпителия. Б. Группа клеток
многослойного плоского
эпителия без ороговения
Суправитальная окраска
осадка мочи. х400. А. На фоне
нейтрофилов и тяжей слизи,
окрашенной в светло-голубой
цвет, расположена крупная,
неправильной формы
двуядерная клетка
поверхностного слоя
переходного эпителия. Б. На
фоне тяжей слизи расположены
две клетки переходного
эпителия,
89.
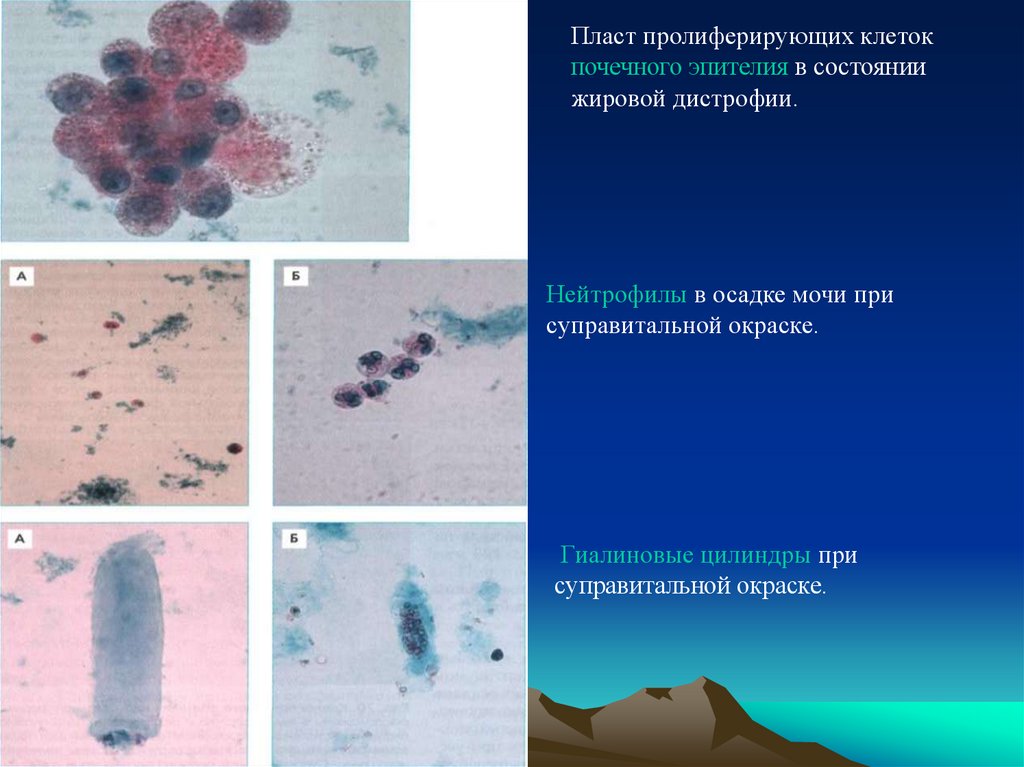
Пласт пролиферирующих клетокпочечного эпителия в состоянии
жировой дистрофии.
Нейтрофилы в осадке мочи при
суправитальной окраске.
Гиалиновые цилиндры при
суправитальной окраске.
90.
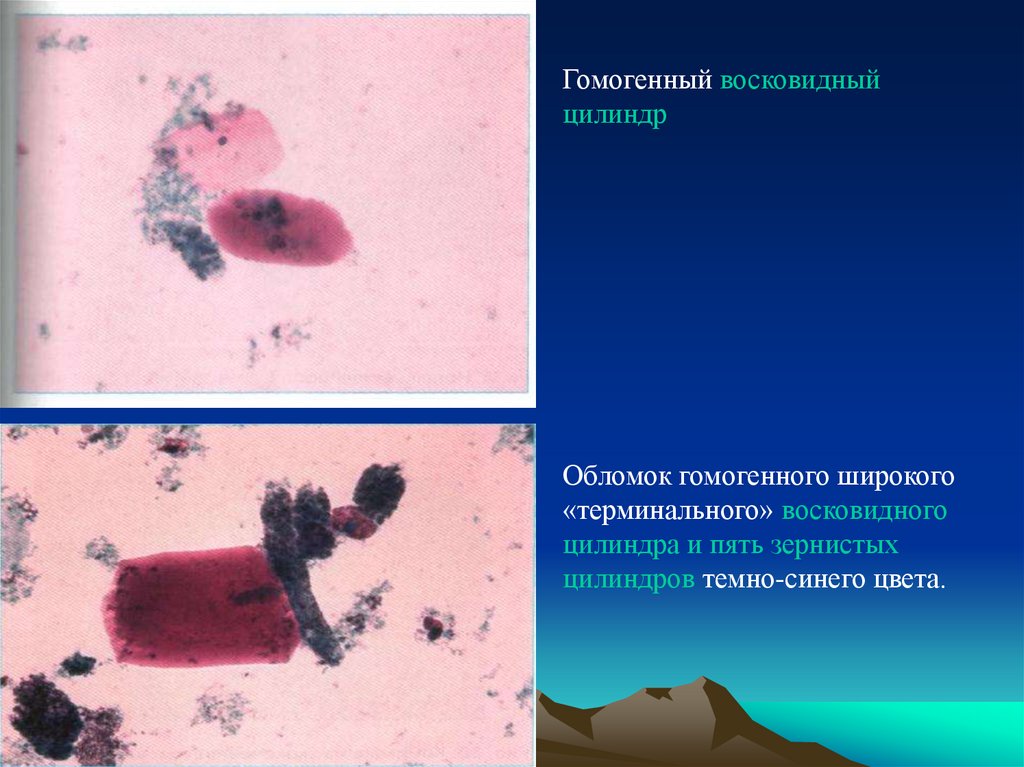
Гомогенный восковидныйцилиндр
Обломок гомогенного широкого
«терминального» восковидного
цилиндра и пять зернистых
цилиндров темно-синего цвета.
91.
Почти бесцветный кристалл оксалатакальция в виде октаэдра, три яркоголубые овоидные кристалла оксалата
кальция.
Бесцветные споры и псевдомицелий
92.
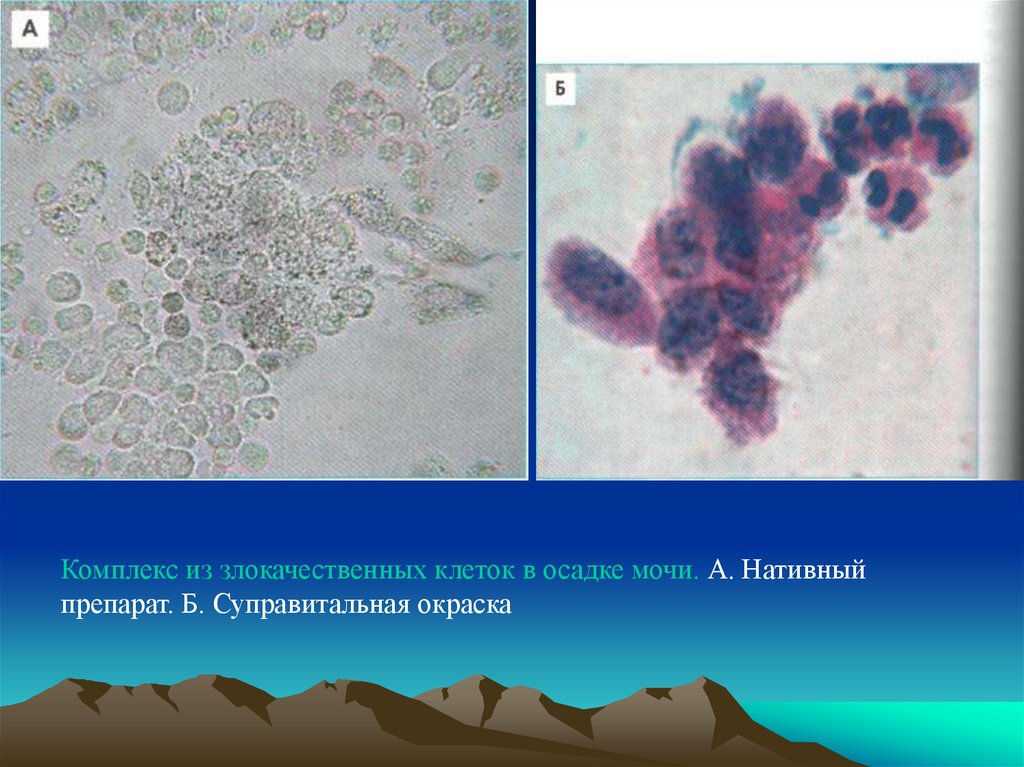
Комплекс из злокачественных клеток в осадке мочи. А. Нативныйпрепарат. Б. Суправитальная окраска
93.
Суправитальную окраску настоятельнорекомендуем применять для просмотра осадка при
подозрении на наличие злокачественных клеток.
По-видимому, эту окраску можно использовать при
исследовании клеточных элементов в выпотных
жидкостях для дифференциации нормальных и
патологических клеточных элементов, таких, как
мезотелий и клетки злокачественных
новообразований.
Применение суправитальной окраски, несомненно,
увеличивает точность и качество
микроскопического исследования осадков мочи.
94.
95.
НЕФРОЛОГИЧЕСКИЕСИНДРОМЫ.
В нефрологии выделяют следующие так называемые
«большие синдромы»:
- мочевой синдром;
- нефротический синдром;
- нефритический синдром;
- гипертензионный синдром;
- синдром острой почечной недостаточности;
- синдром хронической почечной недостаточности;
- синдром канальцевых дисфункций;
- отечный синдром.
96.
ОСТРАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ (ОПН) –это острое, потенциально обратимое выпадение
выделительной функции почек, проявляющееся быстро
нарастающей азотемией и тяжелыми водно-электролитными
нарушениями.
Классификация ОПН.
Преренальная (гемодинамическая) – обусловлена
недостаточным кровообращением почек.
Основные причины преренальной ОПН.
A. Первичное снижение сердечного выброса:
о Острые заболевания: кардиогенный шок, тампонада сердца,
аритмии, острый эндокардит, эмболия легочной артерии
(состояния, которые сопровождаются уменьшением
сердечного выброса);
о Хронические заболевания: заболевания клапанов сердца,
хронические миокардиопатии (ИБС, ГБ).
97.
B. Снижение объема циркулирующей крови:о Потери жидкости через ЖКТ,
о Почечные потери жидкости (избыточное выведение
солей, полиурия),
о Кровопотери.
C. Перераспределение внеклеточной жидкости:
о Гипоальбуминемия (нефротический синдром, заболевания
печени, нарушения питания);
о Физические причины (ожоги, панкреатит, компрессионная
травма, перитонит).
98.
Ренальная (паренхиматозная) – в 75% случаевобусловлена ишемическим и токсическим
(нефротоксины) поражением почек и в 25% случаев –
другими причинами (нарушение перфузии имеет
значение при остром гломерулонефрите, васкулитах с
поражением почечных сосудов).К основным
нефротоксическим веществам относят:
полусинтетические пенициллины, гентамицин,
сульфаниламиды, йодсодержащие контрастные среды,
тяжелые металлы, органические растворители и
гликоли.
Бывает при: гломерулонефрите, васкулите,
интерстицеальном нефрите (острый канальцевый
некроз, ишемический, токсический, пигментный),
острая уратная нефропатия.
99.
Постренальная (обструктивная) - составляет примерно 5%всех случаев острого нарушения функции почек.
Наиболее частыми причинами постренальной острой
почечной недостаточности являются:
о Мочеточники и таз
- Внутренняя обструкция (сгустки крови, камни,
слущенный эпителий и т п),
- Внешняя обструкция (опухоли, ретроперитонеальный
фиброз, ятрогенная обструкция при лигировании);
о Мочевой пузырь
- Камни, сгустки крови, гипертрофия или опухоль
предстательной железы, карцинома мочевого пузыря,
нейрогенный спазм.
о Уретра
- Стриктуры, фимоз.
100.
Клиническая картина ОПН.Многие ранние симптомы ОПН (слабость, анорексия,
тошнота, сонливость) неспецифичны, поэтому наибольшую
ценность для ранней диагностики имеют лабораторные
методы: определение уровня креатинина, мочевины и калия
в крови.
Среди признаков клинически развернутой ОПН (симптомов
выпадения гомеостатической функции почек) выделяют
следующие:
- острые нарушения водно-электролитного обмена и
кислотно-основного состояния (КОС),
- нарастающую азотемию,
- поражение центральной нервной системы (уремическая
интоксикация), легких, желудочно-кишечного тракта,
- острые бактериальные и грибковые инфекции.
101.
• Олигоурия (диурез менее 500 мл) обнаруживается убольшенства больных ОПН. У 3-10% развивается
анурическая ОПН (диурез менее 500 мл в сутки). При
этом можно констатировать, чем более выражена и
продолжительна олигурия, тем хуже прогноз.
• Азотемия. При ежесуточном приросте уровня
мочевины крови на 10-20 мг%, а креатинина на 0,5-1
мг% говорят о некатаболической форме ОПН.
Гиперкатаболическая форма ОПН (при остром
сепсисе, ожоговой болезни, множественной травме с
крашсиндромом, хирургических операциях на сердце
и крупных сосудах) отличается значительно более
высокими темпами ежесуточного прироста мочевины
и креатинина крови (соответственно 30-100 и 2-5
мг%), а также более выраженными нарушениями
обмена калия и КОС.
102.
• Гиперкалиемия - повышение концентрации калия всыворотке до уровня более 5,5 мэкв/л - чаще
выявляется при олигурической и анурической ОПН.
При этом критическая, опасная для жизни
гиперкалиемия (более 7 мэкв/л) может развиться в
первые сутки болезни и определить темп нарастания
уремии. Ведущая роль в выявлении гиперкалиемии и
контроле уровня калия принадлежит биохимическому
мониторингу и ЭКГ. Гиперкалиемию можно
наблюдать при ложно завышенных данных
лабораторных анализов (гемолиз проб крови,
тромбоцитоз более 1 млн в микролитре крови и т. п.),
при перераспределении калия из внутриклеточного
пространства во внеклеточное (ацидоз,
недостаточность инсулина, введение (5-блокаторов)
и при задержке калия в организме.
• Метаболический ацидоз со снижением уровня
бикарбонатов в сыворотке до 13 ммоль/л
регистрируется у большинства больных ОПН У части
из них отмечается более тяжелое нарушение
кислотно-основного состояния (особенно это
характерно для гиперкатаболических форм острой
103.
• Для ОПН характерно угнетение иммуннойсистемы. В основном страдает фагоцитарная
функция и хемотаксис лейкоцитов. Кроме этого,
подавляется синтез антител и нарушается клеточный
иммунитет (лимфопения). В основном наблюдаются
острые инфекции. Бактериальные (чаще вызванные
условнопатогенной грамположительной и
грамотрицательной флорой) и грибковые (вплоть до
кандидасепсиса) развиваются у 30-70% больных
ОПН и часто определяют прогноз больного. Типичны
острая пневмония, стоматиты, паротиты, инфекция
мочевых путей и др.
Стадии острой почечной недостаточности
Для ОПН характерно циклическое, потенциально
обратимое течение. Выделяют четыре основные
стадии ОПН:
• о стадия повреждения или поражения,
• о олигоанурическая стадия,
• о полиурическая стадия,
• о стадия выздоровления.
104.
• Стадия повреждения - основной признак этойстадии - обратимость процесса при
своевременной профилактике и терапии
функциональных расстройств.
• Олигоанурическая стадия - во время олигурии
моча обычно темного цвета, содержит большое
количество белка и цилиндров, осмолярность не
превышает осмолярность плазмы. Уже в первые
дни возможно нарастание креатинина и
мочевины. Гиперкалиемия - грозное осложнение
олигурической стадии ОПН.
105.
• Полиурическая стадия начинается на 3 - 10 день. Этозависит от этиологического фактора, вызвавшего ОПН.
Отмечается быстрое нарастание диуреза. Скорость
развития полиурии индивидуальна - от 500мл до
нескольких литров уже в первые дни полиурического
периода. Важно, что размер диуреза не зависит от
количества вводимой жидкости. Выводимая моча
содержит большое количество эритроцитов,
лейкоцитов, микроорганизмов. Протеинурия обычно
небольшая и редко превышает 1 г/сут. Концентрация
мочевины и креатинина в моче низкая, так как
обильный диурез не означает восстановление функции
канальцев. Их реабсорбционная способность
попрежнему резко нарушена. У части больных
выведение большого количества электролитов
приводит к тяжелым дисэлектролитным нарушениям.
• Стадия выздоровления. Характеризуется
постепенным восстановлением всех нарушенных
функций почек. Позже всех нормализуется
концентрационная функция. Длительность
восстановительного периода может колебаться от 4 до
8 месяцев.
106.
Диагностика острой почечнойнедостаточности.
• На первом этапе диагностики ОПН важно
разграничить анурию от острой задержки мочи.
Следует убедиться в отсутствии мочи в мочевом
пузыре (перкуторно, ультразвуковым методом
или с помощью катетеризации) и срочно
определить уровень мочевины, креатинина и
калия сыворотки крови.
• Следующий этап диагностики заключается в
установлении формы ОПН (преренальная,
ренальная, постренальная). В первую очередь
исключается обструкция мочевых путей с
помощью ультразвуковых и эндоскопических
методов. Имеет значение также исследование
мочи. При преренальной ОПН содержание в
моче натрия и хлора снижено, а отношение
креатинин мочи/ креатинин плазмы повышено,
что свидетельствует об относительно сохранной
концентрационной способности почек.
107.
Обратное соотношение наблюдается приренальной ОПН. Показатель экскретируемой
фракции натрия при преренальной ОПН
составляет менее 1 и при ренальной ОПН равен
2.
После исключения преренальной ОПН
необходимо установить форму ренальной ОПН.
Присутствие в осадке эритроцитарных и
белковых цилиндров свидетельствует о
поражении клубочков (например, при ОГН и
БПГН), обильный клеточный детриг и тубулярные
цилиндры указывают на острый канальцевый
некроз, наличие полиморфноядерных
лейкоцитов и эозинофилов характерно для
острого тубулоинтерстициального нефрита
(ОТИН), обнаружение патологических цилиндров
(миоглобиновых, гемоглобиновых, миеломных), а
также кристаллурии типично для
внутриканальцевой блокады.
108.
На заключительных этапахиспользуется биопсия почки. Она показана
при затянувшемся течении анурического
периода ОПН, при ОПН неясной этиологии,
при подозрении на лекарственный ОТИН,
при ОПН, ассоциированной с
гломерулонефритом или системным
васкулитом.
109.
Продолжая тему синдромального диагноза в нефрологии,хочется остановиться на одном из важных, и пожалуй наиболее
часто встречающихся синдромом – НЕФРОТИЧЕСКОМ
СИНДРОМЕ.
В настоящее время определение нефротического синдрома
звучит следующим образом.
Это клинико-лабораторный симптомокомплекс,
включающий в себя:
массивную протеинурию (> 3,5 г/сутки),
гипопротеинемию, а точнее гипоальбуминемию,
диспротеинемию,
гиперхолестеринемию,
отеки до степени анасарки.
Это, так называемый, полный нефротический синдром, хотя для
утверждения о наличии нефротического синдрома необходимо и
достаточно всего двух критериев из выше названных:
протеинурия (> 3,5 г/сутки) и гипоальбуминемия (30-50 г/л).
110.
Выделяют первичный и вторичный нефротический синдром.• Первичный нефротический синдром развивается при
заболеваниях собственно почек. Наиболее частой причиной
первичного нефротического синдрома, в нефрологической и
терапевтической практике, является гломерулонефрит.
• Вторичный нефротический синдром встречается реже, хотя
группа обусловливающих его заболеваний весьма многочисленна.
На первом месте по частоте стоит амилоидоз, как вторичный
(ревматоидный артрит, хронические воспалительные и
нагноительные заболевания), так и первичный.
Причинами нефротического синдрома могут быть:
- системные заболевания (системная красная волчанка, васкулиты,
системная склеродермия),
- опухоли (паранеопластический НС),
- тромбозы вен и артерий почек,
- сахарный диабет,
- подагра,
- аллергические заболевания (полинозы, пищевые идиосинкразии),
- лекарственные поражения почек,
- нефропатии беременных,
- болезни крови,
- паразитарные, бактериальные и вирусные заболевания (ВИЧинфекция, гепатиты В, С, Д).
111.
Клинико-лабораторные проявления нефротическогосиндрома.
• Для него характерны массивная протеинурия, гипо- и
диспротеинемия, гиперлипидемия, в частности
гиперхолестеринемия, и отеки. Ведущим признаком считается
протеинурия, превышающая 3,0-3,5 г в сутки и достигающая 5,010,0-15,0 г, а в ряде случаев и более. 80-90 % экскретируемого с
мочой белка состоит из альбуминов. У больных с липоидным
нефрозом протеинурия обычно высокоселективна, т.е. с мочой
экскретируются лишь мелкодисперсные фракции белка (альбумины).
Гипопротеинемия может быть различной степени выраженности, но
обычно уровень общего белка в сыворотке крови снижается до 50
г/л,а в тяжелых случаях - до 40 и даже 30-25 г/л. Диспротеинемия
выражается прежде всего существенным снижением содержания
альбуминов (менее 40 %). Часто гипоальбуминемия достигает
значительной степени (до 30-20 %), а в отдельных случаях до 1512%. Весьма характерно уменьшение содержания у-глобулинов (за
исключением нефротического синдрома при амилоидозе, СКВ и
некоторых других заболеваниях) и нарастание а-2- и b-глобулинов.
Альбумин-глобулиновый (А/Г) коэффициент уменьшается до 1,0-0,3
и ниже. Белковый состав сыворотки крови при нефротическом
синдроме может изменяться в зависимости от его происхождения.
• Гиперлипидемия при нефротическом синдроме обусловлена
главным образом увеличением содержания в сыворотке крови
холестерина, триглицеридов и в меньшей мере фосфолипидов.
Высокий уровень липидов придает сыворотке крови молочнобелый
(хилезный) цвет, что позволяет уже по виду крови судить о высоком
112.
• Гиперхолестеринемия иногда может достигать оченьвысокого уровня - до 20-26 ммоль/л и более. В отдельных
случаях концентрация холестерина не превышает
верхней границы нормы.
• Следующим важным признаком нефротического синдрома
являются отеки. Они наблюдаются у подавляющего
большинства больных и достигают различной степени
выраженности. Клинически проявляются так же, как и при
нефротическом синдроме у больных хроническим
гломерулонефритом.
• Из субъективных признаков заболевания наиболее
часты жалобы больных на общую слабость, потерю
аппетита, жажду, сухость во рту, уменьшение количества
мочи, головную боль, неприятные ощущения или тяжесть
в области поясницы, реже на тошноту, рвоту, вздутие
живота и жидкий стул (обычно при наличии выраженного
асцита). Особенно значительной бывает слабость при
длительном течении нефротического синдрома и
применении диуретиков. В таких случаях возможны
парестезии, боли в мышцах и даже судороги вследствие
потери калия, хлоридов. При наличии гидроторакса и
гидроперикарда отмечается одышка не только при
физическом напряжении, но и в состоянии покоя.
Выраженные отеки нередко приводят к значительному
113.
• Олигурия является одним из характерных и постоянныхпризнаков нефротического синдрома. Суточный диурез
обычно не превышает 1000 мл, составляя нередко не
более 400-600 мл. При этом у больных с сохраненной
функцией почек относительная плотность мочи
нормальная либо повышена (до 1030-1040) за счет
высокой концентрации в ней белка и других осмотически
активных веществ.
• В моче, помимо высокой концентрации белка,
выявляются цилиндры, преимущественно гиалиновые,
хотя при тяжелом течении заболевания могут
обнаруживаться зернистые и восковидные.
• Гематурия не характерна для нефротического синдрома,
однако возможна, чаще в виде микрогематурии.
• Со стороны периферической крови наиболее
постоянным признаком нефротического синдрома
является увеличение СОЭ, которое может достигать 6085 мм/ч. Количество лейкоцитов и состав лейкоцитарной
формулы обычно не претерпевают заметных изменений.
Лишь при осложнениях и лечении
глюкокортикостероидами возможно развитие
лейкоцитоза.
114.
Кроме того, установлено, что нефротическому синдромусвойственна гиперкоагуляция крови, которая может
варьировать от небольшого повышения свертывающей
способности до развития диссеминированной
внутрисосудистой коагуляции. Повышение последней
сопровождается выпадением фибрина в просвете
клубочковых капилляров, а также в полости капсулы
Шумлянского-Боумена, приводит к нарушению
микроциркуляции в клубочковых капиллярах и способствует
более быстрому развитию гиалиноза и склероза клубочков с
нарушением функции почек.
Клинически различают две формы нефротического
синдрома - чистую и смешанную. О чистом
нефротическом синдроме говорят тогда, когда он
протекает без гипертензии и гематурии. К смешанной
форме относят те случаи заболевания, когда признаки,
свойственные нефротическому синдрому, сочетаются с
гипертензией и гематурией.
Установить диагноз нефротического синдрома несложно.
Для этого не требуется каких-либо специальных методов
исследования. Наличие отеков, выраженной протеинурии,
гипо- и диспротеинемии, гиперхолестеринемии обычно не
вызывает сомнения в том, что это клинико-лабораторные
115.
ГЛОМЕРУЛОНЕФРИТЫ (ГН) - группа морфологическиразнородных иммуновоспалительных заболеваний с
преимущественным поражением клубочков, а также с
вовлечением канальцев и интерстициальной ткани.
Основные клинические типы ГН - острый, хронический и
быстропрогрессирующий - являются самостоятельными
нозологическими формами, но могут встречаться и при
многих системных заболеваниях, таких как системная
красная волчанка, системные васкулиты, инфекционный
эндокардит. Гломерулонефриты остаются основной
причиной развития терминальной почечной
недостаточности.
Клинико-морфологические особенности
ломерулонефритов
Гломерулонефриты проявляются следующими
синдромами: мочевой синдром (протеинурия и /или
гематурия), нефротический синдорм, артериальная
гипертензия, остронефритический синдром, почечная
недостаточность.
116.
В клинической практике выделяютследующие варианты гломерулонефритов:
• ОСТРЫЙ
• ПОДОСТРЫЙ(быстропрогрессирующий)
• ХРОНИЧЕСКИЙ:
• латентный: умеренно -протеинурический
и протеинурически-гематурический
• гематурический
• нефротический
• гипертонический
• смешанный
(нефротический+гипертонический)
117.
• Острый (постстрептококковый) нефрит характеризуется остронефритическим синдромом,развивающимся спустя 2-3 недели после перенесенного
инфекционного заболевания (ангина, пиодермия),
вызванного стрептококком. Отечный синдром связан с
гиперволемией, протеинурия обычно ниже нефротических
значений. У отдельных больных может развиться острая
почечная недостаточность. Дополнительные
лабораторные признаки острого ГН отражают снижение
азотовыделительной функции почек: повышение уровня
мочевины, снижение клиренса креатинина, а также
признаки активности иммуновоспалительных реакций:
снижение уровня комплемента (СН 50 или С 3), высокий
титр антистрептолизина-О.
• При быстропрогрессирующем нефрите ведущим
синдромом является быстрое падение почечных функций
и нарастание азотемии (критерием служит удвоение
исходного уровня сывороточного креатинина в сроки от
нескольких дней до 3 мес); быстрое нарастание азотемии
обычно сопровождается нефротическим синдромом,
тяжелой артериальной гипертензией.
118.
• Для умеренно-протеинурическойформы
хронического гломерулонефрта характерна
изолированная протеинурия, которая может
колебаться от 0,5 до 2,0 г/сут, но чаще составляет
0,5-1,0 г/сут.
• Протеинурически-гематурическая форма
характеризуется такими же значениями
протеинурии, сочетающейся с гематурией.
• Как особая форма выделяется гематурический
нефрит (при наличии отложений
иммуноглобулина А в клубочке - lgA-нефропатия
или болезнь Берже): гематурия более 20 в п/зр., в
то время как протеинурия не превышает 0,5 г/сут.
Течение гематурической формы, в особенности
если оно носит волнообразный характер,
наиболее благоприятно. При этой форме ГН
хроническая почечная недостаточность может
возникать через десятилетия от начала
заболевания.
119.
Из-за тяжести прогноза и особенностей леченияособое место среди БПГН занимают ГН, связанные с
антителами к базальной мембране почечного клубочка
(анти-БМК-АТ) и с антителами к цитоплазме нейтрофилов
(АНЦА).
120.
• Нефротическая формахарактеризуется нефротическим синдромом
без сопутствующей артериальной гипертензии, гематурия
отсутствует или
незначительна.
Нефротический синдром проявляется:
-отеками
( от пастозности голеней до анасарки),
-гипопротеинемией,
-гипоальбуминемией,
-диспротинемией,
-гиперхолестеринемией.
• Гипертонический вариант наиболее редок и появляется
артериальной гипертензией и умеренно выраженным
мочевым синдромом (протеинурия не выше 3 г/сут и/или
гематурией).
• Смешанная форма ГН подразумевает сочетание
нефротического синдрома и артериальной гипертензии.










































































































 Медицина
Медицина