Похожие презентации:
Меланома кожи
1. Меланома кожи
2.
Меланома – опухоль,развивающаяся вследствие
злокачественного превращения
меланоцитов и меланобластов,
являющихся производными
нейроэктодермы. Их основной
функцией является выработка
меланина.
3. Эпидемиология
Заболеваемость меланомой кожи значительноувеличилась за последние 30-40 лет и продолжает
возрастать. Среднегодовой темп прироста заболеваемости
в мире — около 5%.
Наиболее высокие стандартизованные показатели
заболеваемости: в Австралии и Новой Зеландии,
Великобритании, Ирландии и Нидерландах
Самые низкие стандартизованные показатели
заболеваемости меланомой кожи 1,5 на 100 тыс.
выявлены в Алжире, у индейцев и черных жителей США,
Уганды, Зимбабве, в Китае, Корее, Японии.
В России ежегодно меланомой кожи заболевают свыше
5700 человек и более 2200 человек умирают от нее.
Заболеваемость в России 7,8 на 100 тыс., прирост за 10
лет – 31,6%
Смертность составляет 2,2 на 100 тыс. снижение за 10 лет
на 2,4%
4. Факторы риска
Экзогенные:Физические:
УФ-излучение солнца
Ионизирующая радиация
Электромагнитное излучение
Флюоресцентное освещение
Хроническая травматизация кожи
Химические
Биологические:
Особенности питания
Кожные заболевания
Вирусные заболевания
Лекарственные препараты
5. Факторы риска
Эндогенные:Биологические особенности организма
Расовая и этническая предрасположенность
Уровень пигментации организма
Наследственные (семейные) факторы
Антропометрические показатели
Иммунные нарушения
Эндокринные факторы
Репродуктивные факторы у женщин
6. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Меланоцитарные опухолиМеланоцитарные опухоли кожи, периодически
подвергающейся инсоляции
Меланоцитарные опухоли кожи, хронически
подвергающейся инсоляции
Spitz-опухоли
Меланоцитарные опухоли кожи конечностей
Меланоцитарные опухоли гениталий и слизистых
оболочек
Меланоцитарные опухоли, возникшие на фоне голубого
невуса
Меланоцитарные опухоли, возникшие на фоне
врожденных невусов
Глазные меланоцитарные опухоли
Нодулярные, невоидные и метастатические меланомы
7. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Международная гистологическая классификациямеланоцитарных опухолей кожи
Меланоцитарные опухоли кожи, эпизодически подвергающейся
солнечному воздействию:
простое лентиго и лентигинозный меланоцитарный невус
8742/0
пограничный невус 8740/0
сложный невус 8760/0
дермальный невус 8750/0
диспластический невус 8727/0
пятинстый невус (nevus spilus)8720/0
невус особых локализаций (молочной железы, подмышечной
области, волосистой части головы и уха):
8. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Международная гистологическая классификациямеланоцитарных опухолей кожи
Меланоцитарные опухоли кожи, эпизодически подвергающейся
солнечному воздействию:
гало-невус 8723/0
невус Мейерсона 8720/0
рецидивирующий невус
глубокопенетрирующий невус 8720/0
пигментированная эпителиодная меланоцитома 8780/1
комбинированный невус, включая невус/меланоцитому с
инактивацией BAP1 8720/0
9. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Меланоцитарные опухоли, возникающие на коже,подвергаемой хронической инсоляции:
меланома по типу злокачественного лентиго 8742/3
десмопластическая меланома 8745/3
Спицоидные опухоли:
злокачественная опухоль Спитц (Спитц-меланома) 8770/3
Спитц-невус8770/0
пигментированный веретеноклеточный невус (невус Рида)
8770/0
Меланоцитарные опухоли, возникающие на коже акральной
локализации:
Меланоцитарные опухоли, возникающие на коже,
подвергаемой хронической инсоляции
акральная меланома 8744/3
акральный невус 8744/0
10. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Меланоцитарные опухоли, происходящиеиз голубого невуса:
меланома из голубого невуса 8780/3
голубой невус, без дополнительного уточнения
8780/0
клеточный голубой невус 8790/0
монгольское пятно
невус Ито
невус Ота
11. Классификация меланоцитарных опухолей кожи ВОЗ 2018
Меланоциатрные опухоли из врожденныхневусов:
меланома из гигантского врожденного невуса
8761/3
врожденный меланоцитарный невус 8761/0
пролиферативные узелки во врожденном
невусе 8762/1
Узловая, невоидная и метастатическая
меланома:
узловая меланома 8721/3
невоидная меланома 8720/3
метастатическая меланома 8720/6
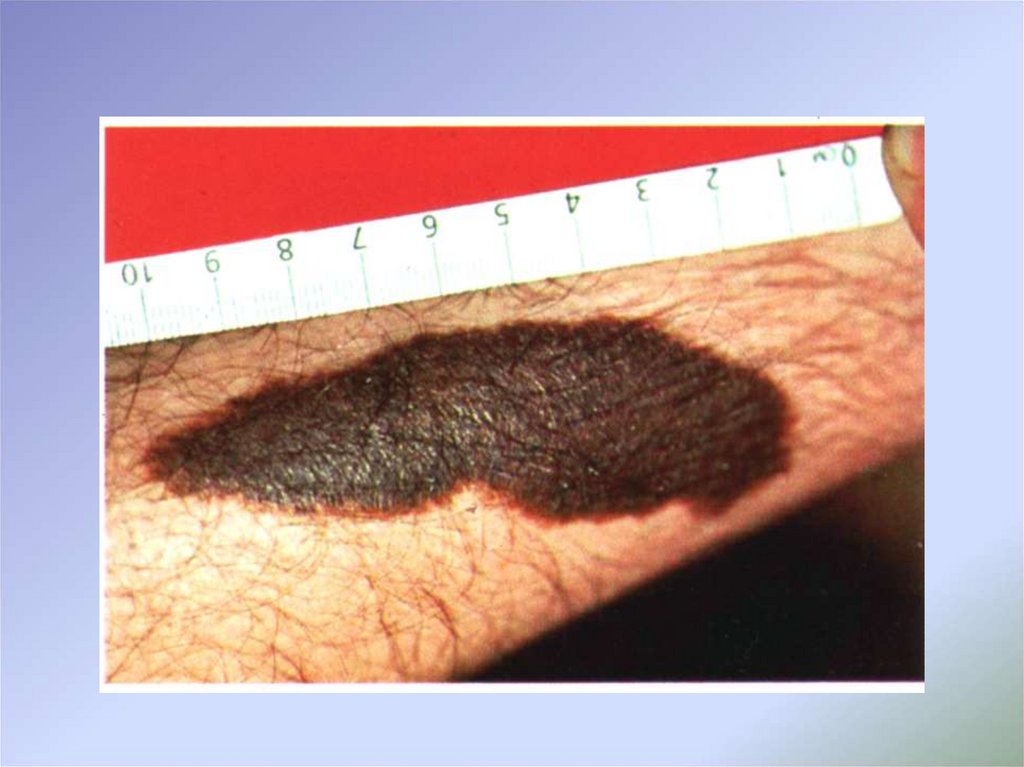
12. Клинические проявления
Поверхностно-распространяющаяся меланома составляет около 70 %случаев меланомы кожи и в целом имеет относительно благоприятный
прогноз, что связано с присутствием 2 фаз в ее развитии. Для фазы
радиального роста характерен низкий потенциал метастазирования (II
уровень инвазии по Кларку), и она может продолжаться в течение
нескольких лет. Затем меланома переходит в фазу вертикального
роста, которая характеризуется инвазией клеток опухоли в
ретикулярный и подкожно-жировой слои и высоким потенциалом
метастазирования. Поверхностно-распространяющаяся форма
меланомы развивается на внешне неизмененной коже – de novo или на
фоне пигментного невуса в виде небольшого плоского узелка темного,
почти черного цвета, диметром 1–3 мм, с постепенным развитием
уплотнения и изменением границ; поверхность его становится
неровной, очертания неправильными, легко травмируется и
кровоточит. Нередко рост опухоли сопровождается субъективными
ощущениями в виде зуда и дискомфорта («ощущения опухоли»).
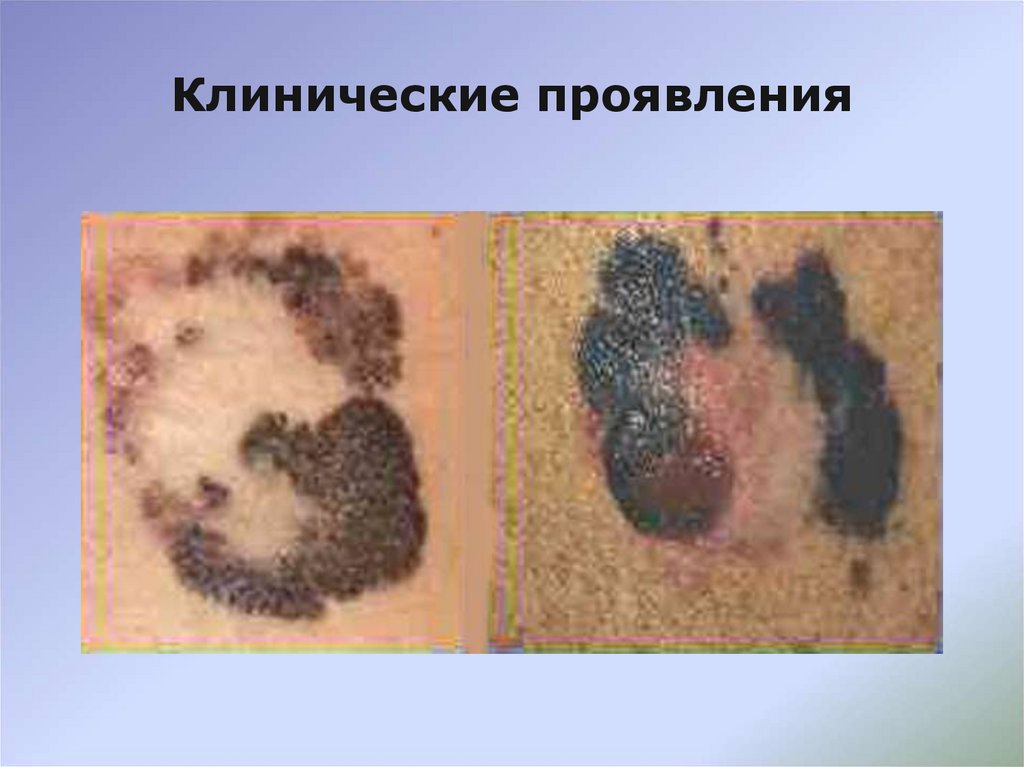
13. Клинические проявления
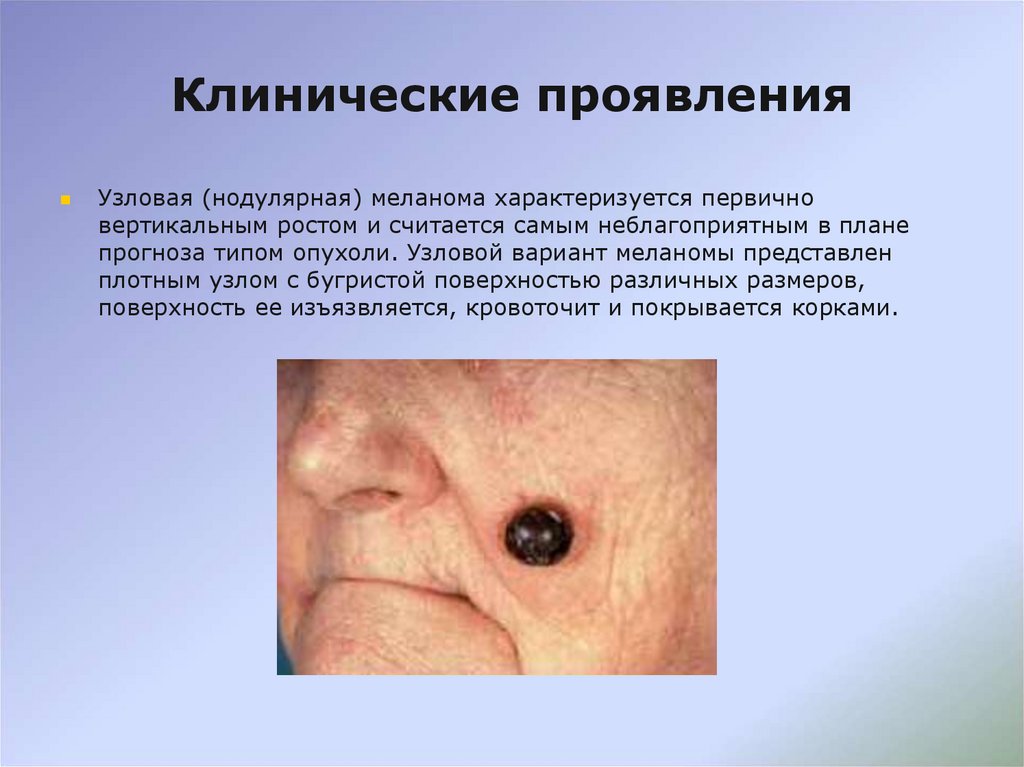
14. Клинические проявления
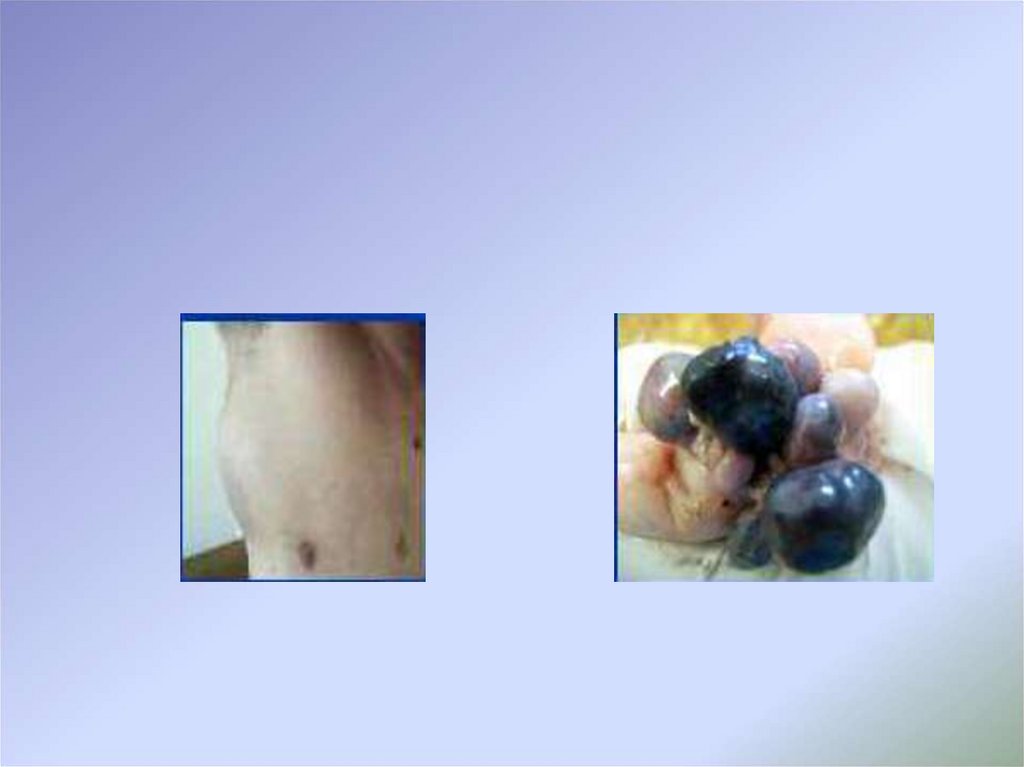
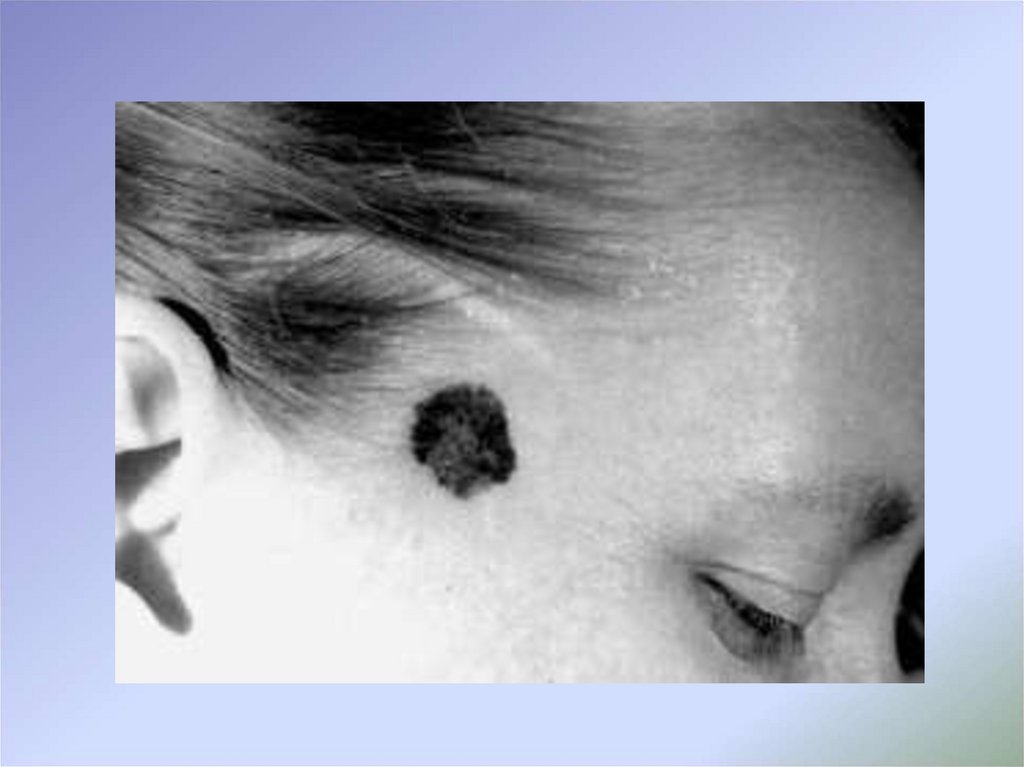
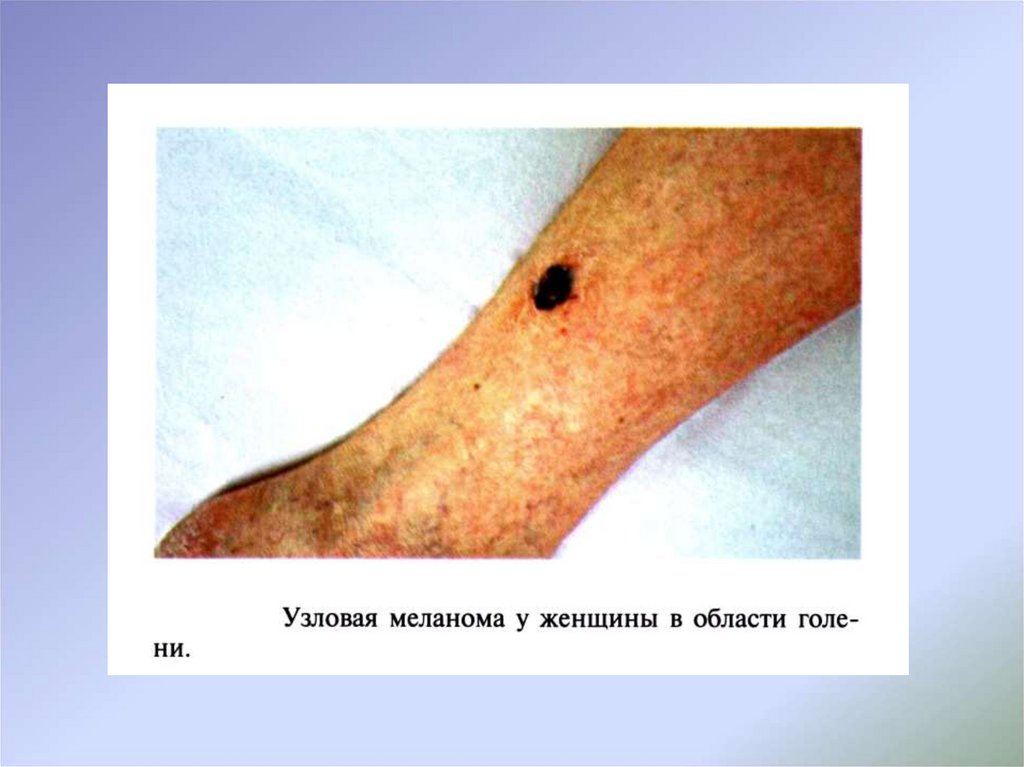
Узловая (нодуляpная) меланома характеризуется первичновертикальным ростом и считается самым неблагоприятным в плане
прогноза типом опухоли. Узловой вариант меланомы представлен
плотным узлом с бугристой поверхностью различных размеров,
поверхность ее изъязвляется, кровоточит и покрывается корками.
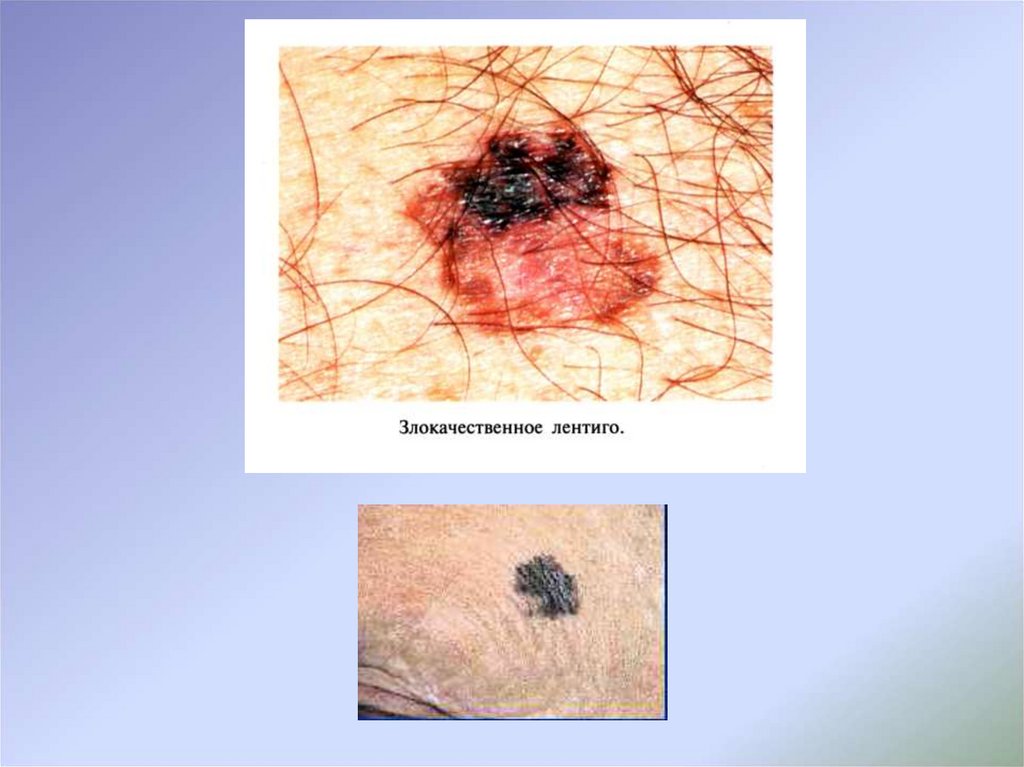
15. Клинические проявления
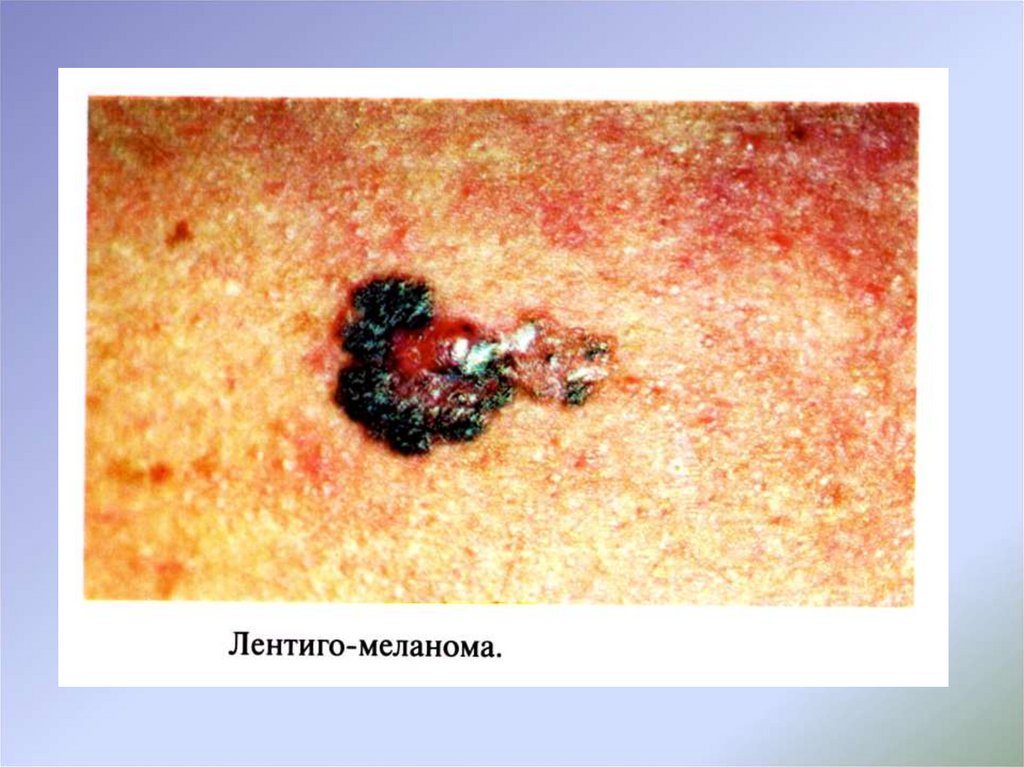
Лентиго-меланома, как и поверхностно-распространяющаясямеланома, в своей эволюции претерпевает двухфазность процесса,
причем фаза радиального роста при этом типе опухоли может длиться
гораздо дольше – 10 лет и более. Условно можно выделить 2 стадии в
фазе радиального роста: 1-я стадия не является инвазивной и
соответствует злокачественному лентиго – облигатному предраку.
Далее начинается инвазивный рост и переход злокачественного
лентиго в лентиго-меланому; скорость инвазии в данном случае менее
выражена, чем при меланоме поверхностно-распространяющегося
типа. Вертикальный рост в глубину дермы и подкожно-жирового слоя
характерен и для лентиго-меланомы, однако может реализоваться в
течение ряда лет, а не месяцев, как при меланоме поверхностнораспространяющегося типа, что объясняет отсутствие заметных
изменений в биологическом течении опухоли и низкий риск развития
метастазов. Прогноз при этой форме меланомы более благоприятный,
чем при поверхностно-распространяющейся.
16.
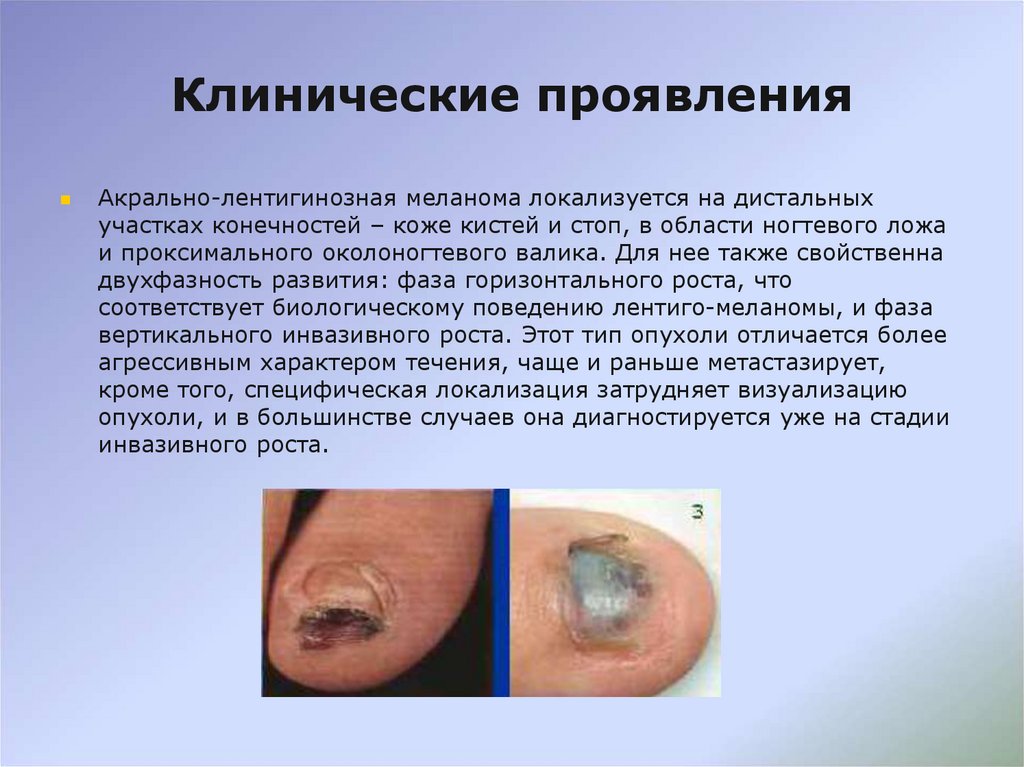
17. Клинические проявления
Акрально-лентигинозная меланома локализуется на дистальныхучастках конечностей – коже кистей и стоп, в области ногтевого ложа
и проксимального околоногтевого валика. Для нее также свойственна
двухфазность развития: фаза горизонтального роста, что
соответствует биологическому поведению лентиго-меланомы, и фаза
вертикального инвазивного роста. Этот тип опухоли отличается более
агрессивным характером течения, чаще и раньше метастазирует,
кроме того, специфическая локализация затрудняет визуализацию
опухоли, и в большинстве случаев она диагностируется уже на стадии
инвазивного роста.
18. Клинические проявления
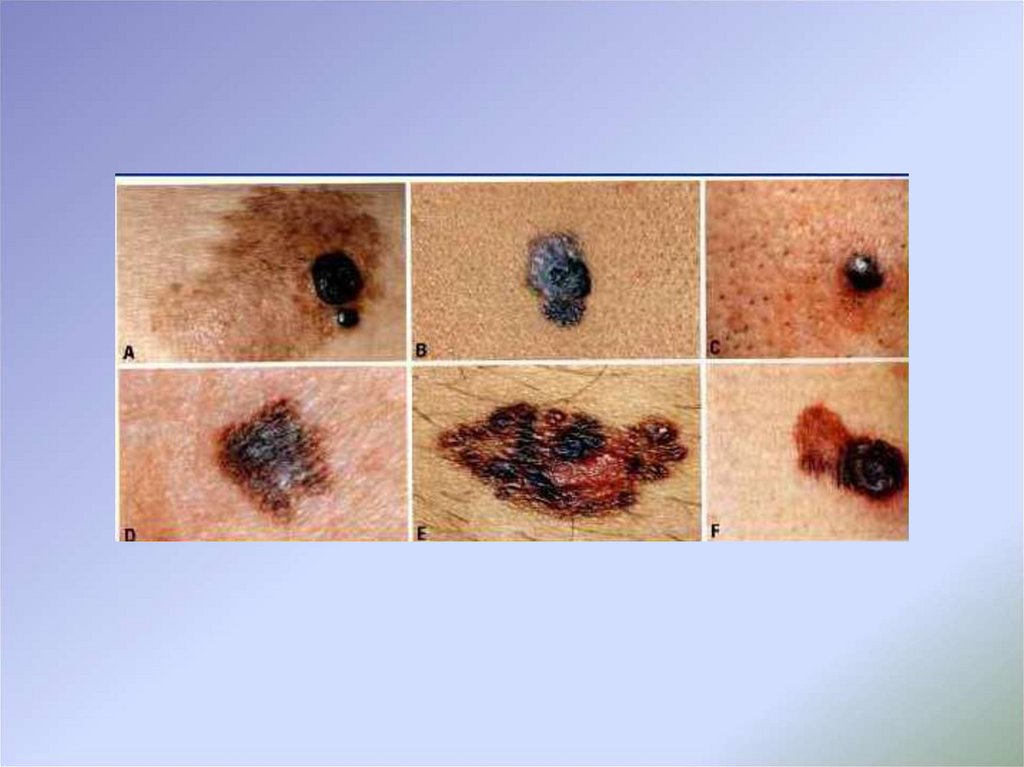
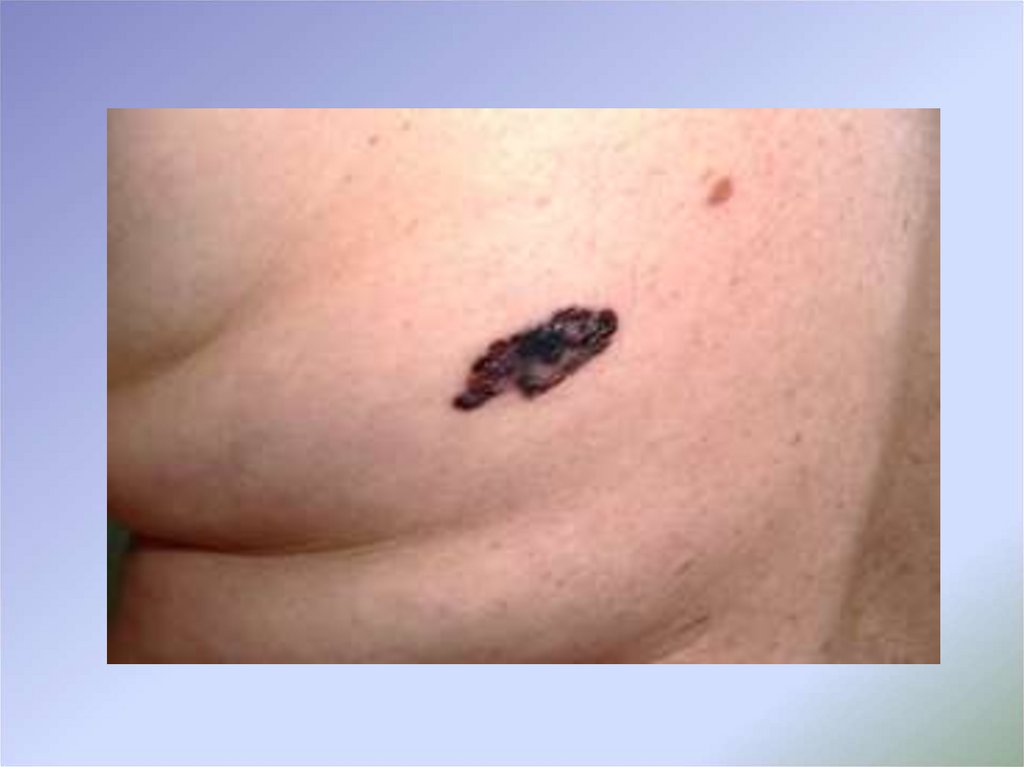
При клинико-анамнестическом анализе картина поверхностнораспространяющейся меланомы кожи лучше всего описываетсяклассической аббревиатурой ABCDE:
А (asymmetry) – поверхностно-распространяющаяся меланома
кожи имеет вид пигментного пятна, характеризующегося
асимметрией: если провести через образование воображаемую
линию, одна его половина по форме не будет соответствовать
другой.
B (border) – границы меланомы кожи имеют неравномерный
характер: они могут быть неровными, нечеткими, иметь
«географические» очертания.
С (color) – для поверхностно-распространяющейся меланомы
кожи характерна полихромия – наличие нескольких цветов в
одном образовании.
D (diameter) – размеры поверхностно-распространяющейся
меланомы кожи чаще всего превышают 0,5 см.
E (evolution или elevation – эволюция или возвышение) – для
меланомы кожи всегда характерна какая-либо эволюция с
течением времени.
19.
20.
21.
22. Клинические проявления
Правило ABCDE неприменимо для меланомы малых размеров(менее 0,5 см), а также для узловой меланомы, поскольку
формирующийся узел на первых порах может быть
симметричным, с ровными границами, гомогенного черного или
сине-черного цвета, диаметр может быть любым. Симптом
эволюции образования, тем не менее, остается актуальным –
пациенты отмечают рост узелка с течением времени, иногда –
чувство боли или жжения, появившееся в области опухоли. Более
редкие клинические формы меланомы (меланома по типу
злокачественного лентиго, акрально-лентигинозная меланома,
подногтевая меланома, беспигментная форма опухоли и др.)
могут вызывать затруднения в клинической диагностике, в связи
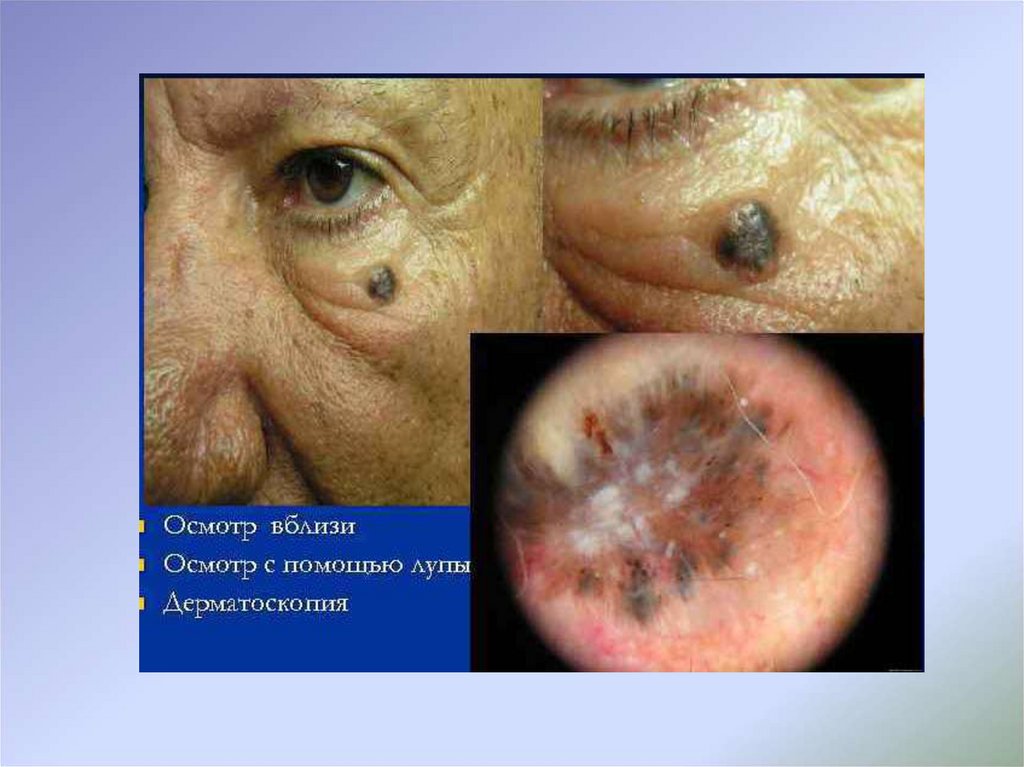
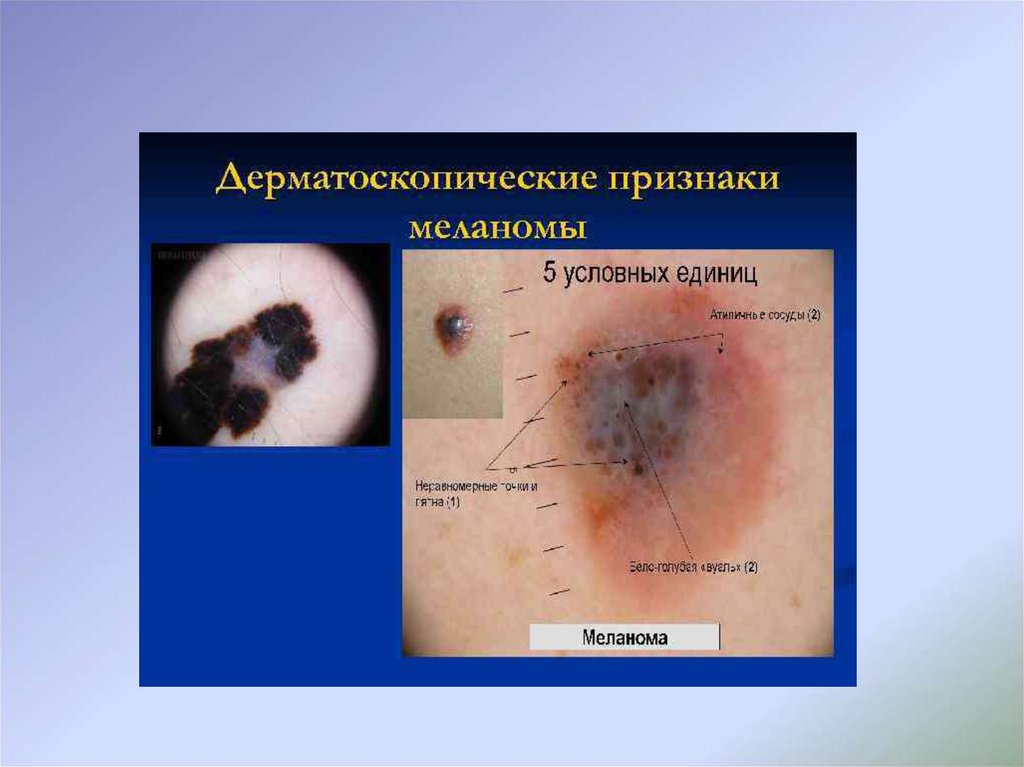
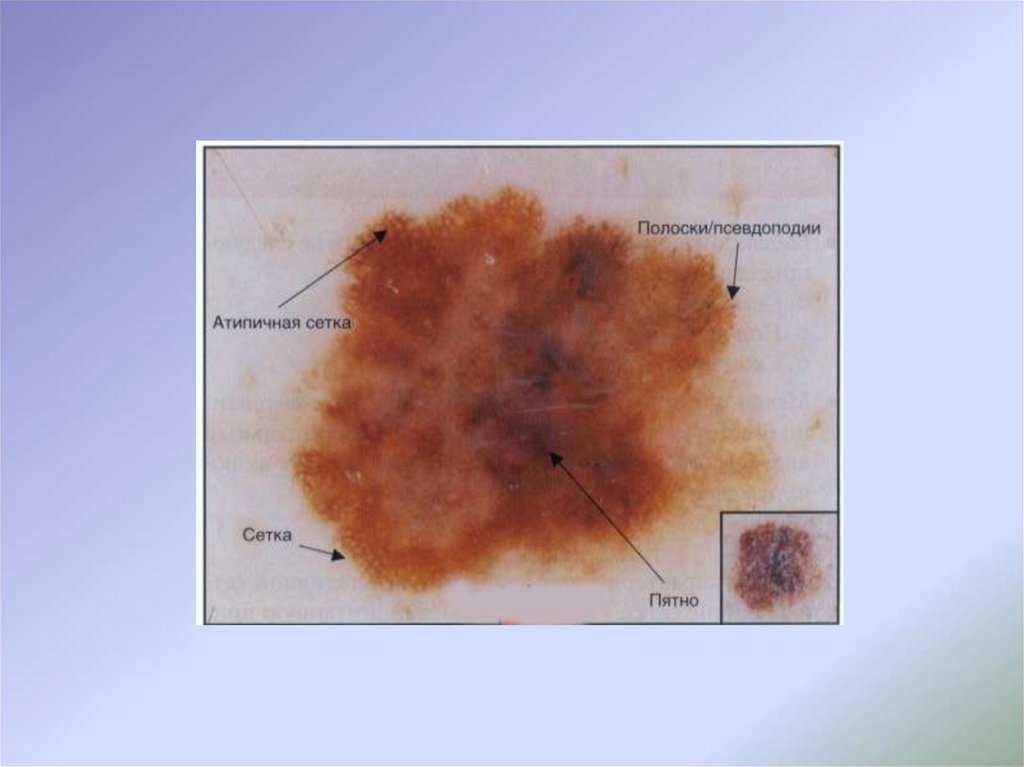
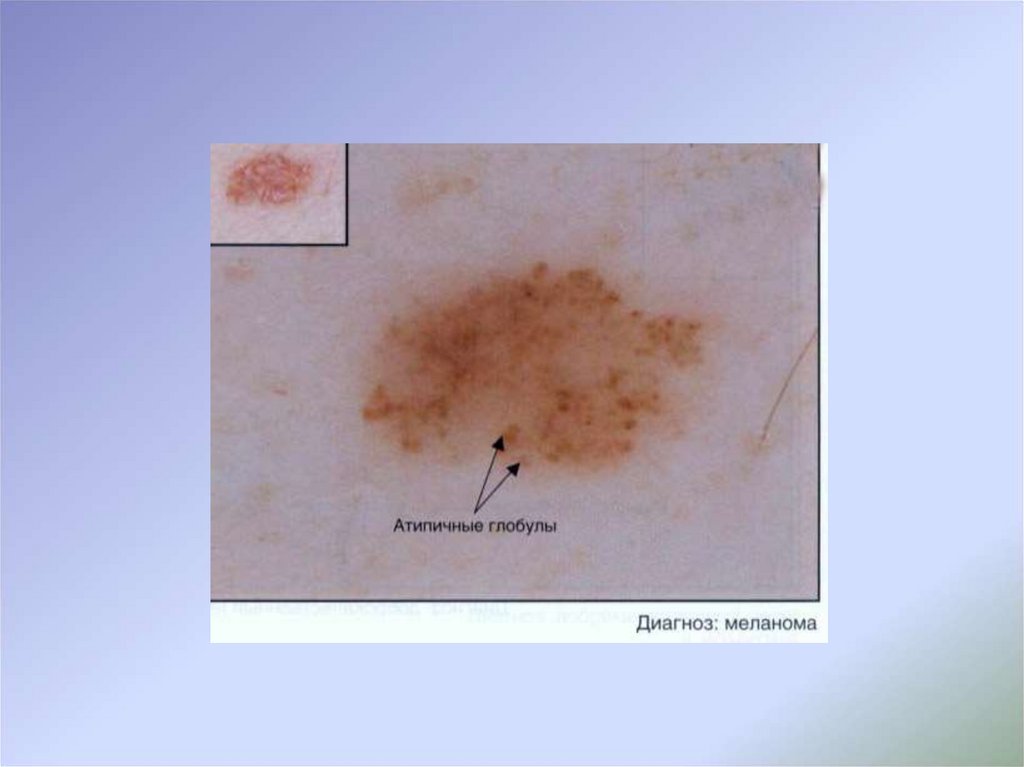
с чем рекомендованы дополнительные неинвазивные методы
диагностики (дерматоскопия), применяемые подготовленными
специалистами, при этом в
случае затруднения интерпретации
полученных данных или неоднозначности дерматоскопической
картины показано выполнение биопсии новообразования
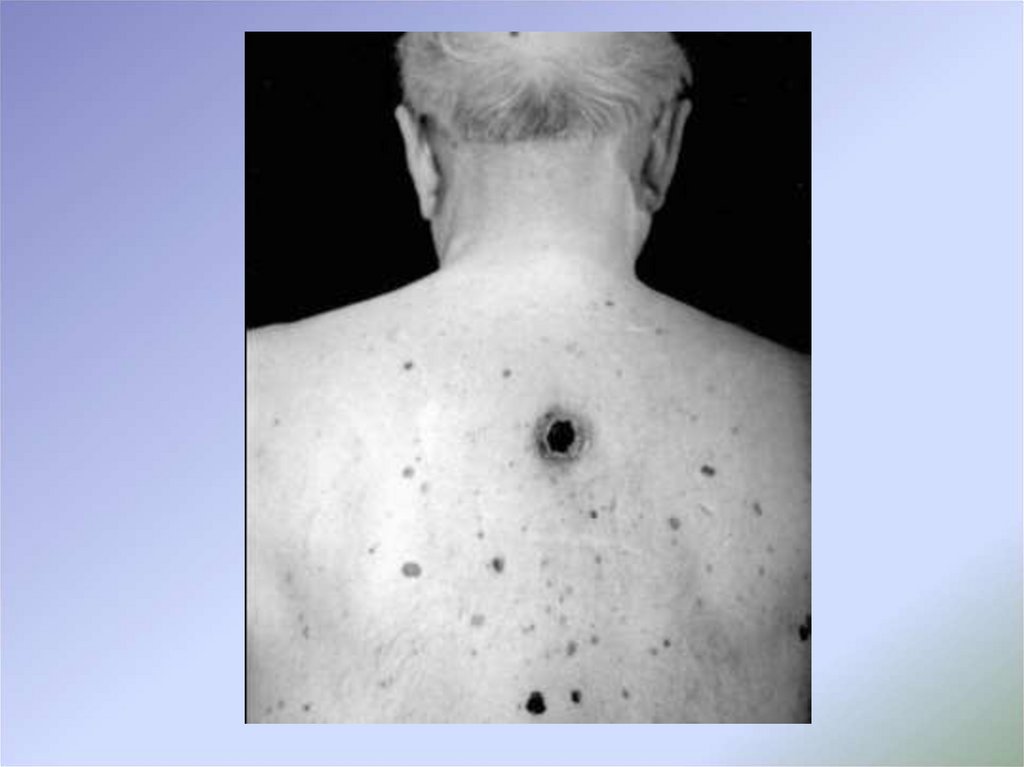
23. Клинические проявления
Другим приемом клинической диагностики меланомы кожиявляется внутрииндивидуальный сравнительный анализ
(симптом «гадкого утенка») Симптом «гадкого утенка»
основан на общей оценке всех имеющихся
новообразований кожи и явном отличии меланомы от
имеющихся доброкачественных пигментных
новообразований.
Другим вариантом симптома «гадкого утенка» является
обнаружение единственного изменяющегося с течением
времени новообразования в определенной
топографической области, особенно если динамические
изменения противоречат стереотипным эволюционным и
возрастным особенностям течения доброкачественных
пигментных опухолей кожи.
24.
25.
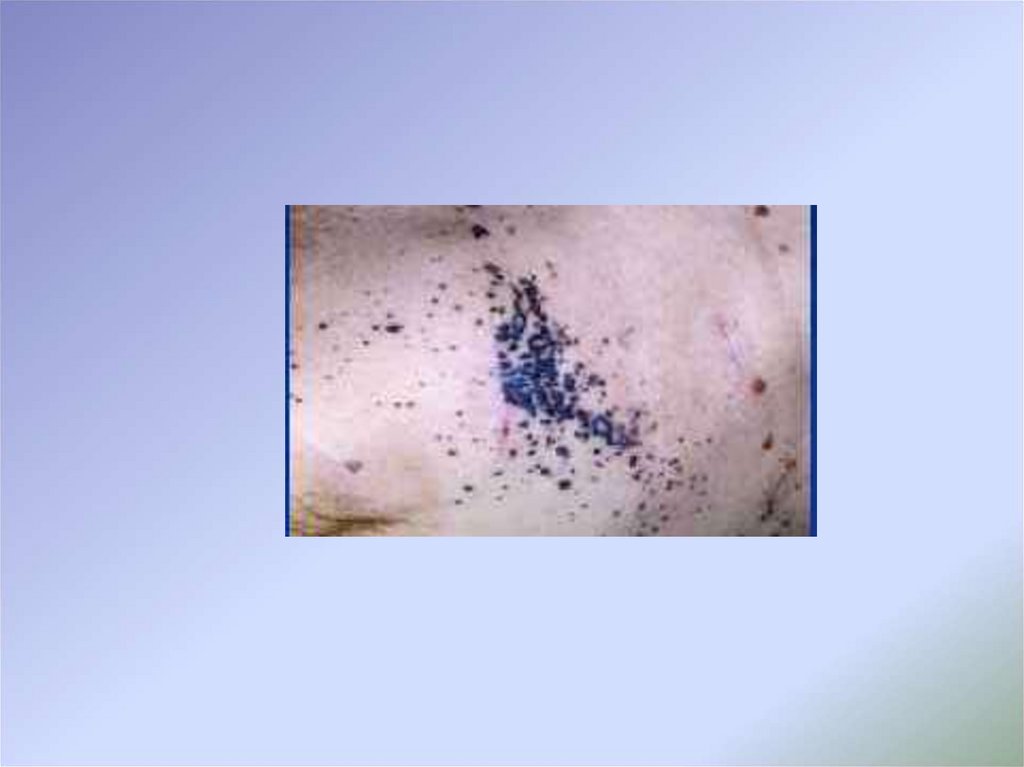
26. Диспластические (атипические) невусы
Приобретенные пигментные образования –эпидермальные и смешанные невусы,
превышающие 0,5 см с неравномерным
распределением пигмента по поверхности и
нечеткими неровными контурами.
Характеризуются повышенным риском
малигнизации вследствие сохранения
пролиферативной активности меланоцитов,
атипизмом клеток различной степени
выраженности.
Нередко диспластический невусный синдром
является врожденным и выявляется у больных
семейной меланомой.
27.
28. Группы риска
Люди, которые по роду своей профессиональной деятельностибольшее время находятся под воздействием УФ-радиации, а также
регулярно проводящие свой отпуск в низких географических широтах
2. Люди, которые по роду своей профессиональной деятельности
постоянно имеют контакт с различными химическими канцерогенами,
ионизирующей радиацией и электромагнитным излучением
3. Люди с нарушением пигментации организма
4. Люди с иммунодефицитом
5. Родственники больных меланомой кожи
6. Люди, длительное время принимающие гормональные препараты
7. Люди с наличием меланоза Дюбрейля
8. Люди, пигментные невусы которых постоянно подвергаются
механической травматизации, а также с однократно травмированными
пигментными невусами кожи
9. Люди с диспластическим невусным синдромом, а также их
родственники
10. Люди, имеющие пигментные невусы кожи размером 1,5 см и более
визуально черной или темнокоричневой окраски
11. Люди, имеющие на коже более 50 пигментных невусов любого размера
12. Женщины в период беременности или лактации
1.
29. Профилактика
Направления первичнойпрофилактики:
Онкогигиеническое
Генетическое
Иммуннобиологическое
Биохимическое (разрабатывается)
Вторичная профилактика
Своевременное выявление и лечение
предканцерозов
30. Группы невусов, требующих хирургического удаления из-за высокого риска малигнизации
Невусы, подвергшиесятравматизации
Большие и гигантские невусы
Меланоз Дюбрейля
Диспластические невусы (подход
дифференцированный)
31.
Врач-онколог никогда не являлся и неявляется врачом «первого контакта с
больным». Основная роль в ранней
диагностике меланомы кожи,
проведении профилактических
мероприятий отводится участковым
врачам, врачам общей практики,
семейным врачам, дерматологам.
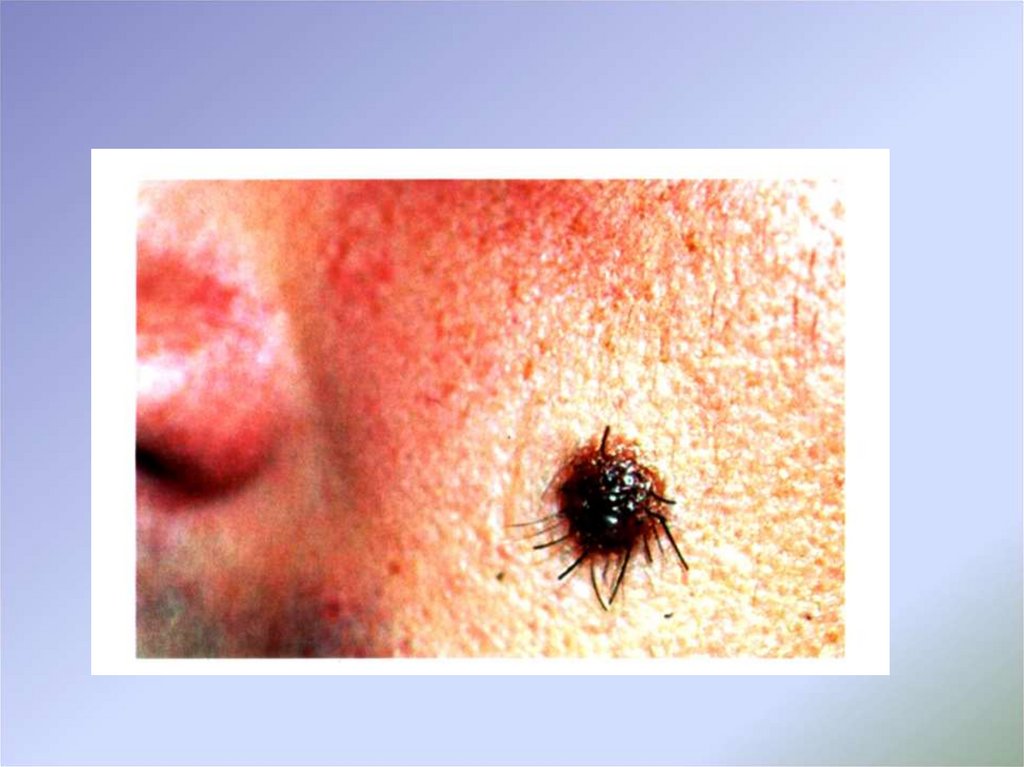
32. Клинические симптомы
1. Исчезновение кожного рисунка на поверхностипредсуществовавшего невуса
2. Появление блестящей, глянцевой поверхности невуса
3. Появление асимметрии, «фестончатости» очертаний, изменение
его формы
4. Горизонтальный рост невуса
5. Появление субъективного чувства зуда и жжения
6. Шелушение на поверхности с образованием сухих корочек
7. Отсутствие или выпадение волосяного покрова на поверхности
невуса
8. Частичное (неравномерное) или полное изменение окраски
опухоли, появление участков депигментации
9. Появление мелких узелков на поверхности меланомы
10. Вертикальный рост меланомы над окружающими тканями
11. Изменение консистенции (размягчение) опухоли, определяемое
пальпаторно
12. Изъязвление поверхности опухоли
13. Появление венчика гиперемии вокруг опухоли
14. Мокнутие поверхности опухоли
15. Кровоточивость (спонтанная или при минимальной
травматизации)
16. Появление дочерних узлов (узлов-сателлитов).
33.
34.
35.
36.
37.
38.
39.
40. Клинические методы обследования
Субъективные ощущения пациента и данныеанамнеза
Визуальные данные
Физикальные данные:
Пальпация образования (определение его
консистенции, опухолевой инфильтрации
подлежащих тканей, смещаемость опухоли)
Пальпация периферических лимфатических
узлов
41. Инструментальные методы обследования
Дерматоскопия или эпилюминесценцияКТ органов грудной полости (Рентгенография)
КТ/МРТ органов брюшной полости,
забрюшинного пространства и малого
таза(УЗИ)
КТ/МРТ головного мозга (стадия II б и выше)
Радиоизотопные исследования костей скелета
ЛДГ, маркер S 100
ПЭТ, ПЭТ/КТ в режиме «всё тело»
мутации генов BRAF и CKIT
42.
43.
44.
45.
46.
47.
48. Морфологическое подтверждение диагноза
Рекомендуется для подтверждениядиагноза, а также составления
дальнейшего плана обследований и
лечения на первом этапе использование
эксцизионной биопсии подозрительного
пигментного образования с отступом
не более 5 мм (приемлемый отступ от 1–3
мм)
49. Морфологическое подтверждение диагноза
Эксцизионная биопсия является рекомендуемымстандартом для установления диагноза меланомы кожи.
Однако в ряде клинических ситуаций (например,
обширный участок лентиго на лице, требующий
дифференциальной диагностики с лентиго-меланомой,
гигантские врожденные невусы с участками,
подозрительными на озлокачествление и т.д.) выполнение
эксцизионной биопсии всего пигметного
новообразования сопряжено со значительными
трудностями и неоправданной хирургической травмой для
пациента. В этом случае безопасно выполнить
инцизионную (или панч) биопсию на всю толщину кожи.
Судя по данным исследований, выполнение инцизионной
биопсии меланомы не оказывает негативного влияния на
прогноз.
50. Морфологическое подтверждение диагноза
Рекомендуется пациентам с меланомой кожи, еслидиагностированы или заподозрены регионарные и
отдаленные метастазы меланомы, и при метастазах
меланомы без выявленного первичного очага выполнить
молекулярно-генетическое исследование мутаций в гене
BRAF (экзон 15) в биопсийном материале (или ранее
удаленных лимфатических узлов, или первичной опухоли –
это может повлиять на выбор таргетного агента
(ингибитора протеинкиназы) в лечении метастатического
процесса. Рекомендуется пациентам с меланомой кожи при
отсутствии мутации в гене BRAF выполнить молекулярногенетическое исследование мутаций в генах NRAS (экзон 3)
и KIT (экзоны 8, 9, 11, 13, 14, 17, 18) в биопсийном
(операционном) материале.
51. Классификация TNM
Правила классификацииТребуется гистологическое
подтверждение новообразования.
Для определения категорий N и М
показано проведение следующих
исследований:
Категория N — физикальное обследование и
лучевые методы исследования
Категория М — физикальное обследование и
лучевые методы исследования
Региональные лимфатические узлы
Региональными лимфатическими узлами
являются узлы, соответствующие месту
локализации первичной опухоли
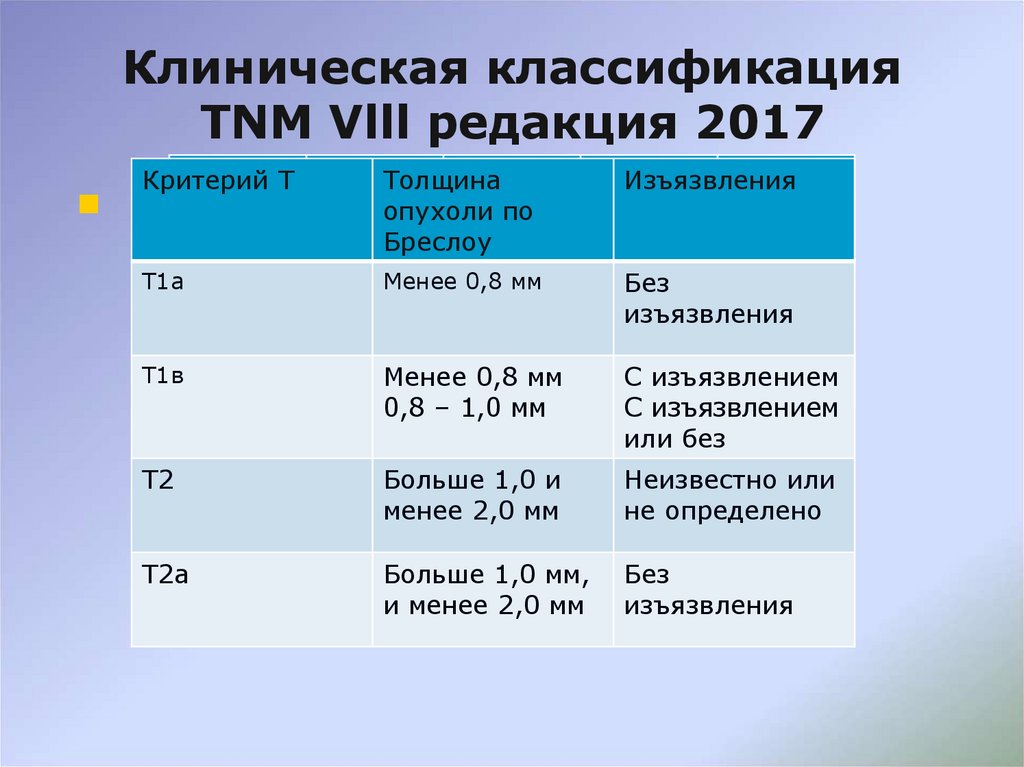
52. Клиническая классификация TNM Vlll редакция 2017
Критерий ТТолщина
опухоли по
Бреслоу
Изъязвления
Tx: толщина
первичной
опухоли не
определена
Неприменимо
Неприменимо
Т0 : нет
признаков
первичной
опухоли
Неприменимо
Неприменимо
Т is меланома in Неприменимо
situ (уровень
инвазии по
Кларку 1)
Неприменимо
Т1
Неизвестно или
не определено
Менее 1,0 мм
53. Клиническая классификация TNM Vlll редакция 2017
Критерий ТТолщина
опухоли по
Бреслоу
Изъязвления
Т1а
Менее 0,8 мм
Без
изъязвления
Т1в
Менее 0,8 мм
0,8 – 1,0 мм
С изъязвлением
С изъязвлением
или без
Т2
Больше 1,0 и
менее 2,0 мм
Неизвестно или
не определено
Т2а
Больше 1,0 мм,
и менее 2,0 мм
Без
изъязвления
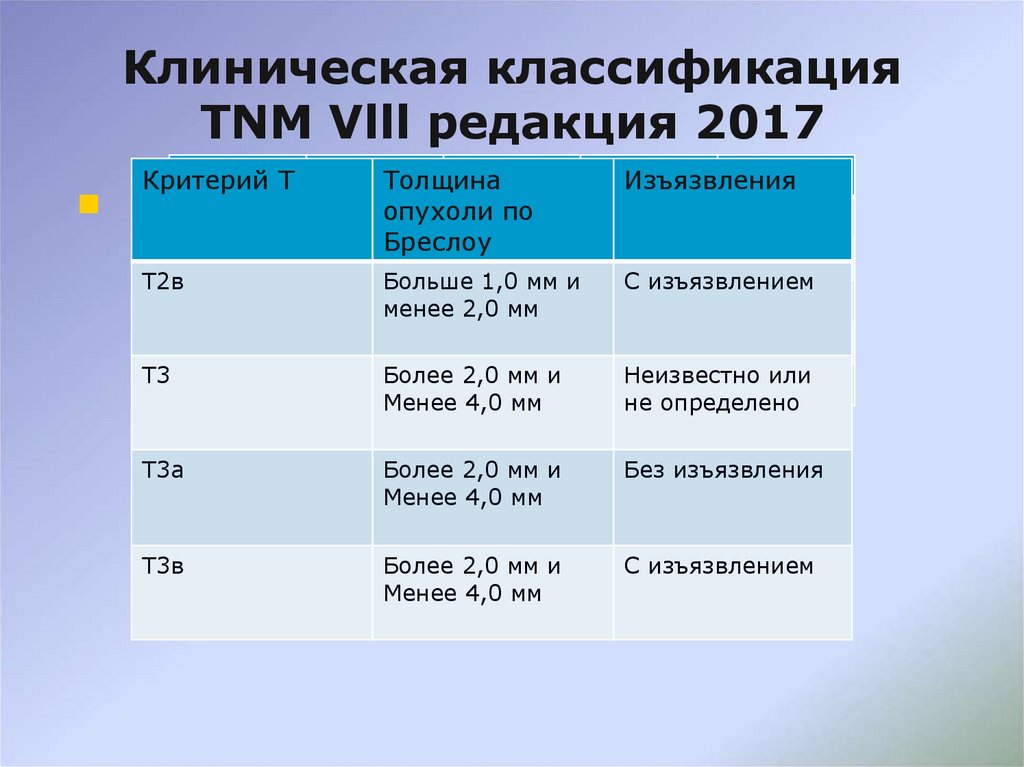
54. Клиническая классификация TNM Vlll редакция 2017
Критерий ТТолщина
опухоли по
Бреслоу
Изъязвления
Т2в
Больше 1,0 мм и
менее 2,0 мм
С изъязвлением
Т3
Более 2,0 мм и
Менее 4,0 мм
Неизвестно или
не определено
Т3а
Более 2,0 мм и
Менее 4,0 мм
Без изъязвления
Т3в
Более 2,0 мм и
Менее 4,0 мм
С изъязвлением
55. Клиническая классификация TNM Vlll редакция 2017
Критерий ТТолщина
опухоли по
Бреслоу
Изъязвления
Т4
Больше 4,0 мм
Неизвестно или
не определено
Т4а
Больше 4,0 мм
Без изъязвления
Т4в
Больше 4,0 мм
С изъязвлением
56. Клиническая классификация TNM Vlll редакция 2017
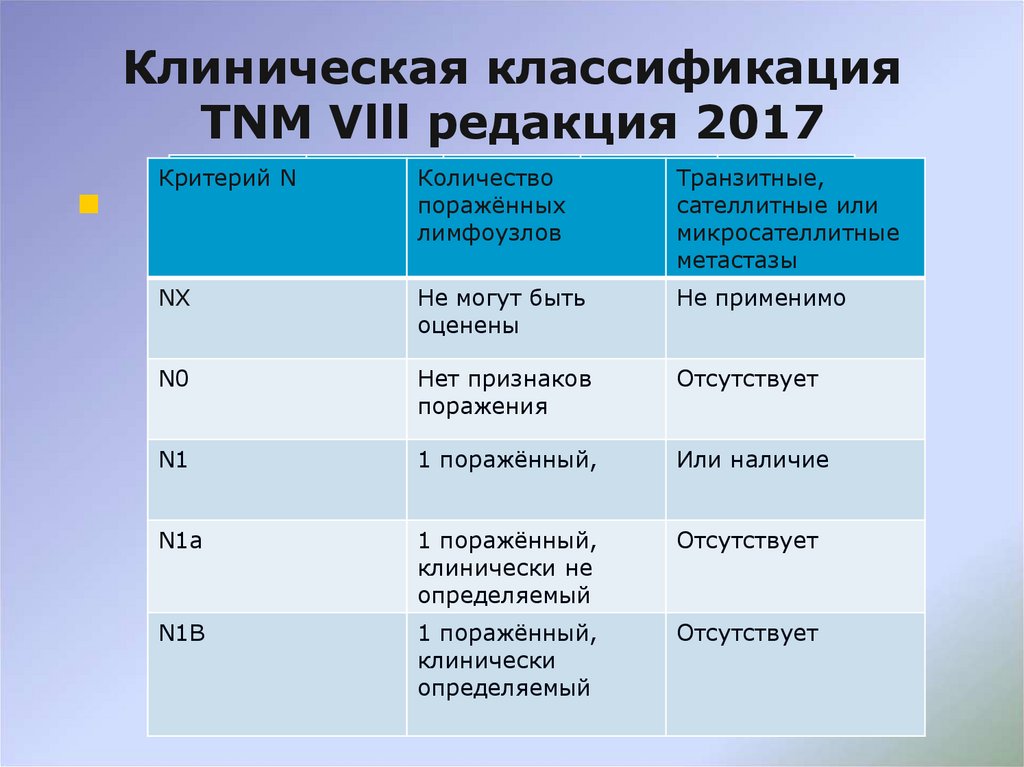
Критерий NКоличество
поражённых
лимфоузлов
Транзитные,
сателлитные или
микросателлитные
метастазы
NX
Не могут быть
оценены
Не применимо
N0
Нет признаков
поражения
Отсутствует
N1
1 поражённый,
Или наличие
N1a
1 поражённый,
клинически не
определяемый
Отсутствует
N1B
1 поражённый,
клинически
определяемый
Отсутствует
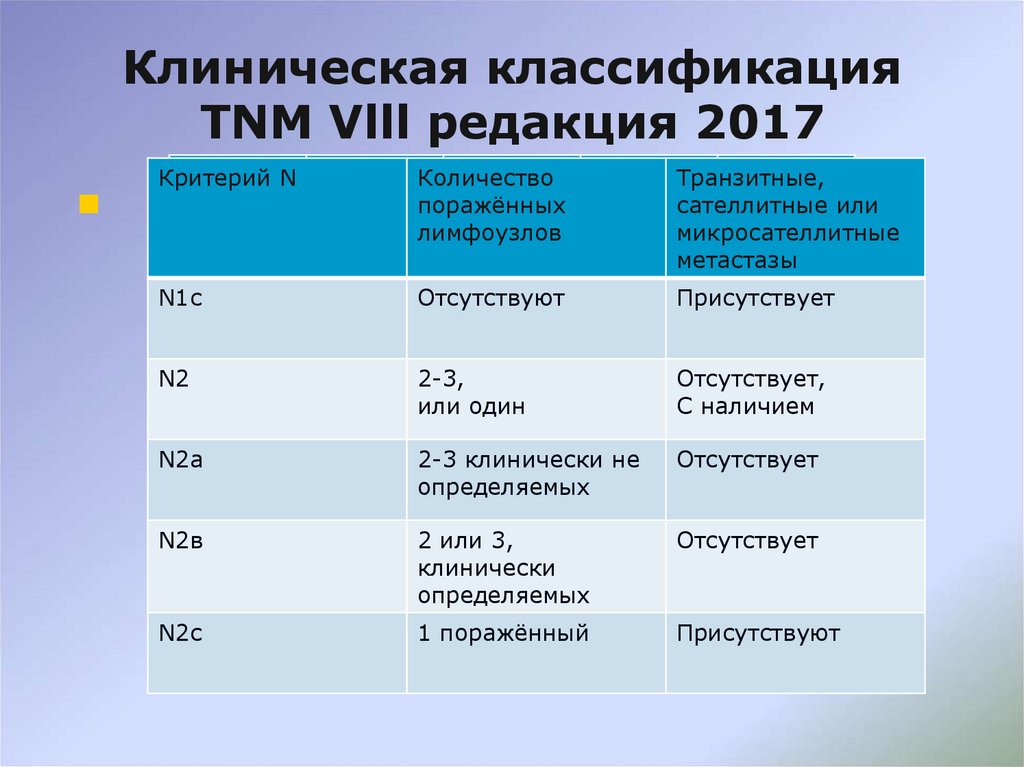
57. Клиническая классификация TNM Vlll редакция 2017
Критерий NКоличество
поражённых
лимфоузлов
Транзитные,
сателлитные или
микросателлитные
метастазы
N1с
Отсутствуют
Присутствует
N2
2-3,
или один
Отсутствует,
С наличием
N2а
2-3 клинически не
определяемых
Отсутствует
N2в
2 или 3,
клинически
определяемых
Отсутствует
N2с
1 поражённый
Присутствуют
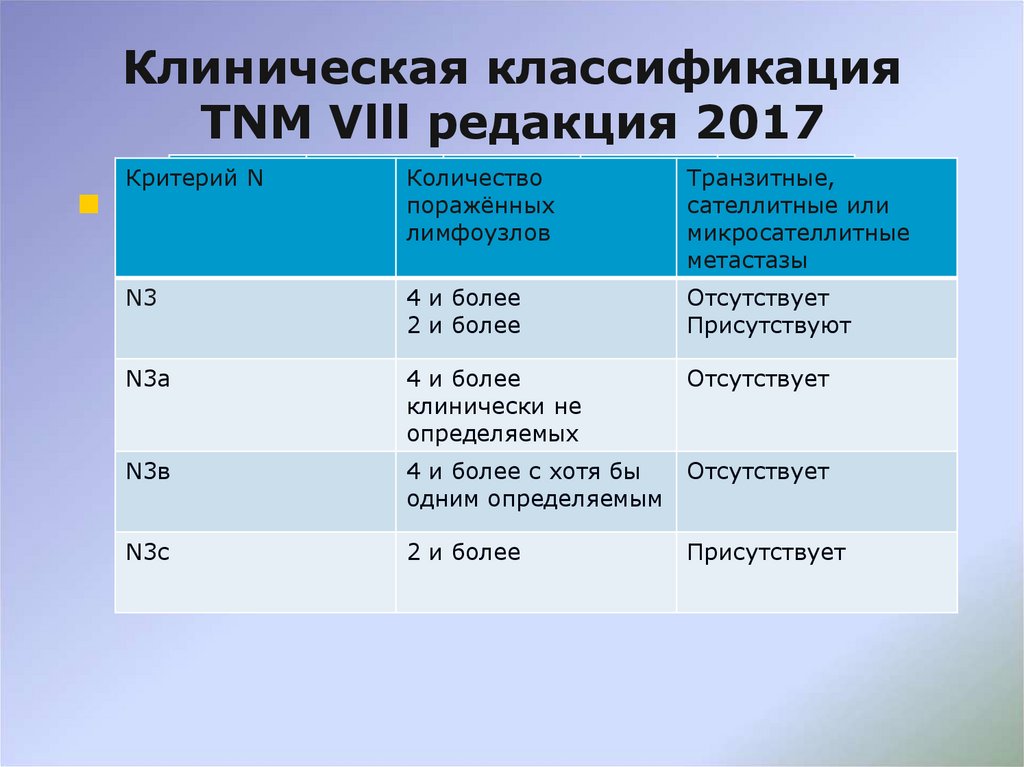
58. Клиническая классификация TNM Vlll редакция 2017
Критерий NКоличество
поражённых
лимфоузлов
Транзитные,
сателлитные или
микросателлитные
метастазы
N3
4 и более
2 и более
Отсутствует
Присутствуют
N3а
4 и более
клинически не
определяемых
Отсутствует
N3в
4 и более с хотя бы
одним определяемым
Отсутствует
N3с
2 и более
Присутствует
59. Клиническая классификация TNM Vlll редакция 2017
Критерий МЛокализация
Уровень ЛДГ в
крови
М0
Нет
---
М1
Есть
---
М1а0
В кожу , мягкие
ткани, не
регионарные ЛУ
Не повышен
М1а1
В кожу , мягкие
ткани, не
регионарные ЛУ
Повышен
М1в
Отдалённые
метастазы в
лёгкие
Не указан
60. Клиническая классификация TNM Vlll редакция 2017
Критерий МЛокализация
Уровень ЛДГ в
крови
М1в0
В лёгкие
Не повышен
М1в1
В лёгкие
Повышен
М1с
Внутренние
органы
Не указан или не
определён
М1с0
Внутренние
органы
Не повышен
М1с1
Внутренние
органы
Повышен
61. Клиническая классификация TNM Vlll редакция 2017
Критерий МЛокализация
Уровень ЛДГ в
крови
М1d
В ЦНС
Не указан или не
определён
М1d0
В ЦНС
Не повышен
М1d1
В ЦНС
Повышен
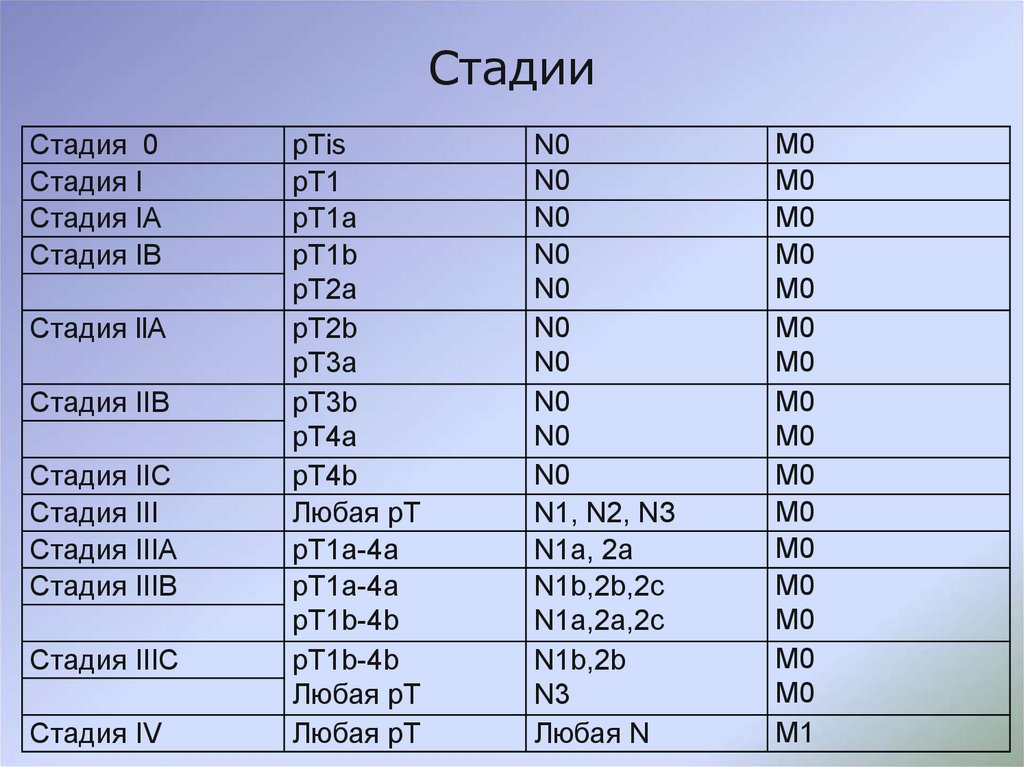
62. Стадии
Стадия 0Стадия I
Стадия IA
Стадия IВ
Стадия llA
Стадия IIB
Стадия IIC
Стадия III
Стадия IIIA
Стадия IIIB
Стадия IIIC
Стадия IV
pТis
рТ1
рТ1a
рТ1b
рТ2a
рТ2b
pT3a
pT3b
рТ4a
рТ4b
Любая pT
рТ1a-4a
рТ1a-4a
рТ1b-4b
pT1b-4b
Любая pT
Любая pT
N0
N0
N0
N0
N0
N0
N0
N0
N0
N0
N1, N2, NЗ
N1a, 2а
N1b,2b,2c
N1a,2а,2с
N1b,2b
N3
Любая N
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M0
M1
63. Лечение
Тактика лечения определяется взависимости от стадии заболевания по
Международной классификации
злокачественных опухолей TNM
64. Лечение
Радикальное иссечение первичной опухоли в пределахздоровых тканей
Рекомендации по величине хир. отступа в зависимости от
толщины опухоли
Граница иссечения
In situ
0,5 см
<2 мм
1,0 см
2 мм
2,0 см
Рекомендуется для определения толщины опухоли на первом
этапе использовать эксцизионную биопсию пигментного
образования с отступом от видимого края пигментной опухоли не
более 0,5 см. В случае подтверждения диагноза меланомы кожи
рубец после биопсии иссекается с большим отступом в сроки 4–8
недель.
65. Лечение
Если эксцизионная биопсия не проводится из-заочевидности диагноза, установленного
клинически, отступы от видимых краев опухоли
не рекомендуется расширять более чем на 2 см,
так как без точных знаний микростадии это будет
приводить к излишним манипуляциям,
связанным с закрытием послеоперационной раны
(например, различным видам сложной пластики)
66. Лечение
В случае невозможности выполненияхирургического иссечения первичной опухоли
из-за наличия выраженных сопутствующих
заболеваний рекомендуется проведение
локальной лучевой терапии в следующих
режимах: 64–70 Гр за 32–35 фракций
в течение 6–7 нед; 50,0–57,5 Гр за 20–23
фракции в течение 4–5 недель.
67. Лечение
Рекомендуется выполнять пациентам биопсиюсторожевого лимфатического узла
при толщине первичной опухоли более 0,8 мм по
Бреслоу с целью правильного определения
стадии заболевания, прогноза течения
заболевания и определения показаний к
адъювантной терапии.
Рутинное проведение профилактической
лимфаденэктомии не рекомендовано.
68. Лечение
Рекомендуется предлагать пациентам свысоким и промежуточным риском
прогрессирования
после радикального хирургического
лечения (т. е. пациентам со стадиями IIB–
III),
а также после полного удаления всех
отдаленных метастазов (IV стадия)
при отсутствии противопоказаний
адъювантную лекарственную терапию.
69. Лечение
Адъювантное лечение препаратамиинтерферона альфа-2 показано при стадии
меланомы IIв и IIс
Дабрафениб + траметиниб при 3а стадии,
мутированный ген BRAF V600,
или пембролизумаб. При диком типе
BRAF
V600 – пембролизумаб. 3в и 3с – кроме
пембролизумаба ещё нивалумаб.
Пациентам, радикально оперированным по
поводу отдалённых метастазов – МКАблокаторы PD1.
70. Лечение нерезектабельного и диссеминированного процесса
При выборе тактики лечения рекомендуетсямолекулярно-генетическое исследование
опухоли с целью выявления BRAF-мутаций.
При наличии мутации гена BRAF V600
назначение комбинации ингибитора BRAF
(вемурафениб или дабрафениб) с ингибитором
MEK (кобиметиниб или траметиниб) При
отсутствии мутаций в гене BRAF показано
назначение ингибиторов контрольных
точек имунного ответа анти-CTLA4
(ипилимумаб) + анти-PD1 (ниволумаб или
пембролизумаб).
71. Лечение
При медленно прогрессирующей метастатической и/илиместно-распространенной меланоме (III неоперабельной –
IV стадии) у пациентов с ожидаемой продолжительностью
жизни не менее 6 мес. при отсутствии противопоказаний
независимо от статуса мутации BRAF рекомендуется
использование препарата ипилимумаб или комбинации
МКА-блокаторов PD1 и CTLA4 после прогрессирования
болезни на фоне стандартной терапии (МКА-блокаторы
PD1, ИПК BRAF, комбинация ИПК BRAF и МЕК) или в случае
ее непереносимости.
Ипилимумаб** является блокатором антигена 4
цитотоксического Т-лимфоцита (МКА-блокатором CTLA4) и
относится к категории иммуноонкологических препаратов.
72.
Прогресс в лечении больных метастатическоймеланомой связывается с применением:
иммунотерапии (ипилимумаб,
пембролизумаб),
блокатора экспрессии мутировавшего гена
BRAF V600E ингибитором BRAF
(вемурафениб, дабрафениб)
Ингибитор активации митогенактивированных регулируемых
внеклеточным сигналом киназ 1 и 2 ( MEK1 и
MEK2). Этот путь активируют мутированные
формы гена BRAF (кобиметиниб и
траметиниб)
73.
иммунотерапия проводится препаратомипилимумаб – моноклональными антителами
против антигена-4 цитотоксических Тлимфоцитов (CTLA-4). Этот препарат способен
«управлять» противоопухолевым иммунитетом.
Он не оказывает непосредственного
воздействия на опухоль, а действует на звенья
иммунной системы. Антитела к CTLA-4, как и Тклеточные рецепторы, являются естественно
возникшими регуляторами иммунного ответа.
Блокада рецептора CTLA-4 может увеличивать
противоопухолевую активность Т-клеток .
74.
75. Пембролизумаб(Кейтруда)
Пембролизумаб одобрен Министерствомздравоохранения РФ для лечения меланомы на поздних,
неоперабельных стадиях заболевания.
Москва, 5 декабря 2016 г. – Компания MSD, известная
как Merck & Co. в США и Канаде, сообщает о
регистрации в России первого иммуноонкологического
препарата из класса ингибиторов PD-1 пембролизумаба.
Препарат показан для лечения взрослых пациентов с
неоперабельной или метастатической меланомой, у
которых подтверждена экспрессия PD-L1 опухолевыми
клетками. Пембролизумаб реактивирует способность
иммунной системы организма бороться со
злокачественным новообразованием. Пембролизумаб
лишает опухолевые клетки возможности «ускользать» от
иммунного надзора и возвращает способность
компонентам иммунной системы уничтожать их.
76. Заключение
Диагноз меланомы кожи во многом являетсяклиническим и может быть установлен уже на
догоспитальном этапе.
Гипердиагностика меланомы кожи ни в коем
случае не может считаться врачебной
ошибкой. Все пациенты с пигментными
образованиями кожи, подозрительными на
меланому, должны быть направлены в
специализированное медицинское учреждение
к онкологу.
Ранняя диагностика меланомы кожи в
настоящее время является наиболее
эффективным способом, позволяющим
добиться удовлетворительных результатов
лечения этой злокачественной опухоли.




















































 Медицина
Медицина








