Похожие презентации:
Сестринский уход при остром и хроническом гломерулонефрите
1. Сестринский уход при остром и хроническом гломерулонефрите
СЕСТРИНСКИЙ УХОДПРИ ОСТРОМ И ХРОНИЧЕСКОМ
ГЛОМЕРУЛОНЕФРИТЕ
Презентацию подготовила
Бадашова Т.В,
2.
ТЕМАТИКА ЛЕКЦИИ:1)
2)
3)
4)
5)
6)
Методы обследования больных в нефрологии.
Определение понятия "гломерулонефрит".
Причины. Этиология заболевания.
Клинические проявления.
Принципы диагностики, лечения, профилактики.
Возможные проблемы пациента (дефицит знаний о заболевании, боли,
отёки, лихорадка, олигурия). Оказание сестринского ухода за
пациентами с гломерулонефритом.
7) Определение понятия "хронический гломерулонефрит".
8) Причины. Этиология заболевания.
9) Клинические проявления.
10)Принципы диагностики, лечения, профилактики.
11)Возможные проблемы пациента.
12) Сестринский уход за пациентом с хроническим гломерулонефритом.
3.
Лабораторные методыЛабораторные методы можно разделить на количественные пробы и пробы
для исследования функции почек (функциональные).
Обследование начинается с общего анализа мочи.
Количественные пробы
Проба Нечипоренко
Трёхстаканная проба
4.
Лабораторные методыФункциональные пробы
Проба Зимницкого
Проба Реберга
Проба с сухоедением,
или проба на концентрацию
5.
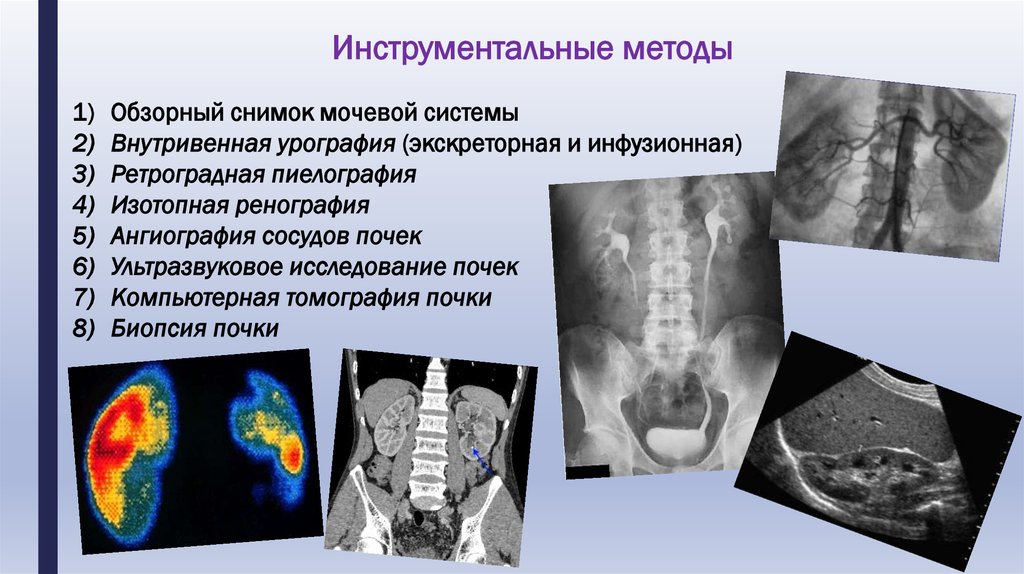
Инструментальные методы1)
2)
3)
4)
5)
6)
7)
8)
Обзорный снимок мочевой системы
Внутривенная урография (экскреторная и инфузионная)
Ретроградная пиелография
Изотопная ренография
Ангиография сосудов почек
Ультразвуковое исследование почек
Компьютерная томография почки
Биопсия почки
6.
ГЛОМЕРУЛОНЕФРИТ– заболевание почек иммунновоспалительного характера
c поражением преимущественно почечных клубочков.
Гломерулонефрит
протекает,
как
самостоятельное
заболевание или развивается при некоторых системных
заболеваниях (инфекционный эндокардит, геморрагический
васкулит, системная красная волчанка).
В большинстве случаев развитие гломерулонефрита
обусловлено чрезмерной иммунной реакцией
организма на антигены инфекционной природы.
Существует также аутоиммунная форма
гломерулоронефрита, при которой поражение почек
возникает в результате разрушительного воздействия
аутоантител (антител к клеткам собственного организма).
7.
ГЛОМЕРУЛОНЕФРИТРаспространенность гломерулонефрита
Гломерулонефрит занимает второе место среди приобретенных заболеваний
почек у детей после инфекций мочевыводящих путей. По статистическим данным
отечественной урологии гломерулонефрит является самой частой причиной
ранней инвалидизации пациентов вследствие развития хронической почечной
недостаточности.
Развитие острого гломерулонефрита возможно в любом возрасте, но, как
правило, заболевание возникает у больных в возрасте до 40 лет.
8.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТПричины гломерулонефрита
Причиной развития гломерулонефрита обычно является острая или
хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит,
скарлатина, стрептодермия).
Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ.
Вероятность возникновения гломерулонефрита увеличивается при длительном
пребывании на холоде в условиях повышенной влажности («окопный» нефрит).
Существуют
данные,
свидетельствующие
о
связи
гломерулонефрита с заболеваниями, вызываемыми некоторыми
вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus
pneumoniae и Staphylococcus aureus.
В подавляющем большинстве случаев гломерулонефрит
развивается через 1-3 недели после стрептококковой инфекции,
причем, результаты исследований чаще всего подтверждают, что
гломерулонефрит был вызван «нефритогенными» штаммами
β-гемолитического стрептококка группы А.
9.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТСИМПТОМЫ
Симптомы острого диффузного гломерулонефрита появляются
спустя 1-3 недели после инфекционного заболевания,
обычно вызванного стрептококками (ангина, пиодермия, тонзиллит).
Для острого гломерулонефрита характерны три
основные группы симптомов:
мочевой (олигурия, микро- или макрогематурия);
отечный;
гипертонический.
При возникновении острого гломерулонефрита у взрослых чаще
наблюдается стертая форма, для которой характерны изменения мочи,
отсутствие общих симптомов и тенденция к переходу в хроническую
форму.
10.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ11.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТПри остром гломерулонефрите наблюдается
уменьшение диуреза в первые 3-5 суток от
начала заболевания. Затем количество
выделяемой мочи увеличивается, но снижается
ее относительная плотность.
Еще один постоянный и обязательный признак
гломерулонефрита – гематурия (наличие крови
в моче). В 83-85% случаев развивается
микрогематурия. В 13-15% возможно развитие
макрогематурии, для которой характерна моча
цвета «мясных помоев», иногда – черная или
темно-коричневая.
12.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТОдним из наиболее специфичных симптомов
гломерулонефрита являются отеки лица,
выраженные по утрам и уменьшающиеся в
течение дня.
Следует отметить, что задержка 2-3 литров
жидкости в мышцах и подкожной жировой
клетчатке возможна и без развития видимых
отеков.
У 60% больных острым гломерулонефритом
развивается гипертония, которая при тяжелой
форме заболевания может длиться до
нескольких недель.
13.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТВыделяют два основных варианта течения острого гломерулонефрита:
типичный (циклический). Характерно бурное начало и значительная
выраженность клинических симптомов;
латентный (ациклический). Стертая форма гломерулонефрита,
характеризующаяся постепенным началом и слабой выраженностью
симптомов. Представляет значительную опасность вследствие
позднего диагностирования и тенденции к переходу в хронический
гломерулонефрит.
При благоприятном течении острого гломерулонефрита, своевременном
диагностировании и начале лечения основные симптомы (отеки,
артериальная гипертензия) исчезают в течение 2-3 недель. Полное
выздоровление отмечается через 2-2,5 месяца.
14.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТОсложнения гломерулонефрита
Острый диффузный гломерулонефрит может приводить к развитию
следующих осложнений:
острая почечная недостаточность (около 1% случаев);
острая сердечная недостаточность (менее 3% случаев);
преэклампсия или эклампсия (острая почечная гипертензивная
энцефалопатия);
внутримозговое кровоизлияние;
преходящее нарушение зрения;
хронический диффузный гломерулонефрит.
15.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТДиагностика
Постановка диагноза «острый гломерулонефрит» производится на основании
анамнеза (недавно перенесенное инфекционное заболевание), клинических
проявлений (отеки, артериальная гипертензия) и данных лабораторных
исследований.
По результатам анализов характерны следующие изменения:
микро- или макрогематурия.
альбуминурия умеренная (обычно в пределах 3-6%) в течение 2-3 недель;
зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные –
при макрогематурии по результатам микроскопии мочевого осадка;
никтурия (преобладание ночного диуреза над дневным);
снижение диуреза при проведении пробы Зимницкого;
снижение фильтрационной способности почек по результатам исследования
клиренса эндогенного креатинина;
16.
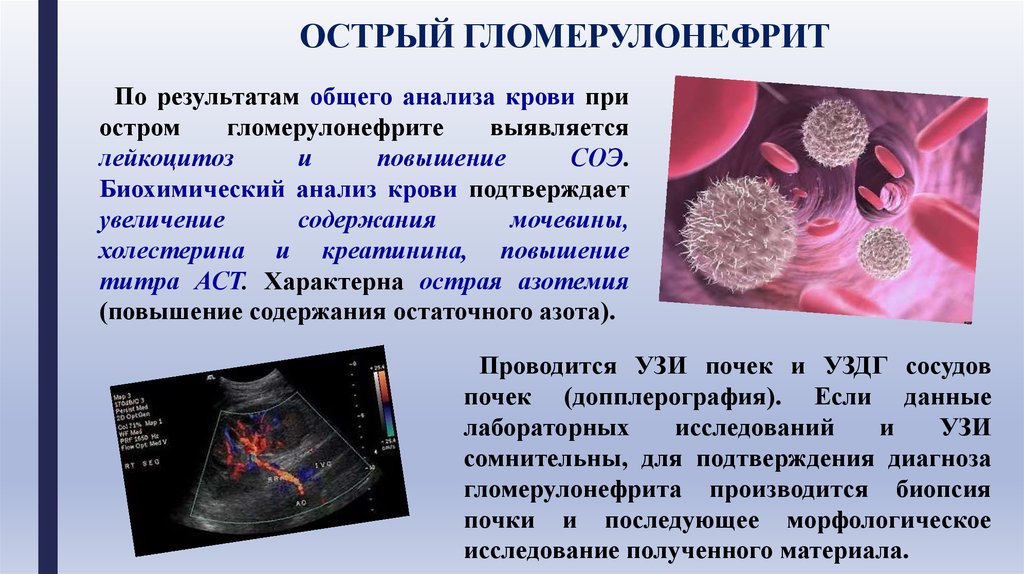
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТПо результатам общего анализа крови при
остром
гломерулонефрите
выявляется
лейкоцитоз
и
повышение
СОЭ.
Биохимический анализ крови подтверждает
увеличение
содержания
мочевины,
холестерина и креатинина, повышение
титра АСТ. Характерна острая азотемия
(повышение содержания остаточного азота).
Проводится УЗИ почек и УЗДГ сосудов
почек (допплерография). Если данные
лабораторных
исследований
и
УЗИ
сомнительны, для подтверждения диагноза
гломерулонефрита производится биопсия
почки и последующее морфологическое
исследование полученного материала.
17.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТЛечение
1) Строгий постельный режим, избегание переохлаждений.
2) В первые дни в питании резко ограничивается поваренная соль или
рекомендуется бессолевая диета, резко ограничиваются белки,
полностью исключаются пряности и раздражающие продукты. В
дальнейшем после свертывания клинической картины диету можно
постепенно расширять за счет увеличения белкового компонента,
поваренной соли (около 2,5г в сутки). Количество употребляемой
жидкости рассчитывают с учетом диуреза (к количеству выделенной
жидкости прибавляют 400 мл).
3) Применение антибиотиков целесообразно при очевидной связи
развития заболевания с перенесенной стрептококковой инфекцией.
18.
ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТЛечение
4) В качестве иммунодепрессивной терапии при отсутствии
артериальной гипертензии, затянувшемся течении заболевания, а
также развитии острой почечной недостаточности назначают
глюкокортикостероиды.
5) При неэффективности глюкокортикостероидов применяют
цитостатики.
6) Для улучшения микроциркуляции в капиллярах клубочков
показаны антиагреганты и антикоагулянты.
7) Симптоматическое лечение подразумевает лечение артериальной
гипертензии.
8) Для лечения отечного синдрома рекомендуется ограничение
потребления жидкости, назначение мочегонных средств
19.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТХронический гломерулонефрит различные по этиологии и
патоморфологии
первичные
гломерулопатии,
сопровождающиеся
воспалительными и деструктивными изменениями и приводящие к
нефросклерозу и хронической почечной недостаточности.
Среди всей терапевтической патологии
хронический гломерулонефрит составляет
около 1–2 %, что позволяет говорить о его
относительно высокой распространенности.
Хронический
гломерулонефрит
может
диагностироваться в любом возрасте, однако
чаще первые признаки нефрита развиваются
в 20-40 лет.
Признаками хронического процесса служат длительное (более года)
прогрессирующее течение гломерулонефрита и двустороннее диффузное
поражение почек.
20.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТПричины
Хронизация и прогрессирование заболевания может являться следствием
неизлеченного острого гломерулонефрита. Также встречаются случаи развития
первично-хронического гломерулонефрита без предшествующего эпизода острой
атаки.
Причину хронического гломерулонефрита
выяснить далеко не во всех случаях.
удается
Ведущее значение придается нефритогенным
штаммам стрептококка и наличию в организме
очагов
хронической
инфекции
(фарингита,
тонзиллита, гайморита, холецистита, кариеса,
пародонтита, аднексита и пр.), персистирующим
вирусам (гриппа, гепатита В, герпеса, ветряной
оспы, инфекционного мононуклеоза, краснухи,
цитомегаловирусной инфекции).
21.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТПричины
А ТАКЖЕ могут быть:
- наследственная предрасположенность (дефекты в системе клеточного
иммунитета или комплемента) или врожденные почечные дисплазии.
- аллергические реакции на вакцинацию;
- алкогольная и лекарственная интоксикация;
- иммуновоспалительные заболевания – геморрагический васкулит,
ревматизм, системная красная волчанка, септический эндокардит и т. д.;
- охлаждение и ослабление общей сопротивляемости организма.
22.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТКлассификация
В этиопатогенетическом отношении выделяют инфекционно-иммунные и
неинфекционно-иммунные варианты хронического гломерулонефрита.
По патоморфологической картине обнаруживаемых изменений
различают
минимальный,
пролиферативный,
мембранозный,
пролиферативно-мембранозный,
мезангиально-пролиферативный,
склерозирующий типы хронического гломерулонефрита и фокальный
гломерулосклероз.
В течении хронического гломерулонефрита выделяют фазу ремиссии и
обострения.
По скорости развития заболевание может быть ускоренно
прогрессирующим (в течение 2-5 лет) и медленно прогрессирующим
(более 10 лет).
23.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТВыделяется следующие формы хронического гломерулонефрита:
нефротический (преобладают мочевые симптомы);
гипертонический (отмечается повышение артериального давления,
мочевой синдром выражен слабо);
смешанный (сочетание гипертонического и нефротического
синдромов);
латентный (довольно распространенная форма, характеризующаяся
отсутствием отеков и артериальной гипертензии при слабо
выраженном нефротическом синдроме);
гематурический (отмечается наличие эритроцитов в моче, остальные
симптомы отсутствуют или слабо выражены).
24.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТСимптомы
Симптоматика
хронического
клинической формой заболевания.
гломерулонефрита
Латентная
форма
хронического
гломерулонефрита встречается у 45%
пациентов, протекает с изолированным
мочевым синдромом, без отеков и
артериальной гипертензии.
Характеризуется умеренной гематурией,
протеинурией, лейкоцитурией.
Течение медленно прогрессирующее (до
10-20 лет), развитие уремии наступает
поздно.
обусловлена
25.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТПри гематурическом варианте хронического
гломерулонефрита (5%) отмечается стойкая
гематурия, эпизоды макрогематурии, анемия.
Течение
данной
формы
относительно
благоприятное, уремия возникает редко.
Нефротический
вариант
хронического
гломерулонефрита, встречающийся в 25% случаев,
протекает с массивной протеинурией (свыше 3
г/сут.), стойкими диффузными отеками, гипо- и
диспротеинемией,
гиперлипидемией,
водянкой
серозных полостей (асцитом, гидроперикардом,
плевритом) и связанных с ними одышкой,
тахикардией, жаждой.
26.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТГипертензионная
форма
хронического
гломерулонефрита
развивается
в
20%
наблюдений и протекает с артериальной
гипертонией при слабо выраженном мочевом
синдроме. АД повышается до 180-200/100-120
мм рт. ст.. Наблюдаются изменения глазного
дна (нейроретинит), гипертрофия левого
желудочка, сердечная астма, как проявление
левожелудочковой сердечной недостаточности.
Течение гипертензионной формы нефрита
длительное и неуклонно прогрессирующее с
исходом в почечную недостаточность.
27.
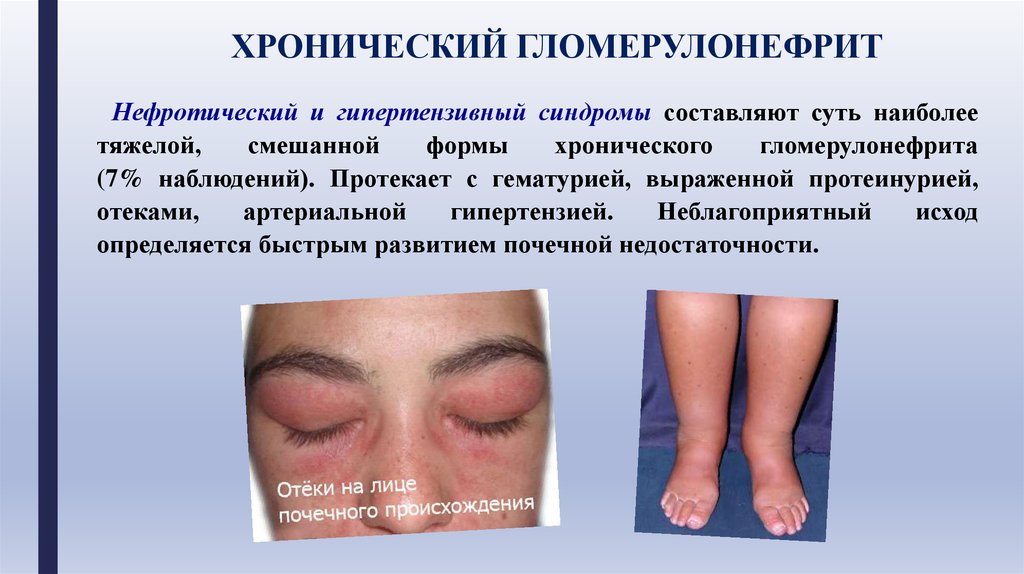
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТНефротический и гипертензивный синдромы составляют суть наиболее
тяжелой,
смешанной
формы
хронического
гломерулонефрита
(7% наблюдений). Протекает с гематурией, выраженной протеинурией,
отеками,
артериальной
гипертензией.
Неблагоприятный
исход
определяется быстрым развитием почечной недостаточности.
28.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТДиагностика
Ведущими критериями диагностики хронического гломерулонефрита
служат клинико-лабораторные данные. При сборе анамнеза учитывается
факт
наличия
хронических
инфекций,
перенесенного
острого
гломерулонефрита, системных заболеваний.
Типичными изменениями общего анализа мочи служит появление
эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи.
Для оценки функции почек проводятся пробы Зимницкого и Реберга.
В крови при хроническом гломерулонефрите обнаруживается
гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается
титр антител к стрептококку (антигиалуронидаза, антистрептокиназа),
снижается содержание компонентов комплемента (СЗ и С4), повышается
уровень IgM, IgG, IgА.
29.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТДиагностика
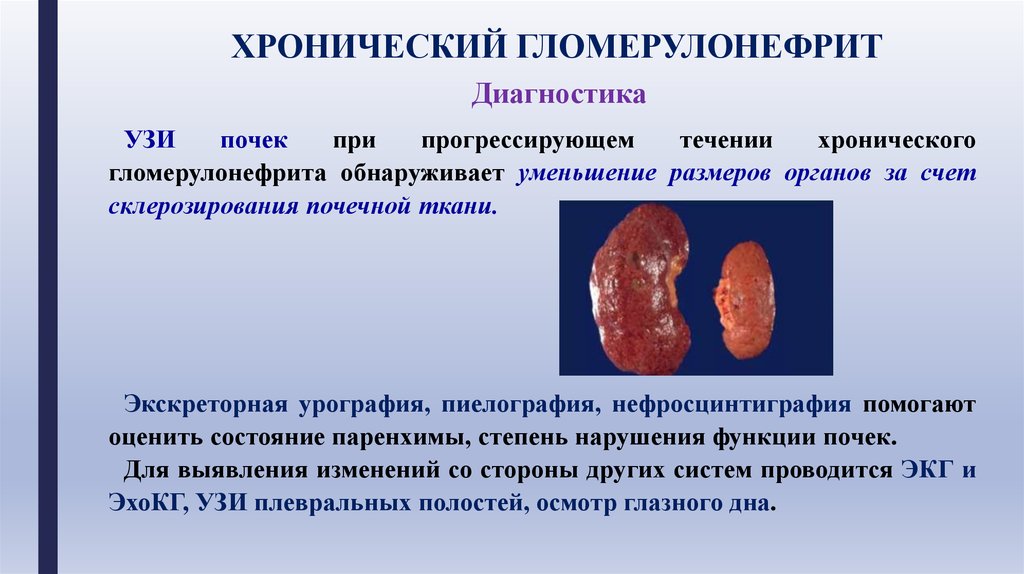
УЗИ
почек
при
прогрессирующем
течении
хронического
гломерулонефрита обнаруживает уменьшение размеров органов за счет
склерозирования почечной ткани.
Экскреторная урография, пиелография, нефросцинтиграфия помогают
оценить состояние паренхимы, степень нарушения функции почек.
Для выявления изменений со стороны других систем проводится ЭКГ и
ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна.
30.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТЛечение
Особенности ухода и терапии при хроническом гломерулонефрите
диктуются клинической формой заболевания, скоростью прогрессирования
нарушений и наличием осложнений.
Рекомендуется соблюдение щадящего режима с
исключением
переутомлений,
переохлаждений,
профессиональных вредностей. В периоды ремиссии
хронического гломерулонефрита требуется лечение
хронических инфекций, поддерживающих течение
процесса. Диета (№7), назначаемая при хроническом
гломерулонефрите, требует ограничения поваренной
соли, алкоголя, специй, учета выпитой жидкости,
увеличения суточной нормы белка.
31.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТЛечение
Медикаментозное лечение хронического гломерулонефрита складывается
из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками,
НПВС; назначения антикоагулянтов (гепарина, фениндиона) и
антиагрегантов (дипиридамола).
Симптоматическая терапия может включать прием диуретиков при
отеках, гипотензивных средств при гипертензии. Кроме полных
стационарных курсов терапии в периоды обострения хронического
гломерулонефрита, проводят поддерживающую амбулаторную терапию во
время ремиссии, лечение на климатических курортах.
32.
ГЛОМЕРУЛОНЕФРИТСестринский уход за пациентом
Именно от правильных действий медицинской сестры в большей мере
зависят комфортность лечения, питание, безопасная среда для больного и,
соответственно, быстрота его выздоровления, эффективность лечебного
процесса.
Ответственность медицинских сестер включает четыре пункта:
содействие восстановлению здоровья;
улучшение состояния больного;
профилактика заболеваний;
облегчение страданий;
Проблемы пациентов, которые учитывает сестринский процесс при
гломерулонефрите: поясничные боли, отечность, озноб, лихорадка, головная боль,
мигрень, олигурия (анурия). Недостаточность знаний пациента о заболевании
приводит к неправильным его действиям, чрезмерному беспокойству, поэтому ему
дается необходимая информация о болезни.
33.
ГЛОМЕРУЛОНЕФРИТУход, осуществляемый медицинской сестрой, включает такие пункты:
контроль постельного, полупостельного режима, диеты, назначенного
лечения;
обеспечение отдыха, сна, ограничение физической нагрузки;
наблюдение за отеками, диурезом, давлением, пульсом;
обучение больного контролю за своим состоянием, давлением, пульсом,
диурезом;
информирование о способах профилактики для недопущения обострения
болезни;
выявление хронических инфекционных очагов, заболеваний, их санация,
лечение;
действия по профилактике осложнений, выявление их первых признаков.



























 Медицина
Медицина