Похожие презентации:
Почечная недостаточность
1. ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ ЛЕКЦИЯ СТУДЕНТАМ 3 КУРСА 2016 г
ОПН / ХПН2.
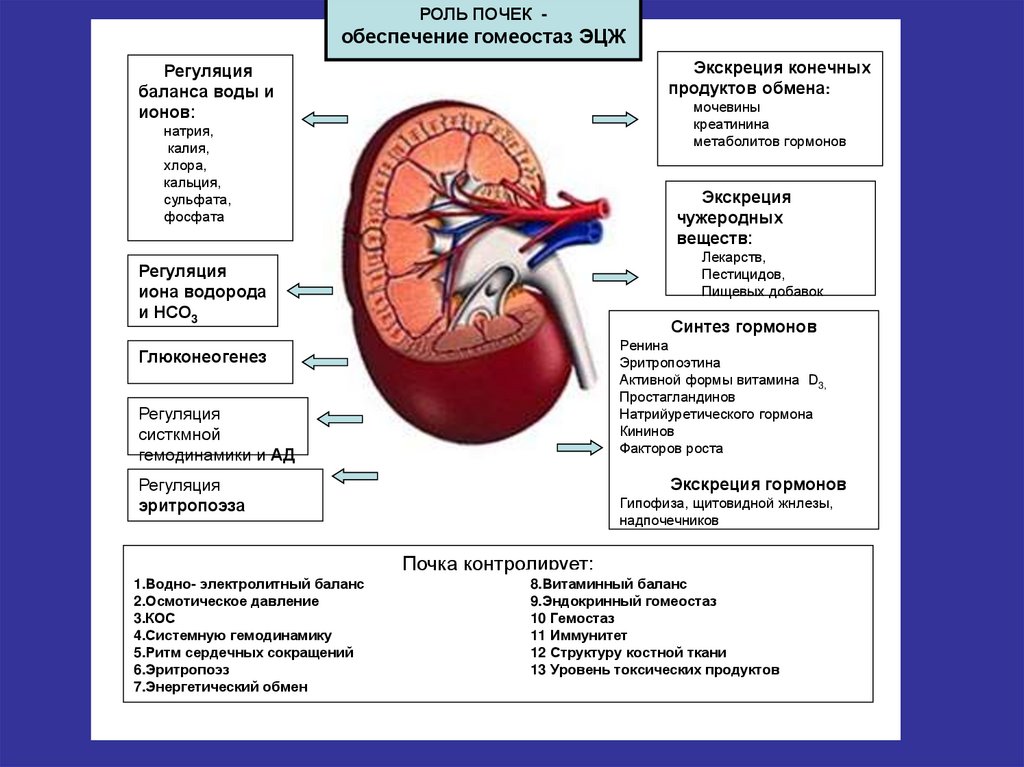
РОЛЬ ПОЧЕК -обеспечение гомеостаз ЭЦЖ
Экскреция конечных
продуктов обмена:
Регуляция
баланса воды и
ионов:
мочевины
креатинина
метаболитов гормонов
натрия,
калия,
хлора,
кальция,
сульфата,
фосфата
Экскреция
чужеродных
веществ:
Лекарств,
Пестицидов,
Пищевых добавок
Регуляция
иона водорода
и НСО3
Синтез гормонов
Ренина
Эритропоэтина
Активной формы витамина D3,
Простагландинов
Натрийуретического гормона
Кининов
Факторов роста
Глюконеогенез
Регуляция
систкмной
гемодинамики и АД
Экскреция гормонов
Регуляция
эритропоэза
Гипофиза, щитовидной жнлезы,
надпочечников
Почка контролирует:
1.Водно- электролитный баланс
2.Осмотическое давление
3.КОС
4.Системную гемодинамику
5.Ритм сердечных сокращений
6.Эритропоэз
7.Энергетический обмен
8.Витаминный баланс
9.Эндокринный гомеостаз
10 Гемостаз
11 Иммунитет
12 Структуру костной ткани
13 Уровень токсических продуктов
3. Масштабы работы почки
1. 1440л крови в сутки проходит через почку
2. 180л фильтруется за сутки
3. 178л жидкости реабсорбируется
4. 600г Na фильтруется за сутки
5. 594г Na реабсорбируется (1% - потери)
7. Весь объем плазмы (в среднем 3л) 60 раз в
сутки проходит почечный фильтр
4. Автономность механизмов обеспечения гомеостаза ЭЦЖ
Ауторегуляция внутрипочечного кровотока и взаимодействие между
различными участками нефрона, ЮГА, ИК ( интерстициальными клетками,
вырабатывающими в мозговом слое -простагландины (ПГ), а в корковом (ТрА2 ) обеспечивается стабильность процессов фильтрации, реабсорбции,
секреции и, таким образом, поддержание гомеостатических констант в
пределах колебания АД 60 – 160 мм рт. ст.
Ауторегуляция внутрипочечных процессов осуществляется также при
участии многочисленных БАВ, вырабатываемых в самой почке (их более 20),
действующих как паракринные мессенджеры. Так, при увеличении притока
крови и усилении фильтрации повыщается скорость тока мочи по нефрону,
снижается реабсорбция натрия в области плотного пятна, что стимулирует
продукцию аденозина, вызывающего спазм приводящей артериолы и, таким
образом стабилизируется СКФ.
5. Паракринные факторы, вырабатывающиеся в почках
Ангиотензин II – образуется из ангиотензина I под влиянием
ангиотензинпревращающего фермениа (АПФ). Фактором, определяющим скорость
его продукции, является ренин. В почке повышает реабсорбцию натрия в
проксимальных канальцах, снижает СКФ за счет спазма приводящей артериолы. Через
стимуляцию продукции альдостерона повышает реабсорбцию Na в почках.
Эйкозаноиды – PGE2 PG1 (простациклин) мозгового слоя почки – вазодилататоры;
тромбоксанА2 – констриктор артериол коркового слоя почки. Регулируют
внутрипочечную гемодинамику
Кинины Специфический калликреин, секретирующийся в дистальных канальцах
почки, расщепляет кининоген с образованием брадикинина, оказывающего
вазодилататорное действие на сосуды почки, секрецию ренина, транспорт ионов
Допамин Некоторые нервы в почке способны выделять его. Допамин образуется также
в канальцах, вызывая дилатацию сосудов почки и влияет на транспорт ионов
Эндотелин секретируется в эндотелии сосудов и оказывает констрикторный эффект
Факторы роста – (например, инсулиноподобный фактор роста ) ответственны за
развитие почки в ходе эмбриогенеза и компенсаторной гипертрофии.
Аденозин – метаболит, образующийся в канальцах. Регулирует СКФ и секрецию
ренина. На афферентные артериолы действует как констриктор. На артериолы других
областей сосудистого русла организма действует как вазодилататор.
NO – оказывает сосудорасширяющее действие.
Цитокины – продуцируются лимфоцитами и макрофагами, находящимися в почках и
опосредуют иммунные функции в почках и оказывают воздействие на сосуды почки и
канальцы.
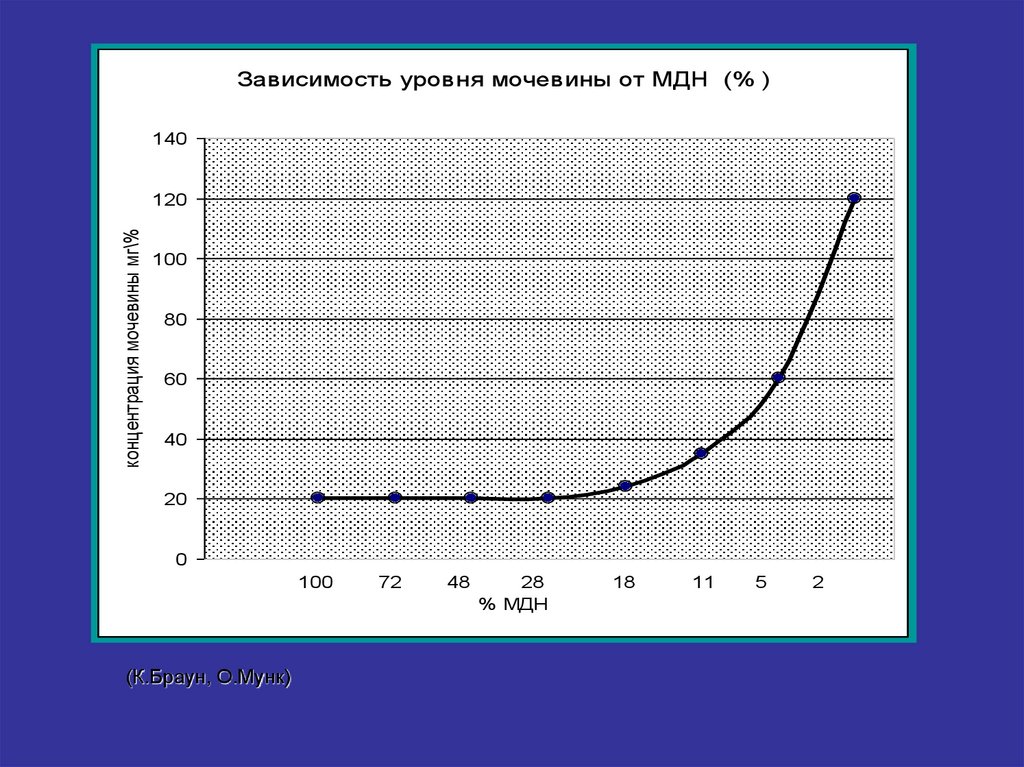
6. Резервы почки
• 1. Почки здорового человека содержат 2 млннефронов, но жизнь возможна при сохранении
40 000 нефронов!
2. Гибель 50% нефронов не сопровождается
нарушением гомеостатических констант!
• 3. 20% оставшихся нефронов способны
обеспечить нормальный уровень азота
мочевины в крови!
7.
Зависимость уровня мочевины от МДН (% )140
концентрация мочевины мг\%
120
100
80
60
40
20
0
100
(К.Браун, О.Мунк)
72
48
28
% МДН
18
11
5
2
8.
Парциальные функции почекФИЛЬТРАЦИЯ
(
СКФ)
РЕАБСОРБЦИЯ
СЕКРЕЦИЯ
В клубочках на основе механизма Старлинга. СКФ зависит от почечного
кровотока, гидравлической проницаемости клубочковой мембраны и массы
действующих нефронов. Регуляция через αАdR, V1 АДГ, АТII, паракринно.
В проксимальном канальце: Na+ , Н2О, мочевины,
глюкозы, неорганического фосфата, сульфата, аминокислот, метаболитов
цикла Кребса, водорастворимых витаминов, лактата и других
В восходящем колене петли: Cl-, Na+
В дистальном канальце и собирательных трубках: Na+, Са2+, Cl-, HCO3, - ,
мочевины, Н2О
в проксимальном канальце Н+, NH4 + , лекарства, токсины, ПАГ
в дистальном канальце:Н+, К+, NH4 + , РО4 3, мочевая кислота
ИНКРЕЦИЯ
Ренина и эритропоэтина - клетками ЮГА, простагландинов (ИК клетками)¸
кининов¸ урокиназы (активатора фибринолиза), эндотелина¸ Na–
уретического гормона¸ факторов роста.
АЦИДОГЕНЕЗ
АММОНИОГЕНЕЗ
Секреция Н + осуществляется вставочными клетками собирательных трубок.
Только 0,1- О,2% суточной нагрузки кислот может быть выведено в форме
незабуференных ионов. Остальная часть должна быть выведена в форме
буферов (фосфатов, аммония).
КОНЦЕНТРАЦИОННАЯ
СПОСОБНОСТЬ
способность выводить гиперосмолярную мочу, благодаря созданию
механизмом противотока и хлорного насоса петли Генле, осмоградиента между
корковым и мозговым слоями почки (за счет Na и мочевины)
ДИЛЮЦИОННАЯ
СПОСОБНОСТЬ
способность выводить избыток воды из организма (осмотически свободную
воду), то есть гипоосмолярную мочу
9. СКФ - - основной показатель функции почек и критерий оценки стадии хронической почечной недостаточности
СКФ зависит от массы действующих нефронов, гидравлической
проницаемости клубочковой мембраны и подчиняется закону Старлинга (110
-120 мл/мин)
Повышение гидростатического давления в боуменовой капсуле
наблюдается лишь в условиях патологии, связанной с обструкцией любого
отрезка канальцев или мочевыводящих путей.
Фильтруемые молекулы проходят поры в слое клеток эндотелия
капилляров, базальную мембрану, щелевидные диафрагмы и щелевидные
отверстия между пальцевидными отростками подоцитов.
Фильтруемость определяется величиной молекулы и ее
электрическим зарядом. Для молекул с массой 7000- 70 000 фильтрация
прогрессивно уменьшается с возрастанием размера молекулы.
Поверхность всех компонентов барьера содержит полианионы,
которые отталкивают отрицательно заряженные макромолекулы (но не
ионы). Связанные с белками низкомолекулярные вещества (например Са) не
фильтруются.
10. Механизмы реабсорбции
Выделяют следующие механизмы канальцевого транспорта:
1) Простая диффузия по электрохимическому градиенту
2) облегченная диффузия при участии белков- транспортеров.
3) Первично активный транспорт против электрохимического
градиента,
4) Вторично активный транспорт (котранспорт и антипорт). При этом
одно из двух веществ переносится по градиенту, то есть механизмом
облегченной диффузиии, а второе против градиента, то есть активным
транспортом но в противоположном направлении - антипорт.
5) эндоцитоз.
6) Перенос веществ вместе с растворителем
.
Проксимальные извитые канальцы являются главным местом, где
осуществляется возврат в организм большей части воды, натрия, а также
глюкозы, неорганического фосфата, сульфата, аминокислот, метаболитов
цикла Кребса, водорастворимых витаминов, лактата и других.
Глюкоза и большинство веществ, реабсорбирующихся в проксимальном
канальце, транспортируются механизмом котранспорта за счет первично
активного транспорта натрия Na, К- АТФазой через базолатеральную
мембрану.
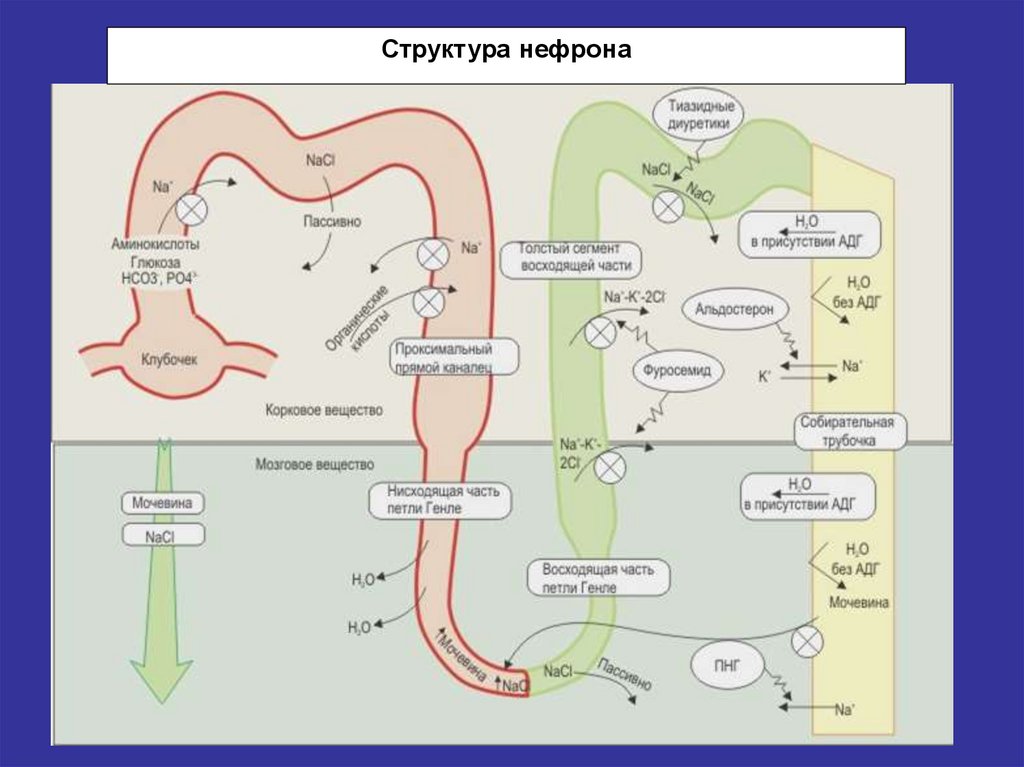
11. Баланс воды и натрия
• Почка способна к независимому выделению растворенных веществ иводы. Большая часть воды (65%) реабсорбируется в проксимальном
канальце (за счет диффузии натрия из просвета канальца в клетки
эпителия по градиенту концентрации).
• Регуляция водного обмена осуществляется с гипоталамических
осморецепторов путем изменения потребления воды (жажда) и
выделением осмотически свободной воды с помощью АДГ ( через V2
–рецепторы).
• Баланс Na в организме обеспечивается регуляцией реабсорбции
натрия (альдостероном) и регуляцией натрийуреза.(предсердным
атриопептидом)
12.
Структура нефрона13. ХПН (определение понятия)
Синдром прогрессивного расстройства гомеостаза,контролируемого почкой, со снижением СКФ до 25%
от нормы ( менее 30 мл/мин).
III стадия - Декомпенсированная (chronic renal failure)
• В основе ХПН любой этиологии лежит прогрессивное
снижение массы действующих нефронов (МДН), однако,
начальные изменения в почке зависят от основного
заболевания
14. ХПН
В клинической практике диагноз ХПН ставятна основании:
повышения концентрации креатинина выше 2мг\%
более 177 мкмоль\л) в течение 6 месяцев
(
15.
Этиологические факторы ХПН у взрослых и детейВЗРОСЛЫЕ
ДЕТИ
( Молчанова Е.А 2004)
( по J A. Shayman 2002.)
Причины
терминальной ХПН
Причины
терминальной ХПН
%
Пороки развития почек и
мочеточников
43
Гипоплазия \
дисплазия почек
16
Поликистоз
Наследственные нефриты
Хронический
гломерулонефрит
Интерстициальный нефрит
Гемолитико- уремический
синдром
Прочие
6
6
15
6
3
5
%
Диабетическая нефропатия
39
ХПН
Нефросклероз вследствие
гипертонической болезни
33
Гломерулонефрит
15
Интерстициальный нефрит
4
Поликистоз почек
4
Гемолитико- уремический
синдром
1
Прочие
4
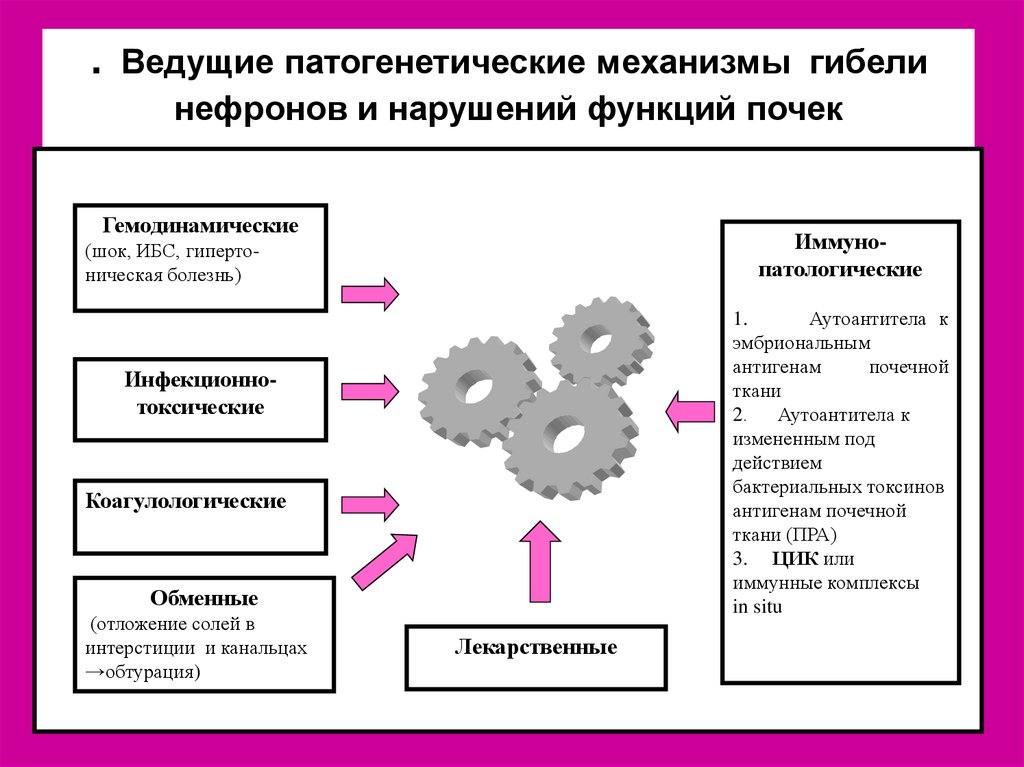
16. . Ведущие патогенетические механизмы гибели нефронов и нарушений функций почек
ГемодинамическиеИммунопатологические
(шок, ИБС, гипертоническая болезнь)
1.
Аутоантитела к
эмбриональным
антигенам
почечной
ткани
2. Аутоантитела к
измененным под
действием
бактериальных токсинов
антигенам почечной
ткани (ПРА)
3. ЦИК или
иммунные комплексы
in situ
Инфекционнотоксические
Коагулологические
Обменные
(отложение солей в
интерстиции и канальцах
→обтурация)
Лекарственные
17. Концепции патогенеза ХПН
В основе ХПН любой этиологии лежит прогрессивное снижение
массы действующих нефронов (МДН), однако, начальные изменения в почке
зависят от основного заболевания.(роль ДСТ, пороков, обструкции,
незрелости, вторичных осложнений)
Гибель части нефронов вызывает гиперфункцию оставшихся (гипотеза
интактных нефронов). В интактных нефронах повышается скорость
фильтрации за счет расширения афферентных артериол, повышения
фильтрационного давления и повышения скорости плазмотока
.
Усиленная гиперфильтрация, являясь механизмом адаптации при
снижении МДН, в дальнейшем ведет к повреждению оставшихся интактных
нефронов и фокальному гломерулосклерозу.
По мере убыли нефронов сначала страдает концентрационная
способность почек (гипостенурия) , а затем дилюционная способность почек
(гипо- и изостенурия)
18. Оценка скорости клубочковой фильтрации (СКФ)
Скорость клубочковой фильтрации (СКФ) , то есть количество профильтрованной за
минуту плазмы - основной показатель функции почек и критерий оценки стадии
хронической почечной недостаточности (ХПН )
СКФ определяется на основании фильтрационного клиренса.
Фильтрационный клиренс (СКФ) – это количество плазмы, очищаемое от
данного вещества путем клубочковой фильтрации за 1 минуту.
Данное вещество должно:
1. иметь постоянную концентрацию в плазме
2. полностью переходить в мочу путем клубочковой фильтрации при
однократном прохождении через почку
3. не реабсорбироваться и не секретироваться при прохождении мочи по
нефрону.
Такому требованию отвечает эндогенный креатинин!
Повышение его в крови в 2 раза означает снижение СКФ в 2 раза
19.
Характеристика стадий ХПНСтадии ХПН
Характеристика
I стадия
Компенсированная
МДН менее 60%*. Снижение резервов при нагрузке. Объем почечных функций 8050% от нормы. СКФ 70- 50 мл\мин. Нет нарушений гомеостатических констант.
В клинике нет симптомов ХПН, а есть проявления основного заболевания
(пиелонефрита, гломерулонефрита и т п)
(impaired)
II стадия
Субкомпенсированная
(chronic renal
insufficiency)
III стадия
Декомпенсированная
(chronic renal failure)
МДН менее 40%. Неустойчивая гиперазотемия и анемия в сочетании с нарушениями
парциальных ренальных функций. СКФ 50- 30 мл\мин. Полиурия. Задержка роста,
остеодистрофия. Стимуляция продукции ренина и РААС ведет к
гипертензии.
Возможна гипокалиемия
МДН менее 20%. Отчетливые признаки ХПН. СКФ - 30- 10 мл\мин. Объем почечных
функций 30% от нормы и менее.
Нарушение
гомеостатических
констант:
гипергидратация,
гиперазотемия,
гиперфосфатемия (если СКФ снижена до 30% от нормы), гиперкалиемия (если СКФ
снижена до 10% от нормы), гипермагниемия, метаболический ацидоз,
гипергидратация.
Интоксикация (средними молекулами, гуанидин –янтарной, фенолами, NH
паратгормоном и другими эндогенными токсинами)
снижение: ↓ Na ↓ Са¸ ↓SB¸ ↓НСО3¸ ↓рН¸ ЭПО
3
,
Олигурия, отеки, остеодистрофия, ИДС
IV стадия
Терминальная
(end stage renal
disease)
*Примечание:
МДН менее 10%. Терминальная стадия, олигоанурическая. СКФ - 10 мл\мин и
менее. Объем почечных функций 5% от нормы и менее. Снижение белка, ↓К¸ ↓ Na¸
Поражение
различных органов и систем. Сердечная недостаточность,
аритмии, анорексия, геморрагический синдром, сепсис
↑Н2О¸ ↓
Са.
Снижение
продукции¸ ренинаа¸
кальцитриола.
% нефронов от нормы (по J. Knochel и соавт. 1981)
20.
Характеристика I стадии ХПНI стадия
МДН менее 60%*.
Компенсированная
(impaired)
Снижение резервов при нагрузке.
Объем почечных функций 80- 50% от нормы.
СКФ 70- 50 мл\мин.
Нет нарушений гомеостатических констант.
В клинике нет симптомов ХПН, а есть
проявления основного заболевания (сахарного
диабета,
СКВ,
гипертонической
болезни,
пиелонефрита, гломерулонефрита и т п)
21.
Характеристика II стадии ХПНII стадия
МДН менее 40%.
Неустойчивая гиперазотемия и анемия в
Субкомпенсиро сочетании с нарушениями парциальных ренальных
функций.
ванная
СКФ 50- 30 мл\мин.
(chronic renal
insufficiency)
Задержка роста, остеодистрофия.
Стимуляция продукции ренина и РААС ведет к
гипертензии.
Возможна гипокалиемия
Полиурия
22.
Характеристика III стадии ХПНIII стадия
Декомпенси
рованная
(chronic
renal
failure)
МДН менее 20%.
СКФ - 30- 10 мл\мин. Объем почечных функций 30% от
нормы и менее.
Отчетливые признаки ХПН.
Олигурия, отеки, остеодистрофия, ИДС
Нарушение гомеостатических констант:
гипергидратация,
гиперазотемия,
гиперфосфатемия (если СКФ снижена до 30% от нормы),
гиперкалиемия (если СКФ снижена до 10% от нормы),
гипермагниемия, метаболический ацидоз,
.
Интоксикация (средними молекулами, гуанидин –янтарной,
фенолами, NH 3 , паратгормоном и другими эндогенными
токсинами)
снижение: ↓ Na ↓ Са¸ ↓SB¸ ↓НСО3¸ ↓рН¸ ЭПО
23.
Характеристика IV стадии ХПНIV стадия
Терминальная
(end stage
renal
disease)
МДН менее 10% от нормы
Терминальная стадия - олигоанурическая.
СКФ - 10 мл\мин и менее.
Объем почечных функций - 5% от нормы и менее.
Снижение белка, ↑ К¸ ↓ Na¸ ↑Н2О¸ ↓ Са.
Снижение продукции ренина¸ кальцитриола.
КЛИНИКА: поражение различных органов и систем.
Сердечная недостаточность, аритмии,
Анорексия,
Геморрагический синдром,
Сепсис
24.
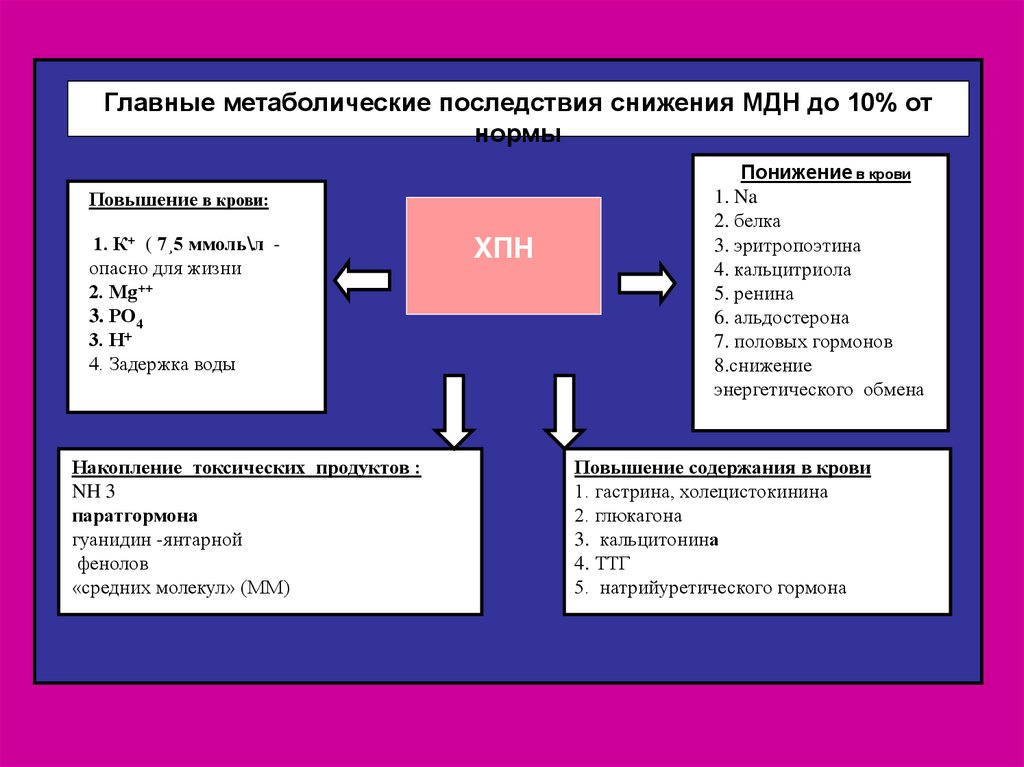
Главные метаболические последствия снижения МДН до 10% отнормы
Повышение в крови:
1. К+ ( 7¸5 ммоль\л опасно для жизни
2. Мg++
3. РО4
3. Н
4. Задержка воды
Накопление токсических продуктов :
NH 3
паратгормона
гуанидин -янтарной
фенолов
«средних молекул» (ММ)
ХПН
Понижение в крови
1. Na
2. белка
3. эритропоэтина
4. кальцитриола
5. ренина
6. альдостерона
7. половых гормонов
8.снижение
энергетического обмена
Повышение содержания в крови
1. гастрина, холецистокинина
2. глюкагона
3. кальцитонина
4. ТТГ
5. натрийуретического гормона
25. Клиническая картина ХПН
Клиническая картина ХПН складывается .из :
• 1 симптомов, связанных с первичными расстройствами гомеостаза
(гипергидратацией,
гиперкалиемией,
ацидозом,
нарушением
выведения гормонов, гипопродукцией эритропоэтина),
• 2. вторичными расстройствами, связанными с компенсацией
первичных
нарушений
(гипервентиляцией,
тахикардией,
гиперпаратиреоидизмом, повышенной экскрецией мочевины в
кишечник, серозные полости, перикард, кожу, слизистые) и
• 3.
вторичным нарушением функций органов и систем в
результате несостоятельности механизмов компенсации (сердечная
недостаточность, уремический перикардит, отек легких, инфаркт,
инсульт, сепсис, ДВС)
26.
Важнейшие клинические последствия гомеостатических расстройств приХПН
Система
Сердечно
–
сосудистая
система
синдром
Сердечная
недостатосность
Синдром
артериальной
гипертензии
Аритмии
Перикардит
Дыхательная
система
Отек легких, РДСВ
Дыхательная
недостаточность
Пневмония, плеврит
Пневмонит
Патогенез
Перегрузка сердца объемом вследствие увеличения
ОЦК, связанного с гипергидратацией в результате
снижения СКФ)
Перегрузка сердца давлением вследствие повышения
сосудистого тонуса (стимуляция РААС, снижение ПГ,
кининов)
Образование кальцификатов в миокарде.
Гиперкалиемия ведет к нарушению возбудимости и
проводимости (блокада) миокарда.
Выделение продуктов азотистого обмена в полость
перикарда, шум трения перикарда
Атерогенная направленность обмена веществ.
Гипергидратация, недостаточность левого сердца,
ацидоз, токсическое повреждение эндотелия сосудов.
Компенсаторная гипевентиляция вследствие ацидоза
ИДС при ХПН облегчает инфицирование. Возможно
поступление бактерий и эндотоксина из ЖКТ
Уремия
27.
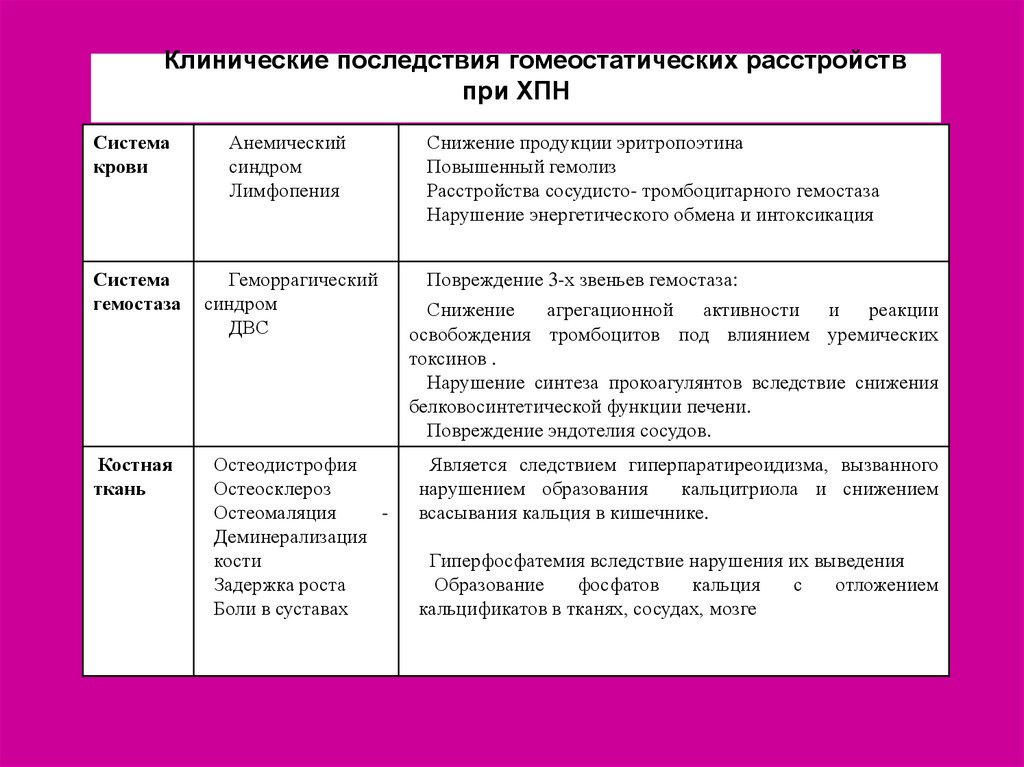
Клинические последствия гомеостатических расстройствпри ХПН
Система
крови
Анемический
синдром
Лимфопения
Система
гемостаза
Геморрагический
синдром
ДВС
Костная
ткань
Остеодистрофия
Остеосклероз
Остеомаляция
Деминерализация
кости
Задержка роста
Боли в суставах
Снижение продукции эритропоэтина
Повышенный гемолиз
Расстройства сосудисто- тромбоцитарного гемостаза
Нарушение энергетического обмена и интоксикация
Повреждение 3-х звеньев гемостаза:
Снижение
агрегационной активности и реакции
освобождения тромбоцитов под влиянием уремических
токсинов .
Нарушение синтеза прокоагулянтов вследствие снижения
белковосинтетической функции печени.
Повреждение эндотелия сосудов.
Является следствием гиперпаратиреоидизма, вызванного
нарушением образования
кальцитриола и снижением
всасывания кальция в кишечнике.
Гиперфосфатемия вследствие нарушения их выведения
Образование
фосфатов
кальция
с
отложением
кальцификатов в тканях, сосудах, мозге
28.
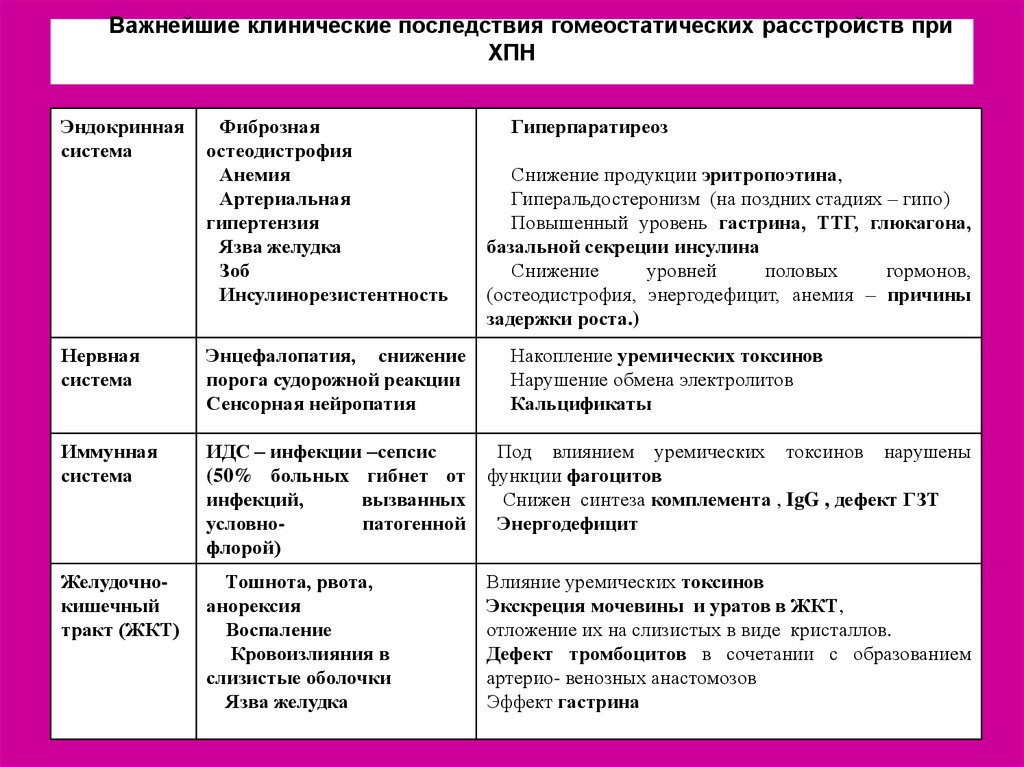
Важнейшие клинические последствия гомеостатических расстройств приХПН
Эндокринная
система
Фиброзная
остеодистрофия
Анемия
Артериальная
гипертензия
Язва желудка
Зоб
Инсулинорезистентность
Гиперпаратиреоз
Снижение продукции эритропоэтина,
Гиперальдостеронизм (на поздних стадиях – гипо)
Повышенный уровень гастрина, ТТГ, глюкагона,
базальной секреции инсулина
Снижение
уровней
половых
гормонов,
(остеодистрофия, энергодефицит, анемия – причины
задержки роста.)
Нервная
система
Энцефалопатия, снижение
порога судорожной реакции
Сенсорная нейропатия
Накопление уремических токсинов
Нарушение обмена электролитов
Кальцификаты
Иммунная
система
ИДС – инфекции –сепсис
(50% больных гибнет от
инфекций,
вызванных
условнопатогенной
флорой)
Под влиянием уремических токсинов нарушены
функции фагоцитов
Снижен синтеза комплемента , IgG , дефект ГЗТ
Энергодефицит
Желудочнокишечный
тракт (ЖКТ)
Тошнота, рвота,
анорексия
Воспаление
Кровоизлияния в
слизистые оболочки
Язва желудка
Влияние уремических токсинов
Экскреция мочевины и уратов в ЖКТ,
отложение их на слизистых в виде кристаллов.
Дефект тромбоцитов в сочетании с образованием
артерио- венозных анастомозов
Эффект гастрина
29. Принципы терапии ХПН
1. Замедлить прогрессирование ХПН возможно при некоторых
воспалительных заболеваниях: системной красной волчанке, некоторых
формах гломерулонефрита.
2. Интенсивная терапия диабета и гипертензии уменьшает риск развития
терминальной ХПН.
3. Диета с ограничением белка, солей калия и натрия, а при остеодистрофии и
фосфора, замедляет прогрессирование ХПН.
4. Необходим контроль за применением лекарств и их доз.
5. Ингибиторы ангиотензин-превращающего фермента и блокаторы
рецепторов ангиотензина II являются «золотым стандартом» в лечении
хронических заболеваний почек, независимо от наличия гипертензионного
синдрома. Убедительно доказан их эффект на замедление прогрессирования
поражений почек, гипертензию, протеинурию.
6. Увеличение продолжительности жизни больного можно обеспечить с
помощью регулярного гемодиализа.
7. Трансплантация почки сегодня считается общепринятым методом лечения
терминальной почечной недостаточности.
30. Исход ХПН
ХПН - необратимаНепосредственной причиной летального
исхода ХПН являются осложнения:
сепсис (около 50% больных),
сердечная недостаточность,
отек легкого,
аритмии,
геморрагический синдром.
31. ОПН
32. ОПН определение
Синдром, развивающийся вследствие острой утраты гомеостатическихфункций почек и сопровождающийся электролитным дисбалансом,
декомпенсированным метаболическим ацидозом, нарастающей
азотемией и нарушением способности к выведению воды
А.В. Папаян и Э.К. Цибулькин 1997г
33. ОПН
• ОПН – синдром, развивающийся в связи с внезапнымвыключением функций почек и сопровождающийся:
1. олигурией ( у детей -менее 300 мл\м2 ∙сут.),
2. признаками нарушения тубулярных функций
почек, водно- электролитного баланса
3. задержкой воды
4. повышением компонентов, подлежащих
выведению (азотемией)
34. Формы ОПН (соответственно группам этиологических факторов)
1. Преренальная ОПН2. Ренальная ОПН
3. Постренальная ОПН
35. Этиология преренальной ОПН
• Преренальная ОПНУ 70% хирургических больных причиной преренальной ОПН
являются различные типы шока вследствие
множественных травм, кровопотери, при полостных операциях на
кишечнике и в желчно- панкреатической зоне,
У 75% терапевтических больных ОПН является следствием
ишемической болезни сердца, сепсиса, гемолиза
36. Этиология ОПН у детей
• В различных возрастных группах доминируют разные причиныУ новорожденных - шок, гипогидратация, аномалии развития
почек, тромбозы почечных сосудов, сепсис.
У детей раннего возраста –инфекционные токсикозы с
гипогидратацией, шок разной этиологии, ДВС
В дошкольном и школьном возрасте – ТИН и БПГН,
вирусные и бактериальные поражения почек
37. Патогенез преренальной ОПН
Централизация кровообращения при шоке, гиповолемии, гипотензии
вызывает перераспределение внутрипочечного кровотока ( при участии
РААС, ТхА2, простагландинов) с ишемией коркового слоя, тубулонекрозом
дистальных канальцев. Преимущественное кровоснабжение мозгового слоя и
функционирование юкста-медуллярных нефронов, имеющих длинную петлю
Генле, обеспечивает повышение концентрационной способности почки в
условиях ишемии и носит приспособительный характер.
Эту стадию преренальной ОПН некоторые нефрологи
называют функциональной почечной недостаточностью (Игнатова М.С , Папаян
А.В.) или «почкой при шоке» (Ю. Шутеу ), в отличие от «шоковой»
почки как стадии ОПН.
Диурез на этой стадии снижается до 500 мл в сутки (у взрослых)
(у детей – до 300 мл ).
Терапевтические мероприятия (восполнение объема, восстановление
почечного кровотока) ведут к постепенному восстановлению парциальных
функций почек
Длительно действующие преренальные факторы приводят к
структурным изменениям в почке и преренальная ОПН переходит в
ренальную ОПН.
38. Этиология ренальной ОПН
1. Острый гломерулонефрит (постстрептококковыйи быстро прогрессирующий гломерулонефрит -БПГН),
2. Синдром Гудпасчера (АТ к базальной мембране клубочков)
3. Васкулиты при системных аутоиммунных заболеваниях
(иммуно-комплексный тип аллергии)
4. Тубулоинтерстициальный нефрит (ТИН) инфекционного,
аллергического или токсического генеза (3%)
5. Гемолитико-уремический синдром (ГУС)
(часто у детей грудного возраста).
6. Нефротоксические воздействия лекарственных препаратов
7. Шок при синдроме раздавливания и посттрансфузионный
вызывают непосредственное повреждение почечной ткани
• Ренальные причины являются ведущими у детей дошкольного и
школьного возраста
39. Лекарственная нефропатия и ОПН
Нефротоксические воздействия оказываютлекарственные препараты:
аминогликозиды
нестероидные противовоспалительные
( препараты блокируют синтез ПГЕ- вазодилататора,
что ведет к спазму сосудов и ишемии коры почки)
соли тяжелых металлов (вызывают тубулонекроз)
рентгеноконтрастные агенты
сульфаниламиды
( Необходимо отметить, что аминогликозиды вызывают
неолигурическую форму ОПН, поэтому диурез не является
надежным критерием диагноза ОПН. )
40. Отличие преренальной ОПН от ренальной
Принципиальным отличием преренальной ОПН от ренальной являетсяспособность сохранять натрий и воду.
Сохранность концентрационной способности почки выявляется в следующем:
1.
2.
3.
4.
осмоляльность мочи выше , чем 450 мОсм\кг воды,
отношение азота мочевины крови к креатинину сыворотки выше, чем 20: 1
(в норме 10: 1).
( Повышенная реабсорбция мочевины пассивно связана с усилением реабсорбции
натрия (альдостероном), а креатинин только фильтруется, поэтому такое
избирательное увеличение азота мочевины принято называть «преренальной
азотемией».
отношение креатинина мочи к креатинину сыворотки:
в норме 10-15׃:1;
при преренальной 20 : 1;
при ренальной – менее 10 : 1
Важным показателем, позволяющим дифференцировать преренальную ОПН от
ренальной, является величина экскретируемой фракции натрия: она ниже 1% у
больных с преренальной и выше 1% при остром канальцевом некрозе в связи с
нарушением его реабсорбции.
41.
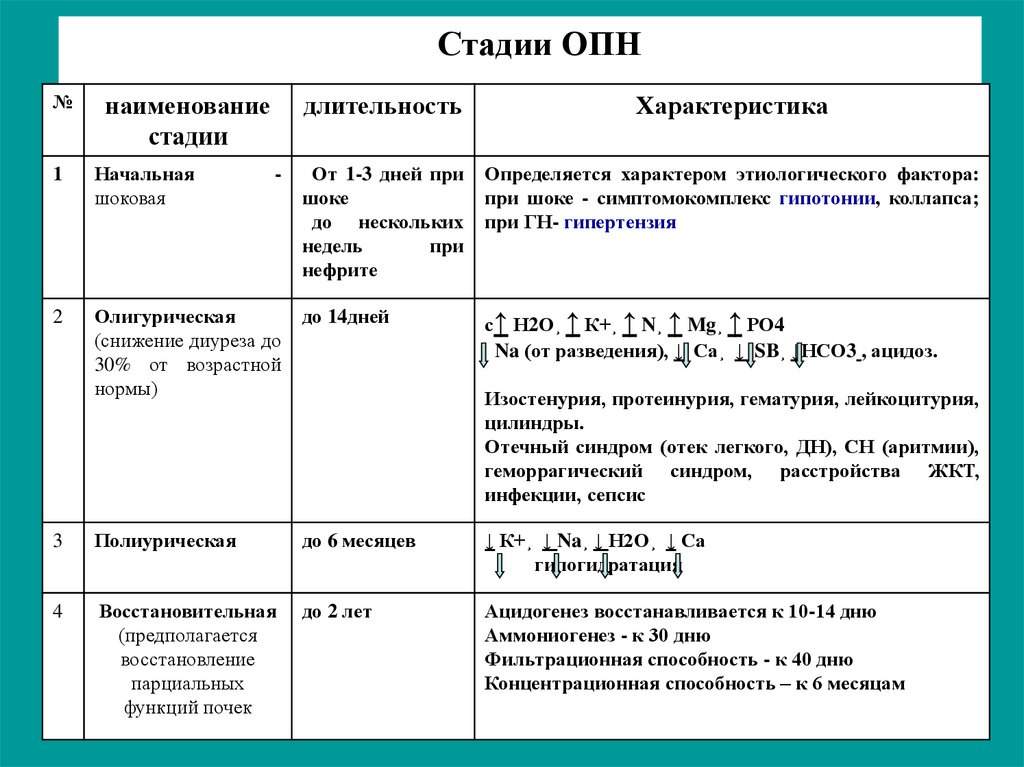
Стадии ОПН№
наименование
стадии
длительность
Характеристика
От 1-3 дней при
шоке
до нескольких
недель
при
нефрите
Определяется характером этиологического фактора:
при шоке - симптомокомплекс гипотонии, коллапса;
при ГН- гипертензия
с↑ Н2О¸ ↑ К+¸ ↑ N¸ ↑ Mg¸ ↑ РО4
Na (от разведения), ↓ Са¸ ↓ SB¸ ↓НСО3 , ацидоз.
1
Начальная
шоковая
2
Олигурическая
(снижение диуреза до
30% от возрастной
нормы)
до 14дней
3
Полиурическая
до 6 месяцев
↓ К+¸ ↓ Na¸ ↓ Н2О¸ ↓ Са
гипогидратация
4
Восстановительная
(предполагается
восстановление
парциальных
функций почек
до 2 лет
Ацидогенез восстанавливается к 10-14 дню
Аммониогенез - к 30 дню
Фильтрационная способность - к 40 дню
Концентрационная способность – к 6 месяцам
-
Изостенурия, протеинурия, гематурия, лейкоцитурия,
цилиндры.
Отечный синдром (отек легкого, ДН), СН (аритмии),
геморрагический синдром, расстройства ЖКТ,
инфекции, сепсис
42.
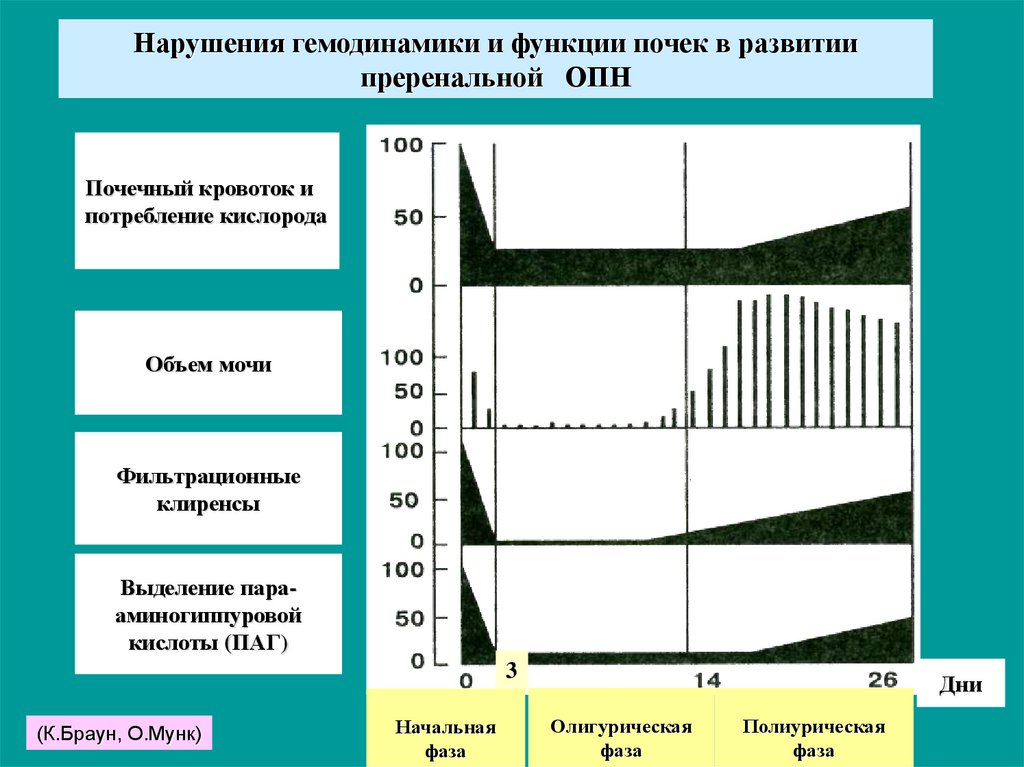
Нарушения гемодинамики и функции почек в развитиипреренальной ОПН
Почечный кровоток и
потребление кислорода
Объем мочи
Фильтрационные
клиренсы
Выделение парааминогиппуровой
кислоты (ПАГ)
3
(К.Браун, О.Мунк)
Начальная
фаза
Дни
Олигурическая
фаза
Полиурическая
фаза
43.
Патогенез олигурии при ОПНПовреждающие факторы
Расстройства системной
гемодинамики
(лекарства, химические
вещества, тяжелые
металлы)
Снижение АД
Нарушение
транспорта Na
гиперкатехол
аминемия
барорецепторы
ЮГА
Снижение
перфузии
почки
РААС и
АДГ
-
Гиповолемическая
стимуляция АДГ
Ишемия коры
(Юкстамедуллярное
(юкстамедуллярное
шунтирование)
(вследствие
обструкции
изнутри и
сдавления извне
Осморецепторы
ЮГА
Спазм приводящей артериолы
за счет АТII , ТхА2,, АДГ (V1R) ,
дефицит ПГЕ2
ГУС
Тубулонекроз
Стимуляц
ия
βAdR и
Централизация
кровообращения
через αAdR
Острый
ГН. ТИН.
Нефротоксины
Отек
интерстиция
Снижение ирригации
канальцев
Неселективная реабсорбция
Снижение фильтрации
(обратный ток ультрафильтрата)
олигурия
Гипергидратация
Гипонатриемия
Гиперкалиемия
Ацидоз
(от разведения)
Ведущие гомеостатические расстройства на стадии олигурии
Гиперазотемия
44. опн
Основные клинические расстройства, приводящие клетальному исходу при ОПН:
отек легких
аритмии
геморрагический синдром
сепсис
45. Принципы терапии ОПН
Основной целью терапии ишемической или нефротоксической ОПНявляется:
1. Поддержание баланса жидкости и электролитов (восстановление ОЦК,
внутрипочечной гемодинамики, коррекция электролитов и КОС)
2. Адекватное питание,
3. Лечение инфекции
4. Лечение уремии, если она имеются.
Неолигурический острый некроз канальцев легче контролировать клинически.
Допустимо применение перитонеального диализа и гемодиализа.
Строгим показанием для диализа является неспособность контролировать
гиперкалиемию с помощью катионобменных смол.
Диализ обычно назначают при олигурии и уровне креатинина
80- 100 мкмоль\л.
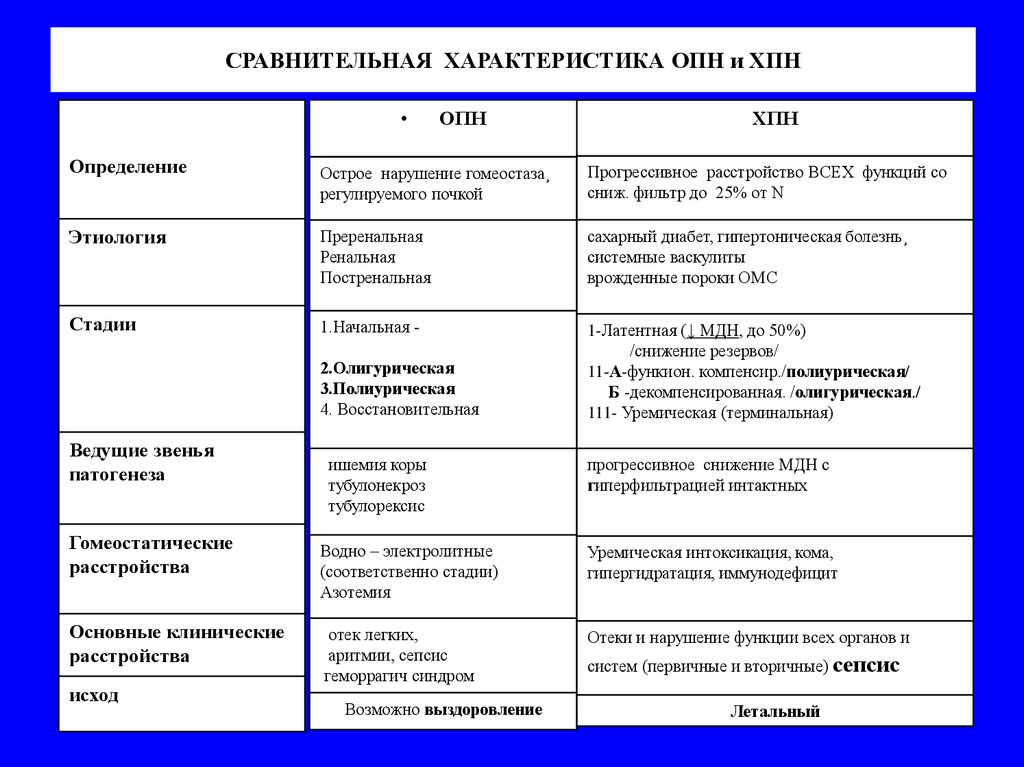
46. СРАВНИТЕЛЬНАЯ ХАРАКТЕРИСТИКА ОПН и ХПН
Определение
ОПН
ХПН
Острое нарушение гомеостаза¸
регулируемого почкой
Прогрессивное расстройство ВСЕХ функций со
сниж. фильтр до 25% от N
Этиология
Преренальная
Ренальная
Постренальная
сахарный диабет, гипертоническая болезнь¸
системные васкулиты
врожденные пороки ОМС
Стадии
1.Начальная -
1-Латентная (↓ МДН, до 50%)
/снижение резервов/
11-А-функион. компенсир./полиурическая/
Б -декомпенсированная. /олигурическая./
111- Уремическая (терминальная)
2.Олигурическая
3.Полиурическая
4. Восстановительная
Ведущие звенья
патогенеза
Гомеостатические
расстройства
Основные клинические
расстройства
исход
ишемия коры
тубулонекроз
тубулорексис
прогрессивное снижение МДН с
гиперфильтрацией интактных
Водно – электролитные
(соответственно стадии)
Азотемия
Уремическая интоксикация, кома,
гипергидратация, иммунодефицит
отек легких,
аритмии, сепсис
геморрагич синдром
Отеки и нарушение функции всех органов и
Возможно выздоровление
систем (первичные и вторичные) сепсис
Летальный
47. Взаимоотношения ОПН и ХПН
1. Прогрессирование основного заболевания, вызвавшегоОПН, может привести к ХПН.
2. ОПН редко переходит в ХПН
3. При ХПН может развиться синдром ОПН
Ведущие гомеостатические расстройства:
При ХПН – гиперазотемия и ИДС
При ОПН – водно – электролитные и ИДС
48.
СПАСИБО за ВНИМАНИЕ!49.
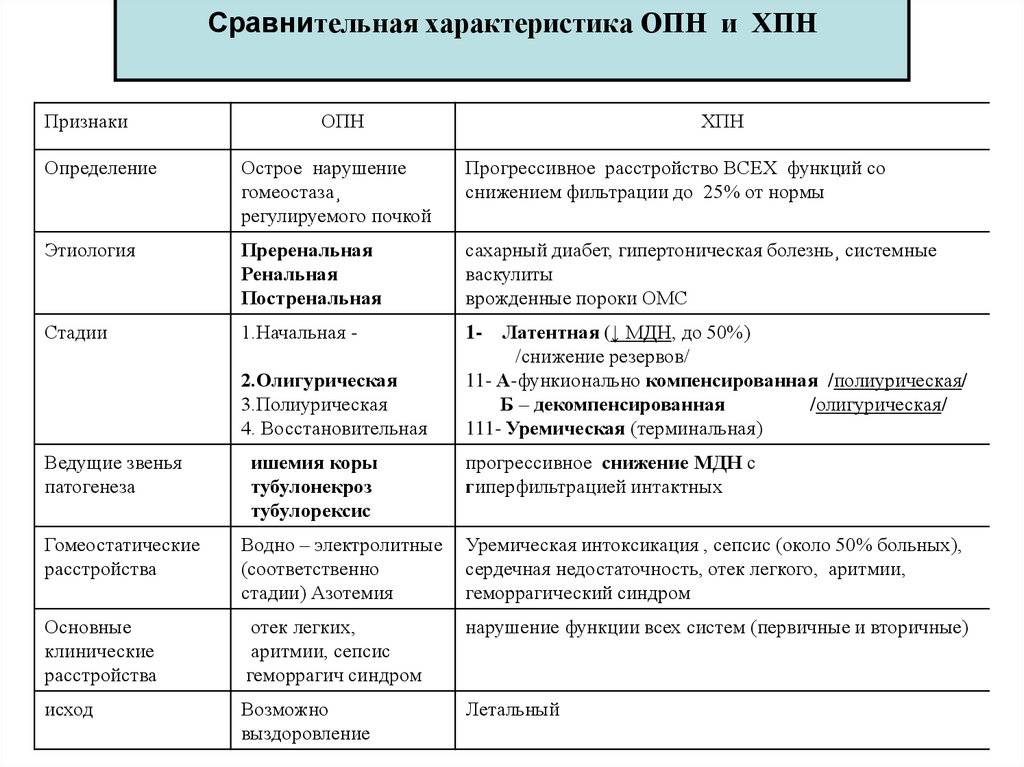
Сравнительная характеристика ОПН и ХПНПризнаки
ОПН
ХПН
Определение
Острое нарушение
гомеостаза¸
регулируемого почкой
Прогрессивное расстройство ВСЕХ функций со
снижением фильтрации до 25% от нормы
Этиология
Преренальная
Ренальная
Постренальная
сахарный диабет, гипертоническая болезнь¸ системные
васкулиты
врожденные пороки ОМС
Стадии
1.Начальная -
1- Латентная (↓ МДН, до 50%)
/снижение резервов/
11- А-функионально компенсированная /полиурическая/
Б – декомпенсированная
/олигурическая/
111- Уремическая (терминальная)
2.Олигурическая
3.Полиурическая
4. Восстановительная
Ведущие звенья
патогенеза
ишемия коры
тубулонекроз
тубулорексис
прогрессивное снижение МДН с
гиперфильтрацией интактных
Гомеостатические
расстройства
Водно – электролитные
(соответственно
стадии) Азотемия
Уремическая интоксикация , сепсис (около 50% больных),
сердечная недостаточность, отек легкого, аритмии,
геморрагический синдром
Основные
клинические
расстройства
отек легких,
аритмии, сепсис
геморрагич синдром
нарушение функции всех систем (первичные и вторичные)
исход
Возможно
выздоровление
Летальный
50. Патогенез ренальной ОПН
Закупорка канальцев белками(гемоглобином при внутрисосудистом
гемолизе и миоглобином, освобождающимся при рабдомиолизе), кристаллами
уратов и сульфаниламидов вызывает
первично тубулонекроз проксимальных
канальцев с последующим
юкстамедуллярным шунтированием,
ишемией коры и некрозом дистальных
канальцев
51. Почка контролирует:
1.Водно- электролитный баланс
2.Осмотическое давление
3.КОС
4.Системную гемодинамику
5.Ритм сердечных сокращений
6.Эритропоэз
7.Энергетический обмен
8.Витаминный баланс
9.Эндокринный гомеостаз
10 Гемостаз
11 Иммунитет
12 Структуру костной ткани
13 Уровень токсических продуктов
52. Этиология ХПН
У взрослых
• сахарный диабет и артериальная гипертензия
(нефросклероз) составляют основную причину
терминальной стадии ХПН .
У детей
в этиологии ХПН 71% составляют врожденные
пороки развития и наследственные нефропатии.
Наиболее частыми пороками развития является
первичный пузырно- мочеточниковый рефлюкс
(ПМР), рефлюкс нефропатия, при которой, кроме
нарушений уродинамики имеются признаки
нефросклероза и гидронефроз.









































 Медицина
Медицина








