Похожие презентации:
Возрастные изменения опорно-двигательного аппарата в пожилом и старческом возрасте. Лечение пациентов
1.
ЛЕКЦИЯ № 7ЛЕЧЕНИЕ ПАЦИЕНТОВ ПОЖИЛОГО
И СТАРЧЕСКОГО ВОЗРАСТА С
ЗАБОЛЕВАНИЯМИ ОПОРНОДВИГАТЕЛЬНОГО АППАРАТА
2.
ПЛАНВозрастные
изменения
опорнодвигательного аппарата в пожилом
и старческом возрасте
2. Остеоxондроз
3. Остеопороз
4. Остеоартроз
1.
3.
Возрастные измененияопорно-двигательного
аппарата в пожилом и
старческом возрасте
4.
Возрастные изменения мышц:уменьшение
количества
мышечных
волокон и их диаметра;
увеличение
жировых
включений
и
липофусцина в мышечных клетках;
уменьшение
числа
функционирующих
капилляров и нейронов на одну мышечную
единицу;
снижается АТФ-азная активность мышц.
5.
Возрастные изменения в костях:1. Остеопороз в результате белкового
дефицита и уменьшения содержания
минеральных веществ в тканях.
2. Увеличение эпифизов трубчатых
костей,
образование
костных
разрастаний
(гиперостозов
и
экзоостозов),
утолщение
сохранившихся костных балок.
6.
3. Усиливаетсякифоз
грудного
отдела и лордоз поясничного
отдела позвоночника.
4. Уплощается
свод
стопы,
уменьшается рост.
7.
ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ ВСУСТАВАХ
1. Прогрессирующая
дегенерация
суставного хряща, сужение суставной
щели,
уменьшение
внутрисуставной
жидкости.
2. Кальциноз сухожилий и суставных
сумок.
3. Деструктивные возрастные изменения в
межпоэвонковых дисках и прилежащих
тканях (развивается остеохондроз).
8.
Возникновению заболеваний ОДПспособствуют возрастные изменения
опорно-двигательного аппарата. При
старении
уменьшается
объем
мышечной
массы,
ухудшается
сократительная способность мышц,
они
становятся
атрофичными
и
дряблыми.
9.
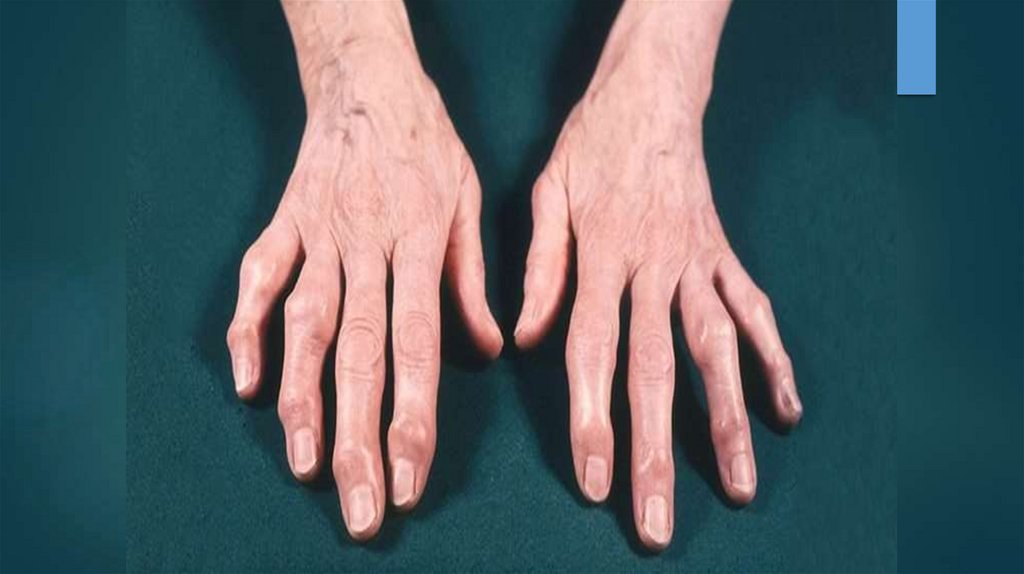
В костях снижается содержаниеминеральных веществ, костной массы,
они становятся менее прочными —
более
ломкими.
Прогрессирует
дегенерация суставного хряща, в
сухожилиях и суставных сумках
откладываются
соли
кальция
(кальциноз).
10.
ОСТЕОХОНДРОЗ11.
Дегенеративная патология, котораяприводит
к
поражению
хрящей
межпозвоночных дисков и изменению
тел
позвонков.
Это
наиболее
распространенное
хроническое
заболевание, которое встречается у
95% пациентов старше 60 лет.
12.
Патология развивается на фоненарушения
физиологических
процессов, снижения эластичности
тканей с возрастом. Остеохондроз у
пожилых людей может вызывать
поражение шейного, поясничного и
грудного отдела позвоночника.
13.
Существует ряд провоцирующих факторов,способных значительно увеличить скорость
нежелательных
процессов,
ухудшить
состояние
соединительнотканных
элементов. К данным факторам относят:
1. Сниженную двигательную активность;
2. Чрезмерные физические нагрузки;
3. Наследственную предрасположенность;
4. «Сидячую» работу;
14.
5. Ожирение.6. Профессиональный спорт.
7. Различные
деформации
позвоночника.
8. Нарушение обменных процессов.
9. Различные
травмы
позвоночного
столба.
15.
КлиникаОстеохондроз
характеризуется
полиморфизмом – заболевание может
приводить к развитию слабо выраженных
вегетативных расстройств или грубых
изменений
чувствительности
и
двигательной активности. Специалисты
выделяют
такую
специфическую
неврологическую симптоматику:
16.
1. Развитие рефлекторного болевогосиндрома.
В
зависимости
от
локализации
патологического
процесса развивается люмбалгия,
люмбоишиалгия,
цервикалгия,
торакалгия, брахиалгия.
17.
2.Люмбаго. Это острый болевой синдром в
области
поясничного
отдела
позвоночного
столба.
Симптом
развивается внезапно во время неловких
движений или физической нагрузки.
Характерно усиление болезненности во
время кашля, чихания и движений.
Состояние
улучшается
лишь
в
положении лежа.
18.
3.Возникновение
корешкового
компрессионного
синдрома.
Состояние развивается на фоне
грыжи
межпозвоночного
диска,
которая
представляет
собой
видоизмененную хрящевую ткань,
вызывающую сдавливание нервных
корешков.
19.
Виды остеоxондроза1. Остеохондроз шейного отдела. Это наиболее
распространенная
патология
опорнодвигательного аппарата. Заболевание приводит
к развитию длительной головной боли, которую
невозможно купировать с помощью обычных
анальгетиков. Болевой синдром локализуется в
затылочной области и висках, усиливается после
сна или нахождения в положении сидя.
20.
Также пациенты отмечают изменениечувствительность
в
руках
и
подвижности
шеи,
возникновение
головокружения,
шума
в
ушах,
снижение остроты зрения, появление
мушек, внезапную потерю сознания,
частые приступы икоты, отрыжки.
21.
2. Остеохондрозпоясничного
отдела.
Патология провоцирует появление боли
и прострелов в ногах и области
поясницы,
интенсивность
которых
увеличивается
после
физической
активности. Нередко возникает онемение
нижних конечностей, возможен парез
или паралич.
22.
Пациенты отмечают нарушение тазовыхфункций:
развивается
недержание
мочи,
эректильная
дисфункция.
Патология
нередко
приводит
к
вознокновению
осложнений
–
нестабильные
позвонки
способны
слетать с крестца, что приводит к
повреждению внутренних органов.
23.
3. Груднойостеохондроз.
Заболевание
редко приводит к развитию выраженного
болевого синдрома, поэтому многие
пациенты не подозревают о появлении
патологии. Болезненные ощущения в
основном локализованы в области ребер
и лопаток, верхней части живота.
24.
Первые признаки заболеваниянапоминают
симптоматику
сердечного приступа, холецистита,
гастрита или язвы желудка.
Характерно усиление болевого
синдрома во время глубокого
дыхания, кашля.
25.
ДиагностикаКомплексная
диагностика
предполагает
проведение неврологического обследования,
которое позволяет определить локализацию
патологического
процесса,
определить
выраженность чувствительных и двигательных
нарушений.
Дополнительно
назначают
инструментальные методы:
1. Рентгенография позвоночного столба;
2. Миелография;
3. МРТ или КТ.
26.
Основные рентгенологическиепризнаки остеохондроза:
патологическая подвижность
позвонков;
смещение тел позвонков;
обызвествление диска (отложение
солей);
27.
равномерное сужение межпозвонковойщели в поясничном и шейном отделах, а в
грудном отделе сужение клиновидное;
образование остеофитов (краевых
разрастаний);
образование на границе с пораженным
диском уплотнения (краевого склероза).
28.
Лечение1. Нестероидные противовоспалительные
препараты
(Диклофенак,
Нурофен,
Нимесулид).
Препараты
позволяют
эффективно
устранить
воспаление,
болезненные ощущения, отечность.
29.
2. Анальгетики. Препараты назначаютдля устранения интенсивного болевого
синдрома;
3. Хондропротекторы
(Хондроксид,
Структум). Препараты направлены на
восстановление межпозвоночных дисков,
требуют длительного приема – 12-18
месяцев;
30.
4. Крема и мази для наружногоиспользования.
Чтобы
устранить
болевой синдром, можно использовать
местные
разогревающие
препараты
(Капсикам, Фастум гель, средства на
основе змеиного яда). Они не имеют
системного действия, поэтому редко
провоцируют
развитие
побочных
реакций;
31.
5. Антидепрессанты (Амитриптилин,Флуоксетин). Препараты назначают,
если
болезненные
ощущения
сохраняются
на
протяжении
3
месяцев. Это поможет пациенту
успокоиться, снизить интенсивность
болевого синдрома;
32.
6. Пентоксифиллин. Препарат назначаютдля нормализации местного кровотока.
Рекомендуют принимать в комплексе с
никотиновой кислотой;
7. Мочегонные
препараты
(Диакарб,
Фуросемид). Диуретики способствуют
уменьшению отечности;
33.
8. Витамины группы В применяют длявосстановления нервной системы;
9. Блокады
(Мильгама).
Инъекции
позволяют
эффективно
купировать
выраженный болевой синдром;
10.Миорелаксанты. Препараты помогают
устранить спазм мускулатуры, что
способствует уменьшению болезненности.
34.
Физиотерапия1. Воздействие ультразвуком. Методика основана
на воздействии ультразвукового излучения на
ткани
позвоночника,
что
способствует
скорейшему
выздоровлению,
повышает
эффективность медикаментозного лечения;
2. Электрофизиотерапевтические методы: ДДТ,
СМТ, электрофорез;
35.
3. Магнитотерапия. Метод приводитк ускорению обменных процессов в
организме,
способствует
восстановлению
соединительнотканных элементов;
4. Лазеротерапия.
Помогает
устранить
воспалительный
процесс;
36.
5.Ударно-волновая терапия. Методика
предполагает
воздействие
акустических
волн
для
эффективного устранения болевого
синдрома, отеков.
37.
ОСТЕОПОРОЗ38.
ОСТЕОПОРОЗзаболевание
скелета,
которое
характеризуется снижением массы костей
и
нарушениями
микроархитектоники
костной
ткани
с
последующим
увеличением
хрупкости
костей
и
возможности
их
переломов.
39.
Остеопороз бывает генерализованным(системным) и местным (метастазы в
кости,
ревматоидный
артрит,
остеомиелит,
лечение
перелома
гипсовой
повязкой,
нарушение
кровотока в костной ткани и др.).
40.
При остеопорозе выделяют два главныхпроцесса костного обмена, каждый из
которых приводит к снижению массы кости:
1.
Высокая степень резорбции кости не
компенсируется нормальным или
повышенным костеобразованием;
2.
Процесс резорбции находиться на
нормальном уровне, но снижается
уровень костеобразования.
41.
Причины остеопорозаПатология
относится
к
категории
полиэтиологических.
Наиболее
распространенной причиной первичного
остеопороза
является
возрастная
(инволюционная)
перестройка
костной
ткани. Предрасполагающими факторами
инволюционного остеопороза являются:
42.
― семейный анамнез (указания на переломы,происходившие у пожилых членов семьи в
результате небольшой травмы);
― пожилой и старческий возраст;
― астеническое телосложение, снижение массы тела;
― небольшой рост;
― позднее начало менструаций (в возрасте 15 лет и
старше);
43.
― раннее наступление менопаузы (до 50лет);
― бесплодие;
― нарушения менструального цикла;
― большое количество беременностей и
родов;
― длительное кормление грудью.
44.
Факторамириска
развития
заболевания считаются:
нарушения деятельности
внутренних органов, в том числе –
расстройства питания и
деятельности желез внутренней
секреции, болезни почек, некоторые
аутоиммунные патологии;
45.
прием некоторых лекарственныхсредств, злоупотребление
никотином, алкоголем и кофе;
малоподвижность, недостаточные
физические нагрузки, длительный
постельный режим.
46.
Классификация остеопороза1. Постменопаузальный.
Вызывается
изменениями
гормонального
фона,
диагностируется у женщин
после наступления менопаузы
(обычно – в возрасте после 50
лет).
47.
2. Сенильный.Обусловлен
процессами
старения,
обычно
выявляется у людей старше 70 лет,
у мужчин может обнаруживаться в
более
молодом
возрасте
(пресенильная форма).
48.
Клиника остеопорозаФизикальные признаки
1. Снижение роста (длина тела короче
размаха рук на 3 см и более);
2. Болезненность при поколачивании и
пальпации
позвоночного
столба,
повышенный тонус мышц спины;
49.
3. Сутулость, развитие грудного кифоза иусиление лордоза в поясничном отделе;
4. Уменьшение расстояния между гребнем
крыла подвздошной кости и нижними
ребрами вследствие уменьшения длины
позвоночного столба;
5. Появление
живота.
складок
кожи
по
бокам
50.
Выделяют медленный и острый остеопороз.1. Для медленного остеопороза острые боли
в начале болезни не характерны. Он
связан с медленно прогрессирующей
ползучей
деформацией
позвонков.
Несмотря на тихое начало, в дальнейшем
могут возникать острые атаки боли.
51.
2. Остроеначало
напоминает
клинику люмбаго и связано с
компрессионным переломом тела
позвонка,
например,
после
поднятия тяжести. Сильная боль
продолжается 1-2 дня без указания
на травму в анамнезе
52.
Острая интенсивная боль впораженном
отделе
позвоночника
связана
с
компрессией тел одного или
нескольких позвонков, резко
ограничивает объем движений.
53.
Болевойсиндром
при
остеопорозе
объясняют
мелкими
костными
микропереломами
и
раздражением
периоста. При развитии асептического
некроза
головок
бедренных
костей,
характерных для остеопороза, у больных
нарушается
походка,
которая
носит
название утиная
54.
При развитии асептического некрозаголовок
бедренных
костей,
характерных для остеопороза, у
больных
нарушается
походка,
которая носит название утиная.
55.
Наосновании
данных
опроса
и
объективного исследования медицинская
сестра формулирует сестринский диагноз
—
проблемы
пациента,
наиболее
важными из которых при остеопорозе
являются:
1. Боли в спине (позвоночнике) и костях
конечностей;
2. Ограничение физической активности;
56.
Риск развития переломов;4. Деформация скелета и нарушения
осанки, обусловленные переломами
костей;
5. Психологические
и
социальноэкономические проблемы в связи с
заболеванием
и
изменениями
обычного стиля (образа) жизни.
3.
57.
Диагностика1. Клинический со сбором анамнеза
(интервьюирование, объективный осмотр,
физикальное исследование с антропометрией).
2. Лучевая (рентгенографический,
томографический и денситометрические методы)
диагностика.
3. Биохимические методы.
4. Исследование биоптата.
58.
В диагностически сложных случаях изучаютсодержание в крови и моче гормонов половых,
щитовидной и паращитовидной желез,
витамина
D,
а
также
используют
радиоизотопные методы (сцинтиграфия
скелета) и биопсию костной ткани.
Консультации
врачей-специалистов
(ревматолог,
травматолог,
гериатр,
эндокринолог и др.) проводят по показаниям.
59.
ЛечениеЗадачами
лечения
остеопороза
являются:
1. Замедление
или
прекращение
потери массы кости, желателен ее
прирост на фоне лечения;
2. Предотвращение
развития
переломов костей;
60.
Нормализация показателей костногометаболизма;
4. Уменьшение
или
исчезновение
болевого
синдрома,
улучшение
общего состояния пациента;
3.
61.
5.Расширениедвигательной
активности,
максимально
возможное
восстановление
трудоспособности и улучшение
качества жизни больного.
62.
Обезболивающие средства в периодобострения
(нестероидные
противовоспалительные
препараты,
анальгетики);
7. Использование
миорелаксантов;
дозированные физические нагрузки и
лечебную физкультуру;
6.
63.
8.Ношение корсетов;
9.
Массаж через 3-6 месяцев от
начала фармакотерапии.
64.
Диетическое питаниеПоказаны
продукты,
богатые
кальцием. При остеопорозе следует
регулярно употреблять молочные
продукты, рыбу, зеленые овощи,
бобовые, лесные орехи, минеральную
воду
с
высоким
содержанием
кальция.
65.
Физическая активность должна бытьумеренной, но регулярной. Женщинам
предклимактерического
возраста
профилактически рекомендуют плавание,
йогу, занятия на тренажерах, езду на
велосипеде и продолжительные прогулки.
При наличии признаков остеопороза
назначают специальные комплексы ЛФК.
66.
Отказот
вредных
привычек.
Необходимо отказаться от курения и
употребления алкоголя, ограничить
количество кофе в рационе.
67.
Медикаментозное лечениеостеопороза
В
зависимости
от
вида
и
выраженности остеопороза, пола и
возраста
пожилого
человека,
наличия переломов и сопутствующих
хронических заболеваний решают
вопросы
выбора
лекарственных
препаратов и длительности их
использования.
68.
С целью адекватного поступления кальцияв организм и эффективного его всасывания
в желудочно-кишечном тракте рекомендуют
комбинированные препараты с высоким
содержанием элементарного кальция и
витамина
D
(Кальций-Dз
Никомед,
Кальций-Dз
Никомед
форте,
Витрум
Кальциум+Dз и др.).
69.
Показана эффективность сочетанногоприменения
препаратов
кальция
(Витакальцин, трифосфат кальция и
др.) и витамина D (холекальциферол,
эргокальциферол).
Оптимальные
суточные дозы элементарного кальция
и витамина D равны, соответственно,
1500 мг и 800 ME.
70.
Физиотерапиялекарственный
электрофорез – может
быть общим или местным, с препаратами
кальция, фосфора, фтора.
магнитотерапия
– обеспечивает
противовоспалительное, обезболивающее
и сосудорасширяющее действие.
УФ-излучение
– стимулирует выработку
витамина D в коже.
71.
1.Остеосинтез шейки бедра. Выполняется
с помощью изогнутых пластин, спиц.
Обеспечивает
надежную
фиксацию
отломков,
прочное
соединительнотканное
сращение
с
сохранением функции ходьбы.
2.
Эндопротезирование
тазобедренного
сустава. Может быть тотальным либо
однополюсным.
72.
Первичная профилактика остеопороза включаетпропаганду и организацию здорового образа
жизни пожилого человека, в том числе
правильного
питания
с
достаточным
содержанием кальция и витамина D, разумных
физических
нагрузок
и
упражнений,
укрепляющих
костную
мускулатуру,
развивающих гибкость и способность сохранять
равновесие, исключение вредных привычек
(курение, злоупотребление алкоголем и кофе).
73.
Вторичная профилактика направлена напредотвращение прогрессирования остеопороза,
падений и переломов костей. С этой целью
используют
лекарственные
препараты
с
высоким содержанием элементарного кальция и
витамина D, при умеренно выраженном и
тяжелом
остеопорозе
—
длительное
медикаментозное
лечение,
включающее
применение,
биофосфонатов,
гормонов
щитовидной железы.
74.
ОСТЕОАРТРОЗ75.
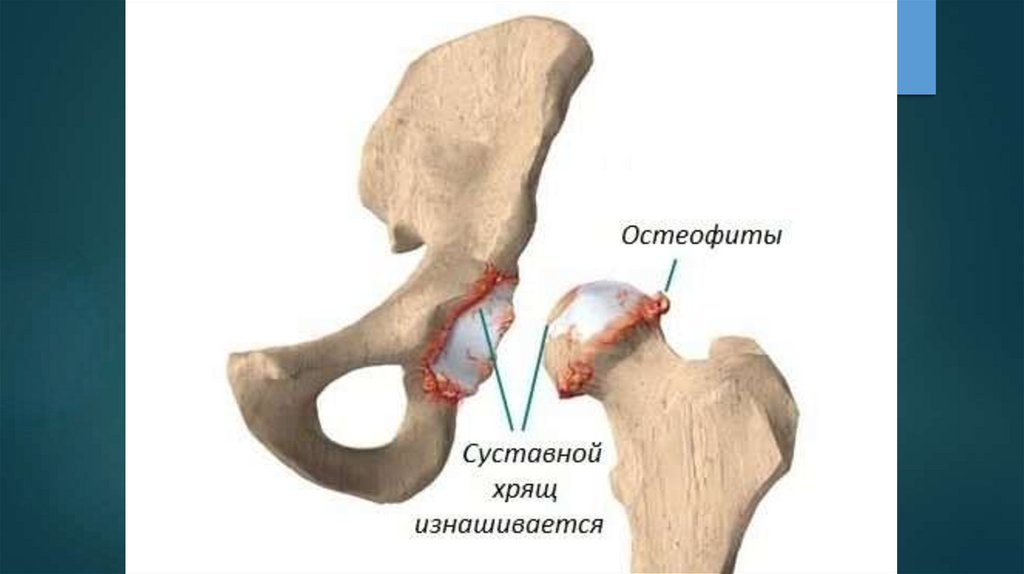
Остеоартроз (далее – ОА) – дегенеративнодистрофическоезаболевание
суставов,
характеризующееся первичной дегенерацией
суставного
хряща
с
последующими
изменениями суставных поверхностей и
развитием краевых остеофитов, что приводит
к деформации суставов, а также развитием
умеренно выраженного синовита.
76.
Эпидемиология: ОА страдает около10% населения; 80% старше 75 лет
имеет клинические симптомы и все
100% – после 80 лет.
77.
В развитие ОА большую роль играетвзаимодействие предрасполагающих
факторов:
78.
а) эндогенных:пожилой возраст;
женский пол;
эндокринные нарушения;
избыточный вес;
пороки развития костей и суставов
(плоскостопие, дисплазия головки
бедренной кости);
оперативные вмешательства
(менискэктомия).
79.
б) экзогенных:профессиональная деятельность
(шахтеры, танцоры), профессиональный
спорт (футбол, атлетика, бокс, дзюдо);
травмы и микротравматизации сустава;
несбалансированное питание;
интоксикация и профессиональные
вредности;
злоупотребление алкоголем.
80.
КЛИНИКА ОА1. Болевой
синдром
в
крупных
суставах (коленных, тазобедренных,
голеностопных – т.е. тех, которые
несут большую нагрузку):
81.
а) боли механического типа – возникаютпри нагрузке на сустав, усиливаются к
вечеру, затихают в покое и ночью;
б) «стартовые» боли – появляются при
первых шагах больного, затем исчезают и
вновь возникают при продолжающейся
нагрузке;
82.
в) «блокадные» боли (периодическое«заклинивание» сустава) – внезапные
резкие боли в суставе при малейшем
движении (из-за ущемления кусочка
некротизированного
хряща
между
суставными поверхностями); исчезают при
определенном
движении,
ведущем
к
удалению «суставной мыши» с поверхности
хряща.
83.
― болезненность при пальпациипораженных суставов;
― ограничение объема движений,
снижение функциональных
способностей сустава;
― крепитация при движениях в
суставе;
84.
― стойкая деформация суставов,обусловленная костными
изменениями;
― утренняя скованность менее 30 мин;
― могут быть нерезко выраженные
признаки синовита (отечность,
локальная гиперемия, усиление боли).
85.
Клинические особенностипоражения отдельных суставов
а) Коксартроз – наиболее частая и самая
тяжелая форма ОА, приводящая к
инвалидности; клинически обычно больной
начинает прихрамывать на больную ногу,
затем
появляются
и
постепенно
усиливаются боли в паховой области с
иррадиацией
в
колено,
хромота,
ограничение ротации бедра кнутри и его
отведения.
86.
Позже – ограничение ротации бедракнаружи и его приведение, сгибание
и разгибание, развивается атрофия
мышц бедра и ягодицы, сгибательная
контрактура, укорочение конечности,
изменение походки и нарушение
осанки.
87.
б) Гонартроз – более благоприятноетечение, чем у коксартроза; распространен
у женщин (при ожирении характерен
первичный билатеральный ОА);
клинически: боль с внутренней или
передней стороны сустава при ходьбе,
особенно по лестнице, проходящая в покое;
нестабильность сустава, хруст при
активных движениях, утренняя
скованность в пределах 30 минут.
88.
в) ОА мелких суставов кистей – чащепоражаются дистальные (70%), чем
проксимальные (30%)
межфаланговые суставы и запястнопястный сустав большого пальца,
клинически характерны:
89.
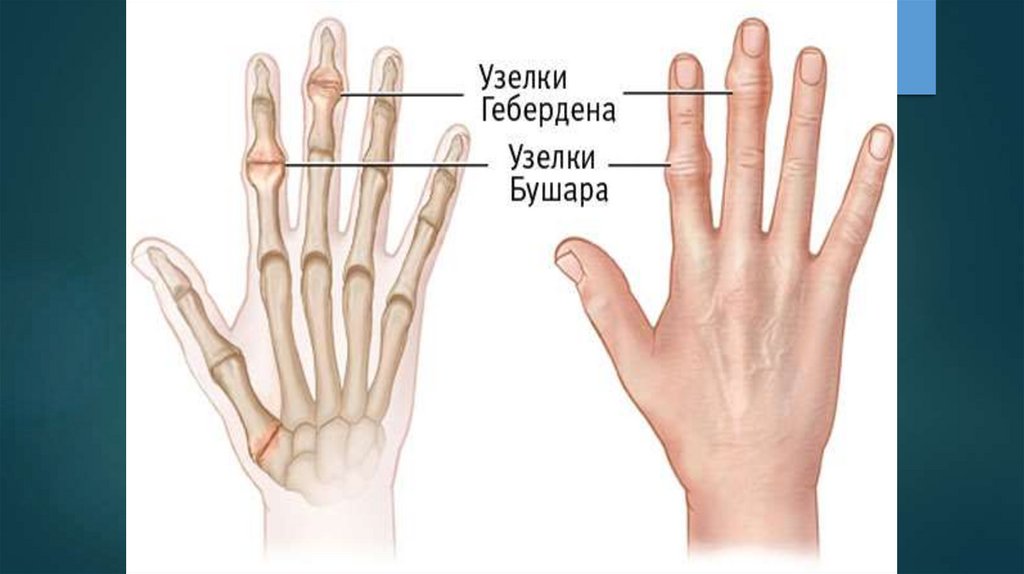
― наличие твердых узелков (за счетостеофитов) на боковых поверхностях
дистальных
межфаланговых
суставов
(узелки Гебердена) и на тыльно-боковой
поверхности
проксимальных
межфаланговых
суставов
(узелки
Бушара); в период формирования узелков
ощущается
жжение,
покалывание,
онемение,
исчезающие
после
их
образования;
90.
― боль и скованность в мелкихсуставах кисти, ограничение
движений;
― признаки синовита (отечность,
локальная гиперемия,
усиление болей).
91.
1. Рентгенологическоеисследование суставов – стадии
ОА (см. заметки к слайду).
2. Артроскопия – прямое
визуальное исследование
полости сустава.
92.
3. Биопсиясиновиальной
оболочки: (см. заметки к
слайду).
4. Исследование синовиальной
жидкости: (см. заметки к
слайду).
93.
Лечение ОА1. Нормализация массы тела с помощью
диеты и специальных комплексов
физических упражнений.
2. Противовоспалительные препараты
(НПВС) курсами – для уменьшения
болей: диклофенак, нимесулид.
94.
3. Хондропротекторы: хондроитинсульфат, глюкозамина сульфат.
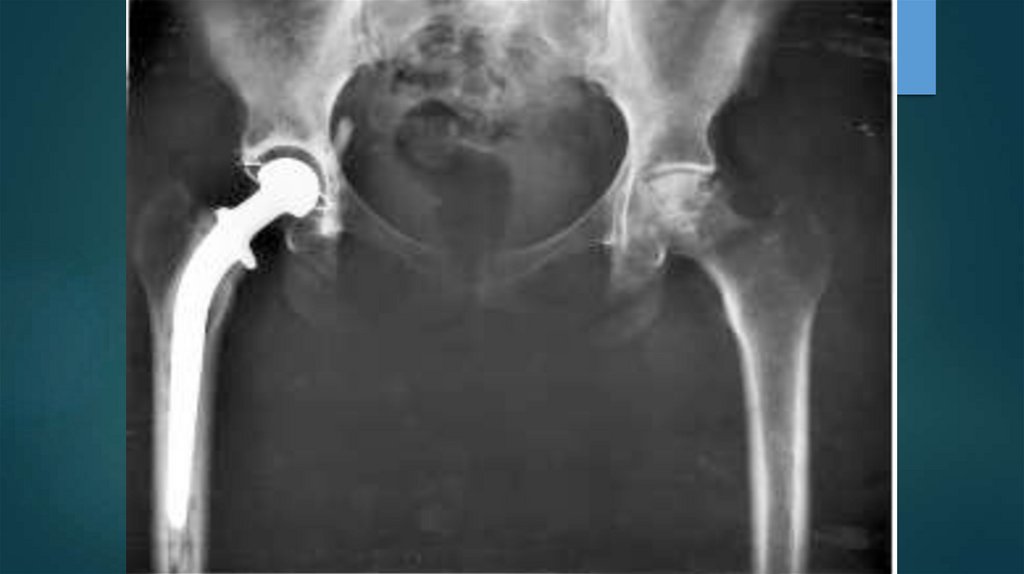
4. Хирургическое лечение –
протезирование пораженного сустава.
95.
5. Физиотерапия: кинезотерапия, массаж,санитарно-курортное лечение, для купирования
явлений синовита – УФО пораженного сустава в
эритемных дозах, УВЧ, магнитотерапия, фонофорез
гидрокортизона.
6. Реабилитация: образовательные программы;
использование трости при ходьбе; ношение
подколенников, супинаторов, подпяточных клиньев,
стелек.
96.
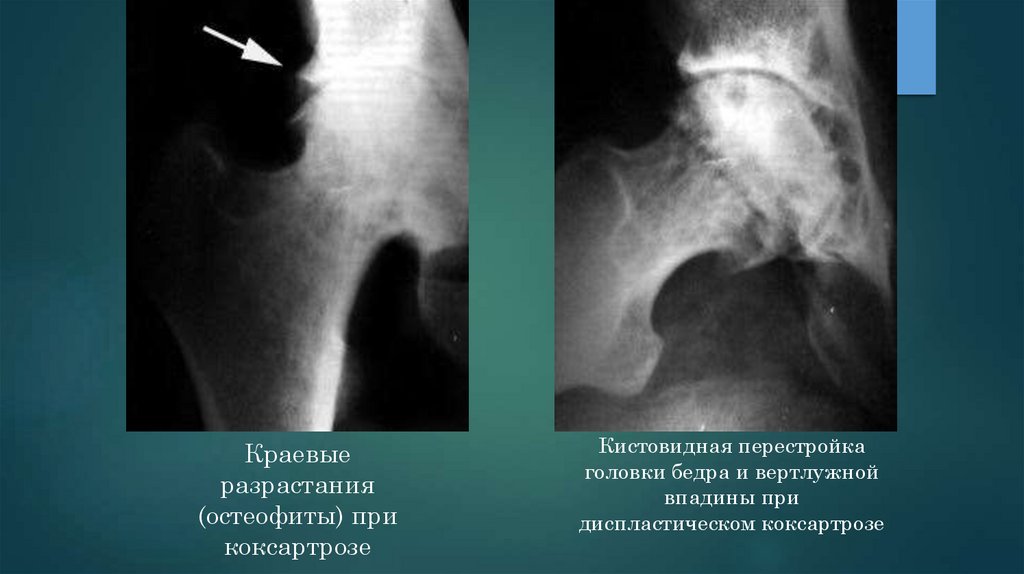
Краевыеразрастания
(остеофиты) при
коксартрозе
Кистовидная перестройка
головки бедра и вертлужной
впадины при
диспластическом коксартрозе
97.
98.
99.
100.
101.
Реабилитация: ЛФК по щадящей методике,щадящий массаж околосуставной области и
регионарных мышц, санаторно-курортное лечение
(только при ОА I и II степени без синовита,
показаны грязевые курорты с хлоридными,
натриевыми, радоновыми водами), ортопедическое
лечение (в начальной стадии – фиксация области
прикрепления связок и сухожилий пораженного
сустава эластическим бинтом, в запущенных
случаях
–
разгрузочные
ортопедические
приспособления:
палки,
костыли,
эндопротезирование сустава).
102.
БЛАГОДАРЮ ЗАВНИМАНИЕ

































































































 Медицина
Медицина








