Похожие презентации:
Оказание первой помощи
1.
2.
3.
Россиянуждается
в
массовом
обучении
населения приемам первой помощи, пожалуй
больше, чем другая страна.
Во-первых мы заняли лидирующее место в мире по
смертности от сердечно-сосудистых заболеваний.
Во-вторых, Россия – единственная страна, где смертность
от травм, отравлений и несчастных случаев вышла на
второе место после смертности от сердечно-сосудистых
заболеваний.
В-третьих, экономический ущерб от травматизма в РФ
примерно в 2,7 раза выше, чем от остальных заболеваний.
В-четвертых, на догоспитальном этапе погибает 70% всех
умирающих в результате травм, причем половину можно
было бы спасти, если бы им своевременно и правильно
оказали первую помощь.
4.
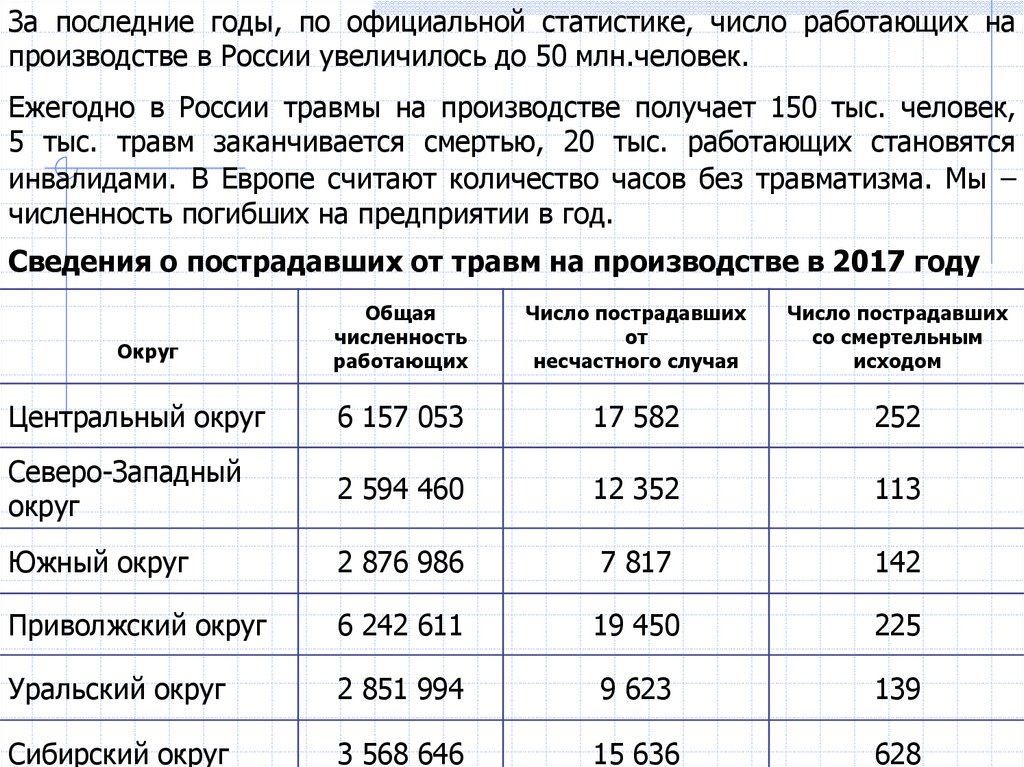
За последние годы, по официальной статистике, число работающих напроизводстве в России увеличилось до 50 млн.человек.
Ежегодно в России травмы на производстве получает 150 тыс. человек,
5 тыс. травм заканчивается смертью, 20 тыс. работающих становятся
инвалидами. В Европе считают количество часов без травматизма. Мы –
численность погибших на предприятии в год.
Сведения о пострадавших от травм на производстве в 2017 году
Округ
Общая
численность
работающих
Число пострадавших
от
несчастного случая
Число пострадавших
со смертельным
исходом
Центральный округ
6 157 053
17 582
252
Северо-Западный
округ
2 594 460
12 352
113
Южный округ
2 876 986
7 817
142
Приволжский округ
6 242 611
19 450
225
Уральский округ
2 851 994
9 623
139
Сибирский округ
3 568 646
15 636
628
5.
Количество погибших при несчастных случаях напроизводстве в 2021 г.
Источник: Росстат
Основные причины и показатели травматизма по данным
здравоохранения 2021 г. остаются практически такими же, как
в предыдущие несколько лет.
Причинами травматизма являются воздействия
следующих факторов:
падение с высоты;
воздействие механизмов и предметов;
падение предмета на человека;
дорожно-транспортное происшествие.
6.
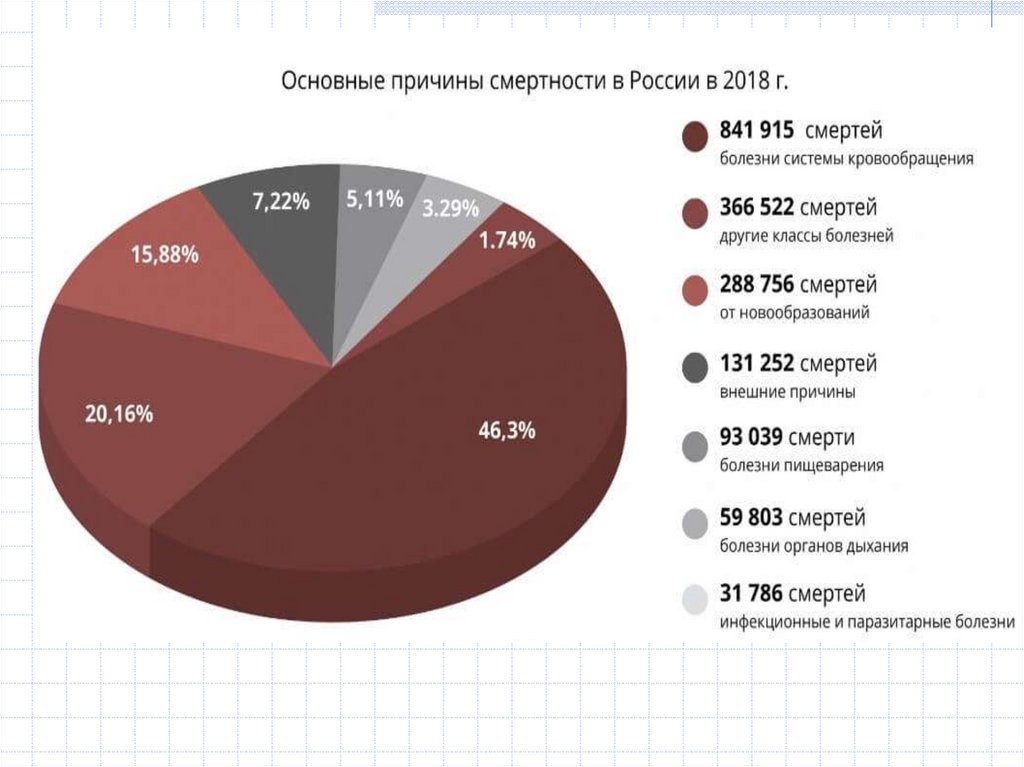
СТАТИСТИКА СМЕРТНОСТИ В РОССИИ НА 2019 ГОД.На основе данных Министерства здравоохранения РФ Федеральная служба
государственной статистики (Росстат) собирает статистику о смертности в России.
Статистика общедоступна, с её помощью все желающие могут узнать, каковы причины
смертности в России, как меняются демографические показатели в России в целом и на
её отдельных территориях по годам.
Причины смертности в России
Основные причины смертности в России в 2019 г.
Всего на 2019 г умерло 1.798.307человек. На 2020г данных пока нет. Чаще всего к
смерти приводили: болезни системы кровообращения.
Статистика на 2019 г:
Болезни кровообращения– Мужчины: 403.590 чел., женщин 455.850 чел.
•Новообразования, являются второй основной причиной смертности в России – от этой
группы болезней скончалось – мужчин:160.895 чел, женщин-139.226 человек.
•Болезни органов дыхания: мужчины: 42.640 чел., женщин:20.150 чел.
:Болезни органов пищеварения: мужчины: 52.740 чел, женщин: 44.7509 чел.
•Следующая основная причина смертности – так называемые «внешние причины
смерти». Эта категория включает несчастные случаи, убийства, самоубийства, нанесение
травм, По указанным причинам скончалось мужчин: 120.210 чел., женщин: 35.110 чел.
В дорожно-транспортных происшествиях в 2020 году погибли 15.202 человека.
Смертность от алкоголя в России составляют на 2020г 2,1% от всех случаев смертности.
В результате самоубийств в России за 2019 год умерли 18,2 тыс. человек и 20,2 тыс. за
2017 год. Суициды составляют 1 %.
7.
8.
9.
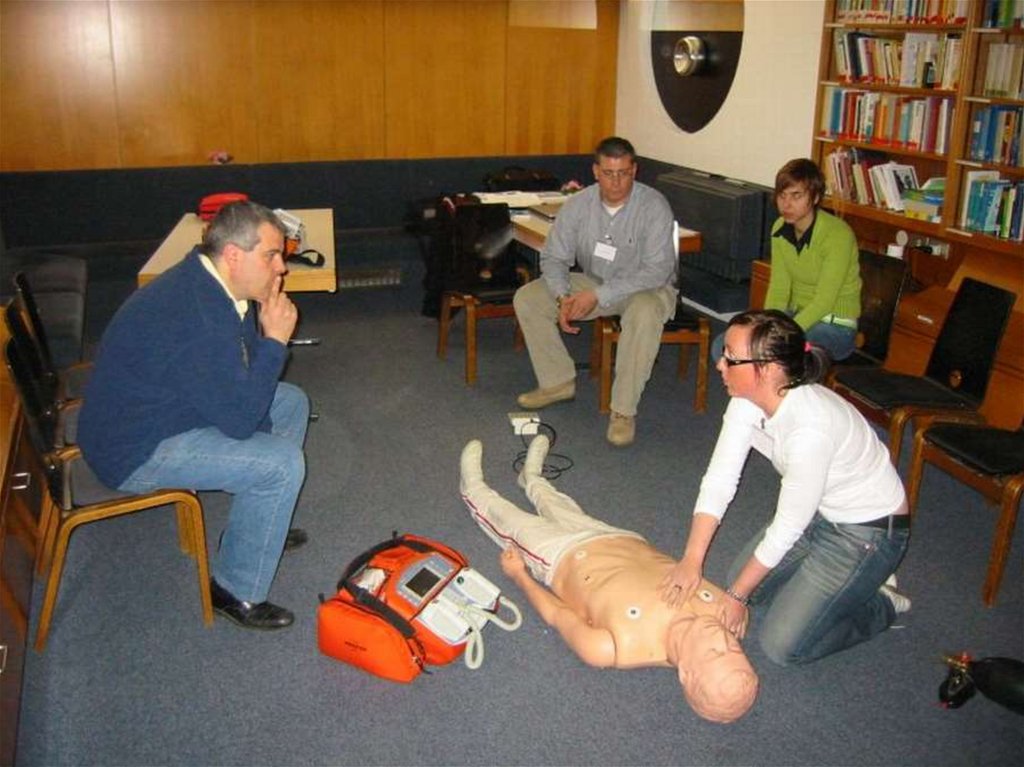
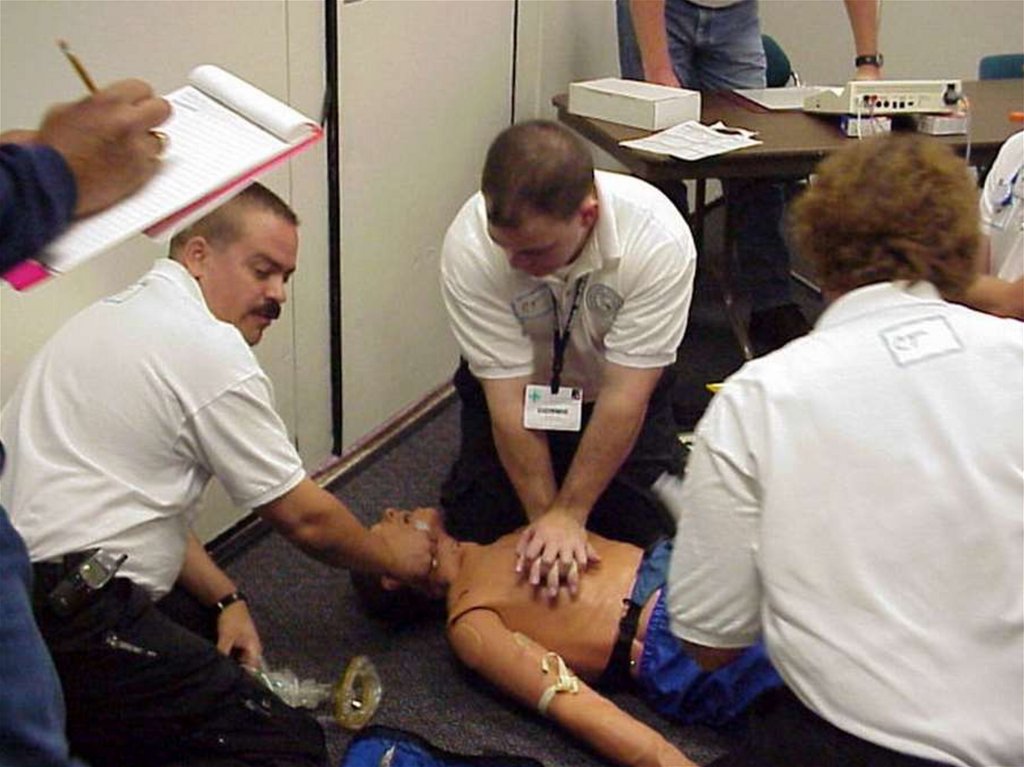
Первая помощь, умело оказанная на местепроисшествия, увеличивает шанс
выживания пострадавших!
Мировой опыт показывает, что основную роль в
спасении жизни и здоровья человека при ЧС играет
первая
медицинская
помощь,
оказанная
безотлагательно на месте или вблизи происшествия.
«Золотой час» - время с момента получения травмы
до момента оказания специализированной помощи.
Необходимо изменить отношение человека
к вопросам собственной безопасности и
безопасности окружающих…
10.
Общие требования к оказанию помощиВы должны:
Оценить масштаб происшествия.
Исключить угрозу собственной жизни.
Вызвать помощь.
Определить, какая опасность может угрожать
пострадавшим.
Оградить пострадавшего от дополнительных
повреждений и опасностей
Оценить тяжесть телесных повреждений
пострадавшего.
Провести мероприятия по спасению жизни
пострадавшего.
11.
Общий алгоритм по оказанию первойпомощи пострадавшим
1. Вывод из очага и прекращение воздействия
поражающих факторов
2. Остановка сильного наружного
кровотечения
3. Восстановление проходимости верхних
дыхательных путей
4. Проведение сердечно-легочной реанимации
5. Проведение элементарных противошоковых
мероприятий
12.
Основная причина гибели пострадавшего– большая кровопотеря!
Количество крови в организме человека составляет 6-8 % от
массы тела.
Организм человека без особых последствий переносит утрату
только 500 мл крови!
Смертность зависит от темпа кровопотери:
1. Потеря крови до 30мл/мин. – через 2 часа
2. Потеря крови от 30-150 мл/мин. – смерть через 1 час
3. Потеря крови более 150мл/мин. – смерть через 15-20мин.
Оценка объема кровотечений:
Перелом голени, плеча – потеря крови до 800 мл
Перелом бедра – потеря крови до 1,5 л
Перелом костей таза – потеря крови до 3,0 л.
Повреждение внутренних органов – кровопотеря до 4,0 л.
13.
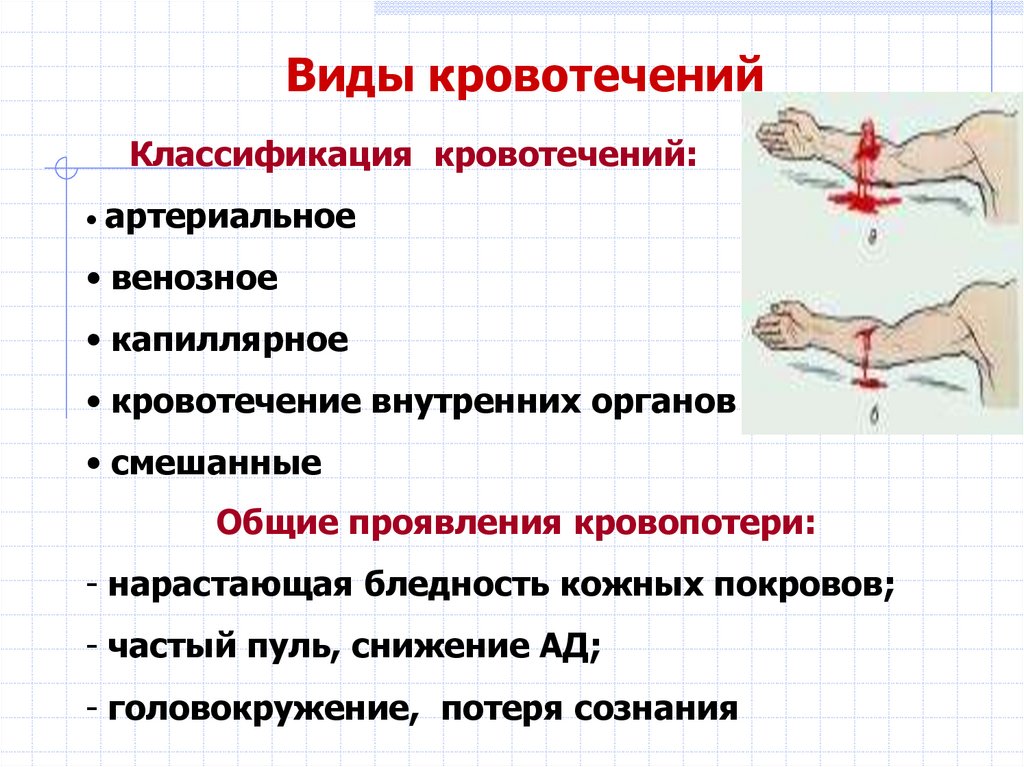
Виды кровотеченийКлассификация кровотечений:
• артериальное
• венозное
• капиллярное
• кровотечение внутренних органов
• смешанные
Общие проявления кровопотери:
- нарастающая бледность кожных покровов;
- частый пуль, снижение АД;
- головокружение, потеря сознания
14.
П. Классификация по клиническим проявлениям1. Наружные кровотечения наблюдаются при травмах с
повреждением наружных покровов тела и сложностей для
диагностики не представляют.
2. Внутренние кровотечения являются наиболее трудными в
диагностическом и лечебном плане, особенно при безболевом
варианте их возникновения.
3. Скрытые кровотечения – в полости организма.
15.
III. Классификация по времени возникновенияВыделяют кровотечения первичные и вторичные.
Первичные кровотечения возникают сразу после повреждения
сосуда;
вторичные — через некоторое время и, в свою очередь,
подразделяются на ранние и поздние.
Ранние вторичные кровотечения возникают в первые часы или
сутки после повреждения.
Основной причиной их возникновения является механический
отрыв тромба в результате повышения АД или купирование
сосудистого спазма.
Поздние вторичные кровотечения, в основном, связаны с
нагноением раны, с нарушением свертывающих свойств крови –
наблюдаются через 5-7 суток и позднее.
16.
IV. Классификация по скорости развитияВыделяют молниеносные, острые и хронические кровопотери.
1. Молниеносные кровопотери возникают при ранении сердца или
аорты и, как правило, заканчиваются смертью пострадавшего.
2. Острые кровопотери наблюдаются при повреждении крупных
артерий или вен. При своевременной неотложной помощи жизнь
пострадавшего можно сохранить.
3. Хронические кровопотери наблюдаются при таких заболеваниях,
как геморрой, экзофитные опухоли толстого кишечника; с
гранулирующих поверхностей ожоговых ран и т. д. Данный вид
кровопотери не несет непосредственной угрозы для жизни и
обычно требует проведения плановой терапии.
17.
Общие проявления кровотечений:тахикардия,
снижение артериального давления,
учащение дыхания,
бледность кожи,
холодный липкий пот,
головокружение, обморок.
Следует помнить, что при кровопотере до 10—15%
ОЦК(общая циркуляция крови) клиническая
симптоматика бывает довольно скудная и
проявляется умеренной тахикардией и одышкой;
возможно возникновение обморочного состояния.
При кровопотере более 15% ОЦК наступает
централизация кровообращения и развивается
типичная картина гиповолемического
(геморрагического) шока.
18.
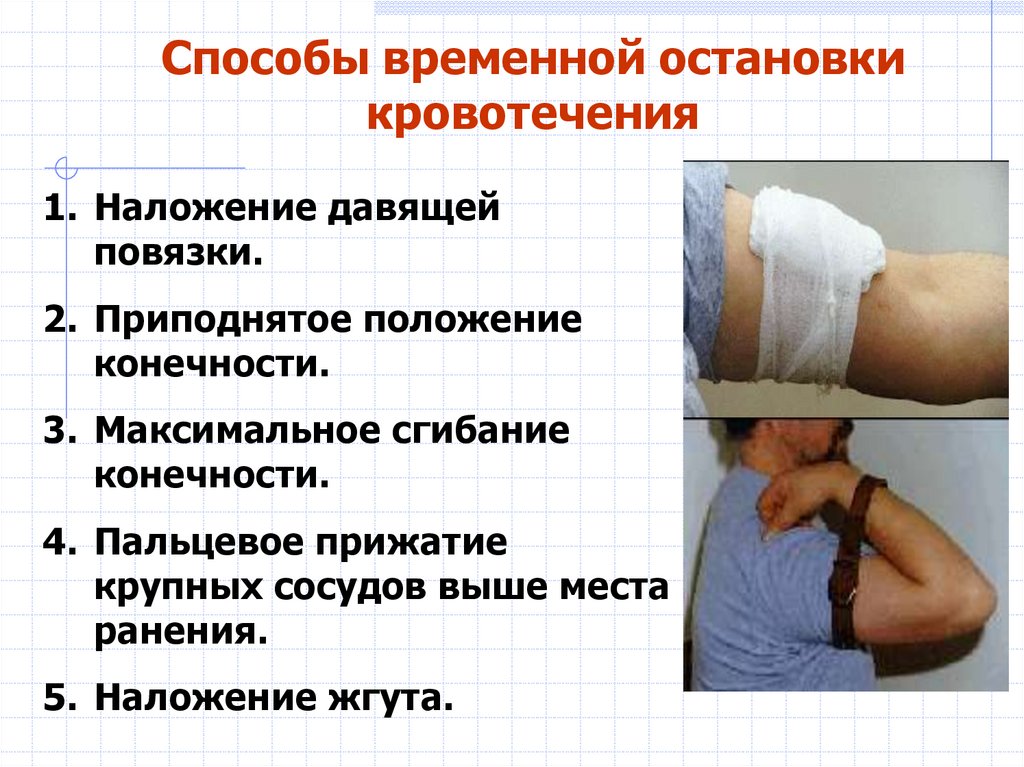
Способы временной остановкикровотечения
1. Наложение давящей
повязки.
2. Приподнятое положение
конечности.
3. Максимальное сгибание
конечности.
4. Пальцевое прижатие
крупных сосудов выше места
ранения.
5. Наложение жгута.
19.
20.
Первая помощь при остройкровопотере
1. Необходимо придать кровоточащей части тела
возвышенное положение
2. При небольшом артериальном кровотечении
достаточно применить давящую повязку.
3. Если кровотечение артериальное (алая кровь
бьет непрерывной и сильной струей), нужно
без промедления наложить
кровоостанавливающий жгут (выше места
повреждения)
21.
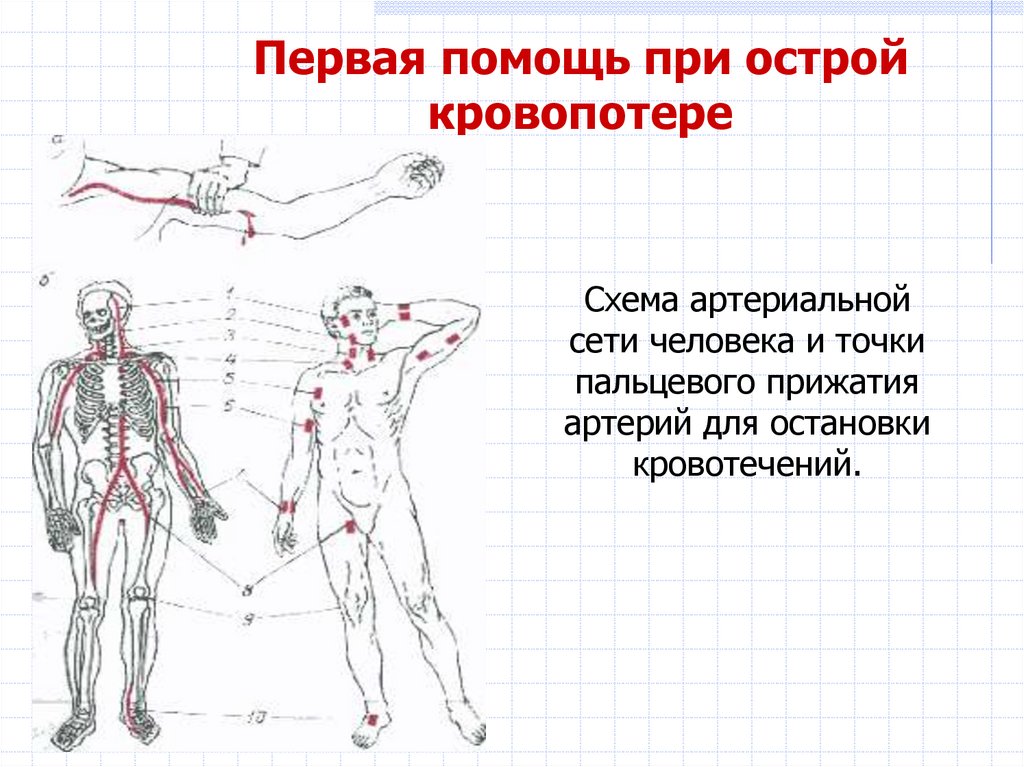
Первая помощь при остройкровопотере
Схема артериальной
сети человека и точки
пальцевого прижатия
артерий для остановки
кровотечений.
22.
Основные правила наложения жгута1.
Жгут накладывается только при сильном
артериальном кровотечении
2.
Места наложения жгута: шея, плечо, бедро
3.
Жгут накладывают максимально близко к месту
кровотечения
4.
При наложении жгута необходимо указать время
его наложения в часах и минутах.
Например: 15-40, 07-15
5.
Жгут накладывают в теплое время на 60 мин. В
холодное - не более чем на 30 мин.
6.
Жгут не накладывают на голое тело.
7.
Жгут должен быть заметен!
8.
Заменить жгут могут подручные средства ремень, галстук, кусок материи. Нельзя
использовать проволоку, веревку!
9.
После наложения жгута необходимо провести
иммобилизацию (наложить шину) конечности и
обезболивание любым доступным способом.
23.
24.
25.
Техника наложения жгута1. Оберните участок конечности тканью до
места кровотечения.
2. Приподнимите повреждённую конечность.
3. Слегка растяните жгут и сделайте 2-3
оборота вокруг конечности.
4. Закрепите концы жгута с помощью
крючка и цепочки.
5. Концы самодельного жгута (ткань,
ремень) завяжите.
6. Оставьте записку с указанием времени
наложения жгута.
7. Жгут может находиться на конечности не
более 1,5 часов!
Каждые
8. Наложите стерильную повязку на рану.
30-45 минут следует
ослаблять жгут на 3-5 минут для
восстановления кровообращения
26.
Классификация критических состоянийПрекращение жизненных функций происходит постепенно
и динамичность этого процесса позволяет выделить
несколько фаз, наблюдаемых при умирании организма:
преагонию, агонию, клиническую и биологическую смерть.
Преагония, агония и клиническая смерть относятся к
терминальным (конечным) состояниям. Характерной
особенностью терминальных состояний является
неспособность умирающего организма без помощи извне
самостоятельно выйти из них.
При потере 30% массы крови и остановке кровотечения
организм выживает самостоятельно, а при потере 50% гибнет даже, если и остановлено кровотечение).
27.
ПреагонияПреагония - терминальное состояние, предшествующее агонии,
характеризующееся развитием торможения в высших отделах
центральной нервной системы и проявляющееся сумеречным
помрачением сознания.
Сознание может быть затемнено, спутано; глазные рефлексы
живые.
Артериальное давление снижено, дыхание резко учащается.
28.
Агония (agonia; греч. борьба) - терминальное состояние,предшествующее клинической смерти и характеризующееся
глубоким нарушением функций отделов головного мозга,
Развивается после терминальной паузы.
Сознание отсутствует исчезают глазные рефлексы и реакция на
внешние раздражители.
Главным признаком агонии служит появление после
терминальной паузы первого самостоятельного вдоха.
Дыхание вначале слабое, затем усиливается по глубине и
достигнув максимума, постепенно вновь ослабевает и
прекращается совсем.
29.
Характерен вид больного: "лицо Гиппократа"-"ввалившиесяглаза и щеки", заостренный нос, серо-землистый цвет лица,
помутнение роговицы, расширение зрачка. Затем агония
переходит в клиническую смерть.
Клиническая смерть (mors clinicalis) - состояние, наступающее
после прекращения сердечной деятельности и дыхания.
Во время клинической смерти внешние признаки жизни
(сознание, рефлексы, дыхание, сердечные сокращения)
отсутствуют, но организм как целое еще не умер, в его тканях
сохраняются энергетические и метаболические процессы,
поэтому при определенных воздействиях (речь идет о
реанимационных действиях)можно восстановить все функции
организма.
30.
Продолжительность клинической смерти определяетсявременем, которое переживает кора головного мозга при
прекращении кровообращения и дыхания.
Мировая клиническая практика свидетельствует о том, что в
обычных условиях продолжительность клинической смерти у
человека не превышает 3-4 мин, максимум - 5-6 мин.
Пожилые люди, пациенты с хронически текущими
заболеваниями переживают клиническую смерть меньшей
продолжительности, чем молодые, здоровые лица.
На продолжительность клинической смерти влияют методы
реанимации.
31.
В процессе умирания и клинической смерти выявляютсяследующие изменения в организме:
1. Остановка дыхания,
2. Остановка сердца или фибрилляция(аретмия) сердца.
3. Нарушение метаболизма, кислотно-основного состояния,
накопление в тканях и крови недоокисленных продуктов и
углекислоты.
4. Прекращается деятельность ЦНС.
5. Угасают функции всех внутренних органов.
32.
Биологическая смертьБиологическая смерть - необратимое прекращение
жизнедеятельности организма, являющееся неизбежной
заключительной стадией его индивидуального существования. К
абсолютным признакам биологической смерти относятся:
1. Трупное охлаждение - процесс понижения температуры трупа
до уровня температуры окружающей среды.
2. Появление на коже трупных пятен. Они образуются в
результате посмертного стекания крови в нижележащие отделы,
переполнения и расширения сосудов кожи и пропитывания
кровью окружающих сосуды тканей.
3. Трупное окоченение - процесс посмертного уплотнения
скелетных мышц и гладкой мускулатуры внутренних органов.
4. Трупное разложение - процесс разрушения органов и тканей
трупа под действием собственных ферментов и ферментов,
вырабатываемых микроорганизмами.
33.
Элементарнаясердечно-легочная реанимация
Важно, чтобы каждый человек, ставший свидетелем
наступления внезапной смерти, мог правильно и как
можно
раньше
начать
сердечно-легочную
реанимацию.
Реанимация должна проводиться в каждом
случае клинической смерти
Реанимация – от латинского – animo – воскрешать,
оживлять, re – повторное действие.
Это – практические действия, направленные на
оживление пострадавшего.
34.
Клиническая смертьВнезапная остановка сердца – это
клиническая смерь
Между жизнью и смертью существует «своеобразное
переходное состояние, которое еще не является
смертью, но уже не может быть названо жизнью» и оно
может быть обратимым.
Длительность клинической смерти –
не более 5 минут!
Через 5 минут в коре головного мозга возникают
необратимые изменения
*При утоплении в воде или в случае замерзания продолжительность
клинической смерти может удлиняться до 15 минут и более.
*У младенцев длительность клинической смерти достигает 10-15 минут
35.
Признаки внезапнойостановки кровообращения
отсутствие сознания
отсутствие дыхания
отсутствие пульса на сонной
артерии - признак «катастрофы»
Отсутствие пульса на сонной артерии
– главный признак клинической смерти!
36.
Историческая справкаВ конце 50-х годов нашего столетия появилась практикуемая и поныне
сердечно-легочная реанимация, именуемая «азбукой Сафара». Питер
Сафар предложил метод искусственной вентиляции легких по типу
«рот-в-рот». Собственно дыхание «рот в рот» описано еще в Библии в
Ветхом Завете. В 4-й Книге Царств описывается, как пророк Елисей
оживлял мертвого ребенка: «И поднялся он и лег над ребенком, и
приложил свои уста к его устам, … и согрелось тело ребенка».
Остановившееся дыхание пытались нормализовать другими способами.
Широко применялись, к примеру, горячие угли, которые прикладывали
к пострадавшему , чтобы через болевой шок вернуть его к жизни. В
качестве аналога прижиганию угольками применяли бичевание. Иногда
находящихся в без сознания привязывали к лошади и пускали
животное рысью, а порой заталкивали в бочку и спускали с наклонной
поверхности, применяли «некрасовский метод» - «спущали родимого в
прорубь»… И все это для того, чтобы восстановить дыхание.
В 1960-х годах искусственное дыхание было дополнено надавливанием
на грудную клетку пострадавшего. Так родилась современная
сердечно-легочная реанимация.
37.
Алгоритм Питера СафараАВС азбука оживления
Во всем мире используются 3 основных
правила
проведения
сердечно-легочной
реанимации.
Они обозначаются английскими буквами АВС
А (Airway open) – освободить дыхательные пути
B (Breathe for victum) – начать искусственное
дыхание
C (Circulation his blood) – приступить к массажу
сердца
38.
Комплекс «А»Освобождение дыхательных путей
1. Достаточное запрокидывание головы – «поза для
чихания»
2. Выдвижения нижней челюсти вперед
3. Открывание рта
4. Освобождение ротовой полости от инородных тел
Если есть подозрение на травму шейного отдела позвоночника, то
ограничиваются только выдвижением нижней челюсти вперед и
открытием рта.
39.
40.
41.
Комплекс «В» - вентиляция легкихПреимущества искусственного дыхания методом «донора»
1. В выдыхаемом воздухе "донора'' содержание кислорода
достигает 17%.
2. В выдыхаемом воздухе содержание углекислого газа - до 4%.
Углекислый газ является возбудителем дыхательного центра и
стимулирует восстановление самостоятельного дыхания.
3. По сравнению с другими приемами обеспечивает больший
объем поступающего воздуха в легкие пострадавшего.
Недостатки искусственного дыхания методом «донора»
Наличие психологического барьера
Возможность заражения инфекционным заболеванием
42.
Комплекс «В»Проведение искусственного дыхания
Способ «рот в рот» - «поцелуй жизни»
или «рот в нос»
Продолжительность вдоха 2 сек.
Объем вдуваемого воздуха от 0,8 - 1,2 л
Продолжительность выдоха 3 сек.
Для сохранения проходимости верхних дыхательных
путей можно использовать воздуховод или
S – образную трубку.
43.
44.
Комплекс «В»Проведение искусственного дыхания
Зажмите ноздри пострадавшего и сделайте
два вдоха с интервалом в 3 секунды.
При дыхании «рот в рот» обязательно
примите меры предосторожности:
наложите на рот пострадавшего
носовой платок или 2 слоя бинта.
Боковым зрением необходимо
отслеживать движения грудной
клетки у пострадавшего. Если грудная
клетка пострадавшего поднимается вы дышите правильно!
45.
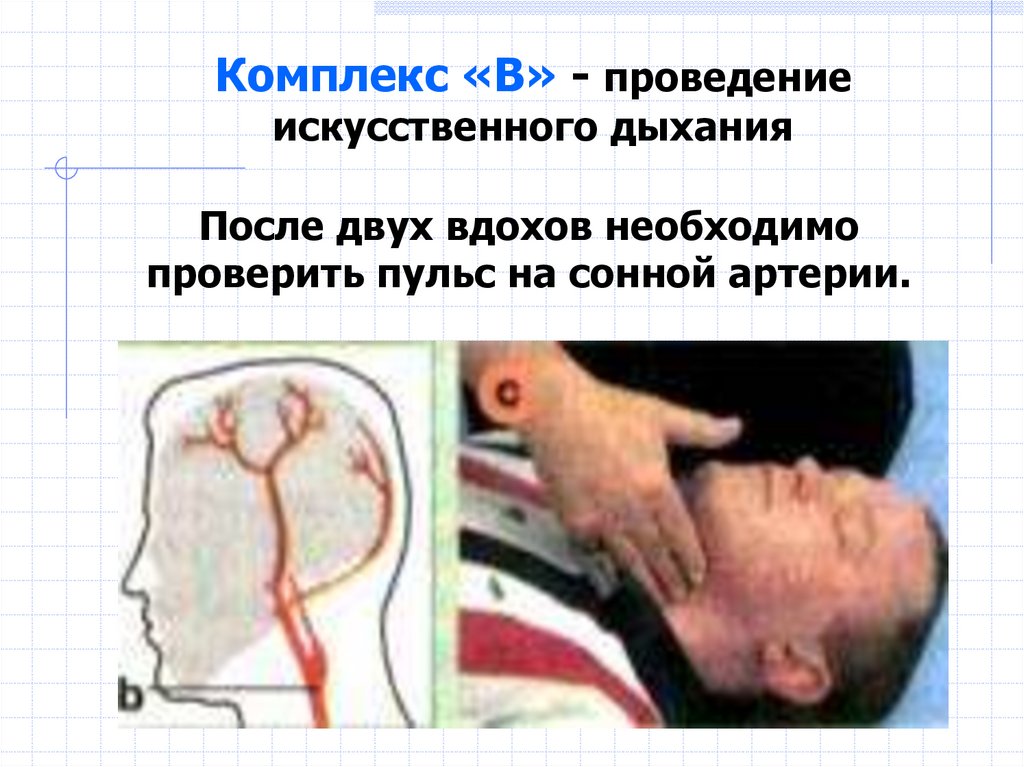
Комплекс «В» - проведениеискусственного дыхания
После двух вдохов необходимо
проверить пульс на сонной артерии.
46.
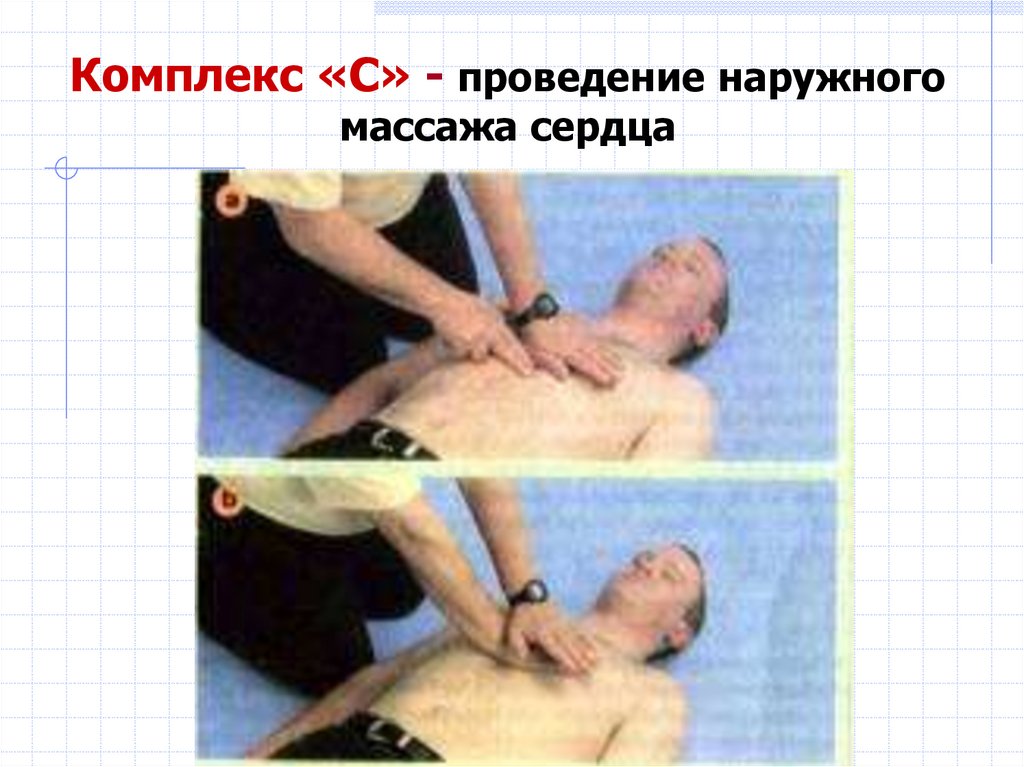
Комплекс «С»Проведение наружного массажа сердца
Частота сдавлений грудной клетки 100-120 нажатий в
минуту.
Глубина сдавлений грудины 4-5 см.
Скрещенные ладони рук размещают
строго посередине грудины, в нижней
ее трети (на 2 пальца выше
мечевидного отростка), ритмично и
энергично надавливают на нее. Руки
должны оставаться выпрямленными в
локтевых суставах
При проведении наружного массажа сердца пострадавшего
укладывают на спину на жесткое и ровное основание (пол,
земля).
47.
Комплекс «С»проведение наружного массажа сердца
Эффективность наружного массажа сердца доказана
давно. В настоящее время этот метод общепризнан.
Сердце
располагается
в
грудной
полости
между
двумя
костными
образованиями:
телами
позвонков
сзади и грудиной спереди. При сжатии
грудной
клетки
в
горизонтальном
положении тела на глубину 4 – 5 см
сердце сдавливается, выполняя при
этом свою насосную функцию: оно
выталкивает кровь в аорту и легочную
артерию при сжатии грудной клетки и
присасывает венозную кровь при ее
расправлении.
48.
Комплекс «С» - проведение наружногомассажа сердца
49.
Режимы выполнения комплексов(международный стандарт)
По международному стандарту комплекс
выполняется с периодичностью 2 вдоха
и 30 нажатий.
После проведения 4-5 комплексов
проверьте пульс на сонной артерии (10 сек).
Далеко не всегда эти меры приводят к восстановлению дыхания
и сердечных сокращений, но они, несомненно, отдаляют
необратимые изменения и увеличивают промежуток времени,
в течение которого может быть оказана успешная врачебная
помощь.
50.
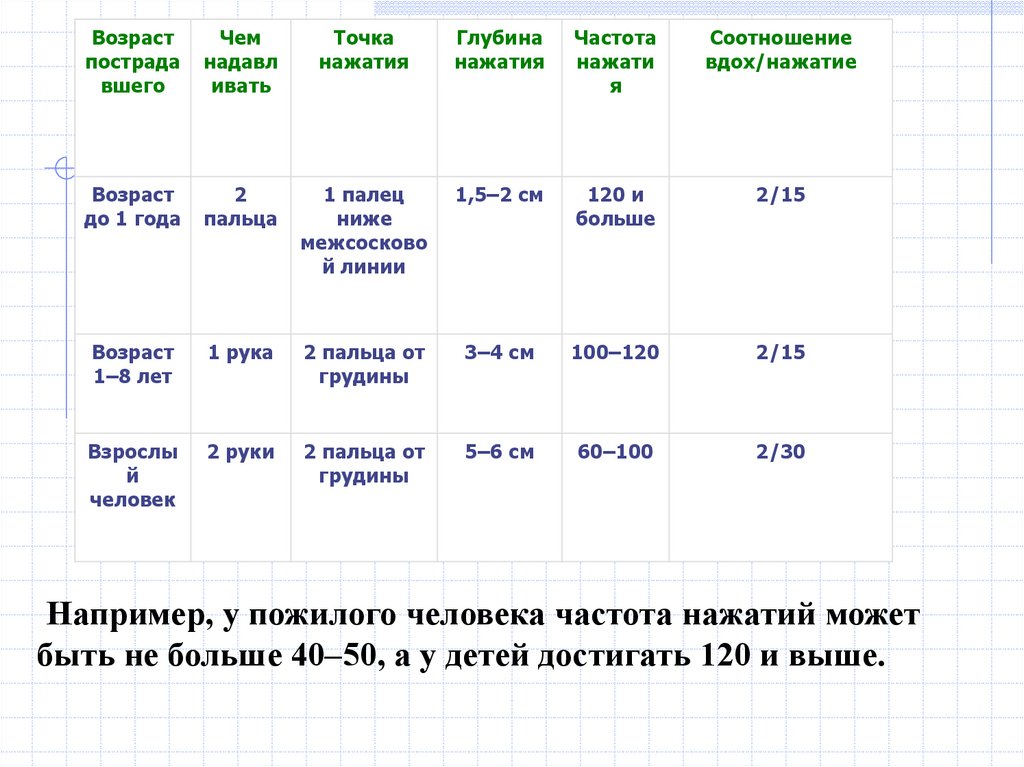
Возрастпострада
вшего
Чем
надавл
ивать
Точка
нажатия
Глубина
нажатия
Частота
нажати
я
Соотношение
вдох/нажатие
Возраст
до 1 года
2
пальца
1 палец
ниже
межсосково
й линии
1,5–2 см
120 и
больше
2/15
Возраст
1–8 лет
1 рука
2 пальца от
грудины
3–4 см
100–120
2/15
Взрослы
й
человек
2 руки
2 пальца от
грудины
5–6 см
60–100
2/30
Например, у пожилого человека частота нажатий может
быть не больше 40–50, а у детей достигать 120 и выше.
51.
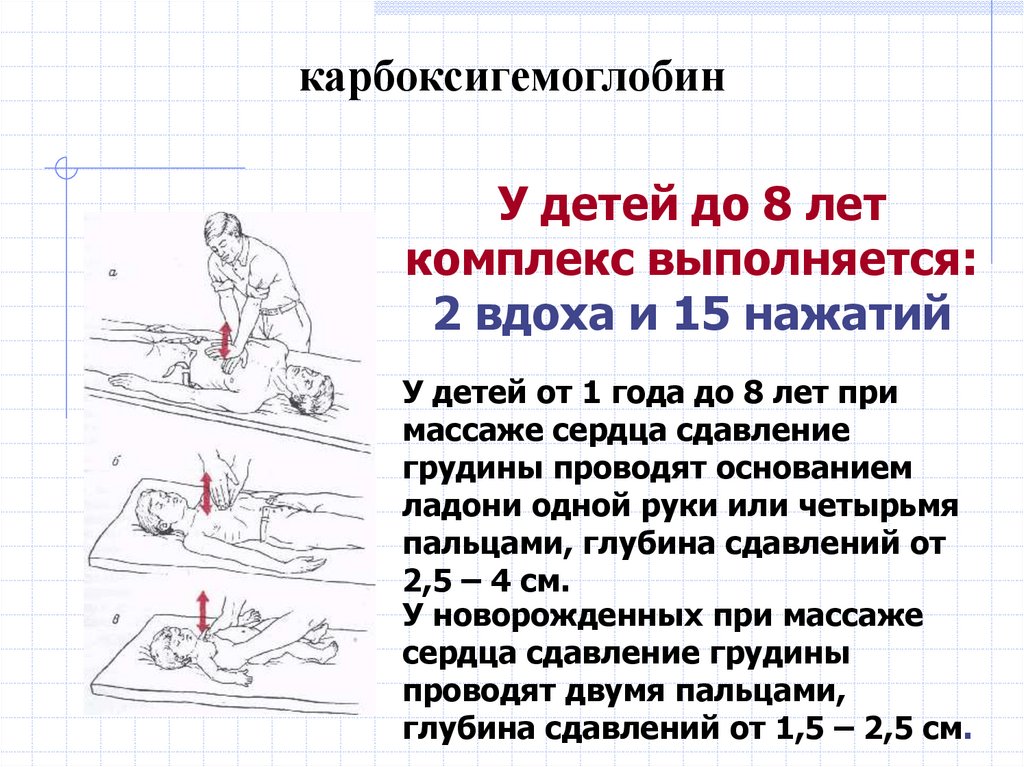
Особенности проведения реанимационныхдействий у детей
У детей техника реанимации отличается от таковой у
взрослых. Грудная клетка малышей до года очень
нежная и хрупкая, область сердца меньше, чем
основание ладони взрослого человека, поэтому
надавливание при непрямом массаже сердца
производится не ладонями, а двумя пальцами.
Движение грудной клетки должно быть не более 1,5–2
см. Частота нажатий не менее 100 в минуту. В возрасте
от 1 года до 8 лет массаж делается одной ладонью.
Грудная клетка должна двигаться на 2,5–3,5 см.
Выполнять массаж нужно с частотой около 100
надавливаний в минуту. Соотношение вдоха к нажатию
на грудную клетку у малышей до 8 лет должно быть
2/15, у детей старше 8 лет — 1/15.
52.
карбоксигемоглобинУ детей до 8 лет
комплекс выполняется:
2 вдоха и 15 нажатий
У детей от 1 года до 8 лет при
массаже сердца сдавление
грудины проводят основанием
ладони одной руки или четырьмя
пальцами, глубина сдавлений от
2,5 – 4 см.
У новорожденных при массаже
сердца сдавление грудины
проводят двумя пальцами,
глубина сдавлений от 1,5 – 2,5 см.
53.
54.
Алгоритм проведения программы АВСпервый блок действий ( 3 - 5 сек)
1. Задать краткий вопрос о самочувствии
2. Потрясти за плечо (шейк тест)
3. Вызвать помощь
второй блок действий ( 3 - 5 сек)
1. Повернуть на спину
2. Запрокинуть голову
3. Оценить дыхательные движения грудной клетки
третий блок действий ( 55 - 60 сек)
1. Если дыхание отсутствует, сделать 2 вдувания
воздуха “рот в рот” или “рот в нос”
2. Оценить пульс на сонной артерии
3. Если пульса нет, начать массаж сердца в сочетании с
искусственным дыханием
55.
Установи наличие реакцииОкликни и встряхни пострадавшего
Реакции нет
Позови помощь. Поверни на спину.
Алгоритм
выполнения АВС
Обеспечь проходимость ВДП
Очисти полость рта, запрокинь голову,
открой рот, выдвини нижнюю челюсть
Проверь дыхание
(смотрю, слушаю, чувствую)
Дыхание есть
Уложи в устойчивое боковое
положение
Дыхания нет
Сделай 2 эффективных вдоха
Проверить пульс
Пульса нет
Начинай массаж сердца 15 компрессий
Пульс есть
Проводи ИВЛ (12 раз в мин)
и контролируй пульс
56.
57.
58.
59.
60.
61.
При выполнении реанимационногокомплекса
необходимо помнить
·
Частота искусственного дыхания: 30 в минуту.
·
Объем каждого вдоха: 0,8 - 1,2 литра.
·
Частота массажных толчков: 100 в минуту.
·
Глубина сдавления грудной клетки: 4 - 5 см.
·
Соотношение дыхания и массажа: 2:30
62.
Ошибки и осложнения возникающие припроведении элементарной реанимации
1.
Неполное максимальное разгибание головы пострадавшего приводит
к тому, что нет свободной проходимости дыхательных путей и
вдуваемый воздух может попасть в желудок.
2.
Вдувая воздух не всегда можно достичь герметичности при охвате рта
или носа пострадавшего, и часть объема вдуваемого воздуха теряется,
выходит наружу. Поэтому охват окружности рта или носа при
вдувании воздуха должен быть полным.
3.
Следует правильно выбрать место наложения ладони на грудину.
Смещение компрессии (сдавливаний) вверх нередко приводит к
перелому грудины, вниз – к разрыву желудка, вниз и вправо – к
повреждению печени, вниз и влево – к повреждению селезенки,
влево или вправо от грудины – к перелому ребер.
4.
При оказании помощи двумя лицами проведение наружного массажа
сердца и искусственного дыхания должно осуществляться синхронно,
чтобы вдувание воздуха в легкие производилось в момент
расслабления грудной клетки.
Хруст ломающихся ребер не является показанием
к прекращению реанимации!
63.
Когда можно прекратить реанимацию?1. Прощупывается пульс на сонной артерии и
есть самостоятельные движения грудной
клетки
2. Реанимационные мероприятия берет на себя
бригада скорой помощи
3. Если врач отдает приказ о прекращении
реанимации, ввиду ее неэффективности (если
врач констатировал смерть)
Реанимацию можно не начинать, если
констатирована биологическая смерть или имеются
достоверные признаки биологической смерти
64.
Биологическая смерть – это необратимыеизменения в коре головного мозга.
Достоверные признаки биологической смерти
Симптом «кошачьего зрачка». При сдавлении с боков
глазного яблока, зрачок приобретает продолговатую или
щелевидную форму. Симптом появляется через 10-15 минут
после наступление биологической смерти.
Трупные пятна. После прекращения сердечной деятельности
кровь, в силу своей тяжести спускается в нижние отделы тела,
где просвечивает через кожу, образуя так называемые трупные
пятна. Обычно появляются через 2-4 часа после наступления
смерти.
Трупное окоченение. Через 2-4 часа после смерти скелетные
мышцы трупа уплотняются, укорачиваются, что приводит к
сгибанию конечностей в суставах.
65.
Что нужно делать после успешнойреанимации?
1. Если появился пульс, но отсутствует самостоятельное
дыхание, следует прекратить массаж сердца и продолжать ИВЛ с
частотой 12-15 вдохов в минуту, не забывая поддерживать голову
запрокинутой и проверяя пульс на сонной артерии каждые 3-4
минуты.
2. Если появился пульс и есть самостоятельное дыхание, но
сознание отсутствует, пострадавшему придают «устойчивое
боковое положение» и в таком положении транспортируют в
ближайшее ЛПУ.
3. Если у пострадавшего восстановилось кровообращение,
дыхание и сознание, нельзя его усаживать и заставлять
откашляться. Состояние клинической смерти может повториться!
Пострадавшему необходимо придать положение в зависимости от
вида повреждения и его состояния и транспортировать в
ближайшее ЛПУ.
66.
67.
68.
69.
70.
71.
72.
Первая помощь при травматическом шокеПринципы оказания помощи при шоке:
1.
Устраните причину шока
2.
Придайте пострадавшему выгодное транспортное положение или
«противошоковое положение» (ноги приподняты)
3.
Оденьте пострадавшему шейный воротник (воротник «Шанца»)
4.
Необходимо уменьшить давление одежды на шею, грудь, живот,
5.
Успокойте пострадавшего, укройте теплыми вещами.
6.
Если нет травмы живота – дайте теплое питье.
7.
Обеспечьте скорейшую транспортировку в ЛПУ.
8.
Если транспортировка временно невозможна – наблюдайте за
пострадавшим, разговаривайте с ним, периодически измеряйте
частоту пульса и дыхания.
9.
Будьте готовы к проведению реанимационных мероприятий
пострадавшему.
73.
Психологическая помощьпострадавшим
1.
Постараться успокоить пострадавшего (представьтесь,
установите осторожный телесный контакт, уровень головы должен
быть не выше головы пострадавшего)
2.
Поддерживайте с пострадавшим разговор. Разговаривайте корректно
и доброжелательно.
3.
Дайте пострадавшему конкретную информацию о его повреждениях.
4.
Дать пострадавшему теплое питье, успокоительные препараты
5.
Включите пострадавшего в оказание самопомощи.
6.
При оказании помощи комментируйте свои действия.
7.
Не оставляйте пострадавшего одного.
8.
Защищайте пострадавшего от лишних взглядов.
9.
Пресекайте панические настроения. Включайте зевак в оказание
помощи пострадавшим.
10. Опасных для себя и окружающих пострадавших изолировать.
Изоляция должна быть комфортной. Фиксация допустима как крайняя
мера и должна быть максимально щадящей.
74.
ЧАСТНЫЕ СЛУЧАИСЕРДЕЧНО-ЛЕГОЧНОЙ
РЕАНИМАЦИИ
75.
Краткая характеристика электричестваЯвление электричества является природным.
Представляет собой совокупность электрических разрядов,
возникающих между заряженными частицами, как результат
взаимодействия их электромагнитных полей. Частицы
посредством этих полей способны смещать друг друга в
пространстве.
В природе электричество встречается в виде двух
явлений. Это молния и импульс нервных клеток.
76.
Открытие электричестваВпервые свойства электричества были обнаружены более 2,5 тысяч лет
назад древним философом Фалесом Милетским, когда он протирал шерстью
янтарь.
Внимательный философ заметил, что к уже натертому драгоценному камню
притягиваются мелкие предметы. Хотя по логике, сформированной на уровне
знаний того времени, все предметы должны были притягиваться к земле, т.е.
падать на землю под действием сил притяжения. Однако натертый шерстью
янтарь приобретал некоторое загадочное свойство, впоследствии названое
зарядом, который создавал силу по величине превосходящую силу земного
притяжения. И эта сила получила название «электричество». Так как слово
«электрон» с греческого переводится «янтарь», то электричество дословно
можно перевести янтаричество.
77.
В те времена считалось, что только янтарь обладаетнеким загадочным свойством, способным после натирания
шерстью притягивать легкие предметы, преодолевая силу
земного притяжения.
Однако сейчас подобный опыт довольно просто повторить, если
вместо этого камня взять пластмассовую палочку и потереть ее
об одежду, содержащую в своем составе шерсть. Затем, при
поднесении натертой палочки к мелким кусочкам бумаги под
действием электрических сил кусочки бумаги притянутся к
палочке.
78.
Эффекты действия электричества на человека.Под действием электрического тока в организме
пострадавшего происходит комплекс изменений.
79.
Немаловажным фактором является время контакта человека сэлектричеством. Так 1 ампер при контакте в течении одной десятой
секунды может вызвать ожоги кожи. А 100 миллиампер при действии на
человека в течении 10 минут зачастую приводят к смерти.
Сила тока, мА
Переменный ток 50 — 60 Гц
Постоянный ток
0,6 — 1,5
Начало ощущения - слабый зуд,
пощипывание кожи
Не ощущается
2—3
Ощущение тока распространяется и на
запястье руки, слегка сводит руку
Не ощущается
5— 7
Болевые ощущения, судороги в руках
3yд. Ощущение нагревания
8 — 10
Руки с трудом, но еще можно оторвать от
электродов. Сильные боли в руках и
судороги
Усиление нагревания
20 — 25
Руки парализуются мгновенно, оторвать их
от электродов невозможно. Очень сильные
боли в руках и груди. Затрудняется дыхание
Еще большее усиление нагревания,
незначительное сокращение мышц рук
50 — 80
Дыхание парализуется. Начало трепетания
желудочков сердца
Сильное ощущение нагревания. Сокращение
мышц рук. Судороги. Затруднение дыхания
90 — 100
Паралич дыхания и фибрилляция через 1-3
с.
Паралич дыхания
80.
Виды электротравм•По времени воздействия электрического тока и его поля различают
мгновенные и продолжительные.
•К первым относят электротравмы, полученные в результате кратковременного
(не более 10 мин) воздействия тока.
•Продолжительные возникают как результат действия тока от одного десятка
минут и больше. Продолжительное воздействие электричества без
смертельного исхода наблюдается при длительном нахождении возле
электрогенераторов и линий высоковольтного электричества.
• К кратковременным электротравмам относится большая часть поражений
током.
По локализации все электротравмы принято разделять на две категории.
•Местные электротравмы возникают в результате воздействия тока на
ограниченный участок ткани. Чаще всего к ним относят электроожоги.
•Общие элетротравмы возникают в результате поражения более двух
участков организма. Как правило, в данную категорию входит большинство
смертельных случаев от тока большой силы и напряжения. Например,
поражение молнией. Кроме того, к общим электротравмам относят все случаи
нарушения функций внутренних органов, вызванные действием только
электромагнитного поля. Самым опасным является остановка сердца.
81.
Электротравма.Реакция организма на прохождение переменного тока
13-14 мА(миллиампер) – самостоятельное освобождение возможно с большим
трудом
15-24 мА – феномен притяжения - самостоятельное высвобождение невозможно,
такой ток переносим не более 15 минут
25-40 мА – судороги мышц, паралич дыхательных мышц
50-100 мА – остановка дыхания и кровообращения, фибрилляция желудочков.
Более 200 мА – ожоги 3-4 степени, судороги, остановка дыхания и сердца
•«Опасными зонами» являются - лицо, ладони, промежность, а наиболее
опасными путями похождения тока считается петля, проходящая через
сердце и головной мозг. Всего различают 12 петель прохождения тока.
•У женщин и детей
мужчин.
•С
увеличением
уменьшается.
сопротивление ладони в 60 раз меньше чем у
времени
действия
тока
сопротивление
кожи
82.
Первая помощь приэлектротравме
Быстрейшее прекращение воздействия на
пострадавшего электрического тока
приближаться к пострадавшему по сухой поверхности, в
резиной или сухой кожаной обуви или бросив под ноги сухие
доски, резиновый коврик и т.д.
в зоне падения на землю высоковольтного провода
приближаться мелкими «шаркающими» шагами;
отбросить провод от пострадавшего пользуясь
неметаллическими предметами;
отключить источник тока или перерубить провод орудием с
изолированной рукояткой;
оттащить пострадавшего из зоны действия «шагового
напряжения» (не менее 10м)
83.
Первая помощь при электротравме1. Быстрейшее прекращение воздействия на пострадавшего
электрического тока
2. Проведение сердечно-легочной реанимации.
Если остановка сердца произошла в вашем присутствии,
нанесите прекардиальный удар - два раза сильно ударьте в
найденную точку на грудине кулаком. После ударов
проверьте пульс на сонной артерии. Если пульса нет начинайте закрытый массаж сердца.
3.3.Проведение противошоковых мероприятий!
4. При более легких случаях успокоить. Уложить, расстегнуть
стесняющую одежду, дать сердечные препараты (корвалол, нитроглицерин), успокаивающие средства, теплое питье.
5. Оказать первую помощь при электрических ожогах.
6. После электротравмы госпитализация не менее 3 суток!
84.
создать приток свежего воздуха, поднести к носу ватку,смоченную раствором нашатырного спирта, проводить
общее согревание;
при необходимости (очень редкое и судорожное дыхание,
слабый пульс) приступить к искусственному дыханию;
проводить реанимационные (оживляющие) мероприятия до
восстановления действия жизненно важных органов или до
проявления явных признаков смерти;
при возникновении у пострадавшего рвоты повернуть его
голову и плечи набок для удаления рвотных масс;
после
проведения
реанимационных
мероприятий
обеспечить пострадавшему полный покой и вызвать
медперсонал;
при необходимости транспортировать пострадавшего на
носилках в положении "лежа".
85.
Ожоговые травмыОжоги занимают 3 место в мире среди всех
полученных травм (10-11%)
1 группа – дети до 6 лет (чаще 2 года)
2 группа – 25-30 лет (ожоги получены на производстве)
3 группа – пожилые люди
Тяжесть ожоговой травмы зависит:
1. Степени ожога (3 степени)
2. Площади ожога (площадь кожи 1,5-2 м2, вес до 5 кг)
3. Наличия ожога ВДП
4. Отравление угарным газом
86.
Классификация ожоговОжогом называют повреждение, вызванное воздействием
термической, химической, электрической или лучевой
энергии.
Соответственно различают термические и химические ожоги,
ожоги электрическим током и лучевые поражения.
Определение глубины поражения
Определение глубины (степени) ожога
Степень ожога устанавливают по местным клиническим
признакам.
В нашей стране используется четырехстепенная
классификация глубины ожогов.
87.
Степени ожогов1 степень - повреждение самых поверхностных слоев
кожи, которые приводят к резкому расширению
капилляров, кожа краснеет, возникает отек,
болезненность.
2 степень - более глубокое повреждение кожи,
происходит повышение проницаемости капилляров,
жидкая часть крови (плазма) выходит из капилляров
под кожу и отслаивает кожу. Кожа красная. Пузыри на
коже. Резкая боль.
3 «а» степень - повреждение всего слоя кожи и
глубже лежащих слоев (подкожная жировая ткань,
мышцы) - образуется корка бледно коричневого цвета).
Такие ожоги не болезненны, т.к. уничтожены
рецепторы.
88.
• 3 «б» степень - омертвевают вся толща кожи, а часто иподкожная жировая клетчатка. Из омертвевших тканей
формируется струп: при ожогах пламенем - сухой, плотный,
темно-коричневого цвета, при ожогах горячими
жидкостями, паром — бледно-серый, мягкий, тестоватой
консистенции. Отторжение струпа сопровождается гнойнодемаркационным воспалением. Очищение ожоговой раны от
омертвевших тканей завершается через 3—5 недель с
образованием гранулирующей раневой поверхности.
• 4 степень -гибель тканей, расположенных под собственной
фасцией (мышцы, сухожилия, кости).
• Струп толстый, плотный, нередко с признаками
обугливания. Отторжение тканей происходит медленно.
Часто возникают гнойные осложнения (гнойные затеки,
флегмоны, артриты).
89.
Ожоги I, II, III «a» степени (поверхностные) обычно заживаютсамостоятельно при консервативном лечении за счет
сохранившихся эпителиальных клеток.
Ожоги Ш «б» и IV степени (глубокие) всегда требуют
оперативного восстановления кожного покрова из-за гибели
всех эпителиальных элементов кожи. При определении
глубины ожога учитывают также природу агента, вызвавшего
ожог, и условия его возникновения.
90.
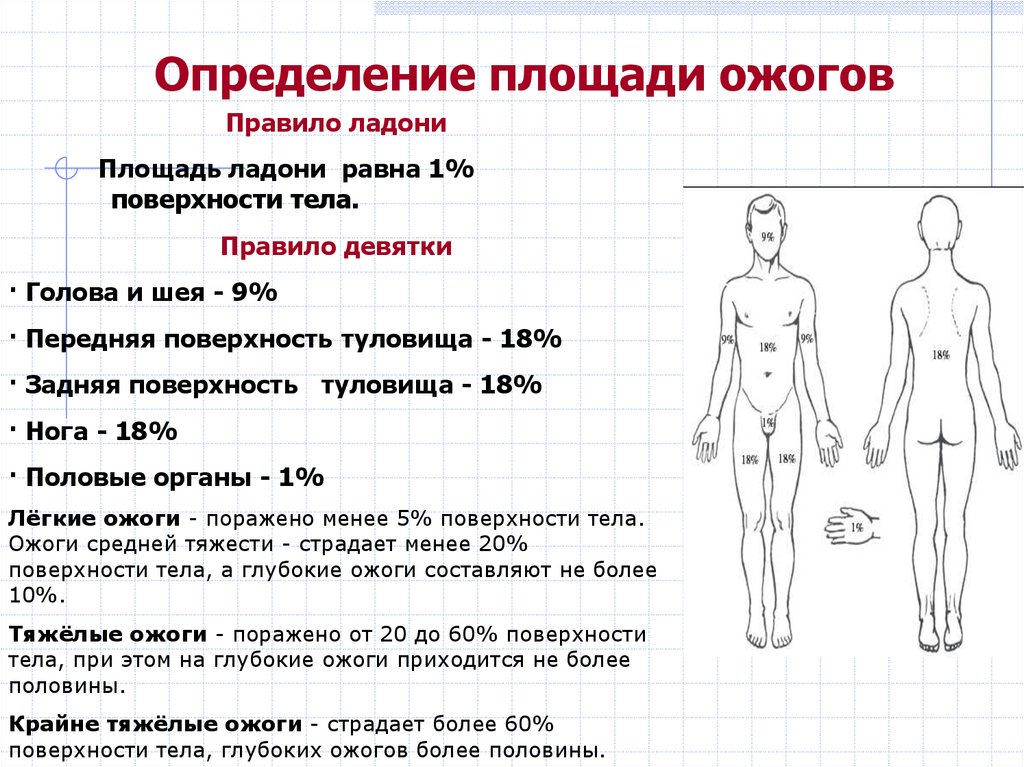
Определение площади ожоговПравило ладони
Площадь ладони равна 1%
поверхности тела.
Правило девятки
· Голова и шея - 9%
· Передняя поверхность туловища - 18%
· Задняя поверхность туловища - 18%
· Нога - 18%
· Половые органы - 1%
Лёгкие ожоги - поражено менее 5% поверхности тела.
Ожоги средней тяжести - страдает менее 20%
поверхности тела, а глубокие ожоги составляют не более
10%.
Тяжёлые ожоги - поражено от 20 до 60% поверхности
тела, при этом на глубокие ожоги приходится не более
половины.
Крайне тяжёлые ожоги - страдает более 60%
поверхности тела, глубоких ожогов более половины.
91.
Первая помощь при ожогах(при термических и электрических ожогах)
1. Извлечь пострадавшего из очага.
2. Потушить одежду водой или песком (голову не закрывать).
3. Охладить пораженную поверхность в течении 30 минут
(облить прохладной водой, наложить холодный компресс,
использовать охлаждающий пакет, лед, одеяло из фольги ).
4. Закрыть ожоговой рану СУХОЙ повязкой.
5. Наложить холод поверх повязки на 10-15 минут.
6. Провести доступное обезболивание (анальгин, баралгин).
7. Восполнить потерянную жидкость – обильно поить
минеральной водой, развести готовый порошок – регидрон
или приготовить раствор на 1л воды 1ч.л. соли, 0,5ч.л. соды.
Количество даваемой жидкости на 9% ожогов – 1литр.
8. Госпитализировать!
92.
Первая помощь при химических ожогах обязан:при попадании твердых частичек химических веществ на пораженные
участки тела удалить их тампоном или ватой;
немедленно промыть пораженное место большим количеством чистой
холодной воды (в течение 10 - 15 мин.);
при ожоге кожи кислотой делать примочки (повязку) с раствором питьевой
соды (1 чайная ложка соды на стакан воды);
при ожоге кожи щелочью делать примочки (повязку) с раствором борной
кислоты (1 чайная ложка на стакан воды) или со слабым раствором уксусной
кислоты (1 чайная ложка столового уксуса на стакан воды);
при попадании жидкости или паров кислоты в глаза или полость рта
промыть их большим количеством воды, а затем раствором питьевой соды
(1/2 чайной ложки на стакан воды);
при попадании брызг или паров щелочи в глаза или полость рта промыть
пораженные места большим количеством воды, а затем раствором борной
кислоты (1/2 чайной ложки на стакан воды);
93.
при попадании кислоты или щелочи в пищевод дать выпить не более 3стаканов воды, уложить и тепло укрыть пострадавшего;
в тяжелых случаях доставить пострадавшего в медпункт или любое
лечебное учреждение.
Запрещается:
касаться руками обожженных участков тела;
смазывать мазями или присыпать порошками обожженные участки кожи и
слизистых поверхностей;
вскрывать пузыри;
удалять приставшие к обожженному месту различные вещества (мастика,
канифоль, смолы и др.);
срывать одежду и обувь с обожженного места.
94.
95.
Первая помощь при ожоге верхнихдыхательных путей (ВДП)
Ожог ВДП возникает при вдыхании горячего воздуха в
горящем помещении небольшой площади. Почти всегда
бывает ожог лица, верхней части груди. Дыхание сиплое,
учащенное, затрудненное, кашель, откашливает мокроту с
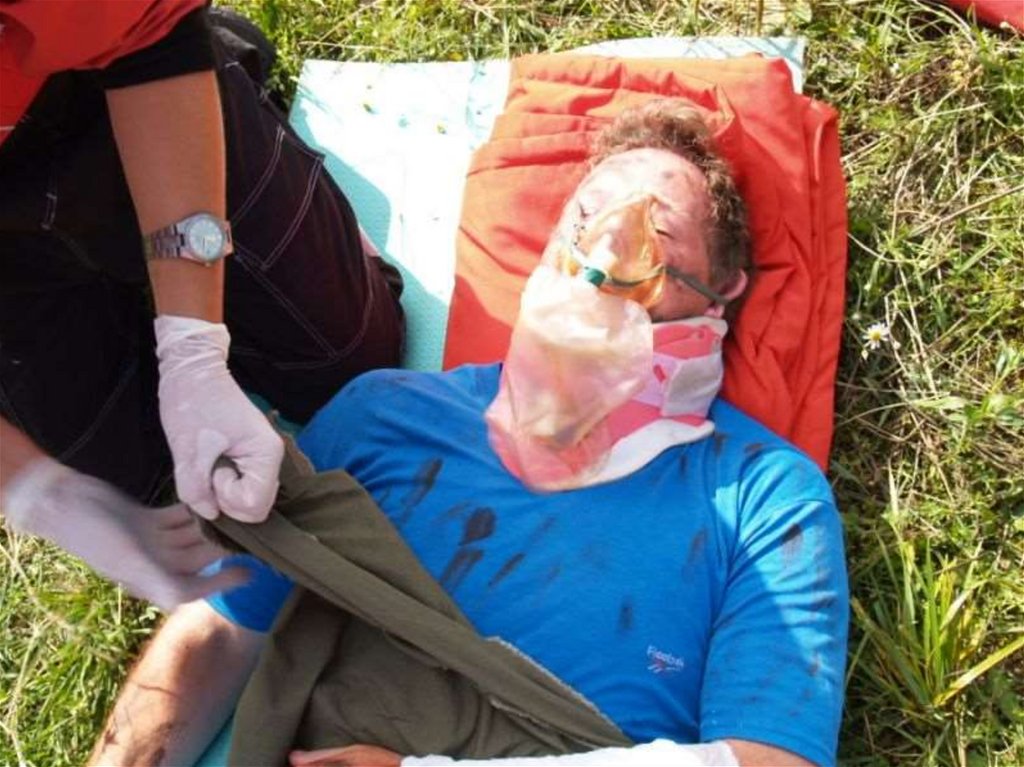
копотью, жалобы на боль в грудине.
Ожоги ВДП относятся к ожогам 3 степени!
Площадь ожога составляет 10-15%.
Помощь при ожоге ВДП
Извлечь пострадавшего из очага
Придать пострадавшему полусидячее положение
Если есть - дать увлажненный кислород через маску.
Срочно госпитализировать.
96.
У пораженных с ожогами лица и дыхательных путейподдерживают их проходимость, насильственно раскрывая рот
и вводя воздуховод.
Находящимся в бессознательном состоянии вследствие
отравления угарным газом обеспечивают покой, обрызгивают
лицо водой, расстегивают воротник, а при резком ослаблении
или прекращении дыхания проводят искусственную
вентиляцию легких.
При общем перегревании кладут на голову холодный компресс,
снег или лед.
Транспортируют обожженных в положении лежа на носилках,
но не на пораженной стороне. Транспортной иммобилизации
при ожогах не требуется. Во время транспортировки, особенно
зимой, пораженных защищают от охлаждения.
97.
98.
Отравления угарным газомЕсли при сгорании веществ, содержащих углерод, по
каким-либо причинам ограничивается поступление
кислорода, в очаге горения начинает
образовываться угарный газ (окись углерода,
монооксид углерода). Данный газ бесцветный и без
запаха.
Отравления угарным газом занимают первое место
среди ингаляционных бытовых отравлений.
Все бытовые отравления данным газом условно
можно подразделить на три группы:
99.
Клинически выделяют 3 степени отравления:1. Легкая степень. Появляется головная боль в височной и
лобной областях, часто опоясывающего характера (с-м
«обруча»), головокружение, тошнота. Отмечается рвота,
незначительное нарушение зрения. Больные жалуются на
затрудненное дыхание, першение в горле, сухой кашель,
неприятные ощущения в области сердца. Потеря сознания не
наблюдается. Содержание карбоксигемоглобина(угарный
газ+гемоглобин) в крови составляет 15—30%.
2. Средняя степень. Отмечается тошнота, затрудненное
дыхание, чувство нехватки воздуха, одышка. Нарушение
психической активности проявляется возбуждением или
оглушением, вплоть до комы. Появляются патологические
рефлексы, миоз (сужение зрачка), анизокория(разный размер
зрачков). Обращает на себя внимание появление
гиперемии(переполнение кровью сосудов) кожи лица.
Обязательно наличие хотя бы кратковременной потери
сознания от 1—2 до 20 мин. Содержание карбоксигемоглобина
100.
3. Тяжелая степень. Коматозное состояние различной глубиныи продолжительности от нескольких часов до суток и более.
Наблюдаются судороги, патологические рефлексы, парезы,
параличи.
101.
—отравления выхлопными газами автомобиля;данный вид отравления наблюдается, как правило, в
холодное время года и встречается при работающем
двигателе автомобиля в плохо вентилируемом гараже;
—«угорания» в быту; встречаются в помещениях с
печным отоплением при неисправных дымоходах или
при преждевременном закрытии печной заслонки;
—отравления на пожарах у лиц, находящихся в
закрытых и задымленных помещениях (чаще всего
дети), или у работников пожарных команд при
отсутствии индивидуальных средств защиты.
102.
Первая помощь при отравленииугарным газом
3 степени отравления угарным газом
1 степень – в сознании, заторможенный, пульс и дыхание учащены, сильная головная боль,
шум в ушах, тошнота, рвота.
2 степень – без сознания, на коже розовые/малиновые пятна, учащенное дыхание,
плавающие глазные яблоки
3 степень – состояние клинической смерти. Концентрация угарного газа достигает 30-40%
Помощь при отравлении угарным газом
Извлечь пострадавшего из очага
Обеспечить доступ свежего воздуха
Дать цитрамон, аскорбиновую кислоту, сладкий чай
Уложить на бок.
Контролировать пульс и дыхание, быть готовым к проведению СЛР
при 2-3 степени отравления.
При 2-3 степени отравления срочно госпитализировать.
103.
Первая помощь при отравлениинефтепродуктами
(бензин, деготь, керосин, мазут, смазочные масла)
Симптомы: при вдыхании паров эйфория, жжение за грудиной, головная
боль, тошнота, слабость, признаки угнетения ЦНС, спутанность сознания,
одышка, хрипы в легких. При попадании внутрь жжение в глотке и
желудке, рвота, понос.
Помощь при отравлении нефтепродуктами
1.
Вывести (вынести) на свежий воздух. Освободить от стесняющей одежды
2.
Дать О2
3.
В случае ослабления дыхания - обеспечение адекватной вентиляции легких.
При отравлении едкими веществами и нефтепродуктами
искусственное дыхание может быть опасным для спасающего!
4.
Промывание желудка показано только в случае попадания внутрь больших
количеств этих веществ, когда быстро развивается угнетение ЦНС.
5.
Положить на левый бок (замедление всасывания яда в кровь)
6.
Нефть и поверхности кожи хорошо удаляется при помощи растительного
масла, затем промыть мыльным раствором
7.
При отеке легких – госпитализировать в ЛПУ
104.
Первая помощь при синдромедлительного сдавления (СДС)
СДС развивается при сдавлении более 1 кг массы
мягких тканей (мышц) более 2-х часов.
Все мероприятия по оказанию первой помощи направлены на
предупреждение ИНТОКСИКАЦИИ:
1.
Обезболивание. (анальгин, баралгин)
2.
Введение щелочных растворов: минеральная вода, регидрон, раствор
(на 1литр воды 1ч.л. соли и 0,5 ч.л. соды)
3.
Наложение жгута на момент снятия пресса
4.
Освобождение из под пресса
5.
Применение эластичного бинта
6.
Иммобилизация (шинирование)
7.
Применение охлаждения
8.
Госпитализация
105.
УтоплениеУтопление — острое патологическое состояние,
развивающееся при случайном или преднамеренном
погружении в жидкость, с последующим развитием
признаков ОДН (острой дыхательной недостаточности)
и ОСН( острой сердечной недостаточности),
причиной возникновения которых является
попадание жидкости в дыхательные пути.
106.
УтоплениеВиды утопления:
1. Истинное или «синее» утопление – попадание воды в
легкие во время непроизвольных дыхательных движений
пострадавшего под водой. Легкие пострадавшего заполняются
большим количеством воды
2. Синкопальное или «белое» утопление - рефлекторная
остановка сердца пострадавшего при внезапном попадании в
воду, особенно в холодную. В легкие пассивно затекает
небольшое количество воды. Кожные покровы бледные.
3. Асфиксическое или «сухое» утопление – при попадании
воды в ВДП происходит спазм мышц гортани и голосовых связок.
В легкие не попадает ни воздух, ни вода. Человек гибнет от
удушья.
• При утоплении в морской воде человек погибает от отека легких. В легких вода!
• Речная вода, попавшая в легкие быстро всасывается в кровь, объем циркулирующей
крови быстро возрастает, нарушается сердечный ритм, может произойти остановка
сердца, кислородное голодание, почечная недостаточность. В легких воды нет!
107.
Истинное утопление.В его основе лежит попадание воды в альвеолы. В
зависимости от того, в какой воде произошло
утопление (пресной или морской), будет различный
патогенез. Пресная вода, в силу разности
осмотического градиента с кровью, быстро покидает
альвеолы и проникает в сосудистое русло.
При утоплении в морской воде в результате разности
осмотического градиента между кровью и морской
водой, причем здесь отмечается явное преобладание
градиента морской воды над кровью, часть плазмы
выходит из сосудистого русла.
108.
При истинном утоплении выделяют 3 периода:начальный, агональный и клинической смерти.
Состояние сознания зависит от периода утопления и
его вида.
Нарушение дыхания возможно от шумного до
атонального. Наблюдается цианоз, озноб, гусиная
кожа. При утоплении в пресной воде отмечается
клиника отека легких, артериальная и венозная
гипертензия, тахикардия, аритмия. Из верхних
дыхательных путей может выделяться пена, иногда с
розовым оттенком.
109.
Первая помощь приутоплении
Не теряйте времени на удаление воды из легких пострадавшего - эта вода
(пресная) очень быстро всасывается в кровь
Для удаления воды из ротовой полости и ВДП, поворачиваем пострадавшего на
бок или его голову набок. При необходимости очищаем рот пострадавшего от ила
и песка.
Извлекая из воды пострадавшего , начинайте ИВЛ, как только голова покажется
над водой!
Массаж сердца начинайте , как только пострадавшего можно будет уложить на
твердую поверхность.
Удаляйте, только видимые глазом , инородные тела из полости рта
пострадавшего.
Если утопление произошло в ледяной воде , помните, что пока тело пострадавшего
не согрелось до температуры 36 градусов, его нельзя считать умершим и следует
продолжать реанимацию (помните - продолжительность клинической смерти
возрастает до 15 минут)
Помните, даже при успешном оживлении пострадавшего, он должен
ОБЯЗАТЕЛЬНО быть госпитализирован!
110.
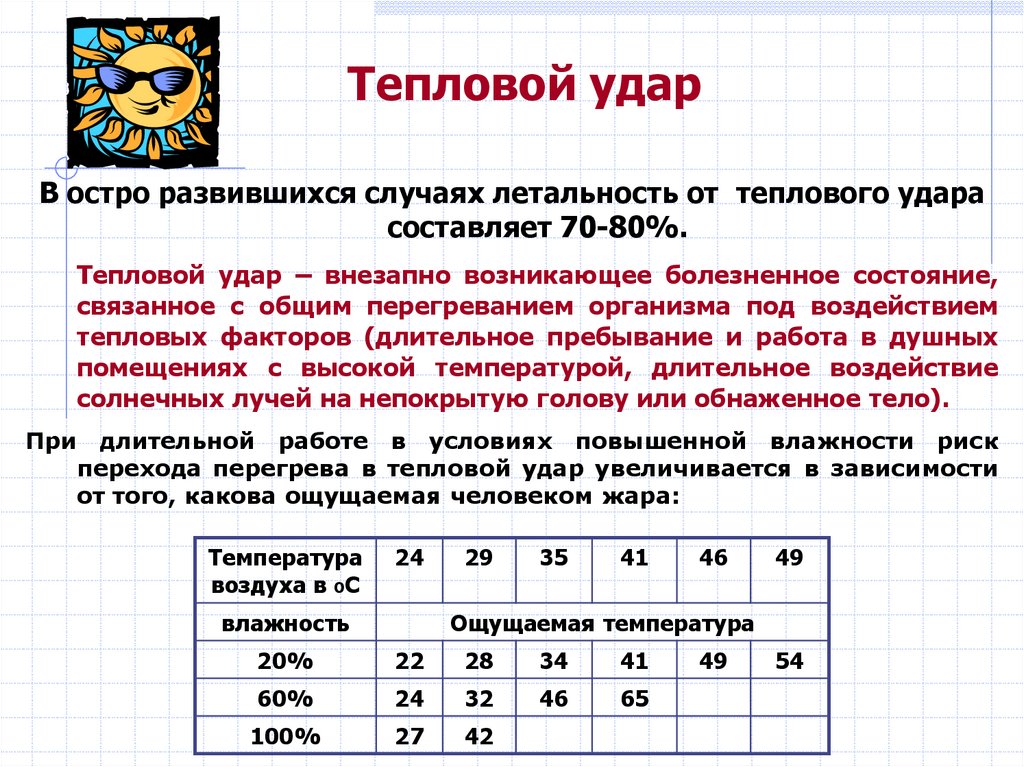
Тепловой ударВ остро развившихся случаях летальность от теплового удара
составляет 70-80%.
Тепловой удар – внезапно возникающее болезненное состояние,
связанное с общим перегреванием организма под воздействием
тепловых факторов (длительное пребывание и работа в душных
помещениях с высокой температурой, длительное воздействие
солнечных лучей на непокрытую голову или обнаженное тело).
При длительной работе в условиях повышенной влажности риск
перехода перегрева в тепловой удар увеличивается в зависимости
от того, какова ощущаемая человеком жара:
Температура
воздуха в ОС
24
влажность
29
35
41
46
49
Ощущаемая температура
20%
22
28
34
41
60%
24
32
46
65
100%
27
42
49
54
111.
Первая помощь притепловом ударе
Признаки теплового удара
· изменение психического состояния
· температура тела > 40°С
· кожа сухая, горячая.
1.
Проверить сознание, дыхание, пульс – при их отсутствии начать СЛР
2.
Перенести пострадавшего в прохладное место, обеспечить доступ
свежего воздуха
3.
Влажные, холодные обливания, обтирания, обернуть в мокрую
простыню, если в сознании принять холодную ванну
4.
Холод на паховые и подмышечные области
5.
Слегка подсоленное питье, если он в сознании (1 ч. л. соли и 0,5 ч. л.
соды на литр воды), пить по полстакана каждые 15 минут
6.
Не сбивать температуру аспирином! Не давать нюхать нашатырный
спирт!
7.
Прекратить интенсивно охлаждать, если пострадавший придет в
сознание или он начнет дрожать.
112.
Отморожения.Кроме длительного воздействия низкой температуры
на ткани тела, в развитии отморожений немаловажное
значение, имеют и отягощающие факторы,
способствующие проявлению и усилению действия
охлаждения.
При очень низких температурах (ниже —30°С)
решающую роль играет действие холода, а при более
высоких температурах большое значение приобретает
сочетание холода с влажностью воздуха и скоростью
ветра. Важны другие обстоятельства, способствующие
возникновению и усилению отморожений, хотя
главной их причиной является все же низкая
температура внешней среды.
113.
Среди метеорологических факторов,способствующих отморожению, существенное
значение следует придавать воздействию не только
низких температур, но и влажности. В сентябре—
октябре отморожения конечностей бывают чаще, чем
в марте, хотя в указанные месяцы температура
воздуха выше, чем в марте.
Это обстоятельство прежде всего следует связать с
повышенной влажностью в осенние месяцы. Весьма
отягощающим фактором, способствующим
отморожениям, является также быстрое изменение
температуры. Весенние оттепели и осенние
заморозки, внезапно наступившие, могут
способствовать возникновению отморожений.
114.
Из других климатических факторов следует отметитьсилу ветра. Известно, что увеличение скорости
движения воздуха способствует охлаждению человека.
Охлаждаюший эффект ветра определяется не только
физическими закономерностями усиления
теплоотдачи, но и в значительной мере
теплоощущением человека. Замечено, что люди легче
переносят морозную погоду, если воздух сух и
малоподвижен, чем температуры, близкие к нулю, при
которых имеет место повышенная влажность или
сильный ветер. Необходимыми условиями
возникновения отморожений в этих случаях являются
длительность экспозиции и повышенная влажность
конечностей, возникающая вследствие промокания
обуви.
115.
Немаловажное значение в возникновении отморожений имеютиндивидуальные адаптационные способности человека.
Способность к быстрой акклиматизации, генетическая
обусловленность переносимости холодового воздействия играют
не последнюю роль. Достаточно отметить, что население
северных районов редко подвергается отморожениям. При этом
нужно подчеркнуть важность как акклиматизации, так и
тренированности.
Несомненно, что в определенных жизненных ситуациях
исходное состояние организма пострадавшего способствует
отморожению конечностей. Так, неподвижность больного,
спутанность сознания, отсутствие ориентации, вызванные
различными экстремальными состояниями (шок, ранение,
тяжелая травма, коллаптоидное состояние), ограничивая
движения пострадавшего, приводит к общему охлаждению и
отморожению конечностей.
116.
Нередко причиной, способствующей возникновениюотморожений, являются хронические заболевания,
сопровождающиеся сердечно-сосудистой недостаточностью.
Физическое переутомление как результат тяжелой физической
нагрузки (длительные пешие или лыжные переходы) в условиях
пониженной температуры также во многом способствуют
возникновению поражений тканей холодом, что объясняется
истощением энергетических ресурсов организма и усилением
теплопотери.
Среди факторов, понижающих сопротивляемость организма к
охлаждению, на первом месте стоит алкогольное опьянение.
Около 74% пострадавших получили отморожения конечностей
в состоянии выраженного алкогольного опьянения.
117.
Травмы конечностей различного характера и их последствия, в особенности контрактуры(ограничение
функции сгибания сустава), также способствуют более
быстрому возникновению отморожений. Чрезмерное
сгибание и сдавление конечностей при управлении
санями и передвижения на лыжах (сжимание палок в
руках) содействуют раннему развитию отморожений.
Сдавление сосудистых стволов при сидении на
корточках, длительное расслабление мускулатуры при
вынужденном положении военных в окопах также
могут приводить к отморожениям. Разумеется, при
указанных состояниях главенствующее значение
имеют низкая температура и влажность, однако при
прочих равных условиях адинамия и сдавление
конечностей ускоряют и утяжеляют воздействие
холода.
118.
ОтмороженияДеятельность головного мозга начинает нарушаться уже при понижении
температуры тела ниже 35°, что и означает начало процесса замерзания, Если
температура тканей падает до уровня 10—11° выше нуля, в тканях прекращается
кровообращение и создаются условия для их омертвения.
80% отморожений - пальцы ног, ступни; 12% отморожений – руки.
Существует 3 степени отморожения (определяются в помещении)
1 степень – покраснение, отечность, болезненность, чрез 5-6 дней шелушение, в
последующем ткани более чувствительны к холоду. При проколе стерильной
иглой появляется капелька крови.
2 степень – появляются пузыри с желто-кровянистым содержимым,
болезненность. Отек тканей значительно превышает область повреждения. При
проколе стерильной иглой появляется капелька плазмы. Возможно
развитие гангрены. Через 14 дней интоксикация организма.
3 степень – грубое промерзание, вплоть до кости, бледно-синюшного цвета, отек
стремительно развивается. При проколе стерильной иглой никакой
жидкости не появляется. Пульсация на отмороженной области не
определяется. Через 14-18 дней возникает четкая граница поражения, ткани
мумифицированы. Наступает интоксикация организма.
119.
Первая помощь приотморожении
1. Занести пострадавшего в помещение.
2. Снять одежду с отмороженных участков.
3. Легко растереть (при 1и 2 степени).
4. Наложить теплоизолирующую повязку.
5. Дать горячее питье, 50-100мл. водки.
6. Дать 1 таблетку баралгина, 2-3 таблетки
аспирина, 2 таблетки но-шпы .
7. Госпитализировать.
120.
Укус змеиПризнаки действия яда
• В первые минуты в зоне укуса появляется покраснение, отечность, синяки
• Кровоизлияние распространяется вверх и вниз от зоны укуса, усиливается отек,
кожа принимает багрово-синюшный оттенок, возможно образование на коже
пузырей со светлым или кровянистым содержимым.
• Увеличиваются лимфоузлы.
• При длительном воздействии яда и неоказании помощи возможно внутреннее
кровоизлияние в толщу тканей или в близлежащие органы (печень, почки), что
приводит к признакам острой кровопотери: возбуждение, сменяющееся вялостью,
бледность кожи, учащение пульса, головокружение, резкая слабость, снижение
артериального давления вплоть до шока.
• Возможно носовое или желудочно-кишечное кровотечение.
• Максимальная выраженность признаков достигает через 8-24 часа после укуса,
при неверном оказании помощи состояние пострадавшего остается тяжелым 2-3
дня.
121.
Первая помощь при укусе змеи1.
Пострадавший должен находиться в положении лежа как при
оказании помощи, так и при транспортировке.
2.
Немедленно наложить жгуты – выше и ниже места укуса. Острым и
чистым предметом надрезать место укуса и начать выдавливать яд
в течении 10-15 минут.
3.
Обработать рану. Наложить стерильную повязку.
4.
Иммобилизация пораженной конечности (шины, дощечки, толстые
ветки и т.п.).
5.
Обеспечить обильное питье (чай, кофе, бульон). Прием алкоголя в
любом виде противопоказан – сосуды расширяются и яд
стремительно распространяется по организму.
6.
При нарушении дыхания проводится дыхание «рот в рот».
7.
Пострадавший во всех случаях экстренно направляется к врачу!
122.
ОСТРЫЕТЕРАПЕВТИЧЕСКИЕ
СОСТОЯНИЯ
123.
Стенокардия и инфаркт миокардаСтенокардия
–
это
несоответствие
притока крови к мышце сердца с его
потребностью.
Инфаркт миокарда – это несоответствие
притока крови к мышце сердца с его
потребностью
и
появление
очага
омертвления в сердечной мышце
124.
Первая помощь при стенокардии иинфаркте миокарда
Симптомы: учащенное сердцебиение, тупая, давящая боль за
грудиной, отдающая в левую руку , под левую лопатку, в
поясницу, ощущение изжоги.
1. Срочно вызвать скорую помощь
2. Если пострадавший бледный – уложите, если красный – усадите.
3. Освободите шею и грудную клетку
4. Дайте 1 таб.нитроглицерина под язык, 1 таб. аспирина,
успокаивающее средство.
5. Обеспечьте доступ свежего воздуха
6. Контролируйте пульс, дыхание, давление, сознание
7. Если АД повышенно опустить ноги, если АД понижено – ноги
приподнять.
8. При остановке дыхания и сердцебиения проводить АВС
125.
Первая помощь при гипертонии.Симптомы: повышение АД более чем 140/90, покраснение
лица, красные белки глаз, боли за грудиной, тошнота,
рвота, учащенное дыхание, учащенный и напряженный
пульс, шум/звон в ушах, головная боль, влажность
кожных покровов.
1.
Срочно вызвать скорую помощь.
2.
Придать пострадавшему удобное положение – полусидя,
полулежа. Ноги опустить вниз. Голову приподнять и повернуть на
бок (на случай возникновения рвоты) .
3.
Приложить холод к голове.
4.
Под язык дать нитроглицерин и 1 таблетку аспирина
5.
Обеспечить подачу кислорода или доступ свежего воздуха.
6.
Обеспечить покой, проводить контроль общего состояния, АД,
сознания, частоту пульса и дыхания.
7.
Узнать какие лекарства принимает гипертоник (нифедипин,
капотен, каптоприл) дать 1 таблетку.
126.
ЭпилепсияЭпилепсия – это стойкое нарушение
функций головного мозга, связанное с
врожденными
или
приобретенными
органическими повреждениями тканей
головного мозга.
127.
Первая помощь при приступеэпилепсии
Симптомы: судороги, нарушение сознания, выделение пены
изо рта, кожные покровы синюшного цвета, возможно
непроизвольное мочеиспускание. Приступы бывают после
стресса, физического перенапряжения, сильного раздражения,
алкогольного опьянения.
1. Бережное удерживание пострадавшего во время
судорог.
2. Профилактика черепно-мозговой травмы (подложите
под голову одеяло).
3. Вызов скорой помощи
4. Стабильное боковое положение.
128.
Сахарный диабетСахарный диабет - это заболевание,
обусловленное недостаточностью инсулина и
сопровождающееся повышенным уровнем
сахара в крови
1 тип – абсолютная недостаточность инсулина
(может возникнуть после стресса, инфекции).
Болеют как правило молодые люди, дети.
Инсулин необходимо подкалывать ежедневно
и пожизненно!
2 тип – нарушен липидный обмен. Болеют
пожилые люди, тучные (соблюдение строгой
диеты).
129.
Первая помощь при гипогликемическомсостоянии (понижение уровня сахара в крови)
Симптомы: чувство голода, повышенная потливость,
возбуждение, быстро переходящее в сонливость,
кажется пьяным, заторможенный, могут быть
судороги. Человек очень быстро теряет сознание.
1.
Напоить пострадавшего сладкой водой, горячим
сладким чаем и т.п.
2.
Накормить легко усваивающимися углеводами
(шоколадом)
3.
Вызвать скорую помощь.
4.
Следить за общим состоянием и состоянием
сознания.
5.
По ситуации транспортировать в ЛПУ
130.
Первая помощь при гипергликемическомсостоянии (повышение уровня сахара в крови)
Симптомы: жажда, тошнота, рвота, боли в животе,
повышение температуры тела, выраженная сухость
кожных покровов, шумное, хрипящее дыхание, запах
ацетона в выдыхаемом воздухе.
1. Напоить пострадавшего
минеральной водой, пресной водой
с питьевой содой.
2. Вызвать скорую помощь
3. Следить за общим состояние и
состоянием сознания
4. По ситуации транспортировать в
131.
Первая помощь при обструкциидыхательных путей
Симптомы: пострадавший проявляет явственные признаки
панического страха и растерянности, не может говорить, дыхание
вырывается начала со свистом, а потом и вовсе прекращается,
лицо синеет или иногда бледнеет, примерно через минуту теряет
сознание. При полной обструкции кашля нет, отсутствует речь,
есть попытки дыхательных движений.
Характерный жест - когда
пострадавший хватает себя руками за
шею.
132.
Первая помощь при обструкциидыхательных путей
Нанести серию из 4 ударов между лопатками
1. Пострадавший должен нагнуться
вперед, так, чтобы его голова
оказалась ниже пояса.
2. Резко ударьте основанием ладони
пострадавшему между лопаток
Первая помощь ребенку.
Положите ребенка на свои колени, лицом
вниз, и постучите основанием ладони между
лопатками. Если необходимо, сделайте это
раза четыре.
133.
134.
Первая помощь при обструкциидыхательных путей
Провести прием Геймлиха грудобрюшное сдавление 5-6
раз - для того чтобы вызвать кашель
Техника выполнения приема Геймлиха
1.
Встаньте позади пострадавшего
2.
Обхватите его руками вокруг талии, соединив
руки в один кулак, подвернув большой палец
внутрь(b) и крепко прижмите обе руки к телу
пострадавшего (с).
3.
Надавите на живот между пупком и
мечевидным отростком по средней линии
живота.
4.
Резко надавите внутрь и вверх, прилагая
значительное усилие, чтобы сжать верхнюю
часть живота и подтолкнуть кверху
диафрагму - мышечную перегородку,
являющуюся одновременно эластичным
"дном" грудной клетки.
135.
136.
ПЕРВАЯ ПОМОЩЬ ПРИ ТРАВМАХ:ПЕРЕЛОМАХ, ВЫВИХАХ.
Насильственное
повреждение
организма,
обусловленное
внешними воздействиями, в результате чего нарушается
здоровье, называется травмой.
Лиц, получивших тяжелые травмы, запрещается переносить
до прибытия врача или другого квалифицированного лица,
кроме случаев, когда их нужно вынести из опасного места.
Переломом называется нарушение целости кости
Переломы характеризуются:
резкой болью (усиливается при попытке изменить положение);
деформацией кости (в результате смещения костных отломков);
припухлостью места перелома.
137.
Различают открытые (нарушение кожных покровов) изакрытые (кожные покровы не нарушены) переломы.
Оказывающий помощь при переломах (вывихах) должен:
дать пострадавшему обезболивающие средства;
при открытом переломе - остановить
обработать рану, наложить повязку;
кровотечение,
обеспечить иммобилизацию (создание покоя) сломанной кости
стандартными шинами или подручными материалами (фанера, доски,
палки и т.п.);
•при переломе конечности накладывать шины, фиксируя, по крайней мере,
два сустава - одного выше, другого ниже места перелома (центр шины
должен находиться у места перелома);
•при переломах (вывихах) плеча или предплечья зафиксировать
травмированную руку в физиологическом (согнутом в локтевом суставе
под углом 90°) положении, вложив в ладонь плотный комок ваты или
бинта, руку подвесить к шее на косынке (бинте);
138.
при переломе (вывихе) костей кисти и пальцев рук к широкой шине(шириной с ладонь и длиной от середины предплечья и до кончиков
пальцев) прибинтовать кисть, вложив в ладонь комок ваты или бинта,
руку подвесить к шее при помощи косынки (бинта);
при переломе (вывихе) бедренной кости наложить наружную шину от
подмышки до пятки, а внутреннюю - от промежности до пятки (по
возможности
не
приподнимая
конечность).
Транспортировку
пострадавшего осуществлять на носилках;
• при переломе (вывихе) костей голени фиксировать коленный и
голеностопный суставы пораженной конечности. Транспортировку
пострадавшего осуществлять на носилках;
• при переломе (вывихе) ключицы положить в подмышечную впадину (на
стороне травмы) небольшой кусочек ваты и прибинтовать к туловищу
руку, согнутую под прямым углом;
при повреждении позвоночника осторожно, не поднимая пострадавшего,
подсунуть под его спину широкую доску, толстую фанеру и т.п. или
повернуть пострадавшего лицом вниз, не прогибая туловища.
139.
при переломе ребер туго забинтовать грудь или стянуть ееполотенцем во время выдоха;
при переломе костей таза подсунуть под спину широкую
доску, уложить пострадавшего в положение "лягушка"
(согнуть ноги в коленях и развести в стороны, а стопы
сдвинуть вместе, под колени подложить валик из одежды).
Транспортировку пострадавшего осуществлять только на
носилках;
к месту перелома приложить "холод" (резиновый пузырь со
льдом, грелку с холодной водой, холодные примочки и т.п.)
для уменьшения боли.
140.
Запрещаются любые попытки самостоятельного сопоставления костныхотломков или вправление вывихов.
При травме головы (могут наблюдаться: головная боль, потеря сознания,
тошнота, рвота, кровотечение из ушей) необходимо:
уложить пострадавшего на спину;
зафиксировать голову с двух сторон мягкими валиками и наложить тугую
повязку;
при наличии раны наложить стерильную повязку;
положить "холод";
обеспечить покой;
при рвоте (в бессознательном состоянии) повернуть голову пострадавшего
набок.
141.
При ушибах (характерны боль и припухлость в месте ушиба) необходимо:приложить холод к месту ушиба;
наложить тугую повязку;
создать покой.
При растяжении связок необходимо:
зафиксировать травмированную конечность при помощи бинтов, шин,
подручных материалов и т.п.;
обеспечить покой травмированной конечности;
приложить "холод" к месту травмы.
При сдавливании пострадавшего тяжестью необходимо:
освободить его из-под тяжести;
оказать помощь в зависимости от повреждения.
142.
«Тяжело в ученье – легко в бою!»А.В. Суворов
Надеемся, что помимо исполнения
своих производственных обязанностей,
семейных и личных интересов, Вы
уделите внимание освоению приемов
оказания первой помощи, как средства
спасения жизни близких людей, коллег,
самих себя, одним словом - каждого
человека.
БЕРЕГИТЕ СЕБЯ!





























































































































 БЖД
БЖД