Похожие презентации:
Основы экономики и рыночные отношения в здравоохранении. Лекция 5
1.
Лекция 5• Основы экономики и рыночные отношения в
здравоохранении
2.
• Цели и задачи экономики здравоохранения.• Методы экономики здравоохранения.
• Виды эффективности в здравоохранении.
• Источники финансирования в здравоохранении.
• Налогообложение и инвестиционная политика в
здравоохранении.
• Ценообразование. Группы цен, используемых в
здравоохранении.
• Принципы организации оплаты труда медицинского
персонала.
3.
• Здравоохранение – важнейшая социальная сфераобщества. Социально–экономические и политические
преобразования, происходящие в стране в конце
прошлого- начале нынешнего века, оказали и продолжают
оказывать значительное воздействие и на здравоохранение
и на экономику этой отрасли.
4.
• Немного из истории здравоохранения страны. В СССРфункционировала бюджетная модель здравоохранения.
Финансирование учреждений здравоохранения отрасли
осуществлялось постатейно в соответствие со сметой
расходов. Экономика была слабым звеном в управлении
отраслью и медицинскими организациями.
5.
• Среднийуровень
расходов
госбюджета
СССР
на образование составил 11,7%, на науку - 2,1%,
на здравоохранение - 4,9%. Здравоохранение в СССР
по проценту финансирования занимало второе место
между просвещением и наукой и своего пика в
финансировании отрасль достигла, как и расходы
на научные учреждения, с 1966 по 1970годы - 6,3%.
6.
• В России экономика здравоохранения стала активноразвиваться лишь во второй половине 20 века по причине
прежде всего перехода работы отрасли на принципы
рыночной
экономики,
что
проявлялось
в
коммерциализации здравоохранения (начало с нового
хозяйственного механизма), в росте объемов платных
услуг населению. Кроме того, в конце прошлого века в
стране стала внедряться и получила развитие система
медицинского страхования, что тоже вело к изменению
экономического положения медицинских учреждений.
7.
• Вначале в отрасль стал внедряться новый хозяйственныймеханизм. Новый хозяйственный механизм (НХМ) (198791 гг)- это новая форма управления и финансирования
здравоохранения,
направленная
на
улучшение
общественного здоровья населения путем повышения
качества медицинской помощи на основе рационального
распределения и эффективного использования ресурсов
отрасли с учетом конечных результатов деятельности здоровья населения.
8.
• Суть реформы бюджетного процесса с переходом на НХМсостоит в смещении акцентов бюджетного процесса от
«управления бюджетными ресурсами (затратами)» на
«управление
результатами»
путем
повышения
ответственности и расширения самостоятельности
участников бюджетного процесса и администраторов
бюджетных средств в рамках среднесрочных ориентиров.
9.
• Законом Российской Федерации от 2 апреля 1993 года N4741-1 «О медицинском страховании граждан в
Российской Федерации» предусматривалось не только
обязательное
медицинское,
но
и
добровольное
медицинское страхование, а также «Медицинские
учреждения, выполняющие программы медицинского
страхования, имеют право оказывать медицинскую
помощь и вне системы медицинского страхования».
10.
• Постановлением Правительства Российской Федерации от13.01.1996 года N 27 «Об утверждении Правил
предоставления платных медицинских услуг населению
медицинскими учреждениями» в государственной системе
и
муниципальном
здравоохранении
разрешалось
оказывать населению платные медицинские услуги.
11.
• В этот период времени менялась организационнаяструктура здравоохранения- происходило обособление
медицинских
организаций,
они
становились
самостоятельными
юридическим
лицами,
между
медицинскими
организациями
возникала
система
взаиморасчетов.
12.
• А изменение статуса медицинского учреждения вызывалоизменение характера всех экономических связей и
отношений, которые устанавливаются в процессе
практической
деятельности
любого
медицинского
учреждения с партнерами. Учреждения вынуждены в
своей работе все в большей степени действовать на
коммерческой основе, руководствуясь
принципами
самоокупаемости.
13.
• Одним из последствиймедицинской деятельности
учреждений в этих новых и разнообразных хозяйственных
формах явилось изменение экономического положения
работников учреждений и здравоохранения в целом.
Теперь от количества и качества труда работников зависит
экономический результат деятельности ЛПУ в целом, его
благосостояние.
14.
• Экономиказдравоохранения
–это
отраслевая
экономическая
наука,
изучающая
экономические
отношения, законы, влияющие на удовлетворение
потребностей населения в сохранении и укреплении
здоровья при определенном уровне ресурсов.
15.
• Цель экономики здравоохранения – удовлетворениепотребности населения в медицинской помощи,
достижение максимального эффекта в оказании
медицинской помощи при наименьших затратах.
16.
• Экономика здравоохранения изучает планирование,финансирование и проводит мониторинг здравоохранения
с целью улучшения его эффективности, разрабатывает
новые формы, методы управления здравоохранением, что
позволяет
наиболее
эффективно
использовать
материальные, кадровые, финансовые и другие ресурсы в
отрасли.
17.
• Объектом исследования экономики здравоохраненияявляется непосредственно здоровье человека или
общества, а также сама система здравоохранения,
обеспечивающая
систему
жизнедеятельности
и
саморазвития индивида и социальных общностей.
18.
• Предмет экономики здравоохранения – экономическиеотношения, объективно складывающиеся и возникающие
в процессе оказания медицинской помощи населению, т.е.
медицинской профессиональной деятельности. Другими
словами
предметом
экономики
здравоохранения
хозяйственный механизм отрасли.
19.
• Экономика здравоохранения использует широкий спектрметодов исследования, в частности:
•
Математико–статистический
анализ
(оценивает
количественную и качественную связь между явлениями
при оказании медицинской помощи населению );
20.
• Балансовый метод. Он представляет собой совокупностьприемов экономических расчетов, которые используются
для обеспечения строго определенного количественного
соотношения между какими-либо составляющими,
например: между потребностями и возможностями их
удовлетворения (в том или ином виде медицинских услуг,
медицинской технике, финансовых ресурсах); между
доходной и расходной частями бюджета и т.д.
Балансовый метод, изучает соотношение между
ресурсами и их использованием.
21.
• •Прогнозирование (позволяет предвидеть вероятныеизменения, потребности в услугах, проблемы, которые
потребуется решить);
•
22.
• Экспериментальный (выявляет наиболее эффективныемеры по улучшению качества здоровья и хозяйствования
учреждений). В настоящее время экспериментальный
метод является наиболее распространенным.
23.
Медицинская, социальная и экономическая эффективностьздравоохранения
• Одним
из
важнейших
понятий
экономики
здравоохранения, предметом экономического анализа
является эффективность. Эффективность – свойство
любой системы достигать конечной (намеченной) цели.
24.
• Эффективность в экономике здравоохранения можетрассматриваться как минимум в двух аспектах (уровнях):
• 1) (микроэкономический) Главный микроэкономический
элемент здравоохранения - это лечебно-профилактическое
учреждение, по своей сути выступающее как своеобразное
услугопроизводящее предприятие.
25.
• 2) макроэкономический уровень- внешняя эффективность– влияние системы здравоохранения как отрасли на
общественное воспроизводство: воспроизводство рабочей
силы,
общественного
продукта,
общественных
отношений.
Таким
образом,
макроэкономика
рассматривает взаимодействие системы здравоохранения с
государством и обществом в целом и с другими отраслями
хозяйства.
26.
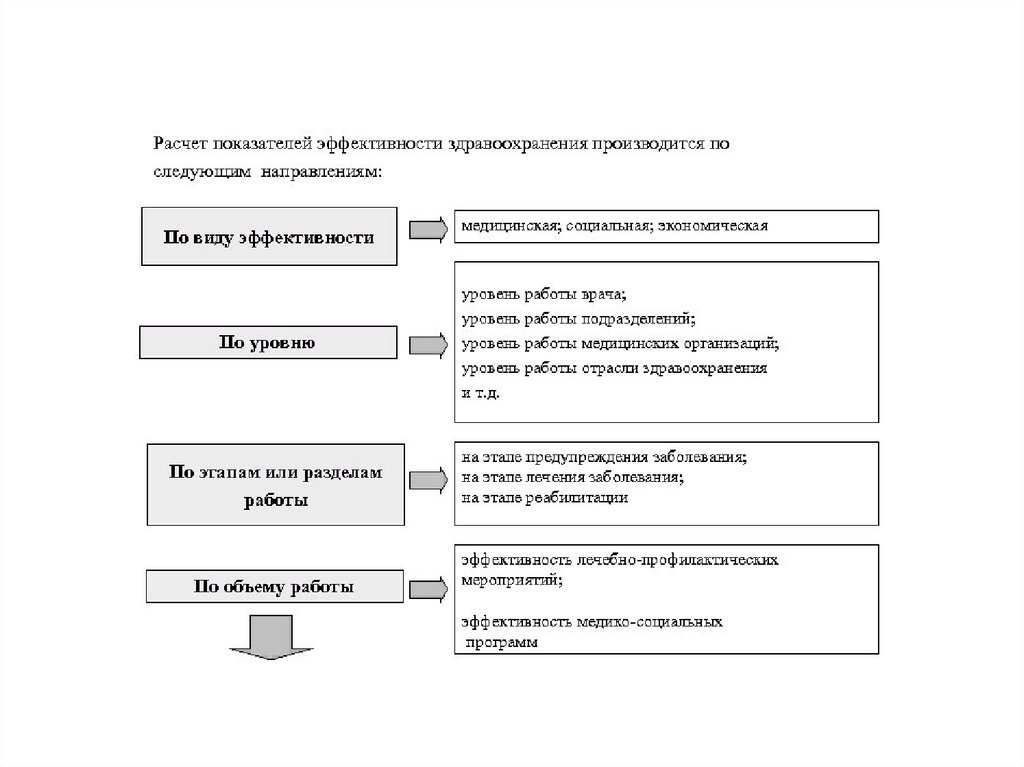
• Расчетпоказателей
эффективности
здравоохранения производится по следующим
направлениям:
• 1. По виду эффективности: медицинская;
социальная; экономическая.
• 2. По уровню: уровень работы врача; уровень
работы
подразделений;
уровень
работы
медицинских учреждений; уровень работы отрасли
здравоохранения; уровень народного хозяйства.
• 3. По этапам или разделам работы: на этапе
профилактики; на этапе лечения заболевания; на
этапе реабилитации.
27.
• 4. По объему работы: эффективность лечебно–профилактических
мероприятий;
эффективность
медико–социальных программ.
• 5. По способу измерения результатов: через снижение
потерь ресурсов; через экономию ресурсов; через
дополнительно полученный результат;
• 6. По затратам: по затратам общественного труда;
суммарный показатель по затратам живого и
общественного труда.
• 7. По форме показателей: нормативные показатели
здоровья населения; показатели трудовых затрат;
стоимостные показатели.
28.
29.
• Медицинская эффективность – это степень достижениямедицинских результатов в области профилактики,
диагностики, лечения, реабилитации. ВОЗ рассматривает
медицинскую эффективность как один из аспектов
качества медицинского обслуживания.
30.
• Медицинская эффективность измеряется множествомспецифических показателей таких как:
• − удельный вес излеченных больных;
• − уменьшение случаев превращения заболевания в
хроническую форму;
• − снижение уровня заболеваемости населения;
• − «индекс здоровья».
31.
• Медицинская эффективность оценивается по формуле:число случаев достигнутых медицинских результатов:
число оцениваемых случаев.
32.
33.
• Социальная эффективность - это степень достижениясоциального результата в связи с деятельностью
здравоохранения. Потому она непосредственно связана с
медицинской эффективностью.
34.
• Критериями для оценки социальной эффективности могутвыступать основные показатели общественного здоровья:
рождаемость,
смертность,
естественный
прирост
населения и др.
35.
• Общим (интегральным, обобщенным) индикаторомсоциальной эффективности здравоохранения в настоящее
время зачастую выступает индекс удовлетворенности
населения деятельностью системы здравоохранения.
36.
37.
• Экономическая эффективность – это тот положительныйвклад, который вносит здравоохранение в рост
национального дохода путем улучшения здоровья
населения и увеличения продолжительности жизни.
38.
• Экономическая эффективность выражается в частности:• − повышением производительности труда;
• − в предотвращении (сокращении) расходов на
здравоохранение, расходов по социальному страхованию и
социальному обеспечению;
• − в экономии затрат в отраслях материального
производства и непроизводственной сферы;
• − увеличением прироста национального дохода.
39.
• Экономическая эффективность – это соотношениеэкономической выгоды, полученной в результате
внедрения каких–либо лечебно–профилактических
мероприятий и затрат на эти мероприятия.
40.
• Затраты при оценке экономической выгоды это выраженная вденежных единицах стоимость мероприятий по улучшению здоровья
населения.
41.
• Анализ экономической эффективности прежде всегонеобходим для управления здравоохранением (для
управленца любого уровня) и не только в условиях
ограниченных ресурсов. Желаемый результат для любого
управленца: достижение максимального результата при
минимальных затратах.
42.
• Методические подходы к исследованию экономическойэффективности
здравоохранения
базируются
на
определении «расходов» и «стоимости» отдельных видов
медицинской помощи, а также величины социально –
экономического
ущерба,
наносимого
отдельными
заболеваниями.
43.
• «Стоимостные» показатели медицинской помощи служатисходными данными для соизмерения затрат и выгод в
определении
экономической
эффективности
здравоохранения:
• а) Стоимость – фактические расходы, понесенные в
процессе
предоставления
продукта
или
услуги
здравоохранения;
• б) Стоимость болезни – учет затрат, понесенных
медицинской организацией при проведении диагностики и
лечения определенного заболевания;
44.
• Анализ затрат в связи с определенной болезнью (такназываемое бремя болезни) будет складываться из прямых
затрат (издержек), понесенных в связи с болезнью и
косвенных затрат (издержек) Х на количество пациентов.
45.
• Прямые издержки – это такие расходы учрежденияздравоохранения, которые прямо связаны с лечебным
процессом. К видам прямых затрат относятся:
• − заработная плата медицинского персонала (основная и
дополнительная);
• − начисления на заработную плату медицинского
персонала;
• −
затраты
учреждения
здравоохранения
на
лекарственные препараты, мягкий инвентарь, питание
пациента (в стационаре);
• − амортизация медицинского оборудования (т.е.
величина
износа
медицинского
оборудования,
выраженная в денежной форме).
46.
• Косвенные (непрямые, альтернативные и немедицинские)издержки - это такие расходы, которые прямо не связаны
с лечебным процессом, но создают для него условия.
• Косвенные издержки это, в частности, затраты на
содержание и эксплуатацию основных средств (здания,
сооружения), командировки, обучение, страхование
работников и так далее.
47.
Понятие об экономическом эффекте в здравоохранении• Экономический эффект – это предотвращенный
экономический ущерб, то есть тот ущерб, который удалось
предотвратить в результате применения комплекса
медицинских мероприятий.
48.
• Разница между экономическим ущербом вследствиезаболеваемости до и после проведения активных
медицинских оздоровительных мероприятий и составляет
экономический
эффект
здравоохранения
(или
предотвращенный экономический ущерб).
49.
• Экономический эффект в здравоохранении – один изрезультатов
оценки
деятельности
организации
здравоохранения, который выражается в показателях
прибыли или убытков, и определяется как разница между
доходами и затратами.
50.
• Выделяют прямой и косвенный экономический эффект:• Прямой экономический эффект обусловлен улучшением
методики или организации того или иного мероприятия,
ведущим к его удешевлению.
51.
• Например: внедрение новых форм организации трудамедицинских работников и оказания медицинской
помощи (отделение сестринского ухода, стационар на
дому, дневной стационар) ведет к экономии коечного
фонда. Применение более дешевых и эффективных
методов диагностики и лечения позволяет снизить
стоимость лечения больного и стоимость одного
койко–дня.
52.
• Косвенный экономический эффект является следствием имедицинского, и социального эффекта. То есть это
комплексный результат улучшения профилактики и
лечения населения, что в конечном счете ведет к
уменьшению затрат за счет экономии средств на борьбу с
заболеваниями и к снижению экономического ущерба в
связи с утратой трудоспособности и смертностью.
53.
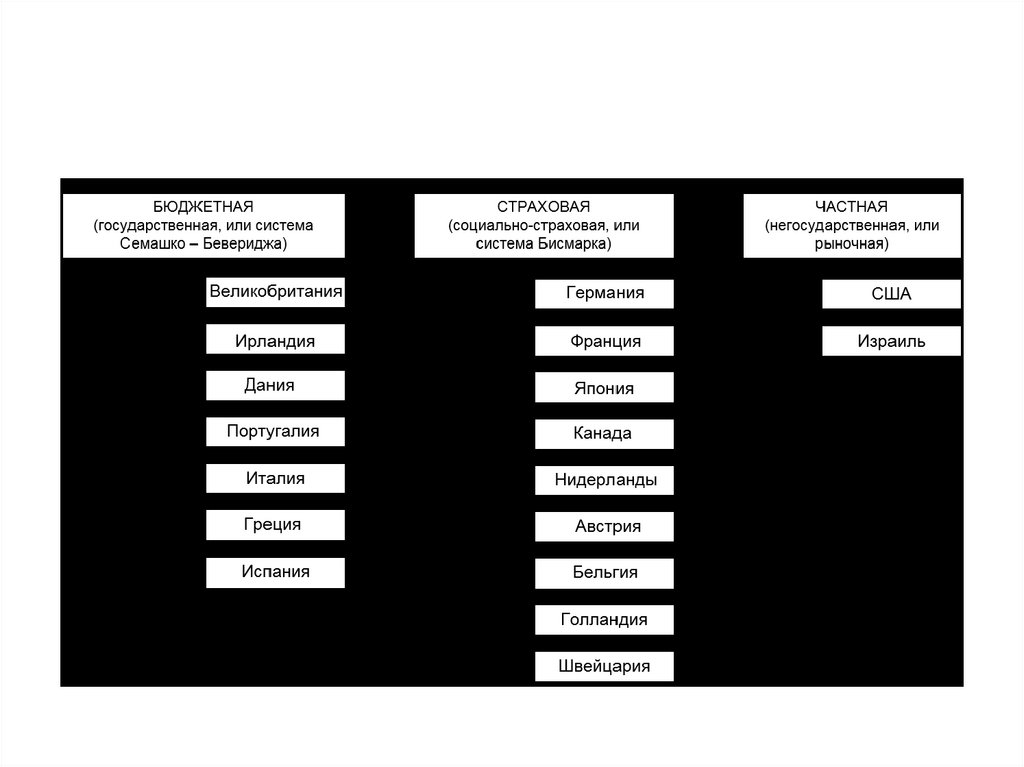
Источники финансирования в здравоохранении (моделиздравоохранения)
• В зависимости от преимущественных источников
финансирования
в
современных
условиях
все
действующие модели здравоохранения условно делят на
три типа: бюджетная (государственная), страховая
(социально–страховая), частная (негосударственная, или
рыночная).
54.
• 1. Государственная модель (бюджетная) - модельБевериджа–Семашко. В данной модели значительная роль
принадлежит государству. Государство является главным
покупателем и поставщиком медицинской помощи,
обеспечивая удовлетворение большей части общественной
потребности в услугах здравоохранения.
55.
56.
• Система здравоохранения на основе модели Семашко,основанная на принципе общедоступности, гарантирует
полное
бесплатное
пожизненное
медицинское
обслуживание
гражданам.
Основной
канал
финансирования в данной модели – государственный
бюджет. Финансирование здравоохранения (планирование,
организация, контроль) осуществляется государством (до
90%) из бюджетных источников, а основным источником
финансирования являются налоговые поступления.
57.
• В этой системе государство жестко контролируетбольшинство аспектов рынка медицинских товаров и
услуг, устанавливает правила допуска и доступа на рынок.
Еще раз подчеркнем преимущества данной системы:
бесплатность и общедоступность, плановость развития,
профилактическая направленность, экономичность.
58.
• 2.Страховая модель (модель Бисмарка) – являетсянаиболее распространенной в мире. Она основывается на
принципах смешанной экономики, сочетая рынок
медицинских услуг с развитой системой государственного
регулирования и социальных гарантий. Страховая система
была создана в Германии в 1883 году по инициативе
канцлера Отто Бисмарка.
59.
• Система Бисмарка основана на всеобъемлющемстраховании здоровья и предполагает финансирование за
счет
средств,
уплачиваемых
страхователями
в
специальные фонды. Размер взноса устанавливается в
виде определенного процента от размера заработной
платы, тем самым обеспечивается солидарное участие
граждан в финансировании здравоохранения по принципу
«здоровый платит за больного, богатый – за бедного».
60.
• Даннаямодель
подразумевает
минимальное
финансовое участие государства, большая часть
финансирования страхования здоровья лежит на
страхователях. Тем не менее фонды находятся под
контролем
государства
и
являются
частью
государственных финансов. Системой ОМС охвачено
от 80 до 99,8% населения, что свидетельствует о
высокой доступности медицинских услуг. Пациент
имеет право свободного выбора врача и медицинского
учреждения.
61.
• 3. Для частной модели здравоохранения характернооказание медицинских услуг преимущественно на платной
основе, за счет частного страхования и личных средств
граждан. Единая система государственного медицинского
страхования отсутствует.
62.
• Эта система наименее доступна для населения, малонацелена на профилактику, но в то же время является
наиболее динамичной и технологичной в силу
выраженной конкуренции между производителями
медицинских услуг.
63.
• Рынок в этой системе играет ключевую роль вудовлетворении потребностей в медицинских услугах.
Государство берет на себя только те обязательства,
которые не удовлетворяются рынком, т. е. покрывает
медицинское
обслуживание
социально
уязвимых
категорий граждан – безработных, малоимущих и
пенсионеров.
64.
• Основные источники финансирование здравоохранения вРФ:
• − средства бюджетов всех уровней;
• − средства, направляемые на обязательное и добровольное
медицинское страхование;
• − средства целевых фондов, предназначенные для охраны
здоровья граждан;
• − средства государственных внебюджетных целевых
фондов;
65.
• − доходы организаций здравоохранения от осуществленияв установленном законом порядке предпринимательской
деятельности;
• − добровольные взносы и пожертвования граждан и
юридических лиц;
• − другие источники, не запрещенные законодательством
РФ.
66.
• Бюджет (француз-кошелек) – это выраженная в денежнойформе сумма доходов и расходов на определенный период
времени (год, квартал, месяц).
67.
• Существует 3 уровня бюджетов: федеральный, бюджетсубъектов РФ (краев, областей, округов), муниципальный
органов местного самоуправления (городской, районный,
поселковый). На каждом из уровней проводится
регулирование
бюджетов:
составление
бюджета
(планирование),
его
утверждение,
контроль
за
исполнением (доходов, расходов).
68.
• Рынок здравоохранения – это развитая система отношенийтоварного и нетоварного обмена, которая представляет
собой
объединение
отдельных,
взаимосвязанных
субрынков, включающих:
• рынок медицинских услуг
• рынок лекарственных препаратов, материалов и
гигиенических средств
• рынок медицинского оборудования и инструментария
• рынок труда медицинских работников
• рынок
научно-технических
разработок
и
интеллектуального труда
• рынок ценных бумаг в сфере здравоохранения
69.
Структура рынка в здравоохранении:
Рынок Медицинских услуг.
Труда медицинского персонала.
Лекарственных препаратов.
Научно-медицинских разработок.
Медицинского оборудования и техники.
Ценных бумаг.
70.
Ценообразование на медицинские услуги• Один
из
разделов
экономической
деятельности
медицинских учреждений (организаций) любой формы
собственности - ценообразование на медицинские услуги.
Для большинства ЛПУ проблемы ценообразования
возникли при переходе здравоохранения на новые формы
организации
(новый
хозяйственный
механизм),
управления финансирования, при развитии и внедрении
медицинского страхования, когда медицинские услуги
становятся товаром. Ценообразование – это определение
уровня цен и возможных вариантов их изменения в
зависимости от целей и задач в краткосрочном плане и в
перспективе с учётом фактора спроса и предложения.
71.
• Цена спроса – это та предельно допустимая цена, за которуюпациенты согласны получать услуги.
• Выше неё рыночная цена подняться не может – у пациентов больше
нет денег для оплаты услуги.
• Цена предложения – это такие предельно минимальные цены, по
которым производитель ещё готовы оказать услуги пациентам.
• Рыночная цена она формируется в результате взаимодействия
спроса и предложения.
• Рыночная цена не может опуститься ниже цены предложения, потому
что
тогда
предпринимательская
деятельность
окажется
неэффективной.
• Рыночная цена фиксируется в точке, в которой пересекаются кривые
спроса и предложения. Эта точки называется точкой равновесия, а
цена – равновесной ценой.
• Только в этой точке цена одновременно устраивает и производителя
медицинских услуг и потребителя.
72.
• Процесс ценообразования – это процесс формированияцен на товары и услуги на основе методов определения
цен и способов их установления.
• Этапы ценообразования:
• 1. Определение целей организации.
• 2. Постановка задач ценообразования.
• 3. Определение спроса на медицинские услуги.
• 4. Определение издержек (затрат).
• 5. Анализ цен и услуг конкурентов.
• 6. Выбор метода ценообразования.
• 7. Установление окончательной цены на услугу.
73.
• Медицинская помощь наделена всеми свойствами товара:она имеет потребительскую стоимость (удовлетворяет
жизненную потребность в здоровье), обладает денежным
выражением. Важно подчеркнуть, что цена не является
синонимом стоимости.
74.
• Стоимость – это количество труда, вложенного в оказаниемедицинской услуги и определенного качества, в отличие
от цены, она не зависит от конъюнктуры рынка.
• Цена – денежное выражение стоимости товара (или
услуги). Цена состоит из двух главных элементов:
себестоимости и прибыли:
75.
Цена = себестоимость + прибыль• Себестоимость – это денежное выражение затрат
трудовых
и
материальных
ресурсов
(издержка
производства) на производство единицы продукции
(услуги).
76.
• Издержки бывают:• 1) постоянные – не зависят от количеств услуг, включают
затраты
на
содержание
зданий,
сооружений,
коммуникаций, расходы на оплату труда управленческого
персонала и др.
• 2) переменные – к ним относят затраты на расходные
материалы,
питание,
медикаменты,
перевязочные
материалы, оплату труда работников, занятых в сфере
оказания услуг.
77.
• Себестоимость показывает, в какую сумму обходитсяучреждению медицинское обслуживание, отражает текущие
расходы.
• Элементы (структура) себестоимости:
• • заработная плата (не менее 30%) с отчислениями на
социальное страхование;
• • обязательное медицинское страхование;
•
износ
основных
фондов
(оборудования,
зданий,
инструментария);
• • стоимость используемых медикаментов, реактивов;
• • затраты на энергоносители;
• • затраты на питание (в стационарах);
• • износ оборудования, мягкого инвентаря;
• • косвенные расходы.
78.
Прибыль (денежные средства, оставшиеся после покрытияиздержек) – источник расширенного производства.
79.
• Система цен на медицинские услуги. Включаетнесколько групп:
• • бюджетные цены;
• • государственные цены на платные медицинские
услуги (прейскурантные цены);
• • договорные цены;
• • тарифы на медицинские услуги;
• • свободные цены на платные медицинские услуги.
80.
• Бюджетные цены – величина оценки (или расценки) независит от величины реальных затрат. Устанавливается
административным образом. Данные цены подходят для
финансирования
целевых
бюджетных
программ
медицинской помощи.
81.
• Прейскурантные цены – государственные цены наплатные медицинские услуги. Они используются для
расчета с населением при оказании медицинской помощи
на хозрасчетной (коммерческой) основе. Эти цены
включают все фактические затраты, а также и прибыль
(15–25% от себестоимости).
82.
• Договорные цены – они утверждаются прямымидоговорами между медицинскими учреждениями и
заказчиком услуг. Проявляют себя как наиболее свободные
в сегодняшней практике.
83.
• Тарифына
медицинские
услуги
–тарифы
по
обязательному медицинскому страхованию. Тарифы
отражают денежные суммы, определяющие уровень
возмещения расходов медицинских учреждений по
выполнению территориальной программе ОМС и состав
этих расходов (в них не выделяется себестоимость и
прибыль).
84.
• Тарифы на медицинские услуги регулируются приказомФедерального фонда ОМС, утверждаются руководителями
органов управления здравоохранением, исполнительными
директорами территориальных фондов ОМС.
85.
• Особенности тарифов:• − устанавливаются только на те услуги (виды
медицинской
помощи),
которые
включаются
в
территориальные программы ОМС;
• − рассчитываются на каждый из используемых объемных
показателей (средняя стоимость пролеченного больного,
число проведенных койко–дней, среднедушевой норматив,
отдельная услуга).
86.
• Свободные цены – такие цены формируются под влияниемцелого ряда рыночных факторов: полезность услуги, доход
покупателя, потребителя, конъюнктура рынка, затраты,
территориальные
перемещения,
вкусы
пациентов,
качество услуги, реклама, степень рыночной ориентации
пациента и т. д. Свободные цены на платные медицинские
услуги.
87.
Цена – это та сумма денег, за которую «покупатель» может купить, а «продавец» готов
продать этот товар или медицинскую услугу.
Цены представляют собой мощный и в то же время гибкий рычаг управления экономикой.
С учетом того, что цена органично связана с предложением и со спросом, выделяют следующие понятия:
цена спроса;
цена предложения;
цена равновесия.
Цена спроса – такая рыночная цена при таком состоянии спроса и предложения, когда
складывается рынок покупателя. По этой цене «покупатель» способен купить медицинскую услугу или
товар. Выше этого предела цена подняться не может, так как у пациентов не будет
возможности ее приобрести.
Цена предложения – рыночная цена при таком состоянии спроса и предложения, когда
складывается так называемый рынок продавца. Это цена, по которой «продавец» предлагает
свою услугу или товар. При этом цена предложения должна окупить затраты на производство
медицинского товара и услуги.
При равенстве спроса и предложения на рынке устанавливается так называемая цена
равновесия. При снижении цены спрос увеличивается, так как люди хотят приобрести больше
товаров или услуг, и, наоборот, при увеличении цены спрос может пойти на спад
88.
Оплата труда в здравоохранении• Оплата труда одна из самых трудноразрешимых проблем в
экономике любой отрасли. Важно найти решение: в какой
сумме компенсировать затраты труда работающего, чтобы
заработная плата не только возмещала трудовые затраты
работника, но и стимулировала его интерес к
качественному и производительному труду.
89.
• Заработанная плата – главный источник формированияденежных доходов работника.
• Четыре основные функции заработанной платы:
• − воспроизводственная (связана с ведущей целью
деятельности человека– изысканием средств для
обеспечения жизнедеятельности). Зарплата должна
обеспечить удовлетворение минимальных потребностей
людей.
90.
• − компенсаторная (связана с необходимостью возмещениядополнительных затрат труда или ущерба здоровью,
вызванные тяжелыми или вредными условиями труда –
загрязненностью химическими или иными воздействиями,
опасностью заражения, работой в неблагоприятных
регионах и т. д.)
91.
• − оценочная (позволяет оценить трудовой вклад работникачерез выработанные критерии – объем работы,
отработанное время, квалификация)
92.
• −стимулирующая
(нацеливает
на
достижение
определенных
количественных
и
качественных
результатов, обеспечивая соответствие уровня оплаты
количеству вложенного труда).
93.
• Основные формы оплаты труда медицинских работников:повременная, сдельная, контрактная.
• а) при повременных формах оплата производится за
определенное
количество
отработанного
времени
независимо от объема выполненной работы;
94.
• б) сдельная форма оплаты труда основывается наустановлении заработной платы в зависимости от объема
выполненной работы за определенный период времени
(чаще – за месяц);
95.
• в) контрактная форма оплаты труда позволяет достаточнообъективно учесть объем и качество выполненной работы.
• (эффективный контракт в здравоохранении-новая форма
трудового договора).
96.
• В соответствии с Программой поэтапного совершенствованиясистемы оплаты труда в государственных (муниципальных)
учреждениях на 2012 - 2020 годы, утвержденной распоряжением
Правительства РФ от 26.11.2012 № 2190-р, эффективный контракт это трудовой договор с работником, в котором конкретизированы его
должностные обязанности, условия оплаты труда, показатели и
критерии оценки эффективности деятельности, для назначения
стимулирующих выплат в зависимости от результатов его
деятельности
и
качества
оказываемых
государственных
(муниципальных) услуг, а также меры социальной поддержки.
97.
Таким образом, сутью эффективного контракта является
установление взаимосвязи между оплатой труда и
результатами
работы
бюджетной
организации.
Эффективный контракт применяется в отношениях с
сотрудниками федеральных государственных учреждений,
а также может быть заключен с работниками
государственных
структур
субъектов
Российской
Федерации и муниципальных учреждений.
98.
• В статье 129 ТК РФ дано следующее определение:«Заработная плата (оплата труда работника) —
вознаграждение за труд в зависимости от квалификации
работника, сложности, количества, качества и условий
выполняемой работы, а также компенсационные выплаты
(доплаты и надбавки компенсационного характера, в том
числе за работу в условиях, отклоняющихся от
нормальных, работу в особых климатических условиях и
на
территориях,
подвергшихся
радиоактивному
загрязнению, и иные выплаты компенсационного
характера) и стимулирующие выплаты (доплаты и
надбавки стимулирующего характера, премии и иные
поощрительные выплаты)».
99.
• Таким образом, заработная плата медицинского работникаформируется из трех составляющих:
• • оклада (должностного оклада), под которым согласно
статье 129 ТК РФ понимается фиксированный размер
оплаты труда работника за исполнение трудовых
(должностных) обязанностей определенной сложности за
календарный месяц без учета компенсационных,
стимулирующих и социальных выплат;
• • компенсационных выплат;
• • стимулирующих выплат.
100.
• Должностные оклады и другие виды оплаты медицинскихработников определяются исходя из занимаемой
должности, стажа непрерывной работы, образования,
квалификации и других условий.
101.
• Должностной оклад – минимальный уровень оплаты трудаработника, относящегося к конкретной профессионально–
квалификационной
группе,
выплачиваемый
при
соблюдении установленной трудовым законодательством
РФ
продолжительности
рабочего
времени
или
выполнении норм труда, выполнении работы с
определенными условиями труда.
102.
Стимулирующие, компенсационные и социальные выплаты• Основание:
Трудовой
кодекс,
Постановление
Правительства Брянской обл. от 22 января 2016 г. № 34-п
«Примерное положение об оплате труда работников
государственных бюджетных и автономных учреждений
здравоохранения Брянской области»
103.
• Выплаты компенсационного характера, размеры и условияих осуществления устанавливаются коллективными
договорами, соглашениями, локальными нормативными
актами в соответствии с трудовым законодательством и
иными нормативными правовыми актами, содержащими
нормы трудового права с учетом перечня видов выплат
компенсационного
характера,
утвержденного
постановлением Правительства Брянской области.
104.
• В государственных учреждениях могут осуществлятьсяследующие выплаты компенсационного характера:
• Доплата работникам, занятым на работах с вредными и
(или) опасными условиями труда, производится в
соответствии со статьей
147 Трудового кодекса
Российской Федерации.
105.
• ТК: «Доплата работникам, занятым на работах свредными и (или) опасными условиями труда,
производится по результатам специальной оценки
условий труда в размерах не менее 4 % оклада
(должностного
оклада),
установленного
для
различных видов работ с нормальными условиями
труда. Если по итогам специальной оценки условий
труда рабочее место признается безопасным, то
повышение оплаты труда не производится».
106.
• Конкретныеразмеры
доплаты
работникам
устанавливаются работодателем с учетом мнения
представительного органа работников в порядке,
установленном статьей 372 Трудового кодекса Российской
Федерации для принятия локальных нормативных актов,
либо коллективным договором, трудовым договором.
• 372 статья ТК «порядок учета мнения выборного органа
первичной профсоюзной организации при принятии
локальных нормативных актов».
107.
• Доплата за работу в ночное время производитсяработникам учреждения за каждый час работы в ночное
время в соответствии со статьей 154 Трудового кодекса
Российской Федерации и постановлением Правительства
Российской Федерации от 22 июля 2008 года № 554 «О
минимальном размере повышения оплаты труда за работу
в ночное время».
108.
• ТК РФ Статья 96. Работа в ночное время• Ночное время - время с 22 часов до 6 часов.
• Продолжительность работы (смены) в ночное время
сокращается на один час без последующей отработки.
109.
• Конкретный размер доплаты работников учреждения заработу в ночное время устанавливается коллективным
договором, локальным нормативным актом, принимаемым
с учетом мнения представительного органа работников,
трудовым договором.
110.
• Оплата за работу в выходные и нерабочие праздничныедни производится работникам, привлекавшимся к работе в
выходные и нерабочие праздничные дни в соответствии со
статьей 153 Трудового кодекса Российской Федерации.
• «ТК РФ Статья 153. Оплата труда в выходные и нерабочие
праздничные дни.
• Работа в выходной или нерабочий праздничный день
оплачивается не менее чем в двойном размере:
111.
• ТК РФ Статья 113. Запрещение работы в выходные инерабочие праздничные дни. Привлечение работников к
работе в выходные и нерабочие праздничные дни
производится с их письменного согласия в случае
необходимости выполнения заранее непредвиденных
работ, от срочного выполнения которых зависит в
дальнейшем нормальная работа организации в целом или
ее
отдельных
структурных
подразделений,
индивидуального предпринимателя.
112.
• Оплата сверхурочной работы производится в соответствии состатьей 152 Трудового кодекса Российской Федерации.
• Сверхурочная работа оплачивается за первые два часа работы
не менее чем в полуторном размере, за последующие часы – не
менее чем в двойном размере. Конкретные размеры оплаты
труда за сверхурочную работу определяются коллективным
договором, локальным нормативным актом или трудовым
договором.
• Расчет части оклада (должностного оклада) за час работы
определяется путем деления оклада (должностного оклада)
работника на среднемесячное количество рабочих часов в
соответствующем календарном году.
• Конкретные размеры оплаты за сверхурочную работу
определяются
коллективным
договором,
локальным
нормативным актом или трудовым договором.
113.
Стимулирующие выплаты (постановление правительстваобласти)
• Порядок
и
условия
осуществления
выплат
стимулирующего характера
• В целях стимулирования работников государственных
учреждений здравоохранения к качественному результату
труда, а также их поощрения за выполненную работу,
работникам учреждений могут устанавливаться выплаты
стимулирующего характера с учетом перечня видов
выплат стимулирующего характера, утвержденного
нормативным правовым актом Правительства Брянской
области.
114.
• Решение о введении выплат стимулирующего характера иусловиях их осуществления принимаются учреждением
самостоятельно в пределах фонда оплаты труда.
115.
• Работникам рекомендуется устанавливать следующиевыплаты стимулирующего характера:
• надбавка за высокие результаты работы;
• надбавка за наличие квалификационной категории;
• надбавка за наличие ученой степени, почетного звания;
• надбавка за выслугу лет;
• премиальные выплаты по итогам работы, другие.
116.
Постановление правительства области• В целях стимулирования работников к качественному
результату труда и поощрения работников за
выполненную работу рекомендуется устанавливать
надбавку за высокие результаты работы с учетом
выполнения установленных критериев эффективности
работы по показателям деятельности, позволяющим
оценить результативность и эффективность их работы.
117.
• Размеры и условия осуществления надбавки за высокиерезультаты работы устанавливаются коллективными
договорами,
локальными
нормативными
актами,
принимаемыми с учетом мнения представительского
органа работников, на основе показателей и критериев
эффективности работы, рекомендуемых нормативным
правовым актом исполнительного органа государственной
власти, осуществляющего в отношении учреждения
функции и полномочия учредителя.
118.
• В целях стимулирования работников учреждений кповышению
квалификации
работникам
рекомендуется устанавливать ежемесячную надбавку
за
наличие
квалификационной
категории
в
следующих размерах от оклада:
• а) при наличии второй квалификационной категории –
10 %;
• б) при наличии первой квалификационной категории
– 20 %;
• в) при наличии высшей квалификационной категории
– 30 %.
119.
• В целях стимулирования работников к повышениюкачества
выполняемой
работы
рекомендуется
устанавливать ежемесячную надбавку за наличие
ученой степени в процентном отношении к
должностному окладу в следующих размерах:
• лицам, в том числе допущенным в установленном
порядке к медицинской деятельности, занимающим
врачебные и провизорские должности, имеющим
ученую степень кандидата медицинских (фармацевтических, биологических, химических) наук – 10 %;
120.
• лицам, в том числе допущенным в установленном порядкек медицинской деятельности, занимающим врачебные и
провизорские должности, в том числе руководителей
структурных подразделений, имеющим ученую степень
доктора медицинских (фармацевтических, биологических,
химических) наук – 20 %.
121.
• В целях стимулирования работников к качественномурезультату труда и поощрения работников за
выполненную работу рекомендуется устанавливать
ежемесячную надбавку за наличие почетного звания
«Заслуженный
врач»,
«Заслуженный
работник
здравоохранения Российской Федерации» в размере 25 %
оклада.
122.
• Надбавка за наличие почетного звания «Заслуженныйврач» производится также врачам, получившим почетное
звание «Заслуженный врач республики» в республиках,
входивших в состав СССР по 31 декабря 1991 года.
123.
• Работникам учреждений рекомендуется устанавливатьежемесячную надбавку в процентном отношении к
окладу (должностному окладу) за выслугу лет в
медицинских организациях и иных организациях,
осуществляющих медицинскую деятельность, в
следующих размерах:
• а) от 1 года до 3 лет – 10 %;
• б) от 3 лет до 5 лет – 15 %;
• в) свыше 5 лет – 20 %.
124.
• В выслугу лет, дающую право на получение надбавки к окладу завыслугу лет, рекомендуется включать:
• время работы в медицинских организациях;
• время работы (службы) на должностях медицинских работников в
медицинских организациях федеральных органов исполнительной
власти, в которых законом предусмотрена военная и приравненная к
ней служба (Министерство внутренних дел Российской Федерации,
Федеральная
служба
безопасности
Российской
Федерации,
Министерство Российской Федерации по делам гражданской обороны,
чрезвычайным ситуациям и ликвидации последствий стихийных
бедствий, Служба внешней разведки Российской Федерации и т.д.);
• время работы в медицинских организациях и учреждениях
социальной защиты населения стран Содружества Независимых
Государств, а также республик, входивших в состав СССР до
01.01.1992;
125.
• В целях поощрения работников учреждений им могутвыплачиваться премии по итогам работы за месяц,
квартал, год (далее –премия), что предусматривается в
положениях по оплате труда работников учреждений.
126.
• При премировании учитываются:• успешное и добросовестное исполнение работником
учреждения своих должностных обязанностей в
соответствующем периоде;
• инициатива, творчество и применение в работе современных
форм и методов организации труда;
• качественная подготовка и проведение мероприятий, связанных
с уставной деятельностью учреждения;
• выполнение порученной работы, связанной с обеспечением
рабочего процесса или уставной деятельности учреждения;
• качественная подготовка и своевременная сдача отчетности;
• участие в течение соответствующего рабочего периода в
выполнении важных работ, мероприятий и т.д.
127.
• Премирование работников учреждений здравоохраненияпроизводится в соответствии с локальным нормативным
актом учреждения, согласованным с представительным
органом работников, в пределах выделенных бюджетных
ассигнований по фонду заработной платы. Размер премии
максимальными размерами не ограничивается.
128.
• Во всех случаях, когда в соответствии с данным разделоми действующим законодательством надбавки, доплаты к
окладам
(должностным
окладам)
работников
предусматриваются в процентах, абсолютный размер
каждой надбавки, доплаты исчисляется из оклада
(должностного оклада) без учета других выплат
компенсационного и стимулирующего характера.
129.
Постановление правительства областиЗа счет субвенций территориального Фонда обязательного медицинского страхования ежемесячно
осуществляются выплаты стимулирующего характера за дополнительную медицинскую помощь,
оказываемую:
1) врачами-терапевтами участковыми, врачами-педиатрами участковыми, врачами общей практики
(семейными врачами) – 12 тыс. рублей;
2) медицинскими сестрами участковыми врачей-терапевтов участковых, врачей-педиатров участковых,
медицинскими сестрами врачей общей практики (семейных врачей) – 5 тыс. рублей;
3) врачами участковых больниц и амбулаторий – 2 тыс. рублей;
4) медицинским персоналом фельдшерско-акушерских пунктов:
заведующими ФАП (фельдшерами, акушерками), фельдшерами, акушерками – 3,5 тыс. рублей;
заведующими ФАП (медицинскими сестрами), медицинской сестрой (патронажной медицинской сестрой) –
2,5 тыс. рублей;
5) медицинскими работниками станций и отделений скорой медицинской помощи:
медицинскими работниками, занимающими должности заведующих подстанциями и кабинетами, старшими
врачами станций скорой медицинской помощи, врачами скорой медицинской помощи, врачамианестезиологами-реаниматологами, врачами-неврологами, врачами-педиатрами – 7 тыс. рублей;
фельдшерами и акушерками – 4,2 тыс. рублей;
медицинскими сестрами и фармацевтическим персоналом – 3,2 тыс. рублей;
водителями выездных бригад скорой медицинской помощи в станциях и отделениях скорой медицинской
помощи – 700 рублей;
младшим медицинским персоналом – 500 рублей.
130.
Социальные выплаты• При наличии экономии фонда оплаты труда работникам
может быть оказана материальная помощь. Порядок и
условия оказания материальной помощи определяются
локальным нормативным актом учреждения. Решение об
оказании материальной помощи и ее конкретном размере
принимает руководитель учреждения на основании
письменного заявления работника.
131.
• Дополнительной гарантией в сфере оплаты трудаработникам учреждений здравоохранения является
разовая материальная помощь к отпуску в размере 2 тыс.
рублей.
• Материальная помощь к отпуску выплачивается по
основному месту работы один раз в календарном году при
условии занятости не менее
25 процентов нормы
рабочего времени.
132.
Налогообложение в медицинских организациях• 1. Налог, выплачиваемый из заработной платы
работника.
• Этот налог называется налогом на доходы физических
лиц (НДФЛ). Составляет этот налог 13% от
заработной платы работника прописанной в трудовом
договоре между работодателем и работником.
• Размер НДФЛ 13% является обязательным и
одинаковым для всех работников в независимости от
того, на каком предприятии они работают и какая у
этого предприятия организационно-правовая форма.
133.
• 2. Налоги, выплачиваемые работодателем из средств организации.•
взносы в Пенсионный Фонд (обязательное страхование) в
размере 26 % от заработной платы.
•
взносы в Фонд Социального Страхования в размере 2,9 %.
• Если вид деятельности предприятия связан с риском несчастных
случаев и профессиональных заболеваний то законодательством
предусмотрены взносы в Фонд Социального страхования –
страхование от несчастных случаев на производстве и
профзаболеваний, размер таких взносов зависит от вида деятельности
предприятия и составляет от 0,2 % и выше.
•
взносы в Федеральный фонд медицинского страхования в
размере 3,1 % и в Территориальный фонд медицинского страхования в
размере 2%.
• Налоги выплачиваются 1 раз в месяц в установленный день.
134.
Инвестиции в здравоохранение• Инвестиции в здравоохранение – вложение капитала в
объекты системы здравоохранения с целью получения
экономического или социального эффекта.
• Для здравоохранения наиболее подходят инвестиции
направленные на улучшение финансирования и
достижение качественного обслуживания и доступности
медицинской помощи.
135.
• По видам собственности инвестиционные ресурсыделятся на 3 группы:
• 1. государственные – бюджетные средства, средства
внебюджетных фондов, государственные
заимствования, пакеты акций;
• 2. негосударственные – средства предпринимателей,
коммерческих компаний, инвестиционных фондов;
• 3. ресурсы иностранных инвесторов
136.
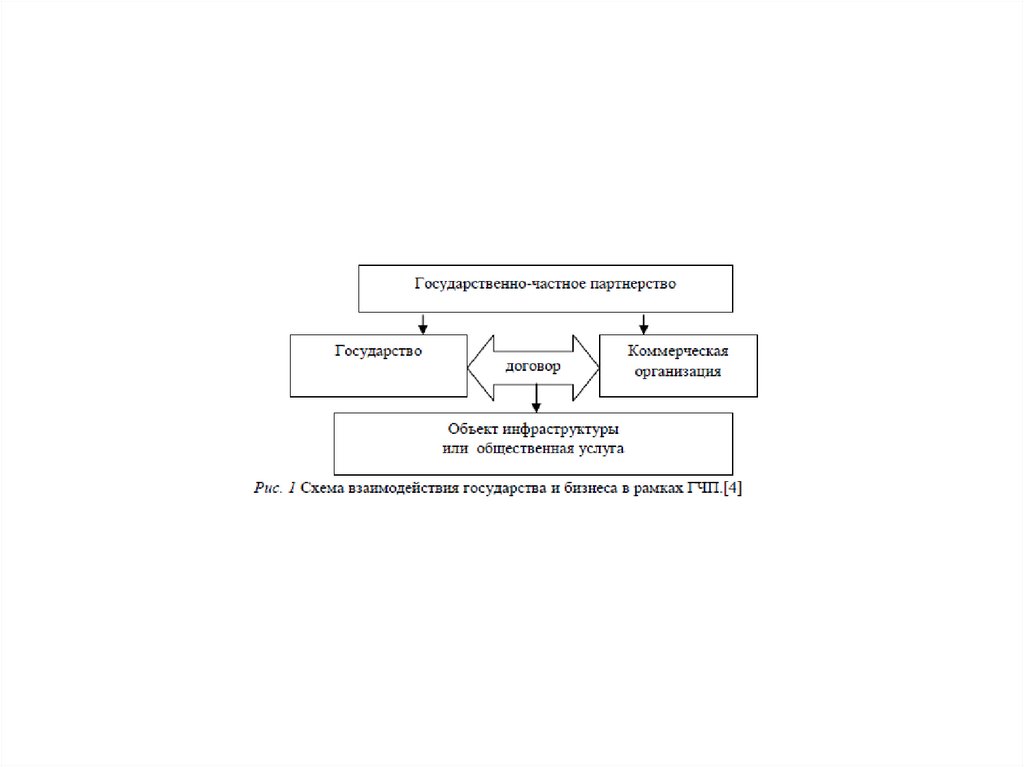
• Государственно-частноевзаимодействие
в
здравоохранении
включает
в
себя
механизмы
государственно-частного
партнерства,
определенные
законодательством Российской Федерации, в первую
очередь
реализуемые
посредством
заключения
концессионных
соглашений
и
соглашений
о
государственно-частном партнерстве, муниципальночастном партнерстве.
137.
Федеральный закон от 13.07.2015 № 224 «О
государственно-частном партнерстве в Российской
Федерации и внесении изменений в отдельные
законодательные акты Российской Федерации».
138.
139.
• Наиболее распространенной формой государственночастного партнерства в сфере здравоохраненияявляется составление концессионных соглашений,
которые чаще всего связаны с реконструкцией,
капитальным ремонтом или строительстве объектов
здравоохранения,
закупки
современного
оборудования за счет средств бизнес-структур,
обеспечение оказания силами бизнес-партнера
медицинских услуг.
140.
• Концессия,концессионное
соглашение
форма
государственно-частного
партнёрства,
вовлечение
частного
сектора
в
эффективное
управление
государственной собственностью или в оказании услуг,
обычно оказываемых государством, на взаимовыгодных
условиях.









































































































































 Финансы
Финансы