Похожие презентации:
Гистология матки, яйцеводов - feminam generatiua system
1. Занятие № 3 Тема: Гистология матки, яйцеводов - feminam generatiua system
Занятие № 3Тема: Гистология матки, яйцеводов feminam generatiua system
Цели и задачи
1.Познакомиться с гистологическим строением матки.
2. Познакомиться с гистологическим строением яйцеводов
3. Познакомиться с менструальным циклом женщины
Задание для самостоятельной работы студентов
1.Зарисовать слайды: 2,5,7,10,11,25,35,42(2),47,50,57.
С остальными слайдами познакомиться.
2. Ответить на конторольные вопросы.
3. Решить тестовые задания.
2.
Слайд 1. Функции женской половой системы- Feminam generatiua system
Женская половая система состоит из парных яичников, матки, маточных труб, влагалища, наружных половых
органов и парных молочных желез.
Основные функции женской половой системы и отдельных ее органов:
1) главная функция – репродуктивная;
2) яичники выполняют герминативную функцию, участвуя в процессах овогенеза и овуляции, а также
эндокринную функцию; в яичниках вырабатываются эстрогены, во время беременности в яичниках формируется
желтое тело, которое синтезирует прогестерон;
3) матка предназначена для вынашивания плода;
4) маточные трубы осуществляют связь между яичниками и полостью матки для продвижения оплодотворенной
яйцеклетки в полость матки, с последующей имплантацией;
5) канал шейки матки и влагалища образуют родовые пути;
6) молочные железы синтезируют молоко для вскармливания новорожденного ребенка.
Организм небеременной женщины постоянно подвергается циклическим изменением, что связано с
циклическими изменениями гормонального фона. Такой комплекс изменений в организме женщины получил
название «овариально-менструальный цикл».
Овариальный цикл – это цикл овогенеза, т. е. фазы роста и созревания, овуляции и формирования желтого тела.
Овариальный цикл находится под влиянием фолликулостимулирующего и лютеинизирующего гормонов.
Менструальный цикл – это изменения слизистой оболочки матки, целью которых является подготовка наиболее
благоприятных условий для имплантации зародыша, а при ее отсутствии они завершаются отторжением
эпителия, проявляющимся менструацией.
3.
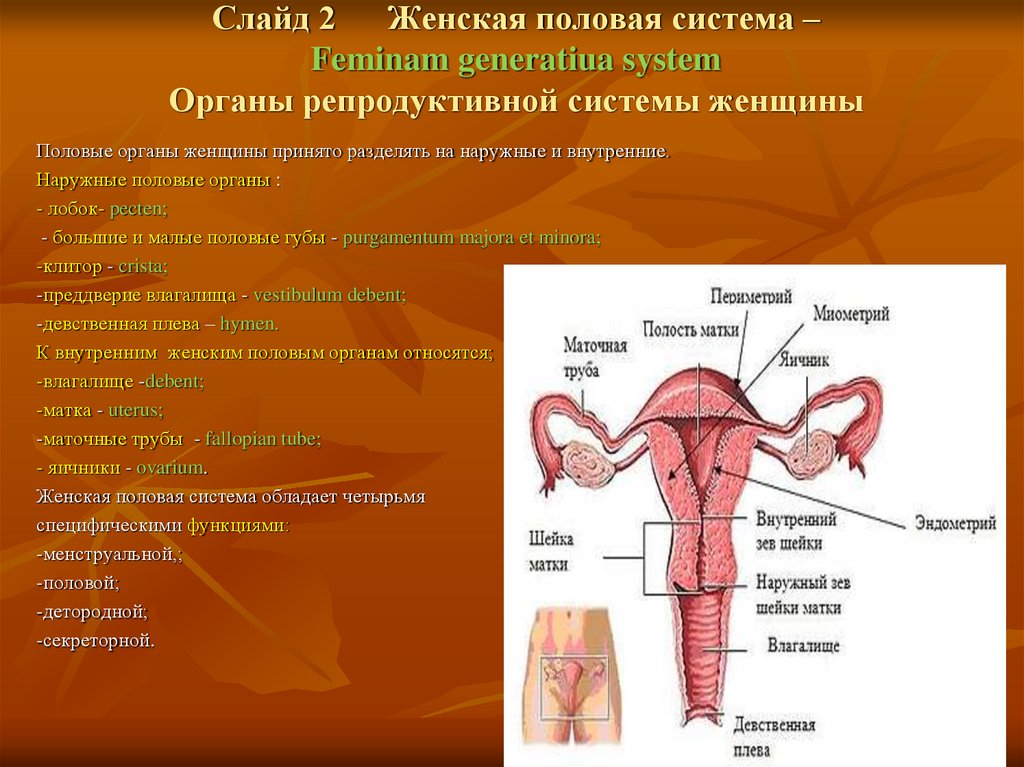
Слайд 2Женская половая система –
Feminam generatiua system
Органы репродуктивной системы женщины
Половые органы женщины принято разделять на наружные и внутренние.
Наружные половые органы :
- лобок- pecten;
- большие и малые половые губы - purgamentum majora et minora;
-клитор - crista;
-преддверие влагалища - vestibulum debent;
-девственная плева – hymen.
К внутренним женским половым органам относятся;
-влагалище -debent;
-матка - uterus;
-маточные трубы - fallopian tube;
- яичники - ovarium.
Женская половая система обладает четырьмя
специфическими функциями:
-менструальной,;
-половой;
-детородной;
-секреторной.
4.
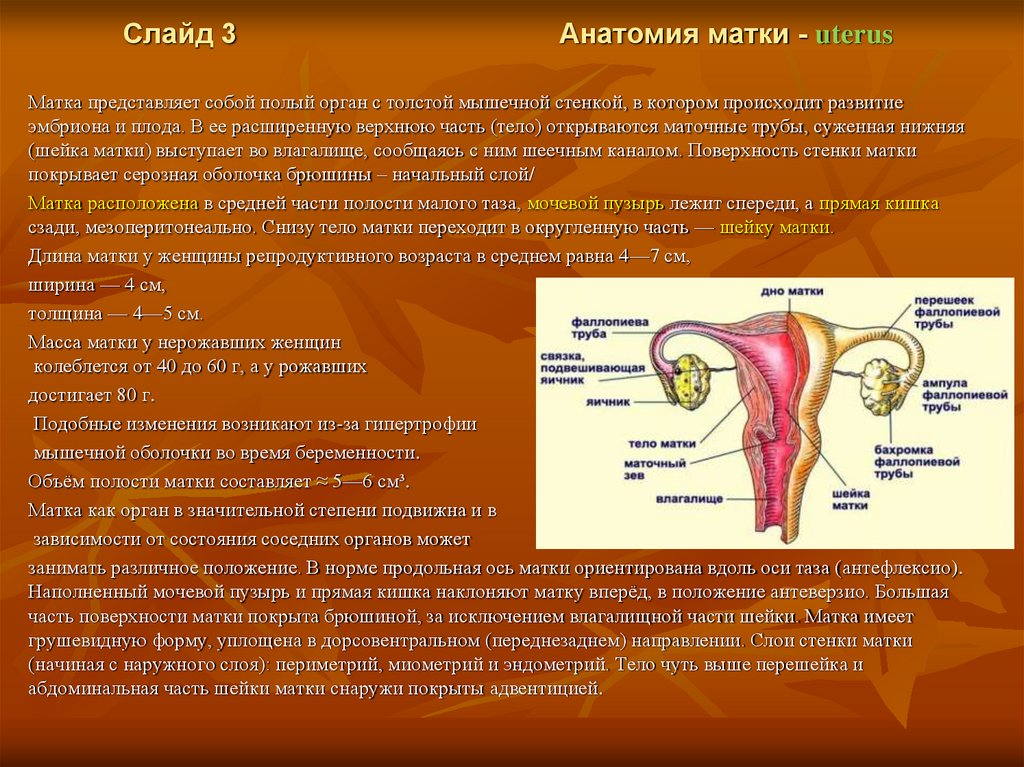
Слайд 3Анатомия матки - uterus
Матка представляет собой полый орган с толстой мышечной стенкой, в котором происходит развитие
эмбриона и плода. В ее расширенную верхнюю часть (тело) открываются маточные трубы, суженная нижняя
(шейка матки) выступает во влагалище, сообщаясь с ним шеечным каналом. Поверхность стенки матки
покрывает серозная оболочка брюшины – начальный слой/
Матка расположена в средней части полости малого таза, мочевой пузырь лежит спереди, а прямая кишка
сзади, мезоперитонеально. Снизу тело матки переходит в округленную часть — шейку матки.
Длина матки у женщины репродуктивного возраста в среднем равна 4—7 см,
ширина — 4 см,
толщина — 4—5 см.
Масса матки у нерожавших женщин
колеблется от 40 до 60 г, а у рожавших
достигает 80 г.
Подобные изменения возникают из-за гипертрофии
мышечной оболочки во время беременности.
Объём полости матки составляет ≈ 5—6 см³.
Матка как орган в значительной степени подвижна и в
зависимости от состояния соседних органов может
занимать различное положение. В норме продольная ось матки ориентирована вдоль оси таза (антефлексио).
Наполненный мочевой пузырь и прямая кишка наклоняют матку вперёд, в положение антеверзио. Большая
часть поверхности матки покрыта брюшиной, за исключением влагалищной части шейки. Матка имеет
грушевидную форму, уплощена в дорсовентральном (переднезаднем) направлении. Слои стенки матки
(начиная с наружного слоя): периметрий, миометрий и эндометрий. Тело чуть выше перешейка и
абдоминальная часть шейки матки снаружи покрыты адвентицией.
5.
Слайд 4Матка состоит из следующих частей:
Дно матки — это верхняя выпуклая часть матки, выступающая выше линии впадения в матку маточных труб.
Тело матки — средняя (бо́льшая) часть органа, имеет конусовидную форму.
Шейка матки — нижняя суженная округлённая часть матки.
Придатки матки — маточные трубы, яичники, придатки яичников
6.
Слайд 57.
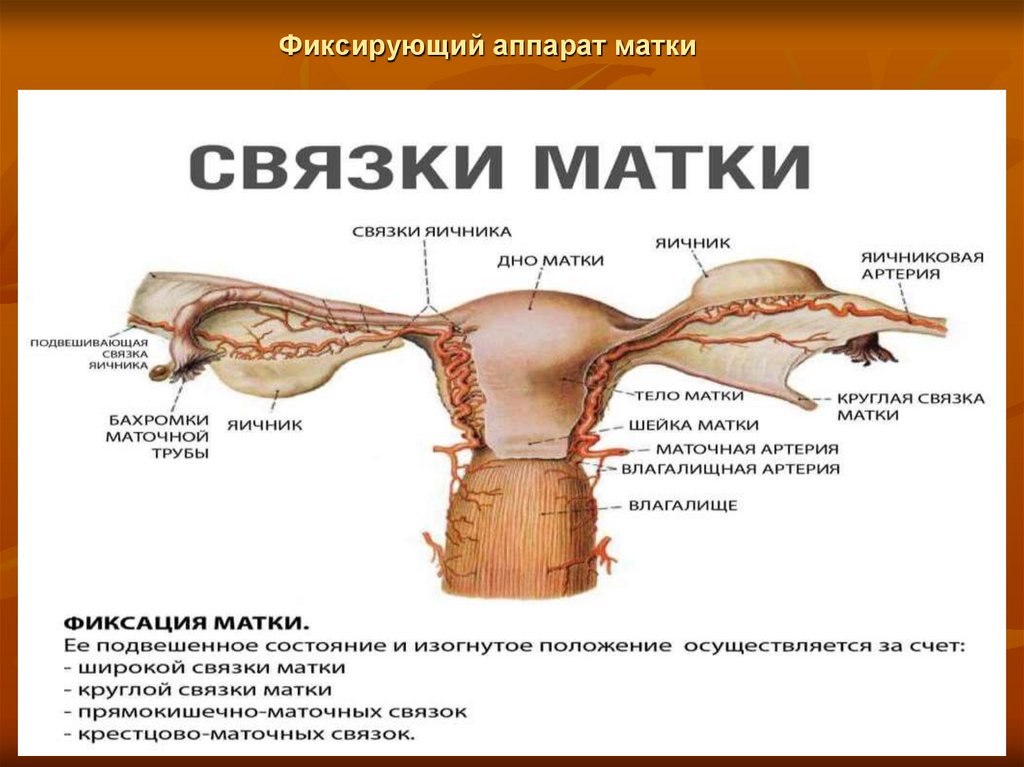
Слайд 6Фиксирующий аппарат половых органов и клетчатка малого
Подвешивающий аппарат матки состоит из связок, ктаза
которым относятся парные круглые, широкие,
воронкотазовые и собственные связки яичников.
Круглые связки (ligg. teres uteri). отходят от углов матки, кпереди от маточных труб, идут через паховый
канал, прикрепляются в области лонного сочленения, притягивая дно матки вперед (антеверзия).
Широкие связки (lig. latae uteri) отходят в виде двойных листков брюшины от ребер матки до боковых стенок
таза. В верхних отделах этих связок проходят маточные трубы, к задним листкам прикреплены яичники.
Воронкотазовые связки, являясь продолжением широких связок, идут от воронки трубы до стенки таза.
Собственные связки яичников идут от дна матки кзади и ниже отхождения маточных труб прикрепляются к
яичникам.
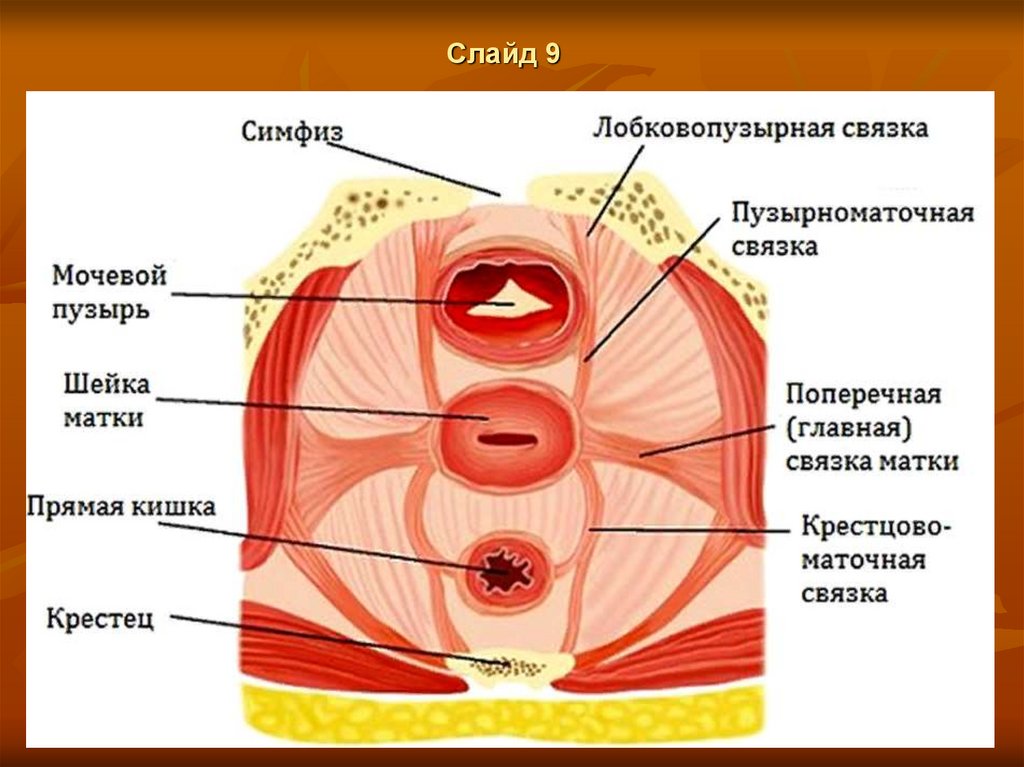
К закрепляющему аппарату относятся
крестцово-маточные, основные,
маточно-пузырные и пузырно-лобковые
связки. Крестцово-маточные связки
(lig. sacrouterinum)
отходят от задней поверхности матки в
области перехода тела в шейку, охватывают
с двух сторон прямую кишку и
прикрепляются на передней поверхности
крестца. Эти связки притягивают шейку
матки кзади. Основные связки идут от
нижнего отдела матки к боковым стенкам
таза, маточно-пузырные — от нижнего
отдела матки кпереди, к мочевому пузырю
и далее к симфизу, как пузырно-лобковые. Пространство от боковых отделов матки до стенок таза занимает
околоматочная параметральная клетчатка (параметрий), в которой проходят сосуды и нервы.
8. Фиксирующий аппарат матки
9.
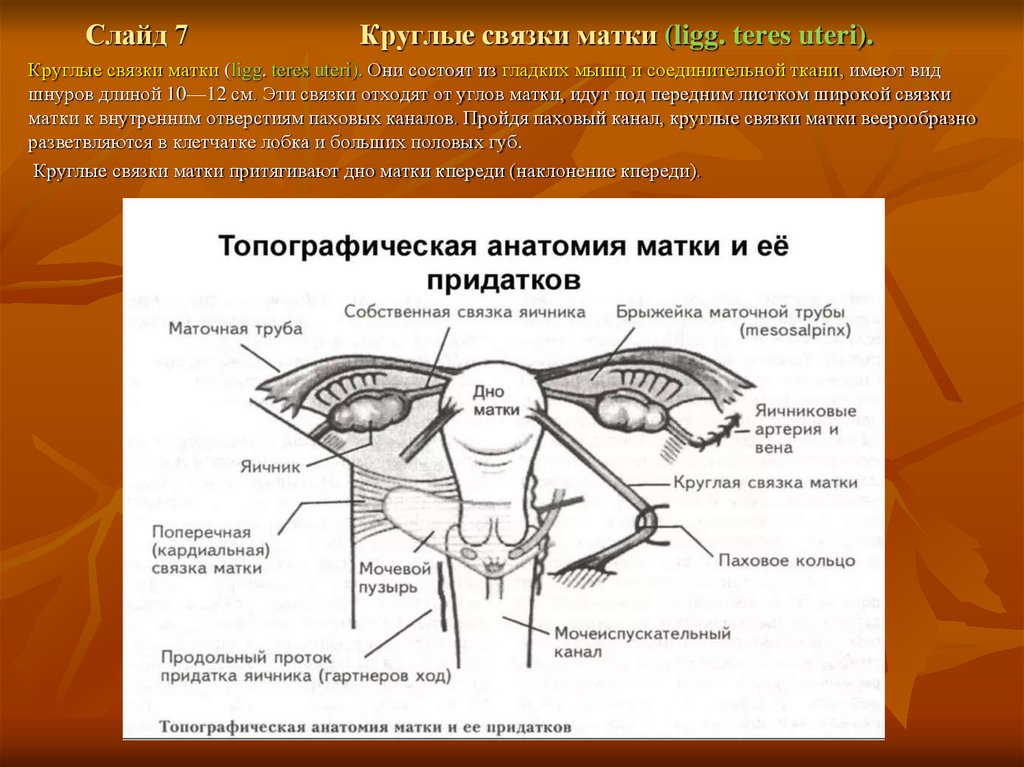
Слайд 7Круглые связки матки (ligg. teres uteri).
Круглые связки матки (ligg. teres uteri). Они состоят из гладких мышц и соединительной ткани, имеют вид
шнуров длиной 10—12 см. Эти связки отходят от углов матки, идут под передним листком широкой связки
матки к внутренним отверстиям паховых каналов. Пройдя паховый канал, круглые связки матки веерообразно
разветвляются в клетчатке лобка и больших половых губ.
Круглые связки матки притягивают дно матки кпереди (наклонение кпереди).
10.
Слайд 8 Широкие связки матки (lig. latae uteri).Воронкотазовые связки
Широкие связки матки (lig. latae uteri) представляют собой дупликатуру брюшины, которая идет от ребер матки
к боковым стенкам таза. Вверху связки покрывают маточную трубу, сзади к ней прилежат яичники. Между
листками широкой связки находятся клетчатка, нервы, сосуды. Продолжением широких связок сбоку являются
воронкотазовые связки (lig. infundibulopelvicum, s. lig suspensorium ovarii).
vmede.org
Воронкотазовые связки. Внутренние 2/3 верхнего края широкой связки матки образуют мезосальпинкс
(брыжейку маточных труб). Наружная треть верхнего края широких связок матки, которая проходит от
ампулярного отдела трубы к тазовой стенке, образует воронко-тазовые связки (подвешивающие связки
яичников, в которых проходят яичниковые артерии).
Крестцово-маточные связки (lig. sacrouterinum) отходят от задней поверхности матки в области перешейка и,
огибая с боков прямую кишку, прикрепляются к крестцу
11.
Слайд 912.
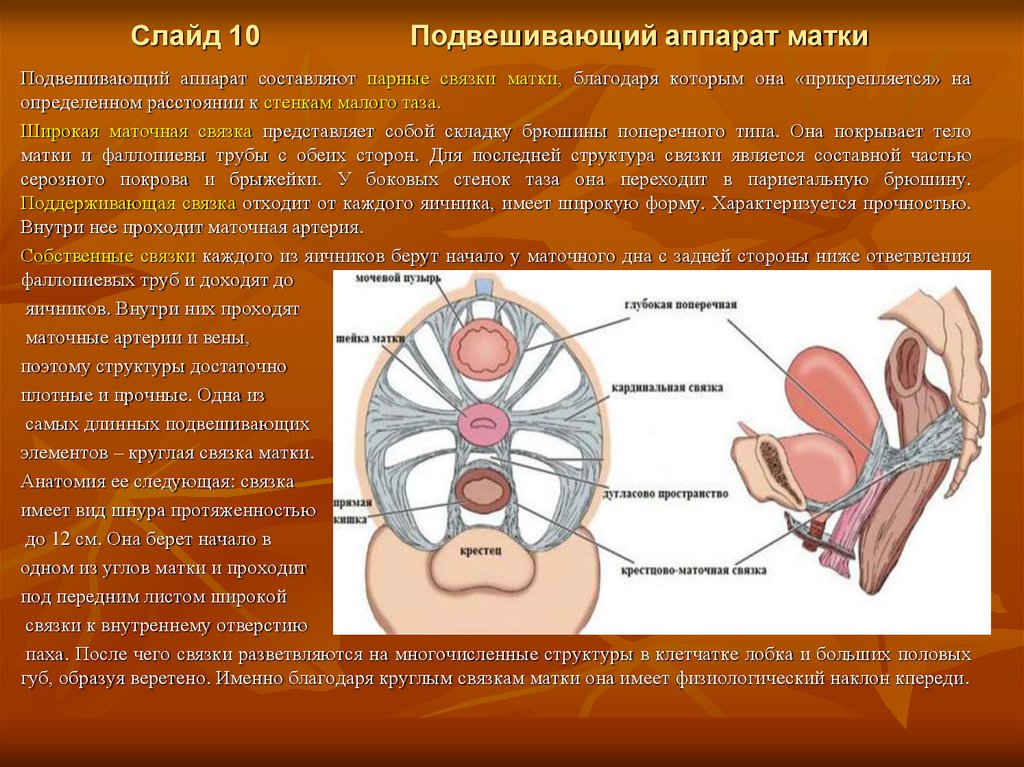
Слайд 10Подвешивающий аппарат матки
Подвешивающий аппарат составляют парные связки матки, благодаря которым она «прикрепляется» на
определенном расстоянии к стенкам малого таза.
Широкая маточная связка представляет собой складку брюшины поперечного типа. Она покрывает тело
матки и фаллопиевы трубы с обеих сторон. Для последней структура связки является составной частью
серозного покрова и брыжейки. У боковых стенок таза она переходит в париетальную брюшину.
Поддерживающая связка отходит от каждого яичника, имеет широкую форму. Характеризуется прочностью.
Внутри нее проходит маточная артерия.
Собственные связки каждого из яичников берут начало у маточного дна с задней стороны ниже ответвления
фаллопиевых труб и доходят до
яичников. Внутри них проходят
маточные артерии и вены,
поэтому структуры достаточно
плотные и прочные. Одна из
самых длинных подвешивающих
элементов – круглая связка матки.
Анатомия ее следующая: связка
имеет вид шнура протяженностью
до 12 см. Она берет начало в
одном из углов матки и проходит
под передним листом широкой
связки к внутреннему отверстию
паха. После чего связки разветвляются на многочисленные структуры в клетчатке лобка и больших половых
губ, образуя веретено. Именно благодаря круглым связкам матки она имеет физиологический наклон кпереди.
13.
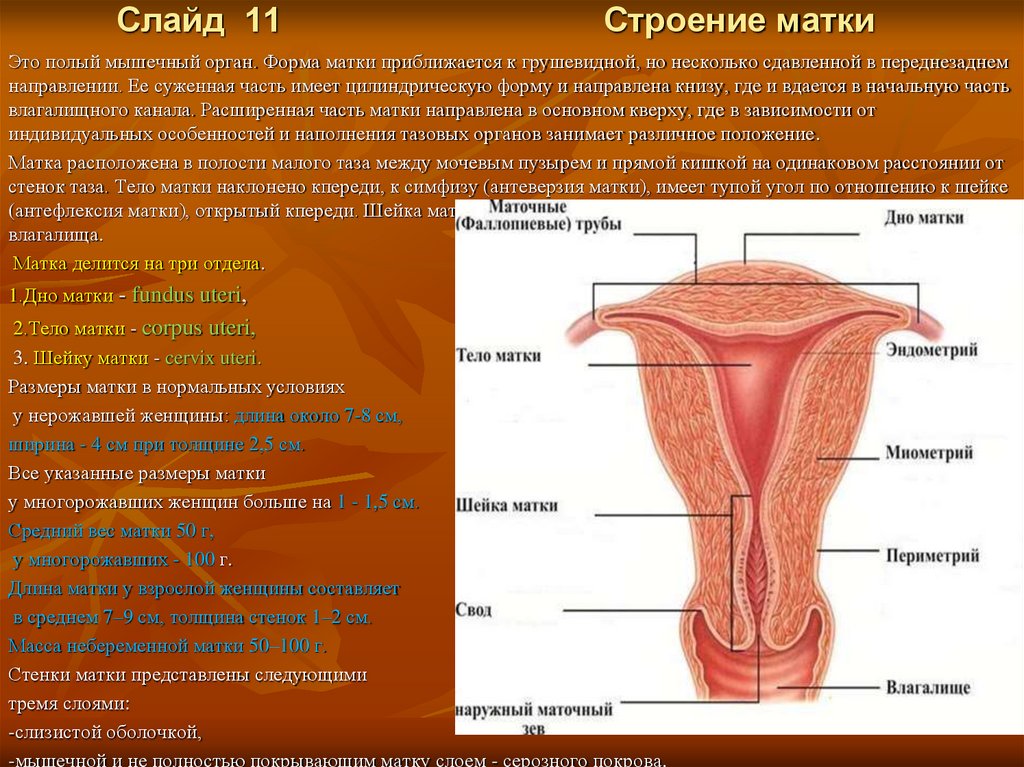
Слайд 11Строение матки
Это полый мышечный орган. Форма матки приближается к грушевидной, но несколько сдавленной в переднезаднем
направлении. Ее суженная часть имеет цилиндрическую форму и направлена книзу, где и вдается в начальную часть
влагалищного канала. Расширенная часть матки направлена в основном кверху, где в зависимости от
индивидуальных особенностей и наполнения тазовых органов занимает различное положение.
Матка расположена в полости малого таза между мочевым пузырем и прямой кишкой на одинаковом расстоянии от
стенок таза. Тело матки наклонено кпереди, к симфизу (антеверзия матки), имеет тупой угол по отношению к шейке
(антефлексия матки), открытый кпереди. Шейка матки обращена кзади, наружный зев примыкает к заднему своду
влагалища.
Матка делится на три отдела.
1.Дно матки - fundus uteri,
2.Тело матки - corpus uteri,
3. Шейку матки - cervix uteri.
Размеры матки в нормальных условиях
у нерожавшей женщины: длина около 7-8 см,
ширина - 4 см при толщине 2,5 см.
Все указанные размеры матки
у многорожавших женщин больше на 1 - 1,5 см.
Средний вес матки 50 г,
у многорожавших - 100 г.
Длина матки у взрослой женщины составляет
в среднем 7–9 см, толщина стенок 1–2 см.
Масса небеременной матки 50–100 г.
Стенки матки представлены следующими
тремя слоями:
-слизистой оболочкой,
-мышечной и не полностью покрывающим матку слоем - серозного покрова.
14.
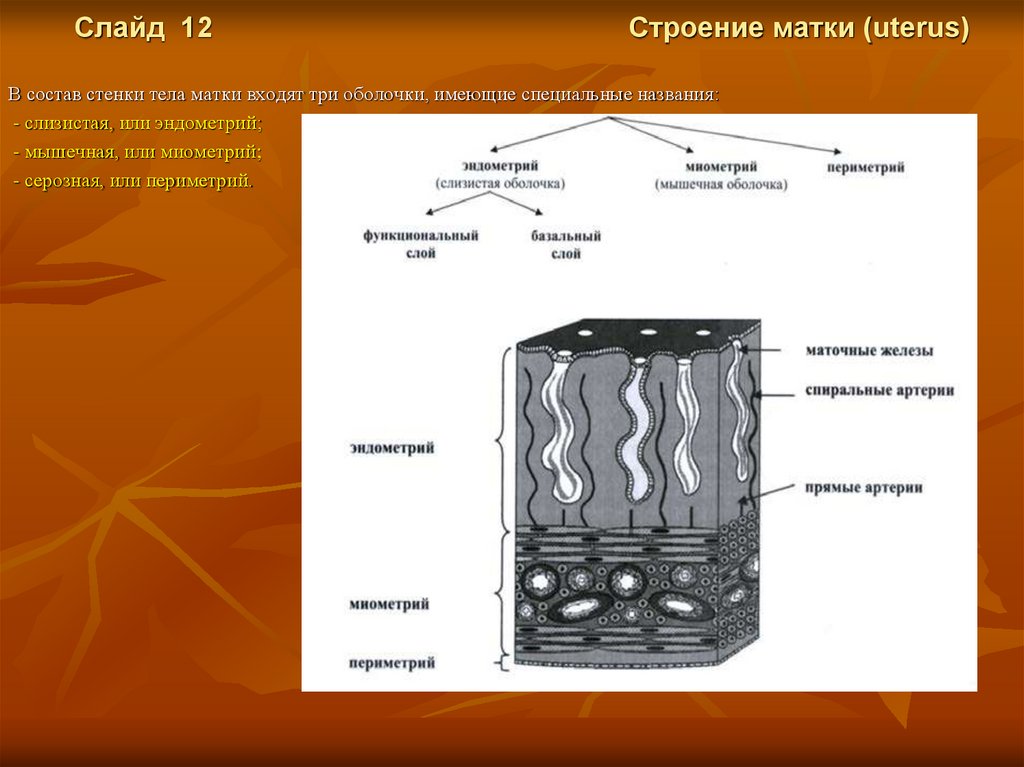
Слайд 12Строение матки (uterus)
В состав стенки тела матки входят три оболочки, имеющие специальные названия:
- слизистая, или эндометрий;
- мышечная, или миометрий;
- серозная, или периметрий.
15.
Слайд 13Микропрепарат стенки матки
16.
Слайд 14Эндометрий
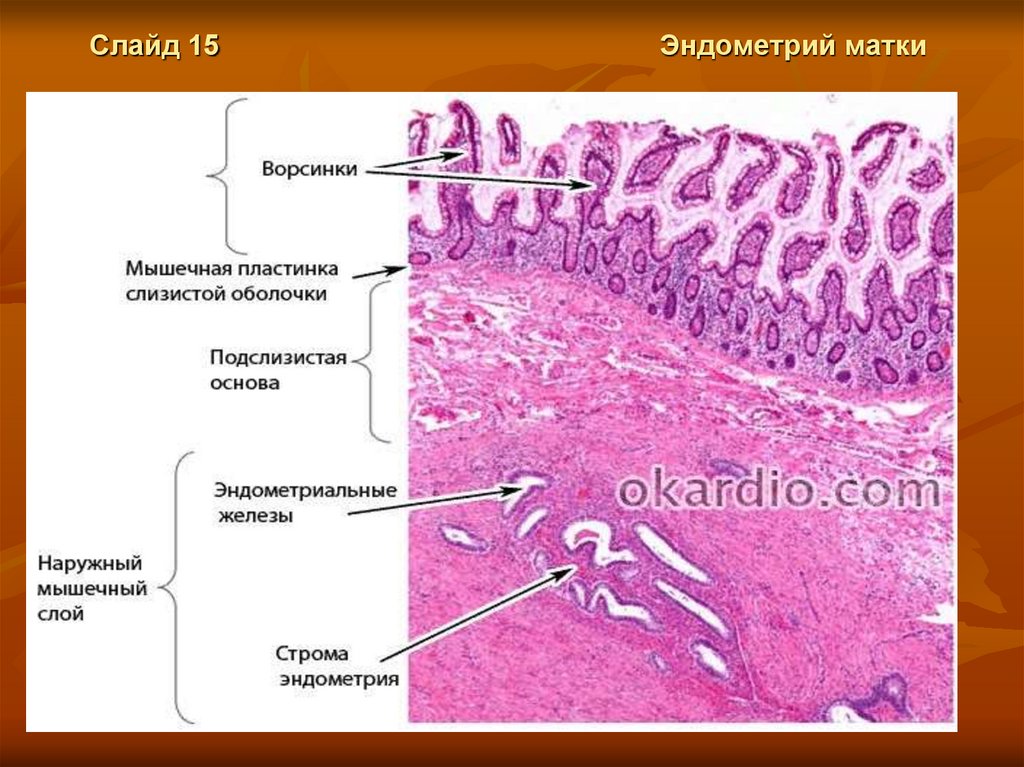
Эндометрий состоит из :
-покровного однослойного столбчатого эпителия;
- собственной пластинки - стромы эндометрия.
Эпителий имеет 2 вида клеток (эпителиоцитов):
-железистые (слизеобразующие);
-реснитчатые ( реснички малы и непостоянны)
Строма эндометрия содержит отростчатые фибробластоподобные клетки (способные к ряду превращений),
лимфоциты, гистиоциты и тучные клетки. Между клетками располагается сеть коллагеновых и ретикулярных
волокон; эластические волокна обнаруживаются лишь в стенке артерий. Некоторые клетки соединительной
ткани развиваются в специальные децидуальные клетки крупного размера и округлой формы. Децидуальные
клетки содержат в своей цитоплазме глыбки гликогена и липопротеиновые включения. Количество
децидуальных клеток возрастает при формировании плаценты в период беременности
В собственной пластинке слизистой оболочки располагаются маточные железы.
Железы простые, трубчатые, практически неразветвлённые, ориентированые почти перпендикулярно
поверхности эндометрия, своими донышками нередко заходят в миометрий, а в предменструальный период
цикла секретируют слизь. В эндометрии выделяют два слоя, которые различаются по строению и функции:
1) базальный и
2) функ циональный.
Функциональный слой. Это слой поверхностный и больший по толщине, чем базальный. Он пронизан
спиралевидными артериями (идущими из миометрия). При менструации – спазм этих сосудов обусловливает
отторжение функционального слоя
Базальный слой. Узкий, прилежит к миометрию. Он содержит прямые артерии (тоже идущими из миометрия).
При менструации этот слой сохраняется. Он содержит проксимальные отделы спиральных артерий,
служащих продолжением радиальных в функциональный слой. Он мало чувствителен к гормонам, имеет
стабильное строение и служит источником восстановления функционального слоя. Строение функционального
(поверхностного) слоя зависит от овариальных гормонов и претерпевает глубокую перестройку на протяжении
менструального цикла.
17.
Слайд 15Эндометрий матки
18.
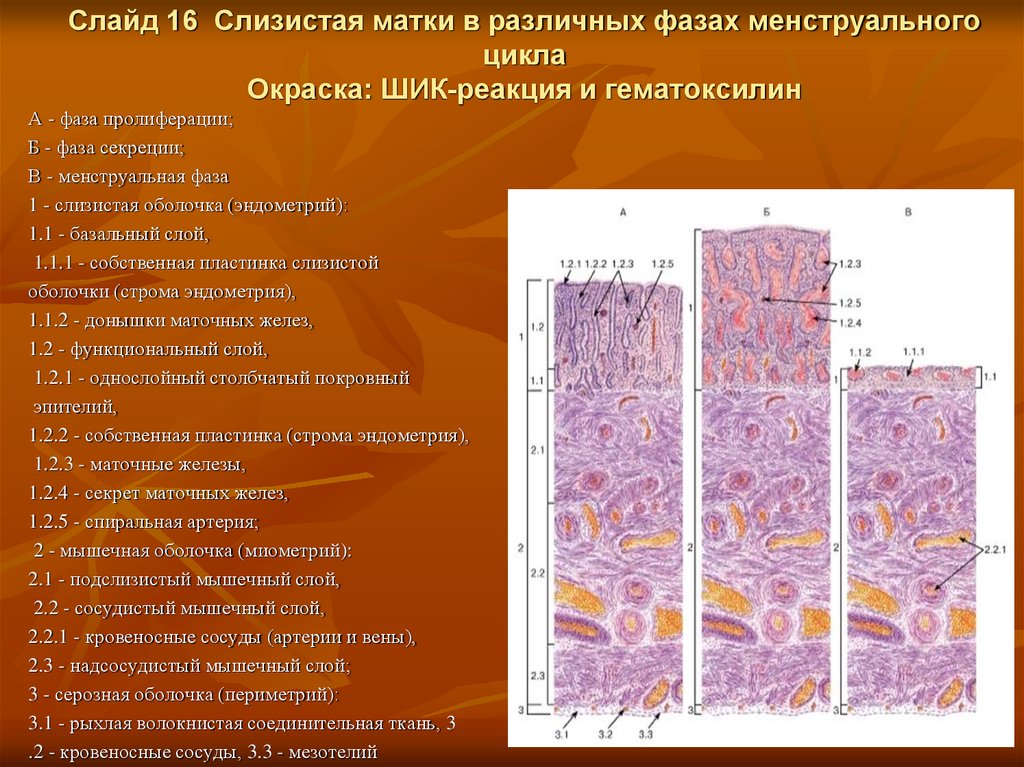
Слайд 16 Слизистая матки в различных фазах менструальногоцикла
Окраска: ШИК-реакция и гематоксилин
А - фаза пролиферации;
Б - фаза секреции;
В - менструальная фаза
1 - слизистая оболочка (эндометрий):
1.1 - базальный слой,
1.1.1 - собственная пластинка слизистой
оболочки (строма эндометрия),
1.1.2 - донышки маточных желез,
1.2 - функциональный слой,
1.2.1 - однослойный столбчатый покровный
эпителий,
1.2.2 - собственная пластинка (строма эндометрия),
1.2.3 - маточные железы,
1.2.4 - секрет маточных желез,
1.2.5 - спиральная артерия;
2 - мышечная оболочка (миометрий):
2.1 - подслизистый мышечный слой,
2.2 - сосудистый мышечный слой,
2.2.1 - кровеносные сосуды (артерии и вены),
2.3 - надсосудистый мышечный слой;
3 - серозная оболочка (периметрий):
3.1 - рыхлая волокнистая соединительная ткань, 3
.2 - кровеносные сосуды, 3.3 - мезотелий
19.
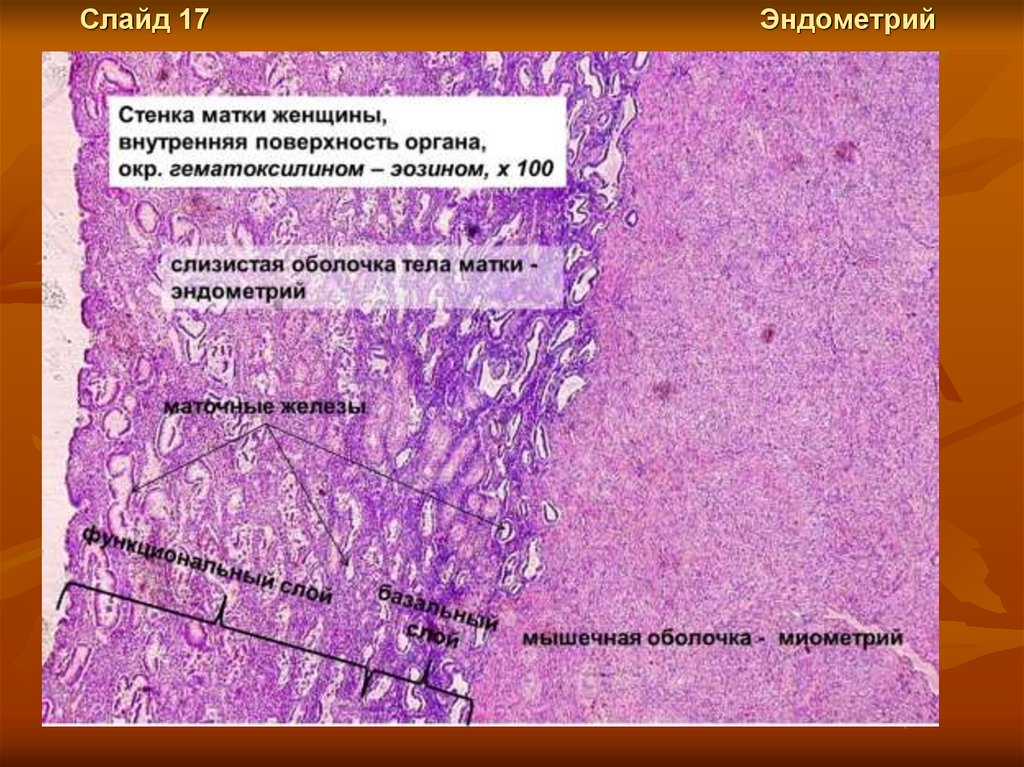
Слайд 17Эндометрий
20.
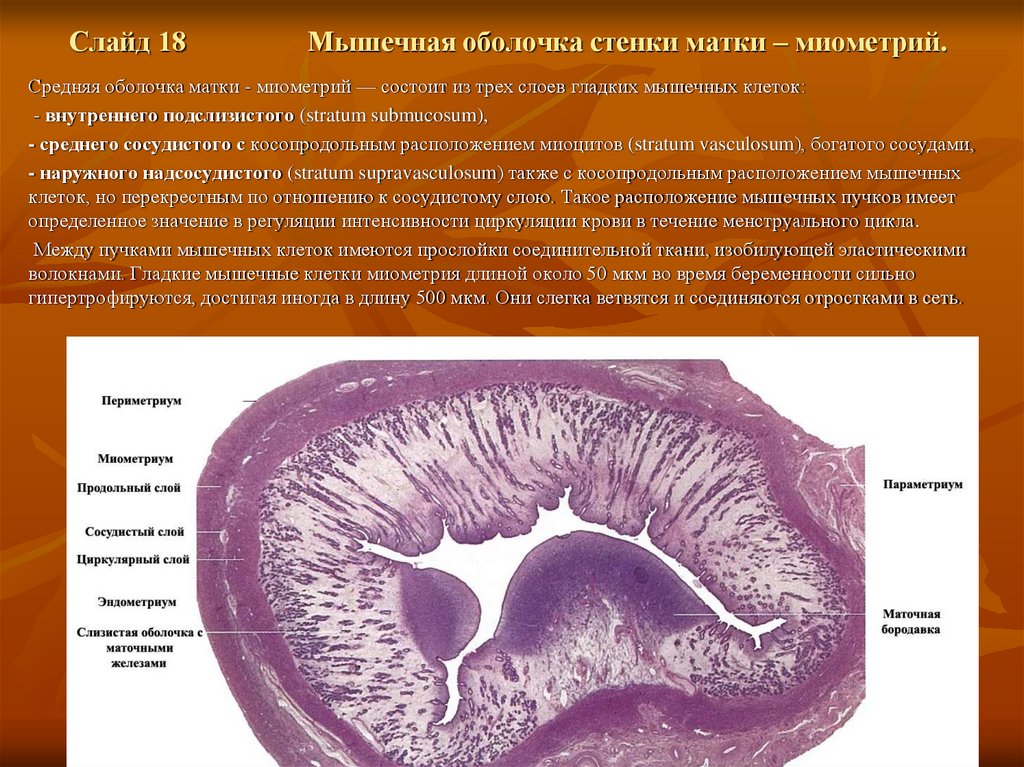
Слайд 18Мышечная оболочка стенки матки – миометрий.
Средняя оболочка матки - миометрий — состоит из трех слоев гладких мышечных клеток:
- внутреннего подслизистого (stratum submucosum),
- среднего сосудистого с косопродольным расположением миоцитов (stratum vasculosum), богатого сосудами,
- наружного надсосудистого (stratum supravasculosum) также с косопродольным расположением мышечных
клеток, но перекрестным по отношению к сосудистому слою. Такое расположение мышечных пучков имеет
определенное значение в регуляции интенсивности циркуляции крови в течение менструального цикла.
Между пучками мышечных клеток имеются прослойки соединительной ткани, изобилующей эластическими
волокнами. Гладкие мышечные клетки миометрия длиной около 50 мкм во время беременности сильно
гипертрофируются, достигая иногда в длину 500 мкм. Они слегка ветвятся и соединяются отростками в сеть.
21.
Слайд 19Миометрий.
Миометрий - самая толстая оболочка стенки матки – включает три нерезко разграниченных мышечных слоя:
1)подслизистый - внутренний, с косым расположением пучков гладких мышечных клеток;
2) сосудистый - средний, наиболее широкий, с циркулярным или спиральным ходом пучков гладких мышечных
клеток, содержащий крупные сосуды;
3) надсосудистый - наружный, с косым или продольным расположением пучков гладких мышечных клеток.
Между пучками гладких миоцитов располагаются прослойки соединительной ткани.
Структура и функция миометрия зависят от женских половых гормонов эстрогенов, усиливающих его рост и
сократительную активность, которая угнетается прогестероном.
В родах сократительная деятельность миометрия стимулируется гипоталамическим нейрогормоном
окситоцином.
Периметрий имеет типичное строение серозной оболочки. Он представляет собой мезотелий с подлежащей
соединительной тканью. Периметрия покрывает матку неполностью - в тех участках, где он отсутствует,
имеется адвентициальная оболочка. В периметрии находятся симпатические нервные ганглии и сплетения.
Однако не во всех местах эта прослойка одинакова. Вокруг шейки матки, особенно с боков и спереди,
находится большое скопление жировой ткани, которое получило название пирометрия. В других участках
матки эта часть периметрия образована относительно тонким слоем рыхлой волокнистой соединительной
ткани.
22.
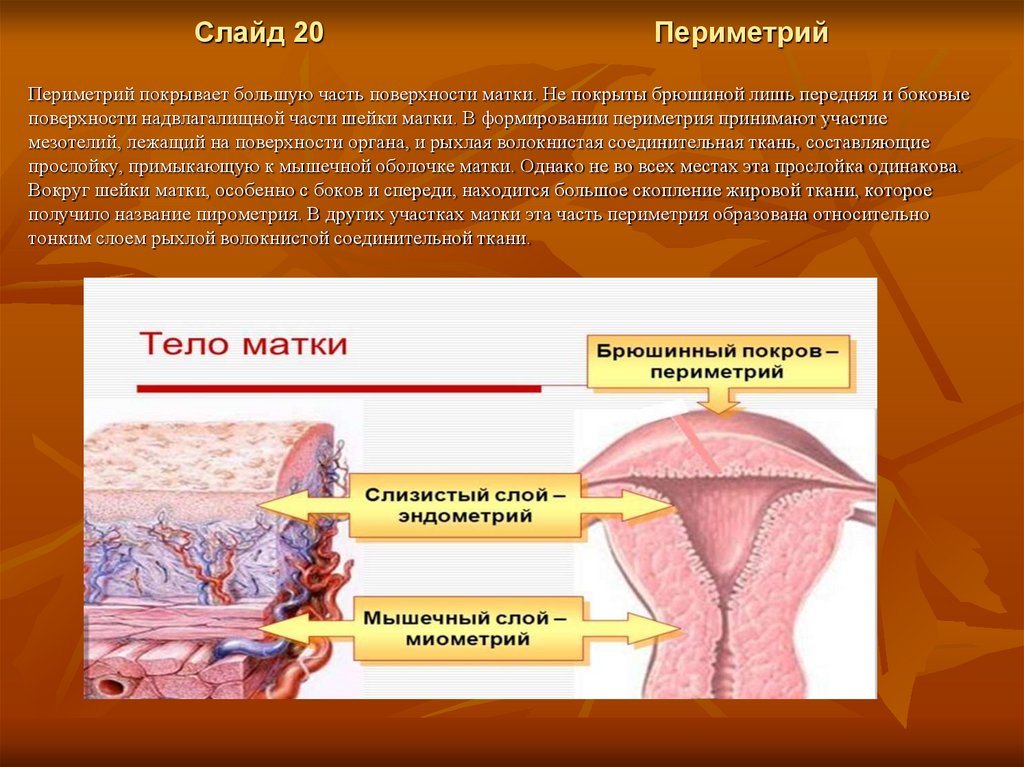
Слайд 20Периметрий
Периметрий покрывает большую часть поверхности матки. Не покрыты брюшиной лишь передняя и боковые
поверхности надвлагалищной части шейки матки. В формировании периметрия принимают участие
мезотелий, лежащий на поверхности органа, и рыхлая волокнистая соединительная ткань, составляющие
прослойку, примыкающую к мышечной оболочке матки. Однако не во всех местах эта прослойка одинакова.
Вокруг шейки матки, особенно с боков и спереди, находится большое скопление жировой ткани, которое
получило название пирометрия. В других участках матки эта часть периметрия образована относительно
тонким слоем рыхлой волокнистой соединительной ткани.
23.
Слайд 21Шейка матки -Cervix uteri .
Влагалище - Vagina.
Шейка матки — это узкая цилиндрической формы нижняя часть матки.
В ней различают влагалищную часть, вдающуюся во влагалище ниже сводов, и надвлагалищную верхнюю
часть, располагающуюся выше сводов.
Внутри шейки матки проходит узкий шеечный (цервикальный) канал длиной 1–1,5 см, верхний отдел которого
заканчивается внутренним зевом, а нижний — наружным.
Канал шейки матки содержит слизистую пробку, препятствующую проникновению микроорганизмов из
влагалища в матку.
Влагалище представляет собой мышечно-фиброзную трубку длиной 8–10 см. Оно располагается в полости
малого таза, примыкая спереди к мочеиспускательному каналу и мочевому пузырю, сзади — к прямой кишке.
Стенки влагалища соприкасаются между собой и в верхнем отделе, вокруг влагалищной части шейки матки
образуют куполообразные углубления — передний, задний, правый и левый боковые своды влагалища.
Наиболее глубоким из них является задний свод. В нем скапливается содержимое влагалища.
Стенки влагалища состоят из слизистой оболочки, мышечного слоя и окружающей клетчатки. Слизистая
оболочка влагалища покрыта многослойным плоским эпителием, имеет розовый цвет и многочисленные
поперечные складки, которые обеспечивают растяжимость его в родах. Желез в слизистой оболочке влагалища
нет, но оно всегда находится в увлажненном состоянии за счет пропотевания жидкости из кровеносных,
лимфатических сосудов и присоединения секреташеечных, маточных желез, отторгающихся клеток эпителия,
микроорганизмов и лейкоцитов. У здоровой женщины эти выделения имеют слизистый характер, молочный
цвет, характерный запах и кислую реакцию. В соответствии с характером микрофлоры принято различать
четыре степени чистоты влагалищного содержимого. При первой степени чистоты во влагалищном
содержимом, имеющем кислый характер, обнаруживаются только влагалищные палочки и отдельные
эпителиальные клетки. При второй степени чистоты влагалищных палочек становится меньше, появляются
отдельные кокки, единичные лейкоциты, реакция остается кислой. Обе степени чистоты считаются
нормальными. Третья степень чистоты характеризуется щелочной реакцией, преобладанием лейкоцитов,
кокков и других видов бактерий. При четвертой степени чистоты влагалищные палочки отсутствуют, в
содержимом обнаруживаются разнообразная микробная патогенная флора (кокки, кишечная палочка,
трихомонады и др.), большое количество лейкоцитов.
24.
Слайд 22Маточные трубы - Fallopian tube
Маточные трубы начинаются от углов матки, идут в стороны к боковым стенкам таза. Имеют длину 10–12 см,
толщину 0,5 см.
Яйцеводы или маточные трубы, подразделяются на четыре отдела:
1) воронку трубы, infundibulum tubae uterinae,
2) расширенную часть трубы, pars ampullarls s. ampulla tubae uterinae,
3) перешеек трубы, pars isthmica s. isthmus tubae uterlnae
4) часть, прободающую стенку матки, pars uterina tubae Fallopli.
Каждая маточная труба представляет собой трубку длиной 10-12 см,
тянущуюся от яичника к маточному углу. Она залегает в той верхней
части широкой маточной связки, которая получила название
брыжейки трубы, mesosalpinx.
Таким образом, трубы залегают по свободному верхнему краю
широкой маточной связки. В каждой маточной трубе имеется два
отверстия:
1) брюшное, ostium abdominale,
2) маточное, ostium uterinum.
Брюшное отверстие располагается в пределах воронки трубы. Оно окружено бахромками, fimbria tubae, наиболее
длинная из оторых фиксируется к extremitas tubaria ovarii и называется fimbria ovaric'a.
Слои маточных труб: наружного - серозной оболочки, tunica serosa, глубже располагается - tunica adventitia, а
далее - tunica muscularis и наконец - tunica mucosa. Слизистая оболочка имеет значительное количество
продольных складок больших размеров в расширенной части, plicae ampullares, и меньших размеров в
перешейке, plicae isthmicae.Стенки труб состоят из трех слоев: внутреннего — слизистого, покрытого
однослойным мерцательным эпителием, реснички которого мерцают в сторону матки, среднего — мышечного и
наружного — серозного. В трубе различают интерстициальную часть, проходящую в толще стенки матки,
истмическую — наиболее суженную среднюю часть и ампулярную — расширенную часть трубы,
заканчивающуюся воронкой. Края воронки имеют вид бахромок — фимбрий.
25.
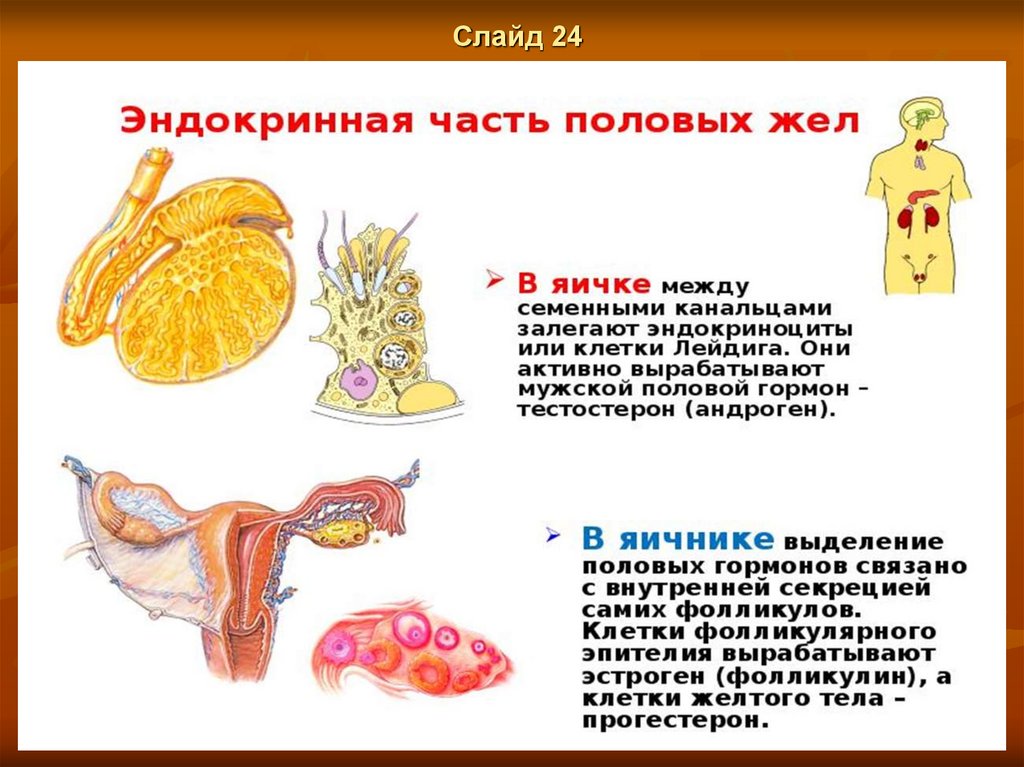
Слайд 23Яичник
Яичник выполняет две функции
1) генеративную: образование зрелых женских половых клеток – овогенез;
2) эндокринную: выработка половых гормонов.
Яичник взрослой женщины имеет овальную форму, длину 2,5-3,5 см, ширину 1,5-2,5 см, толщину 1-1,5 см,
массу 5-8 г. Правый яичник всегда больше левого.
Яичник – паренхиматозный орган, состоящий из коркового и мозгового вещества, имеет
соединительнотканную капсулу (белочную оболочку), снаружи покрытую однослойным эпителием
целомического происхождения – мезотелием.
Мозговое вещество состоит из рыхлой соединительной ткани, окружающей сосуды и нервы, которые
поступают сюда через ворота яичника.
Корковое вещество составляет до 2/3 объема яичника, содержит фолликулы различной степени зрелости,
каждый из которых состоит из яйцеклетки с поддерживающими ее микроскопическими структурами:
фолликулярными клетками и текацитами.
Также в корковом веществе находятся атретические фолликулы, желтые и белые тела.
Строма коркового вещества представлена прослойками соединительной ткани.
26.
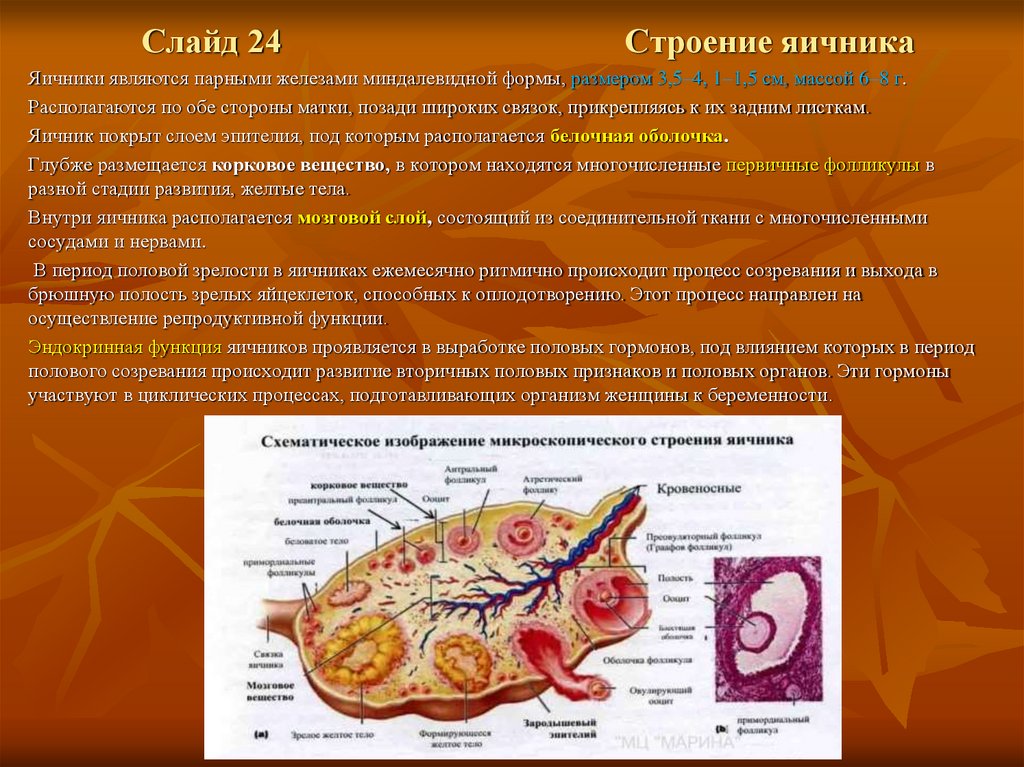
Слайд 24Строение яичника
Яичники являются парными железами миндалевидной формы, размером 3,5–4, 1–1,5 см, массой 6–8 г.
Располагаются по обе стороны матки, позади широких связок, прикрепляясь к их задним листкам.
Яичник покрыт слоем эпителия, под которым располагается белочная оболочка.
Глубже размещается корковое вещество, в котором находятся многочисленные первичные фолликулы в
разной стадии развития, желтые тела.
Внутри яичника располагается мозговой слой, состоящий из соединительной ткани с многочисленными
сосудами и нервами.
В период половой зрелости в яичниках ежемесячно ритмично происходит процесс созревания и выхода в
брюшную полость зрелых яйцеклеток, способных к оплодотворению. Этот процесс направлен на
осуществление репродуктивной функции.
Эндокринная функция яичников проявляется в выработке половых гормонов, под влиянием которых в период
полового созревания происходит развитие вторичных половых признаков и половых органов. Эти гормоны
участвуют в циклических процессах, подготавливающих организм женщины к беременности .
27.
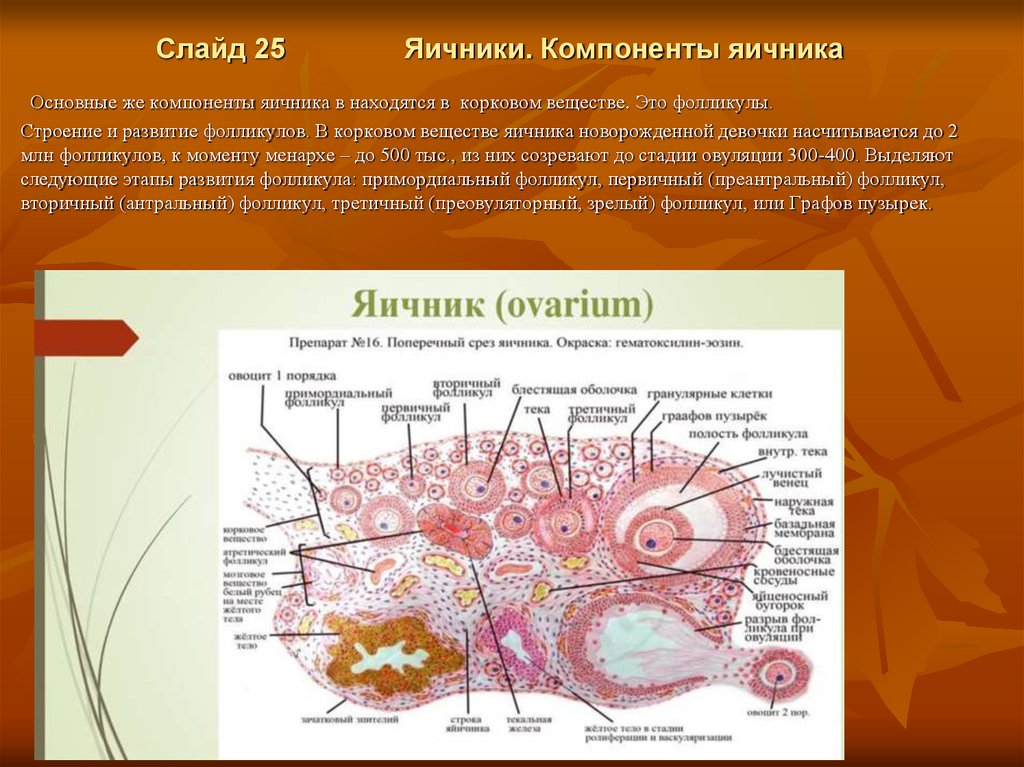
Слайд 25Яичники. Компоненты яичника
Основные же компоненты яичника в находятся в корковом веществе. Это фолликулы.
Строение и развитие фолликулов. В корковом веществе яичника новорожденной девочки насчитывается до 2
млн фолликулов, к моменту менархе – до 500 тыс., из них созревают до стадии овуляции 300-400. Выделяют
следующие этапы развития фолликула: примордиальный фолликул, первичный (преантральный) фолликул,
вторичный (антральный) фолликул, третичный (преовуляторный, зрелый) фолликул, или Графов пузырек.
28.
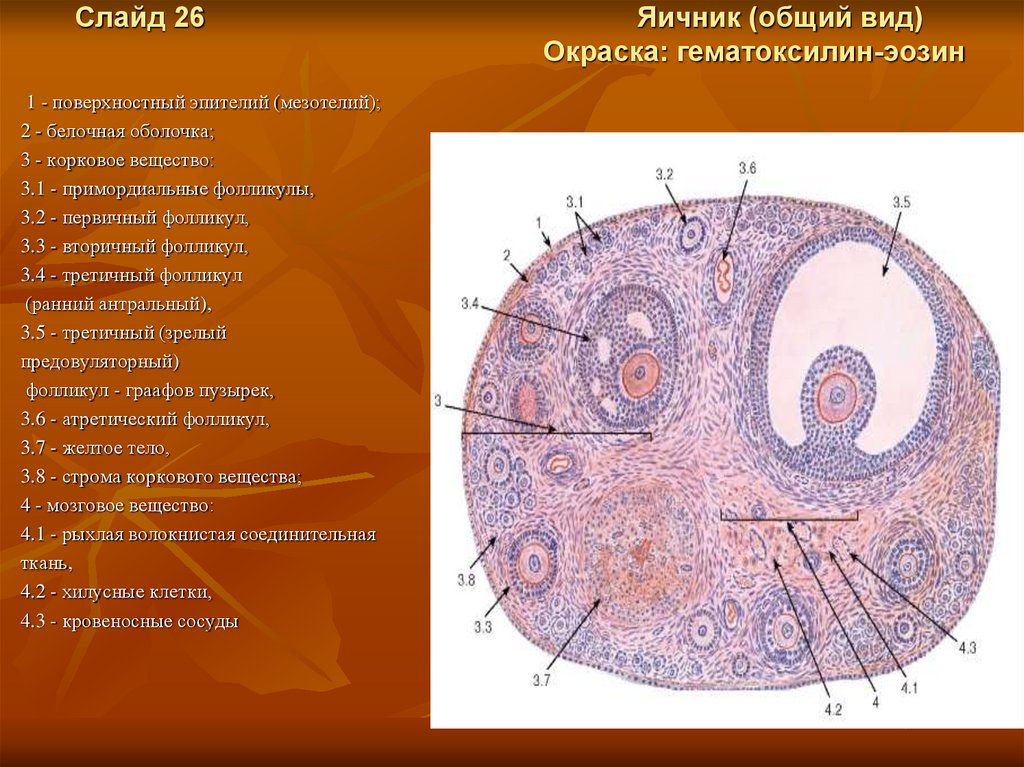
Слайд 261 - поверхностный эпителий (мезотелий);
2 - белочная оболочка;
3 - корковое вещество:
3.1 - примордиальные фолликулы,
3.2 - первичный фолликул,
3.3 - вторичный фолликул,
3.4 - третичный фолликул
(ранний антральный),
3.5 - третичный (зрелый
предовуляторный)
фолликул - граафов пузырек,
3.6 - атретический фолликул,
3.7 - желтое тело,
3.8 - строма коркового вещества;
4 - мозговое вещество:
4.1 - рыхлая волокнистая соединительная
ткань,
4.2 - хилусные клетки,
4.3 - кровеносные сосуды
Яичник (общий вид)
Окраска: гематоксилин-эозин
29.
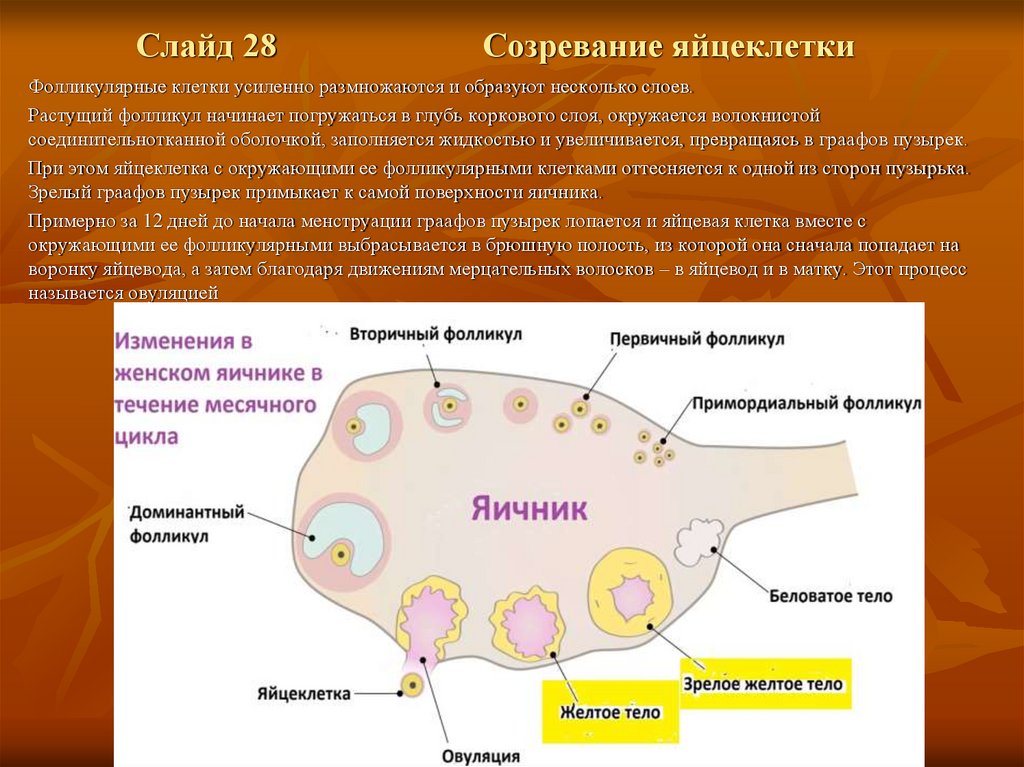
Слайд 28Созревание яйцеклетки
Фолликулярные клетки усиленно размножаются и образуют несколько слоев.
Растущий фолликул начинает погружаться в глубь коркового слоя, окружается волокнистой
соединительнотканной оболочкой, заполняется жидкостью и увеличивается, превращаясь в граафов пузырек.
При этом яйцеклетка с окружающими ее фолликулярными клетками оттесняется к одной из сторон пузырька.
Зрелый граафов пузырек примыкает к самой поверхности яичника.
Примерно за 12 дней до начала менструации граафов пузырек лопается и яйцевая клетка вместе с
окружающими ее фолликулярными выбрасывается в брюшную полость, из которой она сначала попадает на
воронку яйцевода, а затем благодаря движениям мерцательных волосков – в яйцевод и в матку. Этот процесс
называется овуляцией
30.
Слайд 29Строение фолликул
Примордиальный фолликул диаметром 0,5 мм состоит из овоцита 1-го порядка, находящегося в диплотене
профазы 1-го деления мейоза, окруженного одним слоем плоских фолликулярных клеток и базальной
мембраной. Примордиальные фолликулы располагаются непосредственно под соединительнотканной капсулой в
корковом веществе яичника.
Первичный (преантральный) фолликул диаметром до 2 мм состоит из одного или нескольких слоев
призматических фолликулярных клеток, количество которых увеличивается под действием
фолликулостимулирующего гормона гипофиза. Первичный фолликул с одним слоем фолликулярных клеток
может образовываться из примордиального без действия ФСГ, поэтому в яичнике новорожденной девочки
встречаются как примордиальные так и первичные фолликулы. Вокруг овоцита формируется прозрачная зона,
состоящая из полисахаридов, играющая важную роль при последующем оплодотворении. Фолликулярные
клетки, окруженные базальной мембраной, вырабатывают эстрогены.
Вторичный (антральный) фолликул образуется из
первичного фолликула, при этом продолжает
увеличиваться количество слоев фолликулярных
(гранулезных) клеток, продуцирующих фолликулярную
жидкость, которая накапливается в межклеточном
пространстве гранулезного слоя, образуя полости фолликула. Фолликулярная жидкость по составу похожа на
плазму крови, содержит высокие концентрации некоторых белков и стероидных гормонов, в первую очередь,
женских половых гормонов – эстрогенов. Вокруг базальной мембраны фолликулярных клеток формируется
соединительнотканная оболочка — тека, состоящая из наружного слоя, представленного плотной
неоформленной соединительной тканью, и внутреннего слоя, состоящего из рыхлой волокнистой
соединительной ткани с кровеносными сосудами и особенными клетками – текоцитами, синтезирующими
андрогены (андрогены используются фолликулярными клетками для синтеза эстрогенов). Вторичный фолликул
диаметром до 5-15 мм существует 8-9 суток в фолликулиновую стадию овариального цикла. Находясь в составе
растущего фолликула, овоцит 1-го порядка проходит стадию большого роста овогенеза.
31.
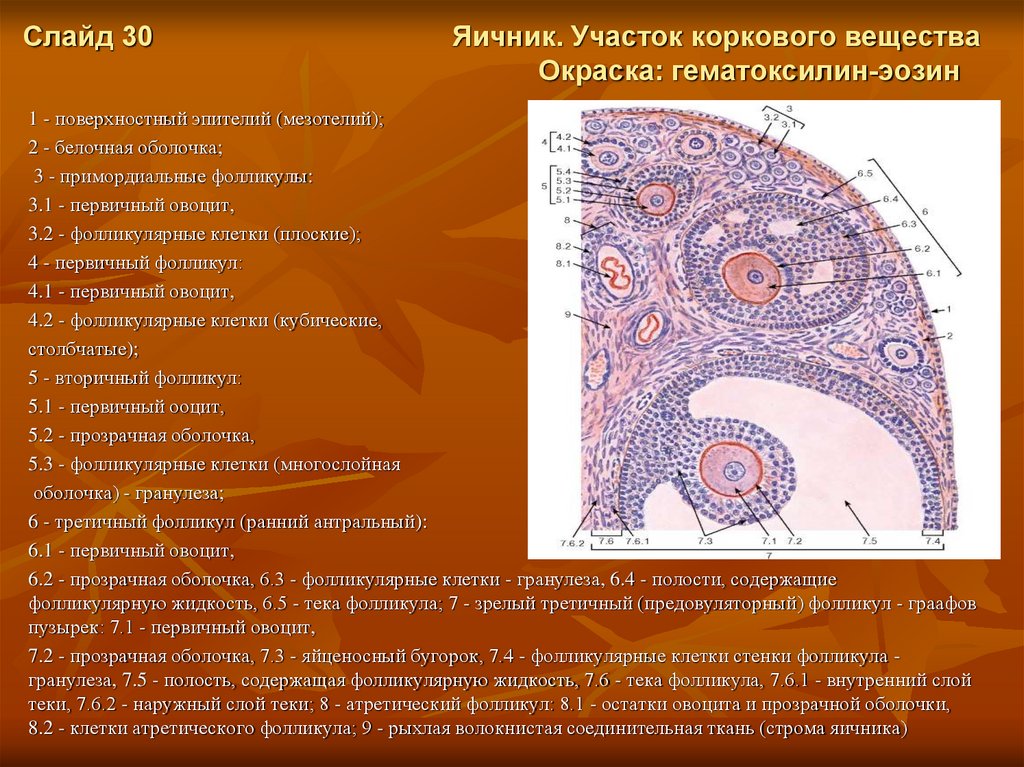
Слайд 30Яичник. Участок коркового вещества
Окраска: гематоксилин-эозин
1 - поверхностный эпителий (мезотелий);
2 - белочная оболочка;
3 - примордиальные фолликулы:
3.1 - первичный овоцит,
3.2 - фолликулярные клетки (плоские);
4 - первичный фолликул:
4.1 - первичный овоцит,
4.2 - фолликулярные клетки (кубические,
столбчатые);
5 - вторичный фолликул:
5.1 - первичный ооцит,
5.2 - прозрачная оболочка,
5.3 - фолликулярные клетки (многослойная
оболочка) - гранулеза;
6 - третичный фолликул (ранний антральный):
6.1 - первичный овоцит,
6.2 - прозрачная оболочка, 6.3 - фолликулярные клетки - гранулеза, 6.4 - полости, содержащие
фолликулярную жидкость, 6.5 - тека фолликула; 7 - зрелый третичный (предовуляторный) фолликул - граафов
пузырек: 7.1 - первичный овоцит,
7.2 - прозрачная оболочка, 7.3 - яйценосный бугорок, 7.4 - фолликулярные клетки стенки фолликула гранулеза, 7.5 - полость, содержащая фолликулярную жидкость, 7.6 - тека фолликула, 7.6.1 - внутренний слой
теки, 7.6.2 - наружный слой теки; 8 - атретический фолликул: 8.1 - остатки овоцита и прозрачной оболочки,
8.2 - клетки атретического фолликула; 9 - рыхлая волокнистая соединительная ткань (строма яичника)
32.
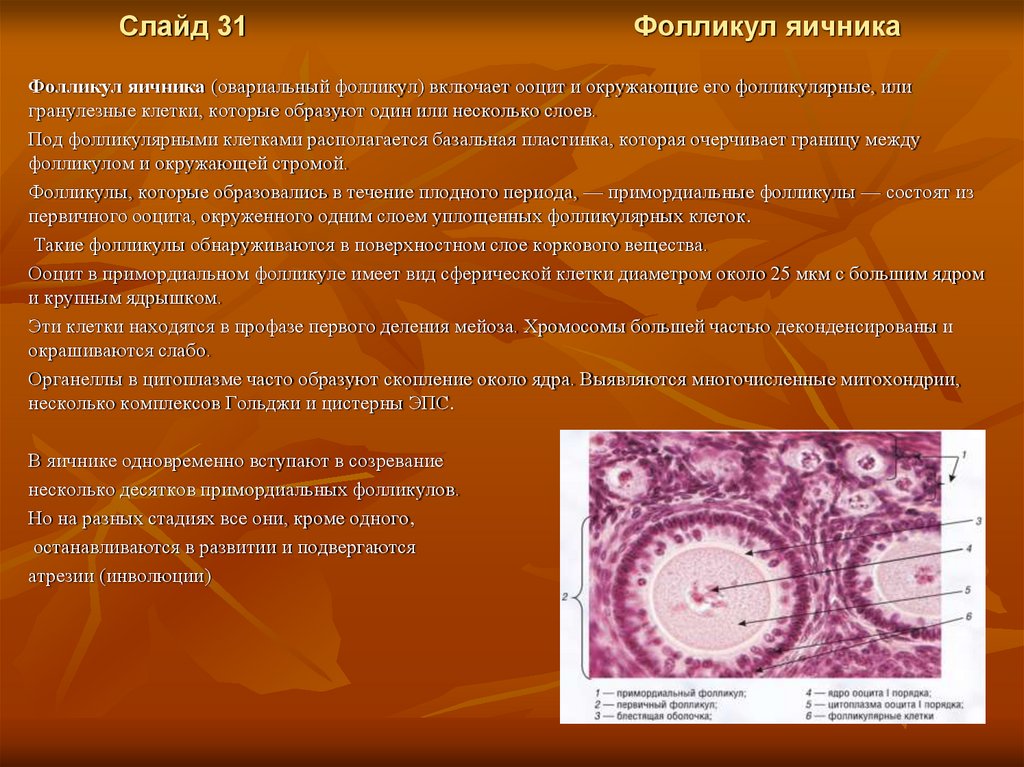
Слайд 31Фолликул яичника
Фолликул яичника (овариальный фолликул) включает ооцит и окружающие его фолликулярные, или
гранулезные клетки, которые образуют один или несколько слоев.
Под фолликулярными клетками располагается базальная пластинка, которая очерчивает границу между
фолликулом и окружающей стромой.
Фолликулы, которые образовались в течение плодного периода, — примордиальные фолликулы — состоят из
первичного ооцита, окруженного одним слоем уплощенных фолликулярных клеток.
Такие фолликулы обнаруживаются в поверхностном слое коркового вещества.
Ооцит в примордиальном фолликуле имеет вид сферической клетки диаметром около 25 мкм с большим ядром
и крупным ядрышком.
Эти клетки находятся в профазе первого деления мейоза. Хромосомы большей частью деконденсированы и
окрашиваются слабо.
Органеллы в цитоплазме часто образуют скопление около ядра. Выявляются многочисленные митохондрии,
несколько комплексов Гольджи и цистерны ЭПС.
В яичнике одновременно вступают в созревание
несколько десятков примордиальных фолликулов.
Но на разных стадиях все они, кроме одного,
останавливаются в развитии и подвергаются
атрезии (инволюции)
33.
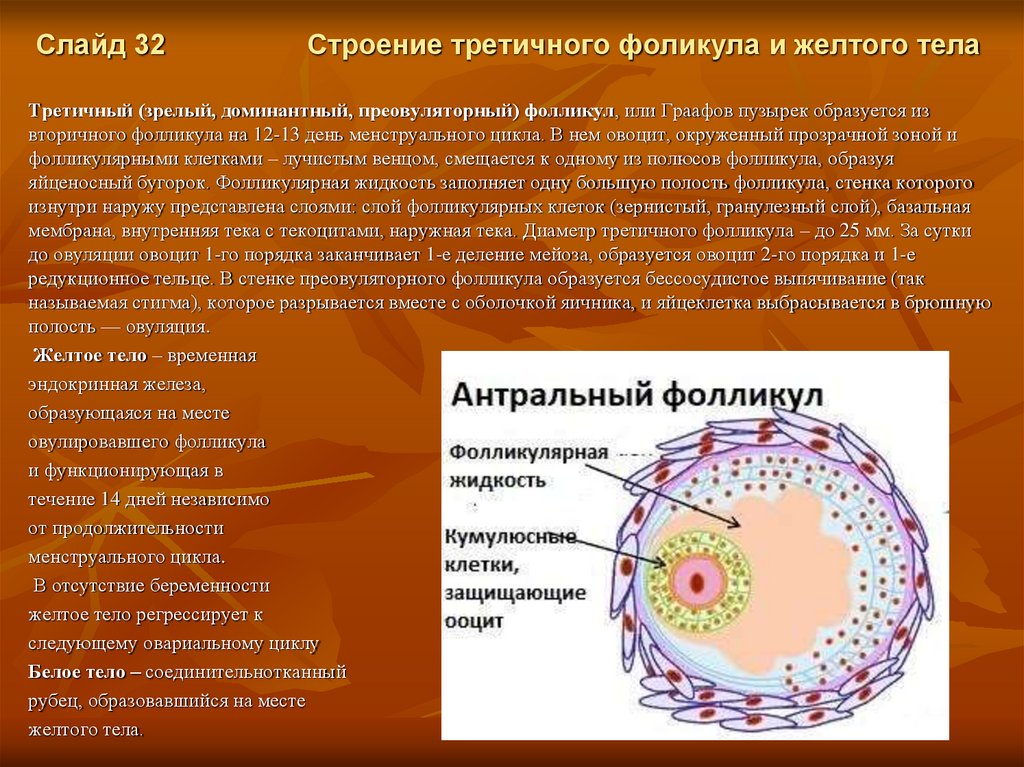
Слайд 32Строение третичного фоликула и желтого тела
Третичный (зрелый, доминантный, преовуляторный) фолликул, или Граафов пузырек образуется из
вторичного фолликула на 12-13 день менструального цикла. В нем овоцит, окруженный прозрачной зоной и
фолликулярными клетками – лучистым венцом, смещается к одному из полюсов фолликула, образуя
яйценосный бугорок. Фолликулярная жидкость заполняет одну большую полость фолликула, стенка которого
изнутри наружу представлена слоями: слой фолликулярных клеток (зернистый, гранулезный слой), базальная
мембрана, внутренняя тека с текоцитами, наружная тека. Диаметр третичного фолликула – до 25 мм. За сутки
до овуляции овоцит 1-го порядка заканчивает 1-е деление мейоза, образуется овоцит 2-го порядка и 1-е
редукционное тельце. В стенке преовуляторного фолликула образуется бессосудистое выпячивание (так
называемая стигма), которое разрывается вместе с оболочкой яичника, и яйцеклетка выбрасывается в брюшную
полость — овуляция.
Желтое тело – временная
эндокринная железа,
образующаяся на месте
овулировавшего фолликула
и функционирующая в
течение 14 дней независимо
от продолжительности
менструального цикла.
В отсутствие беременности
желтое тело регрессирует к
следующему овариальному циклу
Белое тело – соединительнотканный
рубец, образовавшийся на месте
желтого тела.
34.
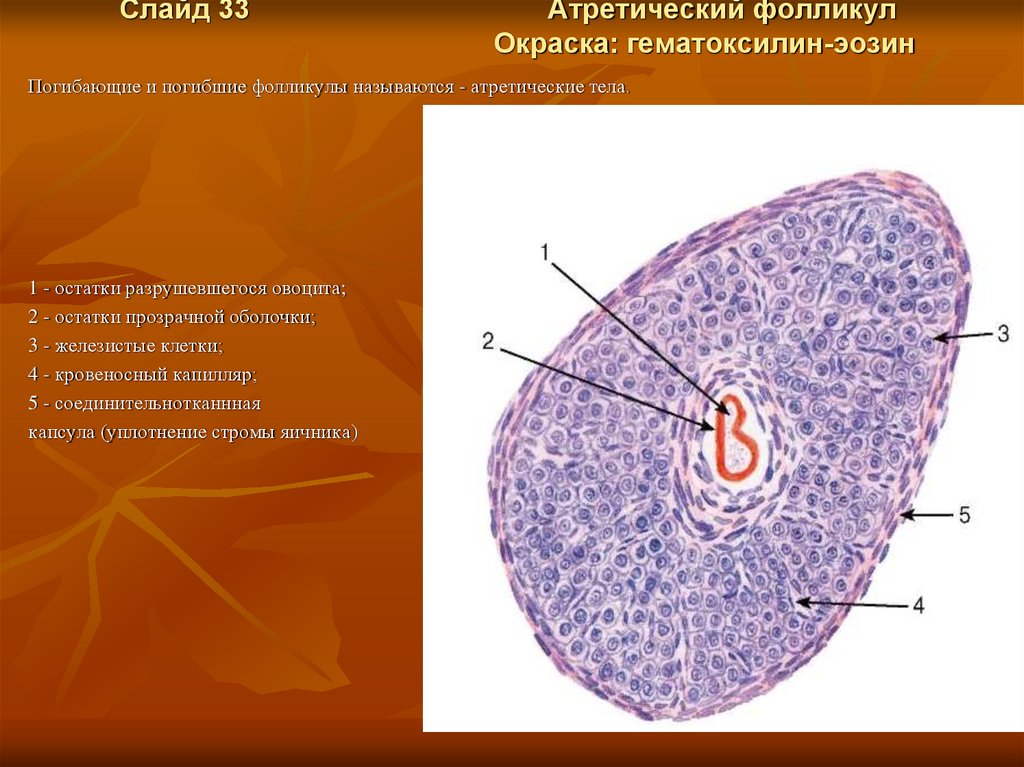
Слайд 33Атретический фолликул
Окраска: гематоксилин-эозин
Погибающие и погибшие фолликулы называются - атретические тела.
1 - остатки разрушевшегося овоцита;
2 - остатки прозрачной оболочки;
3 - железистые клетки;
4 - кровеносный капилляр;
5 - соединительнотканнная
капсула (уплотнение стромы яичника)
35.
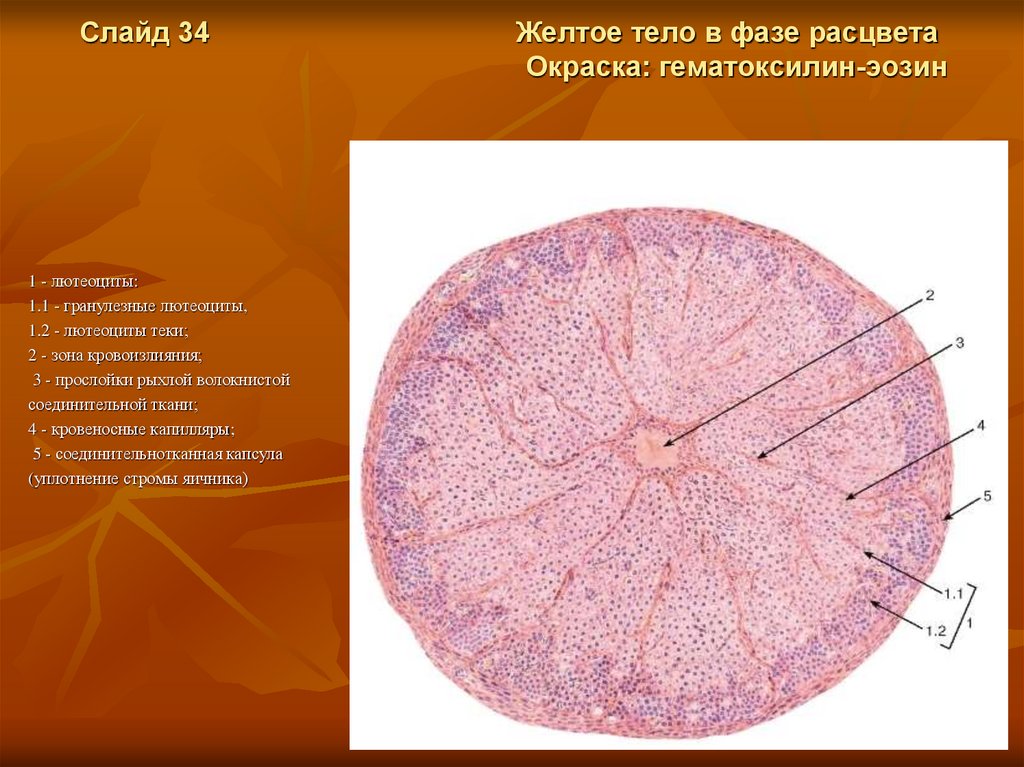
Слайд 341 - лютеоциты:
1.1 - гранулезные лютеоциты,
1.2 - лютеоциты теки;
2 - зона кровоизлияния;
3 - прослойки рыхлой волокнистой
соединительной ткани;
4 - кровеносные капилляры;
5 - соединительнотканная капсула
(уплотнение стромы яичника)
Желтое тело в фазе расцвета
Окраска: гематоксилин-эозин
36.
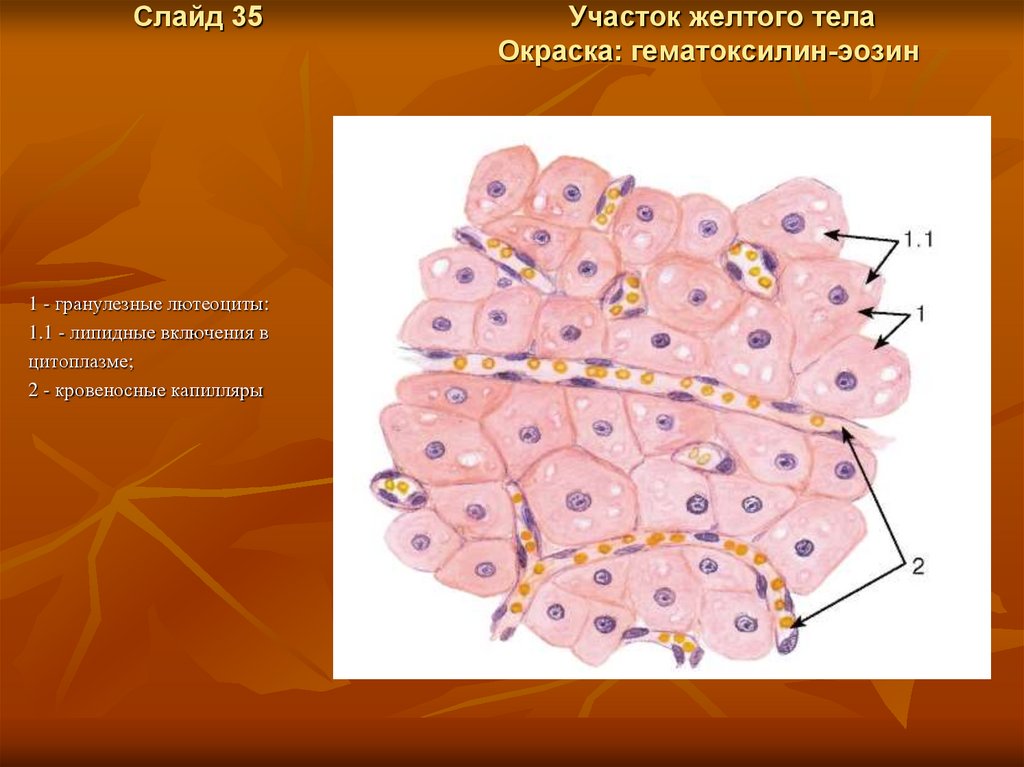
Слайд 351 - гранулезные лютеоциты:
1.1 - липидные включения в
цитоплазме;
2 - кровеносные капилляры
Участок желтого тела
Окраска: гематоксилин-эозин
37.
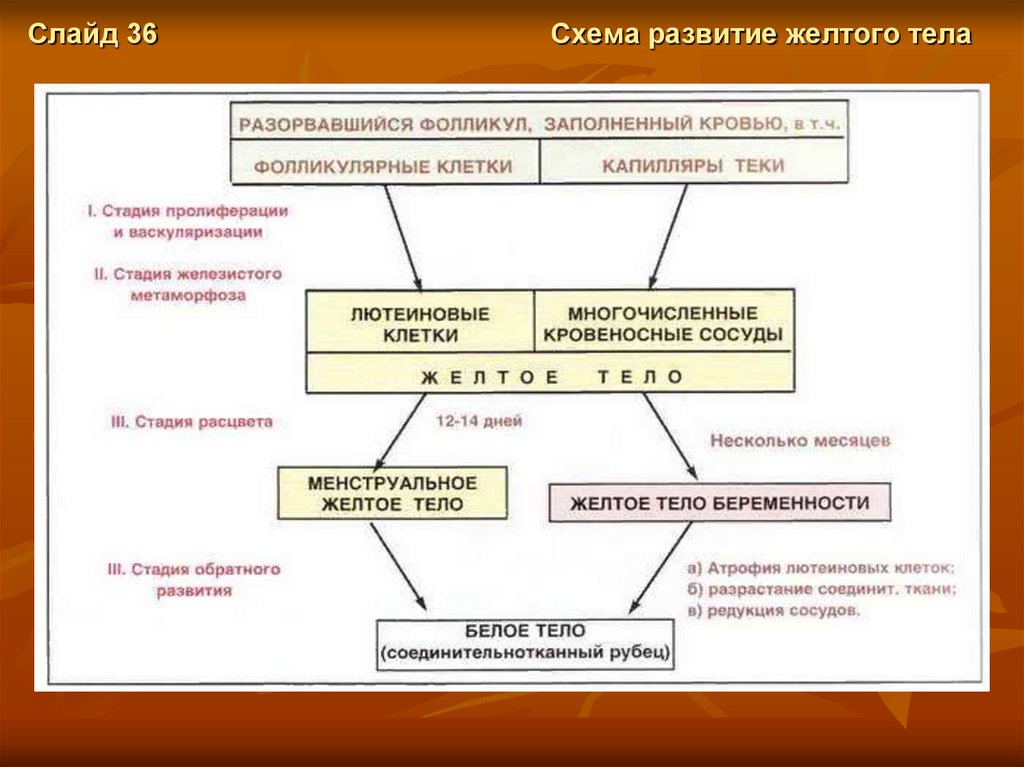
Слайд 36Схема развитие желтого тела
38.
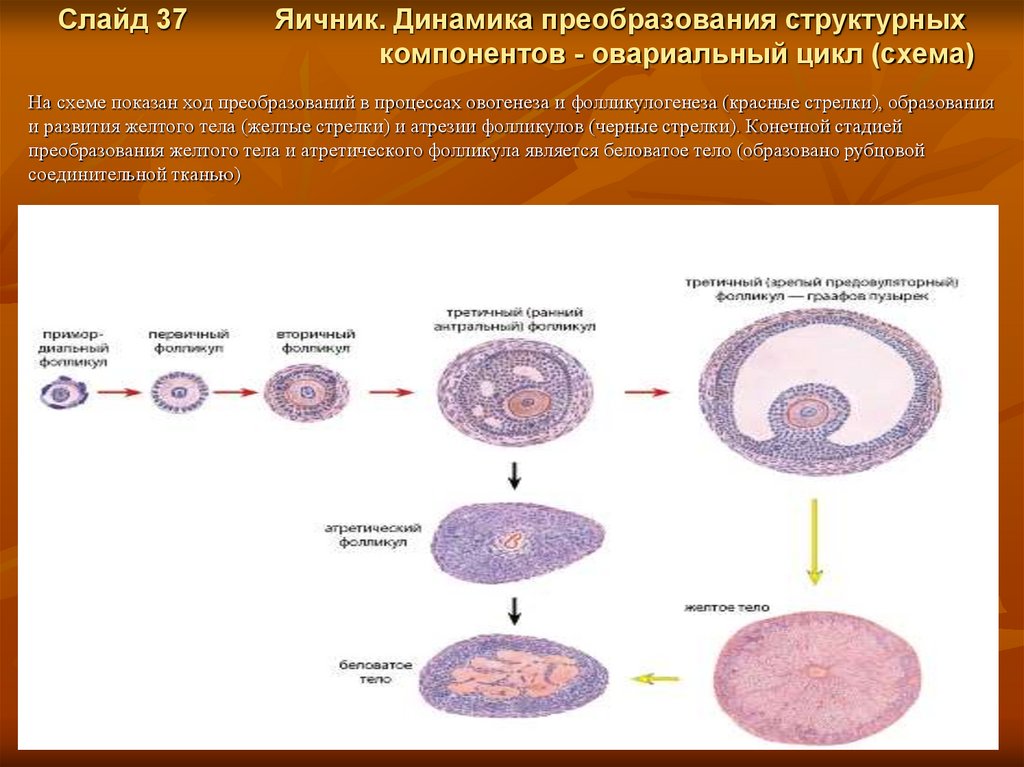
Слайд 37Яичник. Динамика преобразования структурных
компонентов - овариальный цикл (схема)
На схеме показан ход преобразований в процессах овогенеза и фолликулогенеза (красные стрелки), образования
и развития желтого тела (желтые стрелки) и атрезии фолликулов (черные стрелки). Конечной стадией
преобразования желтого тела и атретического фолликула является беловатое тело (образовано рубцовой
соединительной тканью)
39.
Слайд 38Эндокринная функция яичника.
Эстрогены обладают широким спектром биологического действия: способствуют росту и развитию наружных и
внутренних половых органов, в пубертатном периоде стимулируют рост молочных желез, рост и созревание
костей, обеспечивают формирование скелета и перераспределение жировой ткани по женскому типу. Андрогены
способствуют росту и созреванию костей, оволосению лобка и подмышечных впадин. Эстрогены и прогестерон
вызывают циклические изменения в слизистой оболочке матки и влагалища, эпителии молочных желез.
Прогестерону принадлежит определяющая роль в подготовке матки и молочных желез к беременности, родам и
лактации. Половые гормоны участвуют в водном и электролитном обмене. Эстрогены и прогестерон обладают
выраженным иммунодепрессивным свойством.
Помимо половых гормонов в клетках яичника вырабатываются гистогормоны, обладающие паракринной
регуляцией, к ним относятся: эпидермальный фактор роста – образуется в текацитах и ингибирует
стероидогенез; трансформирующий фактор роста – образуется фолликулярными клетками и текацитами,
стимулирует или подавляет клеточную пролиферацию; инсулиноподобный фактор роста – синтезируется
фолликулярными клетками, стимулирует продукцию эстрогенов и прогестерона в фолликулиновую стадию;
активин – образуется как и ингибин в фолликулярных клетках незрелых фолликулов, ингибирует синтез
андрогенов в текацитах и усиливает синтез эстрогенов из холестерина в фолликулярных клетках.
40.
Слайд 3941.
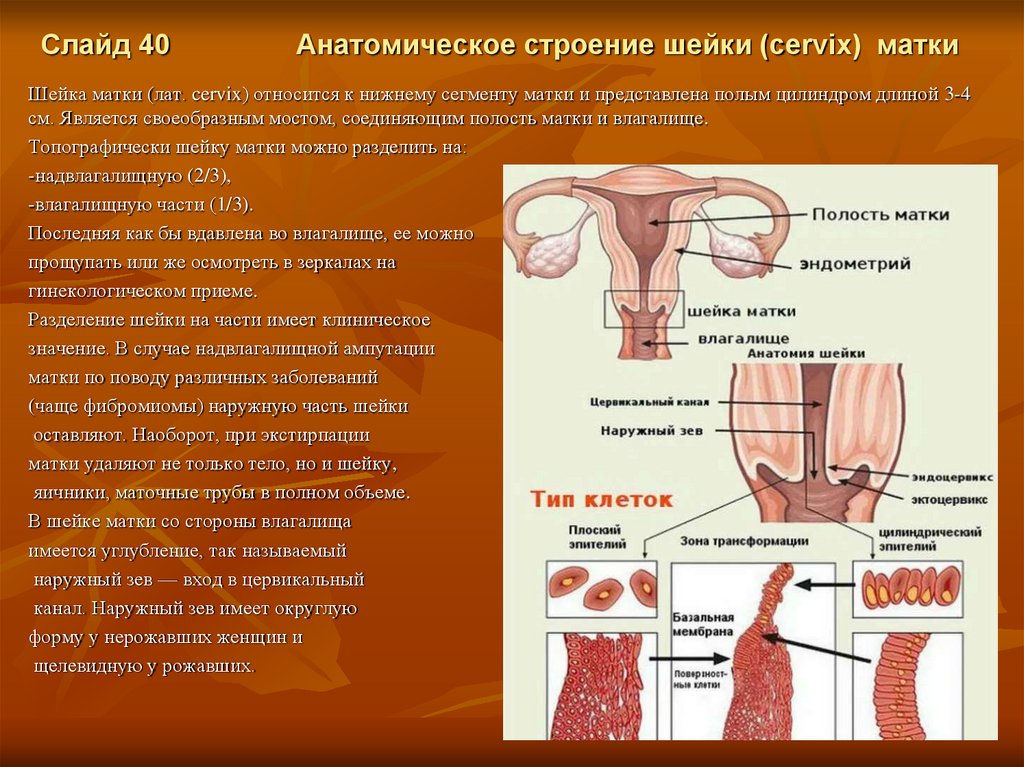
Слайд 40Анатомическое строение шейки (cervix) матки
Шейка матки (лат. cervix) относится к нижнему сегменту матки и представлена полым цилиндром длиной 3-4
см. Является своеобразным мостом, соединяющим полость матки и влагалище.
Топографически шейку матки можно разделить на:
-надвлагалищную (2/3),
-влагалищную части (1/3).
Последняя как бы вдавлена во влагалище, ее можно
прощупать или же осмотреть в зеркалах на
гинекологическом приеме.
Разделение шейки на части имеет клиническое
значение. В случае надвлагалищной ампутации
матки по поводу различных заболеваний
(чаще фибромиомы) наружную часть шейки
оставляют. Наоборот, при экстирпации
матки удаляют не только тело, но и шейку,
яичники, маточные трубы в полном объеме.
В шейке матки со стороны влагалища
имеется углубление, так называемый
наружный зев — вход в цервикальный
канал. Наружный зев имеет округлую
форму у нерожавших женщин и
щелевидную у рожавших.
42.
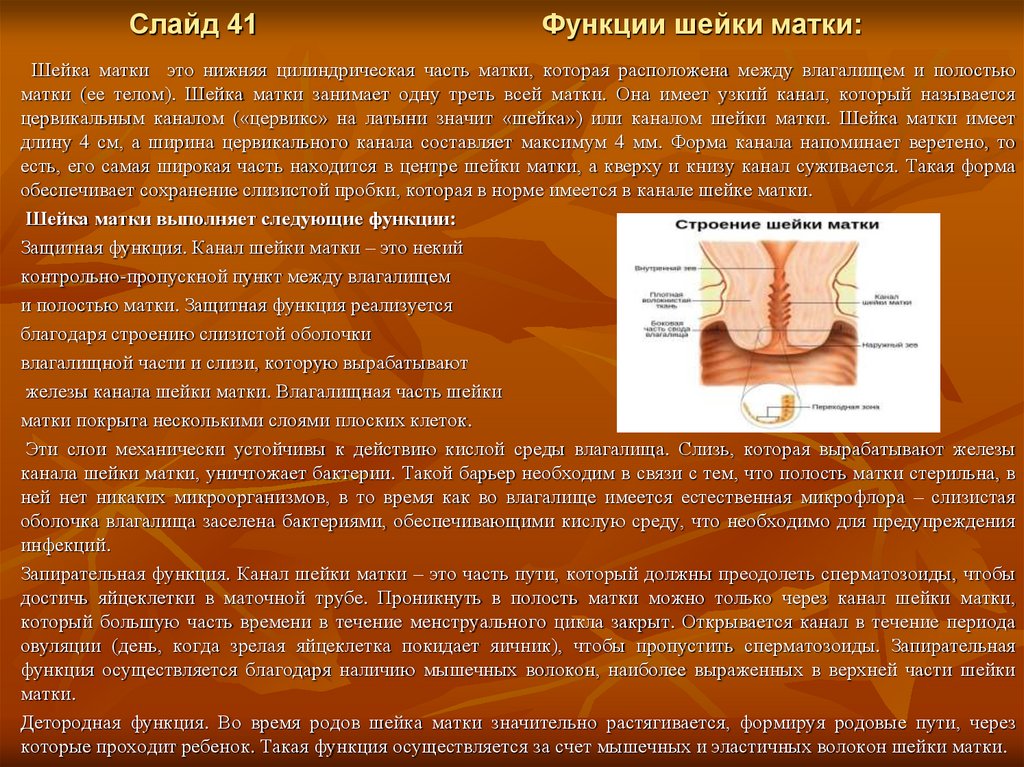
Слайд 41Функции шейки матки:
Шейка матки это нижняя цилиндрическая часть матки, которая расположена между влагалищем и полостью
матки (ее телом). Шейка матки занимает одну треть всей матки. Она имеет узкий канал, который называется
цервикальным каналом («цервикс» на латыни значит «шейка») или каналом шейки матки. Шейка матки имеет
длину 4 см, а ширина цервикального канала составляет максимум 4 мм. Форма канала напоминает веретено, то
есть, его самая широкая часть находится в центре шейки матки, а кверху и книзу канал суживается. Такая форма
обеспечивает сохранение слизистой пробки, которая в норме имеется в канале шейке матки.
Шейка матки выполняет следующие функции:
Защитная функция. Канал шейки матки – это некий
контрольно-пропускной пункт между влагалищем
и полостью матки. Защитная функция реализуется
благодаря строению слизистой оболочки
влагалищной части и слизи, которую вырабатывают
железы канала шейки матки. Влагалищная часть шейки
матки покрыта несколькими слоями плоских клеток.
Эти слои механически устойчивы к действию кислой среды влагалища. Слизь, которая вырабатывают железы
канала шейки матки, уничтожает бактерии. Такой барьер необходим в связи с тем, что полость матки стерильна, в
ней нет никаких микроорганизмов, в то время как во влагалище имеется естественная микрофлора – слизистая
оболочка влагалища заселена бактериями, обеспечивающими кислую среду, что необходимо для предупреждения
инфекций.
Запирательная функция. Канал шейки матки – это часть пути, который должны преодолеть сперматозоиды, чтобы
достичь яйцеклетки в маточной трубе. Проникнуть в полость матки можно только через канал шейки матки,
который большую часть времени в течение менструального цикла закрыт. Открывается канал в течение периода
овуляции (день, когда зрелая яйцеклетка покидает яичник), чтобы пропустить сперматозоиды. Запирательная
функция осуществляется благодаря наличию мышечных волокон, наиболее выраженных в верхней части шейки
матки.
Детородная функция. Во время родов шейка матки значительно растягивается, формируя родовые пути, через
которые проходит ребенок. Такая функция осуществляется за счет мышечных и эластичных волокон шейки матки.
43.
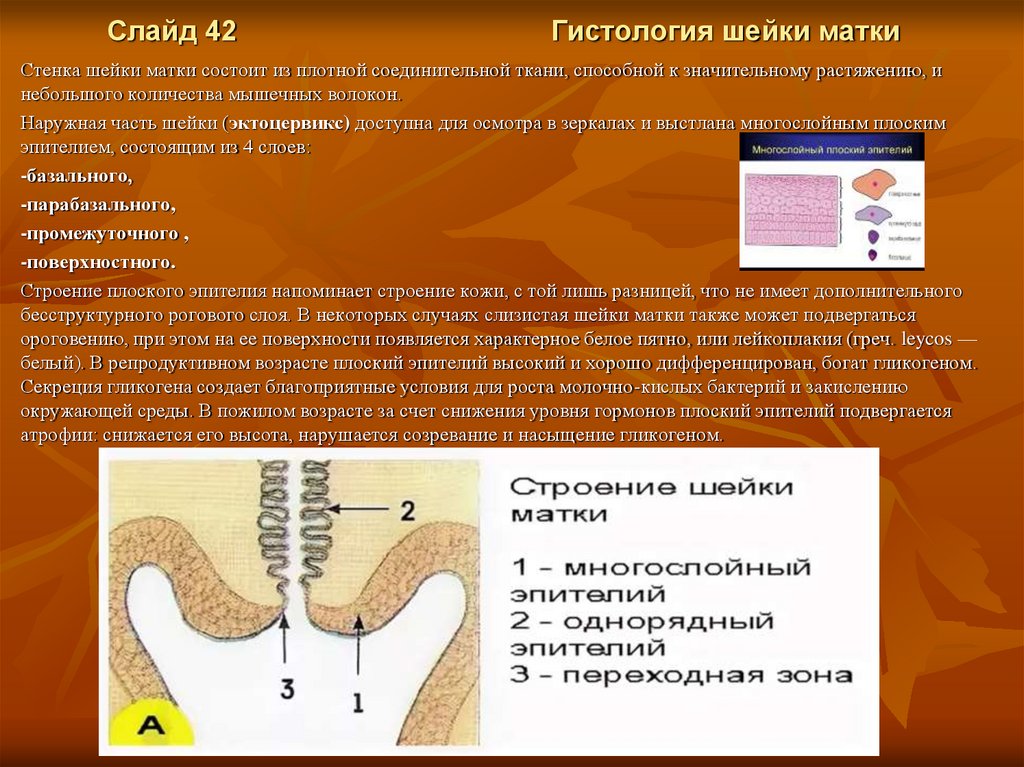
Слайд 42Гистология шейки матки
Стенка шейки матки состоит из плотной соединительной ткани, способной к значительному растяжению, и
небольшого количества мышечных волокон.
Наружная часть шейки (эктоцервикс) доступна для осмотра в зеркалах и выстлана многослойным плоским
эпителием, состоящим из 4 слоев:
-базального,
-парабазального,
-промежуточного ,
-поверхностного.
Строение плоского эпителия напоминает строение кожи, с той лишь разницей, что не имеет дополнительного
бесструктурного рогового слоя. В некоторых случаях слизистая шейки матки также может подвергаться
ороговению, при этом на ее поверхности появляется характерное белое пятно, или лейкоплакия (греч. leycos —
белый). В репродуктивном возрасте плоский эпителий высокий и хорошо дифференцирован, богат гликогеном.
Секреция гликогена создает благоприятные условия для роста молочно-кислых бактерий и закислению
окружающей среды. В пожилом возрасте за счет снижения уровня гормонов плоский эпителий подвергается
атрофии: снижается его высота, нарушается созревание и насыщение гликогеном.
44.
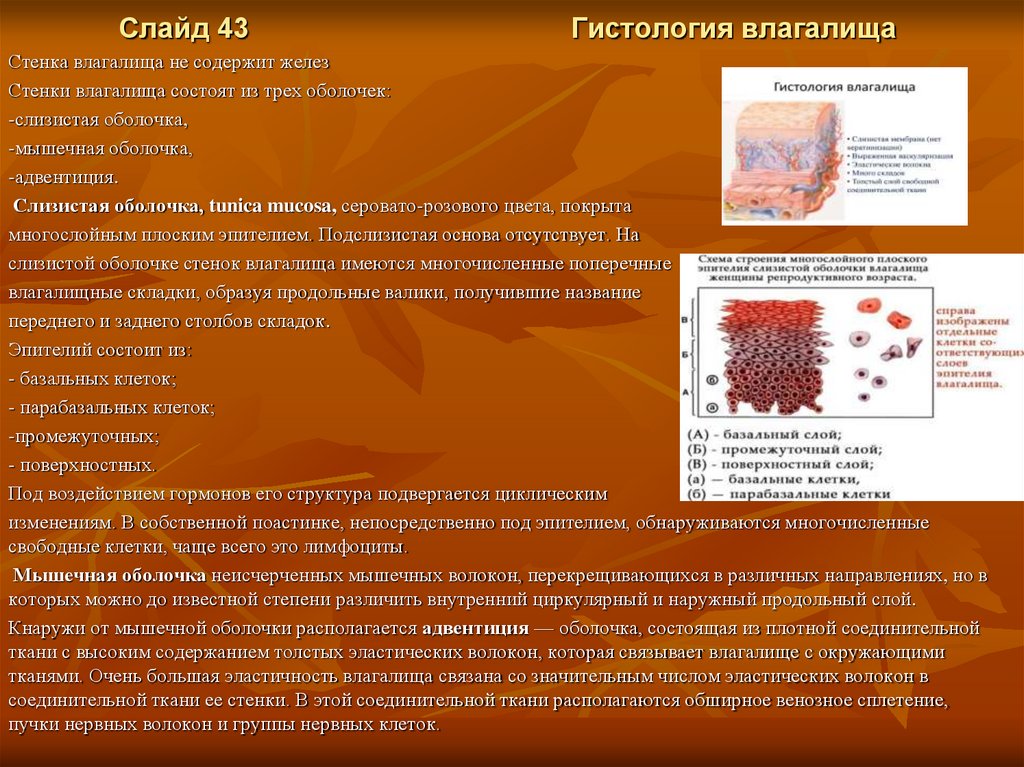
Слайд 43Гистология влагалища
Стенка влагалища не содержит желез
Стенки влагалища состоят из трех оболочек:
-слизистая оболочка,
-мышечная оболочка,
-адвентиция.
Слизистая оболочка, tunica mucosa, серовато-розового цвета, покрыта
многослойным плоским эпителием. Подслизистая основа отсутствует. На
слизистой оболочке стенок влагалища имеются многочисленные поперечные
влагалищные складки, образуя продольные валики, получившие название
переднего и заднего столбов складок.
Эпителий состоит из:
- базальных клеток;
- парабазальных клеток;
-промежуточных;
- поверхностных.
Под воздействием гормонов его структура подвергается циклическим
изменениям. В собственной поастинке, непосредственно под эпителием, обнаруживаются многочисленные
свободные клетки, чаще всего это лимфоциты.
Мышечная оболочка неисчерченных мышечных волокон, перекрещивающихся в различных направлениях, но в
которых можно до известной степени различить внутренний циркулярный и наружный продольный слой.
Кнаружи от мышечной оболочки располагается адвентиция — оболочка, состоящая из плотной соединительной
ткани с высоким содержанием толстых эластических волокон, которая связывает влагалище с окружающими
тканями. Очень большая эластичность влагалища связана со значительным числом эластических волокон в
соединительной ткани ее стенки. В этой соединительной ткани располагаются обширное венозное сплетение,
пучки нервных волокон и группы нервных клеток.
45.
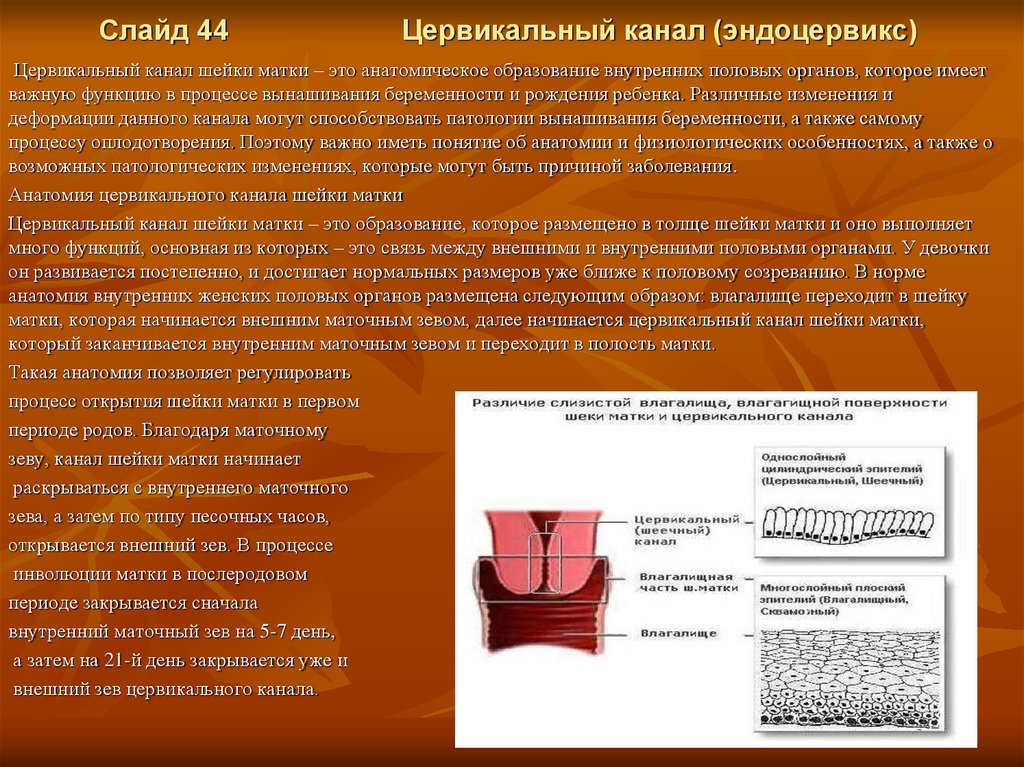
Слайд 44Цервикальный канал (эндоцервикс)
Цервикальный канал шейки матки – это анатомическое образование внутренних половых органов, которое имеет
важную функцию в процессе вынашивания беременности и рождения ребенка. Различные изменения и
деформации данного канала могут способствовать патологии вынашивания беременности, а также самому
процессу оплодотворения. Поэтому важно иметь понятие об анатомии и физиологических особенностях, а также о
возможных патологических изменениях, которые могут быть причиной заболевания.
Анатомия цервикального канала шейки матки
Цервикальный канал шейки матки – это образование, которое размещено в толще шейки матки и оно выполняет
много функций, основная из которых – это связь между внешними и внутренними половыми органами. У девочки
он развивается постепенно, и достигает нормальных размеров уже ближе к половому созреванию. В норме
анатомия внутренних женских половых органов размещена следующим образом: влагалище переходит в шейку
матки, которая начинается внешним маточным зевом, далее начинается цервикальный канал шейки матки,
который заканчивается внутренним маточным зевом и переходит в полость матки.
Такая анатомия позволяет регулировать
процесс открытия шейки матки в первом
периоде родов. Благодаря маточному
зеву, канал шейки матки начинает
раскрываться с внутреннего маточного
зева, а затем по типу песочных часов,
открывается внешний зев. В процессе
инволюции матки в послеродовом
периоде закрывается сначала
внутренний маточный зев на 5-7 день,
а затем на 21-й день закрывается уже и
внешний зев цервикального канала.
46.
Слайд 45Гистология цервикального канала
Цервикальный канал (эндоцервикс) выстлан железистым (однослойным цилиндрическим) эпителием,
формирующим множество разветвленных желез, продуцирующих слизь. Во время овуляции слизь
разжижается, что способствует беспрепятственному проникновению сперматозоидов в полость матки. На
консистенции слизи основано действие некоторых оральных контрацептивов, которые сгущают
цервикальную слизь, таким образом препятствуя оплодотворению.
Стык плоского и цилиндрического
эпителия — достаточно
динамичная структура: у девочек и
молодых женщин эпителиальный
переход определяется в области
наружного зева, а у женщин в
менопаузе смещается глубоко в
цервикальный канал. Этот процесс
регулируется в основном гормональным
фоном. Обычно граница достаточно резкая
и заметная для гинеколога – многослойный плоский эпителий розового цвета, а цилиндрический – ярко
красного.
Зачастую, железистый эпителий смещается на наружную часть шейки матки, в клинической практике этот
процесс называется эрозией шейки матки, или цервикальной эктопией.
С течением времени эктопия цилиндрического эпителия подвергается плоскоклеточной метаплазии за счет
специализированных ростковых (резервных) клеток. Область, где происходит плоскоклеточная метаплазия,
носит название зоны трансформации. Зона трансформации крайне важна в клинической практике, поскольку
в ней развивается более 80% случаев дисплазии и рака шейки матки.
47.
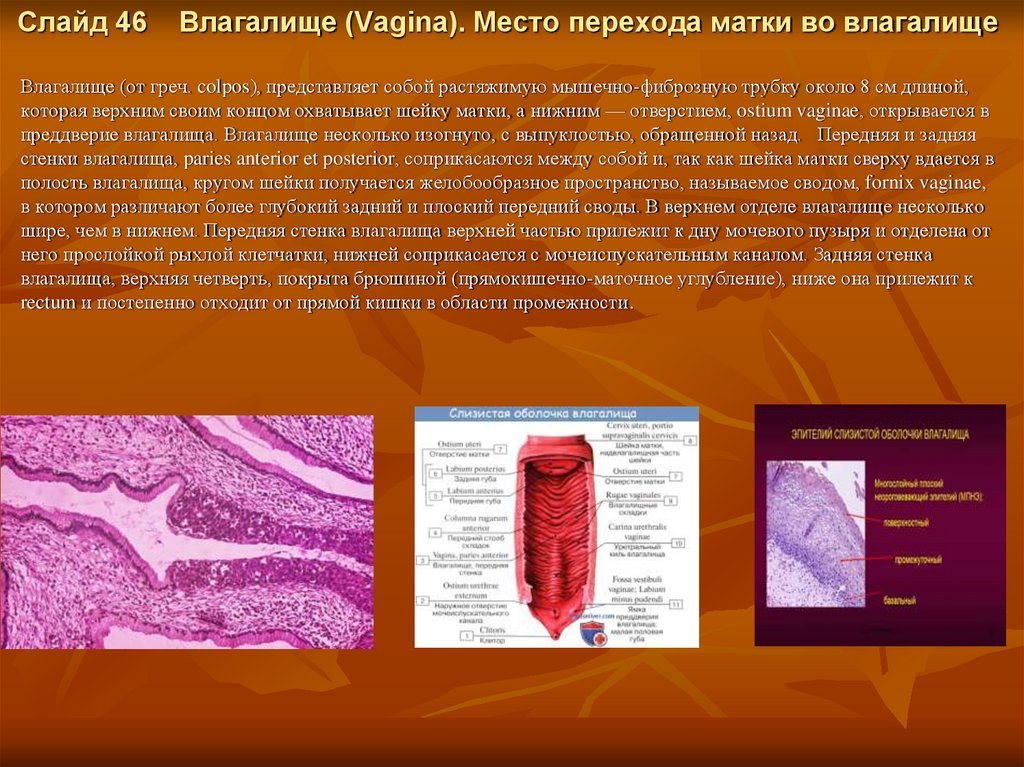
Слайд 46Влагалище (Vagina). Место перехода матки во влагалище
Влагалище (от греч. colpos), представляет собой растяжимую мышечно-фиброзную трубку около 8 см длиной,
которая верхним своим концом охватывает шейку матки, а нижним — отверстием, ostium vaginae, открывается в
преддверие влагалища. Влагалище несколько изогнуто, с выпуклостью, обращенной назад. Передняя и задняя
стенки влагалища, paries anterior et posterior, соприкасаются между собой и, так как шейка матки сверху вдается в
полость влагалища, кругом шейки получается желобообразное пространство, называемое сводом, fornix vaginae,
в котором различают более глубокий задний и плоский передний своды. В верхнем отделе влагалище несколько
шире, чем в нижнем. Передняя стенка влагалища верхней частью прилежит к дну мочевого пузыря и отделена от
него прослойкой рыхлой клетчатки, нижней соприкасается с мочеиспускательным каналом. Задняя стенка
влагалища, верхняя четверть, покрыта брюшиной (прямокишечно-маточное углубление), ниже она прилежит к
rectum и постепенно отходит от прямой кишки в области промежности.
48.
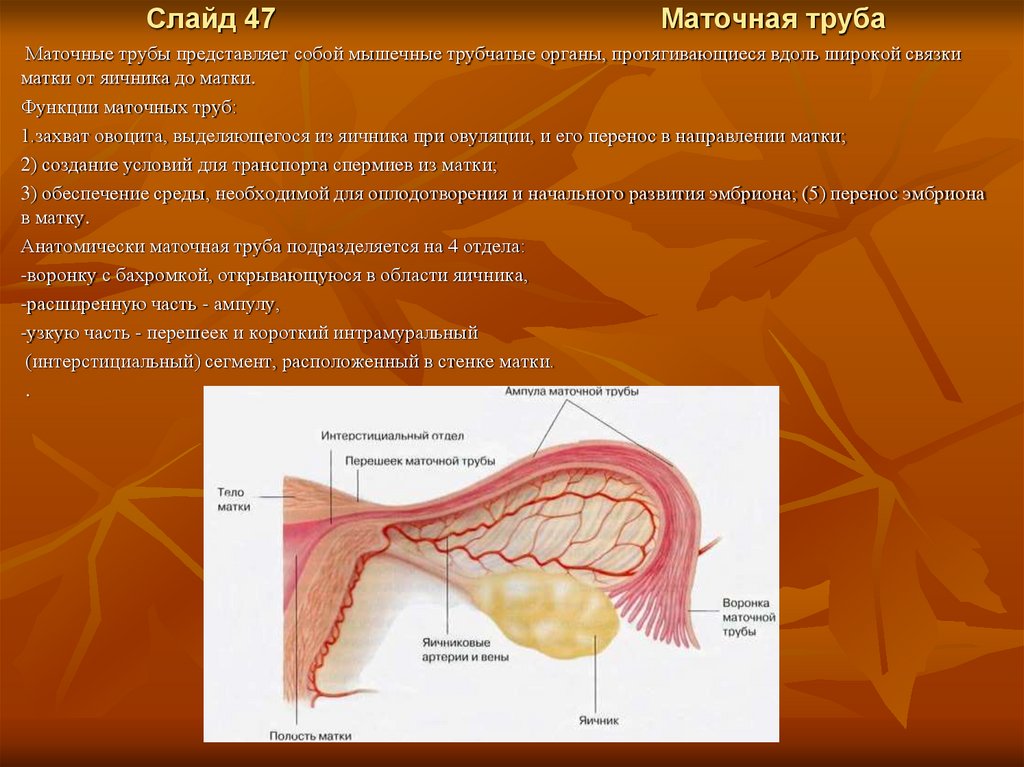
Слайд 47Маточная труба
Маточные трубы представляет собой мышечные трубчатые органы, протягивающиеся вдоль широкой связки
матки от яичника до матки.
Функции маточных труб:
1.захват овоцита, выделяющегося из яичника при овуляции, и его перенос в направлении матки;
2) создание условий для транспорта спермиев из матки;
3) обеспечение среды, необходимой для оплодотворения и начального развития эмбриона; (5) перенос эмбриона
в матку.
Анатомически маточная труба подразделяется на 4 отдела:
-воронку с бахромкой, открывающуюся в области яичника,
-расширенную часть - ампулу,
-узкую часть - перешеек и короткий интрамуральный
(интерстициальный) сегмент, расположенный в стенке матки.
.
49.
Слайд 48Стенка маточной трубы
Стенка маточной трубы состоит из трех оболочек:
-слизистой,
-мышечной,
-серозной
Слизистая оболочка образует многочисленные ветвящиеся складки, сильно развитые в воронке и ампуле, где
они почти целиком заполняют просвет органа. В перешейке эти складки укорачиваются, а в интерстициальном
сегменте превращаются в короткие гребешки.
Эпителий слизистой оболочки - однослойный столбчатый, образован клетками двух типов
-реснитчатыми,
-секреторными.
В нем постоянно присутствуют лимфоциты.
Собственная пластинка слизистой
оболочки - тонкая, образована
рыхлой волокнистой соединительной
тканью;,в бахромке содержит крупные вены.
Мышечная оболочка утолщается от
ампулы к интрамуральному сегменту;
состоит из нерезко разграниченных
толстого внутреннего циркулярного и тонкого наружного
продольного слоев.
Ее сократительная активность усиливается эстрогенами и угнетается прогестероном.
Серозная оболочка характеризуется наличием под мезотелием толстого слоя соединительной ткани,
содержащего сосуды и нервы (подсерозная основа), а в ампулярном отделе - пучков гладкой мышечной ткани
50.
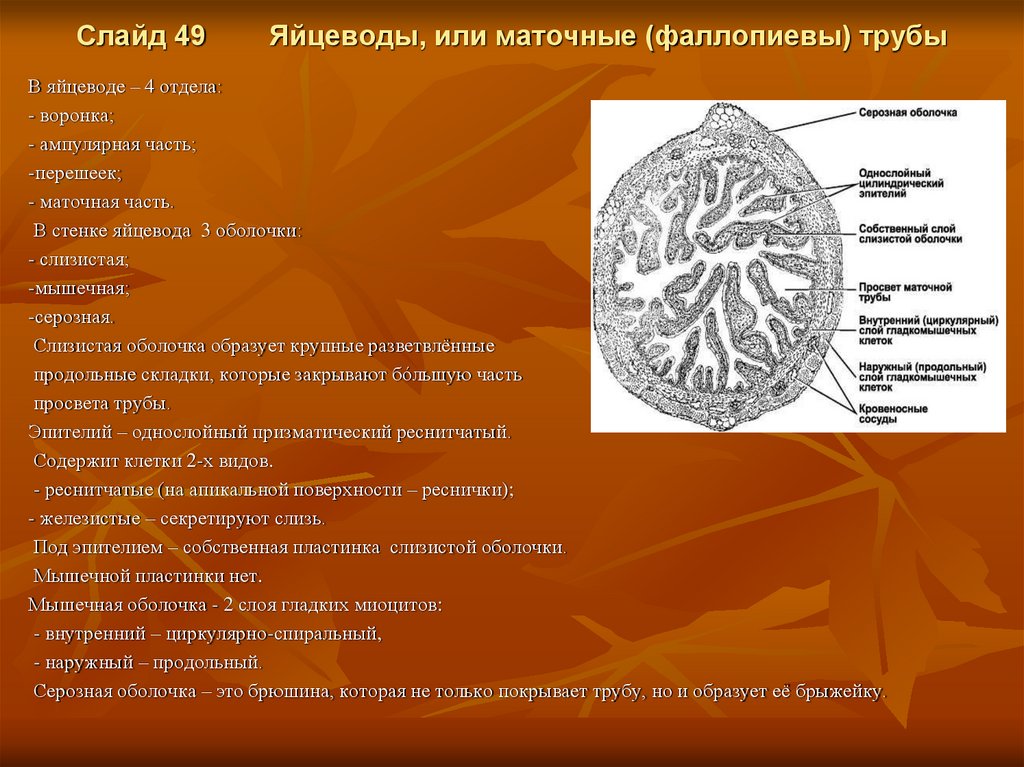
Слайд 49Яйцеводы, или маточные (фаллопиевы) трубы
В яйцеводе – 4 отдела:
- воронка;
- ампулярная часть;
-перешеек;
- маточная часть.
В стенке яйцевода 3 оболочки:
- слизистая;
-мышечная;
-серозная.
Слизистая оболочка образует крупные разветвлённые
продольные складки, которые закрывают бóльшую часть
просвета трубы.
Эпителий – однослойный призматический реснитчатый.
Содержит клетки 2-х видов.
- реснитчатые (на апикальной поверхности – реснички);
- железистые – секретируют слизь.
Под эпителием – собственная пластинка слизистой оболочки.
Мышечной пластинки нет.
Мышечная оболочка - 2 слоя гладких миоцитов:
- внутренний – циркулярно-спиральный,
- наружный – продольный.
Серозная оболочка – это брюшина, которая не только покрывает трубу, но и образует её брыжейку.
51.
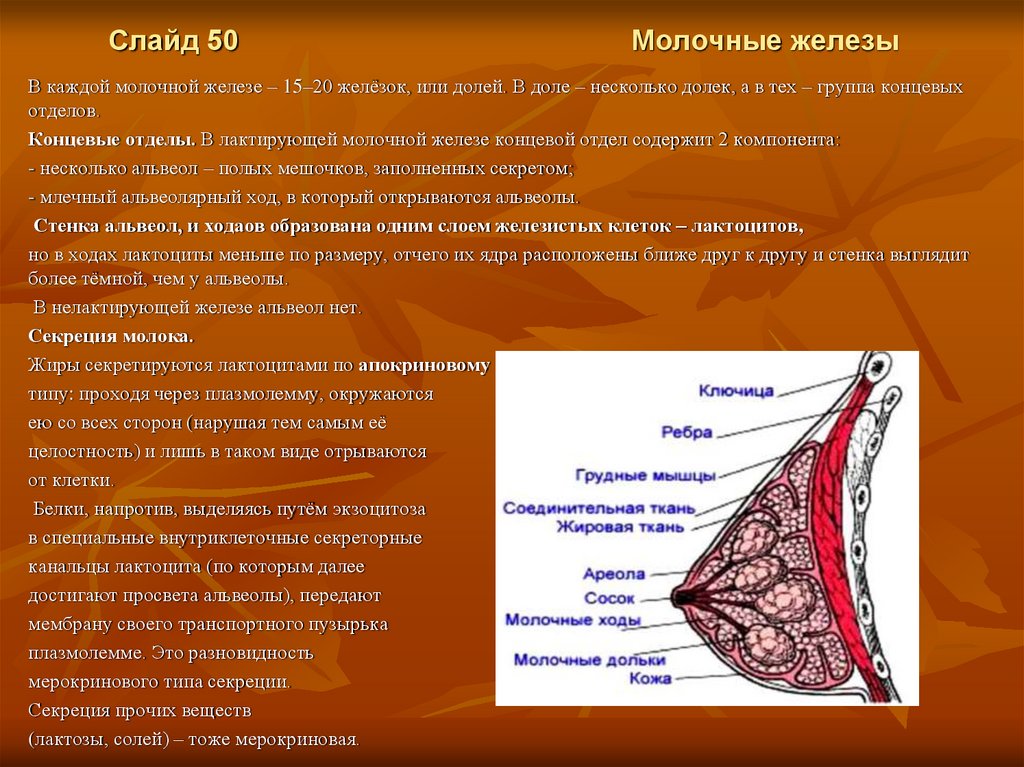
Слайд 50Молочные железы
В каждой молочной железе – 15–20 желёзок, или долей. В доле – несколько долек, а в тех – группа концевых
отделов.
Концевые отделы. В лактирующей молочной железе концевой отдел содержит 2 компонента:
- несколько альвеол – полых мешочков, заполненных секретом;
- млечный альвеолярный ход, в который открываются альвеолы.
Стенка альвеол, и ходаов образована одним слоем железистых клеток – лактоцитов,
но в ходах лактоциты меньше по размеру, отчего их ядра расположены ближе друг к другу и стенка выглядит
более тёмной, чем у альвеолы.
В нелактирующей железе альвеол нет.
Секреция молока.
Жиры секретируются лактоцитами по апокриновому
типу: проходя через плазмолемму, окружаются
ею со всех сторон (нарушая тем самым её
целостность) и лишь в таком виде отрываются
от клетки.
Белки, напротив, выделяясь путём экзоцитоза
в специальные внутриклеточные секреторные
канальцы лактоцита (по которым далее
достигают просвета альвеолы), передают
мембрану своего транспортного пузырька
плазмолемме. Это разновидность
мерокринового типа секреции.
Секреция прочих веществ
(лактозы, солей) – тоже мерокриновая.
52.
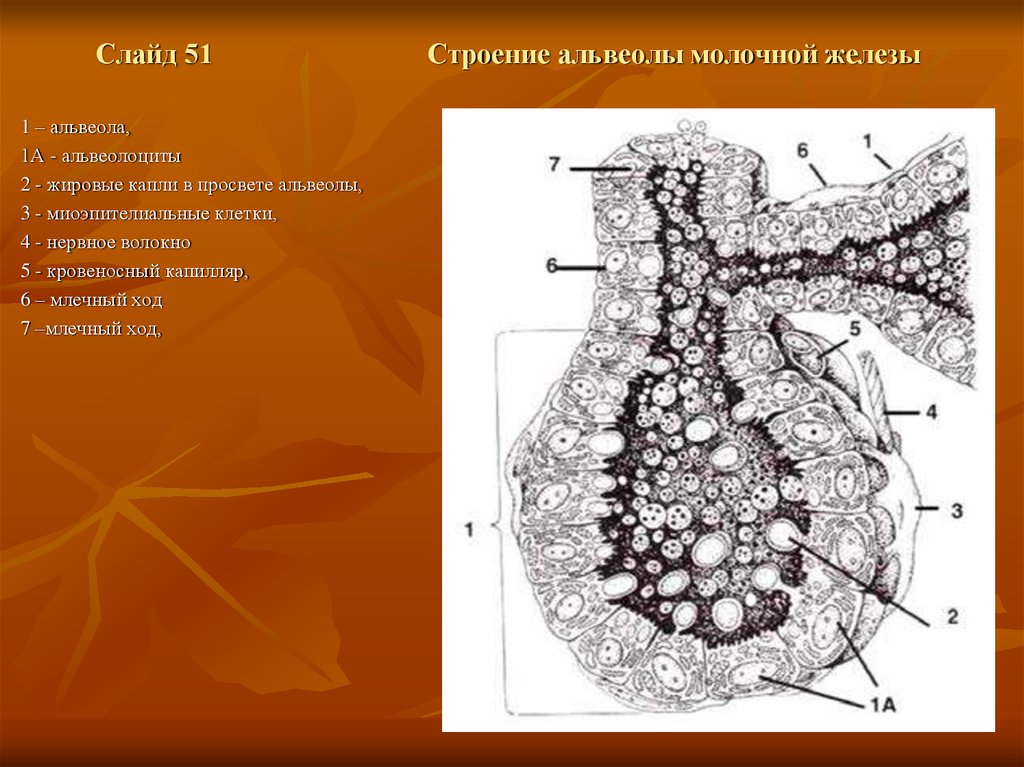
Слайд 511 – альвеола,
1А - альвеолоциты
2 - жировые капли в просвете альвеолы,
3 - миоэпителиальные клетки,
4 - нервное волокно
5 - кровеносный капилляр,
6 – млечный ход
7 –млечный ход,
Строение альвеолы молочной железы
53.
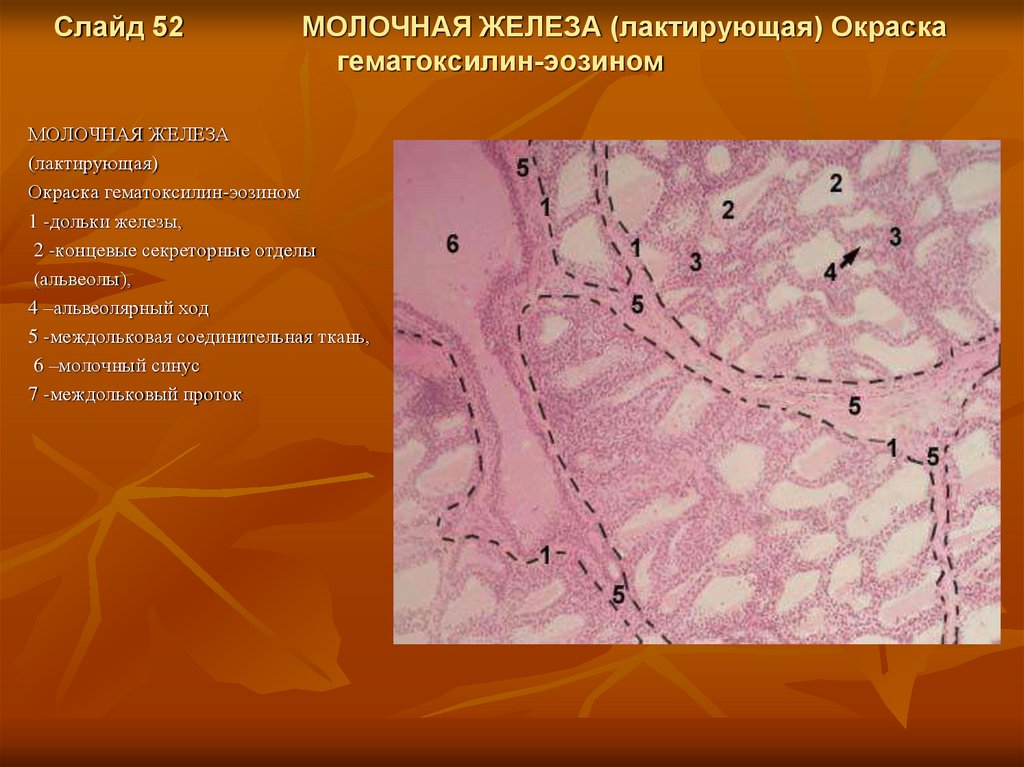
Слайд 52МОЛОЧНАЯ ЖЕЛЕЗА (лактирующая) Окраска
гематоксилин-эозином
МОЛОЧНАЯ ЖЕЛЕЗА
(лактирующая)
Окраска гематоксилин-эозином
1 -дольки железы,
2 -концевые секреторные отделы
(альвеолы),
4 –альвеолярный ход
5 -междольковая соединительная ткань,
6 –молочный синус
7 -междольковый проток
54.
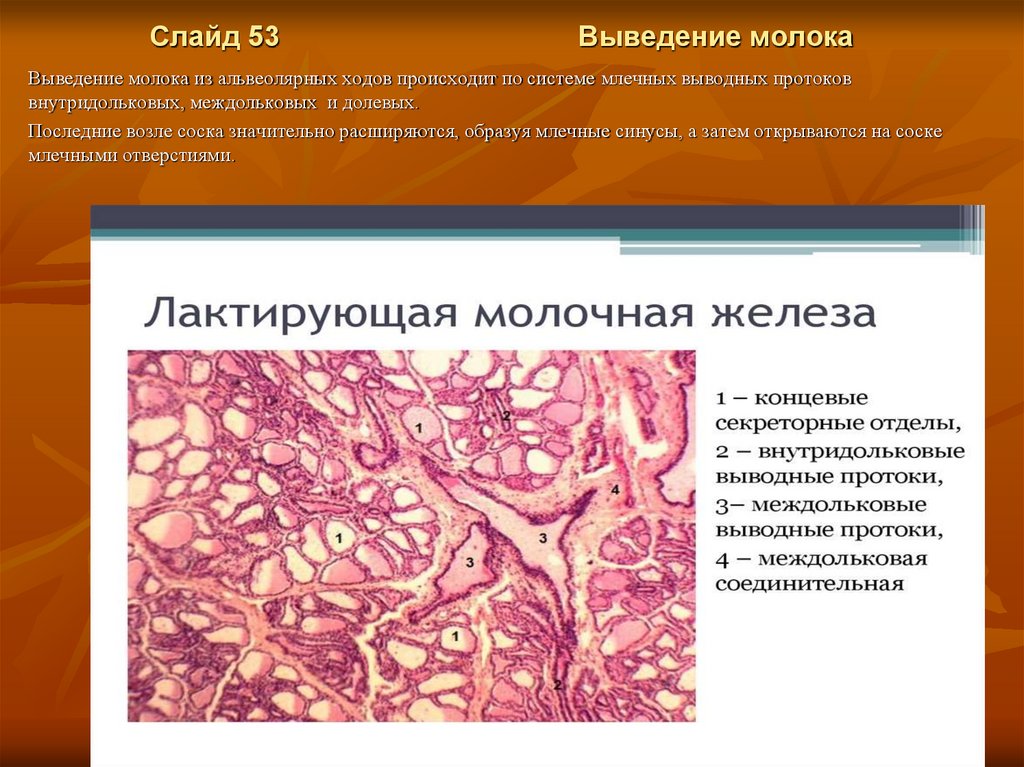
Слайд 53Выведение молока
Выведение молока из альвеолярных ходов происходит по системе млечных выводных протоков
внутридольковых, междольковых и долевых.
Последние возле соска значительно расширяются, образуя млечные синусы, а затем открываются на соске
млечными отверстиями.
55.
Слайд 54Строение молочной железы различно в детском, юношеском, детородном, старческом возрастах, во время
беременности и лактации и зависит от гормонального статуса женщины (в частности — от концентрации
половых гормонов).
Так, в неактивном состоянии в половозрелом возрасте в молочной железе различимы доли (от 15 до 25),
каждая из которых окружена соединительной тканью с различным содержанием жировых клеток.
В соединительной ткани проходят млечные протоки числом, равным числу долей, которые в терминальной
части разветвляются на внутридолевые протоки. Однако секреторные отделы отсутствуют.
Во время беременности и в лактирующей молочной железе от терминальных частей внутридолевых протоков
начинают развиваться трубчато-альвеолярные концевые секреторные отделы — молочные альвеолы.
Концевые секреторные отделы группируются в дольки, а несколько долек формируют доли молочной железы.
Стенку молочной альвеолы образуют диффероны молочных экзокриноцитов (лактоцитов) и звездчатых
миоэпителиоцитов.
Снаружи альвеола покрыта базальной мембраной. Лактоциты имеют кубическую форму, округлое ядро
и соединяются друг с другом с помощью плотных контактов и десмосом.
На апикальной поверхности лактоцитов присутствуют микроворсинки, а в цитоплазме накапливаются
включения — составные компоненты молока.
Для лактоцитов характерны меро- и апокринная типы секреции. Миоэпителиоциты располагаются между
основанием лактоцитов и базальной мембраной, охватывая лактоциты своими пальцевидными выростами. Их
ядра темные, а в цитоплазме содержатся актомиозиновые комплексы. Сокращение миоэпителиоцитов
способствует выведению секрета.
В просвет альвеол секретируется молоко — продукт сложного состава, включающий белки (казеин), липиды
(триглицерид), сахара (лактоза), иммуноглобулины, витамины, соли, воду и др. Молоко представляет собой
водную эмульсию. После выделения секрета лактоциты регенерируют и вступают в новый секреторный цикл.
Выведение секрета молочных желез по системе выводных протоков облегчается сокращениями
миоэпителиоцитов и гладких миоцитов.
56.
Слайд 55Система выводных протоков молочной железы начинается внутридольковыми протоками.
Несколько внутридольковых протоков сливаются и формируют междольковый проток.
Последние переходят в млечный проток, который вблизи околососкового кружка образует расширение —
млечный синус, и далее млечный проток открывается на верхушке соска.
Стенки внутридольковых протоков образованы однослойным кубическим эпителием и содержат
миоэпителиоциты.
Млечные протоки выстланы двухслойным кубическим эпителием и миоэпителиоцитами.
Эпителий в синусах — трехслойный, а на вершине соска становится многослойным плоским.
Вдоль млечных протоков и синусов в соединительной и жировой ткани проходят пучки гладкой мышечной
ткани, сокращения которой способствуют молокоотдаче.
В области околососкового кружка эпидермис сильно пигментирован за счет скопления меланоцитов. В
сосочковом слое дермы находятся многочисленные инкапсулированные нервные окончания
(механорецепторы).
Секреторная активность лактоцитов регулируется эстрогенами, прогестероном и др. гормонами. С возрастом
по мере уменьшения синтеза половых гормонов происходит постепенная инволюция молочных желез.
57.
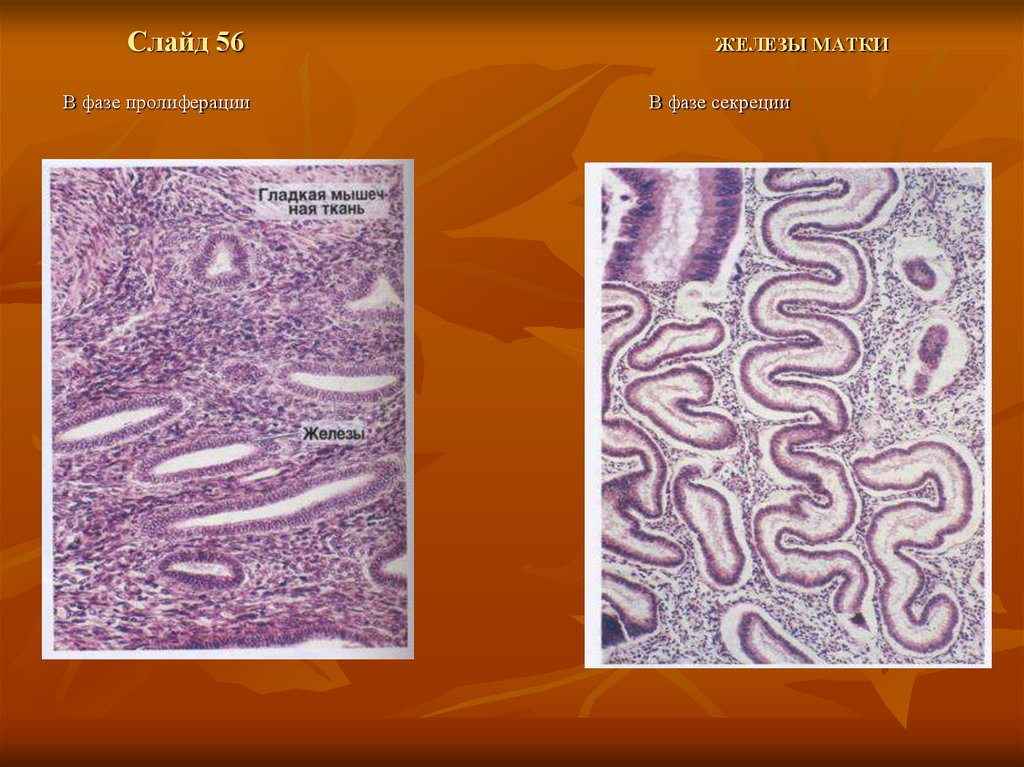
Слайд 56В фазе пролиферации
ЖЕЛЕЗЫ МАТКИ
В фазе секреции
58.
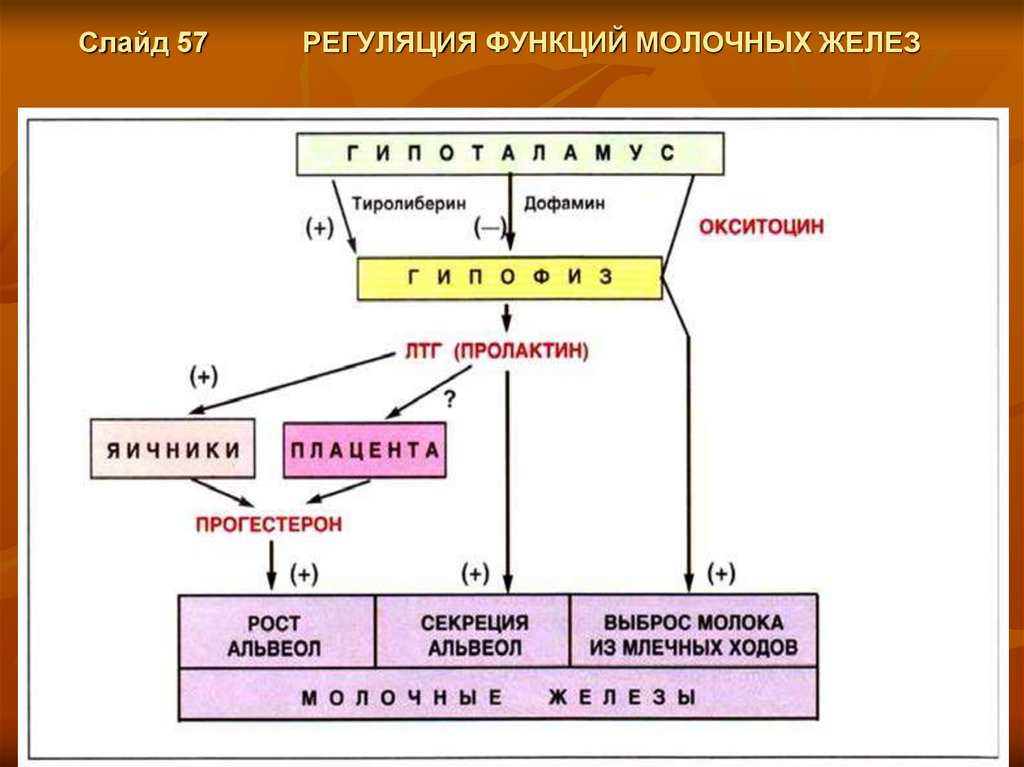
Слайд 57РЕГУЛЯЦИЯ ФУНКЦИЙ МОЛОЧНЫХ ЖЕЛЕЗ
59.
Слайд 58Эндокринная функция яичника.
Эндокринная функция яичника. Основными гормонами яичника являются:
-эстрогены,
-прогестерон,
-андрогены.
Все они синтезируются из холестерина под влиянием определенных ферментов. В репродуктивном периоде
гормональная функция яичника достигает расцвета, синтез половых гормонов имеет четко выраженный
циклический характер и зависит от фазы менструального цикла.
Фолликулярные клетки под действием фолликулостимулирующего гормона гипофиза в фолликулиновую
стадию овариального цикла вырабатывают эстрогены, преимущественно эстрадиол, который активизирует
процессы пролиферации в эндометрии матки. Эстрадиол образуется из тестостерона или других стероидов
путем его ароматизации. Эстрогены имеют отрицательную обратную связь с выработкой ФСГ, также влияют
на образование ЛГ: в первую половину фолликулиновой стадии зависимость отрицательная, во второй
половине фолликулиновой стадии – положительная, что приводит к пику ЛГ в середине менструального цикла,
когда в фолликулах вырабатывается максимум эстрогенов. Помимо эстрогенов в фолликулярных клетках
образуется ингибин В (гонадокринин), обеспечивающий доминирование фолликула и имеет отрицательную
обратную связь с выработкой ФСГ.
Клетки желтого тела под действием лютеотропного гормона гипофиза вырабатывают прогестерон,
усиливающий секрецию маточных желез, и подготавливает слизистую матки к прикреплению зародыша.
Тека-клетки (аналоги клеток Лейдига яичек) под действием лютеотропного и фолликулостимулирующего
гормонов продуцирует андрогены, которые поступают в фолликулярные клетки и превращаются там в
эстрогены.
60.
Слайд 2461.
Слайд 59Аномалии развития матки
Аплазия (агенезия) матки — крайне редко матка может отсутствовать совсем. Может иметь место маленькая
инфантильная матка, обычно с выраженным передним загибом.
Удвоение тела матки — дефект развития матки, который характеризуется удвоением матки или её тела, что
происходит вследствие неполного слияния двух мюллеровых протоков на этапе раннего эмбрионального
развития. Как результат у женщины с двойной маткой могут быть одна или две шейки матки и одно влагалище.
При полном неслиянии этих протоков развиваются и две матки с двумя шейками и двумя влагалищами.
Внутриматочная перегородка — неполное слияние эмбриональных зачатков матки в различных вариантах,
может приводить к наличию в матке перегородки — «двурогой» матке с хорошо заметным сагиттальным
углублением на дне или «седловидной» матке без перегородки в полости, но с выемкой на дне. При двурогой
матке один из рогов может быть очень маленьким, рудиментарным, а иногда и отшнурованным.
Гипоплазия — недоразвитие данного органа у женщины. В этом случае матка имеет меньшие размеры, чем
должно быть в норме.
62. Контрольные вопросы
1.Гистологическое строение стенки матки.2. Изменение слизистой матки в разные периоды менструального цикла.
3. Строение мышечного слоя стенки матки.
4. . Строение периметрия стенки матки.
5. Гистологическое строение стенки шейки матки.
6. Гистологическое строение цервикального канала.
7. Гистологическое строение стенки маточной трубы.
8. Строение молочных желез.





















 Биология
Биология








