Похожие презентации:
Патологическая анатомия особо опасных инфекций
1. Государственное бюджетное общеобразовательное учреждение высшего профессионального образования «Ивановская государственная
медицинская академия» министерстваздравоохранения российской федерации
Кафедра патологической анатомии и клинической патологической анатомии
Кафедра инфекционных болезней, эпидемиологии, военной эпидемиологии
и дерматовенерологии
Е.А.Конкина, В.И. Демидов, Н.Н. Шибачева, О.В. Рачкова
Патологическая анатомия
особо опасных инфекций
Электронное обучающе-контролирующее пособие для студентов лечебного и
педиатрического факультетов
© ГБОУ ВПО ИвГМА Минздрава России, 2015
© Е.А. Конкина, В.И. Демидов, Н.Н. Шибачева,
О.В. Рачкова, 2015
г. Иваново 2015
153012, г. Иваново, Шереметьевский пр. , д. 8
http:// www.isma.ivanovo.ru
2. Общая характеристика особо опасных инфекций
К этой группе инфекций относятся острыеинфекционные
заболевания
человека,
которые
характеризуются
внезапным
появлением, быстрым распространением в
виде отдельных заболеваний, эпидемий и
даже
пандемий,
массовым
охватом
населения, тяжелым течением и высокой
летальностью.
Ранее
их
называли
карантинными и конвенционными.
3.
В настоящее время в соответствии с МУ3.4.2552-09 «Организация и проведение
первичных противоэпидемических мероприятий в случаях выявления больного (трупа),
подозрительного
на
инфекционные
заболевания, вызывающие чрезвычайные
ситуации
в
области
санитарноэпидемиологического неблагополучия населения» выделен перечень инфекционных
болезней,
требующих
проведения
мероприятий
по
санитарной
охране
территории.
4.
К НИМ ОТНОСЯТСЯ:Инфекционные
болезни,
вызывающие
чрезвычайные ситуации в области санитарноэпидемиологического благополучия населения
1. Особо опасные инфекции:
1.1. Натуральная оспа
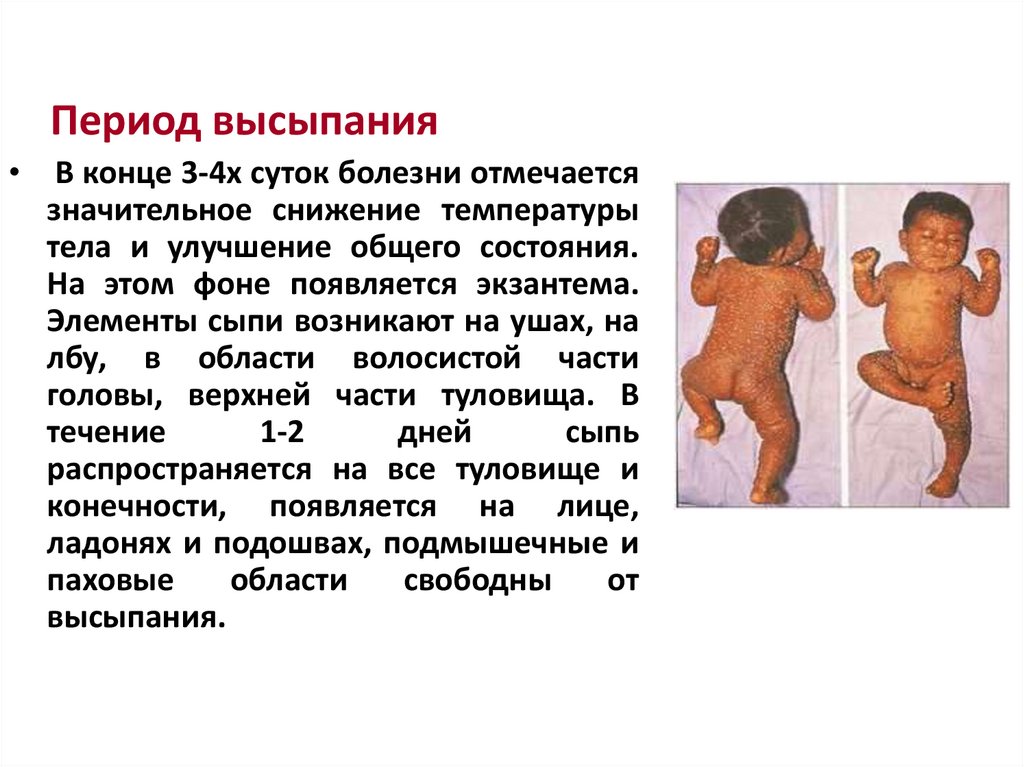
1.2. Холера
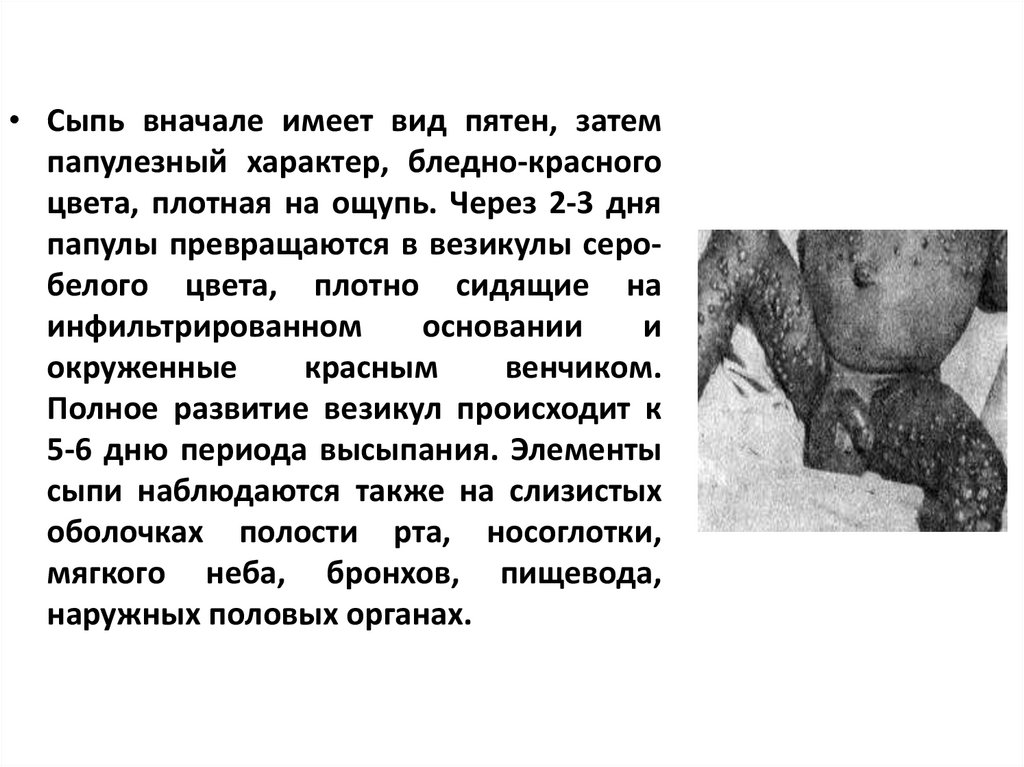
1.3. Чума
1.4. Желтая лихорадка
1.5. Лихорадка Ласса
1.6. Болезнь, вызванная вирусом Марбург
1.7. Болезнь, вызванная вирусом Эбола.
5.
2. Зоонозы – опасные в связи с возможным развитиемвспышек в антропургических очагах и летальных
исходов:
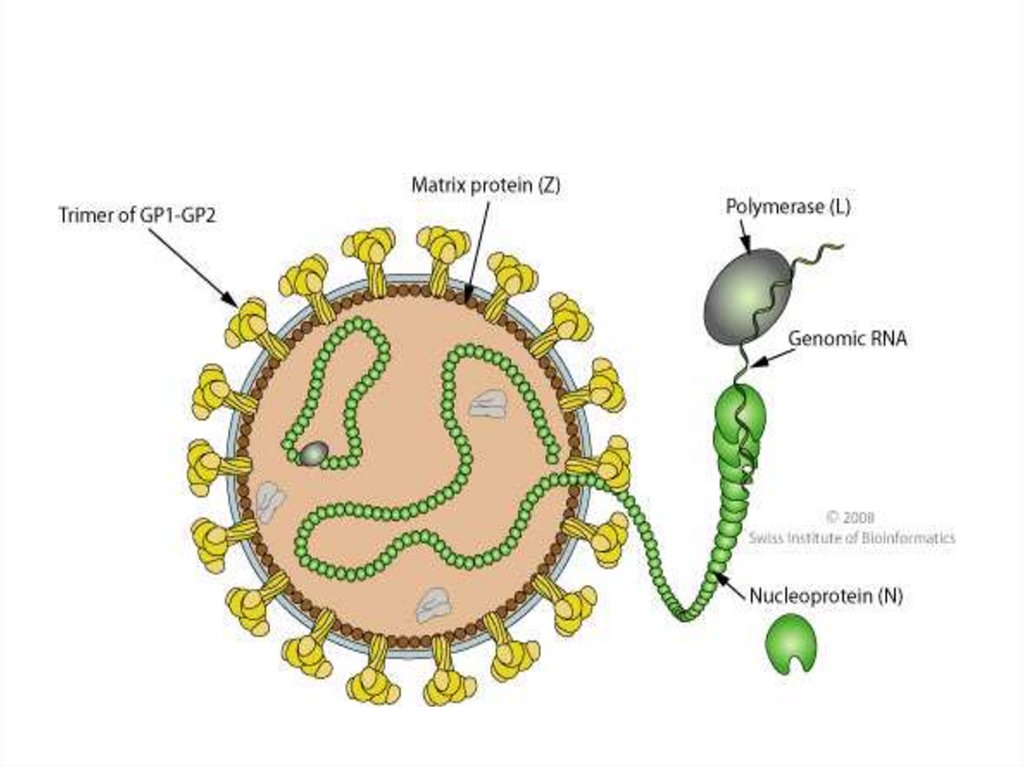
2.1. Сибирская язва
2.2. Туляремия
• Зоонозы – инфекции, общие для человека и
животных в естественных условиях. Зоонозами
принято считать инфекционные болезни человека,
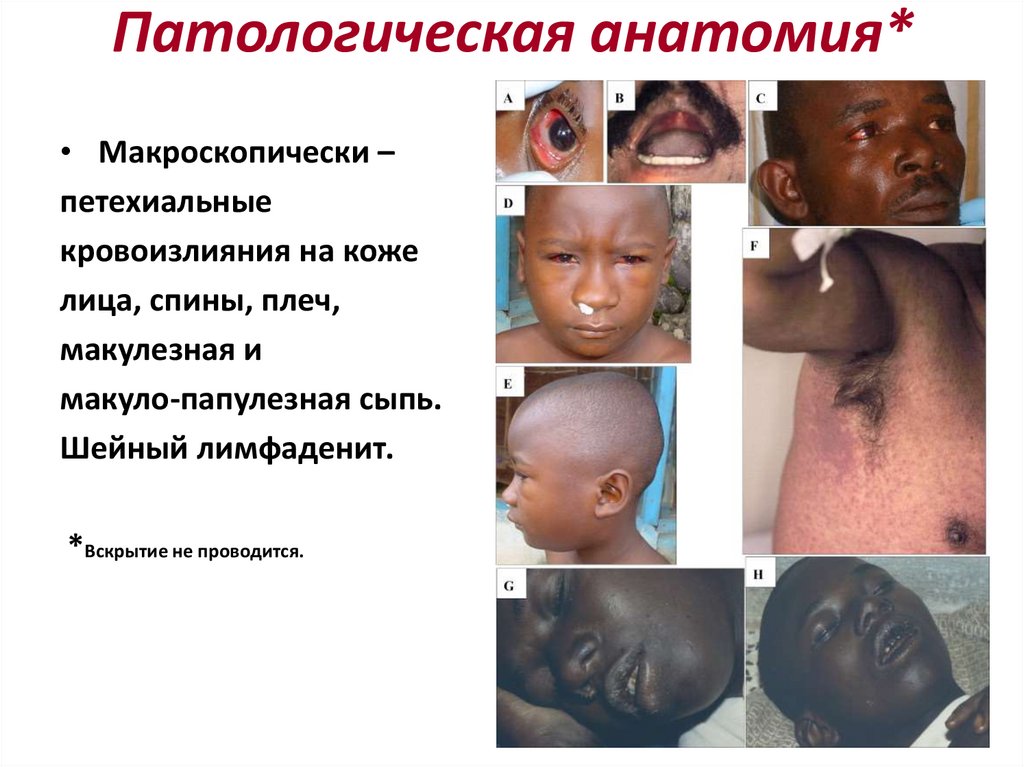
при которых резервуаром и источником инфекции
служат различные виды домашних и диких
млекопитающих и птиц.
• Антропургический (антропо + гр. ergon –
деятельность, действие)
очаг инфекции – очаг
зоонозной инфекции, сформировавшийся в связи с
деятельностью людей.
6. Холера
(от древнеевр. choul ran –дурная болезнь, или греч. сhole
— желчь и rheo – течь, истекать)
7.
Холераострейшее
инфекционное
заболевание
с
преимущественным
поражением желудка и тонкой кишки,
нарушением водно–солевого обмена и
обезвоживанием организма.
Относится к группе карантинных, или
конвенционных инфекций, чрезвычайно
контагиозна. Строгий антропоноз.
8. Историческая справка
Холера известна с древних времен. Так, вмедицинской литературе Индии встречаются
упоминания о существовании холеры еще в
V веке до нашей эры. Распространение
холеры имеет характер эпидемий и
пандемий.
9.
• В заболеваемости холерой можно выделить рядпериодов: 1-й период начался с глубокой древности и
длился до 1817 г., характеризовался эпидемиями,
захватывающими население Китая, Бирмы, Индии,
Цейлона и Индонезии, но за пределы этих регионов
болезнь не распространялась;
• 2 - 3-й периоды — с 1918 по 1923 г. - это эпидемии
холеры в Индии и прилежащих странах;
• 4-й период — с 1961 г. - начало пандемии с острова
Сулавеси, которая захватила 40 стран мира и к 1970 г. в
мире умерло 11-12 тыс. человек. Восприимчивость
составляет 80-95% (у детей и стариков выше);
летальность 40-75%.
• Развитию последней пандемии холеры способствовали
усиление миграции населения, резкий рост плотности
населения, особенно в развивающихся странах.
10. Этиология и патогенез
Возбудитель – холерный вибрион (Vibrio cholerae):- классический
- Эль–Тор
- серовар О 139 (Бенгал)
По антигенной структуре вибрионы холеры делятся
на три серологических варианта: Инаба, Огава и
Гикошима.
11.
• Холерные вибрионы были впервые обнаружены Филиппо Пачинив 1854 г. в содержимом кишечника людей, погибших от холеры во
Флоренции. В качестве возбудителя этой инфекции он описал
изогнутые бактерии, находившиеся в огромном количестве в
слущенном эпителии кишечника, и дал им название Vibrio
cholerae.
• Роберт Кох в 1883 г. в Египте во время V пандемии холеры
выделил холерные вибрионы в чистой культуре (1884). Вибрионы,
описанные Кохом, относятся к первому биотипу вида V. cholerae.
Вибрионы второго биотипа впервые выделены Готшлихом (1906)
на карантинной станции Эль Тор из кишечника паломников,
погибших от дизентерии. Длительное время их не считали
возбудителями холеры и отличали от классических холерных
вибрионов по способности вызывать гемолиз бараньих и козьих
эритроцитов.
• Только в 1962 г. после распространения VII пандемии холеры,
вызванной вибрионами Эль Тор, была признана их этиологическая
роль при холере.
12.
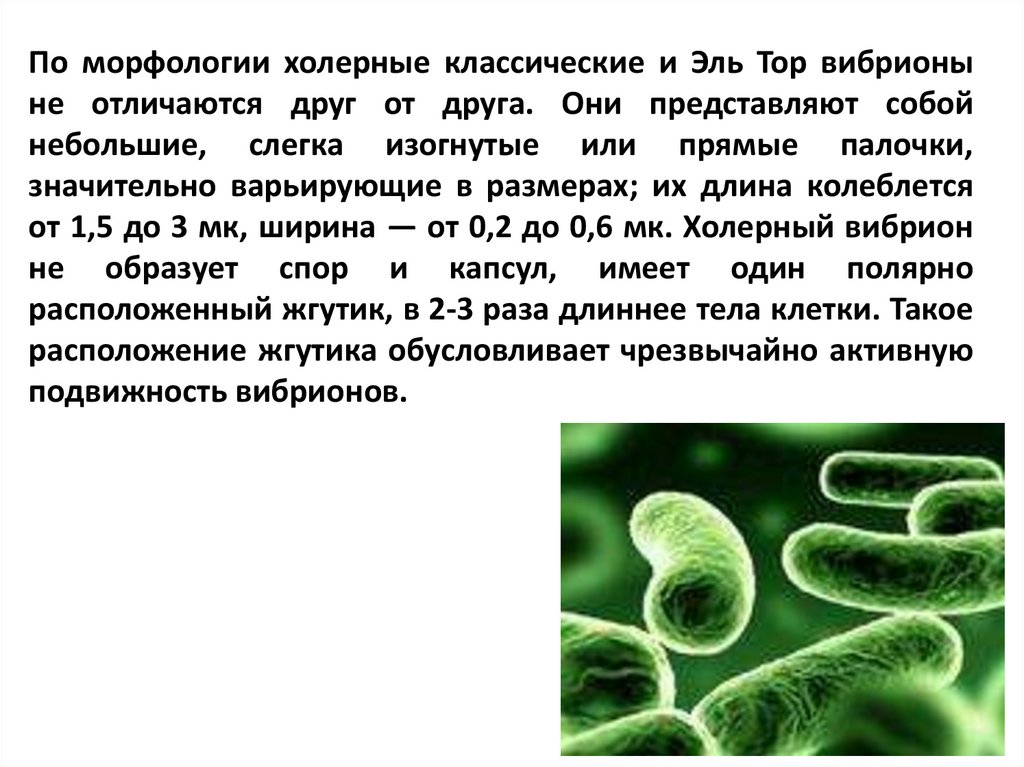
По морфологии холерные классические и Эль Тор вибрионыне отличаются друг от друга. Они представляют собой
небольшие, слегка изогнутые или прямые палочки,
значительно варьирующие в размерах; их длина колеблется
от 1,5 до 3 мк, ширина — от 0,2 до 0,6 мк. Холерный вибрион
не образует спор и капсул, имеет один полярно
расположенный жгутик, в 2-3 раза длиннее тела клетки. Такое
расположение жгутика обусловливает чрезвычайно активную
подвижность вибрионов.
13.
Свойства вибрионов- грамотрицательные;
- способны к росту в среде с щелочной реакцией;
- выделяют холероген — экзоэндотоксин;
- имеют 7 антигенов, один из которых термостабилен;
-обеспечивают антибактериальный иммунитет.
Особенности вибриона Эль Тор:
- содержит муциназу;
- более стоек в окружающей среде (в воде сохраняется до
13 сут.);
- часто обусловливает, носительство (до 25%)
- характерны атипичные формы;
- вызывает более легкие формы заболевания;
- дает меньшую летальность.
14. Источники холерных вибрионов:
• больной явной (типичной) формой холеры, который запервые 4-5 дней болезни выделяет во внешнюю среду
ежесуточно 10-20 и более литров испражнений, содержащих
в каждом миллилитре от 106 до 109 высоковирулентных
вибрионов.
• больной субклинической (стертой, легкой) формой холеры
— выделяет меньшее количество испражнений, но зато
остается активным, не исключается из сферы общественной
деятельности, что делает его весьма эпидемически
опасным;
• реконвалесцент, продолжающий выделять вибрион. Такое
носительство может быть результатом как явного, так и
стертого течения заболевания.
15.
Все способы передачи холеры являютсявариантами
фекально-орального
механизма.
Эпидемии
холеры
в
зависимости
от
преобладающих путей передачи инфекции могут
протекать как водные, контактно-бытовые,
пищевые и смешанные. Последние встречаются
наиболее часто, так как, начавшись как водная,
эпидемия
затем
приобретает
смешанный
характер.
Естественная восприимчивость людей к холере
высокая. Иммунитет после болезни относительно
стойкий, видоспецифический.
Инкубационный период длится 1 - 6 дней.
16.
Вибрионы, минуя кислотный барьер желудка, попадают втонкий кишечник, где размножаются и выделяют холерный
токсин (различают 3 токсические субстанции – эндотоксин,
экзотоксин (холероген), фактор проницаемости).
Он воздействует на аденилциклазу эпителия тонкой кишки,
усиливая синтез этого фермента. Аденилциклаза повышает
накопление в клетках цАМФ, который резко повышает
проницаемость капилляров кишечника.
С другой стороны, холероген ингибирует реабсорбцию натрия
из кишечника. В результате развиваются тяжелая диарея (20-30
литров в сутки), рвота, общая интоксикация. Организм теряет
натрий, калий, гидрокарбонаты и хлор. Объем циркулирующей
жидкости уменьшается. Кровь сгущается, ток её замедляется, что
приводит к нарушению обмена и накоплению ''кислых''
продуктов — развивается метаболический ацидоз.
Компенсаторно увеличивается легочная вентиляция, снижается
парциальное давление СО2, развивается гипокапния, что ведет к
нарушению денатурации оксигемоглобина и возникновению
тканевой гипоксии.
17. Основные клинические признаки
Болезнь начинается остро, в первые часы характеризуетсяжидким стулом и дискомфортом в брюшной полости. Температура
тела чаще нормальная, редко наблюдается субфебрилитет.
Дефекация безболезненная, кал водянистый, мутно-белого цвета с
плавающими хлопьями и напоминает рисовый отвар. Рвота, как
правило, появляется вслед за диареей, вскоре становится
водянистой и тоже напоминает рисовый отвар. Продолжающиеся
диарея и рвота обусловливают обезвоживание, обессоливание и
метаболический ацидоз. Современная классификация холеры,
предложенная В.И. Покровским (1978), основана на том, что тяжесть
заболевания определяется степенью обезвоживания:
I степень – потеря жидкости до 3% от массы тела;
II степень – потеря жидкости 4-6% от массы тела;
III степень – потеря жидкости 7-9% от массы тела;
IV степень (декомпенсированное обезвоживание)
– 10% и более
18. Динамика болезни
• I период – холерный энтерит• II период – холерный гастроэнтерит
• III период – алгидный период
- резкое обезвоживание: «поза гладиатора», «рука прачки», «гусиная кожа»
- серозный, серозно – геморрагический
энтерит
19.
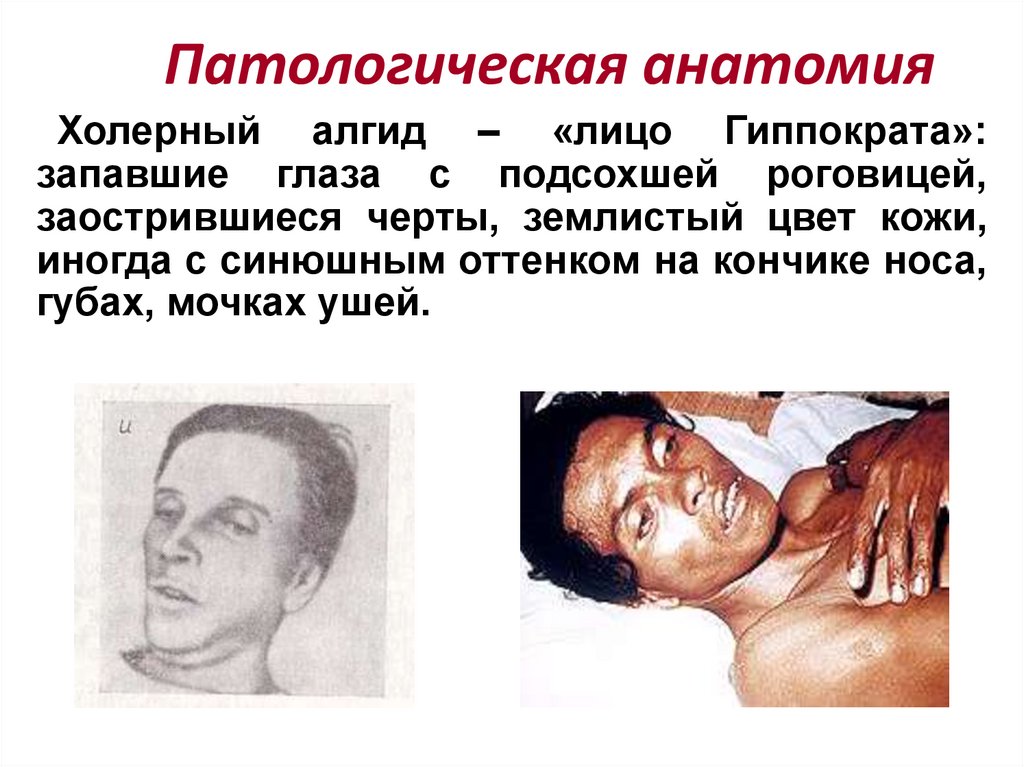
Патологическая анатомияХолерный алгид – «лицо Гиппократа»:
запавшие глаза с подсохшей роговицей,
заострившиеся черты, землистый цвет кожи,
иногда с синюшным оттенком на кончике носа,
губах, мочках ушей.
20.
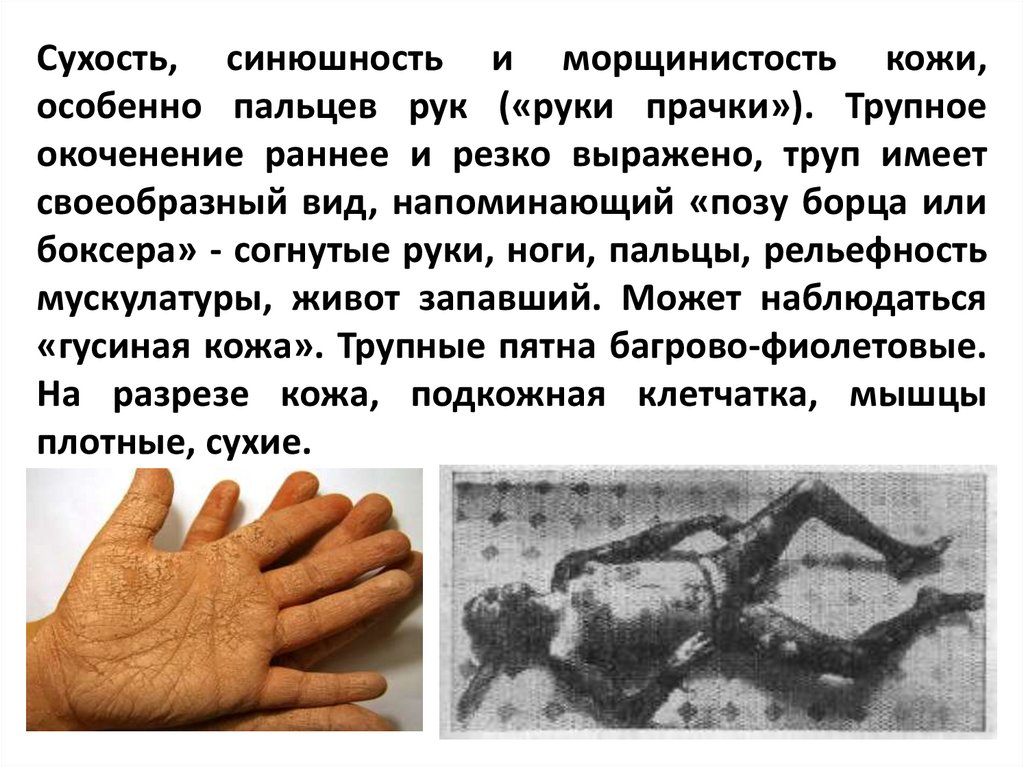
Сухость, синюшность и морщинистость кожи,особенно пальцев рук («руки прачки»). Трупное
окоченение раннее и резко выражено, труп имеет
своеобразный вид, напоминающий «позу борца или
боксера» - согнутые руки, ноги, пальцы, рельефность
мускулатуры, живот запавший. Может наблюдаться
«гусиная кожа». Трупные пятна багрово-фиолетовые.
На разрезе кожа, подкожная клетчатка, мышцы
плотные, сухие.
21.
Отмечается перераспределение крови у лиц, умерших валгидном периоде заболевания, с аккумуляцией её в крупных
венах тела и запустением капиллярной сети. Кровь темная,
густая, из перерезанного сосуда не вытекает. Однако, наряду с
ишемическими участками в легких, печени, почках, сердце
встречаются участки капиллярного полнокровия с явлениями
стаза и кровоизлияниями. Особенно это характерно для
желудочно-кишечного тракта, легких и печени. Очень часты
мелкие кровоизлияния в оболочки сердца, плевру, иногда - в
ткань легкого.
Миокард у лиц, погибших без лечения, дряблый, серого
цвета. Микроскопически местами выявляется жировая
дистрофия кардиомиоцитов. Дистрофию миокарда большая
часть исследователей считают результатом циркуляторных
расстройств и гипокалиемии.
22.
Серозные оболочки полнокровны, с точечными кровоизлияниями, сухие,липкие. В желудке имеются кровоизлияния. Возможен слизистый, липкий выпот
или налет, тянущийся в виде нитей между петлями кишок. Серозная оболочка
тонкого кишечника может быть неравномерно полнокровной и иметь «мраморный
вид».
Петли вялые, растянутые обильным содержимым без запаха, имеющим вид
«рисового отвара», иногда с примесью крови или желчи.
Слизистая оболочка тонкого кишечника набухшая, полнокровная, отечная, с
мелкоочаговыми кровоизлияниями и отрубевидным налетом.
23.
Солитарные лимфатические фолликулы и пейеровы бляшкинабухшие, с венчиком кровоизлияний. Лимфатические узлы у корня
брыжейки тонкого кишечника увеличены, плотные, на разрезе
сочные. Наибольшая выраженность изменений в подвздошной
кишке.
Печень резко полнокровна, дряблая. Имеет буро-красный или
желтоватый цвет, иногда с видимыми очажками некроза серого
цвета. Желчный пузырь растянут прозрачной светлой желчью
(«белая желчь»).
Селезёнка уменьшается в размерах, капсула её морщиниста,
фолликулы атрофичны, отмечается гемосидероз пульпы, на разрезе
сухая, иногда в ней обнаруживаются инфаркты.
Поражение почек — обязательная патоморфологическая находка
при холере; жировая и вакуольная дистрофия эпителия извитых
канальцев, иногда некрозы небольшого числа клеток эпителия
проксимальных канальцев, т.е. изменения, наблюдаемые при
олигурии или острой почечной недостаточности.
В головном мозге имеются дистрофические и некробиотические
изменения.
24. Осложнения холеры
• I – Специфические – холерный тифоид,постхолерная уремия
• II – Неспецифические – пневмония,
абсцесс легкого, флегмона, рожа, сепсис
25.
Часть из осложнений обусловлена нарушениямикровообращения: инфаркт миокарда, тромбоз
мезентериальных сосудов, острое нарушение
мозгового кровообращения.
Нередким осложнением является пневмония,
острая почечная недостаточность.
Длительный
эксикоз
способствут
развитию
абсцессов, флегмон и рожи.
Часть
осложнений обусловлена
длительной
внутривенной регидратацией – флебиты и
тромбофлебиты.
26. Холерный тифоид
• Развивается как гиперергическая реакция на повторноепоступление вибрионов.
• Клинико-морфологические проявления алгидного периода
при тифоиде исчезают. Меньше выражено трупное
окоченение, нет морщинистости кожи, кровь в сосудах
жидкая. Цианоз выражен слабо или отсутствует. Нередко на
губах, деснах, языке черноватый налет. Серозные покровы
приобретают обычный вид.
• Изменения в тонком кишечнике могут быть лишь на
ограниченных участках подвздошной кишки в виде очагов
дифтеритического воспаления. На месте пейеровых бляшек
слизистая оболочка некротизирована до мышечного слоя.
Содержимое петель жидкое или полужидкое, обычного
цвета и запаха, либо петли спавшиеся, содержат слизь.
Основные изменения в толстом кишечнике, где возникает
фибринозное, чаще дифтеритическое воспаление слизистой
с серовато-зелеными наложениями и возможным
образованием язв.
27.
Селезёнка увеличивается, помимо гиперплазии пульпыв ней находят инфаркты.
Печень с признаками жировой дистрофии. В ней
появляются множественные различной величины очаги
некроза в связи с тромбозом междольковых сосудов.
Изменения
почек
характеризуются
подострым
экстракапиллярным гломерулонефритом или некрозом
эпителия
почечных
канальцев.
Эти
изменения
обуславливают развитие уремии при холерном тифоиде.
Почки увеличены, капсула напряжена, легко снимается.
Корковое вещество расширено, в мозговом –
полнокровие пирамид, слизистой оболочек лоханок, в
последних - иногда кровоизлияния.
В легких чаще всего отмечают отек и геморрагии,
пристеночная плевра с кровоизлияниями, по поверхности
легких – клейкий экссудат.
28.
При гибели от холерной уремии – в почкахрезкий
контраст
между
анемичным
корковым и полнокровным мозговым
веществом. В первом видны белые очаги
некроза
пирамидальной
формы,
окруженные зоной резкого полнокровия и
обращенные основанием к капсуле.
29. Исходы
Смерть больных холерой обычно наступает валгидный период от обезвоживания, комы,
уремии, интоксикации. В настоящее время в связи
с ранним и адекватным лечением (введение воды
и электролитов, приём антибиотиков) летальность
при холерном алгиде значительно снижена.
Возможна смерть и от осложнений холеры, среди
которых наиболее частым является уремия.
30. Чума
(лат. pestis — зараза)- острое зооантропонозное трансмиссивное
инфекционное
заболевание
из
группы
карантинных, характеризующееся сильнейшей
общей
интоксикацией,
лихорадкой,
геморрагическим синдромом с поражением
кожи, лимфатических узлов, легких и частым
развитием сепсиса.
Заболевание
характеризуется
высокой
летальностью и крайне высокой заразностью.
31.
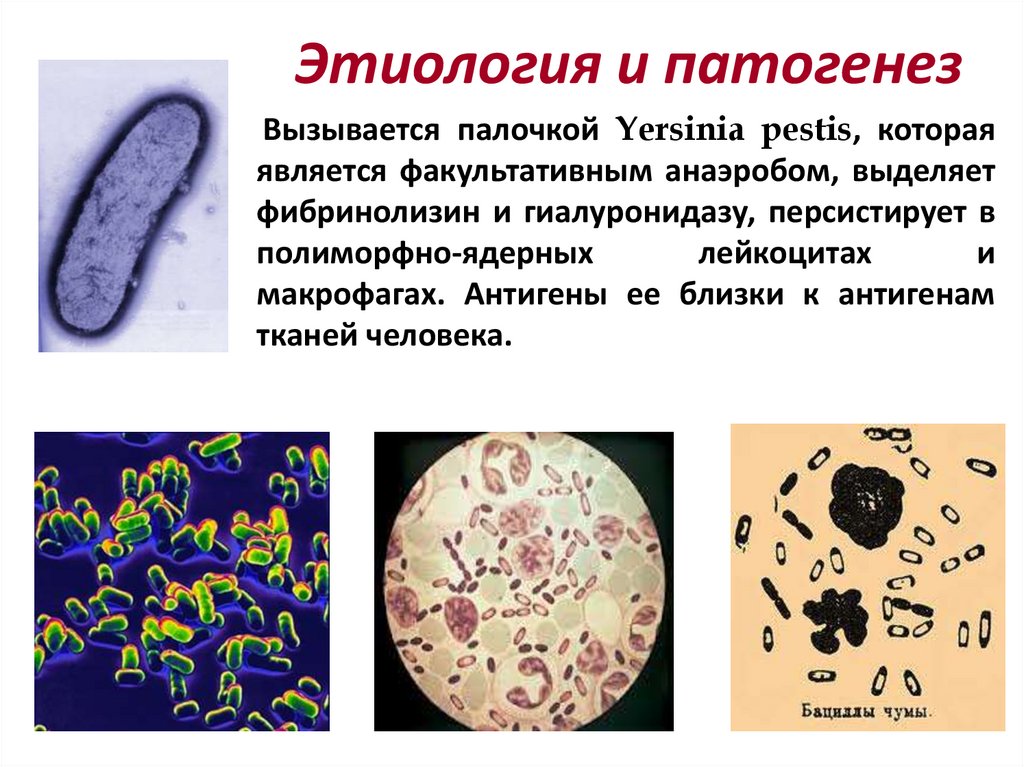
Этиология и патогенезВызывается палочкой Yersinia pestis, которая
является факультативным анаэробом, выделяет
фибринолизин и гиалуронидазу, персистирует в
полиморфно-ядерных
лейкоцитах
и
макрофагах. Антигены ее близки к антигенам
тканей человека.
32.
Чумная палочка (лат. Yersinia pestis) былаоткрыта в 1894 году одновременно двумя
учёными:
французом
Александром
Йерсеном
и
японцем
Китасато
Сибасабуро.
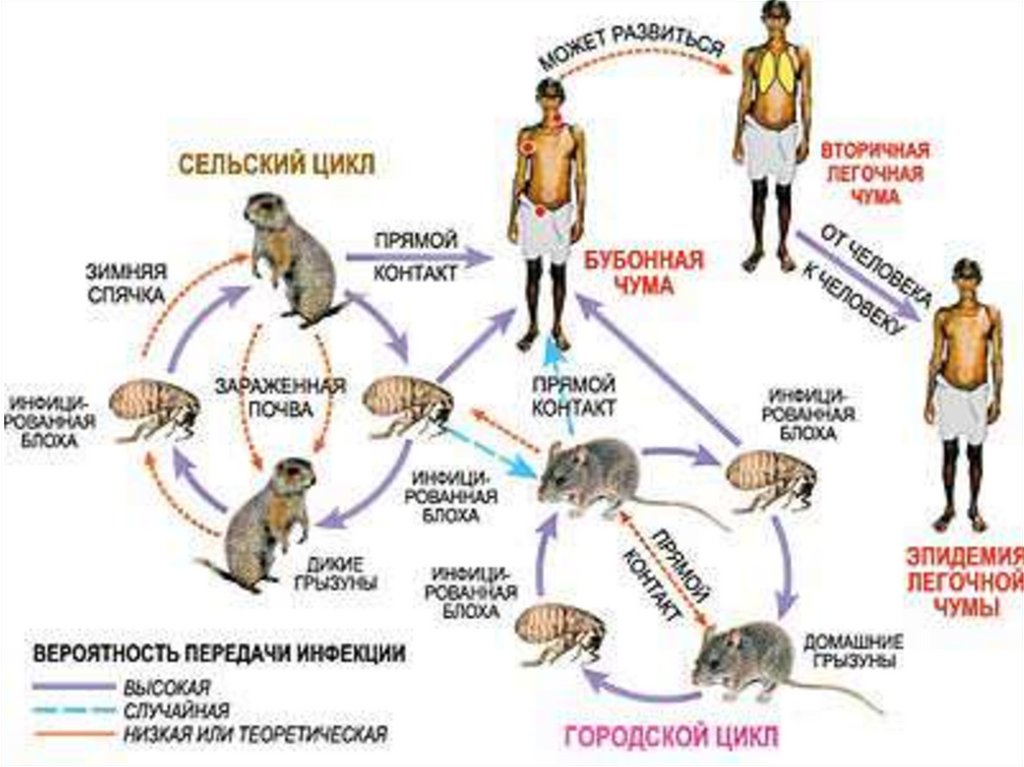
33. Источники заражения и резервуары возбудителя:
• Дикие животные,главным образом
грызуны:
Крысы
Суслики
Тушканчики
Тарбаганы
Белки
• Домашние
животные:
• Кошки
• Собаки
• Верблюды и др.
34. Механизмы передачи
А) В природных очагах1. Трансмиссивный путь через укусы блох
2. Контактный – при снятии шкур с убитых
больных животных
3. Алиментарный – при употреблении в пищу
недостаточно термически обработанного мяса
животных
Б) В антропонозных очагах – воздушно- капельный
путь (от больного чумной пневмонией первично-легочная чума)
35.
36.
• Инкубационный период от нескольких часов до 3—6 дней,у вакцинированных до 8-10 суток.
• В области входных ворот образуются папула, везикула или
пустула – с гнойно-геморрагическим экссудатом и большим
количеством возбудителя (фликтена).
• При слиянии пустул – карбункулы с некрозом тканей, их
отторжением и формированием кратерообразных язв.
• Возбудитель распространяется лимфогенно и вызывает
поражение лимфатических узлов с развитием в них
серозно-геморрагического, а затем геморрагическинекротического, затем гнойного воспаления (первичный
бубон).
• Затем происходит гематогенная генерализация инфекции.
37.
Историческая справкаНекоторыми исследователями высказывалось мнение,
что чума произошла примерно 1500—2000 лет назад в
результате
мутации
псевдотуберкулёза
(Yersinia
pseudotuberculosus), незадолго до первых известных
пандемий чумы человека. М. В. Супотницкий в своей
монографии цитирует свидетельства об эпидемиях
чумы, начиная с 1200 г. до н. э.
38. Особенности распространения возбудителя и течения заболевания
1. Лимфогенно – в регионарном лимфоузле развиваетсявоспаление (первичный чумной бубон первого порядка)
2. При дальнейшем распространении - первичные бубоны
второго, третьего порядка и т.д.
3. Независимо от формы характерна гематогенная
генерализация возбудителя.
4. Заболевание течет как сепсис, что объясняется
а) недостаточностью фагоцитарной реакции
б) недостаточностью гуморального иммунитета
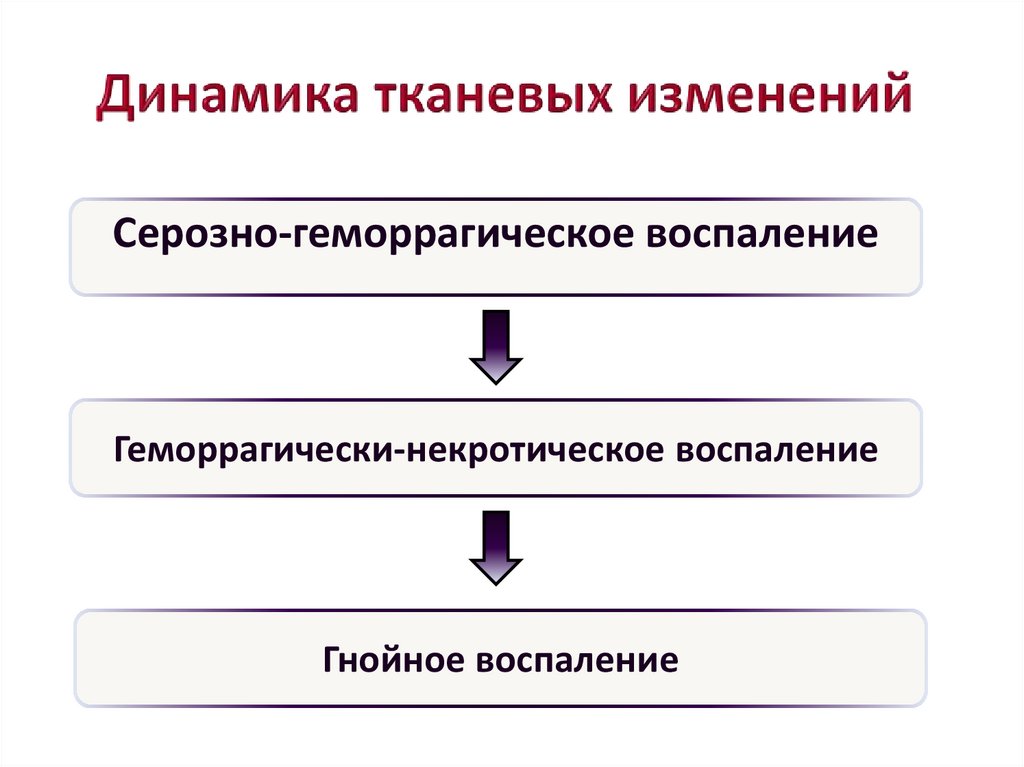
39. Динамика тканевых изменений
Серозно-геморрагическое воспалениеГеморрагически-некротическое воспаление
Гнойное воспаление
40. Патологическая анатомия Формы чумы
• Бубонная• Кожно – бубонная
• Первично – легочная
• Первично – септическая (без видимых
входных ворот)
41.
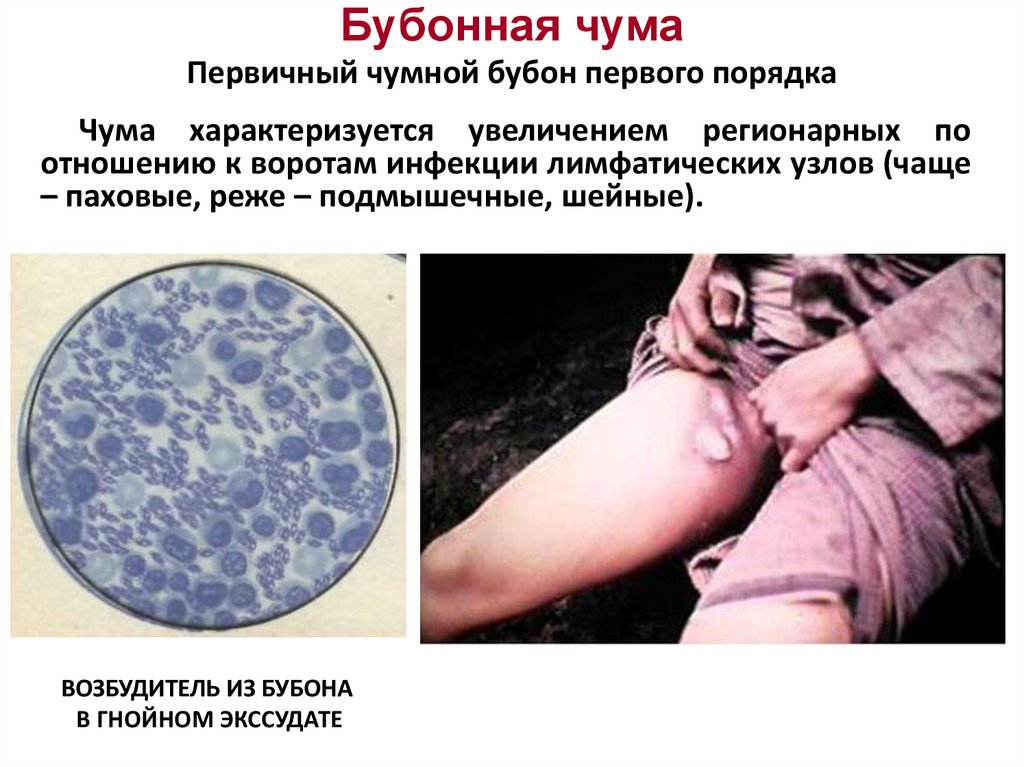
Бубонная чумаПервичный чумной бубон первого порядка
Чума характеризуется увеличением регионарных по
отношению к воротам инфекции лимфатических узлов (чаще
– паховые, реже – подмышечные, шейные).
ВОЗБУДИТЕЛЬ ИЗ БУБОНА
В ГНОЙНОМ ЭКССУДАТЕ
42.
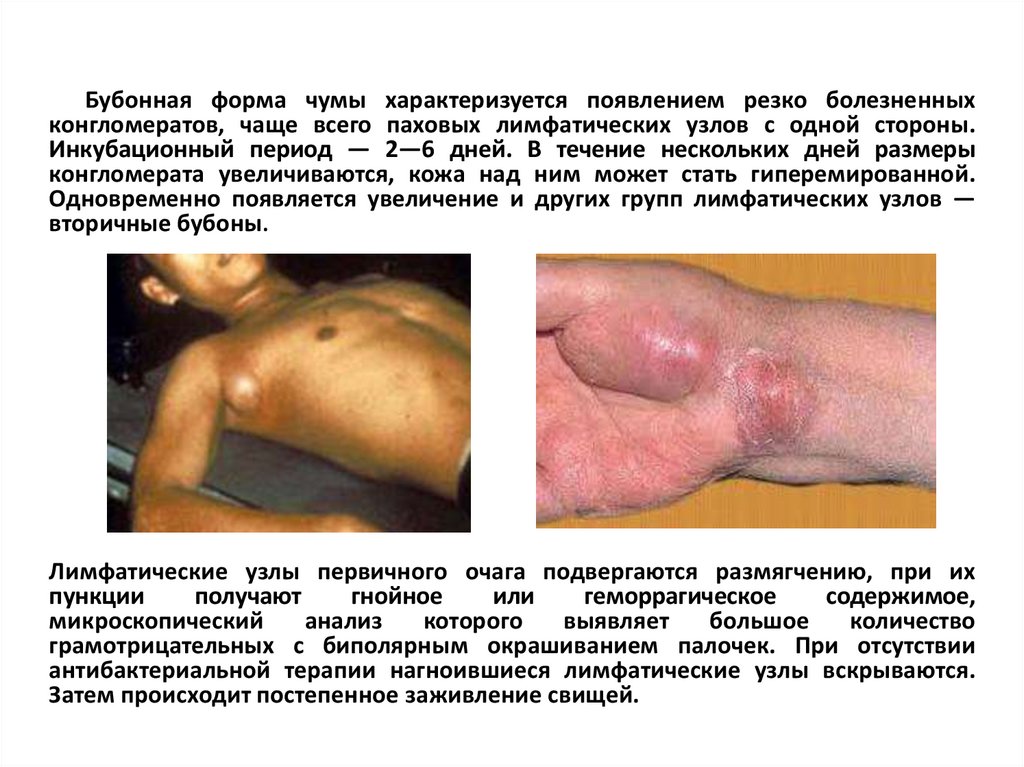
Бубонная форма чумы характеризуется появлением резко болезненныхконгломератов, чаще всего паховых лимфатических узлов с одной стороны.
Инкубационный период — 2—6 дней. В течение нескольких дней размеры
конгломерата увеличиваются, кожа над ним может стать гиперемированной.
Одновременно появляется увеличение и других групп лимфатических узлов —
вторичные бубоны.
Лимфатические узлы первичного очага подвергаются размягчению, при их
пункции
получают
гнойное
или
геморрагическое
содержимое,
микроскопический
анализ
которого
выявляет
большое
количество
грамотрицательных с биполярным окрашиванием палочек. При отсутствии
антибактериальной терапии нагноившиеся лимфатические узлы вскрываются.
Затем происходит постепенное заживление свищей.
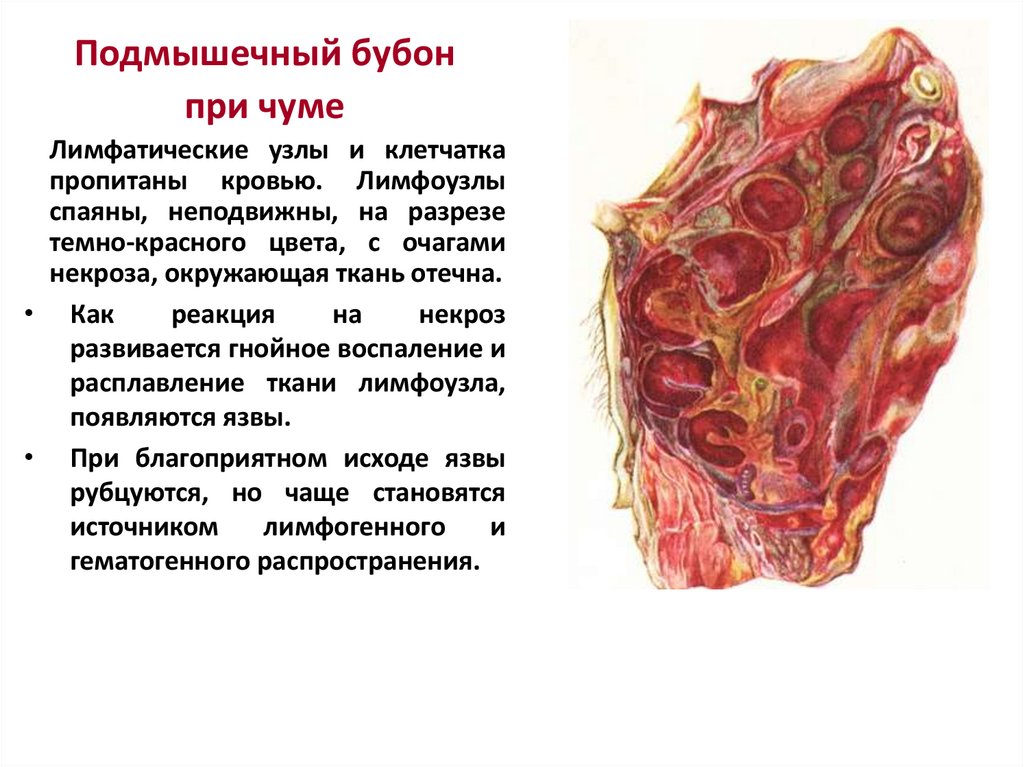
43.
Подмышечный бубонпри чуме
Лимфатические узлы и клетчатка
пропитаны кровью. Лимфоузлы
спаяны, неподвижны, на разрезе
темно-красного цвета, с очагами
некроза, окружающая ткань отечна.
• Как
реакция
на
некроз
развивается гнойное воспаление и
расплавление ткани лимфоузла,
появляются язвы.
• При благоприятном исходе язвы
рубцуются, но чаще становятся
источником
лимфогенного
и
гематогенного распространения.
44.
45. Распространение бубонной чумы
1.При
лимфогенном
распространении
возникают новые бубоны
2. При гематогенном – быстрое развитие
чумной бактериемии и септицемии, которые
проявляются:
сыпью,
геморрагиями,
гематогенным поражением лимфоузлов и
селезенки, вторичной чумной пневмонией,
дистрофией и некрозом паренхиматозных
органов.
46.
Сыпь может быть представлена папулами, пустулами,эритемой, но с обязательным геморрагическим и
некротическим компонентами.
Множественные геморрагии в серозных и слизистых оболочках.
Селезенка септическая, дряблая,
резко увеличена, с очагами некроза
и лейкоцитарной реакцией на некроз.
В легких появляются множественные темно-красные очаги с участками некроза, где обнаруживается
возбудитель.
Больные вторичной чумной пневмонией могут быть
источником воздушно-капельной инфекции.
47. Кожно- бубонная чума
Отличается от бубонной тем, что помимобубона, развиваются изменения в месте
внедрения
возбудителя,
т.е.
развивается
первичный аффект.
Он представлен чумной фликтеной или чумным
геморрагическим карбункулом.
Кожа вокруг карбункула - темно-красная, на
разрезе - кровянистое пропитывание всех слоев,
очаги некроза, окруженные скоплениями
лейкоцитов.
В дальнейшем карбункул изъязвляется.
Развивается септицемия.
48. Первично-легочная чума
Продолжительность - 2-3 дня. Возникаетдолевая пневмония. На разрезе ткань
легкого серо-желтая, плеврит серозногеморрагический. В начале - полнокровие
ткани, экссудат в альвеолах, в дальнейшем стазы и кровоизлияния, очаги некроза и
вторичного нагноения.
Тяжелая интоксикация.
Во внутренних органах, слизистых
оболочках, коже –
множественные кровоизлияния.
49. Первично- септическая чума
Картина сепсиса безвидимых входных
ворот инфекции
Течение крайне
тяжелое
50. Осложнения
При бубонной, кожнобубоннойи
первичносептической формах чумы
больные
умирают
от
септицемии или кахексии,
при первично - легочной
чуме – от интоксикации или
легочных осложнений.
51. При патологоанатомическом исследовании трупа характерны:
- сухие мышцы трупа,- гиперемированные серозные оболочки,
- «обрызганное кровью» сердце,
- увеличение селезенки в 2 – 3 раза (септическая
селезенка),
- кровоизлияния в слизистых оболочках ЖКТ,
- со стороны ЦНС – энцефалит, менингоэнцефалит,
абсцесс мозга.
52. Натуральная оспа
• Натуральная оспа - особо опасное остроеинфекционное
заболевание,
характеризующееся
выраженной
интоксикацией, лихорадкой, везикулопустулезной сыпью на коже и слизистых
оболочках.
53.
Этиология и патогенез• Возбудитель натуральной оспы –
вирус: семейство Poxviridae,
подсемейство Chordopoxviridae,
род Ortopoxviridae.
• Источник инфекции – больной
человек, который опасен с конца
инкубационного периода до
полного отпадения корочек
(наиболее опасен с 3 по 10 день
болезни, в период массового
вскрытия пустул)
• Пути передачи – воздушнокапельный, воздушно-пылевой,
транспланцентарный, контактнобытовой.
54.
• Натуральная оспа – высоко контагиознаяособо опасная антропонозная инфекция.
• Вследствие
чрезвычайно
большой
чувствительности человека к возбудителю
заражение может произойти при очень
кратковременном
пребывании
вблизи
больного, при вскрытии трупов, обработке
секционного материала.
• После перенесенного заболевания остается,
как правило, прочный иммунитет.
55.
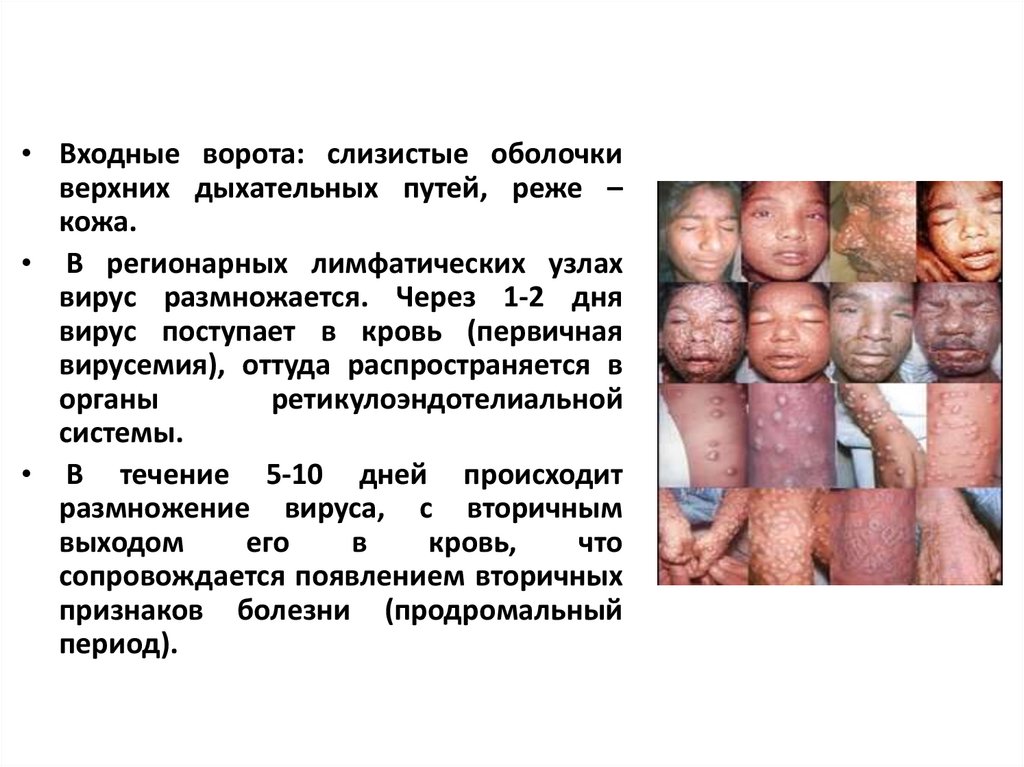
• Входные ворота: слизистые оболочкиверхних дыхательных путей, реже –
кожа.
• В регионарных лимфатических узлах
вирус размножается. Через 1-2 дня
вирус поступает в кровь (первичная
вирусемия), оттуда распространяется в
органы
ретикулоэндотелиальной
системы.
• В течение 5-10 дней происходит
размножение вируса, с вторичным
выходом
его
в
кровь,
что
сопровождается появлением вторичных
признаков болезни (продромальный
период).
56.
• Затем следует вторичная диссеминация, особенно, вэктодермальные ткани. Вирус размножается в коже,
слизистых оболочках, обуславливая появление типичной
сыпи со стадиями развития: пятно, папула, везикула,
пустула, язва, корочка, рубец.
• Поражаются
конъюнктивы,
слизистые
оболочки
дыхательных путей, пищевода, мочеполовой системы, с
появлением высыпаний, проходящих стадии - пятно,
папула, везикула, эрозия.
• Снижение
иммунитета
способствует
активации
вторичной микробной флоры и является причиной
превращения везикул в пустулы.
• Вследствие гибели росткового слоя эпидермиса,
глубоких гнойных и деструктивных процессов,
формируются рубцы.
57. Патологическая анатомия
• Наиболее характерные морфологическиеизменения выявляют в коже и слизистых
оболочках.
• В клетках происходит отек, набухание и
пролиферация росткового слоя эпидермиса.
• Прогрессирующий внутриклеточный отек
ведет к образованию в эпидермисе
пузырьков (баллонная дистрофия эпидермиса).
• Наблюдается
дискомплексация
и
расслоение клеток с образованием тяжей,
расположенных
перпендикулярно
к
поверхности эпидермиса, что приводит к
разделению пузырька на несколько камер
(ретикулярная дистрофия).
• Постепенно
формируется
большой
многокамерный пузырек.
58.
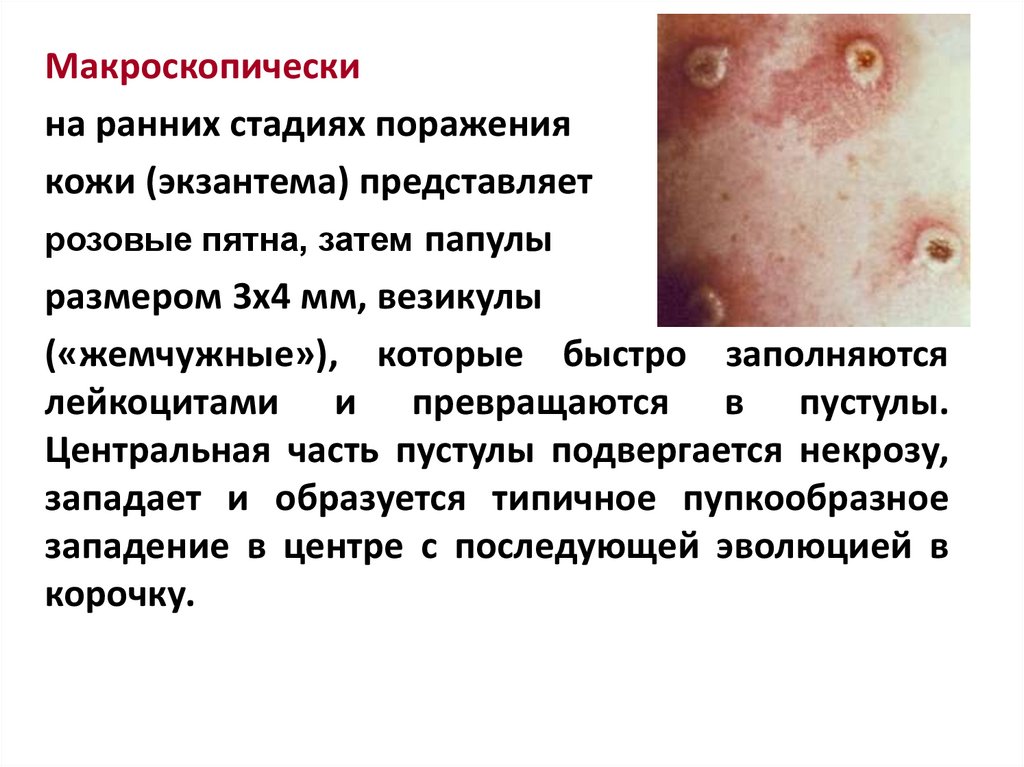
Макроскопическина ранних стадиях поражения
кожи (экзантема) представляет
розовые пятна, затем папулы
размером 3х4 мм, везикулы
(«жемчужные»), которые быстро заполняются
лейкоцитами и превращаются в пустулы.
Центральная часть пустулы подвергается некрозу,
западает и образуется типичное пупкообразное
западение в центре с последующей эволюцией в
корочку.
59.
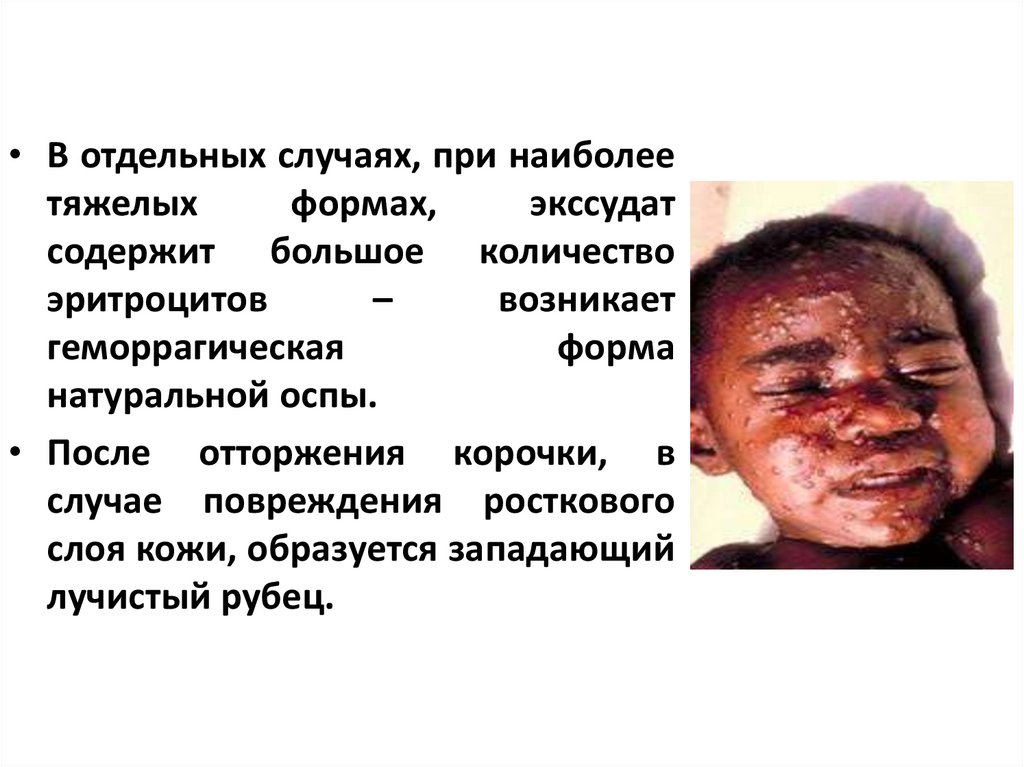
• В отдельных случаях, при наиболеетяжелых
формах,
экссудат
содержит большое количество
эритроцитов
–
возникает
геморрагическая
форма
натуральной оспы.
• После отторжения корочки, в
случае повреждения росткового
слоя кожи, образуется западающий
лучистый рубец.
60.
Иногдавысыпания
возникают
на
слизистых оболочках полости рта, пищевода,
желудка, кишечника, где завершается
эпителизацией эрозий, без образования
рубчика.
При тяжелых формах возможно развитие
кровоизлияний
в
мозг,
а
также
некротических
орхитов,
тонзилитов,
пневмоний, в паренхиматозных органах –
глубоких дистрофических изменений.
61. Основные клинические признаки
Выделяют пять периодов болезни:1. инкубационный;
2. начальный (продромальный);
3. период высыпаний;
4. период нагноения (пустулизации);
5. период подсыхания и отпадения корочек.
62.
• Инкубационный период.Длится в среднем 10-12 дней, но может укорачиваться до 5
дней и удлинятся до 22 дней.
• Начальный (продромальный) период.
Продолжается 2-4 дня. Начало заболевания острое,
сопровождается ознобом, резкой слабостью, головной
болью, характерны головокружение, шум в ушах,
беспокойство, бессоница. Слизистые оболочки полости рта
сухие, выражена жажда, язык обложен белым налетом.
Слизистые оболочки зева, мягкого неба и носоглотки
гиперемированные. На 2-3 день от начала заболевания у
больных отмечается продромальная сыпь, она может быть:
розеолезной, эритематозной, пятнисто-папулезной, в
тяжелых случаях – петехиальной, локализованная в области
шеи, на внутренней поверхности плеча, в области нижней
половины живота и внутренней поверхности бедер
(бедренный «треугольник Симонова»). Через 1-2 суток сыпь
бледнеет или исчезает.
63.
Период высыпанияВ конце 3-4х суток болезни отмечается
значительное снижение температуры
тела и улучшение общего состояния.
На этом фоне появляется экзантема.
Элементы сыпи возникают на ушах, на
лбу, в области волосистой части
головы, верхней части туловища. В
течение
1-2
дней
сыпь
распространяется на все туловище и
конечности, появляется на лице,
ладонях и подошвах, подмышечные и
паховые
области
свободны
от
высыпания.
64.
• Сыпь вначале имеет вид пятен, затемпапулезный характер, бледно-красного
цвета, плотная на ощупь. Через 2-3 дня
папулы превращаются в везикулы серобелого цвета, плотно сидящие на
инфильтрированном
основании
и
окруженные
красным
венчиком.
Полное развитие везикул происходит к
5-6 дню периода высыпания. Элементы
сыпи наблюдаются также на слизистых
оболочках полости рта, носоглотки,
мягкого неба, бронхов, пищевода,
наружных половых органах.
65.
Период нагноения (пустулизации)Через 4-5 дней с момента
появления везикул содержимое их
мутнеет, затем становится гнойным
–
появляются
пустулы,
что
соответствует, как правило, 9-10 дню
болезни. Пустулы напряжены и
окружены
отечногиперемированным
валиком
розового
цвета,
напоминают
жемчужины. Все элементы сыпи на
одном участке тела развиваются
одновременно.
66.
Лицо и веки становятся отечными, носовоедыхание затруднено. Эрозии на слизистых оболочках
быстро нагнаиваются, возникает выраженная
болезненность при жевании и глотании; отмечаются
боль в глазах и светобоязнь, болезненность при
мочеиспускании и дефекации.
Температура тела вновь повышается до 39-40⁰С и
сохраняется 3-5 дней. Общее состояние больного
резко ухудшается, возможны потеря сознания, бред,
судороги,
нарушение
сердечно-сосудистой
деятельности, снижение диуреза, вплоть до анурии,
увеличивается печень и селезенка.
67.
• Период подсыхания и отпадениякорочек.
С 11-14 дня болезни начинается
рассасывание гнойного содержимого,
пустулы подсыхают с вторичным
западением. Уменьшается отечность и
болезненность кожи. Температура
тела снижается, состояние больного
улучшается. Через 3-4 дня (16-17 день
болезни)
образуются
корочки
коричневого цвета, с последующим
отпадением их в течение 2-3 недель.
При поражении сосочкового слоя
дермы образуются рубцы, которые
остаются на всю жизнь. Средняя
продолжительность болезни – 5-7
недель.
68.
Обязательным для натуральной оспы являютсяоднородность элементов сыпи и отсутствие
многоядерных
гигантских
клеток
и/или
внутриядерных включений. Инфицированные
эпителиальные клетки увеличены в объеме и
содержат
цитоплазматические
включения,
окруженные
зоной
просветления
(тельца
Гварниери). Печень, селезенка, лимфатические
узлы
увеличены.
Характерным
является
обнаружение при гистологическом исследовании в
тканях органов очаговых скоплений крупных
мононуклеарных клеток.
69. Осложнения
• энцефалит• энцефаломиелит
• менингит
• неврит
• миокардит
• перикардит
• септический эндо- и миокардит
• бронхит
• абсцесс легкого
• пневмония
• остеомиелит
• гнойный артрит
• нефрит
• пиелит
70. Исходы
• неблагоприятный – летальный исход изза развития осложнений,• благоприятный – при своевременном
лечении (подсыхание и отпадение
корочек, образование рубцов).
71. Лихорадка Ласса (Febris Lassa)
• Зоонозная природно-антропургическая вирусная особоопасная болезнь, характеризующаяся лихорадкой,
интоксикацией и явлениями геморрагического диатеза,
нарушениями со стороны
центральной нервной
системы.
• Эндемичными
являются
страны
Западной
и
Центральной Африки. В 1969 г. в городе Ласса (Нигерия)
среди миссионеров возникло высококонтагиозное
вирусное заболевание. В дальнейшем вспышки этой
болезни наблюдались в Сьерра-Леоне и Либерии.
Существование
очагов
инфекции
серологически
доказано и в других странах Африки (Берег Слоновой
Кости, Гвинея, Мали, Мозамбик, Сенегал и др.).
72. Этиология и эпидемиология
• Возбудительотносится
к
аренавирусам,
семейство
Arenaviridae, род Arenavirus. Вирион сферической формы,
диаметр 70-150 нм, имеет липидную оболочку, на которой
расположены ворсинки нередко булавовидной формы
длиной около 10 нм, содержит РНК. Вирус хорошо
размножается в перевиваемой культуре клеток почки зеленой
мартышки, на которых через 4—5 дней выявляется
цитопатический эффект. Вирус длительно устойчив во
внешней среде.
73.
74.
Инкубационный период – от 3 до 21 суток, чаще 710 дней.• Источники инфекции – грызуны (многососковая
крыса, черная крыса и др.), больной человек.
• Пути передачи – воздушно-капельный, контактный,
парентеральный.
Попадание
экскрементов
носителей в пищу человека и воду могут обусловить
реализацию фекально-орального механизма с
пищевым и водным путями передачи.
• Восприимчивость - высокая, летальность – от 1-2%
до 16%.
75. Патогенез
Ареновирусы лихорадки Ласса могут проникать в организмразличными путями: через слизистые оболочки респираторного
тракта и органов пищеварения, через микротравмы кожи при
контакте с инфицированным материалом. Характерная особенность
лихорадки Ласса — генерализация инфекции с гематогенной
диссеминацией вируса и поражением многих органов и систем.
Прежде всего страдает сосудистая стенка, повышается ломкость
сосудов, возникают глубокие расстройства гемостаза и развивается
синдром диссеминированного внутрисосудистого свертывания, как
наиболее выраженное проявление тромбогеморрагического
синдрома. В результате обильной рвоты и диареи может развиться
дегидратация с уменьшением объема циркулирующей крови,
падением АД, нарушением функции почек и другими симптомами
гиповолемического
шока.
Возможна
острая
печеночная
недостаточность. Иногда развивается картина инфекционнотоксического шока. У реконвалесцентов развивается стойкий
иммунитет.
76. Основные клинические признаки
В раннем периоде болезни симптоматика чащенеспецифична. Начало болезни постепенное. На
первой неделе – тяжелый фарингит. Затем –
тошнота, рвота, диарея, боли в груди и животе. На
2-й неделе диарея проходит, но боли в животе
остаются. Нередко головокружение, снижение
зрения и слуха. Появляется пятнисто-папулезная
сыпь, при тяжелой форме – геморрагический
диатез, нарушение со стороны ЦНС и органов
дыхания. Кожа лица и груди красная, лицо и шея
отечны, высокая лихорадка 7-21 день, возможна
олигурия. Смерть чаще – на 2-й неделе болезни.
77. Патологическая анатомия*
• Макроскопически –петехиальные
кровоизлияния на коже
лица, спины, плеч,
макулезная и
макуло-папулезная сыпь.
Шейный лимфаденит.
*Вскрытие не проводится.
78.
• Припатологоанатомическом
исследовании
характерны отек и кровоизлияния в вещество
головного мозга, в слизистую оболочку желудка,
кишечника. Возможно скопление крови в
кишечнике. Отмечаются отек и венозное
полнокровие легких, геморрагический экссудат в
полостях, увеличение печени.
• Микроскопически
характерны
распространенные
некрозы гепатоцитов,
тубулярного эпителия в почках, тяжелые
дистрофические изменения в миокарде на фоне
дисциркулярных расстройств и геморрагий.
79. Лихорадка Эбола (Febris Ebola)
Остраязоонозная
природно-очаговая
контагиозная
вирусная
инфекционная
болезнь,
протекающая с
выраженным
геморрагическим синдромом, обычно в
тяжелой форме, часто заканчивающееся
летально.
Заболеваемость регистрируется в зоне
влажных тропических лесов Западной и
Центральной Африки.
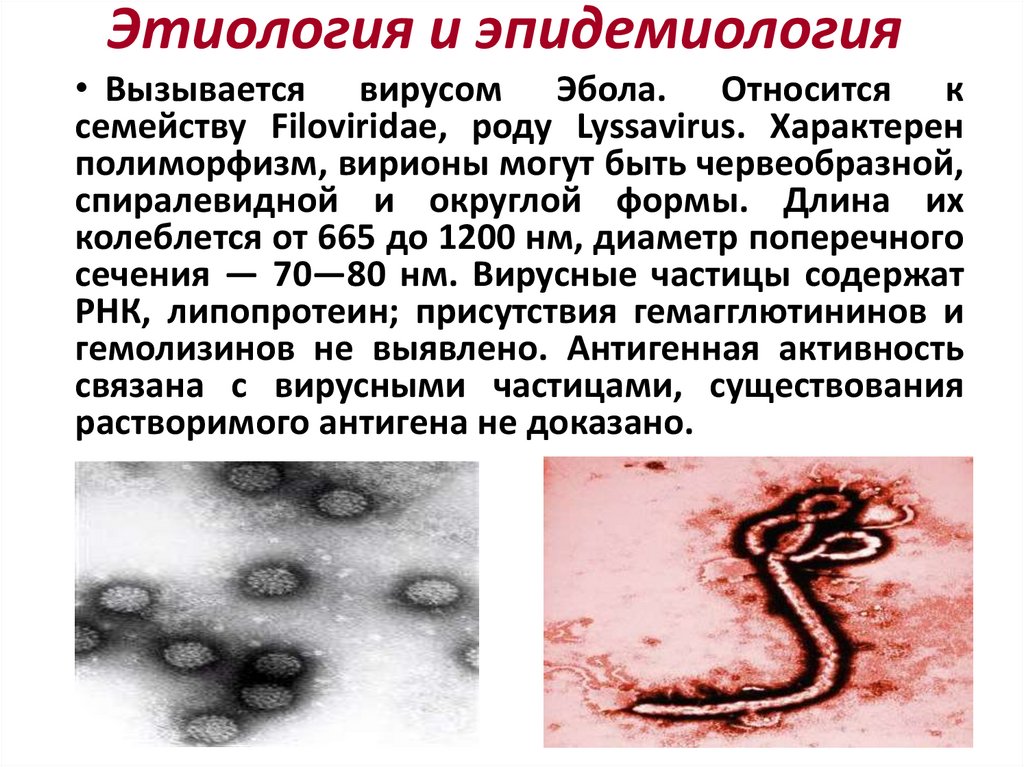
80. Этиология и эпидемиология
• Вызывается вирусом Эбола. Относится ксемейству Filoviridae, роду Lyssavirus. Характерен
полиморфизм, вирионы могут быть червеобразной,
спиралевидной и округлой формы. Длина их
колеблется от 665 до 1200 нм, диаметр поперечного
сечения — 70—80 нм. Вирусные частицы содержат
РНК, липопротеин; присутствия гемагглютининов и
гемолизинов не выявлено. Антигенная активность
связана с вирусными частицами, существования
растворимого антигена не доказано.
81.
Инкубационный период – 21 сутки (чаще от 4 до 16суток)
Источник инфекции – шимпанзе, обезьяны
циномолгус, больной человек.
Пути передачи возбудителя – воздушнокапельный,
контактно-бытовой,
парентеральный. Возможна передача инфекции
через недостаточно простерилизованные иглы и
другие инструменты.
Летальность
–
от
50
до
88%,
при
внутрибольничных вспышках достигает 100%
82. Патогенез
• После проникновения вируса в организм ипервичной репродукции в клетках системы
моноцитарных
фагоцитов
развивается
вирусемия. Вирус длительно обнаруживается
в крови, сперме (до 12 нед.). Гибель
инфицированных
клеток
и
очаговые
некротические изменения в тканях внутренних
органов без выраженных воспалительных
реакций
связаны
как
с
прямым
цитопатическим действием вируса, так и с
иммунными механизмами – цитотоксическим
влиянием Т-лимфоцитов и формирующихся
ЦИК. У реконвалесцентов развивается стойкий
иммунитет.
83. Основные клинические признаки
• Заболевание начинается остро с повышениятемпературы до 39⁰С, интоксикация. Часто – боль
в груди, горле, глотке. На 2-3 день – боль в
животе, рвота, диарея, кровавый стул. На 5-6 день
появляется пятнисто-папулезная сыпь, через 2
суток исчезает. На 4-7 день болезни развиваются
геморрагический синдром и тяжелая ангина.
Поражается ЦНС. Смерть – на 8-9 д.б.
• При благоприятном течении температура и
многие проявления болезни регрессируют, но у
больных могут наступить потеря зрения,
развиться тяжёлые психозы.
84.
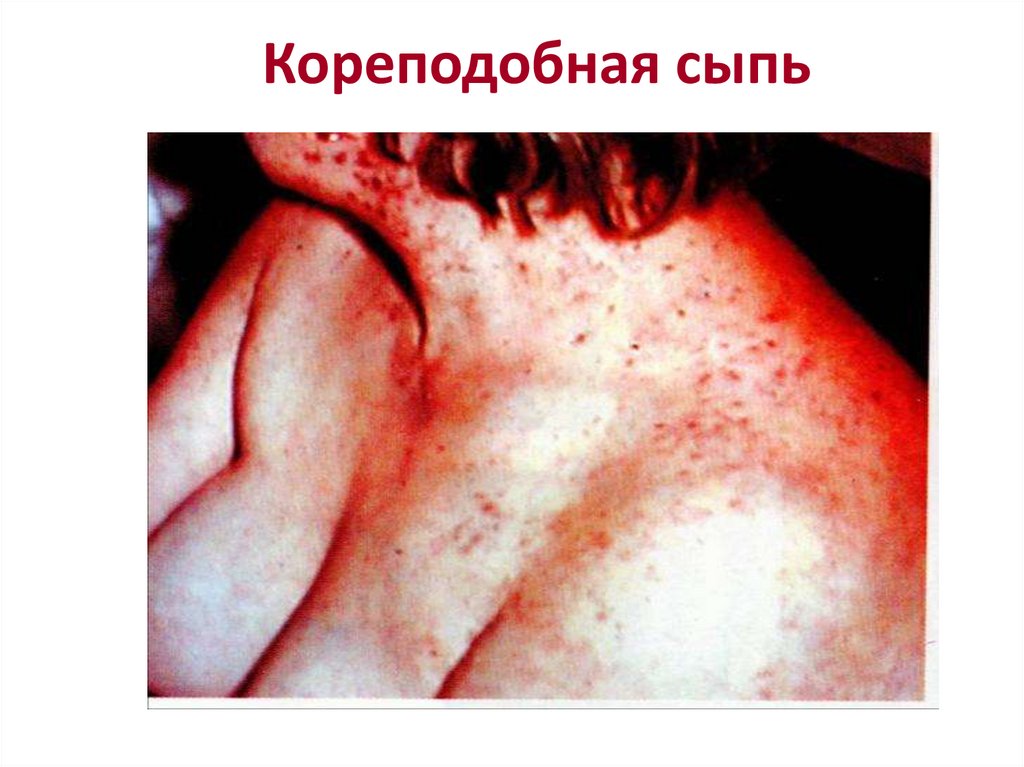
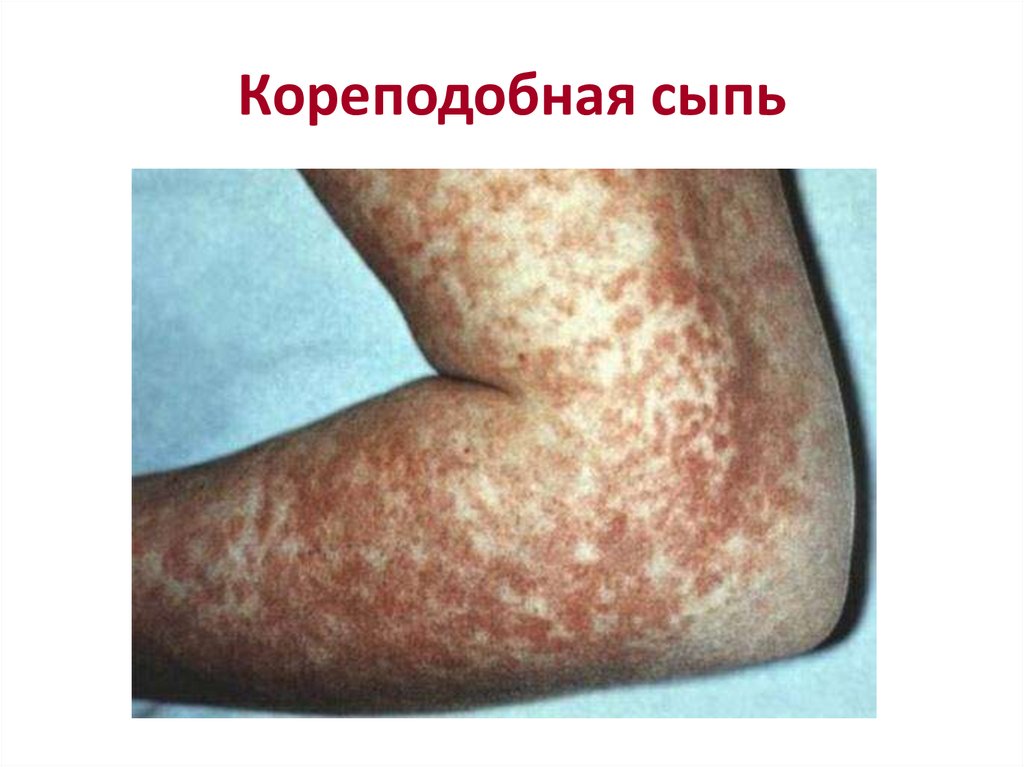
Кореподобная сыпь85. Кореподобная сыпь
86. Патологическая анатомия
При исследовании трупов умерших характерны резкаябледность кожи лица, типичны конъюнктивальные
кровоизлияния. Характерна сыпь – макулопапулезная (у
европейцев) или кореподобная (у африканцев) на лице,
туловище (особенно в нижней части), дистальных
отделах конечностей. При гибели в поздние сроки на
местах высыпаний отмечается десквамация.
Ярко выражен геморрагический синдром в виде
носовых, маточных, кишечных и желудочных
кровотечений, кровоизлияния на месте инъекций. На
слизистой оболочке рта и десен – кровоточащие эрозии.
Печень и селезенка увеличены и более темного цвета,
чем обычно. При разрезе печени обильно вытекает
кровь, освобождая ткани светло-желтого цвета. Ткань
селезенки мягкая, пастозная, фолликулы неразличимы.
87.
Микроскопически – множественные некрозыгепатоцитов с образованием базофильных телец и
телец
Каунсильмена
при
незначительной
мононуклеарной инфильтрации, некрозы и
кровоизлияния в селезенке.
Характерны периваскулярные кровоизлияния и
отек легких, некроз кардиомиоцитов, очаги
некроза в поджелудочной железе, гипофизе,
надпочечниках,
гонадах.
В
сосудах
обнаруживаются депозиты фибрина. Выявляются
глиальные некрозы, отёк и геморрагии в мозговых
оболочках.
вскрытие не проводится
88. Лихорадка Марбург
-зоонозная природно-очаговая вирусная
инфекционная болезнь с выраженным
геморрагическим синдромом, тяжелым
течением, часто заканчивающаяся летально.
Спорадическая
и
вспышечная
заболеваемость
в
настоящее
время
зарегистрирована на ряде территорий
Африки.
89.
Впервые болезнь наблюдались в 1967 году вЕвропе: в городах Марбурге и Франкфурте-наМайне.
Источником
инфекции
явились
африканские зелёные мартышки (Cercopithecus
aethiops sabaeus), ткани которых использовались
для создания полиомиелитной вакцины. В
дальнейшем подобные заболевания наблюдались
в Судане, в Кении, ЮАР.
Источником инфекции в природе во время всех
этих вспышек были африканские зелёные
мартышки, у которых инфекция может протекать
бессимптомно.
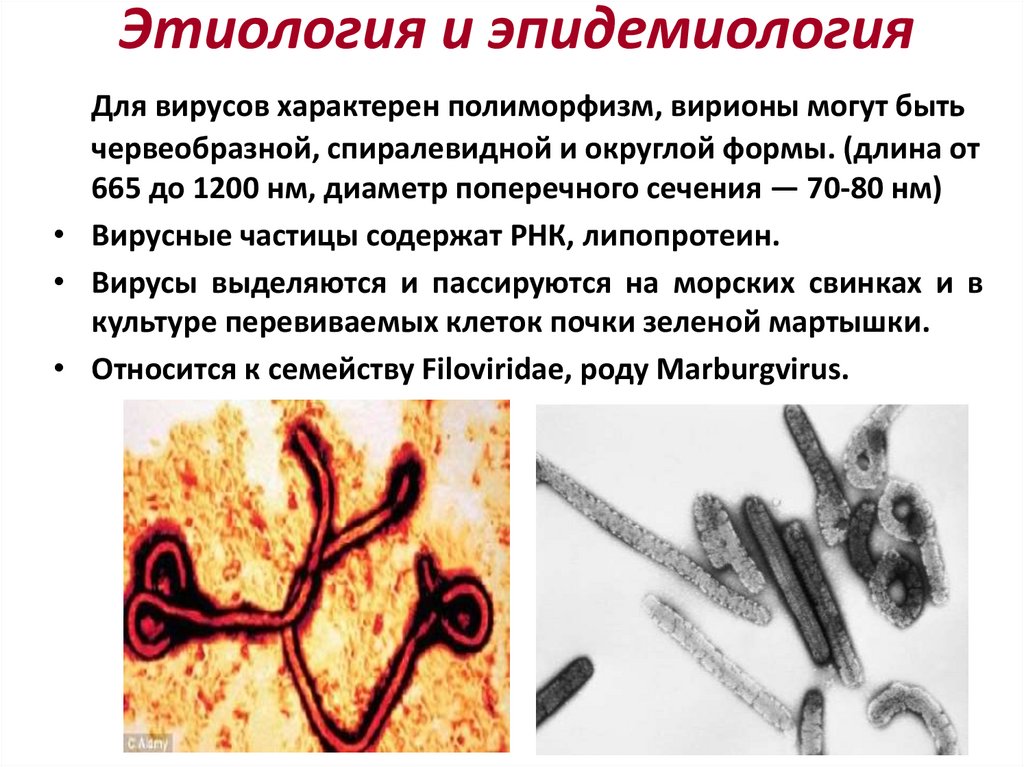
90. Этиология и эпидемиология
Для вирусов характерен полиморфизм, вирионы могут бытьчервеобразной, спиралевидной и округлой формы. (длина от
665 до 1200 нм, диаметр поперечного сечения — 70-80 нм)
• Вирусные частицы содержат РНК, липопротеин.
• Вирусы выделяются и пассируются на морских свинках и в
культуре перевиваемых клеток почки зеленой мартышки.
• Относится к семейству Filoviridae, роду Marburgvirus.
91.
• Источник инфекции – африканские зеленые мартышкиCercopithecus aethiops, больной человек.
• Пути передачи – предполагают воздушно-капельный,
контактно-бытовой и парентеральный.
• Восприимчивость – высокая, летальность при
вспышечной заболеваемости – до 88%.
• Инкубационный период – от 3 до 16 суток (чаще 3-9
суток)
92. Патогенез
• Воротами инфекции служат повреждённаякожа, слизистые оболочки (ротовая полость,
глаза).
• Вирус Марбург размножается практически во
всех органах и тканях, в том числе в
лимфоидной
ткани,
печени,
селезенке,
поджелудочной
железе,
надпочечниках,
щитовидной железе, почках, яичках, коже и
головном мозге.
• Вирус длительно обнаруживается в крови,
сперме (до 12 недель). Часто отмечаются
очаговые
некрозы
печени,
лимфоузлов,
селезенки, почек, яичек, яичников.
93. Основные клинические признаки
• Заболеваниеимеет
острое
начало
и
характеризуется
быстрым
подъемом
температуры, миалгиями. На 3-4 день болезни –
тошнота, боли в животе, рвота, понос. К 5-му дню
у большинства на туловище, затем на руках, шее
и лице появляется сыпь, конъюнктивит,
развивается геморрагический диатез. Нередко –
пневмония, орхит, гепатит. Лихорадка около двух
недель. В тяжелых случаях смерть наступает на 717 день болезни от острой сердечной
недостаточности.
94. Патологическая анатомия *
• Макроскопически - отек мозга и гиперемия мягкой мозговой оболочк и,значительные геморрагии в слизистых оболочках.
• Микроскопически:
• В печени – жировая дистрофия гепатоцитов, некробиоз отдельных
клеток, клеточная инфильтрация, эозинофильные цитоплазматические
включения, похожие на тельца Каунсильмена при желтой лихорадке.
• В почках – некроз эпителия почечных канальцев.
• В легких наблюдается картина интерстициальной пневмонии, а также эндартериит мелких артерий.
• В ЦНС - множество мелких геморрагических инфарктов с
пролиферацией микроглии.
• Множественные мелкие кровоизлияния в различных органах.
Патогенез их остается неясным. Одно из возможных объяснений поражение вирусом эндотелиальных клеток, сопровождающееся
внутрисосудистым свертыванием крови. Не исключена также
роль медиаторов воспаления, участвующих в развитии септического
синдрома.
*вскрытие не проводится
95. Желтая лихорадка (амариллез)
• Зооантропонознаяприродно-очаговая
вирусная
инфекционная
болезнь,
характеризующаяся
двухфазным
течением, геморрагическим синдромом,
поражением печени и почек.
• Болезнь эндемична на территориях
Южной
и
Центральной
Америки,
Центральной,
Западной
и
отчасти
Восточной Африки в зоне влажных
тропических лесов.
96. Этиология и эпидемиология
• Возбудитель — арбовирус Viscerophilus tropicus изсемейства флавивирусов.
• Диаметр вирусных частиц — 17—25 нм. Способен
длительно (более года) сохраняться в замороженном
состоянии и при высушивании.
• Вирус быстро гибнет при нагревании до 60 °C, под
воздействием
ультрафиолетовых
лучей,
эфира,
хлорсодержащих препаратов и при воздействии
обычных дезинфекционных средств.
97.
• Инкубационный период – 3-6 суток, режеудлиняется до 9-10 суток.
• Источники инфекции различные виды
обезьян
(капуцины,
ревуны,
паукообразные), сумчатые тушканчики,
больной человек.
98.
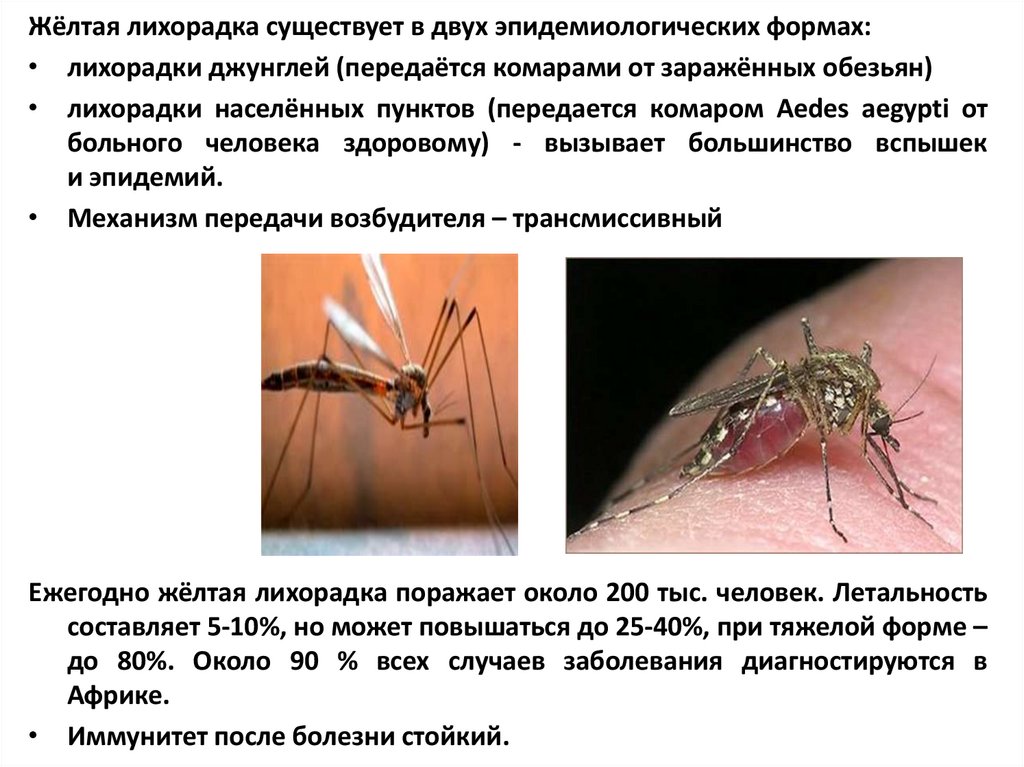
Жёлтая лихорадка существует в двух эпидемиологических формах:• лихорадки джунглей (передаётся комарами от заражённых обезьян)
• лихорадки населённых пунктов (передается комаром Aedes aegypti от
больного человека здоровому) - вызывает большинство вспышек
и эпидемий.
• Механизм передачи возбудителя – трансмиссивный
Ежегодно жёлтая лихорадка поражает около 200 тыс. человек. Летальность
составляет 5-10%, но может повышаться до 25-40%, при тяжелой форме –
до 80%. Около 90 % всех случаев заболевания диагностируются в
Африке.
• Иммунитет после болезни стойкий.
99. Патогенез
• Введенный в организм человека вирус желтойлихорадки
размножается
в
клетках
ретикулогистиоцитарной
системы,
в
регионарных лимфатических узлах в течение 36, реже 9-10 дней.
• Затем вирус проникает в кровь, вызывая
вирусемию , обусловливающую начало болезни.
С кровью вирус заносится в различные
органы: печень, костный мозг, селезенку, почки,
нарушая их функции.
100. Основные клинические признаки
• Заболевание начинается остро, температура телаза 1-2 дня повышается до 39-40 С⁰, затем наступает
короткий период ремиссии, вслед за которым
развивается
гепатонефротическая
стадия
с
геморрагическими проявлениями (кровотечения
из носа и десен, «черная» рвота, кровь в кале,
желтуха, анурия, прогрессирующая протеинурия,
уремическая кома, гипотония, шок). Смертельный
исход наступает через 10 дней от начала болезни.
• Заболевание может протекать в легкой форме, а
также в бессимптомной форме.
101.
102.
Патологическая анатомияПри патологоанатомическом исследовании
на фоне желтой окраски кожи и слизистых
оболочек
видны
многочисленные
кровоизлияния
разной
величины,
в
полостях – скопления крови. Увеличены
печень и селезенка. Печень дряблая,
бледно-коричневая с желтоватым оттенком,
подчеркнут рисунок доли. Почки набухшие с
геморрагиями.
103.
Микроскопически характерны следующиеизменения в печени:
• жировая
дистрофия
гепатоцитов,
коагуляционный и колликвационный
некроз клеток печени, преимущественно в
мезолобулярной зоне печеночной дольки;
• поражение клеток печени сопровождается
развитием
синдрома
цитолиза
и
холестаза;
104.
Характерные изменения в почках:• белковая и жировая дистрофии эпителия канальцев, участки
некроза;
• в просвете канальцев выявляются скопления гемоглобина,
коллоидных масс, цилиндров;
• клубочковый аппарат страдает в меньшей степени.
В селезенке и лимфатических узлах отмечаются:
• кровоизлияния;
• гиперплазия фолликулов;
• образование атипичных мононуклеаров;
• появление ложных центров размножения с очагами
некрозов;
• Редукция лимфоцитов.
При поражении нейротропными видами вируса развивается
картина энцефалита. У перенесших болезнь людей возникает
пожизненный иммунитет.
105.
Сибирская язваСибирская язва (злокачественный карбункул;
Anrhrax; болезнь тряпичников; болезнь сортировщиков шерсти) – особо
опасная, острая, антропозоонозная,
бактериальная инфекция с
контактным механизмом
передачи, характеризующаяся
серозно-геморрагическим поражением
наружных кожных покровов, регионарным лимфаденитом, симптомами
интоксикации.
106. Исторические данные
ИСТОРИЧЕСКИЕ ДАННЫЕЗаболевание известно с древних времён под
названием «священный огонь», «персидский огонь» и
др. Свое название болезнь получила в связи с
большой опустошительной эпизоотией в Сибири (на
Урале) в 1864-1866 гг., хотя была известна еще
Гиппократу, который дал ей название anthrax-уголь. С.
С. Андриевский в 1788 г. установил идентичность
сибирской язвы человека и животных. R. Koch в 1876 г.
выделил возбудителя болезни в чистой культуре и
обнаружил у него способность к спорообразованию
Л. С. Ценковский в 1881 г. в Харькове впервые
предложил вакцину против сибирской язвы, а в 1885 г.
L. Pasteur получил живую вакцину для специфической
профилактики болезни.
107. Этиология
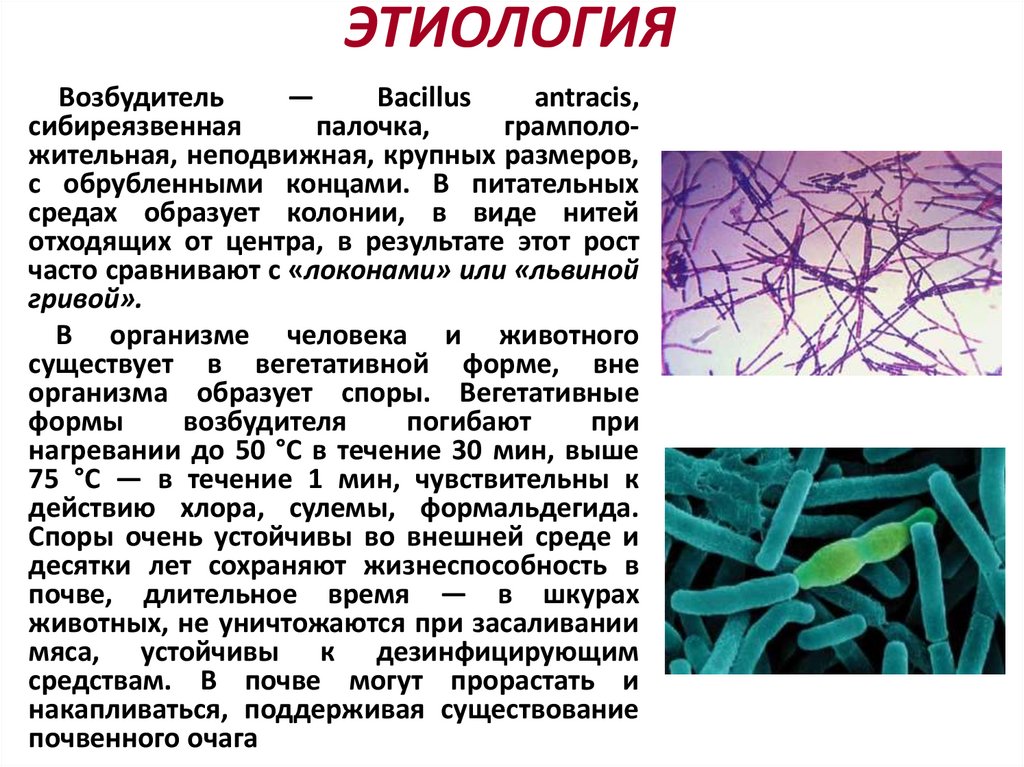
ЭТИОЛОГИЯВозбудитель
—
Bacillus
antracis,
сибиреязвенная
палочка,
грамположительная, неподвижная, крупных размеров,
с обрубленными концами. В питательных
средах образует колонии, в виде нитей
отходящих от центра, в результате этот рост
часто сравнивают с «локонами» или «львиной
гривой».
В организме человека и животного
существует в вегетативной форме, вне
организма образует споры. Вегетативные
формы
возбудителя
погибают
при
нагревании до 50 °С в течение 30 мин, выше
75 °С — в течение 1 мин, чувствительны к
действию хлора, сулемы, формальдегида.
Споры очень устойчивы во внешней среде и
десятки лет сохраняют жизнеспособность в
почве, длительное время — в шкурах
животных, не уничтожаются при засаливании
мяса, устойчивы к дезинфицирующим
средствам. В почве могут прорастать и
накапливаться, поддерживая существование
почвенного очага
108.
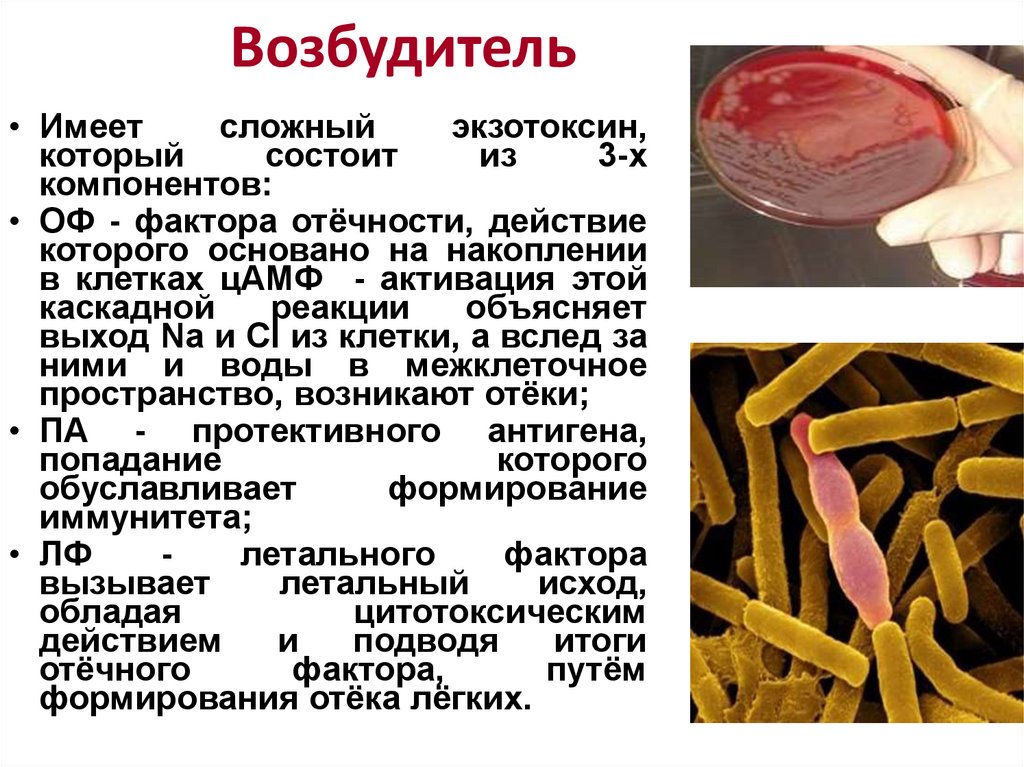
Возбудитель• Имеет
сложный
экзотоксин,
который
состоит
из
3-х
компонентов:
• ОФ - фактора отёчности, действие
которого основано на накоплении
в клетках цАМФ - активация этой
каскадной
реакции
объясняет
выход Na и Cl из клетки, а вслед за
ними и воды в межклеточное
пространство, возникают отёки;
• ПА - протективного антигена,
попадание
которого
обуславливает
формирование
иммунитета;
• ЛФ
летального
фактора
вызывает
летальный
исход,
обладая
цитотоксическим
действием
и
подводя
итоги
отёчного
фактора,
путём
формирования отёка лёгких.
109. Эпидемиология
ЭПИДЕМИОЛОГИЯ• Источник инфекции —
крупный и мелкий
рогатый скот, лошади,
свиньи,
олени,
антилопы, буйволы.
Болеют также собаки,
норки.
110.
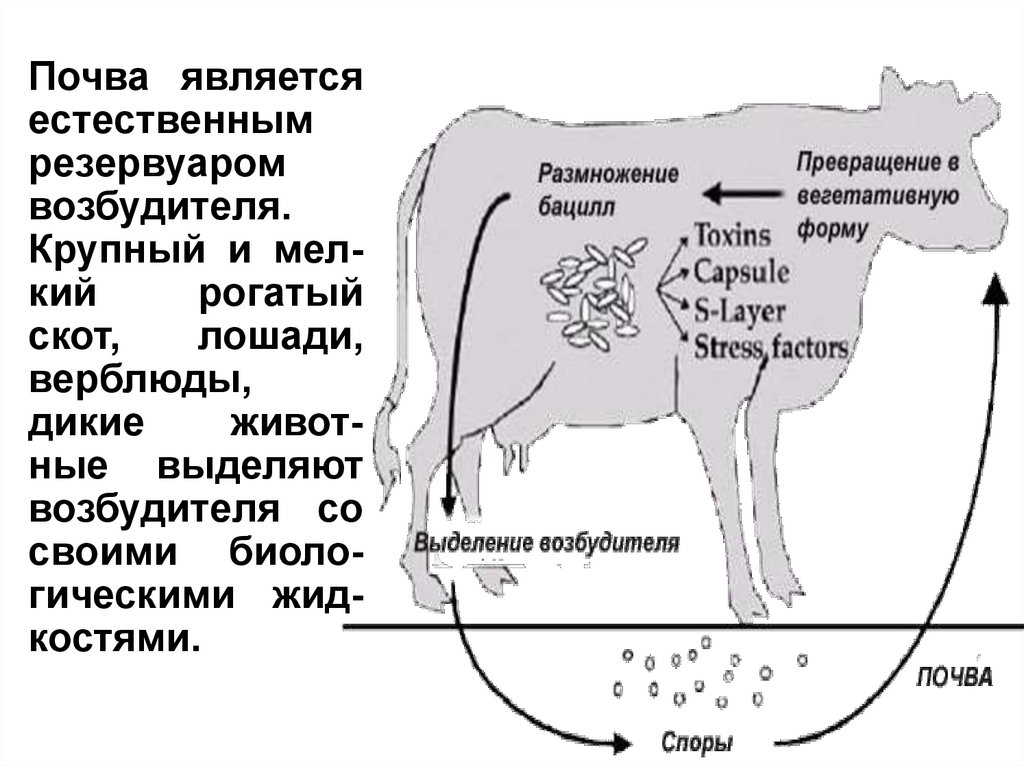
Почва являетсяестественным
резервуаром
возбудителя.
Крупный и мелкий
рогатый
скот,
лошади,
верблюды,
дикие
животные выделяют
возбудителя со
своими биологическими жидкостями.
111. Пути передачи инфекции
• - контактный,• - алиментарный,
• - трансмиссивный,
• - аэрогенный
Передача возбудителя
человеку происходит
при разделке туш павших животных и употреблении
пищевых продуктов, загрязненных спорами, а также
через воду, почву, воздух, шкуры, меховые изделия,
шерсть, щетину. Заражение в основном носит
профессиональный характер.
112. Патогенез
ПАТОГЕНЕЗ• Входными
воротами
инфекции
являются
поврежденные кожа и слизистые оболочки
конъюнктивы,
пищеварительного
канала,
дыхательных путей. В настоящее время кишечные и
легочные поражения трактуются как проявления
сибиреязвенного сепсиса.
• При кожной форме на месте внедрения микроба
возникает сибиреязвенный карбункул, развивается
выраженный
отек,
острый
геморрагический
регионарный лимфаденит.
• При первичной кишечной форме поражаются нижние
отделы тонкой кишки.
• При первичной легочной форме в легких
обнаруживаются очаги серозно-геморрагической
плевропневмонии, а в полостях плевры — серозногеморрагический экссудат. Возможно развитие
серозного и геморрагического менингоэнцефалита.
113. Классификация сибирской язвы
• Наружная (кожная) форма• Висцеральные формы :
- кишечная,
- легочная,
- смешанная
114. Кожная форма сибирской язвы
Местные изменения:- пятно
- пузырёк
- язва с чёрным дном
- сибиреязвенный карбункул
- регионарный лимфаденит
Исходы:
- образование рубчика
- генерализация процесса (сепсис)
115.
• Инкубационный период не превышает 12 дней,чаще всего 2—3 дня, при массивном заражении —
несколько часов. Наиболее распространена кожная
форма. На месте входных ворот инфекции
появляется пятно красноватого цвета. Вскоре оно
превращается в папулу медно-красного цвета с
багровым оттенком, зудящую, возвышающуюся над
кожей. В течение 1-х суток папула превращается в
везикулу,
наполненную
серозным,
затем
геморрагическим содержимым. При расчесывании
пораженных участков пустулы срываются, реже
лопаются самопроизвольно и на их месте
образуется
постепенно
увеличивающийся
в
размерах и быстро чернеющий струп.
116.
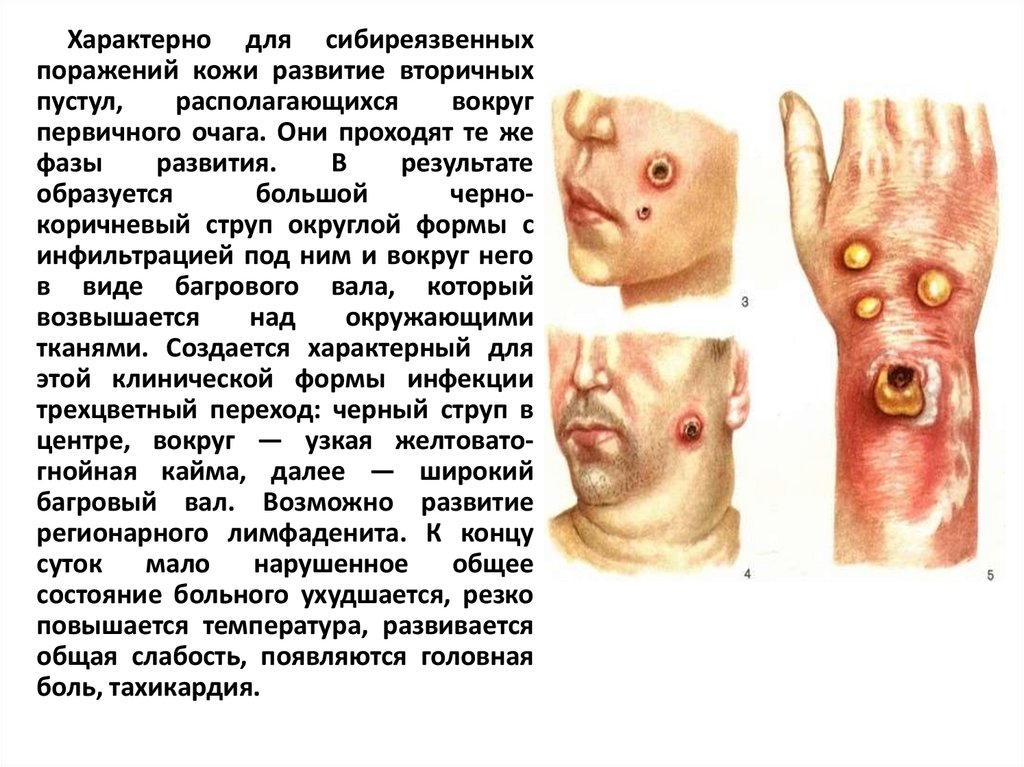
Характерно для сибиреязвенныхпоражений кожи развитие вторичных
пустул,
располагающихся
вокруг
первичного очага. Они проходят те же
фазы
развития.
В
результате
образуется
большой
чернокоричневый струп округлой формы с
инфильтрацией под ним и вокруг него
в виде багрового вала, который
возвышается
над
окружающими
тканями. Создается характерный для
этой клинической формы инфекции
трехцветный переход: черный струп в
центре, вокруг — узкая желтоватогнойная кайма, далее — широкий
багровый вал. Возможно развитие
регионарного лимфаденита. К концу
суток
мало
нарушенное
общее
состояние больного ухудшается, резко
повышается температура, развивается
общая слабость, появляются головная
боль, тахикардия.
117.
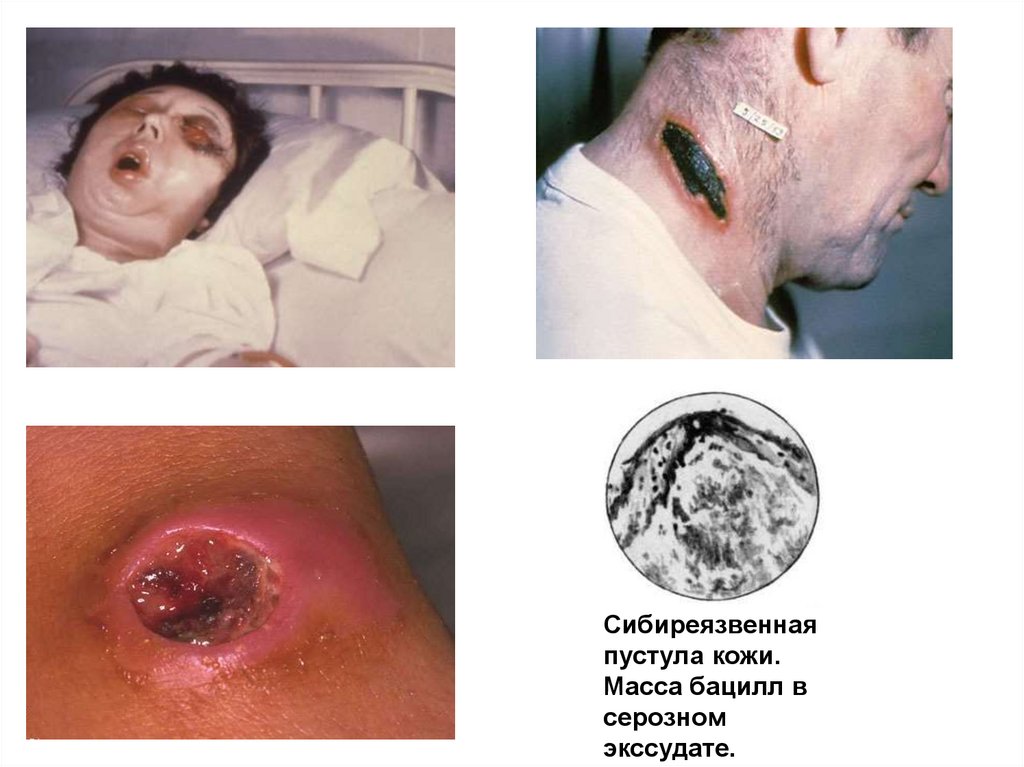
Сибиреязвеннаяпустула кожи.
Масса бацилл в
серозном
экссудате.
118.
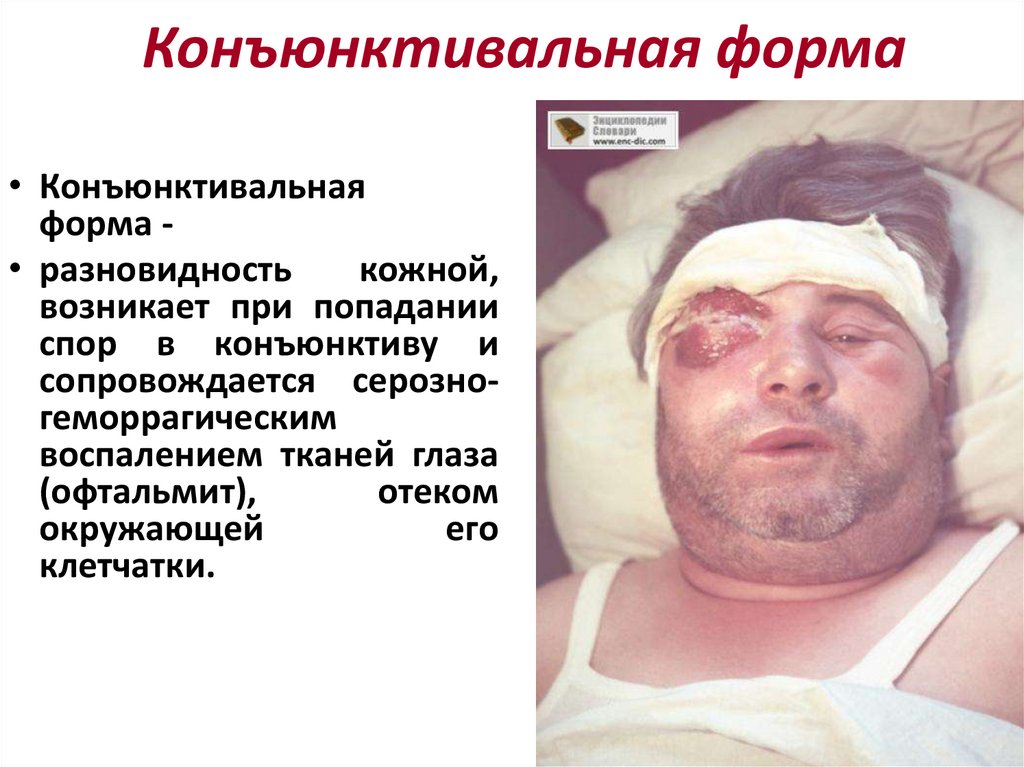
Конъюнктивальная форма• Конъюнктивальная
форма • разновидность
кожной,
возникает при попадании
спор в конъюнктиву и
сопровождается серозногеморрагическим
воспалением тканей глаза
(офтальмит),
отеком
окружающей
его
клетчатки.
119.
• При благоприятном течении болезни спустя 5—6дней температура снижается, чаще критически,
улучшается общее состояние, уменьшается отек,
лимфангоит и лимфаденит угасают, струп
отторгается, рана заживает с образованием рубца.
• В случаях неблагоприятного течения болезни
развивается вторичный сепсис с повторными
повышениями
температуры,
значительным
ухудшением
общего
состояния,
усилением
головной
боли,
нарастанием
тахикардии,
возникновением на коже вторичных пустул и
другого характера кожных изменений гематогеннометастатического
происхождения.
Возможно
развитие эндокардита, могут быть кровавая рвота и
диарея. Состояние больного прогрессирующее
ухудшается. Может наступить летальный исход в
результате отека легких, комы.
120. Генерализованные формы сибирской язвы
• Заражение алиментарным или аэрогенным путём• При вскрытия умерших выявляются:
– острое полнокровие, кровоизлияния, паренхиматозная
дистрофия внутренних органов
- лимфадениты, язвы в кишечнике, вторичная пневмония,
инфаркты в печени, геморрагический медиастинит,
перикардит.
• Осложнения:
кровотечения,
острая
сердечная
недостаточность, ИТШ.
• Исход - летальный.
121. Кишечная форма сибирской язвы характеризуется следующими изменениями:
• серозно-геморрагическимвоспалением
кишечника с развитием перитонита,
• появлением сибиреязвенных карбункулов
в полости рта, в брыжейке кишки.
• К типичным осложнениям относятся
перфорация язв, кровотечение, перитонит,
инфекционно-токсический шок.
122.
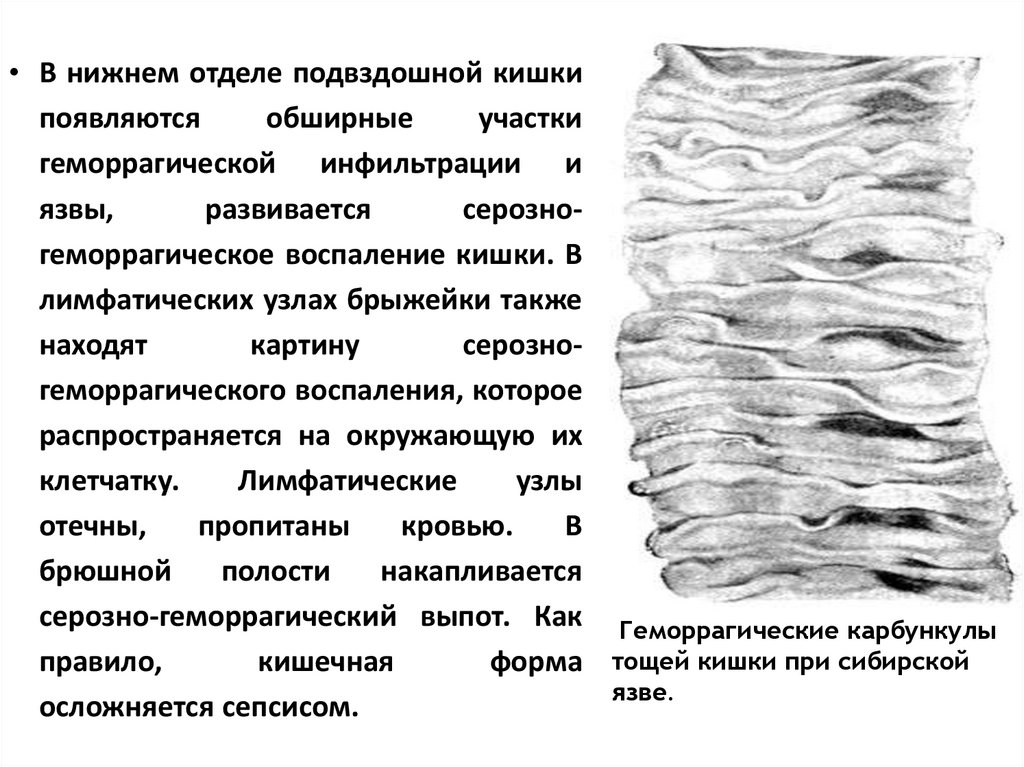
• В нижнем отделе подвздошной кишкипоявляются
обширные
участки
геморрагической инфильтрации и
язвы,
развивается
серозногеморрагическое воспаление кишки. В
лимфатических узлах брыжейки также
находят
картину
серозногеморрагического воспаления, которое
распространяется на окружающую их
клетчатку.
Лимфатические
узлы
отечны,
пропитаны
кровью.
В
брюшной
полости
накапливается
серозно-геморрагический выпот. Как Геморрагические карбункулы
правило,
кишечная
форма тощей кишки при сибирской
язве.
осложняется сепсисом.
123.
• Прикишечной
форме,
алиментарном
сибиреязвенном сепсисе токсикоз развивается с
первых
часов
болезни.
Возникают
гиперпирексия, общая слабость, боль в животе,
вздутие его, рвота, редко - кровавый понос. На
коже могут быть вторичные пустулезные и
геморрагические высыпания. Вскоре наступает
беспокойство, одышка, цианоз. Возможно
развитие
менингоэнцефалита.
Больные
погибают при нарастающей сердечной слабости
через 3—4 дня от начала заболевания, иногда —
в 1—2-й день.
124. Для лёгочной формы сибирской язвы характерны
• геморрагическиетрахеит,
бронхит,
пневмония, плеврит.
• Причинами летального исхода чаще
являются
геморрагический
плеврит,
пневмония, отёк лёгких.
125.
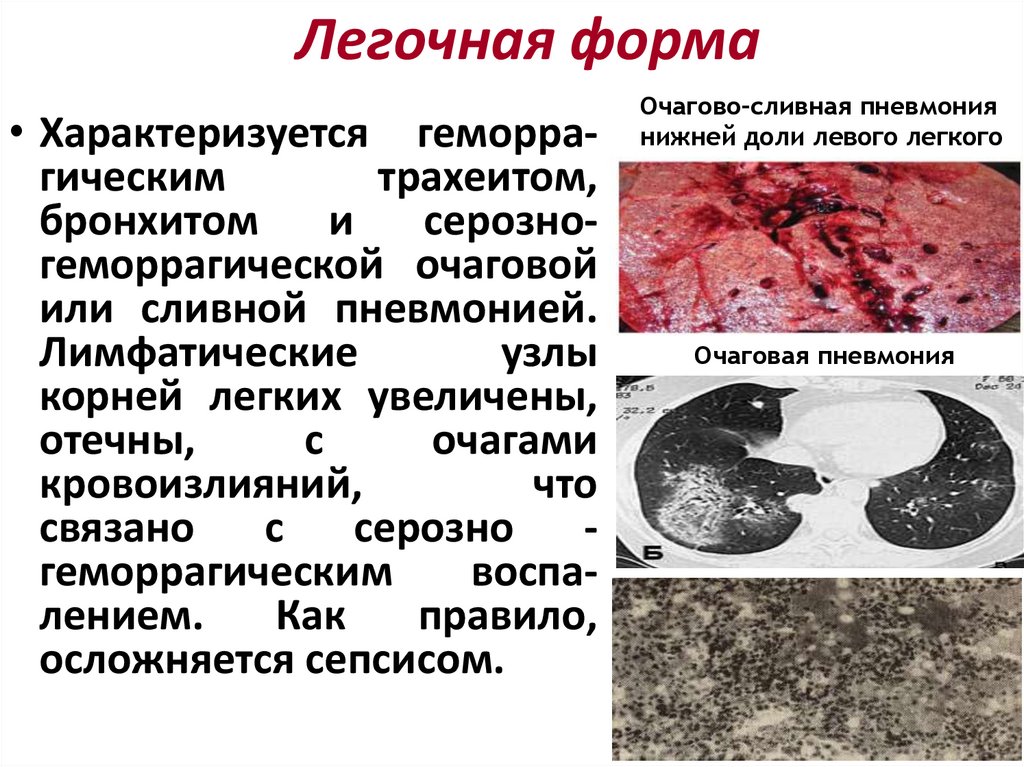
Легочная форма• Характеризуется геморрагическим
трахеитом,
бронхитом
и
серозногеморрагической очаговой
или сливной пневмонией.
Лимфатические
узлы
корней легких увеличены,
отечны,
с
очагами
кровоизлияний,
что
связано
с
серозно
геморрагическим
воспалением.
Как
правило,
осложняется сепсисом.
Очагово-сливная пневмония
нижней доли левого легкого
Очаговая пневмония
126. Клинически и рентгенологически определяются бронхопневмония и выпотной геморрагический плеврит. Смерть наступает на 2—3-й сутки
• Легочной формой сибирской язвы заражаются приобработке шерсти, волоса или кожи инфицированных
животных. Болезнь развивается бурно: озноб,
повышение температуры, боль и чувство стеснения в
груди, кашель с пенистой мокротой, напоминающей
после свертывания малиновое желе, стремительно
нарастающие
явления
общей
интоксикации,
дыхательная недостаточность, расстройства сердечно сосудистой системы.
КЛИНИЧЕСКИ И РЕНТГЕНОЛОГИЧЕСКИ
ОПРЕДЕЛЯЮТСЯ БРОНХОПНЕВМОНИЯ И
ВЫПОТНОЙ ГЕМОРРАГИЧЕСКИЙ ПЛЕВРИТ.
СМЕРТЬ НАСТУПАЕТ НА 2—3-Й СУТКИ В
РЕЗУЛЬТАТЕ ОТЕКА ЛЕГКИХ И КОЛЛАПСА.
127. При смешанной форме сибирской язвы
присоединяются поражения печени и почек(кровоизлияния,
дистрофические
изменения, ОПН)
Со
стороны
ЦНС
отмечаются
геморрагический
менингит,
очаговые
кровоизлияния, очаги некроза в головном и
спинном мозге
128. Геморрагический менингоэнцефалит
• Мягкая мозговая оболочка на своде иосновании мозга отечна, пропитана
кровью, имеет темно-красный цвет
(«красный чепец»). Картина напоминает
травматическое повреждение мозга.
• При
гистологическом
исследо-вании
обнаруживают серозно-геморрагическое
воспаление оболочек и ткани мозга с
разрушением стенок мелких сосудов,
разрывом их, скоплением в просвете
сосудов огромного числа сибиреязвенных
микробов.
«Заселение»
сосудов
(капилляров, артериол) сибиреязвенными
бактериями наблюдается повсеместно, а
не только в головном мозге и его
оболочках.
129.
• Для первично-септической формы характерныобщие проявления инфекции при отсутствии
местных изменений. Эти общие проявления
однозначны
как
при
первичном
сибиреязвенном сепсисе, так и при вторичном,
осложняющем
кожную,
кишечную
или
первично-легочную форму заболевания.
• При вскрытии умерших от сибиреязвенного
сепсиса находят увеличенную селезенку, она
дряблая, на разрезе темно-вишневого цвета,
почти черная, дает обильный соскоб пульпы.
• В мазках с поверхности разреза селезенки
обнаруживают огромное число сибиреязвенных
палочек.
Особенно
характерно
развитие
геморрагического менингоэнцефалита.
130.
Генерализация инфекционного процесса происходит тремяпутями:
• контактным;
• лимфогенным;
• гематогенным.
В результате генерализации в процесс вовлекаются:
• клетчатка средостения;
• легкие;
• плевра;
• перикард;
• пищеварительный тракт;
• оболочки мозга;
• сам мозг.
Медиастинит, плеврит, перикардит и прикорневая пневмония
развиваются при гематогенном и лимфогенном пути
распространения возбудителя. Поражение желудка и
кишечника, мозговых оболочек и мозга обусловлено
исключительно гематогенной генерализацией.
131. Патологическая анатомия
ПАТОЛОГИЧЕСКАЯ АНАТОМИЯВ кожном очаге отмечаются:
резко
выраженный
воспалительный
отек
с
геморрагическими изменениями окружающих тканей;
- серозно-геморрагическое воспаление регионарных
лимфоузлов;
- выраженные гиперемия и полнокровие внутренних
органов.
У умерших от септической формы заболевания выявляют
геморрагический синдром (кровоизлияния в миокард,
эпикард, слизистые оболочки желудочно-кишечного тракта,
легкие), серозно-геморрагический отек и поражения
различных органов. Печень, селезенка и брыжеечные
лимфоузлы увеличены.
В плевральной и брюшной полостях - скопление
кровянисто-серозной жидкости. Мозговые оболочки
отечны, а множественные геморрагии придают им
характерный вид "шапочки кардинала".
132.
• Возможны:- отек легких, мозга,
- возникновение язв слизистой оболочки
пищеварительного канала, перфорация их,
перитонит,
- при кожной форме - вторичный сибиреязвенный
сепсис.
Прогноз при кожной форме в случае своевременного лечения благоприятный.
У больных с висцеральными формами прогноз
неблагоприятный, так как почти всегда ведет к
летальному исходу
даже при проведении
своевременной интенсивной терапии.
133.
Смерть больных сибирской язвой наступаетот сепсиса. На вскрытии диагноз сибирской
язвы
должен
быть
подтвержден
результатами
бактериоскопического
исследования.
134. Туляремия
• инфекционная болезнь с природнойочаговостью, клинически характеризующаяся интоксикацией, лихорадкой и
поражением лимфатических узлов.
135.
Возбудитель туляремии Francisellatularensis
Туляремийные бактерии мелкие
неподвижные
полиморфные микроорганизмы диаметром от 0,1 до
0,5 мкм. На искусственных
питательных средах имеют
форму мелкого кокка, в
органах
животных
коккобактерий. Спор не
образуют, имеют капсулу
136.
Источники инфекции и переносчикиОсновным источником инфекции в природных
условиях : грызуны.
Из домашних животных источники инфекции:
- овцы,
- свиньи,
- крупный рогатый скот.
Переносчики возбудителя: кровососущие насекомые,
в частности половозрелые иксодовые клещи, которые
могут передавать микробы от грызуна к грызуну и от
грызуна к человеку;
известную роль играют также слепни, особенно,
златоглазки и дождевики, комары.
137. Пути заражения
• Контактный - при контакте с больнымигрызунами и их выделениями;
• Алиментарный - при употреблении в пищу
продуктов и воды, инфицированных
выделениями больных грызунов;
• Аспирационный - при обработке зерновых
и фуражных продуктов, при обмолоте
хлеба, просеивании зерна и т.п.;
• Трансмиссивный (инокулятивный) - через
кровососущих насекомых.
138.
Возбудитель болезни проникает через кожу ислизистую оболочку, даже неповрежденные. На
месте входных ворот на коже или слизистых
оболочках нередко развивается первичный аффект
с соответствующим регионарным первичным
лимфаденитом.
Микробы, попавшие в лимфатические узлы,
размножаются, частично гибнут. Высвободившийся
эндотоксин вызывает местно явления аденита и
незначительного периаденита; поступая в ток
крови, он обусловливает общую интоксикацию
(лихорадка, нарушения со стороны сердечнососудистой и нервной системы и т.д.).
139.
Когда защитная функциялимфатических
узлов
оказывается
недостаточной и возбудитель
проникает
в
кровь,
наступает бактериемия,
что приводит к генерализации инфекции с последующим метастазированием, с развитием
вторичных
туляремийных бубонов.
140. Патологическая анатомия
• Основнымпатоморфологическим
субстратом при туляремии являются
специфические туляремийные гранулемы,
которые наблюдаются во всех внутренних
органах (селезенка, печень, почки, легкие,
плевра) и лимфатических узлах
141.
• Макроскопически это беловато-желтые узелки диаметромот 1 до 4 мм. В центре гранулема подвергается казеозному
некрозу и распаду. Вокруг зоны некроза располагаются
эпителиальные и гигантские клетки, лимфоциты,
фибробласты,
расположенные
частоколом,
гранулематозный комплекс окружен соединительной
тканью.
• Микроскопически туляремийная гранулема очень похожа
на туберкулезный бугорок. Наиболее демонстративно
выражен гранулематозный процесс в регионарных
лимфатических узлах, которые увеличены, мягкие по
консистенции, имеют очаги некроза. Нередко наблюдается
сплошной некроз лимфатического узла с инфильтратом
вокруг него. При вскрытии его на поверхности кожи
образуются длительно незаживающие язвы.
142.
Выявляютсяумеренно
выраженные
дистрофические
изменения сердечной мышцы и гистиоцитарная реакция по
ходу
сосудов.
В
почках
также
обнаруживаются
некробиотические изменения эпителия извитых канальцев,
единичные гранулемы и очаги некрозов.
• печень и селезенка увеличены, имеют множество
гранулематозно-некротических
фокусов.
Возможно
образование мелких поверхностных язв и эрозий на
слизистой оболочке желудка, двенадцатиперстной кишки,
тонкой и толстой кишок. Описаны случаи язвенного илеита и
аппендицита, фибринозного перитонита.
• в головном мозге и мозговых оболочках отмечены также
специфические гранулемы, точечные кровоизлияния. В
редких случаях наблюдаются туляремийный энцефалит и
менингит.
143. Основные клинические признаки
Инкубационный период колеблется от несколькихчасов до нескольких дней. В большей части
случаев он составляет 3-7 дней, иногда удлиняется
до 10 дней. Болезнь начинается остро, с озноба и
быстрого подъема температуры до 38,5-40° С.
Отмечаются
резкая
головная
боль,
головокружение, боли в мышцах ног, спины и
поясничной области. В тяжелых случаях
наблюдаются рвота, носовые кровотечения.
144.
Характернывыраженная
потливость,
нарушение сна в виде сонливости или
бессонницы.
Бред,
галлюцинации,
помрачение сознания встречаются весьма
редко. Язык обложен сероватым налетом.
Характерным признаком любой формы
туляремии является увеличение различных
лимфатических узлов, размеры которых
могут быть от горошины до лесного и даже
грецкого ореха.
145. Клинические формы туляремии
Бубонная форма- язвенно – бубонная форма
- глазо – бубонная форма
- ангинозно – бубонная форма
- абдоминальная форма
Лёгочная форма
Генерализованная (тифоидная) форма
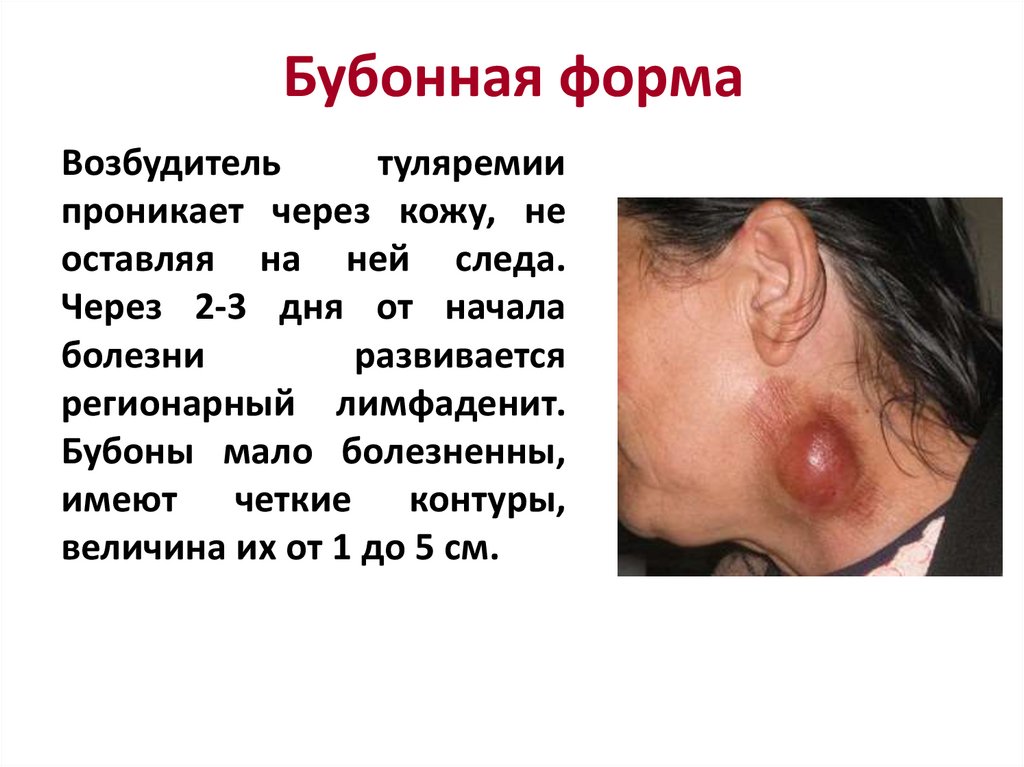
146. Бубонная форма
Возбудительтуляремии
проникает через кожу, не
оставляя на ней следа.
Через 2-3 дня от начала
болезни
развивается
регионарный лимфаденит.
Бубоны мало болезненны,
имеют четкие контуры,
величина их от 1 до 5 см.
147. Язвенно – бубонная форма
Язвенно-бубоннаяформа
характеризуется
наличием на месте входных ворот первичного
аффекта, который в течение 6-8 дней претерпевает
морфологические изменения от пятна, папулы,
везикулы до неглубокой язвы с одновременным
развитием регионарного лимфаденита (бубон)
148. Глазо – бубонная форма
Глазо-бубонная форма встречается в 1-2% случаеви
характеризуется
фолликулярными
разрастаниями желтого цвета размером от
булавочной головки до просяного зерна на
конъюнктиве одного глаза. Бубон развивается в
околоушной или подчелюстной областях.
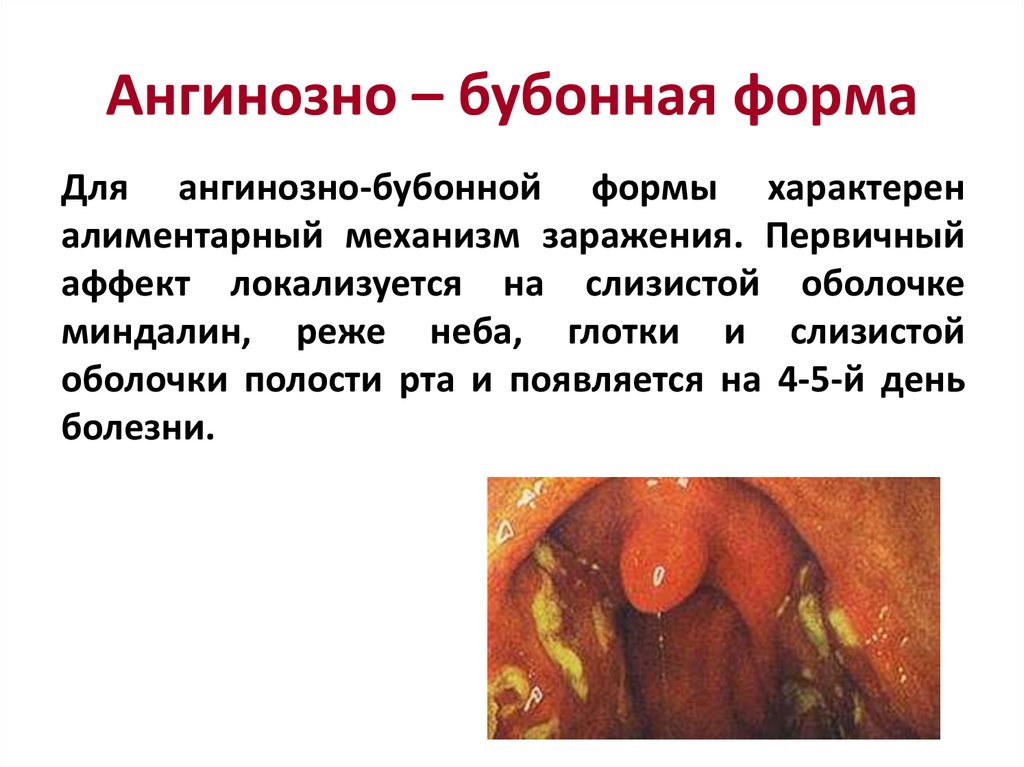
149. Ангинозно – бубонная форма
Для ангинозно-бубонной формы характереналиментарный механизм заражения. Первичный
аффект локализуется на слизистой оболочке
миндалин, реже неба, глотки и слизистой
оболочки полости рта и появляется на 4-5-й день
болезни.
150. Лёгочная форма
Бронхит или первичная туляремийнаяпневмония (мелко- или крупноочаговая
чаще
двусторонняя) и регионарный
лимфаденит.
Поражения
в
лёгких
напоминают творожистый некроз при
туберкулёзе
151. Генерализованная (тифоидная) форма характеризуется
• отсутствием первичного очага пораженияи регинарного лимфаденита,
• образованием гранулём во внутренних
органах.
152. Осложнения туляремии включают:
• специфические осложнения (вторичнаятуляремийная пневмония, перитонит,
перикардит, вторичный туляремийный
менингит и менингоэнцефалит),
• неспецифические осложнения (абсцессы,
гангрена легких и др.), что обусловлено
присоединением вторичной бактериальной флоры.
153.
• Прогноз при современных методахлечения благоприятный.
• Исход
Летальность колеблется в пределах 0,5 – 3 %
и наблюдается, в основном, при легочной и
абдоминальной формах туляремии.
• Профилактика туляремии
Проведение
комплекса
мероприятий,
направленных на ликвидацию природных
очагов инфекции или сокращение их
территорий.
154. Глоссарий
Cholera asiatica – холера азиатскаяCholera sicca – форма холеры без диареи и
рвоты
Algidus – гипотермия вследствие
обезвоживания у больных холерой
«Рисовый отвар» - образное название каловых
масс при холере
«Поза гладиатора» - поза трупа умершего от
холеры
«Рука прачки» - образное название рук при
холерном эксикозе
Variola vera – натуральная оспа
155.
Variolois /s. varioloidum/ – легкая форма оспы упривитых
Variola pustulosa haemorrhagica /s. variola nigra/ оспа с кровоизлияниями в оспенные пустулы
/черная оспа/
Purpura variolosa /s. variola fulminans / –
оспенная
пурпура /молниеносная оспа/
Pestis – чума
Facies pestica – описание лица при тяжелом
течении чумы
«Меловой язык» - образное название языка у
больных чумой
Bubo – воспаление лимфатических узлов /бубон/
156.
Bubo pestilentialis primarius /secundarius/ первичное воспаление лимфатических узловпри чуме /вторичное/
Bubo indolens – безболезненный бубон
Pneumonia pestilencialis – легочная форма
чумы /чумная пневмония/
Anthrax – сибирская язва
Pustula maligna /s. pustula anthracica/ – кожная
форма сибирской язвы /злокачественная
пустула, пустула сибиреязвенная/
Carbunculus intestinalis – поражение кишки при
сибирской язве
157. Рекомендуемая литература
1. Патологическая анатомия / Под ред. А.И. Струкова, В.В.Серова. Учебник. Переиздание. – М.: Литтерра, 2011. - С.
611-622.
2. Пальцев М.А., Аничков Н.М. Патологическая анатомия :
Учебник, Т. 1, 2 (ч. 1, 2). – М.: Медицина, 2001.
3. Конкина Е.А., Константинов А.С., Рачкова О.В., Лапочкина
Е.В. Словарь терминов по патологической анатомии для
студентов лечебного и педиатрического факультетов. –
Иваново, 2013. – 35 с.
4. Атлас по патологической анатомии / Под ред. О.В.
Зайратьянца – М: ГЭОТАР-Медиа. - 2010.
5. Руководство к практическим занятиям по патологической
анатомии / Под ред. М.А. Пальцева. – М.: ОАО Издательство
«Медицина». - 2006.
6. Патология: курс лекций. Том 1, 2 / Под ред. М.А. Пальцева. М.: ОАО Издательство «Медицина». - 2007.
7. Патология. Руководство. Под редакцией М.А. Пальцева, В.С.
Паукова, Э.Г. Улумбекова. М: ГЭОТАР, 2002. – 256 с.





















































































































 Медицина
Медицина








