Il movimento
1.
Il movimento2.
Il movimento è lo stato dell’uomo e la base della suaessenza.
La vita umana non può essere concepibile in senso
statico;
dal battere delle palpebre alla massima velocità in
corsa, nel sonno o nella piena attività,
l’uomo è in movimento
Kaplan A. Designing for man in motion 1971
3.
Il riposo!E’ opinione comune che gli anziani debbano
praticare una ridotta attività fisica
Casa di riposo
per indicare casa di soggiorno per anziani
•Non conosciamo persone di età avanzata
che sono morte o divenute invalide
per l’insufficiente riposo
4.
• E’ dimostrato che le persone con modesta mobilitàhanno un rischio particolarmente elevato di andare
incontro ad una compromissione delle attività della vita
quotidiana ed alle cadute, oltre che presentare una più
alta mortalità
5.
L’attività fisica nell’anzianoUna riduzione dell’attività fisica ha importanti
effetti negativi sulla salute e sull’efficienza della
persona soprattutto anziana
I danni dell’inattività si associano alle
modificazioni involutive della senescenza ed alle
conseguenze delle malattie croniche
6.
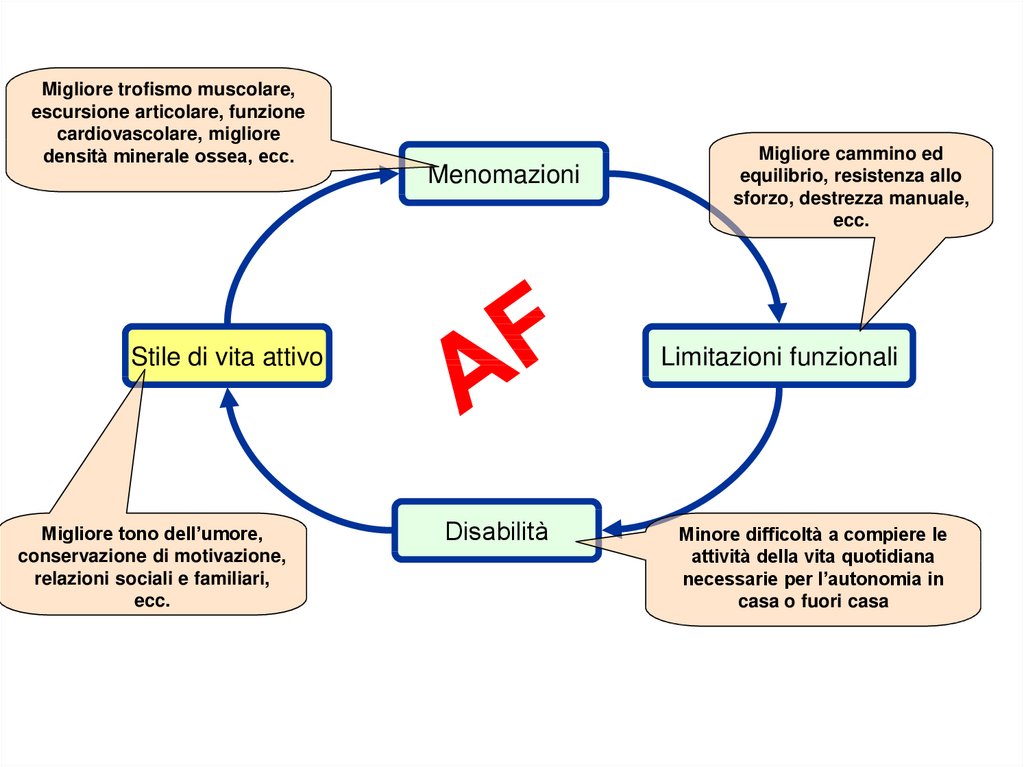
Migliore trofismo muscolare,escursione articolare, funzione
cardiovascolare, migliore
densità minerale ossea, ecc.
Menomazioni
Stile di vita attivo
Migliore tono dell’umore,
conservazione di motivazione,
relazioni sociali e familiari,
ecc.
Migliore cammino ed
equilibrio, resistenza allo
sforzo, destrezza manuale,
ecc.
Limitazioni funzionali
Disabilità
Minore difficoltà a compiere le
attività della vita quotidiana
necessarie per l’autonomia in
casa o fuori casa
7.
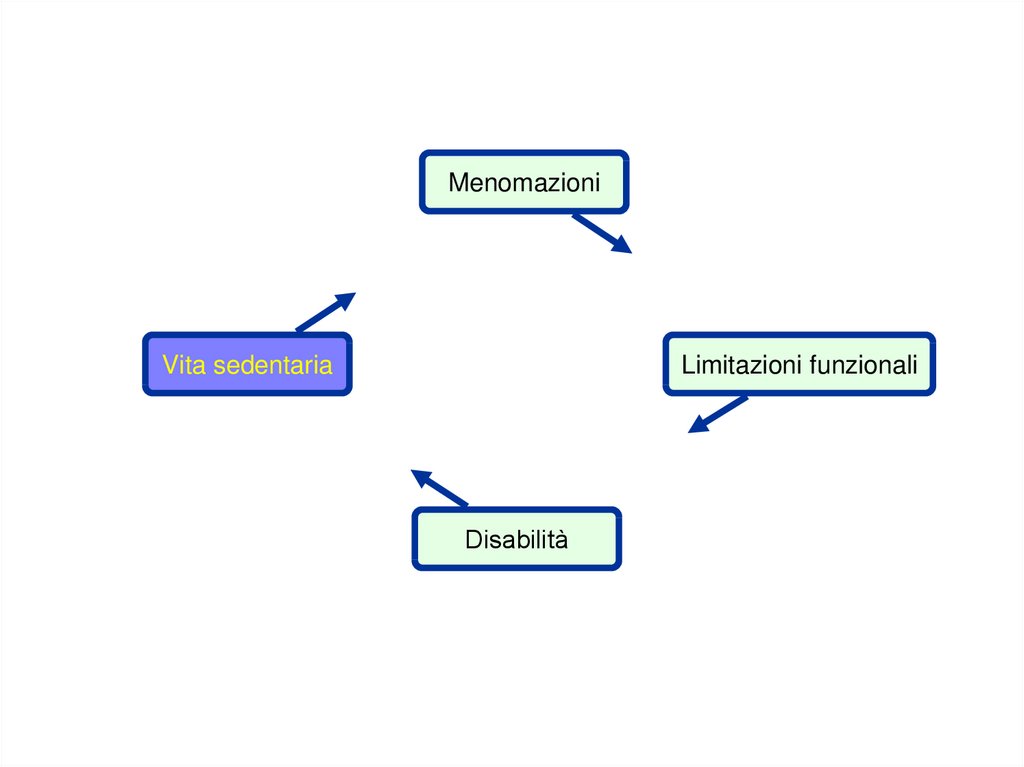
MenomazioniVita sedentaria
Limitazioni funzionali
Disabilità
8.
Sarcopenia, alterata flessibilitàarticolare, decondizionamento
cardiovascolare, osteoporosi,
ecc.
Menomazioni
Vita sedentaria
Cammino ed equilibrio
difficoltosi, ridotta resistenza
allo sforzo, alterata destrezza
manuale, ecc.
Limitazioni funzionali
Disabilità
Depressione, perdita di
motivazione, perdita di
relazioni sociali o familiari,
ecc.
Incapacità o difficoltà a compiere
le attività della vita quotidiana
necessarie per l’autonomia in
casa o fuori casa
9.
Tuttavia nella popolazione occidentale, i soggetti
in età avanzata costituiscono uno dei gruppi in cui
l’inattività fisica è più frequente
I dati sono pochi, ma indicano che una
percentuale molto bassa compresa tra il 2 ed il
22% pratica attività fisica regolare.
Attività fisica è un fattore di prevenzione della
maggior parte delle malattie cronico-degenerative
10.
Prognosi di una frattura di femoreFrattura di femore, organo non indispensabile al
mantenimento della vita!
La mortalità dopo frattura di femore è
elevatissima ancora a 6 – 12 mesi dal trauma
» Non in conseguenza diretta del trauma quanto di
un inadeguato programma di mobilizzazione e
quindi di una patologia da immobilizzazione
11.
Fattori che possono ridurre l’attività fisicaModificazioni
fisiologiche
età correlate
• Minore tolleranza allo sforzo
• Ridotta efficienza dei
meccanismi di risposta allo
sforzo
• Riduzione della funzione
respiratoria
• Riduzione della massa
muscolare
12.
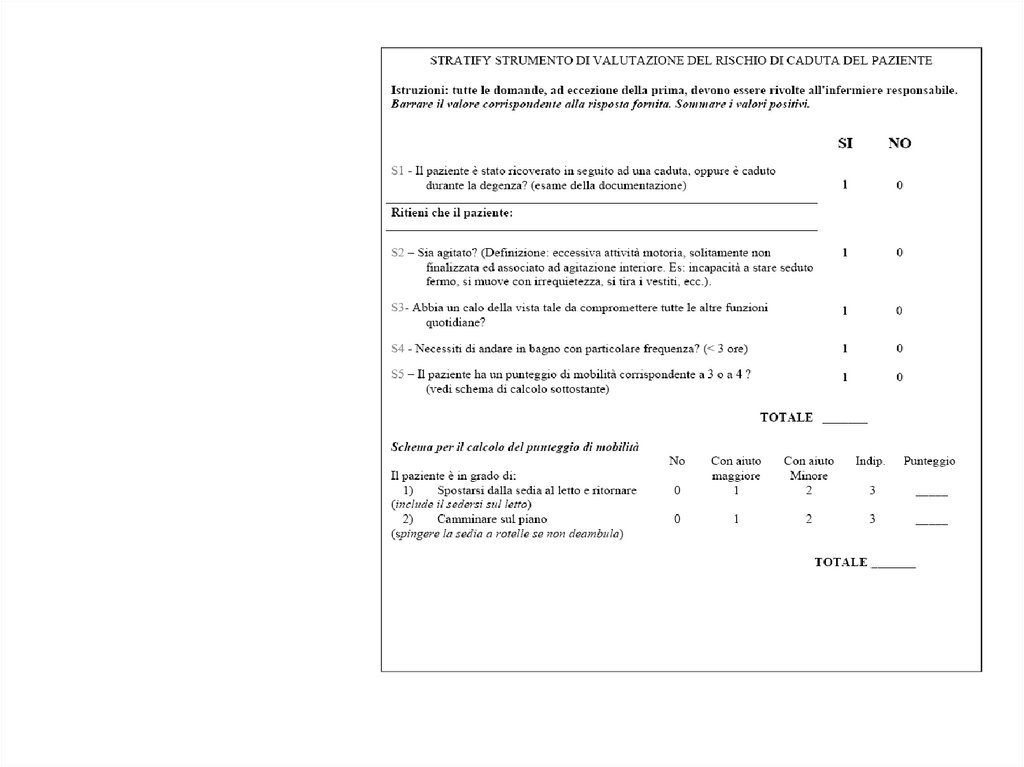
Fattori che possono ridurre l’attività fisicaCondizioni
patologiche
Malattie cardiovascolari
Malattie respiratorie
Malattie muscolo-scheletriche
Malattie neurologiche
Deficit cognitivi
13.
Fattori che possono ridurre l’attività fisicaFattori
psicologici ed
ambientali
• Assenza di interesse
• Mancanza di persone con cui
svolgere attività
• Timore di farsi male durante
gli esercizi
• Condizione economica
• Impoverimento dei legami
affettivi
• Barriere architettoniche
14.
Il riposoIl riposo e l’immobilità costituiscono una risposta
universale ed istintiva alla malattia.
Da Ippocrate in poi il valore di mezzo terapeutico
idoneo a contrastare le più diverse malattie è stato più
che enfatizzato!
Solo dagli anni 50 è cominciata a farsi strada l’idea che
se il riposo è una terapia,
la sua utilità deve essere valutata in modo
scientifico
15.
L’indicazione al riposo a letto può essere il
primum movens di una sindrome da
immobilizzazione e pertanto la sua prescrizione
deve essere ben ponderata
16.
“il letto è un posto pericoloso, soprattuttoper gli anziani”
G.L. Chalmers
17.
Tuttavia nella pratica medica abituale, anche
ospedaliera, vi sono molte resistenze all’alzata
dal letto dei pazienti.
Numerosi studi clinici hanno rilevato l’inutilità
del riposo a letto sia dopo esami diagnostici (es.
rachicentesi, cateterismo cardiaco..), che in varie
condizioni patologiche.
18.
E’necessario che il riposo a letto venga prescrittoSOLO
in condizioni di emergenza ben definite
e per un periodo di tempo precisato
Infarto del miocardio
1 – 3 giorni
Ictus ischemico
1 – 3 giorni
Ictus emorragico
4 – 8 giorni
Scompenso cardiaco
2 – 5 giorni
Stato di coma
2 – 5 giorni
Interventi chirurgici maggiori
2 - 3 giorni
Embolia polmonare
2 -5 giorni
19.
La FEBBRE di per se stessa, NON è un validomotivo per prescrivere il riposo assoluto
20.
La prescrizione del riposo deve avere una suadinamicità, nel senso che può essere interrotta o
prolungata a seconda degli effetti derivati dalla
mobilizzazione.
ESEMPIO: Paziente con ictus
la mobilizzazione a sedere o in piedi può peggiorare
l’ischemia
osservare il paziente e valutare eventuale
insorgenza di ipotensione o peggioramento dei sintomi
21.
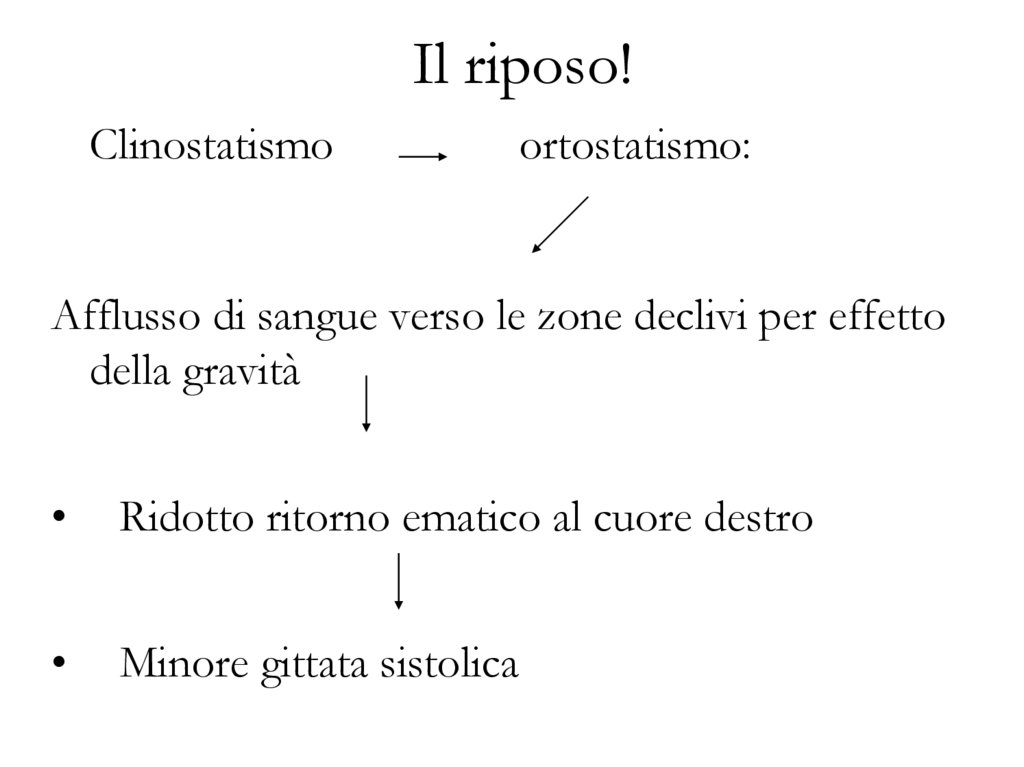
Il riposo!Clinostatismo
ortostatismo:
Afflusso di sangue verso le zone declivi per effetto
della gravità
Ridotto ritorno ematico al cuore destro
Minore gittata sistolica
22.
Soggetto giovane:soggetto anziano +
farmaci +
immobilizzazione:
DECONDIZIONAMENTO
Aumento della frequenza cardiaca
di compenso
Aumento delle resistenze periferiche
assenza di meccanismi
IPOTENSIONE
23.
La sindrome da immobilizzazioneLa limitazione dell’attività può causare, anche in organismi sani e
giovani, una compromissione dell’efficienza funzionale ed una
riduzione della sopravvivenza.
L’abolizione della mobilità provoca alterazioni precoci
dell’apparato locomotore
della funzione cardiocircolatoria e respiratoria
dell’attività metabolica
24.
Sindrome da immobilizzazioneComplessa fenomenologia che insorge in seguito
grave inattività e soprattutto a prolungata
permanenza a letto, indipendentemente dalle
cause che l’hanno determinata
25.
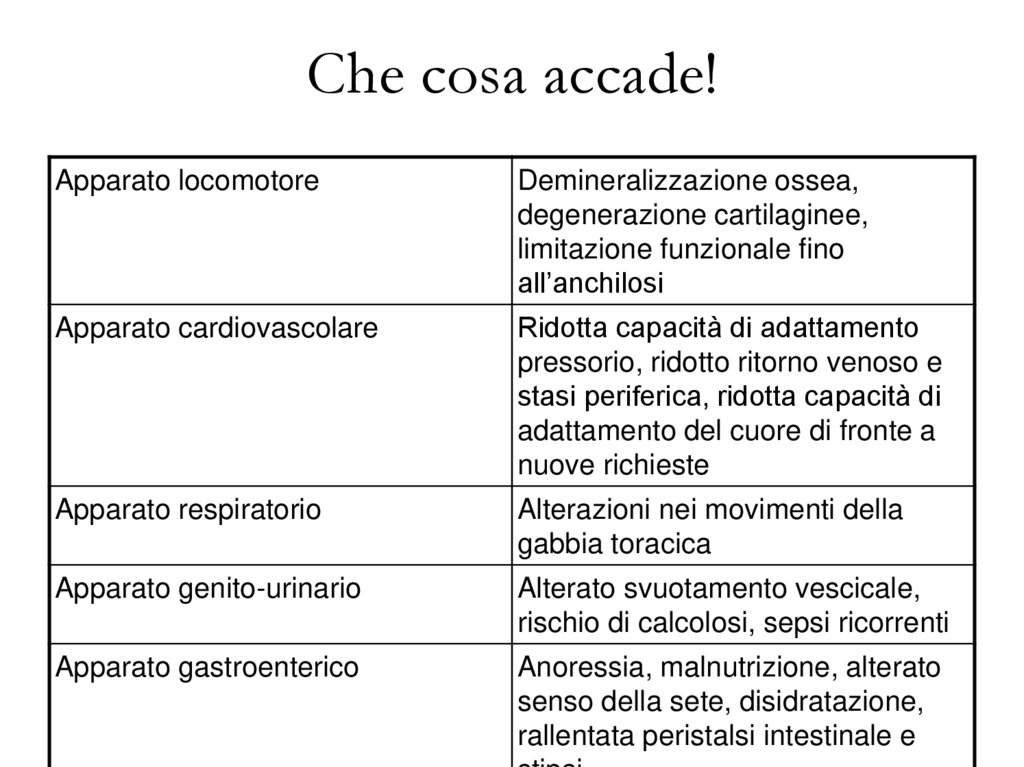
Che cosa accade!Apparato locomotore
Demineralizzazione ossea,
degenerazione cartilaginee,
limitazione funzionale fino
all’anchilosi
Apparato cardiovascolare
Ridotta capacità di adattamento
pressorio, ridotto ritorno venoso e
stasi periferica, ridotta capacità di
adattamento del cuore di fronte a
nuove richieste
Apparato respiratorio
Alterazioni nei movimenti della
gabbia toracica
Apparato genito-urinario
Alterato svuotamento vescicale,
rischio di calcolosi, sepsi ricorrenti
Apparato gastroenterico
Anoressia, malnutrizione, alterato
senso della sete, disidratazione,
rallentata peristalsi intestinale e
26.
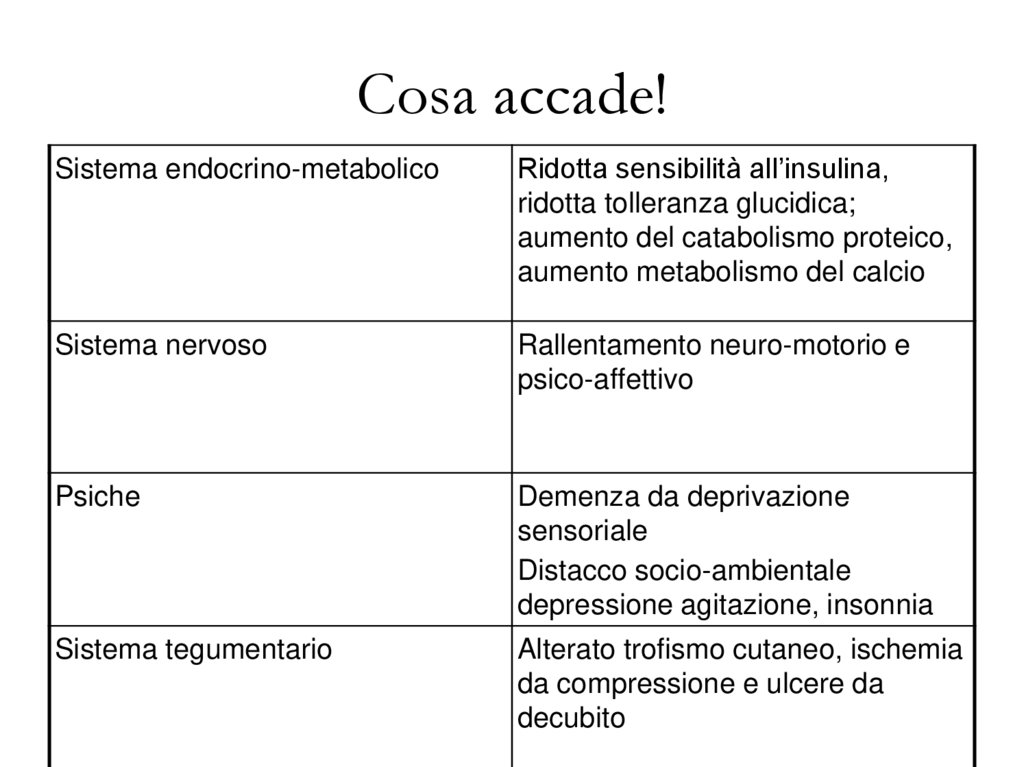
Cosa accade!Sistema endocrino-metabolico
Ridotta sensibilità all’insulina,
ridotta tolleranza glucidica;
aumento del catabolismo proteico,
aumento metabolismo del calcio
Sistema nervoso
Rallentamento neuro-motorio e
psico-affettivo
Psiche
Demenza da deprivazione
sensoriale
Distacco socio-ambientale
depressione agitazione, insonnia
Sistema tegumentario
Alterato trofismo cutaneo, ischemia
da compressione e ulcere da
decubito
27.
Pensiero guida perchiunque si occupi di
anziani
Un anziano che non si muove presto si ammalerà
Presto vedrà la sua autosufficienza decadere
Presto svilupperà depressione e decadimento cognitivo
28.
Ambito di competenza dell’OSS nell’esecuzionedi attività assistenziali
28
29.
Fisiologia dell’attività fisica nell’anzianoAttività fisica: qualsiasi movimento corporeo
indotto da muscoli scheletrici che comporti un
dispendio energetico
Esercizio fisico: tipo particolare di attività
fisica caratterizzato da movimenti corporei
strutturati e ripetitivi al fine di mantenere e/o
migliorare l’efficienza fisica
30.
Esercizio fisico• Dinamico o isotonico: si attua attraverso il ripetersi di
contrazioni muscolari che comportano evidenti
variazioni della lunghezza dei muscoli ed ampie
escursioni articolari. Il metabolismo è prevalentemente
aerobio
• Statico o isometrico: notevole quantità di forza muscolare
con modeste variazioni della lunghezza dei muscoli e
minime escursioni articolari. Il metabolismo è
prevalentemente anaerobio
31.
• Per il miglioramentodell’efficienza fisica l’attivita’
piu’ indicata e’ senza dubbio
quella “AEROBICA”.
• Per attivita’ “AEROBICA” si
intende un’attivita’ fisica che
viene eseguita con
un’INTENSITA’ SUBMASSIMALE e tale da
prevenire l’accumulo di acido
lattico (metabolita della fatica).
32.
Attività prevalentamente aerobicheTipo di attività
Mobilità
articolare
Resistenza Forza
aerobica
Equilibrio e
coordinazione
Cammino
+
+
+
+/-
Escursionismo
++
+
+/-
+
Podismo
++
+
+/-
+/-
Bicicletta
++
+
-
+
Mountain bike
++
++
-
+
Cyclette
++
++
-
-
Nuoto
++
+
+
+
Ballo
++
+
+
++
Pesca
-
-
-
+
+/-
+
++
++
+
-
+
+
Yoga, tai chi
Golf
33.
Attività fisica: intensitàIndirettamente valutiamo il consumo d’ossigeno
misurando la frequenza cardiaca: sappiamo che c’è un
proporzione diretta tra il consumo d’ossigeno e l’aumento
della frequenza cardiaca.
Nell’anziano aumenta il consumo d’ossigeno per:
- minore efficienza meccanica
- Maggior lavoro dei muscoli respiratori
34.
Talk testwww.cdc.gov/nccdphp/dnpa/physical/measuring/talk_test
Attività leggera:
• è possibile svolgerla cantando o chiacchierando
animatamente
Attività moderata:
• è possibile svolgerla parlando
Attività intensa:
• non è più possibile conversare per l’accelerazione del respiro
35.
Attività fisica: effettiAllenamento aerobico: aumenta le capacità
dell’organismo di utilizzare il metabolismo
aerobico
Strength training: aumenta la forza e/o la
resistenza muscolare
Balance training: migliora l’equilibrio
Stretch training: migliora la flessibilità
36.
Attività che potenziano il sensodell’equilibrio
• Cammino su sentieri o in salita
• Cammino su superfici ridotte (linee o piccoli rialzi
del terreno)
• Ballo
• Tai chi
• Fare le scale senza appoggiarsi al corrimano
• Andare in bicicletta
• Esercizi di semi-piegamento degli arti inferiori
senza appoggio delle mani (o con appoggio limitato
per garantire la sicurezza)
37.
Esercizi di equilibrio38.
Attività fisica e riduzione della mortalitàDiabete mellito
BPCO
Ipertensione
Malattia aterosclerotica
Dislipidemia
Artrosi
Osteoporosi
Cadute
Iporessia
39.
Attività fisica e diabete• Invecchiamento = riduzione della massa magra
aumento della massa adiposa
riduzione della sensibilità all’insulina
• Attività fisica = aumento della massa muscolare
miglioramento della capacità delle fibre
muscolari di immagazzinare ed
utilizzare il glucosio
riduzione del tessuto adiposo addominale
40.
Attività fisica e BPCO• Gli esercizi aerobici così come quelli volti ad
aumentare la forza dei muscoli respiratori,
aumentano la tolleranza allo sforzo, migliorano
la qualità della vita e riducono le riacutizzazioni
41.
Attività fisica e malattie coronariche• Aumento dell’afflusso di ossigeno alle cellule
miocardiche, stabilità elettrica ed aumento della
formazione di circoli collaterali
MA
Attenzione all’intensità dello sforzo!!
• Perché nei soggetti coronaropatici l’eccessivo
consumo d’ossigeno cioè una attività non
calibrata, può causare un peggioramento della
malattia
42.
Attività fisica ed osteoporosiL’osteoporosi è un importante problema di sanità pubblica; il
numero dei casi è destinato a raddoppiare nei prossimi 50
anni.
Le migliori forme di esercizio per stimolare la formazione
dell’osso e preservarlo dall’osteoporosi sono le attività in cui i
muscoli lavorano contro la gravità senza però sottoporre a
traumi eccessivi l’osso e le articolazioni
... Gli studi clinici randomizzati hanno dimostrato che
l’esercizio riduce il rischio di cadute del 25 percento
circa
43.
L’OSTEOPOROSI è una patologia ad eziopatogenesimultifattoriale, causata da una patologica riduzione
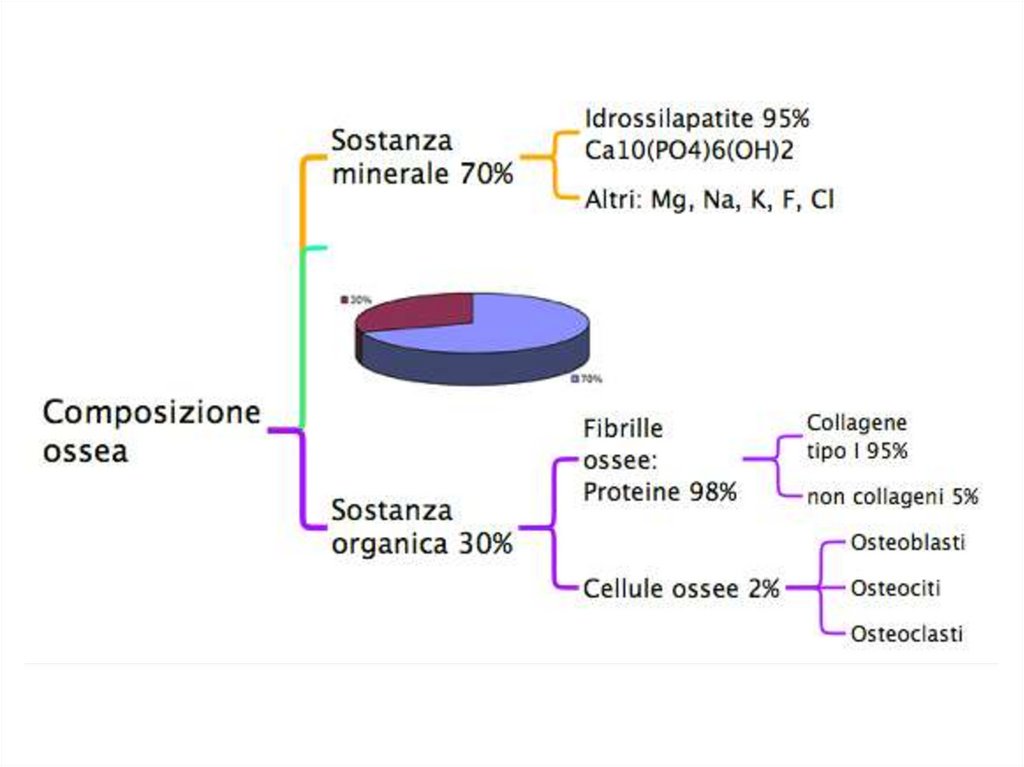
della massa ossea (componente minerale + osteoide) e
da alterazioni microarchitetturali del tessuto osseo,
che diventa fragile e maggiormente esposto al rischio
di frattura.
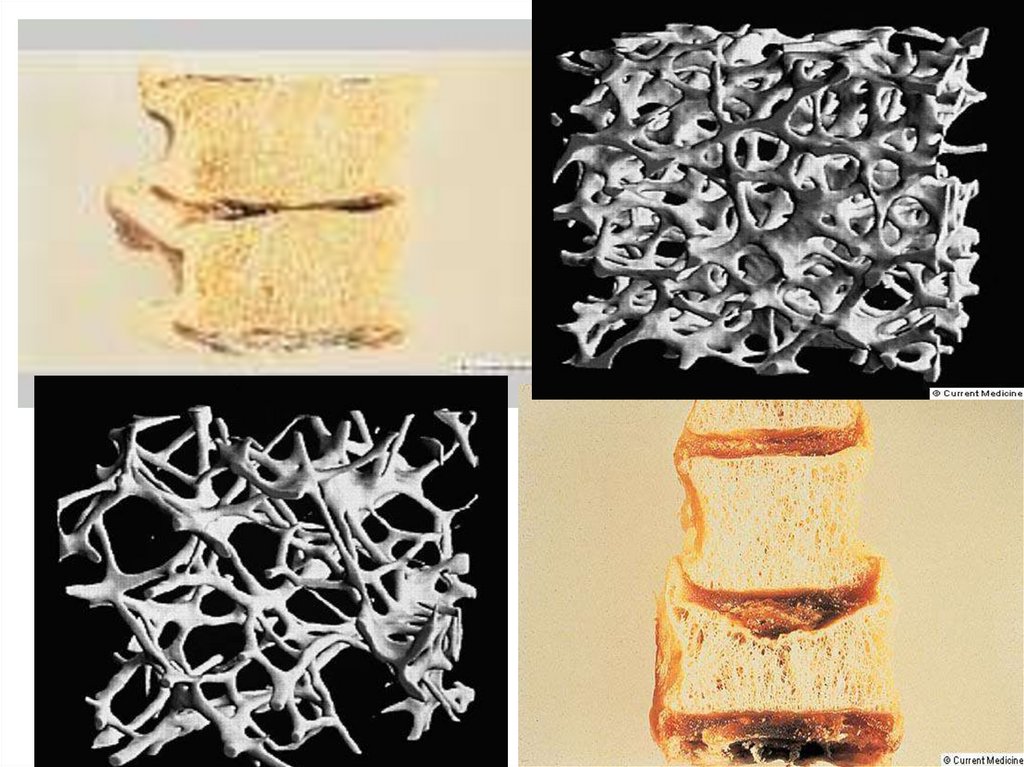
Osso normale
Osteoporosi
44.
45.
FATTORI CHE CONTRIBUISCONO ALLOSVILUPPO DELL’OSTEOPOROSI
46.
Come è formato l’osso?Cosa succede nell’osteoporosi?
47.
48.
OSTEOPOROSI PRIMARIA
tipo 1 - osteoporosi postmenopausale
- associata alla ridotta secrezione di estrogeni
- compare entro i primi 20 anni dall’inizio della menopausa
- interessa prevalentemente l'osso trabecolare con effetti particolarmente evidenti
a livello della colonna vertebrale, dove il turn-over osseo é elevato
- le fratture vertebrali rappresentano la situazione clinica più comune in questi casi.
tipo 2 - osteoporosi senile
- può colpire entrambi i sessi dopo i 70 anni di età
- può interessare fino al 6% della popolazione anziana
- la perdita di massa ossea interessa sia l'osso trabecolare che quello corticale
- le fratture possono interessare non solo la colonna vertebrale, ma anche le ossa
lunghe, il bacino e altre sedi
- le tipiche complicanze sono rappresentate dalle fratture del collo femorale,
dell'estremità distale del radio, dell'omero.
49.
OSTEOPOROSI SECONDARIA- malattie neoplastiche e terapie correlate
- alcune malattie croniche (insufficienza renale cronica,
broncopneumopatia cronica ostruttiva, insufficienza cardiaca cronica
congestizia)
- le connettivopatie e le malattie infiammatorie croniche (artrite
reumatoide, spondilite anchilosante, ecc)
- alcune malattie gastrointestinali (morbo di Crohn, celiachia)
- deficit nutrizionali, abuso alcolico cronico
- uso cronico di farmaci (corticosteroidi, immunosoppressori, ormoni
tiroidei, anticonvulsivanti)
- immobilità prolungata.
50.
I fattori di rischio per Osteoporosi
Fattori di Rischio
Non modificabili
Sesso femminile
Età: Over 50anni
Bassa concentrazione estrogeni
BMI <19kg/m2
Osteopenia
Storia familiare e personale di
fratture da fragilità ossea
• Razza caucasica e asiatica
Modificabili
Alimentazione povera
di calcio e vitamina D
fumo
Abuso di alcool
Stile di vita sedentario
Uso di steroidi e
anticonvulsivanti
Sources: Chan, KM, Anderson M, Lau EM. Exercise interventions: defusing the world’s osteoporosis time bomb. Bulletin of the World
Health Organization 2003;81:827-830.
National Osteoporosis Foundation: Fast Facts. Available at: www.nof.org/osteoporosis/disease facts.htm. Accessed Oct. 7, 2004.
51.
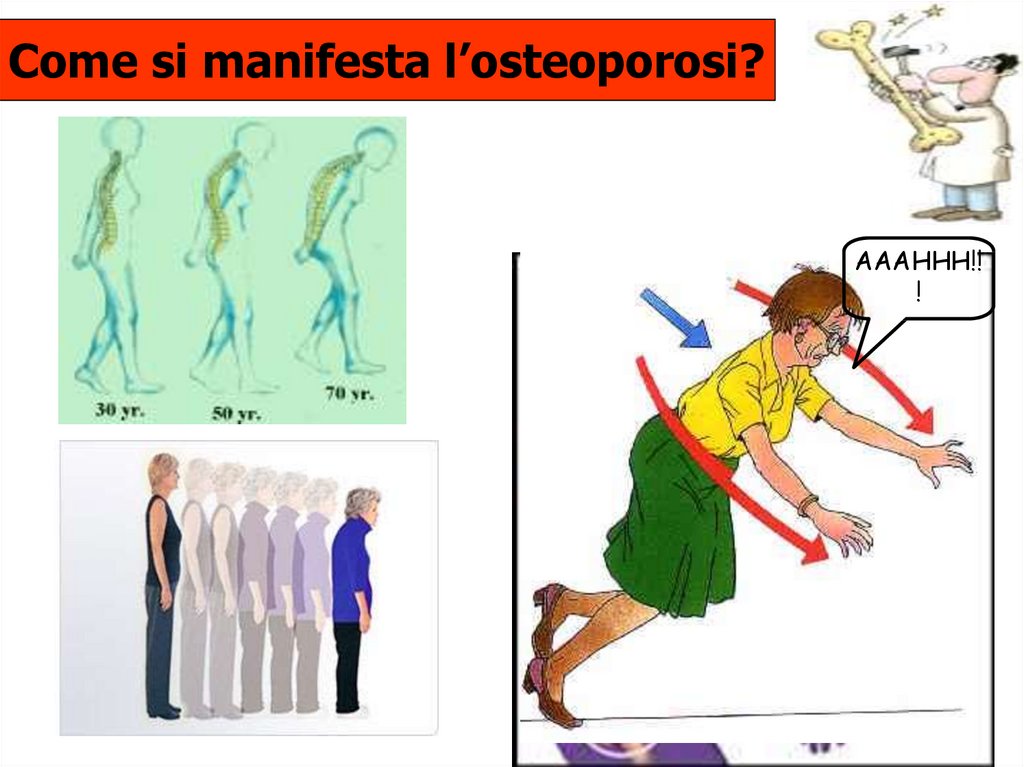
Come si manifesta l’osteoporosi?AAAHHH!!
!
52.
53.
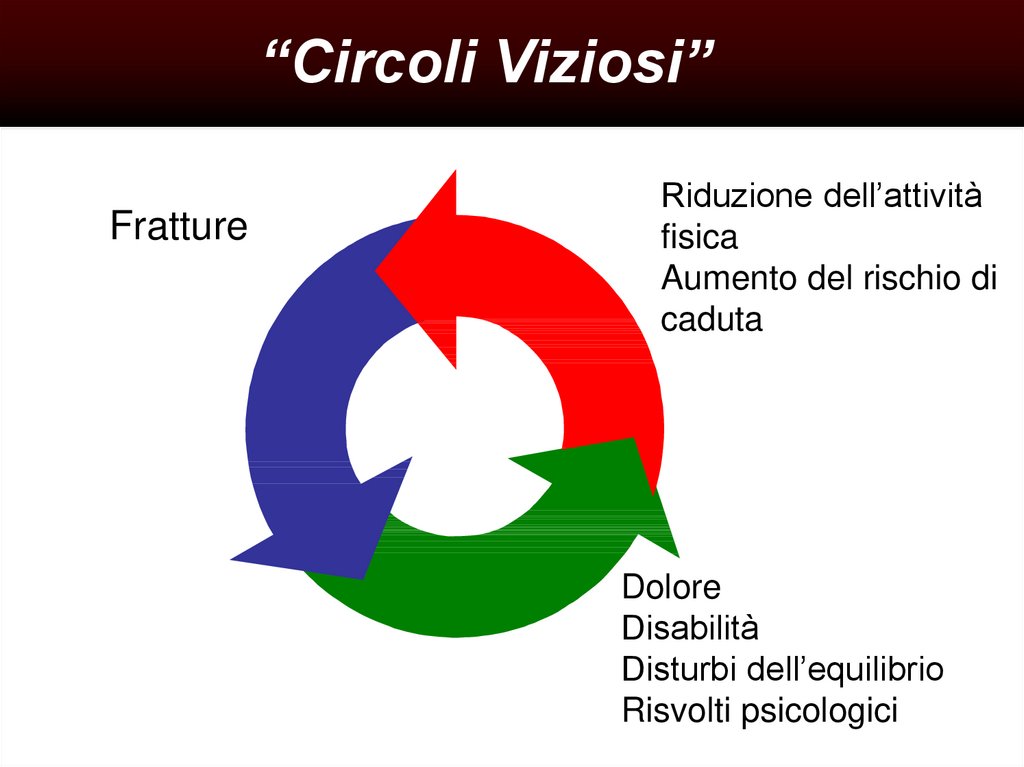
“Circoli Viziosi”Fratture
Riduzione dell’attività
fisica
Aumento del rischio di
caduta
Dolore
Disabilità
Disturbi dell’equilibrio
Risvolti psicologici
54.
Come si fa la diagnosi di osteoporosi?Densitometria ossea (MOC)
Esami radiologici
Esami di laboratorio
55.
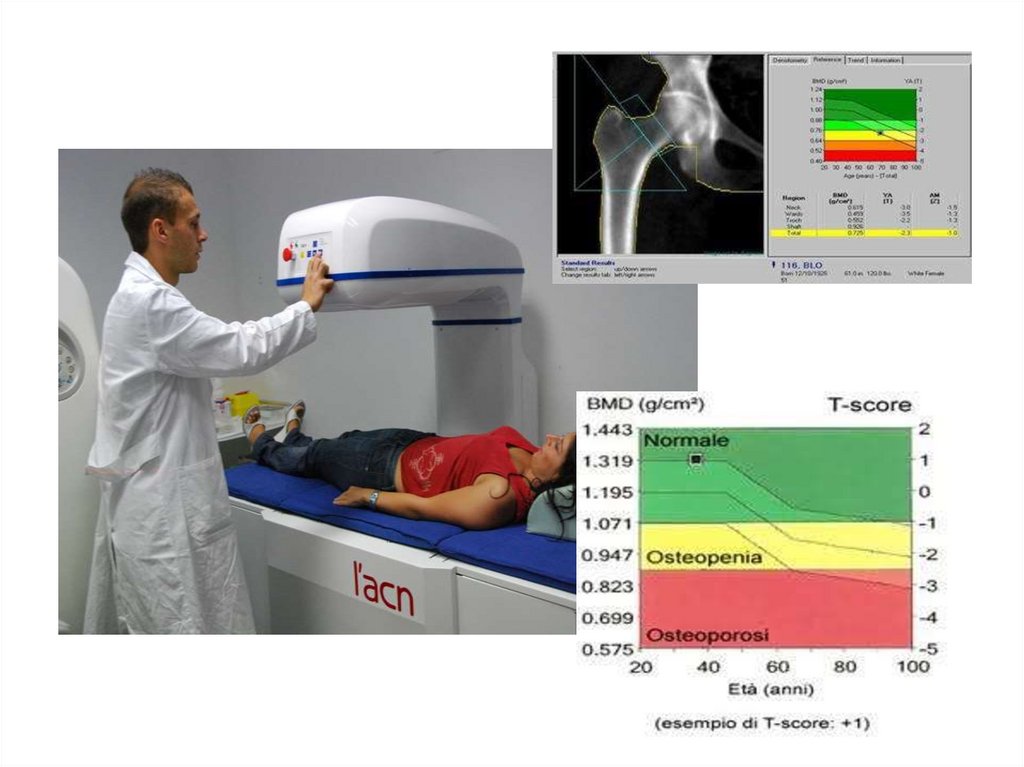
DIAGNOSI DI OSTEOPOROSILa Densitometria ossea valutata con tecnica
DXA è da considerarsi la tecnica di elezione nella
valutazione della massa ossea. La Densitometria
Ossea è oggi eseguita quasi esclusivamente con
la tecnica a doppio raggio X (DXA). Questa
tecnica consente di valutare il Bone Mineral
Content (BMC, g/cm di segmento osseo) e la
Bone Mineral Density (BMD, g/cm² di segmento
osseo) virtualmente su ogni segmento
scheletrico.
56.
57.
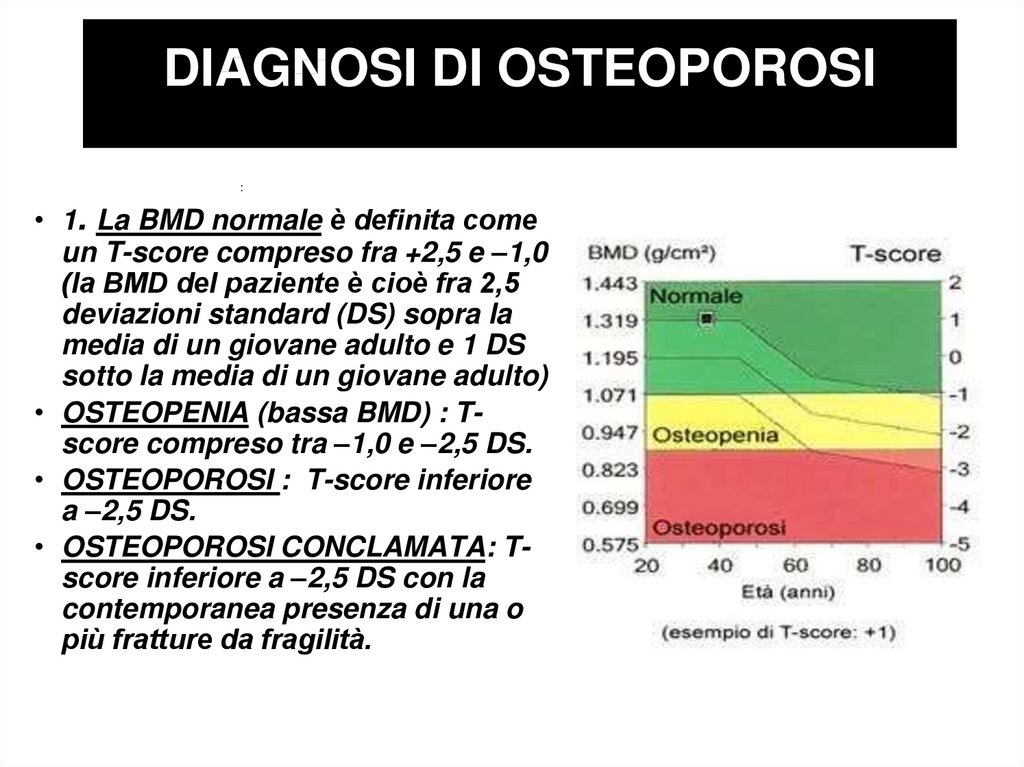
DIAGNOSI DI OSTEOPOROSI:
• 1. La BMD normale è definita come
un T-score compreso fra +2,5 e –1,0
(la BMD del paziente è cioè fra 2,5
deviazioni standard (DS) sopra la
media di un giovane adulto e 1 DS
sotto la media di un giovane adulto)
• OSTEOPENIA (bassa BMD) : Tscore compreso tra –1,0 e –2,5 DS.
• OSTEOPOROSI : T-score inferiore
a –2,5 DS.
• OSTEOPOROSI CONCLAMATA: Tscore inferiore a –2,5 DS con la
contemporanea presenza di una o
più fratture da fragilità.
58.
PREVENZIONE DELL’OSTEOPOROSILa prevenzione deve essere attuata a tutte le età, a
partire dall’adolescenza
Adeguato apporto
di Ca e vit D
Attività fisica
Astensione dal
fumo
Evitare abuso
alcool
…nella
donna
in
menopausa eventuale
terapia
ormonale
(HRT)
59.
Alimentazione: calcio e vitamina DFabbisogno giornaliero di Calcio
Bambini
0 - 6 mesi
400 mg
6 - 12 mesi 600 mg
Adolescenti e giovani
1 - 5 anni
800 mg
6 -10 anni
800 - 1200 mg
11 - 24 anni 1200 - 1500 mg
25 - 50 anni 1000 mg
Donne in gravidanza e allattamento 1200 - 1500 mg
Donne in post menopausa
1500 mg
Uomini e donne > 65 aa.
1500 mg
60.
CIBI RICCHI IN CONTENUTO DI CALCIOFORMAGGI (max parmigiano 1300 mg/100 g,
pecorino: 1200 mg/100 g)
LATTE 120 mg/100 g
ORTAGGI (max cavolo
179 mg/100 g)
PESCE (max sarde 150 mg/100 g, polpo
144 mg/100g
FRUTTA SECCA
(mandorle 234 mg/100 g
Nocciole 250 mg/100 g)
61.
Alimentazione ed osteoporosi300 mg di calcio sono contenuti in :
- 25-30 gr formaggio a pasta dura
- 50 gr formaggio a pasta molle
- 200 gr latte o yoghurt
-150 gr mandorle o fagioli
-200 gr fagioli
-500 gr di spinaci, porri, cavoli, broccoli
-0.7 lt di minerale tipo Sangemini
+
+
½ Kg
=1500 mg
Ca
1 lt
62.
Il ciclo della vitamina D63.
TERAPIA DELL’OSTEOPOROSICalcio
vitamina D
bifosfonati
Hormone Replacement Therapy (HRT)
Selective Estrogen Receptor Modulators
(SERMs)
(calcitonina)
Norme comportamentali
64.
Attività fisica e osteoporosi65.
OSTEOPOROSI E FRATTURE:Riduzione della mobilità
Dolore alla schiena
>n°gg a letto
Dolore Cronico
Dipendenza
Mortalità
Disabilità
“Costi Umani”
Perdita di altezza
Impatto sulla qualità della vita
Deformità
Depressione
Perdita di stima in se stesse
Immagine distorta del proprio corpo
66.
• Le fratture osteoporotichepiù comuni sono quelle vertebrali.
• Il 30-50% circa delle donne ed il 20-30% circa degli uomini
andrà incontro nell’arco della vita a questo tipo di frattura
e la metà di loro avrà fratture vertebrali multiple.
• Solo 1/3 delle fratture vertebrali sono clinicamente
sintomatiche e, di queste, un quarto circa richiede
l’ospedalizzazione.
• Sono generalmente localizzate a livello medio-toracico e
lombare alto (le due regioni della colonna vertebrale più
compromesse dal punto di vista biomeccanico)
67.
Fratture vertebrali• Meno spesso si rilevano a livello toracico e lombare
basso
• Le vertebre cervicali e quelle dorsali alte sono raramente
o mai coinvolte
• Dal punto di vista morfologico possono essere:
fratture biconcave (le altezze vertebrali anteriore e
posteriore sono integre con compressione centrale),
tipiche in sede lombare;
fratture a cuneo (l’altezza posteriore è relativamente
conservata con collasso anteriore), più frequenti nella
regione medio-toracica;
fratture dell’intero corpo vertebrale
• La frattura a cuneo è la più frequente (51%), seguita
rispettivamente da quella biconcava (17%) e da quella
dell’intero corpo vertebrale (13%)
68.
EFFETTI DELL’OSTEOPOROSICifosi dorsale dovuta
ad osteoporosi con fratture
vertebrali multiple
69.
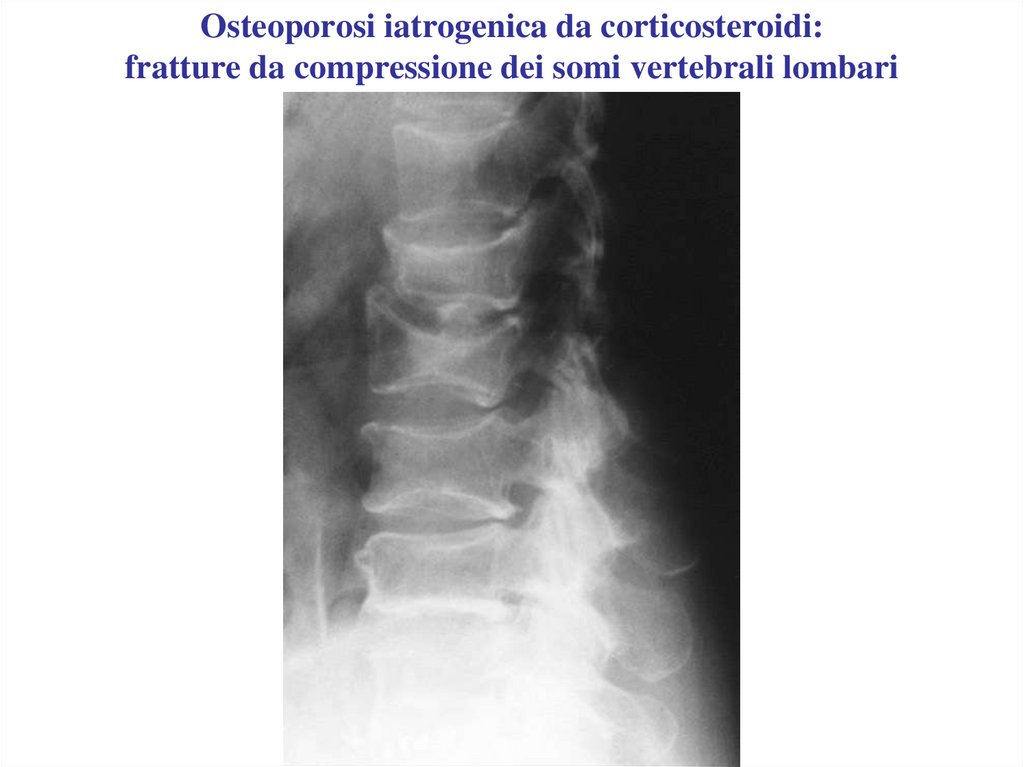
Osteoporosi iatrogenica da corticosteroidi:fratture da compressione dei somi vertebrali lombari
70.
Clinica delle fratture vertebraliDolore acuto
Intenso e invalidante (da 2 a 6 settimane)
Talvolta preceduto da un episodio traumatico di modesta
entità
Irradiato anteriormente, esacerbato dai movimenti del
tronco o dallo starnuto, recede con il riposo
Peggiora con la stazione eretta
Raramente si irradia agli arti inferiori
Possono essere presenti sintomi di accompagnamento
come nausea, dolore addominale e toracico
71.
Clinica delle fratture vertebraliConseguenze a lungo termine
• Rachialgia cronica, associata a fratture multiple, cifosi dorsale, riduzione
della statura
• Riduzione dei volumi polmonari
• Protrusione addominale (sensazione precoce di sazietà, eruttazioni, stipsi)
• Modificazioni posturali che, interferendo con il mantenimento della
stazione eretta e dell’equilibrio, aumentano il rischio di caduta
• Aumento del rischio di nuove fratture (le fratture vertebrali prevalenti sono
associate a un rischio aumentato di circa cinque volte di sviluppare nuove
fratture vertebrali e, dopo la prima frattura, un paziente su cinque si
rifrattura entro un anno)
• Ulteriore riduzione della densità minerale ossea in rapporto all’inattività
fisica
• Aumento, per le fratture vertebrali clinicamente sintomatiche, della
mortalità a 5 anni rispetto a quella attesa, in entrambi i sessi
• Significativa compromissione della qualità della vita
• Perdita dell’autonomia
72.
Le cadute73.
Definizione di caduta“un improvviso, non intenzionale, inaspettato
spostamento verso il basso
dalla posizione ortostatica o assisa o clinostatica”
Questa definizione comprende le circostanze in cui il paziente
cade dalla posizione in piedi, seduto (su sedia, poltrona o su
sedia a rotelle o sul water o sul letto), mentre cammina sale o
scende le scale, sdraiato sul letto o sulla barella
Comprende anche i pazienti trovati sdraiati sul pavimento e le
cadute avvenute nonostante il supporto di operatori o altre
persone ( famigliari, badanti, volontari, altri pazienti, ecc.) e/o
presidi (deambulatori, bastone, treppiede, ecc.)
74.
IL PROBLEMA CADUTENELL’ANZIANO
E’ OGGETTO DI GRANDE ATTENZIONE
La caduta è un evento particolarmente temibile nella pratica
geriatrica, non solo per le ovvie possibili conseguenze di ordine
traumatico (fratture, ematoma subdurale, ecc.), ma anche per le
ripercussioni di ordine psicologico, caratterizzate dall’insicurezza
e quindi dalla tendenza ad un progressivo isolamento ed alla
riduzione delle attività quotidiane e dei rapporti interpersonali.
75.
L’INCIDENZA DELLE CADUTE NELL’ANZIANO E’MOLTO ELEVATA
L’incidenza delle cadute nei soggetti con più di 65
anni che vivono in comunità è del 35-40% anno.
Dopo i 75 anni aumentano notevolmente le fratture
di femore.
Nei soggetti istituzionalizzati l’incidenza è 3 volte
più alta.
American Geriatric Society, British Geriatric Society, and American academy of
Orthopaedic Surgeons Panel on Falls Prevention. Guideline for the prevention of falls in older person.
JAGS 2001;49:664-672.
76.
CADUTEPrevedibili
Sono quelle che accadono in
pazienti già classificati ad
alto rischio e, di solito, si
accompagnano a situazioni di
disorientamento, difficoltà
alla deambulazione
modifiche della marcia
dovuta ad alterazioni
neurologiche
Non prevedibili
Sono quelle che non
possono essere ipotizzate a
priori e generalmente
accadono in pazienti
orientati ma che possono
presentare episodi di
sincopi vertigini o reazioni
a farmaci (sedativi,
lassativi, cardiovascolari e
tutti i medicinali che
potrebbero diminuire
l’attenzione o causare
ipotenzione ortostatica)
Accidentali
Come spiega il termine
stesso, sono dovute a fatalità
e possono dipendere da
fattori ambientali o legati al
paziente
77.
Le caduteNei soggetti anziani sono in
genere, molto più rovinose e con
conseguenze maggiori che nei giovani.
- per ragioni neurologiche (es.: reazioni a
paracadute, schema di flessione totale),
- per appannamento dei sistemi sensoriali
(vista, cenestesi globale, integrazione dei
messaggi propriocettivi, ecc.)
- per ovvie ragioni articolari (osteoporosi=esiti
maggiori, artrosi=deformità, instabilità
posturali, anomalie di appoggio, esiti di
chirurgia protesica, ecc.).
78.
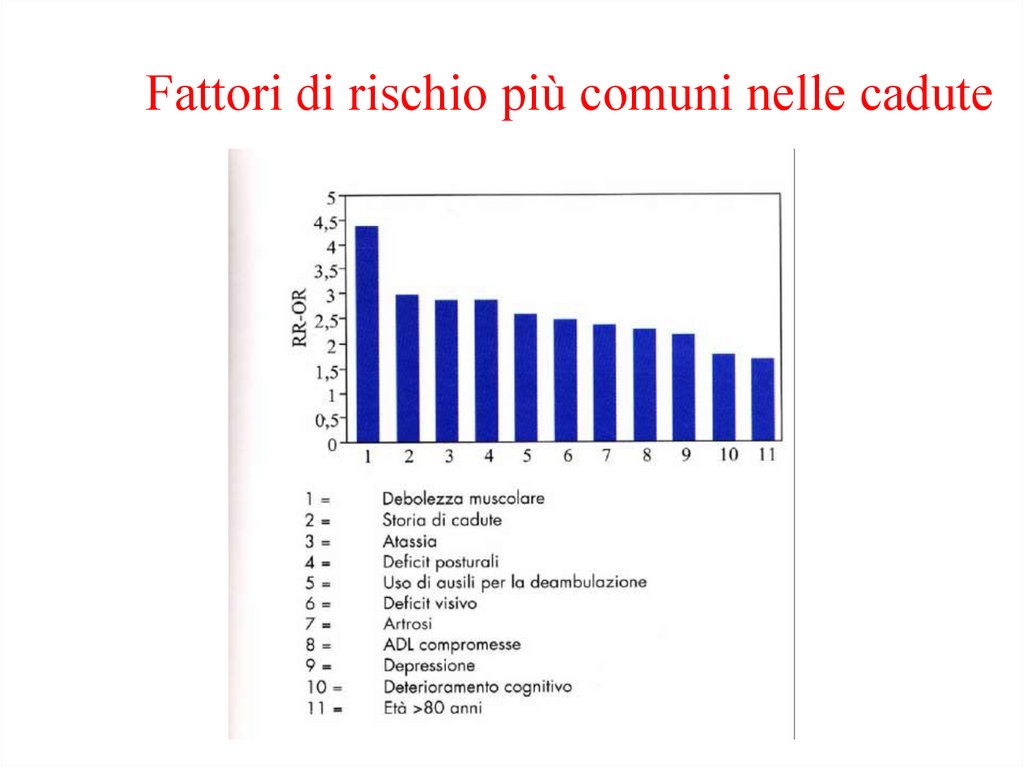
PRINCIPALI FATTORI CHE CONTRIBUISCONO AL RISCHIO DICADUTA NELL’ANZIANO
Riduzione dell’acuità visiva
Modificazioni vestibolari
Deterioramento cognitivo
Scarsa coordinazione motoria
Instabilità posturale
Ridotta forza muscolare
Diminuita elasticità dei movimenti
Ipotensione posturale
Riduzione della prontezza dei riflessi
Calzature inappropriate
Mancanza di ausilio nel corso della deambulazione
Pericoli ambientali (ostacoli, pavimenti scivolosi)
Presenza di animali domestici
79.
Fattori di rischio più comuni nelle cadute80.
81.
82.
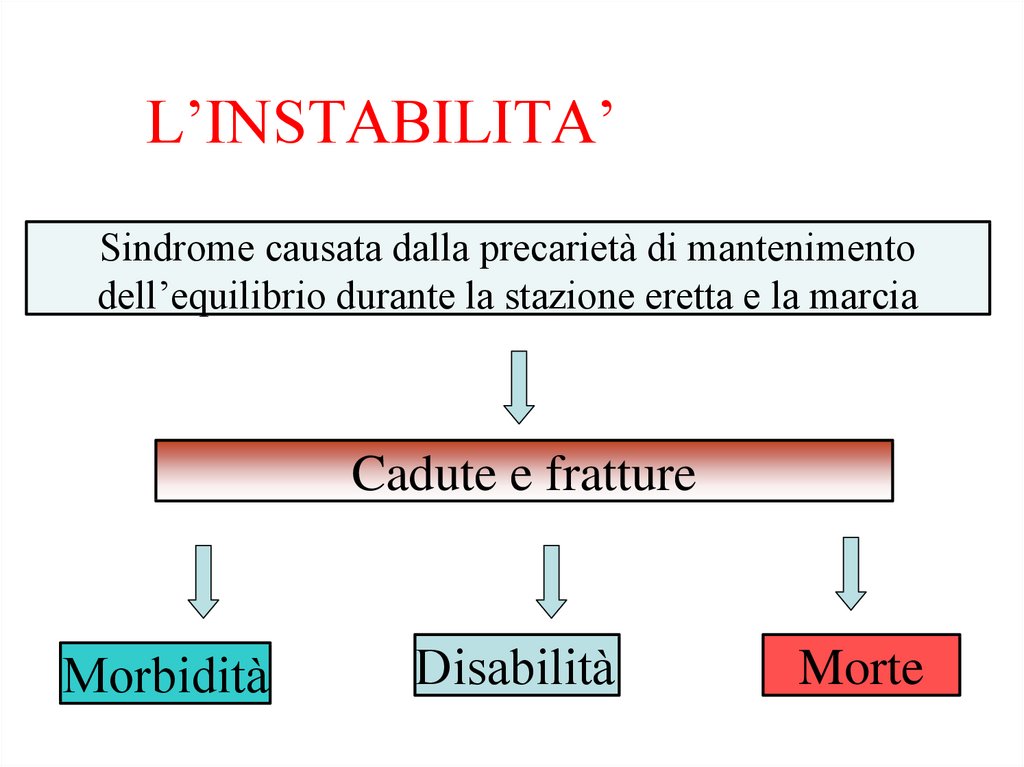
L’INSTABILITA’Sindrome causata dalla precarietà di mantenimento
dell’equilibrio durante la stazione eretta e la marcia
Cadute e fratture
Morbidità
Disabilità
Morte
83.
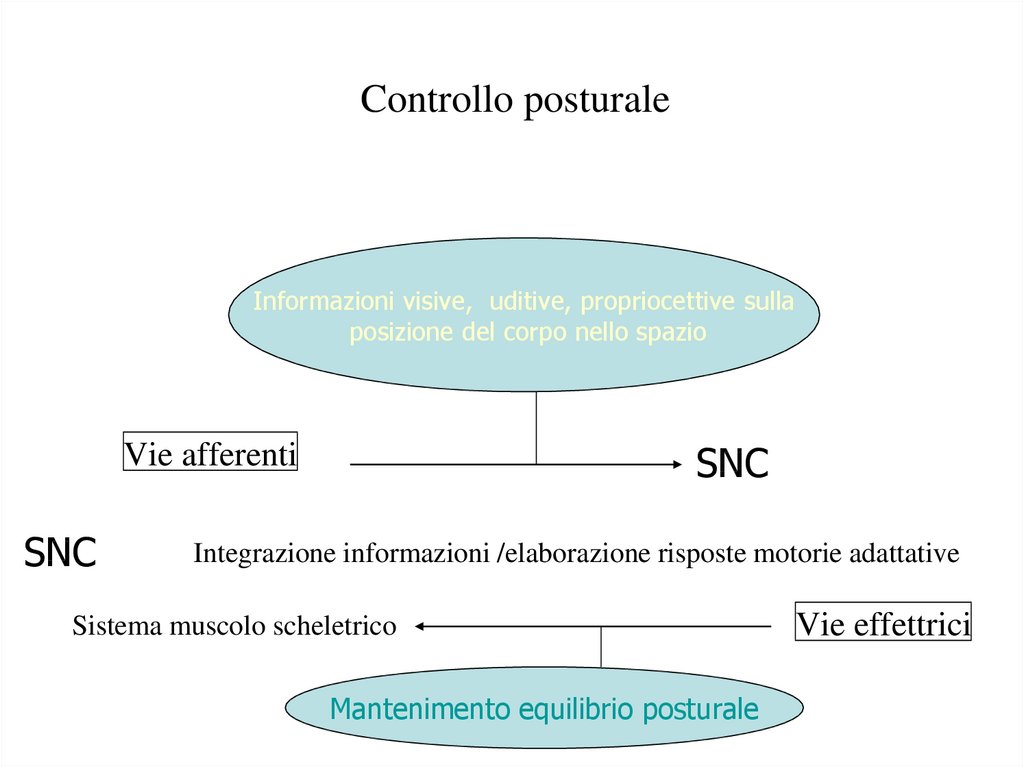
Controllo posturaleInformazioni visive, uditive, propriocettive sulla
posizione del corpo nello spazio
SNC
Vie afferenti
SNC
Integrazione informazioni /elaborazione risposte motorie adattative
Sistema muscolo scheletrico
Mantenimento equilibrio posturale
Vie effettrici
84.
8485.
MECCANICA CORPOREADefinizione: uso efficiente, coordinato e sicuro del corpo per muoversi e m
La meccanica corporea implica il funzionamento integrato del sistema mus
Elementi fondamentali:
• ALLINEAMENTO CORPOREO (POSTURA)
• EQUILIBRIO (STABILITA’)
• MOVIMENTO COORDINATO DEL CORPO
85
86.
ALLINEAMENTO FISIOLOGICO DEL CORPO:POSTURA indica come il corpo si colloca nello spazio
Essa fornisce informazioni (oltre che su deformità o patologie di natura fisi
Allineamento fisiologico o postura corretta è l’organizzazione spaziale del
Una postura corretta:
- permette una relazione armoniosa e priva di tensioni inadeguate nelle arti
- favorisce l’espansione polmonare e l’efficace funzione circolatoria, renale
86
87.
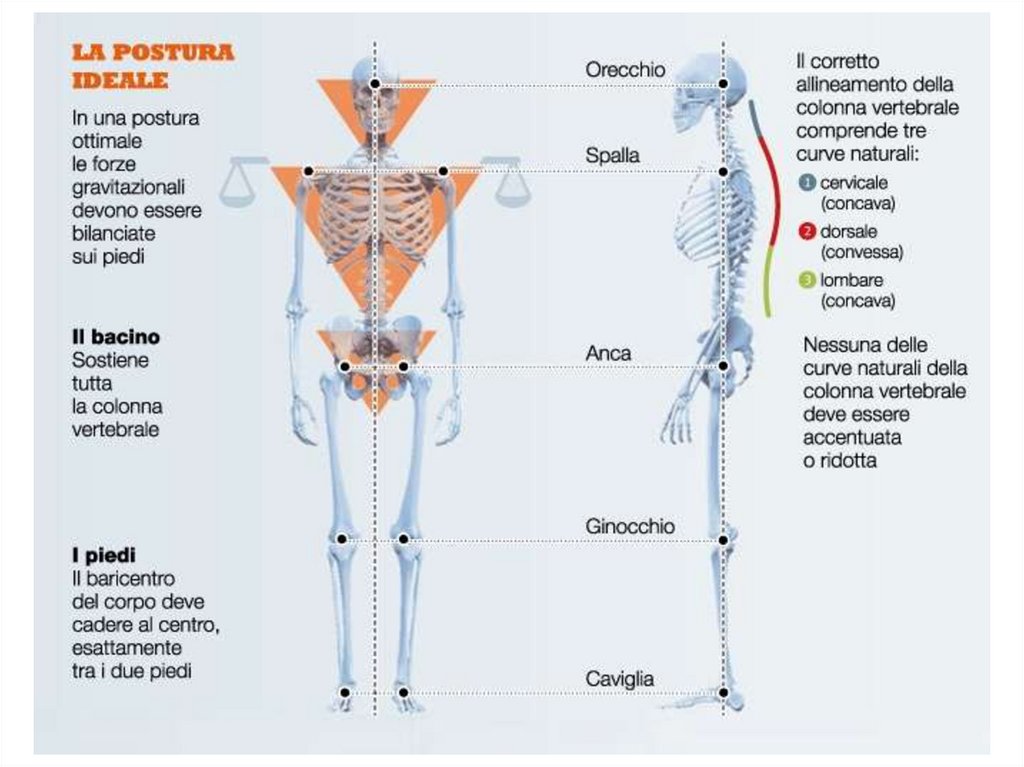
POSTURA ERETTA:VISTA ANTERIORE
• Testa eretta
colonna allineata
• spalle alla stessa altezza
• linea verticale che passa per il baricentro attraversa la linea media
de
• braccia rilassate lungo i fianchi, gomiti leggermente flessi
• gambe unite
• linea che attraversa la rotula e la metà della caviglia finisce a livello
• dita dei piedi e ginocchia rivolte in avanti
87
d
88.
VISTA LATERALE• pelvi ben allineata
• colonna lombare allungata e addome liscio
VISTA POSTERIORE
• spalle alla stessa altezza
• anche alla stessa altezza
• colonna allineata: assenza di curve laterali
88
89.
8990.
POSTURA SEDUTAVISTA LATERALE
testa e tronco come nella postura eretta;
curvatura lombare meno convessa anteriormente
per la flessione dell’anca
• il peso del corpo si distribuisce soprattutto su
natiche e cosce
• le anche e le gambe sono flesse a 90
i piedi sono poggiati e perpendicolari alle
gambe
• avambracci leggermente flessi e poggiati (per
evitare abbassamento o elevazione delle spalle)
• zona poplitea almeno a 2,5 cm. dal bordo della
sedia
90
91.
POSTURA SUPINAcome quella eretta più: sostegno della curvatura del rachide cervicale tram
• piedi a 90 (evitare flessione plantare)
SUPINA LATERALE (destra o sinistra)
come la precedente e in più: arti in leggera flessione e sostenuti da cuscin
POSTURA PRONA
• capo ruotato lateralmente
• cuscino che sostiene le spalle
• braccia in abduzione verso l’alto; avambracci flessi
• piedi sostenuti a 90 da un cuscino
91
92.
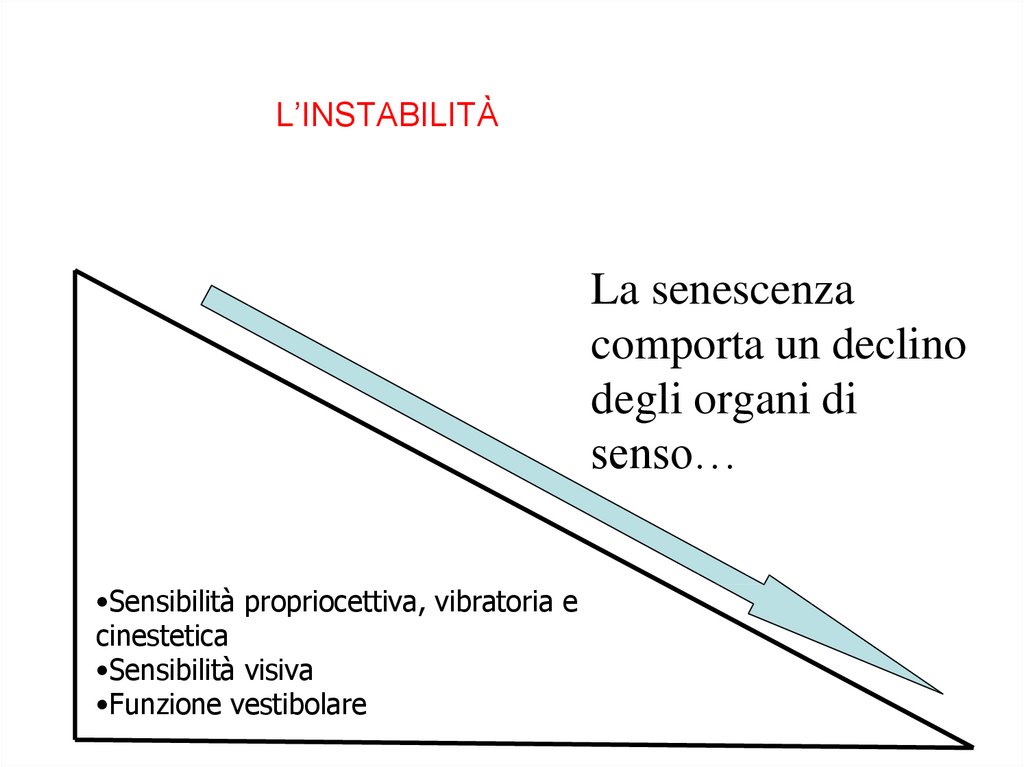
L’INSTABILITÀLa senescenza
comporta un declino
degli organi di
senso…
•Sensibilità propriocettiva, vibratoria e
cinestetica
•Sensibilità visiva
•Funzione vestibolare
93.
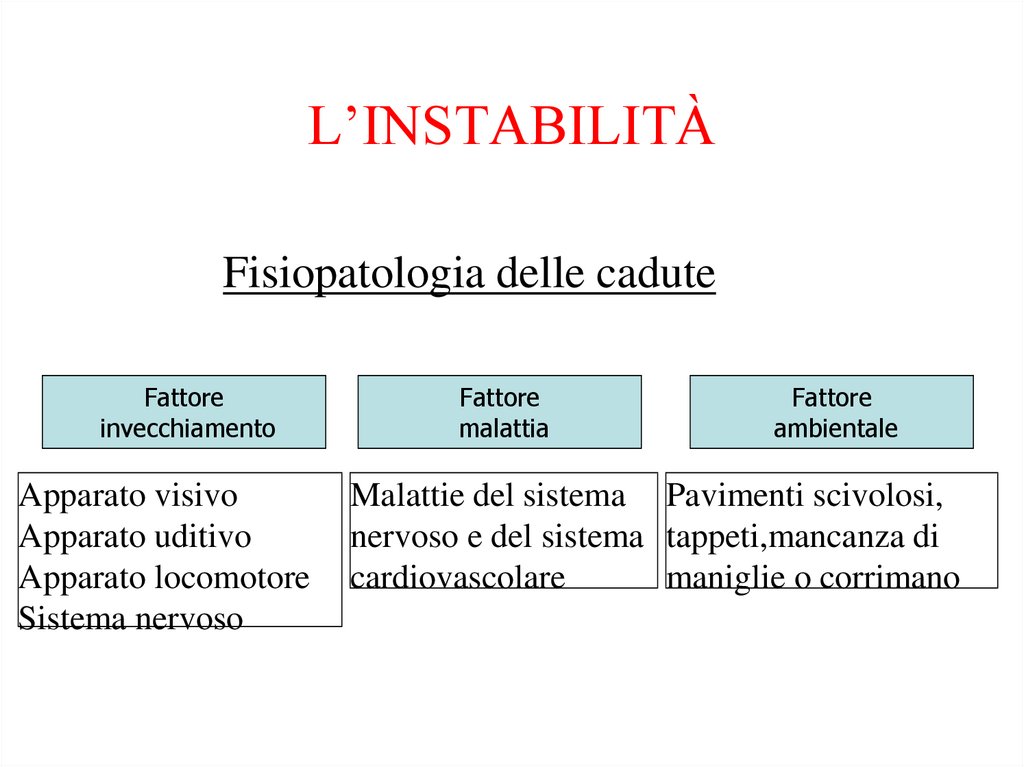
L’INSTABILITÀFisiopatologia delle cadute
Fattore
invecchiamento
Apparato visivo
Apparato uditivo
Apparato locomotore
Sistema nervoso
Fattore
malattia
Fattore
ambientale
Malattie del sistema Pavimenti scivolosi,
nervoso e del sistema tappeti,mancanza di
cardiovascolare
maniglie o corrimano
94.
Fattori di rischioModificato da: Dialogo sui farmaci n. 1, 2005
Fattori di rischio
Cause
problemi di postura, equilibrio, forza muscolare;
correlati
all’invecchiamento indebolimento visivo; deficit cognitivo; ansia,
depressione; paura di cadere; altre patologie
concomitanti; sedentarietà
problemi di andatura, problemi articolari; abuso di alcol; Parkinson; problemi
equilibrio e mobilità cardiovascolari
“blackout”
ipoglicemia, ipotensione ortostatica, aritmie, epilessia,
ostruzione della carotide
individuali
uso inappropriato di vestiario e calzature
uso di farmaci
psicofarmaci (antidepressivi, neurolettici,
benzodiazepine), ipotensivi, antiaritmici
fattori ambientali - scarsa illuminazione notturna, scale, superfici
scivolose, tappeti, fili volanti, ripostigli posizionati in
domicilio
alto, assenza di appigli e/o corrimano
fattori ambientali – strade sconnesse, superfici scivolose, mezzi di trasporto
fuori casa
95.
L’INSTABILITA’frattura di femore
Diversa modalità di caduta nel giovane e nell’anziano
96.
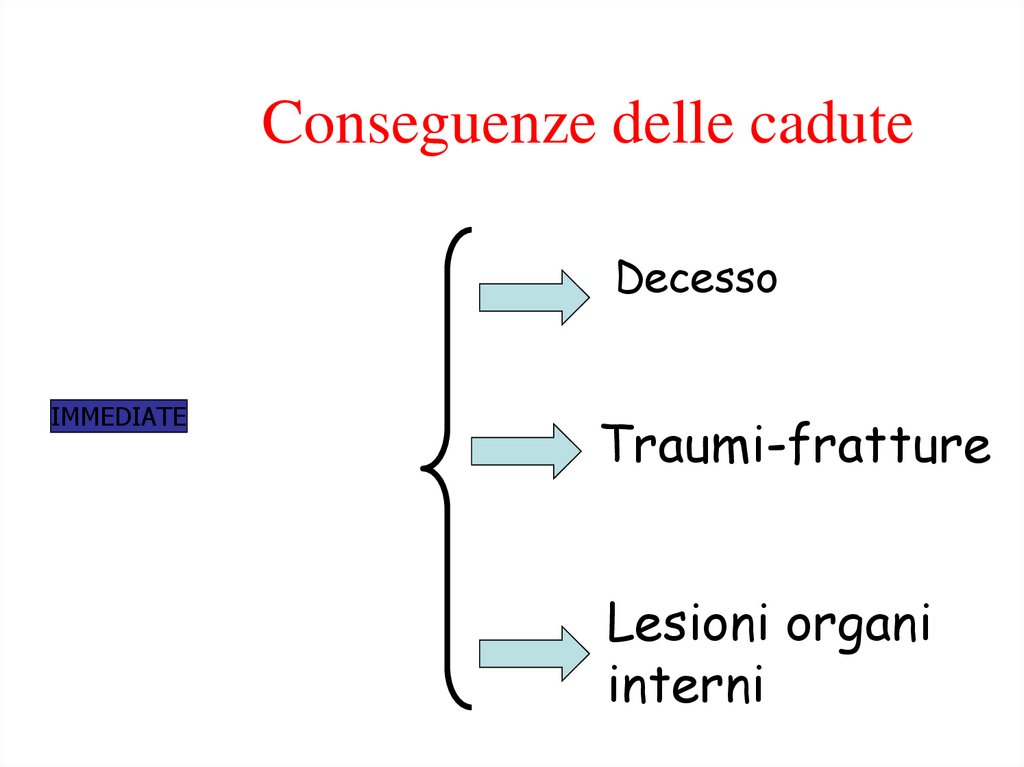
Conseguenze delle caduteDecesso
IMMEDIATE
Traumi-fratture
Lesioni organi
interni
97.
TARDIVEPerdita di autostima
depressione
Paura di nuove cadute
immobilità
Isolamento sociale e declino psicofisico
98.
Le cadute negli anziani:dimensioni del problema
Le cadute sono una causa importante di frattura e la
causa principale di frattura dell’anca o del femore
Possibili conseguenze:
•disabilità
•istituzionalizzazione
•morte
•costi medici diretti e indiretti
Fatalities and Injuries from Falls among Older Adults. MMWR 2006;55:1221
99.
Clinica delle fratture femorali• La frattura del femore
l’ospedalizzazione
è
quasi
sempre
sintomatica
e
richiede
• Quando la frattura è scomposta, all’evento traumatico fa seguito la
comparsa del dolore e dell’impotenza funzionale, con incapacità di
mantenere la stazione eretta e di deambulare
• In seguito a trauma lieve, la frattura può risultare composta o ingranata ed
il paziente riesce a camminare, lamentando solo un modesto dolore alla
coscia e all’inguine
• L’esame clinico del paziente può essere completamente negativo
soprattutto se la frattura risulta composta
100.
IMPATTO FRATTURE DI FEMORE1% delle cadute implicano un frattura di femore
$ 2 miliardi + costi medici ogni anno
25% decede entro 6 mesi
60% perde le capacità motorie preesistenti all’evento
25% perde l’autosufficienza
31% istituzionalizzato
UCSF Division of Geriatrics Primary Care Lecture Series May 2001
101.
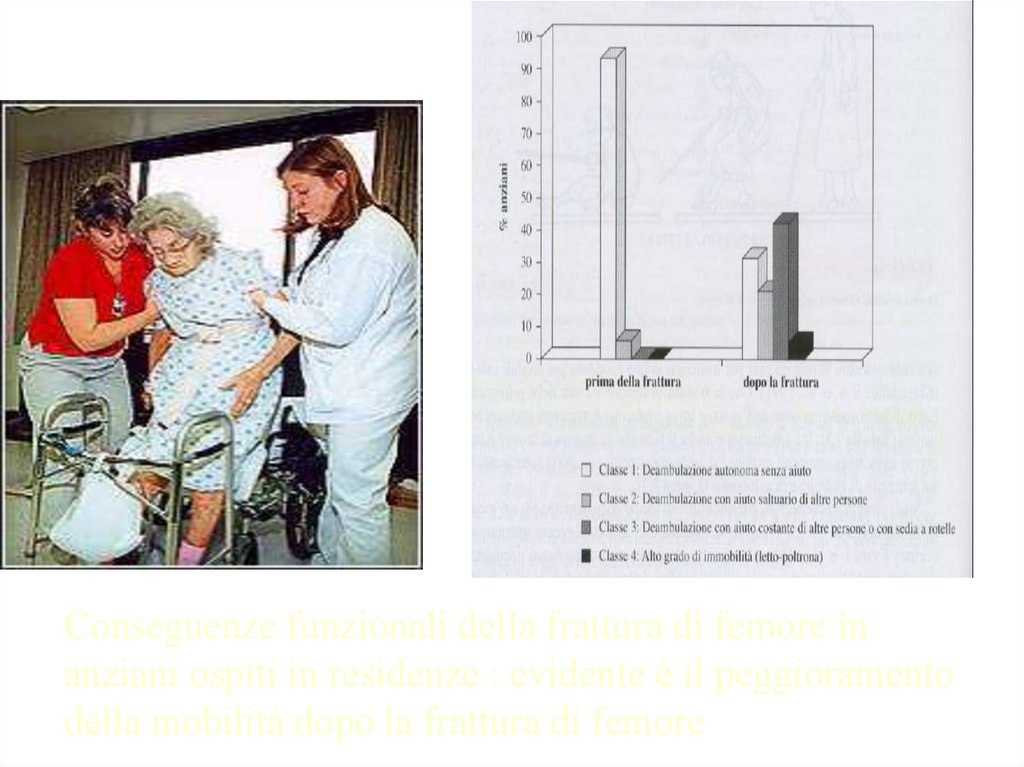
Conseguenze funzionali della frattura di femore inanziani ospiti in residenze : evidente è il peggioramento
della mobilità dopo la frattura di femore
102.
FARMACI CHE POSSONO ESSERE CAUSA DICADUTE
ANTIPERTENSIVI: soprattutto Ipotensione ortostatica e
diuretici
incontinenza da urgenza
IPNOTICI
Sedazione e confusione
IPOGLICEMIZZANTI
Ipoglicemia
NEUROLETTICI: soprattutto
aloperidolo
Effetti extrapiramidali
NARCOTICI
103.
Fattoripredittivi di
mortalità
nell’anziano
con frattura
di femore”
104.
Scala per lavalutazione
dell’equilibrio e
dell’andatura
nell’anziano
(parte I)
da
Tinetti
105.
106.
107.
Scala per lavalutazione
dell’equilibrio e
dell’andatura
nell’anziano
(parte II)
da Tinetti
108.
Punteggio totaleEquilibrio + andatura = …….. /52
109.
Possibili interventi ambientaliInstallazione di maniglie in prossimità della doccia o
della vasca da bagno
Uso di tappeti anti scivolo nella doccia o nella vasca
Potenziamento dell’illuminazione artificiale
Eliminazione di tappeti
Installazione del corrimano sulle scale
Eliminazione di prolunghe per corrente o telefono
Posizionamento di scaffali o ripostigli in zone
raggiungibili senza scale
Modificato da: Dialogo sui farmaci n. 1, 2005
110.
Altri interventi:Attività fisica
Periodico riesame della terapia farmacologica per
ridurre effetti collaterali e interazioni
Verifica della vista e dell’udito e conseguente
trattamento
Uso di calzature chiuse o con suola di gomma e di
indumenti (es: camicie da notte) che non intralcino
l’andatura
Verifica di precedenti episodi di caduta
111.
112.
www.hipsavers.com113.
114.
Il ballo: benefici per la saluteConsumo di calorie, simile a quello
del cammino, del nuoto o della
bicicletta (fino a 600/h)
Riduzione del rischio cardiaco
Riduzione dell’osteoporosi, aumento
dell’equilibrio e quindi minor rischio
di fratture
Utile per la riabilitazione (mal.
cardiache e articolari)
Socializzazione, riduzione dello
stress, miglioramento dell’umore
115.
Ballare fa bene al cuoreBarcellona, congresso mondiale di
cardiologia, settembre ‘06
Ricerca su 39 pazienti cardiopatici che
seguivano un programma di riabilitazione
divisi in due gruppi: quelli che usavano la
cyclette e quelli che seguivano un
programma di ballo (salsa, merengue e
rock’n roll).
Entrambi i tipi di esercizio aerobico hanno
prodotto uguali benefici, con il vantaggio
(sottolinea l’équipe medica) che la danza
potrebbe essere un modo più piacevole per
spingere queste persone a fare esercizio
116.
infatti grazie al ballo si può:aumentare il senso di
autostima
fare nuove amicizie
provare un senso di
benessere fisico
far felice il partner
acquistare un portamento
più aggraziato
superare la timidezza
ridurre lo stress e
rilassarsi
scoprire un nuovo modo di
117.
La motivazione118.
L’INVECCHIAMENTOInvecchiare è
fastidioso, ma è
l’unico modo per
vivere a lungo



























































































 Спорт
Спорт