Похожие презентации:
Хроническая болезнь почек
1. хроническая болезнь почек
12.
Проблемы и достижения современнойнефрологии требовали переосмысления для
разработки эффективных мер по дальнейшему
совершенствованию медицинской и социальной
помощи пациентам с хроническими заболеваниями
почек. Предпосылками для этого является единство
и сходство критериев для выявления, описания и
оценки тяжести и скорости прогрессирования
почечной патологии. Подобного единства среди
нефрологов не наблюдалось. Например, в
англоязычной литературе, можно было найти около
полутора десятков терминов, применяемых для
обозначения состояний, связанных с появлением
хронической почечной дисфункции.
3.
В российской нефрологии использовалосьсловосочетание «хроническая почечная недостаточность»
или «терминальная стадия хронической почечной
недостаточности» и др. Единого представления о критериях
хронической почечной недостаточности и оценки ее тяжести
не существовало. В Северо-Западном регионе России долгое
время использовалась классификация хронической
почечной недостаточности, предложенная Рябовым СИ. и
Бондаренко Б.Б. 1976-2000гг. Однако становилось все более
понятным, что ни эта классификация, ни любой другой из
существующих подходов к оценке тяжести почечной
дисфункции при хронических заболеваниях почек не
соответствуют реалиям нынешнего этапа развития
клинической нефрологии.
4. Классификация ХПН С.И.Рябов и Б.Б.Бондаренко (1982г.)
ФазаКреатинин
(ммоль/л)
Клубочковая
фильтрация
(в % от должной)
Форма
I
(латентная)
А
Б
Норма
До 0,18
Норма
До 50
Латентная
II
(азотемическая)
III
(уремическая)
А
Б
0,18 - 0,44
0,45 - 0,7
20 - 50
10 - 20
Обратимая
Стабильная
А
Б
0,71 - 1,24
Выше 1,25
5 - 10
Ниже 5
Прогрессирующая
Стадия
ХПН
5.
Решение вопросов взял на себя Национальный Почечный ФондСША (National Kudney Foundation - NKF).
В результате детального анализа многих публикаций экспертами
было предложено понятие хронической болезни почек (ХБП –
chronic kidney disease - CKD).
Разрабатывая концепцию ХБП, эксперты рабочей группы NKF
преследовали несколько целей:
• определение понятия ХБП и ее стадий вне зависимости от
причины (этиологии) почечной недостаточности (заболевания);
• выбор лабораторных показателей (методов исследования)
адекватно характеризующих течение ХБП;
• определение (изучение) связи между степенью нарушения
функции почек и осложнениями ХБП;
• стратификация факторов риска прогрессирования ХБП и
возникновения сердечно-сосудистых заболеваний.
6. Критерии определения хронической болезни почек NKF, 2002
1.Повреждение почек продолжительностью > 3 мес., которое
проявляется в виде структурных или функциональных
нарушений деятельности органа со снижением или без
снижения СКФ:
патоморфологические отклонения, либо
изменения в составе крови или мочи,
изменения при визуализирующих исследованиях
СКФ< 60 мл/мин/1,76 м2 в течение > 3 мес. с повреждением
почек или без них.
Другими словами, хроническая болезнь почек может быть
определена как-«наличие повреждения почек или снижения уровня
функции почек в течение трех месяцев или более, независимо от
диагноза».
2.
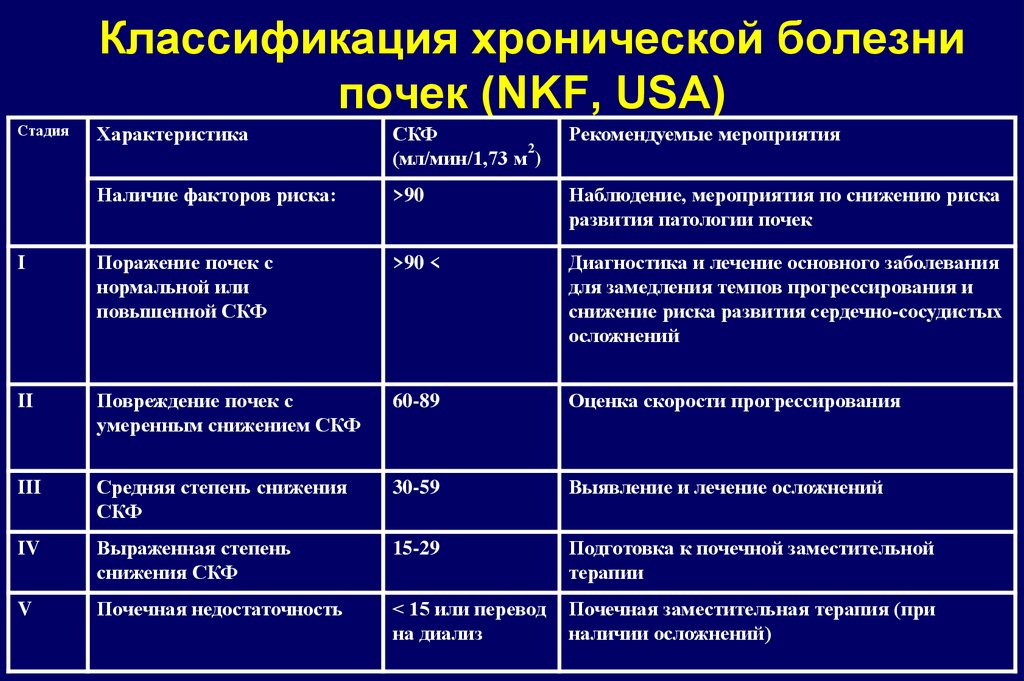
7. Классификация хронической болезни почек (NKF, USA)
СтадияХарактеристика
СКФ
2
(мл/мин/1,73 м )
Рекомендуемые мероприятия
Наличие факторов риска:
>90
Наблюдение, мероприятия по снижению риска
развития патологии почек
I
Поражение почек с
нормальной или
повышенной СКФ
>90 <
Диагностика и лечение основного заболевания
для замедления темпов прогрессирования и
снижение риска развития сердечно-сосудистых
осложнений
II
Повреждение почек с
умеренным снижением СКФ
60-89
Оценка скорости прогрессирования
III
Средняя степень снижения
СКФ
30-59
Выявление и лечение осложнений
IV
Выраженная степень
снижения СКФ
15-29
Подготовка к почечной заместительной
терапии
V
Почечная недостаточность
< 15 или перевод
на диализ
Почечная заместительная терапия (при
наличии осложнений)
8. Классификация хронической болезни почек (NKF, USA)
СтадияХарактеристика
СКФ
2
(мл/мин/1,73 м )
Рекомендуемые мероприятия
Наличие факторов риска:
>90
Наблюдение, мероприятия по снижению риска
развития патологии почек
I
Поражение почек с
нормальной или
повышенной СКФ
>90 <
Диагностика и лечение основного заболевания
для замедления темпов прогрессирования и
снижение риска развития сердечно-сосудистых
осложнений
II
Повреждение почек с
умеренным снижением СКФ
60-89
Оценка скорости прогрессирования
III a
Умеренная степень снижения
СКФ
45-59
Выявление и лечение осложнений
III b
Существенная степень
снижения СКФ
30-44
Выявление и лечение осложнений
IV
Выраженная степень
снижения СКФ
15-29
Подготовка к почечной заместительной
терапии
V
Почечная недостаточность
< 15 или перевод
на диализ
Почечная заместительная терапия (при
наличии осложнений)
9.
10.
По заключению экспертов наличие только факторовриска не делает основания для постановки диагноза ХБП.
Понятие ХБП, прямо не связанное с нозологическим
диагнозом, и не только не отменяет нозологического
подхода к диагностике конкретного заболевания почек,
но и в ряде случаев подчеркивает его значимость.
Причины разработки данной концепции базируются на
единстве ведущих патогенетических механизмов
прогрессирования патологического процесса в почечной
ткани, общности многих факторов риска развития и
прогрессирования заболеваний почек и вытекающего
отсюда сходства способов терапии, первичной и
вторичной профилактики.
Термин ХБП, едва появившись, завоевал права
гражданства не только в США, но и во многих других
странах (European Best Practice Guidelines 2002-2007).
11. Синдромы заболеваний почек
• Острая и быстропрогрессирующая почечнаянедостаточность
• Хроническая почечная недостаточность
• Острый нефритический синдром
• Нефротический синдром
• Инфекция мочевых путей
• Почечные канальцевые дисфункции
• Артериальная гипертензия
• Нефролитиаз
• Обструкция мочевых путей
12. Факторы риска ХБП
НЕМОДИФИЦИРУЕМЫЕ• Возраст
• Мужской пол
• Раса
• Врожденное уменьшение количества нефронов
• Генетические факторы
13. Факторы риска ХБП (2)
ПОТЕНЦИАЛЬНО МОДИФИЦИРУЕМЫЕ:• Активность основного заболевания
• < количества функционирующих нефронов
Гипертрофия
Гиперфильтрация
Внутригломерулярная гипертензия
Системная АГ
Увеличение активности симпатической нервной системы
Высокобелковая диета
Дислипидемия
Нефродепозиты Ca, P, уратов
Сопутствующие заболевания:
Инфекции, обструкция МВП, ожирение, патология беременности, анальгетики
и нефротоксины
• Табакокурение
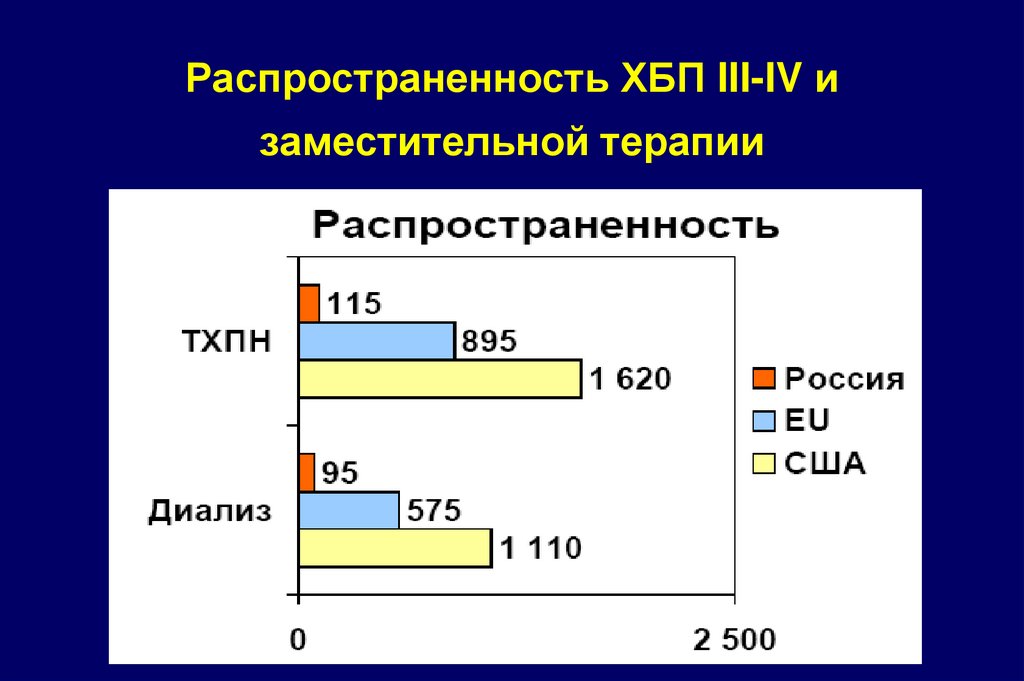
14. ЭПИДЕМИОЛОГИЯ ХБП (по данным нефрологического диспансера СПб)
• Количество больных с ХБП, находящихся на учете – 40561 чел.(0,8% населения СПб)
• Количество впервые выявленных больных с ХБП – 3904 чел (797
чел/млн. населения)
• Количество больных с ХБП, нуждающиеся
в постоянном наблюдении – 2024 чел.
• Количество больных с ХБП III, находящихся на учете – 1029 чел.
(210 чел/млн.)
• Количество больных c ХБП III-IV, находящихся на учете – 385
чел. (78,6 чел./млн) в т.ч.184 чел. до 62 лет
• Количество выявляеммых больных с ХБП IV – 252 чел (51,4
чел/млн.)
• США (297 млн.) - 58% СКФ < 80 мл/мин (225 млн.),
13 % < 60 мл/мин (3.6 млн.), 0,26 % < 30 мл/мин (732 тыс.)
15. Распространенность ХБП III-IV и заместительной терапии
16.
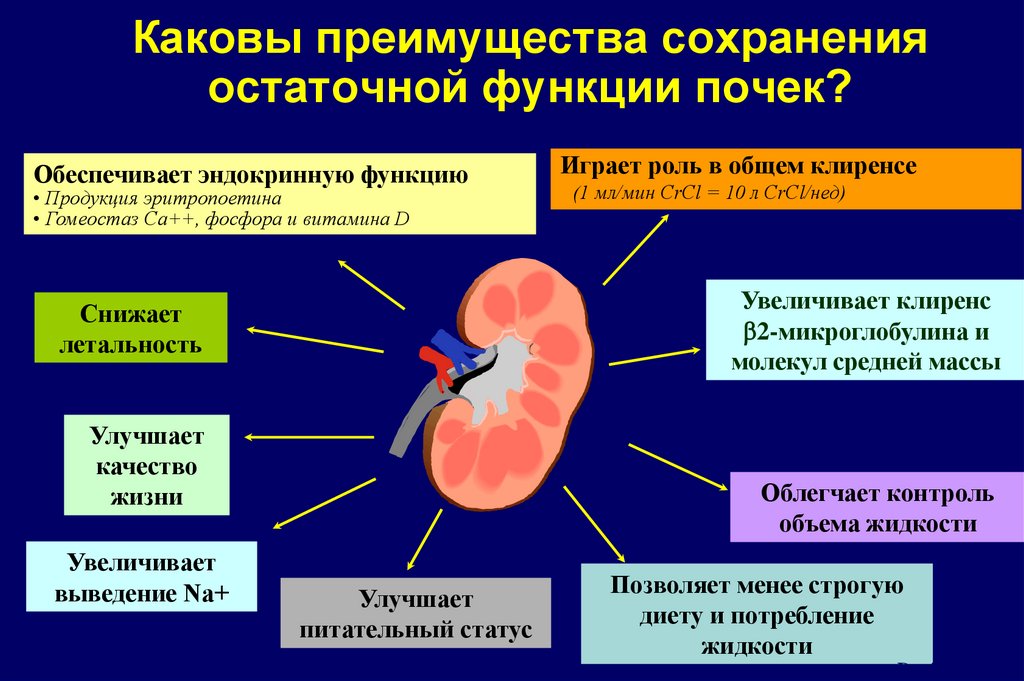
17. Каковы преимущества сохранения остаточной функции почек?
Обеспечивает эндокринную функцию• Продукция эритропоетина
• Гомеостаз Ca++, фосфора и витамина D
(1 мл/мин CrCl = 10 л CrCl/нед)
Увеличивает клиренс
b2-микроглобулина и
молекул средней массы
Снижает
летальность
Улучшает
качество
жизни
Увеличивает
выведение Na+
Играет роль в общем клиренсе
Облегчает контроль
объема жидкости
Улучшает
питательный статус
Позволяет менее строгую
диету и потребление
жидкости
Davies, S. 2000
18. Определение функции почек !
19. Проба Реберга-Тареева (клиренс эндогенного креатинина)
Метод основан на расчете клубочковой фильтрациипо скорости очищения плазмы от креатинина, которую
можно определить, если знать концентрацию креатинина в
крови, моче и объем выделяемой мочи за сутки. Снижение
выведения креатинина с мочой и рост его концентрации в
крови говорят о снижении фильтрации в почках.
После 40 лет клубочковая фильтрация уменьшается на 1%
ежегодно.
Клубочковую фильтрацию определяют по формуле:
СКФ = U(Cr)/P(Cr) х V(м)хSxT
где V(м) - объем мочи за данное время; P(Cr) - концентрация креатинина в плазме(сыворотке);
U(Cr) - концентрация креатинина в моче; Т - время сбора мочи в минутах.
Поскольку минутный объем фильтрации в почках зависит от роста и веса
человека, клиренс креатинина пересчитывают на условную величину стандартной
средней поверхности тела (1.7 м2).
20.
• СКФ должа оцениваться только при помощи методов,подходящих для ее оценки. Предпочтительным
признается определение СКФ по клиренсам мочевины и
креатинина. Последний лучше определять из суточной
мочи и нормализовать к поверхности тела, равной 1,73
м2.
• Другие примеры приемлемых методик оп
ределения СКФ:
• Уравнение Cockroft и Gault
• Уравнение MDRD.
• Методики с индикатором (например, иоксенолом,
иоталаматом, EDTA, инулином)
21.
• Креатинин секретируется в мочу почечнымиканальцами, клиренс креатинина при
выраженной почечной недостаточности
превосходит СКФ, и разница может достигать
70%.
• Почечные канальцы реабсорбируют мочевину,
поэтому средний показатель клиренса
мочевины и креатинина близок к истинному
СКФ (обычно ниже на -10%).
22.
• Рассчитать СКФ можно по методу Cockroft и Gault оцениваяуровень сывороточного креатинина. Результаты этого метода
хорошо соотносятся с СКФ при средней выраженности почечной
недостаточности (СКФ ~50 мл/мин), но
• при СКФ 10 мл/мин и менее параметры вычисления СКФ
по методу Cockroft и Gault могут давать ошибку до 100%.
Это связано с тем, что при прогрессировании почечной
недостаточности снижается физическая активность, питание
становится недостаточным и скорость образования креатинина
падает. Данный метод может использоваться для оценке СКФ до 50
мл/мин.
23. Формула Кокрофт-Голта Cockroft-Gault
(140-возраст) х масса телаСКФ=
(для муж.)
Креатинин сыворотки (мг/дл) х 72
(140-возраст) х масса тела
СКФ=
х 0,85 (для жен.)
Креатинин сыворотки (мг/дл) х 72
24. Уравнение MDRD Modification of Diet in Renal Disease (MDRD) Study Group
• Вычисление СКФ по возрасту, полу,расе и азотумочевины в крови (BUN), креатинину и альбумину
СКФ = 170 x (креатинин х 0,0113) –0,999 х возраст
–0,176 х (мочевина х 2,8) - 0,17 х альбумин 0,318
Альбумин в г/л, возраст в годах, СКФ в мл/мин/м2.
Применимо в США для белых и черных (афрокарибских пациентов). Умножается на 1,18 у
черных пациентов. Умножается на 0,762 у женщин.
Единицы в системе СИ (креатинин в мкмоль/л,
мочевина в ммоль/л)
25. Можно ли распознать ХБП II-III по клиническим симптомам? Отнюдь не всегда.
• Клинические симптомы ХБП– становятся явными только в далеко
зашедших стадиях почечной
недостаточности
– не коррелируют с оставшейся массой
функционирующих нефронов
• Даже опытный нефролог может ошибиться в
оценке стадии почечной недостаточности
26. При первом осмотре больного с азотемией в первую очередь следует не пропустить болезни, при которых ХБП потенциально обратима
27. Причины потенциально обратимой ХБП
Злокачественный гипертензивный нефросклероз
Стеноз почечной артерии (ишемическая болезнь)
Гранулематоз Вегенера
Саркоидоз почки
Системная красная волчанка
Множественная миелома
Обструкция мочевых путей
Гиперкальциемическая нефропатия
Гипокалиемическая нефропатия
Интерстициальный нефрит
Пузырно-мочеточниковый рефлюкс
28. Факторы, ухудшающие течение ХБП:
– Обострение основного заболевания (пиелонефрита,гломерулонефрита)
– Обструкция мочевых путей
– Инфекция (в том числе мочевыводящих путей)
– Выпотной перикардит
– Экссудативный плеврит
– Артериальная гипертензия
– Гипотония при передозировке гипотензивных и мочегонных
– Гипергидратация
– Гиповолемия
– Застойная сердечная недостаточность
– Анемия, кровопотери, гемолиз
– Повышенный катаболизм (в том числе индуцированный
препаратами)
– Ацидоз
– Гипекальциемия
– Гипокалиемия
– Гиперфосфатемия
– Нарушение диеты
– Чрезмерные физические нагрузки
29. МЕТОДЫ СКРИНИНГА ХБП (J.A. Rossert, J.-P. Wauters, 2002)
• Экспресс-тест на протеинурию• Экспресс-тест
на
наличие
эритроцитурии,
лейкоцитурии
• При отсутствии протеинурии у пациентов с СД и АГ
- тест на микроальбуминурию
• При протеинурии - определение отношения общий
белок/креатинин в анализе мочи
• При выявлении Er или L - микроскопия осадка
мочи
• Определение CCr с использованием формулы
Cockroft-Gault
30. СКРИНИНГ ХРОНИЧЕСКИХ БОЛЕЗНЕЙ ПОЧЕК
• Артериальная гипертензия• СС заболевания
• Сахарный диабет
• Возраст более 60 лет
• Повторные инфекции МВП
• Воздействие лекарственных препаратов
(НПВП, АБТ, контрастные в-ва и др.)
31. КРИТЕРИИ ОЦЕНКИ ЭФФЕКТИВНОСТИ НЕФРОПРОТЕКТИВНОЙ ТЕРАПИИ
«БЛИЖАЙШИЕ»• Влияние на протеинурию
• Влияние на системное АД
«ОТДАЛЕННЫЕ»
• Степень замедления падения СКФ
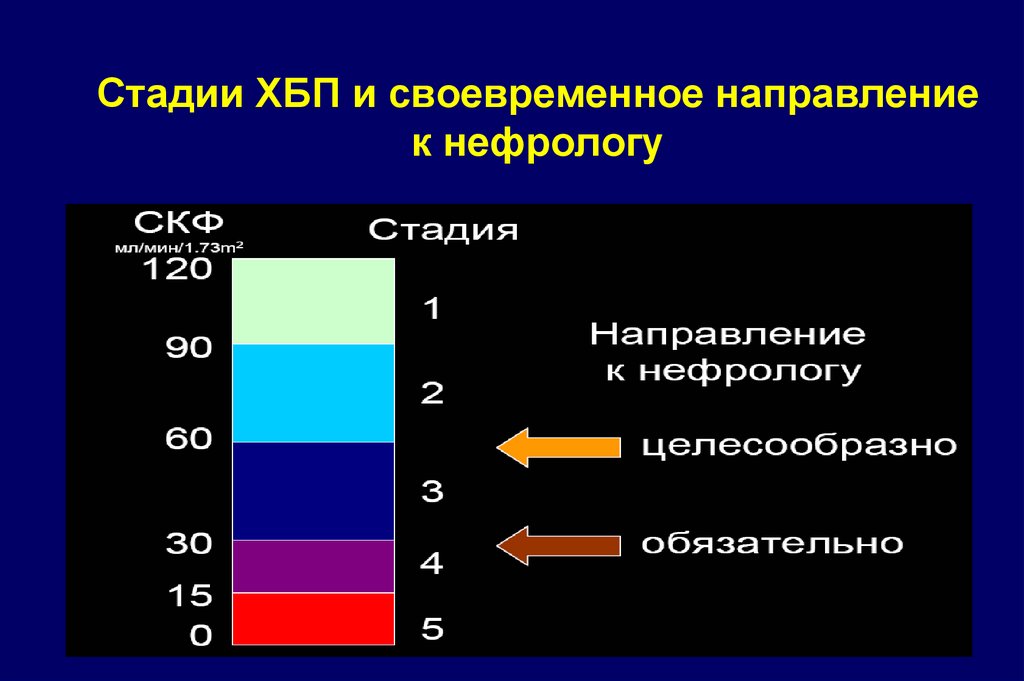
32. Стадии ХБП и своевременное направление к нефрологу
33.
34.
Основные направления ведения больныхс ХБП в додиализной стадии
Обнаружение заболеваний с потенциально обратимой ХБП и
эпизодов транзиторного снижения функции почек
Психологическая коррекция больного
Лечение, направленное на замедление прогрессирования
ХБП
Поддержание питательного статуса
Профилактика и лечение осложнений
Коррекция дислипидемии
Коррекция артериальной гипертензии
Коррекция анемии
Лечение фоновых и сопутствующих заболеваний
Своевременный выбор метода заместительной терапии и
подготовка к ней
35. Тактика ведения больных с ХБП
• Наблюдение участкового (семейного) врача• Консультация нефролога и диспансерное наблюдение с
целью определения темпа прогрессирования ХБП
• Лечение основного заболевания почек
• Коррекция АГ, анемии, Са-Р нарушений
• Малобелковая диета (0,8 – 0,6 г/кг/сут)
• Социальная защита -исключить противопоказанные
виды и условия труда
• Консультация и диспансерное наблюдение врача
отделения диализа с цель своевременного начала
плановой заместительной терапии.
36. * При отсутствии изменений - повторное обследование каждые 1 - 3 года * При выявлении отклонений от нормы - госпитализация
* При отсутствии изменений - повторноеобследование каждые 1 - 3 года
* При выявлении отклонений от нормы госпитализация пациента в
специализированный нефрологический
стационар для обследования и подбора
терапии. В дальнейшем наблюдение
нефролога
37.
38. Психологическая коррекция больного с прогрессирующей ХБП
• Установление профессионального контакта сбольным и членами его семьи. Объяснение
больному сущности заболевания и его прогноза.
• Оптимизация режима труда и отдыха, установление
объема физической нагрузки, нормализация
нарушений сна.
• Мотивация к избавлению от вредных привычек –
курения, злоупотребления алкоголем, самолечение.
• Контроль за употреблением лекарств.
• Рациональное трудоустройство, профессиональная
переориентация.
• Регулярное наблюдение нефролога (диспансеризация)
при коллегиальном ведении больного с другими
специалистами.
39. Общие принципы коррекции артериальной гипертензии у больных с ХБП
• Установить наличие и уровень артериальной гипертензии,ретинопатии, гипертрофии левого желудочка,
атеросклеротических изменений крупных сосудов
• Исключить причины гипертензии, не связанной с ХПН
• Оценить уровень потребления NaCl, массу тела, водный
баланс (задержка жидкости, диурез)
• Определить целевой уровень АД:
– 120/80 мм рт. ст. при протеинурии <1 г/сут
– 125/75 мм рт. ст. при протеинурии >1 г/сут
• Ограничить потребление NaCl, назначить диуретики,
диетические ограничения при избытке веса, не
медикаментозные способы коррекции гипертензии
• Если эффекта нет, назначить антигипертензивные средства
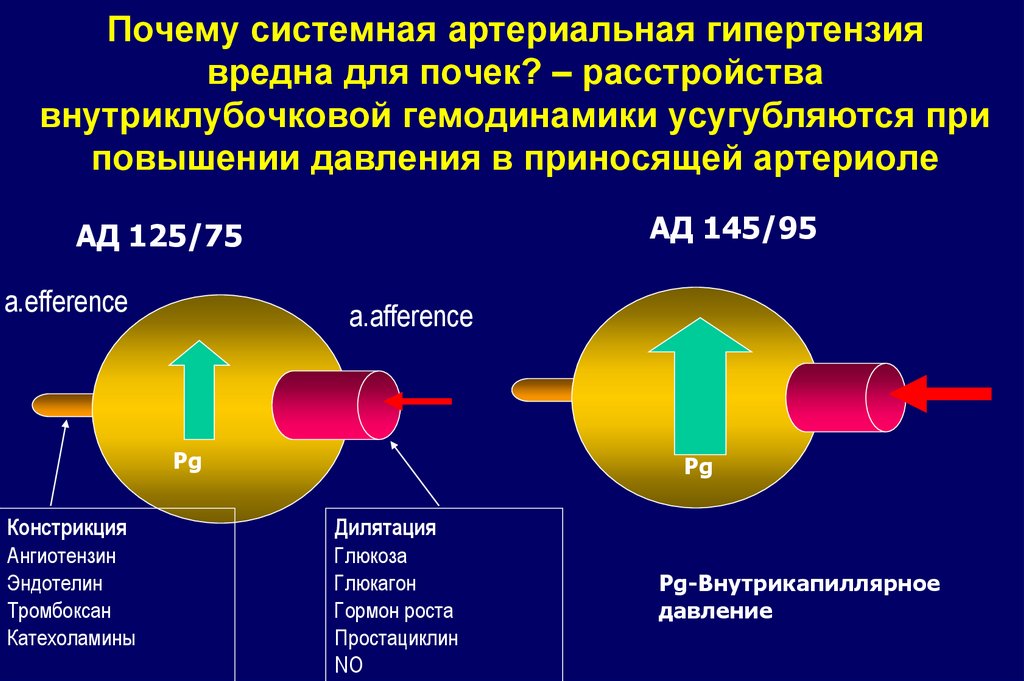
40. Почему системная артериальная гипертензия вредна для почек? – расстройства внутриклубочковой гемодинамики усугубляются при
повышении давления в приносящей артериолеАД 145/95
АД 125/75
a.efference
a.afference
Pg
Констрикция
Ангиотензин
Эндотелин
Тромбоксан
Катехоламины
Pg
Дилятация
Глюкоза
Глюкагон
Гормон роста
Простациклин
NO
Pg-Внутрикапиллярное
давление
41.
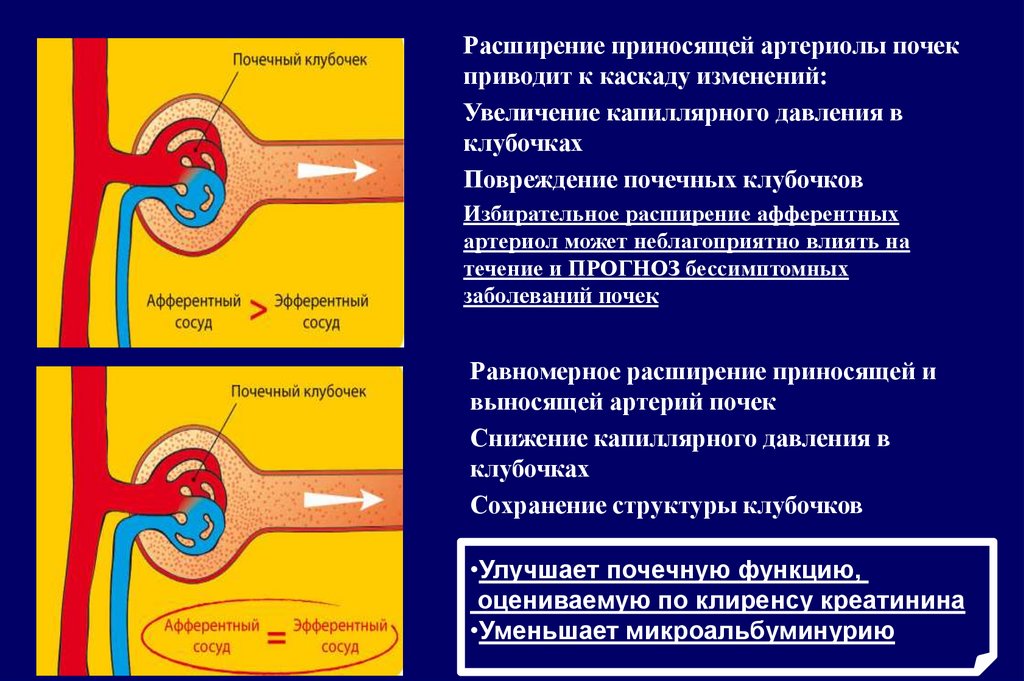
Расширение приносящей артериолы почекприводит к каскаду изменений:
Увеличение капиллярного давления в
клубочках
Повреждение почечных клубочков
Избирательное расширение афферентных
артериол может неблагоприятно влиять на
течение и ПРОГНОЗ бессимптомных
заболеваний почек
Равномерное расширение приносящей и
выносящей артерий почек
Снижение капиллярного давления в
клубочках
Сохранение структуры клубочков
•Улучшает почечную функцию,
оцениваемую по клиренсу креатинина
•Уменьшает микроальбуминурию
42. Схема антигипертензивной терапии у больных с ХБП без сахарного диабета
• Протеинурия <1 г/сут• Целевой уровень АД 120/80
• Протеинурия >1 г/сут
• Целевой уровень АД 125/75
• Назначить
• Назначить
–
–
–
–
ограничение потребления NaCl
диуретики
ингибиторы АПФ
бета-блокаторы
–
–
–
–
ингибиторы АПФ
ограничение потребления NaCl
антагонисты рецепторов ангиотензина II
бета-блокаторы
• Регистрировать в течение 2-4 нед.:
креатинин и калий плазмы, уровень гемоглобина и протеинурии
• Если эффекта нет:
• уточнить, выполняются ли назначения?
• увеличить дозу ингибитора АПФ
• добавить диуретики, блокаторы Са++ каналов
• добиться успеха в течение 3 мес.
43. Поражения мочевыделительной системы при диабете
• Диабетическийгломерулосклероз=диабетическая нефропатия
• бессимптомная бактериурия
• цистит
• пиелонефрит
• перинефральный абсцесс
• атония мочевого пузыря, гидронефроз
44. Определение диабетической нефропатии
Под термином "диабетическая нефропатия" (син.«диабетический гломерулосклероз») в
современной нефрологии понимают ряд
типичных морфологических изменений почечной
ткани, которые развиваются у больных сахарным
диабетом и касаются практически всех структур
почечной ткани - клубочков, канальцев,
интерстиция и сосудов (Osterby R. et al.,1992;
Mauer S.M. et al., 1988; Parving H.H. et al., 1996).
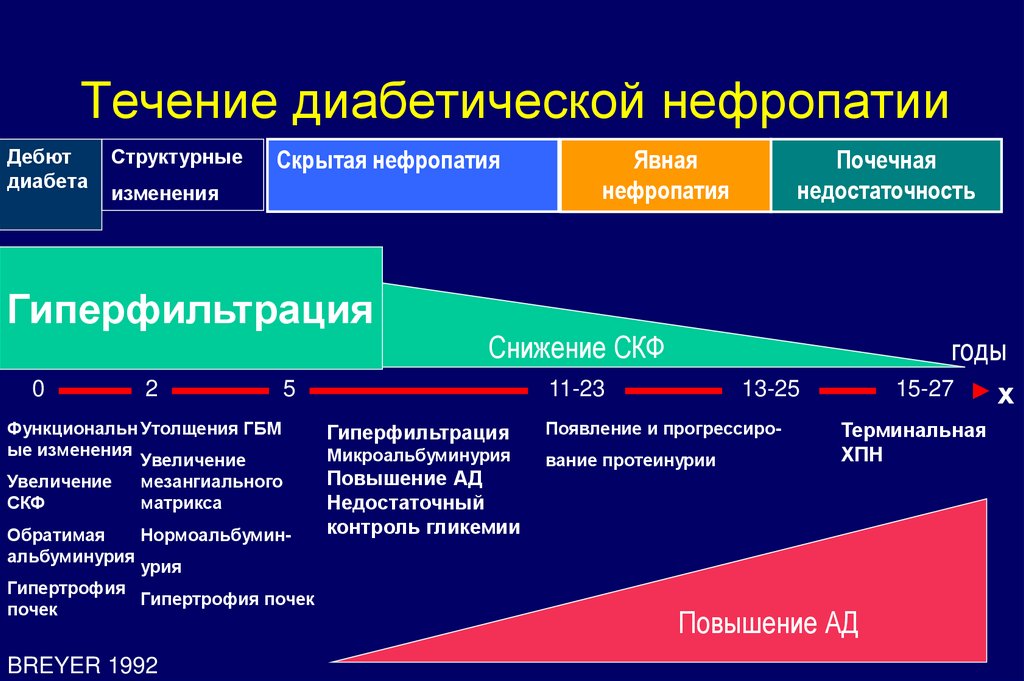
45. Течение диабетической нефропатии
Дебютдиабета
Структурные
Скрытая нефропатия
изменения
Гиперфильтрация
0
2
Обратимая
Нормоальбуминальбуминурия
урия
Гипертрофия
Гипертрофия почек
почек
BREYER 1992
Почечная
недостаточность
Снижение СКФ
5
Функциональн Утолщения ГБМ
ые изменения
Увеличение
Увеличение
мезангиального
СКФ
матрикса
Явная
нефропатия
11-23
13-25
Гиперфильтрация
Появление и прогрессиро-
Микроальбуминурия
вание протеинурии
Повышение АД
Недостаточный
контроль гликемии
годы
15-27
х
Терминальная
ХПН
Повышение АД
46. Ранняя неинвазивная диагностика ДН возможна только при определении микроальбуминурии
47.
Под термином «микроальбуминурия» (МАУ) понимаютэкскрецию альбумина с мочой в количестве,
превышающем физиологическую норму, но ниже
пределов чувствительности обычно используемых
методов для определения протеинурии
Лабораторное определение МАУ – варианты измерений:
• Скорость экскреции альбуминов с мочой 30-300 мг/24 ч
• Скорость экскреции альбуминов с мочой 20-200 г/мин
• Содержание альбуминов в ранней утренней порции
мочи 30-300 мг/л
48. СД, ДН и Хроническая Болезнь Почек.
• Наиболее важным показателем, характеризующим течение и прогнозпочечной патологии, а также позволяющим планировать тот или иной
объем терапии, является СКФ
Вместе с тем, этот показатель на одной и той же стадии ДН может
варьировать в достаточно широких пределах. Так у больных СД и
МАУ СКФ может быть нормальной, повышенной или сниженной.
• Кроме того, у части пациентов с СД обоих типов наблюдается
изолированной снижение СКФ<60 мл/мин в отсутствии увеличения
экскреции альбумина с мочой и признаков иной почечной патологии,
что рассматривается как явное поражение почек, однако не
определяется ни в одной из описанных стадий ДН (NHANES III,
Добронравов В.А., 2005).
• Поэтому при формулировке диагноза клиническое определение
стадии ДН (как, впрочем, и любой другой патологии почек)
необходимо дополнять оценкой функционального состояния почек
по уровню СКФ.
49. Темпы прогрессирования ДН
• Темпы прогрессирования ДН при разных типах СДвполне сравнимы, а ряд больных с ДН при СД 2 типа
претерпевает даже более быструю эволюцию до ПН
(Добронравов В.А., 2000).
• Поэтому еще бытующая точка зрения о меньшем риске
развития почечных осложнений и более мягком течении
ДН при инсулиннезависимом СД, является абсолютно
необоснованной.
• Вместе с тем, многократное преобладание этого типа
диабета в популяции приводит к тому, что количество
больных СД типа 2, нуждающихся в проведении ЗПТ,
соответствует таковому при СД типа 1 (Biesenbach G.,
Janko O., Zazgornik J., 1994; USRDS, 2004).
50. Основные цели и задачи в лечении больных с СД и ХБП
Ренопротекция• Профилактика развития более тяжелых стадий болезни
• Отдаление развития почечной недостаточности
• Снижение потребности в ЗПТ
Кардиопротекция
• предотвращение сосудистых катастроф
• Профилактика/замедление прогрессирования СН
• Уменьшение выраженности СС-патологии у больных на ЗПТ
Улучшение выживаемости
51. Кооперация диабетолога, нефролога и кардиолога – необходимое условие достижения эффекта в лечении больного с СД и ХБП
• МАУ, тем более, явная протеинурия, а такжедисфункция почек даже в виде небольшого
снижения СКФ являются мощными факторами
риска развития и прогрессирования сердечнососудистой патологии у больных СД, поэтому
решение вопросов кардиопротекции должно
входить в объем лечебно-диагностических
мероприятий, наряду с профилактикой и
терапией ХБП.
52. Основные типы артериальной гипертензии при CД
• АГ отражает вовлеченность почек впатологический процесс и является одной из
форм ренопаренхиматозной АГ (СД 1 типа) .
• АГ предшествует дебюту ХБП, являясь
«эссенциальной». Почечный компонент
присоединяется по мере развития и
прогрессирования ХБП (СД 2 типа)
53. Подходы к терапии ДН Контроль АД
• Чем выше АД, тем быстрее темпы прогрессирования ДНдо ХПН
• Чем выше протеинурия - тем ниже должно быть АД
• Наличие СД или ХБП переводит больного с АГ в
группу высокого риска и требует немедленного начала
лекарственной терапии для достижения целевого АД <
130/85 mmHg
• Целевое АД
– общая популяция: < 140/90 mmHg
– популяции высокого риска:
• СД: < 130/85 mmHg
• ХБП и протеинурия 1 g/day: < 130/85 mmHg
• ХБП и протеинурия > 1 g/day: < 125/75 mmHg
JNC VI (1997)/VII(2003): Guidelines of Treatment of Hypertensive Patients
54. Опасности гиперфосфатемии (РО4 >1,6 ммоль/л) у больных с ХБП IV-V
Опасности гиперфосфатемии (РО4 >1,6 ммоль/л)у больных с ХБП IV-V
• Гиперфосфатемия – основной фактор развития и
прогрессирования вторичного гиперпаратиреоидизма
и ренальной остеодистрофии (вызывает снижение Са
и кальцитриола в сыворотке крови, гиперпродукцию ПТГ и
гиперплазию паращитовидных желез)
• Гиперфосфатемия увеличивает риск кальцификации
сосудов и сердечно-сосудистых катастроф
• Риск смерти значительно возрастает при РО4 >2,1 ммоль/л, риск
кальцификации – при Cа Р = 4.4 ммоль2/л2 (55 мг2/дл2)
• Целевой уровень РО4 должен быть близким к
нормальному: 0,8–1,5 ммоль/л
55. Коррекция нарушений обмена кальция и фосфора
• Целевые уровни:Са 2,2–2,4 ммоль/л;
Р 0,8–1,5 ммоль/л;
НСО3– 23,5–26,5 ммоль/л;
ПТГ 9–18 пмоль/л (N 1–6,8);ЩФ 170 ед/л
• У больных с ХБП II-III стадии – ежедневный прием
Витамина D2
• У больных с ХБП III-IV необходим прием
Витамина D3 1,25(ОН)2D3
альфакальцидола (0,25-0,5-1,0 мкг)
56. Коррекция гиперфосфатемии
• Ограничение белка в пище• Фосфоросвязывающие препараты
– Препараты, содержащие алюминий
– Карбонат кальция
– Ацетат кальция
– Ацетат кальция + карбонат магния + окись магния
– Севеламер
– Лантан
– Полимеры трехвалентной гидроокиси железа
• Препараты витамина D
57.
Баланс натрия нарушается (при потере 90% КФ)• Почки не могут адекватно реагировать на быстрое
изменение поступление натрия в организм
– быстрое ограничение Na может привести к его
потере
– избыточное поступление Na опасно отеком
легких
• К гиповолемии приводят диарея, рвота,
лихорадка, ЖКТ-кровотечения, избыточный
эффект диуретиков
• Лечение сердечной недостаточности может
привести к уменьшению перфузии почек
58.
Нарушения обмена калия• Основные причины гипокалиемии - рвота, потеря с
мочой, малое поступление с пищей. Гипокалиемия
быстро ухудшает функцию почек и требует
обязательной коррекции на любой стадии ХБП.
• Основные причины гиперкалиемии - олигурия,
гипоренинемический гиперальдостеронизм
(особенно у больных сахарным диабетом).
• Коррекция гиперкалиемии: ограничение К в диете;
отмена препаратов, повышающих К в плазме;
тиазиды и салуретики, профилактика запоров
59. Дискалиемия
• ГИПЕРКАЛИЕМИЯ. Причины - олигурия, ацидоз.Способствует усиленный катаболизм (инфекция,
лихорадка), гемолиз, нарушения в диете, прием
калийсберегающих
диуретиков.
Клиника:
гипотония, брадикардия, м.б. нисходящий паралич
скелетных мышц. ЭКГ: высокий зубец Т, уширение
комплекса QRS, замедление проводимости.
Опасно повышение до 7 ммоль/л, свыше 8,5
обычно смертельно.
• ГИПОКАЛИЕМИЯ: Клиника – мышечная слабость,
гиповентиляция,
одышка,
судороги.
ЭКГ:
нарушения ритма (экстрасистолия), уплощение
зубца Т, волна U.
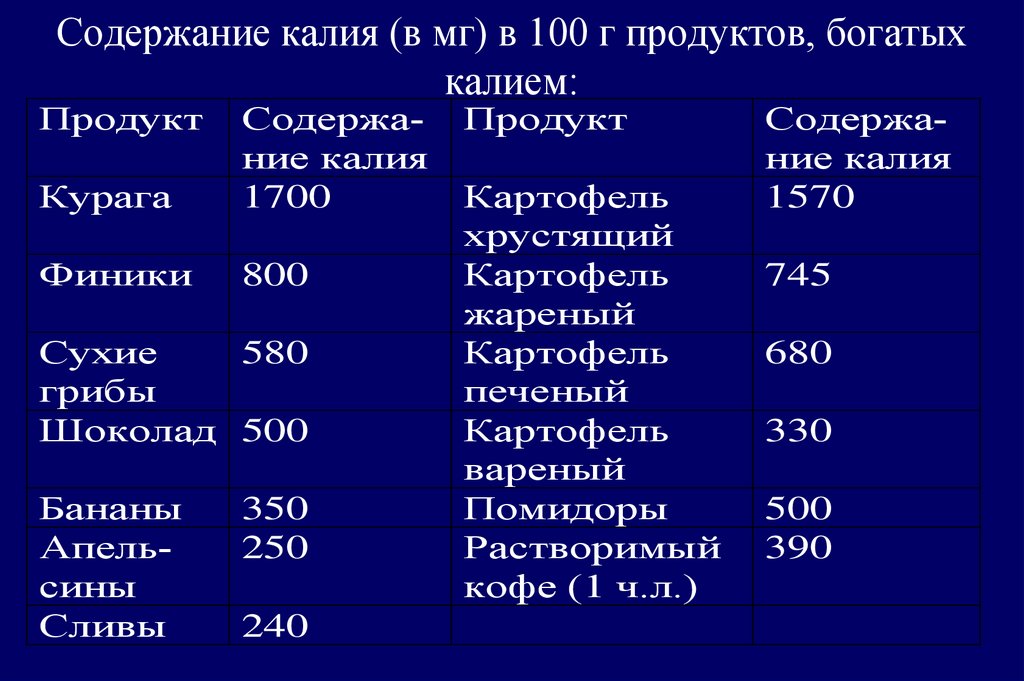
60. Содержание калия (в мг) в 100 г продуктов, богатых калием:
ПродуктКурага
Содержание калия
1700
Финики
800
Сухие
580
грибы
Шоколад 500
Бананы
Апельсины
Сливы
350
250
240
Продукт
Картофель
хрустящий
Картофель
жареный
Картофель
печеный
Картофель
вареный
Помидоры
Растворимый
кофе (1 ч.л.)
Содержание калия
1570
745
680
330
500
390
61. Лечение гиперкалиемии
СрочностьНезамедлительные
Быстрые
Отсроченные
Мероприя- Механизм Дозировка
Начало
тия
действия
эффекта
Препараты АнтагоГлюконат Са 10%-10 мл Незакальция
низм
каждые 1-5 мин до
медлиулучшения ЭКГ
тельное
ИнсулинПеремеГлюкоза 30%-500 мл,
30 мин
глюкозощение ка- инсулин 30 ед,
лактатно- лия во
лактат Na 100 ммоль,
кальциевнутриглюконат Са 10%-30 мл
вая смесь
клеточное в/в 100 мл 1й час, далее
простран- 20-30 мл/час
ство
2-5% раствор соды в/в с
учетом КОС
Бикарбо30 мин
нат натрия
Ионобмен- Удаление 50 г ионообменной смо- 2 часа
ные смолы калия из
лы в 100 мл 20%
организма р-ра сорбита
Первые 1-1,5 ч - диализат без калия
Гемодиа1- 1,5 чализ
са
62.
Коррекция нарушенийкислотно-основного состояния
• Хронический метаболический ацидоз
– сопровождается катаболизмом белка,
– снижает уровень некоторых аминокислот в
мышцах,
– усиливает освобождение кальция из кости
• Коррекция метаболического ацидоза вначале
проводится нарастающей дозой карбоната кальция
вместе с небольшой дозой бикарбоната натрия
• Нельзя допускать снижения бикарбоната плазмы
ниже 22 мэкв/л
63.
Уремическая коагулопатия• Несмотря на нормальный уровень тромбоцитов и
протромбина, длительность кровотечения часто
пролонгировано. В основном это создает
проблемы при выполнении хирургических
вмешательств.
• Лечение:
- увеличение гематокрита (эритропоэтин)
- десмопрессин (dDAVP)
- конъюгированные эстрогены (0,6 мг/кг/сут)
- инфузия криопреципитата
64. Уремический зуд
• Частота в додиализной стадии ХБП III-IV 10–30%,среди диализных больных – 60–90%
• Прогнозирует меньшую выживаемость диализных
больных
• Кожные проявления: ксероз, лихеноиды от 2 до 10
см в диаметре, множественные бурые узелки,
кератоидные красные папулы
• Гипотетические патогенетические факторы:
периферическая нейропатия, ПТГ и вторичный
гиперпаратиреоидизм, гистамин, опиоды и тучные
клетки, аллергические реакции на компоненты
диализного оборудования, бычий или свиной
гепарин
65. Лечение уремического зуда
• Кожные эмульгаторы• Капсаицин (0,025 или 0,05% крем)
• Фототерапия - УФО 280-315 нм, акупунктура, сауна
• Лидокаин - эффективен, но опасен гипотензией и
аритмией. Мексилетин неэффективен.
• Низкобелковая диета
• Активированный уголь 6 г/сут
• Холестирамин 5,0 2 р/сут - ацидоза,
гастроинтестинальные эффекты
• Антагонисты опиоидов - налтрексон 50 мг/сут
• Эритропоэтин
• Антигистаминаты - кетотифен 2-4 мг/сут
• Рыбий жир, оливковое масло
• Ницерголин - 30 мг/сут per os
66.
Схема коррекция дислипидемии• Определить липидный профиль: общий холестерин,
холестерин ЛПВП и ЛПНП, триглицериды
• Целевые уровни:
общий холестерин
< 5 ммоль/л
холестерин ЛПНП
< 2,6 ммоль/л (< 100 мг%)
холестерин ЛПВП
> 1 ммоль/л муж ( 40 мг%)
< 1,2 ммоль/л жен
триглицериды
< 1,7 ммоль/л (<180 мг%)
Назначить антихолестериновую диету,
при ожирении попытаться уменьшить массу тела,
увеличить физическую активность больного
67.
До назначения гиполипидемических средствбольной должен в течение 6 мес находиться на
диетической терапии + сорбенты, и только при
отсутствии эффекта от её применения следует
приступить к медикаментозному лечению.
Гиполипидемические средства выбирают, в
основном, из следующих трех классов препаратов,
обладающих наибольшей эффективностью:
статинов, никотиновой кислоты и её производных
и секвестрантов желчных кислот. Кроме того,
прибегают к назначению фибратов и иногда к
антиоксидантам липопротеидов (пробукол,
эзэтемиб, эзотрол).
68. Другие ограничения и запреты при ХБП
• При проведении антибактериальной терапии следует помнитьо нефротоксичности ряда антибактериальных препаратов и
изменения их фармакодинамики вследствие нарушения
функции почек.
• Наиболее нефротоксичны аминогликозиды (гентамицин,
неомицин, тобрамицин, в меньшей степени стрептомицин и
амикацин) и цефалоспорины (особенно цепорин), при
сочетанном применении с диуретиками, а также при
дегидратации, токсичность усиливается. Умеренно
нефротоксичны тетрациклины. Сульфаниламиды являются
потенциально нефротоксичными вследствие преципитации в
почечных канальцах. Их необходимо применять с
осторожностью, особенно при КФ < 30 мл/мин.
• Категорически противопоказан гемодез!
• Не являются нефротоксичными: левомицетин, макролиды
(эритромицин, олеандомицин), оксациллин, метициллин.
69. Изменения в органах и системах
• Сердечно-сосудистая система–Практически в 100% - АГ.
–“Уремическая кардиопатия”, приводящая к сердечной
недостаточности. 4 группы факторов:
а) вызывающие перегрузку желудочков – гипертензия,
гиперволемия, анемия;
б) уменьшающие оксигенацию миокарда и эффективное
наполнение желудочков – атеросклероз, кальциноз
коронарных артерий на фоне гиперпаратиреоза,
гиперлипидемия, перикардит;
в) нарушение электролитного баланса и ацидоз;
г) угнетение метаболизма миокарда - уремические
токсины, катехоламины, недостаток вит.Д и др.
70.
УХУДШЕНИЕ ФУНКЦИИ ПОЧЕКу пациентов с ХБП
Почка не может долго экскретировать все токсины
распада белков
Токсины накапливаются в организме
уремия/метаболический ацидоз
ТРЕБУЕТСЯ ОГРАНИЧЕНИЕ БЕЛКА
Раннее начало МБД + дополнение
Кето-аналогами АК
71. Развитие недостаточности питания у больных с ХБП в додиализной стадии ( четыре основные причины)
1.Потеря белка - протеинурия;2.Недостаточное потребление белка, калорий, анорексия
3.Ограничение использования питательных веществ
вследствие поражения ЖКТ на фоне уремии,
недостаточности пищеварительных ферментов в условиях
белкового дефицита.
4. Метаболические нарушения: повышение катаболизма белка
вследствие ацидоза, резистентность к анаболическим гормонам
(инсулин, соматостатин) повышение уровня катаболических
гормонов (глюкагон, паратгормон) потеря метаболической
активности почек.
72. Адаптация почки почки к уменьшению ее массы
1.Гемодинамические изменения
–
–
–
2.
снижение резистентности артериол клубочка (больше
афферентной)
увеличение плазмотока (гиперперфузия)
увеличение капиллярного гидравлического давления
Метаболические нарушения
–
–
–
–
–
–
нарастание протеинурии в каждом нефроне
гиперметаболизм канальцев
увеличение продукции активных форм О2 и NH4+
снижение протеиназной активности в клубочке
увеличение Са/Р нагрузки канальцев
увеличение продукции системных гормонов и ростовых
факторов
73. Адаптация почки почки к уменьшению ее массы
3. Структурные изменения–
–
–
–
–
–
–
гипертрофия “переживающих” клубочков
микротромбозы капилляров клубочков
микроаневризмы капилляров клубочков
пролиферация и экспансия мезангия
субэндотелиальные отложения гиалина
мононуклеарная инфильтрация интерстиция
интраканальцевые цилиндры, атрофия канальцев
Итог “уродливой” адаптации:
гломерулосклероз + интерстициальный склероз
74.
Назначение МБД воздействует на следующиеадаптивные механизмы:
улучшение внутригломерулярной гемодинамики,
ограничение гипертрофии гломерул
снижение транспортной нагрузки на канальцы
уменьшение выраженности дислипротеидемии
влияние на почечный метаболизм и ограничение
потребления О2 почечной тканью
снижение продукции оксидантов
воздействие на функцию Т-клеток
подавление выработки ангиотензина II и TGf'-p.
Таким образом назначение МБД направлено на уменьшение
нефросклероза и отдаление срока начала заместительной
терапии.
75.
Общепринятой считается МБД, обеспечивающаяпоступление 0,8 г протеина на кг массы тела в сутки.
Необходимо выделить несколько вариантов МБД:
• на основе обычного рациона,
• МБД с включением кетостерила,
• соевого изолята,
• эссенциальных аминокислот.
Использование МДБ с обязательным использованием
комлекса кето/аминокислот (кетостерил), позволяет
уменьшить скорость прогрессирования ХБП.
76. Признаки нарушения питания (malnutrition) у пациентов с почечной недостаточностью
• Потребление с пищей– Спонтанное снижение потребления белка с пищей при оценке экскреции азота с
мочой за 24 часа (менее 0,7 г/кг/сутки)
• Измерение веса и антропометрия
– Снижение массы тела до < 85% от идеальной массы тела
– Снижение толщины кожной складки, снижение окружности предплечья или
мышечной силы
• Лабораторные данные
– Низкий уровень сывороточного альбумина (<40 г/л)
– Низкий уровень креатинина сыворотки при выраженной почечной
недостаточности
– Низкий уровень преальбумина сыворотки (<30 мг/дл)
– Низкий уровень трансферрина сыворотки (<2 г/л)
– Низкий уровень незаменимых аминокислот в плазме или мышце
– Относительно низкий уровень иммунореактивного парат-гормона у пациентов с
выраженной почечной недостаточностью
77. Диетические ограничения при ХБП III-IV
• С целью уменьшения содержания калия и фосфатов в рационе нерекомендуют готовить пищу на овощных, мясных и рыбных
отварах. Овощи, рыба, мясо вымачиваются и вывариваются.
• Из рациона исключаются: шоколад, какао, соевые продукты,
грибы, томаты, цветная капуста, шпинат, щавель, абрикосы,
финики, изюм, смородина, бананы, сухое молоко, хлеб и сухари из
ржаной и обдирной муки. Не употребляются консервы и
копчености.
• При развитии олигоурии (< 500 мл мочи за сут) значительно
возрастает опасность гиперкалиемии. Она может развиваться и
при относительно сохранном диурезе, что является особенностью
эндокринного статуса больного (например, недостаток
альдостерона), или вследствие применения препаратов,
способствующих гиперкалиемии (ингибиторы АПФ). Особенно
строго должно отслеживаться содержание калия в диете
78. Другие рекомендации при ХБП IV-V
• Количество потребляемой жидкости должно равняться диурезу запредыдущие сутки плюс дополнительно 300 мл.
• Количество принятой соли должно строго контролироваться. Однако
резкое ограничение натрия в диете также вредно, т.к. он необходим
для поддержания осмотического диуреза. При резком ограничении
натрия быстро ухудшается состояние больных с пиелонефритом, для
которых характерно наличие “соль-теряющей почки”. По
возможности рекомендуют контролировать натрий в суточной моче.
Обычно оптимальным для больных с гломерулонефритом является
содержание натрия в диете 3-5 г/сут, а при пиелонефрите – 8-10 г/сут.
• В критических случаях применяют принудительную диарею,
вызванную приемом сорбита или ксилита в дозе 50-75 и даже 100 г.
При выраженной гипергидратации возможен эффект от введения
лазикса в дозах 100-500-1000 мг.
79. Клинические признаки белково-энергетической недостаточности (ВОЗ)
Клинические признаки белковоэнергетической недостаточности(ВОЗ)
• чрезмерное выступание костей скелета;
• потеря кожной эластичности;
• тонкие, редкие, легко выдергиваемые волосы;
• низкая масса тела по отношению к росту;
• чешуйчатый дерматит;
• депигментация кожи и волосяного покрова;
• отеки;
• мышечная слабость;
• снижение умственной и физической
работоспособности.
80. Лечение белково-энергетической недостаточности (БЭН или malnutrishion)
В клинической практике последних лет для профилактики БЭН убольных с ХПН назначают высокоэнергетические питательные
смеси:
Изготовленные из геномодифицированного? соевого белка:
• супро плюс ЛФ (соевый изолят, безлактозный)
• супро плюс 2640 (соевый изолят, кальций козеин)
• СУПРО 760 (90 г. белка на 100 гр. Продукта + 9 заменимых и 9
незаменимых аминокислот, 800 мг фосфора)
• « Полипротэн-нефро» (на основе супро 760 + витаминный
комплекс)
Изготовленные из нативного белка молочной сыворотки содержат
витаминный комплекс+микроэлементы. пищевые добавки
Нутрикомп ренал (18.4 г белка) и диабет (20.5 г белка ) - (все
содержат фосфор 179,9 и 275 мг на 100 г )
Все эти вещества являются
БАДами
81.
Чрезвычайно перспективно использованиекетокислот:
Стимулируют синтез белка
Поддерживают азотистый баланс
Ингибируют распад белка
Снижают выделение белка с мочой
Снижают метаболический ацидоз
Повышают концентрации альбумина в сыворотке
Оптимизирует Ca/P метаболизм:
- Повышение сывороточного кальция
• Содержит кальций
- Снижение сывороточного фосфора
• Ограничение приема фосфора с пищей
• Снижение всасывания за счет образования нерастворимых Ca
солей в кишечнике
Клиническое значение:
•Снижение почечной остеодистрофии
•Снижение развития вторичного гиперпаратиреоидизма
82. Диеты с ограничением белка при ХБП: современные рекомендации
• Диеты с ограничением белка не могут быть рекомендованы всембольным с ХБПН
• Ограничение белка может оказаться полезным
креатинина плазмы более 0,35 ммоль/л
у больных с уровнем
• Количество белка – 0,6 – 0,8 – 1,0 г/кг массы тела,
калорийность не
< 30 ккал/кг массы тела,
но не > 35 ккал/кг массы тела.
• Большее ограничение белка существенно не замедляет
прогрессирования ХПН, ведет к отрицательному азотистому балансу,
сопровождается большей летальностью и меньшей выживаемостью на
диализе.
• Диета должна быть не «свободной», не вегетарианской, а
«контролированной белковой диетой». Из-за плохого аппетита
больные спонтанно употребляют мало белка. Вегетарианская диета
дефицитна по многим незаменимым компонентам. Если больные
употребляют мало белка, то им надо предложить его в виде сои, рыбы,
яиц.
• Необходимо использовать аналоги кетокислот
83.
Заключение: лечение больных с ХБП III-IV(в додиализной стадии)
• Диета: содержание белка 0,8 г/кг массы тела,
калорийность 30–35 ккал/кг массы тела + аналоги кетокислот
• Артериальная гипертензия: целевой уровень АД 120/75–80 мм рт.
ст. Применение ингибиторов АПФ и/или антагонистов рецептора
ангиотензина II
• Анемия: целевой гемоглобин. Препараты Fe, затем одновременное
назначение эритропоэтина и Fe
• Витамин D: в соответствии с уровнем ПТГ и Са плазмы
• Метаболический ацидоз: поддержание НСО3– плазмы на уровне не <
22 мэкв/л (не превышать количество белка в пище, CaСО3,
небольшая доза бикарбоната Na)
• Начало лечения диализом в большей степени определяется
клиническим статусом, нежели лабораторными данными
84. Когда начинать лечение диализом?
• Уремические больные сегодня начинают лечение при КФниже 15 мл/мин, но всегда на основании клинического
статуса. При наличии анорексии, тошноты, выраженного
ацидоза или высокой гипертензии консервативное лечение
должно быть прекращено.
• Пожилые могут дольше оставаться на консервативной
терапии, если они имеют хороший питательный статус
(нутритивный статус), а гипертензия у них скорригирована.
• У больных сахарным диабетом диализ начинают раньше КФ
20-25 мл/мин – в связи с частой перегрузкой объемом,
сердечно-сосудистыми проблемами и полинейропатией.
• Важна остаточная функция почек – ее сохранение
предотвращает быстрое повышение b2-микроглобулина
85.
Хроническая патология почек - проблема здоровья общества.Неблагоприятные исходы
хронической почечной патологии
часто можно предотвратить путем
раннего их выявления и лечения.
Ранние стадии хронической
почечной патологии
можно выявить обычными лабораторными
тестами.













































































 Медицина
Медицина