Похожие презентации:
Инсулин. Нарушения в секреции инсулина
1.
ИнсулинРаботу выполнила студентка очного направления "Сестринское
дело" группы МД-102 ПГ2 Айдерханова Амина
2.
ИнсулинИнсулин (от лат. insula «остров») — гормон белковой природы, образуется в
бета-клетках островков Лангерганса поджелудочной железы. Оказывает
многогранное влияние на обмен веществ практически во всех тканях.
Основное действие инсулина — регулирование углеводного обмена, в
частности — утилизация глюкозы в организме. Считается самым изученным
гормоном.
3.
4.
Функции инсулинаДоставка к клеткам жизненно важных органов «топлива» в виде глюкозы – главная
задача инсулина. Его иногда образно сравнивают с ключиком, который регулирует
поступление глюкозы по назначению. На самом деле никакой «дверцы» в клетке нет.
Есть клеточные мембраны, их проницаемость увеличивает инсулин, что способствует
всасыванию глюкозы. Если глюкоза поступает в организм в избытке, инсулин
перераспределит ее излишки в печень, мышцы, жировую ткань – там, где она
откладывается про запас.
Если же инсулин вырабатывается в поджелудочной железе в недостаточном количестве,
или организм перестает его воспринимать, клетки органов и тканей голодают, и глюкоза
остается в крови.
При переизбытке инсулина ситуация противоположная: клетки получают очень высокую
дозу глюкозы, а в крови ее не остается, поэтому человек быстро почувствует себя
усталым и голодным.
5.
Функции инсулина• помогает в транспортировке аминокислот в мышечные клетки;
• активизирует синтез гликогена, помогая создавать запасы глюкозы в клетках
мышц и печени, что улучшает их восстановление и производительность;
• усиливает транспорт в клетку ионов калия, магния, фосфат-ионов;
• усиливает биосинтез белка и репликацию (процесс удвоения) ДНК;
• участвует в заживлении ран, обмене натрия в организме и синтезе жиров.
• влияет на сосудистую стенку, на эндотелий сосудов (внутреннюю оболочку),
тем самым участвуя в регулировке тонуса.
6.
Открытие инсулинаИсследования, касающиеся природы "сахарной болезни", велись на протяжении многих лет.
Открытие гормона, который регулирует уровень глюкозы в крови, принадлежит ученому
Паулю Лангергансу. В 1869 году он обнаружил группу клеток в поджелудочной железе,
которые отвечают за секрецию инсулина. Специалист смог доказать, что именно
поджелудочной железе принадлежит функция регулировки уровня сахара в крови.
В 1900 году ученый Л. В. Соболев продолжил исследования этого органа и обнаружил, что
патологические изменения островков Лангерганса приводят к сахарному диабету, а при их
сохранении СД не возникает даже в случае атрофии железистой ткани. Выделение гормона
и открытие инсулинотерапии принадлежит канадскому врачу Фредерику Бантингу. Он
первым в мире смог выделить так называемый "экстракт поджелудочной железы" из ее
клеток, чтобы использовать его в лечении сахарного диабета. Это произошло только в 1921
году. Первоначально инсулин назвали айлетином, но потом его переименовали.
7.
Секреция инсулинаДля нормального течения обменных процессов важно, чтобы инсулин вырабатывался в
нужном объеме. Минимальное количество этого гормона продуцируется всегда. Речь идет о
базальной секреции инсулина. После еды и поступления глюкозы в кровь происходит
активный выброс гормона — так называемый прандиальный пик. Это необходимо, чтобы
глюкоза могла поступить в клетки органов и тканей. При нормальной работе поджелудочной
железы выработка инсулина после приема пищи происходит в две фазы. Быстрая фаза длится
1–3 минуты, медленная — до получаса. Уровень инсулина в крови здоровых людей
колеблется в широком диапазоне. Он зависит от возраста и физиологического состояния. У
детей это значение составляет от 3 до 20 мкЕд/мл, у взрослых верхний порог достигает 25
мкЕд/мл. У женщин во время беременности и после менопаузы происходят существенные
изменения гормонального фона. Нормальные показатели инсулина в этом случае составляют
от 6 до 27/36 мкЕд/мл.
8.
Нарушения в секреции инсулина• Нарушением считается не только пониженная секреция гормона, но и повышенная.
Существует несколько факторов, из-за которых поджелудочная железа не может
вырабатывать инсулин в нужном количестве:
• СД первого типа. Патологический процесс обусловлен аутоиммунной реакцией. У людей с
таким заболеванием ß-клетки островков Лангерганса разрушены и не могут покрыть
потребность организма в гормоне.
• Панкреатит. Воспаление поджелудочной железы приводит к нарушению секреторной
функции и нехватке инсулина из-за фиброза тканей.
• Сахарный диабет, который развивается при панкреатите, называют панкреатогенным или
СД 3 типа.
• Травмы, операции на поджелудочной железе. Они вызывают повреждение островкового
аппарата, который продуцирует инсулин.
9.
• Злоупотребление быстрыми углеводами.Избыточное поступление глюкозы с пищей
заставляет орган работать в усиленном
режиме. Со временем это приводит к
нарушению инсулинарной функции из-за
износа поджелудочной железы.
• Интоксикация. Алкоголь, сильнодействующие
лекарства, химические и природные яды,
радиоактивные вещества повреждают клетки
поджелудочной железы.
• Инсулинома. Опухоль β-клеток островков
поджелудочной железы приводит к
избыточной секреции инсулина.
Повышенное содержание гормона вызывает
постоянную гипогликемию. Клетки органов и
тканей не могут получать достаточное
количество энергии из-за низкого уровня
глюкозы.
Нарушения в секреции инсулина
10.
Механизм действия инсулинаПосле приема пищи (в первую очередь углеводов) в кровь поступает глюкоза. Она проникает в
бета-клетки, где начинается выделение инсулина. Затем гормон попадает в кровоток,
достигает каждой клетки, где есть рецепторы инсулина (а они есть практически на всех
клетках кроме нервных клеток головного мозга), и происходит всасывание глюкозы.
Как правило, секреция инсулина проходит в два этапа: быстрая фаза (1-3 минуты) и
медленная (до 30 минут).
Принцип такой: если еды (глюкозы) хватит на всех, то инсулин откроет доступ для нее во все
клетки, а если ее недостаточно, то питание получат самые важные органы, остальные же
останутся голодными.
11.
Механизм действия инсулинаВ норме минимальное количество инсулина в организме вырабатывается всегда, и это не
связано с приемом пищи. Когда человек не ест, организм использует свой запас углеводов
(гликоген печени), чтобы поддержать нормальный уровень глюкозы или синтезирует глюкозу
из белков. Но в резерве углеводов не так много, а получать ее из белка организму невыгодно,
поэтому включается режим экономии, при котором глюкозу получают только критически
важные органы – мозг, сосуды, почки. В жировые и мышечные ткани (их называют
инсулинозависимыми) доступ глюкозы закрывает инсулин, и только он может дать
«разрешение» на ее поступление.
12.
ИнсулинорезистентностьНаиболее частые симптомы инсулинорезистентности:
• сонливость после еды в течение дня и проблемы со сном ночью;
• частые головные боли;
• голод после еды;
• утомляемость, раздражительность, нарушение концентрации внимания;
• большой аппетит к сладкому;
• повышенное потоотделение;
• легкий набор веса;
• огромные трудности в похудании, несмотря на диету и повышенные физические нагрузки;
• зуд кожи.
13.
Инсулин для диабетиковПри нарушении или отсутствии выработки инсулина глюкоза из пищи
поступает в кровь, но не может попасть в клетки инсулинозависимых
тканей, то есть мышц и жира. В то же время инсулиннезависимые органы
получают глюкозу в избытке, что приводит к патологическим
изменениям. При сахарном диабете в первую очередь страдают органымишени: сосуды, нервы, почки.
Инсулинотерапия используется в лечении диабета первого и второго
типа. При СД 1 типа клетки поджелудочной повреждены, поэтому
инъекции препарата становятся единственным способом контроля
уровня глюкозы. При СД второго типа нарушения возникают из-за
снижения восприимчивости чувствительных к инсулину тканей. Он может
вырабатываться в достаточном количестве или даже избытке, однако
печень, жировая и мышечная ткань перестают воспринимать действие
этого гормона. Возникает хроническая гипергликемия — повышенное
содержание глюкозы в крови.
14.
Инсулин для диабетиковОсновополагающую роль в лечении СД 2 типа играет диета с пониженным содержанием
углеводов, прием препаратов для снижения уровня сахара, повышения чувствительности
клеток к инсулину. Инъекции инсулина при диабете второго типа назначаются пациентам с
прогрессирующим заболеванием. Как правило, это происходит, когда бета-клетки
поджелудочной железы не могут справляться с выработкой эндогенного гормона, а
сахаропонижающие препараты перестают давать эффект. Диабет становится
декомпенсируемым, то есть неконтролируемым, что чревато серьезными осложнениями. В
этом случае на помощь приходит экзогенный инсулин — тот, который поступает извне.
15.
Препараты при инсулинотерапииПри лечении диабета используют инсулиновые препараты разных типов. У них одинаковый
эффект, но они отличаются по быстродействию и продолжительности воздействия. Это
необходимо, чтобы сделать лечение более физиологичным, ведь у здоровых людей уровень
инсулина естественным способом повышается и понижается в течение дня.
Режим терапии и дозировку препарата подбирает лечащий врач исходя из клинического
случая. При СД 1 типа обычно используется базально-болюсная инсулинотерапия. Она
включает препараты короткого и быстрого действия, чтобы использовать сахар из каждого
приема пищи и поддерживать уровень глюкозы в норме в течение суток. Поделиться статьёй
16.
Препараты для инсулинотерапии• При диабете используют инсулин четырех типов:
• Препарат быстрого действия вводят до принятия пищи. Он подействует через 15 минут и
сохраняет эффект в течение 3-4 часов.
• Короткий инсулин также используют перед едой. Он сработает через 30-60 минут. Эффект
сохраняется в течение 5-8 часов.
• Промежуточный инсулин срабатывает через 1-2 часа после укола. Эффект сохраняется в
течение 14-16 часов.
• Длинный инсулин срабатывает через два часа после укола. Его эффект сохраняется до суток
и более.
17.
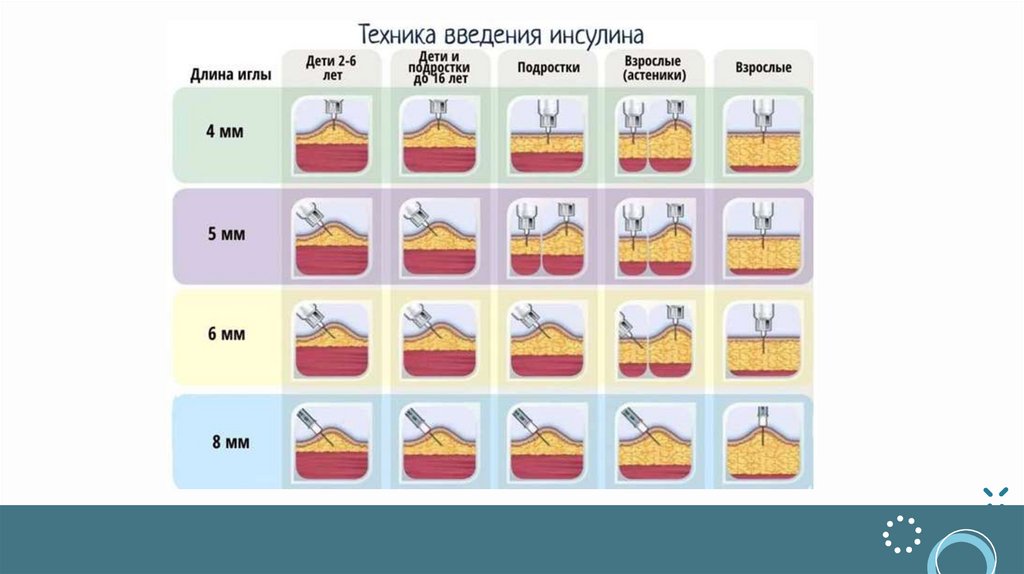
СПОСОБЫ ВВЕДЕНИЯ ИНСУЛИНАИнсулин вводится подкожно. Вводить инсулин можно с помощью:
• инсулиновых шприцев;
• шприц-ручек;
• инъекционного порта
• инсулиновой помпы.
18.
Способы введения инсулинаОбъемы инсулиновых шприцев: 0,3 мл, 0,5 мл и 1 мл. На шприц
нанесены деления и цифры. Цифры означают количество единиц (от
10 до 100 ЕД).
Шприц должен соответствовать концентрации инсулина. Сейчас почти
все инсулины с концентрацией 100 ЕД/мл и им соответствуют шприцы
0,1 мл – 10 ЕД (на шприце 1 мл маркировка 100 ЕД; 0,5 мл – 50 ЕД; 0,3
мл – 30 ЕД). Но раньше выпускался инсулин с концентрацией 40
ЕД/мл и для него существовали соответствующие шприцы (40 ЕД – 1
мл). Если в такой шприц набрать инсулин с концентрацией 100 ЕД/мл,
то доза будет превышена в 2,5 раза. В нашей стране в настоящее
время такие шприцы не выпускаются.
19.
Рекомендуемые места введения инсулинаИнсулин можно вводить в область передненаружной поверхности бедер, ягодицы, наружную
поверхность плеч, живот. В области живота инсулин не вводится вокруг зоны пупка (отступить
2 см по диаметру), в область срединной линии живота, от ребер вниз надо отступить 2 см.
Самое быстрое действие инсулина наступает при введении в живот, поэтому в живот
вводится инсулин короткого действия. Инсулин длительного действия вводится в бедра,
ягодицы.
Нельзя вводить инсулин в одно и то же место, места введения инсулина необходимо
чередовать (левое-правое бедро или плечо, левая – правая половина живота), расстояние
между инъекциями инсулина должно быть не менее 2 см. Инсулин не вводится в область
рубцов, растяжек.
Необходимо регулярно осматривать и прощупывать места инъекций.
20.
21.
ИСТОЧНИКИ:• https://mgbsmp.by/informatsiya/shkola-sakharnogo-diabeta/561tema-6-sposoby-i-tekhnika-vvedeniyainsulina?ysclid=lufuy1fbau63180174
• https://www.kp.ru/doctor/bolezni/gormoninsulin/?ysclid=lufu8w6tqz100208843
• https://moluch.ru/young/archive/31/1826/?ysclid=lufst0m4j13995946
30
• https://ru.wikipedia.org/wiki/%D0%98%D0%BD%D1%81%D1%83%
D0%BB%D0%B8%D0%BD
• https://unclinic.ru/chto-takoe-insulin/?ysclid=lufvgesry7550481648





















 Медицина
Медицина