Похожие презентации:
Местная анестезия. Общее обезболивание
1. БАШКИРСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ Кафедра хирургических болезней
МЕСТНАЯ АНАСТЕЗИЯОБЩЕЕ ОБЕЗБОЛИВАНИЕ
К.м.н. Гильмутдинов А.Р.
2.
МЕСТНАЯ АНЕСТЕЗИЯСущностью местной анестезии
заключается в блокаде болевых
импульсов из области операции,
осуществляемых на разных
уровнях, начиная от нервных
рецепторов и завершая сегментами
мозга.
3.
Различают следующие видыместной анестезии:
1. Терминальная (блокада
рецепторов).
2. Инфильтрационная (блокада
рецепторов и мелких нервов).
3. Проводниковая (блокада нервов и
нервных сплетений).
4. Эпидуральная и спинномозговая
анестезия (блокада на уровне
корешков спинного мозга).
4.
Терминальная (поверхностная)анестезия – наиболее простой метод
местной анестезии, достигается путем
смазывания кожных покровов и
слизистых оболочек. Используется в
офтальмологии – наносят на роговицу, в
ЛОР-практике и стоматологии – наносят
на слизистую оболочку рта. При
выполнении эндоскопических
исследований верхнего этажа ЖКТ. В
настоящее время используют тетракаин
и бумекаин. Анальгезия наступает через
2 – 3 минуты и длится 20 – 30 минут.
5.
Инфильтрационная анестезия –применяют в хирургии довольно часто.
Используют при небольших
нетравматических операциях (удаление
липомы, удаление грыжи и др.), часто
используют когда наркоз представляет
опасность для больного.
Инфильтрационная анестезия не должна
применятся в гнойной хирургии
(нарушение норм асептики) и онкологии
(нарушение норм абластики).
6.
Метод по А.В.Вишневскому:1.Использование
низкоконцентрированных р-ров
местных анестетиков в большом
кол-ве. Применяют 0,25-0,5% р-ры
прокаина или лидокаина, при эом
во время анестезии используют до
200-400 мл. (1 гр. Сухого в-ва).
7.
2.Метод тугого инфильтрата.Для доступа анастетика ко всем
рецепторам и мелким нервам
необходимо туго инфильтрировать
ткани – образуется ползучий
инфильтрат по ходу предстоящего
разреза. При необходимости
анестетик вкалывают в край
инфильтрата. Болезненный только
первое введение.
8.
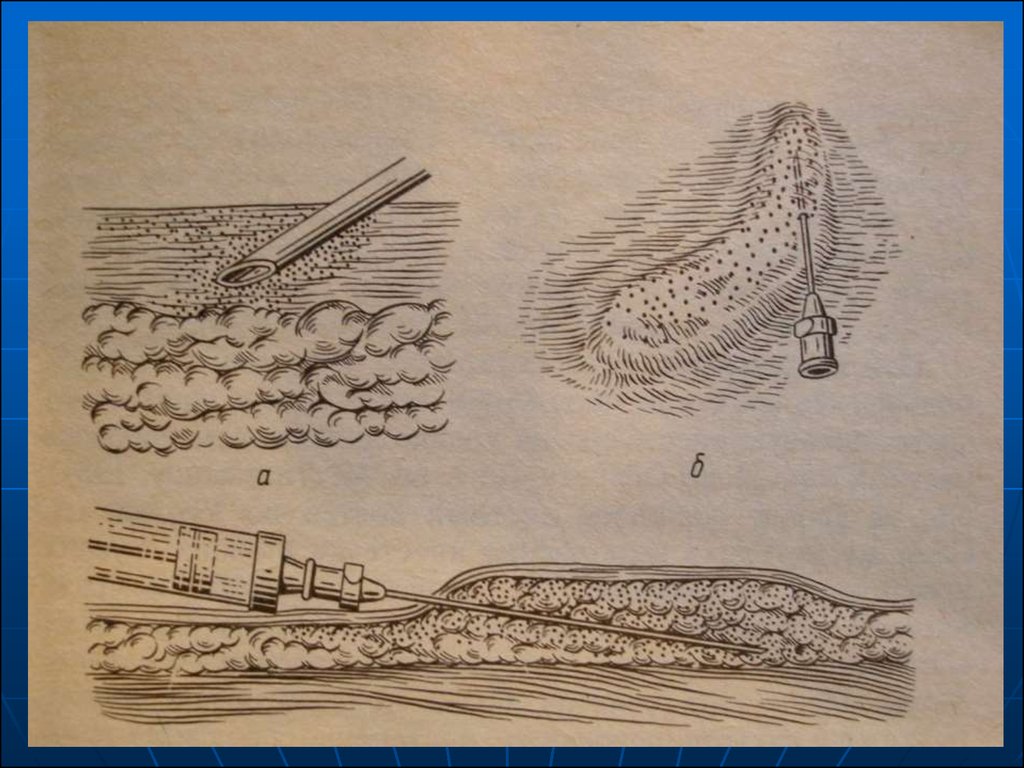
3. Послойность. Анестетик вводятпослойно. Вначале тонкой иглой
новокаин вводится внутрикожно, при
этом данный участок кожи белеет,
приобретает вид «лимонной корочки».
Подобная «лимонная корочка»
создается на всем протяжении будущего
кожного разреза. Кожу рассекают.
Затем более толстой и длинной иглой
раствор новокаина вводится в
подкожную клетчатку, фасции, в мышцы
и глублежащие ткани, пересекают
указанные образования.
9.
4. Учет строения фасциальныхфутляров. Особенностью является ,
что при одном вколе иглы можно
наводнить анестетиком весь
мышечно-фасциальный футляр.
Важно - футляр является
препятствием для распространения
анестетика.
10.
5.Принцип гидравлическойпрепаровки тканей. Введение
большого кол-ва препарата
приводит к разделению
анатомических образований,
облегчает препаровку.
11.
12.
Проводниковая (регионарная)анестезия – основана на
подведении анестетика к нервному
стволу, нервному сплетению
проксимальнее иннервируемой им
зоны, где предстоит операция.
13.
Особенность:постепенное начало ее
действия(проксимальный отдел,
затем дистальный отдел нервного
ствола). Используются более
концентрированные растворы
анестетика: 1% раствор 5 – 10 мл,
2% раствор 3 мл., лидокаина,
прокаина. Анестетик вводят
периневрально.
14.
Внутрикостная анестезия(редко) –применяется при операциях на
конечностях. С помощью иглы Бира с
мандреном, прокалывают мягкие ткани,
вращательными движениями
прокалывают кортикальный слой кости
на 1 – 1,5 см до губчатого вещества.
Мандрен извлекают, и вводят 50 – 150
мл 0,25% раствора новокаина. Из
губчатого вещества новокаин
всасывается в венозную систему и
анестезирует сегмент конечности
дистальнее жгута.
15.
Местная внутривенная ивнутриартериальная анестезия:
используется редко, при операциях на
конечностях. При возвышенном
положении конечности накладывают 2
жгута – выше и ниже места операции. В
одну из вен между 2 жгутами вводят 50
– 100 мл 0,5% раствора новокаина.
После операции вначале снимается
периферический жгут, затем осторожно
– центральный жгут.
16.
Спинномозговая анестезия:разновидность проводниковой
анестезии, когда раствор
анестетика вводят в
субарахноидальное пространство
спинномозгового канала.
Спинномозговая анестезия
выполняется при операциях на
нижних конечностях и органах
малого таза. Используют раствор
2% – 5 мл, 5% – 2 мл, 1% до 1 мл.
17.
Спинномозговая анестезия опасна,возможны осложнения: повреждение
спинного мозга, коллапс, при
распространении анестетика вверх до
уровня 4 грудного позвонка возможен
паралич межреберных мышц,
диафрагмы, что может привести к
остановке дыхания. Поэтому
спинномозговую анестезию выполняют
на уровне не выше 3 – 4 поясничного
позвонков, а у больных с низким АД она
противопоказана.
18.
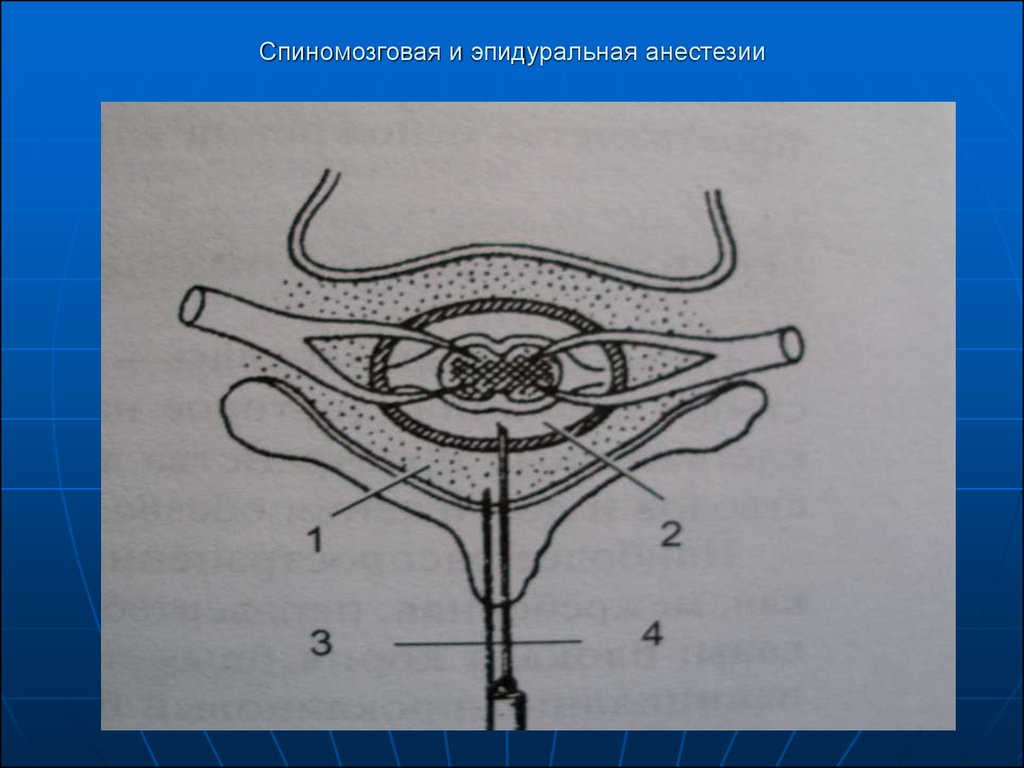
Эпидуральная (перидуральная)анестезия: более сложный метод чем
спинномозговая, но более безопасна,
т.к. нет повреждения мозговых
оболочек.
Техника: Больной в положении сидя, на
боку, с максимальным наклоном вперед,
раствор анестетика вводят в
перидуральное пространство – это узкая
щель в спинномозговом канале,
шириной всего 3 – 5 мм, расположенная
между остистыми отростками.
19.
Через перидуральное пространствовыходят передние и задние корешки
спинномозговых нервов. Шприц с
анестетиком плюс воздух – при
прохождении препятствия воздух с
анестетиком проходят в канал.
Анестезия наступает через 20 – 30
минут и длится 1 – 3 часа. Для
удлинения анестезирующего эффекта
после пункции перидурального
пространства в нем можно оставить
катетер, с последующим дробным
введением анестетика. При правильной
анестезии – падения АД на 10-20
мм.рт.ст.
20. Спиномозговая и эпидуральная анестезии
21. Места введение анестетика
22.
Новокаиновые блокады.Введение
низкоконцентрированного
анестетика в различные
клечаточные пространства для
блокады проходящих нервных
стволов и достижения
обезболивающего или лечебного
эффекта.
23.
Следующие правила:1. Собрать аллергологический анамнез;
2.Обычно используют 0,25%р-р анестетика
3. Сначала производят внутрикожную анстезию;
4. Спец.иглы: 10-20 см., шприц 20 мл.
5. Продвижение иглы постепенное, с введением
анестетика;
6. При продвижении подтягивать поршень
шприца на себя (сосуд);
7. После блокады, операции, больной должен
находиться в горизонтальном положении в
течении 1 час.
24.
Разновидности (основные):Паранефральная блокада по
А.В.Вишневскому: 80 – 120 мл
0,25% раствора новокаина вводят
в паранефральную клетчатку.
Выполняется при остром
панкреатите, остром холецистите,
кишечной непроходимости,
послеоперационном парезе и
параличе кишечника.
25.
Шейная вагосимпатическаяблокада: выполняется при
травмах грудной клетки, при
ишемической болезни сердца (по
заднему краю мышцы);
Блокада круглой связки
печени: выполняется при остром
холецистите, остром панкреатите.
26.
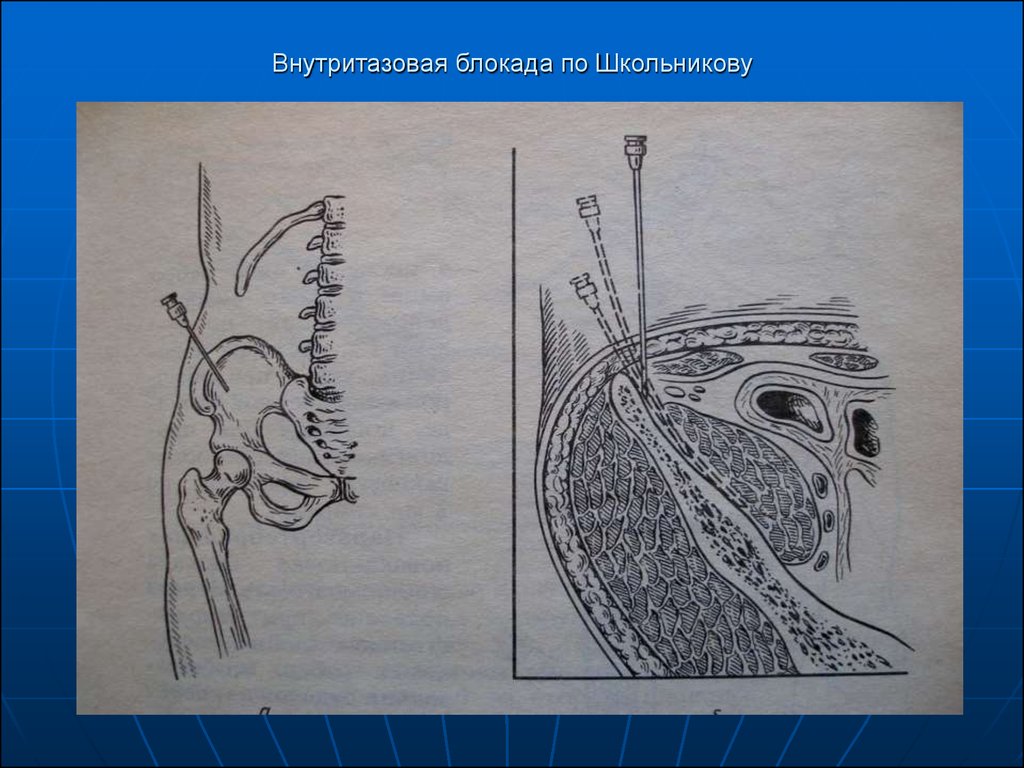
Внутритазовая блокада по Школьникову:выполняется при переломах костей таза.
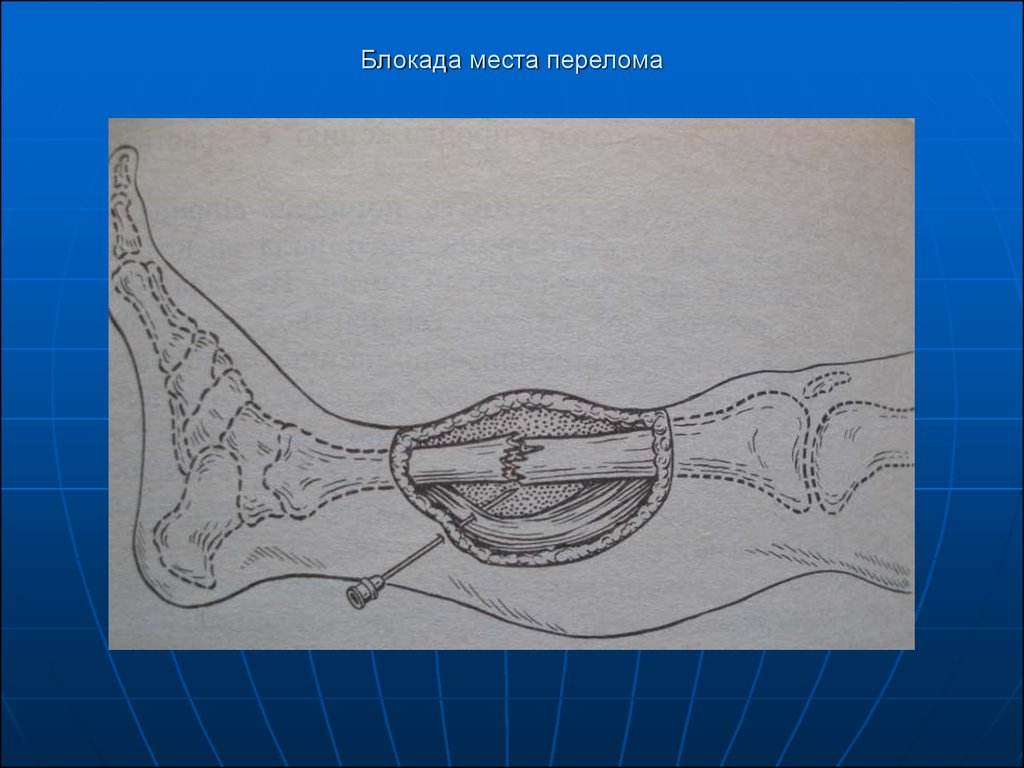
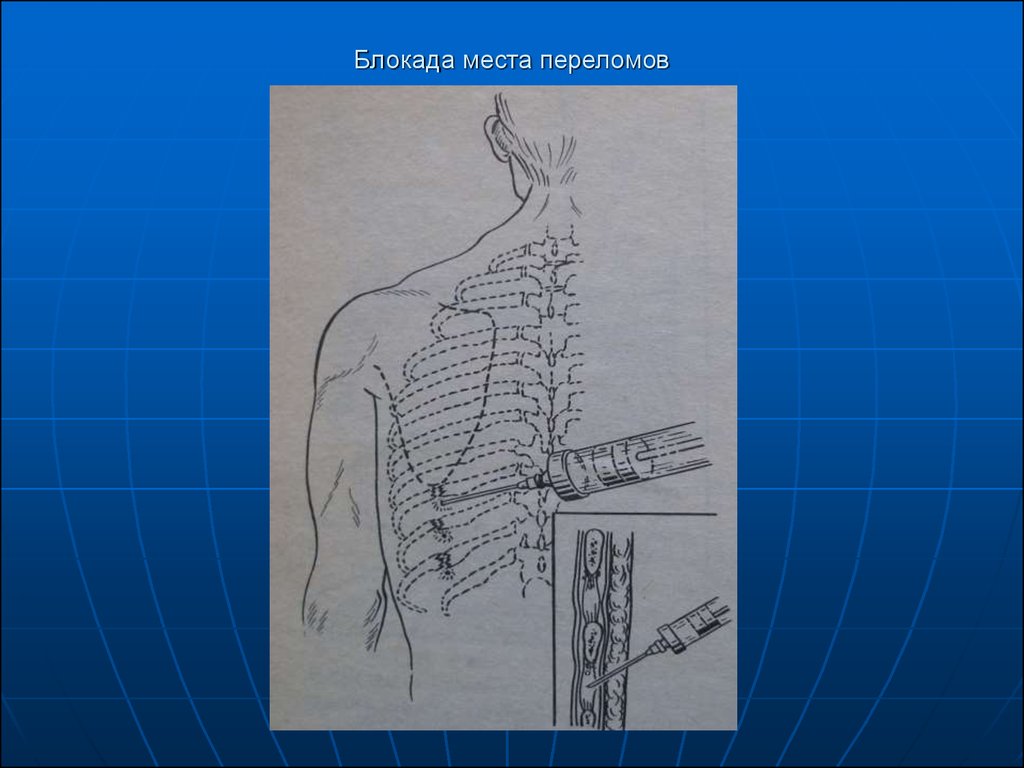
Блокада мест переломов костей: при
переломах костей в зону гематомы вводят 30 –
50 мл 0,5 – 1% раствор новокаина, для
усиления используют 96% спирт.
Короткий пенициллино-новокаиновый
блок: при ограниченных воспалительных
процессах (фурункул и др.). Создают
подушечку в подкожной клетчатке, вводят до
40-60 мл. р-ра.
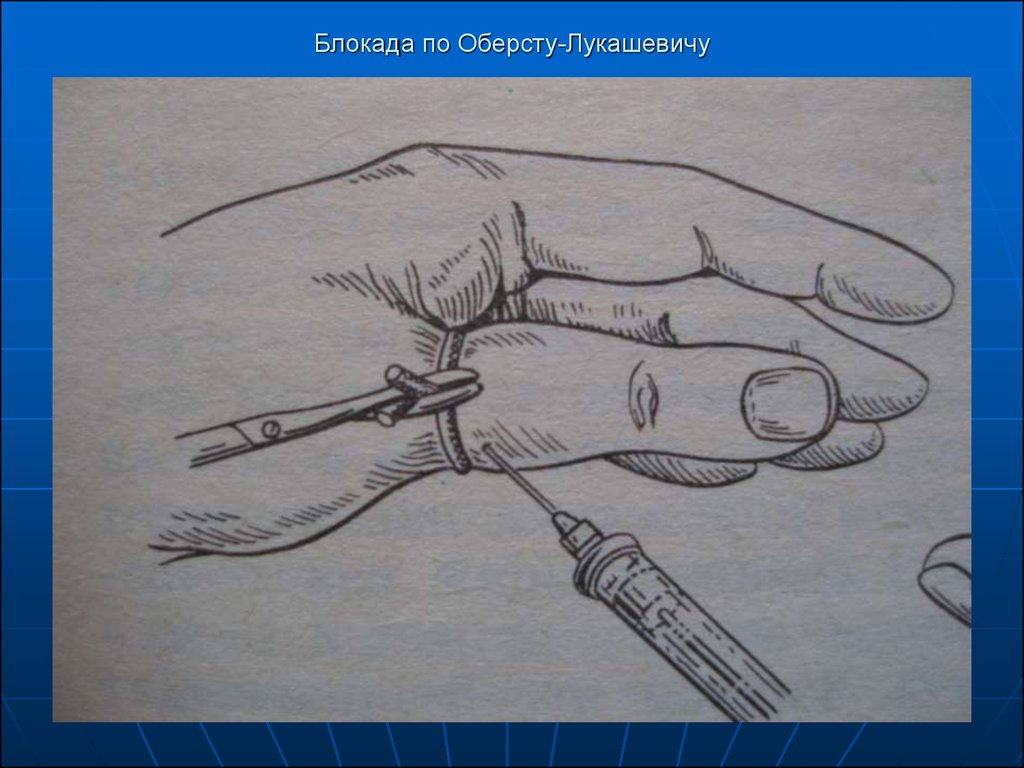
27. Блокада по Оберсту-Лукашевичу
28. Внутритазовая блокада по Школьникову
29. Шейная вагосимпатическая блокада
30. Паранфральная блокада по Вишневскому
31. Блокада места перелома
32. Блокада места переломов
33.
Опасности и осложненияместной анестезии
1. Аллергическая реакция на
анестетик, вплоть до
анафилактического шока.
2. Токсическое действие анестетика
– при передозировке препарата.
3. Коллапс.
34.
4.Ошибочное использование вместоанестетика других растворов:
гипертонического раствора (приводит к
некрозу кожи), спирта (приводит к
некрозу клетчатки). Для
предупреждения данного осложнения
хирург должен внимательно читать
этикетку на флаконе, дату заготовки и
концентрацию анестетика. Открытые
ранее флаконы использовать
запрещено.
35.
5. При попадании анестетиков в сосудыразвивается быстрая интоксикация –
бледность кожных покровов, холодный
пот, падение АД, потеря сознания,
вплоть до остановки дыхания.
6. Постинъекционные инфильтраты и
абсцессы после новокаиновых блокад –
при несоблюдении правил асептики
36.
Наркоз – искусственно вызванноеобратимое состояние, при котором
временно выключены или уменьшены
реакции организма на операционную
травму и другие раздражители. При
наркозе отключается сознание,
подавляются болевые ощущения,
мышцы расслабляются, исчезают или
снижаются рефлексы. Основным видом
наркоза фармакодинамический наркоз.
37.
-Электронаркоз (электрическоеполе),
-Гипнонаркоз (гипнозом).
По способу введения
анестетиков различают:
ингаляционный и
неингаляционный наркоз.
38.
Ингаляционный – наркоз путемвведения анестетика через
дыхательные пути:
а) масочный;
б) эндотрахеальный;
в) эндобронхиальный;
39. Аппарат для наркоза
40.
Неингаляционный – наркозпутем введения анестетиков, минуя
дыхательные пути:
а) внутривенный;
б) ректальный;
в) внутримышечный;
г) нейролептанальгезия;
д) атаралгезия.
41.
По количеству используемыхпрепаратов:
Мононаркоз - одно средство;
Смешанный наркоз - 2 и более
препарата;
Комбинированный наркоз использование различных средств,
их сочетание, с веществами
избирательно действующими на
некоторые функции организма
(миелорелаксанты, анальгетики,
ганглиоблокаторы).
42.
По применению на различных этапахоперации:
1.Вводный наркоз - кратковременный,
быстронаступающий, как уменьшение
основного наркотического вещества.
2.Поддерживающий(главный, основной) на протяжении всей операции. При
добавлении другого препарата –
дополнительный.
3.Базисный наркоз - поверхностный, для
уменьшения дозы основного наркоза.
43.
Ингаляционный наркозПрепараты для наркоза.
Жидкие ингаляционные препараты:
Эфир для наркоза – обладает широким
диапазоном терапевтического действия,
малотоксичен.
Фторотан – в 4 – 5 раз превосходит
действие эфира, однако настолько же и
токсичен.
44.
Газообразные ингаляционные препараты:Закись азота («веселящий газ») –
применяют в смеси с кислородом в
соотношении 4 : 1, малотоксичен.
Циклопропан – используется в смеси с
кислородом. В смеси с закисью азота и
кислородом взрывоопасен, поэтому
применение электрокоагулятора или
лазера невозможно.
45.
Стадии наркоза по классификацииГведела.
1 стадия – стадия анальгезии: наступает
через 3 – 8 минут от начала анестезии.
Характеризуется потерей болевых реакций и
потерей сознания (так называемый «раушнаркоз»). Дыхание спокойное, глазные и
корнеальные рефлексы сохранены. В этой
стадии возможно выполнение небольших
операций.
46.
2 стадия – стадия возбуждения:наступает после потери сознания,
длительность 1 – 5 минуты учащением дыхания, тахикардией,
повышением двигательной
активности, тонус мышц повышен,
зрачки расширены, реакция на
свет сохранена, двигательное и
речевое возбуждение. Активация
подкорковых структур.
47.
3 стадия – хирургическая: через 10-20мин. После начала анестезии:
Первый уровень (3/1) – возбуждение
проходит, дыхание спокойное, расслабляются
мышцы, зрачки сужены, пульс нормализуется,
медленные кругообразные движения глазных
яблок.
Второй уровень (3/2) – нет роговичного
рефлекса, поверхностным дыханием, зрачки
узкие, реакция на свет слабая или отсутствует,
давление и пульс стабильные, мышцы
расслаблены.
48.
Третий уровень (3/3) – характеризуетсяучащенным дыханием, тахикардией снижением
АД, отсутствием рефлексов, зрачки
расширены. Нет реакции на свет. Преобладает
диафрагмальное дыхание.
Четвертый уровень (3/4) – Преагональное
состояние, прекращение введение нарк.в-ва.
Дальнейшее углубление наркоза угрожает
летальным исходом. Поэтому оптимальная
глубина наркоза – уровни 3/1 и 3/2.
Анестезиологический коридор – диапазон
концентрации В-ва для достижения 3/1-3/2 до
токсической
49.
4 стадия – стадия пробуждения:характеризуется прекращением
процессов торможения в коре
головного мозга, отключении
подачи анестетика, восстановление
всех рефлексов.
50.
Виды ингаляционного наркозаМасочный наркоз – используется
редко, чаще перед интубации, или
при невозможности интубации
трахеи, при малых операциях.
Интубационный наркоз – основан на
введении паров или газообразного
анестетика в дыхательные пути,
непосредственно в трахею
(эндотрахеальный наркоз) или в
один из главных бронхов
(эндобронхиальный наркоз).
51.
Преимущества интубационногонаркоза:
четкое дозирование препарата
быстрое управление наркозом
надежная проходимость дых.путей
предупреждение аспирационных
осложнений
возможность санации
трахеобронхиального дерева.
52.
Этапы интубационного наркоза:1 – премедикация;
2 – вводный наркоз;
3 – миорелаксация;
4 – интубация трахеи;
5 – базисный наркоз;
6 – экстубация.
53. ларингоскопы
54.
Осложнения наркоза1. Осложнения при вводе в наркоз
– повреждение надгортанника,
голосовых связок, интубация
пищевода.
2. Внезапная остановка сердца.
3. Острый отек легких.
4. Механическая асфиксия с острой
гипоксией.
55.
Осложнения после наркоза1. Острый инфаркт миокарда.
2. Острая сердечно-сосудистая
недостаточность.
3. Рекураризация – за счет выброса
миорелаксантов из депо в кровяное
русло, происходит повторное
расслабление мышц диафрагмы и
грудной клетки, возможна остановка
дыхания.
4. Западение языка с асфиксией.
56.
5. Синдром Мендельсона – в случаерегургитации, то есть попадания кислого
содержимого желудка в трахеобронхиальное
дерево, развивается аспирационная
пневмония, тяжело поддающаяся лечению.
6. Гипостатическая пневмония, ателектаз
легкого.
7. Тромбозы, тромбофлебиты.
8. Тромбоэмболия легочной артерии – за счет
отрыва тромба в системе нижней полой вены, с
полной или частичной окклюзией основного
ствола


















































 Медицина
Медицина








