Похожие презентации:
Геморрагическая лихорадка с почечным синдромом
1. Геморрагическая лихорадка с почечным синдромом: вопросы диагностики, лечения и профилактики
Мурзабаева Р.Т.,БГМУ, г.Уфа
2. Геморрагическая лихорадка с почечным синдромом (ГЛПС) А98.5-
Геморрагическая лихорадка спочечным синдромом (ГЛПС) А98.5
острое вирусное природно-очаговое зоонозное
заболевание
В последние годы хантавирусология включена в
круг так называемых emerging (непредсказуемых)
инфекций, которые могут привести к сложным
эпидемическим ситуациям во всем мире.
В Российской Федерации ГЛПС занимает ведущее
место среди природно-очаговых инфекций у людей
2
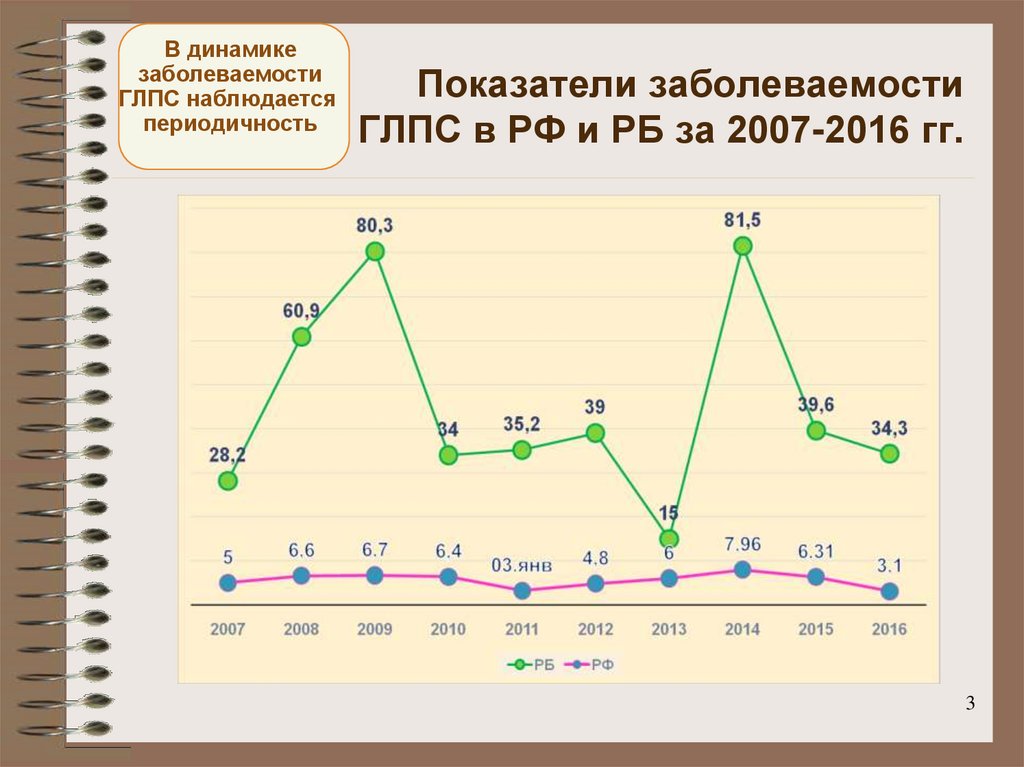
3. Показатели заболеваемости ГЛПС в РФ и РБ за 2007-2016 гг.
В динамикезаболеваемости
ГЛПС наблюдается
периодичность
Показатели заболеваемости
ГЛПС в РФ и РБ за 2007-2016 гг.
3
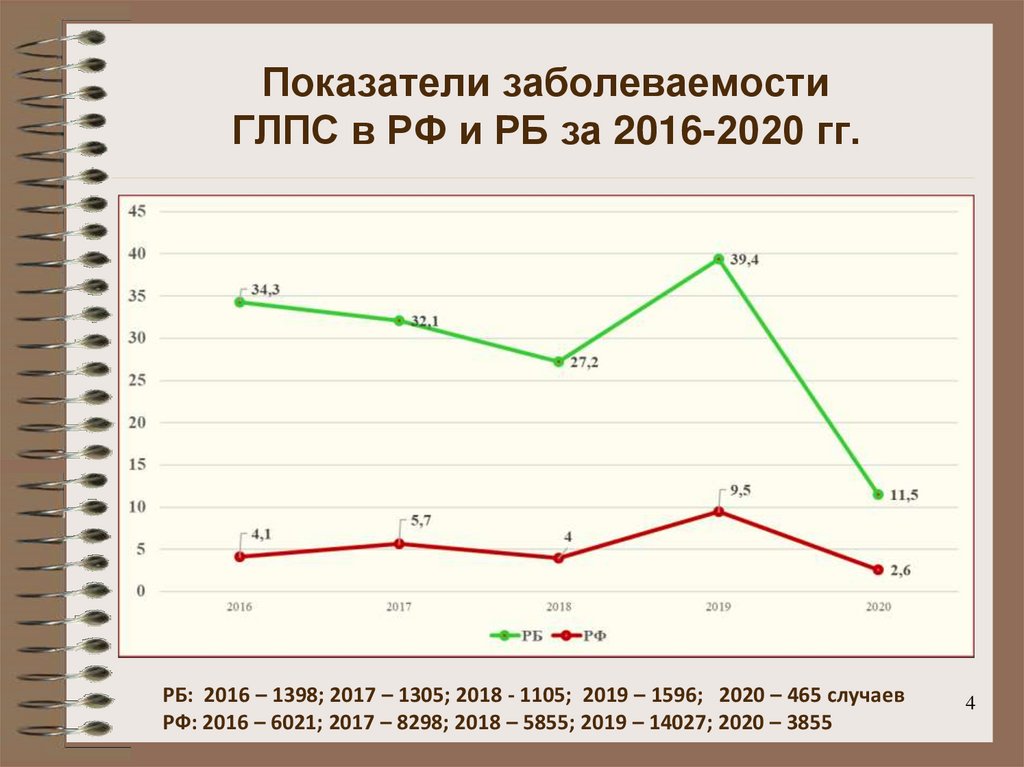
4. Показатели заболеваемости ГЛПС в РФ и РБ за 2016-2020 гг.
РБ: 2016 – 1398; 2017 – 1305; 2018 - 1105; 2019 – 1596; 2020 – 465 случаевРФ: 2016 – 6021; 2017 – 8298; 2018 – 5855; 2019 – 14027; 2020 – 3855
4
5. Вирусы рода Hantavirus семейства Bunyaviridae
1944 г. - А.А. Смородинцевым доказана вирусная природаГЛПС
1976 г. - южно-корейский ученый Н. W. Lee выделил из
легких грызуна Apodemus agrarius вирус Hantaan, в 1978 г.
им выделен вирус от человека
Известны более 30 серотипов, на территории РФ
циркулируют 5 серотипов вируса ГЛПС:
2 клинические формы: 1) ГЛПС, возбудителем которой
является вирусы Puumala, Hantaan, Dobrava/ Липецк,
Добрава/Сочи, Seoul, Amur
2) Хантавирусный пульмональный синдром, описан в
США в 1993г., вызывается хантавирусами Sin-Nom-bre,
Black Creek, New York, Bayou, Andes, Laguna Negra
Вирус инактивируется при температуре 50-60º в течение
30 мин, чувствителен к действию кислот, УФО
5
6. Эпидемиологические аспекты ГЛПС
ГЛПС – природно-очаговый зооноз. Основнымрезервуаром возбудителя в природе служат дикие
мышевидные грызуны.
В Европейской части России источником инфекции
является рыжая полевка, на Дальнем Востоке - красносерая полевка, полевая и азиатская лесная мышь.
Грызуны переносят эту инфекцию в латентной форме.
Эпизоотию хантавирусной инфекции в природе поддерживают 40 видов млекопитающих и 13 видов птиц.
Механизм передачи: воздушно-пылевой – аспирационный (80-90%), реже алиментарный (так как вирус
кислотолабильный) и контактный.
Переболевшие приобретают стойкий иммунитет.
Известны единичные случаи повторного заболевания
6
7. Эпидемиология ГЛПС
Заболевают чаще мужчины (70-90%) активного возраста(18-50 лет), реже женщины (20-25%) и дети (3-5%).
Преобладают городские жители (70-80%), что связано с
уровнем иммунной прослойки.
Характерна летне-осенняя сезонность. Инфицированность грызунов ↑ с 5-7% весной до 12-15% к осени.
ГЛПС распространена по всему миру: в скандинавских
странах, в Европе, Китае, Южной Корее, в России.
В РФ наиболее активными очагами ГЛПС являются
регионы между Волгой и Уралом (Башкортостан, Татарстан, Удмуртия, Самарская и Ульяновская области).
Обильное плодоношение липы обеспечивает рыжих
полевок кормом, поддерживает их высокую численность.
7
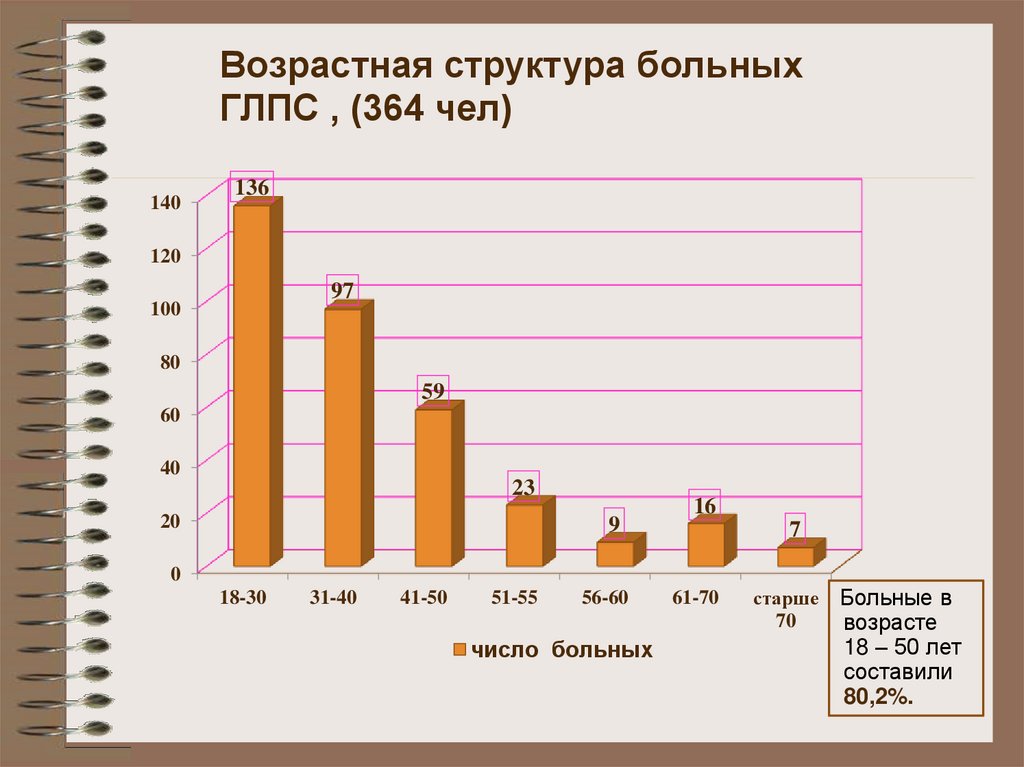
8.
Возрастная структура больныхГЛПС , (364 чел)
140
136
120
97
100
80
59
60
40
23
20
9
16
7
0
18-30
31-40
41-50
51-55
56-60
число больных
61-70
старше
70
Больные в
возрасте
18 – 50 лет
составили
80,2%.
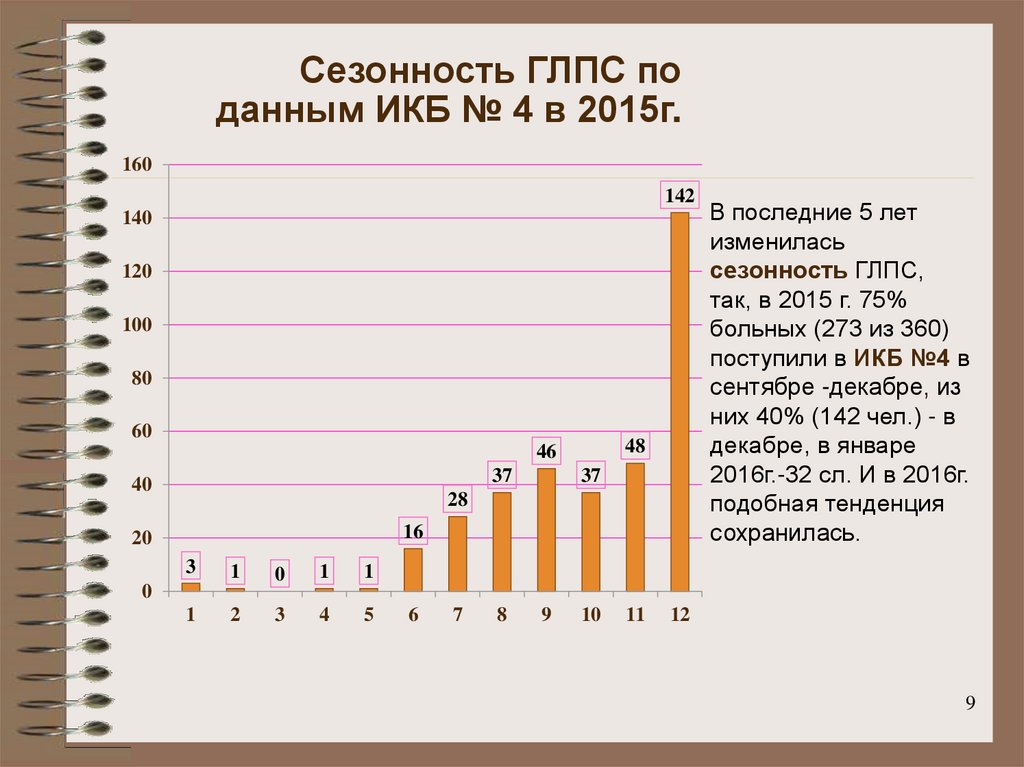
9.
Сезонность ГЛПС поданным ИКБ № 4 в 2015г.
160
142
140
120
100
80
60
48
46
37
40
37
28
16
20
3
1
0
1
1
1
2
3
4
5
0
6
7
8
9
10
11
В последние 5 лет
изменилась
сезонность ГЛПС,
так, в 2015 г. 75%
больных (273 из 360)
поступили в ИКБ №4 в
сентябре -декабре, из
них 40% (142 чел.) - в
декабре, в январе
2016г.-32 сл. И в 2016г.
подобная тенденция
сохранилась.
12
9
10. Патогенез ГЛПС
Главной патофизиологической характеристикой ГЛПСявляется поражение эндотелия сосудов с развитием
деструктивного панваскулита.
Вирус не обладает непосредственным цитопатическим
эффектом. Важная роль в этом играют иммунопатологические реакции. Пораженные вирусом эндотелиоциты
разрушаются ЦТЛ, ЕК и макрофагами (иммуновоспалительный синдром).
На фоне распространенного панваскулита развивается
плазморея, сгущение крови, уменьшение ОЦК,
гемодинамические нарушения (ТИШ), запускается ДВСсиндром, которые способствуют присоединению острой
почечной недостаточности (преренальной и ренальной)
10
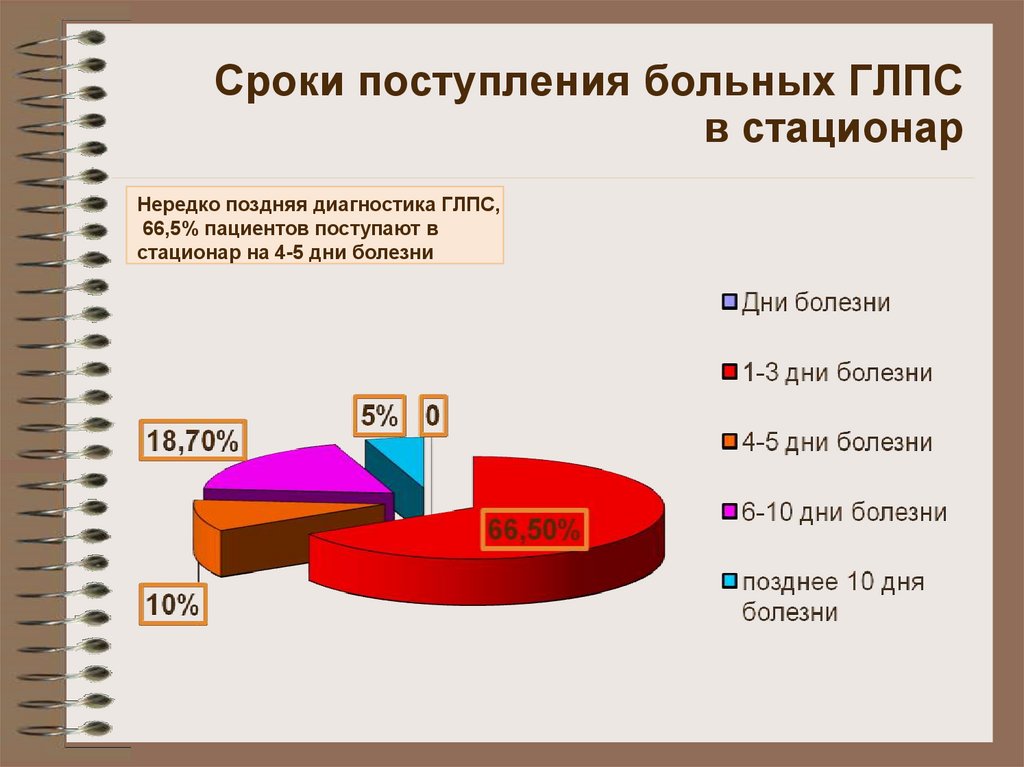
11. Сроки поступления больных ГЛПС в стационар
Нередко поздняя диагностика ГЛПС,66,5% пациентов поступают в
стационар на 4-5 дни болезни
12. Сложности ранней диагностики ГЛПС связаны
• В первые дни болезни преобладаниеобщетоксического синдрома;
• в ряде случаев недостаточный сбор эпиданамнеза;
• малая информативность лабораторных
показателей;
• отсутствие минимума обследования при первичном
обращении (ОАК, тромбоциты, ОАМ, R-графия
ОГК).
• Необходимо внедрить в клиническую практику
провизорную госпитализацию лихорадящего
больного в стационар по тяжести состояния
13. Основные цели ранней диагностики ГЛПС
Ранняя госпитализация, постельный режим,комплексная терапия улучшают дальнейшее
течение и прогноз заболевания;
Своевременное выявление специфических
осложнений ГЛПС (ИТШ, ДВС, ОПН) и
рациональная терапия;
Проведение противовирусной терапии.
Для ранней диагностики ГЛПС необходимо знать
клинико-лабораторные признаки болезни,
дифференцировать со сходными заболеваниями с
учетом сезонности, динамики болезни.
14. Классификация ГЛПС
По степени тяжести заболевания:Легкая
Среднетяжелая
Тяжелая
Критерии оценки тяжести: уровень лихорадки,
интоксикации, развитие осложнений, уровень
тромбоцитопении, сгущения крови, протеинурии,
азотемии.
По особенностям течения:
Типичные формы (цикличность, манифестность)
Атипичные (стертые, абортивные, длительно
лихорадочные) формы
14
15. Клиника ГЛПС
Инкубационный период -7-48 дней, в среднем 2-3недели
Вирус внедряется в организм через дыхательные
пути, желудочно-кишечный тракт, поврежденные
кожные покровы, затем репродуцируется в клетках
СМФ, вызывая активацию факторов специфической и
неспецифической защиты.
При циклическом течении ГЛПС следующие
периоды:
- лихорадочный (начальный) - 1-4 дня;
- олигоанурический - 5-10-12 дни болезни;
- полиурический период – 11-13 - 21 дни болезни;
- период ранней реконвалесценции
(восстановленного диуреза) - с 22 дня болезни.
15
16. Клиника лихорадочного периода ГЛПС (1-4 дни болезни)
Лихорадка 38-40ºС, нарастающая головная боль,ломота в теле, миалгии,
Сухость во рту, жажда, анорексия
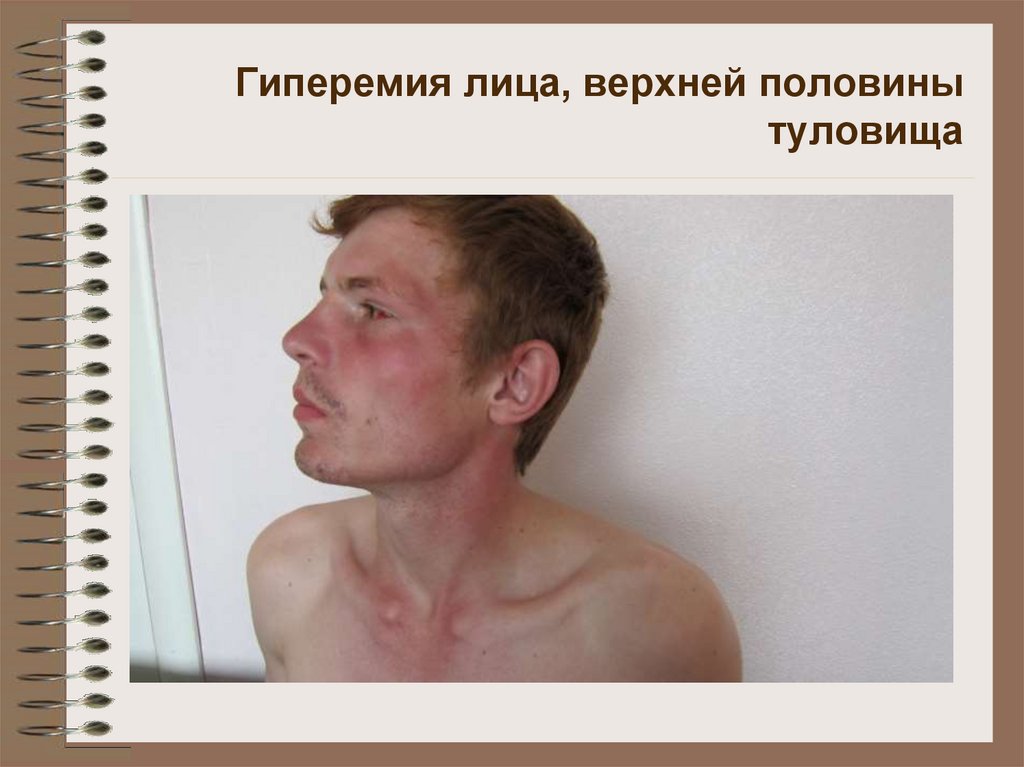
Гиперемия кожи лица, шеи, груди
Инъекция сосудов склер и конъюнктив
Гиперемия слизистой ротоглотки, энантема
геморрагическая, петехии
К 3-5 дню болезни ухудшение остроты зрения
Тяжесть, тупые боли в пояснице
Брадикардия, гепатомегалия, диарея
17. Гиперемия лица, верхней половины туловища
18. Лабораторные данные в лихорадочном периоде ГЛПС
Повышение количества эритроцитов, гемоглобина,гематокрита (сгущение крови) на фоне плазморреи и
гиповолемии, укорочение ВСК
Тромбоцитопения
Лейкопения или нормоцитоз
В анализе мочи повышение относительной плотности,
следы белка, единичные свежие эритроциты
Отсутствие минимума обследования при первичном
обращении (ОАК, ОАМ, R-графия ОГК)
задерживает раннюю диагностику
19. Клиника олигоанурического периода (5-12 дни болезни)
Лихорадка постепенно снижается, однако инток-сикациянарастает: усиливается головная боль, расстройство
сна, заторможенность сухость во рту, жажда, повторная
рвота, икота, жидкий стул.
Характерны пастозность век, одутловатость лица,
бледность кожных покровов, брадикардия
Выражен геморрагический синдром: кровоизлияния в
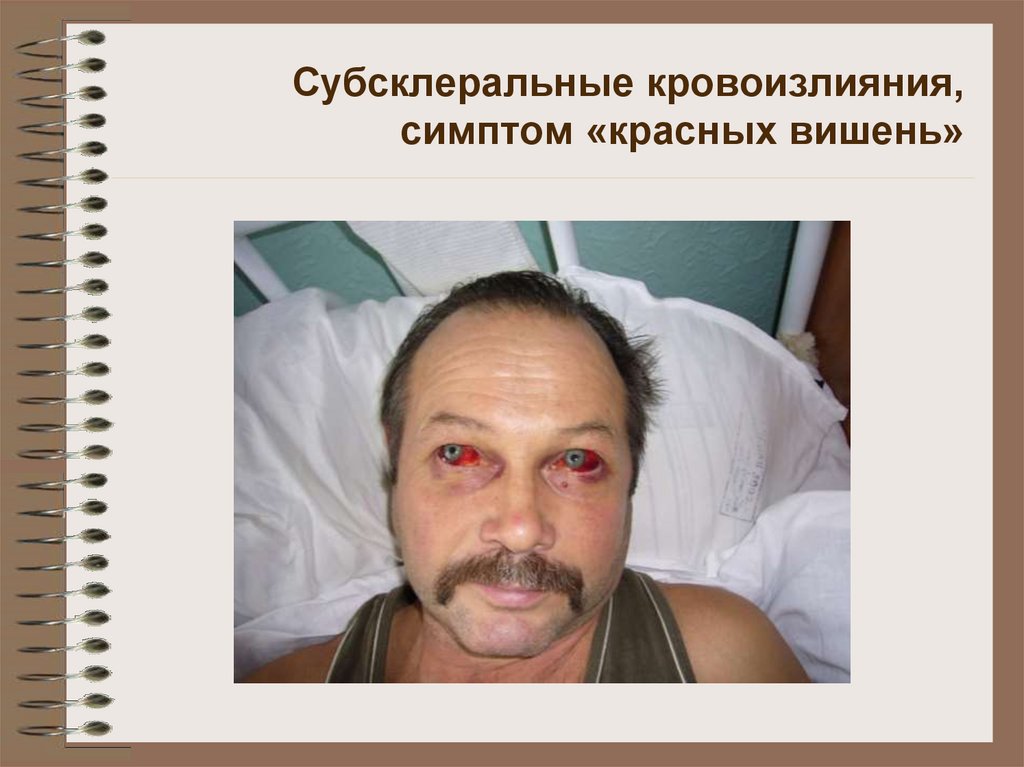
склеры, кожу, носовые и полостные кровотечения
Почечный синдром – олигоанурия, анурия,
макрогематурия, боли в пояснице, животе, нарастает
интоксикация.
Резко +симптом Пастернацкого, перитонизм
Гиперазотемия, гиперлейкоцитоз, тромбоцитопения
20. Субсклеральные кровоизлияния, симптом «красных вишень»
21. Информативные предвестники развития тяжелой формы ГЛПС
Снижение остроты зрения;Многократная рвота, не связанная с приемом пищи;
Геморрагический синдром;
Сильная боль в пояснице и животе;
Раннее снижение диуреза;
Лейкоцитоз; массивная протеинурия (3,3 г/л и
выше);
Резкий подъем уровня мочевины и креатинина,
начиная с 3-го дня болезни
21
22. Лабораторные критерии олигоанурического периода
ОАК - Нейтрофильный лейкоцитоз, сдвиг влево,плазматические клетки
ДВС - Тромбоцитопения, удлинение ВСК, АЧТВ,
маркеры ДВС-синдрома - ПДФ, РФМК.
ОАМ - Протеинурия («белковый выстрел»),микро-,
макрогематурия, цилиндрурия, клетки Дунаевского
ОПН – Олигоанурия, нарастающая азотемия,
гиперкалиемия, метаболический ацидоз
23. Клиника периода полиурии (12-21 дни болезни)
Появляется полиурия (5-10 л в/с), никтурия.Прекращается рвота, исчезают боли в пояснице и
животе.
Нарастает сухость во рту, жажда, общая слабость.
Сохраняется геморрагический синдром, могут
присоединиться бактериальные наслоения.
Показатели креатинина и мочевины в крови
постепенно нормализуются, дисэлектролитемия.
В пробе Зимницкого – полиурия, гипоизостенурия,
никтурия, может быть пиурия.
24. Клиника периода ранней реконвалесценции
Наступление периода раннего выздоровления(с 22 дня болезни, при легкой форме– раньше),
характеризуется уменьшением суточного
диуреза до нормы.
Однако сохраняется постинфекционная
астения, боли в пояснице, никтурия;
Могут быть гипертензия, бактериальные
наслоения.
24
25. Своевременное выявление осложнений ГЛПС
Специфические:ИТШ (на 4-6 д/б), ДВС-синдром, ОПН,
азотемическая эклампсия, отек легких, отек
головного мозга, разрыв капсулы почек,
вирусно-бактериальная пневмония, психозы,
кровоизлияния в мозг, надпочечники, гипофиз.
Неспецифические:
Пиелонефрит, пневмония, гнойные отиты,
абсцессы, флегмоны, паротит, сепсис.
Летальность при ГЛПС колеблется от 0,2-0,4% в
Европейской части страны до 10-20% на Дальнем
Востоке
26. Начальная фаза ИТШ
действие токсинов и иммунных комплексовстимуляция симпатической НС (↑ выброса
катехоламинов)
спазм прекапиллярных сфинктеров, венозное
шунтирование, гипоксия, расслабление
прекапилляров, спазм посткапилляров;
капилляростаз, нарастает гипоксия
«сладж» форменных элементов,
фаза гиперкоагуляции ДВС- синдрома
метаболический ацидоз
компенсаторные реакции в виде повышения
сердечного выброса, тахикардии и одышки
26
27. Прогрессирование шока (фаза субкомпенсации)
↑ гистамина, серотонина, протеолитических ферментовкрови, активация калликреин-кининовой системы
(↑брадикинина)
↑ проницаемости сосудов, плазморрея, выход жидкости в
ткани,
интерстициальный отек, экссудаты в полостях, абсолютная
гиповолемия, депонирование крови в МЦР
↓ венозного возврата крови и объема систолического
выброса, ↓ОЦК, ↓АД
«централизация кровообращения» и метаболический ацидоз,
↑ вязкости крови, сладжинг форменных элементов, фаза
гипокоагуляции ДВС
тканевая ишемия в легких, почках, печени, повреждение
клеток, тканей, ПОН (шоковые органы, ОНМ, сердечная и
надпочечниковая недостаточность)
27
28. Интегральные показатели, отражающие состояние гемодинамики (индекс Алговера)
2829. Основные критерии диагностики ИТШ
КлиническиеСостояние кожных
покровов: изменении
окраски – бледность,
мраморность, цианоз;
потливость; ↓температуры
Нарушение
гемодинамики:
тахикардия, ↓АД,
↓пульсового давления,
↑ШИ.
Уменьшение объема
выделенной мочи (N 50100 мл/ч)
ЦВД (N 40-120 мм. вод. ст.)
Лабораторные
КОС, РО2, РСО2
гипергликемия
гиперферментемия
↑гематокрита
лейкоцитоз со сдвигом
влево
тромбоцитопения
азотемия, гипостенурия
коагулограмма: ВСК,
фибриноген, протромбин,
АЧТВ, ПДФ, РФМК,
тромбиновое и
протромбиновое время
29
30. Клиническая картина ИТШ
Шок I степени – компенсированныйвыраженная, нарастающая интоксикация: температура
40-410С, головные боли, ознобы, миалгии, жажда, чувство
тревоги, беспокойство;
повышенная потливость и головокружение в покое;
сознание ясное, вялость, адинамия, гиперестезия;
кожные покровы бледные, влажные, кисти и стопы
холодные;
умеренная одышка (до 28-30 в мин);
тахикардия, АД ↓ в пределах нормы (систолическое до 90100 мм. рт. ст.), ↓ пульсовое давление, ↑ ШИ 0,9-1,0 (N-0,5)
снижение темпа мочеотделения – менее 25 мл/ч;
фаза гиперкоагуляции ДВС; ЦВД в пределах нормы или
снижено.
30
31. Шок II степени – субкомпенсированный
Больной вялый, в сознании, заторможен, адинамичныйрезкая слабость, головокружение, снижение температуры
до нормы или до субфебрильной;
кожные покровы бледные, акроцианоз, липкий пот,
конечности холодные, симптом «белого пятна»;
выражена одышка (до 36-40 в мин);
тахикардия более 120 уд/мин. , пульс частый, слабого
наполнения; АД ↓ до 80-50 мм. рт. ст., ШИ↑ до 1,5 и>.
олигоанурия;
фаза гипокоагуляции ДВС: кровоизлияния в склеры,
конъюнктивы, слизистые, петехиальная сыпь, экхимозы,
носовые, желудочно-кишечные, маточные кровотечения;
субкомпенсированный метаболический ацидоз
31
32. Шок III степени – декомпенсированный
Больной в прострации, заторможен, реакция зрачков на светснижена, зрачки расширены;
гипотермия – снижение температуры до 36-350С;
кожные покровы холодные, влажные, тотальный цианоз;
геморрагическая сыпь обильная, полиморфная, повторные
кровотечения, кровоточивость из мест проколов;
одышка > 40 в мин, дыхание поверхностное, с участием
вспомогательных мышц, влажные хрипы в легких;
периферический пульс нитевидный, часто не определяется;
тахикардия до 120-140 уд/мин и >, аритмия, АД ниже 60 мм.
рт. ст., может не определяться;
анурия (диурез менее 10 мл/ч);
ПОН (шоковые легкие, почки, ОНГМ);
Фаза глубокой гипокоагуляции ДВС;
декомпенсированный метаболический ацидоз, лактацидемия; гипоксия, гиперкапния
32
33. Диагностика ГЛПС
Данные эпиданамнеза, анамнеза болезни,объективных клинических проявлений;
Сгущение крови, тромбоцитопения, лейкопения,
лейкоцитоз со сдвигом влево;
Азотемия, дисэлектролитемия, маркеры ДВС;
Анализ мочи: протеинурия («белковый
выстрел»), эритроцит-, цилиндрурия, клетки
Дунаевского, гипоизостенурия, никтурия.
34. Специфическая диагностика ГЛПС
РНИФ – исследуются парные сыворотки с интервалом4-7-10 дней - нарастание титра антител к вирусу в 4
раза и более (основной, однако ретроспективный
метод);
ИФА - определение Ig M к вирусу ГЛПС – в
лихорадочном периоде болезни информативность
достигает 85-89% (тест-система внедряется в
клиническую практику);
ПЦР - обнаружение фрагментов РНК вируса ГЛПС
генно-молекулярным методом - РНК вируса исчезает
на 11-15 дни болезни
(Шипулин Г.А., Гаранина С.Б., Платонов А.Е. Журавлев В.И. Журнал
микробиологии, эпид. и иммунобиологии № 3, 2007)
35. Дифференциальная диагностика при ГЛПС
Острое респираторное заболевание (сезонность,катаральный синдром, нет цикличности);
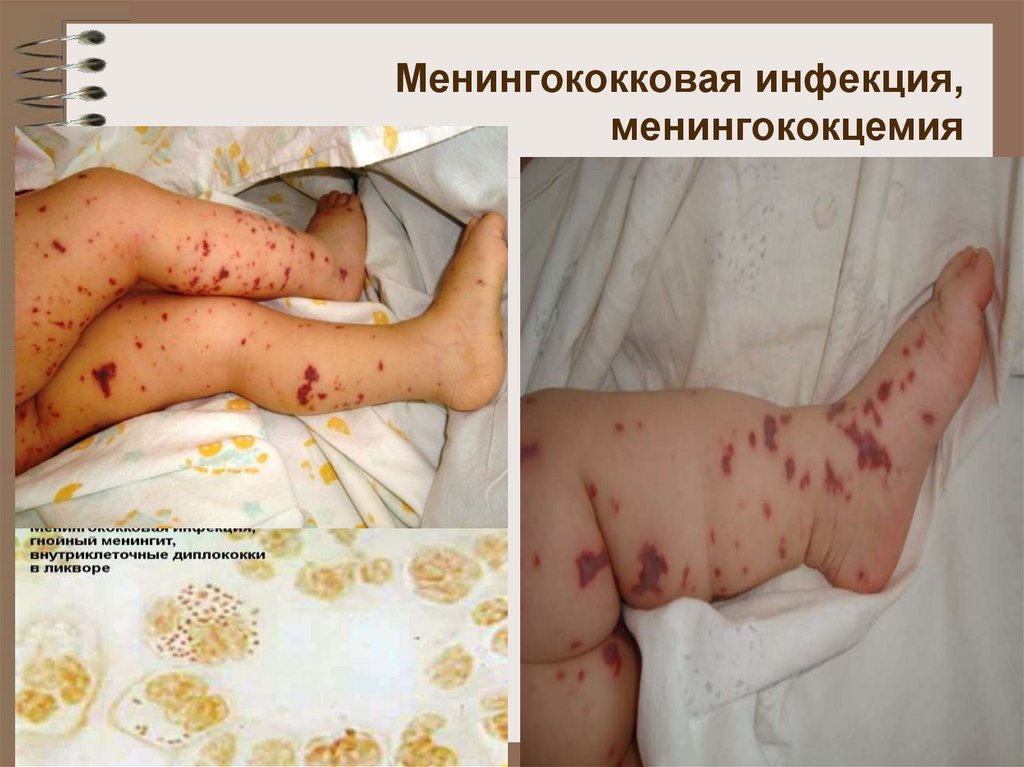
Менингококковая инфекция (бурное начало,
головная боль, рвота, геморрагическая сыпь,
менингит гнойный, лейкоцитоз нейтрофильный);
Брюшной тиф (длительная лихорадка, розеолезная
сыпь, лейкопения, лихорадка более 3 дней – кровь
на гемокультуру!);
Клещевой энцефалит (присасывание клеща,
весенне - летняя сезонность, заторможенность,
вялость, гиперемия лица, шеи, инъецированность
склер, гиперестезия, нарушение сознания, судороги,
очаговые симптомы.
35
36. Менингококковая инфекция, менингококцемия
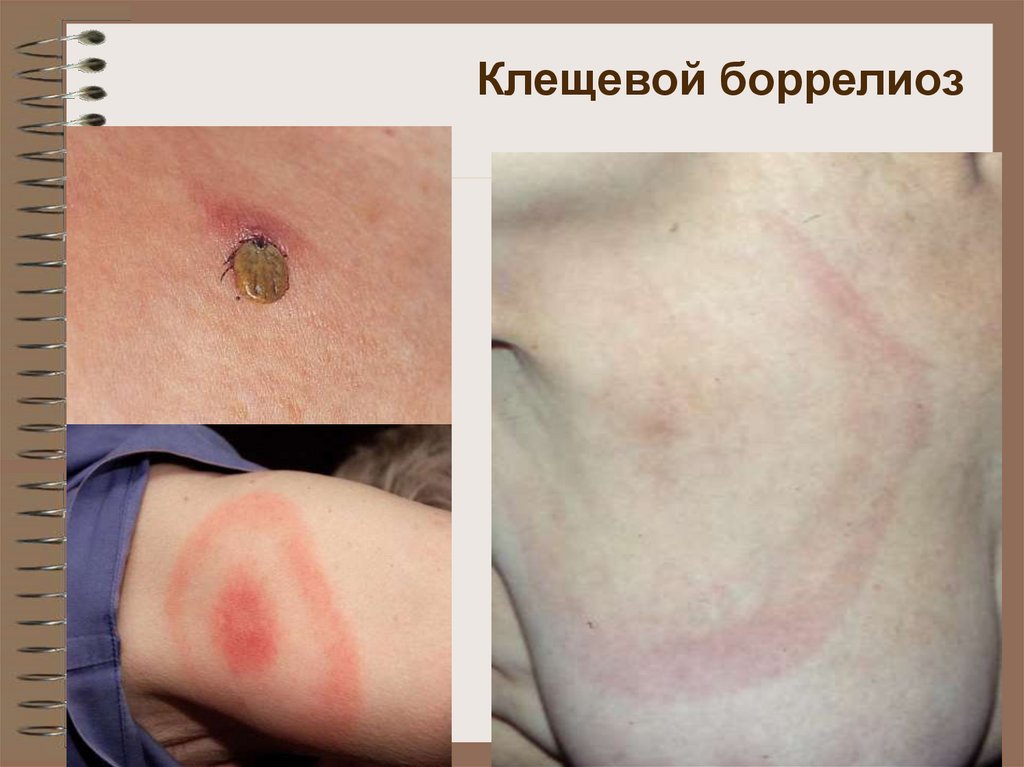
37. Клещевой боррелиоз
38. Диф. диагноз с пиелонефритом
Чаще развивается у женщин, послепереохлаждений;
Острое начало, дизурия, лихорадка, боль в
пояснице, чаще односторонняя, отсутствие
цикличности;
Лейкоцитоз нейтрофильный, пиурия;
Быстрый клинический эффект от антибиотикотерапии (защищенные пенициллины, или
цефалоспорины, или карбапенемы +аминогликозиды (гентамицин,амикацин).
38
39. Диф. диагноз ГЛПС и «острого живота»
При «остром животе» появляются локальные,усиливающиеся боли в животе, в динамике
нарастает лейкоцитоз, перитонеальные знаки.
Лихорадка, интоксикация присоединяются позднее.
Нет цикличности, геморрагического, почечного
синдромов. Анамнез болезни!!!
При ГЛПС боли в животе появляются на 4-6 день
лихорадки (в олигоанурическом периоде), на фоне
нарастающих болей в пояснице, олигоанурии,
геморрагического синдрома, характерных
изменений в ОАК, ОАМ, азотемии
39
40. Лечение ГЛПС
Проводится комплексная терапия с учетом периода ГЛПС ивыраженности основных патогенетических синдромов –
интоксикации, ОПН, ДВС и развившихся осложнений, а
также сопутствующих заболеваний.
Ранняя госпитализация - до 3-4 дня болезни.
Щадящая транспортировка.
Соблюдение постельного режима в соответствии с
тяжестью болезни до конца периода полиурии.
Строгий учет водного баланса (в дневниках).
Рекомендуется щадящая диета без ограничения соли.
В период олигоанурии исключаются продукты, богатые
белком (мясо, рыба, бобовые) и калием (овощи, фрукты).
В стадии полиурии они необходимы
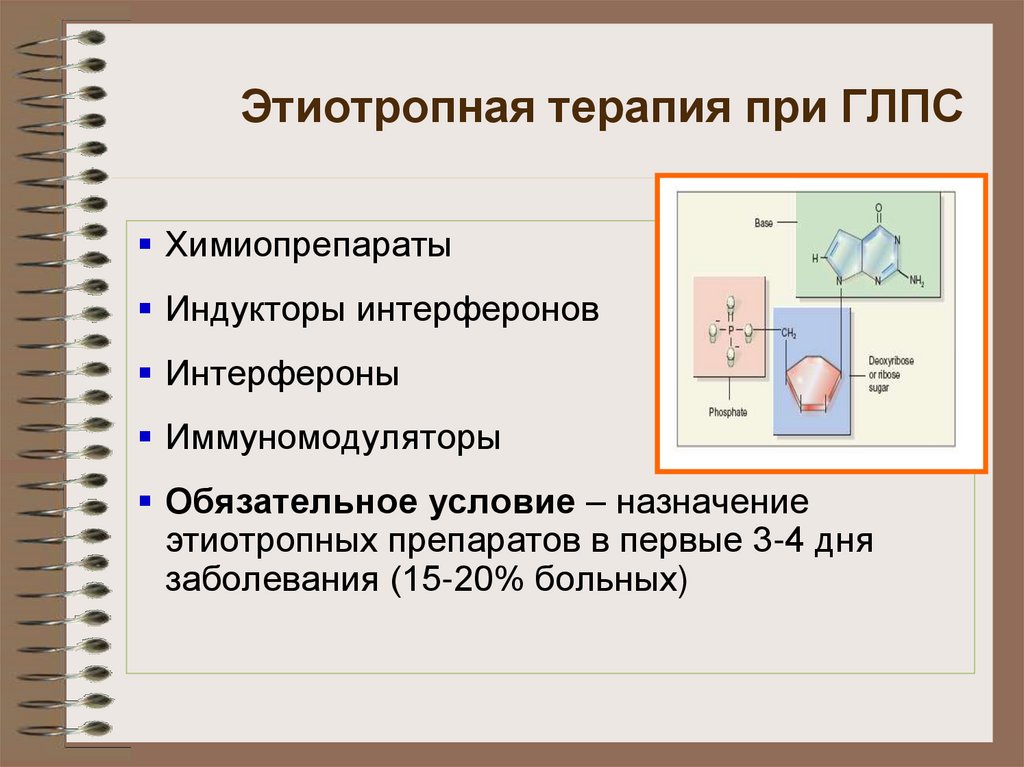
41. Этиотропная терапия при ГЛПС
ХимиопрепаратыИндукторы интерферонов
Интерфероны
Иммуномодуляторы
Обязательное условие – назначение
этиотропных препаратов в первые 3-4 дня
заболевания (15-20% больных)
42. Этиотропная терапия при ГЛПС
Рибамидил – 200 мг 4-5 раз в сутки 5 дней (ШамсиеваА.М. 1992; Хунафина Д.Х., 1995)
Рибавирин (виразол, рибамидил) - виразол в/вену
16 мг/кг 4 раза в/сут в течение 3 дней, затем по 1000
мг в сутки – 5 дней. На фоне парентерального
введения виразола РНК вируса в основной группе
обнаруживалась до 4-5 дня, в контрольной- до 8-9 дня
болезни (Образцов Ю.Г., Попов А.Ф., Иванис В.А., Кушнарева
Т.В., 2008)
Амиксин (тилорон) - 125 мг x 2 раза 2 дня, затем 125
мг 1 раз через 48 ч., на курс 6 табл.(Морозов В.Г., 2001;
2003)
Виферон (α2 ИФН) в свечах - 1 млн. МЕ x 2 раза per
rectum 5 дней, затем 1 раз в 3 дня до 20 дня болезни
(Мурзабаева РТ, 2002)
42
43. Патогенетическая терапия при ГЛПС
Патогенетическая терапия направлена на:уменьшение интоксикации,
профилактику ТИШ, ОПН, отека легких и отека мозга,
ДВС-синдрома,
коррекцию нарушений водно-электролитного баланса,
восстановление резистентности сосудистой стенки,
устранение нарушений со стороны сердечнососудистой системы, бактериальных осложнений.
При этом следует соблюдать принцип разумной
достаточности терапии.
43
44. Дезинтоксикационная терапия (лихорадочный период)
Общее количество вводимой жидкости до 5-6 д/бможет превышать объем выводимой на 750 мл.
Первоначально необходимо восполнить потери до
поступления в стационар на фоне лихорадки, рвоты,
анорексии (1,2 -1,5 л)
10% раствор глюкозы, аскорбиновая кислота,
физ.раствор с эуфиллином, полиионные солевые
растворы (стерофундин, ацесоль), при гипотензии
волемические растворы (ГЭК, гелофузин,
реополиглюкин (1 раз)).
Антиоксиданты (аскорбиновая кислота, токоферол).
Профилактика и лечение ИТШ, ДВС-синдрома.
45. Программа интенсивной терапии ИТШ в условиях ОРИТ
поддержание адекватного газообмена;восстановление ОЦК;
оптимизация гемодинамики;
коррекция нарушений водно-электролитного
баланса и КОС;
восстановление микроциркуляции и
купирование ДВС-синдрома;
борьба с полиорганной недостаточностью;
этиотропная терапия.
46. Антигипоксическая и респираторная поддержка
• Основная цель интенсивной терапии ИТШ –оптимизация транспорта кислорода в условиях его
повышенного потребления.
• Антигипоксанты
1) Повышают устойчивость к гипоксии (янтарная
кислота, реамберин, цитофлавин),
2) регуляторные препараты (цитохром С, лития
оксибутират, милдронат),
• Для максимальной стимуляции дыхания и утилизации
кислорода тканями рекомендуется сочетание
реамберина с метаболическими антигипоксантами.
47. Лечение ИТШ
Восстановление ОЦК - коллоиды (гелофузин,растворы ГЭК, СЗП, альбумин): кристаллоиды
(полиионные солевые растворы, стерофундин, 10%
раствор глюкозы) 1:3
Оптимизация гемодинамики (гормоны в разовой
дозе от 2-3 до 5-6 мг/кг массы, при отсутствии мочи
после введения 1,2-1,5 л жидкости или при шоке III ст.
– норадреналин, допмин (0,5% или 4% по 5 мл),
сердечные гликозиды
Коррекция КЩС и водно-электролитного баланса
(буферные солевые растворы, 4% раствор NaHCO3 )
Кислородотерапия, подключение ИВЛ
Мочегонные препараты только! после нормализации
гемодинамики - лазикс (0,5-1 мг/кг), нельзя маннитол!
Объем инфузий 40-50мл/кг/сут.под контролем диуреза
48. Восстановление ОЦК
Стерофундин -изотонический раствор электролитов,адаптированный к концентрации электролитов
плазмы
Состав раствора для инфузий 1 л
калия хлорид 300 мг;
кальция хлорида дигидрат 370 мг
магния хлорида гексагидрат 200 мг;
натрия хлорид 6.8 г
натрия ацетата тригидрат 3,27г.
яблочная кислота 670 мг
• Введение раствора направлено на восстановление и
поддержание осмотического статуса во внеклеточном
и внутриклеточном пространстве, применяется для
дезинтоксикации и регидратации.
49. Объем инфузий при ИТШ
o Общий объем жидкости в 1-е сутки при ИТШ I-II соответствует ФП* по номограмме Абердина (2,5-3 л), редко больше;o При ИТШ III-IV ст. общий объем жидкости должен быть
уменьшен из-за имеющегося интерстициального отека (ОЛ,
ОГМ) и составляет 2/3 - 2/4 от ФП
o Использование дополнительного объема на интоксикационные потери допустимо лишь после стабилизации
гемодинамики и при сохранении почасовой фильтрации
o Мочегонные препараты – только! после нормализации
гемодинамики - лазикс (0,5-1 мг/кг), противопоказано
введение маннитола
o Противопоказаны симпатомиметики! (мезатон, адреналин),
за исключением норадреналина, допмина
o Не показаны спазмолитики, полиглюкин
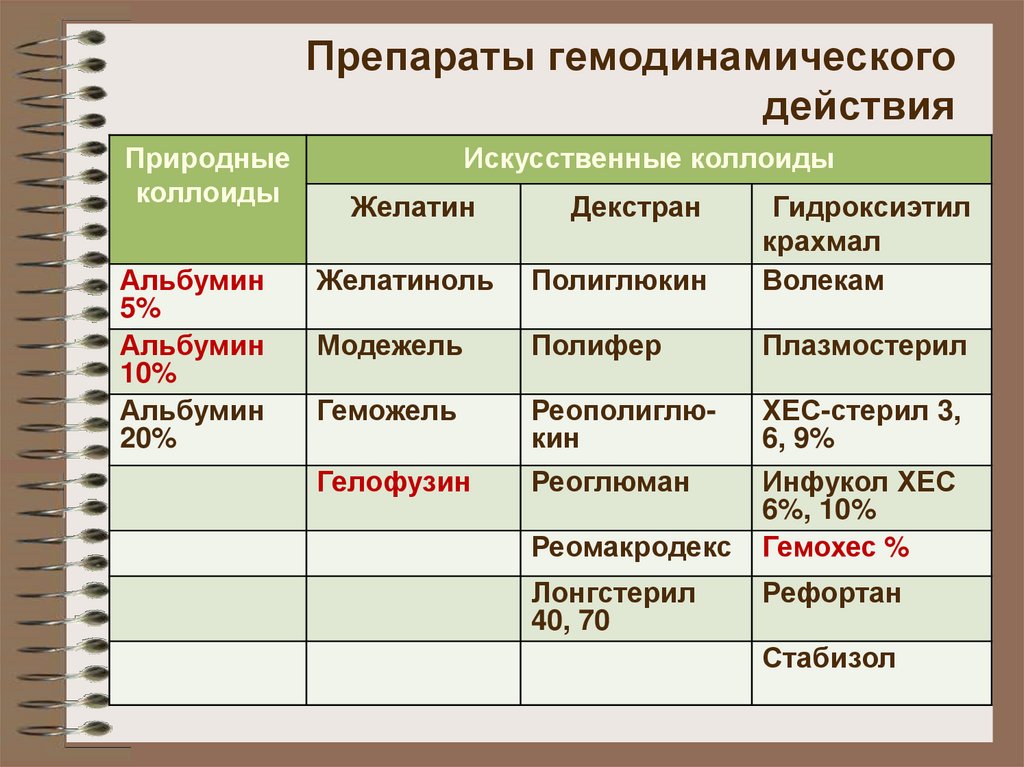
50. Препараты гемодинамического действия
Природныеколлоиды
Альбумин
5%
Альбумин
10%
Альбумин
20%
Искусственные коллоиды
Желатин
Декстран
Желатиноль
Полиглюкин
Гидроксиэтил
крахмал
Волекам
Модежель
Полифер
Плазмостерил
Геможель
Реополиглюкин
ХЕС-стерил 3,
6, 9%
Гелофузин
Реоглюман
Инфукол ХЕС
6%, 10%
Гемохес %
Реомакродекс
Лонгстерил
40, 70
Рефортан
Стабизол
51. Гелофузин - желатин (модифицированный жидкий желатин)
• Активные вещества: Сукцинилированный желатин(средняя молекулярная масса Mn 23 200 дальтон) 40,00 г
• Натрия хлорид 7,01 г
• Вспомогательные вещества: Натрия гидроксид 1,36 г
• Вода для инъекций до 1000 мл
• Концентрация электролитов: Натрий154 ммл/л
Хлориды120 ммл/л
Описание:
прозрачный раствор от бледно-желтого до желтого цвета.
• Плазмозамещающее средство.
• Гелофузин оказывает достаточный волемический эффект
в течение 3-4 часов. Быстро распределяется
преимущественно в внутрисосудистом пространстве,
возможен выход небольшого количества в
интерстициальное пространство. (Германия, Швейцария)
52. Гидроксиэтилкрахмалы
эффективное объемозамещение;снижение количества побочных эффектов
(гемостаз, аллергия);
улучшение микроциркуляции;
уменьшение активации эндотелия;
уменьшение капиллярной утечки
52
53. Глюкокортикостероиды при ИТШ
обладают положительным инотропным действием иотчетливым сосудистым эффектом, при малых дозах
усиливает действие катехоламинов, а при больших –
оказывает адреноблокирующий эффект;
нормализует сердечный выброс, ударный объем
сердца и ОПСС;
блокирует выделение гистамина, серотонина,
ацетилхолина, кининов, цитокинов;
стабилизирует клеточные мембраны, способствует
восстановлению нормальной проницаемости
капилляров и препятствует утечке жидкости и альбумина из плазмы, укрепляет мембраны лизосом.
53
54. Вазоактивная и инотропная терапия
Низкое перфузионное давление требует немедленногоприменения препаратов, повышающих сосудистый тонус
и/или инотропную функцию сердца.
Норадреналин и допамины являются препаратами выбора
для коррекции гипотензии у больных с ИТШ.
В дозе менее 5 мкг/кг/мин допамин стимулирует
дофаминергические рецепторы, что приводит к
вазодилатации, – увеличение кровотока в мезентериальных,
коронарных и почечных сосудах.
Допамин повышает АД, прежде всего, за счет увеличения
сердечного выброса с минимальным действием на системное
сосудистое сопротивление (5-10 мкг/кг/мин).
В дозе выше 10 мкг/кг/мин преобладает адренергический
эффект допамина, что приводит к артериальной
вазоконстрикции, увеличению ОПСС, повышению АД
В качестве кардиотоников используются строфантин,
корглюкон, кордиамин
55. Неотложная терапия ИТШ на догоспитальном этапе
преднизолон 90-180 мг (дексаметазон 12-16 мг);кордиамин 2 мл;
строфантин 0,05% - 0,5 мл (или корглюкон);
дицинон (этамзилат натрия) 12,5% - 2 мл;
аскорбиновая кислота 5% - 5 мл;
оксигенотерапия;
инфузионная терапия: реополиглюкин, глюкоза
10%, полиионные солевые растворы (400 мл).
55
56. ДВС-синдром-фаза гиперкоагуляции (в лихорадочный период)
Дезагреганты - при стабильной гемодинамикепентоксифиллин, эуфиллин, папаверин;
При ИТШ – полиионные солевые растворы, растворы
желатины (гелофузин), ГЭК (гемохес 6%), СЗП
Антикоагулянты: гепарин 75-100 Ед/кг в сутки (1-2
дня), низкомолекулярные гепарины – клексан 20-40
мг/сут., (под контролем ВСК, АЧТВ)
Ангиопротекторы: рутин, этамзилат натрия
(дицинон), продектин.
Ингибиторы протеаз: контрикал, гордокс.
Дезинтоксикационная, противошоковая терапия
56
57. Фаза гипокоагуляции ДВС (олигоурический период)
Ангиопротекторы (дицинон, глюконат кальция,витамин С, рутин)
Ингибиторы протеаз (контрикал), СЗП, гепарин не
показан.
При кровотечениях – СЗП, отмытые эритроциты,
тромбоцитарная масса. Переливание крови
только по жизненным показаниям
При желудочно-кишечном кровотечении
дополнительно: в вену - квамател, лосек,
перорально - аминокапроновая кислота
(охлажденный раствор), антациды.
58. Основные подходы к лечению в олигоурический период
Дезинтоксикационная терапия, борьба сазотемией с учетом диуреза;
Коррекция водно-электролитного баланса и
КЩС;
Коррекция ДВС-синдрома;
Синдромальная терапия;
Лечение осложнений: отек мозга, отек легких,
азотемическая уремия, разрыв капсулы почек
и др.
58
59. Коррекция уремической интоксикации
Инфузионная терапия: 10-20 % раствор глюкозыс инсулином, физ. раствор с эуфиллином,
ацесоль или дисоль, 4% раствор соды, вит.С,
При тяжелых формах – альбумин, СЗП,
ингибиторы протеаз, при показаниях гемодиализ.
Не показаны реополиглюкин, ГКСТ только при
коллапсе, отеке легких и мозга (возможно
эрозирование слизистой ЖКТ, усиливается
катаболизм белков и образование азотистых
шлаков)
60. Коррекция водно-электролитного баланса и КЩС в олигоурический период
Объем вводимой жидкости не должен превышатьобъем потерь (моча, рвота, стул) не более, чем на
500 мл, «лучше не долить, чем перелить»
При олигоанурии (≤ 350 мл/сут.) на фоне стабильной
гемодинамики лазикс в дозе 160-300 мг в/в после
введения 4% р-ра NaHCO3, СЗП.
При + ответе (100-200 мл мочи) повторно через 8-12
часов в той же дозе. При отсутствии эффекта после 2
введений указанных доз лазикса – перевод на
гемодиализ.
При гиперкалиемии –глюкозо-инсулиновая смесь,
глюконат кальция 10 % 20-30 мл/сутки
61. Показания для перевода на гемодиализ (8-12 д/б)
Клинические: олигоанурия до 2-4 дней, анурия втечение суток,
токсическая энцефалопатия с явлениями
начинающегося отека мозга (вялость, сонливость,
судороги, кома);
клинические и рентгенологические признаки
уремического отека легких (одышка, хрипы);
упорная рвота, икота, признаки перитонизма.
Лабораторные: азотемия- мочевина более 26-30
мм/л, креатинин более 600 мкм/л;
гиперкалиемия 6,0 ммоль/л и выше,
метаболический ацидоз с ВЕ-6 ммоль/л и выше,
рН 7,35 и ниже.
62. Противопоказания к гемодиализу
кровоизлияние в мозг;массивные кровотечения;
терминальный шок вследствие геморрагического
инфаркта аденогипофиза и коры надпочечников;
спонтанный разрыв почки с продолжающимся
забрюшинным кровотечением;
сердечно-сосудистая недостаточность со снижением
АД ниже 90 мм рт. ст.
Однако при кровотечениях, коллапсе гемодиализ
возможен после соответствующей терапии, при
спонтанном разрыве почки - после оперативного
лечения.
62
63. Синдромальная терапия ГЛПС
При болевом синдроме: анальгетики в сочетании сантигистаминными препаратами, дроперидол,
фентанил, трамадол.
При упорной рвоте: промывание желудка
(осторожно), 10% раствор хлорида натрия 10-30 мл и
новокаин per os, метаклопрамид, пипольфен, атропин
При артериальной гипертензии: эуфиллин,
папаверин, дроперидол, антагонисты кальция
(верапамил, коринфар, кордафен), диуретики
При судорожном синдроме: сибазон, дроперидол,
натрия оксибутират.
Антибиотики показаны при присоединении
вторичной инфекции
63
64. Терапия в полиурическом периоде ГЛПС
Коррекция водно-электролитного баланса –инфузионная (трисоль, дисоль, хлосоль, если
потери более 5% от массы тела) и
пероральная регидратационная терапия
(цитроглюкосолан, регидрон);
Препараты калия - калия хлорид 4% до 20-60
мл/сут, панангин, аспаркам, «калийная» диета;
Коррекция ДВС-синдрома (ангиопротекторы,
микроциркулянты);
Выявление и лечение бактериальных осложнений
(пиелонефрит, пневмония)
65. Антибиотики при бактериальных инфекциях МВП
Практически не обладают нефротоксичностью(макролиды)
Малотоксичные, подвергаются быстрой элиминации
(цефалоспорины 2 и 3 поколения, защищенные
пенициллины, фторхинолоны (ципрофлоксацин)
Нефротоксичные:
Аминогликозиды 2 (гентамицин) и 3 поколения
(амикацин, тобрамицин, сизомицин)
Цефалоспорины 1 поколения (цефазолин,
цефалексин, цефалотин)
Карбапенемы (меропенем, дорипенем, эртапенем,
имипенем+цилостатин)
Монобактамы стабильны против бета-лактамаз
(азтреонам) на грамм отриц. бактерии
65
66. Лечение в периоде ранней реконвалесценции
Общеукрепляющая терапия (поливитамины,метаболические средства, ноотропы
Ангиопротекторы (аскорутин, дицинон, отвар
плодов шиповника, клюквы)
Микроциркулянты (курантил, трентал).
Антибактериальная терапия (при бактериальных
наслоениях)
Иммуностимулирующие (имунофан, ИФН-альфа,
амиксин, циклоферон, галавит)
67. Метаболические средства, ноотропы
Препараты калия (панангин, аспаркам внутрь или ввену в виде поляризующей смеси)
Антиоксиданты (витамин Е, коэнзим Q10)
Милдронат по 0,25 3 раза в сутки 3-4 дня, затем 2
раза в неделю в течение 1-1.5 месяцев
Триметазидин (предуктал) по 70 мг в сутки, не менее
2-3 месяцев
Ноотропы (пирацетам в вену, цитофлавин в капсулах,
актовегин, мексидол)
Рибоксин, кокарбоксилаза, пиридоксальфосфат мало
эффективны
67
68. Последствия ГЛПС (по данным диспансерного кабинета ИКБ №4)
Астенический синдром ( 75%)Сердечно-сосудистый синдром (25%)
Почечный синдром у 30-40% реконвалесцентов
(боли, гипостенурия, пиелонефрит, тубулоинтерстициальный нефрит)
Неполный метаболический синдром (13%) –гиперинсулинемия, дислипидемия, гиперурикемия
Гипоталамический несахарный диабет (0,5-1%)
Диспансеризация реконвалесцентов ГЛПС до 2
лет: 1 кв. - ежемесячно, далее – ежеквартально, 2-й
год – 2 раза, каждые 6 месяцев
69. Профилактика ГЛПС
Работа по профилактике ГЛПС осуществляется всоответствии с Санитарно-эпидемиологическими
правилами СП 3.1.7.2614-10 "Профилактика
геморрагической лихорадки с почечным синдромом»
(постановление Главного санитарного врача РФ от
26.04.2010г. N 38)
ФГУП Института полиомиелита и вирусных
энцефалитов им М.П. Чумакова РАМН –
экспериментально производственная серия вакцин
«Комби-ГЛПС-Вак» вакцина против ГЛПС,
бивалентная, цельновирионная
Фирма «Вектор-Бест – рекомбинантная вакцина,
бивалентная
70. Выводы
В РБ регистрируется высокая заболеваемость ГЛПС счеткой сезонностью и периодичностью.
Среди больных преобладают лица наиболее
работоспособного возраста от 18 до 50 лет и мужского
пола.
В большинстве случаев ГЛПС протекает в циклической
форме, увеличивается доля тяжелых форм болезни.
В патогенезе ГЛПС ведущее значение имеют
вирусиндуцированные иммунопатологические
нарушения с развитием панваскулита.
При ГЛПС проводится комплексная терапия,
включающая этиотропный и патогенетический
компоненты, учитывая период и тяжесть течения
болезни.
70




























































 Медицина
Медицина








