Похожие презентации:
Особенности метаболической адаптации доношенных и недоношенных новорожденных. Недоношенные младенцы. ЗВУР, гипотрофия
1. Особливості метаболічної адаптації доношених і недоношених новонароджених. Недоношені немовлята. ЗВУР, гіпотрофія
Ассистент кафедры Курочкина Т.И2.
Недоношенные дети – новорожденныедети, родившиеся в возрасте гестации от
22 до 37 полных недель (154-259 полных
дня, считая от первого дня последнего
менструального цикла)
3. Факторы риска рождения недоношенных детей
Со стороны матери:• Социально-биологические
факторы (возраст матери и отца, ОАА)
• Социально-экономические
факторы (недостаточное питание,
проф. вредности, физ. и псих. перенапряжение, вредные привычки, не желан.
беременность …)
• Клинические (мед.) факторы
промежуток между беременностями,
патология беременности и заболевания
плода )
(заболевания матери, небольшой
Со стороны плода:
ВУИ
Аномалии развития
Генетические и
хромосомные
заболевания
Многоплодие
Неправильное
положение плода
Иммунологический
конфликт
4. Факторы риска невынашивания беременности и рождения недоношенных детей
• Многочисленныебеременности (>5)
Персистирующая вируснобактериальная инфекция
(Нагорная Ф.Н. и соавт,
2006)
Рубец на матке (предыдущее
кесарево сечение)
Неправильное положение
плода
Узкий таз
Многоводие
Многоплодие
Токсикозы
Преэклампсия
Гипертензия, гипотензия
Диабет
Пороки сердца
Хр. Гломерулонефрит
Анемия
Вредные привычки
Возраст матери
5. Рекомендации в случае подозрения на преждевременные роды
• Постельный покой в домашнихусловиях
• Направить в больницу
– введение токолитиков
?
– назначение антибиотиков ?
– введение кортикостероидов
6. Дородовое назначение глюкокортикоидов
• Достоверно снижает риск развития РДС,ВЖК и других осложнений, связанных с
недоношенностью (НЕК, ПВЛ, ОАП)
• Срок беременности – 24-34 нед
- Бетаметазон – 12 мг через 24 часа 2
введения (в/м)
- Дексаметазон – 6 мг через 12 часов 4
введения (в/м)
7. Влияние глюкокортикоидов на развитие легких плода
Белки сурфактантаФерменты
– Фосфолипиды ; О2 токсичность
Факторы роста или
Клеточное дифференцировка
Изменение интерстиции легких
Изменение структуры легких
Белки сурфактанта
Апоптоз
Изменение структуры легких
Медиаторы воспаления или
Bolt RJ et al., Pediatric Pulmonology, 2001, V.32,76-91
8. Классификация маловесных детей
– Масса тела• Малая масса < 2500 г
• Очень малая масса < 1500 г
• Экстремально малая масса
– Гестационный возраст
< 1000 г
9. Классификация недоношенных детей
ПО ГВ:35-36 нед (I ст)
32-34 нед (II ст)
29-31 нед (III ст)
28 нед и < (IV ст)
Для обозначения степени недоношенности
ребенка в клиническом диагнозе необходимо
учитывать точный ГВ
Отсутствие корреляции между массой тела
недоношенного ребенка и ГВ снижает
клиническую ценность классификации степеней
недоношенности, основанной на такой
зависимости
10.
Оценка массы тела ребенка:- доступна
- достаточно объективна
- удобна для использования в качестве
-
интегральной характеристики оптимальности
в/у развития
может быть индикатором прогнозирования
некоторых важнейних аспектов ближайшего и
отдаленного развития ребенка (чем меньше масса
тела ребенка, тем выше заболеваемость как в неонатальном, так и в
последующие периоды развития)
11. МОРФОФУНКЦИОНАЛЬНЫЕ ПРИЗНАКИ НЕДОНОШЕННОСТИ
МОРФОЛОГИЧЕСКИЕ:• Непропорциональное телосложение (вертикальный размер
головы составляет ≈ 1/3 длины тела; размеры мозгового черепа
преобладают над лицевым; пупочное кольцо ниже средней точки тела;
относительно большое туловище и короткие ноги)
• Незрелость свода черепа (открытые малый и боковые роднички и
швы черепа, податливость костей черепа из-за их тонкости и низкой
минерализации)
• Обильное лануго, низкий рост волос на лбу,
недоразвитие ногтей, тонкая кожа, отсутствие п/ж
клетчатки
• Мягкие ушные раковины
• Недоразвитие грудных желез и отсутствие их
физиологического нагрубания
• Недоразвитие половых органов
12. МОРФОФУНКЦИОНАЛЬНЫЕ ПРИЗНАКИ НЕДОНОШЕННОСТИ
ФУНКЦИОНАЛЬНЫЕ
Низкий мышечный тонус (неполное сгибание конечностей, «поза
лягушки»)
• Длительная физиологическая эритема и желтуха
• Склонность к гипотермии (малая теплопродукция и повышенная
теплоотдача)
• Слабость и быстрое истощение физиологических
рефлексов
Учет признаков морфофункциональной зрелости
можно проводить с учетом модифицированной
системы Балларда (1991) (количественная оценка степени
выраженности отдельных морфологических и функциональных
признаков с подсчетом их суммы)
13. Классификация недоношенных детей
по морфо-функциональной зрелости:• Функционально зрелые
(36-33 нед, при наличии адекватной
мед. помощи в родах и физиологического наблюдения они
приспосабливаются к внеутробной жизни без формирования
патологических состояний и задержки психомоторного развития)
• Функционально незрелые (32-28 /27 нед, при наличии
адекватной мед. помощи в родах и физиологического
наблюдения они приспосабливаются к внеутробной жизни
с развитием разных дизадаптационных синдромов с
множеством неблагоприятных последствий)
• Крайне незрелые (26 и < нед., необходимо создание
условий, имитирующих внутриматочные,
высокий уровень заболеваемости, смертности и инвалидности)
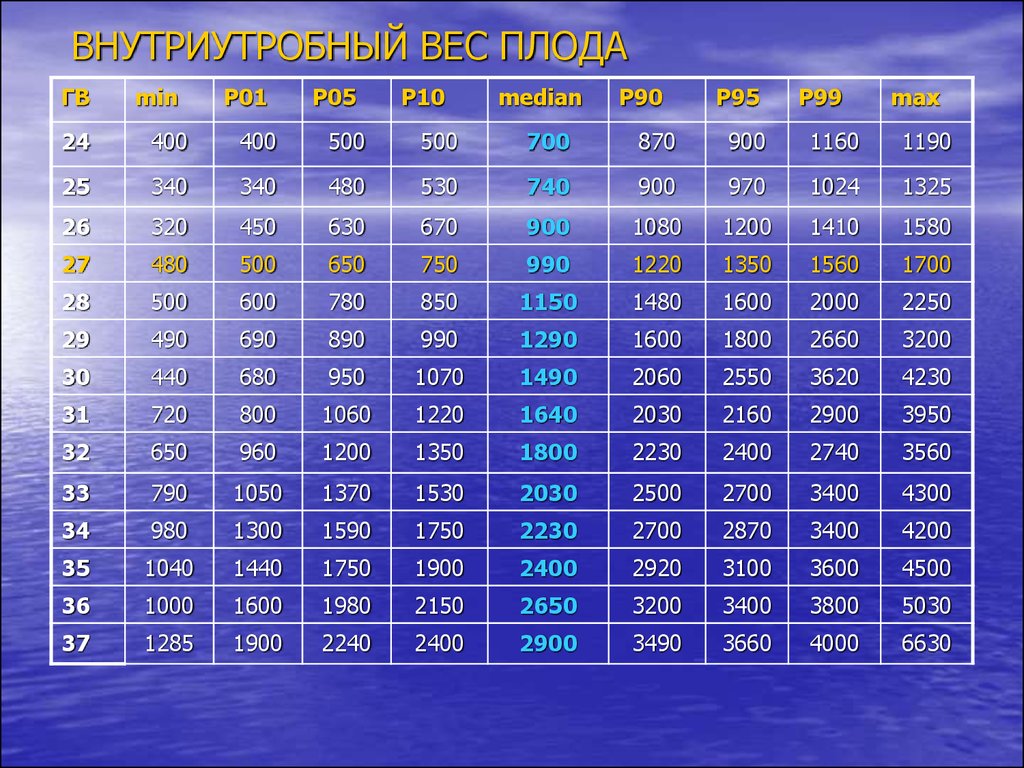
14. ВНУТРИУТРОБНЫЙ ВЕС ПЛОДА
ГВmin
Р01
Р05
Р10
median
Р90
Р95
Р99
max
24
400
400
500
500
700
870
900
1160
1190
25
340
340
480
530
740
900
970
1024
1325
26
320
450
630
670
900
1080
1200
1410
1580
27
480
500
650
750
990
1220
1350
1560
1700
28
500
600
780
850
1150
1480
1600
2000
2250
29
490
690
890
990
1290
1600
1800
2660
3200
30
440
680
950
1070
1490
2060
2550
3620
4230
31
720
800
1060
1220
1640
2030
2160
2900
3950
32
650
960
1200
1350
1800
2230
2400
2740
3560
33
790
1050
1370
1530
2030
2500
2700
3400
4300
34
980
1300
1590
1750
2230
2700
2870
3400
4200
35
1040
1440
1750
1900
2400
2920
3100
3600
4500
36
1000
1600
1980
2150
2650
3200
3400
3800
5030
37
1285
1900
2240
2400
2900
3490
3660
4000
6630
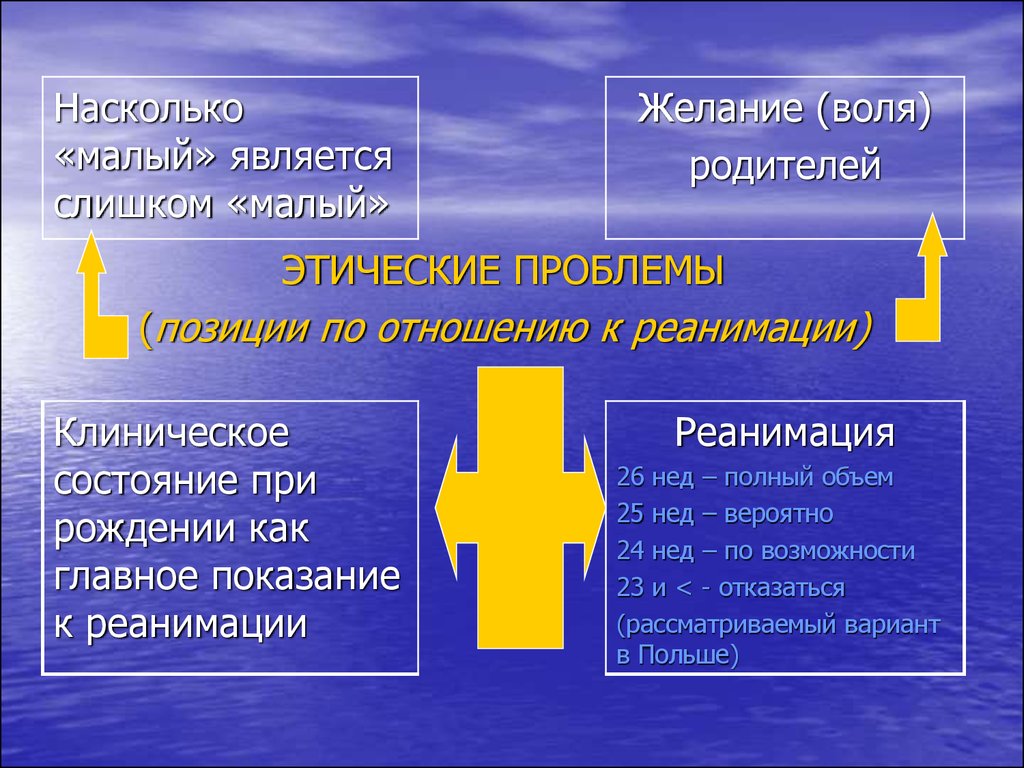
15.
Насколько«малый» является
слишком «малый»
Желание (воля)
родителей
ЭТИЧЕСКИЕ ПРОБЛЕМЫ
(позиции по отношению к реанимации)
Клиническое
состояние при
рождении как
главное показание
к реанимации
Реанимация
26 нед – полный объем
25 нед – вероятно
24 нед – по возможности
23 и < - отказаться
(рассматриваемый вариант
в Польше)
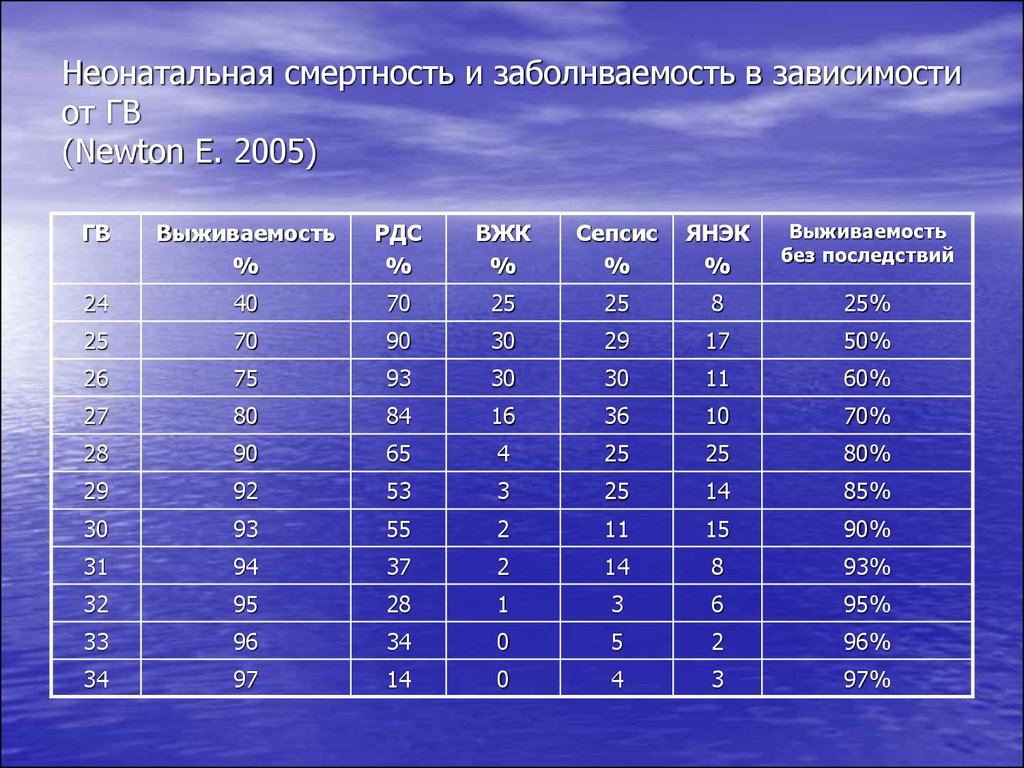
16. Неонатальная смертность и заболнваемость в зависимости от ГВ (Newton E. 2005)
ГВВыживаемость
%
РДС
%
ВЖК
%
Сепсис
%
ЯНЭК
%
Выживаемость
без последствий
24
40
70
25
25
8
25%
25
70
90
30
29
17
50%
26
75
93
30
30
11
60%
27
80
84
16
36
10
70%
28
90
65
4
25
25
80%
29
92
53
3
25
14
85%
30
93
55
2
11
15
90%
31
94
37
2
14
8
93%
32
95
28
1
3
6
95%
33
96
34
0
5
2
96%
34
97
14
0
4
3
97%
17.
18.
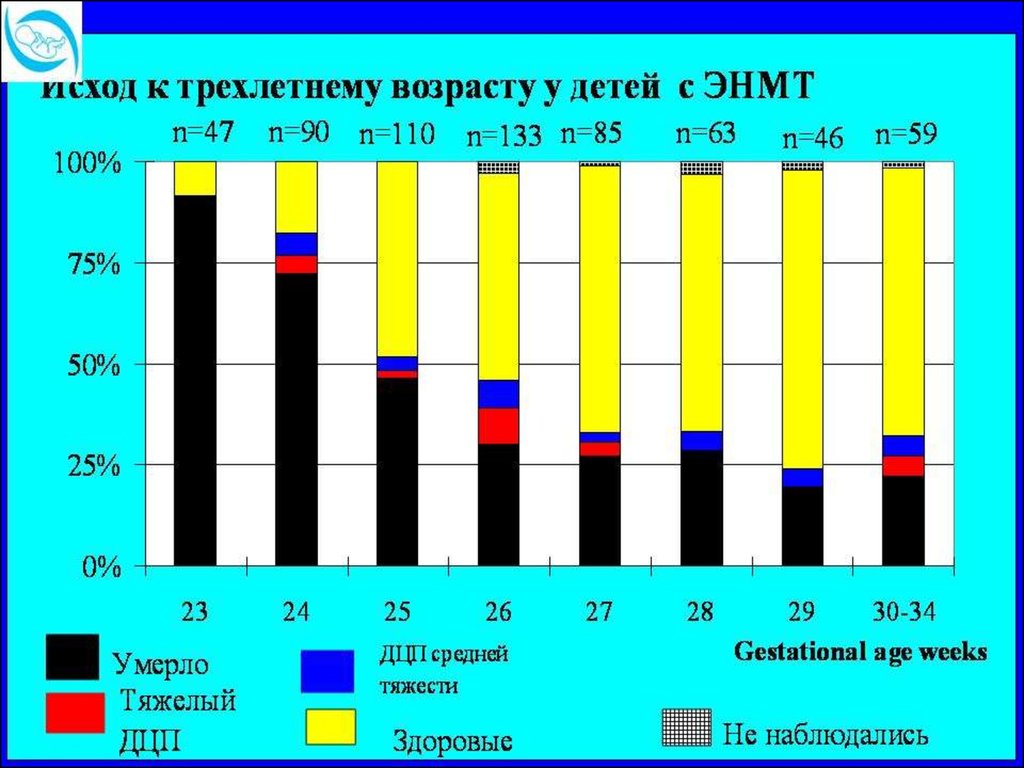
19. Заключение по результатам выхаживания (Рагнал Тунелл, Швеция, 2005 г)
• 22 нед и < - редко выживают, исходнеблагоприятный
23-24 нед гестации – большая частота
заболеваемости, летальности, инвалидизации
25 нед и > – исход по заболеваемости,
летальности, инвалидизации –
благоприятный
26-27 нед – 90 % детей выживает, имеют
хороший прогноз
20. Мнение специалистов…..
• Каждая страна должна принять свой протокол повыхаживанию недоношенных детей (в том числе
детей ГВ 22-24 нед)
• Этого протокола должны придерживаться как
акушеры, так и неонатологи
• Стоимость выхаживания недоношенных детей –
очень высокая (обратно пропорциональна ГВ)
• Прогноз последующего развития детей с малой
массой тела и малым ГВ - сомнительный
21.
• Высокие показатели заболеваемости илетальности
Повышенная чувствительность к родовому
стрессу
Сложность и своеобразие адаптационных
процессов к новым условиям
Особенность последующего развития и
формирования заболеваний
22. СПЕЦИФИЧЕСКИЕ МЕДИЦИНСКИЕ ПРОБЛЕМЫ
Результат структурной ифункциональной незрелости
основных систем и органов у
недоношенных детей
+
Неблагоприятные факторы
перинатального периода
23. У недоношенных детей повышенный риск
Респираторных проблемпосле рождения (РДС,
Поражение ЦНС (ВЖК,
Гипотермии
Гипогликемии
Трудностей с кормлением
Инфекций
Гипербилирубинемии
Гипокальциемии
Задержка развития
Бронхолегочная
дисплазия
Некротический
энтероколит
Ретинопатия
Остеопения и рахит
Анемия
пневмония)
ПВЛ, гидроцефалия,
ДЦП)
24. Респираторные проблемы:
Развитие легких к 26 нед еще не завершеноАльвеолы к 26 нед едва развиты
Дифференциация леток респираторного эпителия на пневмоциты I типа
(ответственные за газообмен) и пневмоциты II типа (ответственные за
продукцию сурфактанта) начинается в 23-24 нед
С 28 нед - пневмоциты ІІ типа становятся функционально активными,
после 36 нед. - наступает период зрелости сурфактантной системы
Склонность к развитию интерстициального отека, связанного с
инфекцией, СН, токсическим действием О2
Дефицит и повышенное разрушение сурфактанта
РДС, ЛГН ИВЛ, экзогенный сурфактант, лечение отека
БЛД зависит от степени недоношенности, инвазивных вмешательств,
гипероксигенации
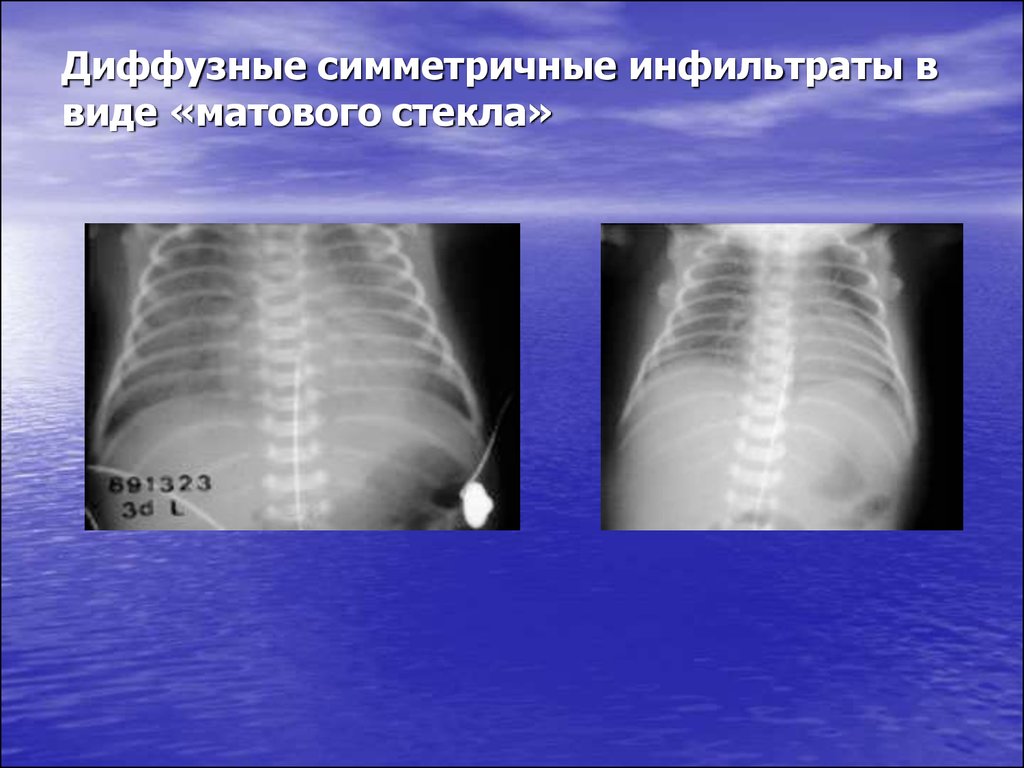
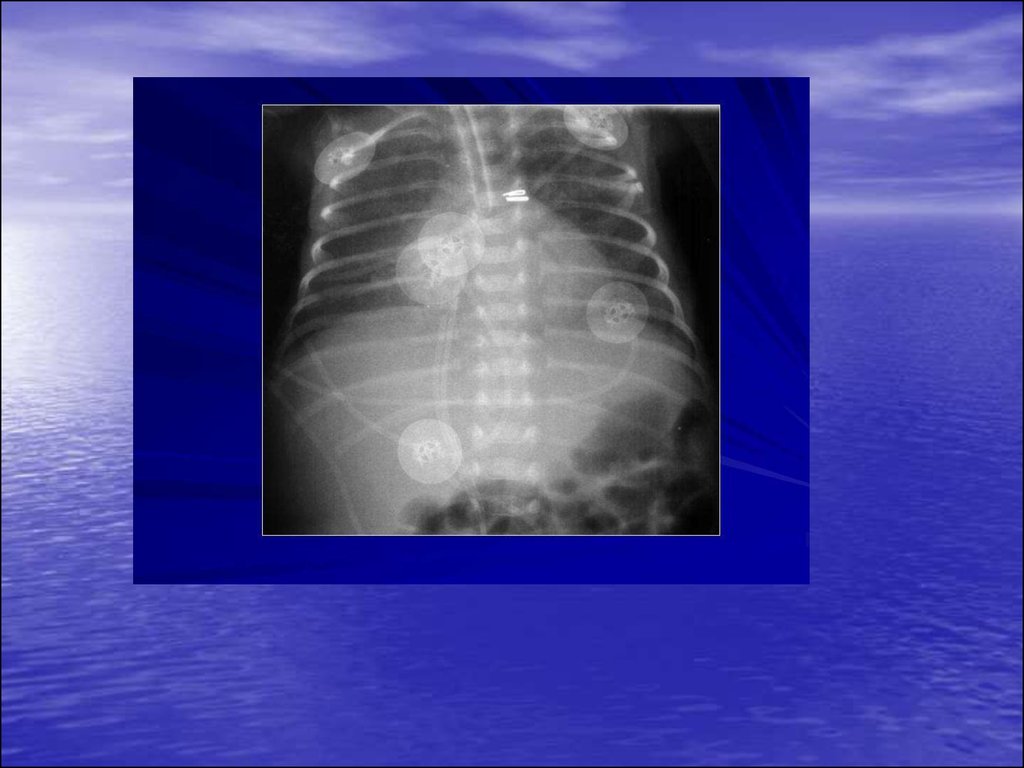
25. Диффузные симметричные инфильтраты в виде «матового стекла»
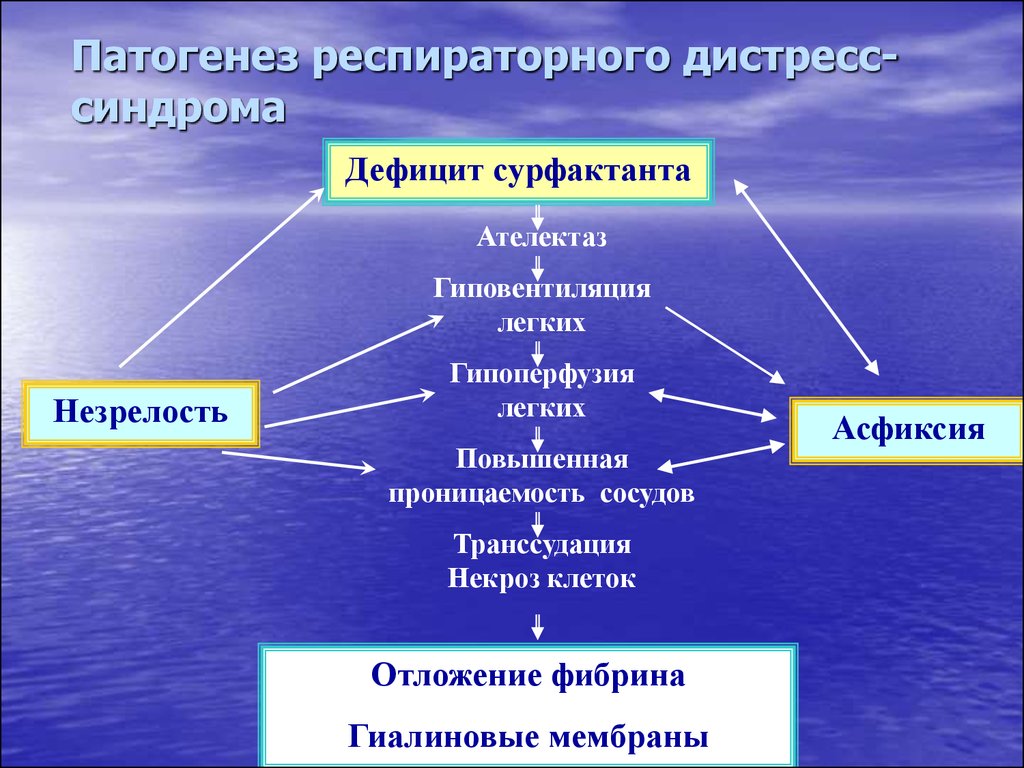
26. Патогенез респираторного дистресс-синдрома
Патогенез респираторного дистресссиндромаДефицит сурфактанта
Ателектаз
Гиповентиляция
легких
Незрелость
Гипоперфузия
легких
Повышенная
проницаемость сосудов
Транссудация
Некроз клеток
Отложение фибрина
Гиалиновые мембраны
Асфиксия
27. Лечение РДС у недоношенных детей
первичная реанимация в родильном зале
тепловая защита
введение сурфактанта
белково-энергетическое обеспечение
поддержка кровообращения
лечение дыхательной недостаточности
– оксигенотерапия
– СДППД
– ИВЛ
• антибиотики
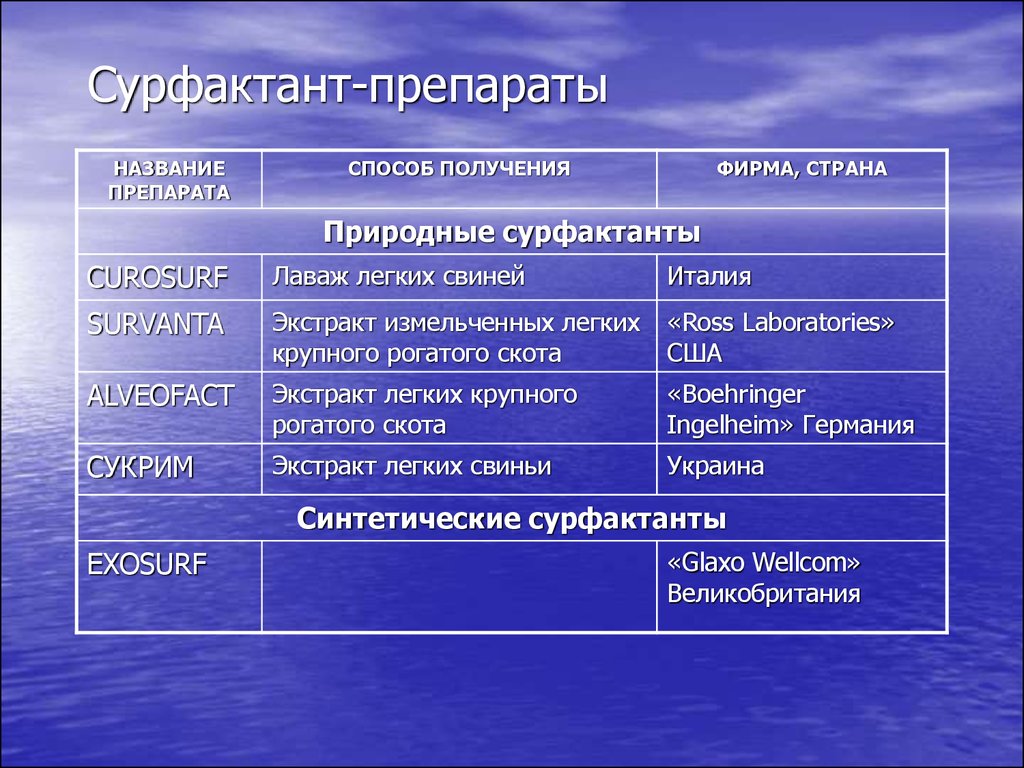
28. Сурфактант-препараты
НАЗВАНИЕПРЕПАРАТА
СПОСОБ ПОЛУЧЕНИЯ
ФИРМА, СТРАНА
Природные сурфактанты
CUROSURF
Лаваж легких свиней
Италия
SURVANTA
Экстракт измельченных легких
крупного рогатого скота
«Ross Laboratories»
США
ALVEOFACT
Экстракт легких крупного
рогатого скота
«Boehringer
Ingelheim» Германия
СУКРИМ
Экстракт легких свиньи
Украина
Синтетические сурфактанты
EXOSURF
«Glaxo Wellcom»
Великобритания
29. БЛД
Любое респираторное расстройство, длящееся до 1месяца и больше
• эндогенный фактор - незрелость легких
• экзогенный фактор - баротравма, О2-терапия,
инфекции (хламидии?) = эпителиальный
некроз=фиброз=альвеолярная недостаточность,
обструкция периферических дыхательных путей
30. Современное определение, диагностические критерии и классификация БЛД (Jobe A. , 2001 г).
Гестационный возраст новорожденногоВозраст ребенка на
момент выписки
< 32 нед
36 нед постконцептульного
возраста или момент выписки
домой*
≥ 32 нед
> 28 дней, но < 56 дней жизни
или момент выписки домой*
Лечение с использованием дополнительного О2 (> 21 %) не
протяжении 28 дней ПЛЮС
Легкая БЛД
Отсутствие любой О2зависимости у ребенка 36 нед
постконцептульного возраста или
на момент выписки домой*
Отсутствие любой О2зависимости у ребенка 56 дней
жизни или на момент выписки
домой*
Средне-тяжелая
БЛД
Потребность ** < 30 % О2 у
ребенка и/или ИВЛ или СДППД у
ребенка
Потребность ** < 30 % О2 у
ребенка 56 дней жизни или на
момент выписки домой*
Тяжелая БЛД
Потребность ** ≥ 30 % О2 и/или
ИВЛ или СДППД у ребенка и/или ИВЛ
или СДППД у ребенка
Потребность ** ≥ 30 % О2
и/или ИВЛ или СДППД у ребенка
56 дней жизни или на момент
выписки домой*
31. БЛД
• Следует считать, что кислороднаязависимость детей, даже не связанная с
проведением ИВЛ более 28 дней жизни, в
сочетании с отклонениями от нормы на
рентгенограмме указывает на БЛД
(Jobe A.H., Bancalari., 2001).
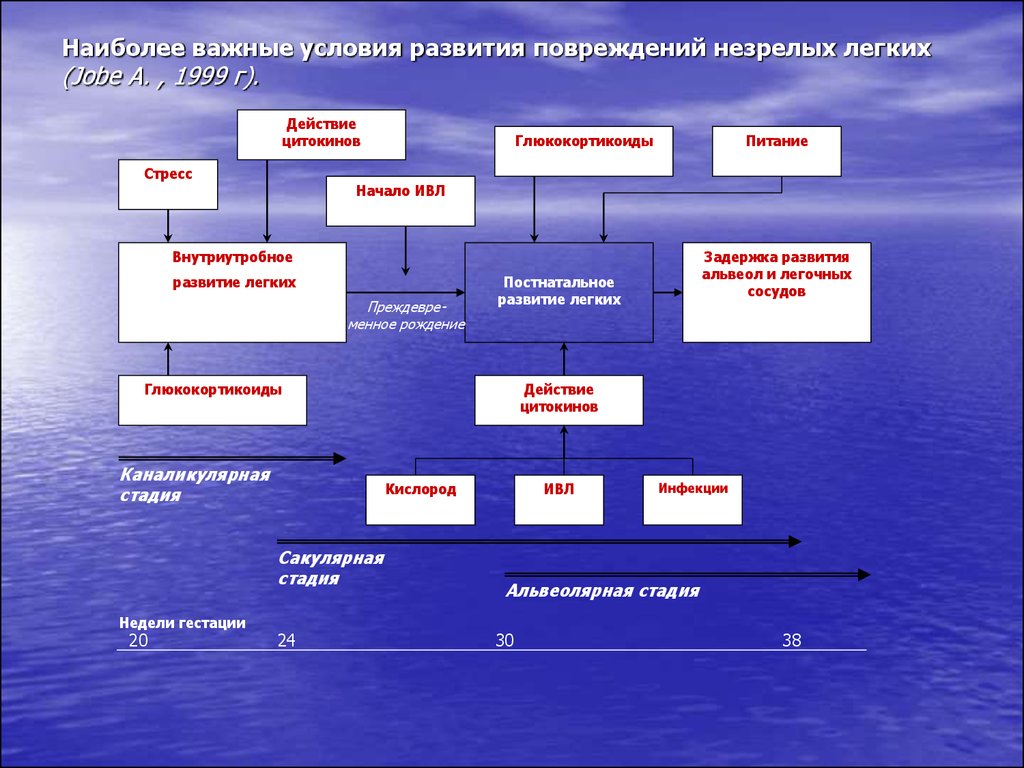
32. Наиболее важные условия развития повреждений незрелых легких (Jobe A. , 1999 г).
Действиецитокинов
Стресс
Глюкокортикоиды
Питание
Начало ИВЛ
Внутриутробное
развитие легких
Преждевременное рождение
Постнатальное
развитие легких
Глюкокортикоиды
Каналикулярная
стадия
Недели гестации
20
Действие
цитокинов
Кислород
Сакулярная
стадия
24
Задержка развития
альвеол и легочных
сосудов
ИВЛ
Инфекции
Альвеолярная стадия
30
38
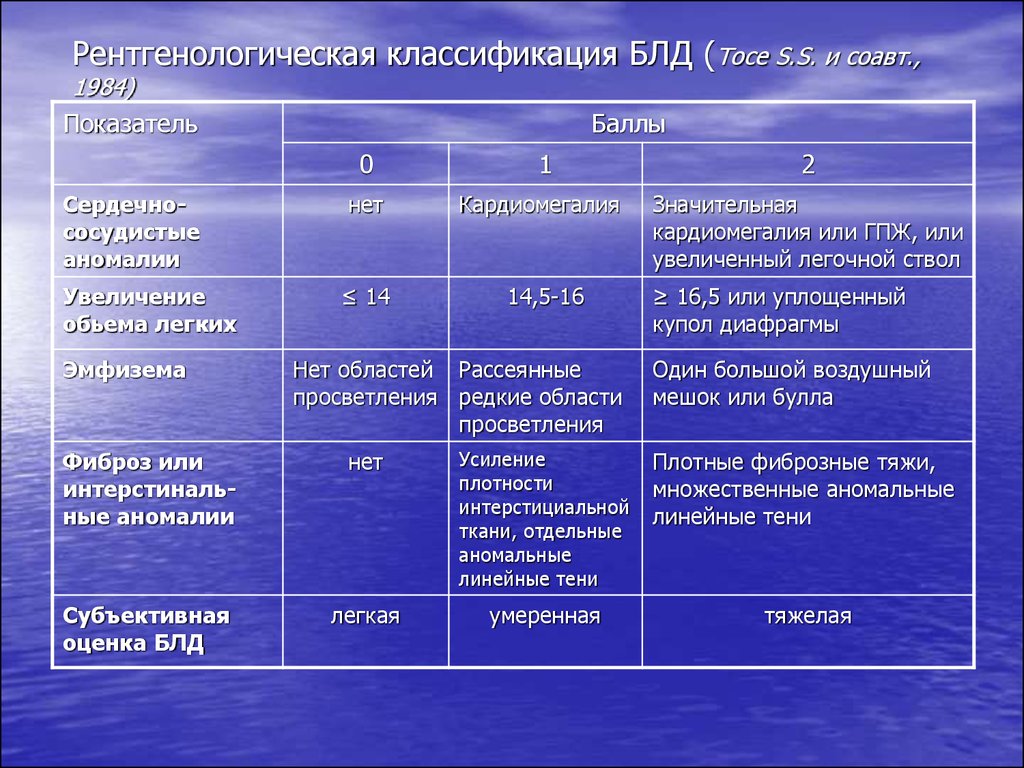
33. Рентгенологическая классификация БЛД (Тосе S.S. и соавт., 1984)
ПоказательБаллы
0
1
2
Сердечнососудистые
аномалии
нет
Кардиомегалия
Значительная
кардиомегалия или ГПЖ, или
увеличенный легочной ствол
Увеличение
обьема легких
≤ 14
14,5-16
Эмфизема
Нет областей Рассеянные
просветления редкие области
просветления
≥ 16,5 или уплощенный
купол диафрагмы
Один большой воздушный
мешок или булла
Фиброз или
интерстинальные аномалии
нет
Усиление
плотности
интерстициальной
ткани, отдельные
аномальные
линейные тени
Плотные фиброзные тяжи,
множественные аномальные
линейные тени
Субъективная
оценка БЛД
легкая
умеренная
тяжелая
34. Показания к назначению дексаметазона
• Наличие клинико-лабораторных данных о высоком риске БЛД удетей с гестационным возрастом менее 30 недель:
- зависимость от очень высоких величин FiO2
- необходимость высокого PIP при ИВЛ
- рентгенологические данные, свидетельствующие о стойком
отеке легких или картина, напоминающая «пчелиные соты»
обычно на 7-10 день жизни назначают дексаметазон.
• Наиболее популярна следующая схема: 0,5 мг/кг/сутки (на 2
внутривенных введения или приема внутрь), длительность
курса 7 дней, однако если через 1-2 дня эффект отсутствует, он
может и не появиться, поэтому через 3 дня надо решать вопрос
о целесообразности дальнейшей терапии.
35. БЛД
-
Респираторная терапия (сурфактант, СДППД, ИВЛ)
Инфузионная терапия:
ограничить суточный объем
свести до минимума коллоидные растворы в первые дни жизни
-
Фармакологическая поддержка
активное закрытие ОАП (индометацином)
пульсовые курсы дексаметазоном (по 0,5 мг/кг в теч. 3 дней каждые 10 дней) до момента
экстубации трахеи
диуретики
метилксантины
ингаляционные бронходилятаторы
Аспекты питания:
- витамины A, E
- микроэлементы
- калораж: 150/ккал/кг/д
• Уход
• Дальнейшие действия:
- диспансерное наблюдение
- профилактика респираторных инфекций
36. Препараты, наиболее часто используемые при БЛД
НазваниеДоза
Диуретики:
Фуросемид
0,5-2,0 мг/кг/доза в/в или внутрь 1-2 раза в день или 1 раз в
2 дня
Гидрохлоротиазид
1-2 мг/кг/доза внутрь х 2 раза в день
Інгаляционные бронходилятаторы:
Сальбутамол
0,1-0,5 мг/кг/доза - раствор для ингаляций каждые 4-6 часов
Ипратропиум бромид
75-175 мкг раствор для ингаляций каждые 6-8 часов; можно
смешивать с сальбутамолом в небулайзере; у детей первых
месяцев жизни использование стандартного ингалятора не
рекомендуется.
Другие препараты:
Аминофиллин
ДН – 5 мг/кг; ПД – 2 мг/кг/доза каждые 8-12 часов – в/в
Кофеин
ДН – 20 мг/кг; ПД – 5 мг/кг/доза каждые 24 ч - внутрь
Дексаметазон
0,5 мг/кг/день; в/в или внутрь через 12/24 час на протяжении
3-х дней (каждые 10 дней).
37. Гемодинамические проблемы:
• Чувствительность эндотелия АП к суживающемуэффекту О2 повышается с ГВ
• Открытый артериальный проток лево-правый шунт
крови (ГЗФАП) с развитием застойной СН, отечногеморрагического синдрома (кардиогенный отек легких),
ишемии мозга, ВЖК, ишемии почек, кишечника, кожи
Контроль за ОАП !!!
• Введение индометацина (в/в) или ибупрофена (в/в,
per os)
Хирургическая перевязка АП
38.
39.
40. Неврологические проблемы:
• Субэпендимальныйгерминальный матрикс
сильно васкуляризован
и очень хрупок
Кости черепа мягкие,
черепные швы открыты
Незрелый ГМ более
уязвим к токсическим
воздействиям
Проблемы
ПИВК (имеют обратную
гестационную зависимость)
• ПВЛ (кистозная
дегенерация мозга)
• Ядерная желтуха
41.
Апное – отсутствие потока в дыхательных путях (Pohl C., Spitzer A., 2000)Апное недоношенных детей – результат незрелости ЦНС
(респираторных центров) и рецепторного аппарата легких
Патологическое апное – это отсутствие самостоятельного дыхания,
длящееся > 20 сек или менее 20 сек, но сопровождающееся
брадикардией и десатурацией.
Брадикардия – снижение ЧСС на 30 и более по сравнению с ЧСС в
покое или менее 80 в минуту.
Десатурация – снижение SaО2 менее 80-85% на 5 сек и более.
Частота апное обратно пропорциональна ГВ (Henderrson-Smart D J, 1981):
≈ 50% детей с м.т. менее 1500 г получают фармакологическое лечение или
респираторную поддержку в случае апное.
42. Апное недоношенных детей
• Непрерывный мониторинг ЧД• Динамическая пульсоксиметрия (ЧСС, SaO2 от 85 % до 95 %)
• Легкая стимуляция
• СДППД на выдохе через носовые канюли
• Фармакологическое воздействие на дыхательный
центр: кофеина цитрат (через рот, в/м, в/в) –
доза насыщ. – 20мг/кг/сут
доза поддерж. – 5 мг/кг/сут
!!! Апное может быть ранним признаком гипоксического
и/или метаболического (гипогликемия, гипербилирубинемия)
поражения ЦНС, а также проявлением инфекции
43. Проблемы вскармливания
• статус (физиологическаянестабильность)
• лимитированная устойчивость
• плохая координация всех систем
• несовершенный механизм сосания
• плохая оральная моторная
координация
44. Становление рефлексов сосания и глотания в онтогенезе
• Сосание - начинается с 11 нед,хорошее - 28 нед
Глотание - с 28 недель
Координация сосания
и глотания
c 28 недель
Захватывание с 28 недель
Координация сосания, глотания и
дыхания
с 32-34 недель
45. Проблемы вскармливания
БЛД/ХБЛВПС синего типа
анемия недоношенных
остеопения
недоношенных
неврологические
нарушения
тяжелой
степени
синдром короткой кишки
низкое социальноэкономическое положение
46. Обеспечение адекватного потребления калорий
• День 1:60 мл/кг/сутки
• День 2:
90 мл/кг/сутки
• День 3:
120 мл/кг/сутки
• День 4-5:
150 мл/кг/сутки
• День 10:
180 мл/кг/сутки
• День 14:
200 мл/кг/сутки
47. Что необходимо для роста ?
• Количество калорий, необходимых дляобеспечения жизненных функций - 75
кал/кг/сутки в нейтральной температурной
среде
• Количество калорий, необходимых для
роста во время периода стабилизации – от
130 до 150 кал/кг/сутки
48. Проблемы вскармливания и усвоения пищи
Потери белка приводят к :• мобилизации их из эндогенных запасов, прежде всего
из мышечной ткани, что сопровождается снижением
мышечного тонуса, слабостью дыхательной
мускулатуры, усилением синдрома дыхательных
расстройств
• снижению иммунных механизмов (клеточного
иммунитета, защитной роли эпителия)
• снижению антиоксидантной активности с
активизацией свободно-радикальных процессов и
повреждением клеточных мембран
49. Последствия энергодефицита
• нарушение синтеза сурфактанта• нарушение структурного дифференцирования
легочных клеток
• истощение резервов дыхательной мускулатуры
это способствует
развитию дыхательных нарушений
развитию БЛД
необходимости пролонгированной механической
вентиляции легких
нарушению функционального состояния ЦНС
повышению чувствительности к инфекциям
50. Основные вопросы организации вскармливания недоношенных детей:
• Когда ?• в каком объеме ?
Время и объем первого кормления
определяется в зависимости от гестационного
возраста, массы тела при рождении и
состояния ребенка - и при этом, как можно
ранее.
• Каким методом ?
• Чем проводить кормление ?
51. Грудное молоко после доношенной и недоношенной беременности
ЖИРЫПРОТЕИН
ЛАКТОЗА
ЖИРЫ
ПРОТЕИН
ЛАКТОЗА
52. Показания к зондовому вскармливанию
• Частое/затрудненное дыхание• Неспособность сосать и/или
координировать сосание, глотание
и дыхание
• Отсутствие противопоказаний к
минимальному энтеральному
питанию
53. Кормление через зонд
• Нефизиологический способ кормленияноворожденных
• Только по определенным показаниям
• Требует пристального контроля
• При неправильном проведении может
иметь отрицательный эффект на
последующее грудное вскармливание
54. Кормление через зонд
• Регулярно стимулировать сосание и вкусовые ощущенияво время зондового кормления
• Во время зондового кормления следует начинать
кормить из чашечки/с ложки, как только это станет
возможным
• Во время зондового кормления поощрять контакт
матери/отца с ребенком
• Использованию зондового кормления обучать
родителей
55.
Профилактика и лечение гипогликемии• Гипогликемия встречается у 15% недоношенных
детей и 67% новорожденных с синдромом ЗВУР
• Наиболее раннее и частое кормление (грудью или
через желудочный зонд, если ребенок не может
сосать) может снизить частоту гипогликемии до
менее 5%
• У детей со сроком гестации < 32 нед – немедленное
начало инфузии 10% раствора глюкозы
56. Профилактика и лечение гипогликемии
• Частота определения уровня глюкозыпосле его нормализации:
– Если ребенок получает инфузию – через
12 час до ее отмены
– Если ребенок не получает инфузию через 12 час в течение 24 часов
57. Некротический энтероколит
• Предрасполагающие факторы:-
длительное ПП
морфологическая незрелость кишечника
ишемия сосудов брыжейки вследствие гипоксии
дисбаланс микрофлоры кишечника
• Неспецифические симптомы НЭК: апноэ, брадикардия,
угнетение ЦНС, стаз в желудке, метаболический ацидоз,
тромбоцитопения, гипотензия
• Специфические симптомы НЭК:
- клинические: срыгивание, вздутие живота, парез кишечника …
- рентгенологические: утолщение стенки кишечника, пневматоз
(свободный газ в брюшной полости – перфорация кишечника)
58. Анемия недоношенных
• Ранняя анемия недоношенных• Поздняя анемия недоношенных
59. «Ретинопатия недоношенных»
• Незрелость и нарушение развития сосудов сетчатки(вазопролиферативная ретинопатия)
• Занимает одно из ведущих мест в мире среди причин
слепоты и слабовидения с детского возраста
• Остается малоизученным заболеванием
• Часто развития РН прямо пропорциональна частоте
выживания НД
- Россия – 17-34 %
- США – вследствии РН ежегодно слепнут 500 детей
(J.D. Reynolds, 1996)
60. «Ретинопатия недоношенных»
• В основе патогенеза РН лежит нарушениенормального васкулогенеза сетчастки в результате
воздействия негативных перин. факторов.
• Уделяется большое внимание роли генетических
факторов
• Развитие РН тесно связано с недоношенностью и
гипероксигенациэю
• Роль сосудистых медиаторов в развитии РН
(Э.И.Сайдашева, 2005):
- Фактор роста эндотелия - VEGF
- Фактор роста фибробластов – FGF
- Инсулиноподобный фактор роста – IGF-1
61. Факторы риска развития РН
• О2 – терапия• Масса тела при рождении < 1500 г
• Фототерапия
• Трансфузия крови
• СДР, ОАП
• БЛД
• Септицемия
• Сосудорасширяющие препараты
62.
Э.И.Сайдашева (С-П, 2005 год)63. «Ретинопатия недоношенных»
• Начало скрининга детей – с 4-6 нед жизни• Офтальмоскопический контроль в динамике –
регулярно с интервалом 1-2 недели
Диспансерное наблюдение до 1 года
5 стадий развития РН, в основе развития
которых лежит степень сосудистых
нарушений (1-3 – обратимы)
Криотерапия, лазерная фотокоагуляция,
операция
64.
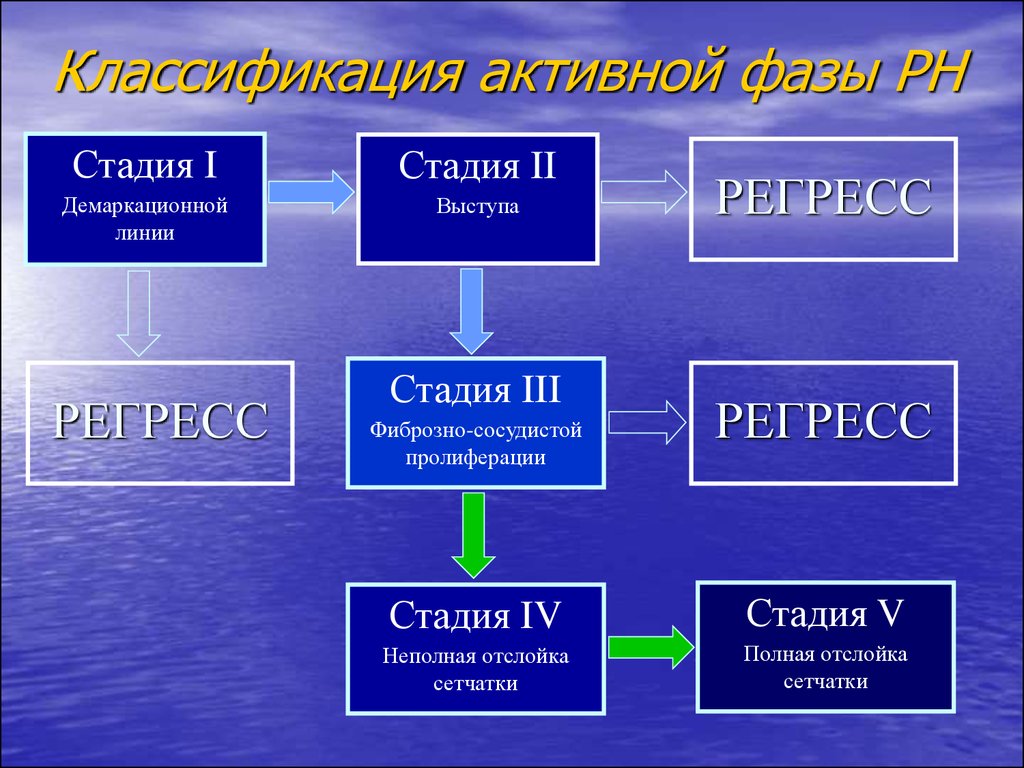
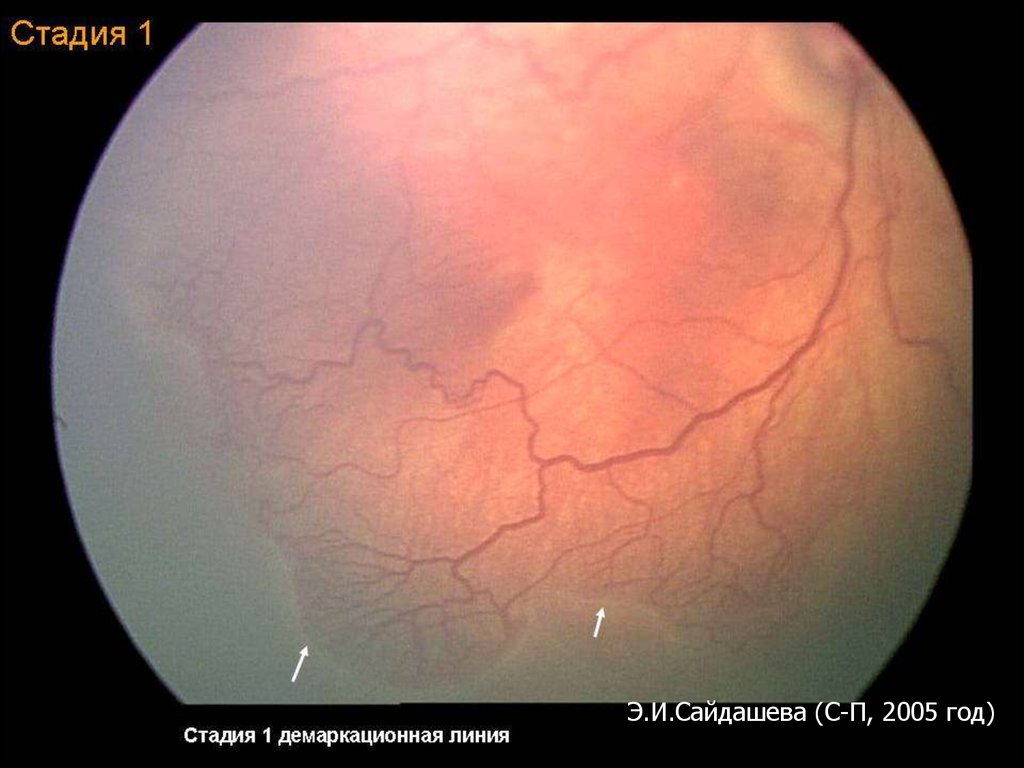
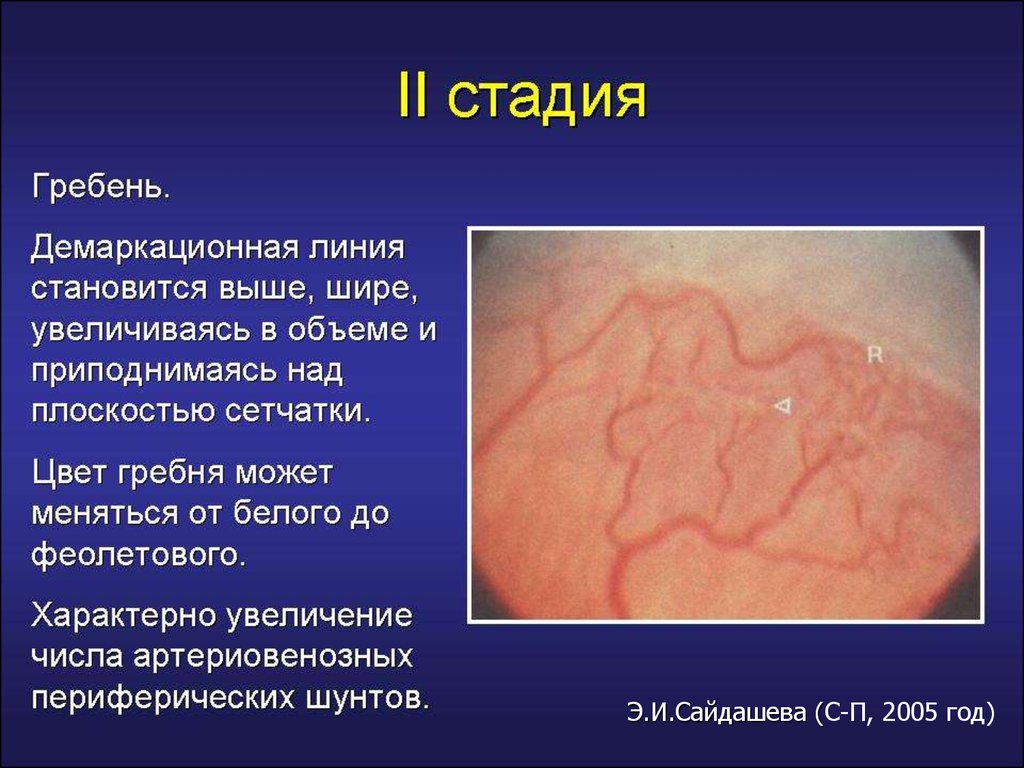
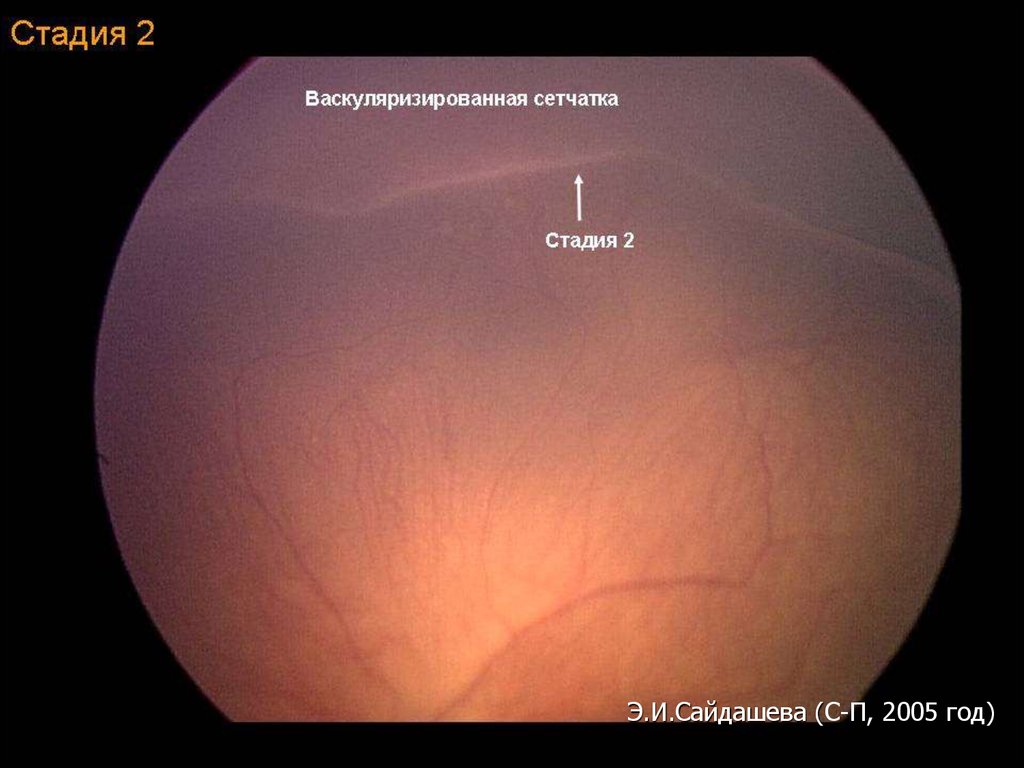
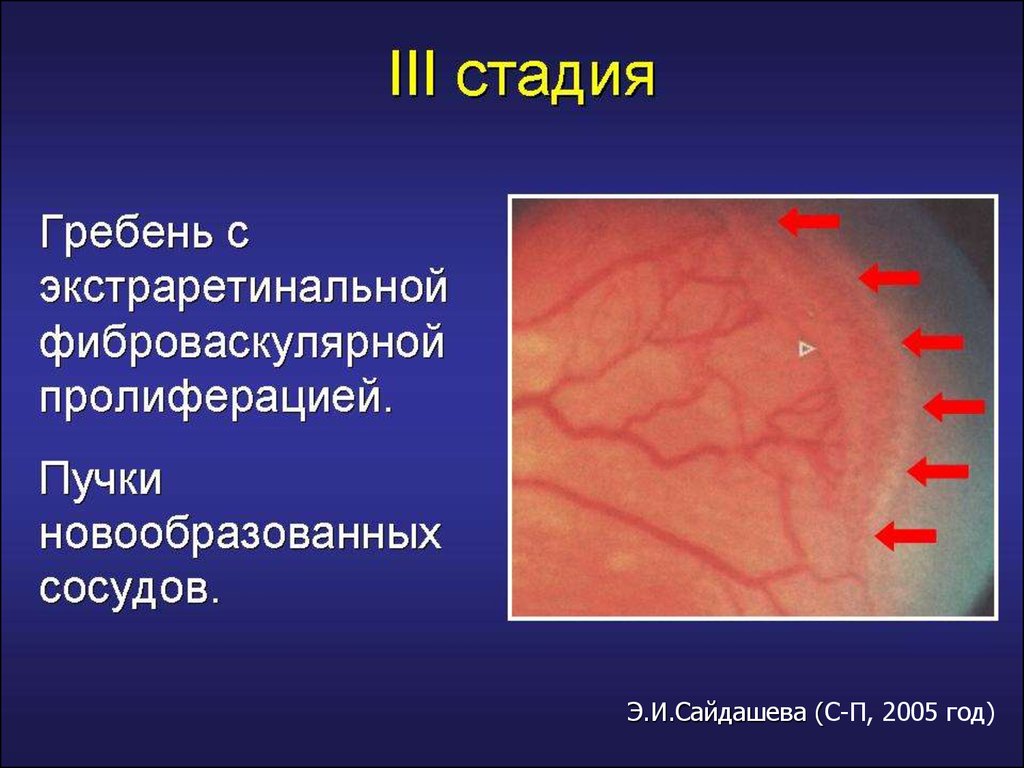
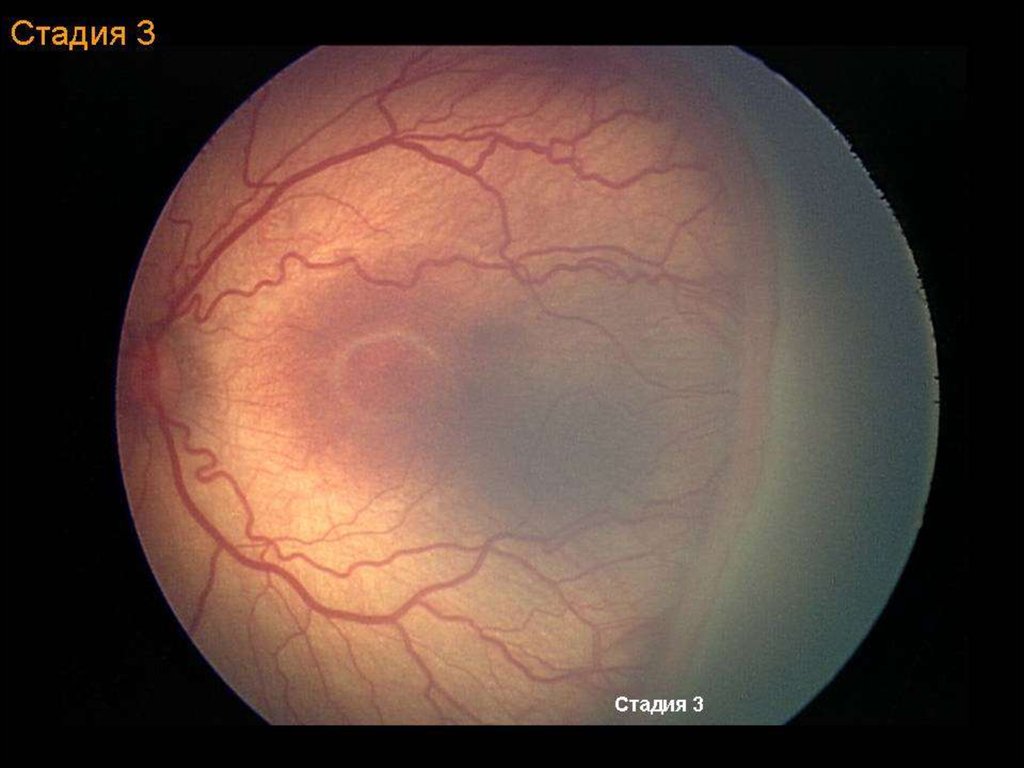
Активная фаза РН (длительность 3-6 мес)I стадия – формирование демаркационной
линии
II стадия – формирование выступа
III стадия (пороговая) – фибрознососудистая пролиферация
IV-V стадии – неполная и полная
отслойка сетчатки
65. Классификация активной фазы РН
Стадия IСтадия II
Демаркационной
линии
Выступа
РЕГРЕСС
Стадия III
Фиброзно-сосудистой
пролиферации
РЕГРЕСС
РЕГРЕСС
Стадия IV
Стадия V
Неполная отслойка
сетчатки
Полная отслойка
сетчатки
66.
Э.И.Сайдашева (С-П, 2005 год)67.
Э.И.Сайдашева (С-П, 2005 год)68.
Э.И.Сайдашева (С-П, 2005 год)69.
Э.И.Сайдашева (С-П, 2005 год)70.
71. Пороговое состояние (Threshold)
Стадия ІІІ, “+” болезнь
При резком увеличении калибра вен и
выраженной извитости сосудов сетчатки,
ригидности зрачка и рубеозе радужки
используют термин
“плюс”-болезнь, как показатель
злокачественности процесса
72.
73.
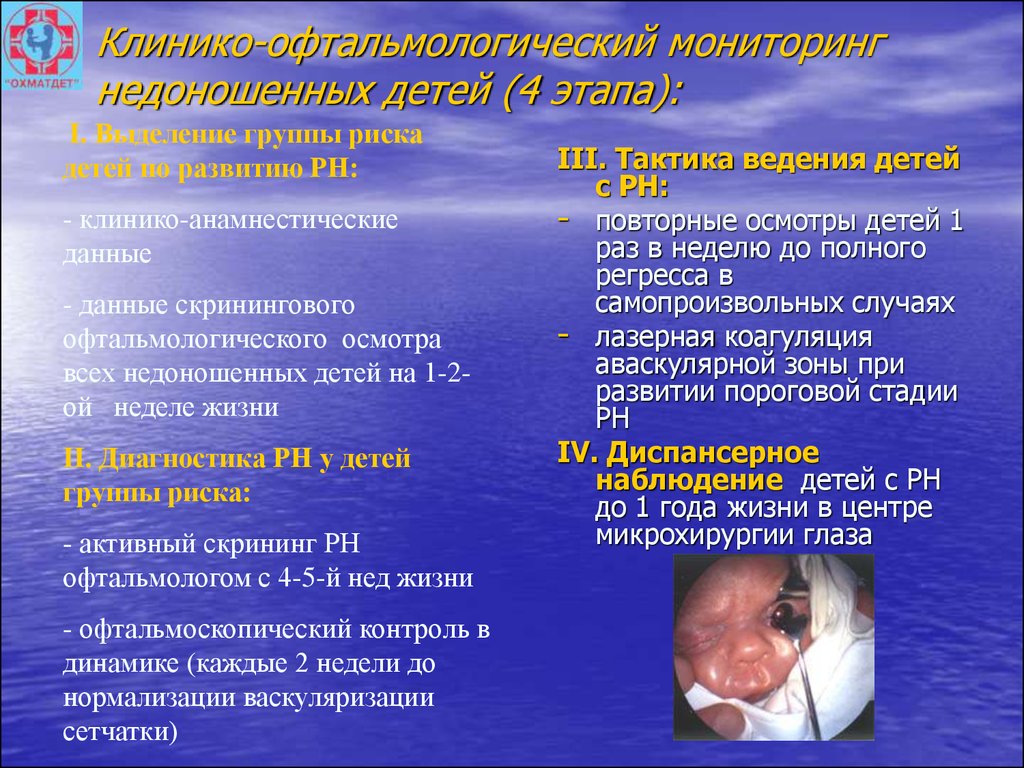
74. Клинико-офтальмологический мониторинг недоношенных детей (4 этапа):
I. Выделение группы рискадетей по развитию РН:
- клинико-анамнестические
данные
- данные скринингового
офтальмологического осмотра
всех недоношенных детей на 1-2ой неделе жизни
II. Диагностика РН у детей
группы риска:
- активный скрининг РН
офтальмологом с 4-5-й нед жизни
- офтальмоскопический контроль в
динамике (каждые 2 недели до
нормализации васкуляризации
сетчатки)
III. Тактика ведения детей
с РН:
- повторные осмотры детей 1
раз в неделю до полного
регресса в
самопроизвольных случаях
- лазерная коагуляция
аваскулярной зоны при
развитии пороговой стадии
РН
IV. Диспансерное
наблюдение детей с РН
до 1 года жизни в центре
микрохирургии глаза
75.
• РН является важной медико-социальной проблемой (по
данным нашей клиники РН
развивается у 25 %
недоношенных детей. Из них
в 10 % случаев РН стала
причиной слепоты)
• Для диагностики РН
необходимо современное
оборудование и проф.
Навыки
• Оперативное лечение
проводится в условиях
специализированного
неонатологического или
офтальмологического центра
(Киев, пр.Комарова, 3
тел.408-92-42; 460-77-40)
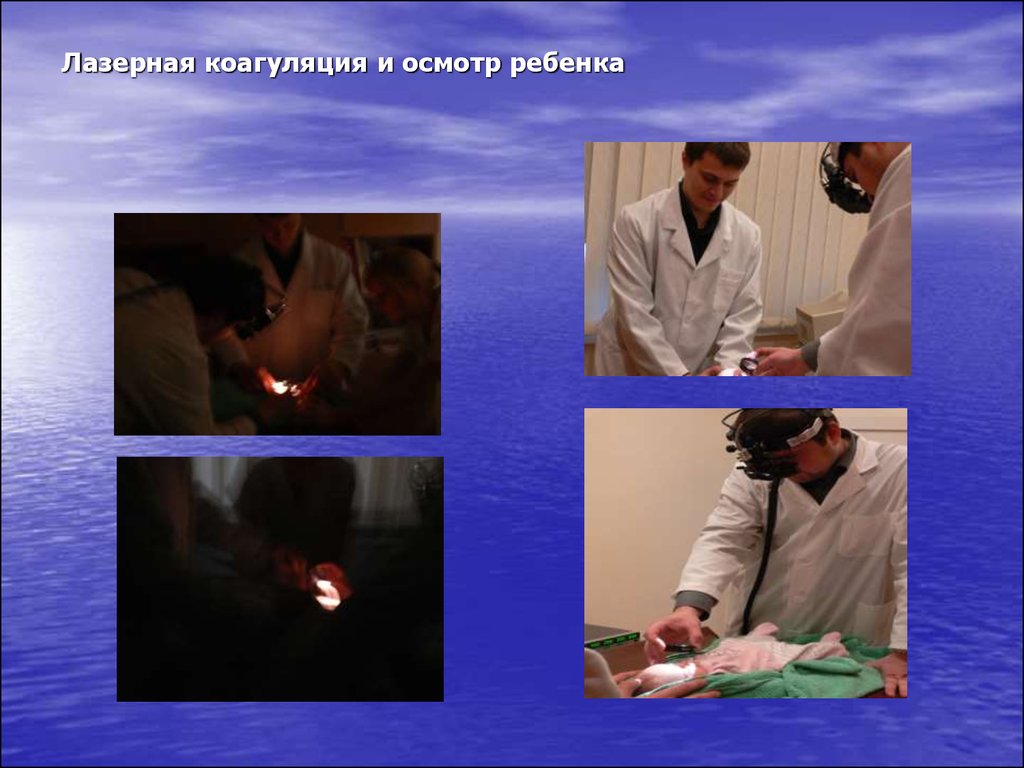
76. Лазерная коагуляция и осмотр ребенка
77. Отдаленные последствия регрессирующей РН
Анизометрия
Миопия высокой степени
Астигматизм
Различные виды косоглазия
Амблиопия
Дистрофические изменения сетчатки
78. Другие проблемы
• Метаболические нарушения (ацидоз, гипо- игипергликемия, гипонатриемия,
гипербилирубинемия)
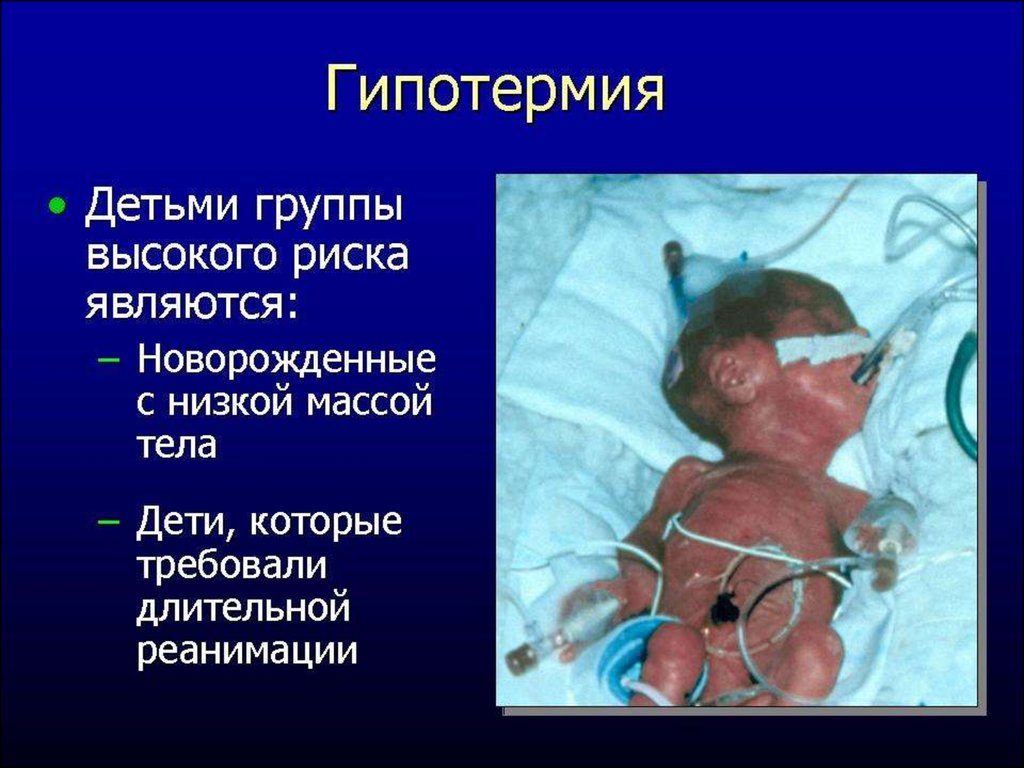
• Нарушение терморегуляции (гипотермия,
гипертермия)
• Иммунологическая незрелость (снижена
общая резистентность, высокий риск ГВЗ)
79. Другие проблемы
• Боль и стресс- Играет важную роль среди мультифакторних причин ВЖК и ПВЛ
- Возникает при проведении любой инвазивной процедуры
• Ранняя и поздняя анемии недоношенных
• Рахит
80. Ятрогенные проблемы (последствия перинатальных технологий)
• длительная О2-терапия – «болезни кислородныхрадикалов»: БЛД, ретинопатия, анемия
• длительная ИВЛ - постинтубационный трахеобронхит
и эндобронхит, подсвязочный стеноз трахеи
• инвазивные процедуры – риск в/больничного
инфицирования, пролежни, некрозы, рубцы …
• зондовое кормление - травма слизистой , эзофагит,
вторичный бактериальный ринит, аспирация,
транспилорическое кормление
81. Ятрогенные проблемы (последствия перинатальных технологий)
• агрессивная а/б-терапия –формирование резистентных штаммов,
дизбиоз к-ка, эндогенная интоксикация
организма
• гемотерапия – немедленные и
отдаленные реакции и осложнения
иммунного и не иммунного типа
• полипрогмазия
82. Предпосылки успешного выхаживания недоношенных детей
• Готовность новорожденного ребенкавступить в новую жизнь
• Позитивная установка медицинского
персонала на выхаживание маловесных
недоношенных новорожденных с
признания их живорожденными со всех
юридических и этических позиций
83. Предпосылки успешного выхаживания недоношенных детей
• Поиск полного соответствия между техническимивозможностями и индивидуальными потребностями
каждого недоношенного ребенка
• Легкая “ранимость” недоношенных детей требует
постоянное стремление к гумманизации и
индивидуализации интенсивной терапии и
интенсивного ухода с максимальным сохранением и
поддержанием собственных витальных функций
организма, вместо воздействия сильных средств и
методов интенсивной терапии
84. Приоритетные направления
лечебно-охранительный режим (ограничение исследовательских итерапевтических манипуляций, создание условий, приближенных к
внутриматочным)
сурфактантзамещающая терапия
профилактика внутрибольничного инфицирования
обеспечение энтерального питания (минимальное
трофическое питание на фоне полного парентерального
питания с постепенным расширением энтерального питания)
совместное пребывание матери и ребенка (поддержка
грудного вскармливания)
85. Приоритетные направления
Внедрение альтернативных методовгемотрансфузионной терапии
Профилактика и лечение ранней и поздней анемии
недоношенных детей
Профилактика и лечение рахита
Ранние реабилитационные мероприятия (мелотерапия,
ЛФК, массаж, гидротерапия, кранио-сакральная
терапия)
Диспансерное наблюдение недоношенных детей на
протяжении 1-5 лет
86.
• Кранио-сакральная системасостоит из Neurocranium,
позвоночника с крестцом,
спинно-мозгового канала,
ликвора, а также
ликворообразующих и
резорбирующих структур.
Кранио-сакральный ритм
(«Дыхание жизни») обусловлен
ритмическими изменениями
объема ликвора. Как следствие
появляется движение, которое
распространяется на всю
кранио-сакральную систему и
далее на все тело.
Из-за болезней, травм, шока
естественное осуществление
этих процессов может быть
нарушено или изменено.
Главной задачей краниосакрального лечения является
восстановление естественной
мобильности структур и тканей
тела и как результат –
восстановление нормального
кранио-сакрального ритма.
кранио-сакральная терапия
87.
• обнаружении асимметрий иблокад в кранио-сакральной
системе
корректировка с помощью едва
уловимой мануальной техники
технические приемы имеют не
манипулятивный характер, а
являются свободными
мануальными импульсами,
которые направляют
собственную регулировку
организма и мобилизируют его
саморегуляторные механизмы
кранио-сакральную терапию
начинают проводить с момента
поступления ребенка в
стационар
2-3 раза в неделю
продолжительностью 5-20
минут в зависимости от ГВ и
тяжести состояния ребенка.
кранио-сакральная терапия
88.
кранио-сакральная терапия• активизации сосательного
рефлекса с целью перехода
на грудное вскармливание;
• нормализации функции
печени (затянувшиеся
желтухи) и функции
желудочно-кишечного
тракта;
• оптимизации краниосакрального ритма у детей с
выраженным синдромом
общего угнетения;
• реабилитации детей,
длительно получавших
агрессивные методы лечения
(искусственная вентиляция
легких, бронхоскопии,
оперативные вмешательства,
массивная внутривенная
инфузионная терапия)
89. Бескровное» лечение
• эффективно,физиологично,
безопасно и
экономически
выгодно
• в большинстве
случаев
предупреждает
развитие развитие
ранней и поздней
анемии
недоношенных детей
90. Основные принципы выхаживания недоношенных детей
• обеспечение адекватного дыхания икровообращения,
• поддержка надлежащей температуры
тела
• рациональное выкармливание
91.
92.
93.
94.
95.
96.
97.
98.
99.
100.
101.
102.
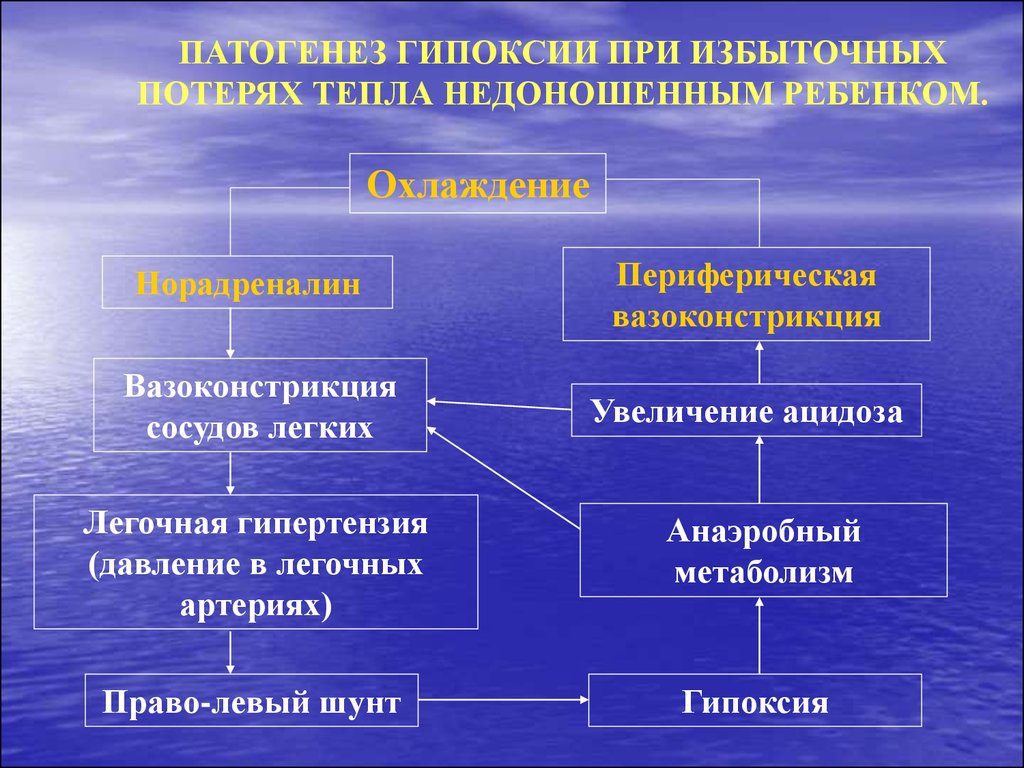
ПАТОГЕНЕЗ ГИПОКСИИ ПРИ ИЗБЫТОЧНЫХПОТЕРЯХ ТЕПЛА НЕДОНОШЕННЫМ РЕБЕНКОМ.
Охлаждение
Норадреналин
Вазоконстрикция
сосудов легких
Периферическая
вазоконстрикция
Увеличение ацидоза
Легочная гипертензия
(давление в легочных
артериях)
Анаэробный
метаболизм
Право-левый шунт
Гипоксия
103. Звенья «тепловой цепочки»
• проводить соответствующие занятия со всем персоналом,занятым оказанием ухода во время родов и ухода за
ребенком после родов;
поверхности, на которые выкладывают ребенка, должны
быть теплыми; должны быть наготове полотенца для
протирания ребенка и теплые пеленки и одеяла;
немедленно обсушить тело ребенка сразу после рождения;
как можно быстрее после родов завернуть ребенка и
передать его матери;
приложить ребенка к материнской груди;
укрыть мать и ребенка одним одеялом;
при необходимости перевода в другое помещение,
обеспечить тепло и надежный транспорт.
104. Методы поддержания терморегуляции и согревания:
• Непосредственный контакт с теломматери - "кожа к коже"
• Тепловые матрасы
• Обогреватели
• Кувезы с подогретым воздухом
105.
106. Метод кенгуру
• Поддерживает адекватнуютерморегуляцию, способствует ГВ,
позволяет наблюдать за ребенком
• Мать держит ребенка прижатым к своему
телу в вертикальном положении
• Чем раньше после родов начинается
такое общение, тем успешнее оно будет
107. Метод кенгуру
Преимущества:– Снижение риска гипотермии
– Снижение риска перекрестных
внутрибольничных инфекций
– Улучшение общего психомоторного
развития
– Дети лучше спят, меньше плачут, больше
прибавляют в весе
108. Кроватки с подогревом
Подогреваемаякровать для
теплотерапии
обнаженных
младенцев массой
более 2000 грамм.
109. Открытое место с подогревом для интенсивной терапии и реанимации новорожденных
- встроенный термомониторинг- изменение положения
излучаемого источника, при этом
обогрев ребенка на столике
обеспечивается постоянно в
заданном режиме и не зависит от
положения источника
- регулировка тепла в зависимости
от температуры кожи ребенка и в
ручном режиме
- освещение, дисплей с
текстовыми надписями и
термомониторинг (измерение
температуры через 2 канала)
110. Критерии выписки недоношенных новорожденных
• Масса - 1800-2000 г• 1.500 г при том, что
– Удовлетворительное общее состояние
– Стабильное увеличение веса (в течение 3-х
дней подряд)
– Хорошая терморегуляция
– Хороший сосательный рефлекс
– Мать в состоянии осуществлять уход за
ребенком дома
111. Все новорожденные дети с массой тела <1500 г подлежат длительному наблюдению:
Все новорожденные дети с массой тела <1500 гподлежат длительному наблюдению:
• Оценка физического развития (рост, масса тела,
объем головы)
• Наличие расстройства дыхания:
- периодическое апноэ (рекомендуется постоянное
мониторирование дома до 1 года – аппарат для
наблюдения за дыханием младенца baby apnoe alarm
СЕ 0120)
- развитие хронической болезни легких
(оксигенотерапия, показатели физ. развития, риск
инфекционных заболеваний)
112. Все новорожденные дети с массой тела <1500 г подлежат длительному наблюдению:
Все новорожденные дети с массой тела <1500 гподлежат длительному наблюдению:
• Оценка зрения:
- периодический осмотр окулистом с целью
-
выявления ретинопатии
оценка остроты зрения после 1 года
• Оценка слуха
• Оценка неврологического развития
• Развитие речи
113.
Активное привлечение матерейв процесс выхаживания ребенка
Сохранение грудного вскармливания
114.
Основные направления деятельностиотделения выхаживания недоношенных детей
лечебно-диагностическое
консультативное
санитарно-противоэпидемическое
санитарно-просветительное
профилактическое
научно-методическое
115. Грудное вскармливание недоношенных детей в условиях специализированного отделения
116. Выкладывание ребенка на грудь и живот матери, контакт «кожа к коже»
117. «Тепловая цепочка»
118. Прикладывание ребенка к груди
119. Прикладывание ребенка к груди
120. Способы грудного вскармливания
121. Способы грудного вскармливания
122. Докорм через зонд
123.
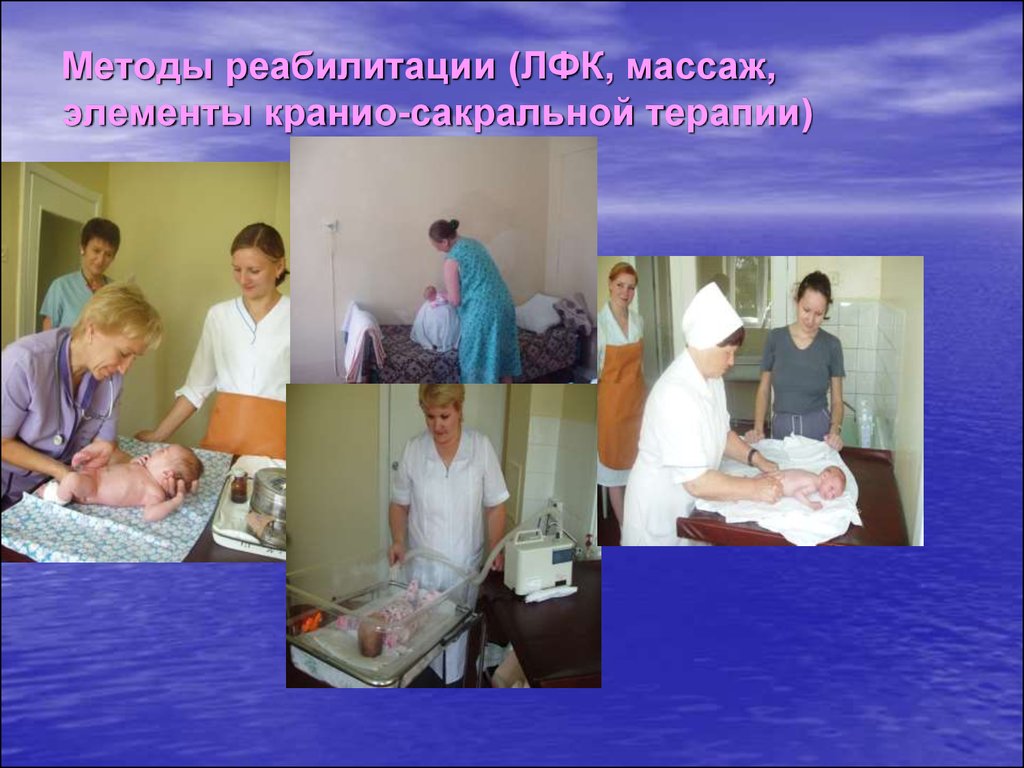
124. Методы реабилитации (ЛФК, массаж, элементы кранио-сакральной терапии)
125.
ВЫВОДЫ:1. Проблема эффективного выхаживания
недоношенных детей с благоприятным
прогнозом их дальнейшего развития
остается сложной и многофакторной.
2. Решение этой проблемы во многом
определяется более широким и
полноценным внедрением в практику
здравоохранения усовершенствованных
организационных, диагностических,
лечебных и реабилитационных
мероприятий
126.
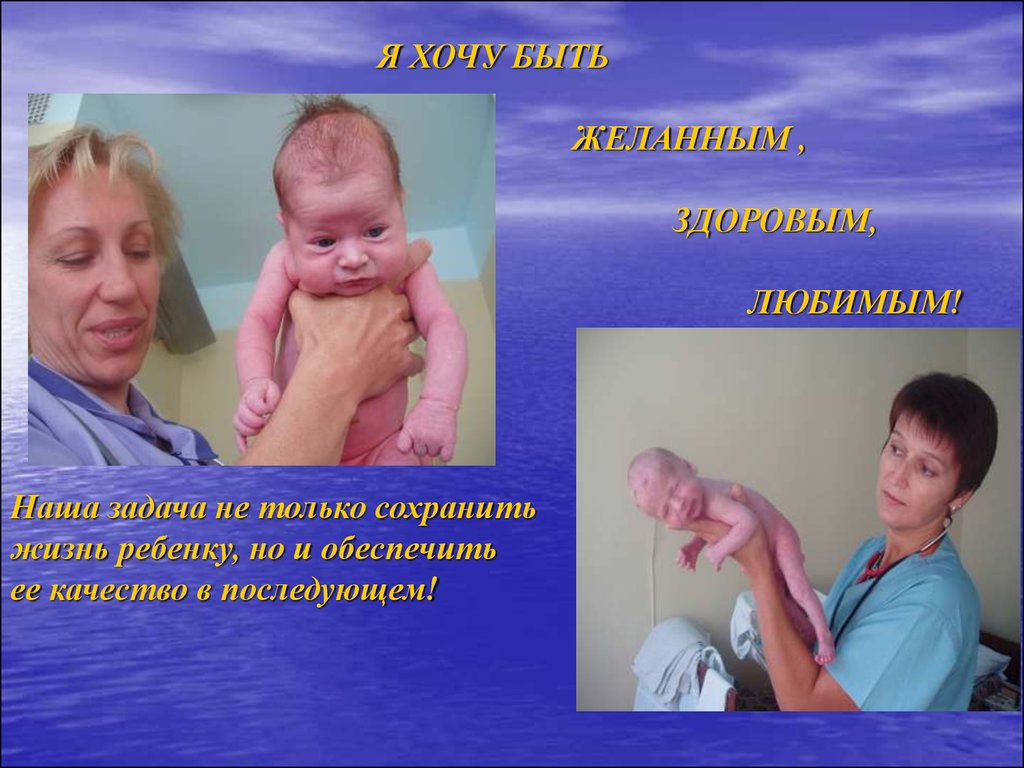
Я ХОЧУ БЫТЬЖЕЛАННЫМ ,
ЗДОРОВЫМ,
ЛЮБИМЫМ!
Наша задача не только сохранить
жизнь ребенку, но и обеспечить
ее качество в последующем!
127.
БЛАГОДАРЮ ЗАВНИМАНИЕ !





































































































 Медицина
Медицина








