Похожие презентации:
Бронхиты, бронхиальная астма
1.
КГП на ПХВ «Государственный высший медицинский колледж имД.Калматаева г.Семей»
Теория №2.
Тема: Бронхиты, бронхиальная астма. Организация сестринского
процесса.
Подготовила: Кенес Қ.Д. Преподаватель предмета Сестринское дело в
терапии
2.
Вопросы урока:Бронхиальная астма:
• Определение,
• классификация,
• этиология, патогенез
• клиническая картина,
• течение,
• диагностика,
• осложнения, исход,
• лечение
3.
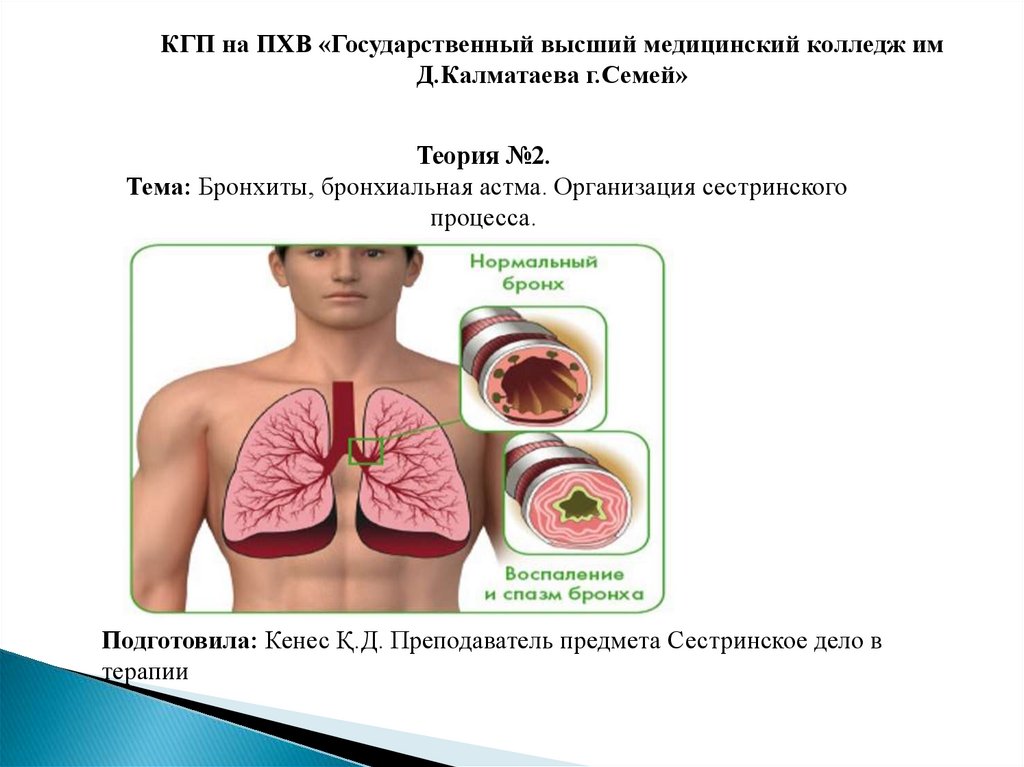
Бронхиальная астмаАстма — хроническое заболевание, которое характеризуется кратковременными
приступами удушья, обусловленное спазмами в бронхах и отёком слизистой
оболочки.
Определённой группы риска и возрастных ограничений эта болезнь не имеет. Но,
как показывает медицинская практика, женщины болеют астмой в 2 раза чаще. По
официальным данным, на сегодня в мире проживает более 300 миллионов людей,
больных астмой.
Первые симптомы болезни проявляются чаще всего в детском возрасте. Люди
пожилого возраста переносят заболевание намного сложнее.
4.
ЭТИОЛОГИЯТочная этиология этого заболевания пока неизвестна. Но, как показывает медицинская
практика, причинами развития болезни могут быть как наследственные факторы, так и
внешние раздражители.
Очень часто этиологические факторы из обеих групп могут действовать совокупно.
Изначально следует выделить такие возможные факторы риска:
• наследственная предрасположенность;
• наличие аллергенов;
• избыточный вес, нарушенный обмен веществ.
К основным аллергенам, которые могут стать причиной астматического приступа,
можно отнести следующее: перхоть и шерсть домашних животных; пыль; моющие
средства для уборки в доме, стиральные порошки; продукты питания, которые
содержат сульфит и его походные; плесень; табачный дым; некоторые
медикаменты; инфекционные или вирусные заболевания.
Также спровоцировать приступ астмы могут такие недуги: воспалительные заболевания
в бронхах; острые инфекционные заболевания; частый приём аспирина; длительный
приём медикаментозных препаратов; сильно ослабленная иммунная система.
5.
Различают три основные формы бронхиальной астмы.•Аллергическая. Болезнь вызывает определенный аллерген или группа
аллергенов, среди которых могут быть продукты питания, пыль, шерсть
животных, пыльца
•Неаллергическая. Вызывается факторами неаллергического
происхождения. Данная форма может возникнуть на фоне хронических
инфекций дыхательных путей, гормональных изменений, приема
некоторых лекарств, например, аспирина
•Смешанная. Эта форма бронхиальной астмы сочетает в себе признаки
двух предыдущих форм
6.
Бронхиальная астма: симптомыХарактерные симптомы бронхиальной астмы
– это приступы удушья или эксприраторная
одышка (удлиненный выдох). Отмечается
раздувание крыльев носа, постоянный или
приступообразный кашель, возбуждение. Сухие
свистящие хрипы слышны на расстоянии, в акте
дыхания участвует вспомогательная мускулатура
грудной клетки.
При тяжелом приступе типична поза больного: он
сидит, опираясь руками о колени или кровать
Иногда больной заранее чувствует приближение
приступа. За 2-3 дня появляются предвестники в
виде раздражительности, беспокойства, слабости,
сонливости, апатии. Отмечается покраснение лица,
тахикардия, расширение зрачков, тошнота и рвота.
Ночами или ранним утром больного мучают
приступы сухого кашля. У больных астмой –
кашель непродуктивный, мокрота отходит тяжело,
слизь густая белого цвета.
7.
Главные признаки:• дыхание затрудненное;
• чувство стеснения в груди;
• одышка без видимой причины;
• приступ резкой нехватки воздуха;
• усиление ночного приступообразного кашля;
• появление свистящих дистанционных хрипов.
Симптомы проявляется чаще всего ночью, ранним утром и
при контакте с провоцирующими факторами.
8.
Симптомы бронхиальной астмыЧем раньше выявлено заболевание, тем более вероятен успешный результат лечения,
поэтому уже с момента появления первых симптомов следует обращаться за врачебной
помощью. Что должно насторожить? Среди ранних признаков бронхиальной астмы
отмечаются следующие:
•Удушье или одышка. Состояние может возникнуть как на фоне физической
нагрузки, так и в полном покое, а также при вдыхании воздуха с примесями частицаллергенов. Удушье или одышка наступают внезапно, как приступ
•Кашель. Возникает одновременно с одышкой и имеет надсадный характер. Кашель
непродуктивный, и только в конце приступа возможно отделение небольшого
количества мокроты
•Поверхностное дыхание. Приступ астмы сопровождается частым поверхностным
дыханием, невозможностью сделать вдох полной грудью
•Хрипы. Они сопровождают дыхание человека во время приступа и иногда
выслушиваются даже дистанционно
•Поза ортопноэ. Это поза, которую рефлекторно занимает человек во время приступа
– сидя, свесив ноги, крепко ухватившись руками за стул, кровать или другой предмет.
Такая поза способствует более глубокому выдоху
На ранних стадиях заболевания могут проявляться только некоторые из этих
признаков. Они беспокоят человека короткое время и самостоятельно проходят, не
повторяясь длительное время. Но без лечения со временем симптомы прогрессируют,
поэтому крайне важно своевременно обращаться к специалистам, даже если число
приступов и их сила минимальны.
9.
•Диагностика•Лабораторные исследования:
Общий анализ крови: повышение количества эозинофилов (в % и абсолютных
значениях) – является непостоянным, необязательным и неспецифическим
маркером, однако в ряде случаев может быть ассоциирован с
целесообразностью и ожидаемой эффективностью применения различных
групп препаратов (анти-ИЛ-5 и других);
•Общий анализ мокроты: повышенное количества эозинофилов (не всегда);
•Аллергодиагностика: повышенный уровень общего IgЕ, обнаружение
специфических IgE к различным аллергенам (пыльцевым, бытовым,
эпидермальным, инфекционным, инсектным, пищевым, лекарственным,
профессиональным и др.) в сыворотке крови – степень повышения вариативна,
но может быть ассоциирована с целесообразностью и ожидаемой
эффективностью применения различных методов лечения (АСИТ, анти-IgE и
др.)
•Эозинофильный катионный белок (ЕСР), триптаза, обнаружение
сенсибилизированных лимфоцитов, базофилов – дополнительные методы
подтверждения наличия аллергического процесса.
•Обнаружение одного или тем более нескольких характерных изменений в
лабораторных тестах повышает достоверность диагноза БА, однако
отрицательные результаты данных исследований не исключают вероятность
присутствия БА.
10.
Инструментальные исследования:Спирометрия является предпочтительным начальным исследованием для оценки
наличия и тяжести обструкции дыхательных путей. Повторные исследования функции
легких часто более информативны, чем единичное обследование. Нормальные
показатели спирометрии (или пикфлоуметрии) не исключают диагноза БА! Всем
пациентам с подозрением на БА рекомендуется выполнять бронходилатационный тест
для определения степени обратимости обструкции под влиянием бронхорасширяющих
препаратов.
•Основными критериями диагностики БА являются:
- положительный бронходилатационный тест (проба на реверсивность, проба с
бронхолитиком): прирост ОФВ1≥12% и при этом абсолютный прирост составляет 200
мл и более после ингаляции 200-400 мкг сальбутамола.
При нормальных показателях ФВД, а также при проведении спирометрии на фоне
терапии и/или приема бронхолитиков (особенно КДБА в течение 4 часов, ДДБА в
течение последних 15 часов) прирост показателей может отсутствовать, что тем не
менее не является исключающим БА фактором.
11.
Пикфлоуметрия.Часто применяется измерение пиковой скорости выдоха с помощью специального
простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять
ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае
измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и
поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение
суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить
около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих
условиях, что позволяет определить, как влияют факторы внешней обстановки на
самочувствие пациента (аллергены, профессиональные факторы, физическая
нагрузка, стрессы и другие триггеры).
12.
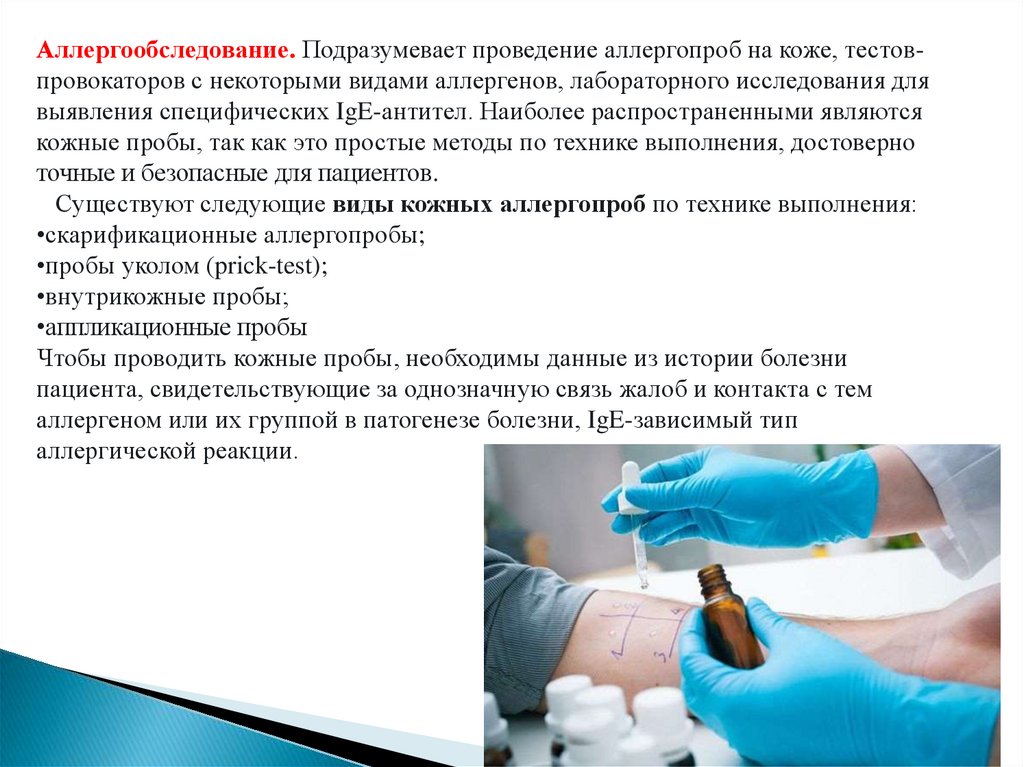
Аллергообследование. Подразумевает проведение аллергопроб на коже, тестовпровокаторов с некоторыми видами аллергенов, лабораторного исследования длявыявления специфических IgE-антител. Наиболее распространенными являются
кожные пробы, так как это простые методы по технике выполнения, достоверно
точные и безопасные для пациентов.
Существуют следующие виды кожных аллергопроб по технике выполнения:
•скарификационные аллергопробы;
•пробы уколом (prick-test);
•внутрикожные пробы;
•аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни
пациента, свидетельствующие за однозначную связь жалоб и контакта с тем
аллергеном или их группой в патогенезе болезни, IgE-зависимый тип
аллергической реакции.
13.
Тактика лечения:Немедикаментозное лечение
Неотъемлемая часть – обучение пациентов и членов их семей.
Цель обучения: обеспечить пациента необходимой информацией и научить, как
поддерживать состояние контроля, правильно использовать ингаляционные
устройства, знать различие между базисными и неотложными препаратами, когда
обращаться за медицинской помощью, как мониторировать свое состояние.
Гипоаллергенная диета. Исключить контакт с причинным аллергеном, влияние
неспецифических раздражителей (профессиональной вредности, поллютантов,
резких запахов и др.).
Отказ от курения (как активного, так и пассивного).
Для улучшения дренажной функции и санации бронхиального дерева применяют
массаж, дыхательную гимнастику, ЛФК.
14.
•Медикаментозное лечениеСуществуют следующие виды медикаментозной терапии БА:
регулярная, контролирующая (базисная): применяется длительно; препараты
уменьшают воспаление в дыхательных путях, способствуют контролю
симптомов, уменьшают риск обострений;
•симптоматическая (скорая помощь): применяется по необходимости, облегчает
острые симптомы.
Выбор медикаментозного лечения зависит от тяжести астмы до назначения
терапии и текущего контроля БА при уже проводимой терапии. Рекомендуется
использовать ступенчатый подход в выборе объема терапии. На каждой ступени
терапии пациенты могут использовать препараты неотложной помощи
(бронхолитики короткого и длительного действия (только формотерол).
15.
Комбинированные препараты, содержащие формотерол(формотерола/будесонида) могут использоваться в режиме «единого
ингалятора» (доступно для дозировок 4,5/80 и 4,5/160 мкг) с возможностью
применения как контролирующего, так и для купирования симптомов (УД
А).
Важную роль имеет способ доставки ингаляционного препарата в
дыхательные пути, обоснованный выбор устройства доставки и типа
ингалятора, обучение пациента адекватной технике использования является
обязательным компонентом назначения терапии. Наибольшие трудности
пациенты испытывают при использовании дозированных аэрозольных
ингаляторов (ДАИ), меньшие – порошковых (ПИ), мягких туманных
ингаляторов (mist soft inhaler) или небулайзерных форм (при обострении).
Монотерапия БА ингаляционными ß2-агонистами длительного действия
(сальметерол, формотерол, индакатерол) недопустима, они используются
только в комбинации с ИГКС в связи с высоким риском развития
осложнений (УД А).
16.
17.
Астматический статус – тяжелое жизнеугрожающееосложнение бронхиальной астмы, которое носит затяжной характер и
характеризуется прогрессирующей дыхательной недостаточностью и
неэффективностью проводимой терапии.
Механизм развития астматического статуса может быть различным:
- обострение бронхиальной астмы (массивный спазм всех отделов
бронхиального дерева, угнетение кашлевого и дыхательного центров,
нарушение естественной дренажной функции бронхов, ограничение выдоха);
- контакт с аллергеном;
- рефлекторный спазм бронхов вследствие воздействия на рецепторы
дыхательных путей механических, химических или физических
раздражителей (холодного воздуха, резких запахов).
18.
Причины и факторы рискаОсновные причины астматического статуса:
- острые или хронические (в фазе обострения) инфекционновоспалительные заболевания дыхательной системы;
- гипосенсибилизирующая терапия (направленная на снижение
чувствительности к аллергену) в период обострения бронхиальной астмы;
- синдром отмены после резкого, одномоментного прекращения приема
глюкокортикоидных гормонов, принимавшихся длительное время;
- прием препаратов, способных спровоцировать аллергическую реакцию
(салицилатов, вакцин, сывороток, антибактериальных препаратов,
анальгетиков и т. п.);
- массивное воздействие аллергенов;
- некорректная или несвоевременная терапия;
- некорректная оценка тяжести состояния самим пациентом (в домашних
условиях) или лечащим врачом (в условиях стационара);
- синдром «запирания легких» вследствие передозировки адреномиметиков;
- передозировка снотворных и седативных препаратов;
- нервно-психическое напряжение, персистирующий стресс.
19.
СимптомыДля каждой из стадий астматического статуса характерна специфическая симптоматика.
I стадия: в течение дня регулярно возникают длительные, не купируемые привычными
препаратами приступы удушья, в межприступном периоде восстановить дыхание
полностью не удается;
- мучительный сухой, надсадный приступообразный кашель со скудной, вязкой
стекловидной мокротой;
- вынужденное положение тела, сопровождающееся одышкой (ортопноэ) с фиксацией
плечевого пояса (пациент сидит, упираясь руками в подлокотники кресла, или стоит,
опершись на спинку кровати, подоконник);
- учащенное дыхание (до 40 дыхательных движений в минуту), вовлечение в акт
дыхания вспомогательной мускулатуры;
- сухие свистящие хрипы, слышимые на расстоянии (дистантные);
- цианотичное окрашивание кожных покровов и видимых слизистых оболочек;
выслушивание при аускультации так называемого мозаичного дыхания (в нижних
отделах легких дыхание не прослушивается, в верхних – жесткое, с умеренным
количеством сухих хрипов);
- пульс частый (до 120 ударов в минуту), аритмичный, колющие, ноющие боли в
области сердца; признаки нарушения функции ЦНС (немотивированная
раздражительность, эмоциональная лабильность, страх смерти, иногда бред,
галлюцинации).
20.
II стадия проявляется следующими прогрессирующими вентиляционныминарушениями (крайне тяжелое состояние):
- одышка резко выражена, дыхание поверхностное;
- кожные покровы бледно-серые, влажные;
- вынужденное положение тела; набухание вен шеи;
- увеличение печени; апатичность пациента, состояние безразличия может
периодически сменяться ажитацией;
- аускультативно определяется «немое легкое» (над всем легким или на большом
участке обоих легких не прослушиваются дыхательные шумы, определяется
небольшое количество сухих хрипов на изолированном участке);
- пульс до 140 ударов в минуту, слабого наполнения и напряжения, артериальное
давление (АД) снижено, тоны сердца глухие, возможен ритм галопа.
-
-
На III стадии астматического статуса развивается гиперкапническая кома, ее
признаки:
дезориентация во времени и пространстве, пациент оглушен, затем теряет сознание;
вены шеи набухшие, лицо одутловатое;
разлитой красный цианоз, холодный липкий пот;
поверхностное, редкое аритмичное дыхание (возможно патологическое дыхание
Чейна – Стокса);
при аускультации дыхательные шумы не выслушиваются или резко ослаблены;
пульс нитевидный, аритмичный, АД резко снижено или не определяется, тоны
сердца глухие, возможно развитие желудочковой фибрилляции.
21.
ДиагностикаДиагностика астматического статуса основывается на анализе анамнеза
заболевания, клинических проявлений, характерной аускультативной
картины, результатов лабораторных и аппаратных методов исследования:
- общего анализа крови (на полицитемию, повышение гематокрита);
- биохимического анализа крови (на общий белок, белковые фракции,
серомукоид, фибрин, сиаловые кислоты – повышены);
- ЭКГ (устанавливаются признаки перегрузки правых отделов сердца);
- исследование кислотно-щелочное равновесие (определяется
метаболический ацидоз);
- исследование газовый состав крови (выявление снижения
концентрации кислорода в сочетании с повышенным содержанием
углекислого газа различной степени выраженности в зависимости от
стадии).
22.
ЛечениеРазвитие астматического статуса является неотложной патологией и прямым
показанием к экстренной госпитализации. Летальность от астматического статуса во
внебольничных условиях превышает 70%, в условиях стационара – не более 10%.
Общие принципы терапии:
- полная отмена симпатомиметиков при медленно развивающемся статусе;
- восстановление чувствительности бета-адренорецепторов с помощью введения
глюкокортикостероидных препаратов;
- ликвидация явлений бронхообструкции, отека слизистой оболочки бронхиального
дерева, разжижение бронхиального секрета;
- коррекция нарушений газового состава крови (ИВЛ, оксигенотерапия);
- ликвидация декомпенсированного метаболического ацидоза;
- инфузионная терапия для восполнения объема циркулирующей крови, внеклеточной
жидкости, устранения гемоконцентрации;
- коррекция симптоматических изменений АД (гипо- или гипертензии);
- борьба с острой правожелудочковой недостаточностью; улучшение реологии крови,
предупреждение возможного развития тромбоэмболических нарушений;
- борьба с очагами бронхолегочной инфекции (в случае необходимости).
Основной клинический признак эффективности проводимой терапии –
появление продуктивного кашля с отделением большого количества
вязкой стекловидной, сменяющейся затем жидкой, мокроты.
23.
ПрофилактикаВ целях профилактики астматического статуса необходимы:
- строгое выполнение рекомендаций лечащего врача, обязательный прием
базисных препаратов;
- избегание контакта с аллергенами, воздействия экстремальных условий
внешней среды;
- ограничение чрезмерных физических нагрузок; своевременное лечение
инфекционно-воспалительных заболеваний;
- регулярное диспансерное наблюдение; отказ от курения.
24.
Cестринский уход:- Правильным действиям по доврачебной помощи при приступе БА;
- Осуществлением контроля профилактики приступов: соблюдение
диеты (исключение употребления шоколада, крепкого кофе, чая, яиц,
цитрусовых);
- Обучение правилам пользования карманным ингалятором пациента и
его родственников, правилам пользования пикфлоуметром и
спейсером;
- Оказание консультативной помощи по контролю за окружающей
средой: дома, вне дома;
- Выполнение назначений врача по неотложной помощи (см. выше),
базового лечения и профилактики.
25.
Задание:1. Законспектировать лекцию
2. Решить тест на платформе






















 Медицина
Медицина