Похожие презентации:
Меланома кожи
1. Меланома кожи
2. Эпидемиология
• Ведущей локализацией в общей (оба пола) структуре онкологической заболеваемостина 2015г. является: меланома – 14,2%;
• В структуре заболеваемости злокачественными новообразованиями мужского
населения России меланома составляет – 11,4%, женского населения – 16,5% на
2015г.;
• Абсолютное число впервые в жизни установленных диагноза меланомы в России в
2015 г. 3976;
• Средний возраст больных с впервые в жизни установленным диагнозом меланомы в
России в 2015 г. оба пола 60,0, мужчины 60,4, женщины 61,5;
• Динамика показателей заболеваемости населения России меланомой на 2012г.-6,09;
2013г.- 6,25; 2014г.- 6,50; 2015г.- 6,99;
• Среднегодовой темп прироста заболеваемости меланомой составил 2,92%; прирост с
2005 по 2015 составил 34,84%;
• Динамика показателей смертности населения России от меланомы в 2012г.-2,39; 2013г.2,41; 2014г.- 2,47; 2015г.- 2,51
• Среднегодовой темп прироста от смертности меланомой составил 1,63%, прирост
с2005по 2015г. 17,85;
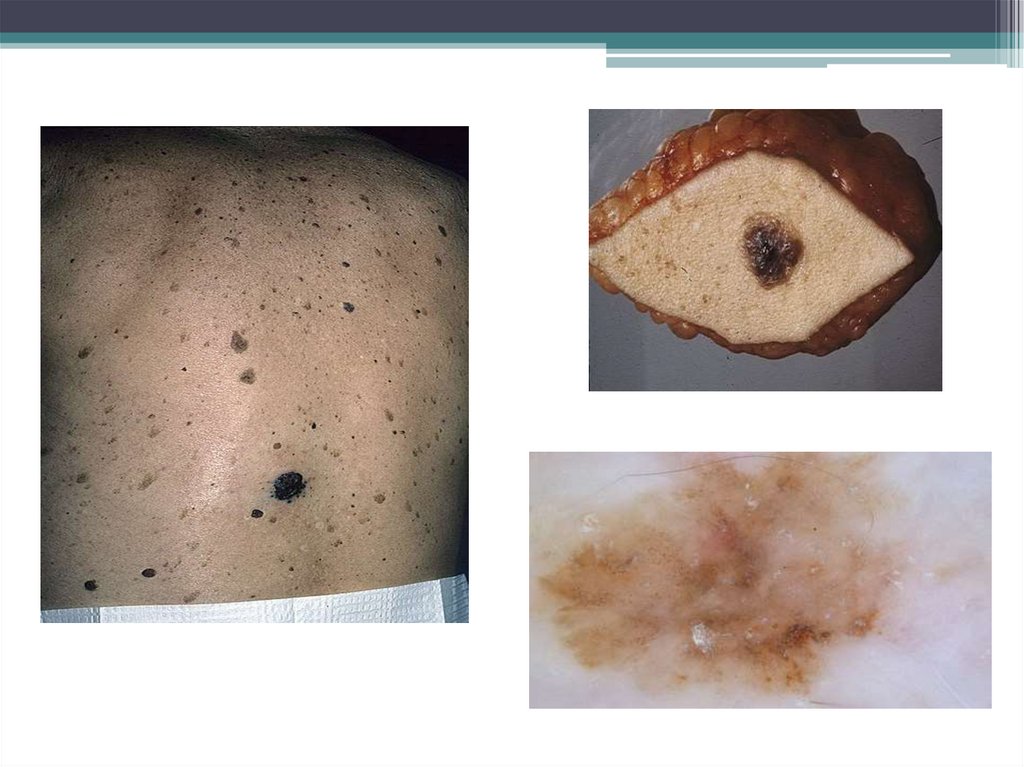
3. Факторы, способствующие малигнизации пигментных невусов
1.Фенотип кожи I (чрезмерно белая кожа, рыжие или русые волосы, голубые илизеленые глаза, кожа не подвержена загару, легко возникают солнечные ожоги)
и II ( светлая кожа, голубые глаза, волосы светло-русые, кожа подвержена
загару незначительно, солнечные ожоги возникают часто);
2.Большое общее число доброкачественных меланоцитарных невусов, лентиго,
веснушек;
3.Наличие 3 атипичных меланоцитарных невусов и более;
4.3 тяжелых солнечных ожога и более;
5.Травматизация невуса;
6.Избыточная инсоляция
4.
5.
6.
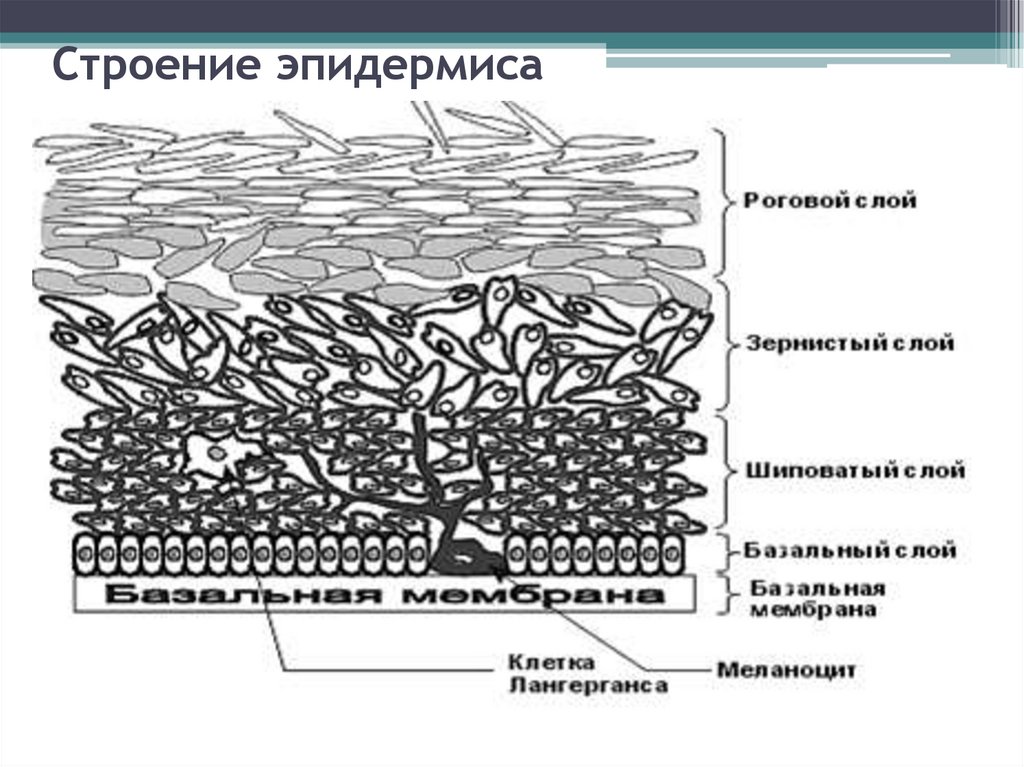
7. Строение эпидермиса
8.
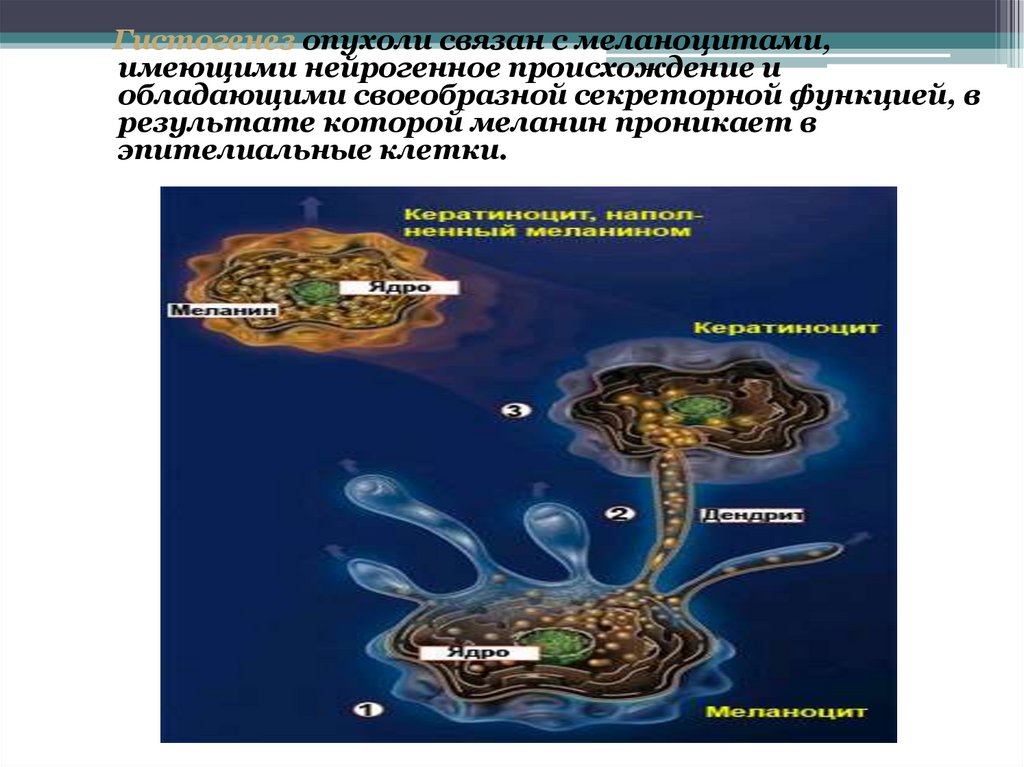
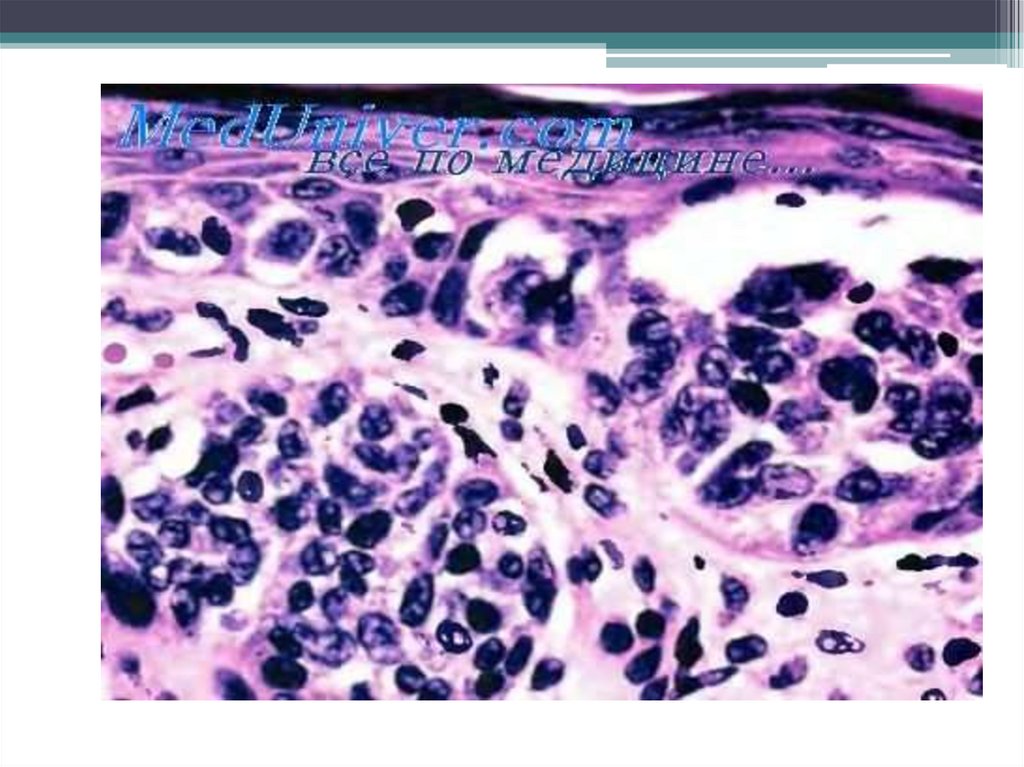
Гистогенез опухоли связан с меланоцитами,имеющими нейрогенное происхождение и
обладающими своеобразной секреторной функцией, в
результате которой меланин проникает в
эпителиальные клетки.
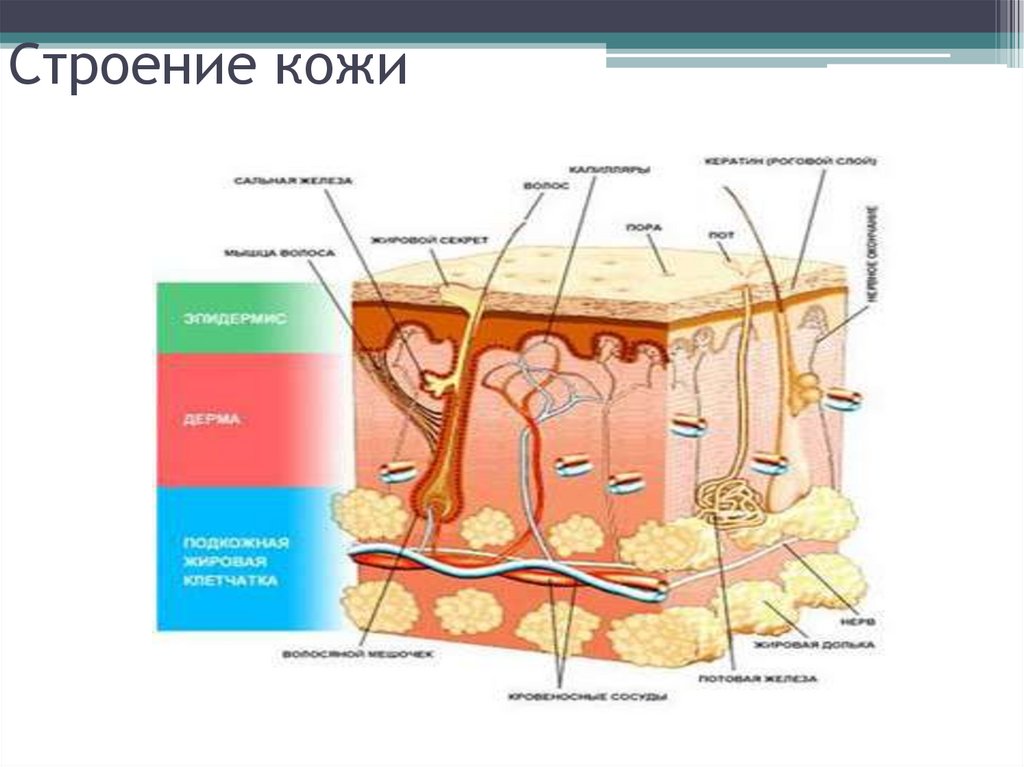
9. Строение кожи
10.
11. Результаты многих исследований, в том числе сотрудников ВОЗ «Меланома» показали, что более 50% меланом развивается на месте
предшествующихврожденных или приобретенных невусов.
Классификация меланомоопасных
пигментных образований:
- Эфилидозы: пигментная ксеродерма,
ограниченный предраковый меланоз Дюбрея
(гигантская веснушка);
- Лентигинозы: субфасциальная меланома (in situ)
Аллена;
- Пигментные невусы: пограничный пигментный
невус, синий (голубой) невус, гигантский
врожденный невус, невус Ота, невус Ито.
12.
13. Классификация меланомоопасных пигментных образований:
1.Меланоз Дюбрея (гигантская веснушка Хатчинсона);2. Невус Ота (черно-синюшное образование около глаз);
3. Пигментные невусы: пограничный пигментный невус, синий
(голубой) невус, гигантский врожденный меланоцитарный невус;
14.
15.
16. Исходя из морфологических, а так же ряда клинических особенностей, выделяют четыре основные формы клинической меланомы кожи:
Поверхностнораспространяющаяся;
Меланома типа злокачественного лентиго;
Узловая меланома;
Акрально-лентигинозная меланома;
17.
• Поверхностнораспространяющаяся – 70-75 %, из невусов сдлительным анамнезом и быстрой трансформацией . У мужчин чаще
встречается – в области верхней половины спины, у женщин на ногах.
• Средний возраст начала заболевания 30-50 лет;
• Прогноз благоприятный. Имеет 2 фазы развития: радиального и
вертикального роста;
• Фаза радиального роста, которая может длиться несколько лет,
опухоль обладает низким потенциалом для дальнейшего развития;
• Вторая фаза- вертикального роста, которая характеризуется
глубоким проникновением опухолевых клеток в ретикулярный слой
дермы и ПЖК;
18.
19.
20.
• Меланома типа злокачественного лентиго – встречаетсяредко около 5 % от всех форм меланомы , после 70 лет в
виде пятна веснушек на открытых участках тела
(преимущественно на коже лица), медленно растет в
верхних слоях дермы, с инфильтрацией глубоких слоев;
• Проходит 2 фазы роста, причем фаза радиального роста
продолжается до 10-20 лет, а фаза вертикального роста
может длиться несколько лет;
• Прогноз относительно благоприятный;
21.
22.
• Узловая меланома – около 15%, может возникать в любом возрасте,чаще возникает на неизмененной коже в области туловища, головы и
шеи, характеризуется быстрым ростом и менее благоприятным
прогнозом в связи с отсутствием фазы радиального роста. Для
развития узловой формы меланомы характерна только фаза
вертикального роста, при которой происходит инвазия в
сосочковый, сетчатый слой дермы и подкожную клетчатку.
23.
24.
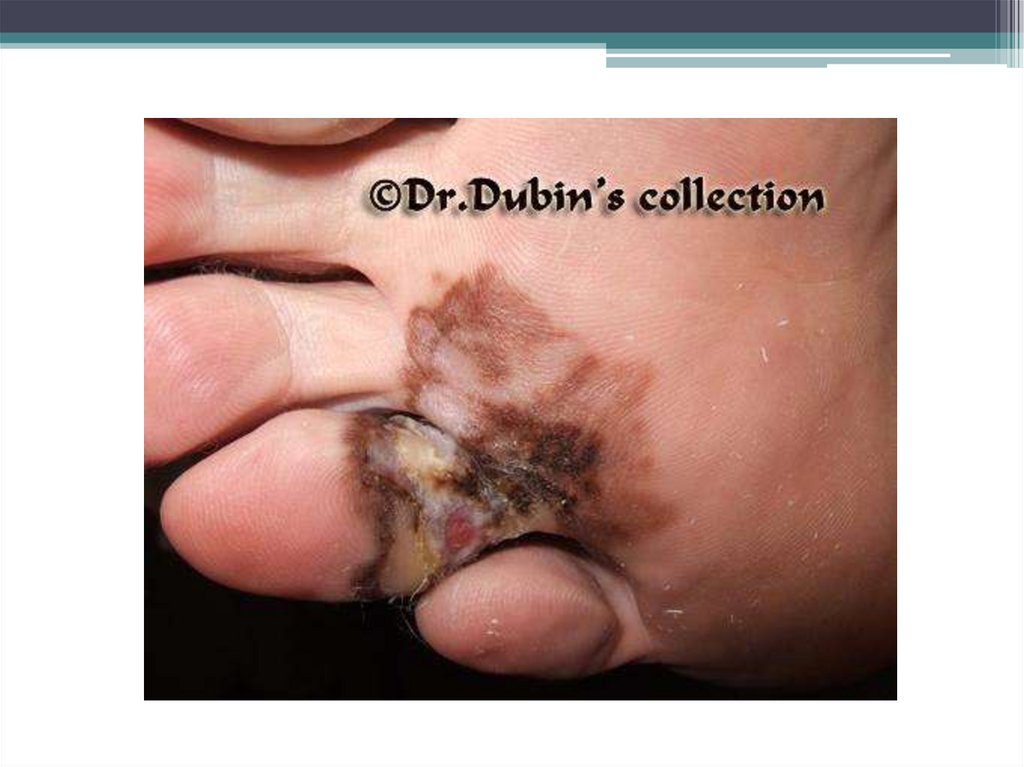
Акрально- лентигинозная меланома. Встречается на подошвеннойповерхности стопы, ладонной поверхности кисти или в подногтевом
пространстве. Этот тип опухоли европеоидов встречается в 10%
случаев и более распространен среди представителей негроидной
расы(до 70%). Характеризуется наличием 2 фаз роста .
Специфическая локализация опухоли затрудняет ее раннюю
диагностику, что ухудшает прогноз заболевания.
25.
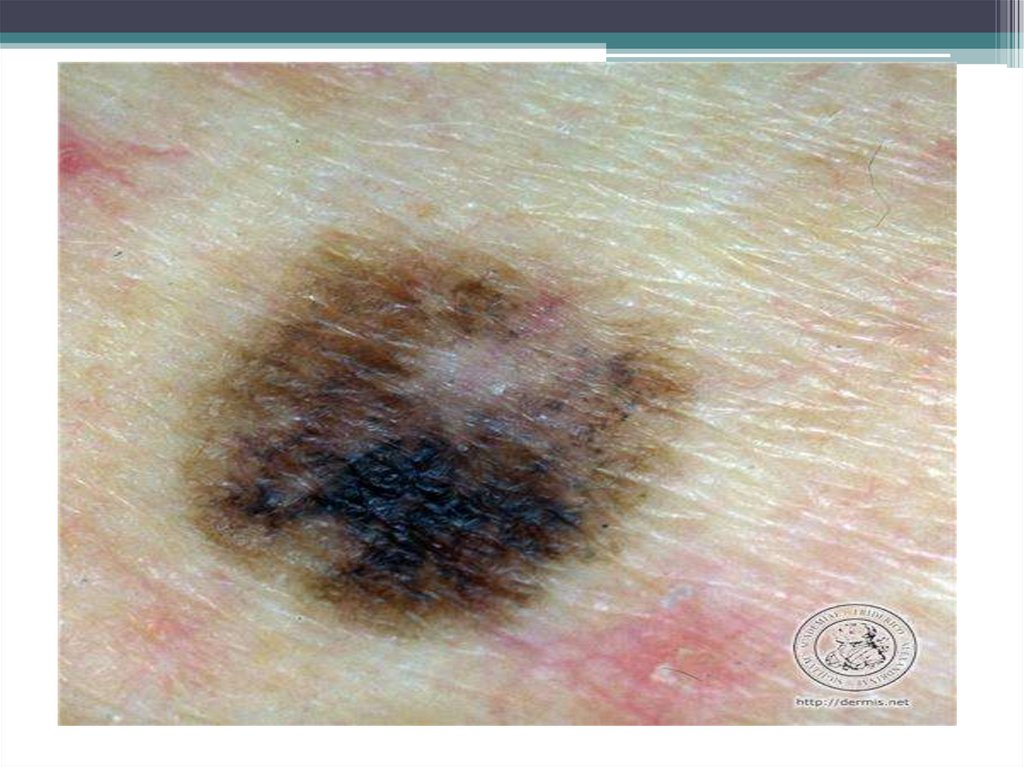
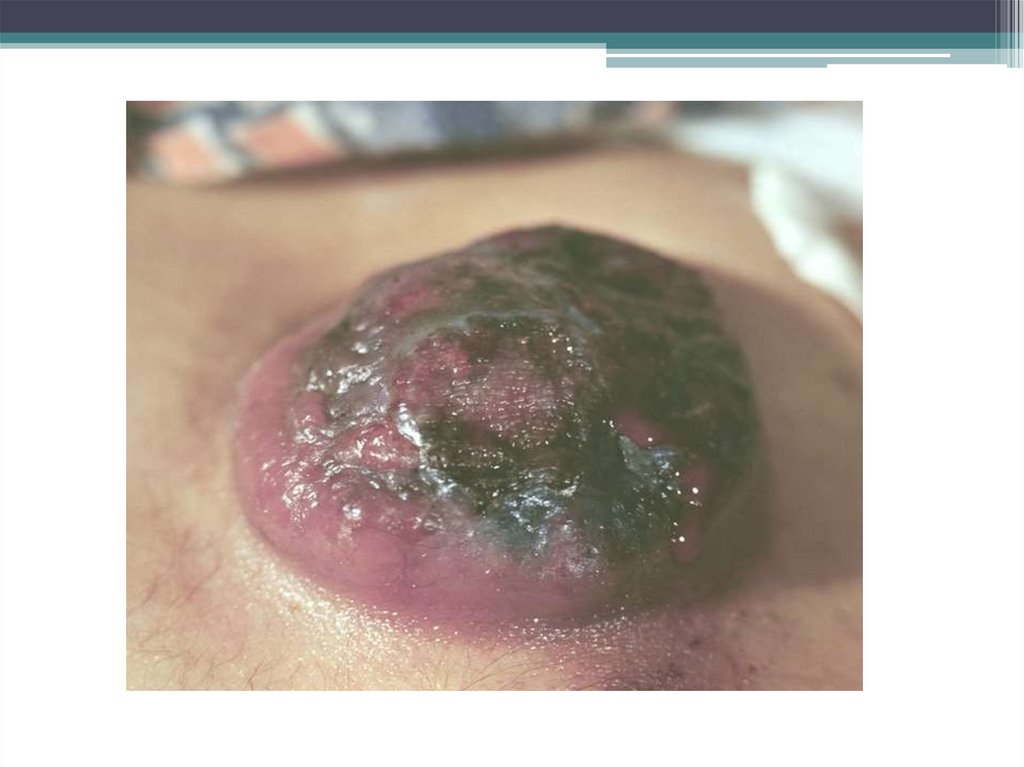
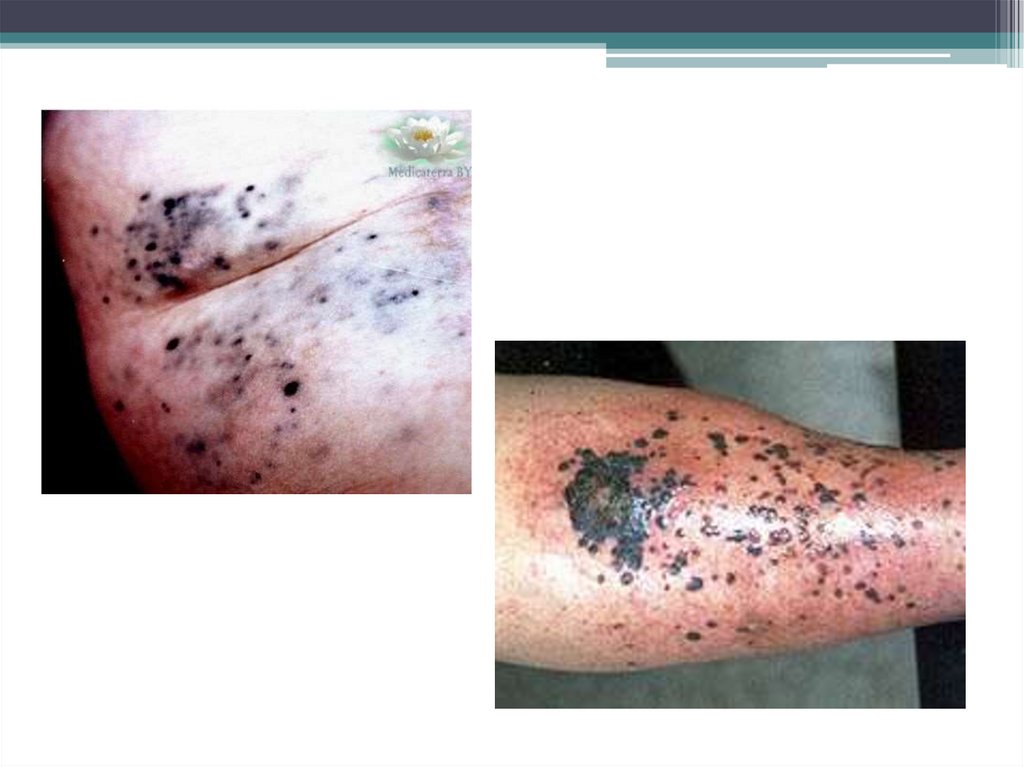
26. Клиническая картина
Развитие первичного очага меланомы начинается обычно сувеличения размеров пигментного невуса или с появлением
пигментного пятна на неизмененной коже. Иногда первыми
проявлениями могут быть: изменение цвета невуса, его изъязвление,
кровоточивость при легкой травматизации.
По мере роста первичной опухоли вокруг нее появляются радиальные
лучи, сателлиты, внутрикожные, подкожные и отдаленные метастазы.
Регионарные метастазы определяются в виде плотных лимфатических
узлов, при дальнейшем развитии которых образуются конгломераты с
вовлечением окружающих тканей и кожи. Особенности клинического
течения беспигментной меланомы – обширное поражение
регионарных лимфатических узлов и частое возникновение
метастазов в кости.
27. Уровни инвазии по Clark (1967)
• Уровень I: все опухолевые клетки находятся в эпидермисе,до базальной мембраны;
• Уровень II: клетки опухоли инфильтрируют сосочковый
слой дермы;
• Уровень III: опухоль достигает границы между
сосочковым и сетчатым слоями дермы;
• Уровень IV: опухолевые клетки обнаруживаются в
сетчатом слое дермы;
• Уровень V: опухоль прорастает в жировую клетчатку;
28. Стадии по Breslow 1970 г.
• Тонкая: глубина инвазии меньше 0,75миллиметров;
• Промежуточная: глубина инвазии 0,76 — 3,99
миллиметров;
• Толстая (глубокая): глубина инвазии больше 4
миллиметров;
29. Клиническая классификация (TNM)
Первичная опухоль (Т)
Размеры опухоли оцениваются после ее иссечения (рТ)
Tis — меланома in situ;
T1a — меланома толщиной до 1 мм, уровень Clark II—III, без
изъязвления;
T1b — меланома толщиной до 1 мм, уровень Clark IV—V или
с изъязвлением;
T2a — меланома толщиной 1,01 — 2,0 мм без изъязвления;
T2b — меланома толщиной 1,01 — 2,0 мм с изъязвлением;
T3a — меланома толщиной 2,01 — 4,0 мм без изъязвления;
T3b — меланома толщиной 2,01 — 4,0 мм с изъязвлением;
T4a — меланома толщиной более 4,0 мм без изъязвления;
T4b — меланома толщиной > 4,0 мм с изъязвлением;
30. Клиническая классификация (TNM)
Регионарные лимфоузлы (N)
N0 — метастазы в регионарных лимфатических узлах
отсутствуют;
N1 — метастазы в 1 лимфоузеле;
N1а — определяется только микроскопически;
N1b — макроскопические метастазы;
N2 — метастазы в 2 — 3 лимфоузлах;
N2a — определяется только микроскопически;
N2b — макроскопические метастазы;
N2c —сателлитные или транзиторные метастазы без
поражения регионарных лимфатических узлов;
N3 — метастазы в 4 лимфоузлах или более, сливающиеся,
либо транзиторные;
31. Клиническая классификация (TNM)
Отдалённые метастазы
M0 — отдалённые метастазы отсутствуют;
M1a — метастазы в кожу, окружающие ткани или
отдалённые лимфоузлы;
M1b — метастазы в лёгкие;
M1c — метастазы во внутренние органы либо отдалённые
метастазы любой локализации с подъёмом уровня ЛДГ;
Сателлиты- это мелкие множественные высыпания около
первичного очага или на некотором расстоянии от него в
виде пятен, сохранивших окраску первичной опухоли.
32. Стадии по TNM
IA — T1a
IB — T1b, T2a
IIA — T2b, T3a
IIB — T3b, T4a
IIC — T4b
IIIA — ТаN1a, ТаN2a
IIIB — ТbN1а, TbN2а
IIIC — TbN1b, TbN2b, Tлюбая N3
IV — M1a, M1b, M1c
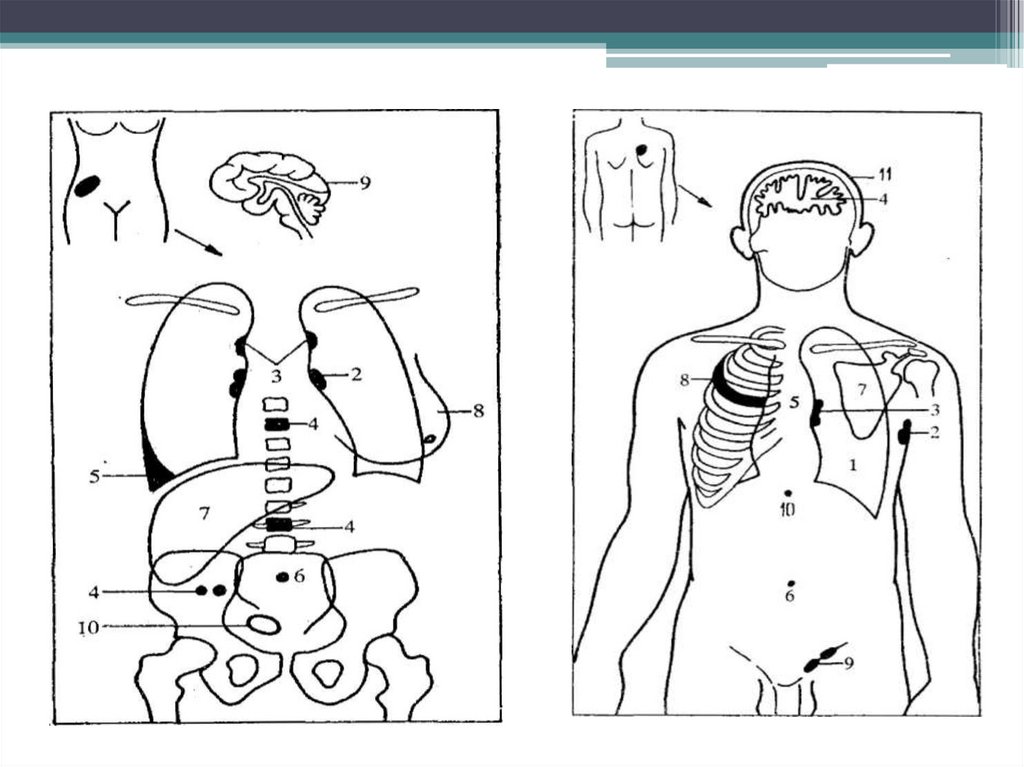
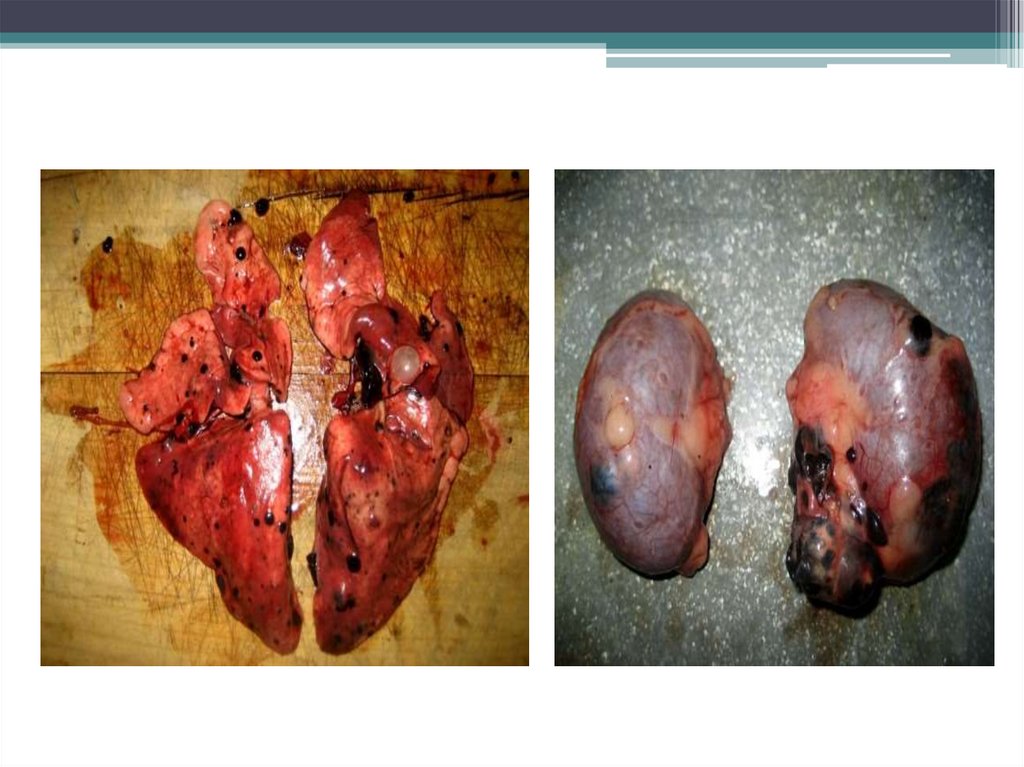
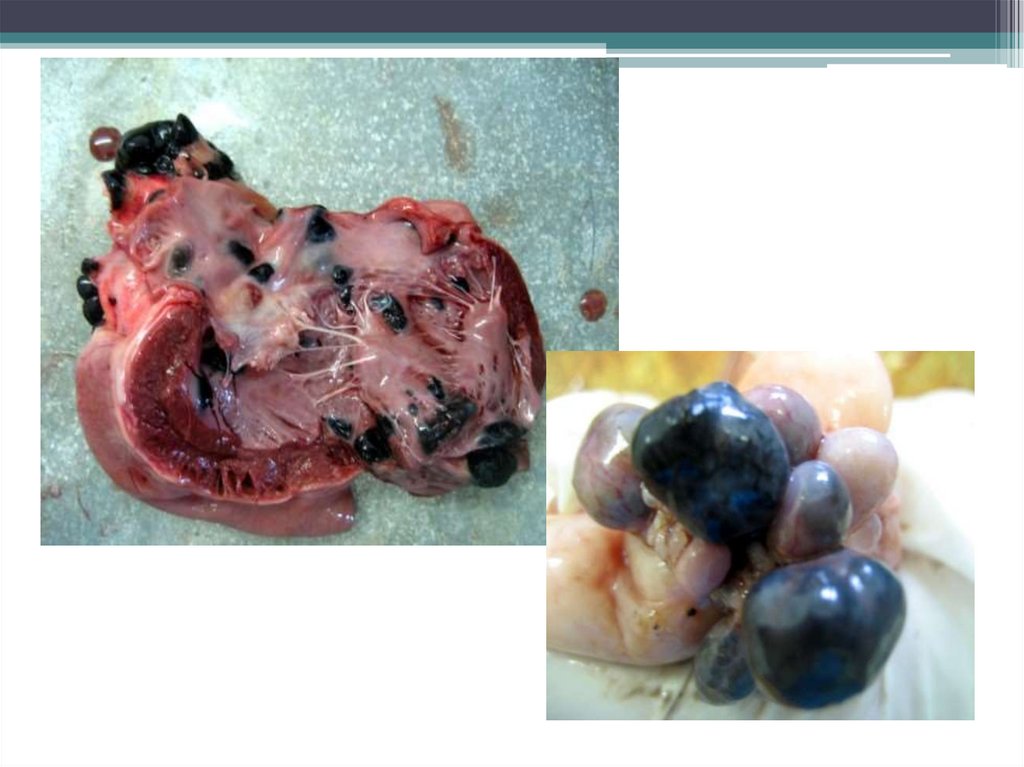
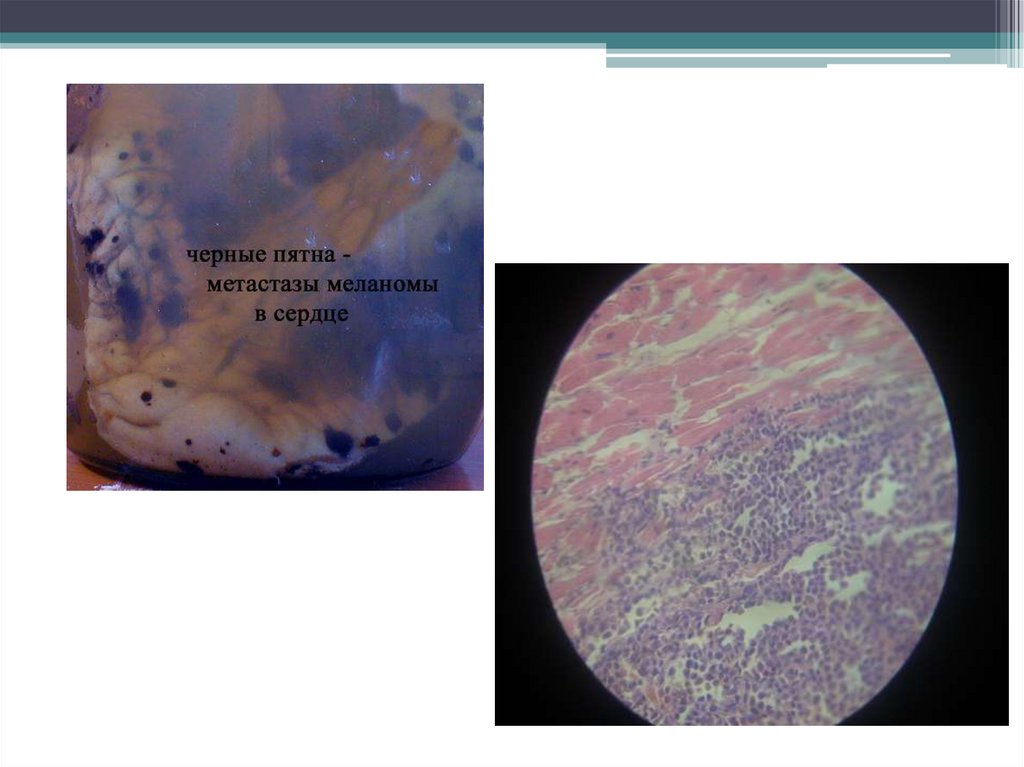
33. Метастазирование меланомы
Меланома отличается высокой частотой лимфо- игематогенного метастазирования.
• Лимфогенным путем в кожу, лимфатические узлы;
• Гематогенным путем -в печень, легкие, головной мозг,
кости, почки, надпочечник.
34.
35.
36.
37.
38.
39.
40. Схемы наиболее показательных оценочных диагностических признаков:
Мнемоническая схема«УДАР»:
У – ускорение роста
Д – диаметр более 6 мм
А – ассиметрия и направильные
очертания
Р – разноцветность, изменение
цвета одного из участков.
Правила злокачественности
ABCD :
Ассиметрия;
Контуры;
Цвет;
Диаметр;
Глазовская 7-точечная
система признаков
малигнизации образований
кожи:
Изменение размеров, объема;
Изменение формы, очертаний;
Изменение цвета;
Воспаление;
Образование корочки и
кровоточивость;
- Изменение ощущений,
чувствительности;
- Диаметр более 7 мм;
-
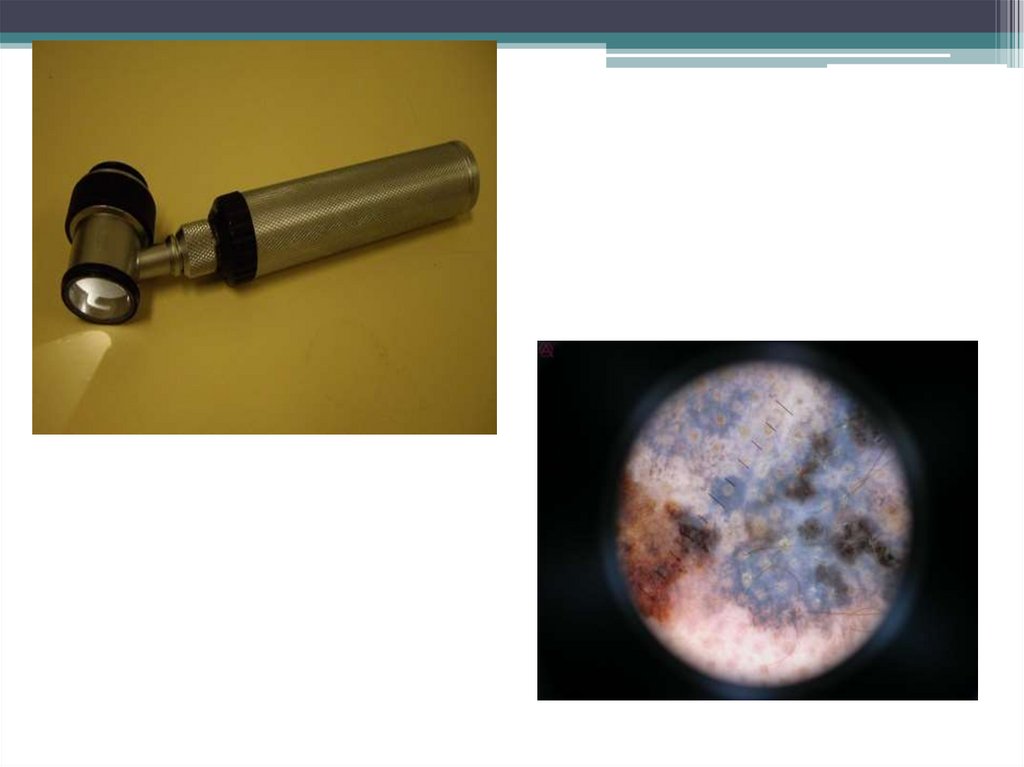
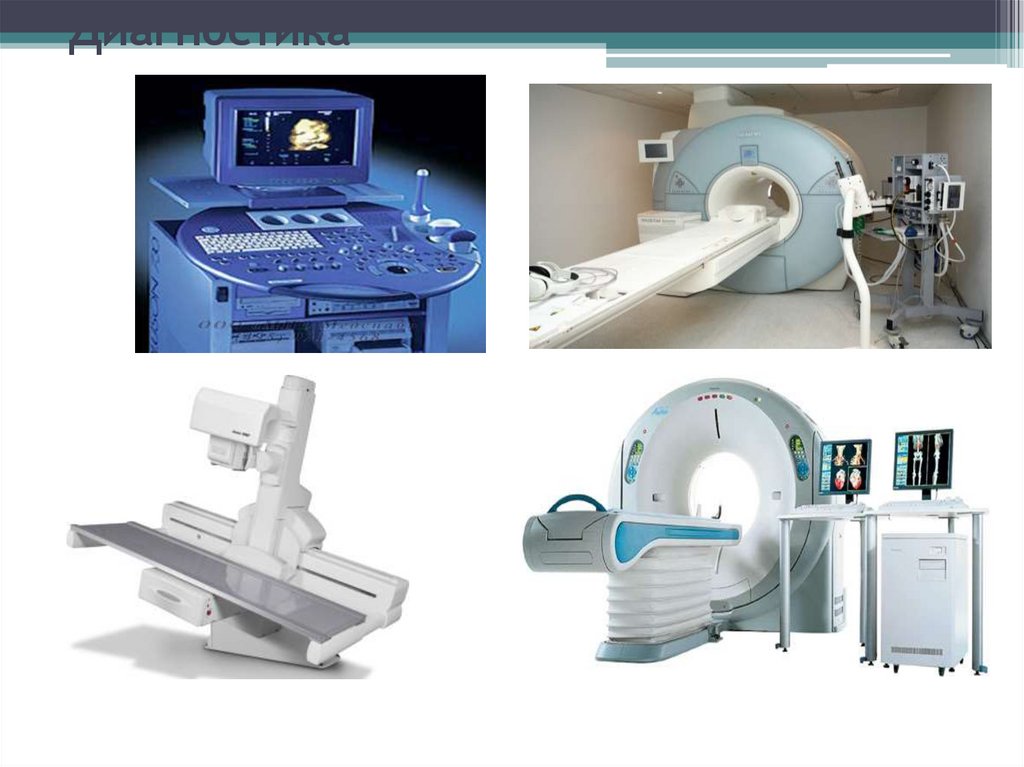
41. Диагностика
Сбор анамнеза;Полное физикальное обследование;
Инструментальные методы обследования: Rg органов
грудной клетки, УЗИ, КТ, МРТ, УЗДГ, сцинтиграфия
костей скелета(по показаниям), дерматоскопия.
Дерматоскопия — самая ранняя диагностика меланомы.
Проводится с помощью дерматоскопа
(эпилюминисцентного микроскопа). При этом можно с
высокой долей вероятности определить, является ли невус
опасным или нет на основании: алгоритма Штольца,
оценивающий образование по ABCDE-системе или
алгоритму Аргезиано, суммирующий баллы, полученные
при оценке дерматоскопических характеристик.
42.
43. Диагностика
Окончательный диагноз меланомы можетбыть установлен только после
гистологического исследования,
проведённого после тотального удаления
невуса (опухоли) с достаточным захватом
здоровых тканей.
44. Диагностика
45. Дифференциальная диагностика
Дифференциальную диагностику проводят сангиомой, саркомой, гистиоцитомой, ксантомой,
дерматозом Боуэна. У детей диф. диагностику
проводят с юношеской меланомой, которая
встречается до начала полового созревания и
является особым типом невуса.
46. Методы лечения
• 1.Хирургический метод;• 2.Лучевой метод;
• 3.Лекарственный метод;
47. Хирургическое лечение
Хирургическое лечение слагается из оперативноговмешательства на первичном очаге опухоли и, по
показаниям, на зонах регионарного метастазирования.
Хирургическое вмешательство на первичном очаге при
меланоме имеет определенные особенности:
Общие онкологические правила — радикальность
удаления опухоли и абластичность вмешательства,
включая бережное отношение к тканям, — имеют в случае
меланомы особо важное значение.
48.
Общим правилом является широкое хирургическое илиэлектрохирургическое иссечение опухоли с окружающей
кожей, подкожной клетчаткой, мышечной фасцией или
апоневрозом. Разрез кожи от краев опухоли:
0,5 см для стадии IА;
1,0см для стадии IB-IIA;
2,0см при толщине опухоли >2мм;
Подлежащие ткани рассекаются по линии кожного
разреза, препарат удаляется единым блоком с опухолью в
центре.
При наличии признаков высокой агрессивности
опухолевого процесса (изъязвление, быстрый рост
опухоли, сателлиты, инфильтрация основания опухоли,
перифокальное воспаление) радиус иссечения
увеличивают, преимущественно в направлении зон
регионарного лимфооттока.
49.
Если опухоль располагается на пальцах, в межпальцевыхпромежутках, подногтевом ложе, приходится прибегать к
экзартикуляция пальцев, резекциям костей стопы или
кисти, но это не желательно.
При локализации меланомы на коже ушной раковины в
верхней или центральной части, как правило, показано
полное ее удаление; только в случае расположения
опухоли в области мочки уха допустима резекция нижней
половины ушной раковины.
При расположении первичного очага меланомы вблизи
зоны регионарного лимфатического барьера оба они
иссекаются в едином блоке с исследованием сторожевого
л/у.
50.
Кожно-подкожно-фасциальный или кожно-подкожноапоневротический лоскут с опухолью удаляют начиная спроксимальных отделов раны. Обязательна смена
перчаток после иссечения этого блока тканей.
В результате хирургического вмешательства образуется
раневой дефект, иногда довольно обширный. Рану, если
она располагается не на лице, стопах или кистях,
допустимо оставлять открытой. В этих случаях тщательно
контролируется развитие грануляций, состояние раны; при
отсутствии рецидива ,в ряде случаев, затем может быть
предпринята кожная пластика. Однако в настоящее время
после широкого иссечения меланомы, как правило,
прибегают к первичной пластике образовавшегося
дефекта тканей.
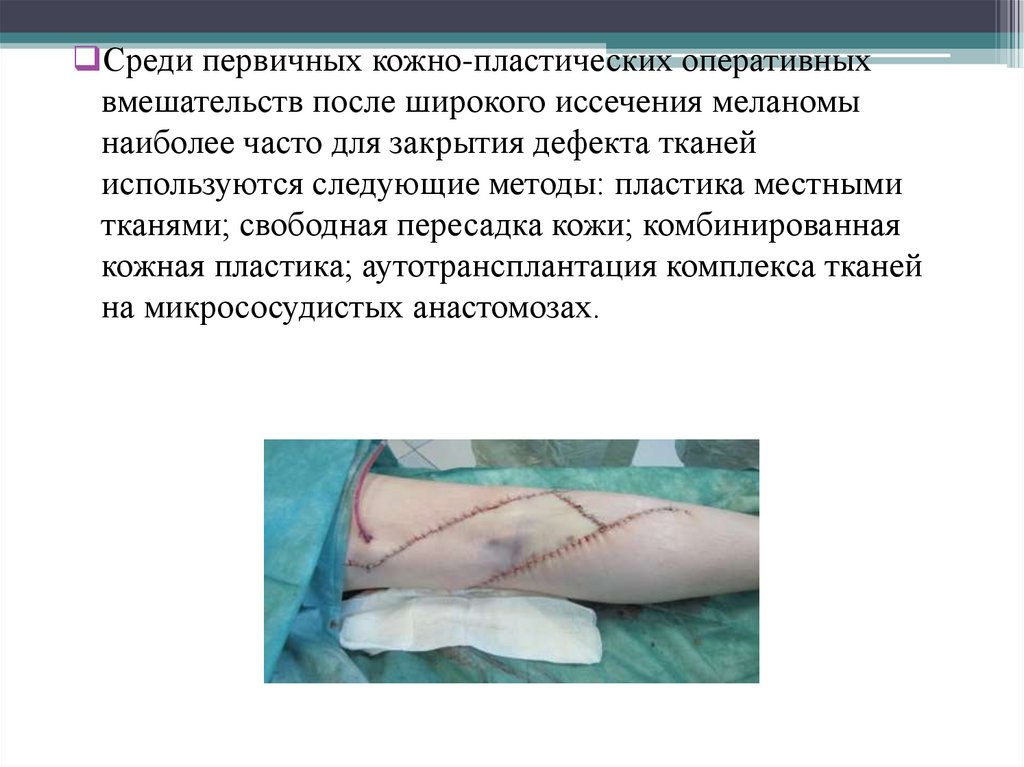
51.
Среди первичных кожно-пластических оперативныхвмешательств после широкого иссечения меланомы
наиболее часто для закрытия дефекта тканей
используются следующие методы: пластика местными
тканями; свободная пересадка кожи; комбинированная
кожная пластика; аутотрансплантация комплекса тканей
на микрососудистых анастомозах.
52. Второй компонент хирургического лечения — регионарная лимфаденэктомия.
Результаты многолетних кооперированных исследованиймеждународной группы по диагностике и лечению
меланомы, убедительно свидетельствуют, что регионарная
лимфаденэктомия показана только при наличии
метастазов в лимфатических узлах, т. е. при клинически
определяемых метастазах или при увеличении
регионарных лимфатических узлов с подозрением на
метастатическое поражение, профилактическая же
лимфаденэктомия не улучшает результатов лечения.
53.
Регионарная лимфаденэктомия можетпроводиться в следующие сроки:
а) одномоментно с операцией на первичном очаге меланомы
(раздельные или моноблочные операции);
б) в отсроченном порядке — через 2—3 нед после
хирургического вмешательства на первичном очаге и
тщательного гистологического изучения опухоли;
в) в ближайшем или отдаленном периоде после операции на
первичном очаге — при появлении клинических
признаков метастатического поражения регионарных
лимфатических узлов.
54. Рекомендации по адъювантному лечению меланомы кожи
• IA,IB,IIAнизкого риска: адъювантное лечение не рекомендуется в связи состепенью риска;
• IIB промежуточного риска: А.ИФН альфа 3-5 млн Ед п/к х 3р/нед х 12мес;
В.ИФН альфа 20 млн Ед/м2 в/в в дни 1-5 х 4 нед., далее 10 млн ЕД/м2 п/к
3р/нед х 11 мес.;
• IIC- высокого риска: А.ИФН альфа 20 млн Ед/м2 в/в в дни 1-5 х 4 нед., далее
10 млн ЕД/м2 п/к 3р/нед х 11 мес. : В.ИФН альфа 3-5 млн Ед п/к х 3р/нед х
12мес.;
• IIIA промежуточного риска: А.ИФН альфа 3-5 млн Ед п/к х 3р/нед х 12мес;
В.ИФН альфа 20 млн Ед/м2 в/в в дни 1-5 х 4 нед., далее 10 млн ЕД/м2 п/к
3р/нед х 11 мес.;
• IIIB, IIIC- высокого риска: А.ИФН альфа 20 млн Ед/м2 в/в в дни 1-5 х 4
нед., далее 10 млн ЕД/м2 п/к 3р/нед х 11 мес. : В.ИФН альфа 3-5 млн Ед п/к х
3р/нед х 12мес.;
• IV сверхвысокого риска: эффективность адъювантного лечения не доказана;
55. МОНОХИМИОТЕРАПИЯ
Дакарбазин (DTIC)наиболее эффективный
препарат при
диссеминированной
меланоме. Эффективность
составляет от 8-20%. Однако,
большинство эффектов
частичные и мало
продолжительные- от 4 до 6
мес.
56. МОНОХИМИОТЕРАПИЯ
• Дакарбазин (ДТИК) — 1000 мг/м2 в/в в 1 деньприема. Интервал между курсами 3-4 недели;
• Араноза — 500 мг/м2 в/в в 1-3 день. Интервал
между курсами 3 недели;
• Темозоламид — 200 мг/м2 в/в в 1-5 день.
Каждые 28 дней. Наиболее часто используется
при поражении головного мозга в комбинации с
лучевой терапией.
57.
• Мутация BRAF V600• Ингибиторы BRAF-киназ: вемурафениб. Лечение
проводят до прогрессирования заболевания или
развития выраженных токсических явлений.
• Схема приема вемурафениба: 960 мг 2 раза в день
ежедневно.
58. Комбинированная химиотерапия при диссеминированном процессе
• Дакарбазин (ДТИК) — 800 мг/м2 в/в капельно в 1 день.Винбластин — 1,6 мг/м2 в/в в 1, 2, 3, 4, 5 день.
Цисплатин — 20 мг/м2 внутривенно во 1-5день.
Интервал между курсами 3 недели.
• Ломустин (CCNU) — 80 мг/м2 внутрь в 1 день.
Винкристин — 1,4 мг/м2 в/в в 1, 8 день.
Цисплатин — 30 мг/м2 в/в капельно на фоне
гипергидратации в 3-6день.
Интервал между курсами 6 недель.
59. Иммунотерапия
В последние годы стали широко использовать для леченияразличных онкологических заболеваний интерферон-а
(ИФН-а). Основные механизмы терапевтической
активности ИФН-а у онкологических больных
обусловлены его способностью подавлять
пролиферативную активность опухолевых клеток
(ингибиция/редукция синтеза РНК в опухолевой клетке,
замедление клеточного цикла с переходом в фазу покоя),
стимулировать процесс их созревания, восстанавливать
сдерживающий контроль за пролиферацией, повышать
экспрессию опухолевых антигенов. Кроме того, ИФН-а
обладает иммуномодулирующим (активация макрофагов,
цитотоксических Т-клеток и NK-клеток) и
антиангиогенным эффектами. Чрезвычайно важно, что
интерферон-а способен биомодулировать активность
цитостатических препаратов и преодолевать
лекарственную резистентность.
60.
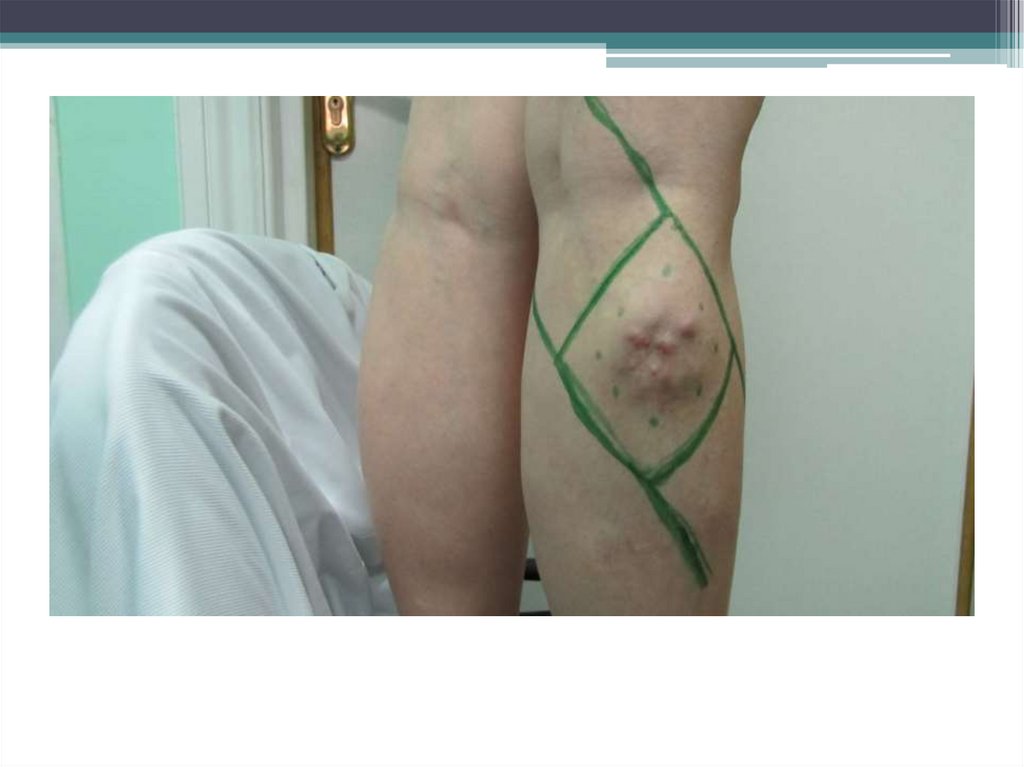
КЛИНИЧЕСКИЕ ПРИМЕРЫ61. Больная А., 42 г. Диагноз: Меланома кожи нижней трети правой голени, состояние после хирургического лечения в 1998 году.
Прогрессирование. Метастаз в мягкие тканиверхней трети голени. Состояние после нерадикального хирургического лечения от
29.05.10, продолженный рост метастатического очага. Состояние после
хирургического лечения от 24-09-10 и курса послеоперационной МХТ от 13-10-10.
Дальнейшее прогрессирование, метастазы в паховые лимфоузлы справа.
62.
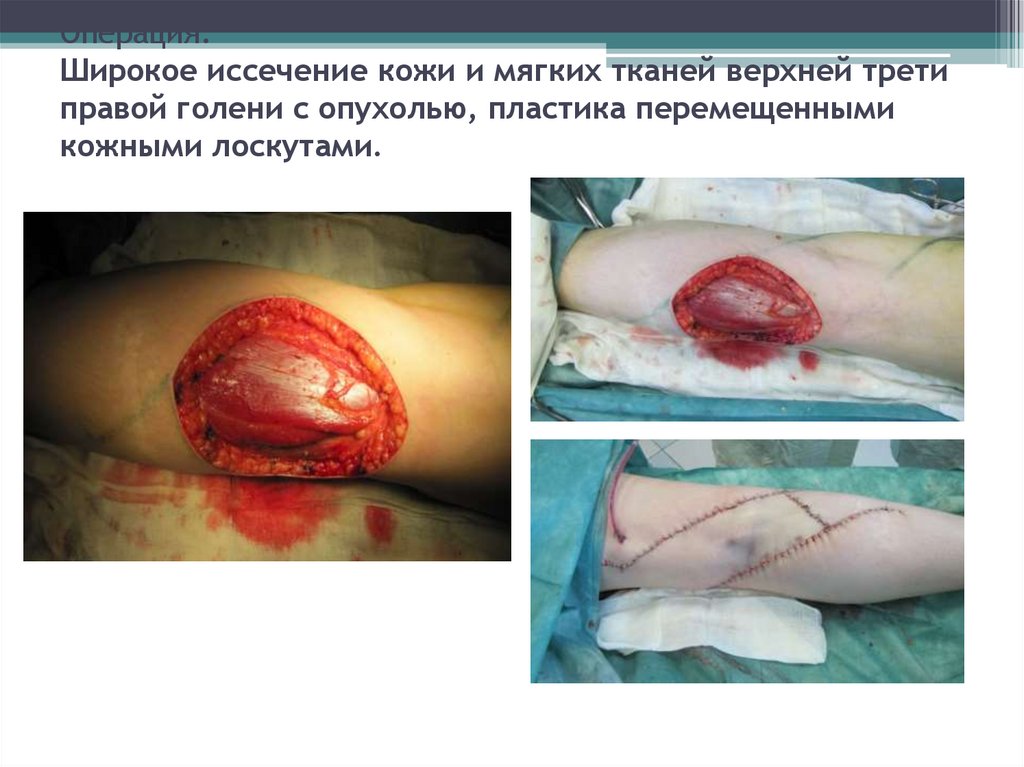
63. Операция: Широкое иссечение кожи и мягких тканей верхней трети правой голени с опухолью, пластика перемещенными кожными
лоскутами.64. УЗИ паховых лимфоузлов
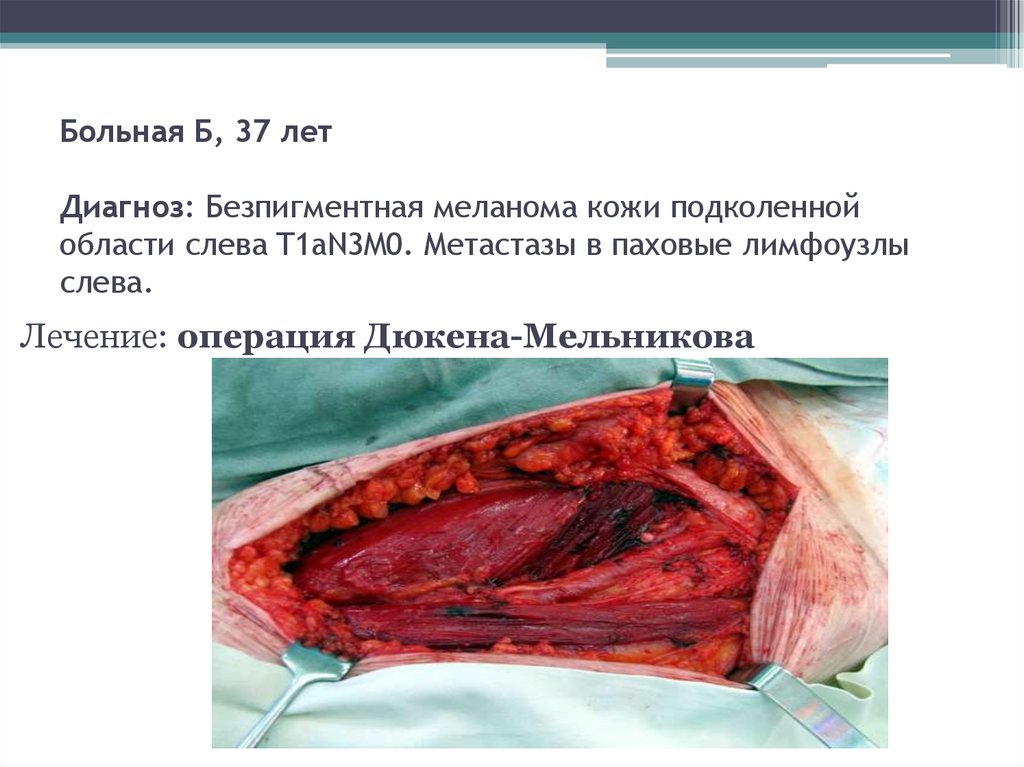
65. Больная Б.,57 л. Диагноз: Меланома кожи нижней трети левой голени. Состояние после хирургического лечения от 2004 г.
Прогрессирование, метастазы впаховые и подвздошные лимфоузлы слева
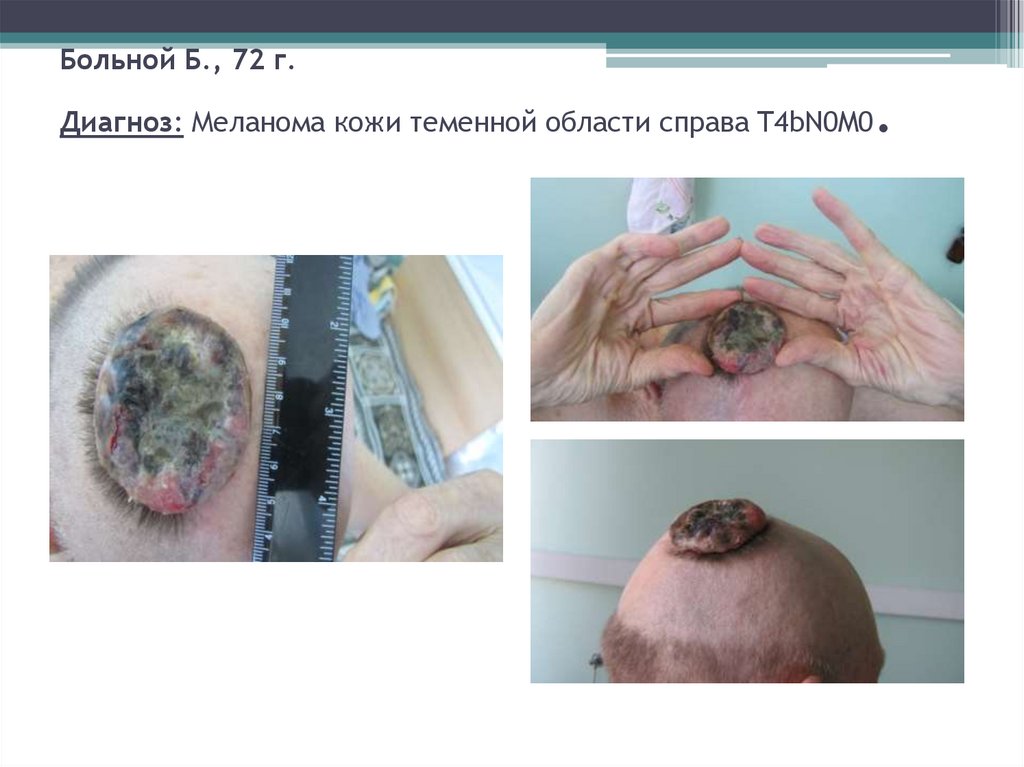
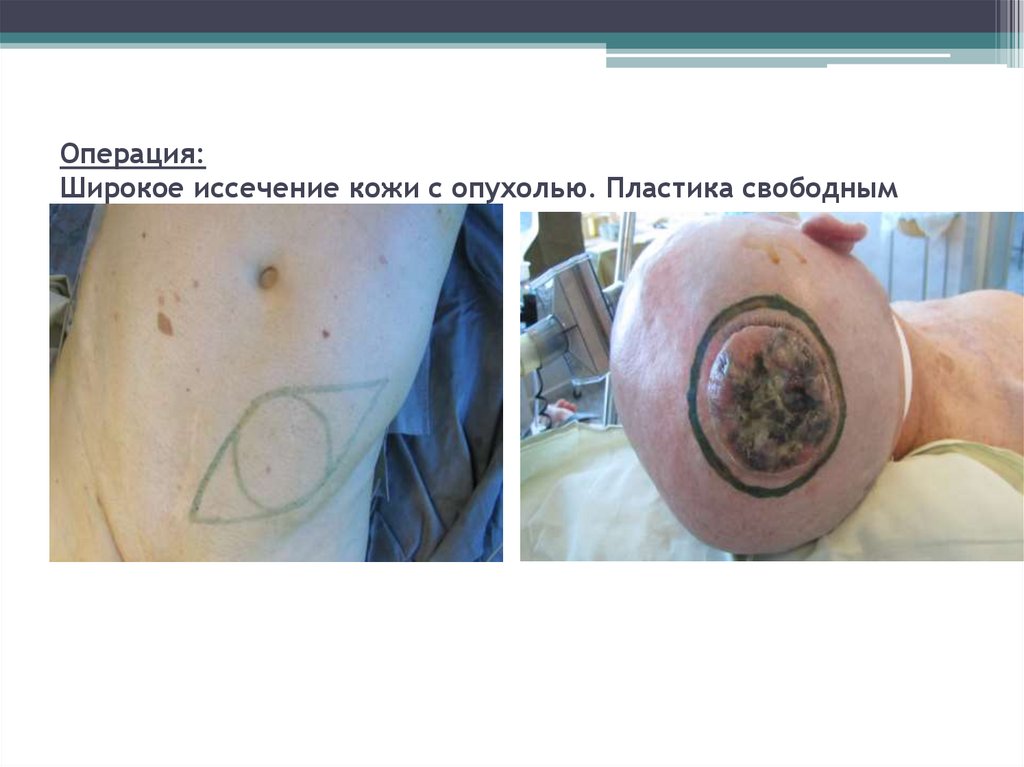
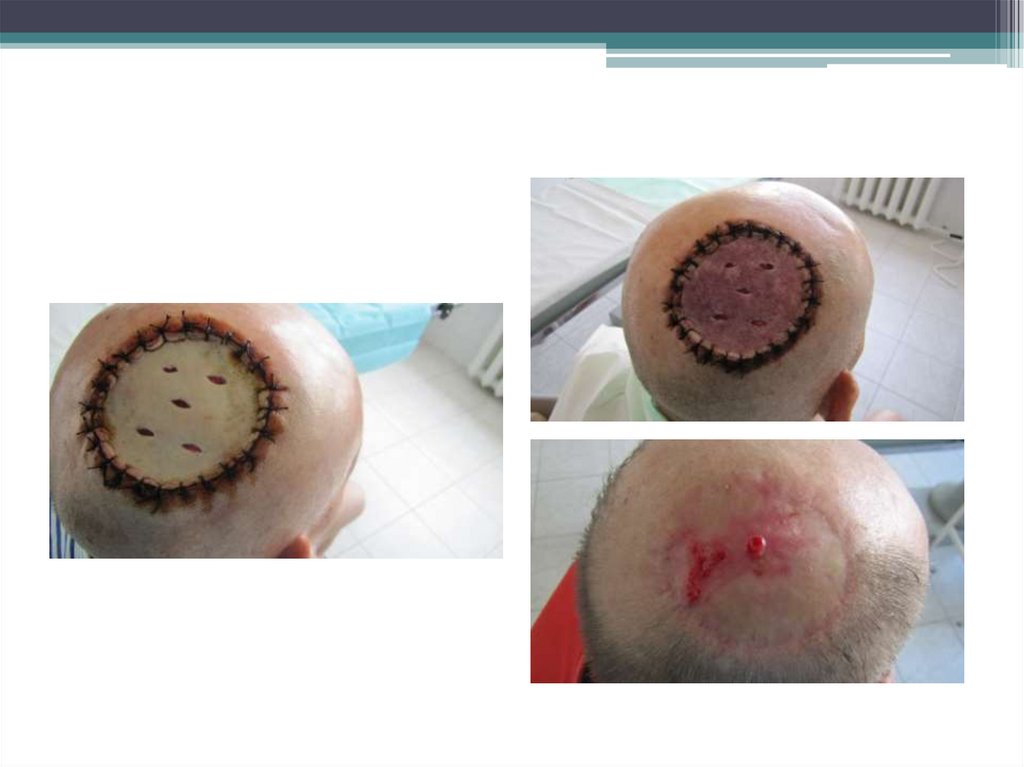
66. Больной Б., 72 г. Диагноз: Меланома кожи теменной области справа T4bN0M0.
Больной Б., 72 г.Диагноз: Меланома кожи теменной области справа T4bN0M0
.
















































 Медицина
Медицина








