Похожие презентации:
Малярия : актуальность, этиология, эпидемиология, патогенез, классификация, клиника, осложнения, диагностика, лечение
1.
*Лекция № 12.
МАЛЯРИЯ : актуальность,
этиология, эпидемиология, патогенез,
классификация, клиника, осложнения,
диагностика, лечение, профилактика.
К. мед. н., доцент кафедры
инфекционных болезней с эпидемиологией ЛГМ
Хомутянская Н.И.
2.
МАЛЯРИЯ (шифр по МКБ10 – B 5054) –Син.: «болотная лихорадка», «перемежающаяся
лихорадка», пароксизмальная малярия.
►Определение:
Малярия (malaria , лат.- «плохой
воздух») - острая антропонозная, протозойная,
трансмиссивная, природно-эндемичная болезнь,
вызываемая несколькими видами плазмодиев,
передаваемая через укусы самок комара рода
Anopheles. Характеризуется первичным поражением
системы мононуклеарных фагоцитов и эритроцитов,
проявляется приступами лихорадки, спленогепатомегалией, анемией, а при тяжелом течении поражением нервной системы, почек и других
органов. Характерным для малярии является
возникновение ранних и поздних рецидивов
заболевания.
3.
Актуальность проблемыМалярия – одна из самых опаснейших болезней человека.
Ежегодно в мире малярией заражаются более 600 млн. человек,
из них по оценке ВОЗ от 1 млн. до 2,7 млн. Умирают. Каждые 30
минут на планете от малярии умирает ребенок. Малярия
распространена на территории примерно 100 стран и угрожает
более 40% населения Земного шара(2,4 млрд). В основном это
страны Африки, Латинской Америки, Ближнего Востока. За
последнее десятилетие с третьего места по числу смертельных
случаев за год (после пневмонии и туберкулёза) малярия вышла
на первое среди инфекционных заболеваний.
Каждый год около 30 000 людей, посещающих опасные районы,
заболевают малярией, 1 % из них умирает.
Эпидситуация осложняется в связи с ростом миграции
населения, распространением резистентности плазмодиев к
cпецифическим препаратам и возобновлением механизма
передачи инфекции в тех странах, где малярия была
ликвидирована, в т.ч. и в странах европейского региона:
Азербайджане, Таджикистане, Дагестане, Турции, Греции (завоз в
др. страны).
4.
5.
Эпидситуация на сопредельныхтерриториях
►В
России в 2015г. зарегистрировано-101 случай завозной малярии
и 1 случай с местной передачей. Завоз малярии : российскими
гражданами -68 случаев (служебные командировки , туристические
поездки) ;
► жителями эндемичных стран -34 случая,( в основном
студенты).В 99 случаях(99%) завоз произошел из эндемичных
тропических стран :из Вьетнама, Доминиканской Республики, Пакистана,
Северной Кореи, Азербайджана, Таджикистана. Увеличилось число
завозных случаев из Индии.Регистрируется малярия и в любимом
российскими туристами Таиланде.
► Наибольшее число случаев малярии(42%)зарегистрировано у лиц в
возрасте от 20 до 29лет и 30 -39лет суммарно -66% ,40 — 49 лет 14%,50 — 59 лет — 9%. Заболело 3 детей до 14 лет, 1 -с летальным
исходом.
В Украине:
► В 2015г. .зарегистрировано 44 завозных случаев малярии из стран
Африки, Азии, Южной Америки. В Киеве-8 сл .,3 умерло. Причины
смерти от малярии: отсутствие настороженности среди лиц, посещавших
тропические страны, пренебрежение правилами личной защиты, отказ от
проведения личной химиопрофилактики во время пребывания в
природном очаге и после возвращения, позднее обращение за
медицинской помощью, ошибочная диагностика.
6.
В 2014г. в г. Москве зарегистрирован летальный исход оттропической малярии у девочки 9 лет, в результате поздней
диагностики из-за формального сбора у больной
эпидемиологического диагноза. Больная после прибытия в Россию
из-за рубежа заболела на 7 день. У больной наблюдалась повышение
температуры до 39 градусов С, слабость, недомогание, озноб,
головная боль, боль в горле. За медицинской помощью обратилась на
4 день от момента заболевания. Была вызвана бригада скорой
помощи и поставлен диагноз «ангина», назначено лечение
антибиотиками, жаропонижающими. Больная была оставлена на
дому. Спустя 2 дня появились боли в животе, вновь вызвана бригада
скорой медицинской помощи, поставлен диагноз «аппендицит»,
госпитализирована в ГБУЗ «Тушинская детская городская больница».
В клинике ребенку выставлен диагноз «малярия?» Несмотря на
проведенное лечение противомалярийными препаратами, на 5 день
пребывания в клинике наступила смерть от осложнений. Посмертный
диагноз: «Тропическая малярия, осложнения, полиорганная
недостаточность, сепсис, кома». В связи с вышеизложенным
необходимо повысить настороженность медицинских работников по
диагностике малярии и проводить обследование на малярию лиц,
прибывших в течение 3-х последних лет из эндемичных по малярии
территорий при повышении у них температуры.
7.
Малярия в Европе ( октябрь 2015г.) :В 5 греческих провинциях зафиксирован 61 случай
малярии. Сообщено, что заболевания не являются
завозными , а имеют локальное происхождение.
Эта вспышка в Греции является самой крупной в Европе на
данный период.
Греческими разносчиками инфекции стал один из
четырех видов малярийных комаров, который встречается
преимущественно в Латинской Америке и Азии.
Данные комары вызывают не самую страшную форму
малярии. Ее симптомами являются лихорадка и боли в
суставах. Однако и здесь таится скрытая опасность: даже
после выздоровления болезнь может протекать в скрытом
виде, при котором в печени остается паразит в латентном
состоянии.
Эта особенность данного вида малярии значительно
осложняет лечение и диагностику.
Зафиксировано несколько случаев заражения
румынских и немецких путешественников, посетивших
Грецию. защитных мер от заражения.
8.
Завоз малярии в Луганскую область:За период 2003-2015 гг. завезено 21
случай малярии, из них у 14 больных тропическая малярия, 1 случай
закончился летальным исходом.
Ландшафтно-экологические условия на
территории Донбасса являются благоприятными
для существования и развития переносчиков
малярии VIVAX. При этом продолжительность
сезона возможного заражения людей Р. VIVAX в
нашей области является одним из самых высоких
в Украине и составляет 147 дней против 126 в
среднем. По данным специалистов обл СЭС в
области на учете- более 3 000 лиц , прибывших из
эндемичных по малярии стран, из них
переболевших малярией - 21, у которых могут
возникать рецидивы или паразитоносительство .
9.
Из истории изучения малярииЕсть предположение, что люди болеют малярией в
течение 50 000 лет. Родиной малярии является
Западная Африка (P. falciparum) и Центральная
Африка (P. vivax). Древнейшие найденные
окаменелости комаров с остатками малярийных
паразитов имеют возраст 30 миллионов лет.
Первые летописные свидетельства лихорадки,
вызванной малярией, были обнаружены в Китае (за
2700 л. до н. э.).
Известные исторические личности, умершие от малярии :
Александр Македонский, Аларих (король готов) , Чингизхан, Святой
Августин, как минимум 5 римских пап, итальянский поэт Данте, император
священной римской империи Карл V, Христофор Колумб, Оливер Кромвель,
Микеланджело, Караваджо, лорд Байрон и многие другие.
20 тыс. могил погибших от малярии при строительстве Панамского
канала(1888-1914гг.).
10. История малярии – научные открытия
** Гиппократом
(V в. до н. э.) - описана клиническая картина
лихорадочных приступов за 400 лет до н.э.
* Врач Хуан Дель Вего (1640 г.) -для лечения малярии предложил
настой коры хинного дерева. Это самый знаменательный период
в истории борьбы с малярией.
*
Morton (Женев. врач) (1697 г) - впервые дал подробное описание
клинической картины и лечение настоем коры хинного дерева;
* A. Laveran( фран. врач)
малярии -(Л,Н,П,).
(1880 г.) – открыл и описал возбудителя
* Ronald Ross (анг. военврач) (1885-1887гг.) - установил роль
комаров как переносчиков малярии -(Л,Н,П). Джиованни Батиста
Грасси(итал. врач) уточнил, что переносчиком возбудителя
малярии являются самки комаров из рода Анофелес,
питающиеся кровью человека или животных. В драматической
истории участвовали и наши отечественные врачи. Н.А. Сахаров,
открывший особые формы возбудителей тропической малярии,
поставил опыт на себе и заболел тяжелой формой тропической
малярии . В 2015 г.Ту Юю(КНР) стала лауреатом Нобелевской
премии по медицине и физиологии за открытие артемизинина
- препарата из полыни однолетней (Artemisia annua),
помогающего бороться с малярией.
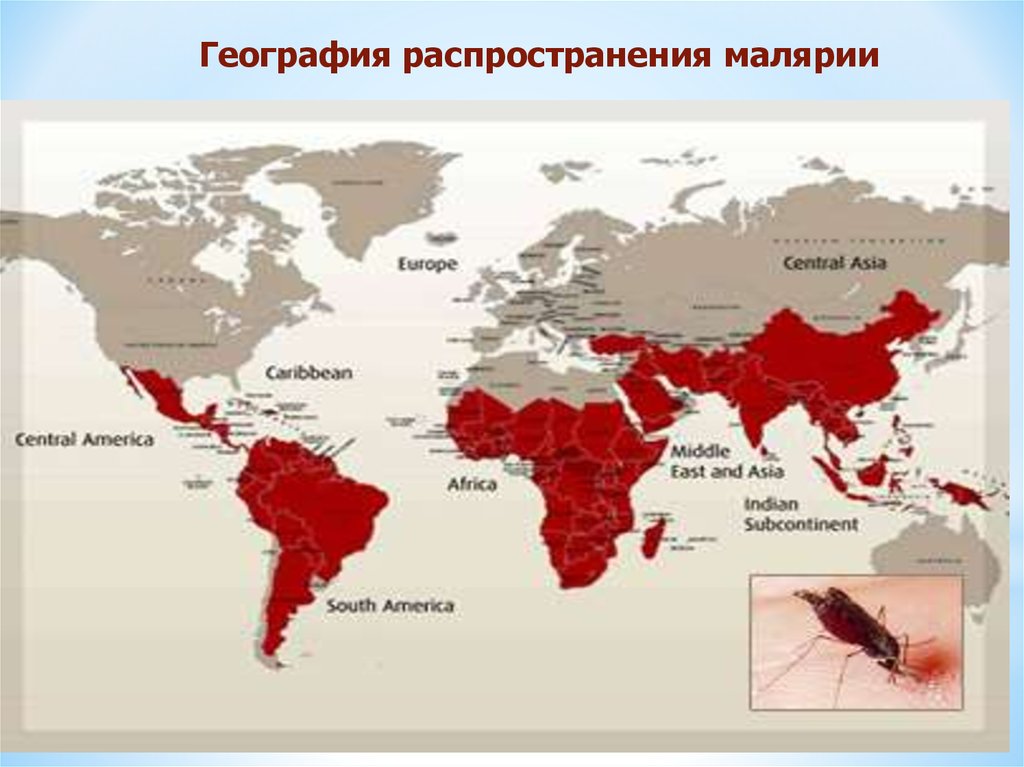
11.
География распространения малярии12. География распространения малярии
* География распространения малярииШирокое распространение малярии vivax объясняется
способностью Р. vivax развиваться в теле комара при
среднесуточной температуре окружающей среды+16-17°С. Кроме
того, плазмодий может длительно в течение нескольких месяцев
и даже лет сохраняться в организме человека в неактивном,
дремлющем состоянии в виде брадиспорозоитов (гипнозоитов).
2. В последние годы в республике Таджикистан появились
местные очаги тропической малярии. Это единственная
территория в Европейском регионе , где имеется местная
передача Р.falciparum. Для средней полосы России и для нашей
территории такая опасность маловероятна из-за отсутствия
тропических подвидов комаров рода Anopheles. Но возможен
завоз тропической малярии из Таджикистана , как тяжелой
формы.
13.
ЭтиологияРод Plasmodium включен в состав : тип Protozoa класс
Sporozoa, семейство Plasmodiidae .
► Род включает более 100 видов Plasmodium,
паразитирующих в организмах рептилий, птиц и
животных.
► Для человека патогенны только четыре вида.
Каждому биологическому виду возбудителя соответствует
особый вид болезни:
1.Plasmodium vivax - трехдневная малярия ; 2.Р. ovale - овале -
малярия(типа 3-х днев.);
3. Р. malariae - четырехдневная малярия ;
4.Р. falciparum - тропическая малярия ;
5.В последние годы установлено, что малярию у человека в ЮгоВосточной Азии вызывает также пятый вид — Plasmodium
knowlesi(плазмодий обезьян). Тяжёлые случаи малярии у людей
этого вида стали регистрироваться с 2004 г. среди туристов в
Юго-Восточной Азии.
14.
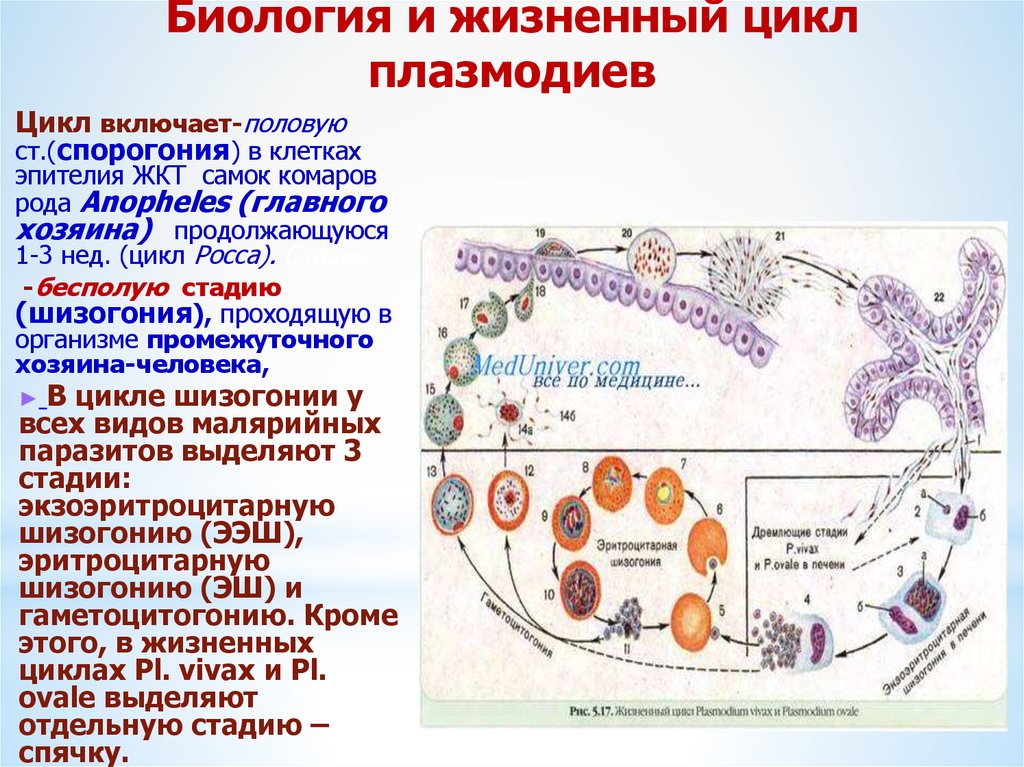
Биология и жизненный циклплазмодиев
Цикл включает-половую
ст.(спорогония) в клетках
эпителия ЖКТ самок комаров
рода Anopheles (главного
хозяина) продолжающуюся
1-3 нед. (цикл Росса). Стадия
-бесполую стадию
(шизогония), проходящую в
организме промежуточного
хозяина-человека,
В цикле шизогонии у
всех видов малярийных
паразитов выделяют 3
стадии:
экзоэритроцитарную
шизогонию (ЭЭШ),
эритроцитарную
шизогонию (ЭШ) и
гаметоцитогонию. Кроме
этого, в жизненных
циклах Pl. vivax и Pl.
ovale выделяют
отдельную стадию –
спячку.
15.
16.
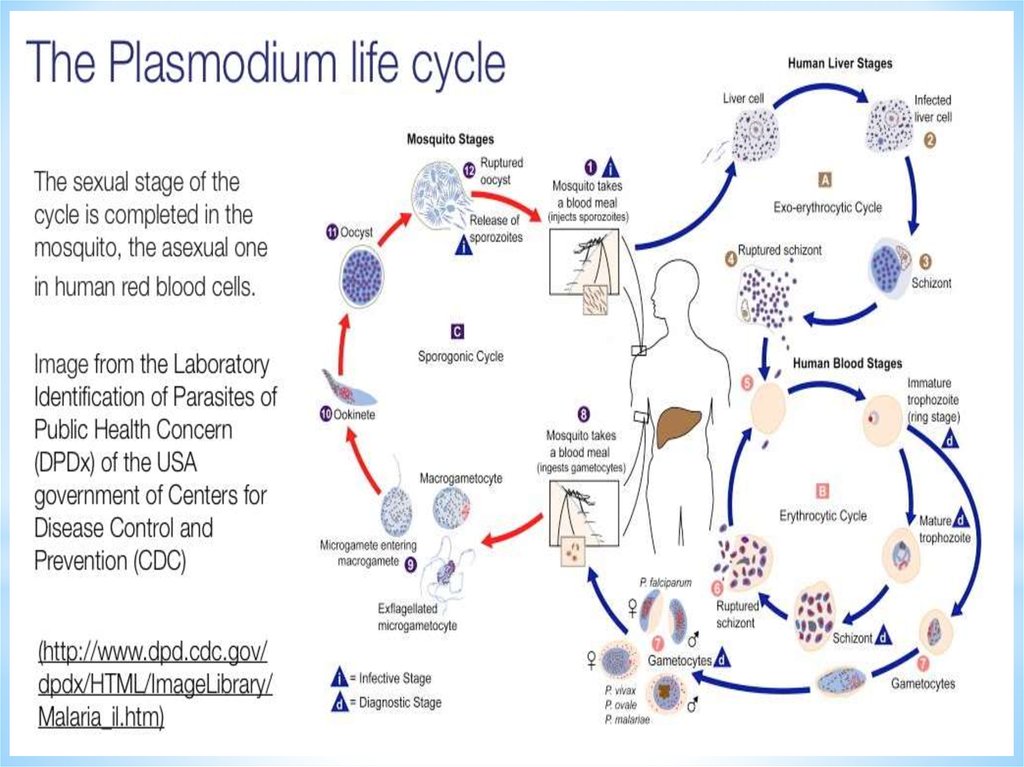
Спорогония.Самки комаров рода
анофелес приобретают
инфекцию,
насосавшись крови
человека, содержащую
гаметоциты (половые
формы ) паразита.
Гаметоциты в желудке
самки комара
созревают в
гаметы. Микро- и
макрогаметы,
слившись образуют
зиготу, которая
превращается в
оокинету.
Оокинета превращается в
ооцисту. В ооцисте образуется
несколько тысяч инвазионных
спорозоитов. Оболочка
ооцисты разрывается и
спорозоиты гемолимфой
разносятся по всему телу
комара, попадая в слюнные
железы. Через 2 недели
спорозоиты достигают высокой
инвазийности и сохраняют
инвазионные свойства 3-4
месяца. Процесс спорогонии в
теле комара происходит при
среднесуточной температуре +
16С (P. vivax), +18 С (P.
falciparum).
17.
Стадия спячки. ПриШизогония экзоэритроцитарная стадия
После укуса человека зараженной
самкой через 30-45 мин.
спорозоиты попадают в
гепатоциты, где превращаются в
тканевые шизонты, образуется
большое количество мерозоитов из
одного спорозоита: P.vivax - 10 тыс.
, P.ovale 15 тыс. , P.malaria - 7,5 тыс.
, P. falciparum до 50 тыс. , что и
обуславливает тяжесть течения
ТМ. Продолжительность тканевой
шизогонии: P. falciparum - 6 сут. ,P.
vivax - 8 сут. , P. ovale - 9 сут. , P.
malariae - 15 сут. Зрелые тканевые
мерозоиты выходят из гепатоцитов
малярии-vivax и
малярии-ovale
брадиспорозоиты,
внедрившиеся в
гепатоциты,
превращаются в
неактивные формы гипнозоиты, которые
могут оставаться без
деления в течение
нескольких месяцев или
даже лет до следующей
реактивации .
С гипнозоитами связаны
для этих форм малярии
длительная инкубация
(до 3-10-18 месяцев и
более) и развитие
отдаленных рецидивов.
18. Эритроцитарная шизогония
После внедрения мерозоитов вэритроциты паразиты многократно
проходят стадии: трофозоита
(питающаяся, одноядерная клетка),
шизонта (делящаяся многоядерная
клетка) и морулы (сформировавшиеся
паразиты, находящиеся внутри
эритроцита. После разрушения
эритроцитов, в плазму крови попадают
мерозоиты. Наибольшее количество
дочерних мерозоитов образуется при
тропической малярии - до 40 в одном
эритроците. Стадия ЭШ идет строго через
определенное время: 48 часов при малярииfalciparum, малярии-vivax, малярии-ovale и 72
часа при малярии-malariae.
Через 2-3 цикла часть э.мерозоитов
превращается в половые клетки гаметоциты. С этого времени человек
На мембранах
эритроцитов
образуются
шиловидные
выросты "кнобы" лиганды –
обуславливают
склеивание с Эр и
эндотелием
сосудовсеквестрация .
19.
Эпидемиология.Источник инфекции - больной или паразитоноситель, в крови
которого имеются гаметоциты.
При трех- и четырехдневной малярии гаметоциты созревают
быстро и живут недолго, появляются в крови и исчезают
одновременно с шизонтами. Этот человек остается заразным 710 дней. При тропической малярии гаметоциты созревают
медленно и живут долго. Человек становится источником
инфекции на 10-12 сутки после начала паразитемии и может
оставаться заразным до 6 недель.
Паразитоносительство продолжается при трехдневной - от 1 до 3
лет, овале- малярии - 1-5 лет, тропической - от 1 до 4 лет, а при
четырехдневной малярии - от 4 до 53лет. Механизм передачи:.
1)трансмиссивный с помощью укуса человека зараженной
самкой комара рода Anopheles.
2) вертикальный ( трансплацентарный путь)- от беременной к
плоду или новорожденному во время родов;
3) парентеральный – через инфицированную кровь от донора
паразитоносителя( гемотрансфузионный путь). 4) При
нарушении асептики возможен шприцевой путь.
20. Типы очагов в эндемичных регионах
В очагах определяются паразитарный и селезеночный индексы ,устанавливаемые на основании массового обследования населения на
наличие плазмодиев в крови и увеличения селезенки (в процентах к
общему числу обследованных).
По классификации ВОЗ (1964), различают 4 типа
эндемических очагов:
1.гипоэндемичная малярия - селезеночный индекс(СИ) у детей
от 2-х до 9 лет достигает 10 %;
2.мезоэндемичная малярия –СИ= 11-50 %;
3.гиперэндемичная малярия –СИ- выше 50 % у детей и у
взрослых также высокий.
4.голоэндемичная малярия – СИ у детей постоянно выше 75 %,
у взрослых - низкий (африканский тип). У детей грудного
возраста СИ постоянно выше 75 %. В очагах гипо- и
мезоэндемичной малярии риск заражения невысок. Для очагов гипери голоэндемичной малярии характерен очень высокий риск
заражения. Таким очагом является практически вся территория
Западной и Экваториальной Африки, с преобладанием инвазий,
обусловленных P.falciparum, реже P.ovale, P.malariae и крайне редко P.
vivax. В Восточной Африке, Азии и Южной Америке преобладающей
является инвазия P.vivax и реже P.falciparum.
21.
Патогенез малярии1.Малярийные приступы (пароксизмы) -озноб, жар,
пот совпадают с массовым разрушением эритроцитов, в
результате чего в кровь попадают плазмодии и их
токсические продукты, продукты распада эритроцитов
(пирогены),расстройство терморегулирующего
центра.Приступ начинается только при нарастании
количества паразитов до определенного уровня
("пирогенный порог"): для трехдневной малярии 100
паразитов в 1 мкл, для тропической - 600 в 1 мкл. При
рецидивах заболевания- около 5000 в 1мкл.
2.Усиление продукции кининов и других биолог. веществ,
повышающих проницаемость сосудистой стенки, ответгенер.воспалительная реакция. 3.Приступы
сопровождаются генерализованным сужением
периферических сосудов в период озноба, а в период
жара сменяется резким их расширением(нарушение
микроциркуляции, метаболизма, гипоксия и
др.).4.Перфузия в около сосудистое пространство воды и
белков, повышение вязкости крови и замедление
кровотока.5.Гемолиз эритроцитов- гемолит.анемия,
образование тромбопластических веществ-тромбов –
22.
Патогенез злокачественных форм притропической малярии обусловлен системным
поражением микрососудов с
тромбогеморрагическим синдромом: повышение
проницаемости капилляров, гемодинамические
нарушения, сдвиги в свертывающей системе
крови, васкулиты, геморрагии.
Часто наблюдаемые при этой форме малярии поражения
головного мозга связаны с тем, что эритроцитарная
шизогония P. falciparum проходит преимущественно в
капиллярах внутренних органов, прежде всего мозга, где
быстро скапливается большое число паразитов. В
результате нарушения проницаемости сосудистой стенки
возникает периваскулярный отек, повышается вязкость
крови, замедляется кровоток, что приводит к образованию
паразитарных тромбов. Немаловажное значение в развитии
злокачественных форм тропической малярии имеют
проявления инфекционно-токсического шока и аллергии.
23. Патогенез малярийной комы
* Патогенез малярийной комы. Малярийная кома (МК) развивается при злокачественных
формах тропической малярии. Злокачественное течение
тропической малярии связано с изменениями реологических
свойств крови, агрегацией пораженных эритроцитов,
секвестрацией, скоплением паразитов в капиллярах мозга и
внутренних органов с образованием тромбов и кровоизлияний.
В основе патогенеза МК является закупорка капилляров
головного мозга инвазионными эритроцитами
(тромбы).
В клиническом плане выделяют 3 периода : 1).
Сомноленция -адинамия, сонливость, инверсия сна, психическое
возбуждение; 2) Сопор - сознания резко заторможено, рефлексы
снижены, больной реагирует только на сильные раздражители,
возможны менингеальные симптомы, судороги, наличие
тахикардии, гипотонии, частого дыхания,
спленогепатомегалии. В крови анемия, нейтрофильный
лейкоцитоз, СОЭ высокое -до 60 мм/ч; 3) Кома – отсутствие
сознания, рефлексы резко снижены или не
вызываются. Смертельные исходы при коме возникают в 100%
случаев. Но своевременная диагностика и адекватное лечение в
периоде сомноленции может привести к выздоровлению.
24. Патогенез анемии
Плазмодии малярии паразитируют вэритроцитах, потребляют гемоглобин с
образованием малярийного пигмента и
обуславливают повторяющийся
гемолиз в процессе эритроцитарной
шизогонии, что сопровождается
снижением уровня гемоглобина и
уменьшением числа эритроцитов.
Поэтому развитие гемолитической гипохромной анемии при
малярии закономерно связано:
а) с разрушением большого числа Ег при массивной
паразитемии;
б) с повышением кроворазрушительной функции РЭС , в
особенности гиперплазированной селезенкой,
в) с образованием иммунных комплексов, способных
гемолизировать неинфицированные Ег;
г) с повышением эритропоэтической активности костного
мозга после прекращения паразитемии (ретикулоцитарный
криз). Тяжесть анемии зависит от интенсивности инвазии и
продолжительности болезни.Критерий тяжелой анемии Hb =41
25.
ИммунитетВосприимчивость к малярии практически всеобщая. Имеются
популяции населения, которые обладают полной или частичной
врожденной невосприимчивостью к определенным видам
возбудителей. Африканские негры обладают врожденной,
невосприимчивостью к P. Vivax (недостаточность антигенов
крови группы Даффи, которые являются факторами
прикрепления паразита к эритроцитам).
Выраженной устойчивостью к P.falciparum обладают носители
гемоглобина S (HbS) и других патологических глобинов -С и В.
Началом иммунных процессов
является : 1. Фагоцитирование
Иммунитет
малярийных паразитов макрофагами с выделением
иммуногенных детерминант. 2. Макрофаг через интерлейкин-1
(ИЛ- 1) стимулирует Т- хелперы, которые помогают “запустить”
иммунный ответ.3. Антигены предъявляются Т-хелперам вместе
с комплексом гистосовместимости (HLA) . 4. Презентация
способствует выработке интерлейкина-2 (ИЛ-2), который и
активизирует размножение и дифференцировку различных
клонов В-клеток, синтезирующих специфические антитела.
5.ИЛ-2 стимулирует размножение и дифференцировку Тцитотоксических лимфоцитов, которые атакуют
инфицированные эритроциты, способствуют их разрушению.
26. Иммунитет
* ИммунитетАнтигенными раздражителями являются только
эритроцитарные стадии плазмодиев. Образование
специфических антител начинается с первых дней заболевания.
Серологические реакции становятся положительными через 5-12
дней от начала заболевания. Наиболее высокие титры через 4-6
недель. Ат в низких титрах сохр. :в течение 2-х лет при
тропической малярии, 6 лет - при трехдневной и 15 лет - при
четырехдневной. У жителей эндемичных районов, в результате
постоянного реинфицирования развивается высокий иммунитет,
поэтому клинические проявления малярии выражены слабо,
либо отсутствуют. Но прекращение повторных заражений, в
случае выезда из эндемичной зоны, приводит к постепенному
угасанию иммунитета и при заражении малярией спустя
несколько лет, повлечет за собой тяжелое течение заболевания.
Иммунитет при малярии видо- и штаммоспецифичен.
Остаточный постинфекционный иммунитет непродолжителен. У
лиц, которые долго не посещали малярийные районы
(иностранные студенты, пилоты иностранных авиалиний,
военнослужащие и др.) по возвращении их в эндемичные очаги
снова становятся уязвимыми к заражению малярией с высокой
численностью паразитов в крови.
27.
Международная классификация болезней X пересмотра (МКБ10):B50 Малярия, вызванная Plasmodium falciparum
B50.0 Малярия, вызванная Plasmodium falciparum с церебральными
осложнениями
B50.8 Другие виды тяжелой и осложненной малярии, вызванной
Plasmodium falciparum
B50.9 Малярия, вызванная Plasmodium falciparum, неуточненная
B51 Малярия, вызванная Plasmodium vivax
B51.0 Малярия, вызванная Plasmodium vivax, осложненная разрывом
селезенки
B51.8 Малярия, вызванная Plasmodium vivax, с другими осложнениями
B51.9 Малярия, вызванная Plasmodium vivax, без осложнений
B52 Малярия, вызванная Plasmodium malariae
B52.0 Малярия, вызванная Plasmodium malariae, с нефропатией
B52.8 Малярия, вызванная Plasmodium malariae, с другими
осложнениями
B52.9 Малярия, вызванная Plasmodium malariae, без осложнений
B53 Другие виды паразитологически подтвержденной малярии B53.1
Малярия, вызванная плазмодиями обезьян
B53.8 Другие паразитологически подтвержденные малярии, не
классифицированные в других рубриках
B54 Малярия неуточненная( пример)
P37.3 Врожденная малярия, вызванная Plasmodium falciparum
28.
В54 Малярия неуточненная. Нами установлентакой д-з у б. К.29 лет.приб. из Пакистана
(пров.Punjab), где находилась с 05.08.по
07.11.14г. В средине октября заболела остро с
лихорадочными приступами, получала
фансидар 3дня, лабораторно на малярию не
обследовалась. Одновременно подобным
заболеванием заболел сын. Приступы
периодически повторялись. 12.11.госпит. в
инф.стац. ЛГМБ№4 на 20 день лихор. сост.
Комис. выстав. Д-з: В54,микроскоп.отр. Клин. эпид. предпосылки(53 тыс.сл.маляриии в
Пакист.)(ВОЗ)
29. Клиническая классификация
I.По виду возбудителя:- трехдневная малярия (vivax –
малярия, malaria tertiana);
- трехдневная овале-малярия
(ovale-malaria);
- четырехдневная малярия
(malaria quartana);
- тропическая малярия (falciparum
- малярия, malaria tropica).
Смешанная малярия.
II. По выраженности
клинических проявлений:
-Клинически выраженная
(типичная)
-Бессимптомное
паразитоносительство
III. По тяжести: легкая, средне
тяжелая, тяжелая.
IV - Осложненная
--Неосложненная.
V. По чувствительности
к
препаратам:
-Резистентная
-Нерезистентная.
VI.По возникновению
заболевания:
-Первичные проявления.
-Рецидивы.
VII. По сочетанности с другими
заболеваниями:
Малярия + соматическое или
инф.заболевание.
30.
Клиника1.Инкубационный период : при трехдневной малярии,
обусловленной южным штаммом(тахиспорозоиты) P.vivax
vivax - 10-14 дней или северным штаммом P.vivax
hibernans (брадиспорозоиты) - 6-18мес; при овале-малярии
- 7-21 дн., при четырехдневной - 20-40 дн., при
тропической-7-16дн.2 Период острых проявлений.
Общая клиническая картина первичной малярии: Продромальные
явления, наблюдаемые при первичном заражении, проявляются
недомоганием, сонливостью, головной болью, субфебрилитетом, за
которым нередко следует лихорадка неправильного типа. Спустя 3—4
дня возникает характерный приступ, в течение которого
выделяются три клинические фазы: озноб, жар, пот. Озноб
(внезапный, «потрясающий») появляется чаще в первой
половине дня(при овале-малярии –в вечернее), повышается
температура тела до 37,6-38 С , появляется головная боль,
ломота в пояснице, тошнота, одышка. Кожа бледная,
«гусиная», губы цианотичные, конечности холодные. Фаза
озноба длится 2-3 часа, и по ее окончании температура тела
достигает 39-41 С. Жар сменяет озноб, беспокоит сильная
головная боль, жажда, тошнота, рвота, иногда бред. Status :
сухость слизистых оболочек и кожи, гиперемия , инъекция
склер, язык обложен белым налетом. Тоны сердца
приглушены, тахикардия, пониженное артериальное
31.
Продолжительность малярии при однократном заражении(Беляев А.Е. Лысенко А.Я., 1992)
Тропическая
малярия :
Трёхдневная и овале малярия
Минимальный период -До 1 года
До 1,5—2 лет
Максимальный период -До 3 лет
До 4—5 лет
Четырёхдневная
Минимальный период
До 2—3 лет
Максимальный период
Десятки лет (пожизненно)
32.
Клиника (продолжение)При трехдневной, тропической и овале-малярии
приступы повторяются через день, а при
четырехдневной - через 2 дня. Лихорадка во
время приступов достигает обычно 40 С и
выше. Длительность приступа при трехдневной
и овале малярии 6-8 час., при четырехдневной
12-24 ч, при тропической малярии приступ
продолжительный.После 2-3 приступов
появляется увеличение селезенки и печени,
возникает анемия. Количество пароксизмов
может достигать 10-14. Если течение болезни
благоприятное, больной постепенно
выздоравливает. 3.Латентный период. 4.Рецидивы:
Ранние в течение 2-3 мес. Поздние рецидивы через 6-14 месяцев -3 года при трехдневной и
овале-малярии. Характеризуются приступами
лихорадки, сплено- гепатомегалией и анемией , но
33.
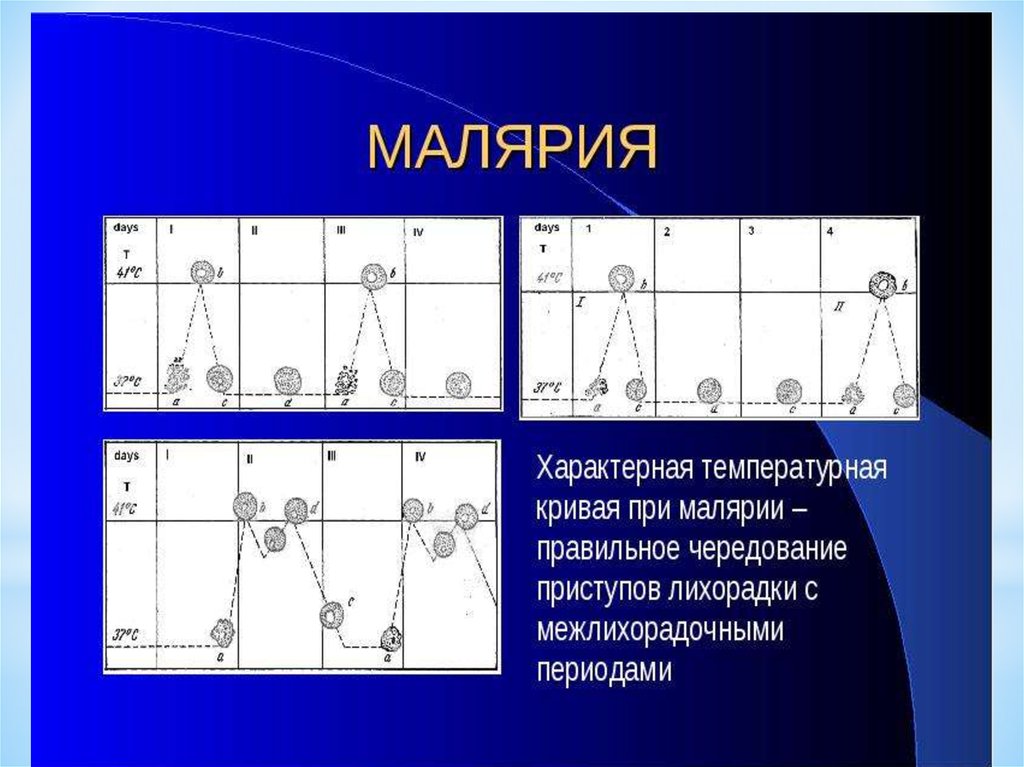
ЛихорадкаЛихорадка наблюдается в момент выхода мерозоитов
из разрушенных эритроцитов;
интервалы между проявлениями приступов зависят от
биологического цикла паразита.
Начало острое, температура тела может достигать
40-41,7 °С (обычно подъём наблюдают в дневное время).
Через несколько часов она литически снижается до 3536 °С.
При разрушении эритроцитов в кровь выделяется
эндопироген, структура которого остаётся неидентифицированной (определённая роль может принадлежать
гематину).
Определённую роль в развитии лихорадочной
реакции могут играть ИЛ-1 и ФНО, выделяемые
макрофагами, активируемыми во время утилизации
остатков эритроцитов.
34.
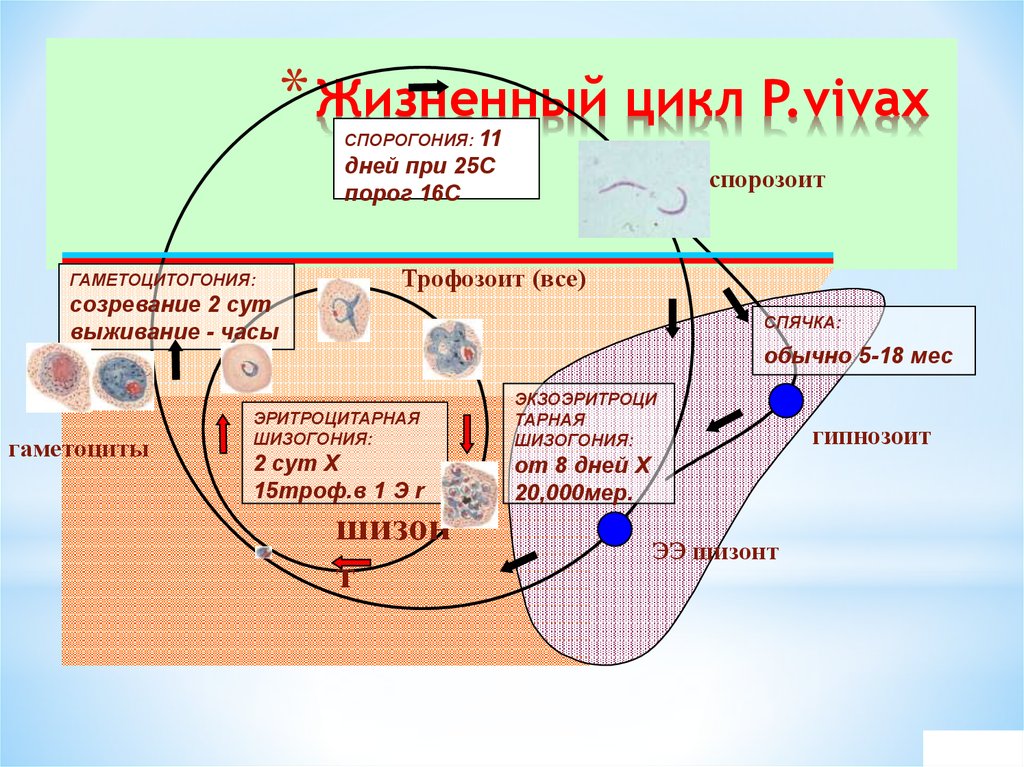
35. Жизненный цикл P.vivax
* Жизненный цикл P.vivaxСПОРОГОНИЯ: 11
дней при 25С
порог 16С
ГАМЕТОЦИТОГОНИЯ:
созревание 2 сут
выживание - часы
гаметоциты
мерозоит
спорозоит
Трофозоит (все)
СПЯЧКА:
обычно 5-18 мес
ЭРИТРОЦИТАРНАЯ
ШИЗОГОНИЯ:
ЭКЗОЭРИТРОЦИ
ТАРНАЯ
ШИЗОГОНИЯ:
2 сут Х
15троф.в 1 Э r
от 8 дней Х
20,000мер.
шизон
т
гипнозоит
ЭЭ шизонт
А.Е.Беляев
36.
►Особенностиклинического течения
► Трехдневная малярия:
-инкубационный период – 10-14 дней(тахиспорозоиты)
или 5-18 мес (брадиспорозоиты,гипнозоиты);
-начало с продромальных явлений в течение 2-5
дней; пароксизм возникает в дневное время,повтор
через 48 часов; -селезенка увеличивается к концу 1-й
недели; -анемия развивается на 2-3 неделе
заболевания; -в периферической крови выявляются все
стадии паразитов;
-церебральные и другие осложнения не характерны;
-при отсутствии радикального лечения могут возникать
ранние рецидивы через 2-3 мес.; поздние через 6-8
мес., иногда через 3 года.
Резюме: доброкачественное течение, осложнения
наблюдаются крайне редко. Прогноз, как правило,
благоприятный.
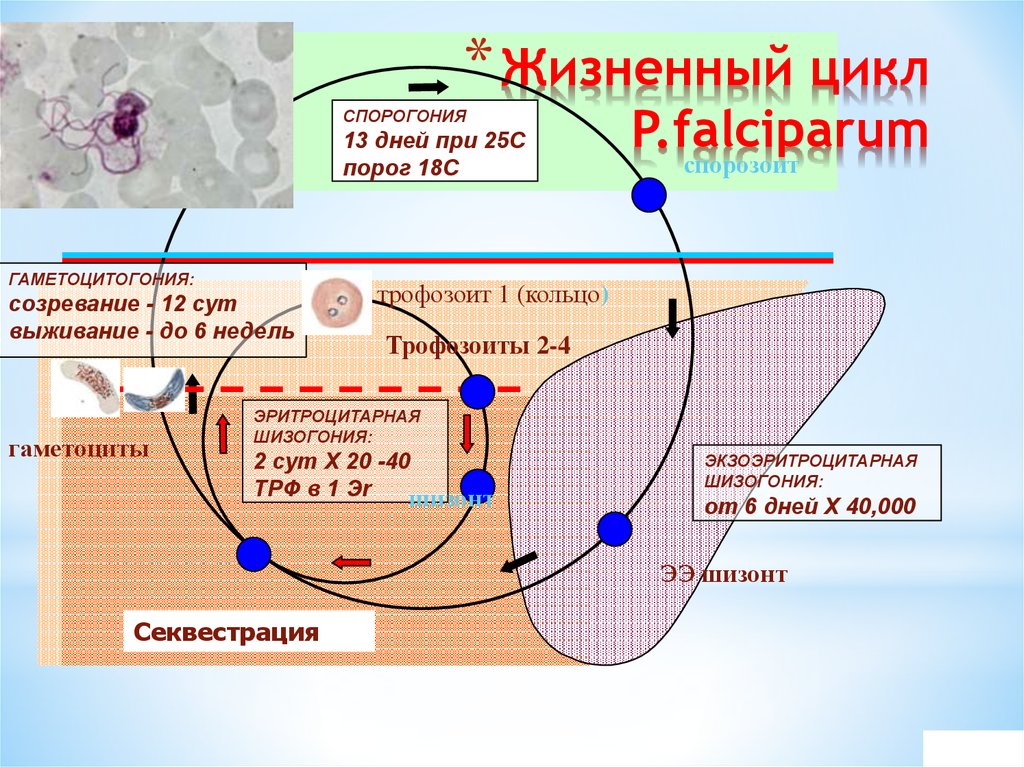
37. Жизненный цикл P.falciparum
* Жизненный циклСПОРОГОНИЯ
13 дней при 25С
порог 18С
ГАМЕТОЦИТОГОНИЯ:
созревание - 12 сут
выживание - до 6 недель
гаметоциты
P.falciparum
спорозоит
трофозоит 1 (кольцо)
Трофозоиты 2-4
ЭРИТРОЦИТАРНАЯ
ШИЗОГОНИЯ:
2 сут Х 20 -40
ТРФ в 1 Эr
шизонт
мерозоит
ЭКЗОЭРИТРОЦИТАРНАЯ
ШИЗОГОНИЯ:
от 6 дней Х 40,000
ЭЭ шизонт
Секвестрация
А.Е.Беляев
38.
Тропическая малярия:-инкубационный период – 7-10 дней;
-начало заболевания с продромального периода в течение 1-2
дней: -часто первые симптомы -диарея;
-лихорадка постоянная или ремиттирующая, периоды
апирексии не выражены (t° не снижается до нормы);
-характерны нерегулярность и пролонгированность пароксизмов
(сутки);
-селезёнка увеличивается к 10-му дню болезни и достигает
больших размеров; -возможно поражение почек;
-поздних рецидивов не бывает, - частые осложнения (малярийная
кома. ОПН, отёк легких).
гемоглобинурийная лихорадка, алгид, гипогликемия, острый
гемолиз.
Четырехдневная малярия: С учетом длительного
персистирования P.malariae (до нескольких десятков лет),
развитие поздних рецидивов - через несколько десятков лет, При
хроническом заболевании, вызванном
Р. malariae, может развиться прогрессирующая почечная
недостаточность , опосредованная аутоиммунными механизмами.
Возможности трансфузионной передачи. Клин.пример из нашей
практики.
39. Осложнения тропической малярии
*Малярийная кома (церебральная форма малярии,инфекционно- токсическая
энцефалопатия),(см.Патогенез).
*Инфекционно- токсический шок.
Гемоглобинурийная лихорадка (развивается вследствие
внутрисосудистого гемолиза. При этом внезапно возникает резкий
озноб, быстрое повышение температуры тела до 40-410С. Моча
приобретает темно-коричневый цвет, появляются признаки ОПН ,
гиперазотемия. Летальность при этом высокая, больной погибает
при проявлениях азотемической комы.
Вторичная гипохромная анемия; Отек легких;
Малярийный гепатит.
Разрыв селезенки происходит
внезапно и характеризуется кинжальной болью в верхних отделах
живота с распространением в левое плечо и лопатку. Наблюдаются
резкая бледность кожи, холодный пот, тахикардия, снижается АД
,пульс нитевидный. Если экстренное оперативное вмешательство
не проводится, больные погибают от острой кровопотери.
40.
Клинический случай завозной тропической маляриив Луганскую область с летальним исходом (по данным
наших наблюдений).
Больная В., 22 лет, жительница г. Алчевска , была
госпитализирована 19 декабря 2003г. в инф. стационар на7 д.
бол., с жалобами на повышение температуры тела до 39 С,
слабость, усталость, головную боль, боль в глазных яблоках.
Установлено, что В. заболела 13.12.03,(7 дн. назад) болезнь
началась остро, когда появился легкий озноб, повысилась
температура тела до 39С и продолжалась в течение недели(
периодически вызывала СП).19.12.03 был вызван участковый
врач, который установил диагноз «ОРВИ , тяжелое течение,
пневмония?».В этот же день больной было проведено
рентгенисследование легких , диагноз пневмония? не
подтвержден , направлена в инф. отд., где были обнаружены
следующие признаки: температура тела - 39,80С, пульс 100 уд /
мин, АД 90/70 мм рт. ст.,ЧД 20 / мин. Больная вялая,
адинамичная,кожа бледная, влажная. Склеры инъецированы,
конъюнктивы гиперемированы. Тоны сердца приглушены,
ритмичные. Дыхание жесткое .Селезенка пальпируется по краю
реберной дуги, мягкая, эластичная. Печень не пальпируется.
41.
Из эпиданамнеза:» больная постоянно проживала в г.Алчевске, из города никуда не выезжала.» В этот
период мать больной находилась на лечении с
диагнозом»ОРВИ».В инф. стац. больной установлен
диагноз «грипп, тяжелое течение», в течение 2-х суток
получала дезинтоксикационную и противовирусную
терапию,температура тела снизилась до
субфебрильной. 21.12.03 (на 9 д. б. и 2-й д.в стац.) у
больной внезапно появилось головокружение с
развитием сопора, была переведена в реанимационное
отделение с диагнозом «грипп, нейротоксикоз»,
проведена интубация трахеи, переведена на ИВЛ.
Здесь у больной выявлено увеличение селезенки (+2
см) и печени (+1 см). В анализе крови: эритроцитов
1,8 * 10--11 г / л, Hb 60 г / л, общий билирубин 105 мкмоль / л, мочевина - 24,0 мкмоль/л.
42.
22.12.03 (на 10 день болезни) проведено первичноеисследование препаратов крови (толстая капля и
мазки) на малярийный плазмодий. Обнаружены P.
falciparum, паразитемия ++++ (190 тыс. в / 1 мкл.
крови), стадия кольца, наличие гамонт. Через 3 часа :
паразитемии выросла до 206 тыс. в 1/мкл.
Заключительный клинический диагноз «Малярия
тропическая, злокачественное течение. Осложнения:
малярийная кома, острая почечная и печеночная
недостаточность. Синдром полиорганной
недостаточности» Лечение было позднее и неадекватн
Только 22.12.03 (10-й день болезни) мать больной
сообщила, что ее дочь 04.12.03 (за 10 дней до
заболевания) вернулась из Нигерии, у нее на теле
были многочисленные укусы комаров. 27.12.03 (на 15
день болезни) больная В. умерла. Выводы: Поздняя дка ТМ по вине б-ой (скрыла выезд в тропические
страны) и врачей(не обсл.на М, как лихорад. более 5-
43.
Критерии постановки диагноза малярии.1.Эпидемиологический анамнез- в основе д-ки:
-указание на пребывание в эндемичных очагах маляри( в
странах с жарким климатом) в ближайший период и в течение
последних 3-х лет до заболевания;
-указание на заболевание малярией в прошлом (рецидив);
-гемотрансфузии в течение 3-х и менее месяцев до начала
болезни.
2.Клинические проявления: Типичный малярийный
пароксизм, длительная лихорадка, анемия, спленогепатомегалия,геморрагическая сыпь.
- Во время приступа: гиперемия лица; инъекция сосудов склер,
сухая горячая кожа. - После 2-3 приступов : бледность кожных
покровов или желтуха; сплено-гепатомегалия, анемия. Приступ
лихорадки завершается критическим снижением температуры
тела до нормальных значений. -В периоде апирексии
самочувствие больных может быть удовлетворительным.
Малярию необходимо дифференцировать : от гриппа, тифопаратифозных заболеваний, бруцеллеза, висцерального
лейшманиоза, лептоспироза, клещевого спирохетоза, сепсиса,
арбовирусных заболеваний, заболевания крови.
44.
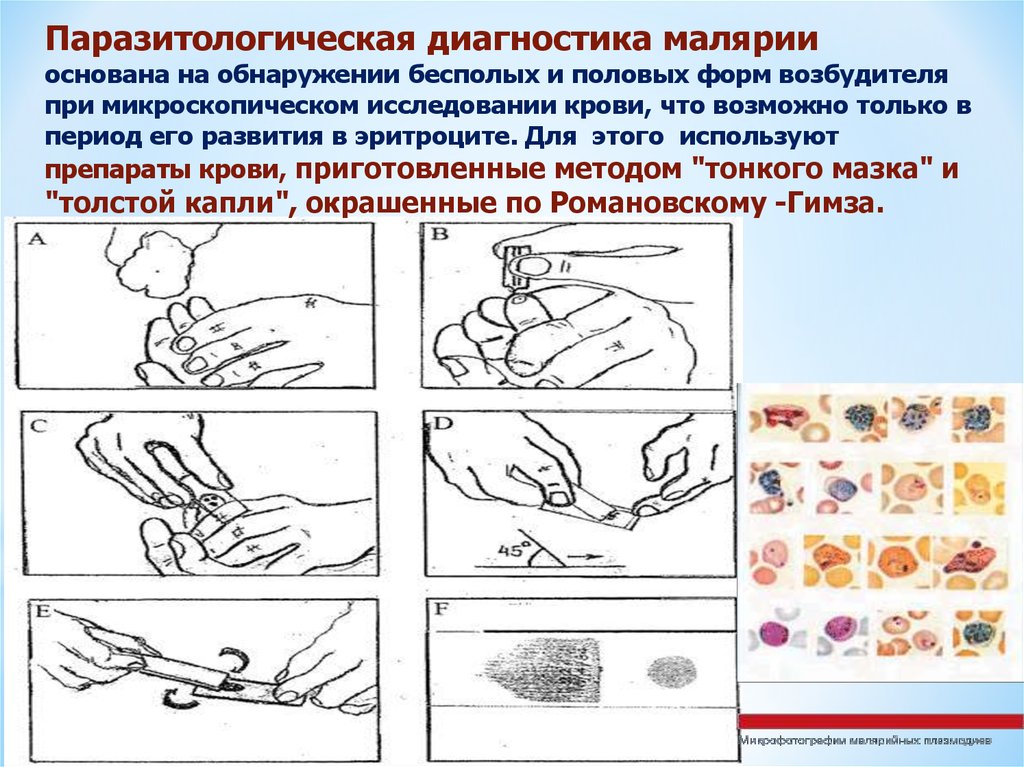
Паразитологическая диагностика малярииоснована на обнаружении бесполых и половых форм возбудителя
при микроскопическом исследовании крови, что возможно только в
период его развития в эритроците. Для этого используют
препараты крови, приготовленные методом "тонкого мазка" и
"толстой капли", окрашенные по Романовскому -Гимза.
45.
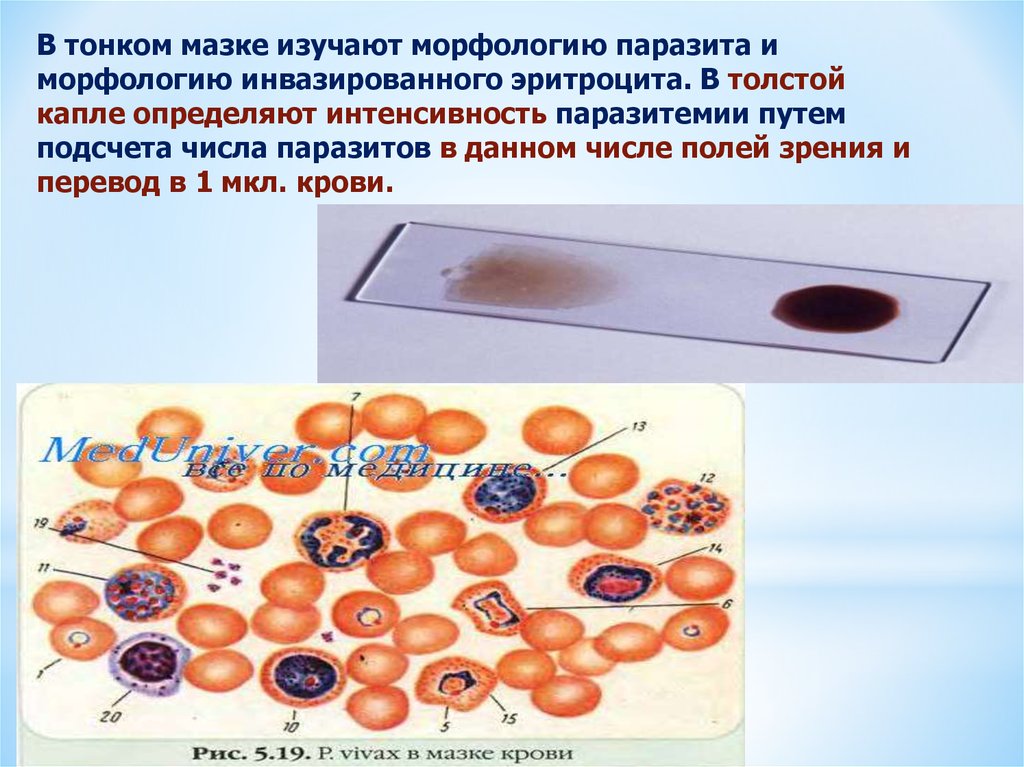
В тонком мазке изучают морфологию паразита иморфологию инвазированного эритроцита. В толстой
капле определяют интенсивность паразитемии путем
подсчета числа паразитов в данном числе полей зрения и
перевод в 1 мкл. крови.
46.
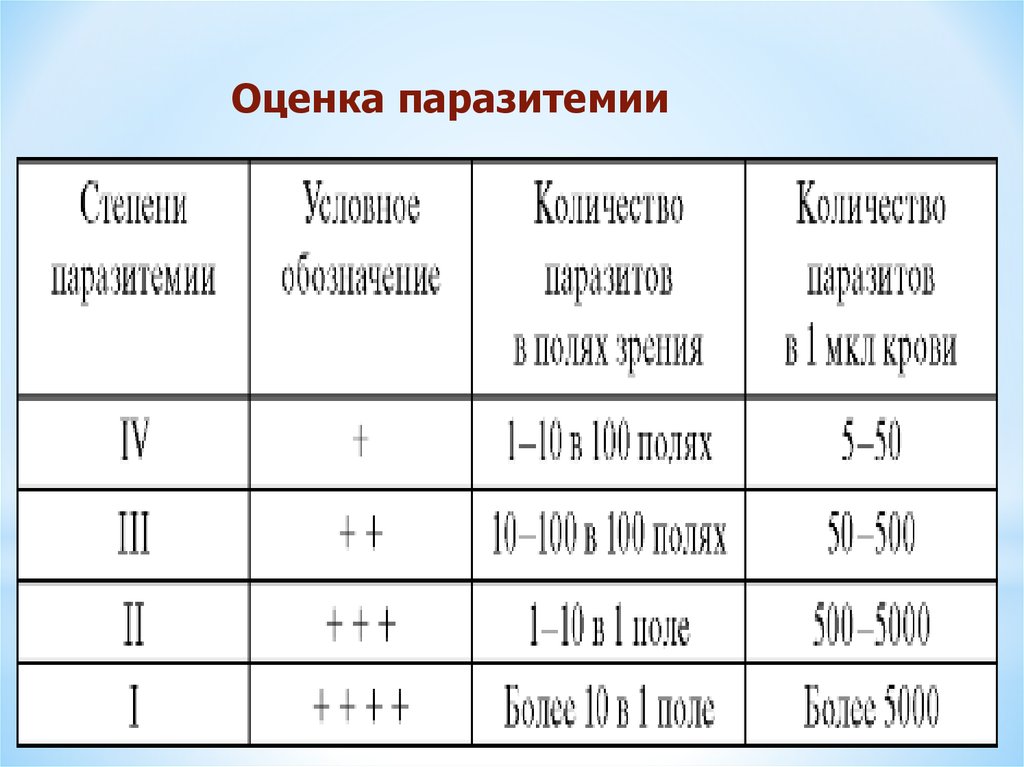
По рекомендациям ВОЗ определяется уровеньпаразитемии по результатам подсчета 100 полей
зрения толстой капли.
Ориентировочная схема учета паразитемии:
Количество паразитов в полях зрения (п.з.)=количество
паразитов в 1 мкл. крови:
Уровень паразитемии
10 и более в каждом п.з. = 5000 в 1 мкл
++++
1-10 в каждом п.з. =
500-5000
+++
в 100 п. н. от 10 до 100 = 50-500
++
в 100 п. н. от 1 до 10 =
5-50
+
Используют также серологические методы:
иммунофлюоресцентный, РСК, РНГА, которые
имеют значение в ретроспективной диагностики
малярии, а также с целью выявления
паразитоносительства у доноров.
47.
Оценка паразитемии48.
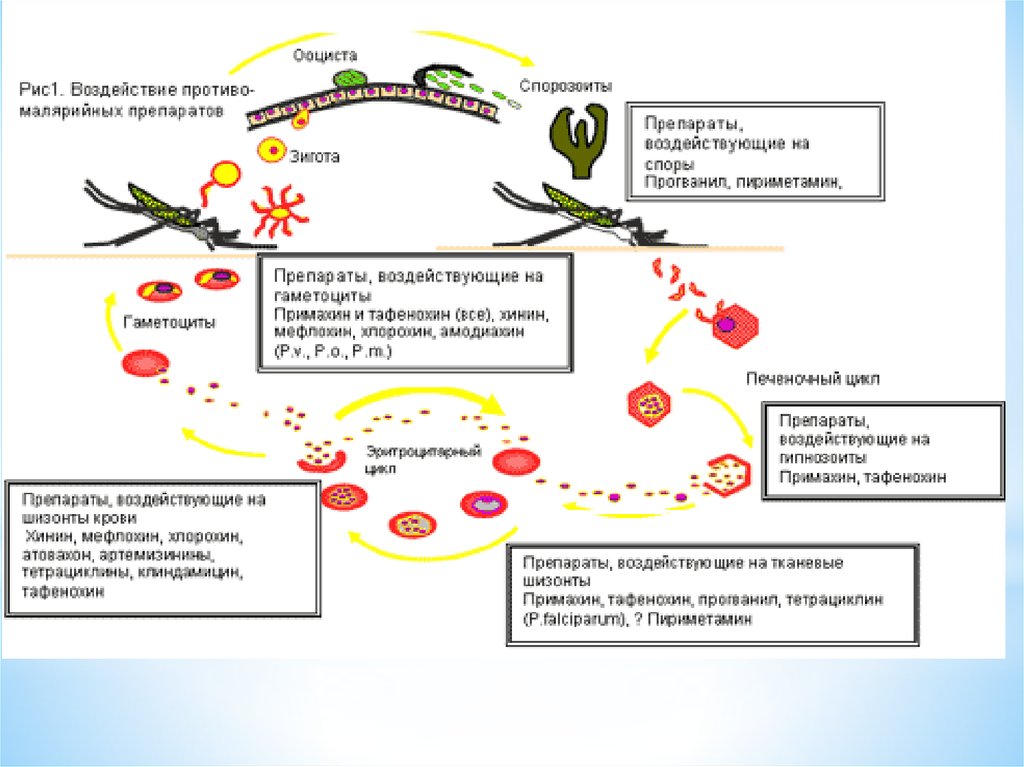
Специфическое лечениеЭтиотропные препараты делятся на 4 группы:
1.Гематошизотропные : 4- хинолилметанолы (хинина
гидрохлорид, дигидрохлорид или сульфат, мефлохина
гидрохлорид); артемизинины (артемизинин, артесунат,
артеметер ); 4-аминохинолины (хлорохина дифосфат -син.
делагил, хингамин, резохин), диаминопиримидины
(пириметамин, триметоприм), бигуаниды (прогуанил),
сульфоны и сульфаниламиды (сульфадоксин,
сульфаметоксазол), антибиотики( доксициклин,
клиндамицин, фторхинолоны);
2). Гистошизотропные средства — эффективные в
отношении тканевых стадий плазмодиев (пириметамин,
прогуанил, доксициклин, тетрациклина гидрохлорид,) и
эффективные в отношении гипнозоитов P. vivax и P. ovale (8аминохинолины — примахина дифосфат и хиноцид);
3) Гаметоцидные средства- (примахина дифосфат и
хиноцид ; 4) Споронтоцидные средства,
предотвращающие формирование спорозоитов
(пириметамин, прогуанил).
49.
50.
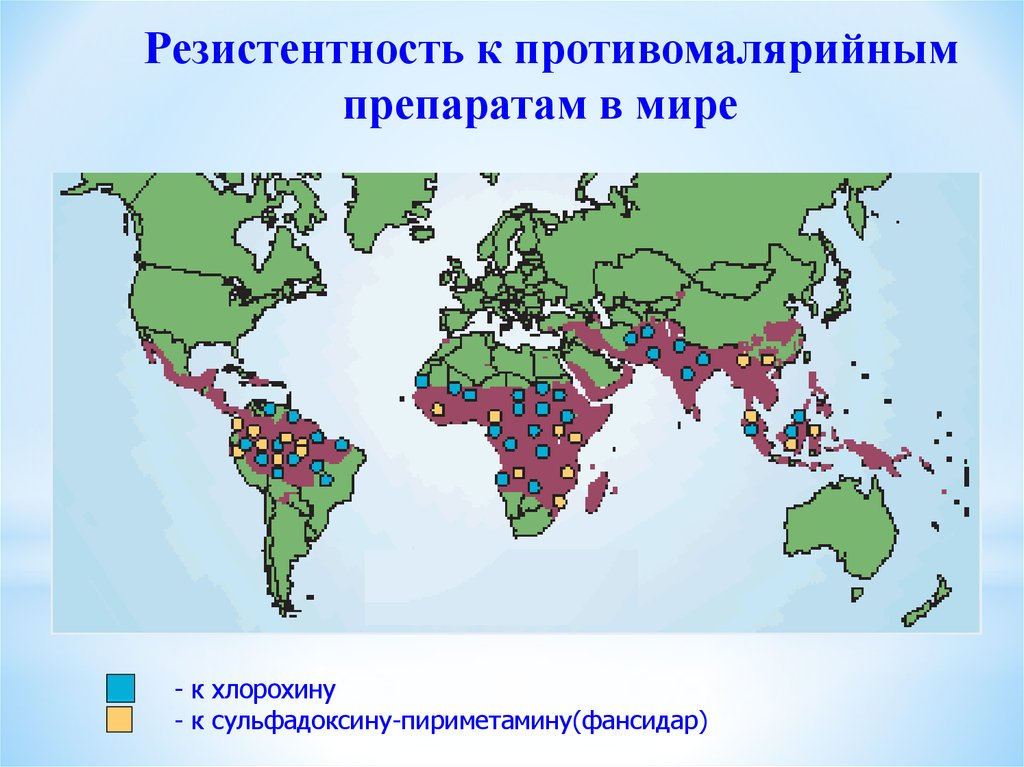
Резистентность к противомалярийнымпрепаратам в мире
- к хлорохину
- к сульфадоксину-пириметамину(фансидар)
51. 1.Купирующая терапия вивакс-, овале- и 4-дневной малярии(протокол РФ)
Проводится обычно хлорохином (в видетаблеток или суспензии). В Российской
Федерации хлорохин применяется в виде
коммерческого препарата делагил; одна
таблетка делагила содержит 0,25 г дифосфорной
соли хлорохина. Делагил в течение 3-х дней:1-й
день -1 г препарата, затем + 0,5 г с интервалом 68 часов. На 2-й и 3-й день по 0,5 г однократно,
утром. Курсовая доза для больного массой 60 кг2,5 г .
При 4-дневной малярии, (72-часовой цикл
возбудителя), курс лечения хлорохином - 5 дней:
в 1-й и 2-й дни по 1 г(по 10 мг/кг ) однократно,
в 3-й, 4-й и 5-й дни — по 0,5 г(по 5 мг/кг) .
Курсовая доза для больного массой 60 кг-3,5г.
52.
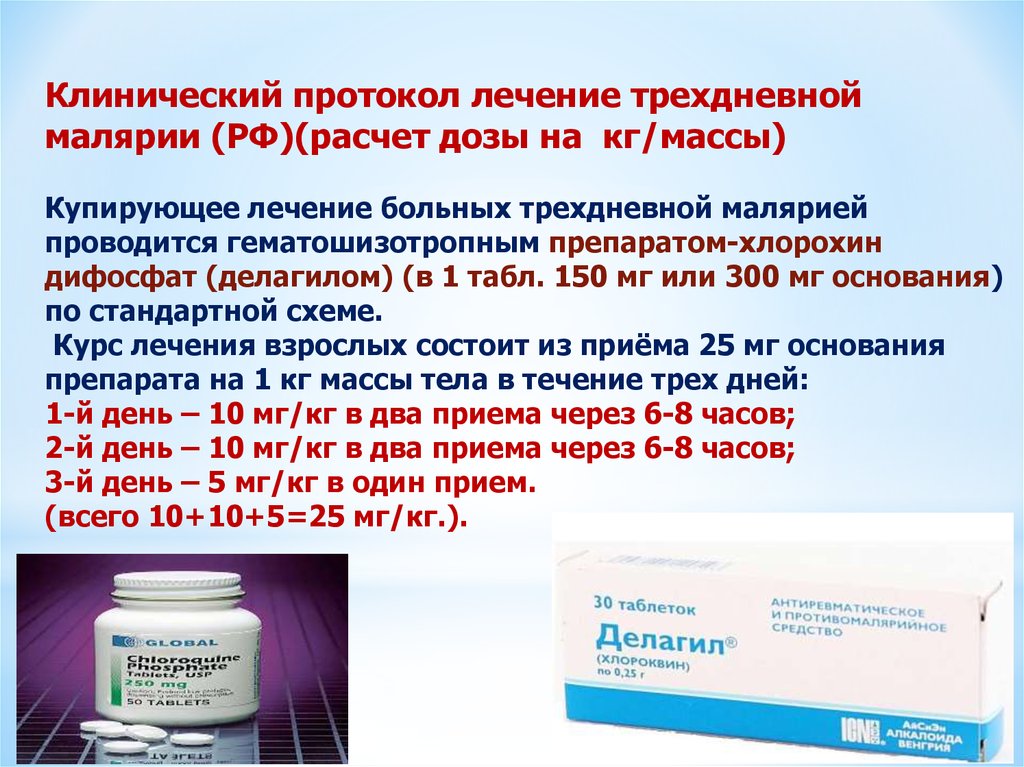
Клинический протокол лечение трехдневноймалярии (РФ)(расчет дозы на кг/массы)
Купирующее лечение больных трехдневной малярией
проводится гематошизотропным препаратом-хлорохин
дифосфат (делагилом) (в 1 табл. 150 мг или 300 мг основания)
по стандартной схеме.
Курс лечения взрослых состоит из приёма 25 мг основания
препарата на 1 кг массы тела в течение трех дней:
1-й день – 10 мг/кг в два приема через 6-8 часов;
2-й день – 10 мг/кг в два приема через 6-8 часов;
3-й день – 5 мг/кг в один прием.
(всего 10+10+5=25 мг/кг.).
53.
2.Радикальное лечениеПри вивакс- и овале-малярии после купирования
эритроцитарной шизогонии назначают тканевой
шизонтоцид — примахин в течение 14 дней. В
настоящее время в России применяются импортируемые
таблетки примахина, содержащие 0,015 г основания.
Суточная доза для взрослого массой 60 кг составляет 15 мг
(1 таблетка), а курсовая доза — 210 мг (14 таблеток).
При 4-дневной малярии радикальное излечение достигается
приемом кровяного шизонтоцида (примахин не
назначается). Примахин противопоказан:
беременным и кормящим грудью женщинам;
детям до 4-х лет; лицам с дефицитом фермента глюкозо-6фосфатдегидрогеназы. из-за возможного гемолиза.
Исследование препаратов
крови проводят трижды до начала приёма
хлорохина, на 4- й день
лечения и перед
выпиской из стационара.
54. 3.Препараты для лечения неосложненной тропической малярии
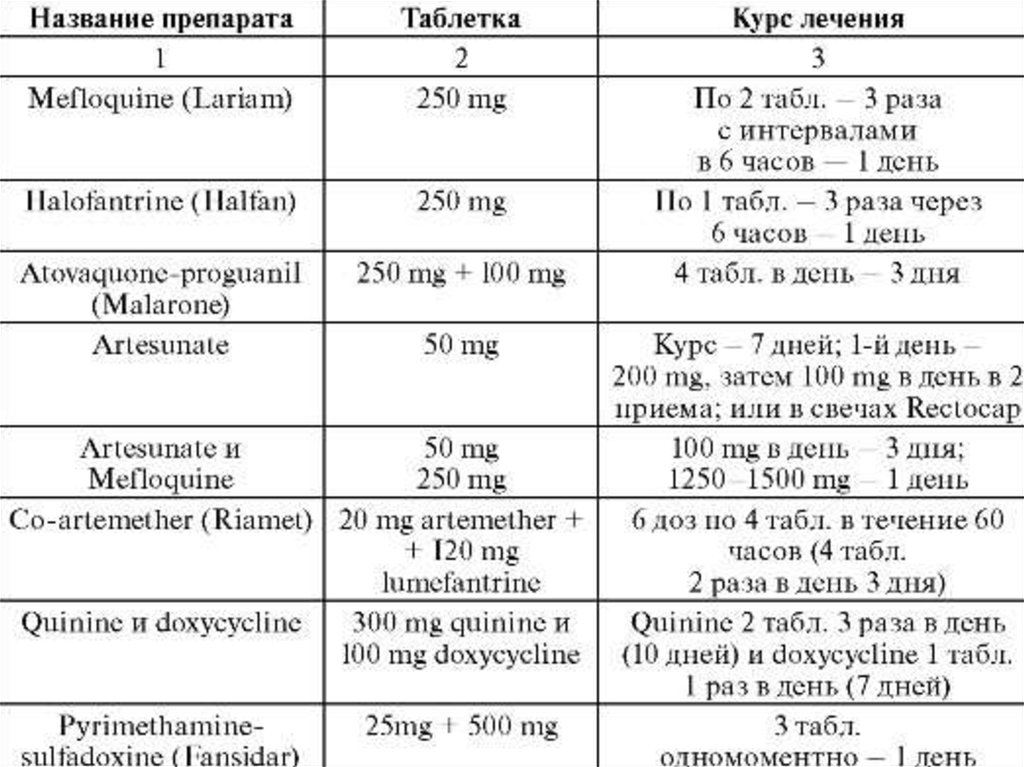
3.Препараты для лечения неосложненнойтропической малярии
1.Артеметер в сочетании с лумефантрином (Artemether 20 mg Lumefantrine - 120 mg)- Riamet
Согласно рекомендациям ВОЗ эта комбинация является
комбинацией первого выбора.
2. Мефлохин (Lariam, Meflaquine) 25mg основния/kg в два
приема дозы – 15mg/kg плюс 10 mg/kg с интервалом
через 6-24часов между приемами.
3. Хинин в сочетании с доксициклином: Хинин
(дигидрохлорид или сульфат) 10 мг⁄кг + доксициклин 100
мг в сутки в течение 7 дней одновременно или
последовательно.4.Комбинация артесуната и
сульфадоксина+пириметамина (фансидар ) , см.Таб.
Показана ежедневная микроскопия препарата
крови.5.Если после проведенного лечения
обнаруживаются гаметоциты, следует пролечить
примахином (0,45 мг основания, 3 табл.) в один день.
55.
3.1. Схема лечения неосложненнойтропической малярии : Co-artemether(20mg
artemether+ lumefantrine 120mg)- Riamet по
протоколу лечения: Число таблеток Riamet и часы
приема
Вес в кг
Возраст в
годах
5-14
Менее 3 лет
1
1
1
1
1
1
15-24
3-8
2
2
2
2
2
2
25-34
9-14
3
3
3
3
3
3
35 и более
Более 14
л.и
взрослые.
4
4
4
4
4
4
8-ой 24-й 36-й 48-й 60-й
0 час час час час час час
56. 3.2.Комбинация артесуната и сульфадоксина+пириметамина (фансидар) для лечения неосложненной ТМ
3.2.Комбинация артесуната исульфадоксина+пириметамина (фансидар)
для лечения неосложненной ТМ
Доза в мг (число таблеток)
Артесуната (50 мг)
сульфадокси
на—
пириметамин
а(
(500/25)мг-
1-ый
день
1-ый
день
Возраст
5-11 мес.
25 (1/2т)
1-6 лет
50 (1т)
7-13 лет
100(2т)
Более 13 лет ,
взрослые
2-ой
день
25 (1/2т)
50 (1т)
100(2т)
3-ий
день
25(1/2т)
50(1т)
100(2т)
2-ой
день
250/12,5 (1/2 т.)
3-ий
день
-
500/25 (1 т) -
-
1000/50 (2т) -
-
200 (4т) 200 (4т) 200 (4т) 1500
/75 (3т)
-
-
Дозы артесуната составляют 4 мг/кг один раз в день в течение 3- дне
с одной дозой сульфадоксина— пириметамина (фансидар) в 1-й ден
57.
58. 5.Протокол лечения осложненной ТМ
1. Этиотропноелечение :
а) хинина дигидрохлорида 50 % р-р из
расчета: внутривенно по 1 мл 50 % раствора с 20 мл
40 % раствора глюкозы или 20 мл раствора натрия
хлорида (медленно). Перед внутривенным
введением определяют чувствительность больного к
хинину. При улучшении состояния больного
назначают хинина сульфат или хинина гидрохлорид
по 0,5—0,75 г 2 раза в день (после еды) в течение 5—
7 дней.
или в) Артесунат: первый прием 2,4 мг на 1 кг/ в/в,
или в/м ,повторяется через 12-24 часов (три раза),
затем 1 раз в день в течении 6 дней. или
с) Артеметр первая доза 3,2 мг на кг/ в/м, 2,6 мг кг в
течении 6 дней. Для назначения препаратов
артемизинина беременность является
противопоказанием.
59.
60.
Патогенетическая терапия:Коррекция водно-электролитных нарушений и
кислотно-основного состояния : солевые
кристаллоидные растворы (квартасоль, трисоль,
ацесоль). Обычно в первые сутки взрослому
достаточно 2–3 литра жидкости. При гиперкалиемии
назначают раствор дисоль, не содержащий калий, а
также препараты кальция, являющегося антагонистом
токсичности калия (10 мл 10% раствора глюконата
кальция в/в в течение 2–3 минут). Внутривенно
капельно вводится преднизолон по 60 мг 3 раза в день
или гидрокортизон, дексаметазон в эквивалентных
преднизолону дозах.
Для лечения гиперпирексии, определяющей тяжесть
состояния у ряда больных, применяют обтирание
льдом, охлаждение вентилятором,холод на
магистральные сосуды. Из антипиретиков
предпочтительнее парацетамол в дозе 15 мг/кг.
61.
2. Симптоматическое лечение при осложнениях ТМ(из протоколаРФ):
а). Для предупреждения судорог в/м фенобарбитал 10-15 мг/кг; при
возникновении судорог –диазепам 0,15 мг/кг в/в или паральдегид
0,1 мг/кг в/м;
б) при анемии – гематокрит ниже 20 % -переливание
эритроцитарной массы крови, при нормальной функции почек –
вместе с 20 мг фуросемида;
в) при почечной недостаточности – осторожное введение
изотонического раствора под контролем венозного давления;
перитонеальный диализ или гемодиализ при сохранении олигурии
после регидратации и подъеме концентрации мочевины и
креатиниина в крови;
г) при гипогликемии – глюкозы 50% - 50 мл в/в, в последующем,
если необходимо, 5% или 10% глюкозы в/в;
д) при отеке легких – полусидячее положение; оксигенация
(включая искусственную вентиляцию); фуросемид 40 мг в/в, при
отсутствии эффекта – увеличить дозу прогрессивно до 200 мг; при
отеке легких вследствие избыточной гидратации – прекратить в/в
введение жидкостей, немедленная гемофильтрация, фуросемид от
40 до 200 мг в/в; ж) при гиперпаразитемии – антималярийные
препараты в/в даже при способности пациента глотать; у тяжелых
больных при паразитемии более 10 % -частичная гемотрансфузия
в перерыве между инъекциями хинина.
62.
Условия выпискиРеконвалесцентов
трехдневной и
тропической малярии
выписывают после
полного клинического
выздоровления,
окончания
радикального курса
лечения и 3-х кратного
отрицательного
результата
исследования
препарата крови перед
выпиской.
Диспансеризация
►Перенесшие
малярию находятся под
медицинским
наблюдением в течение
2 лет.
►При возникновении
у них любой
лихорадки проводится
исследование крови
на малярийные
плазмодии..
63.
Профилактические и противоэпидемическиемероприятия.
Своевременное выявление и лечение больных малярией и
паразитоносителей.Необходимо осуществлять забор крови на
толстую каплю и мазок у лиц :1.прибывших из эндемичных
районов, предъявляющих жалобы на повышение температуры
тела;2.с лихорадкой не установленного генеза в течение 3 дней
и более, а в сезон возможной передачи через комаров в первые
2 дня;
3.с лихорадочными пароксизмами, несмотря на проводимое в
соответствии с предполагаемым диагнозом лечение;
4.в случае лихорадочного состояния, возникшего в течении 3х месяцев с момента переливания донорской крови;
5.прибывших из эндемичных районов в ближайшие 3
года(коммерсанты, бизнесмены, студенты, экипажи
авиалайнеров, туристы, сезонные рабочие, военнослужащиеконтрактники, беженцы, переселенцы и др.)по клиническим
показаниям;
6.с гепатоспленомегалией 7.с анемией неясной этиологии;
8.имеющих в анамнезе заболевание малярией в течение
последних 3-х лет (при любом повышении температуры).
64. Химиопрофилактика
* Химиопрофилактика►Для
индивидуальной химиопрофилактики, при въезде в
эндемичные районы по малярии, используется делагил в
разовой дозе 0,5г (2 таблетки) 1 раз в неделю, возможно
двухкратный прием препарата по 0,25 г 2 раза в неделю,
препарат начинают принимать за 1-2 недели до въезда в
неблагополучную зону. После выезда из эндемичного района
хлорохин следует принимать еще в течение 6 недель.
В районах, где встречаются хлорохинустойчивые штаммы
малярийных плазмодиев используют в качестве препарата
выбора фансидар, а резерва- мефлохин,
Для профилактики тропической малярии принимается
мефлохин (лариам) по 1 таблетке (250 мг) 1 раз в нед.
Прием препарата следует начать за неделю до выезда в очаг,
продолжать весь период пребывания в очаге и в течение 4
нед после выезда из очага. При приеме мефлохина
возможны нежелательные реакции: тошнота, сердцебиение,
головная боль. Изредка отмечаются судороги, психозы,
сильное головокружение.Противопоказания к
применению мефлохина: беременность, деятельность,
связанная с вождением транспорта, психическое
65.
ПрофилактикаДля защиты от укусов
комаров в местах, где
распространена малярия,
следует спать в комнатах, двери и окна
которых затянуты сеткой,
или спать под сетчатым
пологом, желательно
пропитанным инсектицидом;
с сумерек до рассвета
одеваться так, чтобы не
оставлять открытыми
руки и ноги; открытые
участки тела обрабатывать репеллентом.
66.
ОсновнаяЛитература
1.Инфекционные болезни и эпидемиология : учебник / В.И. Покровский,
С.Г. Пак, Н.И. Брико, Б.К. Данилкин. М. : ГЭОТАР-МЕД, 2003. С. 509-524.
2.Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. Инфекционные болезни и
вакцинопрофилактика у детей : учебник. М. : ГЭОТАР-Медиа, 2007. С.
448-458.
3.Шувалова Е.П. Инфекционные болезни : учебник. 6-е изд., перераб. и
доп. М. : Медицина, 2005. С. 571-594.
4.Ющук Н.Д., Венгеров Ю.Я. Инфекционные болезни : учебник. М. :
Медицина, 2003. С. 632-639.
5.Ющук Н.Д., Венгеров Ю.Я. Лекции по инфекционным болезням :
учебное пособие для студентов медицинских вузов. 3-е изд., перераб. и
доп. М. : Медицина, 2007. С. 921-949.
Дополнительная:1.Лобан К.М., Полозок Е.С. Малярия. М. : Медицина,
1983. 224 с.2.Медицинская паразитология. Т. 1 : Протистология и
гельминтология : учебное пособие для медицинских и биологических
вузов / Н.Н. Ильинских, А.И. Венгеровский, А.В. Лепехин и др. Томск :
Изд-во “Печатная мануфактура”, 2001. 336
Нормативная: 1Кл. прот.д-ка и леч.ТМ»респ.эксперт.совет РЦРЗ
МЗСР12.14г .2.Малярия : сборник нормативно-методических материалов.
М. : ГРАНТЪ, 1999. 40 с.3.МУ 3.2.1756-03 от 28.03. 2003 г. Методические
указания. Профилактика паразитарных болезней. Эпидемиологический
надзор за паразитарными болезнями. М., 2003. С. 5-24..
67.
Литература дополнительная:3.Локтева И.М. Роль миграцийних процессов в формировании
эпидемической ситуации по малярии в Украине / И.М. Локтева,
А.М. Зарицкий, Т.Н. Павликовская // Вестник зоологии. - 2005. № 19. - С. 205-207.
4. Малярия / В.М. Фролов, С.Н. Федченко, Б.П. Романюк [и др.]
// Учебно-методические рекоменд. - Луганск. - 1990. - 58 с.
5.Трихлеб В.И. Некоторые аспекты завозных случаев малярии в
Украине / В.И. Трихлеб // Современные инфекции. - № 3. 2009. - С. 114-119.
6. Трихлеб В.И. Лабораторная диагностика малярии /
В.И.Трихлеб // Современные инфекции. - № 1. - 2009. - С. 18-20.
7. Эффективность мефлохина, галофантрина и коартема при
лечении тропической малярии / А.Ф. Попова, В.С. Морокова,
В.П. Чирков [и др.] // Медицинская паразитология и
паразитарные болезни. - 2002. - № 1. - С. 28-29.
8. Bioland P.B. Drug resistance in malaria / P.B. Bioland // WHO /
CDS / CSR / DRS / 2001, 4: 27 pp.
9. Diagnosis of malaria. – Pan. Am. Health Organization, Sc. Publ. –
1990. – № 512.























































 Медицина
Медицина








