Похожие презентации:
Врожденные аномалии
1. Врожденные аномалии
ФГБОУ ВО «Читинская государственная медицинская академия»Кафедра урологии
Врожденные
аномалии
нижних мочеполовых путей и наружных половых органов
Чита, 2022
Подготовил: ординатор Жариков С.Ю.
2.
Эмбриогенез мочевого пузыряМочевой пузырь формируется в течение 2-го месяца эмбриогенеза.
При этом в клоаку во фронтальной плоскости внедряется урорек-тальная
складка, удлинение которой приводит к разделению мочеполового синуса и
прямой кишки у эмбрионов 6-7 нед.
Нарушения в разделении этих структур ведут к образованию различных
свищей, связывающих мочеполовую систему и прямую кишку.
Иногда в процессе развития положение половых бугорков, залегающих под
формирующимся мочевым пузырём, меняется, что на 4-7-й неделе гестации
(длина эмбриона достигает 6-13 мм) приводит к нарушению замыкания, то есть
формирования передней стенки мочевого пузыря, и к слабому росту
покрывающей их мезодермы, из которой образована клоачная мембрана.
Мембрана рвётся, разрыв распространяется вверх по брюшной стенке. С этими
нарушениями связано развитие такого порока, как экстрофия мочевого
пузыря.
Детская урология-андрология: Учеб. пособие. Разин М.П., Галкин В.Н., Сухих Н.К. 2011. - 128 с.
3.
Эмбриогенез уретры и урахусаУретра.
На 4-7-й неделе гестации (длина эмбриона - 6-13 мм) под влиянием тестостерона фетальных яичек
происходит дифференцировка зачаточного эпителия нижних мочевых путей и замыкание
уретрального жёлоба. Этот процесс может нарушаться: если нижняя стенка уретры не сформируется
в дистальных отделах, то для оттока мочи образуются свищи различной локализации. Отсутствие
дистальной уретры приводит к грубой рубцовой деформации кавернозных тел и искривлению
полового члена. Так формируется наиболее распространённый порок мочевой системы - гипоспадия.
Урахус.
Урахус служит у эмбриона и плода для отведения первичной мочи в околоплодные воды. Это
алланто-идный стебелёк - трубчатое образование, исходящее из верхушки мочевого пузыря и
идущее к пупку.
В норме на 20-й неделе внутриутробного развития (плод длиной 25 см массой 340 г) урахус
облитерирует и превращается в срединную пупочную связку. Иногда протяжённость или
выраженность его облитерации оказывается недостаточной.
Детская урология-андрология: Учеб. пособие. Разин М.П., Галкин В.Н., Сухих Н.К. 2011. - 128 с.
4.
Эмбриогенез яичекЯичко плода расположено в брюшной полости возле почки. К 12-й неделе
гестации оно мигрирует от нижнего полюса первичной почки к области
глубокого (внутреннего) пахового кольца.
Затем яичко смещается кверху, а к 5-му месяцу гестации вновь опускается
вниз, и к 7-8-му месяцу яичко проходит паховый канал, располагаясь уже у
входа в мошонку, а к 9-му месяцу достигает дна мошонки.
Иногда это происходит на протяжении 1-го месяца после рождения.
Направляющий тяж (связка Гунтера) формируется раньше начала миграции
яичка через паховый канал. Он проходит через влагалищный отросток
брюшины, открытый на этом этапе эмбриогенеза, подготавливая путь для
нисхождения яичка в мошонку. После окончания этого процесса гунтерова
связка превращается в мошоночную связку. Различные препятствия и
нарушения процесса миграции яичка приводят к аномалиям положения яичка
(ретенции, эктопии).
Детская урология-андрология: Учеб. пособие. Разин М.П., Галкин В.Н., Сухих Н.К. 2011. - 128 с.
5.
Аномалиимочевого
пузыря
Частота аномалий МВП составляют около 1/3 всех врожденных
аномалий.
Среди них аномалии мочевого пузыря отличаются относительной
редкостью, достаточно большим разнообразием возможных
вариантов и частым сочетанием с другими врожденными
аномалиями.
Пороки развития мочевого пузыря:
o
o
o
o
o
o
o
o
аномалии мочевого протока (урахуса);
агенезия мочевого пузыря;
гипоплазия мочевого пузыря;
мегацистис;
удвоение мочевого пузыря;
дивертикул мочевого пузыря;
экстрофия мочевого пузыря;
контрактура шейки мочевого пузыря (болезнь
Мариона).
Врожденные аномалии мочевого
пузыря: мировые и отечественные
данные.
Катибов М.И., Богданов А.Б. Журнал
"Экспериментальная и клиническая
урология" Выпуск №2 за 2021 год
6.
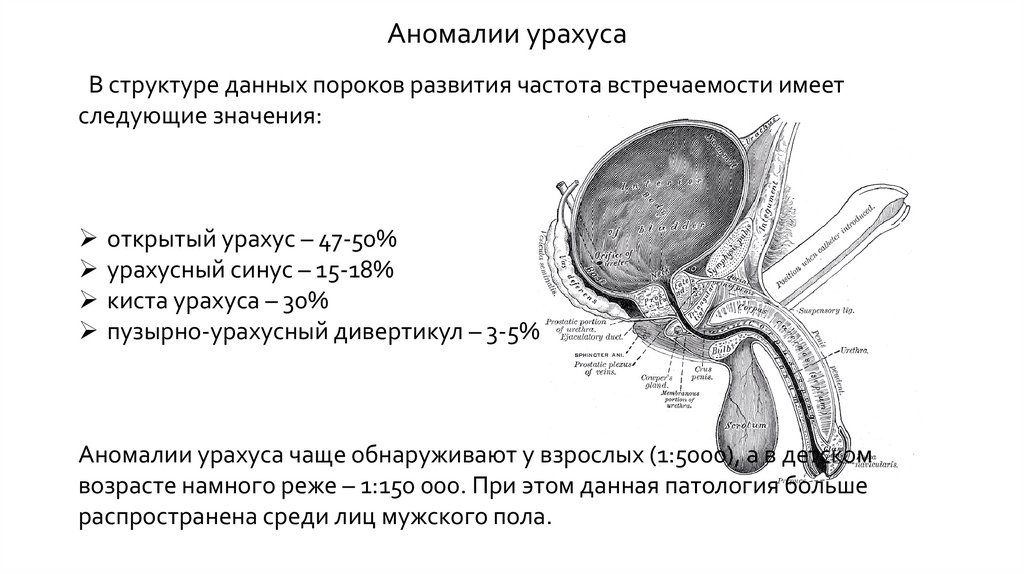
Аномалии урахусаВ структуре данных пороков развития частота встречаемости имеет
следующие значения:
открытый урахус – 47-50%
урахусный синус – 15-18%
киста урахуса – 30%
пузырно-урахусный дивертикул – 3-5%
Аномалии урахуса чаще обнаруживают у взрослых (1:5000), а в детском
возрасте намного реже – 1:150 000. При этом данная патология больше
распространена среди лиц мужского пола.
7.
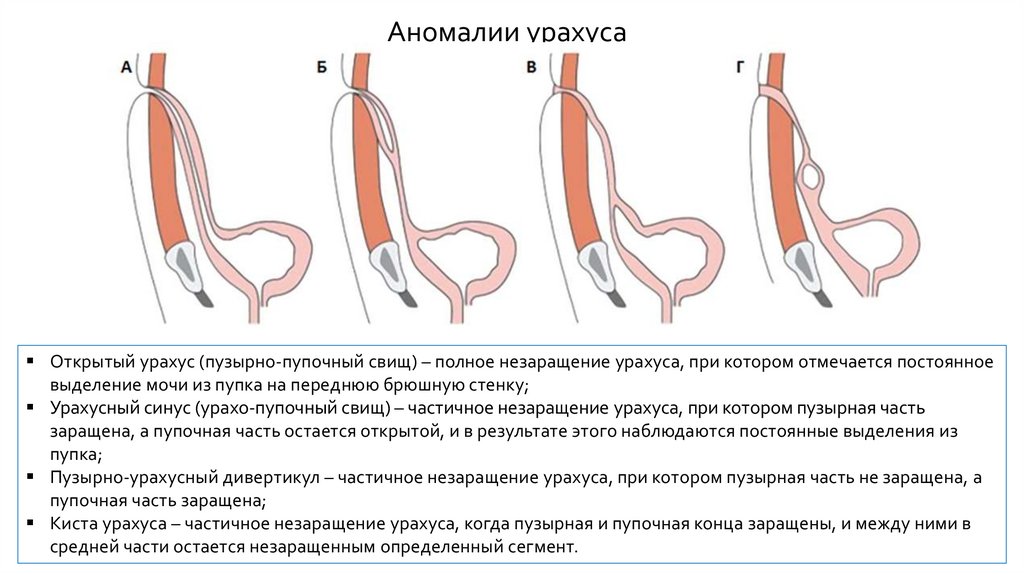
Аномалии урахусаОткрытый урахус (пузырно-пупочный свищ) – полное незаращение урахуса, при котором отмечается постоянное
выделение мочи из пупка на переднюю брюшную стенку;
Урахусный синус (урахо-пупочный свищ) – частичное незаращение урахуса, при котором пузырная часть
заращена, а пупочная часть остается открытой, и в результате этого наблюдаются постоянные выделения из
пупка;
Пузырно-урахусный дивертикул – частичное незаращение урахуса, при котором пузырная часть не заращена, а
пупочная часть заращена;
Киста урахуса – частичное незаращение урахуса, когда пузырная и пупочная конца заращены, и между ними в
средней части остается незаращенным определенный сегмент.
8.
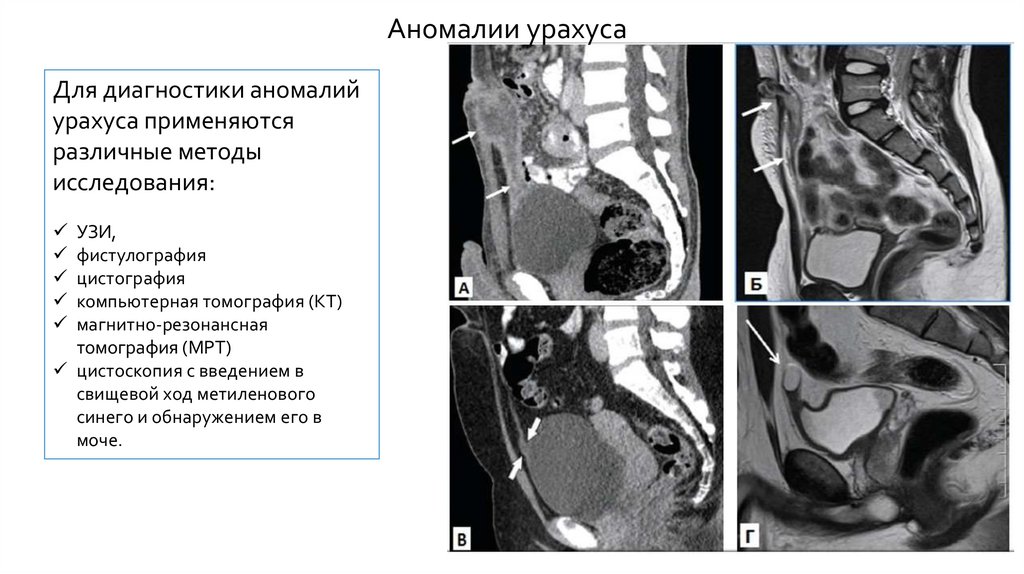
Аномалии урахусаДля диагностики аномалий
урахуса применяются
различные методы
исследования:
УЗИ,
фистулография
цистография
компьютерная томография (КТ)
магнитно-резонансная
томография (МРТ)
цистоскопия с введением в
свищевой ход метиленового
синего и обнаружением его в
моче.
9.
Аномалии урахусаАномалии развития урахуса в большинстве случаев требуют оперативного лечения. При этом,
оптимальным доступом во всех случаях считается – лапароскопический.
Лапароскопические операции сопровождаются меньшей травматизацией, менее выраженным
болевым синдромом, отсутствием предпосылок для рецидива патологии урахуса за счет
возможности удаления всех патологических тканей под визуальным контролем, минимальным
дискомфортом в послеоперационном периоде и хорошим косметическим эффектом.
10.
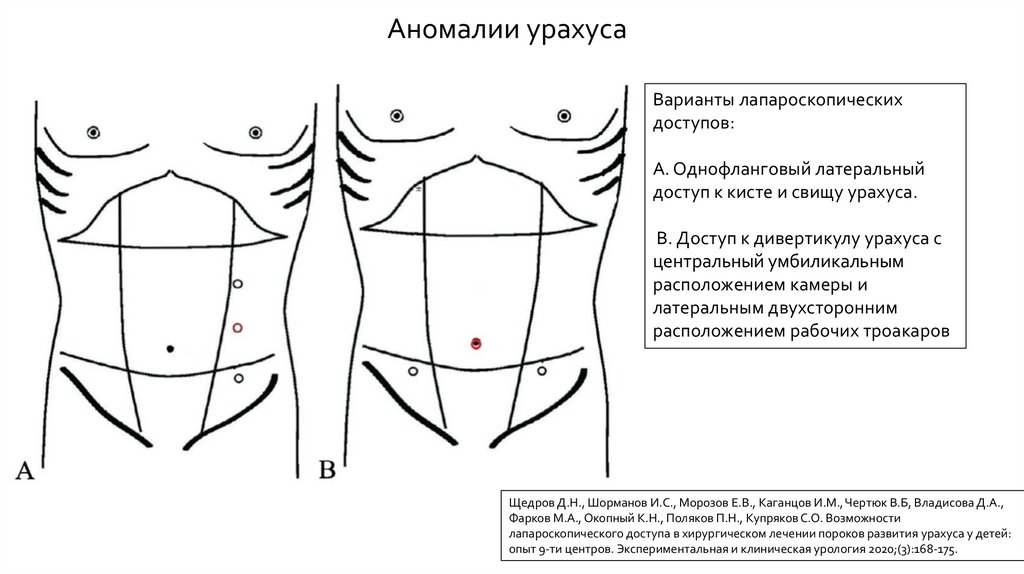
Аномалии урахусаВарианты лапароскопических
доступов:
А. Однофланговый латеральный
доступ к кисте и свищу урахуса.
В. Доступ к дивертикулу урахуса с
центральный умбиликальным
расположением камеры и
латеральным двухсторонним
расположением рабочих троакаров
Щедров Д.Н., Шорманов И.С., Морозов Е.В., Каганцов И.М., Чертюк В.Б, Владисова Д.А.,
Фарков М.А., Окопный К.Н., Поляков П.Н., Купряков С.О. Возможности
лапароскопического доступа в хирургическом лечении пороков развития урахуса у детей:
опыт 9-ти центров. Экспериментальная и клиническая урология 2020;(3):168-175.
11.
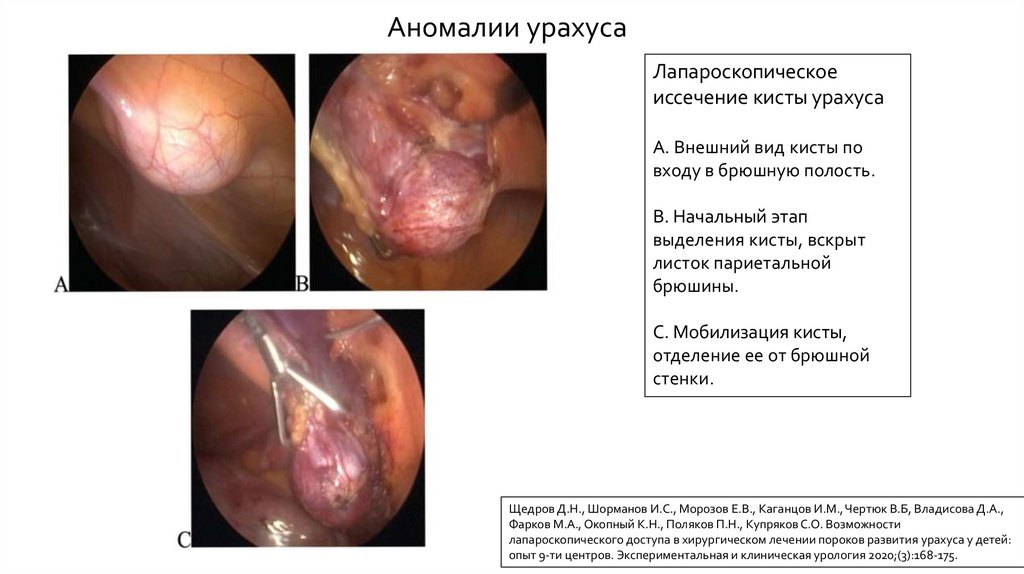
Аномалии урахусаЛапароскопическое
иссечение кисты урахуса
А. Внешний вид кисты по
входу в брюшную полость.
B. Начальный этап
выделения кисты, вскрыт
листок париетальной
брюшины.
C. Мобилизация кисты,
отделение ее от брюшной
стенки.
Щедров Д.Н., Шорманов И.С., Морозов Е.В., Каганцов И.М., Чертюк В.Б, Владисова Д.А.,
Фарков М.А., Окопный К.Н., Поляков П.Н., Купряков С.О. Возможности
лапароскопического доступа в хирургическом лечении пороков развития урахуса у детей:
опыт 9-ти центров. Экспериментальная и клиническая урология 2020;(3):168-175.
12.
Осложненная киста урахусаДля кист больших размеров характерны болевой симптом, пальпируемое образование
брюшной стенки, расстройства микции. Клинические симптомы появляются при
осложнениях: перфорации, формировании свища, инфицировании кист.
Пациент с осложненной кистой урахуса жалуется на боли внизу живота, дискомфорт,
дизурию, пальпируемое образование.
При образовании наружного свища имеется серозно-гнойное отделяемое из пупка,
поэтому часто присутствует мацерация кожи, дерматит.
Опорожнение нагноившейся кисты урахуса в мочевой пузырь клинически проявляется
как острый цистит.
У взрослых киста урахуса выявляется при обследовании по поводу макрогематурии.
Кроме того, у взрослых опасность представляет возможная малигнизация
эмбрионального мочевого канала, в 90% развивается аденокарцинома. Риск наличия
неопластического процесса увеличивается с возрастом.
13.
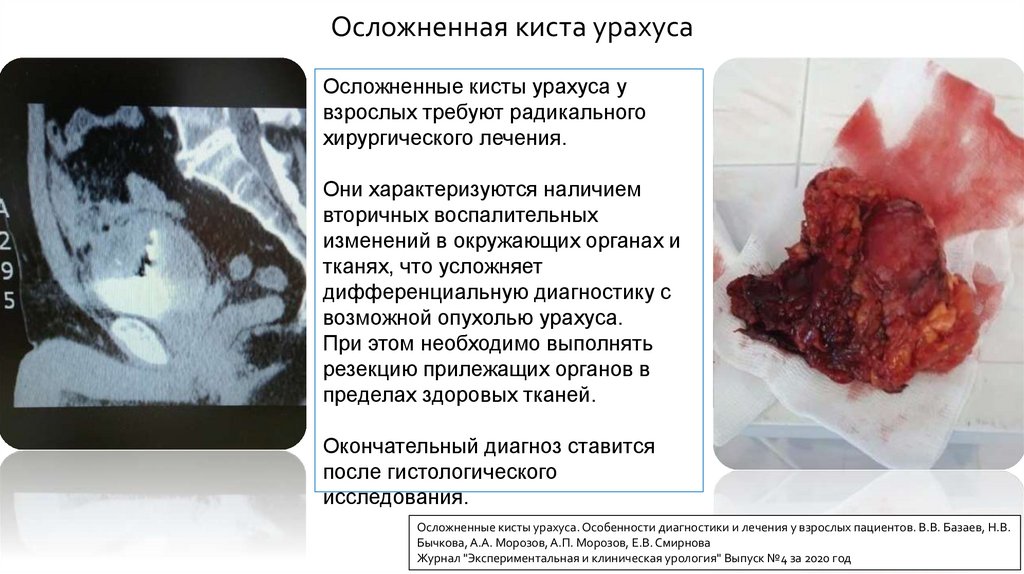
Осложненная киста урахусаОсложненные кисты урахуса у
взрослых требуют радикального
хирургического лечения.
Они характеризуются наличием
вторичных воспалительных
изменений в окружающих органах и
тканях, что усложняет
дифференциальную диагностику с
возможной опухолью урахуса.
При этом необходимо выполнять
резекцию прилежащих органов в
пределах здоровых тканей.
Окончательный диагноз ставится
после гистологического
исследования.
Осложненные кисты урахуса. Особенности диагностики и лечения у взрослых пациентов. В.В. Базаев, Н.В.
Бычкова, А.А. Морозов, А.П. Морозов, Е.В. Смирнова
Журнал "Экспериментальная и клиническая урология" Выпуск №4 за 2020 год
14.
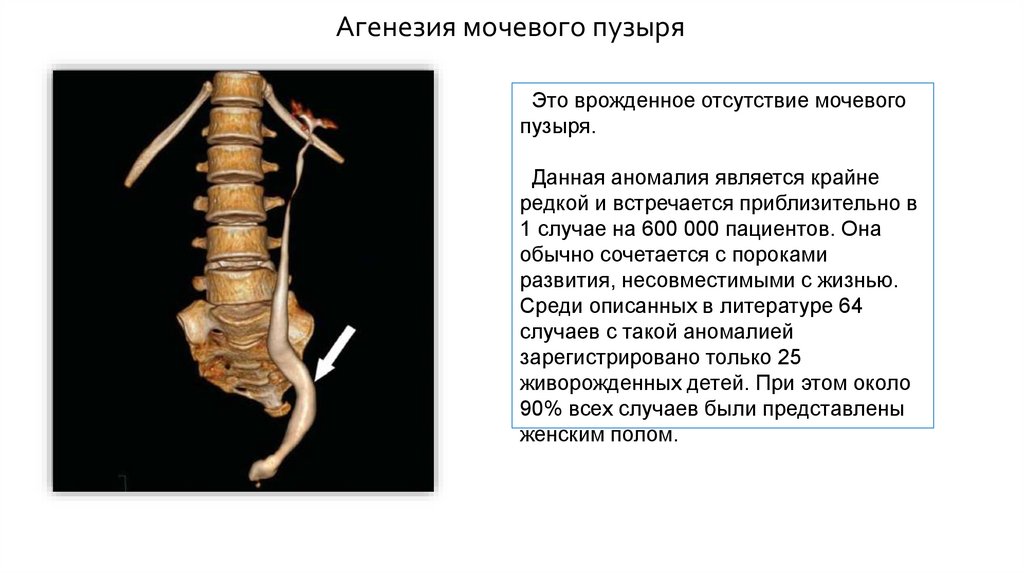
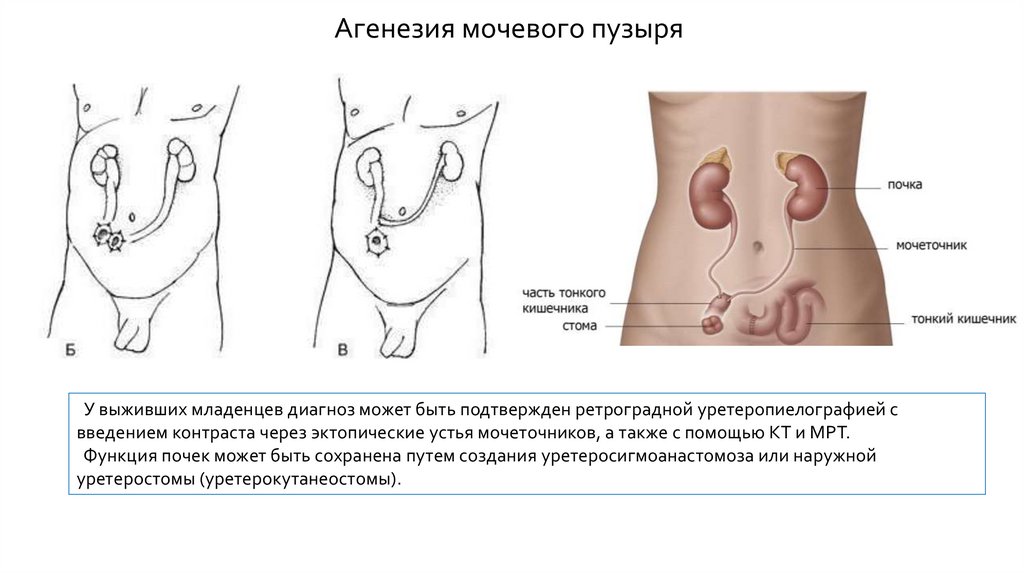
Агенезия мочевого пузыряЭто врожденное отсутствие мочевого
пузыря.
Данная аномалия является крайне
редкой и встречается приблизительно в
1 случае на 600 000 пациентов. Она
обычно сочетается с пороками
развития, несовместимыми с жизнью.
Среди описанных в литературе 64
случаев с такой аномалией
зарегистрировано только 25
живорожденных детей. При этом около
90% всех случаев были представлены
женским полом.
15.
Агенезия мочевого пузыряУ выживших младенцев диагноз может быть подтвержден ретроградной уретеропиелографией с
введением контраста через эктопические устья мочеточников, а также с помощью КТ и МРТ.
Функция почек может быть сохранена путем создания уретеросигмоанастомоза или наружной
уретеростомы (уретерокутанеостомы).
16.
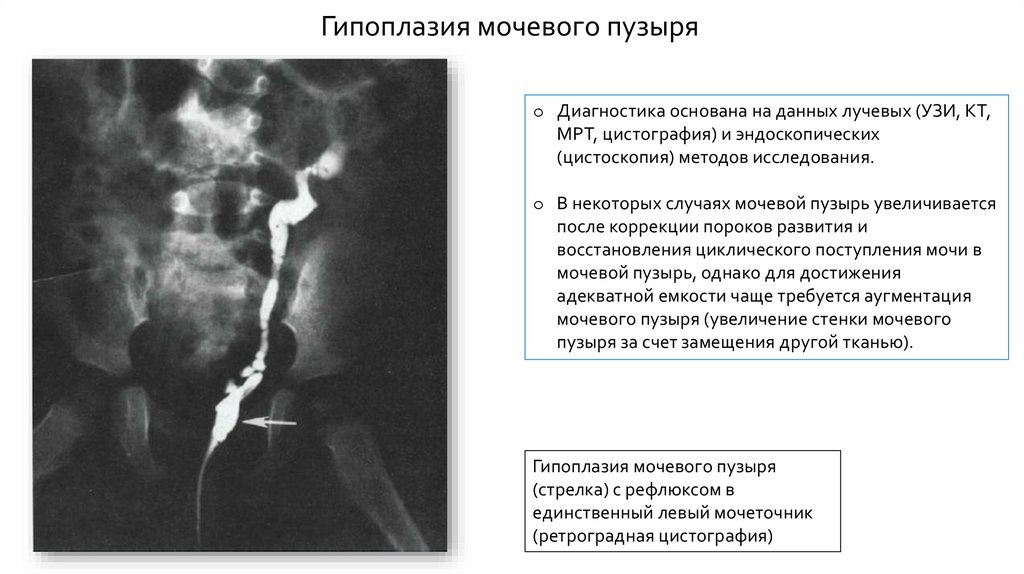
Гипоплазия мочевого пузыряДанная аномалия представляет собой мочевой пузырь с малой емкостью и недоразвитой
стенкой.
Она развивается вследствие недостаточного наполнения или накопления мочи во время
внутриутробного развития, из-за чего мочевой пузырь не достигает адекватной емкости.
Это может быть вызвано тремя группами факторов:
неадекватное сопротивление выходного отверстия мочевого пузыря (тяжелая
эписпадия, аномалии урогенитального синуса)
пороки развития паренхимы почек, вызывающие очень низкий диурез (двусторонняя
дисплазия почек, агенезия почки)
эвакуация мочи из верхних мочевых путей в обход мочевого пузыря (эктопия
мочеточника)
17.
Гипоплазия мочевого пузыряo Диагностика основана на данных лучевых (УЗИ, КТ,
МРТ, цистография) и эндоскопических
(цистоскопия) методов исследования.
o В некоторых случаях мочевой пузырь увеличивается
после коррекции пороков развития и
восстановления циклического поступления мочи в
мочевой пузырь, однако для достижения
адекватной емкости чаще требуется аугментация
мочевого пузыря (увеличение стенки мочевого
пузыря за счет замещения другой тканью).
Гипоплазия мочевого пузыря
(стрелка) с рефлюксом в
единственный левый мочеточник
(ретроградная цистография)
18.
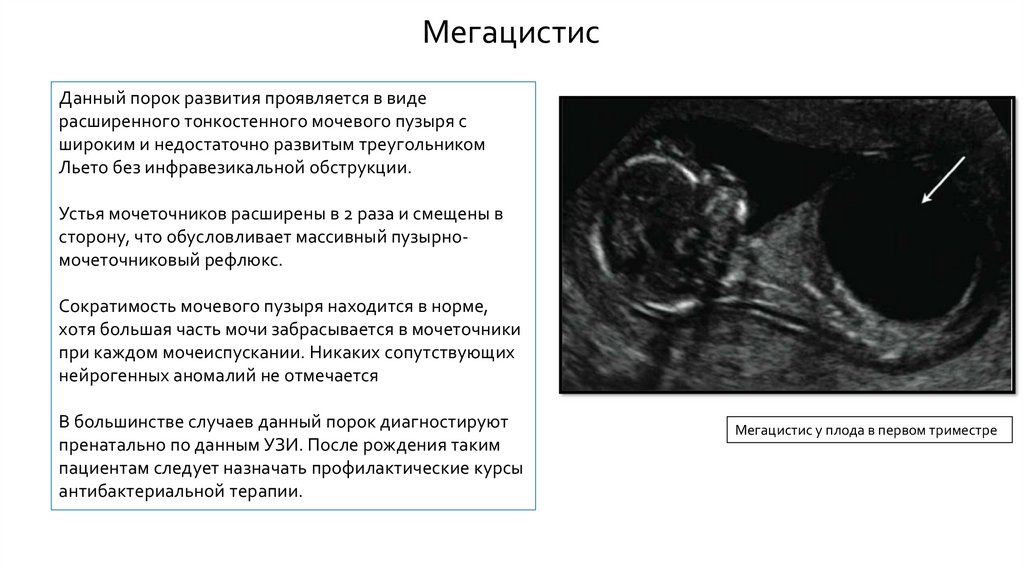
МегацистисДанный порок развития проявляется в виде
расширенного тонкостенного мочевого пузыря с
широким и недостаточно развитым треугольником
Льето без инфравезикальной обструкции.
Устья мочеточников расширены в 2 раза и смещены в
сторону, что обусловливает массивный пузырномочеточниковый рефлюкс.
Сократимость мочевого пузыря находится в норме,
хотя большая часть мочи забрасывается в мочеточники
при каждом мочеиспускании. Никаких сопутствующих
нейрогенных аномалий не отмечается
В большинстве случаев данный порок диагностируют
пренатально по данным УЗИ. После рождения таким
пациентам следует назначать профилактические курсы
антибактериальной терапии.
Мегацистис у плода в первом триместре
19.
МегацистисПричинами необструктивного мегацистиса у плода могут быть следующие
нарушения:
смертельный синдром сливового живота, поражающий в основном
мальчиков;
аутосомно-рецессивный синдром Бердона (с микроколоном и
гипоперистальтикой желудочно-кишечного тракта), поражающий
преимущественно девочек;
трисомия хромосомы, обычно 13-й или 18-й, бывает и 21-й хромосомы;
пузырно-мочеточниковый рефлюкс;
изначально широкий мочеиспускательный канал;
нейрогенный мегацистис.
Синдром «сливового живота»
Обструктивный характер мегацистиса может быть вызван другими
нарушениями:
• врождённый клапан задней уретры;
• атрезия мочеиспускательного канала;
• сужение мочеиспускательного канала.
20.
МегацистисКоррекция пузырно-мочеточникового рефлюкса путем реимплантации
мочеточников (лапароскопичеcкой (Lich-Gregoir) и везикоскопической (Cohen) )
часто позволяет восстановить нормальную динамику мочеиспускания и
должна проводиться в первые 6-9 месяцев жизни. При расширении
мочеточников в дистальном отделе более чем на 1 см для их успешной
реимплантации может потребоваться проведение их сужения.
Кроме этого, возможным вариантом оперативного лечения является
редукционная цистопластика (операция по уменьшению объем мочевого
пузыря), но обычно ее применяют редко. Такая операция затруднена из-за
тонкости стенки мочевого пузыря, несмотря на то что даже у грудных детей
мочевой пузырь имеет достаточно большие размеры, позволяющие вместить
сужающие мочеточники.
21.
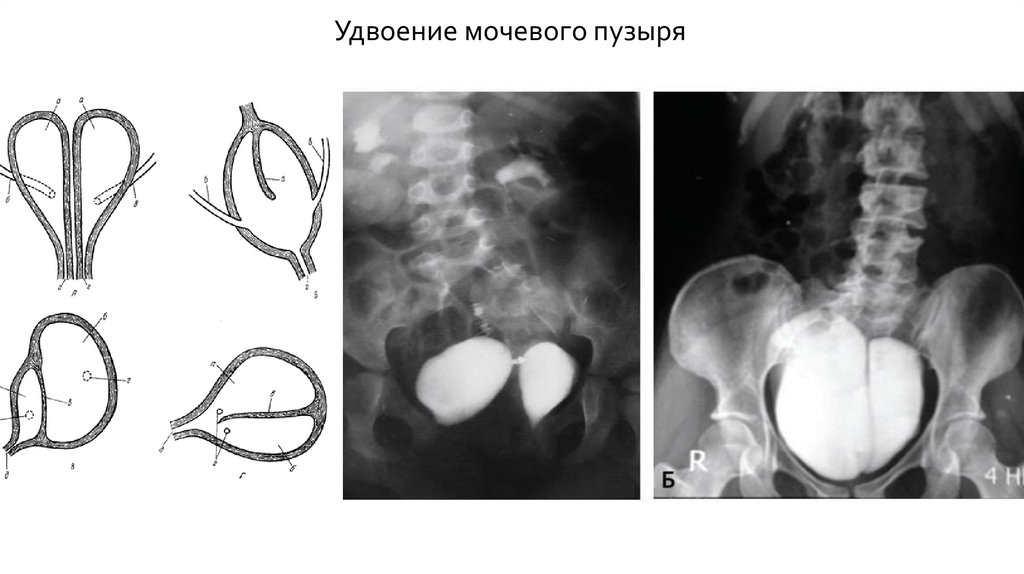
Удвоение мочевого пузыряДанная аномалия является очень редкой. Удвоение мочевого пузыря может
быть полным и неполным. Оно может произойти как в сагиттальной, так и во
фронтальной плоскости. Из всех вариантов удвоения мочевого пузыря
наиболее частым является полное дублирование в сагиттальной плоскости с
удвоением уретры.
Удвоенный пузырь часто сочетается с удвоением наружных половых органов
(до 90% случаев) и нижних отделов желудочно-кишечного тракта (до 50%
случаев), с различными другими урологическими аномалиями (пузырномочеточниковый рефлюкс, дистопия или дисплазия почки), свищами между
урогенитальным и желудочно-кишечным трактами.
22.
Удвоение мочевого пузыряПри полном удвоении имеет место наличие двух мочевых пузырей, полностью
разделенных брюшной складкой. Хотя размер и качество каждого пузыря могут быть
разными, они обычно снабжены собственным мочеточником и дренируются через
индивидуальную уретру. В редких случаях в одном мочевом пузыре может
отсутствовать уретра. Это приводит к ипсилатеральной почечной дисплазии в
результате полной обструкции. Оба мочевого пузыря могут обладать достаточным
механизмом удержания мочи, но иногда данная функция может быть нарушена с одной
стороны, что вызывает эпизоды недержания мочи .
При неполном удвоении имеет место наличие общей шейки мочевого пузыря и
уретры для обоих пузырей. В ряде случаев при неполном удвоении перегородка между
половинами мочевого пузыря может быть неполной, что приводит к сообщению их
между собой – «двухкамерный» мочевой пузырь. Анатомическая структура при
неполном удвоении сильно варьирует: в некотоооорых случаях имеется дуплексная
шейка мочевого пузыря, но соединенный общий дистальный отдел уретры, а в других
случаях – единственная шейка мочевого пузыря при удвоении камер мочевого пузыря.
23.
Удвоение мочевого пузыряДиагностика.
Из-за широкого спектра анатомических проявлений удвоения мочевых пузырей
клиническое проявление и диагностика заболевания могут иметь различные
временные сроки. При сопутствующих пороках развития желудочно-кишечного
тракта или наружных половых путей диагноз часто устанавливают в период
новорожденности. Однако у многих детей диагноз остается неизвестным до
манифестации инфекции мочеполовых органов или эпизодов недержания мочи.
Для диагностики указанной аномалии могут быть применены кариотипирование,
УЗИ, экскреторная урография с нисходящей цистографией, ретроградная и
микционная цистоуретрография, КТ, МРТ, видеоуродинамические и
эндоскопические исследования
24.
Удвоение мочевого пузыря25.
Удвоение мочевого пузыряЛечение.
Выбор лечения зависит от клинических признаков, а оперативное лечение должно быть
строго индивидуализировано в зависимости от анатомического строения.
Неполное удвоение может не потребовать хирургического лечения при
удовлетворительном дренировании обеих половин мочевого пузыря через общую уретру,
либо в зависимости от ситуации может быть удалена перегородка между двумя камерами и
создан единственный мочевой пузырь.
При полном удвоении оба пузыря могут быть объединены в один, если оба сфинктера
полноценно удерживают мочу, а дистальные отделы уретры соединены между собой. Если
один из сфинктеров неполноценно удерживает мочу, то шейка мочевого пузыря с
соответствующей стороны может быть закрыта, а соединенная уретра иссечена.
Во всех случаях первоочередными задачами лечения должны быть устранение обструкции
любой формы и сохранение оптимальной функции почек, а достижение удержания мочи и
косметическая реконструкция гениталий производятся во вторую очередь
26.
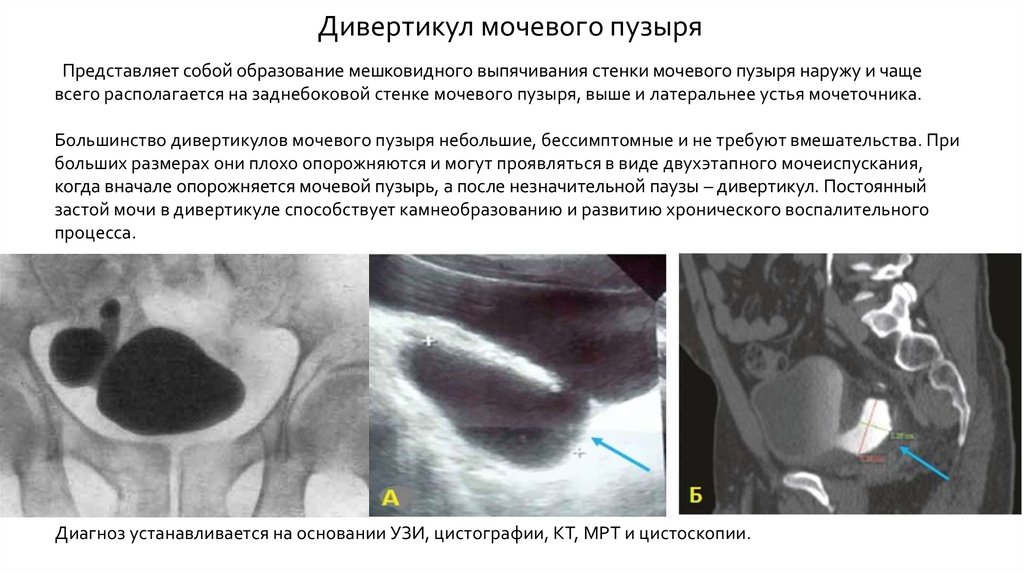
Дивертикул мочевого пузыряПредставляет собой образование мешковидного выпячивания стенки мочевого пузыря наружу и чаще
всего располагается на заднебоковой стенке мочевого пузыря, выше и латеральнее устья мочеточника.
Большинство дивертикулов мочевого пузыря небольшие, бессимптомные и не требуют вмешательства. При
больших размерах они плохо опорожняются и могут проявляться в виде двухэтапного мочеиспускания,
когда вначале опорожняется мочевой пузырь, а после незначительной паузы – дивертикул. Постоянный
застой мочи в дивертикуле способствует камнеобразованию и развитию хронического воспалительного
процесса.
Диагноз устанавливается на основании УЗИ, цистографии, КТ, МРТ и цистоскопии.
27.
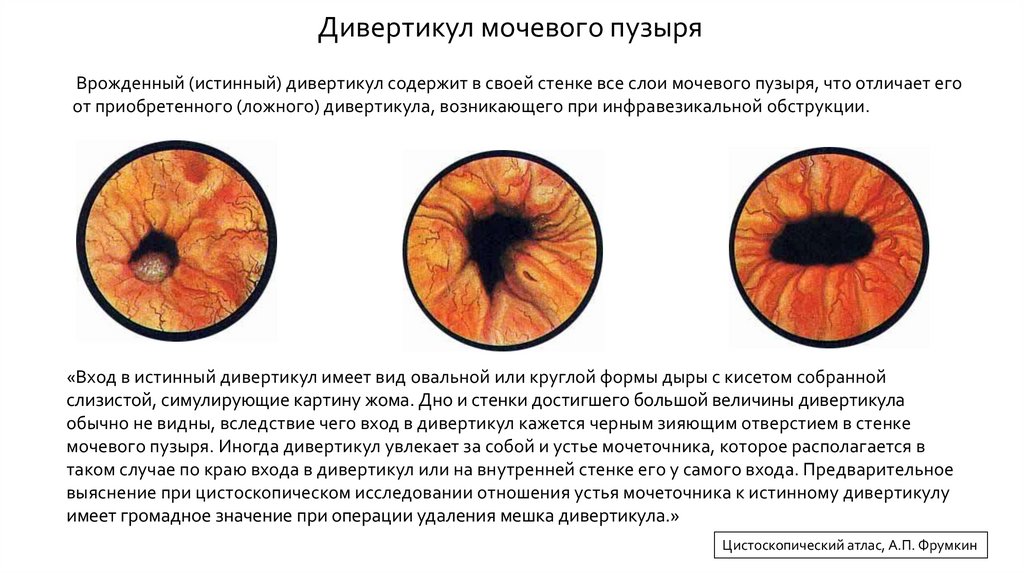
Дивертикул мочевого пузыряВрожденный (истинный) дивертикул содержит в своей стенке все слои мочевого пузыря, что отличает его
от приобретенного (ложного) дивертикула, возникающего при инфравезикальной обструкции.
«Вход в истинный дивертикул имеет вид овальной или круглой формы дыры с кисетом собранной
слизистой, симулирующие картину жома. Дно и стенки достигшего большой величины дивертикула
обычно не видны, вследствие чего вход в дивертикул кажется черным зияющим отверстием в стенке
мочевого пузыря. Иногда дивертикул увлекает за собой и устье мочеточника, которое располагается в
таком случае по краю входа в дивертикул или на внутренней стенке его у самого входа. Предварительное
выяснение при цистоскопическом исследовании отношения устья мочеточника к истинному дивертикулу
имеет громадное значение при операции удаления мешка дивертикула.»
Цистоскопический атлас, А.П. Фрумкин
28.
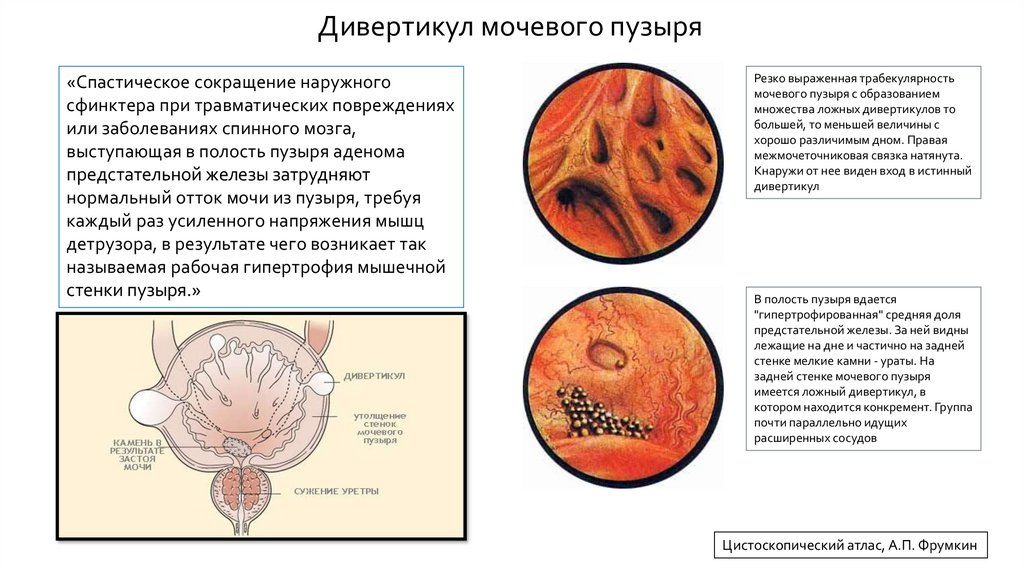
Дивертикул мочевого пузыря«Спастическое сокращение наружного
сфинктера при травматических повреждениях
или заболеваниях спинного мозга,
выступающая в полость пузыря аденома
предстательной железы затрудняют
нормальный отток мочи из пузыря, требуя
каждый раз усиленного напряжения мышц
детрузора, в результате чего возникает так
называемая рабочая гипертрофия мышечной
стенки пузыря.»
Резко выраженная трабекулярность
мочевого пузыря с образованием
множества ложных дивертикулов то
большей, то меньшей величины с
хорошо различимым дном. Правая
межмочеточниковая связка натянута.
Кнаружи от нее виден вход в истинный
дивертикул
В полость пузыря вдается
"гипертрофированная" средняя доля
предстательной железы. За ней видны
лежащие на дне и частично на задней
стенке мелкие камни - ураты. На
задней стенке мочевого пузыря
имеется ложный дивертикул, в
котором находится конкремент. Группа
почти параллельно идущих
расширенных сосудов
Цистоскопический атлас, А.П. Фрумкин
29.
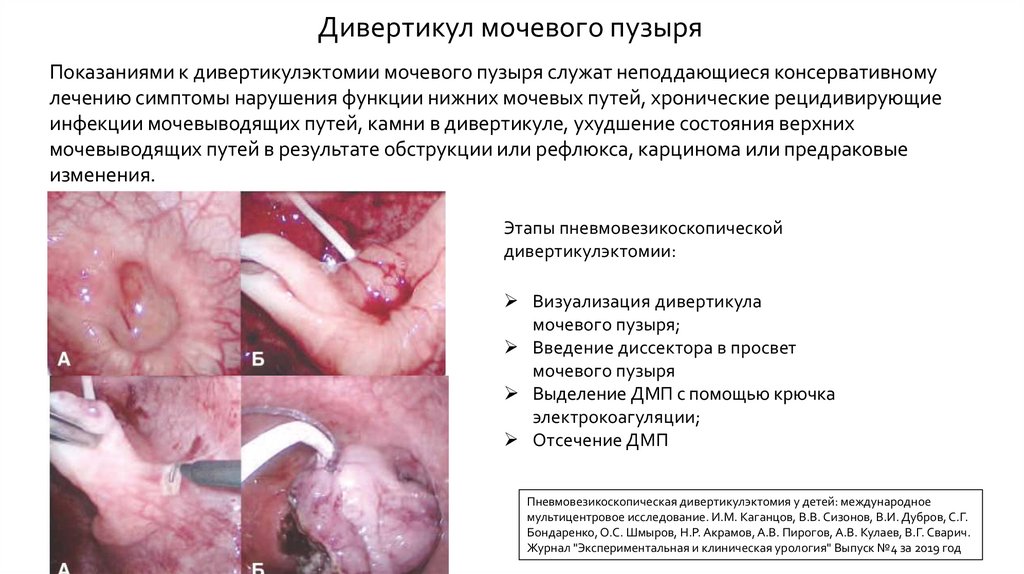
Дивертикул мочевого пузыряПоказаниями к дивертикулэктомии мочевого пузыря служат неподдающиеся консервативному
лечению симптомы нарушения функции нижних мочевых путей, хронические рецидивирующие
инфекции мочевыводящих путей, камни в дивертикуле, ухудшение состояния верхних
мочевыводящих путей в результате обструкции или рефлюкса, карцинома или предраковые
изменения.
Этапы пневмовезикоскопической
дивертикулэктомии:
Визуализация дивертикула
мочевого пузыря;
Введение диссектора в просвет
мочевого пузыря
Выделение ДМП с помощью крючка
электрокоагуляции;
Отсечение ДМП
Пневмовезикоскопическая дивертикулэктомия у детей: международное
мультицентровое исследование. И.М. Каганцов, В.В. Сизонов, В.И. Дубров, С.Г.
Бондаренко, О.С. Шмыров, Н.Р. Акрамов, А.В. Пирогов, А.В. Кулаев, В.Г. Сварич.
Журнал "Экспериментальная и клиническая урология" Выпуск №4 за 2019 год
30.
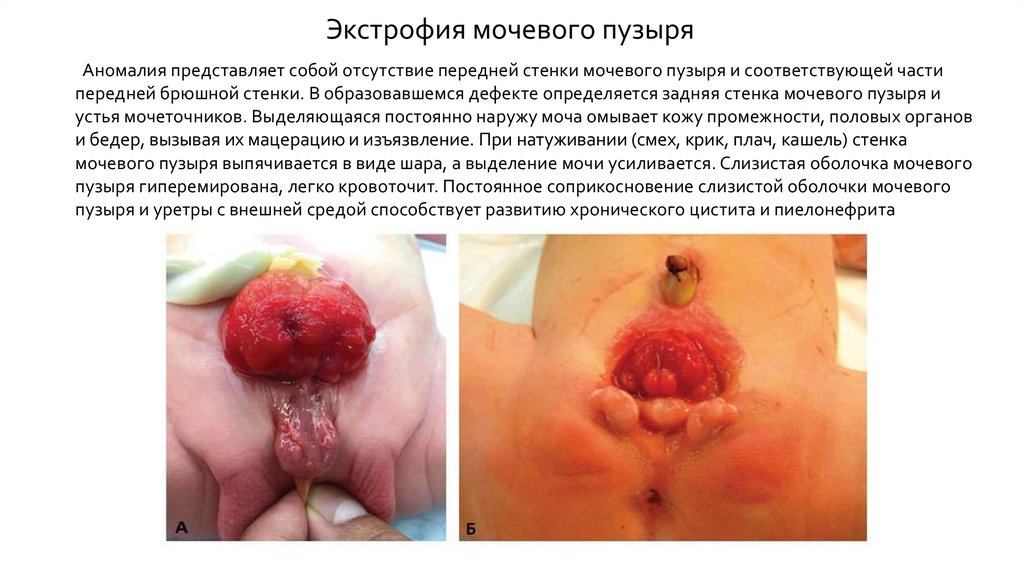
Экстрофия мочевого пузыряАномалия представляет собой отсутствие передней стенки мочевого пузыря и соответствующей части
передней брюшной стенки. В образовавшемся дефекте определяется задняя стенка мочевого пузыря и
устья мочеточников. Выделяющаяся постоянно наружу моча омывает кожу промежности, половых органов
и бедер, вызывая их мацерацию и изъязвление. При натуживании (смех, крик, плач, кашель) стенка
мочевого пузыря выпячивается в виде шара, а выделение мочи усиливается. Слизистая оболочка мочевого
пузыря гиперемирована, легко кровоточит. Постоянное соприкосновение слизистой оболочки мочевого
пузыря и уретры с внешней средой способствует развитию хронического цистита и пиелонефрита
31.
Экстрофия мочевого пузыряЛечение только оперативное, которое целесообразно провести в первые
месяцы жизни ребенка, даже в первые 48 ч после рождения. Суть оперативного
лечения заключается в сближении костей лонного сочленения, формировании
передней стенки мочевого пузыря за счет местных тканей, сфинктера мочевого
пузыря и пластике передней брюшной стенки. Такие методы, как аллопластика
стенки мочевого пузыря и кишечная деривация мочи, в настоящее время
проводятся редко.
Коррекцию эписпадии, которая присутствует при экстрофии мочевого пузыря,
проводят в более поздние сроки – после двух лет жизни. В большинстве
наблюдений после первого этапа оперативного лечения не удается добиться
полного удержания мочи, поэтому только после ряда последующих операций
удается обеспечить полное удержание мочи
32.
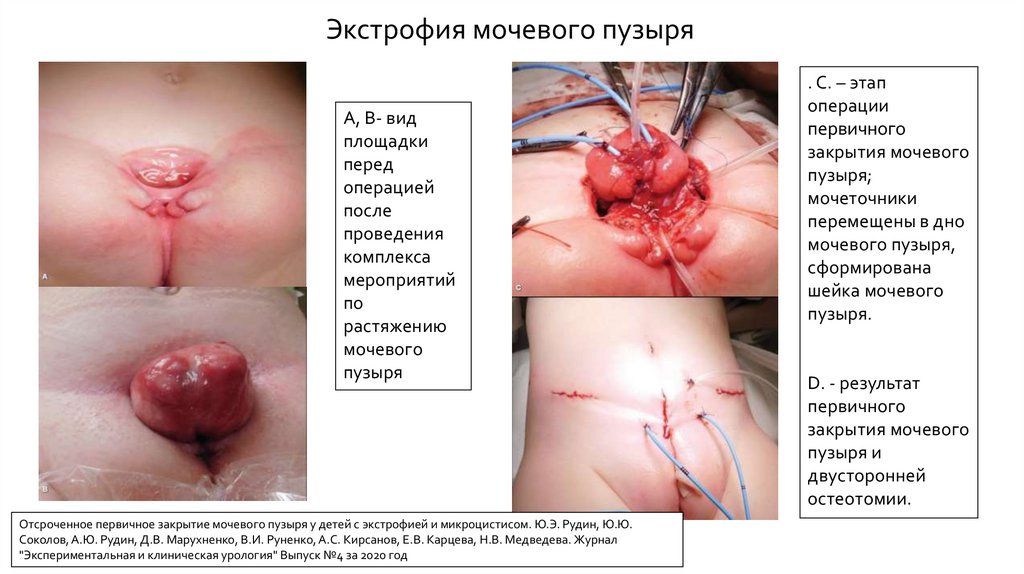
Экстрофия мочевого пузыряА, В- вид
площадки
перед
операцией
после
проведения
комплекса
мероприятий
по
растяжению
мочевого
пузыря
Отсроченное первичное закрытие мочевого пузыря у детей с экстрофией и микроцистисом. Ю.Э. Рудин, Ю.Ю.
Соколов, А.Ю. Рудин, Д.В. Марухненко, В.И. Руненко, А.С. Кирсанов, Е.В. Карцева, Н.В. Медведева. Журнал
"Экспериментальная и клиническая урология" Выпуск №4 за 2020 год
. C. – этап
операции
первичного
закрытия мочевого
пузыря;
мочеточники
перемещены в дно
мочевого пузыря,
сформирована
шейка мочевого
пузыря.
D. - результат
первичного
закрытия мочевого
пузыря и
двусторонней
остеотомии.
33.
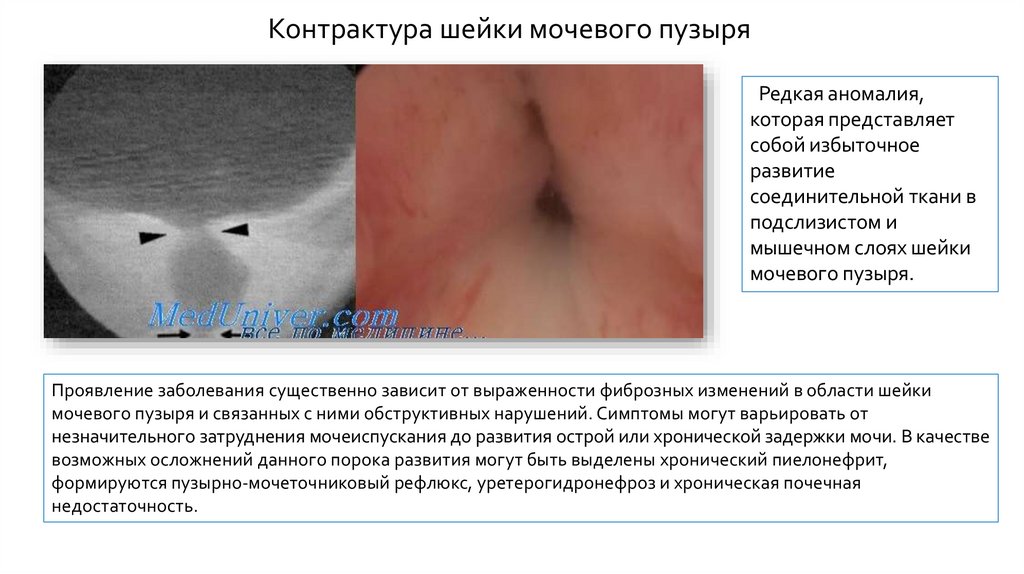
Контрактура шейки мочевого пузыряРедкая аномалия,
которая представляет
собой избыточное
развитие
соединительной ткани в
подслизистом и
мышечном слоях шейки
мочевого пузыря.
Проявление заболевания существенно зависит от выраженности фиброзных изменений в области шейки
мочевого пузыря и связанных с ними обструктивных нарушений. Симптомы могут варьировать от
незначительного затруднения мочеиспускания до развития острой или хронической задержки мочи. В качестве
возможных осложнений данного порока развития могут быть выделены хронический пиелонефрит,
формируются пузырно-мочеточниковый рефлюкс, уретерогидронефроз и хроническая почечная
недостаточность.
34.
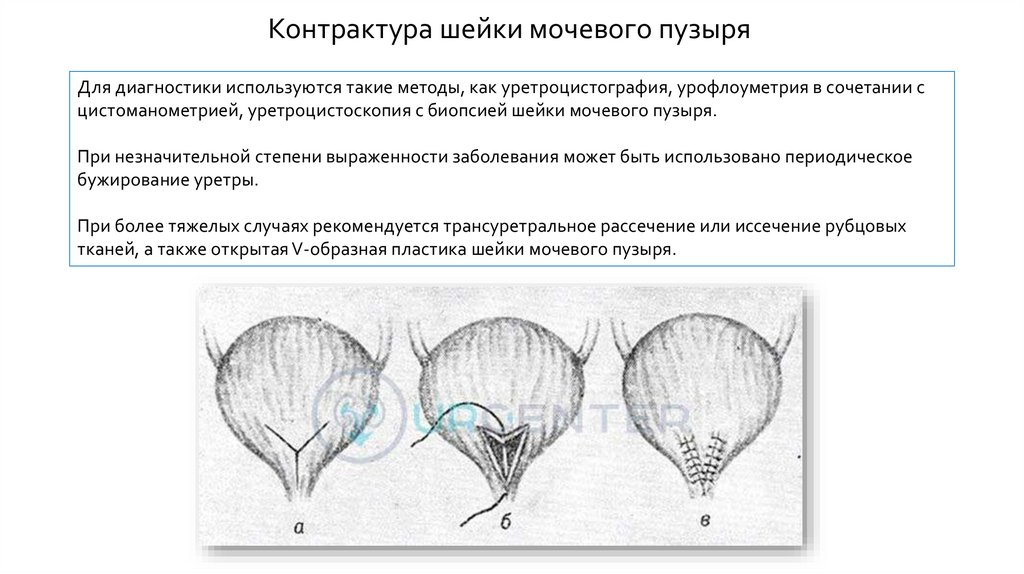
Контрактура шейки мочевого пузыряДля диагностики используются такие методы, как уретроцистография, урофлоуметрия в сочетании с
цистоманометрией, уретроцистоскопия с биопсией шейки мочевого пузыря.
При незначительной степени выраженности заболевания может быть использовано периодическое
бужирование уретры.
При более тяжелых случаях рекомендуется трансуретральное рассечение или иссечение рубцовых
тканей, а также открытая V-образная пластика шейки мочевого пузыря.
35.
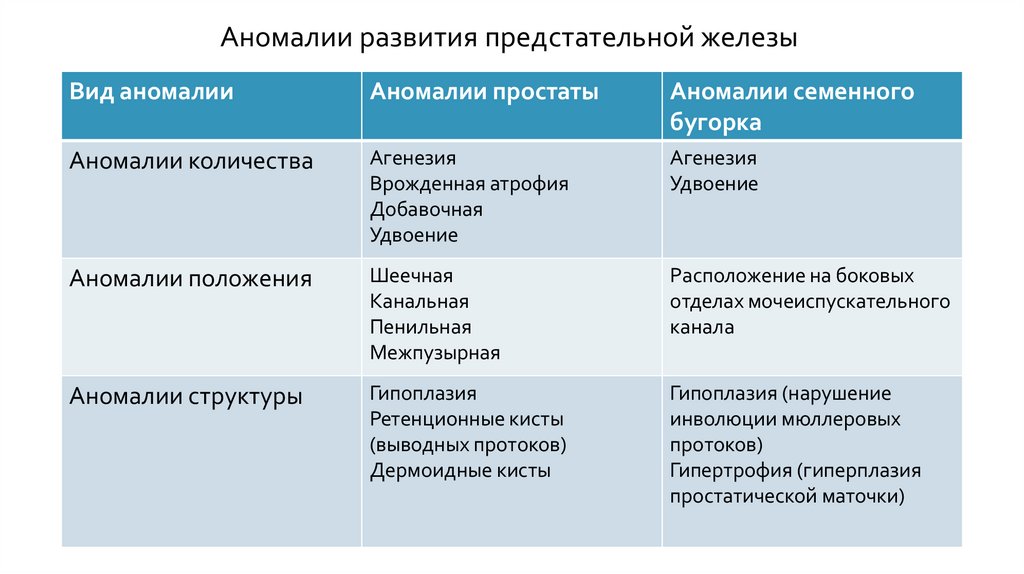
Аномалии развития предстательной железыВид аномалии
Аномалии простаты
Аномалии семенного
бугорка
Аномалии количества
Агенезия
Врожденная атрофия
Добавочная
Удвоение
Агенезия
Удвоение
Аномалии положения
Шеечная
Канальная
Пенильная
Межпузырная
Расположение на боковых
отделах мочеиспускательного
канала
Аномалии структуры
Гипоплазия
Ретенционные кисты
(выводных протоков)
Дермоидные кисты
Гипоплазия (нарушение
инволюции мюллеровых
протоков)
Гипертрофия (гиперплазия
простатической маточки)
36.
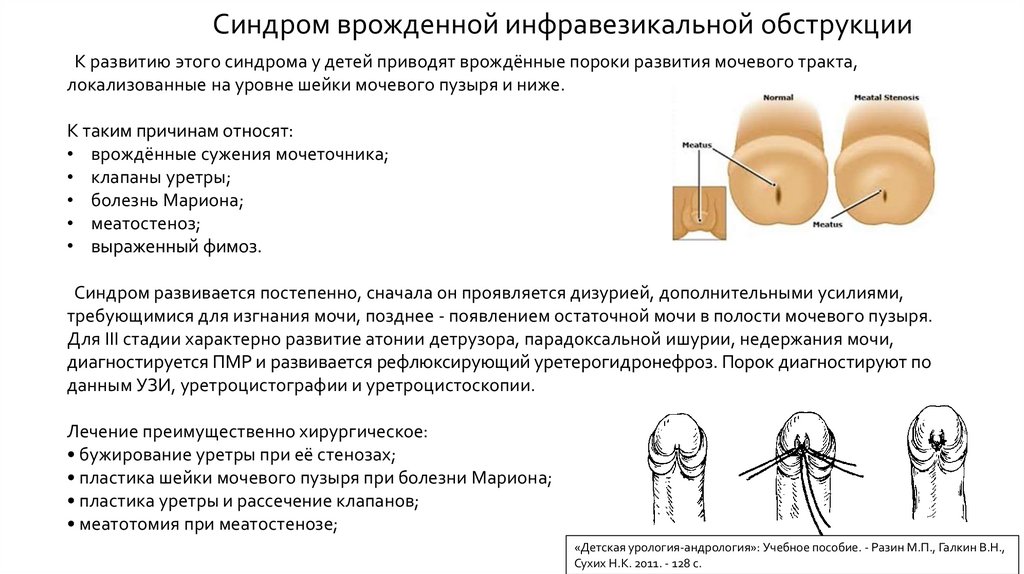
Синдром врожденной инфравезикальной обструкцииК развитию этого синдрома у детей приводят врождённые пороки развития мочевого тракта,
локализованные на уровне шейки мочевого пузыря и ниже.
К таким причинам относят:
• врождённые сужения мочеточника;
• клапаны уретры;
• болезнь Мариона;
• меатостеноз;
• выраженный фимоз.
Синдром развивается постепенно, сначала он проявляется дизурией, дополнительными усилиями,
требующимися для изгнания мочи, позднее - появлением остаточной мочи в полости мочевого пузыря.
Для III стадии характерно развитие атонии детрузора, парадоксальной ишурии, недержания мочи,
диагностируется ПМР и развивается рефлюксирующий уретерогидронефроз. Порок диагностируют по
данным УЗИ, уретроцистографии и уретроцистоскопии.
Лечение преимущественно хирургическое:
• бужирование уретры при её стенозах;
• пластика шейки мочевого пузыря при болезни Мариона;
• пластика уретры и рассечение клапанов;
• меатотомия при меатостенозе;
«Детская урология-андрология»: Учебное пособие. - Разин М.П., Галкин В.Н.,
Сухих Н.К. 2011. - 128 с.
37.
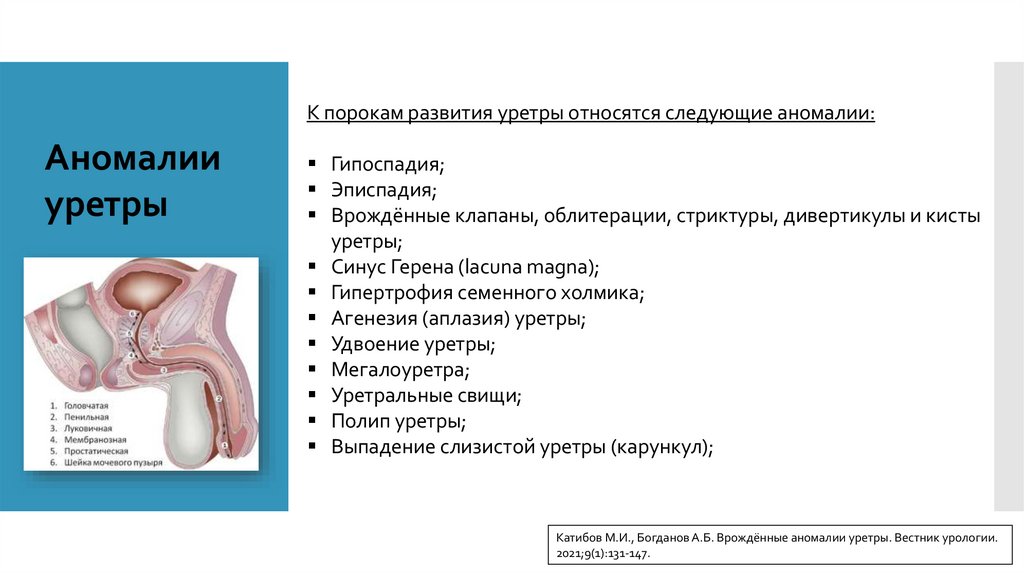
К порокам развития уретры относятся следующие аномалии:Аномалии
уретры
Гипоспадия;
Эписпадия;
Врождённые клапаны, облитерации, стриктуры, дивертикулы и кисты
уретры;
Синус Герена (lacuna magna);
Гипертрофия семенного холмика;
Агенезия (аплазия) уретры;
Удвоение уретры;
Мегалоуретра;
Уретральные свищи;
Полип уретры;
Выпадение слизистой уретры (карункул);
Катибов М.И., Богданов А.Б. Врождённые аномалии уретры. Вестник урологии.
2021;9(1):131-147.
38.
Агенезия уретрыАгенезия (аплазия) уретры — отсутствие уретры.
Часто сочетается с агенезией полового члена и мочевого
пузыря, но может проявиться и при наличии нормального
полового члена.
Агенезия уретры является очень редкой аномалией,
поскольку в большинстве случаев происходит внутриутробная
смерть. Из 60 известных случаев комбинированная агенезия
уретры и мочевого пузыря и уретры только 22 живорождённых. Чаще встречается у мальчиков.
Для сохранения жизни ребёнка необходимо сразу после
родов обеспечить дренирование мочевого пузыря
(везикостомия) или верхних мочевыводящих путей
(двусторонняя уретерокутанеостомия или нефростомия).
В последующем возможно создание неоуретры с помощью
многоэтапных реконструктивных операций.
39.
ГипоспадияГипоспадия — врождённое отсутствие участка переднего
отдела уретры, нередко с искривлением полового члена в
вентральном направлении и расположением меатуса
проксимальнее обычного места.
Гипоспадия у девочек представляет собой овальное отверстие,
переходящее в желобок стенки влагалища. Порок встречается
преимущественно у мальчиков (с частотой 1 : 200 - 300), а у
девочек описаны лишь единичные случаи. У 7% больных
близкие родственники имеют гипоспадию. Она сочетается с
аномальным строением полового члена, который, как правило,
анатомически неправильно сформирован, уменьшен в размере
и нередко вентрально искривлён. Изгиб особенно выражен при
эрекции, а угол искривления может быть настолько велик, что
половая жизнь становится невозможной.
Обычно крайняя плоть расщеплена и покрывает головку в виде
капюшона. Может иметь место меатостеноз.
40.
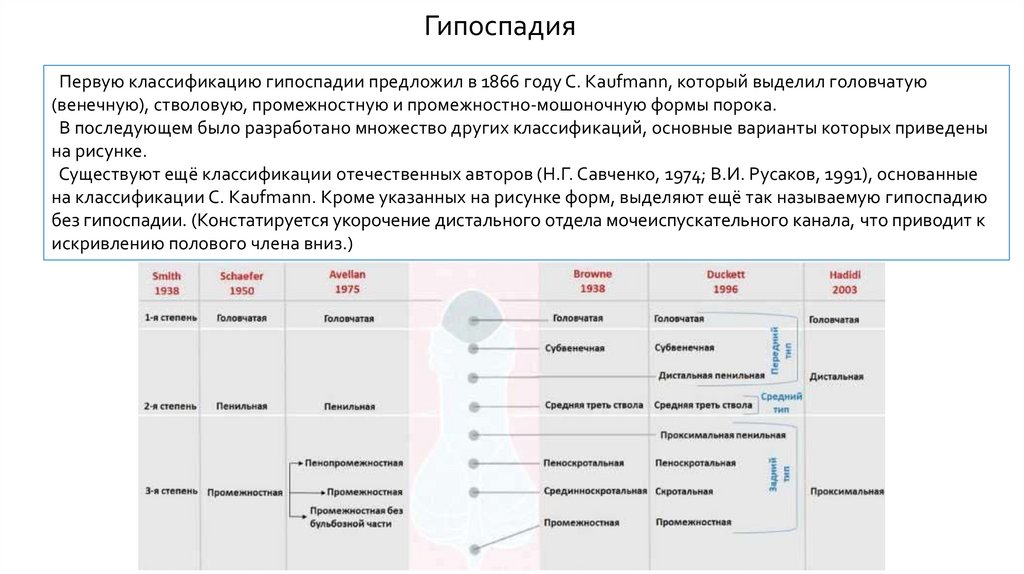
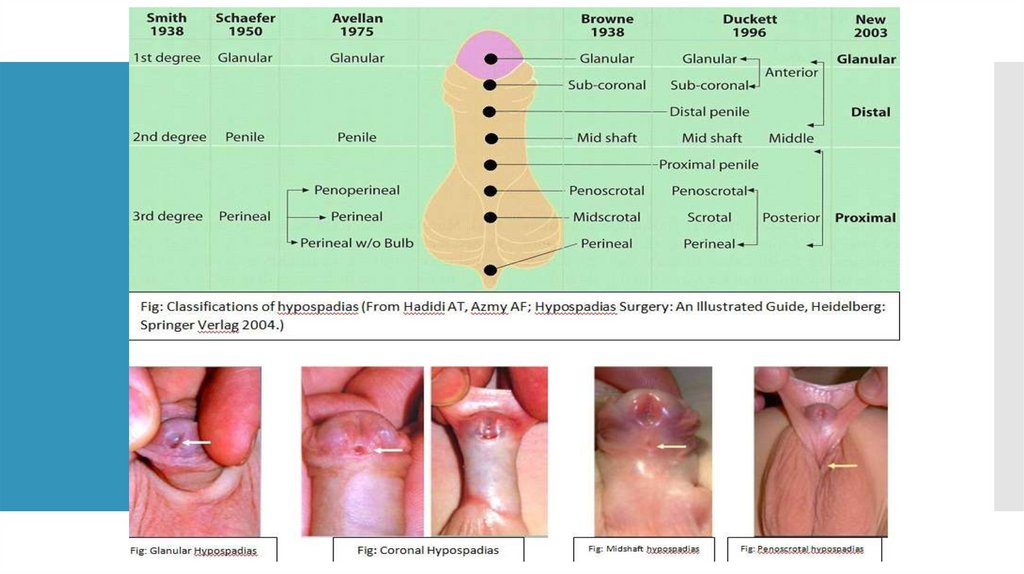
ГипоспадияПервую классификацию гипоспадии предложил в 1866 году С. Kaufmann, который выделил головчатую
(венечную), стволовую, промежностную и промежностно-мошоночную формы порока.
В последующем было разработано множество других классификаций, основные варианты которых приведены
на рисунке.
Существуют ещё классификации отечественных авторов (Н.Г. Савченко, 1974; В.И. Русаков, 1991), основанные
на классификации С. Kaufmann. Кроме указанных на рисунке форм, выделяют ещё так называемую гипоспадию
без гипоспадии. (Констатируется укорочение дистального отдела мочеиспускательного канала, что приводит к
искривлению полового члена вниз.)
41.
42.
ГипоспадияПервый этап лечения — иссечение хорды: на волярной поверхности полового члена от его
головки до наружного отверстия мочеиспускательного канала производят иссечение
рубцов. Иногда их приходится иссекать между дистальным отрезком канала и пещеристыми
телами. Описано около 8O видов оперативной коррекции, направленной на выпрямление
полового члена.
Все эти виды в зависимости от первоначального разреза можно подразделить на три
группы: поперечные, продольные и фигурные (комбинированные) разрезы. Способы,
основанные на использовании кожи крайней плоти, позволяют не только закрыть
образовавшиеся дефекты на теле полового члена, но и создать достаточное количество
ткани для последующем пластики уретры.
Благоприятным результатом первого этапа лечения гипоспадии считается полное
выпрямление полового члена. Наружное отверстие мочеиспускательного канала после
этого хирургического вмешательства располагается ниже, чем до операции.
43.
ГипоспадияПри восстановлении головчатой части мочеиспускательного рекомендуют прибегать к операциям
типа Бивена и Рассела: за счет прямоугольного лоскута необходимой длины и ширины (не менее 2
см), выкроенного из нижней поверхности полового члена, формируют трубку, которую по туннелю,
выполненному с помощью троакара, проводят на верхушку полового члена.
При диагностировании гипоспадии дистальной, средней и проксимальной трети полового члена
(ствольная форма) применяют широкий круг различных пластических операций (методы Девиса,
Бека, Дюплея, Н.Е.Савченко, Омбреданна, Цециля, Ландерера, В.И.Русакова и др.).
При использовании одномоментного оперативного вмешательства в большинстве случаев
рекомендуют использовать методику Ходсона: после иссечения хорды недостающую часть уретры
формируют из внутреннего листка крайней плоти, а наружным укрывают вновь сформированную
уретру.
У девочек с гипоспадией оперативное лечение показано только при тотальной гипоспадии.
Наибольшую популярность имеет операция Д.В.Кана: образование уретры из стенки мочевого
пузыря.
Прогноз при своевременно выполненной пластической операции благоприятный. Достигаются
хороший косметический эффект, нормальное мочеиспускание, сохранность половой и репродуктивной функций.
44.
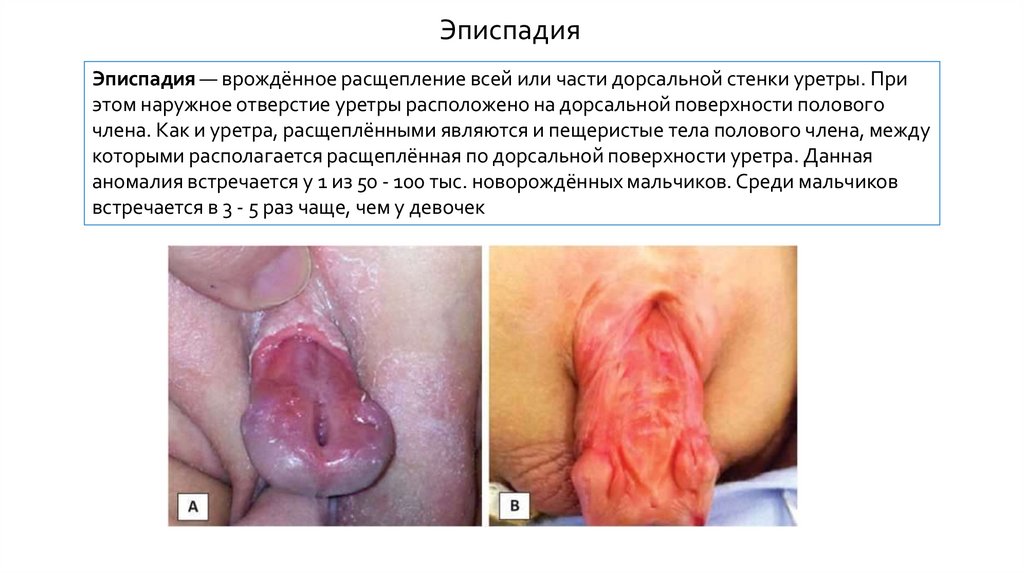
ЭписпадияЭписпадия — врождённое расщепление всей или части дорсальной стенки уретры. При
этом наружное отверстие уретры расположено на дорсальной поверхности полового
члена. Как и уретра, расщеплёнными являются и пещеристые тела полового члена, между
которыми располагается расщеплённая по дорсальной поверхности уретра. Данная
аномалия встречается у 1 из 50 - 100 тыс. новорождённых мальчиков. Среди мальчиков
встречается в 3 - 5 раз чаще, чем у девочек
45.
ЭписпадияУ мальчиков различают следующие 3 формы эписпадии:
А) Головчатая — меатус находится на тыльной поверхности головки, в области венца.
Головка полового члена уплощена, по дорсальной поверхности отсутствует крайняя плоть. Половой член
несколько искривлен, но при эрекции это искривление ликвидируется.
Б) Стволовая — меатус открывается на различном уровне тыльной поверхности полового члена, от венца
головки до корня. От отверстия до венца имеется уретральный желобок, покрытый ярко-розовой
оболочкой. Головка, спонгиозная часть уретры и крайняя плоть расщеплены по дорсальной поверхности.
В) Тотальная (полная) - меатус располагается у корня полового члена и напоминает широкую воронку, а
расщелина переходит на шейку и переднюю стенку мочевого пузыря.
У девочек также различают 3 формы эписпадии:
А) Клиторная — незначительное расщепление терминального отдела уретры, а меатус находится над
расщеплённым клитором. Чаще всего остается незамеченной.
Б) Подлобковая — уретра расщеплена до шейки мочевого пузыря, клитор расщеплён на две половины.
Сфинктер мочевого пузыря расщеплён только частично. Мочеиспускание не нарушено, однако в ряде
случаев у девочек отмечается недержание мочи.
В) Полная (залобковая) — передняя стенка уретры и стенка переднего сегмента шейки мочевого пузыря
отсутствуют, поэтому уретра имеет форму желоба, переходящего в слизистую оболочку мочевого пузыря.
Наружное отверстие уретры широкое, пропускает палец. Малые и большие губы расщеплены.
46.
ЭписпадияДиагностика несложна и основана на данных объективного осмотра.
Часто при эписпадии ёмкость мочевого пузыря уменьшена, наблюдается пузырно-мочеточниковый рефлюкс.
Лечение оперативное, которое проводится в первые годы жизни.
Оно заключается в реконструкции уретры и устранении искривления
полового члена.
При выполнении первого этапа восстанавливают мышечные волокна
шейки мочевого пузыря и удлиняют шейку с иссечением
полуокружности шейки пузыря, в которой отсутствуют мышечные
волокна (операции по Юнгу и т.д.). Заслуживают внимания операции
по Юнгу—Девису — иссечение треугольных лоскутов слизистой
оболочки задней стенки пузыря и формирование удлиненной шейки;
по В.М.Державину — мобилизация передней и боковых стенок
мочевого пузыря с погружением передней стенки шириной до 3 см и
наложением на нее продольных швов; по Н.А.Лопаткину,
А.Г.Пугачеву, С.М.Алферову — резекция нижней трети передней и
боковых стенок
мочевого пузыря с формированием удлиненной шейки.
47.
Врожденные кисты уретрыК врождённым кистообразным образованиям уретры относятся:
сирингоцеле
парамеатальная киста
парауретральная киста
Сирингоцеле представляет собой кистозное расширение бульбоуретральных (куперовых) желёз в
результате облитерации их выводных отверстий. Преимущественно локализуется в области
бульбозного отдела уретры и имеет размеры, в основном, в пределах 3 - 15 мм. Реальная частота
неизвестна, поскольку большинство из них протекает бессимптомно, а при цистоуретро- графии у
детей обнаруживает примерно в 1,5%, при аутопсии — в 2,3%.
Клинические проявления включают затруднение или полная задержку мочеиспускания,
промежностные боли, гематурию, пиурию, бактериурию, недержание мочи, а при нагноении
кисты — местные и общие признаки гнойного воспаления.
48.
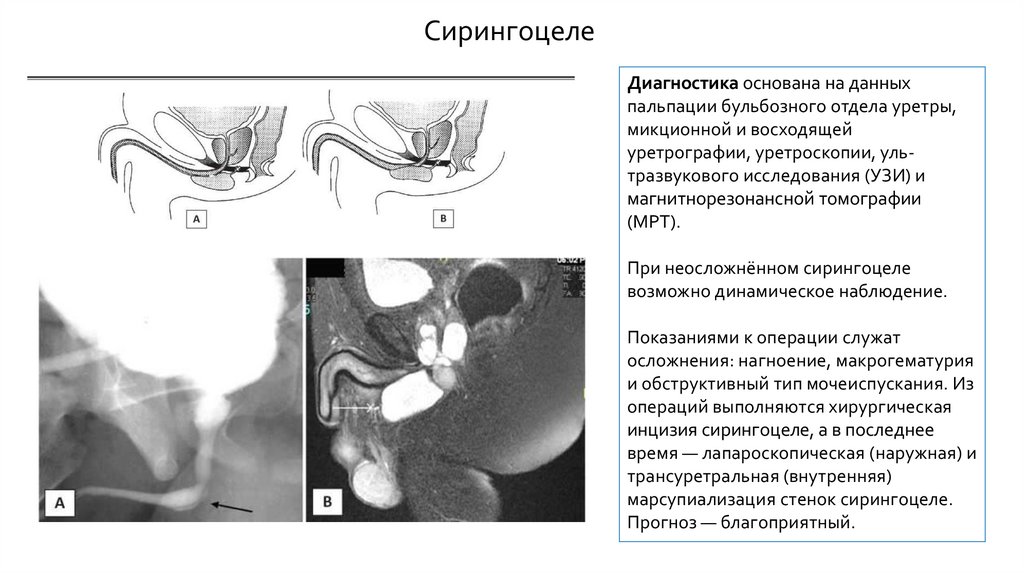
СирингоцелеДиагностика основана на данных
пальпации бульбозного отдела уретры,
микционной и восходящей
уретрографии, уретроскопии, ультразвукового исследования (УЗИ) и
магнитнорезонансной томографии
(МРТ).
При неосложнённом сирингоцеле
возможно динамическое наблюдение.
Показаниями к операции служат
осложнения: нагноение, макрогематурия
и обструктивный тип мочеиспускания. Из
операций выполняются хирургическая
инцизия сирингоцеле, а в последнее
время — лапароскопическая (наружная) и
трансуретральная (внутренняя)
марсупиализация стенок сирингоцеле.
Прогноз — благоприятный.
49.
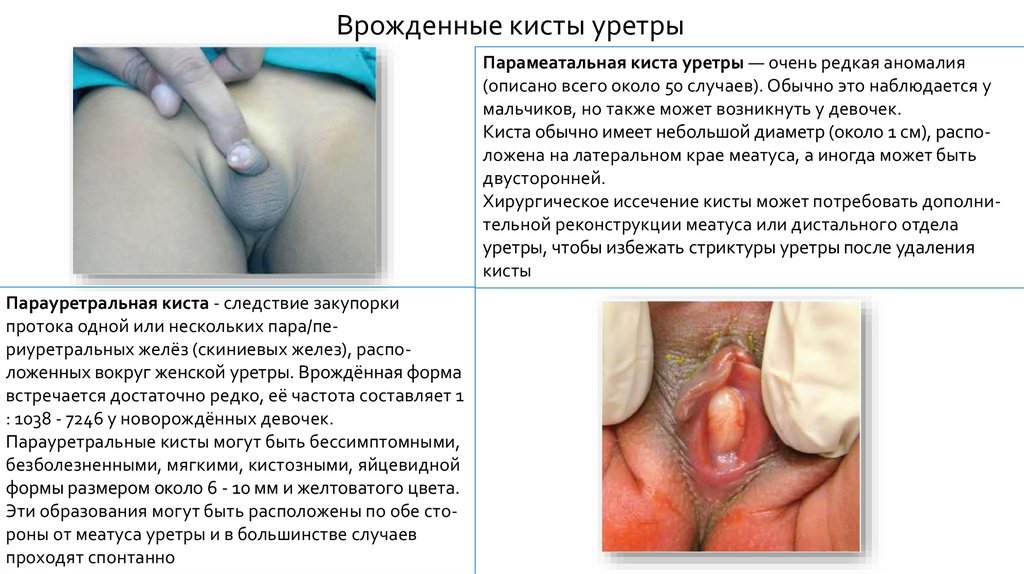
Врожденные кисты уретрыПарамеатальная киста уретры — очень редкая аномалия
(описано всего около 50 случаев). Обычно это наблюдается у
мальчиков, но также может возникнуть у девочек.
Киста обычно имеет небольшой диаметр (около 1 см), расположена на латеральном крае меатуса, а иногда может быть
двусторонней.
Хирургическое иссечение кисты может потребовать дополнительной реконструкции меатуса или дистального отдела
уретры, чтобы избежать стриктуры уретры после удаления
кисты
Парауретральная киста - следствие закупорки
протока одной или нескольких пара/периуретральных желёз (скиниевых желез), расположенных вокруг женской уретры. Врождённая форма
встречается достаточно редко, её частота составляет 1
: 1038 - 7246 у новорождённых девочек.
Парауретральные кисты могут быть бессимптомными,
безболезненными, мягкими, кистозными, яйцевидной
формы размером около 6 - 10 мм и желтоватого цвета.
Эти образования могут быть расположены по обе стороны от меатуса уретры и в большинстве случаев
проходят спонтанно
50.
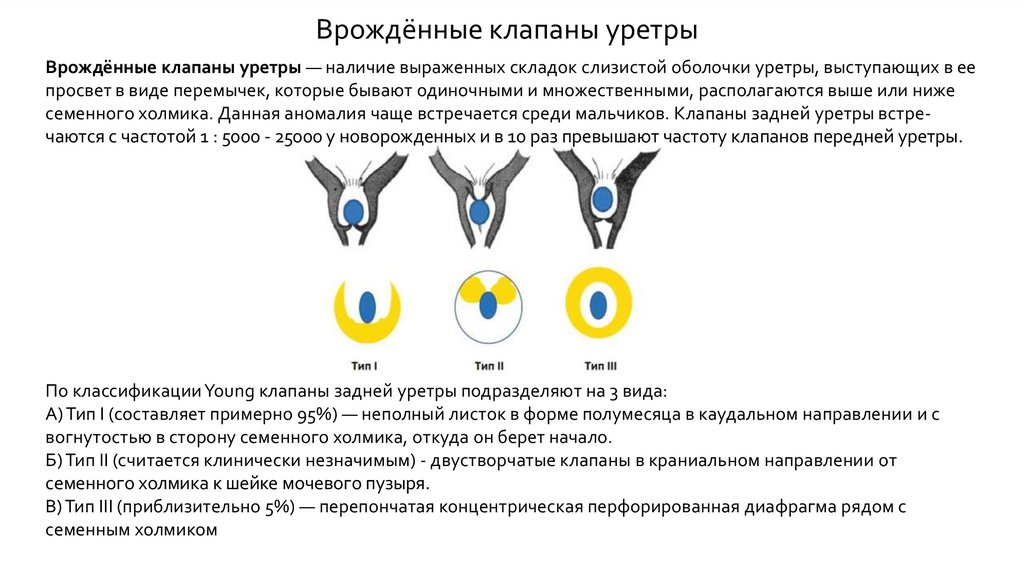
Врождённые клапаны уретрыВрождённые клапаны уретры — наличие выраженных складок слизистой оболочки уретры, выступающих в ее
просвет в виде перемычек, которые бывают одиночными и множественными, располагаются выше или ниже
семенного холмика. Данная аномалия чаще встречается среди мальчиков. Клапаны задней уретры встречаются с частотой 1 : 5000 - 25000 у новорожденных и в 10 раз превышают частоту клапанов передней уретры.
По классификации Young клапаны задней уретры подразделяют на 3 вида:
А) Тип I (составляет примерно 95%) — неполный листок в форме полумесяца в каудальном направлении и с
вогнутостью в сторону семенного холмика, откуда он берет начало.
Б) Тип II (считается клинически незначимым) - двустворчатые клапаны в краниальном направлении от
семенного холмика к шейке мочевого пузыря.
В) Тип III (приблизительно 5%) — перепончатая концентрическая перфорированная диафрагма рядом с
семенным холмиком
51.
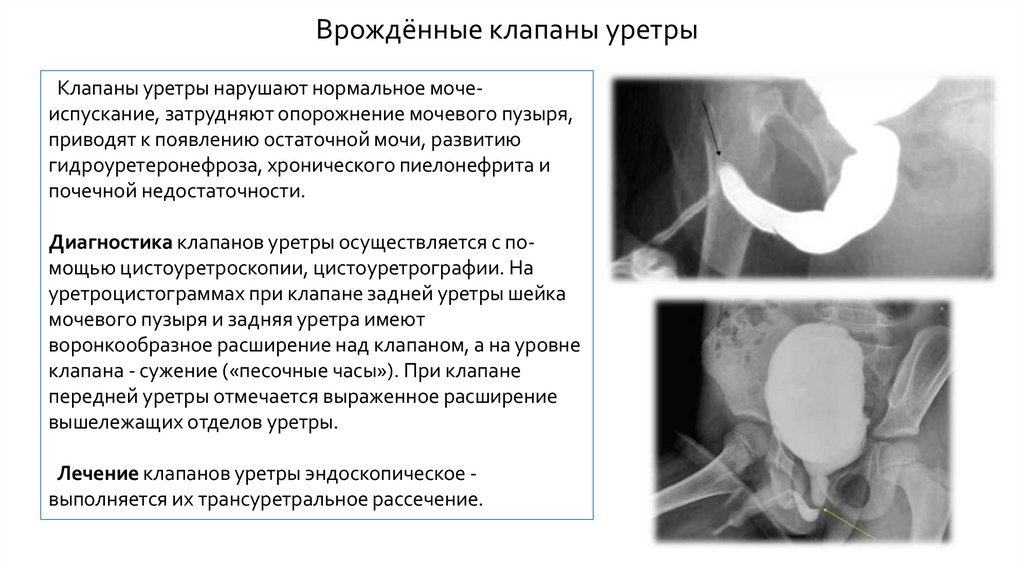
Врождённые клапаны уретрыКлапаны уретры нарушают нормальное мочеиспускание, затрудняют опорожнение мочевого пузыря,
приводят к появлению остаточной мочи, развитию
гидроуретеронефроза, хронического пиелонефрита и
почечной недостаточности.
Диагностика клапанов уретры осуществляется с помощью цистоуретроскопии, цистоуретрографии. На
уретроцистограммах при клапане задней уретры шейка
мочевого пузыря и задняя уретра имеют
воронкообразное расширение над клапаном, а на уровне
клапана - сужение («песочные часы»). При клапане
передней уретры отмечается выраженное расширение
вышележащих отделов уретры.
Лечение клапанов уретры эндоскопическое выполняется их трансуретральное рассечение.
52.
Врождённый дивертикул уретрыМешковидное выпячивание вентральной стенки уретры, сообщающееся с уретрой
через узкий канал. Имеет те же слои, что и сама уретра. Встречается крайне редко и
преимущественно у мальчиков, локализуются чаще в переднем и сравнительно
редко — заднем отделе уретры. Величина дивертикула может быть различной — от
1 до 5- 6 см в диаметре.
Проявляется дизурией и выделением капель мочи после акта мочеиспускания.
Иногда моча имеет гнилостный запах. При инфицировании дивертикула возникает
боль при мочеиспускании, нарушается акт мочеиспускания, увеличивается
количество остаточной мочи, с мочой выделяется примесь гноя. При локализации
дивертикула в заднем отделе уретры его можно пальпаторно определить через
прямую кишку, у женщин - при вагинальном исследовании.
Диагноз устанавливается на основании восходящей и нисходящей уретрографии,
уретроскопии. Необходимо дифференцировать от приобретенного дивертикула
вследствие стриктуры (травмы) или клапана передней уретры.
Лечение — иссечение дивертикула
53.
Врождённая облитерация уретрыИли отсутствие просвета на отдельном участке уретры, встречается крайне редко
и всегда сочетается с другими аномалиями, часто несовместимыми с жизнью.
Частота встречаемости составляет 2,2 случая на 10000 новорождённых.
Она может быть полной и частичной.
A. Частичная облитерация чаще наблюдается в области наружного отверстия.
B. Полная облитерация развивается вследствие сохранения эмбриональной
перепонки из остатков эпителиальной закладки крайней плоти, частичная при задержке развития головчатого отдела и его соединения с остальным
отрезком уретры, что приводит к облитерации проксимального отдела уретры.
Диагноз устанавливают в первые двое суток после рождения ребёнка по факту
отсутствия акта мочеиспускания.
При обнаружении плёнки в области наружного отверстия уретры необходима её
перфорация.
При частичной облитерации также отсутствует акт мочеиспускания, а при
катетеризации уретры определяется её непроходимость.
При подозрении на облитерацию уретры показана срочная установка цистостомы
на длительный срок, с заменой последней на катетеризируемую стому. В более
старшем возрасте выполняется уретропластика.
54.
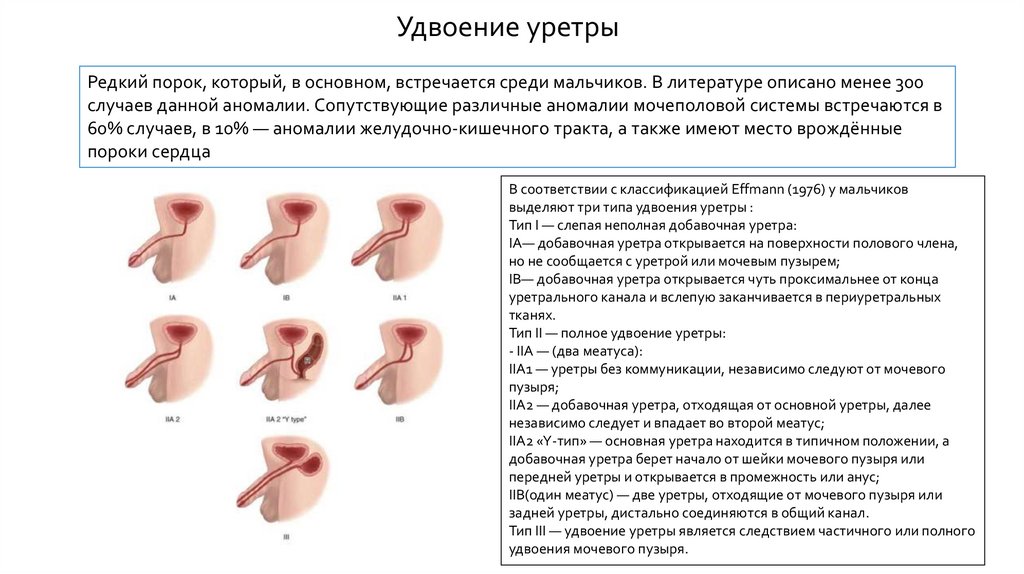
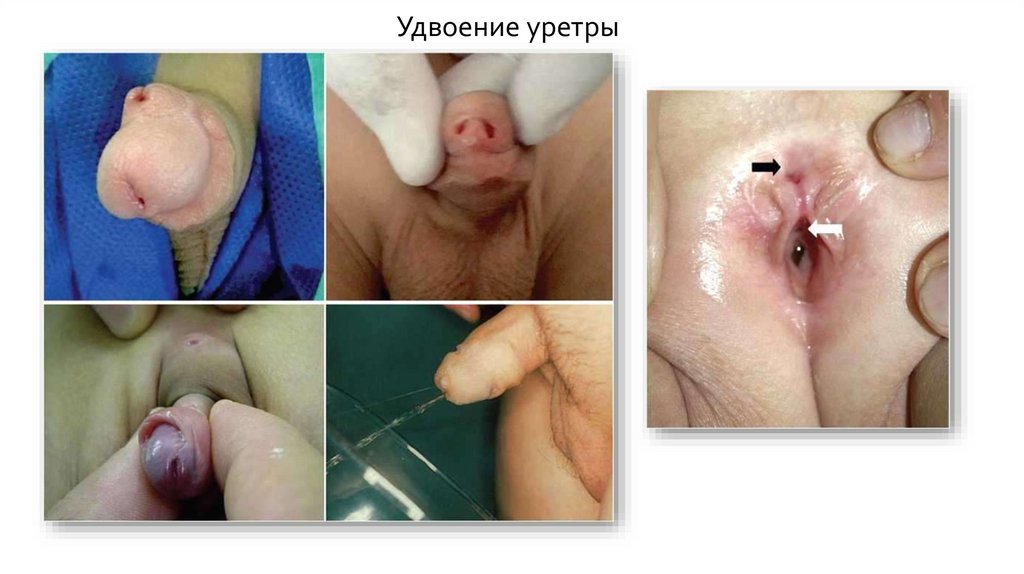
Удвоение уретрыРедкий порок, который, в основном, встречается среди мальчиков. В литературе описано менее 300
случаев данной аномалии. Сопутствующие различные аномалии мочеполовой системы встречаются в
60% случаев, в 10% — аномалии желудочно-кишечного тракта, а также имеют место врождённые
пороки сердца
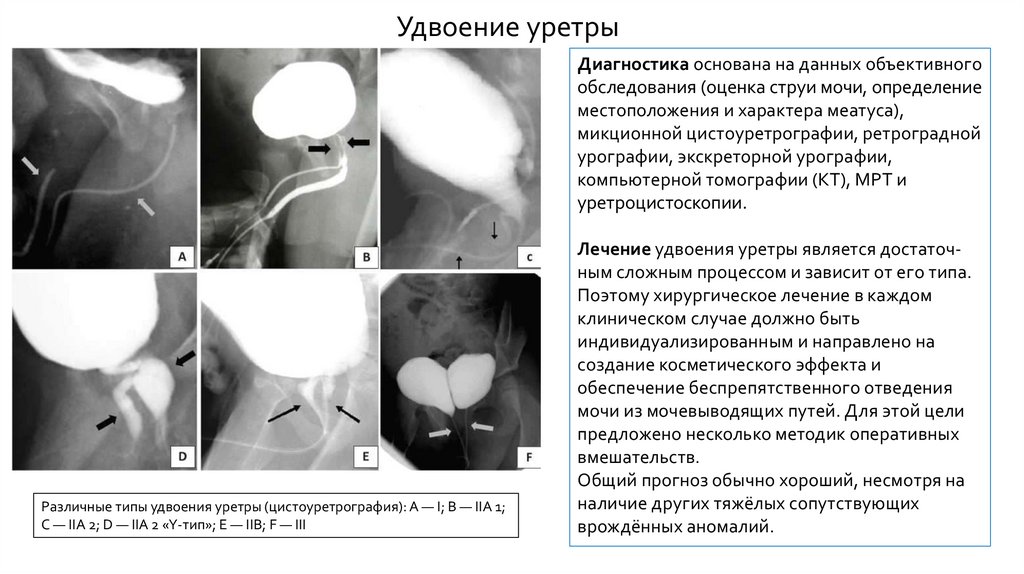
В соответствии с классификацией Effmann (1976) у мальчиков
выделяют три типа удвоения уретры :
Тип I — слепая неполная добавочная уретра:
IA— добавочная уретра открывается на поверхности полового члена,
но не сообщается с уретрой или мочевым пузырем;
IB— добавочная уретра открывается чуть проксимальнее от конца
уретрального канала и вслепую заканчивается в периуретральных
тканях.
Тип II — полное удвоение уретры:
- IIA — (два меатуса):
IIA1 — уретры без коммуникации, независимо следуют от мочевого
пузыря;
IIA2 — добавочная уретра, отходящая от основной уретры, далее
независимо следует и впадает во второй меатус;
IIA2 «Y-тип» — основная уретра находится в типичном положении, а
добавочная уретра берет начало от шейки мочевого пузыря или
передней уретры и открывается в промежность или анус;
IIB(один меатус) — две уретры, отходящие от мочевого пузыря или
задней уретры, дистально соединяются в общий канал.
Тип III — удвоение уретры является следствием частичного или полного
удвоения мочевого пузыря.
55.
Удвоение уретры56.
Удвоение уретрыДиагностика основана на данных объективного
обследования (оценка струи мочи, определение
местоположения и характера меатуса),
микционной цистоуретрографии, ретроградной
урографии, экскреторной урографии,
компьютерной томографии (КТ), МРТ и
уретроцистоскопии.
Различные типы удвоения уретры (цистоуретрография): A — I; B — IIA 1;
C — IIA 2; D — IIA 2 «Y-тип»; E — IIB; F — III
Лечение удвоения уретры является достаточным сложным процессом и зависит от его типа.
Поэтому хирургическое лечение в каждом
клиническом случае должно быть
индивидуализированным и направлено на
создание косметического эффекта и
обеспечение беспрепятственного отведения
мочи из мочевыводящих путей. Для этой цели
предложено несколько методик оперативных
вмешательств.
Общий прогноз обычно хороший, несмотря на
наличие других тяжёлых сопутствующих
врождённых аномалий.
57.
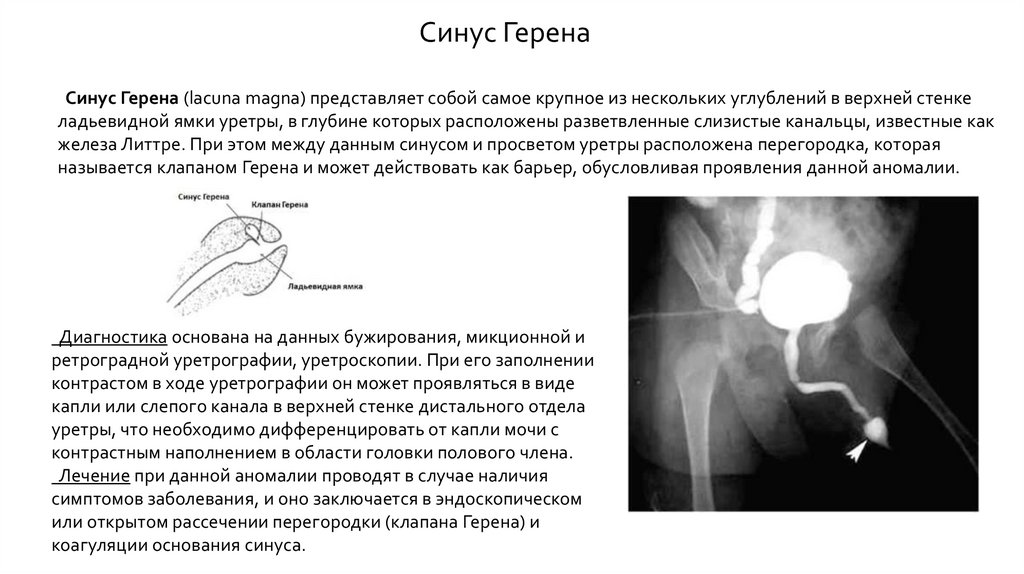
Синус ГеренаСинус Герена (lacuna magna) представляет собой самое крупное из нескольких углублений в верхней стенке
ладьевидной ямки уретры, в глубине которых расположены разветвленные слизистые канальцы, известные как
железа Литтре. При этом между данным синусом и просветом уретры расположена перегородка, которая
называется клапаном Герена и может действовать как барьер, обусловливая проявления данной аномалии.
Диагностика основана на данных бужирования, микционной и
ретроградной уретрографии, уретроскопии. При его заполнении
контрастом в ходе уретрографии он может проявляться в виде
капли или слепого канала в верхней стенке дистального отдела
уретры, что необходимо дифференцировать от капли мочи с
контрастным наполнением в области головки полового члена.
Лечение при данной аномалии проводят в случае наличия
симптомов заболевания, и оно заключается в эндоскопическом
или открытом рассечении перегородки (клапана Герена) и
коагуляции основания синуса.
58.
Гипертрофия семенного бугоркаВрожденная аномалия, характеризующаяся гиперплазией всех элементов семенного
бугорка.
Размер увеличенного семенного бугорка может быть различным, иногда практически
полностью обтурирующий просвет мочеиспускательного канала.
Клиническая картина.
Аналогична врожденной контрактуре шейки мочевого пузыря и клапанам уретры. У
детей старшего возраста, возможно, в период микции регистрируется болезненная
эрекция.
При попытке катетеризации мочевого пузыря – препятствие в заднем отделе уретры,
умеренное кровотечение.
Диагностика.
Восходящая уретроцистография – в области заднего отдела уретры – дефект
наполнения.
Уретроскопия – гипертрофированный семенной бугорок.
Лечение.
При выраженной гипертрофии семенного бугорка – эндоуретральная резекция.
59.
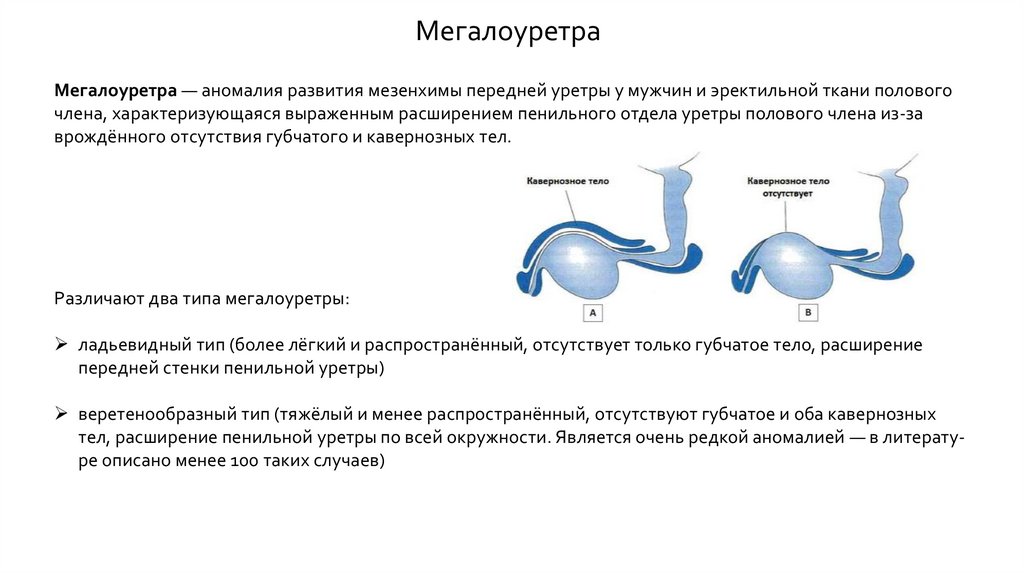
МегалоуретраМегалоуретра — аномалия развития мезенхимы передней уретры у мужчин и эректильной ткани полового
члена, характеризующаяся выраженным расширением пенильного отдела уретры полового члена из-за
врождённого отсутствия губчатого и кавернозных тел.
Различают два типа мегалоуретры:
ладьевидный тип (более лёгкий и распространённый, отсутствует только губчатое тело, расширение
передней стенки пенильной уретры)
веретенообразный тип (тяжёлый и менее распространённый, отсутствуют губчатое и оба кавернозных
тел, расширение пенильной уретры по всей окружности. Является очень редкой аномалией — в литературе описано менее 100 таких случаев)
60.
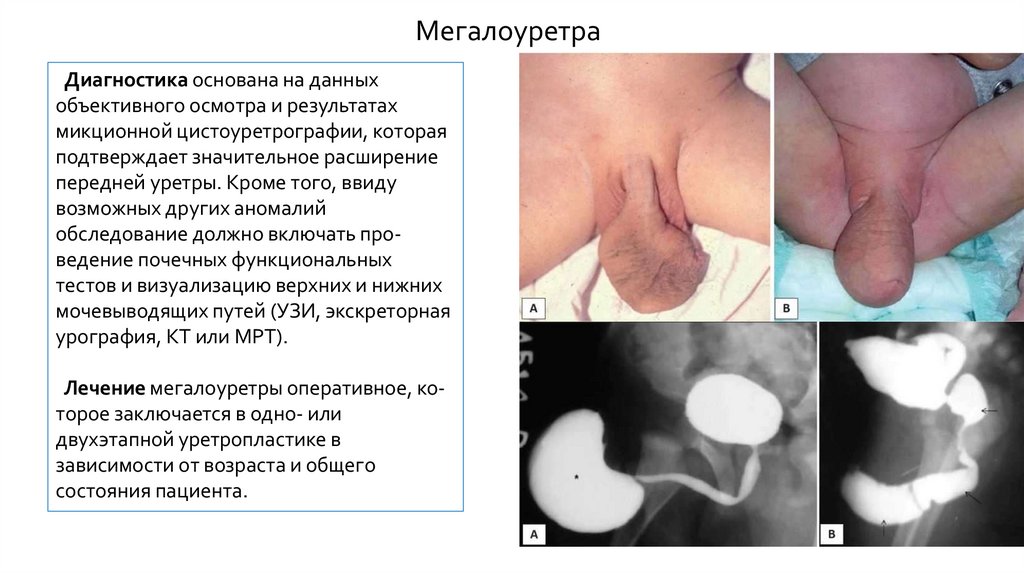
МегалоуретраДиагностика основана на данных
объективного осмотра и результатах
микционной цистоуретрографии, которая
подтверждает значительное расширение
передней уретры. Кроме того, ввиду
возможных других аномалий
обследование должно включать проведение почечных функциональных
тестов и визуализацию верхних и нижних
мочевыводящих путей (УЗИ, экскреторная
урография, КТ или МРТ).
Лечение мегалоуретры оперативное, которое заключается в одно- или
двухэтапной уретропластике в
зависимости от возраста и общего
состояния пациента.
61.
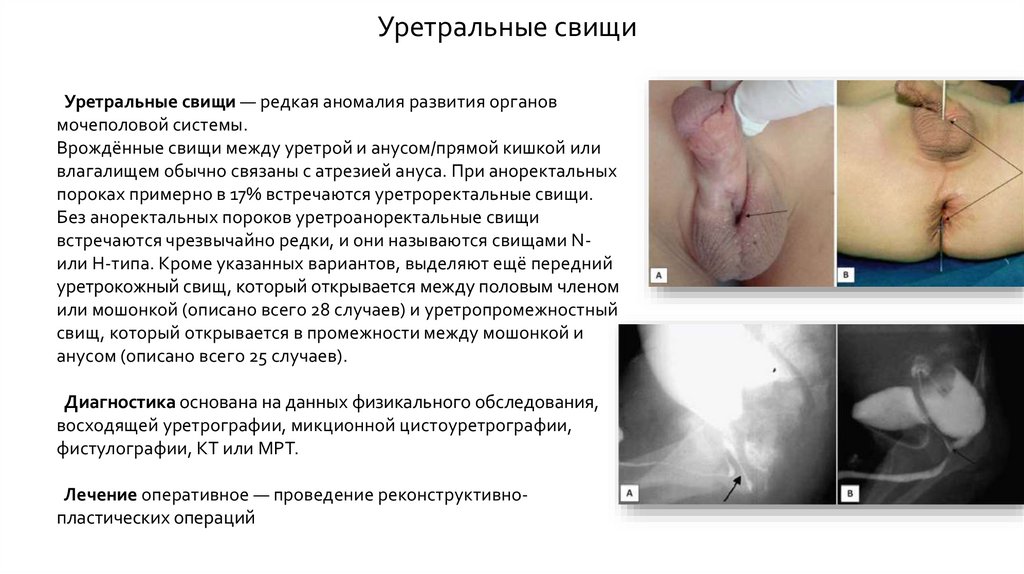
Уретральные свищиУретральные свищи — редкая аномалия развития органов
мочеполовой системы.
Врождённые свищи между уретрой и анусом/прямой кишкой или
влагалищем обычно связаны с атрезией ануса. При аноректальных
пороках примерно в 17% встречаются уретроректальные свищи.
Без аноректальных пороков уретроаноректальные свищи
встречаются чрезвычайно редки, и они называются свищами Nили Н-типа. Кроме указанных вариантов, выделяют ещё передний
уретрокожный свищ, который открывается между половым членом
или мошонкой (описано всего 28 случаев) и уретропромежностный
свищ, который открывается в промежности между мошонкой и
анусом (описано всего 25 случаев).
Диагностика основана на данных физикального обследования,
восходящей уретрографии, микционной цистоуретрографии,
фистулографии, КТ или МРТ.
Лечение оперативное — проведение реконструктивнопластических операций
62.
Полип уретрыЯвляется редкой аномалией, которая встречается почти исключительно у мальчиков и
очень редко у девочек.
Полип, в основном, развивается из области семенного холмика (полип задней уретры),
при этом он может повернуться как в сторону мочевого пузыря, так и в сторону
мембранозного отдела, вызывая обструкцию уретры. Полип передней уретры
встречается крайне редко. Известны случаи образования полипов на ножке,
возникающих из дистального отдела уретры и пролабирующих за пределы наружного
отверстия уретры. Полип обычно представляет собой одиночное образование и редко
имеет множественную формы.
Симптомами полипа уретры могут быть затруднение мочеиспускания, вплоть до
задержки мочи, ослабление или разбрызгивание струи мочи, прерывистое
мочеиспускание, гематурия, мочевая инфекция и пузырно-мочеточниковый рефлюкс.
Физикальное обследование обычно не позволяет установить точный диагноз за
исключением пролабирующих форм.
Для диагностики используются УЗИ, цистоуретрография, уретроцистоскопия, КТ и МРТ.
Лечение заключается в эндоскопическом иссечении полипа
63.
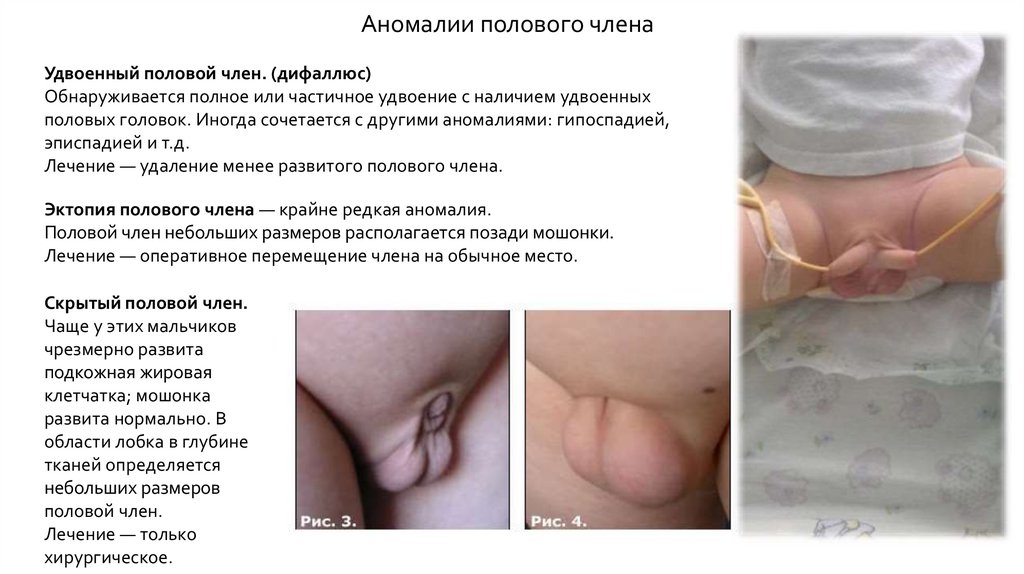
Аномалии полового членаУдвоенный половой член. (дифаллюс)
Обнаруживается полное или частичное удвоение с наличием удвоенных
половых головок. Иногда сочетается с другими аномалиями: гипоспадией,
эписпадией и т.д.
Лечение — удаление менее развитого полового члена.
Эктопия полового члена — крайне редкая аномалия.
Половой член небольших размеров располагается позади мошонки.
Лечение — оперативное перемещение члена на обычное место.
Скрытый половой член.
Чаще у этих мальчиков
чрезмерно развита
подкожная жировая
клетчатка; мошонка
развита нормально. В
области лобка в глубине
тканей определяется
небольших размеров
половой член.
Лечение — только
хирургическое.
64.
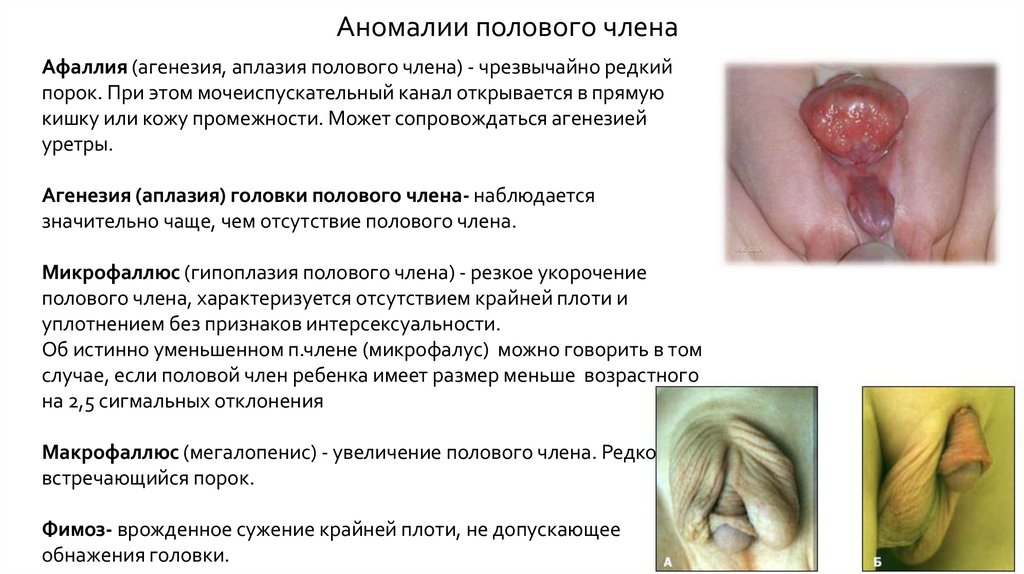
Аномалии полового членаАфаллия (агенезия, аплазия полового члена) - чрезвычайно редкий
порок. При этом мочеиспускательный канал открывается в прямую
кишку или кожу промежности. Может сопровождаться агенезией
уретры.
Агенезия (аплазия) головки полового члена- наблюдается
значительно чаще, чем отсутствие полового члена.
Микрофаллюс (гипоплазия полового члена) - резкое укорочение
полового члена, характеризуется отсутствием крайней плоти и
уплотнением без признаков интерсексуальности.
Об истинно уменьшенном п.члене (микрофалус) можно говорить в том
случае, если половой член ребенка имеет размер меньше возрастного
на 2,5 сигмальных отклонения
Макрофаллюс (мегалопенис) - увеличение полового члена. Редко
встречающийся порок.
Фимоз- врожденное сужение крайней плоти, не допускающее
обнажения головки.
65.
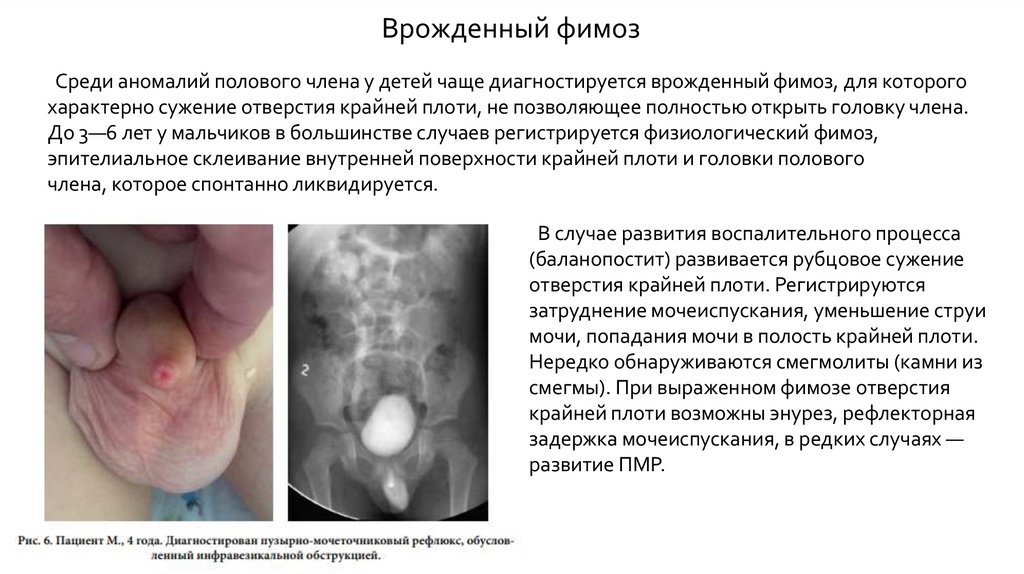
Врожденный фимозСреди аномалий полового члена у детей чаще диагностируется врожденный фимоз, для которого
характерно сужение отверстия крайней плоти, не позволяющее полностью открыть головку члена.
До 3—6 лет у мальчиков в большинстве случаев регистрируется физиологический фимоз,
эпителиальное склеивание внутренней поверхности крайней плоти и головки полового
члена, которое спонтанно ликвидируется.
В случае развития воспалительного процесса
(баланопостит) развивается рубцовое сужение
отверстия крайней плоти. Регистрируются
затруднение мочеиспускания, уменьшение струи
мочи, попадания мочи в полость крайней плоти.
Нередко обнаруживаются смегмолиты (камни из
смегмы). При выраженном фимозе отверстия
крайней плоти возможны энурез, рефлекторная
задержка мочеиспускания, в редких случаях —
развитие ПМР.
66.
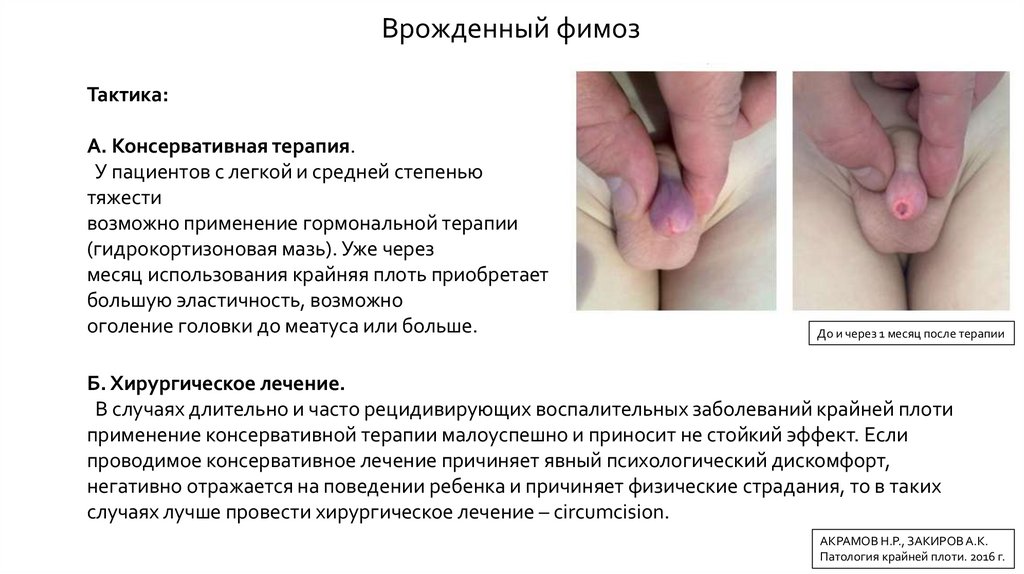
Врожденный фимозТактика:
А. Консервативная терапия.
У пациентов с легкой и средней степенью
тяжести
возможно применение гормональной терапии
(гидрокортизоновая мазь). Уже через
месяц использования крайняя плоть приобретает
большую эластичность, возможно
оголение головки до меатуса или больше.
До и через 1 месяц после терапии
Б. Хирургическое лечение.
В случаях длительно и часто рецидивирующих воспалительных заболеваний крайней плоти
применение консервативной терапии малоуспешно и приносит не стойкий эффект. Если
проводимое консервативное лечение причиняет явный психологический дискомфорт,
негативно отражается на поведении ребенка и причиняет физические страдания, то в таких
случаях лучше провести хирургическое лечение – circumcision.
АКРАМОВ Н.Р., ЗАКИРОВ А.К.
Патология крайней плоти. 2016 г.
67.
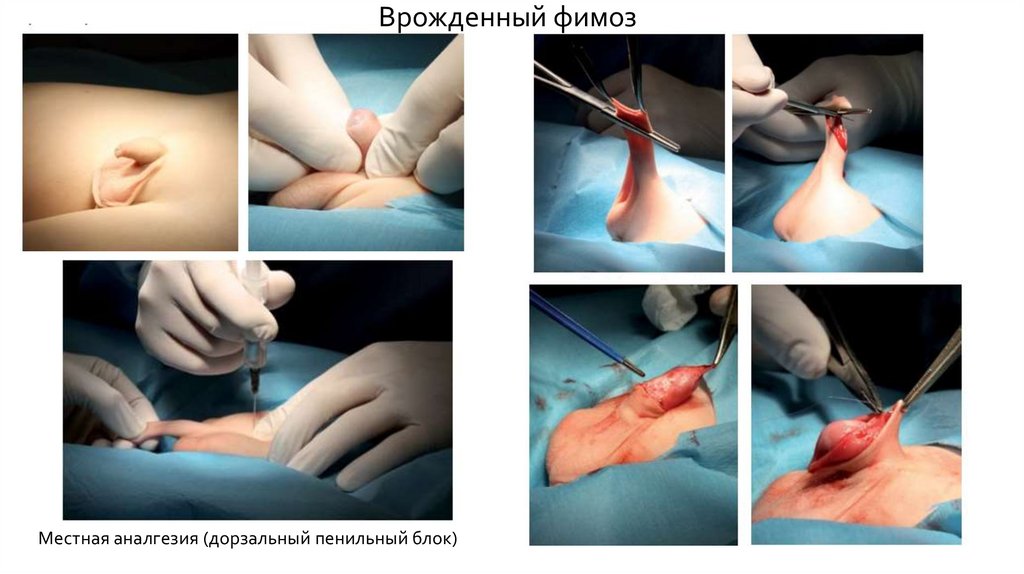
Врожденный фимозМестная аналгезия (дорзальный пенильный блок)
68.
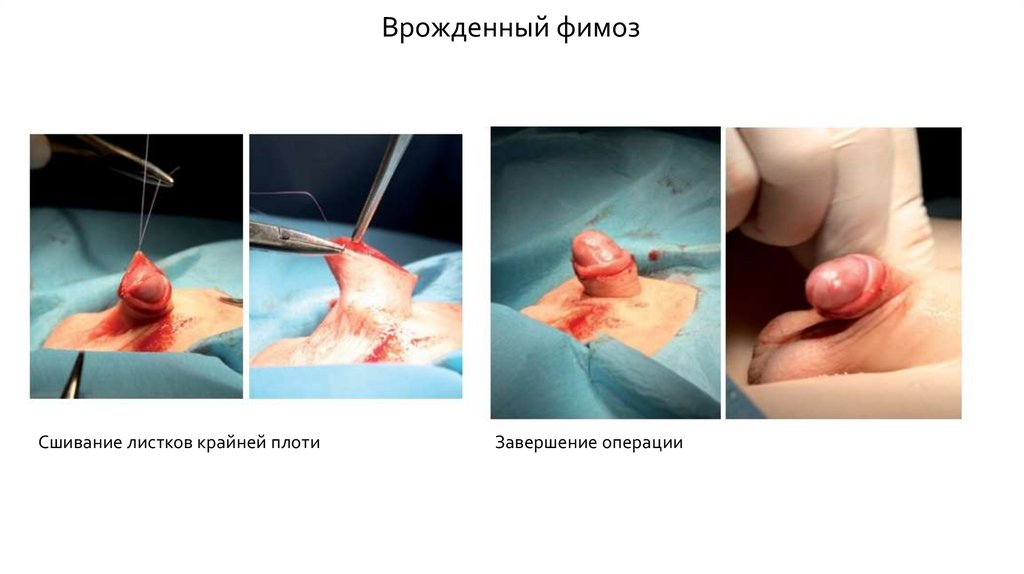
Врожденный фимозСшивание листков крайней плоти
Завершение операции
69.
С аномалиями яичек рождается от 5 до 7 % детей.Аномалии
яичек
Аномалии яичка:
Агенезия (аплазия) яичек (син.: синдром тестикулярной
регрессии, анорхия семейная)
А) Анорхизм (син.: анорхидия).
Б) Монорхизм (син.: монорхидия)
Водянка яичка (син.: гидроцеле)
Гипоплазия яичка (син.: гипоорхидия, гипогонадизм)
Крипторхизм (син.: ретенция яичка)
А) Крипторхизм абдоминальный
Б) Крипторхизм паховый
Полиорхизм (син.: полиорхидия)
Эктопия яичка истинная
70.
Аномалии яичекАнорхизм - врожденное отсутствие обоих яичек.
Данная аномалия наблюдается крайне редко. У детей с этой аномалией — нежная, бледная
кожа лица, густые волосы, бедные пигментом. У некоторых из них длительное время не
окостеневают гортанные хрящи, не меняются молочные зубы. Вторичные половые признаки не
выражены, мошонка атрофична, половой член развит.
Лечение - заместительная гормональная терапия.
Отмечены положительные результаты после пересадки яичка на сосудистой ножке.
Монорхизм — врожденное отсутствие одного яичка.
Венографическим признаком агенезии яичка является слепое окончание яичковой вены.
Просвет проксимального отдела такой вены у места впадения ее в нижнюю полую или
почечную часто сохраняется за счет кровотока из анастомозирующих с ним вен забрюшинного
пространства. Диагноз устанавливают после ревизии пахового канала и лапаротомии. (устар.)
При наличии одного яичка пациент не нуждается в лечении.
В возрасте старше 10 лет с косметической целью рекомендуется имплантация протеза яичка в
мошонку
71.
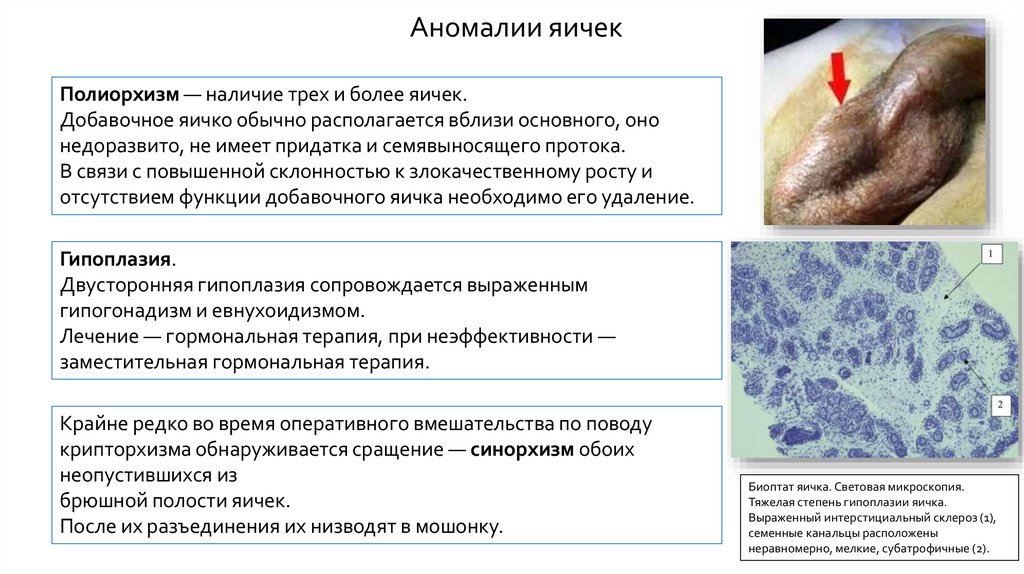
Аномалии яичекПолиорхизм — наличие трех и более яичек.
Добавочное яичко обычно располагается вблизи основного, оно
недоразвито, не имеет придатка и семявыносящего протока.
В связи с повышенной склонностью к злокачественному росту и
отсутствием функции добавочного яичка необходимо его удаление.
Гипоплазия.
Двусторонняя гипоплазия сопровождается выраженным
гипогонадизм и евнухоидизмом.
Лечение — гормональная терапия, при неэффективности —
заместительная гормональная терапия.
Крайне редко во время оперативного вмешательства по поводу
крипторхизма обнаруживается сращение — синорхизм обоих
неопустившихся из
брюшной полости яичек.
После их разъединения их низводят в мошонку.
Биоптат яичка. Световая микроскопия.
Тяжелая степень гипоплазии яичка.
Выраженный интерстициальный склероз (1),
семенные канальцы расположены
неравномерно, мелкие, субатрофичные (2).
72.
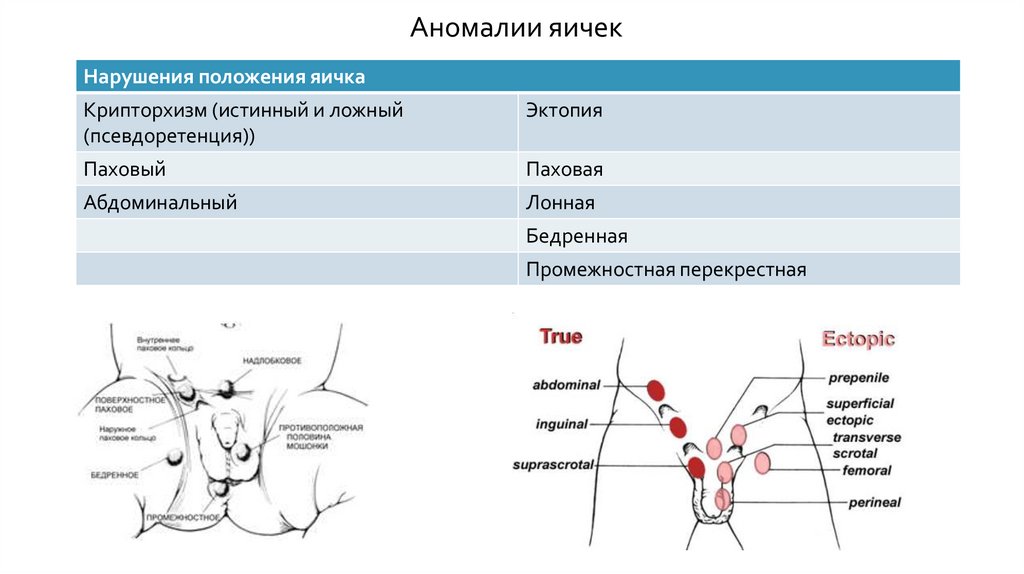
Аномалии яичекНарушения положения яичка
Крипторхизм (истинный и ложный
(псевдоретенция))
Эктопия
Паховый
Паховая
Абдоминальный
Лонная
Бедренная
Промежностная перекрестная
73.
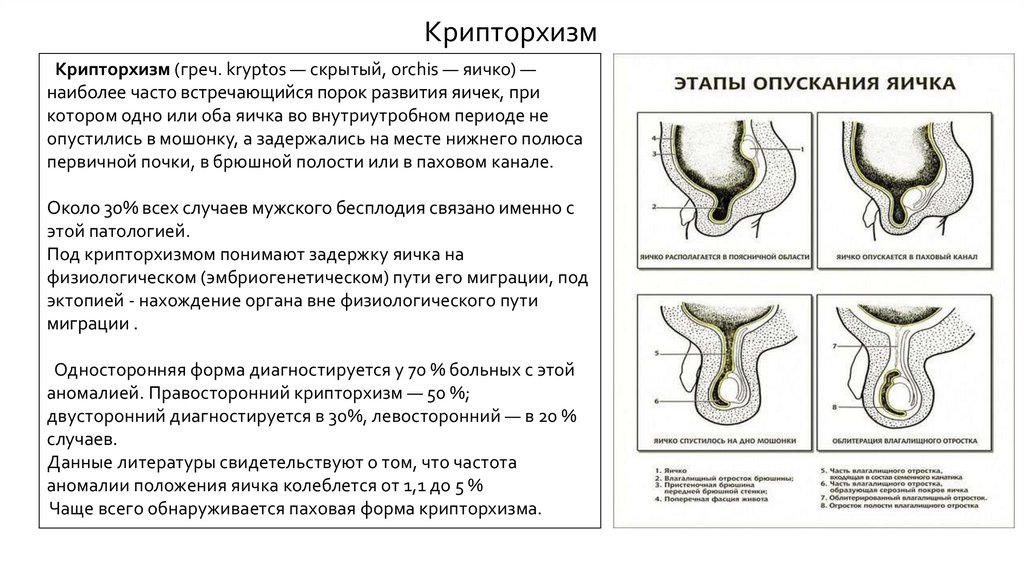
КрипторхизмКрипторхизм (греч. kryptos — скрытый, orchis — яичко) —
наиболее часто встречающийся порок развития яичек, при
котором одно или оба яичка во внутриутробном периоде не
опустились в мошонку, а задержались на месте нижнего полюса
первичной почки, в брюшной полости или в паховом канале.
Около 30% всех случаев мужского бесплодия связано именно с
этой патологией.
Под крипторхизмом понимают задержку яичка на
физиологическом (эмбриогенетическом) пути его миграции, под
эктопией - нахождение органа вне физиологического пути
миграции .
Односторонняя форма диагностируется у 70 % больных с этой
аномалией. Правосторонний крипторхизм — 50 %;
двусторонний диагностируется в 30%, левосторонний — в 20 %
случаев.
Данные литературы свидетельствуют о том, что частота
аномалии положения яичка колеблется от 1,1 до 5 %
Чаще всего обнаруживается паховая форма крипторхизма.
74.
ПсевдокрипторхизмПсевдокрипторхизм возникает в результате сокращения мышцы, поднимающей яичко
(кремастера): яичко обнаруживается у корня полового члена или в паховом канале и при
пальпации может быть легко низведено на дно мошонки. Недоразвития мошонки не
отмечается. Его возникновение обусловлено незаращением влагалищного отростка.
Работы последних лет свидетельствуют, что у половины детей с этим заболеванием яичко
уменьшено.
При обнаружении такого яичка рекомендуется гормонотерапия, а при отсутствии
положительной динамики в лечении — оперативное низведение яичка.
Если же яичко не уменьшено, показано наблюдение: с возрастом яичко самостоятельно
опускается в мошонку.
75.
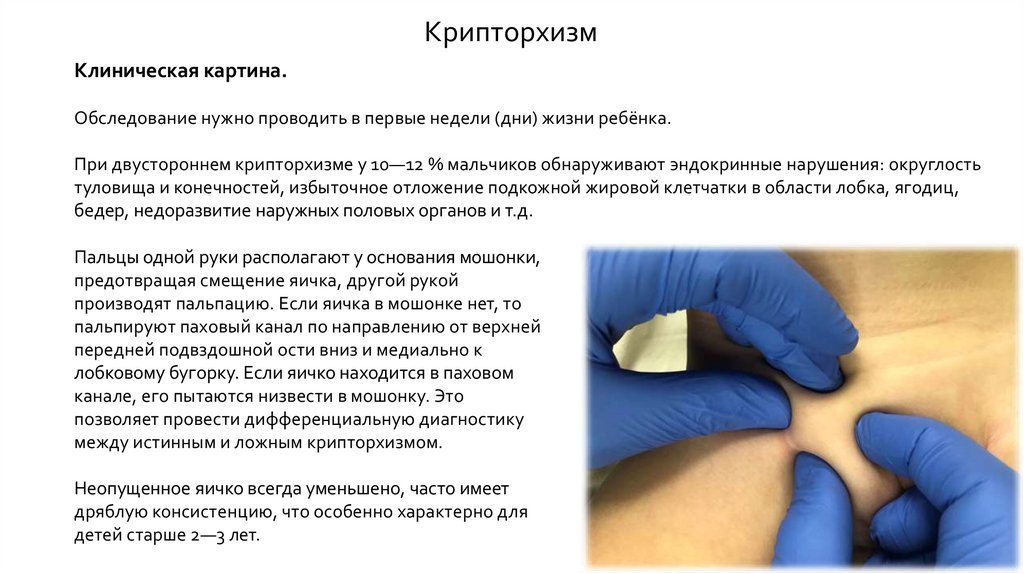
КрипторхизмКлиническая картина.
Обследование нужно проводить в первые недели (дни) жизни ребёнка.
При двустороннем крипторхизме у 10—12 % мальчиков обнаруживают эндокринные нарушения: округлость
туловища и конечностей, избыточное отложение подкожной жировой клетчатки в области лобка, ягодиц,
бедер, недоразвитие наружных половых органов и т.д.
Пальцы одной руки располагают у основания мошонки,
предотвращая смещение яичка, другой рукой
производят пальпацию. Если яичка в мошонке нет, то
пальпируют паховый канал по направлению от верхней
передней подвздошной ости вниз и медиально к
лобковому бугорку. Если яичко находится в паховом
канале, его пытаются низвести в мошонку. Это
позволяет провести дифференциальную диагностику
между истинным и ложным крипторхизмом.
Неопущенное яичко всегда уменьшено, часто имеет
дряблую консистенцию, что особенно характерно для
детей старше 2—3 лет.
76.
КрипторхизмДиагностика.
В случаях, когда яичко не удается обнаружить при пальпации,
рекомендуется применить ультразвуковое сканирование,
радиоизотопную сцинтиграфию, компьютерную томографию,
тестикулоартерио-/венографию и лапароскопию.
УЗИ должно проводиться у всех больных, у которых при пальпации
паховой области не удалось определить яичко. Процент точной
диагностики с помощью УЗИ колеблется от 40 до 94%.
Достаточно информативной является и селективная
тестикулоартериография, однако большая вариабельность локализации
устья тестикулярных артерий, малый их диаметр у детей, особенно
дошкольного возраста, частое возникновение спазма и риск
тромбообразования являются
причинами редкого применения этого метода исследования у детей.
Абдоминальный крипторхизм.
1 – левое яичко. 2 – мочевой пузырь
77.
КрипторхизмОсновным принципом оперативного вмешательства является удлинение элементов семенного
канатика без его скелетирования путем выпрямления сосудисто-нервного пучка.
Методы оперативного низведения яичка можно разделить на две группы:
одномоментное низведение с фиксацией яичка к стенке мошонки или путем вытяжения за нитку
(орхопексия по Соколову—Гроссу);
двухмоментное низведение с фиксацией яичка к фасции бедра (орхопексия по Байлю—Китли
или Тореку—Герцену).
Метод фиксации выбирают во время выполнения оперативного вмешательства: при отсутствии
минимального натяжения элементов семенного канатика низведенного яичка на дно мошонки
целесообразно воспользоваться методами фиксации первой группы, при сомнении — показаны
методы второй группы.
Руководство по урологии. Лопаткин Н.А. 1998 г.
78.
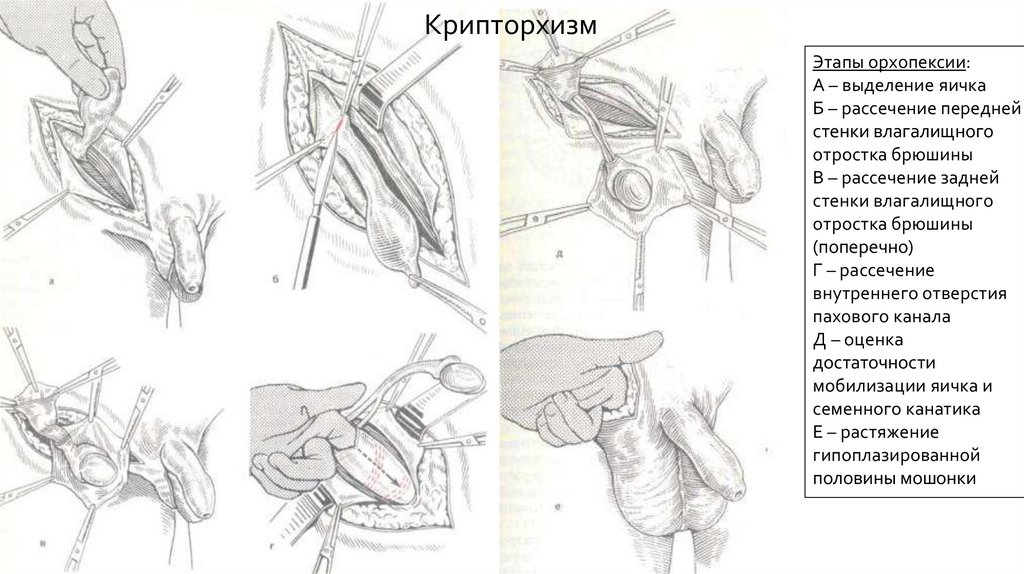
КрипторхизмЭтапы орхопексии:
А – выделение яичка
Б – рассечение передней
стенки влагалищного
отростка брюшины
В – рассечение задней
стенки влагалищного
отростка брюшины
(поперечно)
Г – рассечение
внутреннего отверстия
пахового канала
Д – оценка
достаточности
мобилизации яичка и
семенного канатика
Е – растяжение
гипоплазированной
половины мошонки
79.
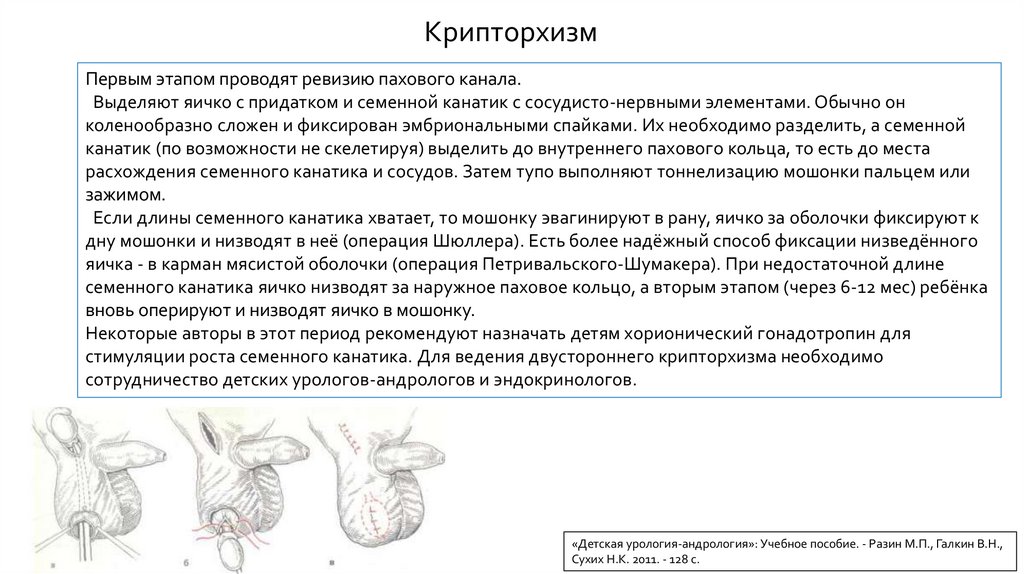
КрипторхизмПервым этапом проводят ревизию пахового канала.
Выделяют яичко с придатком и семенной канатик с сосудисто-нервными элементами. Обычно он
коленообразно сложен и фиксирован эмбриональными спайками. Их необходимо разделить, а семенной
канатик (по возможности не скелетируя) выделить до внутреннего пахового кольца, то есть до места
расхождения семенного канатика и сосудов. Затем тупо выполняют тоннелизацию мошонки пальцем или
зажимом.
Если длины семенного канатика хватает, то мошонку эвагинируют в рану, яичко за оболочки фиксируют к
дну мошонки и низводят в неё (операция Шюллера). Есть более надёжный способ фиксации низведённого
яичка - в карман мясистой оболочки (операция Петривальского-Шумакера). При недостаточной длине
семенного канатика яичко низводят за наружное паховое кольцо, а вторым этапом (через 6-12 мес) ребёнка
вновь оперируют и низводят яичко в мошонку.
Некоторые авторы в этот период рекомендуют назначать детям хорионический гонадотропин для
стимуляции роста семенного канатика. Для ведения двустороннего крипторхизма необходимо
сотрудничество детских урологов-андрологов и эндокринологов.
«Детская урология-андрология»: Учебное пособие. - Разин М.П., Галкин В.Н.,
Сухих Н.К. 2011. - 128 с.































 Медицина
Медицина








