Похожие презентации:
Сестринский уход при остром инфаркте миокарда и его осложнениях
1.
СПБ ГБПОУ "Медицинский колледжим. В.М. Бехтерева"
Сестринский уход при
остром инфаркте
миокарда и его
осложнениях
Воробьева О.В.
2.
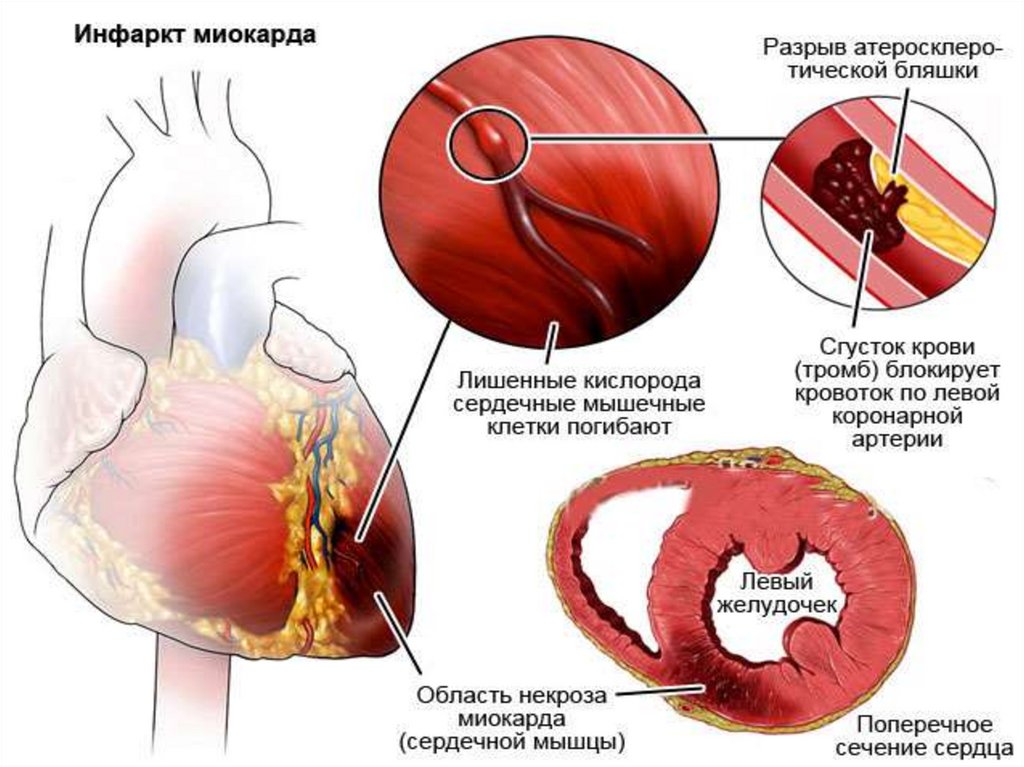
Инфаркт миокарда (ИМ) острое заболевание, обусловленноеразвитием очагов некроза в
сердечной мышце вследствие
нарушения ее кровоснабжения.
В основе развития болезни обычно
лежит несоответствие между
потребностями миокарда в
кислороде и возможностями его
доставки (стеноз или спазм
коронарных артерий).
3.
Причины инфаркта миокарда :- атеросклероз коронарных артерий - 95%
- функциональные расстройства
коронарного кровообращения (спазм
коронарных артерий, нарушения
функции коллатералей)
- повышенное тромбообразование
- активация симпатико-адреналовой
системы (повышение потребности
сердечной мышцы в кислороде)
- артерииты
- травмы артерий
4.
- утолщение артериальной стенкивследствие болезней обмена
- расслоение аорты и коронарных
артерий
- врожденные дефекты коронарных
артерий
- резкое несоответствие потребности
миокарда в кислороде и его
поступления :
- аортальные пороки сердца
- отравление углекислым газом
- тиреотоксикоз
- длительная артериальная
гипотензия
5.
Факторы риска :- гиперхолестеринемия и
гипертриглицеридемия
- артериальная гипертензия
- курение
- сахарный диабет
- ожирение
- малоподвижный образ жизни
- пожилой и старческий возраст
- наследственность
- подагра
- стрессы
6.
ПатогенезРазрыв липидной бляшки --- активация
тромбоцитов с их аггрегацией и
адгезией --- образование тромба в
коронарной артерии --- некроз
обескровленного участка миокарда --формирование воспалительного вала,
отделяющего некротизированный
участок миокарда от здоровой ткани --склерозирование (рубцевание) участка
некроза
7.
8.
КлассификацияПо глубине поражения
миокарда :
- эндокардиальный (очаг некроза
локализуется под эндокардом)
- эпикардиальный (ближе к перикарду)
- интрамуральный (внутри миокарда)
- трансмуральный (на всю толщину
стенки - от эндокарда до перикарда)
9.
По данным ЭКГ :- Q-инфаркт :
- крупноочаговый (проникающий) с формированием патологического
зубца Q на ЭКГ
- трансмуральный - с желудочковым
комплексом типа QS
- не Q-инфаркт :
- мелкоочаговый (непроникающий) - без
зубца Q и комплекса QS, характеризуется
появлением (-) зубца Т
10.
По клиническому течению :- неосложненный
- осложненный инфаркт миокарда
По локализации :
- инфаркт левого желудочка (передний,
задний или нижний, перегородочный)
- инфаркт правого желудочка (реже)
11.
КлиникаИнфаркт миокарда может
развиваться как внезапно, так и на
фоне учащения и усиления
приступов стенокардии, т. е. на
фоне нестабильной стенокардии
(прединфарктного состояния).
12.
Варианты (формы)течения ИМ:
- ангинозный (типичный, болевой) –
наиболее частый
- астматический
- абдоминальный (гастралгический)
- аритмический
- церебральный
- малосимптомный или безболевой
13.
Ангинозный вариант ИМ :- интенсивный болевой синдром в грудной
клетке
- резкая слабость
- холодный пот
- выраженная бледность кожных
покровов с постепенно нарастающим
цианозом
- головокружение
- тошнота или рвота
- чувство страха смерти
- возбуждение, беспокойство
14.
Болевой синдром:- характер болей сжимающий,
давящий, распирающий или жгучий
- боли локализуются чаще за
грудиной, иррадиируют в левую
верхнюю конечность, шею, нижнюю
челюсть
- продолжительность от 20-30 мин. до
суток и более
- не снимаются нитроглицерином, а
иногда даже наркотиками
15.
Астматический вариант ИМ:- начинается внезапно по типу острой
левожелудочковой недостаточности
(сердечной астмы или отека легких)
- этот вариант более характерен для
пожилых людей или для пациентов с
повторным инфарктом миокарда
- при этом боли за грудиной и в области
сердца бывают не столь
значительными, как при ангинозном
варианте
16.
Абдоминальный(гастралгический) вариант ИМ
:
- встречается реже
- клиника напоминает острые заболевания
органов желудочно-кишечного тракта
(гастроэнтериты, гастродуодениты,
язвенную болезнь, холециститы)
- боли локализуются преимущественно в
эпигастральной области
-появляются диспепсические расстройства:
тошнота, рвота, метеоризм
17.
Аритмический вариант ИМ :- начинается с приступа аритмии
- болевой синдром может отсутствовать
- этому варианту может сопутствовать
выраженная артериальная гипотония
- аритмический вариант, особенно у
пожилых людей, может сопровождаться
потерей сознания и другими
неврологическими симптомами, так как
развивается ишемия головного мозга
18.
Церебральный вариант ИМ :-у
пациента развиваются признаки
острого нарушения мозгового
кровообращения по типу инсульта
- чаще встречается у людей пожилого
возраста с выраженным
атеросклерозом сосудов головного
мозга
19.
Малосимптомный илибезболевой вариант ИМ :
- в редких случаях боль бывает настолько
слабой, что пациенты воспринимают ее
как неприятные ощущения в грудной
клетке
- может быть только немотивированная
слабость
20.
В течении острого инфарктамиокарда выделяют пять
стадий:
- прединфарктный период
- острейшая стадия
- острая стадия
- подострая стадия
- стадия рубцевания
21.
Прединфарктный период (периодпредвестников) :
- длительность от нескольких часов до
одного месяца (бывает не всегда)
- появление приступов стенокардии
впервые в жизни (в течение последних 4х недель) - впервые возникшая
стенокардия
- учащение и утяжеление приступов
стенокардии – прогрессирующая
стенокардия
- появление приступов стенокардии в
покое
- стенокардия Принцметала
22.
Острейшая стадия (стадияповреждения) :
- длится от нескольких часов до 2-х суток
- для этого периода характерен
выраженный болевой синдром
- объективно может быть повышение АД
(затем снижение), увеличение чсс
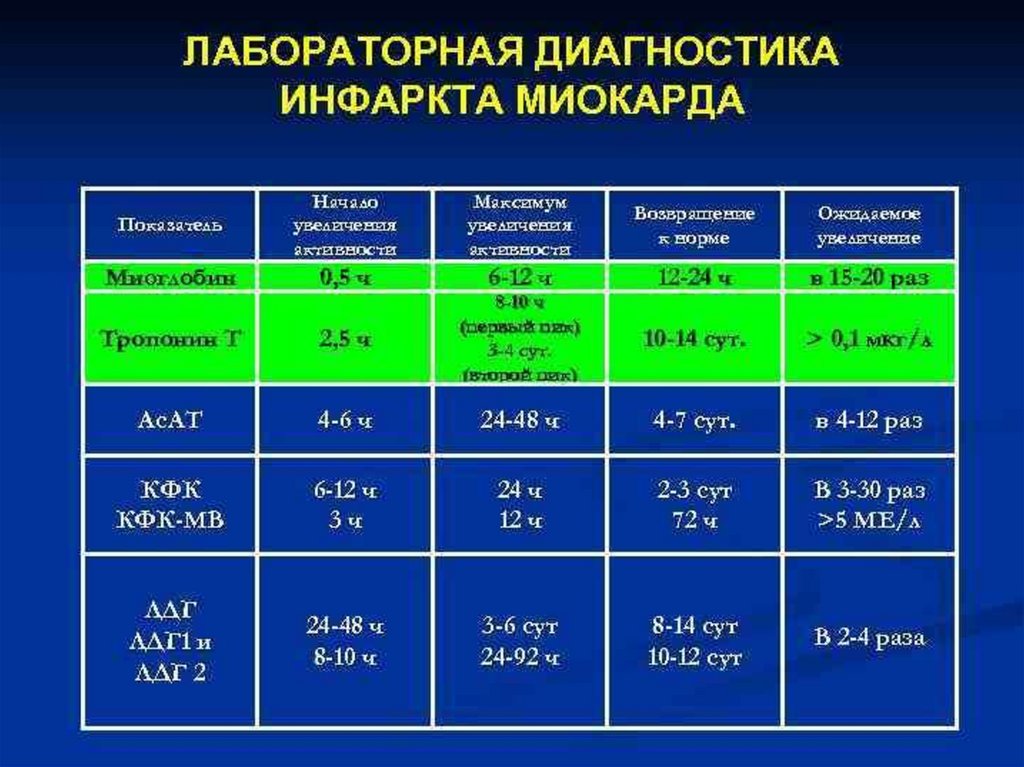
- в первые часы повышается уровень
тропонина
- к концу 1-2-х суток повышается
активность ферментов : АСТ, КФК, ЛДГ
23.
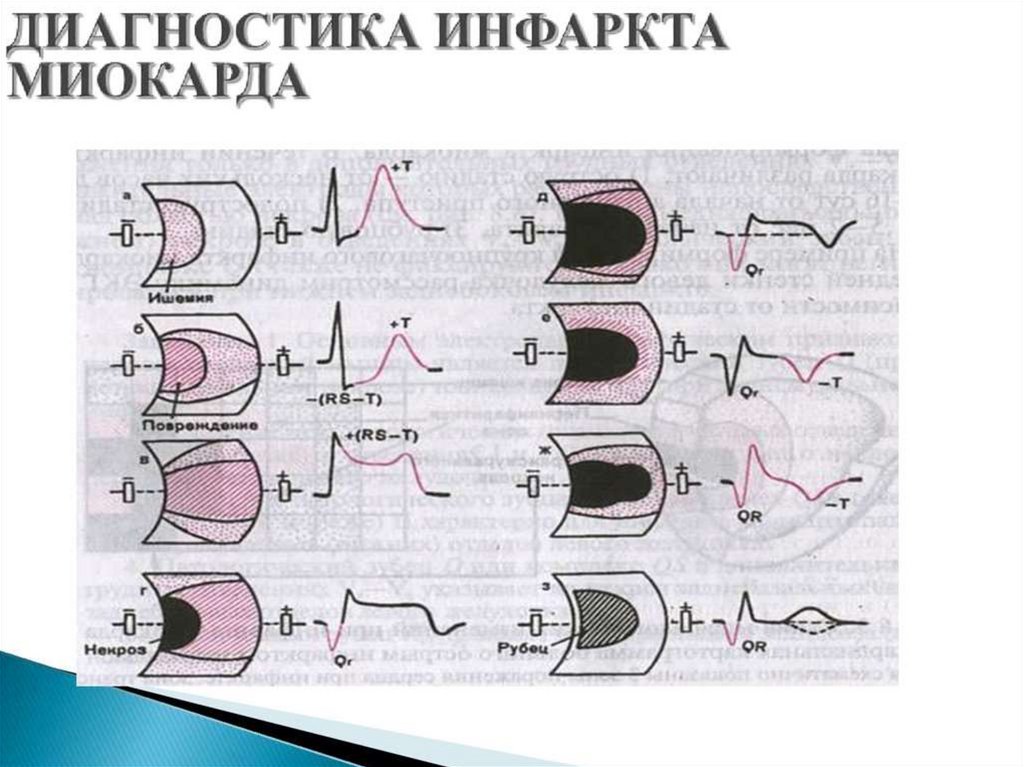
- на ЭКГ появляются характерныепризнаки, отражающие наличие
ишемического повреждения миокарда
(при трансмуральном инфаркте) :
появление дугообразного подъема
сегмента ST выпуклостью вверх,
сливающегося с одной стороны с
зубцом R, а с другой – с высоким (+)
зубцом Т - „кошачья спинка“
24.
Острая стадия (лихорадочный,воспалительный период) :
- длительность до 2-х недель
- характеризуется возникновением
некроза сердечной мышцы на месте
ишемии
- появляются признаки асептического
воспаления (начинают всасываться
продукты гидролиза
некротизированных масс)
25.
- отмечается повышение температурытела до 38 С (обычно на 3-й день
заболевания, нормализуется - к концу
первой недели)
- болевой синдром исчезает,
самочувствие пациента постепенно
улучшается
- сохраняется общая слабость,
недомогание, тахикардия
- при аускультации - глухие тоны сердца
26.
- по лабораторным данным :- нейтрофильный лейкоцитоз (10-12
тыс.) с 1-2-х суток, уменьшается к
концу 2-й недели
- увеличение СОЭ - с 3-5 дня
заболевания, максимальная - ко 2-ой
неделе, к концу месяца нормализуется
- появляется С-реактивный белок
(сохраняется до 4-х недель)
- активность ферментов повышается
(АСТ, КФК, ЛДГ)
27.
- изменения на ЭКГ (при трансмуральномИМ) :
- формирование патологического
зубца Q (некроз миокарда), уменьшение
амплитуды или исчезновение зубца R с
формированием комплекса QS
- сегмент ST постепенно снижается, к
концу 2-й недели приближается к
изолинии
- (+) зубец Т постепенно становится
глубоким (-), симметричным,
заостренным - „коронарный“ зубец Т
28.
29.
Осложения острейшей и остройстадии (ранние) :
- кардиогенный шок
- острая левожелудочковая сердечная
недостаточность (сердечная астма, отек
легких)
- нарушение ритма сердца и проводимости
- аневризма сердца
- разрыв миокарда с тампонадой сердца
- перикардит
- тромбоэмболические осложнения
- острые эрозии и язвы ЖКТ
30.
Подострая стадия :- длится 4-6 недель
- исчезают признаки острого процесса,
нормализуется температура
- пациент субъективно чувствует себя
здоровым
- лабораторные показатели крови
нормализуются
- на ЭКГ (при трансмуральном ИМ) :
- сохраняется патологический зубец Q
- сегмент ST на изолинии
- глубина симметричного, заостренного
зубца Т постепенно уменьшается
31.
Осложнения подострой стадии(поздние) :
- хроническая сердечная недостаточность
- нарушение ритма сердца и
проводимости
- хроническая аневризма сердца
- тромбоэмболические осложнения
- постинфарктный синдром Дресслера
(лихорадка, лейкоцитоз, экссудативный
перикардит и (или) плеврит, пневмония
с кровохарканьем).
32.
Стадия рубцевания :- через 1-2 мес. от начала инфаркта
- клинических признаков нет
- в этот период происходит
компенсаторная гипертрофия здоровых
мышечных волокон миокарда,
происходит постепенное
восстановление функции миокарда
- на ЭКГ (при трансмуральном ИМ):
- сохраняется патологический зубец Q
- сегмент ST на изолинии
- зубец Т может быть (+), сглаженным
или слабо (-)
33.
34.
Мелкоочаговый ИМ- клинические признаки и показатели
лабораторных методов исследования
менее выражены и быстрее
нормализуются
- на ЭКГ не формируется патологический
зубец Q, а отмечается только смещение
сегмента ST относительно изолинии
(ишемическое повреждение миокарда) с
появлением (-) симметричного зубца Т
35.
Поскольку в первые часы от началазаболевания сложно
дифференцировать острый инфаркт
миокарда и нестабильную стенокардию,
в последнее время пользуются
термином "острый коронарный синдром"
(ОКС).
ОКС может быть с подъемом сегмента ST
и без подъема сегмента ST.
36.
ОКС - "рабочий" диагноз, правомочныйпри первом контакте врача и
пациента, под которым понимают
любую группу клинических и ЭКГпризнаков, позволяющих заподозрить
инфаркт миокарда или нестабильную
стенокардию.
В дальнейшем диагноз точный диагноз
устанавливается в стационаре после
определения уровня ферментов и
динамики ЭКГ.
37.
Принципы лечения ИМВ настоящее время в оказании медицинской
помощи больным инфарктом миокарда
принимают участие различные звенья
лечебно-профилактической сети:
специализированные бригады станций
скорой помощи, поликлиники, стационары,
санатории.
Все пациенты с подозрением на ИМ подлежат
немедленной госпитализации.
Госпитализацию пациентов с ИМ проводят
непосредственно в БИТ - блок интенсивной
терапии, минуя приемный покой, затем в
кардиологическое отделение.
38.
При лечении ИМ преследуют две задачи :- ограничение зоны инфаркта
- профилактика осложнений
1. Купирование болевого синдрома :
- если предварительный повторный
прием нитроглицерина боль не снял,
необходимо ввести промедол 1.0 мл или
морфин 1.0 мл подкожно
39.
- если подкожное введение наркотическиханальгетиков обезболивающего
эффекта не оказало, следует
прибегнуть к внутривенному введению
морфина 1.0 мл на 20 мл физраствора
- иногда ангинозные боли удается снять
только с помощью наркоза с закисью
азота в смеси с кислородом
- так же для снятия болевого синдрома и
предупреждения шока применяют
нейролептаналгезию : внутривенное
введение фентанила в сочетании с
дроперидолом
40.
2.Тромболитическая, антикоагулянтная,антиагрегантная терапия :
проводится для прекращения
начавшегося тромбоза в коронарной
артерии, профилактики нового тромбоза
и предупреждения тромбоэмболических
осложнений.
Тромболитическая терапия должна
начинаться на догоспитальном этапе.
С этой целью используются
тромболитики : стрептокиназа,
альтеплаза, тенектеплаза – внутривенно
капельно.
41.
На дальнейшем этапе лечения в стационареприменяются антикоагулянты : гепарин,
клексан, фраксипарин.
Гепарин вводят внутривенно в дозе около
15000 ЕД, затем по 5000-10 000 ЕД через 46 час.
Контроль за действием гепарина
осуществляется с помощью определения
показателей свертываемости крови.
Антиагреганты : аспирин - доза в острейшей
стадии сразу после приступа – от 160 до 325
мг за один прием, таблетки необходимо
разжевать. Далее пожизненный прием в дозе
100мг/сутки.
42.
3. Нитраты - улучшение кровотока вкоронарных артериях, уменьшение очага
некроза, снижение нагрузки на сердечную
мышцу (нитроглицерин 1.0 в/в капельно).
4. Бетаблокаторы - уменьшение частоты
сердечных сокращений, снижение нагрузки
на сердце и уменьшение потребности
миокарда в кислороде (бисопролол).
5. Ингибиторы АПФ - расширение сосудов,
снижение АД, профилактика сердечной
недостаточности (эналаприл, периндоприл,
лизиноприл).
43.
6. Седативная терапия - диазепам в/венно илиперорально.
7.Увлажненный кислород.
8. Хирургическое лечение - сразу после
госпитализации по экстренным показаниям с
диагностической целью проводят
коронароангиографию и последующее
хирургическое лечение – стентирование
коронарных артерий.
Раннее восстановление кровотока в
пораженной артерии (реперфузия)
уменьшает зону некроза и предотвращает
осложнения.
44.
Режим - строгий постельный в острейшейи острой стадии с последущим
постепенным расширением.
Пациент не должен совершать резких
движений, не должен волноваться и
раздражаться, не должен напрягаться.
Когда врач разрешит садиться в кровати,
необходимо помогать пациенту делать
это плавно, без резких движений.
Садиться и вставать в первые дни
пациент должен в присутствии
медицинского персонала.
45.
Расширение двигательного режима происходитпостепенно :
- к концу 1-ой недели под контролем методиста
ЛФК пациент садится на кровати
- на 10-11-й день ему разрешается сидеть и
ходить до туалета
- к концу 2-й недели пациент совершает
прогулки по коридору на 100-200м в 2-3
приема
- к 21 дню - разрешаются длительные прогулки
Если ИМ протекает с осложнениями, то темпы
активизации замедляются.
46.
Диета - легкоусвояемая пища- отказ от продуктов, вызывающих метеоризм
- кормление пациента дробное, небольшими
порциями, не реже 4 раз в сутки
- пища с пониженной энергетической
ценностью
-при отеках количество соли и жидкости
ограничивается
Начиная с 3-го дня заболевания необходимо
активно опорожнять кишечник,
рекомендуются послабляющие клизмы,
масляное слабительное или чернослив,
кефир, свекла.
47.
Сестринский уходСтандарт оказания неотложной помощи при
ИМ на догоспитальном этапе:
- пациенту придать горизонтальное положение
- расстегнуть стесняющую одежду
- доступ свежего воздуха или дать кислород
- измерить АД
- дать под язык нитроглицерин с учетом АД
(систолическое АД не менее 90 мм рт. ст.)
- снять ЭКГ
- подготовить препараты и венозный доступ
- через третье лицо срочно вызвать врача
48.
Далее при уходе за пациентами с инфарктоммиокарда медсестра стационара должна
четко выполнять назначения врача по
предписанному режиму, диете,
медикаментозной терапии.
Выявлять проблемы пациента и решать их
(проблемы: боль, одышка, запор, страх
потерять работу и др.)
Помнить о возможных осложнениях по
периодам заболевания и действовать четко
по стандарту помощи при неотложных
состояниях (кардиогенный шок, острая
левожелудочковая сердечная
недостаточность, аритмии).
49.
Так как пациент длительное время соблюдаетпостельный режим, следует правильно
проводить профилактику пролежней.
При смене белья, а так же для профилактики
тромбозов, пациента следует осторожно
поворачивать в постели с бока на бок. Во
время этой процедуры пациент не должен
делать резких движений, не должен
напрягаться.
Вставать с постели пациент должен
постепенно: сначала сесть, придерживаясь
за конец полотенца, привязанного к спинке
кровати, затем встать.
50.
Медсестра должна осуществлять контроль :- за АД и пульсом так часто, как предписано
врачом, но не реже, чем 3 раза в день в
течение первых 10 дней
- за частотой стула пациента
- за количеством выпитой и выделенной
жидкости
- за состоянием кожных покровов
- за расширением двигательной активности
- за своевременным и полноценным приемом
лекарственных препаратов, назначенных
лечащим врачом
51.
После выписки из стационара пациенты,перенесшие инфаркт миокарда, продолжают
лечение и реабилитацию в местном
кардиологическом санатории.
Далее находятся на диспансерном
наблюдении у кардиолога в поликлинике по
месту жительства.
Возможно установление инвалидности.
Пациенты, перенесшие инфаркт миокарда,
нуждаются в постоянном приеме
лекарственных препаратов для
профилактики поздних осложнений и
повторных инфарктов.
52.
ПрофилактикаВ амбулаторных условиях при работе с группой
риска и пациентами, перенесшими ИМ,
следует:
- поощрять у пациента устранение факторов
риска
- прекращение курения, уменьшение
эмоциональных нагрузок
- научить вести контроль АД и липидов
- способствовать выполнению предписанных
врачом рекомендаций по приему ЛС
- дозированные физические нагрузки
53.
Спасибоза внимание!


















































 Медицина
Медицина