Похожие презентации:
Ишемический инсульт
1.
С.Ж.АСФЕНДИЯРОВ АТЫНДАҒЫҚАЗАҚ ҰЛТТЫҚ МЕДИЦИНА
УНИВЕРСИТЕТІ
КАЗАХСКИЙ НАЦИОНАЛЬНЫЙ
МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
ИМЕНИ С.Д.АСФЕНДИЯРОВА
Кафедра Нейрохирургии
Ишемический
инсульт
Проверил: Кульмухаметов А. С.
Выполнили: Жолдасбекова А.
Каримжанов И.
Группа : 65
Факультет: Общая медицина
Курс: 5
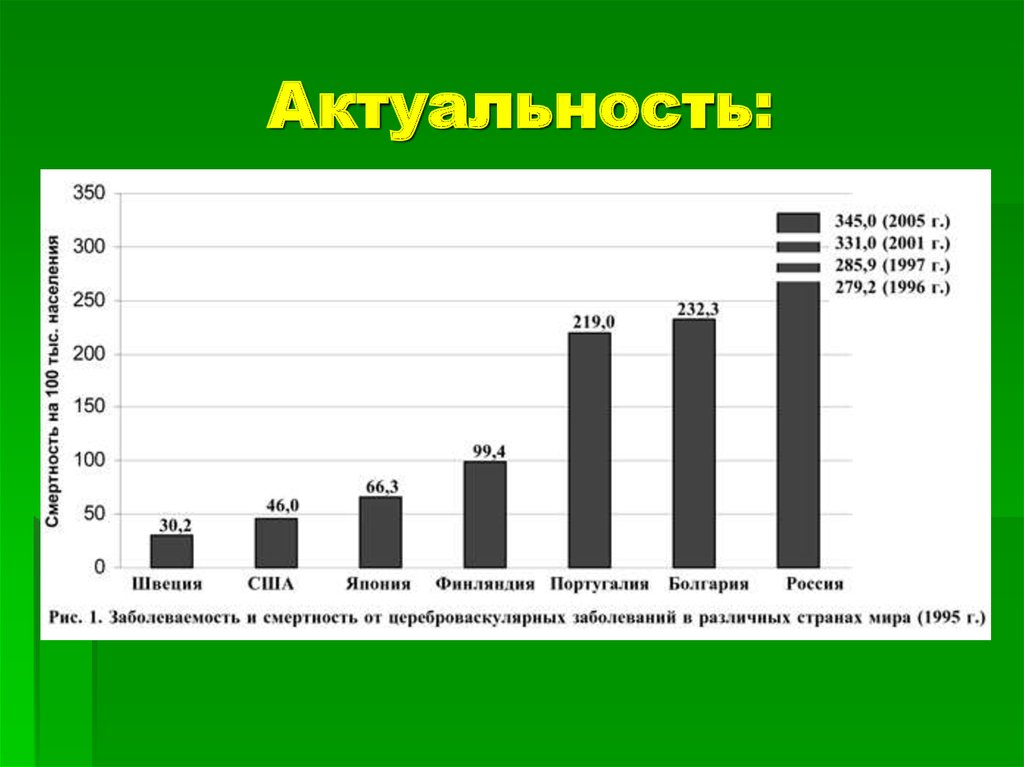
2. Актуальность:
3. Определение:
Ишемический инсульт (ИИ) — остроенарушение мозгового кровообращения с повреждением
ткани мозга, нарушением его функций вследствие
затруднения или прекращения поступления крови к тому
или иному отделу. Сопровождается размягчением участка
мозговой ткани — инфарктом мозга.
Причины недостаточности
кровоснабжения головного мозга:
Стеноз (окклюзия) магистральных артерий
головы или артерий мозга;
Тромбоз мозговых артерий;
Эмболия артерий мозга.
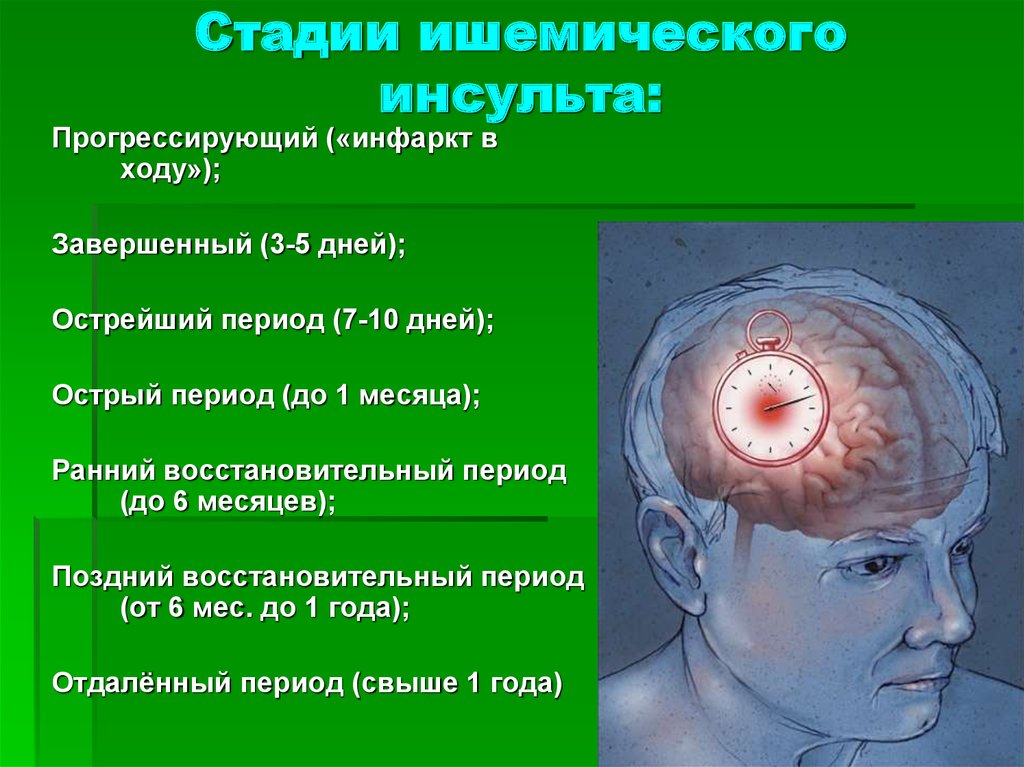
4. Стадии ишемического инсульта:
Прогрессирующий («инфаркт входу»);
Завершенный (3-5 дней);
Острейший период (7-10 дней);
Острый период (до 1 месяца);
Ранний восстановительный период
(до 6 месяцев);
Поздний восстановительный период
(от 6 мес. до 1 года);
Отдалённый период (свыше 1 года)
5. По темпу формирования неврологического дефицита и его продолжительности
транзиторные ишемические атаки — характеризуются очаговыминеврологическими нарушениями, включая монокулярную слепоту (слепоту
на один глаз), которые полностью регрессируют в течение 24 часов после
их возникновения
«малый инсульт» — «пролонгированные ишемические атаки с обратным
неврологическим дефектом». Вариант ишемического инсульта, при
котором восстановление неврологических функций завершается от 2 до 21
суток
прогрессирующий ишемический инсульт — характеризуется постепенным
развитием общемозговых и очаговых симптомов на протяжении
нескольких часов или 2—3 суток с последующим неполным
восстановлением функций. Обычно у больного остаётся минимальная
неврологическая симптоматика.
завершённый (тотальный) ишемический инсульт — сформировавшийся
инфаркт мозга со стабильным или неполно регрессирующим дефицитом.
6. Условия, предрасполагающие к развитию инсульта:
Локальные факторы:Атеросклероз;
Тромбообразование;
Поражение сердца;
Изменения шейного отдела
позвоночника.
Системные факторы:
Нарушение центральной
гемодинамики
(кардиальный
гиподинамический
синдром, артериальная
гипертензия, нарушение
сердечного ритма);
Другие системные
факторы (коагулопатии,
эритроцитоз и
полицетемия)
7. Типы ишемического инсульта:
Атеротромботический (34%);Кардиоэмболический (22%);
Лакунарный (20%);
Гемодинамический (15%);
По типу гемореологической
микроокклюзии (9%).
8. Патогенез
Независимо от причины, вызвавшей локальную ишемию мозга, развиваетсякаскад патобиохимических изменений, приводящих к необратимому
повреждению нервной ткани по механизмам некроза и апоптоза (ишемический
каскад)
Степень ишемического повреждения находится в зависимости от глубины и
длительности снижения церебрального кровотока.
Оптимальный объём мозгового кровотока составляет 50—60 мл на 100 г/мин.
При уровне церебрального кровотока ниже 55 мл на 100 г вещества в минуту
отмечается первичная реакция, которая характеризуется торможением синтеза
белков в нейронах — «маргинальная зона ишемии». При церебральном
кровотоке ниже 35 мл на 100 г/мин биохимические реакции в клетках мозга
нарушаются — гликолиз (расщепление глюкозы) завершается по анаэробному
пути с накоплением лактата и образованием всего 2 молекул АТФ. При
дальнейшем снижении кровотока возникает нарушение функционального
состояния коры большого мозга, а снижение до 10—15 мл на 100 г/мин приводит
к быстрым в течение нескольких минут необратимым изменениям в нейронах и
формированию центральной зоны инфаркта («ядра ишемии»). В течение 6—8
минут нейроны остаются жизнеспособными и могут восстановить свои функции
при нормализации кровообращения.
9. Патогенез
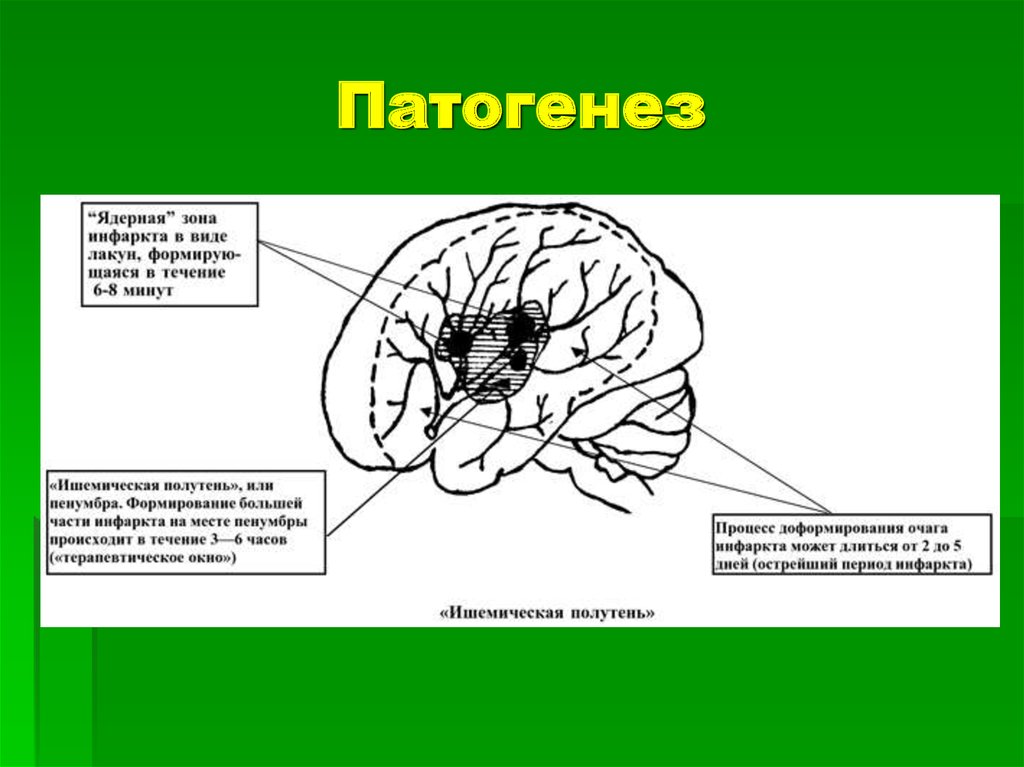
При локальной ишемии мозга вокруг участка с необратимымиизменениями формируется зона, кровоснабжение которой ниже уровня,
необходимого для нормального функционирования, но выше
критического порога необратимых изменений — «ишемическая полутень»
или «пенумбра» . В этой зоне морфологические изменения отсутствуют.
Гибель клеток в области пенумбры приводит к расширению зоны
инфаркта. Однако эти клетки в течение определённого времени могут
сохранять свою жизнеспособность. Окончательное формирование зоны
инфаркта завершается через 48—56 часов[
Продолжительность «терапевтического окна» — периода, в течение
которого возможно восстановление функции нейронов в области
«ишемической полутени» — точно не установлено. Хотя для большинства
клеток это время ограничено 3—6 часами, не исключено, что способность
к восстановлению сохраняется в течение нескольких суток.
10. ЭТАПЫ «ИШЕМИЧЕСКОГО КАСКАДА»:
Снижение мозгового кровотока;Глутаматная «эксайтотоксичность»;
Внутриклеточное накопление кальция;
Активация внутриклеточных ферментов;
Повышение синтеза N0 и развитие оксидантного
стресса;
Экспрессия генов раннего реагирования;
Отдаленные последствия ишемии;
Апоптоз;
11. Патогенез
12. Клиника:
Общемозговая симптоматика:снижение уровня бодрствования от субъективных и
легкого оглушения до глубокой комы;
ощущений "неясности", "затуманенности" в голове и
легкого оглушения до глубокой комы;
головная боль;
боль по ходу спинномозговых корешков;
тошнота, рвота.
13. Клиника:
Очаговые неврологические симптомы:двигательные (парапарезы, гиперкинезы и др.;
речевые (сенсорная, моторная афазия, дизартрия и др.);
чувствительные (гипалгезия, термоанестезия, нарушение
глубоких, сложных видов чувствительности и др.);
координаторные (вестибулярная, мозжечковая атаксия,
астазия, абазия и др.);
зрительные (скотомы, квадрантные и гемианопсии, амавроз,
фотопсии и др.);
корковые функции (астереогноз, апраксисия и др.);
амнезия, дезориентация во времени и др.
14. Клиника
Постепенное начало, иногда молниеносноеВ любое время суток,
Чаще во врем сна
После физической нагрузки,
После психоэмоционального напряжения,
После приема горячей ванны,
После приема алкоголя
15. Клинические признаки ишемического инсульта
Присутствие предвестников – ТИА,гипертонические кризы
Преобладает очаговая симптоматика
Постепенное развитие очаговых неврологических
симптомов на протяжении нескольких часов, редко
- 2-3 суток и более,
В преклонном возрасте,
Общемозговые симптомы не резко выражены или
отсутствуют
16. Клинические признаки ишемического инсульта
Больной бледный,Пульс аритмический – экстрасистолия,
мерцательная тахиаритмия
АТ – нормальный или повышен
Сознание сохранено
17.
Инсульт неразличает лиц
18. Диагностика:
физикальноеобследование;
ЭКГ, лабораторные тесты;
неврологический осмотр;
19. Диагностика:
Методы нейровизуализацииКТ или МРТ;
20. Диагностика Шкала инсульта национального института здоровья NIHSS
Оцениваются следующие признаки:Сознание: уровень бодрствования, ответы на вопросы,
выполнение инструкций;
Реакция зрачков на свет;
Движения глазных яблок;
Поля зрения;
Движения в руке на стороне пареза;
Движения в ноге на стороне пареза;
Атаксия в конечностях;
Чувствительность;
Игнорирование;
Афазия;
Дизартрия.
21. СИСТЕМА ЭТАПНОЙ ПОМОЩИ БОЛЬНЫМ ИНСУЛЬТОМ:
Неврологические бригадыслужбы скорой помощи;
Специализированные
отделения для лечения
больных с ОНМК;
Реабилитационные
стационары или кабинеты
восстановительного лечения
городских поликлиник;
Диспансерный этап .
22. Лечение основные принципы:
«Терапевтическоеокно» – 3-6 часов;
рециркуляция;
нейрональная
протекция.
23. Терапия ишемического инсульта
БазиснаяДифференцированная
Экстренная коррекция нарушений
дыхания, гемодинамики, глотания программа АВС (Air - воздух, Blood
- кровь, Cor - сердце);
Купирование эпилептического
статуса или серии припадков;
Борьба с отеком мозга и
профилактику повышения ВЧД,
регуляция водно-электролитного
баланса и КОС;
Коррекция вегетативных
гиперреакций, психомоторного
возбуждения, рвоты, упорной
икоты;
Меры по уходу за больным,
нормализация питания и
предупреждение осложнений;
Метаболическая защита мозга нейропротекторная терапия.
Тромболизис;
Антикоагулянтная терапия;
Антиагрегантная терапия;
Гемодилюция;
Нейропротекторная терапия
(первичная и вторичная);
24. Базисная терапия:
Экстренная коррекция нарушений дыхания,гемодинамики:
ингаляции О2, интубация, ИВЛ;
Антигипертензивные (нифедипин, коринфар, каптоприл, клофелин , пентамин, ,
кардиопротекторы
систолическое АД снижаем до уровня, превышающего на 10 мм рт.ст. "рабочие
цифры", а если они неизвестны - то до уровня 140-150 /85-90 мм рт.ст.
Купирование эпилептического статуса или серии
приступов:
Седуксен (реланиум);
Оксибутират натрия ;
Тиопентал-натрия или гексенал;
При неэффективности перечисленных мер в блоке интенсивной терапии проводят
ингаляционный наркоз смесью закиси азота с кислородом в соотношении 2:1 или
3:1.
с целью предупреждения отека мозга:
преднизолон, дексаметазон лазикс, глицерин, маннитол, рефортан, L-лизина
эсцинат).
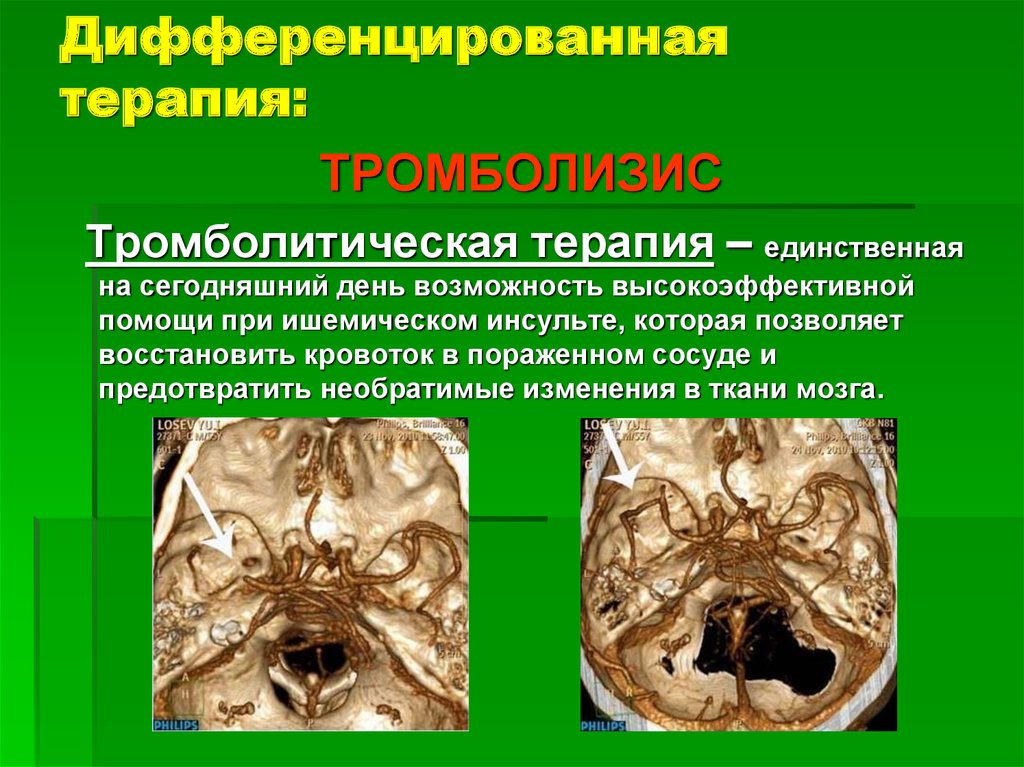
25. Дифференцированная терапия:
ТРОМБОЛИЗИСТромболитическая терапия – единственная
на сегодняшний день возможность высокоэффективной
помощи при ишемическом инсульте, которая позволяет
восстановить кровоток в пораженном сосуде и
предотвратить необратимые изменения в ткани мозга.
26. Тромболизис
ПОКАЗАНИЯ:выраженный
неврологический дефицит,
вызванный окклюзией
крупной артерии виде
расстройства движений, речи,
пареза лица, расстройства
уровня сознания;
отсутствие кровоизлияния по
данным компьютерной
томографии;
сроки развития от начала
клиники до 3 часов (до 6
часов при селективном
тромболизисе, до 12 часов
при инфаркте в бассейне
основной артерии)
АБСОЛЮТНЫЕ
ПРОТИВОПОКАЗАНИЯ:
1) незначительный и быстро регрессирующий
неврологический дефицит;
2) кровоизлияние, хорошо различимый обширный острый
инфаркт мозга или иные данные КТ, являющиеся
противопоказаниями (опухоль, абсцесс и др.) ;
3) убедительные данные о наличии у больного сосудистой
мальформации или опухоли ЦНС;
4) бактериальный эндокардит.
ОТНОСИТЕЛЬНЫЕ
ПРОТИВОПОКАЗАНИЯ:
1) тяжелая травма или инсульт в течение последних 3
месяцев;
2) внутричерепное кровотечение в анамнезе или
предполагаемый диагноз субарахноидального
кровоизлияния;
3) большая операция за последние 2 недели;
4) малая операция за последние 14 дней, включая биопсию
печени или почек, торакоцентез и люмбальную пункцию;
5) пункция артерии за последние 2 недели;
6) беременность (десять дней после родов) и кормление
грудью;
7) острые желудочно-кишечные кровотечения, урологическое
или пульмональное кровотечение за последние три недели;
8) геморрагический диатез в анамнезе (включая почечную и
печеночную недостаточность);
9) перитонеальный или гемодиализ;
10) изменения в коагулограмме (PTT более 40 секунд,
протромбиновое время больше 15 (INR больше 1.7),
тромбоциты менее 100000) ;
11) судорожный припадок как дебют инсульта (необходим
тщательный дифдиагноз) ;
12) изменения уровня глюкозы крови (гипо или
гипергликемия).
27. Тромболизис методика проведения
проводится в условиях блока интенсивной терапии и реанимации;время «от двери до иглы» не должно превышать 60 минут;
по шкале NIHSS от 5 до 25 баллов;
Забор крови и выполнение следующих лабораторных анализов: а)
количество тромбоцитов; б) АЧТВ; в) МНО;
Рекомендуемая доза АКТИЛИЗЕ – 0,9 мг/кг
массы тела (максимальная доза – 90 мг); 10%
дозы вводится внутривенно струйно в течение
1 минуты, а оставшаяся часть (90%) –
внутривенно капельно в течение 1 часа;
Обеспечить в течение как минимум 24 часов мониторирование:
1) уровня артериального давления;
2) частоты сердечных сокращений;
3) частоты дыхательных движений;
4) температуры тела;
5) сатурации кислородом.
28. АНТИКОАГУЛЯНТНАЯ ТЕРАПИЯ
Противопоказания:Стойкое высокое (выше 180 мм рт. ст.)
артериальное давление;
Значительное снижение артериального
давления;
Коматозное состояние;
Эпилептические припадки;
Заболевания печени, почек;
Язвенная болезнь желудка и
различные геморрагические
проявления.
Препараты:
гепарин в течение первых 2-5
дней заболевания в дозе до
10-15 тыс. ед. в сутки через
инфузомат в/в или под кожу
живота (в 4-6 введений);
Фраксипарин в острую стадию
инсульта вводят в брюшную
стенку в зависимости от массы
тела от 0,3 до 0,5, 0,8 и 1,0 мл
при массе тела более 90 кг 2
раза в сутки. Длительность
лечения 5-7 дней с
последующим введением
антикоагулянтов непрямого
действия в течение 3-4 недель;
Клексан по 0,2 мл 2 рааза в
сутки п/к.
29. АНТИАГРЕГАНТНАЯ ТЕРАПИЯ
Противопоказания:язвенная болезнь желудка и
двенадцатиперстной кишки;
желудочно-кишечные
кровотечения; анемия;
геморрагические диатезы;
"аспириновая триада"
(бронхиальная астма, полипоз
носа и непереносимость
аспирина);
беременность (особенно третий
триместр);
выраженные нарушения
функции почек;
повышенная чувствительность
к салицилатам.
Препараты:
трентал сут. доза 500мг в/в
кап.;
латрен 200-400мл/сут.;
аспирин 75-100 мг/сут;
кардиомагнил 75 мг/сут;
клопидогрель 75 мг/сут;
варфарин 2-5 мг/сут;
тромбоАСС 50-100мг/сут.
30. ГЕМОДИЛЮЦИЯ
цель - улучшения мозговойперфузии ;
критерий эффективности
гемодилюции - снижение
уровня гематокрита до 3035%;
Противопоказания:
выраженная сердечная или
почечная недостаточность;
резкое расширение границ
сердца;
нестабильная стенокардия;
геморрагическая
трансформация инфаркта
мозга.
Препараты:
гемодез 6% 3 мл/кг;
реосорбилакт;
ГЭК
реамберин 800мл/сут
в/в кап;
стабизол 400-800 мл в/в
кап;
Реополиглюкин;
реомакроддекс по 250500 мл в/в капельно в
течение 1 часа
31. НЕЙРОПРОТЕКТОРНАЯ ТЕРАПИЯ позволяет:
удлинить период «терапевтическогоокна»;
осуществить защиту от
реперфузионного повреждения;
воздействовать на 2-8
этапы "ишемического
каскада"
32. Первичная нейропротекция 1-3 сутки
Предотвращает влияние:энергетической недостаточности;
метаболического ацидоза;
глутамат-кальциевого каскада.
Препараты:
Глицин сублингвально по 20 мг на кг массы тела (в среднем 1-2 г в день);
Препараты магния:
магне-В6 по 2 таблетки (в таблетке 470 мг) 2-3 раза в день или 1 ампула (10 мл)
внутрь 2-3 раза в сутки;
MgSO 4 20 мл 25% р-ра MgSO 4 в 80 мл 5% глюкозы за 30 мин. 1-3 дня;
Антиоксиданты:
токоферол (вит Е) 600мг/сут;
цитофлавин 10,0 в/в;
мексидол 4,0 в/в, в/м;
мексикор 4,0 в/в, в/м;
Актовегин в/в капельно 500-1000 мл во флаконах 5-7 дней, затем через день по
250-500 мл 10-12 инфузий или солкосерил 10-20 мл на 200 мл изотонического
раствора хлорида натрия.
33. Вторичная нейропротекция 4-7 сутки
направлена на снижение выраженностипоследствий церебральной ишемии;
Препараты:
Ноотропы:
Ноотропил в первые 15 дней вводят в/в по 6-12 г в сутки, затем по
4,8 г в день 1-1,5 месяца;
семакс 6мл;
Препараты нейротрофического действия
церебролизин до 30 мл/сут 10-14 дней;
глиатилин 400 мг/сут;
нейромидин 40 мг/сут;
берлитион 600 мг/сут;
кортексин 10 мл/сут.
34. ОСОБЕННОСТИ ЛЕЧЕНИЯ ОСТРОГО ИШЕМИЧЕСКОГО ИНСУЛЬТА В ЗАВИСИМОСТИ ОТ ЕГО ПАТОГЕНЕЗА
Атеротромботический инсульт - 34% ишемическихинсультов
а) антиагреганты (тромобоцитарные, эритроцитарные);
б) при прогрессирующем течении заболевания (нарастающий
тромбоз) - антикоагулянты прямого действия, с переходом в
дальнейшем на непрямые);
в) гемодилюция (низкомолекулярные декстраны);
г) ангиопротекторы (аскорутин, троксерутин, этамзилат, пармидин)
д) нейропротекторы.
Кардиоэмболический инсульт составляет 22 %
а) антикоагулянты - в острейшем периоде с переходом на
длительную поддерживающую терапию непрямыми
антикоагулянтами;
б) нейропротекторы;
в) вазоактивные препараты;
д)адекватное лечение кардиогенной патологии (антиаритмические
препараты, антиангинальные препараты, сердечные гликозиды и
др.).
35.
Гемодинамический инсульт - 15%а) восстановление и поддержание системной гемодинамики;
препараты вазопрессорного действия, а так же улучшающие насосную функцию
сердца.
объёмозамещающие средства, преимущественно низкомолекулярные
декстраны;
при ишемии миокарда - антиангинальные препараты (нитраты),
при дизритмии - антиаритмические препараты, при нарушении проводимости
(брадиаритмики) - имплантация электрокардиостимулятора (временного или
постоянного);
б) антиагреганты;
в) вазоактивные препараты (с учетом состояния системной гемодинамики, АД,
минутного объёма сердца, наличия дизаритмий;
г) нейропротекторы.
Лакунарные инсульты - 20%
а) оптимизация АД (ингибиторы АПФ, антагонисты рецепторов ангиотензина II, беттаблокаторы, блокаторы кальциевых каналов);
б) антиагреганты (тромбоцитарные, эритроцитарные);
в) вазоактивные средства;
г) нейропротекторы.
Инсульты по типу гемореологической микроокклюзии – 9%
а) гемангиокорректоры различных групп (антиагреганты, ангиопротекторы,
вазоактивные препараты, низкомолекулярные декстраны);
б) при недостаточной эффективности, развитии ДВС-синдрома - применение
антикоагулянтов прямого действия, а затем и непрямого действия;
в) вазоактивные препараты;
д)нейропротекторы.






























 Медицина
Медицина








