Похожие презентации:
Экономический анализ социальных проблем. Тема 2. Здравоохранение. Роль государства
1.
Засимова Людмила СергеевнаE-mail: Lzasimova@hse.ru
ЭКОНОМИЧЕСКИЙ АНАЛИЗ
СОЦИАЛЬНЫХ ПРОБЛЕМ
Тема 2. Здравоохранение. Роль государства
Москва, 13 сентября 2022
2.
ОСНОВНЫЕ ФАКТОРЫ СПРОСА НА МЕДИЦИНСКИЕ УСЛУГИ1. Цена медицинских услуг
2. Доходы
3. Товары субституты и комплементы
4. Временные затраты на получение услуги
5. Наличие медицинской страховки
6. Роль врачей
7. Индивидуальные характеристики
8. Культурные традиции
3.
(5) ЧАСТНОЕ МЕДИЦИНСКОЕ СТРАХОВАНИЕФакторы, влияющие на спрос на
услуги частного страхования
• степень неприятия риска (risk
aversion)
• вероятность наступления страхового
случая
• размер ожидаемых потерь
• цена страховки
• уровень дохода индивида.
Склонность к риску:
соотношение, показывающее, в
какой степени определенный
(гарантированный) доход
предпочтительнее рискованного
альтернативного дохода, с тем же
ожидаемым выигрышем
4.
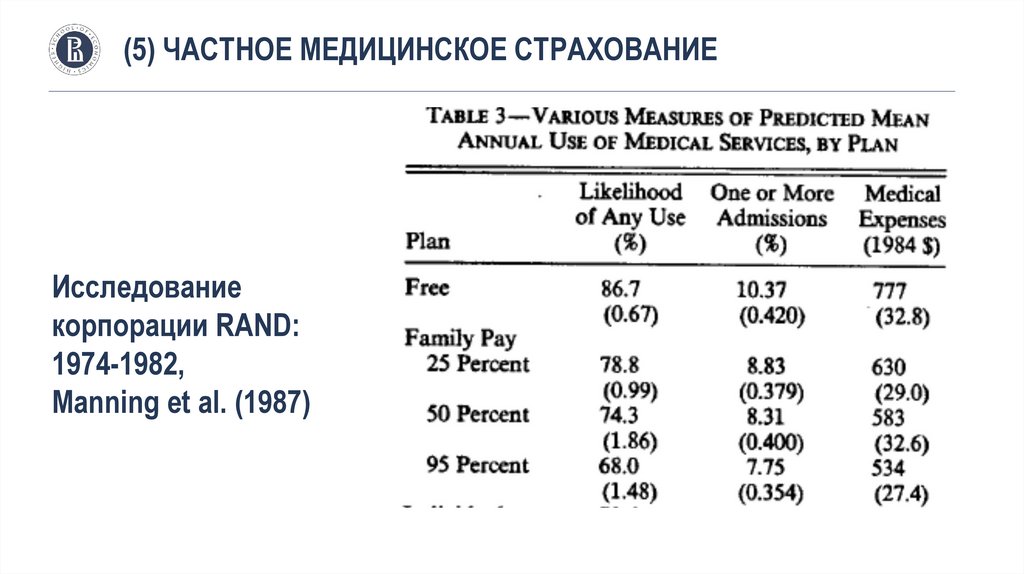
(5) ЧАСТНОЕ МЕДИЦИНСКОЕ СТРАХОВАНИЕИсследование корпорации RAND: 1974-1982, Manning et al. (1987)
Время эксперимента: ноябрь 1974 –Февраль 1977
География: 6 городов США в разных штатах
Объект: семьи с разным уровнем дохода (N=20100)
Суть эксперимента: случайным образом предоставлялся страховой план с
разным уровнем покрытия (0%, 25%, 50% и 95%) и разным уровнем
максимального платежа (5, 10 или 15% от семейного дохода, но не выше
1000$). Франшиза отсутствовала.
Оценивалось: вероятность обращения за медпомощью, размер расходов
Результат: с ростом страхового покрытия растет вероятность обращения за
мед. помощью и расходы на нее
5.
(5) ЧАСТНОЕ МЕДИЦИНСКОЕ СТРАХОВАНИЕИсследование
корпорации RAND:
1974-1982,
Manning et al. (1987)
6.
(5)ЧАСТНОЕ МЕДИЦИНСКОЕ СТРАХОВАНИЕФакторы, влияющие на предложение медицинского полиса
(N. Barr)
• Вероятность наступления страхового случая у индивида <1
• Независимость вероятностей наступления страхового случая у
разных индивидов
• Наличие оценок вероятности наступления страхового случая
• Отсутствие неблагоприятного отбора
• Отсутствие морального риска
7.
(6) РОЛЬ ВРАЧЕЙ• Врачи - ключевые игроки в системе здравоохранения
• Они принимают решения для своих пациентов и для
поставщиков медицинских услуг.
• У них есть информационное преимущество в отношениях
с пациентом.
• Ранние исследования моделировали поведение врача
как поведение «фирмы», максимизирующей прибыль.
• Макгуайр и Поли (McGuire&Pauly 1991) описывают врачей
как максимизаторов полезности, а не как максимизаторов
прибыли.
8.
(6) РОЛЬ ВРАЧЕЙМакгуайр и Поли (McGuire&Pauly 1991):
Функция полезности врача:
U = U (Y, X, I ) , где : Y, его доход (+)
X, отдых (+)
I, навязывание услуг (inducement) (-)
Таким образом врач осуществляет выбор между:
• доходом (часами труда) и отдыхом
• отдыхом и навязыванием услуг
• доходом и навязыванием услуг
9.
(6) РОЛЬ ВРАЧЕЙСпрос, спровоцированный предложением
(supplier induced demand):
Форма проявления ССП:
• Избыточное количество медицинских услуг
• Более сложные процедуры вместо стандартных
Почему врачи навязывают медуслуги:
• Прибыль / доходы
• Профессиональное признание и исследования
• Удобство оказания помощи (Labour-leisure trade-off) (ex – роды и
кесарево сечение в удобное врачу время)
• Политика администрации больницы (ex – частое использование КТ)
• Защитная медицина (ex – дополнительные анализы, консилиум)
10.
В каких еще сферах экономики встречается ССП?11.
(6) РОЛЬ ВРАЧЕЙкак можно ограничить ССП:
Борьба с монопольной властью, второе мнение
Повышение информированности пациентов
Механизм репутации врачей
Профессиональная этика
Контроль со стороны ассоциаций, государственных органов, страховых компаний
Выбор способа оплаты труда врачей, не стимулирующий к возникновению ССП
NB (!) Иногда врачи назначают неоптимальное лечение ( в т.ч. избыточное) в силу
недостаточной квалификации. Не путать с ССП!
NB (!) Избыточное предложение может возникать и в условиях полной информации,
например, из-за эффекта привязки к врачу и неперепродаваемости врачебной услуги
12.
(7) ИНДИВИДУАЛЬНЫЕ ХАРАКТЕРИСТИКИ• Пол
• Возраст
• Образование
• Здоровье
• Религиозные убеждения
• Культурные традиции…..
13.
(8) КУЛЬТУРНЫЕ ТРАДИЦИИПоведение больных* при легких респираторных заболеваниях во Франции,
Германии, Швеции и США, в процентах от общего числа семей**
Страны (% семей)
Поведение
Франция Германия
Швеция
США
Посетить врача или медицинскую сестру
21
37
1
10
Посетить другого специалиста
2
3
0
1
Купить безрецептурный препарат
62
46
56
88
Использовать домашние средства
18
46
15
31
Остаться дома
14
27
40
62
Ничего не делать
27
19
55
34
Не знают
1
1
1
0
* Задавался вопрос: «Как Вы обычно поступаете, если у Вас простуда или температура?
** Сумма может превышать 100%, поскольку можно было давать больше одного ответа.
Источник: Цит. по (Моссиалос и др., 2004 с. 176).
14.
ВОЗМОЖНО ЛИ ДОСТИЖЕНИЕ ЭФФЕКТИВНОГО РЫНОЧНОГОРАСПРЕДЕЛЕНИЯ РЕСУРСОВ ПРИ ЧАСТНОМ ЗДРАВООХРАНЕНИИ?
• Неопределенность возникновения спроса на мед.услуги (дорогостоящее
лечение, экстренная помощь)
• Наличие у некоторых видов медицинской помощи свойств общественных
благ (например, санитарно-гигиенические мероприятия и службы).
• Экстерналии
• Асимметрия информации между врачом и пациентом, негативный отбор и
моральный риск на рынке медицинского страхования
• Локальный монополизм
15.
ВОЗМОЖНО ЛИ ДОСТИЖЕНИЕ СПРАВЕДЛИВОГО РАСПРЕДЕЛЕНИЯРЕСУРСОВ НА РЫНКЕ ПРИ ЧАСТНОМ ЗДРАВООХРАНЕНИИ?
Критерии справедливости:
• Минимальные стандарты для всех нуждающихся
• Одинаковое лечение в одинаковых случаях
• Равенство доступа к медицинской помощи (равенство
издержек)
16.
ВЫВОДЫ• Распределение ресурсов в рыночной экономике приводит к
возникновению провалов рынка в сфере здравоохранения
• Достижение справедливости посредством рыночных механизмов
затруднительно
• Государственное вмешательство в сферу здравоохранения призвано
способствовать более эффективному и справедливому распределению
ресурсов.
17.
ВИДЫ ГОСУДАРСТВЕННОГО ВМЕШАТЕЛЬСТВА• Регулирование
• Финансирование
• Производство
18.
ГОСУДАРСТВЕННОЕ РЕГУЛИРОВАНИЕ ЗДРАВООХРАНЕНИЯ VSСАМОРЕГУЛИРОВАНИЕ
Примеры саморегулирования в здравоохранение
• Ассоциации врачей (ex. Medscape в США)
• Ассоциации поставщиков медицинской продукции и медицинских услуг
(ex. Ассоциация частных клиник Санкт-Петербурга)
• Ассоциации производителей ЛС (ex. AIPM)
(NB! изначальная цель – защита интересов членов ассоциаций, а не
интересов пациента. Иногда они могут совпадать)
19.
ГОСУДАРСТВЕННОЕ РЕГУЛИРОВАНИЕ ЗДРАВООХРАНЕНИЯ VSСАМОРЕГУЛИРОВАНИЕ
Примеры государственного регулирования в здравоохранении
Ex1. допуск к лечению пациентов
(1) Официальная сертификация и лицензирование:
До начала практики
Для подтверждения квалификации
Для возможности практики в рамках определенной специализации
(2) Повышение квалификации и аттестация
(3) Необходимость специального образования
20.
ГОСУДАРСТВЕННОЕ РЕГУЛИРОВАНИЕ ЗДРАВООХРАНЕНИЯ VSСАМОРЕГУЛИРОВАНИЕ
Примеры государственного регулирования в здравоохранении
Ex2. регулирование цен на лекарственные средства
(1) На уровне производителей/импортеров:
Метод «издержки плюс»
Ограничение прибыли
Сравнительное ценообразование
Переговорное ценообразование
Фармако-экономические расчеты
(2) На уровне покупателей
Ограничение торговых надбавок
Референтные (базовые, опорная) цены
21.
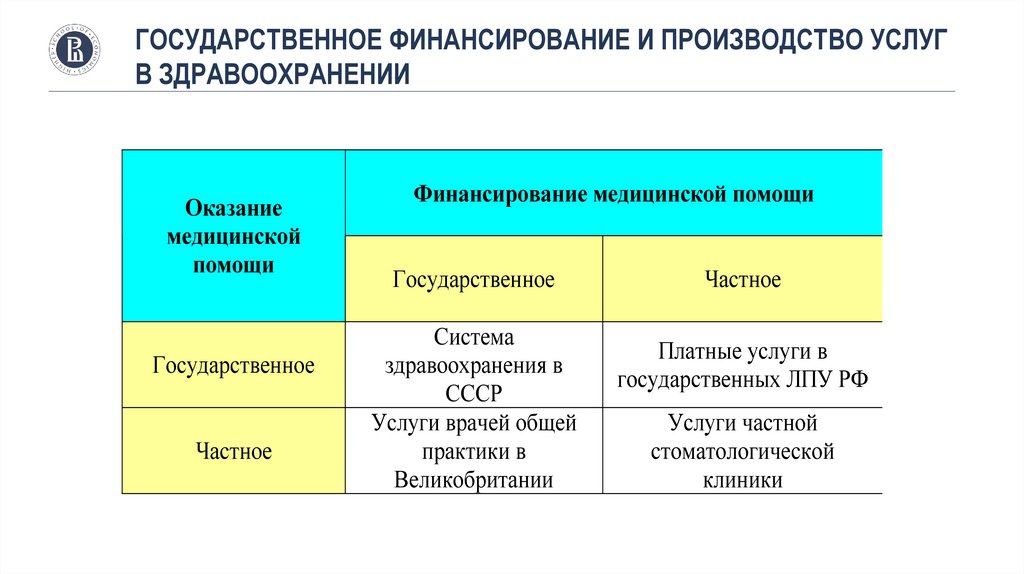
ГОСУДАРСТВЕННОЕ ФИНАНСИРОВАНИЕ И ПРОИЗВОДСТВО УСЛУГВ ЗДРАВООХРАНЕНИИ
Оказание
медицинской
помощи
Государственное
Частное
Финансирование медицинской помощи
Государственное
Система
здравоохранения в
СССР
Услуги врачей общей
практики в
Великобритании
Частное
Платные услуги в
государственных ЛПУ РФ
Услуги частной
стоматологической
клиники
22.
СИСТЕМЫ ФИНАНСИРОВАНИЯ ЗДРАВООХРАНЕНИЯЧастная
Бюджетная
ОМС
NB! В большинстве стран сосуществуют две или даже
три системы одновременно
23.
ЧАСТНОЕ ЗДРАВООХРАНЕНИЕ24.
ГОСУДАРСТВЕННОЕ ФИНАНСИРОВАНИЕ В РАМКАХЧАСТНОГО ЗДРАВООХРАНЕНИЯ
Налоговые льготы и субсидии:
• Пациентам (ex: льготы на ЛС, полисы страхования)
• Медицинским организациям
• Производителям мед. оборудования и лекарств (ех:
высокотехнологическое оборудование, местные
производители и т.д.)
25.
Когда впервые в мире появилось ОМС?26.
СИСТЕМА ОМС (БИСМАРКА, 1883)1815-1898
27.
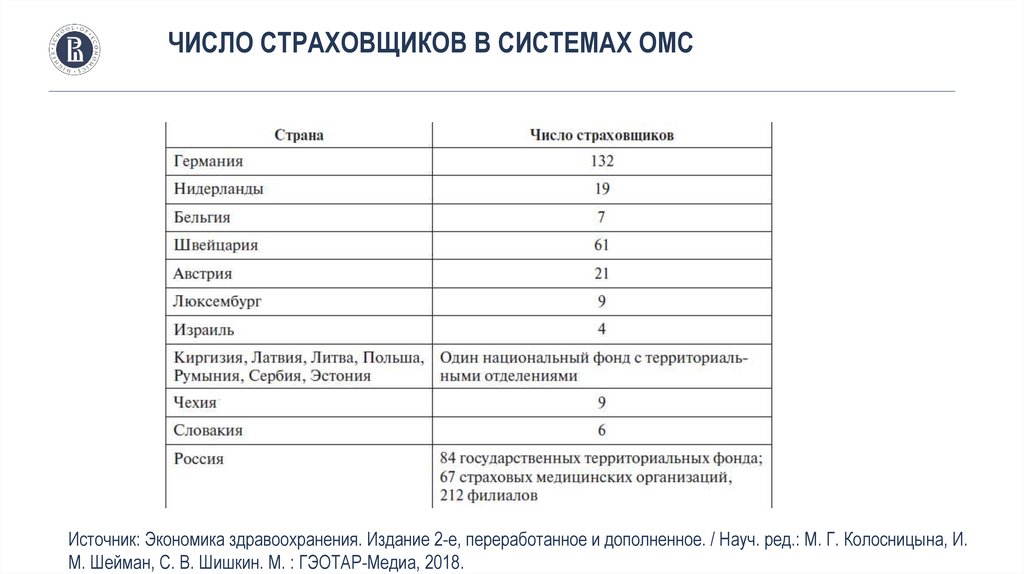
ЧИСЛО СТРАХОВЩИКОВ В СИСТЕМАХ ОМСИсточник: Экономика здравоохранения. Издание 2-е, переработанное и дополненное. / Науч. ред.: М. Г. Колосницына, И.
М. Шейман, С. В. Шишкин. М. : ГЭОТАР-Медиа, 2018.
28.
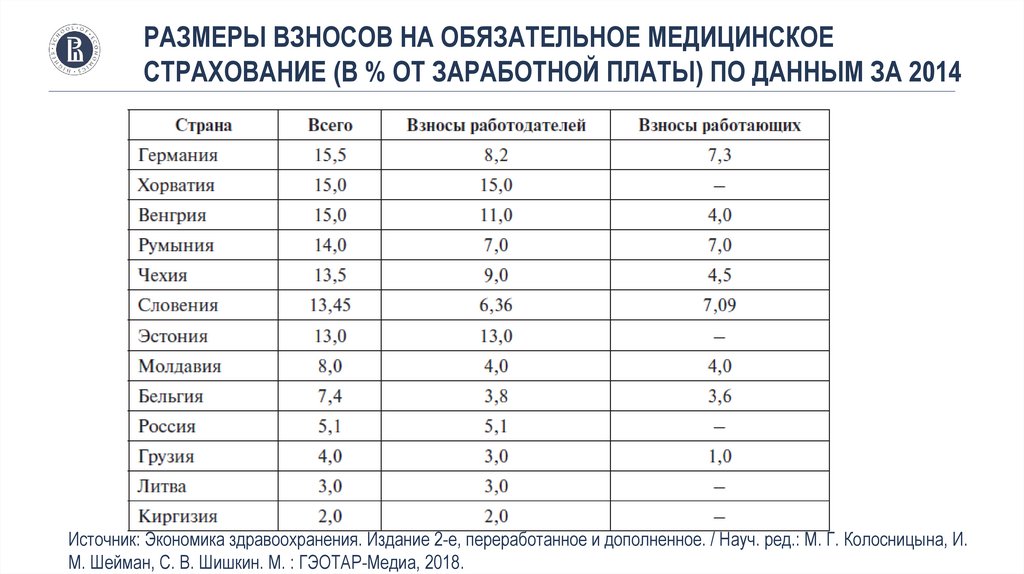
РАЗМЕРЫ ВЗНОСОВ НА ОБЯЗАТЕЛЬНОЕ МЕДИЦИНСКОЕСТРАХОВАНИЕ (В % ОТ ЗАРАБОТНОЙ ПЛАТЫ) ПО ДАННЫМ ЗА 2014
Источник: Экономика здравоохранения. Издание 2-е, переработанное и дополненное. / Науч. ред.: М. Г. Колосницына, И.
М. Шейман, С. В. Шишкин. М. : ГЭОТАР-Медиа, 2018.
29.
ХРОНОЛОГИЯ ПОЯВЛЕНИЯ ОМС В МИРЕ30.
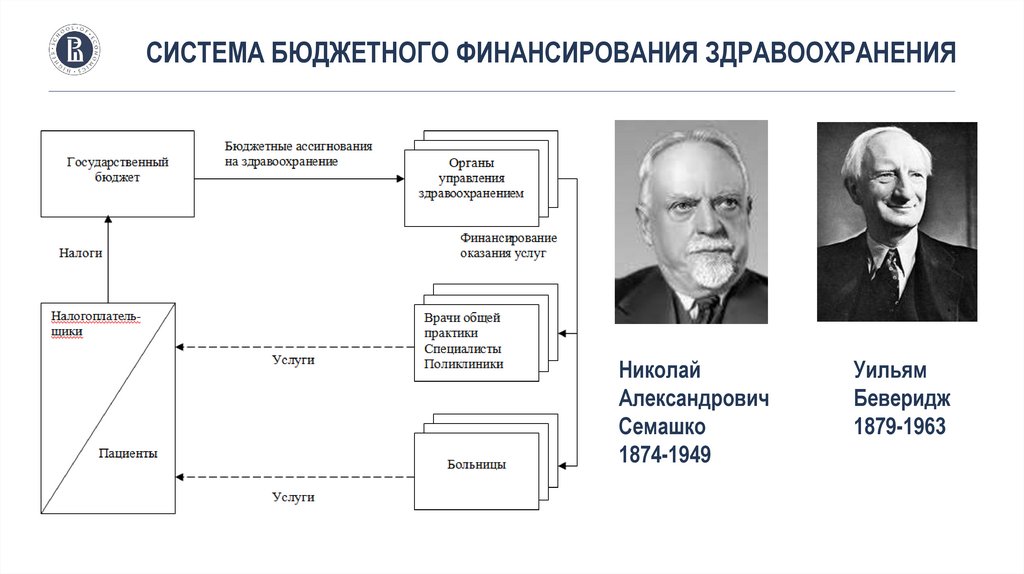
СИСТЕМА БЮДЖЕТНОГО ФИНАНСИРОВАНИЯ ЗДРАВООХРАНЕНИЯНиколай
Александрович
Семашко
1874-1949
Уильям
Беверидж
1879-1963
31.
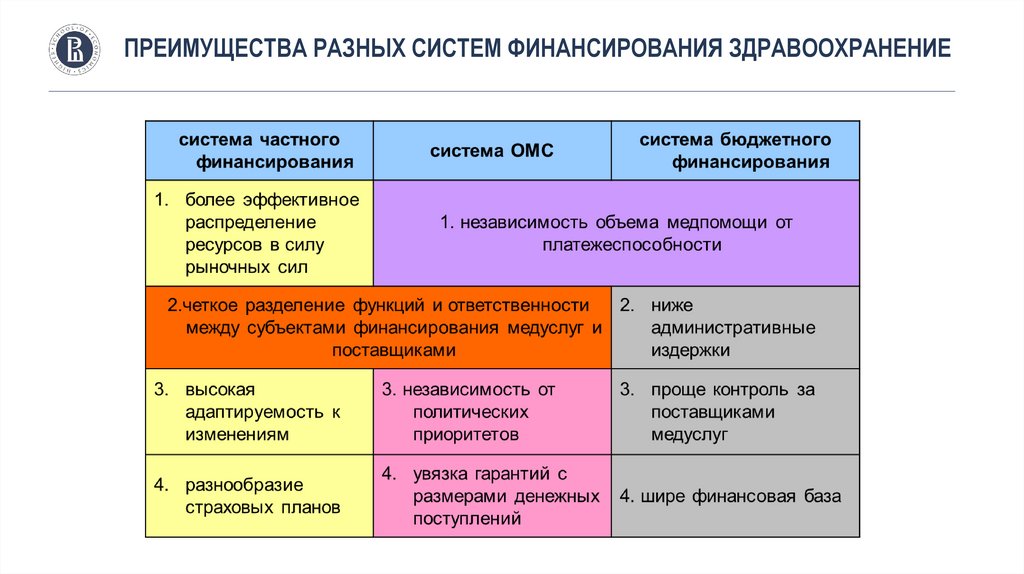
ПРЕИМУЩЕСТВА РАЗНЫХ СИСТЕМ ФИНАНСИРОВАНИЯ ЗДРАВООХРАНЕНИЕ32.
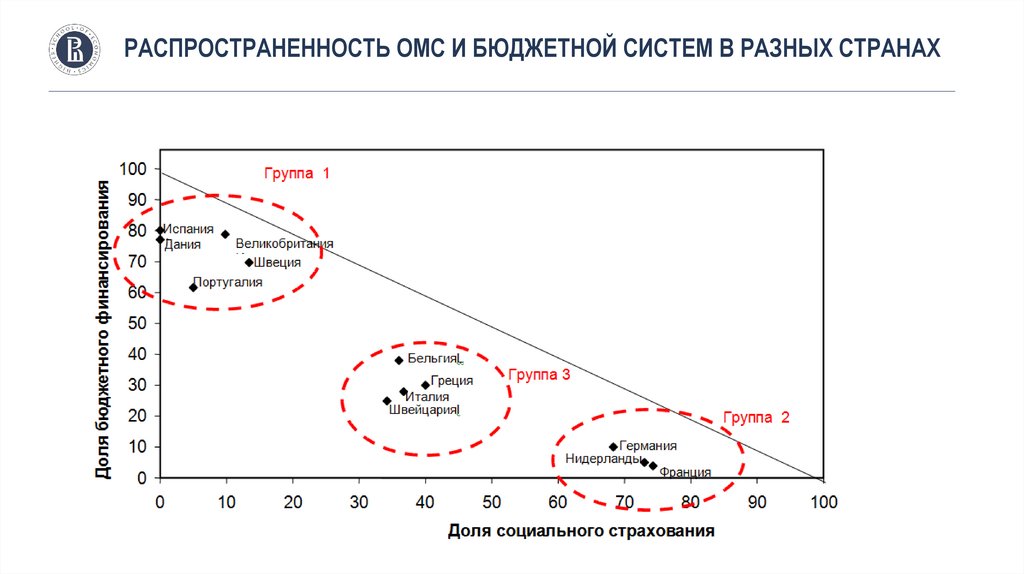
РАСПРОСТРАНЕННОСТЬ ОМС И БЮДЖЕТНОЙ СИСТЕМ В РАЗНЫХ СТРАНАХ33.
КАКАЯ СИСТЕМА ЭФФЕКТИВНЕЕ?• Исследование систем здравоохранения в 29 странах ОЭСР за 1960–2006 гг. выявило, что ОМС
увеличивает на 3,5% гос. Расходы на здравоохранения в расчете на одного гражданина.
Влияние разных систем на показатели устранимой смертности населения от отдельных причин
оказалось статистически незначимым (Wagstaff, 2009).
• Исследование в 28 странах Центральной и Восточной Европы и СНГ за 1990–2004 гг. [266]
показало, что ОМС приводит е росту гос. расходов на здравоохранение на душу населения на
15%, уровня госпитализаций - на 2%, но снижает длительность госпитализаций на 2–3% по ряду
заболеваний (Wagstaff, Moreno-Serra, 2007) .
• Другое исследование (Шейман, Терентьева, 2015) тех же 28 постсоветских стран за 1991–2012
гг., привело к аналогичному результату в отношении размеров финансирования
здравоохранения и средней длительности госпитализации. В странах ОМС государственные и
частные расходы на здравоохранение в среднем выше, чем в странах с бюджетной системой.
Но уровень госпитализации для лечения острых заболеваний заметно ниже в странах с ОМС,
чем в странах с бюджетной системой. Страны со страховой моделью имеют более низкую
смертность населения по большинству выделяемых причин смертности.
34.
ГОСУДАРСТВЕННОЕ ОБЕСПЕЧЕНИЕВ рамках бюджетной системы
В рамках системы ОМС
(1) Интегрированная модель покупки
медицинской помощи
(2) Неконкурентная модель ОМС
• Покупатель медицинской помощи – органы
государственного управления
здравоохранением
• Государство совмещает роль покупателя,
поставщика и организатора медпомощи
• У потребителя нет выбора покупателя
(монопсония)
• Отсутствуют стимулы к экономии
• Затруднено перераспределение ресурсов из-за
сметного финансирования
• Стимулы к рентоориентированному поведению
• Покупатель и поставщик отделены друг от
друга
• Выбор покупателя и поставщика (почти
всегда) определяется нерыночным путем
• Страховщики перераспределяют средства
между больницами, а не покупают у них
услуги для населения
• У страховщиков есть стимулы к экономии, но
они ограничены отсутствием выбора
поставщика медицинской помощи
35.
РЕФОРМЫ МОДЕЛЕЙ ГОСУДАРСТВЕННОГО ОБЕСПЕЧЕНИЯ –КВАЗИ-РЫНКИ
В рамках бюджетной системы
В рамках системы ОМС
(1) Модель внутреннего рынка
(2) Модель регулируемой конкуренции
• Универсальная система гарантий, нет
ценовой конкуренции
• Разделение функций покупателя и
поставщика медуслуг
• Договорные основы «заказчик»«исполнитель»
• Принцип «деньги следуют за пациентом»
• Одинаковое положение частных и
государственных больниц
• Автономия поставщиков медуслуг
• Способствует конкуренции между
поставщиками медуслуг
• Страховщики могут выбирать поставщика услуг и
контролировать выполнение условий контракта
• Государство устанавливает МИНИМАЛЬНЫЕ
стандарты
• Государственные и частные компании находятся
в равном положении
• Покупатели (теперь индивиды вместо
работодателей) могут выбирать страховую
компанию и страховой полис
• Допускаются разные страховые отчисления =>
конкуренция по цене
• Страховщики несут финансовые риски
• Конкуренция по ДМС.т.к ДМС встраивается в
ОМС
• Создается квази-конкурентная среда
36.
ПРИМЕРЫ НЕЭФФЕКТИВНОСТИ ГОСУДАРСТВЕННОГОВМЕШАТЕЛЬСТВА В СФЕРЕ ЗДРАВООХРАНЕНИЯ
• Государство-монопсонист на рынке труда медработников и
монополизм на рынке медуслуг
• Снятие сливок (избавление от пациентов) при регулировании цен на
медуслуги
• Снижение инвестиций в ИР новых лекарств и медтехнологий при
ограничении цен и политике сдерживания затрат
• Ориентация не на цены и спрос, а на целевые показатели
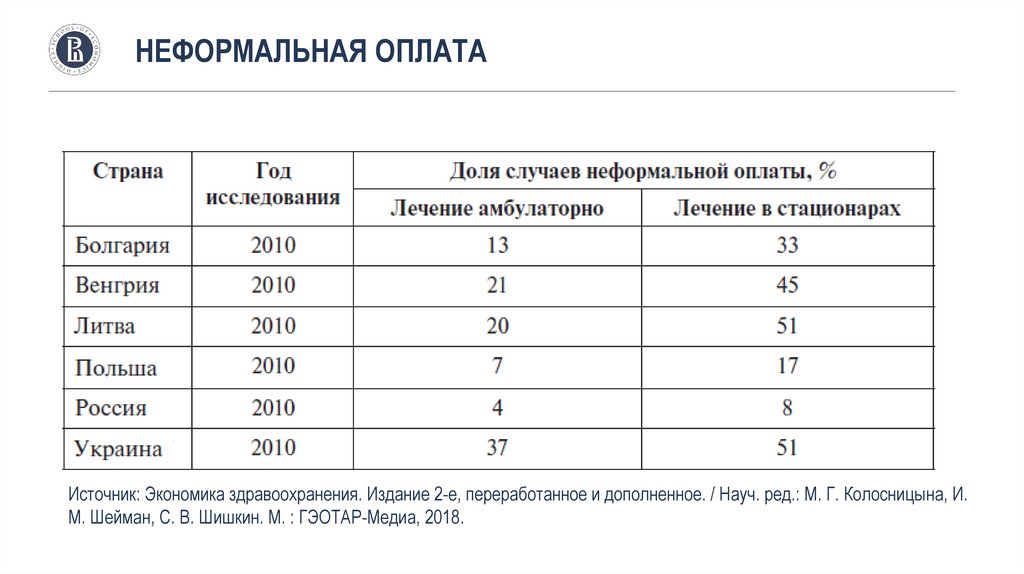
• Неформальная оплата
37.
НЕФОРМАЛЬНАЯ ОПЛАТАИсточник: Экономика здравоохранения. Издание 2-е, переработанное и дополненное. / Науч. ред.: М. Г. Колосницына, И.
М. Шейман, С. В. Шишкин. М. : ГЭОТАР-Медиа, 2018.
38.
ЛИТЕРАТУРА К ЛЕКЦИИОсновная:
• Ле Гранд Дж., К. Пропер, С. Смит. Экономический анализ социальных
проблем. М. НИУ ВШЭ, 2013. Гл. 2.
Дополнительная:
• Экономика здравоохранения. Издание 2-е, переработанное и
дополненное. / Науч. ред.: М. Г. Колосницына, И. М. Шейман, С. В.
Шишкин. М. : ГЭОТАР-Медиа, 2018. Гл. 4, 8, 9































 Экономика
Экономика








