Похожие презентации:
Холера. Определения
1.
2.
Холера — острая инфекционная болезнь,проявляющаяся неукротимой диареей и
рвотой, которые быстро приводят к
обезвоживанию организма, развитию
гиповолемического (дегидратационного)
шока и летальному исходу.
В связи с возможностью пандемического
распространения и высокой летальностью
относится к особо опасным, карантинным
инфекциям (ООИ).
3.
Холера относится к древнейшим заболеваниямчеловека.
Родиной холеры является Индия, откуда и
начинались все пандемии.
История изучения холеры насчитывает в прошлом 6
пандемий.
А с 1961 г. мир охватила 7-я пандемия холеры.
В 1970 г была зарегистрирована холера в Одессе,
Керчи, Астрахани.
Начиная с 1971 г., по данным ВОЗ, холера ежегодно
регистрируется в 30 — 40 странах мира, в
большинстве случаев на Африканском континенте.
4.
Холера вызываетсявибрионами,
объединенных в вид
Vibrio cholerae, которые
подразделяются на два
биотипа: классический
и Эль-Тор.
По антигенной структуре
холерные вибрионы
делятся на
серологические типы:
Инаба, Огава и
Гикошимо.
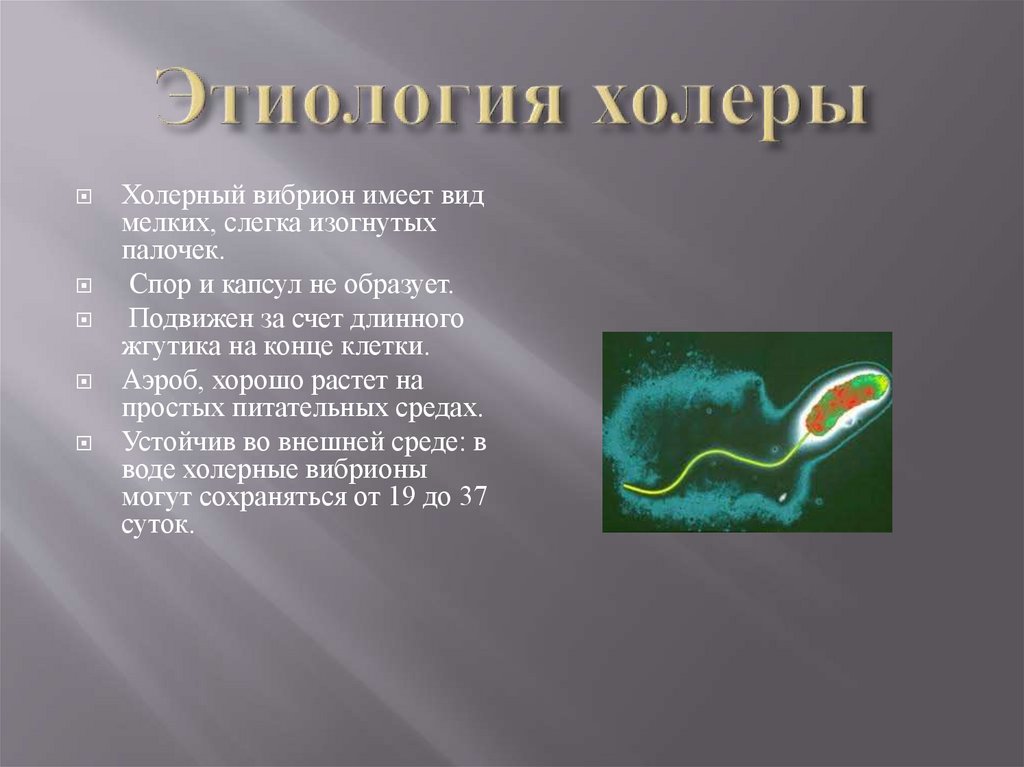
5.
Холерный вибрион имеет видмелких, слегка изогнутых
палочек.
Спор и капсул не образует.
Подвижен за счет длинного
жгутика на конце клетки.
Аэроб, хорошо растет на
простых питательных средах.
Устойчив во внешней среде: в
воде холерные вибрионы
могут сохраняться от 19 до 37
суток.
6.
Хорошо переносит низкиетемпературы и
замораживание.
Чувствителен к
высушиванию, прямому
солнечному свету.
Кипячение убивает его в
течение 1 мин.
Вибрион
высокочувствителен даже к
слабым концентрациям
кислот и дезинфектантов
(особенно
хлорсодержащих).
7.
Источник инфекции - больной человек и носитель.Механизм заражения - фекально-оральный.
Он реализуется через водный, пищевой и
контактно-бытовой пути передачи.
Ведущим путем заражения является водный.
8.
Заражение происходит при купании в водоёмах ислучайном заглатывании воды.
При употреблении воды из негарантированных
водоисточников.
При использовании воды для мытья
овощей, фруктов.
При употреблении в пищу гидробионтов без
термической обработкиМаксимум заболевания
приходится на летне-осенний период.
Восприимчивость к холере всеобщая.
Перенесенное заболевание оставляет после себя
стойкий иммунитет.
9.
При попадании возбудителей холеры впищеварительный тракт большая их часть
погибает в желудке под действием соляной
кислоты, желудочного сока и ферментов.
Из желудка вибрионы попадают в тонкую кишку,
где они интенсивно размножаются (этому
способствует слабощелочная среда).
Размножение вибрионов может происходить и в
желчных путях.
Холерные вибрионы выделяют холерный токсин.
10.
Холерный токсинсостоит из трех
основных фракций:
эндотоксина,
экзотоксина и так
называемого фактора
проницаемости.
Экзотоксин (холероген)
является ответственным
за развитие диарейного
синдрома, обусловливая
резкое усиление
секреции воды и
электролитов.
11.
Трупы людей, умершихот холеры, отличаются
синюшностью кожного
покрова, рельефностью
мышц и резко
выраженным трупным
окоченением.
При вскрытии органы и
ткани бывают сухие.
Кровеносные сосуды
пусты или содержат
кровь дегтеобразной
консистенции.
12.
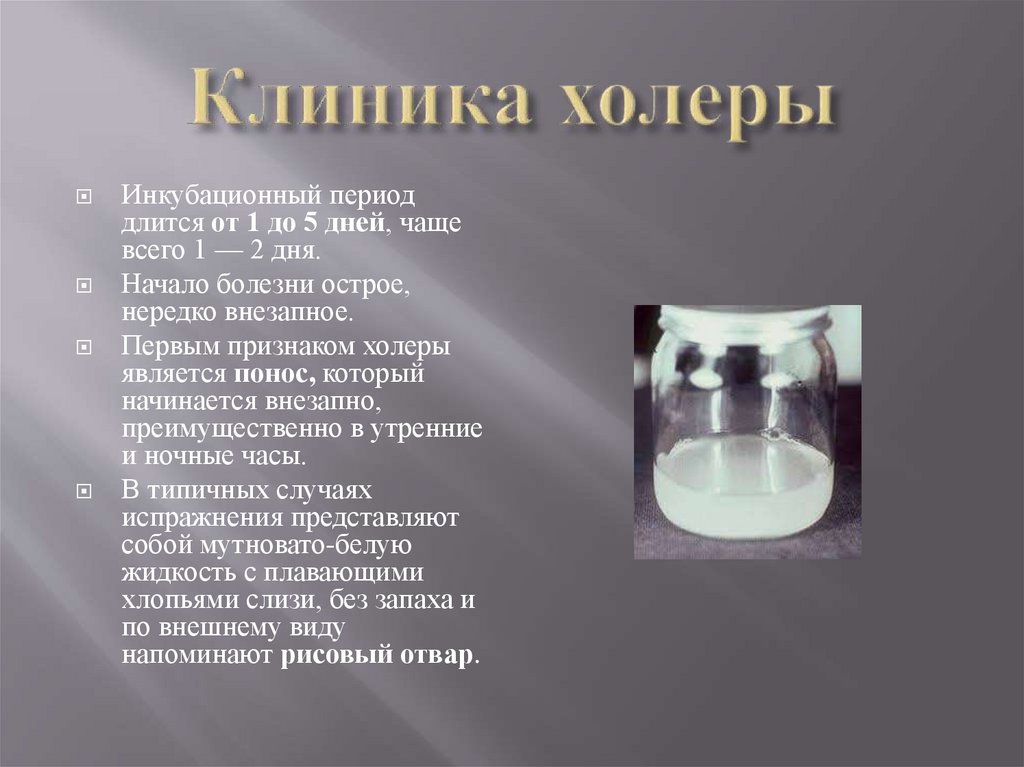
Инкубационный периоддлится от 1 до 5 дней, чаще
всего 1 — 2 дня.
Начало болезни острое,
нередко внезапное.
Первым признаком холеры
является понос, который
начинается внезапно,
преимущественно в утренние
и ночные часы.
В типичных случаях
испражнения представляют
собой мутновато-белую
жидкость с плавающими
хлопьями слизи, без запаха и
по внешнему виду
напоминают рисовый отвар.
13.
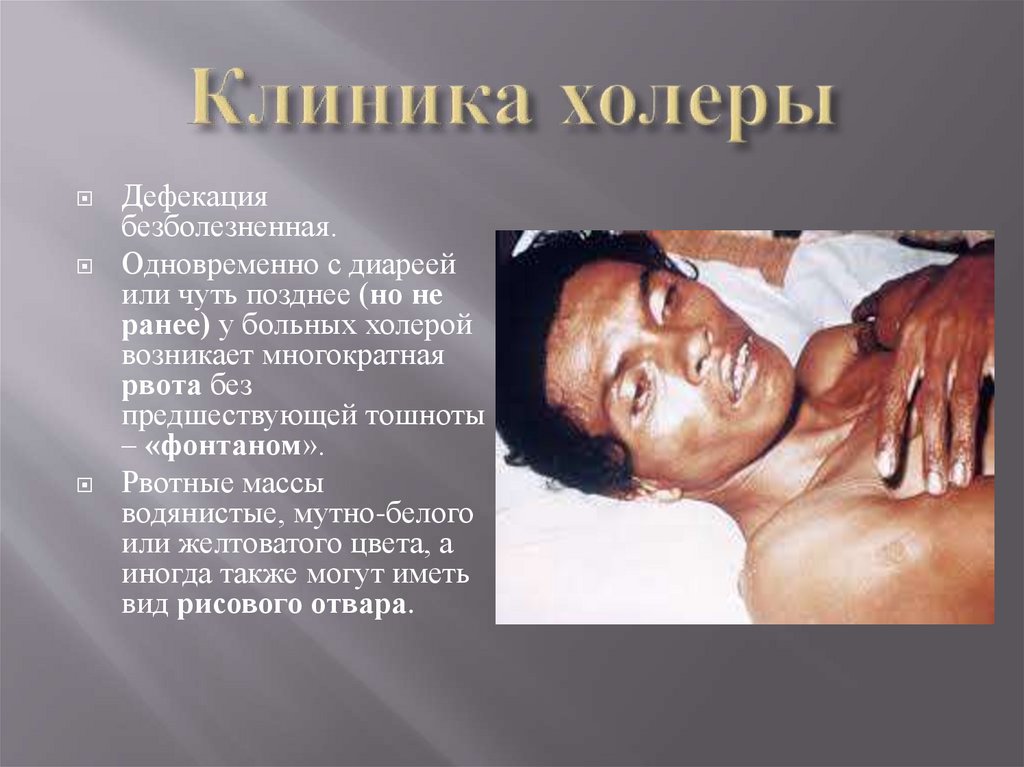
Дефекациябезболезненная.
Одновременно с диареей
или чуть позднее (но не
ранее) у больных холерой
возникает многократная
рвота без
предшествующей тошноты
– «фонтаном».
Рвотные массы
водянистые, мутно-белого
или желтоватого цвета, а
иногда также могут иметь
вид рисового отвара.
14.
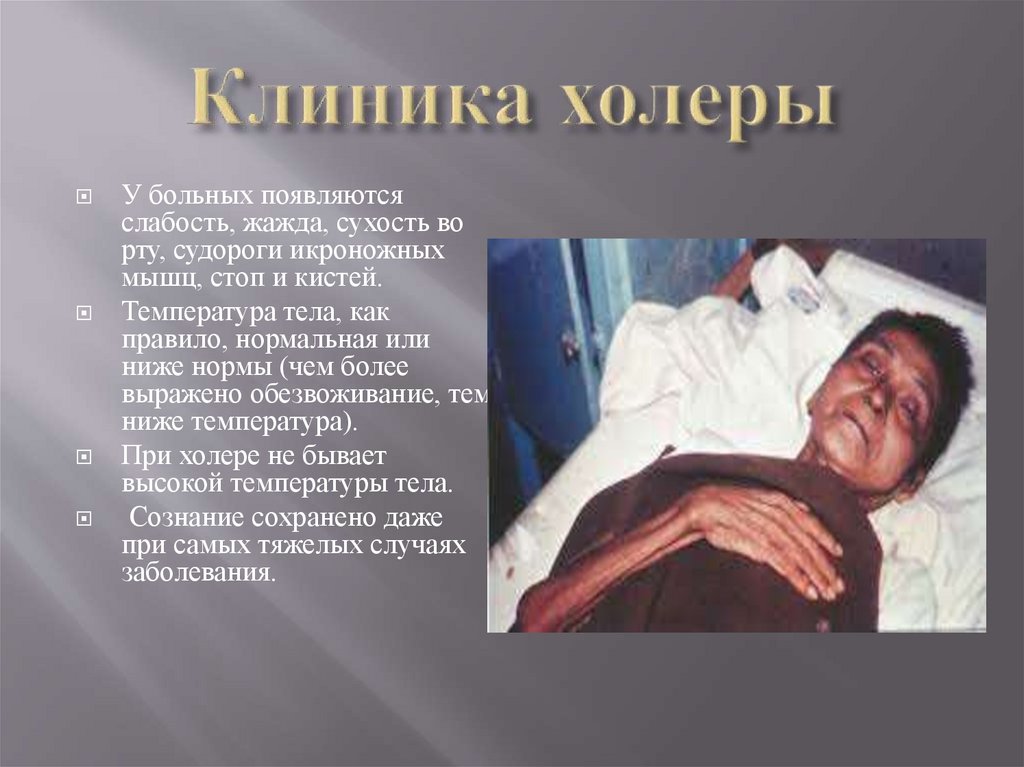
У больных появляютсяслабость, жажда, сухость во
рту, судороги икроножных
мышц, стоп и кистей.
Температура тела, как
правило, нормальная или
ниже нормы (чем более
выражено обезвоживание, тем
ниже температура).
При холере не бывает
высокой температуры тела.
Сознание сохранено даже
при самых тяжелых случаях
заболевания.
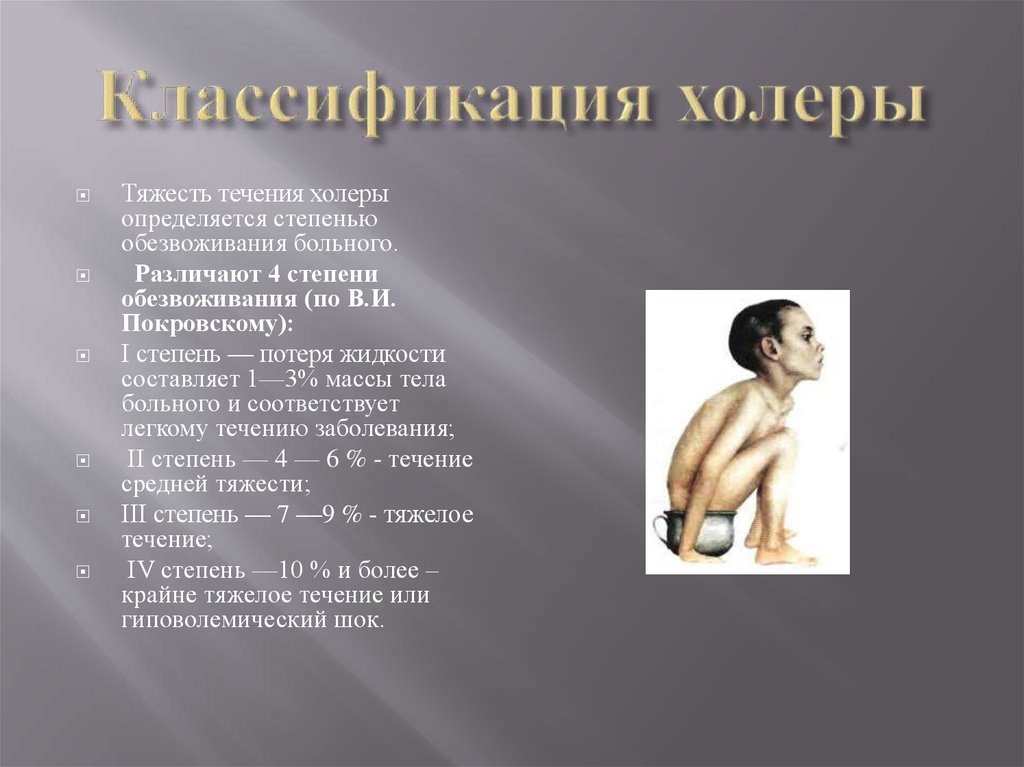
15.
Тяжесть течения холерыопределяется степенью
обезвоживания больного.
Различают 4 степени
обезвоживания (по В.И.
Покровскому):
I степень — потеря жидкости
составляет 1—3% массы тела
больного и соответствует
легкому течению заболевания;
II степень — 4 — 6 % - течение
средней тяжести;
III степень — 7 —9 % - тяжелое
течение;
IV степень —10 % и более –
крайне тяжелое течение или
гиповолемический шок.
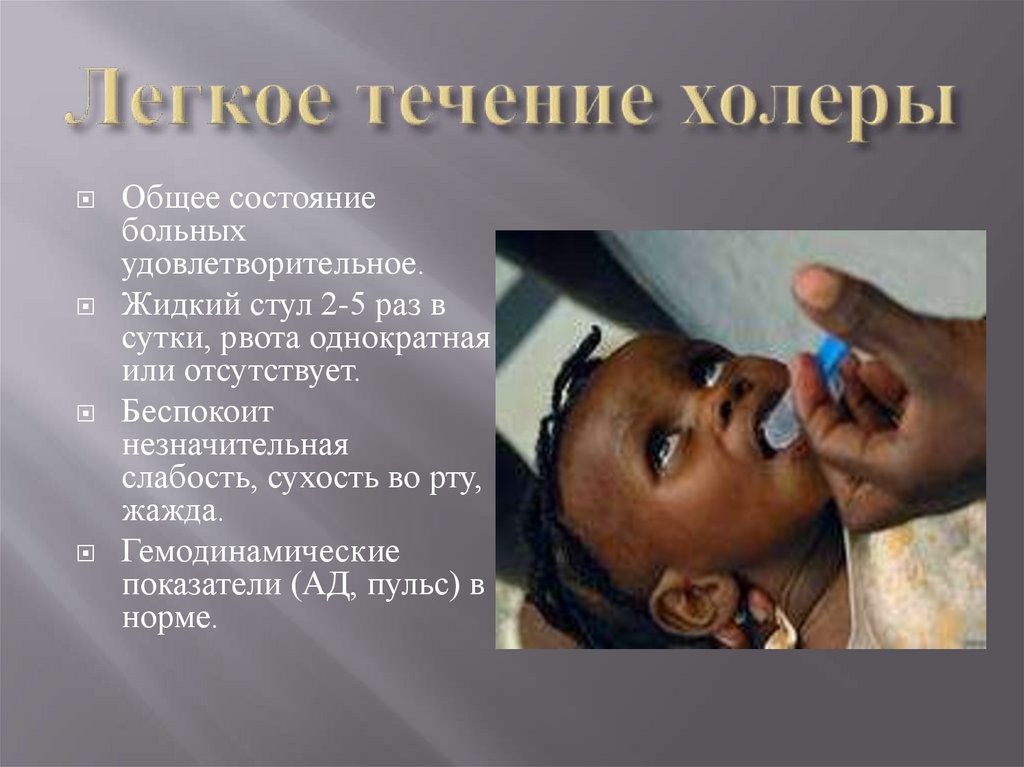
16.
Общее состояниебольных
удовлетворительное.
Жидкий стул 2-5 раз в
сутки, рвота однократная
или отсутствует.
Беспокоит
незначительная
слабость, сухость во рту,
жажда.
Гемодинамические
показатели (АД, пульс) в
норме.
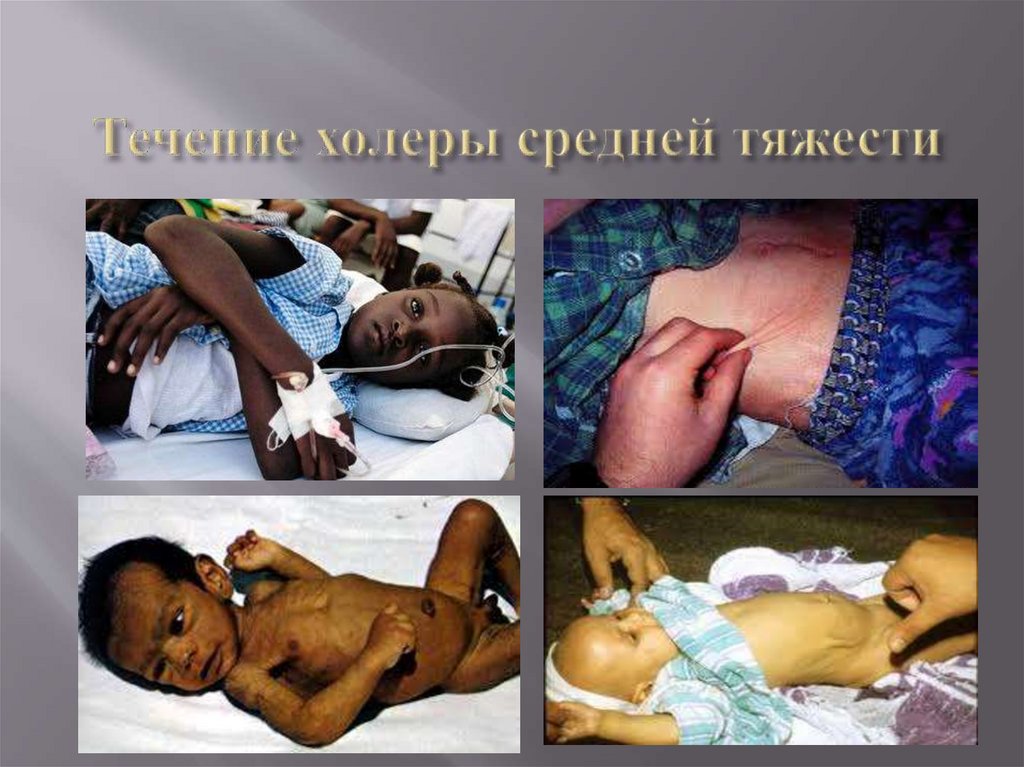
17.
Стул обильный, водянистый до 15 — 20 раз в сутки ввиде «рисового отвара».
С первых часов заболевания присоединяется
многократная рвота.
Развиваются резкая слабость, сухость во рту, жажда.
Кожа становится сухой и бледной, снижается ее тургор.
Появляется цианоз губ, пальцев рук (акроцианоз).
Меняется тембр голоса (осиплость).
У отдельных больных могут наблюдаться
кратковременные судороги икроножных мышц, кистей и
стоп.
Отмечаются тахикардия, умеренная гипотония.
Снижается объем мочи.
18.
19.
У больных - обильный, частый водянистый стул имногократная обильная рвота.
Их беспокоят мучительная жажда, судороги мышц
верхних и нижних конечностей.
Кожа лица бледная, цианоз.
Тургор кожи снижен.
Осиплость голоса значительная, вплоть до афонии.
Тоны сердца глухие, артериальное давление
понижено, нередко возникает коллапс. Пульс
частый, слабый.
Температура тела 35,5-36 °С.
Резко снижается количество мочи вплоть до анурии.
20.
Заболевание развивается стремительно, с беспрерывныхобильных водянистых дефекаций и обильной рвоты и в
течение первых 10 — 12 ч приводит к резкому
обезвоживанию.
Прекращается понос и рвота, т.к нет жидкости в организме.
Внешний облик больного меняется: заостряются черты лица,
появляются «темные очки» вокруг глаз.
Кожа холодная на ощупь; тургор ее резко снижен.
Отмечаются общая синюшность, распространенные,
продолжительные тонические судороги.
Характерно снижение температуры до 35 —35, 5 °С, афония,
морщинистая «рука прачки».
Больные находятся в прострации, развиваются
гиповолемический шок, анурия.
21.
Диагноз основывается на характернойклинической картине болезни.
Данных эпидемиологического анамнеза
(пребывание больного в странах, эндемичных по
данному заболеванию, употребление воды из
открытых водоемов, наличие подобных
клинических проявлений у членов семьи или
соседей).
Результатах лабораторного исследования.
При легких и стертых формах болезни диагноз
холеры труден.
22.
Первичная бактериоскопия мазков из каловыхи рвотных масс – вибрионы выявляются в
скоплениях в виде «стаек рыб».
Экспресс-диагностика проводится
иммунофлюоресцентным методом,
основанным на специфическом свечении
комплекса «антиген – антитело» в
люминесцентном микроскопе. Ответ можно
получить через 15 минут.
23.
24.
Материалом для бактериологическогоисследования являются рвотные и каловые массы.
Материал для бактериологического исследования
необходимо забирать до назначения
антибактериальной терапии.
Непосредственно при заборе материал засевают на
1 % пептонную воду, что способствует сохранению
возбудителя и увеличивает возможность выделения
чистой культуры.
Необходимо исключить попадание в забираемый
материал дезинфицирующих средств.
25.
Обычно материл от больных и подозрительныхна заболевание холерой в объеме 10 — 20 мл
помещают в стерильную стеклянную банку с
широким горлом и плотно закрывающейся
пробкой.
Транспортируется он в соответствии с
правилами, принятыми для особо опасных
инфекций (в двойном биксе).
Обязательным условием является быстрая
транспортировка материала в лабораторию — в
течение 2 — 3 ч с момента забора.
26.
27.
Методы, косвенно свидетельствующие оналичии возбудителя в организме больного
(серологические методы), используются для
ретроспективной диагностики.
Минимальным диагностическим титром
реакции агглютинации считается 1:40 или
нарастание титра антител в парных сыворотках в
динамике (интервал 7-10 дней).
28.
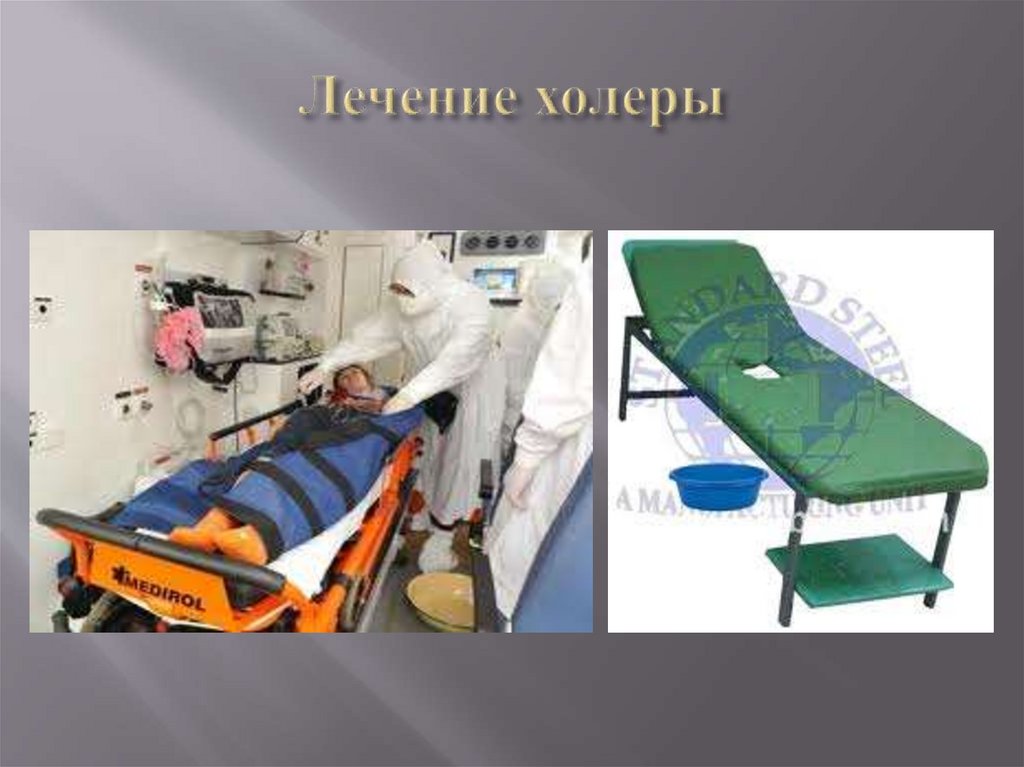
Больные подлежат обязательной госпитализациив специализированные боксы или отделения,
работающие в режиме особо опасных инфекций.
Как правило, больные поступают в стационар,
минуя приемное отделение.
Для больных холерой сконструирована
специальная кровать, которая легко собирается,
дезинфицируется и имеет отверстие в центре и
сток для сбора каловых и рвотных масс.
29.
30.
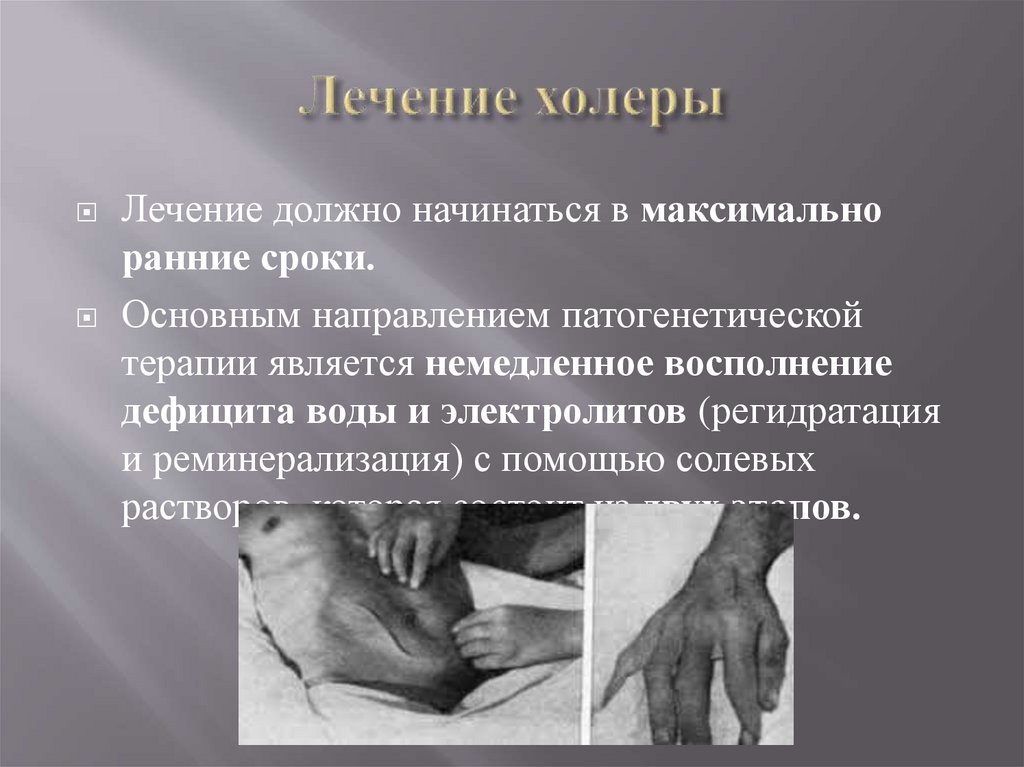
Лечение должно начинаться в максимальноранние сроки.
Основным направлением патогенетической
терапии является немедленное восполнение
дефицита воды и электролитов (регидратация
и реминерализация) с помощью солевых
растворов, которая состоит из двух этапов.
31.
На первом этапе восполняют имеющийся намомент поступления в стационар дефицит воды и
солей (первичная регидратация).
Для определения объема первичной регидратации
больного взвешивают при поступлении в стационар
и, зная его первоначальный вес, восполняют
разницу.
Если больной не знает свой первоначальный вес, то
степень обезвоживания определяют по клинической
картине.
Первичная регидратация должна быть проведена в
течение ближайших 2-2,5 часов.
32.
На втором этапе проводят компенсациюпродолжающихся потерь (поддерживающая
регидратация), учитывая количество жидкости,
теряемой организмом.
Для определения объема поддерживающей
регидратации каждые 2 часа измеряют количество
выделенной жидкости с испражнениями, рвотными
массами, мочой (все выделения собирают в мерные
емкости).
Этот объем необходимо восполнить в течение
ближайших 2 часов и прибавить еще 1-1,5 л на те
потери, которые нельзя учесть (потоотделение,
дыхание), т.е. ввести жидкости нужно несколько
больше, чем выделил больной.
33.
Проводится пероральная регидратацияглюкозо-солевыми растворами «Регидрон»,
«Оралит», «Цитроглюкосолан» и др.
Принимать по 200 мл раствора небольшими
глотками в течение 8 — 10 мин (чтобы не
вызвать рвоту).
Пероральная регидратация проводится в
объёмах, соответствующих водноэлектролитным потерям, до полного
прекращения у больного диареи.
34.
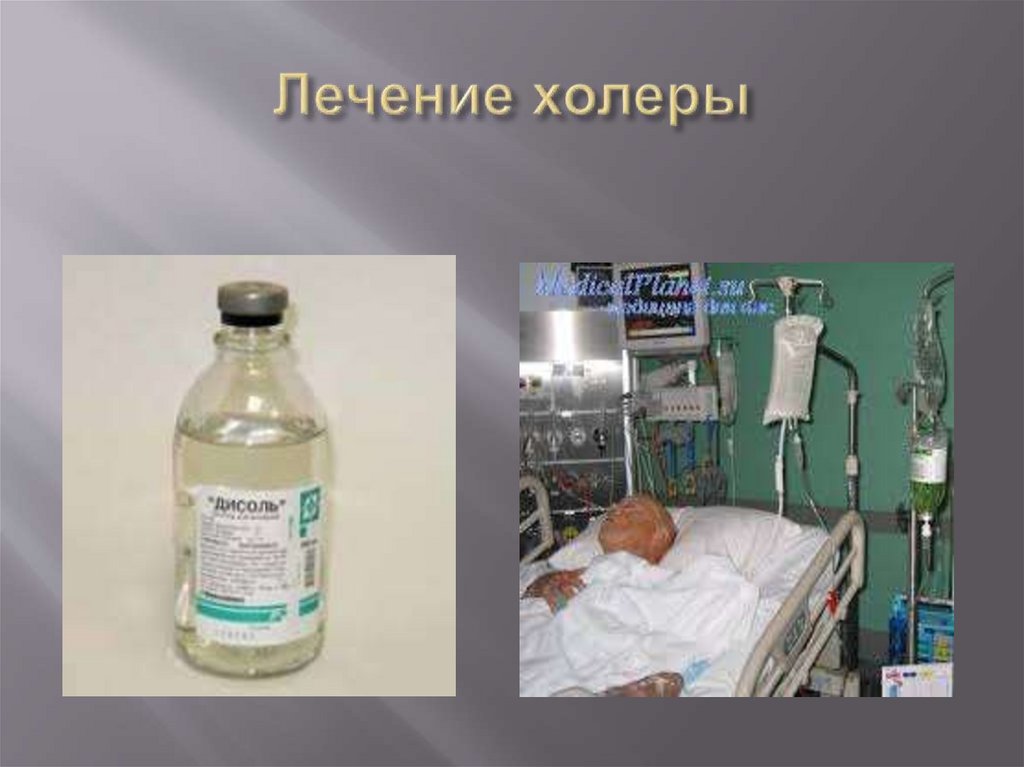
35.
Включает внутривенные капельные вливания(30-60 мл/мин), сложносолевых растворов
(«Квартасоль», «Трисоль», «Ацесоль»,
«Хлосоль»), предварительно подогретых до 38
— 40°С на водяной бане.
Обычно в течение первого часа от начала
лечения внутривенно вводят 1,5 -5л раствора.
После возмещения первоначальных потерь
жидкости и при отсутствии рвоты рекомендуется
переходить на пероральный прием глюкозоэлектролитного раствора.
36.
37.
Лечение следует начинать с внутривенногоструйного (80 — 200 мл/мин) введения
растворов «Квартасоль», «Трисоль», «Ацесоль»,
«Хлосоль», сразу в несколько вен.
Обязательно должен проводиться строгий
подсчет потери жидкости за каждые 2 часа,
восполнение проводится в последующие 2 часа.
38.
39.
Антибиотики не играют решающей роли влечении больных холерой, но они уменьшают
длительность диареи и объем водно-солевых
потерь, предупреждают вибриононосительство.
Больным холерой назначают перорально
тетрациклин по 0,3 — 0,5 г или левомицетин по
0,5 г через каждые 6 ч в течение 5 дней.
К числу наиболее эффективных препаратов
относится ципрофлоксацин, назначаемый по 0,5
г 2 раза в день в течение 5 дней.
40.
Проводится после их выздоровления иполучения отрицательных результатов
бактериологического исследования
испражнений, которое начинается через 24 ч
после окончания приема антибиотиков и
проводится в течение 3 дней подряд (трижды).
Исследованию подлежит также желчь
(однократно).
Лицам декретированной группы, а также
больным с хроническими заболеваниями
пищеварительного тракта бактериологическое
исследование испражнений проводится
пятикратно, желчь – однократно.
41.
Переболевшие холерой и вибриононосителиподлежат диспансерному наблюдению в кабинетах
инфекционных заболеваний поликлиники (КИЗ) и
ЦГЭ.
Не декретированные – в течение 3-х мес (в первый
месяц трижды, в последующие – ежемесячно).
Декретированные – в течение года (в первый месяц
трижды, в последующие 5 мес – ежемесячно,
оставшиеся 6 мес – раз в квартал).
При выявлении носительства у реконвалесцентов
они госпитализируются для лечения, после чего
обследование повторяется.
42.
В помещении должно бытьтепло.
Палаты оснащаются
специальными «холерными»
кроватями с отверстием для
сбора испражнений.
Объём выделений (рвотные,
каловые массы и моча)
измеряется в посуде с мерными
делениями каждые 2 часа,
данные фиксируются в истории
болезни.
Пациента необходимо согреть,
обложив грелками.
При рвоте голову больного
поворачивают набок и книзу для
того, чтобы не было аспирации
рвотных масс.
43.
Постоянно проводитсятекущая дезинфекция
0,5-1 % растворами
хлорной извести,
хлорамина.
В каждой палате должен
быть 0,2 % раствор
хлорамина для
обработки рук
персонала;
С этой же целью можно
использовать полотенце,
смоченное дезраствором,
которое носят за поясом
халата.
44.
Медперсонал работает в противочумныхкостюмах III и IV типов (можно использовать и
первый тип костюма).
Посуда, используемая больным, подлежит
кипячению.
Выделения больных — обработке одним из
стандартных дезинфицирующих растворов
(засыпаются сухой хлорной известью из расчета
400 г/кг на 1 час).
При работе с больными холерой необходимо
строго соблюдать правила личной гигиены.
45.
46.
Изоляция больных холерой (или подозрительных),клиническое и лабораторное обследование и лечение
в условиях стационара.
Экстренное извещение в ЦГЭ.
Лица, контактировавшие с больными холерой,
подлежат провизорной госпитализации на 5 дней с
3-х кратным бактериологическим исследованием
кала, им проводится экстренная
химиопрофилактика доксициклином или
ципрофлоксацином в течение 3-х суток.
Текущая и заключительная дезинфекция в очаге
холеры и в стационаре проводится с
использованием хлорсодержащих дезинфектантов.
47.
Бактериологическому обследованию подлежатработники речного транспорта; население,
проживающее в районе зараженных водоемов;
лица, проживающие в домах престарелых,
больные психиатрических больниц и др.
Проводятся хлорирование питьевой воды,
водоемов, сточных вод.
Очаг считается ликвидированным через 10 дней
после госпитализации последнего больного и
проведения заключительной дезинфекции.
48.
Оздоровление внешней среды.Обеспечение населения доброкачественной водой.
За лицами, прибывшими из районов,
неблагополучных в отношении холеры, в течение 5
дней проводится наблюдение врачом поликлиники
на дому.
При появлении неустойчивого стула они подлежат
госпитализации и обследованию в условиях
инфекционного стационара.
С целью специфической профилактики по
показаниям применяются холерная вакцина и
холероген-анатоксин.
49.
50.
51.
52.
53.
54.
При выявлении больного принимаются меры для егоизоляции по месту выявления до госпитализации в
специализированный инфекционный стационар.
Больному оказывается необходимая медицинская
помощь.
Медицинский работник, не выходя из помещения, где
находится больной, по телефону или через посыльного,
который не был в контакте, извещает главного врача
ЛПУ о больном и его состоянии.
Если ООИ с воздушно-капельным путем передачи,
медработник должен закрыть нос и рот любой повязкой
(полотенце, косынка), предварительно обработав руки и
открытые части тела дезинфектантами (хлорамин 1%,
спирт 700), и оказывать помощь больному до прихода
врача-инфекциониста, затем покинуть кабинет.
55.
Прибывший врач-инфекционист (опытный врачтерапевт)заходит в кабинет (палату) к больному в защитной
одежде, а сопровождающий его сотрудник (медсестра,
санитарка) должен около палаты развести
дезинфицирующий раствор.
Врач, выявивший больного, снимает медицинский халат
и повязку, помещает их в бачок с дезраствором или
влагонепроницаемый пакет, обрабатывает
дезинфицирующим раствором обувь и переходит в
соседний кабинет, где проходит полную обработку,
переодевание в запасной комплект одежды.
Ему обрабатывают 70 0 спиртом открытые части тела, а,
также волосы, рот и горло, в нос и глаза закапывают
растворы антибиотиков или 1% раствор борной кислоты.
Вопрос об изоляции и экстренной химиопрофилактике
решается после подтверждения диагноза.
56.
Прибывший врач-инфекционист в защитной одеждеосматривает больного, проводит опрос, выясняет
эпиданамнез, выявляет контактных, оказывает помощь
больному.
В палате, где выявлен больной, закрывают двери и окна,
отключают вентиляцию, вентиляционные отверстия
заклеивают лейкопластырем, запрещается использование
водопровода , проводят текущую дезинфекцию
(обеззараживание выделений больного, смывных вод
после мытья рук, предметов ухода).
После осмотра больного, медицинский работник
обрабатывает руки дезинфицирующим раствором
(хлорамин 1%, спирт 700), при попадании выделений
больного на одежду, обувь, следует заменить на другую,
а всю загрязненную одежду оставить для
57.
Временно запрещают вход в ЛПУ и выход из него.Прекращают сообщение между этажами.
Выставляют посты у палаты, где находится больной,
у входных дверей больницы и на этажах.
Временно прекращают прием (выписку) больных,
вынос вещей, передачу историй болезни до
проведения заключительной дезинфекции.
Лица, контактные с больным, изолируются.
После эвакуации больного, контактных с ним,
проведения заключительной дезинфекции во всех
помещениях, которые посещал больной, ЛПУ может
работать в обычном режиме.
58.
59.
ФАП немедленно закрывается, вход больных ивыход из него прекращаются.
Все лица, находящиеся к этому моменту в
помещении ФАПа, считаются контактными.
О выявлении больного фельдшер сообщает по
телефону или нарочным главному врачу ЦРБ или
сельской участковой больницы.
Больному оказывается экстренная медицинская
(доврачебная) помощь, фельдшер остается с
больным до прибытия врачебной бригады.
Соблюдение мер личной профилактики, надевание
защитного костюма, выявление контактных, текущая
дезинфекция.
60.
61.
Проводник информирует начальника поезда обольном.
Начальник поезда приглашает медработника из
числа пассажиров или из медпункта ближайшей
станции.
Медработник после осмотра больного дает своё
заключение начальнику поезда, который отправляет
телефонограмму в медпункт ближайшей станции,
который информирует также ЦГЭ.
Больного оставляют в купе, в котором он находился,
остальных пассажиров этого купе переводят в
соседнее, предварительно освобождённое от других
пассажиров.
62.
Закрывают двери вагона, запрещают посадку ивыход пассажиров, перемещение их по вагону.
При воздушно-капельной ООИ выключают
вентиляцию и кондиционер.
Больному оказывают медицинскую помощь, его
обеспечивают отдельной посудой и ёмкостями
для сбора и обеззараживания выделений.
Медработник строго соблюдает меры личной
профилактики.
В купе, где находится больной, проводят
текущую дезинфекцию.
63.
Один из туалетов выделяют для сбора идезинфекции выделений больного, унитаз в нем
закрывают, устанавливают ведра с
дезинфицирующим раствором.
Второй туалет используется остальными
пассажирами вагона.
Возле туалета и купе больного кладется ветошь,
увлажненная дезинфектантом (хлорсодержащим).
Составляют списки контактных, которыми затем
занимаются эпидемиологи.
После госпитализации больного проводится
заключительная дезинфекция.
64.
65.
66.
Изолировать больного от других пассажиров.Информация о больном направляется в ближайший
аэропорт по пути следования.
При необходимости оказывать помощь больному
(медработник или члены экипажа), соблюдая меры
личной профилактики.
По прибытии в аэропорт самолет отводится на
санитарную площадку, где его встречают врачи
станции скорой помощи и эпидемиологи.
Больной машиной скорой помощи доставляется в
инфекционный стационар.
Пассажиры вместе с экипажем эвакуируются через
выход, противоположный от места нахождения
больного.
67.
У трапа самолета кладется коврик, смоченныйдезраствором.
Все лица, находящиеся вместе с больным в
самолете, доставляются в одно из помещений
аэропорта, где составляются списки контактных.
Вопрос о мерах в отношении контактных решает
эпидемиолог.
После эвакуации больного, пассажиров и
экипажа в салоне, туалете самолета проводится
заключительная дезинфекция.

























































 Медицина
Медицина








