Похожие презентации:
Заболевания органов дыхания
1.
2.
Л. 7. Слайдов 67Октябрь
Пн
6
13
20
27
Вт
7
14
21
14.40
28
21 октября 2008
чет/нед
14.40
вторник
14 ч 40 мин
Ср
1
8
15
22
29
Чт
2
9
16
13.00
23
30
13.00
Пт
3
10
17
24
31
Сб
4
11
18
25
Вс
5
12
19
26
3.
Л. 7.Тема: Заболевания органов дыхания
Симптоматология пневмоний. Абсцесс легкого. Рак легкого.
Диагностика. Общие представления об их этиологии и патогенезе
(кратко). Основные принципы лечения.
Вопросы:
1. Пневмонии (очаговая, долевая).
2. Абсцесс легкого
3. Рак легкого
4. Синдромы
4.
ЛитератураОбязательная
1. Гребенев А.Л. Пропедевтика внутренних болезней. -М.: Медицина,
2001-С.163-174.
2. Гребенев А.Л. Пропедевтика внутренних болезней. -М.: Медицина,
1995.- С. 163-174.
3. Пропедевтика внутренних болезней: /Учебник/ В.Х Василенко, А.Л.
Гребенев, В.С. Голочевская и др. Под ред. В.Х. Василенко , А.Л.
Гребенева.- 3-е изд., перераб. и доп.- М.: Медицина, 1989.-С.155-165.
4. Мухин Н.А., Моисеев В.С. Основы клинической диагностики
внутренних болезней (пропедевтика). – М.: Медицина, 1997-С. 132-140.
5. Шишкин А.Н. Внутренние болезни. Распознавание. Семиотика.
Диагностика. -С.-П., 2000 – С. 105-110.
6. Основы семиотики заболеваний внутренних органов: / Атлас/
Струтынский А.В., Баранов А.П., Ройтберг Г.Е., Гапоненков Ю.П. – М.:
Медицина, 1997.-С. 91-118.
5.
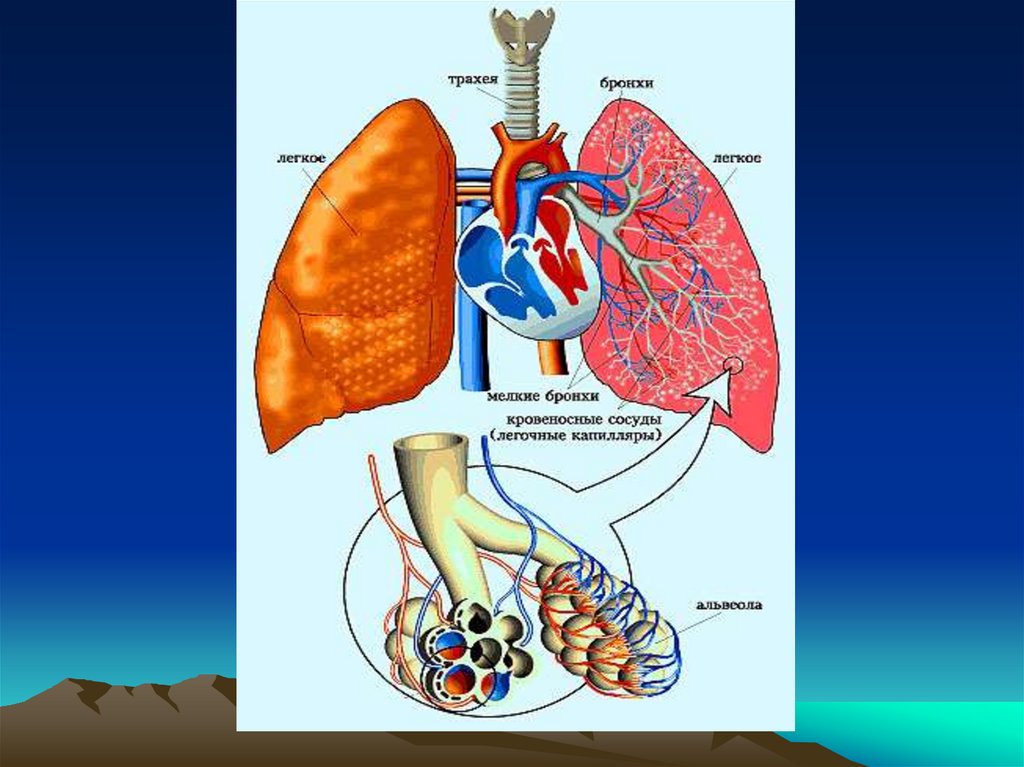
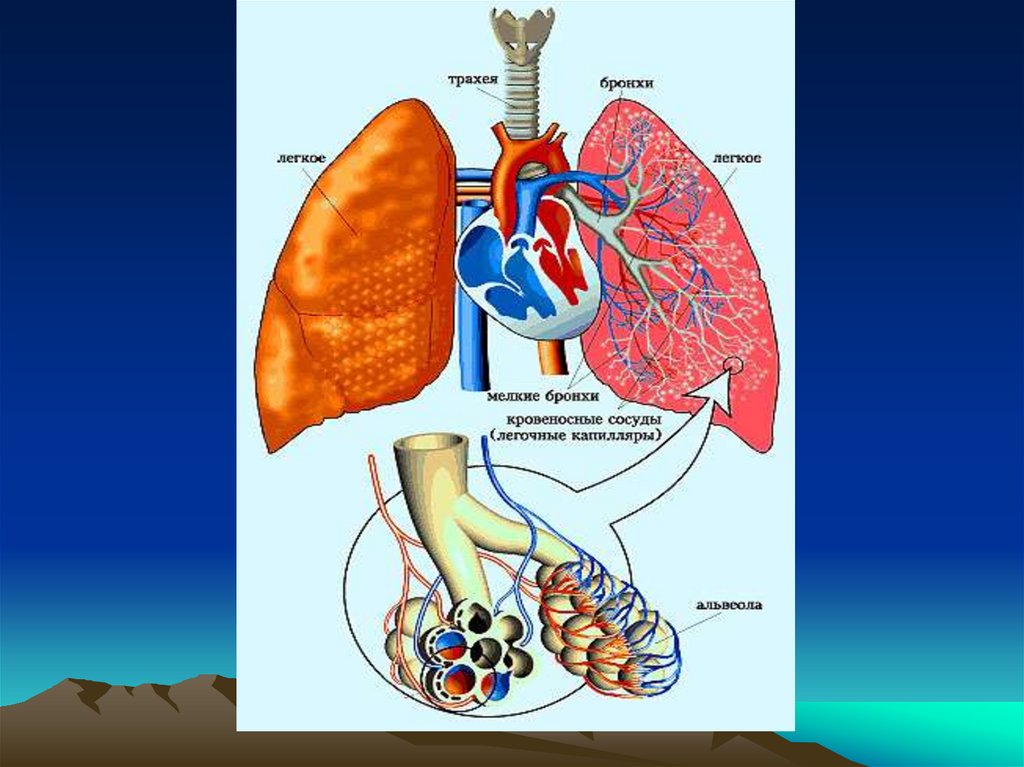
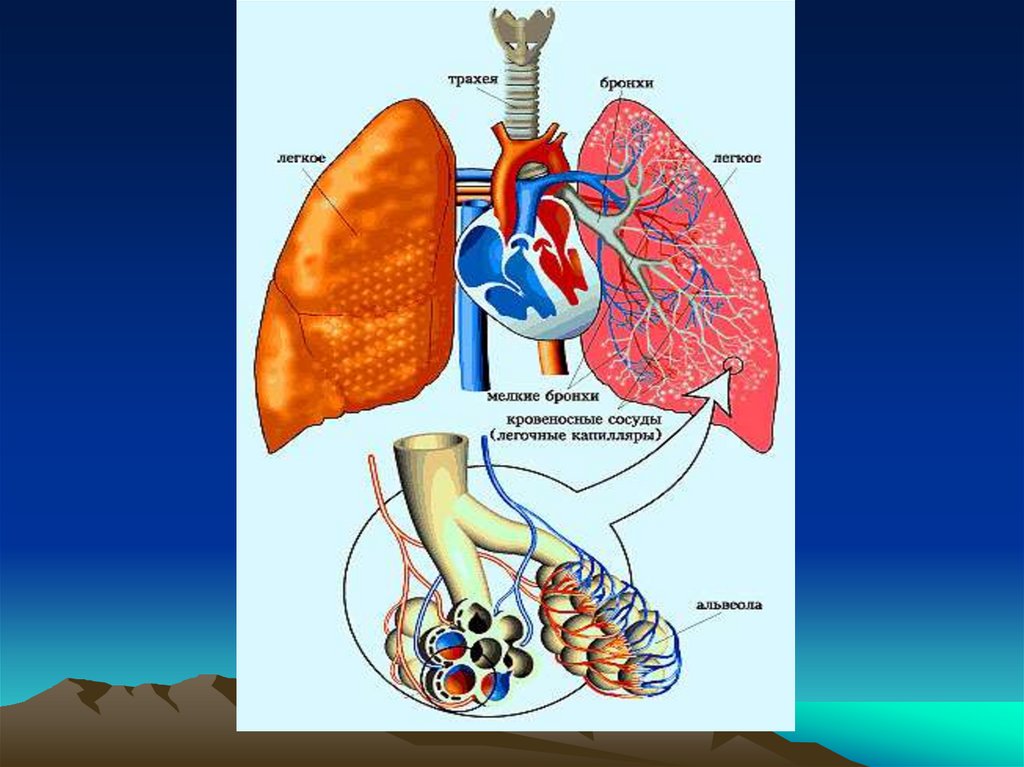
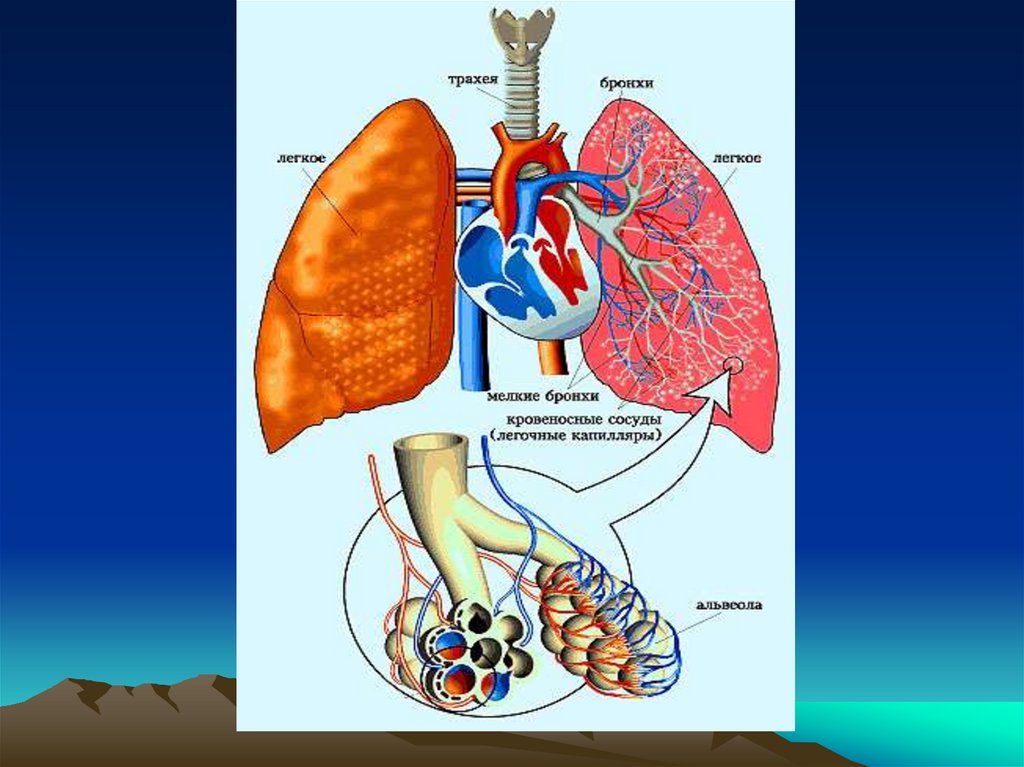
Пневмония - острое инфекционноезаболевание преимущественно бактериальной
этиологии, поражающее респираторные отделы
легких с внутри альвеолярной экссудацией,
инфильтрацией клетками воспаления и
пропитывание паренхимы экссудатом, наличием
ранее отсутствовавших клиникорентгенологических признаков локального
воспаления, не связанного с другими причинами.
6.
Клинические проявления- повышение температуры тела,
- общая интоксикация,
- кашель,
- наличие инфильтрата - лёгочного уплотнения,
обнаруживаемого физическими и
дополнительными (в первую очередь
рентгенологическими) методами исследования.
7.
Классификация.выделяют:
внебольничные пневмонии (первичные);
госпитальные пневмонии;
По этиологии - пневмококковая, стафилококковая и т. д.
по локализации — доля, сегмент;
по осложнениям — осложненные (с указанием
осложнения: плеврит, перикардит, инфекционнотоксический шок и т. д.), неосложненные.
По тяжести пневмонии делятся на легкие и тяжелые.
8.
Этиология.Причины: бактерии, вирусы, хламидии, микоплазмы,
риккетсии, грибы, простейшие.
Первичные пневмонии как самостоятельное
заболевание по этиологии разделяют:
бактериальные пневмонии (пневмококковая,
фридлендеровская, синегнойная; гемофильная;
стрептококковая; стафилококковая;
пневмония, вызываемая E.coli и протеем);
вирусные пневмонии (аденовирусная, респираторносинтициальная, парагриппозная, риновирусная);
микоплазменные.
9.
Патогенез.Инфицирование легочной ткани чаще всего бронхогенное, крайне редко
– гемато - или лимфогенное;
При П., вызванных эндотоксинобразующими возбудителями
(пневмококк, гемофильная палочка и др.), процесс начинается с
токсического поражения альвеолокапиллярной мембраны,
приводящего к прогрессирующему бактериальному отеку.
При П., вызванных экзотоксинобразующими бактериями
(стафилококк, стрептококк),процесс начинается с развития очагового
гнойного воспаления с обязательным гнойным расплавлением ткани
легких.
10.
Клиника.Пневмококковая пневмония начинается внезапно с - озноба,
- сухого кашля, с появлением ржавой мокроты на 2-4-е сутки,
- боли при дыхании на стороне поражения,
- одышки.
На I стадии (бактериального отека) в пораженной доле
- притупленно - тимпанический перкуторный звук,
- незначительно усиленное голосовое дрожание,
- резко ослабленное дыхание.
При снятии боли выслушиваются жесткое дыхание, крепитация
или шум трения плевры.
11.
На II стадии (опеченения) в зоне пораженияпоявляется
- тупой перкуторный звук,
- усиленное голосовое дрожание и
- бронхиальное дыхание, при вовлечении в процесс
бронхов - влажные хрипы.
На III стадии (разрешения) выраженность этих
симптомов постепенно уменьшается вплоть до
исчезновения, на короткий срок появляется крепитация.
12.
Лабораторные исследованияКартина крови пропорциональна тяжести
заболевания.
Исключение: при микоплазменной и вирусной
пневмонии лейкопения и лимфопения.
Исследованием мокроты (бактериоскопия, посев)
выявляют возбудителя пневмоний.
13.
Рентгенологически пневмония характеризуетсяпоявлением различных по плотности и распространенности
затенений в легочных полях.
Диагностика.
Пять признаков «золотого стандарта» при постановке
диагноза пневмонии:
1. п. - острое заболевание, сопровождается
лихорадкой и повышением температуры;
2. п. - появляется кашель и начинает
отделяться мокрота гнойного характера;
14.
3. укорочение легочного звука,появляются аускультативные феномены
пневмонии;
4. лейкоцитоз или лейкопения, последняя
бывает реже, с нейтрофильным сдвигом;
5. инфильтрат в легких (при R-логическом
исследовании), который ранее не
определялся.
15.
Дополнительные исследования:Рентгенотомография, компьютерная томография Томография - послойное рентгенологическое исследование легких
- дает возможность уточнить характер патологии в легких (изменение
просвета трахеи и бронхов) и контуров затемнений, выявить наличие
полостей в участках затемнения легкого.
На поперечных срезах можно четко различить обусловленные
патологическим процессом изменения в легочной ткани, трахее,
бронхах, лимфатических узлах средостения,
Микробиологическое исследование мокроты, плевральной
жидкости, мочи и крови, микологическое исследование при
продолжающейся лихорадке, подозрении на сепсис, туберкулез,
суперинфекцию, СПИД.
16.
Лечение.Цели:
1. Полная элиминация возбудителя;
2. Обеспечение абортивного течения болезни с
ограничением территории воспаления и быстрым
снижением интоксикации;
3. Предупреждение затяжного течения и
осложнений заболевания.
17.
Принципы лечения:1. Знать этиологическую структуру современных
пневмоний;
2. Начальная антибактериальная терапия должна быть
ориентирована на клинико - peнтгенологические
особенности течения болезни;
3. Начинать лечение следует как можно раньше, не
дожидаясь выделения и идентификации возбудителя
пневмонии;
4. Создавать и поддерживать лечебную концентрацию
антибактериального препарата;
18.
5. Контролировать эффективность леченияклиническим наблюдением и, если возможно,
бактериологически;
6. Целесообразно сочетать антибактериальную
терапию с патогенетическими средствами лечения для
улучшения дренажной функции бронхов;
7. Оправдано использование немедикаментозной
терапии, направленной на укрепление неспецифической
резистентности организма.
19.
Схожий набор:Бензилпенициллин в/в, в/м;
Ампициллин в/в, в/м;
Амоксициллин в/в;
Цефуроксим в/в, в/м;
Цефотаксим в/в, в/м;
Цефтриаксон в/в, в/м рекомендуется при
тяжелом течении внебольничных пневмоний.
20.
Комплексное лечение тяжелыхпневмоний
Иммунозаместительная терапия: нативная и/или
свежезамороженная плазма 1000-2000 мл за 3 сут,
иммуноглобулин 6-10 г/сут однократно в/в.
Коррекция микроциркуляторных нарушений : гепарин
20000 ед/сут, реополиглюкин 400 мл/сут.
Коррекция диспротеинемии : альбумин 100-500 мл/сут (в
зависимости от показателей крови), ретаболил 1 мл в 3
суток №3.
21.
Дезинтоксикационная терапия: Солевыерастворы (физиологический, Рингера и т. д.) 10003000 мл, глюкоза 5% - 400-800 мл/сут, гемодез 400
мл/сут. Растворы вводятся под контролем ЦВД
(венозного давления) и диуреза.
Кислородотерапия: Кислород через маску,
катетеры, искусственная вентиляция легких (ИВЛ)
в зависимости от степени дыхательной
недостаточности.
22.
Кортикостероидная терапия:преднизолон 60-90 мг в/в или
эквивалентные дозы других препаратов
ситуационно.
Антиоксидантная терапия:
аскорбиновая кислота - 2 г/сут per os,
рутин - 2 г/сут per os.
23.
Антиферментные препараты:- контрикал и др. 100 000 ед/сут в течение 1-3 суток при
угрозе абсцедирования.
Бронхолитическая терапия:
- эуфиллин 2,4% - 5-10 мл 2 раза в сутки в/в капельно,
- атровент 2-4 вдоха 4 раза в сутки,
- беродуал 2 вдоха 4 раза в сутки,
- кортикостероиды - см. «кортикостероиды»,
- отхаркивающие (лазольван - 100 мг/сут, ацетилцистеин
600 мг/сут).
24.
Очаговая пневмонияОчаговую пневмонию (бронхопневмонию)
характеризует развитие инфекционного
воспалительного процесса в лёгочной паренхиме и
в смежных бронхах. Чаще этот вид пневмонии
называют также сегментарным или
полисегментарным.
25.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗочаговой пневмонии (ОП)
Чаще всего возбудителем выступают палочка
Пфайффера, стафилококк, пневмококк.
Чаще у лиц:
- с хроническим бронхитом и бронхоэктатическими
изменениями бронхов,
- больных с хроническими заболеваниями сердца и
застоем крови в малом круге кровообращения,
- сахарным диабетом, а также
- после травм и оперативных вмешательств.
26.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ОчППостепенное начало заболевания после перенесённого
гриппа, простуды.
Характеризуется повышением температуры тела,
продуктивным кашлем с выделением небольшого
количества слизисто-гнойной мокроты.
При поверхностном расположении воспалительного
очага уплотнение можно определить усилением голосового
дрожания, притуплением перкуторного звука, жёстким
оттенком везикулярного дыхания, влажными
мелкопузырчатыми хрипами.
27.
При более глубокой локализации очагавыявляются лишь влажные мелкопузырчатые
звонкие хрипы, что свидетельствуют о наличии
перибронхиального очага уплотнения
(инфильтрата).
В крови умеренный лейкоцитоз с небольшим
сдвигом лейкоцитарной формулы влево.
Рентгенологически выявляют сегментарные
или полисегментарные затенения гомогенного
характера, обычно в нижних отделах лёгких.
28.
Интерстициальная пневмония (атипичная пневмония)Госпитальная (нозокомиальная) пневмония
Долевая пневмония
Крупозная пневмония
Крупозная пневмония характеризуется поражением
одной или нескольких долей лёгкого с вовлечением в
воспалительный процесс плевры. Поэтому крупозную
пневмонию называют ещё долевой или
плевропневмонией.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В подавляющем большинстве случаев (85—90%)
возбудителем являются пневмококки, реже — стафилококк
и палочка Фридлендера.
29.
Для патогенеза крупозной пневмонии характернаобщая и местная (лёгочная) гиперергическая
реакция организма на возбудитель, что и
составляет основу стадийности воспалительных
изменений в паренхиме лёгких.
Патоморфологически выделяют 4 классические
стадии крупозной пневмонии:
1. стадию прилива,
2. стадии уплотнения — красного и
3. серого опеченения,
4. стадию разрешения.
30.
В стадию прилива происходит постепенное,но достаточно быстрое и одновременное
заполнение просвета многих альвеол
воспалительным фибринозным экссудатом,
содержащим возбудители (обычно пневмококки).
Если антибактериальное лечение не начато
сразу, стадия прилива через 3-4 сут
переходит в стадию опеченения.
31.
В стадии опеченения в экссудате появляются сначалаэритроциты с небольшой примесью нейтрофилов (стадия
красного опеченения), а затем — большое количество
лейкоцитов (стадия серого опеченения),
фагоцитирующих бактерии.
Процесс заканчивается рассасыванием экссудата
(стадия разрешения) и восстановлением обычной
структуры лёгочной паренхимы, хотя известны и
неблагоприятные исходы инфильтрата (карнификация,
абсцедирование).
32.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯЖалобы
Резкое повышение температуры тела до
39—40 С. Характерен постоянный тип высокой
лихорадки с потрясающими ознобами.
Тяжёлый интоксикационный синдром с
головной болью, бессонницей, бредом.
Кашель, сначала сухой, затем с мокротой
(слизисто-гнойная с примесью крови и фибрина «ржавый» вид.
33.
Физическое обследованиеРезко учащённое поверхностное дыхание.
Лицо больного гиперемировано.
Подвижность грудной клетки на стороне поражения
снижена, голосовое дрожание над этой областью
значительно усилено.
Перкуторно укорочение звука с тимпаническим
оттенком.
34.
При аускультации отмечают ослаблениевезикулярного дыхания, крепитацию (crepitatio
indux).
В стадии разрешения - крепитация (crepitatio
redux).
При сухом плеврите - шум трения плевры.
35.
Лабораторные данныеВысокий нейтрофильный лейкоцитоз со
значительным сдвигом лейкоцитарной формулы
влево, увеличения СОЭ, реакций α2- и углобулинов. Мокрота богата белком, эритроцитами,
лейкоцитами.
Рентгенологически выявляют плотный
гомогенный инфильтрат, соответствующий доле
или нескольким долям лёгкого.
36.
ОСЛОЖНЕНИЯ:- плеврит (в том числе экссудативный).
- острая дыхательная и лёгочносердечная недостаточность.
- бактериально - токсический шок.
- коллапс в стадии разрешения болезни.
37.
38.
АБСЦЕСС ЛЁГКОГО- вследствие нагноения ограниченный очаг
некроза (расплавления) лёгочной ткани;
- морфологически абсцесс - полость в лёгком,
заполненную гноем и отграниченную от
окружающих тканей грануляционной тканью и
слоем фиброзных волокон.
39.
Этиология и патогенезПо происхождению подразделяют на
- бронхогенные — аспирационные (с
развитием абсцедирующей пневмонии);
- гематогенные;
- травматические.
40.
КлиникаВыделяют два периода заболевания:
1. до вскрытия абсцесса и
2. после него.
1. При отсутствии дренажа:
- состояние тяжёлое,
- выражены признаки гнойной интоксикации — высокая
гектическая лихорадка с профузным потом;
- в крови — лейкоцитоз с нейтрофильным сдвигом влево. - больные отмечают боль в грудной клетке.
41.
2. После прорыва абсцесса в дренирующийбронх:
- состояние больных значительно улучшается,
- нормализуется температура тела,
- кашель уменьшается и приобретает
продуктивный характер: появляется зловонная,
часто с прожилками крови мокрота (нередко в
большом количестве — мокрота может отделяться
«полным ртом»).
42.
- отставание соответствующей половины груднойклетки при дыхании.
- притупление перкуторного звука, сменяющееся
тимпанитом после опорожнения абсцесса.
- бронхиальное дыхание с различными хрипами,
преимущественно влажные после формирования
сообщения полости абсцесса с дренирующим бронхом.
43.
Важна рентгенологическая динамика: винфильтрате появляется зона распада, затем —
полость с горизонтальным уровнем жидкости в
ней.
Характерен нейтрофильный лейкоцитоз со
сдвигом лейкоцитарной формулы влево,
увеличение СОЭ.
Мокрота гнойная, нередко с прожилками крови,
имеет неприятный запах.
44.
ЛечениеАнтибиотикотерапия (с учётом
чувствительности микрофлоры).
Дренирование абсцесса с помощью
бронхоскопа.
Хирургическое лечение.
45.
46.
РАК ЛЕГКОГООпухоли лёгких могут быть доброкачественными и
злокачественными, а также метастатическими.
Доброкачественные опухоли не разрушают, не инфильтрируют
ткани и не дают метастазов (пример — гамартомы).
Злокачественные опухоли прорастают в окружающие ткани и
дают метастазы (пример — рак лёгкого). В 20% случаев диагностируют
локальные формы злокачественных опухолей, в 25% имеются
регионарные, а в 55% — отдалённые метастазы.
Метастатические опухоли первично возникают в других органах и
дают метастазы в лёгкие.
47.
РаспространённостьРак лёгкого составляет более 90% всех лёгочных
новообразований и 28% от всех летальных исходов,
возникающих в результате опухолевых заболеваний у
человека.
Это самая частая злокачественная опухоль у мужчин
(35% всех опухолей) и женщин (30%) в возрасте 45—70 лет
(у женщин рак лёгкого по частоте стоит на третьем месте
после рака молочной железы и рака шейки матки).
В последние годы отмечен рост частоты первичного
рака лёгких среди женщин в более молодом возрасте, чем у
мужчин.
48.
КлассификацияПо гистологическим типам: аденокарцинома, мелкоклеточный рак,
крупноклеточный рак, плоскоклеточный и другие формы (см. далее в
разделе «Патомофология»).
По локализации: центральный, периферический (локализация опухоли
начиная с бронхов 4-го порядка), верхушечный, медиастинальный,
милиарный (мелкие просовидные очаги в обоих лёгких).
По направлению роста опухоли: экзобронхиальный,
эндобронхиальный, перибронхиальный рак.
Опухоль, в зависимости от стадии, может развиваться без метастазов, с
регионарными и отдалёнными метастазами.
49.
По стадиям заболеванияI
стадия — небольшая ограниченная опухоль
крупного бронха или опухоль мелких и мельчайших
бронхов без прорастания плевры и метастазов.
II
стадия — такая же опухоль, как в I стадии, или
бóльшего размера, без прорастания плевры, есть
единичных метастазов в ближайшие регионарные
лимфатические узлы.
50.
III стадия — опухоль, вышедшая за пределылёгкого, врастающая в перикард, грудную клетку
или диафрагму, множественные метастазы в
регионарные лимфатические узлы.
IV стадия — опухоль с обширным
распространением на соседние органы с
диссеминацией по плевре, обширными
региональными и отдалёнными
метастазами.
51.
ПАТОГЕНЕЗИмеется несколько теорий развития рака
лёгкого. Токсические воздействия могут
приводить к накоплению в клетках генетических
аномалий в результате мутаций. Это приводит к
неконтролируемому неорганизованному росту с
локальными или отдалёнными от первичной
опухоли поражениями. Решающими факторами
считаются повреждение ДНК, активация клеточных
онкогенов.
52.
ПАТОМОРФОЛОГИЯТермин «рак лёгкого» применяется для
обозначения опухолей, возникающих из
эпителия дыхательных путей (бронхов,
бронхиол, альвеол).
53.
Клиническая картинаАнамнез
Опухоли лёгких на ранних стадиях имеют
бессимптомное течение и, как правило, выявляются
случайно при рентгенологических профилактических
осмотрах или обследовании по поводу других заболеваний.
Бессимптомный период может длиться годами.
Онкологическую настороженность проявлять в отношении
людей старше 45 лет, особенно активных курильщиков и
лиц, имеющих производственные вредности.
54.
Жалобы- на кашель (в 75% случаев) и кровохарканье (57%),
- признаки бронхиальной обструкции,
- одышка инспираторного характера
- боль в груди,
- при сдавлении возвратного нерва появляется осиплость
голоса.
- потеря массы тела, вплоть до кахексии.
55.
ОсмотрЧасто при лимфогенном распространении
обнаруживают увеличение надключичных
лимфатических узлов слева (метастаз Вирхова).
56.
ДиагностикаПальпация
На стороне поражения усиление голосового дрожания.
Перкуссия
Выраженное укорочение перкуторного звука над областью объёмного
образования.
Аускультация
Локальные хрипы и локальное ослабление дыхания.
Рентгенологическое исследование
Большую роль в раннем выявлении опухолей лёгких играет
профилактическое флюорографическое исследование.
57.
Компьютерная томография и другие видысканирования
Бронхоскопия
Радиоизотопное сканирование
УЗИ
Исследование функции дыхания
Лабораторная диагностика
Биопсия
Дифференциальная диагностика (паразитарные
кисты, лёгочные нагноения, объёмные
образования грибковой природы и др.)
58.
ЛечениеХирургическое лечение
Лучевая терапия
Химиотерапия (циклофосфамид, доксорубицин,
винкристин, этопозид, цисплатин)
ПРОГНОЗ Наилучшие результаты получены при
лобэктомии у больных с периферическими опухолями.
59.
60.
Синдромы:1.
2.
3.
Синдром уплотнения легочной ткани
Синдром воздушной полости в легких
Синдром ателектаз (обтурационный). Рак легких.
61.
СИНДРОМ УПЛОТНЕНИЯ ЛЕГОЧНОЙ ТКАНИ (СУЛТ)Основными этиологическими факторами СУЛТ
являются воспалительные процессы в легких, инфаркт
легкого, замещение легочной ткани соединительной
или опухолевой.
Они все приводят к уменьшению воздушности легкого
или его частей. В очагах воспаления экссудат, богатый
фибрином, форменными элементами крови вытесняет
воздух из альвеол. При инфаркте легкого альвеолы
пропитываются кровью, затем развивается воспаление. При
пневмосклерозе, больших опухолях воздушная ткань
легкого замещается безвоздушными тканями.
62.
Жалобы неспецифичны – это боли в груднойклетке, обычно связанные с дыханием и кашлем,
кашель, выделение мокроты различного характера,
одышка, повышение температуры. Более
информативны данные объективного
исследования, они зависят от величины очага или
очагов уплотнения, глубины их залегания. Здесь
можно выделить два варианта – крупноочаговой и
мелкоочаговое уплотнение.
63.
Объективные признаки крупноочагового уплотненияОсмотр - отставание больной стороны грудной клетки при дыхании.
Пальпация - усиление голосового дрожания над пораженной областью.
Перкуссия - тупой перкуторный звук над зоной уплотнения.
Аускультация - бронхиальное дыхание над зоной уплотнения.
Объективные признаки мелкоочагового уплотнения
Осмотр - может быть отставание больной стороны при дыхании.
Пальпация - небольшое усиление голосового дрожания на больной стороне.
Перкуссия - притупление перкуторного звука.
Аускультация - ослабление везикулярного дыхания над очагами уплотнения,
на ограниченном участке выслушиваются мелкопузырчатые звучные влажные
хрипы.
64.
Основным и обязательным дополнительным методомисследования является рентгенологическое исследование
грудной клетки (рентгеноскопия, рентгенография).
Визуализирующие методы исследования –
компьютерная томография, бронхоскопия,
торакоскопия, радиоизотопное исследование легких.
Обычно во время проведения этих методов проводится
биопсия легких, плевры и гистологическое
исследование полученного материала.
Лечение основного заболевания и симптоматическое.
65.
Синдром воздушной полости в легкихВоздушная полость возникает в результате деструкции легочной
ткани (например, абсцесс, каверна). Может сообщаться или не
сообщаться с бронхом.
Клиника.
Кашель.
Кровохарканье.
Боли в грудной клетке на стороне поражения.
Большое количество мокроты при больших размерах полости (при
бронхоэктазах).
• Симптомы интоксикации.
• При аускультации над полостью выслушивается бронхиальное
дыхание и влажные хрипы.
• Для подтверждения диагноза проводят рентгенологическое,
бронхографическое исследования.
66.
Синдром ателектаза (ОБТУРАЦИОННЫЙ АТЕЛЕКТАЗ, РАКЛЕГКИХ)
Жалобы на инспираторную одышку (затрудненный
вдох), сухой свистящий вначале кашель, затем надсадный
мучительный. Причины: первичный бронхогенный рак
легкого или попадание инородного тела в просвет
бронхиального дерева. При осмотре: цианоз кожных
покровов, уменьшение объема пораженной половины
(пораженная часть грудной клетки западает вследствие
падения внутрилегочного давления), межреберья сужены.
67.
При пальпации — голосовое дрожание ослаблено илине проводится полностью.
При сравнительной перкуссии определяется тупой
звук (при полном закрытии просвета бронха), при частичном
сдавлении бронха или легкого при неполном ателектазе
над зоной ателектаза определяется притупленный звук с
тимпаническим оттенком (притупленно-тимпанический
звук).
При аускультации резко ослабленное везикулярное
дыхание над зоной ателектаза, бронхофония ослаблена.






























































 Медицина
Медицина