Похожие презентации:
Острый живот
1.
Выполнила:Энтин А.А.-6/100ОМ2.
Острый живот — клиническийсимптомокомплекс, развивающийся при
повреждениях и острых хирургических
заболеваниях органов брюшной полости и
забрюшинного пространства.
• Острый живот не является окончательным
диагнозом. Этим термином чаще пользуются в
тех случаях, когда не удается установить точный
диагноз острого хирургического заболевания, а
ситуация требует экстренной госпитализации
больного.
3.
Симптомы «острого живота»• Все симптомы «Острого живота» можно
объединить в 4 синдрома:
• Болевой.
• Диспептический: тошнота, рвота, нарушения стула.
• Воспалительный: повышение температуры тела,
озноб, воспалительные изменения в анализе крови.
• Перитонеальный: связан с вовлечением в процесс
брюшины, проверяется выявлением симптомов
раздражения брюшины (Щеткина-Блюмберга,
Раздольского, Воскресенского и др.)
4.
Симптомы «острого живота»• Ведущий признак острого живота — внезапное
появление постоянной или схваткообразной боли,
локализованной или распространенной по всему
животу. Боль может быть резко выраженной и
сопровождаться развитием шока. Частый симптом
— тошнота и рвота, которые могут возникнуть в
первые часы и даже минуты заболевания. Иногда
наблюдается упорная мучительная икота.
• Задержка стула и прекращение отхождения
кишечных газов обычно связаны с механической или
динамической непроходимостью кишечника. Реже
бывает жидкий стул (например, при инвагинации
кишки).
5.
Главными признаками «острого»живота являются синдромы:
• Болевой синдром повышенной интенсивности.
Любое движение, чихание или кашель усугубляют
чувство болезненности. Пациент принимает
статичную позу, подтянув к животу колени.
• • Четкая локализация боли прослеживается только
в начале приступа. Затем она распространяется на
всю брюшину. Что стало источником
воспалительного процесса, определяют, постукивая
пальцами по животу. Место наибольшей
концентрации боли соответствует пораженному
органу.
6.
Синдром раздражения брюшины• Главный симптом, возникающий при поражении
внутренних органов брюшины, – признак
ЩеткинаБлюмберга. Плавное надавливание на
живот вызывает боль, которая резко усиливается
после одергивания руки.
• • Напряжение мышц передней стенки брюшины.
Интенсивность этого симптома зависит от весовой
категории, возраста и других индивидуальных
показателей пациента. Особенно ярко он выражен
после разрыва органа и наличия кровотечения в
брюшную полость.
7.
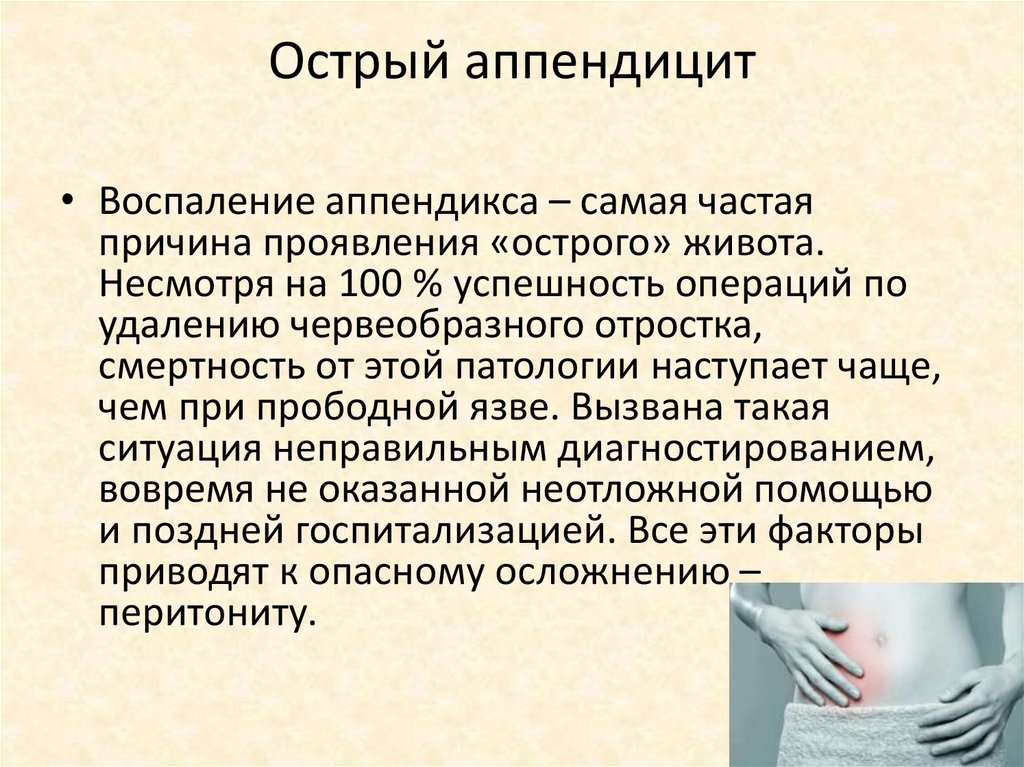
Острый аппендицит• Воспаление аппендикса – самая частая
причина проявления «острого» живота.
Несмотря на 100 % успешность операций по
удалению червеобразного отростка,
смертность от этой патологии наступает чаще,
чем при прободной язве. Вызвана такая
ситуация неправильным диагностированием,
вовремя не оказанной неотложной помощью
и поздней госпитализацией. Все эти факторы
приводят к опасному осложнению –
перитониту.
8.
• Аппендицит острый (воспаление аппендикса).Симптоматика начинается с боли в области
желудка. Затем распространяется на весь
живот. Характерная особенность патологии –
больному не удается определить эпицентр
боли. Хотя иногда ее наибольшая
концентрация сосредотачивается в области
пупка. При пальпации отмечается боль в
правой подвздошной области,
обнаруживается мышечное напряжение.
9.
• Клиника: чаще всего заболевание начинается внезапно средиполного здоровья с появлением болей постоянного характера,
постепенно нарастающих.
• Боль локализуется вначале в эпигастрии, около пупка
(висцеральная боль) через несколько часов перемещается в
правую подвздошную область (симптом Кохера-Волковича).
Локализация болей соответствует месту расположения
воспаленного отростка.
• Диспепсический симптом проявляется тошнотой, которая
появляется после начала болей, может сопровождаться рвотой
однократной. Рвота носит рефлекторный характер. Характерна
задержка стула вследствие пареза кишечника (но может быть и
понос при тазовом расположении отростка). Температура –
субфебральная, тахикардия, частота пульса соответствует
температуре тела, язык обложен, вначале влажный (с развитием
перитонита – сухой)
10.
• При осмотре живота: правая половина отстает от левой придыхании. При поверхностной пальпации – напряжение мышц в
правой подвздошной области (дефанс). При глубокой
пальпации – боль в правой подвздошной области. Определяют
следующие симптомы:
• Щеткина-Блюмберга (раздражения брюшины)
•Симптом Воскресенского («рубашки»)
• Симптом Ровзинга (толчкообразн. пальпация сигмы).
• Симптом Ситковского (усиление болей - на левом боку).
• Бартомье-Михельсона (пальпация при полож. на лев. боку).
• В анализе крови: лейкоцитоз 10-20 тыс., сдвиг формулы влево,
нейтрофилез, ускоренное СОЭ.
• Анализ мочи:норма (при ретроцекальном расположении могут
быть эритроциты и лейкоциты).
11.
Осложнения острого аппендицита• Аппендикулярный инфильтрат: как следствие
несвоевременного лечения деструктивного
аппендицита (чаще всего флегмонозного)
представляет собой опухолевидное образование
(ограниченный перитонит), куда входят:
червеобразный отросток со слепой кишкой, петли
тонкого кишечника. Весь этот конгломерат сращен с
большим сальником. Общее состояние
удовлетворительное, температура до 38°. Боль
незначительная, при пальпации – плотное
образование, болезненное. В крови: лейкоцитоз,
ускоренное СОЭ, сдвиг формулы влево.
12.
• Аппендикулярный абсцесс– нагноениеинфильтата. Состояние больного ухудшается,
высокая температура, учащение пульса, сухой
язык, появление симптомов раздражения
брюшины, лейкоцитоз, сдвиг формулы влево.
Лечение хирургическое: вскрытие гнойника и
дренирование.
13.
• Пилефлебит– гнойный тромбофлебитворотной вены – редкое, но очень опасное
осложнение, которое почти всегда
заканчивается гнойным гепатитом или
сепсисом. Летальность высокая. Состояние
крайне тяжелое, выражена интоксикация,
температура тела высокая (гектическая),
желтуха, увеличение печени. Больные
погибают от печеночно-почечной
недостаточности.
14.
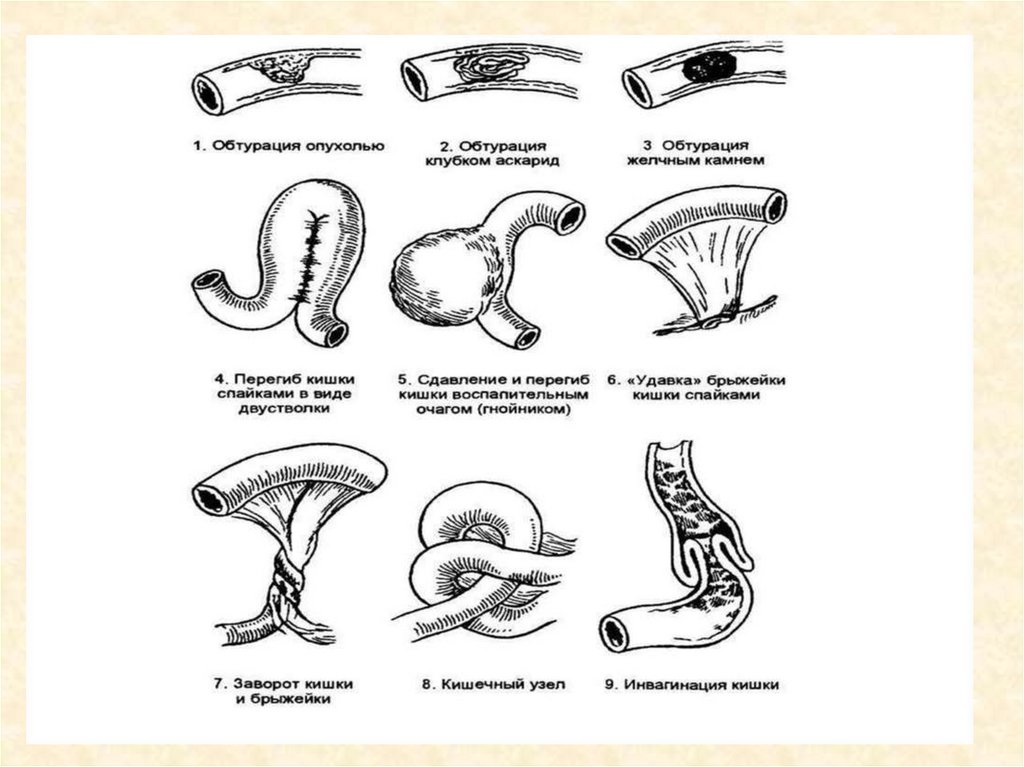
Причины острой кишечнойнепроходимости
• формирование в просвете кишки новообразования
доброкачественного или же злокачественного характера;
• • ущемление грыжи;
• • заворот кишок или же образование узлов;
• • перекрытие просвета кишки спайками, которые
сформировались вследствие ранее проведённого
хирургического вмешательства на органах брюшной полости;
• • инвагинация кишечных стенок. Данное патологическое
состояние характеризуется тем, что определённый участок
одной кишки втягивается в другую;
• • перекрытие просвета кишки каловыми и желчными камнями,
инородными предметами или же скоплением глистов.
15.
16.
Клиника острой кишечнойнепроходимости
• Болевой синдром при острой кишечной
непроходимости выражен очень интенсивно. Боль
локализуется в области пупка, не иррадиирует.
Имеет схваткообразный характер. В момент
приступа человек принимает вынужденное
положение, которое позволяет ему немного
уменьшить проявление боли.
• У больного могут проявиться в этот период
признаки шока – учащение ЧСС, бледность кожного
покрова, выделение холодного и липкого пота.
Указанные симптомы требуют экстренной
диагностики и лечения.
17.
• Второй симптом – рвота. По её характеру можноопределить уровень кишечной непроходимости.
Обильная рвота съеденной накануне пищей указывает
на поражение тонкого кишечника. При толстокишечной
непроходимости сначала рвота пищей, затем примесью
желчи, а после тёмно-зелёными массами (каловая
рвота).
• • Третий симптом – задержка стула и газов. Сначала
рефлекторно опорожняются нижние участки
кишечника. Но после этого развивается задержка стула
и вздутие живота. При визуальном осмотре можно
выявить, что живот больного увеличен, но
асимметрично. Кроме этого, на нём можно отметить
усиленную перистальтику.
18.
Диагностика острой кишечнойнепроходимости
• Физикальные симптомы: вздутие живота,
усиленная перистальтика, шум плеска при
пальпации и др.
• • При рентгенографии органов брюшной полости
определяются раздутые газом петли кишечника,
чаши Клойбера (одновременное обнаружение
жидкости и газа в раздутых петлях кишечника).
• • Показана срочная госпитализация больного в
хирургический стационар для оперативного
лечения, так как результаты зависят от сроков его
проведения.
19.
Три периода острой кишечнойнепроходимости
• Ранний период, первые 12 часов (или меньше).
Появляется вздутие и чувство тяжести в животе,
тошнота. Затем возникают боли, характер и
интенсивность которых зависят от причины патологии.
• • Если сдавливание кишки производится снаружи,
например, при если диагностируется спаечная
непроходимость кишечника, то болевые симптомы
постоянны, но меняется их интенсивность: от
умеренных до сильных, приводящих к шоковому
состоянию.
• • Когда просвет перекрывается изнутри, они
приступообразные, продолжаются несколько минут, а
затем исчезают. Рвота возникает в том случае, если
нарушена проходимость пищи из желудка в кишечник
20.
• Промежуточный период, от 12 до 24 часов. Симптомыкишечной непроходимости становятся выраженными.
Независимо от причины заболевания, боли постоянны,
вздутие живота усиливается, рвота частая и обильная.
Развивается обезвоживание, отек кишки.
• • Поздний период, от 24 часов. Признаки
непроходимости кишечника у взрослых и детей на этом
этапе свидетельствуют о вовлечении всего организма в
патологический процесс. Нарастает частота дыхания, изза бактериальной интоксикации увеличивается
температура, развивается острая почечная
недостаточность боли в животе уменьшаются.
• • Возможно развитие перитонита и сепсиса.
21.
Клиническая картина ущемлениягрыжи
• внезапно возникшая сильная боль в участке
грыжевого выпячивания или в брюшной полости;
• • невправимость ранее вправимой грыжи;
• • быстрое увеличение и напряжение грыжевого
выпячивания;
• • невозможность определения грыжевых ворот;
• • отрицательный симптом «кашлевого толчка»;
• • появление и нарастание диспепсических
расстройств (тошнота, рвота, изжога) и клиники
острой странгуляционной механической
непроходимости кишечника (при ущемлении петли
кишки).
22.
23.
• В отдельную группу выделяют послеоперационнуюгрыжу. В этом случае болевой синдром ярче всего
выражен в области рубца. При других видах грыж
боль не имеет четкой локализации. Она может
переходить даже на бедра.
• • При воспалительном поражении подвздошной
или слепой кишки боль сопровождается
расстройством стула и повышенным
газообразованием. \
• • При рентгенографии органов брюшной полости
определяются раздутые газом петли кишечника,
чаши Клойбера.
24.
Классификация ущемленных грыж• Наружные брюшные грыжи: паховая,
бедренная, пупочная, белой линии живота,
послеоперационная, редкие (полулунной
линии, мечевидного отростка,
промежностные, запирательные,
седалищные, поясничные и др.).
• • Внутренние брюшные грыжи:
диафрагмальная, дефект сальника или
брыжейки, брюшные карманы.
25.
Ущемленная грыжа• Различают ущемление истинное и ложное (грыжа
Брока). При истинном ущемлении происходит сжатие
содержимого грыжи в грыжевых воротах (20-40%
случаев) или в шейке грыжевого мешка (66-80 %) с
нарушением кровообращения ущемленного органа и
появлением сильной ишемической боли.
• • При ложном ущемлении боль в грыже возникает
вследствие попадания в грыжевой мешок пораженных
органов брюшной полости при острых хирургических
заболеваниях или инфицированного выпота (остром
аппендиците, остром холецистите, остром панкреатите
и др.) без сжатия содержимого грыжи в ее шейке и,
следовательно, без наличия странгуляционной
борозды.
26.
• Эластическое ущемление возникает у больных с узкимигрыжевыми воротами после попадания в грыжевой мешок
большого объема органов брюшной полости в момент
внезапного повышения внутрибрюшного давления .
• • При каловом ущемлении кишки сдавление грыжевого
содержимого происходит в результате резкого переполнения
кишечным содержимым приводящего отдела кишечной петли,
находящейся в грыжевом мешке.
• При насильственном вправлении грыжевой мешок с его
содержимым может быть смещен в предбрюшинное
пространство («мнимое», или «ложное» вправление), что
быстро ведет к развитию кишечной непроходимости и
ретроперитонита
27.
Диагностика ущемленной грыжи• Из инструментальных методов обследования наиболее
информативными являются УЗИ, обзорная рентгенография.
При УЗИ определяется фиксированная петля кишки или сальник
в грыжевом мешке на фоне грыжевой воды; становится
видимой стенка кишки и ее просвет с наличием жидкости и
газа.
• • Проведение УЗИ позволяет отличить ущемленную грыжу от
воспалительных или злокачественных опухолей брюшной
стенки, тромбоза венозного узла в устье большой подкожной
вены, нередко иммитирующего ущемленную бедренную
грыжу.
• • Основным рентгенологическим признаком ущемления тонкой
кишки является скопление газа и жидкости в петле кишки,
находящейся в грыже и в приводящих петлях (чаши Клойбера
появляются через 2-4 часа и в более поздние сроки).
28.
Клиническая картина ущемлениягрыжи
• Пристеночное (частичное) ущемление стенки
толстой кишки при скользящей паховой грыже, при
отсутствии клиники непроходимости кишечника
проявляется болью и частыми ложными позывами к
дефекации (тенезмами).
• • Главной особенностью пристеночного ущемления
является отсутствие симптомов острой кишечной
непроходимости.
• • Пристеночное ущемление мочевого пузыря в
скользящей грыже сопровождается учащенным
болезненным мочеиспусканием, гематурией;
иногда, наоборот, может быть задержка мочи
29.
Алгоритм оказания помощи приущемленной грыже
• Экстренная госпитализация в хирургический
стационар на носилках.
• • Категорически запрещается попытка вправления
грыжи, применять аналгетики, тепло,
спазмолитики.
• • Госпитализация показана также, если к моменту
осмотра грыжа вправилась.
• • Больные с невправимой грыжей и болевым
синдромом также должны госпитализироваться в
хирургический стационар по экстренной помощи.
• • ЛЕЧЕНИЕ УЩЕМЛЕННОЙ ГРЫЖИ –
ХИРУРГИЧЕСКОЕ.
30.
Симптомы острого холецистита• 1) симптом Грекова-Ортнера – перкуторная
боль, появляющаяся в области желчного
пузыря при легком поколачивании ребром
ладони по правой реберной дуге;
• 2) симптом Мерфи – усиление боли,
возникающее в момент ощупывания желчного
пузыря при глубоком вдохе больного.
• 3) симптом Курвуазье – увеличение желчного
пузыря определяется при пальпации
удлиненной части его дна, которое довольно
четко выступает из-под края печени.
31.
• 4) симптом Пекарского – болезненность принадавливании на мечевидный отросток.
• 5) симптом Мюсси-Георгиевского
(френикуссимптом) – болезненность при
пальпации в надключичной области в точке,
расположенной между ножками грудиноключично-сосцевидной мышцы справа;
• 6) симптом Боаса – болезненность при
пальпации околопозвоночной зоны на уровне
IX–XI грудных позвонков и на 3 см правее
позвоночника.
32.
Виды холецистита• Катаральный – негнойное поверхностное
воспаление;
• • Флегмонозный – гнойное воспаление с
поражением всех слоев желчного пузыря;
• • Гангренозный неосложненный – стенка пузыря
частично или вся подвергается некрозу;
• • Гангренозный осложненный – прорыв
истонченной воспалением и некрозом стенки
желчного пузыря с попаданием желчи в брюшную
полость, что приводит к развитию желчного
перитонита.
33.
Симптомы острого калькулезногохолецистита
• Главный клинический признак острого
калькулезного холецистита – желчная колика,
характеризующаяся острой болью в правом
подреберье или в области эпигастрия,
иррадиирующей в правую половину туловища,
лопатку, руку, гораздо реже – в левую половину
тела.
• • При остром калькулезном холецистите желчная
колика имеет свои особенности – возникает перед
утренним пробуждением или сразу после него,
интенсивность болевых ощущений нарастает в
течение нескольких часов, они более выражены,
чем при других заболеваниях.
34.
• Кроме боли, признаками острого калькулезногохолецистита являются тошнота, рвота съеденной пищей
и желчью. В течение 12 часов от начала заболевания
присоединяется бактериальная инфекция, что
проявляется гипертермией, отсутствием аппетита,
слабостью и недомоганием.
• • При полной либо частичной обструкции холедоха
конкрементом развивается механическая желтуха (при
остром калькулезном холецистите встречается
достаточно редко).
• • При активном росте бактериальной флоры может
развиться эмпиема желчного пузыря с осложнением в
виде перфорации или формирования свища желчного
пузыря, панкреатит, сепсис.
35.
Симптомы острого калькулезногохолецистита
• повышенная температура тела в пределах
37–38 градусов;
• • снижение артериального давления;
• • ощущение слабости;
• • холодный пот; сухость и горечь во рту;
• • потемнение мочи; светлый кал;
• • желтуха.
36.
неотложная помощь при остромхолецистите
• Спазмолитики: нитроглицерин – 1 таблетка под
язык, дротоверин (но-шпа) 2% р-р 2-4 мл или
папаверина 2% р-р 1-2 мл парентерально.
Внутривенное капельное введение 100-150 мл
0,25% раствора новокаина, 400 мл реополиглюкина.
• • Дифенгидрамин (димедрол) 1% раствор 1-2 мл
или хлоропирамин (супрастин) 2% раствор 1-2 мл
парентерально.
• • Пузырь со льдом на правое подреберье.
• • Экстранная госпитализация в хирургический
стационар.
37.
Острый панкреатит• Клинические признаки:
• - Боль, возникает внезапно, чаще после погрешности в
диете, приема обильной жирной пищи, алкоголя. Боль
постоянного характера, в верхней части живота, резкая,
бывает распирающей, сверлящей, отдает в спину или
как бы опоясывает, иррадиирует в правое и левое
подреберье, в лопатку, надплечье, иногда в сердце.
Интенсивность болей настолько велика, что больные
иногда теряют сознание.
• - В крови повышается активность амилазы и липазы.
УЗИ показывает увеличение размеров и отек железы.
38.
Неотложная помощь при остромпанкреатите
• Голод, инфузионная терапия (физиологический раствор
NaCl 2-3литра под контролем диуреза)
• • Атропин сульфат 0,1% -1,0 + но-шпа 4 мл
парентерально.
• • Нексиум 40 мг внутривенно капельно на 200 мл
физраствора.
• • Аналгетики (новокаин, аналгин, баралгин, трамал,
промедол).
• • Октреатид 100 мг 3 раза в день подкожно.
• • Метрагил 100 мг 3 раза в день внутривенно капельно.
• • Мексидол 100-200 мг 2-3 раза в день
внутривеннокапельно на 200 мл физраствора
39.
Болезни внутренних органов которые«симулируют» симптомы «острого» живота
• Патологии женской репродуктивной системы
(апоплексия яичника, внематочная беременность,
воспалительные процессы). Боль сильная,
сосредоточена в нижней части поясницы и живота.
Отдает в промежность.
• • Отравление. Боль сопровождают признаки
интоксикации: непрерывная рвота, нарушения стула
и повышение температурных показателей тела.
• • Острый простатит. Болевой синдром отмечается в
паху, отдавая в область прямой кишки. При
опорожнении кишечника усиливается, становится
пульсирующей и резкой.
40.
Для диагностики патологии и определенияповрежденного органа используют такие
исследования:
• Опрос пациента и его близких;
• • Внешний осмотр кожных покровов, слизистых,
зрачков, определение состояния сознания;
• • Измерение температуры тела, артериального
давления, исследование пульса, дыхания;
• • Пальпация, перкуссия и аускультация живота;
• • Лабораторные исследования мочи, крови и кала;
• Рентгенография органов брюшной полости;
• • УЗИ-диагностика;
• В стационаре: Эндоскопия: ЭГДС, ректосигмоскопия;
Лапароскопия; Лапаротомия
41.
Физикальные исследования живота• Существенную роль играют изучение анамнеза
заболевания и его осложнений, тщательный осмотр и
наблюдение за поведением больного. • При пальпации
часто выявляются болезненность, ограниченное или
распространенное напряжение мышц брюшной стенки
и положительный симптом Щеткина-Блюмберга.
Перкуссия брюшной стенки позволяет обнаружить
сближение границ печеночной тупости или ее
исчезновение (пневмоперитонеум при перфорации
полого органа), а также наличие свободной жидкости в
брюшной полости. • При аускультации оценивают
наличие и характер перистальтических шумов
кишечника
42.
До госпитализации:• До момента госпитализации запрещается
применять болеутоляющие и наркотические
средства, антибиотики, назначать
слабительные, ставить клизму, предлагать еду
и питье, согревать живот. Не следует также
терять время на уточнение диагноза до
госпитализации. В ряде случаев во время
транспортировки необходимо внутривенное
вливание кровезамещающих растворов при
снижении АД, обусловленном кровопотерей,
сердечных препаратов и других по жизненным
показаниям.






































 Медицина
Медицина