Похожие презентации:
Заболевания мочеполовой системы
1.
УО «Гомельский государственныймедицинский колледж»
2.
Мочеполовая система умужчин (МПС), а также
мочевыделительная система у
женщин (МВС) являются
сложно организованными
системами в организме
человека.
3.
Мужская урология включает в себятакие мочеполовые заболевания как
импотенция, преждевременное
семяизвержение, простатит, аденома
простаты, уретрит, цистит,
баланопостит, орхит, эпидидимит,
мужское бесплодие, заболевания
передающиеся половым путем:
хламидиоз, уреаплазмоз,
гарднереллез, генитальный герпес.
4.
Женская урология проводитдиагностику, лечение и
профилактику следующих
мочеполовых заболеваний:
цистит, уретрит,
пиелонефрит, недержание
мочи.
5.
Мочевыделительная системачеловека включает
мочеиспускательный канал, мочевой
пузырь, мочеточники и почки.
Она регулирует количество и состав
жидкости в организме и выводит
отработанные продукты (шлаки) и
избыточную жидкость.
6.
Наиболее частая форма патологиимочевых путей - инфекционные
заболевания - болезни мочеполовой
системы, которые могут вызываться
бактериями, грибами, вирусами,
паразитами, многие из них
передаются половым путем.
Причина – инфекция.
7.
Также причиной могут быть инефротоксические яды, такие
как сулема, четыреххлористый
углерод, переливания
несовместимой крови,
массивные ожоги.
Наследственная
предрасположенность.
8.
Из других причин, вызывающихпоражения органов
мочевыделительной системы следует
выделить переохлаждения, особенно
воздействия влажного холода,
травмы, застои мочи, авитаминозы,
другие заболевания (сахарный
диабет, неизлеченная нефропатия
беременных).
9.
Все инфекционно-воспалительные заболевания
органов мочеполовой системы
делятся на две группы:
специфические и
неспецифические
(в зависимости от характера
возбудителя болезни).
10.
Воспалительные процессы,вызванные гонококками,
влагалищной трихомонадой,
хламидиями, микоплазмами,
палочкой Коха и т.п., относятся к
специфическим воспалительным
заболеваниям мочеполовой
системы.
11.
Неспецифическоевоспаление вызывают
условно патогенные
бактерии: кишечная палочка,
стафилококки, стрептококки,
энтерококки, гарднереллы,
клебсиеллы и пр.
12.
К общим клиническимпроявлениям воспаления
органов мочеполовой
системы относят
покраснение, отек,
нарушение функции
пораженного органа, а также
повышение температуры и
боли.
13.
Диагностика мочеполовых инфекцийнасчитывает множество методов:
культуральный, иммуноферментный
анализ, реакция
иммунофлюоресценции,
полимеразная цепная реакция,
микроскопический анализ.
Наиболее достоверным считают
культуральный метод, но он
труднодоступен.
Самый распространенный полимеразно-цепной метод (ПЦР).
14.
Ультразвуковое исследование (УЗИ)Цистоскопия
Хромоцистоскопия
Внутривенная экскреторная урография
Радиоизотопная ренография (РРГ)
Цистография
Уретрография
Компьютерная томография (КТ, МРТ)
15.
Уретритом называют воспалениеслизистой оболочки
мочеиспускательного канала.
Это распространенное
заболевание встречается
одинаково часто как у мужчин,
так и у женщин.
16.
Уретриты бывают инфекционные(специфические и неспецифические),
неинфекционные (травматические введение инородных тел,
мастурбация), аллергические,
обменные и при заболеваниях
кишечника (запор, геморрой).
17.
Инфекционные специфическиеуретриты всегда обусловлены
инфекциями, передаваемыми
половым путем (гонорейные,
трихомонадные).
18.
Инфекционные неспецифические уретритыразвиваются вследствие воздействия
патогенной микрофлоры - микоплазма,
хламидии, бактерии, вирусы, грибковая
инфекция и т.д. Развитию этого типа
уретритов также могут способствовать
беспорядочные половые связи, болезнь
полового партнера.
19.
Факторы, способствующиеразвитию уретрита:
1. Мочекаменная болезнь,
поскольку камни и песок,
проходя по
мочеиспускательному каналу,
могут травмировать уретру.
20.
2. Переохлаждение.3. Опорожнение мочевого пузыря
реже, чем раз в три часа, поскольку
при мочеиспускании происходит
смывание бактерий со стенок
уретры.
4. Большая физическая нагрузка.
21.
5. Нерегулярные половыеотношения, большое количество
половых партнеров.
6. Частое употребление острых,
соленых, жареных, кислых блюд,
алкоголя, газированных напитков.
7. Инфекционно-воспалительные
заболевания других органов.
22.
Первыми симптомами заболевания могутбыть
болезненное мочеиспускание (жжение) с
увеличенной частотой позывов;
выделения из мочеиспускательного канала,
приводящие к его покраснению и слипанию
наружного отверстия;
высокая концентрация в моче лейкоцитов,
даже при отсутствии следов возбудителя.
23.
Симптомы острого уретритапроявляются уже в течение
нескольких суток при
специфическом уретрите и
через 5-20 дней при
неспецифическом.
24.
Поздняя диагностика и неправильнопроведенное лечение могут
спровоцировать развитие
хронической формы заболевания.
Проявления хронического уретрита
- скудные выделения из уретры,
особенно по утрам, умеренные боли
и зуд в мочеиспускательном канале.
25.
При обнаружении подобных признаковнеобходимо срочно обратиться к врачу,
поскольку, если своевременно не провести
лечение, болезнь может приобрести
хроническую форму, и воспалительный
процесс может перейти на предстательную
железу (простатит), семенные пузырьки
(везикулит) и даже яички (орхит) и его
придаток (эпидидимит) с угрозой развития
бесплодия. Инфекция из уретры может
восходящим путем попасть в почки и
вызвать в них воспаление.
26.
Для подтверждения диагноза«уретрит» проводят микроскопию
отделяемого из
мочеиспускательного канала и
двустаканную пробу мочи.
Дополнительные исследования
назначают, чтобы исключить
вовлечение в воспалительный
процесс других органов.
27.
Лечение уретрита - это в первуюочередь ликвидация инфекции в
мочеиспускательном канале. С этой
целью назначается
антибактериальная терапия на срок
от нескольких дней до нескольких
недель, в зависимости от вида
возбудителя инфекции.
28.
Цистит - воспаление слизистой оболочкимочевого пузыря.
Среди женщин цистит является самым
распространенным урологическим
заболеванием. По статистике, 25% женщин
страдают воспалением мочевого пузыря, а
10% из них - от хронической формы этого
заболевания.
Мужчины страдают этим недугом в 8 раз
реже ввиду особенностей анатомии
мочеполовой сферы.
29.
Цистит, как всякий воспалительныйпроцесс, может быть острым и
хроническим. Кроме того, его делят
на первичный (цистит как
самостоятельное заболевание) и
вторичный (цистит как осложнение
другого заболевания: туберкулеза,
камня, опухоли мочевого пузыря).
30.
Развитию болезни способствуют следующиефакторы, вызывающие раздражение слизистой
оболочки мочевого пузыря:
задержка и застой мочи;
камни и опухоли мочевого пузыря;
переохлаждение тела;
употребление пряностей, копченостей,
алкогольных напитков;
нарушения правил личной и половой гигиены;
воспалительные процессы в других
мочеполовых органах (при этом инфекция
может проникать сверху, нисходящим путем
(при заболеваниях почек) или снизу восходящим путем;
врожденные аномалии органов
мочевыделительной системы.
31.
Основной причиной цистита являетсяинфекция, которая попадает в мочевой
пузырь по мочеиспускательному каналу или
с током крови.
Чаще всего это один из представителей
условно-патогенной флоры - кишечная
палочка, стафилококки, стрептококки и т.п.
Реже встречаются циститы, связанные с
половыми инфекциями, например,
микоплазменные.
32.
В мочевой пузырь женщины инфекцияпопадает из мочеиспускательного канала.
У женщин он короткий, широкий.В уретру
же бактерии попадают чаще всего из
влагалища. Практически всегда цистит
связан с воспалением влагалища кольпитом или с нарушением вагинальной
микрофлоры - бактериальным вагинозом.
33.
Для мужчин основное значение в развитиицистита имеет фактор застоя мочи в
пузыре, так как у них, в отличие от женщин,
сравнительно часты заболевания,
нарушающие опорожнение этого органа:
фимоз (сужение крайней плоти), стриктуры
(сужения) мочеиспускательного канала,
камни и опухоли мочевого пузыря, аденома
и рак предстательной железы.
34.
Традиционно обострения циститасвязывают с переохлаждением,
которое вызывает снижение
резистентности организма,
особенно местного иммунного
ответа, в результате чего микробы
активно размножаются и попадают в
мочевой пузырь, вызывая
воспалительную реакцию.
35.
Симптомы цистита. Воспаление мочевогопузыря проявляется, в первую очередь,
учащением мочеиспускания. Постоянно
возникают сильные позывы посетить туалет,
которые не соответствуют количеству
выделяющейся при этом мочи. Часто
отмечает боль в конце мочеиспускания,
иногда в моче появляется кровь. При
остром цистите повышается температура,
появляются боли внизу живота, отмечаются
эпизоды недержания мочи.
36.
Острый цистит сопровождается частыми(иногда через каждые 10-15 минут)
болезненными мочеиспусканиями малыми
порциями мочи мутного цвета. Отмечаются
разнообразные боли над лобком (тупые,
режущие, жгучие), усиливающиеся в конце
мочеиспускания. Острый цистит у женщин
в 80% случаев вызван кишечной палочкой и
в 5-15% случаев Staphylococcussaprophyticus (сапрофитной
формой стафилококка, живущей на коже).
37.
Хронический цистит обычносопутствует различным
заболеваниям мочевыделительной
системы (мочекаменной болезни,
аденоме предстательной железы,
патологиям мочеиспускательного
канала). При его обострении
отмечаются симптомы, аналогичные
острому процессу.
38.
Диагностика острого цистита включаетисследование мочи, крови, УЗИ мочевого
пузыря.
При хроническом цистите дополнительно
проводят цистоскопию, различные
урологические исследования.
Обследование должно быть полным и
комплексным, поскольку частое и
болезненное мочеиспускание может
свидетельствовать также и о мочекаменной
болезни, уретрите или простатите.
39.
Методылечения цистита зависят от
течения и тяжести заболевания.
Подобрать адекватное лечение
цистита можно только после
точного выявления его причины. В
большинстве случаев назначают
высокоэффективные антибиотики.
40.
Как правило, цистит проходит послеоднократного приема этих препаратов, но
предпочтительно, с целью профилактики
осложнений, принимать лекарство в
течение 3-4 дней. В случае если цистит не
проходит после 7 дней лечения,
определяют чувствительность микрофлоры
к антибиотикам (проводят посев мочи) и
назначают необходимое средство.
Повторный цистит в 90% случаев вызван
новым заражением.
41.
Если при посеве мочи выявлен тот жевозбудитель, что и при предыдущем
цистите, антибактериальную
терапию продолжают две недели. На
частоту возникновения циститов
могут влиять грибковая инфекция
(например, кандидоз),
использование влагалищных
диафрагм, спермицидов.
42.
Неспецифический гнойно-воспалительный процесс с
вовлечением слизистой
оболочки лоханки, чашечек и
паренхимы почки, с
преимущественным поражением
интерстициальной ткани и
канальцев.
43.
Этиология:1.
попадание бактерий в
почку (гематогенно,
лимфогено, уриногенно) в
сочетании с фактором 2;
2.
препятствие оттока мочи
44.
Течение циклическое.Преобладает моноинфекция.
При гематогенном
инфицировании чаще
развивается апостематозный
нефрит, возможно развитие
карбункула почки и уросепсиса.
45.
Клиника:боли в поясничной области,
температура субфебрильная,
затем интермиттирующий
характер,
диспепсические расстройства,
олигоурия,
интоксикация.
46.
Главный признак - пиурия +бактериурия.
Положительный симптом
Пастернацкого.
47.
Диагностика. В анализе мочи -белок от следов до одного
грамма в сутки, иногда
эритроциты, лейкоцитурия
(мальчики - 5, девочки - 8 в
поле зрения). По Нечипоренко лейкоцитов > 2000,
эритроцитов > 1000.
48.
Лечение. Инфузии, витамины,сердечные, седативные средства,
антибиотики,уросептики, диета,
физиолечение - УВЧ.
При выявлении карбункула лечение оперативное крестообразное рассечение.
Реабилитация - санаторно курортное лечение.
49.
Варикозное расширение венсеменного канатика.
Преимущественно слева
после 10лет.
Выделяют первичное и
вторичное.
50.
Три степени:1.
выявляется пальпаторно
2.
определяется визуально
3.
выраженный варикоз и
гипоплазия яичка.
51.
Лечение - хирургическое.Производится уже при 2 степени.
Операции Иванисевича (прекращение
ретроградного тока крови от почки к яичку
-перевязка яичковой вены)
Палома (прекращение ретроградного тока
крови от почки к яичку - перевязка
яичковой вены + перевязка одноименной
артерии)
52.
Порок развитияхарактеризующийся
отсутствием нижней стенки
уретры в дистальных
отделах, чаще у мальчиков.
53.
Головчатая форма.Отверстие мочеиспускательного
канала открывается на уздечке
полового члена.
Стволовая форма.
Отверстие мочеиспускательного
канала открывается на вентральной
поверхностиствола члена. Член
деформирован фиброзными тяжами.
54.
Мошоночная форма.Более выраженное
недоразвитие, деформация
полового члена. Наружное
отверстие уретры открывается
на уровне мошонки, которое
напоминает большие половые
губы. Мочеиспускание по
женскому типу.
55.
Промежностная форма.Вид половых органов резко изменен затруднение в определении половой
принадлежности. Половой член похож на
гипертрофированный клитор, мошонка в
виде половых губ. Отверстие
мочеиспускательного канала открывается
на промежности, нередко имеется
рудиментарное влагалище.
56.
Лечение.Первый этап в возрасте 1,5 - 2
лет - иссечение фиброзных
тканей, смещение
гипоспадического отверстия
проксимально.
Второй этап -уретропластика (5
- 13 лет).
57.
Врожденное расщеплениедорзальной стенки уретры.
Встречается 1: 50 000.
У мальчиков в 50 раз чаще. У
мальчиков различают эписпадию
головки, полового члена,
полную.
У девочек - клиторную,
субсимфизарную, и полную.
58.
Эписпадия головки - уплощениеголовки, расщепление крайней
плоти сверху, смещение
наружного отверстия уретры к
венечной борозде.
Мочеиспускание не нарушено.
59.
Эписпадия полового члена -искривление полового члена кверху,
головка расщеплена, по спинке
члена проходит полоска слизистой
оболочки к дистопированному
отверстию уретры, имеющему
форму воронки. Отмечается
недержание мочи при смехе и
физическом напряжении.
60.
Полная эписпадия - половойчлен недоразвит, имеет вид
крючка поднятого кверху,
кавернозные тела расщеплены,
вход в мочевой пузырь в виде
воронки, полное недержание
мочи в виду расщепления
сфинктерного кольца.
61.
Имеется большой диастаз междулонными костями - приводит к
утиной походке.
Эписпадия у девочек характерны меньшие
анатомические нарушения , что
затрудняет диагностику.
62.
Клиторная форма - расщеплениеклитора, наружное отверстие уретры
смещено вперед кверху,
мочеиспускание не нарушено.
Субсимфизарная - полное
расщепление клитора, отверстие
уретры открывается над ним в виде
воронки, полное или частичное
недержание мочи.
63.
Тотальная - верхняя стенкауретры отсутствует, на всем
протяжении имеет вид
желоба, шейка мочевого
пузыря и симфиз
расщеплены.
64.
Лечение - добиться удержания мочии создать недостающий отдел
уретры. В случаях эписпадии
полового члена без недержания
мочи - уретропластика по Кантвеллу
и Киршу. При недержании мочи пластика на шейке мочевого
пузыря(по Державину).
Оптимальный срок - 4- 6 лет.
65.
Выделяют дневное, ночное итотальное.
Ночное недержание мочи
(enoresis nocturna): у каждого 5
- 6 ребенка до 14лет.
Речь о ночном недержании мочи
может идти только у ребенка
старше 2 лет.
66.
Этиология: гельминтозы,переутомление, заболевание
ЛОР - органов, авитаминозы,
неврозы, заболевание мочевых и
половых органов и пр.Может
быть каждую ночь по нескольку
раз. Может быть ремиссия.
67.
Лечение.В комплексе педиатра,отоларинголога, невропатолога с
проведением всестороннего обследования.
Ограничивают прием жидкости во второй
половине дня. Перед сном в нос - порошок
адиурекрина. Рекомендуется будить
ребенка в определенное время - 10 - 12
часов ночи. Электростимуляция мочевого
пузыря синосоидальными токами.
68.
Сужение отверстия крайней плоти,вследствие чего становиться
невозможным обнажение головки
полового члена. Внутренний листок
крайней плоти спаян с головкой
эмбриональными спайками. При
росте головка раздвигает
препуциальный мешок, разъединяя
синехии - у детей первых лет жизни
фимоз - физиологическое явление.
69.
Осложнения: баланопостит, ведущийк рубцовому сужению отверстия
препуциального мешка. Различают
гипертрофический (избыточное
развитие крайней плоти) и
атрофический (крайняя плоть плотно
облегает головку, имеет отверстие с
каллезными краями) фимоз.
70.
Лечение - круговое иссечениелистков крайней плоти.
Физиологический фимоз лечения
не требует. При скоплении
смегмы - разделение синехий
пуговчатым зондом,
насильственное обнажение
головки.
71.
Ущемление головки полового членасуженым концом крайней плоти.
Чаще всего причиной бывает
мастурбация. Развивается отек
тканей - опасность некроза
ущемляющего кольца. Лечение.
Немедленное вправление головки
под рауш - наркозом.
72.
Встречается у девочек первыхлет жизни. Связано с
воспалительным процессом.
Лечение. Разъединение малых
половых губ с помощью
пуговчатого зонда с введением
марлевой прокладки 3 - 4 дня.
73.
Результат нарушениякровоснабжения чаще всего при
крипторхизме. При
двусторонней - эндокринные
нарушения, адипозогенитальное
ожирение, задержка полового
развития. Лечение компетенция эндокринолога.
74.
Наличие одного яичка, связано снарушением эмбриогенеза, нередко
сочетается с солитарной почкой,
соответствующая половина мошонки
гипоплазирована.
Лечение. При чистом монорхизме имплантация протеза из силикона. При
гипоплазии единственного яичка заместительная гормональная терапия.
75.
Отсутствие обоих яичек.Обусловлено незакладкой
половой железы. Сочетается с
двустороней агенезией
(нежизнеспособной) или
аплазией почек.
Лечение. Назначение гормонов.
76.
Наличие добавочного яичка.Обычно оно гипоплазировано и
лишено придатка.
77.
При наличие коротких сосудов илипрепятствия по ходу пахового канала яичко
задерживается у входа или в его просвете истинный крипторхизм. Если задержка
произошла в брюшной полости абдоминальная ретенция. Задержка в
паховом канале - инвагинальная ретенция.
Эктопия - отклонение яичка от пути
следования в мошонку - лонная, паховая,
бедренная, промежностная.
78.
Диагностика: по данным осмотра ипальпации (при эктопии
пальпируется в подкожной
клетчатке, малоподвижно,
соответствующая половина мошонки
уплощена, недоразвита; при
крипторхизме - либо не удается
пропальпировать, либо
обнаруживается в паховом канале).
79.
Исследование проводят вгоризонтальном положении. Врач
одной рукой снизу захватывает
мошонку, а ладонью другой
проводит вдоль пахового канала и
от корня мошонки вниз.
Лечение. Операция низведения
яичка в возрасте 4 - 6 лет (Торека Герцена, Щюллера).
80.
Гидроцеле и фуникуцелесвязано с незаращением
вагинального отростка
брюшины и скоплением в нем
серозной жидкости. При
необлитерации в дистальном
отделе образуется водянка
оболочки яичка.
81.
Если облитерация в дистальномотделе, а в проксимальном
необлитерация - развивается
сообщающаяся водянка семенного
канатика. В случае необлитерации
всего влагалищного отростка
образуется сообщающаяся водянка
оболочек яичка и семенного
канатика.
82.
При облитерации в дистальноми проксимальном отделах, и
скоплении жидкости в среднем
отделе -образуется
несообщающаяся водянка
оболочек семенного канатика.
83.
Клиника. Увеличение половины иливсей мошонки. Изолированная
водянка -округлой формы, у
нижнего полюса определяется
яичко. Сообщающаяся водянка проявляется мягкоэластическим
образованием продолговатой
формы, верхний край которого
пальпируется у наружного пахового
кольца.
84.
При натуживании увеличива-ется и становится более
плотным. Безболезненно.
Диафаноскопия -симптом
просвечивания. Киста имеет
округлую форму, четкие
контуры, хорошо определяются
ее полюса.
85.
Лечение.Оперативное лечение после 2 - 3
лет. При изолированной и приобретенной
водянке оболочек яичка - операция по
Винкельману, которая заключается в
рассечении оболочек водяночной полости,
и сшивании их в вывороченном положении
вокруг яичка и придатка.
86.
При сообщающейся водянке -операцияРосса - прекращение сообщения с
брюшной полостью и создание оттока для
водяночной жидкости. У детей моложе 2
лет в случае напряженной водянки
оболочек яичка, вызывающей беспокойство
показано применение пункционного
способа лечения. После эвакуации
жидкости накладывается суспензорий.
87.
88.
Рак мочевого пузыря - второе по частотезлокачественное заболевание органов мочевой
системы после рака предстательной железы,
составляет 3-4 % всех новообразований
человека.
• Мужчины болеют раком мочевого пузыря
примерно в 3-4 раза чаще женщин, что может
быть обусловлено генетическими,
гормональными или анатомическими (большая
предрасположенность к застою мочи в
пожилом возрасте) факторами.
• Эти новообразования развиваются в любом
возрасте, но чаще всего поражают пациентов
старше 60 лет.
• За последние 50 лет во всем мире в 1,5 раза
увеличилось число больных с впервые
89.
Группы рискаТабакокурение – 60%
Инфицирование вирусом Эпштейн - Барра
– 40%
Производство промышленных красителей,
ядохимикатов, нефтепродуктов, контакт с
солями тяжелых металлов – 20%
Папиллома мочевого пузыря – облигатный
предрак
90.
гистологическаяклассификация опухолей
мочевого пузыря
I. Эпителиальные опухоли.
II. Неэпителиальные опухоли.
III. Смешанная группа
опухолей.
IV. Метастатические опухоли
и вторичного
распространения.
V. Неклассифицируемые
опухоли.
VI. Неопухолевые изменения
эпителия.
91.
Классификация опухолей мочевого пузыря по системе TNM (2002)Т - первичная опухоль
Тх - недостаточно данных для оценки глубины инвазии опухоли.
Т0 - первичная опухоль отсутствует.
Тa - папиллярная неинвазивная карцинома.
Tis - карцинома in situ, плоская опухоль.
T1 - опухоль врастает в соединительную ткань подэпителиального слоя.
T2 - опухоль врастает в поверхностный или глубокий слой детрузора.
T3 - опухоль врастает в околопузырную клетчатку микро- или
макроскопически.
T4 - опухоль врастает в предстательную железу, матку или влагалище,
в стенку таза или брюшную стенку.
Опухоли категории Тis, Та и Т1 относят к категории поверхностных
новообразований, карциномы с большей глубиной врастания в стенку
мочевого пузыря и распространением за его пределы называют инвазивными.
92.
N - регионарные лимфатические узлыNx - недостаточно данных для оценки состояния регионарных
лимфатических узлов.
N0 - нет метастазов в регионарных лимфатических узлах.
N1 - метастаз в одном регионарном лимфатическом узле, не
превышающий 2 см в наибольшем измерении.
N2 - метастаз в одном регионарном лимфатическом узле, более 2 см, но не
более 5 см в наибольшем измерении или множественные лимфатические
узлы, ни один из которых не превышает 5 см в наибольшем измерении.
N3 - метастазы в регионарных лимфатических узлах более 5 см в
наибольшем измерении.
M - отдаленные метастазы
Мх - недостаточно данных для оценки наличия отдаленных метастазов.
М0 - нет отдаленных метастазов.
М1 - имеются отдаленные метастазы.
93.
94.
Клиника1. Безболевая гематурия,
купирующаяся самостоятельно
– у 60-70% - характерна для
поверхностных опухолей
мочевого пузыря, при
своевременном адекватном
лечении 5-летняя
выживаемость 90%.
95.
96.
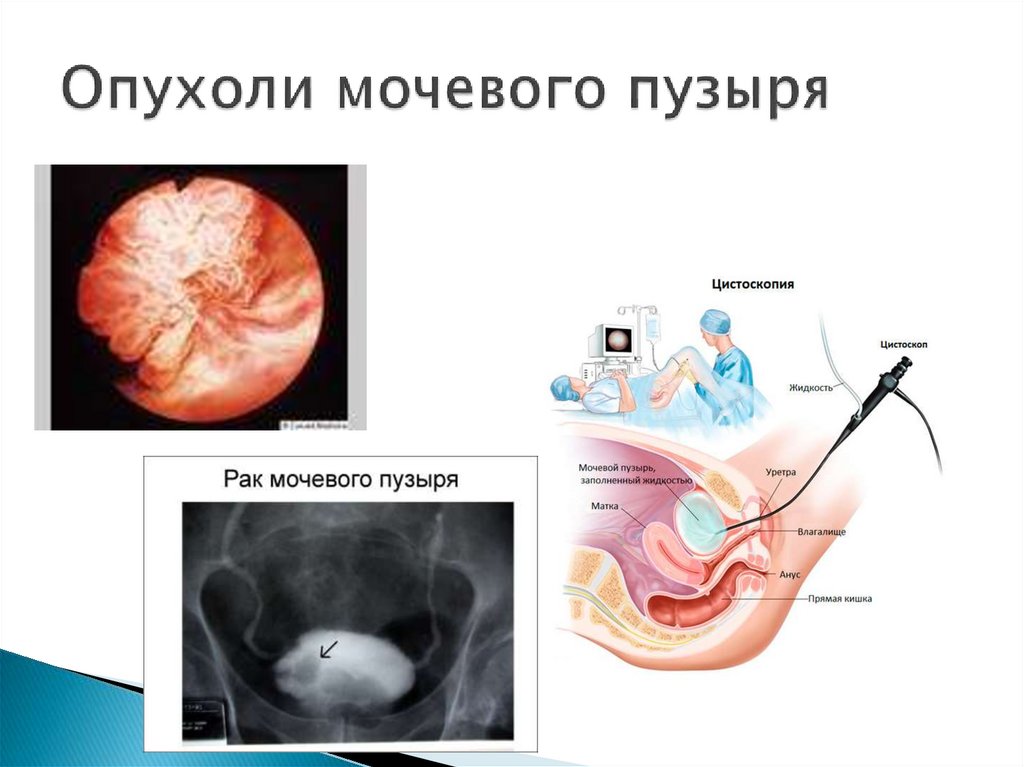
Рак мочевого пузыряЦистоскопия с биопсией опухоли
УЗИ мочевого пузыря, почек
Цитологическое исследование осадка мочи
Пальцевое ректальное и вагинальное
бимануальное исследование
Обследование зон возможного
метастазирования
97.
98.
Основную роль играют хирургические вмешательства, однако в последнеевремя их все чаще дополняют химиотерапией и иммунотерапией.
При доброкачественных новообразованиях и поверхностных формах рака
мочевого пузыря применяют ТУР.
Ее выполняют с помощью специального эндоскопического инструмента операционного цистоскопа (резектоскопа), который по
мочеиспускательному каналу вводят в мочевой пузырь, - и режущей петли
(электрода), на которую подается электрический ток. Производят поэтапное
удаление опухоли под контролем зрения. Новообразования резецируют до
основания и в границах нормально выглядящей слизистой оболочки.
Прорастание опухолевой ткани в мышцу мочевого пузыря или более
глубокие слои свидетельствует о наличии инвазивного рака, при котором
ТУР не является радикальным методом лечения. У таких пациентов следует
проводить радикальную цистэктомию или лучевую терапию в комбинации с
системной химиотерапией.
Вероятность рецидивирования поверхностного рака мочевого пузыря после
ТУР снижает противоопухолевая внутрипу-зырная химиотерапия
(митомицин, адриамицицин, тиотеф и др.).
99.
1.2.
3.
4.
5.
6.
Факторы риска
Наличие родственников с этим заболеванием
(отец – в 3 раза, родной брат – в 8 раз)
Возраст (риск повышается с возраста старше 40
лет)
Риск высокий у мужчины, если у его отца РПЖ
выявлен в возрасте < 50 лет.
Употребление высококалорийной пищи с
высоким содержанием жиров
Ультрафиолетовое облучение
Профвредности (кадмий, работа в резиновая
промышленность)
100.
Факторы рискаНедостаток в пище :
Витамин A
• Витамин C
• Витамин D
• Витамин E
• Селен
• Ликопены
101.
СкринингМужчины в возрасте 50 лет и старше
• Пациенты с высоким риском развития
РПЖ, у которых скрининг уже
проводился ранее
102.
СкринингПальцевое ректальное исследование
2. Определение концентрации
простатоспецифического антигена
(ПСА) в крови:
норма 0 – 4,0 нг/мл.
«серая» зона – 4,0 – 10,0 нг/мл.
20,0 нг/мл и более рак простаты
выявляется у 90% мужчин.
1.
103.
Классификация рака предстательной железы посистеме TNM (2002)
Т - первичная опухоль
Т1 - случайно выявленная опухоль (непальпируемая и не выявляемая при
УЗИ).
Т1а - случайно выявленная опухоль (при ТУР предстательной железы),
занимающая менее 5 % резецированной ткани.
Т1Ь - случайно выявленная опухоль (при ТУР предстательной железы),
занимающая более 5 % резецированной ткани.
Т1с - непальпируемая опухоль предстательной железы, выявленная при
биопсии под контролем трансректального УЗИ. Показание к биопсии повышение уровня ПСА.
Т2 - опухоль ограничена предстательной железой.
Т2а - опухоль занимает не более половины одной доли.
Т2Ь - опухоль занимает более половины одной доли.
Т2с - опухоль локализована в обеих долях.
Т3 - опухоль прорастает за пределы капсулы предстательной железы.
Т3а - экстракапсулярное распространение опухоли.
Т3Ь - экстракапсулярное распространение с инвазией семенных пузырьков.
Т4 - опухоль фиксирована или прорастает в соседние органы.
104.
Классификация рака предстательной железы посистеме TNM (2002)
N - регионарные лимфатические узлы*
Nx - метастазы в регионарные лимфатические узлы не могут быть оценены.
N0 - нет метастазов в регионарные лимфатические узлы. N1 - метастазы в регионарные
лимфатические узлы.
M - отдаленные метастазы
Мх - отдаленные метастазы не могут быть оценены.
* Тазовые лимфатические узлы ниже бифуркации общих подвздошных артерий. К ним
относятся подчревные, запирательные, подвздошные (внутренние и наружные), перипростатические, сакральные. Отдаленные лимфатические узлы находятся вне границы таза, и их
поражение рассматривается как наличие отдаленных метастазов. К ним относятся аортальные
(парааортальные, периаортальные, поясничные), общие подвздошные, паховые, бедренные,
надключичные, шейные.
М0 - отдаленных метастазов нет.
М1 - отдаленные метастазы.
М1а - метастазы в лимфатические узлы, не относящиеся к регионарным.
М1Ь - метастазы в кости.
М1с - метастазы в другие органы (прямую кишку, семенные пузырьки).
В практических целях используют деление рака предстательной железы
на локализованную и распространенную формы. Последняя подразделяется на
местнораспространенную и метастатическую. Очевидно, что хороших результатов при
радикальном оперативном вмешательстве можно добиться только при локализованных формах
рака предстательной железы.
По гистологическому строению в подавляющем большинстве случаев (более 95 %) рак
предстательной железы является аденокарциномой.
105.
106.
1.2.
Уточняющая диагностика
Трансректальное УЗИ предстательной
железы
Трансректальная биопсия под контролем
УЗИ
107.
108.
Prostate cancer onultrasound
Гипоэхогенный рак
Изоэхогенный рак
109.
МРТ в диагностике РПЖСтадия T2a
Стадия T3a
110.
КлиникаХарактерных симптомов нет, соответсвует
разной степени выраженности нарушения
мочеиспускания, которая присутствует при
аденоме предстательной железы,
хроническом простатите и т.д.
При ПРИ определяется асимметрия долей,
плотное узловое образование, безболезненное.
75% РПЖ локализуются в периферической
зоне ПЖ, доступной пальцевому
обследованию.
111.
Дифференциальный диагноз1.
2.
3.
4.
Аденома предстательной
железы
Хронический простатит
Камни предстательной
железы
Инфаркт предстательной
железы
112.
Методыдиагностики
при РПЖ
113.
Лечение1. Хирургическое – РПЭ (локализованный и
местнораспространенный РПЖ).
2. ДЛТ
3. Внутритканевая лучевая терапия
(брахитерапия).
4. Криотерапия
5. HI-FU - терапия
6. Гормональная терапия
У 90% больных лечение проводится в
комбинированном или комплексном
варианте.
114.
Лечение• При лечении рака предстательной железы
применяют хирургический метод, гормоно-,
радио- и химиотерапию. В некоторых случаях
используют комбинированное лечение.
• Хирургическое лечение проводят только на
ранних стадиях рака предстательной железы - T12, N0, M0, у больных без тяжелых сопутствующих
заболеваний с ожидаемой продолжительностью
жизни не менее 10 лет.
• Операция выбора - радикальная простатэктомия,
которая может выполняться с использованием
позадилонного и промеж-ностного доступов. В
последние годы предпочтение отдается
радикальной лапароскопической простатэктомии.
115.
Радиотерапия.
Лечение
Используют дистанционную и контактную интер-стициальную
(брахитерапия) радиотерапию. При контактной лучевой
терапии радиоактивный препарат подводят непосредственно к
опухоли.
Дистанционная радиотерапия служит альтернативой
радикальной простатэктомии и проводится больным раком
предстательной железы на стадиях Т1, Т2 и Т3 при отсутствии у
них отдаленных метастазов.
К осложнениям дистанционной радиотерапии относят острый
цистит, острый проктит и, реже, острый энтерит. Достаточно
часто они принимают хроническое течение. В настоящее время
активно исследуют возможность применения новых форм дистанционной
радиотерапии. Установлена эффективность в предотвращении
локальных рецидивов опухоли смешанной нейтроннофотонной и протонной радиотерапии.
Интерстициальную брахитерапию применяют главным образом
на стадиях рака предстательной железы Т1 и Т2. Однако
эффективность и отдаленные результаты ее применения
требуют дополнительного изучения. Особенность брахитерапии
- возможность подведения к опухоли очень высоких доз
излучения (120-160 Гр), что невыполнимо при дистанционной
116.
ЛечениеГормональная терапия.
Поскольку рак предстательной железы
является андрогензависимой опухолью,
гормональные методы играют важную роль в
его лечении. Гормональная терапия включает
назначение эстрогенов, антиандрогенов,
агонистов и антагонистов
лютеинизирующего рилизинг-гормона
гипофиза.
• К гормональным методам лечения относится
также билатеральная орхиэктомия
(энуклеация яичек).
117.
Диспансеризация (предраки)1. Пациенты с ПИН высокой степени 1 раз в 6
мес – контроль ПСА с решением вопроса о
ребиопсии,
2. Пациенты с ПИН низкой и средней степени
– контроль ПСА 1 раз в год
Пациенты с хроническим простатитом, ДГПЖ
1 раз в 2 года
Диспансеризация (излеченный рак)
1.
2.
3.
1 год – каждые 3 месяца
2 год – каждые 6 месяцев
3 год и последующие – 1 раз в год
118.
Рак предстательной железы• Пальцевое ректальное исследование
Определение в сыворотке крови
содержание простат-специфического
антигена
Трансректальное УЗИ предстательной
железы
Биопсия предстательной железы с
морфологическим исследованием
Обследование зон возможного




















































































































 Медицина
Медицина