Похожие презентации:
Лечение воспалительных заболеваний ЦНС
1.
Токманцев А.В.2.
Классификация инфекционных заболеваний ЦНСПо этиологии:
-бактериальные;
-вирусные;
-грибковые заболевания;
-болезни, вызванные
инвазией простейших.
3.
По способу проникновенияинфекционного агента:
-воздушно-капельные инфекции;
-контактные (при травмах,
заболеваниях лор-органов);
-гематогенные;
-лимфогенные;
-периневральные (по пути следования
периферических нервов).
4.
1.Первичные инфекции, когдаинфекционный агент первично
поражает нервную систему.
2. Вторичные, возникают как
осложнение инфекционного
процесса в других органах и
тканях.
5.
По локализации очагапатологического процесса:
1.Менингиты:
-пахименингит (поражение твердой
мозговой оболочки);
-лептоменингит (поражение мягкой
мозговой оболочки).
2. Энцефалит- поражение вещества
головного мозга.
3. Миелит- поражение спинного
мозга.
6.
Энцефалит – воспалениеголовного мозга.
инфекционного,
инфекционноаллергического,
аллергического и
токсического характера.
7.
По распространенностипатологического процесса :
1.Энцефалиты с поражением белого вещества –
лейкоэнцефалиты (группа подострых
прогрессирующих лейкоэнцефалитов),
2.Энцефалиты с поражением серого вещества –
полиоэнцефалиты (острый полиомиелит,
эпидемический летаргический энцефалит);
3. Энцефалиты с диффузным поражением
нервных клеток и проводящих путей головного
мозга – панэнцефалиты (клещевой, комариный,
австралийский, американский энцефалиты).
8.
Стадии развития энцефалита1. Продромальный период (от нескольких
часов до нескольких дней): повышение температуры,
симптомы поражения верхних дыхательных путей или
желудочно-кишечного тракта (синдром инфекционного
заболевания).
2. Общемозговые симптомы: головная боль, в
области лба и глазниц, рвота, светобоязнь,
эпилептические припадки. Нарушения сознания от
легких степеней (вялость, сонливость) до комы,
психическое возбуждение, психосенсорные
расстройства).
3. Очаговые симптомы поражения головного мозга:
парезы конечностей, афазия и эпилептические
припадки.
9.
1. Абортивная форма: неврологическиепризнаки отсутствуют, заболевание проявляется
симптомами острой респираторной или
гастроинтестинальной инфекции. На фоне
умеренной головной боли, небольшой
температуры может появиться ригидность
шейных мышц, что свидетельствует о
необходимости люмбальной пункции.
2. Молниеносная форма: от нескольких
часов до нескольких дней и заканчивается
летально. Быстро наступает коматозное
состояние. Выражена ригидность шейных мышц.
Смерть наступает от бульбарных нарушений или
вследствие сердечной недостаточности.
10.
Диагноз основывается на клинике и результатахбактериологических (вирусологических) и серологических
исследований.
Проводят следующие серологические исследования:
реакцию нейтрализации (РН), реакцию связывания
комплемента (РСК), реакцию торможения гемагглютинации
(РТГА), иммуноферментный и радиоиммунный анализ.
Исследование цереброспинальной жидкости:
лимфоцитарный плеоцитоз от 20 до 100 клеток в 1 мкл,
увеличение содержания белка.
В клиническом анализе крови: лейкоцитоз, повышение СОЭ.
Исследование глазного дна: застойные диски зрительных
нервов.
КТ, МРТ: очаговые изменения различной плотности.
11.
Лечение энцефалитовЭтиотропная терапия: герпетический энцефалит - ацикловир (10—
12,5 мг/кг внутривенно каждые 8 ч), цитомегаловирусная инфекция ганцикловир (5 мг/кг внутривенно в течение часа каждые 12 ч).
Патогенетическая терапия
1)дегидратация (10—20 % раствор маннитола по 1—1,5 г на 1 кг массы
тела внутривенно; фуросемид в дозе 20—40 мг в/в, 30 % раствор
глицерола по 1—1,5 г на 1 кг массы тела внутрь, диакарб,);
2) десенсибилизация (тавегил, супрастин, диазолин, димедрол);
3) гормональная терапия (преднизолон в дозе 1—2 мг на 1 кг массы
тела в сутки, дексаметазон – 16 мг в сутки по 4 мг через 6 ч. в/в);
4) улучшение микроциркуляции (полиглюкин, реополиглюкин,
реомакродекс);
5) поддержание гомеостаза и водно-электролитного баланса
(парентеральное и энтеральное питание, хлорид калия, глюкоза,
полиглюкин, 200 мл 4 % раствора гидрокарбоната натрия);
6) устранение сердечно-сосудистых расстройств (сердечные
гликозиды; поляризующая смесь, вазопрессорные препараты);
7) нормализация дыхания (поддержание проходимости дыхательных
путей, при бульбарных нарушениях – интубация или трахеостомия,
ИВЛ);
8) восстановление метаболизма мозга (витамины С, группы В, О, и Р;
гаммалон, аминалон, ноотропил, пирацетам, церебролизин);
12.
13.
КЛЕЩЕВОЙ ЭНЦЕФАЛИТ(КЭ)– острое инфекционно-вирусное сезонное заболевание
(весенне-летнее),
характеризующееся
природной
очаговостью, преимущественным поражением нервной
системы и клиническим полиморфизмом.
Заражение: укус иксодового клеща, употребление сырого
молока.
14.
Клещевой энцефалитЗаболевание
вызывается
вирусом
клещевого энцефалита.
Переносчиками
вируса
клещевого
энцефалита являются иксодовые клещи
(Ixodes persulcatus).
Сезонность заболевания весенне-летняя.
Заболевание распространено в Сибири,
на Дальнем Востоке, на Урале.
15.
КЛАССИФИКАЦИЯ ОСТРОГО КЭ:лихорадочная форма (70-80 %)
менингеальная форма (5-12 %)
очаговые формы (4-10 %)
• менингоэнцефалитическая
• полиомиелитическая (1/3)
• радикулоневритическая
КЛАССИФИКАЦИЯ ХРОНИЧЕСКОГО КЭ
гиперкинетическая
(синдромы:
эпилепсия
Кожевникова, миоклонус-эпилепсия, гиперкинетический).
амиотрофическая (синдромы: полиомиелитический,
энцефалополиомиелитический,
энцефаломиелита,
склероза).
бокового
рассеянного
амиотрофического
16.
КЛЕЩЕВОЙ ЭНЦЕФАЛИТИнкубационный период составляет в среднем 7-14
дней с колебаниями от 1 суток до 30 и более дней. В
10% больных имеется короткий продромальный
период (1-2 суток).
Чаще заболевание начинается остро, внезапно.
Появляется озноб, разлитые головные боли, подъем
температуры, боли в мышцах, часто бывает
тошнота, рвота, снижение аппетита, общая слабость,
недомогание, потливость.
Изменения со стороны внутренних органов в виде
глухости сердечных тонов, тахи- или брадикардии,
учащения дыхания, першения в горле, болей в
животе.
В крови - нейтрофильный лейкоцитоз, лимфопения,
ускорение СОЭ.
Независимо от клинической формы течение КЭ
носит инфекционно-токсический характер.
17.
КЛИНИКА ЛИХОРАДОЧНОЙ ФОРМЫКЛЕЩЕВОГО ЭНЦЕФАЛИТА
характеризуется
общеинфекционным синдромом
без видимых поражений
со стороны нервной
системы, оболочек мозга и ликвора.
температура поднимается до 38 – 40 0С и держится
5-7 дней, сопровождаясь общей слабостью,
головной болью, тошнотой, иногда рвотой.
Характерен внешний вид больных: лицо одутловато,
гиперемировано,
склеры
и
конъюнктива
инъецированы. Больные вялые, сонливые, но может
быть и легкое возбуждение, бред.
Через 7-14 дней после нормализации может
появиться вторая (иногда третья) температурная
волна, часто более тяжелая. В целом течение и
прогноз благоприятные.
18.
Диагностика КЭдолжна состоять из двух этапов.
1. Клиническая диагностика :
сезонность
эпидемиологический анамнез
клинические и неврологические проявления КЭ
дифференциальный диагноз (наличие сыпи, эритемы,
лимфоаденопатия и т.д.)
19.
Диагностика КЭ2.Лабораторные методы исследования :
развернутый анализ крови
с подсчетом тромбоцитов,
анализ на сиаловые пробы, серомукоид и СРБ, все
печеночные пробы (в том числе АЛТ, АСТ,
сывороточный креатинин и др.), анализы мочи.
из дополнительных обследований необходимы: ЭКГ,
глазное дно, рентгенография легких.
При наличии показаний: КТ или МРТ головного мозга,
ЭЭГ, ЭМГ. При нахождении изменений в данных
дополнительного обследования необходимы повторные
анализы и контрольное исследование перед выпиской.
20.
ЛЕЧЕНИЕ КЭВ
остром периоде болезни обязательно
назначается строгий постельный режим
и
рациональное питание.
Этиотропная терапия представлена в первую
очередь
специфическим
противоэнцефалитным
иммуноглобулином
(ИГ), приготовленным из крови доноров.
Оптимальный эффект достигается при раннем
его применении (в первые дни заболевания) и
с титром 1:80 и 1:160.
21.
ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯвключает
применение симптоматических средств:
аналгетиков, витаминов (С, группы В, А),
дезинтоксикационные растворы (гемодез, растворы
Рингера, глюкозы, физ. раствор, дисоль, ацесоль и
др. в сочетании с дегидратацией).
При
тяжелом течении с выраженными явлениями
повышения внутричерепного давления: ограничение
жидкости до 1,5 литра в сутки, применение
осмодиуретиков (маннитол 1–1,5г/кг массы в/в),
седуксен,
При расстройстве дыхания - перевод на ИВЛ.
22.
СИМПТОМАТИЧЕСКАЯ ТЕРАПИЯМассаж,
(прозерин,
ЛФК,
антихолинэстеразные
дибазол)
и
препараты
электростимуляцию
парализованных мышц начинают применять не
ранее чем через 2 недели и продолжают повторными
курсами в течение 2-х лет.
Физиопроцедуры
рекомендуются.
в
течение
первого
года
не
23.
Характернойявляется
особенностью
длительный
течения
КЭ
постинфекционный
астенический синдром, который встречается
у 60-70% больных, перенесших даже легкие
формы КЭ, и значительно удлиняет период
адаптации больных после стационарного
лечения.
24.
ДИСПАНСЕРИЗАЦИЯ И ПРОФИЛАКТИКАНа
диспансерный учет берут всех переболевших,
независимо от клинической формы и тяжести
заболевания. В течение первого года больные
осматриваются не реже 1 раза в 3 месяца (при
необходимости чаще).
В последующем не реже 2-3–х раз в год.
В период наблюдения проводятся контрольные
исследования крови на КЭ.
При наличии жалоб - курсовая симптоматическая
терапия, восстановительная, сосудистая терапия.
При
восстановлении
трудоспособности
и
удовлетворительном самочувствии через 2-3 года
больные могут быть сняты с учета.
25.
СПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКА КЭАктивная
иммунизация
путем
плановой вакцинации населения.
.
проведения
26.
ПРОФИЛАКТИКА КЛЕЩЕВОГО ЭНЦЕФАЛИТАИндивидуальные
меры:
ограничение
контакта
с
лесом в эпидсезон, ношение защитной одежды, само-
и взаимоосмотры через 2 часа (время от попадания
на одежду до присасывания):
Нельзя брать руками клеща (вирус попадает через
микротрещины);
Необходимо брать пинцетом, в перчатках, обернуть
материей;
27.
ПРОФИЛАКТИКА КЛЕЩЕВОГО ЭНЦЕФАЛИТАДля предупреждения заболевания при укусе –
серопрофилактика (ИГ)
Кроме этого для профилактики КЭ – индукторы
интерферона (ридостин, йодантипирин) по схеме.
При
недоступности
ИГ:
прием
ридостина,
йодантипирина, а по прибытии в населенный пункт
ИГ.
28.
Обязательной вакцинации подлежатРаботники
лесных профессий, а также сезонные
рабочие, привлекаемые для работы в лесу;
Работники сельского хозяйства, геологоразведочных,
строительных и дорожных организаций;
Специалисты различных профессий, работающие в
лесных массивах (охотники, рыболовы, биологи и др.);
Сотрудники
и
учащиеся
учебных
заведений,
выезжающие на учебно-производственную практику в
эпид. сезон клещевого энцефалита;
Работники и отдыхающие летних оздоровительных
лагерей, расположенных в лесной зоне;
Лица, работающие с живыми культурами КЭ.
29.
Менинги́ т— гнойное или серозное
воспаление оболочек головного и
спинного мозга, вызываемое
бактериями, вирусами и другими
инфекционными агентами.
30.
Классификации менингита1. По характеру
воспалительног
о процесса
Гнойный
Серозный
2. По
происхождению
Первичный
Вторичный
3. По этиологии
• Бактериальный
• Вирусный
• Грибковый и
протозойный
• Смешанный
4. По течению
Молниеносный
Острый
Подострый
8. По клиническим формам
1) Локализованные формы:
5. По
преимуществе • Менингококконосительство.
• Острый назофарингит.
нной
локализации
2) Генерализованные формы:
Базальный
Менингококцемия (вариант
Конвекситальный
сепсиса).
Тотальный
Типичная
Спинальный
Молниеносная
Хроническая
6. По степени
тяжести
Менингит
Лёгкая
Менингоэнцефалия
Средне-тяжёлая
Смешанные формы (менингит,
Тяжёлая
менингококцемия).
3) Редкие формы:
7. По наличию
осложнений
Менингококковый эндокардит
Осложнённое
Пневмония
Неосложнённое
Артрит
Иридоциклит
31.
Пути проникновения:1.Гематогенный (при менингококковой
инфекции, сепсисе, лептоспирозе).
2. Лимфогенный.
3. Контактный при наличии гнойновоспалительных очагов на голове
(отит) и в области позвоночника
(остеомиелит, эпидуральный абсцесс).
32.
Клиника1. Менингиты различной этиологии
характеризуются общими признаками –
менингеальным синдромом.
2. Менингиты начинаются остро,
постепенно (туберкулезный, грибковые);
3. Симптомам менингита предшествуют
общие инфекционные симптомы лихорадка, слабость, боли в мышцах,
Специфические признаки:
менингококковая инфекция - сыпь,
пневмококковая - ринит, пневмония, отит,
энтеровирусной - диспепсические
расстройства и катаральные явления.
33.
МЕНИНГЕАЛЬНЫЙ СИНДРОМ- это патологическое состояние, вызванное
раздражением мозговых оболочек, которое
возникает при менингите или при
субарахноидальном кровоизлиянии;
Клиническая картина:
интенсивная диффузная головная боль,
тошнота, многократная рвота, общая
гиперестезия и менингеальные симптомы и
другие признаки внутричерепной
гипертензии.
34.
Ригидность затылочных мышцПри проверке этого
симптома врач
осуществляет
пассивное сгибание
головы больного,
лежащего на спине,
прижимая его
подбородок к грудине.
В случае ригидности
затылочных мышц это
выполнить не удается
из-за выраженного
напряжения
разгибателей головы
35.
Симптом КернигаНога больного, лежащего на
спине, пассивно сгибается
под углом 90° в
тазобедренном и коленном
суставах (первая фаза
проводимого
исследования), после чего
врач делает попытку
разогнуть эту ногу в
коленном суставе (вторая
фаза). При наличии у
больного менингеального
синдрома разогнуть ногу в
коленном суставе
невозможно в связи с
рефлекторным
повышением тонуса мышцсгибателей голени.
36.
Менингеальные симптомы Брудзинского1. щечный симптом — при
надавливании на щеку под
скуловой дугой на той же
стороне приподнимается
надплечье, рука сгибается в
локтевом суставе
2. верхний симптом — при
попытке согнуть голову
лежащего на спине больного,
ноги непроизвольно
сгибаются в тазобедренных и
коленных суставах,
подтягиваясь к животу;
3) средний симптом — при
давлении кулаком на область
лонного сочленения,
лежащего на спине больного,
ноги его сгибаются в
тазобедренных и коленных
суставах и подтягиваются к
животу;
37.
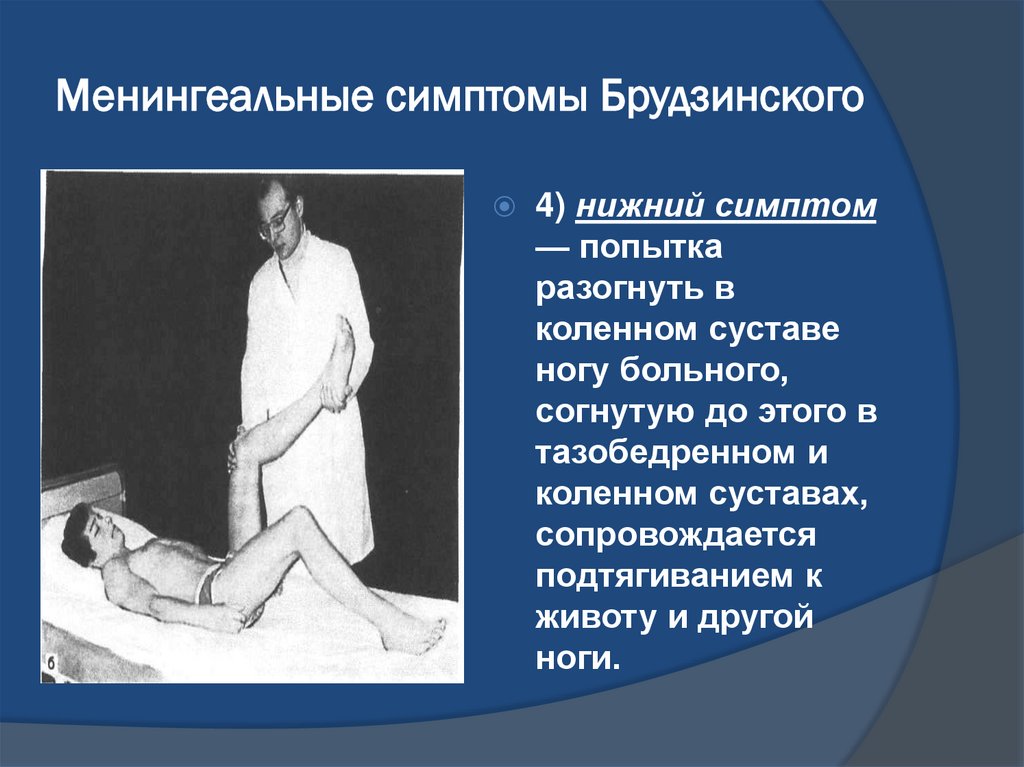
Менингеальные симптомы Брудзинского4) нижний симптом
— попытка
разогнуть в
коленном суставе
ногу больного,
согнутую до этого в
тазобедренном и
коленном суставах,
сопровождается
подтягиванием к
животу и другой
ноги.
38.
Симптом подвешивания ЛесажаПри менингите у детей
первого года жизни
французский врач A.
Lesage «описал симптом
«подвешивания»: если
здорового ребенка
первых лет жизни взять
подмышки и приподнять
над постелью, то при
этом он «семенит», как
бы ища опору. Ребенок,
больной менингитом,
оказавшись в таком
положении, подтягивает
ноги к животу и
фиксирует их в этой
позиции.
39.
ДиагностикаИсследование СМЖ - единственный способ,
позволяющий подтвердить диагноз
менингита и определить возбудителя.
Сбор СМЖ
40.
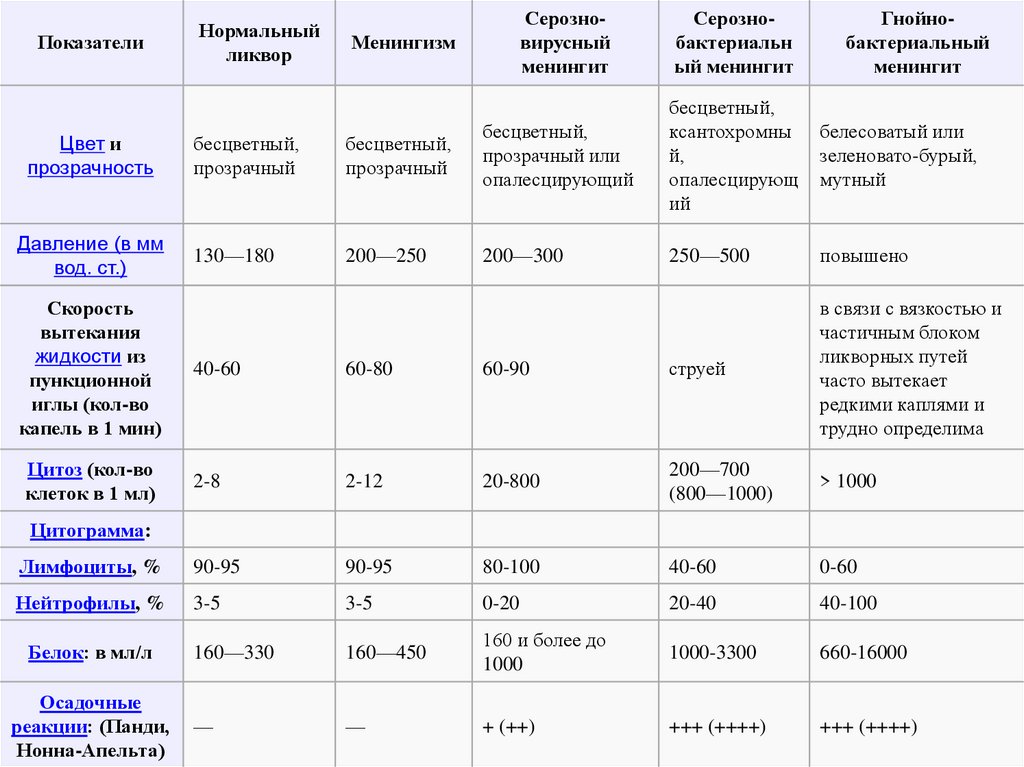
ПоказателиНормальный
ликвор
Менингизм
Серозновирусный
менингит
Серознобактериальн
ый менингит
Гнойнобактериальный
менингит
белесоватый или
зеленовато-бурый,
мутный
Цвет и
прозрачность
бесцветный,
прозрачный
бесцветный,
прозрачный
бесцветный,
прозрачный или
опалесцирующий
бесцветный,
ксантохромны
й,
опалесцирующ
ий
Давление (в мм
вод. ст.)
130—180
200—250
200—300
250—500
повышено
Скорость
вытекания
жидкости из
пункционной
иглы (кол-во
капель в 1 мин)
40-60
60-80
60-90
струей
в связи с вязкостью и
частичным блоком
ликворных путей
часто вытекает
редкими каплями и
трудно определима
Цитоз (кол-во
клеток в 1 мл)
2-8
2-12
20-800
200—700
(800—1000)
> 1000
Лимфоциты, %
90-95
90-95
80-100
40-60
0-60
Нейтрофилы, %
3-5
3-5
0-20
20-40
40-100
Белок: в мл/л
160—330
160—450
160 и более до
1000
1000-3300
660-16000
—
—
+ (++)
+++ (++++)
+++ (++++)
Цитограмма:
Осадочные
реакции: (Панди,
Нонна-Апельта)
41.
нетнет
клеточнобелковая на
низком уровне (с
8—10-го дня
болезни —
белковоклеточная)
Глюкоза
1,83-3,89
1,83-3,89
> 3,89
снижено
значительно
снижено умеренно
Хлориды:
(ммоль/л)
120—130
120—130
> 130
снижено
значительно
снижено умеренно
Фибриновая
(фибринная)
плёнка
не образуется
не
образуется
в 3-5 % случаев
в 30-40 %
случаев
грубая, чаще в виде
осадка
дает
выраженный,
но
кратковремен
приносит умеренное
и кратковременное
облегчение
Диссоциация
Пункция
выпускание
большого
количества
жидкости
вызывает
приносит
выраженное
облегчение,
часто
является
приносит
выраженное
облегчение, часто
является
переломным
умеренное
повышение
цитоза и
белка, а затем
белковоклеточная
диссоциация
клеточно-белковая
на высоком уровне
42.
Менингококковый менингитначинается остро с
высокой
лихорадки, озноба.
В первый-второй
день у
большинства
больных
появляется
звёздчатая
геморрагическая
пятнистая или
розеолезная сыпь
43.
Менингококковый менингит(продолжение)
Менингеальные симптомы на 1-2 сутки.
Лабораторные методы:
СМЖ: мутная, молочно-белого или желтоватого цвета,
содержит в 1 мл несколько тысяч нейтрофилов, в цитоплазме
- бобовидные диплококки; при посеве можно выделить
культуру возбудителя. Количество белка значительно
повышено, глюкозы - снижено.
Иммунологические методы: в цереброспинальной жидкости
можно обнаружить антиген возбудителя, полимеразную
цепную реакцию (ПЦР) - его ДНК.
Если не проводить соответствующего лечения, летальность
при менингите достигает 50%.
При своевременной терапии летальность составляет менее
5%, за счет менингококкцемии, осложненных инфекционнотоксическим шоком, при котором поражение оболочек мозга
слабо выражено.
44.
Лечение1. Этиотропная терапия;
2. Лечение и профилактика
развития отека мозга;
3. Дезинтоксикация;
4. Индивидуальная терапия.
45.
ГНОЙНЫЕПри лечении бактериального менингита обычно назначают
максимальные переносимые дозы антибиотиков:
пенициллин 24-32 млн/сут.
канамицин,
сульфадимоксазол.
детоксикация и гемосорбция: плазмаферез, капельное вливание 6 л/сут
преднизолон
иммуноститмуляторы:левамизол,тимоген.
СЕРОЗНЫЕ
Бактериальные - антибиотики:пенициллин, рифампицин,
таревид, ципробай
Детоксикация,
Дегидратация
Интерферон и индукторы интерферона+иммуностимуляторы
химиотерапия:зовиракс/герпес/
ремантадин /грипп А/
азидотимидин/ВИЧ/
46.
Полиомиелит– острое инфекционное заболевание, вызываемое вирусом с
тропностью к передним рогам спинного мозга и двигательным
ядрам ствола мозга, деструкция которых вызывает паралич
мышц и атрофию.
Эпидемиология
Чаше встречаются спорадические заболевания.
Основные пути передачи инфекции – контактный и фекальное
загрязнение пищи.
Сезонность с максимальной заболеваемостью поздним летом и
ранней осенью.
Инкубационный период 7—14 дней до 5 нед.
В последние 20 лет наблюдается резкое снижение
заболеваемости в тех странах, где проводятся
профилактические прививки.
47.
Этиология и патогенезВыделено три штамма вируса: типы I, II и III. Вирус
может быть выделен из слизистой оболочки носоглотки
больных в острой стадии, здоровых вирусоносителей,
выздоравливающих, а также из испражнений.
У человека наиболее распространенный путь заражения
– через пищеварительный тракт. Вирус достигает
нервной
системы
по
вегетативным
волокнам,
распространяясь
вдоль
осевых
цилиндров
в
периферических нервах и в ЦНС.
48.
Клиническая картина4 типа реакции на вирус полиомиелита:
1) развитие иммунитета при отсутствии симптомов
заболевания (субклиническая);
2) симптомы (в стадии виремии), носящие характер
общей умеренной инфекции без вовлечения в
процесс нервной системы (абортивные формы).
Серологические тесты положительны. Вирус может
быть выделен.;
3) наличие у многих больных (до 75 % )в период
эпидемии) лихорадки, головной боли, недомогания,
могут быть менингеальные явления, плеоцитоз в
цереброспинальной жидкости, однако параличи не
развиваются (предпаралитическая стадия);
4) развитие параличей (в редких случаяхпаралитическая стадия).
49.
ПрофилактикаМоча, кал больных могут содержать вирус:
1. Изолировать больных необходимо на 6 нед и
более.
2. В фекалиях вирус через 3 нед обнаруживается
у 50 % больных и через 5—6 нед – у 25 %.
3. Детей в доме, где есть больной, необходимо
изолировать от других детей на 3 нед.
4. Современная иммунизация – более успешная
мера ограничения распространения эпидемий.
50.
ЛечениеПокой, обильное питье, введение рибонуклеазы, сыворотки реконвалесцентов.
2. Анальгетики и седативные препараты (диазепам) для облегчения боли
3. Антибиотики назначают только для профилактики пневмонии у больных с
дыхательными расстройствами.
4. Лечение после развития параличей делится на этапы:
1) в острой стадии при болях и повышенной чувствительности мышц (3—4 нед);
Не допустить растяжения пораженных мышц и контрактуры антагонистов, что
может потребовать длительного лечения. Больной должен лежать в мягкой
постели, конечности должны находиться в таком положении, чтобы
парализованные мышцы были расслаблены (а не растянуты) при помощи
подушек и мешков с песком.
Назначают прозерин, дибазол, витамины, метаболические средства,
физиотерапию.
2) в стадии выздоровления при продолжающемся улучшении мышечной силы
(6 мес – 2 года); Важны физические упражнения, которые больной выполняет
с посторонней помощью, в ванне или в аппаратах с поддержкой лямками и
ремнями.
3) в резидуальной стадии (двигательные расстройства остаются).
1.
51.
Миелит –это острое очаговое воспаление спинногомозга.
Первичные
миелиты
вызываются
нейротропными вирусами. Вторичные миелиты
могут быть осложнением многих инфекций : корь,
тиф и др.
Клиника.
Течение процесса может быть острым или
подострым.
На
фоне
общеинфекционных
симптомов появляется боль в спине чаще
опоясывающего характера,через 1-2 дня к ним
присоединяются симптомы в виде парезов,
параличей в соответствии с уровнем поражения.
Кроме
того
болевая
и
температурная
чувствительность
нарушается
ниже
уровня
поражения по проводниковому типу. Из-за
нарушении
трофики
быстро
развиваются
пролежни.
52.
В лечении миелита необходимоиспользовать антибиотики с учетом
возбудителя заболевания.
Обязательно применение
противоотечных препаратов,
десенсибилизирующих,
сосудорасширяющих средств,
ноотропных препаратов.
Очень важным в лечении миелитов
является осуществление ухода за
больным, предупреждение развития
пролежней.


















































 Медицина
Медицина