Похожие презентации:
Рак щитовидной железы
1.
РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ2.
Щитовидная железа (glandula thyroidea– лат.) – это непарный паренхиматозный
орган, относящийся к эндокринной
системе. Щитовидная железа является
органом внутренней секреции и
вырабатывает специфические
регуляторные белки – тироидныегормоны.
3.
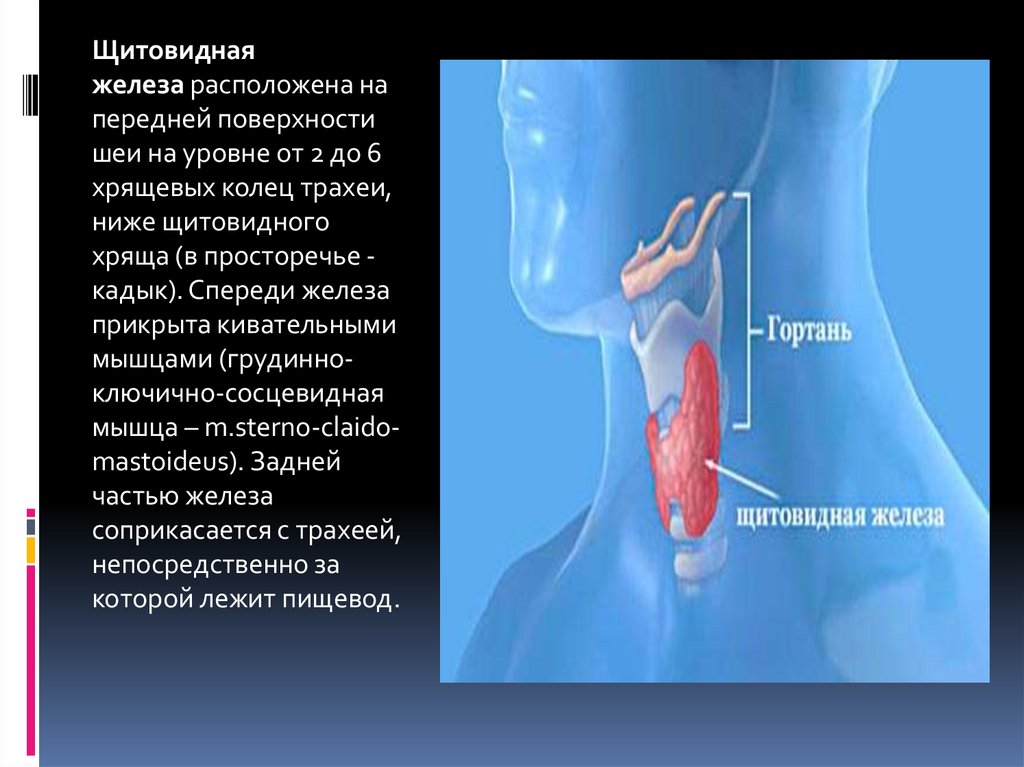
Щитовиднаяжелеза расположена на
передней поверхности
шеи на уровне от 2 до 6
хрящевых колец трахеи,
ниже щитовидного
хряща (в просторечье кадык). Спереди железа
прикрыта кивательными
мышцами (грудинноключично-сосцевидная
мышца – m.sterno-claidomastoideus). Задней
частью железа
соприкасается с трахеей,
непосредственно за
которой лежит пищевод.
4.
Бывает низкое расположение щитовидной железы, когдаее полюса уходят за грудину и ключицы в
средостение. В таком случае говорят о загрудинном
зобе.
Щитовидная железа имеет соединительнотканную
капсулу, от которой вглубь ткани железы уходят
неполные перегородки, разделяющие железу на ложные
дольки.
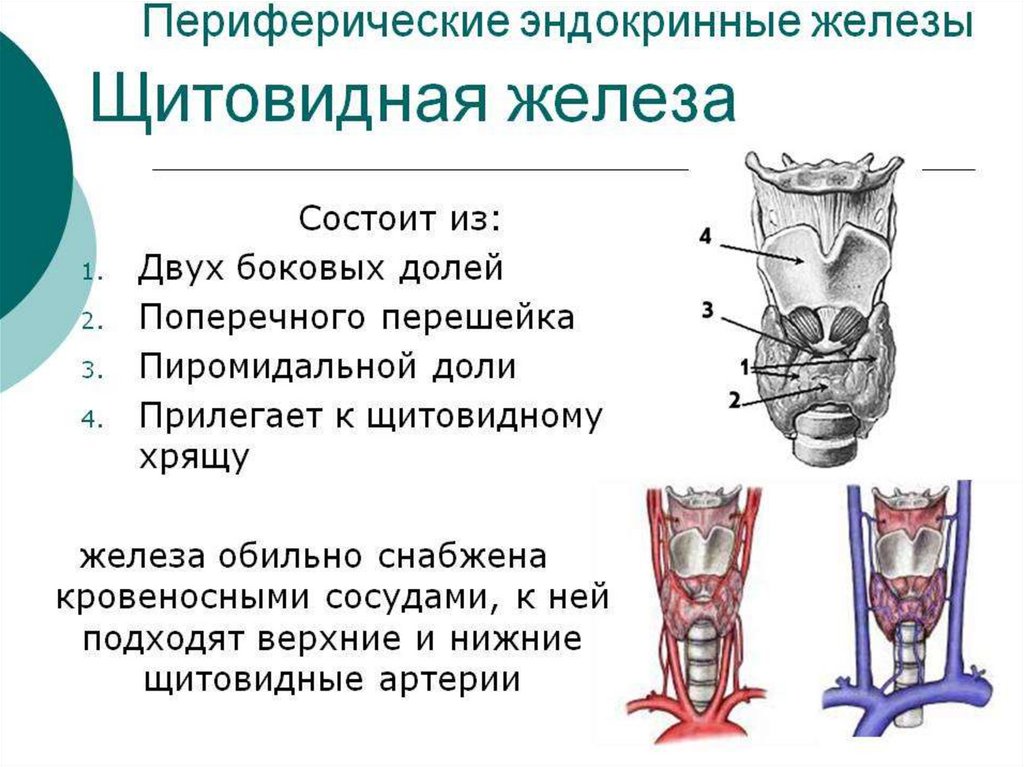
Щитовидная железа состоит из двух долей, левой и
правой, соединенных перешейком. Такое строение
железы при взгляде спереди напоминает бабочку. В
норме правая доля может быть чуть больше левой.
Размеры одной доли по трем измерениям в среднем
составляют 45х18х16 мм. У мужчин железа обычно
больше, чем у женщин. Суммарный объем обеих долей с
перешейком в норме у женщин – до 15 мл, у мужчин –
до 20 мл.
5.
6.
7.
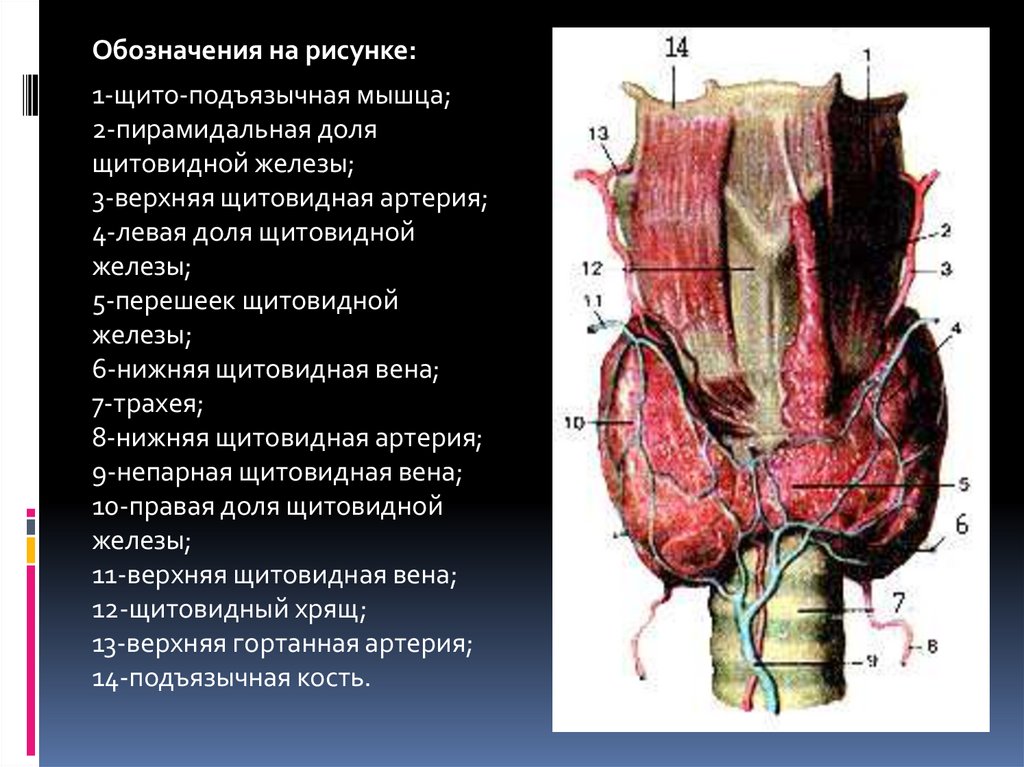
Обозначения на рисунке:1-щито-подъязычная мышца;
2-пирамидальная доля
щитовидной железы;
3-верхняя щитовидная артерия;
4-левая доля щитовидной
железы;
5-перешеек щитовидной
железы;
6-нижняя щитовидная вена;
7-трахея;
8-нижняя щитовидная артерия;
9-непарная щитовидная вена;
10-правая доля щитовидной
железы;
11-верхняя щитовидная вена;
12-щитовидный хрящ;
13-верхняя гортанная артерия;
14-подъязычная кость.
8.
В норме масса щитовидной железы взрослого человека20-30 гр.
Иногда в железе бывает добавочная доля. Наиболее
часто она исходит из перешейка, по форме напоминает
пирамиду, поэтому так и называется – пирамидальная
доля.
Бываю случаи, когда из-за нарушений эмбрионального
развития у человека обнаруживаются участки
щитовидной железы, расположенные в нетипичном
месте. Например, в языке или в средостении. В таком
случае говорят об эктопии тироидной ткани. Такие
эктопированные участки обладают всеми свойствами
щитовидной железы, вырабатывают гормоны. Они могут
быть причиной тиреотоксикоза, перерождаться в рак.
9.
На задней поверхности щитовидной железы находятсянебольшие паращитовидныйе железы. Обычно они
размером около 1 см в диаметре. Число их может быть
разное, как правило, две слева и две справа, но
может быть 10 и более паращитовидных желез.
Позади каждой доли щитовидной железы снизу вверх
проходят ветви возвратного нерва, иннервирующие
голосовые связки.
При операциях на щитовидной железе, а также при
некоторых заболеваниях (инвазивный рак, фиброзноинвазивный зоб Риделя и др.) паращитовидные железы
и возвратные нервы могут быть частично или
полностью поражены. Тогда развивается
гипопаратиреоз, а также осиплость голова или даже
полная его потеря (при двустороннем поражении
возвратных нервов).
10.
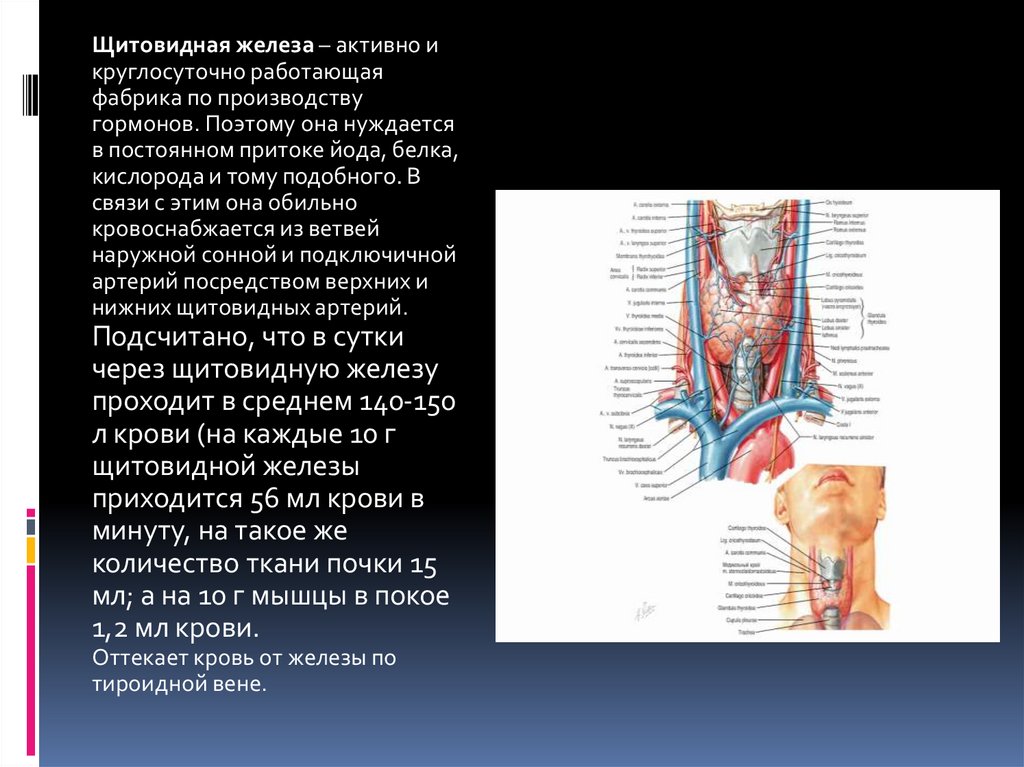
Щитовидная железа – активно икруглосуточно работающая
фабрика по производству
гормонов. Поэтому она нуждается
в постоянном притоке йода, белка,
кислорода и тому подобного. В
связи с этим она обильно
кровоснабжается из ветвей
наружной сонной и подключичной
артерий посредством верхних и
нижних щитовидных артерий.
Подсчитано, что в сутки
через щитовидную железу
проходит в среднем 140-150
л крови (на каждые 10 г
щитовидной железы
приходится 56 мл крови в
минуту, на такое же
количество ткани почки 15
мл; а на 10 г мышцы в покое
1,2 мл крови.
Оттекает кровь от железы по
тироидной вене.
11.
Отток лимфыНаходящаяся между клеток щитовидной железы межтканевая жидкость (лимфа)
течёт по лимфатическим сосудам в лимфатические узлы. Этот лимфатический
отток щитовидной железы обеспечен хорошо устроенной системой
лимфатических сосудов. Между отдельными лимфатическими сосудами и
узлами находится много разветвлений. Лимфатические сосуды впадают в
регионарные лимфатические узлы, локализующиеся вдоль внутрeнних яремных
вен (vena jugularis interna). Лимфа одной боковой доли может достигнуть
подсоединенные лимфатические узлы другой боковой доли через
лимфатические узлы, находящиеся перед трахеей. Пути лимфооттока имеют
значение в онкологии (раковые клетки могут метастазировать с током
лимфы).[2]
[править]Иннервация
Щитовидная железа имеет как симпатическую, так и парасимпатическую
иннервацию. Она осуществлена нервными волокнами вегетативной нервной
системы. Волокна симпатическойиннервации происходят из верхнего шейного
ганглия (ganglion cervicae superius) и образуют верхние и нижние
щитовидные нервы. Парасимпатическая иннервация осуществляется
ветвями блуждающего нерва (nervus vagus) — верхним гортанным
и возвратным гортанным нервами (nervi laryngei).
12.
Новообразования щитовидной железы систематизируются в соответствии с номенклатурой Международной гистологической классификации опухолей эндокринныхорганов (Pathology and genetics of tumours of endocrine organs, 2004).
Рак щитовидной железы
Папиллярный рак (8260/3, 8340/3-8344/3, 8350/3)
Фолликулярный рак (8330/3, 8331/3, 8333/3, 8335/3, 8290/3, 8310/3)
Плохо дифференцированный рак (8332/3, 8337/3)
Недифференцированный (анапластический) рак (8020/3-8022/3, 8030/3-8035/3)
Плоскоклеточный рак (8070/3)
Мукоэпидермоидный рак (8430/3)
Склерозирующий мукоэпидермоидный рак с эозинофилией (8430/3)
Слизистый рак (8480/3)
Медуллярный рак (8345/3; не рекомендуется 8510/3)
Смешанный медуллярный и фолликулярный рак (8346/3)
Веретеноклеточная опухоль с тимусоподобной дифференцировкой (SETTLE – 8588/3)
Рак с тимусоподобной дифференцировкой (CASTLE – 8589/3)
Аденома щитовидной железы и аналогичные опухоли
Фолликулярная аденома (8330/0)
Гиалинизированная трабекулярная опухоль (8336/0)
Другие опухоли щитовидной железы
Тератома, первичная лимфома и плазмоцитома, эктопическая тимома, ангиосаркома,
гладкомышечные опухоли, опухоли из оболочек периферических нервов, параганглиома,
солитарная фиброзная опухоль, опухоль из дендритических клеток, локализованных в
лимфоидных фолликулах, лангергансово-клеточный гистиоцитоз, вторичные опухоли
13.
Органоспецифические опухоли щитовидной железыотличаются некоторым разнообразием, так как в ней
существует три самостоятельных группы клеток,
каждая из которых может быть источником развития
опухолей как доброка-чественных (аденома), так и
злокачественных (рак).
В щитовидной железе различают:
А-клетки (фолликулярные);
В-клетки—клетки Ашкинази;
С-клетки (парафолликулярные).
Каждая из этих групп клеток различна по
гистогенезу, морфологическим и гистохимическим
особенностям.
14.
Среди аденом характерными для щитовиднойжелезы являются:фолликулярная аденома,
развивается из А- и В-клеток — приближается
по строению к щитовидной железе, состоит из
мелких и более крупных фолликулов
(макрофолликулярная), переполненных
коллоидом, солидная аденома развивается из
С-клеток, выделяющих гормон кальцитонин,
регулирующий уровень кальция в организме,
опухоль микроскопически построена из крупных
клеток со светлой оксифильной цитоплазмой и
круглым или овальным ядром.
15.
Фолликулярная аденокарцинома возникает на основефолликулярной аденомы. Микроскопически она представлена
атипично построенными фолликулярными клетками,
прорастающими капсулу и стенки сосудов. Часто возникают
гематогенные метастазы в кости. Одним из вариантов этой
опухоли является пролиферирующая струма Лангханса, в
которой отсутствует выраженный клеточный атипизм, но
появляется склонность к инфильтрирующему росту и
метастазированию.
Фолликулярный рак из А-клеток имеет сравнительно
благоприятное течение и прогноз, метастазы возникают в
поздние сроки болезни. Рак из В-клеток протекает
медленно, но и прогноз менее благоприятный, так как рано
возникают метастазы в легкие и кости.
16.
II. Папиллярный рак — (папиллярнаяаденокарцинома) по частоте занимает первое
место среди всех злокачественных опухолей
щитовидной железы. Микроскопически состоит
из разного размера полостей, выполненных
ворсинками-сосочками, исходящими из стенки
полости, покрытых атипичным эпителием.
Местами сосочки врастают в стенку полостей и
капсулу опухоли (инфильтрирующий рост).
Одной из разновидностей папиллярной
аденокарциномы, развивающейся из А-клеток,
является склерозирующая микрокарцинома, или
микрокарцинома в рубце, открываемая случайно
при микроскопическом исследовании.
17.
III. Недифференцированный рак возникаетпреимущественно в возрасте 50 — 60 лет, чаще у
женщин. Микроскопически построен из гнезд и
беспорядочно расположенных клеток разных размеров,
иногда очень мелких (мелкоклеточный рак). Особенно
выраженная атипия наблюдается в тех случаях, когда
рак развивается из В-клеток.
IV. Солидный (медуллярный) рак с амилоидозом
стромы. Гистогенетически связан с С-клетками. Это
доказывается на основании наличия в этой опухоли
кальцитонина и сходства ультраструктуры клеток
опухоли с ультраструктурой С-клеток. В строме
опухоли выявляются массы амилоида, который, видимо,
образован клетками опухоли.
18.
Рак щитовидной железы составляет 90% всех злокачественныхопухолей этого органа. Рак щитовидной железы обнаруживают при
аутопсии у 5% больных с отсутствием указаний на заболевание
щитовидной железы. Однако смерть от рака щитовидной железы
наступает редко, что объясняют особенностями рака щитовидной
железы: обычно опухоль растёт медленно, не вызывает
функциональных нарушений и редко метастазирует. Заболеваемость:
5,6 на 100 000 населения в 2001 г.
Код по международной классификации болезней МКБ-10:
C73 Злокачественное новообразование щитовидной железы
D09.3 Щитовидной и других эндокринных желез
D34 Доброкачественное новообразование щитовидной железы
D44 Новообразование неопределенного или неизвестного характера
эндокринных желез
J38.0 Паралич голосовых складок и гортани
19.
Главными предрасполагающими факторами считают:длительную стимуляцию ткани железы за счёт повышенного уровня
содержания ТТГ; ионизирующее облучение, особенно в молодом
возрасте; наличие аутоиммунных процессов.
• Наследственность и рак щитовидной железы. Некоторые карциномы
щитовидной железы имеют наследственный характер, например •
Папиллярный рак (*188550, мутация гена D10S170, 10q11–q12, Â)
•• Фолликулярный рак (188470, Â) •• Медуллярный рак (#155240,
мутация онкогена RET, 10q11.2, Â).
• Лучевое воздействие •• Рентгеновское облучение головы и шеи
терапевтическими дозами увеличивает частоту рака щитовидной
железы в 5–10 раз. Облучение проводят по поводу различных
заболеваний (например, увеличение вилочковой железы у ребёнка,
врождённые гемангиомы головы и шеи, болезнь Ходжкена) •
Латентный период между облучением и появлением опухоли зависит
от возраста, в котором больному проводили лучевую терапию ••• У
облучённых в детском возрасте опухоль наблюдали через 10–12 лет
••• У облучённых в подростковом возрасте опухоль наблюдали
через 20–25 лет ••• Если железа была облучена у взрослого,
латентный период до образования опухоли — около 30 лет.
20.
Классификация. Наиболее часто встречаютсяследующие гистологические варианты рака
щитовидной железы:
папиллярный (79,9%),
фолликулярный (14,2%),
медуллярный (3,7%),
из клеток Хюртля (2,7%),
недифференцированные (анапластические —
1,6%).
21.
Папиллярный ракХарактеристика •• Характерен медленный рост опухоли.
Метастазы в регионарных лимфатических узлах — у 50% пациентов.
Гематогенные метастазы — менее чем у 5%
•• Размеры опухоли очень вариабельны: от скрытых (менее 1,5 см в
диаметре) до значительных (поражает одну или обе доли)
•• У 40% пациентов опухоль имеет многоочаговый характер
•• Опухоли хорошо отграничены или отграничены слабо и прорастают в
прилегающие ткани • Прогноз
•• Наиболее благоприятен при скрытых и хорошо инкапсулированных
первичных очагах, локализованных в глубине паренхимы железы. В этих
случаях 20 - летняя выживаемость больных превышает 90%
•• Прогноз неблагоприятный при отсутствии капсулы и прорастания в
окружающие ткани. 20 - летняя выживаемость менее 50%
•• Неблагоприятный прогноз также у больных старше 40 лет.
22.
Фолликулярный рак часто регистрируют в областях, эндемичных по йоддефицитному зобу•• Поражает женщин в 2 раза чаще
•• Вероятность заболевания увеличивается в возрасте старше 40 лет
• Характеристика •• Опухоль гистологически напоминает нормальную ткань щитовидной железы,
часто функционирует как эндокринная железа, захватывая йод по ТТГ - зависимому типу
•• Опухоль растёт медленно и обычно унифокальна (представлена одним узлом). Метастазирует
гематогенным путём. Она редко поражает лимфатические узлы (исключение составляют опухоли,
врастающие в окружающие ткани, в т.ч. околощитовидные железы)
•• Иногда в тканях фолликулярного рака обнаруживают цилиндрические клетки, характерные для
папиллярной карциномы. В таких случаях биологические особенности опухоли аналогичны
папиллярном раке
• Прогноз •• Фолликулярный рак злокачественнее папиллярного ; эта опухоль часто метастазирует
в кости, лёгкие и печень. 10 - летняя выживаемость — 50%
•• При отсутствии метастазов прогноз хороший: 20 - летняя выживаемость >80% •• При
диссеминации опухоли 20 - летняя выживаемость после операции <20%.
23.
Медуллярный рак• Общие сведения •• Медуллярная карцинома происходит из парафолликулярных клеток (С - клеток)
щитовидной железы
•• Чаще возникает спорадически, но может иметь наследственный характер (20%). Спорадическая
форма обычно протекает в виде единичного поражения. Наследственная форма — самостоятельное
заболевание либо составная часть семейного полиэндокринного аденоматоза типа II (синдрома
Сиппла — сочетание медуллярной карциномы щитовидной железы и феохромоцитомы)
• Местное (по лимфатическим сосудам) и отдалённое (гематогенное) распространение наблюдают
чаще, чем при фолликулярной карциноме
• Медуллярная карцинома имеет гиалинизированную строму и окрашивается подобно амилоиду.
Одному виду опухоли свойственны агрессивный, стремительный рост, быстрое распространение и
ранние метастазы; другой — медленные рост и прогрессирование, несмотря на метастазы • Опухоль
часто вырабатывает кальцитонин, реже — другие гормоны
• Прогноз хуже, чем при папиллярной или фолликулярной карциномах, и зависит от стадии
опухоли при первоначальном выявлении
•• При 1 стадии опухоли 20 - летняя выживаемость составляет 50% •• При 2 стадии дольше 20
лет живут менее 10% больных
•• Смерть обычно наступает от метастазов в жизненно важные органы
•• Семейный полиэндокринный аденоматоз может быть полностью излечен путём тотальной
тиреоидэктомии, если диагноз и лечение проведены до появления клинических признаков опухоли.
24.
• Анапластическая карцинома• Общие сведения •• Анапластическая карцинома щитовидной железы
составляет менее 10% всех опухолей щитовидной железы
•• Поражает больных старше 50 лет
• Обычно опухоли возникают из ранее существовавших хорошо
дифференцированных тиреоидных опухолей (например, фолликулярных)
• Опухоли отличаются чрезвычайной злокачественностью: быстро врастают
в соседние органы (трахею, пищевод) и рано метастазируют лимфогенным и
гематогенным путями. В момент обнаружения эти опухоли обычно
неоперабельны
• Прогноз •• Фатальный исход наступает в течение нескольких месяцев
(независимо от методов лечения)
•• Если лечение оказалось успешным, следует заподозрить диагностическую
ошибку (например, имелась не анапластическая карцинома из мелких
клеток, а лимфома).
25.
Клиническая картина.Основной симптом — наличие узла в щитовидной
железе. В некоторых случаях опухоль вызывает
охриплость, симптомы сдавления трахеи и пищевода
(например, диспноэ, дисфагия) или боль.
• Возраст пациента •• У детей малигнизированные
узлы наблюдают в 50% случаев •• Узлы, возникшие у
беременной, обычно доброкачественные •• У лиц
старше 40 лет частота регистрируемых узлов рака
возрастает на 10% в каждое последующее десятилетие
•• Доброкачественные узлы и рак щитовидной железы
чаще наблюдают у женщин •• Малигнизация узла чаще
происходит у мужчин.
26.
Особенности узлового образования•• Консистенция ••• Злокачественным опухолям свойственны
плотные узлы, но иногда рак дегенерируют в кисты и становятся
мягкими ••• Мягкие узлы чаще доброкачественные; длительная
доброкачественная аденоматозная гиперплазия может сочетаться с
кальцификацией узла •• Инфильтративное врастание узла в
окружающие ткани железы или прилежащие структуры (трахею,
мышцы) предполагает малигнизацию. Иногда рак щитовидной железы
не имеет признаков инфильтративного роста и выглядит как
доброкачественный узел •• Вероятность малигнизации при
одиночных узлах — 20%, при множественных узлах — 40% •
Признаки роста. При внезапном возникновении либо неожиданно
быстром росте узлов следует заподозрить злокачественную
опухоль. Кровоизлияние в ранее существовавший узел (например,
при аденоматозной гиперплазии) также приведёт к его внезапному
увеличению, но оно почти всегда сопровождается болью.
27.
Увеличение лимфатических узлов на сторонепоражения предполагает малигнизацию. У детей
более 50% случаев впервые диагностируют в
связи с увеличением шейных лимфатических
узлов.
• Состояние голосовых связок •• Паралич
голосовой связки на стороне узла — всегда
признак рака, инфильтрировавшего возвратный
гортанный нерв •• Поскольку паралич
голосовой связки может протекать без
нарушения фонации, голосовую щель следует
осмотреть путём прямой ларингоскопии •
Обследование следует повторить после
операции при появлении осиплости.
28.
МИКРОКАРЦИНОМА ЩИТОВИДНОЙ ЖЕЛЕЗЫМикрокарцинома щитовидной железы (МКЩЖ)
является специфической подгруппой рака
щитовидной железы (ЩЖ), имеющей все
гистологические признаки рака и размер менее
1см. Первое описание МКЩЖ относится к 1927
году, когда была описана солидная
неинкапсулированная медленно растущая
опухоль у больных узловым зобом, имеющая
диаметр менее 10 мм.
29.
Опухоль была названа "аденокарцинома,не происходящая из аденомы", и было
высказано мнение, что эти опухоли
являются наименее злокачественными
среди раков ЩЖ. В 1949 году описали
группу из 25 фиброзированных, нечетко
отграниченных опухолей с благоприятным
клиническим течением, преимущественно
папиллярного строения, размером менее
1 см и предложили термин
"неинкапсулированная склерозирующая
опухоль" для аналогичных
новообразований.
30.
Все опухоли были найдены случайно в железах,удаленных по поводу неопухолевой патологии.
Позднее было предложено считать их вариантом
папиллярного рака. Однако некоторые сочли
этот термин неудачным и предложили называть
подобные опухоли "скрытый склерозирующий рак
ЩЖ", который в 31% случаев метастазировал в
лимфатические узлы. В 1960 году был
использован термин "скрытый папиллярный рак"
при описании 140 случаев папиллярного рака
ЩЖ размером 1,5 см и менее.
31.
ВОЗ определяет папиллярную МКЩЖ как папиллярный ракдиаметром 1 см и менее. Многие авторы включают в
эту группу фолликулярный и медуллярный типы.
Лимитирующим размером, при котором опухоль является
микрокарциномой, у разных авторов является либо 1
см, либо 1,5 см. Ряд исследователей используют и
данные клинического обследования пациентов: была ли
МКЩЖ обнаружена случайно на операционном или
аутопсийном материале или была заподозрена до
гистологического исследования, имеются или
отсутствуют метастазы МКЩЖ. Именно поэтому в
последние десятилетия в литературе встречается
несколько терминов, которыми авторы обозначают
МКЩЖ: непосредственно МКЩЖ, скрытый рак, ранний
рак, латентный рак, оккультный рак,
микроскопический рак, маленький рак, мельчайший и
крошечный рак
32.
Предложен термин "папиллярная микроопухоль", который менеетравмирует психику пациента и дает правильную оценку
опухолевого процесса, так как указывает на то, что опухоль
малого размера, с неопределенным потенциалом злокачественности
и принадлежит к семейству рака папиллярного строения. Авторы
рекомендуют использовать этот термин для опухолей менее 1 см у
лиц старше 19 лет, так как у более молодых они часто имеют
агрессивное клиническое поведение. Если имеется несколько
опухолей в одной железе, то диагноз множественной опухоли
ставится в случае, когда не удается выделить доминирующий узел
(в противном случае опухоль считается единичной с
внутрижелезистыми метастазами) и суммарный размер очагов всей
железы менее 1 см. Потенциально агрессивные опухоли (инвазия в
капсулу ЩЖ, кровеносные сосуды, наличие в опухоли высоких
клеток, наличие метастазов или подозрения на них) не следует
считать микроопухолями.
33.
Распространенность микрокарциномы.МКЩЖ часто является случайной находкой в ЩЖ,
удаленной по поводу различных заболеваний
либо исследуемой на аутопсиях. Частота
встречаемости на материале аутопсий
варьирует от 1 до 36%. Различие приводимых
данных связано как с популяционными
различиями и генетическими факторами, так и
с различными методиками получения и
обработки материала для микроскопического
исследования, так как с увеличением числа
гистологических срезов с одной железы
увеличивается и процент найденных МКЩЖ.
34.
Папиллярная и фолликулярная МКЩЖ - очень редкиеопухоли у детей и молодых людей до 18 лет. Средний
возраст, при котором выявляется большинство МКЩЖ, около 40 лет, однако в некоторых исследованиях он
меньше - 31 года или больше - около 50 лет.
Некоторые авторы прослеживают увеличение частоты
встречаемости МКЩЖ с возрастом, другие отрицают
данную зависимость. Папиллярная МКЩЖ встречается
гораздо чаще, чем фолликулярная, - 84-100 и 0-8%
соответственно. Распределение МКЩЖ по половому
признаку зависит от характера исследуемого
материала. В операционном материале они встречаются
чаще у женщин, чем у мужчин, тогда как в
аутопсийном материале либо чаще встречается у
мужчин, либо отсутствуют какие-либо различия по
половому признаку.
35.
Принимая во внимание тот факт, что клиническивыявляемые опухоли ЩЖ диаметром более 1 см
встречаются чаще у женщин, можно сделать вывод, что
МКЩЖ может довольно долго оставаться в стабильном
состоянии, развиваясь с одинаковой частотой у
мужчин и женщин, а прогрессирование происходит в
результате пускового воздействия, которое чаще
происходит у женщин, поскольку определенное влияние
на этот процесс могут оказывать женские половые
гормоны.
При посмертном исследовании ЩЖ лиц, перенесших
атомную бомбардировку в Хиросиме и Нагасаки, было
выявлено достоверное увеличение частоты МКЩЖ у
людей, получивших дозу облучения более 50 рад.
36.
Клинические проявления.Часто первым клиническим проявлением МКЩЖ
являются метастазы в шейных лимфатических
узлах. Частота такой манифестации - 30-35%.
Основным симптомом является наличие на шее
узла или конгломерата узлов. Узел может
иметь строение кисты, и в этом случае
затруднительна его дифференциальная
диагностика с бранхиогенной кистой даже при
использовании методов компьютерной
томографии, эхографии и сцинтиграфии.
Большую роль в диагностике в таких случаях
играет пункционная биопсия с цитологическим
исследованием.
37.
Метастаз в костях черепа может быть первымпроявлением болезни и, как правило, со временем он
становится причиной смерти пациента вследствие
поражения вещества головного мозга. Описана
манифестация МКЩЖ как метастатического поражения
верхушки пирамиды правой височной кости,
симулирующего шванному тройничного нерва, поражения
подчелюстной области, вначале диагностированного
как воспалительный процесс, по поводу которого было
удалено 3 моляра, поражения лимфатических узлов
средостения, легких, правого IX ребра, крестца,
подвздошных костей, поясничного отдела
позвоночника, ребер с обеих сторон, головного
мозга.
38.
В одной из монографий, посвященной вопросамизучения МКЩЖ, выделяют три варианта клинического
течения МКЩЖ: клинически агрессивная с инвазивным
ростом и ранним метастазированием, с небольшой
динамикой роста и неясным потенциалом
злокачественности и клинически и гистологически
неактивная, являющаяся "случайной" гистологической
находкой. Можно предположить, что данные варианты
возникают как следствие различных генетических
перестроек, однако некоторые авторы на основании
исследования профиля изменений генов-супрессоров
опухолевого роста в папиллярной МКЩЖ считают, что
МКЩЖ не отличается от папиллярного рака ЩЖ большего
размера ничем, кроме размера опухоли.
39.
Гистологическое строение, метастазы и прогноз.МКЩЖ очень часто располагается под капсулой железы, рядом с ее
поверхностью, примерно с одинаковой частотой в обеих долях,
хотя имеется и тенденция к более частому расположения ее в
правой доле. Количество больных с мультифокальными опухолями
варьирует от 2 до 31,9%. Ряд авторов наблюдали фиброз в МКЩЖ,
однако мнения о наличии капсулы у них расходятся: одни
наблюдали преимущественно неинкапсулированные МКЩЖ, другие инкапсулированные МКЩЖ. Многие авторы отмечают инвазию МКЩЖ в
прилежащую ткань железы, но мнения о ее влиянии на процесс
метастазирования расходятся. Одни утверждают, что степень
инвазии в ткань железы не коррелирует с наличием метастазов,
другие показывают, что чем выше процент площади
непосредственного контакта опухолевых клеток с клетками
прилежащей нормальной ткани железы, тем выше процент
метастазов.
40.
Частота выявленных регионарных метастазов варьируетот 11,9 до 31,3%, отдаленных - от 0,9 до 6,8%.
Имеются данные о более редком метастазировании МКЩЖ
по сравнению с раком ЩЖ размером более 1 см. Если
имеют место рецидивы, то они возникают в 2,7-7,4%
случаев. Частота метастазирования выше, если МКЩЖ
мультицентричная, расположена в капсуле ЩЖ или
сразу под ней, имеет инвазию в сосуды, капсулу ЩЖ,
если в опухоли обнаруживаются псаммомные тела.
Фолликулярные МКЩЖ демонстрируют отдаленные
метастазы чаще, чем папиллярные МКЩЖ, - 33,3-66,7%
и 2,2-4,2% соответственно. МКЩЖ редко является
причиной смерти, в описанных случаях от данной
патологии умирали от 0,08 до 2,2% обследуемых
больных.
41.
Пролиферативная активность микрокарциномыНекоторые исследователи обнаружили увеличение уровня экспрессии Ki-67
в папиллярном раке ЩЖ по мере его роста и прогрессии. Однако другие
авторы не выявили достоверных различий между пролиферативной
активностью папиллярных МКЩЖ размером 0,5-1 см и макрокарцином большего
размера, оцененной по величине экспрессии таких маркеров пролиферации,
как Ki-67 и Cyclin D1. Описана тенденция к повышению экспрессии Ki-67 в
неинкапсулированной папиллярной МКЩЖ и папиллярной МКЩЖ, имевшей
метастазы размером 3 см и более в лимфатических узлах. Отмечена также
повышенная экспрессия TGFбетта3 у пациентов с отдаленными метастазами.
Некоторые исследователи не выявили достоверной зависимости между
экспрессией Ki-67 в папиллярной МКЩЖ и возрастом больного, размером
опухоли, наличием инвазии собственной капсулы. Достоверно наименьшая
экспрессия Ki-67 была в группе несклерозирующихся инкапсулированных
МКЩЖ, а наименьший средний размер опухоли и наименьший возраст
пациентов - в группе несклерозирующихся неинкапсулированных МКЩЖ. На
основании этого был сделан вывод, что МКЩЖ в начале своего
существования имеет строение несклерозирующейся неинкапсулированной
опухоли, а затем в процессе развития происходит фиброзирование стромы и
формирование капсулы
42.
Медуллярная микрокарцинома.Медуллярная МКЩЖ составляет особую группу новообразований.
Частота "случайной" находки на аутопсиях - 0-0,8%. Число
пациентов с медуллярной МКЩЖ в последнее время возрастает, так
как в практику широко входят скрининговые программы определения
мутаций протоонкогена RET, определения уровня кальция в
сыворотке крови, которые позволяют эффективно выявлять данную
патологию на начальных этапах ее развития. По наличию или
отсутствию мутаций в RET-протоонкогене (экзоны 10, 11, 13, 14,
15, 16) медуллярные МКЩЖ делят на наследственные и
спорадические (ненаследственные). Наследственные МКЩЖ, имеющие
мутации, часто ассоциированы с синдромами MEN-2A и MEN-2B и
выявляются уже в детском и подростковом возрасте (средний
возраст - 15,4 года), пациенты с ненаследственной медуллярной
МКЩЖ - люди более старшего возраста (средний возраст - 57,8
года).
43.
Медуллярная МКЩЖ чаще расположена в верхней исредней третях доли, она хорошо отграничена,
наследственная в сравнении со спорадической чаще
мультифокальна и расположена в обеих долях,
большинство наследственных МКЩЖ не инкапсулированы.
Частота метастазов увеличивается с повышением
степени десмоплазии и амилоидоза стромы, имеются
данные о более частом метастазировании
спорадических медуллярных МКЩЖ. Степень С-клеточной
гиперплазии в окружающей ткани ЩЖ выше в группе
наследственных опухолей, некоторые исследователи
находят ее в 100% случаев. Единственным достоверным
различием между наследственной и спорадической
медуллярной МКЩЖ являются мутации RETпротоонкогена.
44.
Таким образом, несмотря на многолетний опыт изучения, МКЩЖпродолжает оставаться интересной проблемой современной
онкологии, внимание которой уделяют и отечественные, и
зарубежные авторы. Множество статей и работ посвящено этиологии
и патогенезу МКЩЖ, возможностям ее ранней диагностики и
адекватного лечения. Однако гистологическому строению (наличие
в опухоли низкодифференцированного компонента, фиброза стромы,
капсулы, инвазии, лимфоидной инфильтрации, очагов некроза),
пролиферативной активности и их влиянию на прогноз МКЩЖ уделено
мало внимания и данные порой являются несколько противоречивыми
или недостаточно полными. Клиническое течение МКЩЖ очень
вариабельно (от "случайной" гистологической находки до
клинически агрессивной опухоли), и, возможно, подробное и
тщательное изучение гистологического строения и пролиферативной
активности МКЩЖ различных размеров даст ответ на вопрос, чем же
обусловлена такая разница в клиническом поведении данных
опухолей, и позволит дать точный прогноз пациенту в каждом
конкретном случае МКЩЖ.
45.
Диагностика• Исследование функций щитовидной железы при
подозрении на рак не имеет большой ценности.
Большинство злокачественных опухолей железы не
обладает гормональной активностью, как и узлы при
аденоматозной гиперплазии. Гормонально активны
менее 1% тиреоидных опухолей.
• Титр АТ к ткани щитовидной железы увеличен при
тиреоидите Хашимото. Однако рак щитовидной железы
может сочетаться с тиреоидитом, поэтому выявление
антитиреоидных АТ не исключает онкологического
диагноза.
• Содержание тирокальцитонина повышено у больных
медуллярным раком щитовидной железы.
• Радиоизотопное исследование железы выполняют,
используя либо радиоактивный йод, либо 99mТс •
Горячие и холодные узлы.
46.
УЗИПункционная (аспирационная) биопсия ••• Метод
позволяет получить материал для цитологических
исследований; изучают отдельные клетки и их
скопления
Лечение. Основной метод лечения — хирургический.
Все операции выполняют экстрафасциально.
Предоперационная лучевая терапия показана больным
с медуллярным или недифференцированным раком
щитовидной железы, реже при
местнораспространённых высокодифференцированных
опухолях •• Объём вмешательства определяют
гистологический тип опухоли, её агрессивность и
распространённость.










































 Медицина
Медицина