Похожие презентации:
Сердечная недостаточность
1.
Сердечнаянедостаточность
кафедра внутренних
болезней
доцент, к.м.н.
Комелягина Н.А.
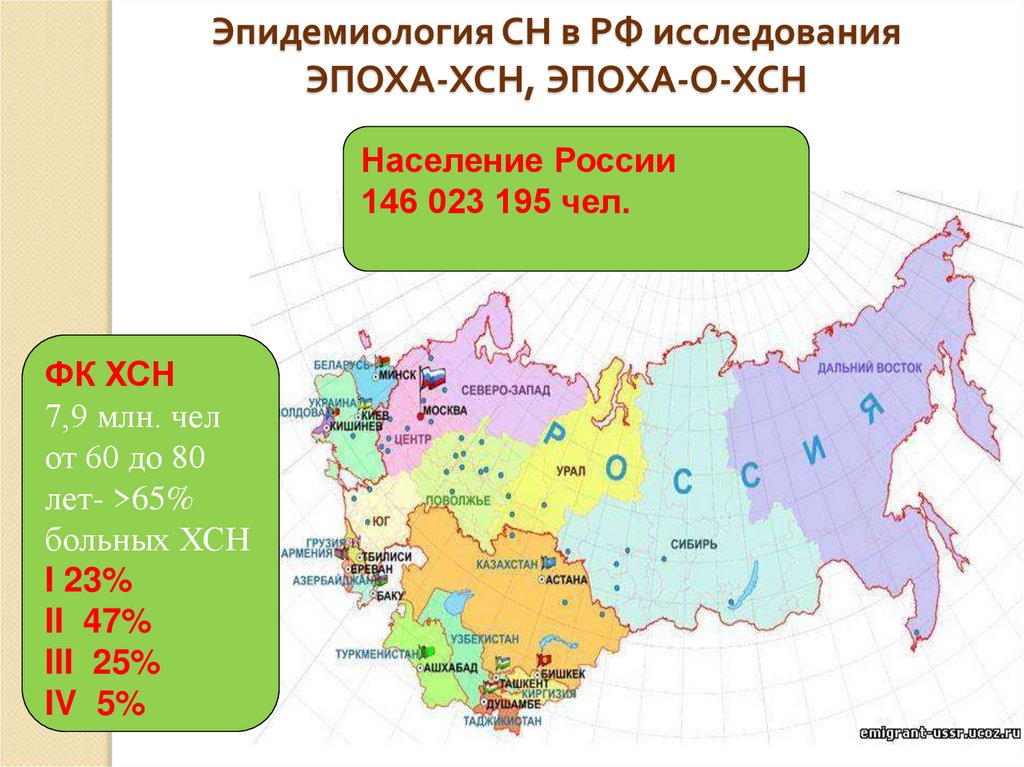
2. Эпидемиология СН в РФ исследования ЭПОХА-ХСН, ЭПОХА-О-ХСН
Население России146 023 195 чел.
ФК ХСН
7,9 млн. чел
от 60 до 80
лет- >65%
больных ХСН
I 23%
II 47%
III 25%
IV 5%
3. Эпидемиология СН в РФ исследования ЭПОХА-ХСН, ЭПОХА-О-ХСН
Эпидемиология СН в РФ исследования ЭПОХАХСН, ЭПОХА-О-ХСНХСН в структуре диагноза госпитализируемых
в кард. отделения до 92%;
В РФ среди всех больных,
госпитализированных в стационары с ССЗ,
ХСН как причина у 16,8% пациентов;
ХСН III-IV ФК- увеличение ФП до 45%
Хроническая ФП утяжеляет течение ХСН в
10,3% случает
Средняя годовая смертность от ХСН I-IV ФК
6% (до 612 тыс. человек)
Декомпенсация ХСН как причина
госпитализаций в кардиологические отделения
до 49%
4.
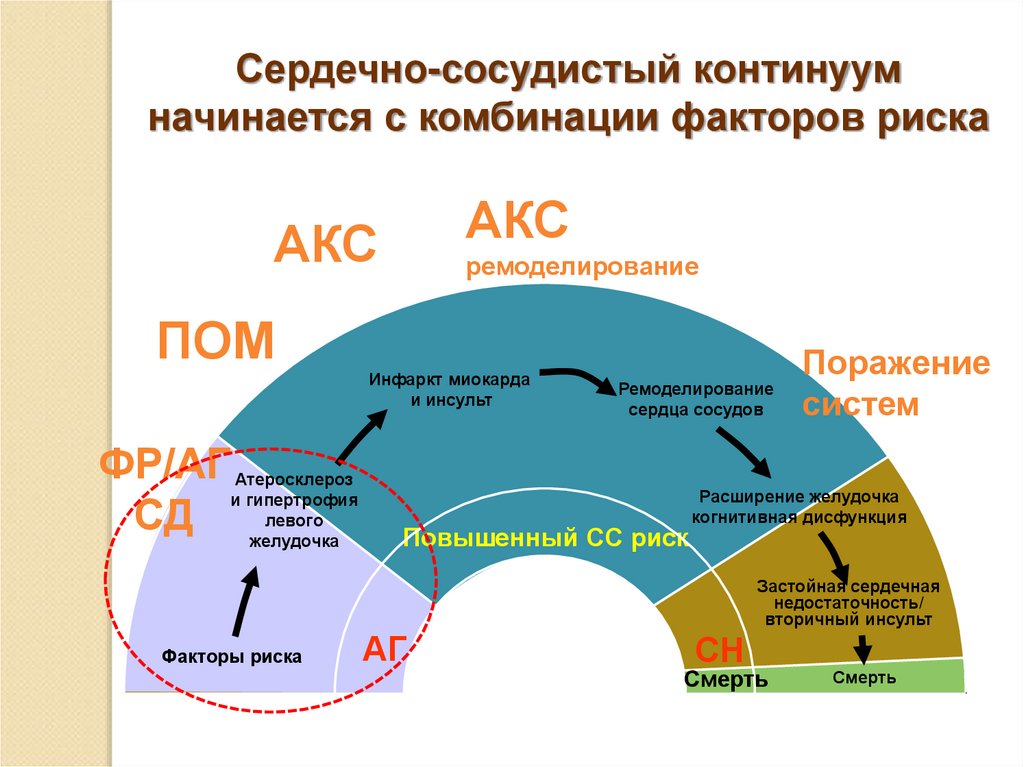
Сердечно-сосудистый континуумначинается с комбинации факторов риска
АКС
АКС
ремоделирование
ПОМ
Инфаркт миокарда
и инсульт
ФР/АГ
СД
Атеросклероз
и гипертрофия
левого
желудочка
Ремоделирование
сердца сосудов
Повышенный СС риск
Поражение
систем
Расширение желудочка
когнитивная дисфункция
Застойная сердечная
недостаточность/
вторичный инсульт
Факторы риска
АГ
СН
Смерть
Смерть
5. Основные причины развития ХСН в РФ по данным ЭПОХА и ЭПОХА-О-ХСН
• АГ- 88% случаев• ИБС- 59% случаев
• Комбинация АГ и ИБС - 50% случаев
• ИБС с перенесенным ОИМ - 13,3 % случаев
• ХОБЛ- 13% СД- 11,6%, ОНМК- 10,3% случаев
Снижение классических причин ХСН: пороки сердца
как причины декомпенсации 4,3%, миокардитов 3,6%,
ДКМП 0,8% случаев
Гендерные различия в причинах возникновения
декомпенсации ХСН:
мужчины: ИБС, перенесенный ОИМ и ОНМК
женщины: АГ, СД, пороки сердца, перенесенный
миокардит
6. Сердечная недостаточность
ОСТРАЯХРОНИЧЕСКАЯ
Острая на фоне
хронической
(декомпенсация)
7. Сердечная недостаточность
Острая СНвозникновение острой(кардиогенной)
одышки, связанной с
быстрым развитием
легочного застоя
вплоть до отека легких
или кардиогенного
шока (с гипотонией,
олигурией и т.д.),
которые, как правило,
являются следствием
острого повреждения
миокарда.
ХСН- комплекс характерных
симптомов (одышка,
утомляемость, снижение
физической активности, отеки),
которые связаны с
неадекватной перфузией
органов и тканей в покое или
при нагрузке и часто с
задержкой жидкости в
организме.
ХСН- периодически
возникающие эпизоды
обострения (декомпенсации),
проявляющиеся внезапным или
(чаще) постепенным
прогрессированием симптомов
и признаков ХСН.
8. Причины СН. Компенсаторные механизмы
Ухудшение способности сердцак наполнению или
опорожнению
Повреждение миокарда
Дисбаланс вазоконстрикторных
и вазодилатирующих
нейрогормональных систем
9. Патофизиологическая классификация Типы сердечной недостаточности
Нарушение закона Frank-Starling1. По характеру нарушения функции
левого желудочка:
Систолическая СН: сердечная
недостаточность со сниженной ФВ
ЛЖ<40%.
Диастолическая СН: сердечная
недостаточность с сохраненной
ФВ, ФВ ЛЖ ≥ 50%, нарушение
релаксации ЛЖ.
Сердечная недостаточность с
промежуточной ФВ ЛЖ > 4049%.
2. Дисфункция желудочков: наличие
УЗИ и лабораторных изменений в
отсутствии симптомов
10. Систолическая СН Диастолическая СН
Нарушение эффективности работысердечной мышцы, меньшая часть
крови выбрасывается в аорту
Систолическая СН
Нарушение расслабления
сердечной мышцы, сердце плохо
заполняется кровью
Диастолическая СН
11. Гормональные системы поддержания гомеостаза ССС: симпатическая НС, РААС, вазопрессин (антидиуретический гормон), натрий
уретические пептидыАКТИВАЦИЯ
Системная
Застой в МКК и БКК
вазоконстрикцияподдержание перфузии
внутренних органов
Поддержание
сердечного выброса за
счет увеличения
сократимости, ЧСС, ОЦК
Ремоделирование
миокарда
Повышение
постнагрузки
усугубляет
поражение миокарда
Повышение ЧСС,
сократимости и
преднагрузки
усугубляет ишемию
Ремоделирование
сердца
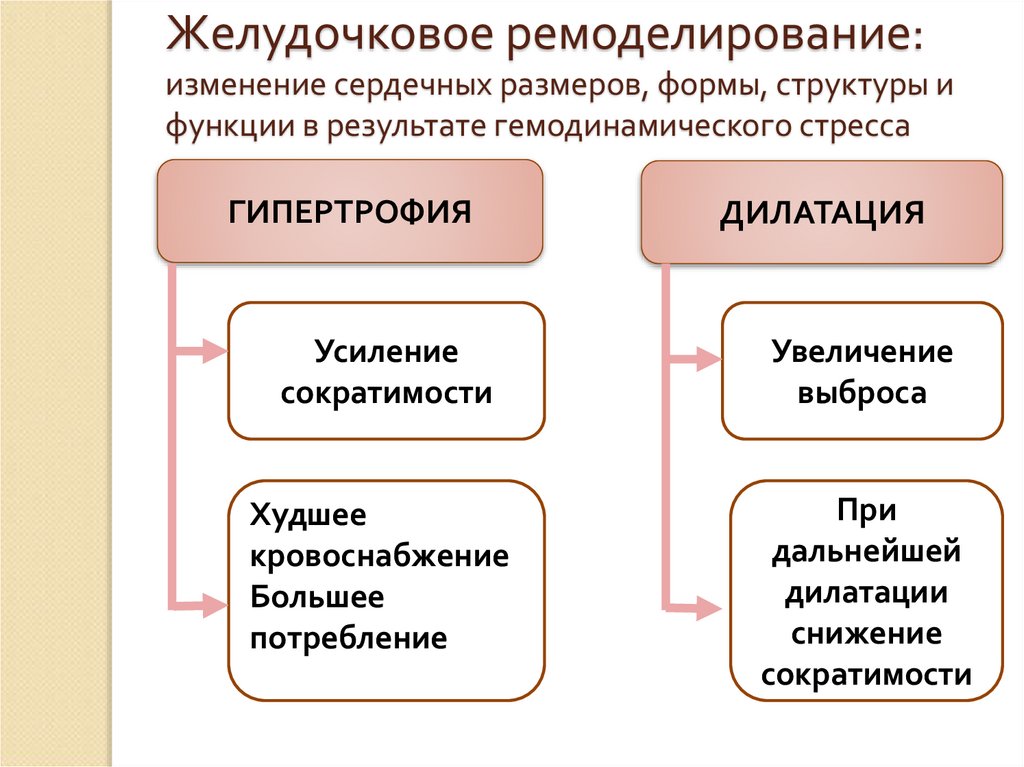
12. Желудочковое ремоделирование: изменение сердечных размеров, формы, структуры и функции в результате гемодинамического стресса
ГИПЕРТРОФИЯДИЛАТАЦИЯ
Усиление
сократимости
Увеличение
выброса
Худшее
кровоснабжение
Большее
потребление
При
дальнейшей
дилатации
снижение
сократимости
13. Порочный круг ХСН
ДисфункцияЛЖ
Возрастание
сердечной нагрузки
(пред и
постнагрузка)
Возрастание СВ за счет
сократимости и ЧСС
Возрастание АД за счет
ОЦК и вазоконстрикции
Снижение СВ и
СрАД
Механизм FrankStarling
Нейрогор.активация
ремоделирование
14. Нейрогормональный ответ на нарушение сердечной функции
ОтветКраткосрочный
ответ
Отсроченный
эффект
Задержка
натрия и
жидкости
Увеличение
преднагрузки
Застой в МКК, отеки
Вазоконстриция Поддержание
АД и перфузии
внутренних
органов
Увеличение
постнагрузки,
увеличение
энергетических затрат,
усугубление
дисфункции миокарда
Симпатическая
стимуляция
Увеличение
энергетических затрат,
риска аритмии и
внезапной смерти
Увеличение ЧСС
и ФВ
15. Гемодинамические изменения при ХСН
КДД ЛЖдавление в ЛП
давление в легочных капиллярах
застой по МКК
16. Классификация с учетом вовлечения отделов сердца
ЛевожелудочковаяПравожелудочковая
Смешанная
17. Левожелудочковая недостаточность
Одышка при ФНОртопноэ
Пароксизмальная
ночная одышка
Утомляемость
Цианоз
Тахикардия
Застой по МКК: кашель,
хрипы, розовое
окрашивание мокроты,
увеличение ЧДД
18. Правожелудочковая недостаточность
Набухание шейных венСнижение аппетита
Дискомфорт в животе
Увеличение веса
Отеки
Утомляемость
Повышение
периферического
венозного давления
Увеличение печени и
селезенки
асцит
19. Смешанная (МКК и БКК)
20. Классификация ХСН ОССН, 2003г.
Функциональные классы
ХСН
I ФК
II ФК
III ФК
IV ФК
Стадии ХСН
• I ст.
• II ст. «А»
• II ст. «Б»
• III ст.
21. Классификация ХСН ОССН, 2003г.
I ФКограничения
физической
активности
отсутствуют.
Обычная ФН
не вызывает
симптомов СН.
II ФК
лёгкое ограничение
физической
активности:
удовлетворительное
самочувствие в покое,
но обычная
физическая нагрузка
вызывает утомление,
сердцебиение, одышку
или боли.
22.
III ФКвыраженное
ограничение
физической
активности:
удовлетворительн
ое самочувствие в
покое, но нагрузка
менее обычной
приводит к
появлению
симптоматики.
IV ФК –
невозможность
выполнения какойлибо физической
нагрузки без
ухудшения
самочувствия:
симптомы сердечной
недостаточности
имеются даже в покое
и усиливаются при
любой ФН.
23. Классификация ХСН ОССН, 2003г.
I ст.Начальная стадия
заболевания.
Гемодинамика не
нарушена.
Скрытая СН.
Бессимптомная
дисфункция ЛЖ.
II стадия А
Клинически
выраженная стадия
заболевания сердца,
начало длительной
стадии. Нарушения
гемодинамики в одном
из кругов
кровообращения,
выраженные умеренно.
Адаптированное
ремоделирование
сердца и сосудов.
24.
II стадия Бтяжелая стадия
заболевания
сердца.
Выраженные
изменения
гемодинамики в
обоих кругах
кровообращения.
Дезадаптивное
ремоделирование
сердца и сосудов.
III стадия (конечная,
дистрофическая) –
тяжёлые нарушения
гемодинамики, стойкие
и необратимые
изменения обмена
веществ и функций
органов-мишеней
(сердце, сосуды, легкие,
головной мозг, почки).
Финальная стадия
ремоделирования органов.
25.
Симптомы и признаки сердечной недостаточностиI Симптомы
• Одышка 98,4%
• Быстрая
утомляемость 94,3%
• Сердцебиение
80,4%
• Кашель
• Ортопноэ
II Клинические признаки
• Застой в легких /хрипы,
РГ-картина/
• Периферические отеки
• Тахикардия /90-100 в мин/
• Набухшие яремные вены
• Гепатомегалия, ритм
галопа
III Объективные признаки дисфункции
сердца
- кардиомегалия
• ЭКГ, РГ ОГП /венозный застой, кардиомегалия/
• Систолическая дисфункция /↓ сократимости/
• Диастолическая дисфункция /доплер-Эхо КГ, ↑ДЗЛЖ/
• Повышение натрийуретических пептидов
26. Одышка
Начальные стадии заболевания-одышка только при ФН
Прогрессирование заболеванияснижение толерантности к ФН
Появление одышки и в покое и
горизонтальном положении
Одышка инспираторная, облегчение в
положении сидя
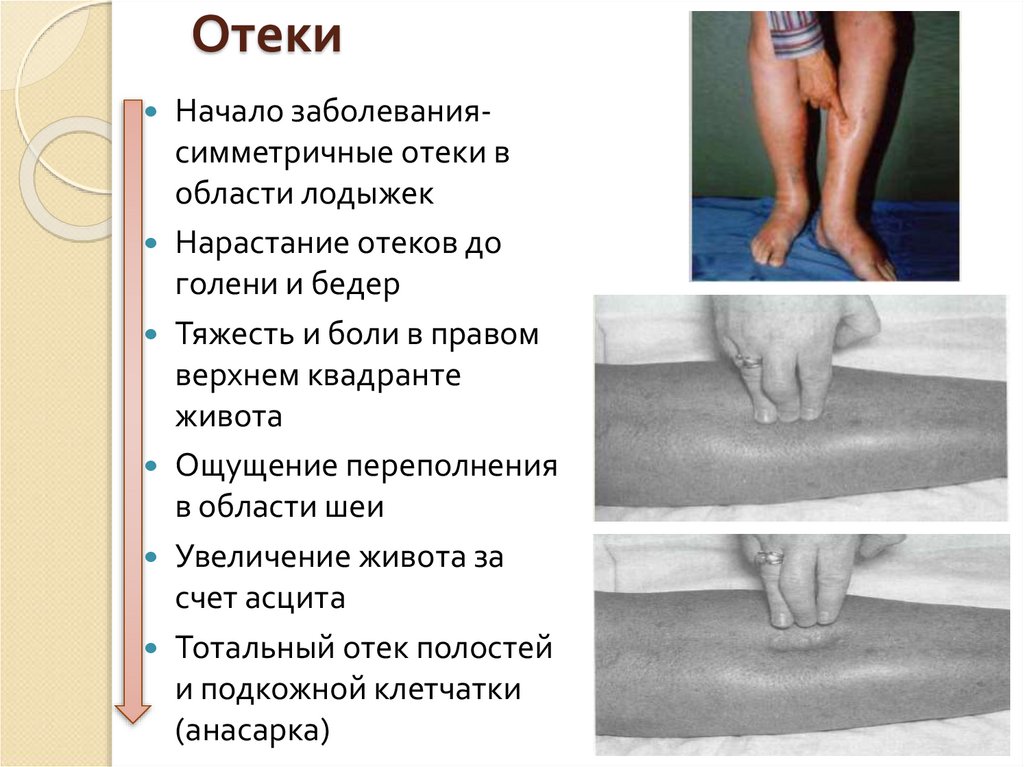
27. Отеки
Начало заболевания-симметричные отеки в
области лодыжек
Нарастание отеков до
голени и бедер
Тяжесть и боли в правом
верхнем квадранте
живота
Ощущение переполнения
в области шеи
Увеличение живота за
счет асцита
Тотальный отек полостей
и подкожной клетчатки
(анасарка)
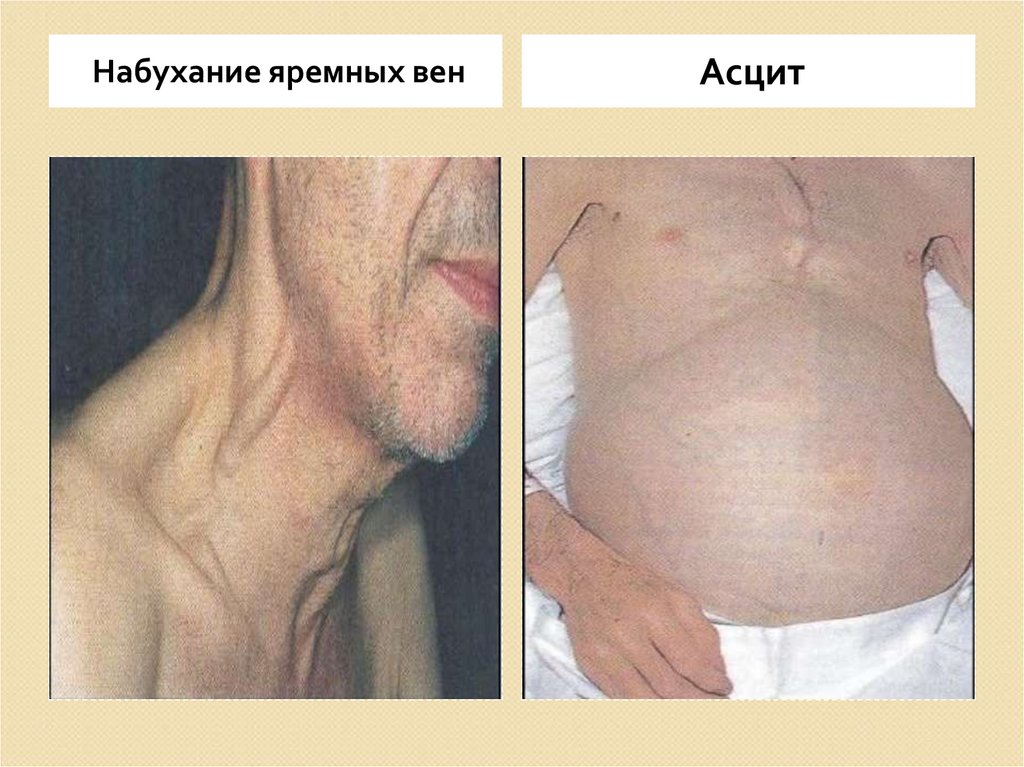
28.
Набухание яремных венАсцит
29. Лабораторные исследования
• ОАК- выявление анемии (причина одышки,усугубляет течение ХСН);
• уровень мочевины и креатинина, СКФ- признаки
ХБП, ХСН снижает функцию почек, контроль при
назначении ИАПФ, БРА;
• электролиты:
гипокалиемия (терапия диуретиками → нарушение
сердечного ритма);
гиперкалиемия (нарушение сердечного ритма,
контроль при назначении ИАПФ, спиронолактона);
гипонатриемия (терапия диуретиками, при тяжелой
ХСН)
• концентрация глюкозы- фактор риска ХСН
• концентрация Bi, АЛТ, АСТ- застойные явления в
печени, возможна алкогольная этиология поражения
миокарда, коррекция дозы ЛС с метаболизмом в
печени.
30. Лабораторные исследования
• Альбумин: снижение при нефротическом синдроме,печеночной недостаточности, сердечной кахексии;
• Липиды крови: фактор риска ИБС;
• Гормоны щитовидной железы: дисфункция ЩЖ
как обратимая причина СН (уровень ТТГ);
• Кардиоспецифические маркеры (КФК, МВ-КФК,
тропонин I и Т) при развитии ОКС, факторах риска и
ЭКГ-изменениях;
• Натрийуретические гормоны (BNP NT-proBNP)исключение альтернативной причины одышки, для
определения прогноза.
• Исключение СН- острое начало и резкое нарастание симптомов BNP<
100 пг/мл и NT-proBNP< 300пг/мл;
• постепенное начало BNP< 35 пг/мл и NT-proBNP< 125 пг/мл.
31. Обследования для подтверждения ХСН
ЭКГРентгенограмма грудной клетки
ЭхоКГ
Натрийуретический пептид
32. Возможные изменения ЭКГ
33. Рентгенограмма грудной клетки
34. Эхо КГ
Позволяет оценитьклапанный аппарат
Размеры сердца
Показатели
систолической
функции
Показатели
диастолической
функции
35. Эхо КГ: показатели систолической функции
Фракция выбросаЛЖ
Снижение (50%)
Систолическая
дисфункция ЛЖ
Фракция
укорочения ЛЖ
Снижение (25%)
Радиальная систолическая
дисфункция ЛЖ
Региональная
функция ЛЖ
Гипокинез, акинез,
дискинез
Инфаркт
миокарда/ишемия/рубец/а
невризма
Кардиомиопатия,
миокардит
КДР ЛЖ
Повышение (КДР >60 мм,
>32 мм/м2, КДО >97
мл/м2)
Вероятная СН, связанная с
перегрузкой объемом
КСР ЛЖ
Повышение (КСР>45 мм
или > 25 мм/м2, КСО > 43
мл/м2
Вероятная СН, связанная с
перегрузкой объемом
Интеграл линейной
скорости в
выносящем тракте
ЛЖ
Снижение (<15 см)
Снижение ударного
объема ЛЖ
36. Эхо КГ: показатели диастолической функции
Показателиуказывающие на
диастолической
дисфункцию ЛЖ
Нарушение типа
наполнения ЛЖ (по
трансмитральному
кровотоку), снижение
скорости е или
повышение соотношения
Е/е
Указывает на тяжесть
диастолической
дисфункции ЛЖ и
приблизительно давление
наполнения ЛЖ
Индекс объема ЛП
повышение (>34%)
Высокое давление
наполнения ЛЖ (в
прошлом или настоящее
время)
Пороки МК
Индекс массы
миокарда ЛЖ
Повышение: >95 г/м2 у
женщин и >115 г/м2 у
мужчин
Артериальная гипертония
Аортальный стеноз
ГКМП
37. Инструментальные методы исследования
• Тест 6-ти минутной ходьбы: I ФК 426550 м, II ФК 301-425 м, III ФК 151-300м, IV ФК менее 150м.
• Холтеровское мониторирование ЭКГ,
электрофизиологические
исследования: синкопальные
состояния, пароксизмальные нарушения
ритма
• Коронароангиография- пациентам с
факторами риска ИБС
38. Постановка диагноза СН с низкой ФВ ЛЖ
Выявление 3-х составляющихСимптомы, типичные для ХСН
Клинические признаки типичные для
ХСН
Низкая ФВ ЛЖ <40%
39. Постановка диагноза диастолическая ХСН
Выявление 4-х составляющихСимптомы, типичные для ХСН
Клинические признаки типичные для ХСН
Нормальная или слегка сниженная ФВ
ЛЖ и отсутствие дилатации ЛЖ
Соответствующие структурные
изменения сердца: ГЛЖ/дилатация ЛП
и/или диастолическая дисфункция ЛЖ
40. Примеры формулировки диагноза
ИБС: Стенокардиянапряжения ФК
III.
Постинфарктный
кардиосклероз
(дата)
ХСН со сниженной
ФВ (34%), стадия
II Б, ФК III.
Гипертоническая
болезнь II стадии,
степень 1. Риск 3.
Целевой уровень
АД 12-130/70-79
мм рт. ст.
ХСН с сохранной
ФВ (56%), стадия
I, ФК II.
41. Лечение и профилактика ХСН (6 очевидных задач)
1.2.
3.
4.
5.
6.
Предотвращение развитие симптомов ХСН (для
I стадии ХСН)- одышка, сердцебиение, задержка
жидкости в организме
Устранение симптомов ХСН (для стадий II AIII)
Замедление прогрессирования болезни путем
защиты сердца и органов-мишеней (мозг, почки,
сосуды) (для стадий I-III)
Улучшение качества жизни (для стадий II A-III)
Уменьшение количества госпитализаций
(расходов) (для стадий I-III)
Улучшение прогноза (для стадий I-III)
42. Пути достижения
ДиетаРежим физической активности
Психологичекая реабилитация,
организация врачебного контроля,
школ для больных ХСН
Медикаментозная терапия
Электрофизиологические методы
Хирургические, механические методы
лечения
43. Принципы немедикаментозного лечения
Диета: ограничение соли до 1,5-3г/сут.
I ФК- не употреблять соленой пищи (до 3г/сут, или 7,5
г соли),
II ФК- плюс к I ФК не досаливать пищу (до 1,5 г/сут
или 4-5 г соли),
III ФК- плюс ко II ФК употреблять продукты с
уменьшенным содержанием соли и готовить пищу без
соли (<1 г/сут или 3г соли).
NB! Значительное ограничение Na (1,8 г/день- 4,5 г
соли) на фоне агрессивной диуретической терапииувеличение риска общей смерти и повторных
госпитализаций.
Пища калорийная, с достаточным содержанием
белка и витаминов
Ограничение жидкости до 1,5-2,0 л/сут.
Ограничение: при декомпенсации ХСН, требующей
в/в диуретиков и при гипонатриемии.
Отказ от употребления алкоголя, курения, ограничение
употребления кофе.
44. Принципы немедикаментозного лечения
Режим физической активности: ходьба какминимум по 20 - 30 минут 3 - 5 раза/неделю.
Первоначально оценка исходной
толерантности к ФН по результатам ТШХ.
Полный физический покой при ухудшении
состояния.
Снижение ИМТ < 30 кг/кв.м.
Прирост массы тела >2 кг за 1-3 сут,
свидетельствует о задержке жидкости и риске
декомпенсации.
Психологическая реабилитация- обучение
больного и его родственников приемам
контроля за течением ХСН, методам
самопомощи
Ежедневный контроль диуреза, массы тела, при
асците- окружности живота, при выраженных
отеках- окружности голеней, бедер
45. Физические нагрузки у больных с ХСН
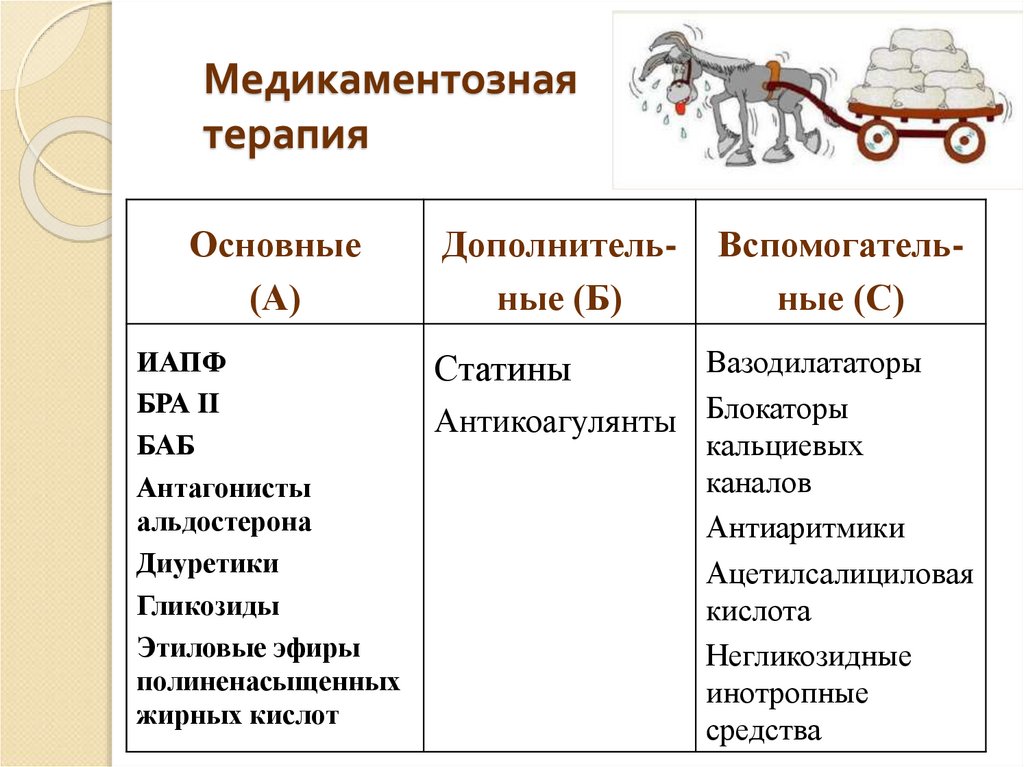
46. Медикаментозная терапия
Основные/Класс А/
Дополнительные
/Класс В/
Вспомогательные
/Класс С/
• эффект доказан
• рекомендованы для
лечения ХСН
• эффективность и
безопасность
показана в отдельных
исследованиях, но
требует уточнения
• эффект и влияние на прогноз
у больных ХСН недостаточно
изучены и доказаны,
• применение продиктовано
определенными
клиническими ситуациями,
осложняющие течение ХСН
47. Медикаментозная терапия
Основные(А)
ИАПФ
БРА II
БАБ
Антагонисты
альдостерона
Диуретики
Гликозиды
Этиловые эфиры
полиненасыщенных
жирных кислот
Дополнительные (Б)
Вспомогательные (С)
Вазодилататоры
Антикоагулянты Блокаторы
кальциевых
каналов
Антиаритмики
Ацетилсалициловая
кислота
Негликозидные
инотропные
средства
Статины
48. Ингибиторы АПФ
• Показания: ХСН любой этиологии, стадиипроцесса, типа декомпенсации, бессимптомной
дисфункции ЛЖ
• Противопоказания: непереносимость,
ангионевротический отек, двусторонний стеноз
почечных артерий, беременность.
• Начало терапии с низких доз, профилактика
гипотонии (САД выше 85 мм рт. ст.), начало
терапии в вечернее время (горизонтальное
положение), титровать до средне терапевтической
дозировки
• Риск гипотензии: у пациентов с ХСН IV ФК, при
сочетании с ПВД (нитраты, БМКК), назначение
после обильного диуреза
ИАПФ
Уменьшают преднагрузку
49. ИАПФ
• Контроль за функциональным состоянием почек,при ухудшении (СКФ < 60 мл/мин) снижение дозы на
50%
• Контроль АД, содержание электролитов крови
через 2 недели после каждого увеличения дозы
• Избегать назначения К-сберегающих диуретиков в
начале лечения ИАПФ при исходно повышенном
уровне К (>5,2 ммоль/л)
• Частые побочные эффекты: ↑ креатинина, кашель,
гипотензия, ангионевротический отек.
•В РФ зарегистрировано 11 ИАПФ показанных при
ХСН: беназеприл, квинадриприл, спираприл,
цилазаприл, эналаприл, каптоприл, фозиноприл,
рамиприл, периндоприл, лизиноприл, зофеноприл
50. ИАПФ
Препараткратность
начальная доза
сут/доза
Каптоприл
12,5 мг/сут
75-150мг/сут
3 раза
Эналаприл
2,5 мг/сут
10-20мг/сут
2 раза
Лизиноприл
2,5 мг/сут
5-20 мг/сут
1 раз
Периндоприл
2 мг/сут
4-8 мг/сут
1 раз
Рамиприл
2,5 мг/сут
5-10 мг/сут
2 раза
51. БАБ (нейрогуморальные модуляторы)
• БАБ дополнительно к ИАПФ при отсутствиипротивопоказаний у всех больных ХСН II-IV ФК, с
бессимптомной дисфункцией ЛЖ, ФВ < 40%, после
перенесенного ОИМ, при стабильном течении ХСН
Противопоказания к БАБ:
• Тяжелые формы БА и ХОБЛ в анамнезе
• Симптомная брадикардия (< 50 уд/мин), гипотония (<85
мм рт. ст.)
• АВ блокада II и более степени без ЭКС
• Тяжелый облитерирующий эндартериит
БАБ- ограничение ЧСС,
сохраняют энергию
52. БАБ (нейрогуморальные модуляторы)
Рекомендованы:бисопролол (1,25 мг/сут→до 10 мг/сут),
карведилол (3,125 мг 2р/сут→до 25 мг 2р/сут),
метопролол сукцинат (12,5-25 мг/сут→до 200
мг/сут),
небиволол (1,25 мг/сут→до 10 мг/сут)
Начало терапии с 1/8 терапевтической дозы, с
последующим увеличением дозы 1 раз в 2
недели с до максимально переносимой
(контроль ЧСС- уменьшение минимум на 15%
от исходной величины, АД, ЭКГ), контроль за
симптомами ХСН
53. Антагонисты альдостерона (спиронолактон/ эплеренон)
Назначение дополнительно к ИАПФ и БАБпациентам с ХСН II-IV ФК/ IIА- III ст. и ФВ < 40%снижение риска смерти, повторных
госпитализаций, улучшения клинического
состояния
Доза для постоянного приема при ХСН- 25 мг/сут
Начало терапии при уровне К сыворотки <5,0
ммоль/л и креатинина < 250 ммоль/л
Контроль уровня К и креатинина каждые 4-6
недель
при уровне К > 5,5 ммоль/л отмена препарата
Уменьшают преднагрузку
54. Диуретики
Показания- клинические признаки застоя у пациентов IIА стадии, II ФК по NYNA
Начало терапии с тиазидных диуретиков
(гидрохлортиазид) и лишь при их неэффективности
перевод на петлевые диуретики и их комбинация
(фуросемид, торасемид этакриновая кислота)
Комбинировать диуретики с ИАПФ и БАБ- снижение
активности ренина плазмы и РААС, активности САС.
При скорости клубочковой фильтрации < 30 мл/мин не
использовать тиазидные диуретики
Контроль уровня калия в крови (риск гипокалиемии),
СКФ!
При риске развития эмболии- антикоагулянтная терапия!
Уменьшают преднагрузку
55. Алгоритм назначения диуретиков в зависимости от тяжести ХСН
I ФК- не лечить диуретикамиII ФК (без клинических признаках застоя)- малые дозы
торасемида 2,5-5 мг (1 препарат)
II ФК (застой)- петлевые (тиазидные) диуретики (гипотиазид
стартовая доза 25 мг- макс. 100 мг) +спиронолактон 100-150
мг (2 препарата)
III ФК (декомпенсация)- петлевые (лучше торасемид) +
тиазидные +антагонисты альдостерона, в дозах 100-300
мг/сут + ИКАГ (4 препарата)
III ФК (поддерживающее лечение)- петлевые (лучше
торасемид) ежедневно в дозах, достаточных для поддержания
сбалансированного диуреза + спиронолактон (малые дозы 2550 мг)+ ацетазоламид 0,25 мг 3 р/сутки в течение 3-4 суток, 1
раз в 2 недели (3 препарата)
IV ФК- петлевые (торасемид однократно или фуросемид 2
р/сутки или в/в капельно в высоких дозировках)+ тиазидные +
антагонисты альдостерона+ ацетазоламид (5 препаратов)
56.
Побочные эффекты диуретиков: гипокалиемия,гипомагниемия, гипонатриемия, нарушение КЩР,
гиперурикемия, нарушение толерантности к глюкозе,
гиперХС, активация РААС
Рефрактерность ранняя: в первые часы и дни терапии
(гиперактивация нейрогормонов на фоне обильного
диуреза)
- умеренный диурез + ИАПФ и/или спиронолактон
Рефрактерность поздняя (гипертрофия апикальных клеток
почечных канальцев, блокада действия диуретиков):
торасемид + ИАПФ + спиронолактон, увеличение дозы в 2
раза, введение в/в (фуросемид), подключение ингибиторов
карбоангидразы (ацетазоламид 0,25 мг 3 раза в день в
течение 3-4-х дней с 2-х недельным перерывом), →
улучшение фильтрации (добутамин), → механическое
удаление жидкости- → ультрафильтрация крови
57. Сердечные гликозиды
Пациенты ХСН II-IV ФК, с ФВ ЛЖ < 40% приФП (фибрилляция предсердий) с целью
урежения и упорядочения ритма, улучшения
прогноза и снижения числа госпитализаций
Применение дигоксина при ХСН с ФВ ЛЖ
<40% и синусовым ритмом должно быть
рассмотрено при недостаточной эффективности
основных средств лечения
Основной препарат: дигоксин, суточная доза не
должна превышать 0,25 мг/сут
Усиливают силу
сердечных сокращений
58. Антагонисты рецепторов к ангиотензину- II
Препаратначальная доза
сут/доза
кратность
терап/макс.
Кандесартан
4 мг/сут
16-32 мг/сут
1 раза
Лозартан
25 мг/сут
50-100мг/сут
1 раза
Валсартан
20 мг/сут
80-160 мг/сут
2 раз
АРА II как альтернатива ИАПФ при непереносимости
Препараты: кандесартан, валсартан, лозартан
Уменьшают преднагрузку
59. Дополнительные средства в лечении ХСН (В)
Антитромботические средства:НАК показаны всем пациентам с ХСН и ФП; все
пациенты с ХСН вне зависимости от сердечного
ритма, перенесшие тромбоэмболические
осложнения или наличие флотирующего тромба в
полости ЛЖ, снижение ФВ < 35% и расширением
камер сердца.
ОАКГ: классические антагонисты витамина К
(варфарин); селективные блокаторы Ха
ривараксабан 15-20 мг/сутки и апиксабан 2,5- 5 мг
2р/сутки, прямой ингибитор тромбина дабигатран
110-150 мг/ 2 р/сут;
1.
Вторичная профилактика ИМ- ацетилсалициловая кислота,
либо НАК.
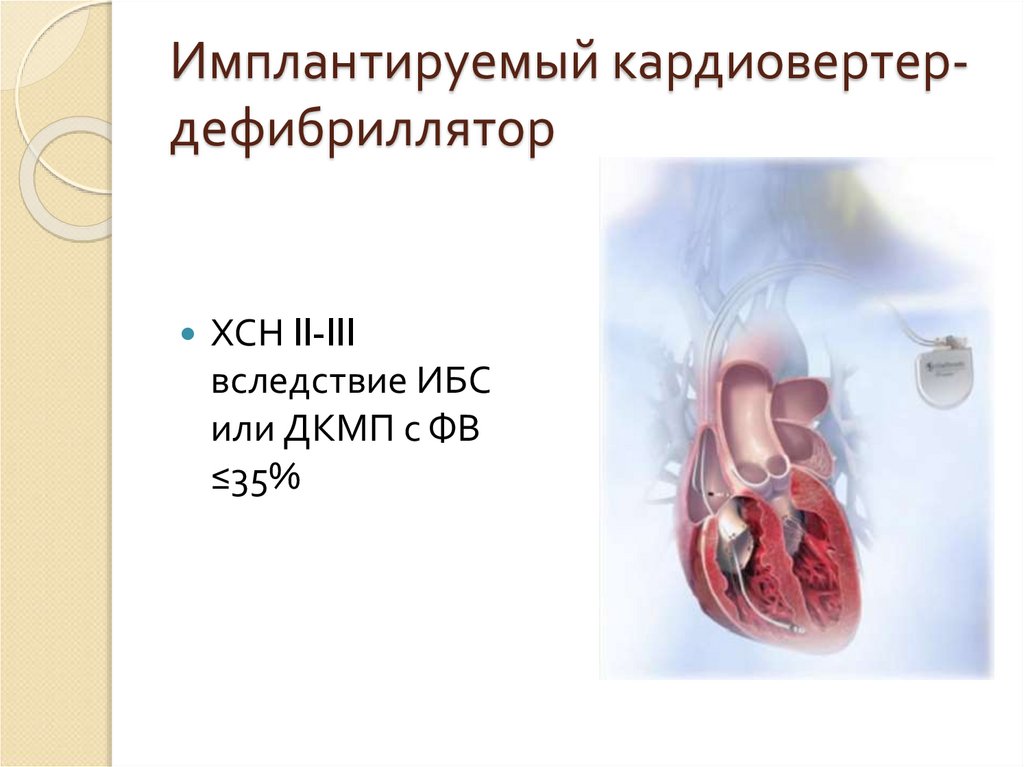
60. Имплантируемый кардиовертер- дефибриллятор
Имплантируемый кардиовертердефибрилляторХСН II-III
вследствие ИБС
или ДКМП с ФВ
≤35%
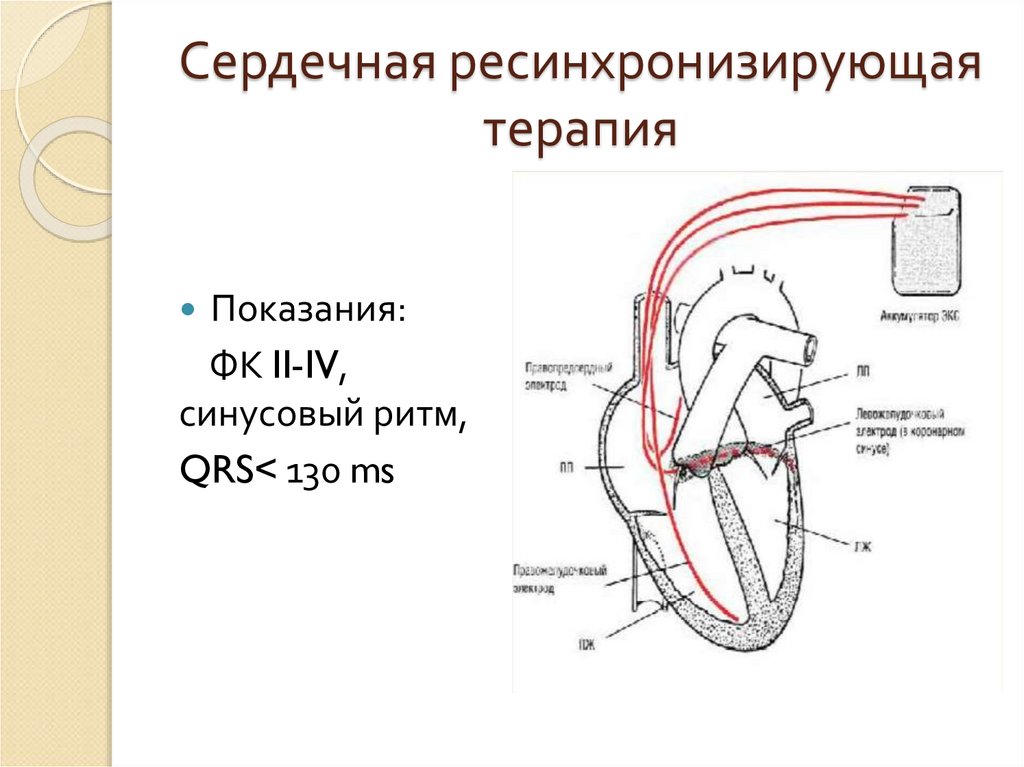
61. Сердечная ресинхронизирующая терапия
Показания:ФК II-IV,
синусовый ритм,
QRS< 130 ms
62. Аортальная балонная контрпульсация. Показания: острая обратимая СН, перед трансплантацией сердца с ХСН
пресистола: баллончиксдувается, постнагрузка
снижается
Диастола: баллончик
раздувается, диастолическое
давление в аорте возрастает
Аортальная балонная
контрпульсация. Показания: острая обратимая СН,
перед трансплантацией сердца с ХСН
63. Трансплантация сердца при ХСН
Возраст < 65 летТяжелая ХСН (III-
IVФК)
Неэффективность
других методов
лечения
Отсутствие
тяжелой
экстракардиальной
патологии
64. Острая сердечная недостаточность
ОСН- клинический синдром,характеризующийся быстрым
возникновением симптомов, типичных
для нарушения систолической и/или
диастолической функции сердца
/сниженный СВ, недостаточная перфузия
тканей, повышенное давление в
капиллярах легких, застой в тканях/.
1. Впервые возникшая ОСН /de novo/ без
известного нарушения функции сердца в
анамнезе
2. Острая декомпенсация ХСН
65. Основные причины и факторы ОСН
8. Расслоение аорты1. Декомпенсация ХСН
9. Несердечные факторы:
2. Обострение ИБС /ОКС/:
недостаточная
ИМ, НС, осложнения
приверженность к лечению,
ОИМ, ИМ ПЖ
перегрузка объемом,
3. Гипертонический криз
инфекции, инсульт,
4. Остро возникшая аритмия обширное оперативное
вмешательство, почечная
5. Тяжелая патология
недостаточность, БА,
клапанов сердца
передозировка ЛС,
6. Острый миокардит
употребление алкоголя
тяжелое течение
10. Синдромы высокого СВ:
7. Тампонада сердца
септицемия,
тиреотоксический криз,
анемия
66. Кардиогенный отек легких
- Быстро развивающееся снижение насоснойфункции ЛЖ или его наполнение кровью и/или
чрезмерным увеличение постнагрузки,
приводящее к острому венозному застою в
легких
• интерстициальный отек /клинически
эквивалент- сердечная астма/
• альвеолярный /развернутая картина отека
легких/
Причины: ГК, ОИМ, тахиаритмии, пороки
сердца, тяжелые миокардиты, кардиомиопатии
67. Классификация по Killip /больные с ОИМ/
Стадия I: нет хрипов в легких,отсутствует III тон
Стадия II: наличие в легких хрипов,
занимающих менее 50% легочных
полей, или III тон
Стадия III: наличие в легких хрипов,
занимающих более 50% легочных
полей
Стадия IV: Кардиогенный шок
68. Клиническая картина отека
• - одышка вплоть до удушья• - ортопноэ
• - кашель /сначала сухой, затем с пенистой
мокротой/ нередко окрашенной в розовый цвет/
• - бледность кожных покровов, акроцианоз,
гипергидроз, возбуждение, чувство страха смерти
• - аускультативно в легких- влажные хрипы: в
начальной стадии мелкопузырчатые,
определяемые в нижних отделах; при
развернутой клинической картинеразнокалиберные над всей областью легких,
клокочущее дыхание
• - тахикардия, тоны сердца приглушены, акцент II
тона над легочной артерией. АД в норме или
повышено или понижено
69. Неотложные мероприятия
1. Положение с возвышенным головным концом,положение сидя со спущенными ногами
2. Быстродействующие нитраты сублингвально
/1-2 дозы/
3. увлажненный кислород через носовой катетер
или дыхательную маску
4. Наркотические анальгетики: в/в морфин 1%1мл дробно по 0,2-0,5 мл, промедол 2%-1мл.
/осторожно при угнетении дыхания, ХОБЛ,
нарушении мозгового кровобращения, отеке
мозга/
5. Фуросемид в/в струйно 40-80-120 мг с учетом
степени тяжести и ответа на проводимую
терапию
70.
6. Инфузия нитратов при САД выше 90-100 ммрт.ст.: 0,1% р-ра изокета /перлинганит/ 10-20мл на
200 мл NaCl с начальной скоростью 10 мкг/мин
1 капля 2,5 мкг!
7. При развитии отека легких на фоне ГКэналаприла /энап/ 0,5-1 мл /0,625-1,25 мг/ в/в
струйно
8. Резистентная АГ- нитропруссид натрия 0,15
мкг/кг/мин /50 мг препарат разводят в 200-400 мл
5% р-ра глюкозы/
9. При сохранении признаков отека легких на фоне
стабилизации гемодинамики с целью уменьшения
капиллярно-альвеолярной проницаемости
возможно в/в преднизолона 30-90 мг,
дексаметазона 4-12 мг
71.
Отек легких на фоне низкого АД:В/в капельно негликозидные инотропные средства
и вазопрессоры:
- добутамин 2,5-15 мкг/кг/мин
и /или допамин/дофамин/ 2,5-20 мкг/кг/мин,
при тяжелой гипотонии 0,2% р-р норадреналина
1-2 мл на 400 мл 5% глюкозы в/в капельно со
скростью 0,5-16 мкг/мин, ГКС преднизолон 6090 мг в/в струйно, дексаметазон 4-2 мг
- паралельно введение нитратов допустимо лишь
при возрастании уровня АД выше 90 мм рт.ст.
72. Кардиогенный шок
осложнение острого ИМ, связанное со значительнымснижением сердечного выброса, приводящее к системной
гипотензии и нарушению перфузии органов и тканей.
Критерии диагностики:
САД ниже 90 мм рт. ст. на протяжении 30-60 мин и более (о
КШ следует думать и в тех случаях, если для поддержания
АД выше 90 мм рт. ст. требуется внутривенное введение
инотропных средств либо баллонная контрапульсация
аорты);
признаки гипоперфузии (периферические признаки шока):
бледность кожных покровов, мраморность, цианоз кожных
покровов, гипергидроз, холодные конечности, нарушение
функции ЦНС (заторможенность, отрешенность), олигурия
(диурез менее 0,5 мл на 1 кг массы тела в час);
гемодинамические признаки: сердечный индекс менее 1,8
мл/мин/м2, давление заклинивания в легочной артерии более
20 мм рт. ст.
73. Кардиогенный шок (2)
• Лечение:• Обезболивание наркотическими анальгетиками –
в/в введение морфина 1% 1 мл дробно по 0,4-0,8
мл.
• Оксигенотерапия.
• Внутривенная инфузия инотропных препаратов и
вазопрессоров: допамин (дофамин) 2,5-20
мкг/кг/мин и добутамин 5-20 мкг/кг/мин; при их
неэффективности или исходно низком АД (менее
70 мм рт. ст.) – в/в инфузия норадреналина 1-2 мл
0,2% раствора в 400 мл 5% раствора глюкозы.
• При достижении систолического АД выше 90 мм
рт. ст. допустимо параллельное введение нитратов
в/в (изосорбида динитрат 0,1% 10-20 мл с
начальной скоростью 5-10 мкг/кг/мин).
74. Кардиогенный шок (3)
• При низком напряжении кислорода (60 ммрт. ст. и ниже) – респираторная поддержка
(ИВЛ).
• КШ является показанием для проведения
баллонной контрапульсации аорты с
последующим экстренным осуществлением
чрескожных коронарных интервенционных
вмешательств (ангиопластика,
стентирование) либо коронарного
шунтирования, и лишь при отсутствии
возможности их проведения рекомендуется
при ИМ с подъемом сегмента ST
тромболитическая терапия.
• Лечение проводится в ОРИТ.
75. Кардиогенный шок (4)
Под маской истинного КШ может протекать ИМправого желудочка.
Клиническая триада ИМ правого желудочка: системная
гипотензия, отсутствие признаков венозного застоя в
легких, повышение давления в яремных венах;
изменения по ЭКГ - подъем сегмента ST в отведении
VR4, регистрация зубца Q и подъема сегмента ST в
отведениях V1-V3.
Лечебная тактика при ИМ правого желудочка:
избегать назначения лекарственных средств с
вазодилатирующим потенциалом (опиоиды, нитраты,
диуретики и ИАПФ);
в/в инфузия жидкости: изотонический раствор хлорида
натрия (200 мл в первые 10 мин, затем 1-2 л в первые
несколько часов с последующим переходом на скорость
введения 200 мл/ч), на фоне инфузии проводят
тщательный мониторинг гемодинамических параметров.


































































 Медицина
Медицина