Похожие презентации:
Преждевременные роды
1.
Кафедра перинатологии им.А.А. КозбагароваТема: Преждевременные роды
Лектор:Тулеуова Д.Е
2020г
2.
План лекции:1.Определение
2.Классификация
3.Фактор риска
4.Диагностика
5.Токолитическая терапия
6.Антибиотикопрофлактика
7.РДС профилактика
8.Профилактика
3.
ПРЕЖДЕВРЕМЕННЫЕ РОДЫМКБ-060
Определение
Преждевременные роды – роды, наступившие
на сроке беременности от 22 до 37 недель (259
дней) начиная с первого дня последней
нормальной менструации при регулярном
менструальном цикле, при этом масса плода
составляет от 500 до 2500 г.
Частота 5-10%
4.
ПРЕЖДЕВРЕМЕННЫЕ РОДЫКлассификация по сроку
гестации
22 – 27 недель и 6 дней включительно– очень ранние
преждевременные роды;
28 – 33 недели и 6 дней включительно– ранние
преждевременные роды;
34 – 37 недель – преждевременные роды
5.
Инфекция (острая, хроническая, системная, восходящая;бактериальная и/или вирусная) за счет повышенного уровня
провоспалительных цитокинов.
Стресс матери и/или плода, обусловленный наличием
экстрагенитальной патологии, осложнений беременности, и
как следствие этих процессов, развитие плацентарной
недостаточности, повышение уровня кортикотропинрелизинг гормона плодового и/или плацентарного и, как
следствие этого, развитие преждевременных родов или
элективное завершение беременности преждевременно.
Тромбофилические нарушения, которые ведут к отслойке,
тромбозам в плаценте. Высокий уровень тромбина может
провоцировать увеличение простагландина, активацию
протеаз, отслойку плаценты - наиболее частая причина
досрочного элективного родоразрешения.
Перерастяжение матки при многоплодии, многоводии, при
пороках развития матки, инфантилизма. За счет растяжения
клеток миометрия происходит активация рецепторов
окситоцина, выброс интегринов, появление щелевых
контактов – развитие преждевременных родов.
6.
Факторы риска:низкий социально-экономический уровень
жизни женщины
неблагоприятные условия труда
интенсивное курение (более 10 сигарет в день),
употребление наркотиков
данные акушерского анамнеза - наличие одних
ПР в анамнезе увеличивает их риск при
последующей беременности в 4 раза (наличие
абортов, самопроизвольных выкидышей)
инфекции мочевыводящих путей
ВЗОМТ
7.
Анамнестические:-1 и более преждевременных родов в
анамнезе;
-2 и более выскабливаний полости матки.
Клинические:
-укорочение шейки матки при одноплодной
беременности менее 15-25 мм, при
многоплодной – менее 25 мм
8.
В плане тактики ведения родовразличают:
самопроизвольные преждевременные роды,
начинающиеся с регулярной родовой деятельности
при целом плодном пузыре (40 - 50%)
преждевременные роды, начинающиеся с излития
околоплодных вод при отсутствии родовой
деятельности (30 - 40%)
индуцированные преждевременные роды
9.
Показания к индуцированнымродам:
1. со стороны матери
- тяжелая экстрагенитальная патология, при которой
пролонгирование беременности опасно для здоровья женщины
- осложнения беременности: тяжелое течение преэклампсии,
полиорганная недостаточность и т.д.
2. со стороны плода
- пороки развития не совместимые с жизнью
- антенатальная гибель плода
- прогрессивное ухудшение состояния плода по данным КТГ,
ДМ, требующее родоразрешения, реанимационных мероприятий
и интенсивной терапии
10.
Маркеры преждевременных родов поданным трансвагинального УЗИ (А.Д.
Липпман и соавт. 1996)
Длина шейки матки, равная 3 см, является критической для угрозы
прерывания беременности у первобеременных и
повторнобеременных при сроке менее 20 нед и требует
интенсивного наблюдения за женщиной с отнесением ее в группу
риска.
У женщин с многоплодной беременностью до 28 недель нижнюю
границу нормы составляет длина шейки матки, равная 3.7 см для
перво- и 4.5 см - для повторнобеременных.
У многорожавших женщин нормальная длина шейки матки в 13-14
нед составляет 3.6-3.7 см без статистически достоверной разницы у
здоровых женщин и пациенток с ИЦН. На ИЦН указывает
укорочение шейки матки в 17-20 нед до 2.9 см.
Длина шейки матки, равная 2 см, является абсолютным признаком
истмико-цервикальной недостаточности и требует
соответствующей хирургической коррекции.
11.
Маркеры преждевременныхродов
1.
2.
3.
4.
5.
6.
Оценка состояния шейки матки и нижнего сегмента (схема Arias F.)
УЗИ-диагностика (шкала Липмана).
Плодовый фибронектин – гликопротеин в слизи шейки матки – его
обнаружение в 24 недели означает риск ПР.
Кортикотропин – релизинг гормон – в плазме крови матери в 20
недель в 3-4 раза выше при ПР (в сочетании с повышенным Fp
точность диагностики выше).
Определение эстриола в слюне – уровень выше 2,1 ng/мл в 21-25
недель – увеличен риск ПР.
Высокий уровень βХГ, Fp в середине беременности – показатель
плацентарной недостаточности.
βХГ
в слизи цервикального канала выше 50 miu/ml в 24-28 недель риск
родов до 34 недель.
Определение цитокинов TNF , il-1β, il-6 в крови матери – маркер ПР.
il-6 в слизи цервикального канала маркер ПР и внутриутробной
инфекции.
12.
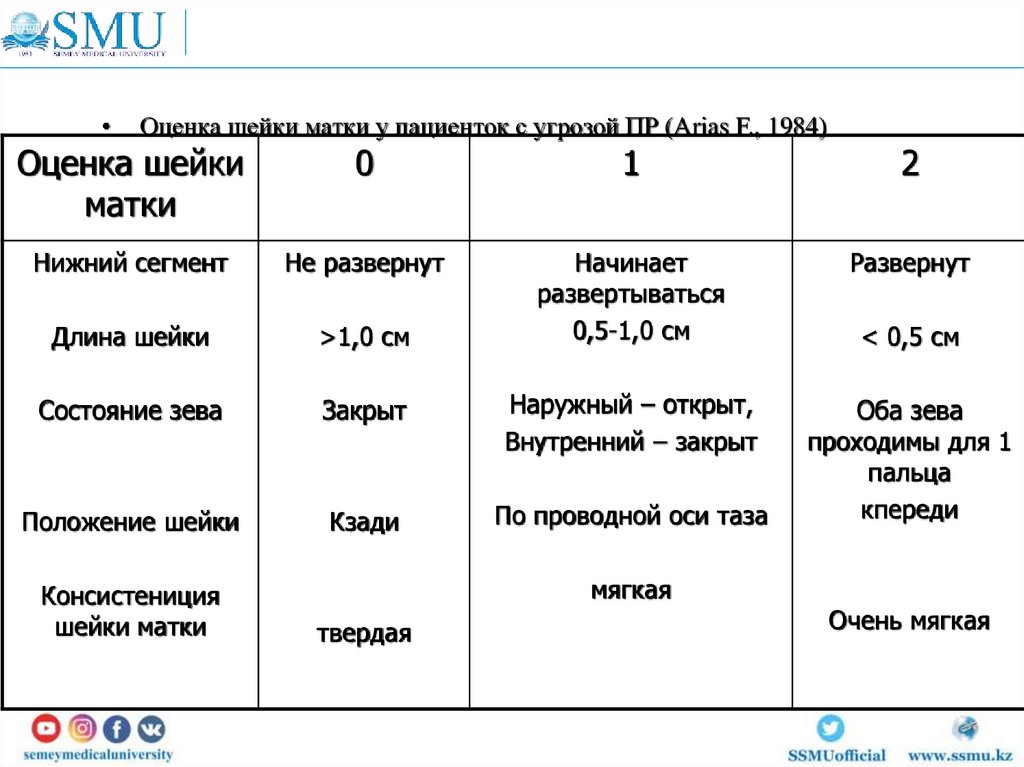
Оценка шейки матки у пациенток с угрозой ПР (Arias F., 1984)
Оценка шейки
матки
0
1
2
Нижний сегмент
Не развернут
Развернут
Длина шейки
>1,0 см
Начинает
развертываться
0,5-1,0 см
Состояние зева
Закрыт
Наружный – открыт,
Внутренний – закрыт
Положение шейки
Кзади
По проводной оси таза
Оба зева
проходимы для 1
пальца
кпереди
Консистениция
шейки матки
мягкая
твердая
< 0,5 см
Очень мягкая
13.
Жалобы и анамнез:- Жалобы на боли внизу живота и в крестцовой
области, излитие околоплодных вод Анамнез:
наличие преждевременных родов в анамнезе
Физикальное обследование:
степень раскрытия шейки матки служит
индикатором для прогнозирования
эффективности токолиза.
При раскрытии зева >3 см (признак активной
фазы первого периода) токолиз, скорее всего,
будет неэффективен.
14.
Клиника1. Угрожающие ПР
Жалобы на тянущие боли внизу живота и в
пояснице, ощущение давления, распирания в
области влагалища, промежности, прямой
кишки, возможно учащенное мочеиспускание.
Регулярная родовая деятельность отсутсвует,
регистрируются отдельные сокращения матки.
Возбудимость и тонус матки повышены. При
влагалищном исследовании ш/матки
сформирована, наружный зев либо закрыт. Либо
пропускает кончик пальца.
15.
2. Начинающиеся ПРОтмечаются схваткообразные боли внизу живота или
регулярные схватки с интервалом от 3 до 10 минут.
При влагалищном исследовании ш/матки менее 1,5 см,
цервикальный канал проходим для пальца и более,
нижний сегмент развернут.
16.
3.Начавшиеся ПРХарактеризуются регулярными схватками и
раскрытием ш/матки более чем на 3 – 4 см, могут
подтекать о/п воды. Регистрируются регулярные
маточные сокращения через каждые 3 – 5 мин.
17.
Тактика веденияГоспитализация беременных с угрозой прерывания,
с начавшимися преждевременными родами с 22
недель беременности до 28 недель должна быть в
акушерское отделение родильного дома, а не в
гинекологический стационар. Госпитализация
беременных при сроках гестации более 28 недель
проводится в акушерские стационары III уровня с
отделением реанимации новорожденных.
18.
Тактика веденияОпределяется сроком беременности, состоянием
матери и плода, характером сократительной
деятельности матки.
Выжидательная тактика возможна:
- при состоянии здоровья матери и плода,
позволяющем пролонгирование беременности
- при целом плодном пузыре
- при раскрытии ш/матки не более 2 - 4 см
- при отсутствии признаков инфекции
19.
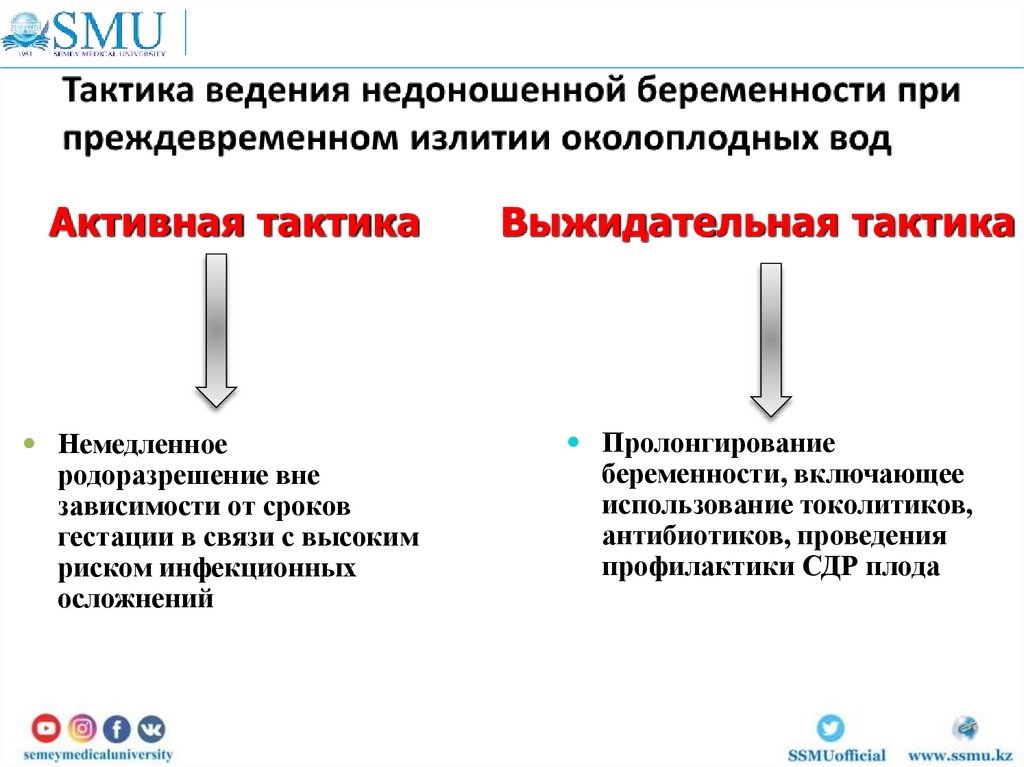
Активная тактикаНемедленное
родоразрешение вне
зависимости от сроков
гестации в связи с высоким
риском инфекционных
осложнений
Выжидательная тактика
Пролонгирование
беременности, включающее
использование токолитиков,
антибиотиков, проведения
профилактики СДР плода
20.
Токолитическая терапияТоколитики при преждевременных родах
показаны на период не более 48 часов
для проведения курса кортикостероидов
– профилактика дисстресс – синдрома.
Профилактический токолиз у женщин с
ПИОВ без наличия активной маточной
деятельности не рекомендуется
21.
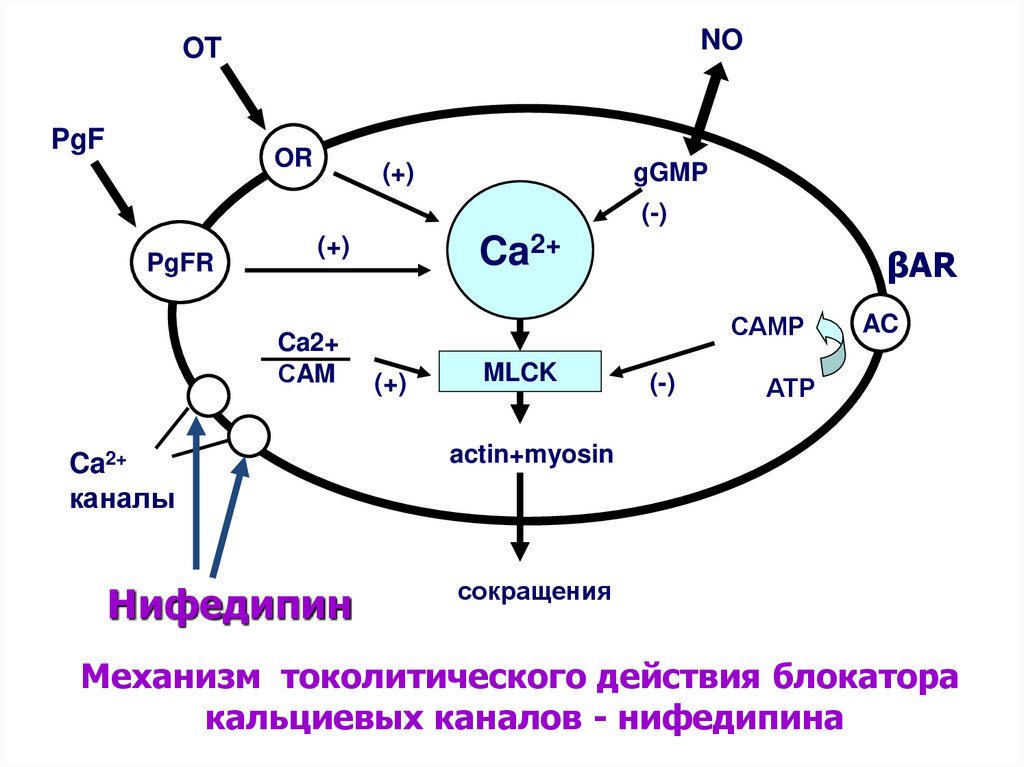
Токолитическая терапияПрепаратом выбора для токолитической терапии
являются блокаторы кальциевых каналов
(нифедипин), поскольку доказаны его преимущества
по сравнению с другими препаратами.
• Схема применения нифедипина: 10 мг перорально,
если сокращения матки сохраняются – в течение
первого часа каждые 15 минут по 10 мг. Затем по 10
мг каждые 3-8 часов в течение 48 часов до
исчезновения схваток.
• Максимальная доза – 160 мг.
22.
NOOT
PgF
OR
(+)
gGMP
(-)
PgFR
Ca2+
(+)
Ca2+
СAM
Ca2+
каналы
Нифедипин
βAR
САМР
(+)
MLCK
(-)
AC
АТР
actin+myosin
сокращения
Механизм токолитического действия блокатора
кальциевых каналов - нифедипина
23.
Токолитическая терапияПобочные эффекты:
• • гипотензия, однако, это крайне редко проявляется у
пациенток с нормальным уровнем артериального
давления;
• • вероятность гипотензии повышается при
совместном использовании нифедипина и магния
сульфата;
• • другие побочные эффекты: тахикардия, приливы
крови, головные боли, головокружение, тошнота.
После купирования родовой деятельности
дальнейший токолиз не рекомендуется из-за
недоказанной эффективности и безопасности.
24.
• Признаки хориоамнионита:• - лихорадка матери (>37,8° C)
• - ухудшение состояния у плода по данным КТГ или
аускультативно тахикардия у плода
• - тахикардия матери (>100 уд/мин)
• - болезненность матки
• - выделения из влагалища с гнилостным запахом
• - лейкоцитоз
• Появление признаков инфекции или присоединение
тяжелых осложнений со стороны матери является
показанием к прекращению выжидательной тактики
ведения и скорейшему родоразрешению (индукция
родов, кесарево сечения).
25.
Ведение при ДИВ в гестационном сроке с 34 -37 недельбеременности
• Возможна активная или выжидательная тактика.
• Тактика определяется после предоставления максимальной
информации о состоянии матери и плода, преимуществах и
недостатках выжидательной и активной тактики,
обязательного получения информированного письменного
согласия от пациентки на выбранную тактику ведение.
Выжидательная тактика после 34 недель не целесообразна,
так как пролонгирование беременности связано с повышенном
риском развития хориоамнионита. Существует мало
доказательств того, что активное ведение после 34 недель
негативно влияет на неонатальные исходы.
26.
Активная тактика:Наблюдение в течении 24-х часов без влагалищного исследования, контроль
ЧСС плода, температуры тела, пульса матери, выделений из половых путей,
сокращений матки каждые 4 часа с ведением специального листа наблюдений
в истории родов) с последующей индукцией родов (см. протокол «Индукция
родов»).
Антибиотикопрофилактику начинать с началом родовой деятельности –
стартовая доза бензилпенициллина – 2,4 г, затем каждые 4 часа по 1,2 гр до
рождения, при наличии аллергии на пенициллин назначают цефазолин,
начальная доза 2 гр в\в, затем по 1 гр каждые 8 часов до рождения ребенка
или клиндамицин 600 мг каждые 8 часов внутривенно до рождения.
27.
Хориоамнионит – абсолютное показание к быстрому
родоразрешению и не является противопоказанием к
оперативному родоразрешению по обычной методике.
• До завершения родов назначить комбинацию антибиотиков:
• цефазолин, начальная доза 2 гр в\в, затем по 1 гр каждые 8
часов Гентамицин 5 мг на кг веса в\в каждые 24 часа
Ведение послеродового периода:
• Если женщина рожает самостоятельно, прекратить ведение
антибиотиков в послеродовом периоде.
• Если произведено кесарево сечение, продолжить применение
антибиотиков в сочетании с метронидазолом 500мг в\в каждые 8
часов, пока у женщины не будет отсутствовать высокая
температура в течении 48 часов.
28.
Тактика ведения преждевременных родовУсловиями ведения родов через естественные родовые пути
являются интранатальный токолиз и адекватное
обезболивание(предпочтительнее эпидуральная анестезия).
Во II периоде необходимо:
- продолжение регионарной анестезии
- перинеотомия
- отказ от от акушерского ручного пособия по защите промежности
Ведение родов без обезболивания следует расценивать как
неоказание медицинской помощи.
29.
Относительные показания для оперативногородоразрешения при преждевременных родах
Тазовое предлежание
Многоплодие
Беременность после ЭКО
Аномалии родовой деятельности (слабость, дискоординация)
Начало родовой деятельности при ПИОВ и незрелой шейке
матки
30.
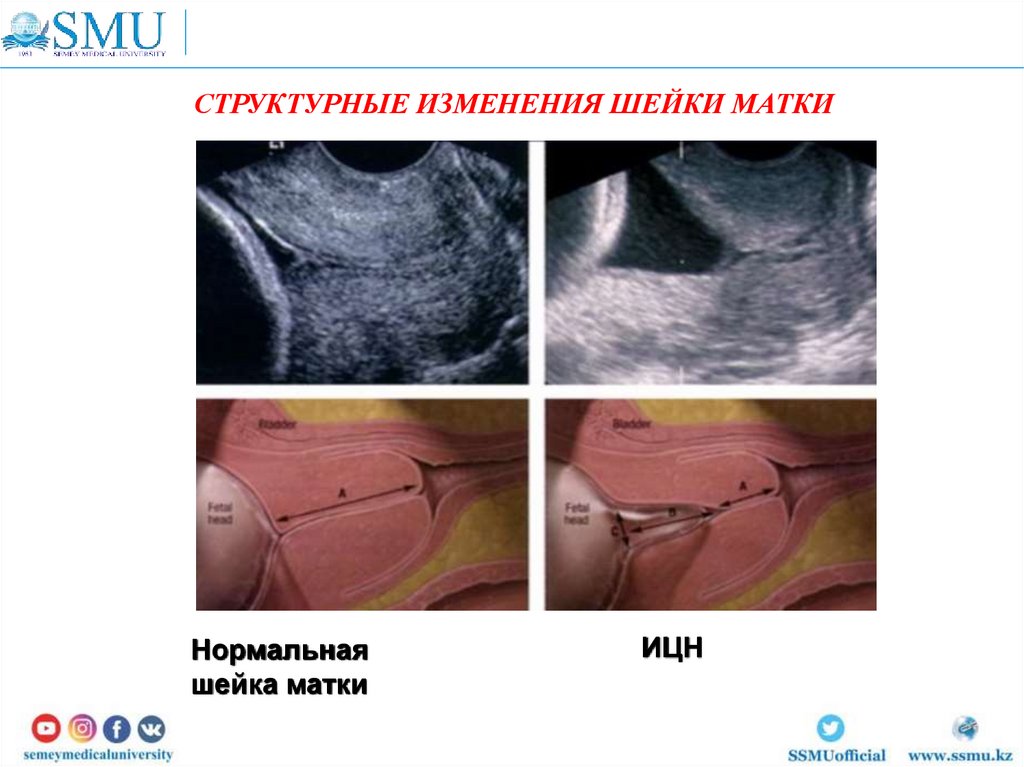
Истмико-цервикальная недостаточностьИстмико-цервикальная недостаточность занимает
значительное место в структуре причин поздних
выкидышей и преждевременных родов.
Частота ИЦН в популяции -
1 - 9%.
Частота ИЦН при невынашивании
беременности
-
15 - 42%.
31.
СТРУКТУРНЫЕ ИЗМЕНЕНИЯ ШЕЙКИ МАТКИНормальная
шейка матки
ИЦН
32.
Факторы, отрицательно влияющие наэффективность хирургической коррекции
ПОЗДНИЕ САМОПРОИЗВОЛЬНЫЕ ВЫКИДЫШИ
В АНАМНЕЗЕ
ИЦН В АНАМНЕЗЕ
ПРЕЖДЕВРЕМЕННЫЕ РОДЫ В АНАМНЕЗЕ
ДЛИТЕЛЬНАЯ УГРОЗА ПРЕРЫВАНИЯ
БЕРЕМЕННОСТИ
КОЛЬПИТ
ДЛИНА ШЕЙКИ МАТКИ ПО УЗИ ПЕРЕД
НАЛОЖЕНИЕМ ШВОВ <20 мм
ВОРОНКООБРАЗНОЕ РАСШИРЕНИЕ
ВНУТРЕННЕГО ЗЕВА ПО УЗИ >9 мм
33.
Профилактика1. Решать проблему невынашивания нужно до наступления беременности
2. Обследование вне беременности женщин группы риска невынашивания
и перинатальных потерь и рациональная подготовка к беременности
супругов;
3. Правильно выбрать тактику ведения беременной для предупреждения
возможных осложнений
4. Профилактика преждевременных родов путем повышения качества
ведения беременных женщин на уровне всей популяции.






























 Медицина
Медицина