Похожие презентации:
Провідний синдром: Артеріальна гіпертензія
1.
Провідний синдром: Артеріальна гіпертензіяПопередній діагноз: Артеріальна гіпертензія
при вагітності
Лікування: госпіталізація відділення
патології вагітності
Початкова терапія може розпочинатись одним з
антигіпертензивних препаратів: метилдофа, бетаадреноблокатори, ніфедипін. Друга лінія антигипертензивних
препаратів урапідил. За резистентної гіпертензії можливе
використання клонідину або гліцерила тринітрат
(нітрогліцерин). Цільовий рівень АТ має бути 120-140/80-90
мм рт.ст. 3. Спостереження за станом плода
2.
3.
Провідний синдром: Больовий синдромЛікування: госпіталізація в ВРІТ
пасивне дренування за Бюлау, яке має на меті ліквідацію
гемопневмотораксу з непостійним аеростазом. У випадку
неефективності пасивного дренування через 2–3 доби
застосовується активне дренування плевральної
порожнини.
Методика дренування плевральної порожнини при
гемотораксі не складна: у 5–6-му міжребер’ї по
середньоаксилярній лінії розсікають шкіру довжиною 1
см, потім обертальними рухами троакара навколо осі
роблять прокол через усі прошарки грудної клітки; через
прокол у грудній стінці в плевральну порожнину вводять
довгий затискач Мікуліча або корнцанг і на одну з його
бранш надягають гумову трубку (не менше 10 мм у
діаметрі), котрий здавлюють затискачем і протягають
через отвір у грудній стінці. Після цього дренаж
установлюється так, щоб останній бічний отвір на
гумовій трубці був на відстані 0,5–1 см від внутрішньої
поверхні грудної стінки. Гумову трубку фіксують до
шкіри П-подібним шкірно-м'язовим швом, щоб
торакальний дренаж не випав при транспортуванні
хворого. 23 Зовнішню частину дренажу з'єднують із
системою для постійної аспірації повітря і рідини, а
внутрішню частину дренажної трубки вкладають між
задньою поверхнею легень і грудної стінки від діафрагми
до купола плеври. Зовнішній кінець дренажу приєднують
до апарату, що відсмоктує, для здійснення активного
дренування плевральної порожнини з метою ліквідації
гемопневмотораксу на фоні стійкого аеростазу
Висновок: гіпохромна анемія І ступеня; помірний
лейкоцитоз із зсувомлейкоцитарної форми ліворуч
4.
5.
Провідний синдром: дихальна недостатністьДіагноз: Гострий обструктивний бронхіт
Амбулаторне лікування
Препаратами вибору для зменшення гострої бронхообструкції
є β2 - агоністи короткої дії (сальбутамол, вентолін). При
інгаляційному застосуванні дані препарати дають швидкий
(через 5-10 хвилин) бронходілатірующій ефект.
Найбільш часто в комплексній терапії БОС у дітей раннього
віку в даний час використовують комбінірованний препарат
беродуал, що поєднує два механізми дії: стимуляцію β2адренорецепторів та блокаду М- холінорецепторів. Беродуал
містить ипратропиум бромід і фенотерол, дія яких в цій
комбінації синергично.
При лікуванні дітей з важким БОС можуть використовуватися
також і інші глюкокортикостероїдні препарати (гідрокортизон
та метилпреднізолон внутрішньовенно, преднізолон
всередину). Доза гідрокортизону складає внутрішньовенно
125-200 мг (4 мг / кг) кожні 6 годин, метилпреднізолон - від 60
до125 мг кожні 6-8 годин внутрішньовенно, преднізолон - від
30 до 60 мг всередину кожні 6 годин
рименяются также лекарства, разжижающие мокроту
(«Лазолван», «Флуимуцил»). Последние применяются не с
первого дня болезни. Поліпшення дренажної функції включає
в себе активну оральну регідратацію, застосування
відхаркуваючих та муколітичних препаратів, вібраційного
масажу та постурального дренажу грудної клітини, дихальної
гімнастики.
6.
7.
• Провідний синдром: больовий• Ультразвукове дослідження органів
малого тазу (в проекції придатків
матки утворення, вміст якого рідина, з
гладкою поверхнею.) розміром 6,8 на
8,5мм
• Діагноз: Кіста яєчника
8.
9.
•Фібриляція шлуночків – це тахікардія з широкими комплексами,викликана нерегулярністю електричної активністі і характеризується
частотою шлуночків, як правило, більше 300 з дискретними
комплексами QRS на електрокардіограмі (ЕКГ).
•Морфологія QRS при фібриляції шлуночків варіює за формою,
амплітудою та тривалістю з помітним нерегулярним ритмом.
•Надзвичайно небезпечний ритм, який значно погіршує серцевий
викид і в кінцевому підсумку призводить до раптової серцевої смерті
(РСС), якщо негайно не лікувати.
2.Застосуйте прокладки дефібрилятора і дайте шоковий розряд 120-200
Дж на двофазному дефібриляторі або 360 Дж, використовуючи
монофазний дефібрилятор.
3.Продовжуйте високоякісну СЛР протягом 2 хвилин (поки інші
намагаються встановити внутрішньовенний або в/кістковий доступ).
4.Після 2 хвилин СЛР перевірте ритм.
5.Якщо монітор і оцінка показують асистолію або безпульсову електричну
активність, перейдіть Вводьте адреналін по 1 мг кожні 3-5 хвилин.
6.Продовжуйте високоякісну СЛР протягом 2 хвилин (поки інші
намагаються встановити внутрішньовенний або в/кістковий доступ).
7.Після 2 хвилин СЛР перевірте ритм.
8.За потреби застосуйте дефібриляцію.
9.Аміодарон в/в 300 мг (краще лідокаїну); Можна повторити 150 мг АБО
можна використовувати лідокаїн 1-1,5 мг/кг.
10.Після 2 хвилин СЛР перевірте ритм.
11.За потреби застосуйте дефібриляцію.
12.Якщо пацієнт досягає відновлення спонтанного кровообігу, надайте
допомогу після зупинки серця.
10.
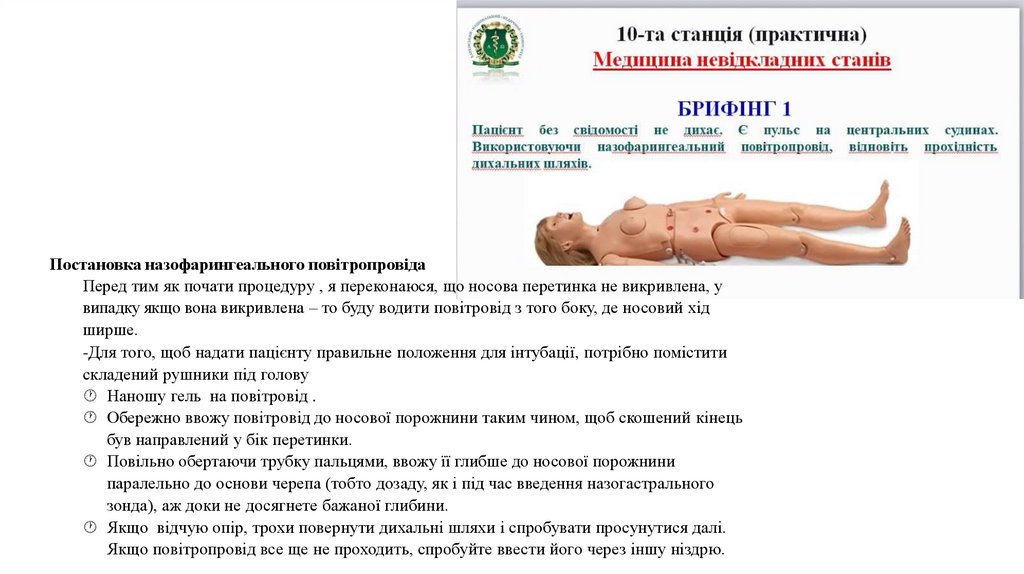
Постановка назофарингеального повітропровідаПеред тим як почати процедуру , я переконаюся, що носова перетинка не викривлена, у
випадку якщо вона викривлена – то буду водити повітровід з того боку, де носовий хід
ширше.
-Для того, щоб надати пацієнту правильне положення для інтубації, потрібно помістити
складений рушники під голову
Наношу гель на повітровід .
Обережно ввожу повітровід до носової порожнини таким чином, щоб скошений кінець
був направлений у бік перетинки.
Повільно обертаючи трубку пальцями, ввожу її глибше до носової порожнини
паралельно до основи черепа (тобто дозаду, як і під час введення назогастрального
зонда), аж доки не досягнете бажаної глибини.
Якщо відчую опір, трохи повернути дихальні шляхи і спробувати просунутися далі.
Якщо повітропровід все ще не проходить, спробуйте ввести його через іншу ніздрю.







 Медицина
Медицина








