Похожие презентации:
Заболевания, вызываемые грибами
1.
Заболевания,вызываемые грибами
2. Факторы патогенности грибов
ферменты, разрушающие клетки и тканимакроорганизма
протеолитические
липолитические
токсины
прямое воздействие на клетки макроорганизма
продукты метаболизма
химические вещества клеточной стенки
3. Методы лабораторной диагностики микозов
микроскопический2. культуральный
3. иммунологические
4. молекулярно-генетические – при системных
микозах
1.
4. Микроскопический метод диагностики микозов
Один из основных методов выявления возбудителямикроскопия неокрашенных препаратов
раздавленная или висячая капля – выявление структур грибов в образцах
жидкой консистенции
после предварительной обработки 10% КОН – визуализация структур грибов в
фрагментах кожи, ногтях, волосах и др. образцах с большим содержанием
кератина
микроскопия окрашенных препаратов
по Граму (грибы – грамположительные клетки)
реактивом Шиффа (выявление полисахаридов клеточных стенок грибов)
по Романовскому-Гимзе и др.
обработка гистологического препарата
флюоресцирующей сывороткой (прямая РИФ) –
выявление антигенов возбудителя
5. Выделение культур грибов
чаще всего – среда Сабуро (пептонный агар с большимсодержанием мальтозы или глюкозы),
для придания селективных свойств добавляют
антибиотики (пенициллин, стрептомицин,
гентамицин, левомицетин),
обычно делают парные посевы (25оС С и 37оС) для
выявления возможного диморфизма гриба,
идентификация – по морфологическим и
биохимическим признакам,
требует для своего осуществления нескольких недель.
6. Колонии дрожжеподобного грибка (кандид)
7. Колония плесневого грибка
8. Иммунологические методы диагностики микозов
серологические реакции (обнаружение специфическихантител в сыворотке крови или антигенов возбудителя в
крови, ликворе, моче) – установление диагноза до получения
результатов посевов
латекс-аггютинация (выявление IgM)
РСК (выявление IgG)
ИФА
но – грибы содержат большое количество перекрёстно
реагирующих антигенов
кожно-аллергические пробы (но диагностическую
ценность ограничивает их неспецифичность)
9. Препараты для лечения микозов
1. полиеновые антибиотикипрочно связываются с эргостеролом клеточной
мембраны → повреждение мембраны → потеря
клеточных макромолекул → необратимые
нарушения микотической клетки
амфотерицин В
нистатин
10. Препараты для лечения микозов
2. азолы, аллиламины, морфолиныблокада активности ферментов, участвующих в
синтезе эргостерола грибковой мембраны →
эффект, аналогичный действию полиенов
клортримазол
миконазол
кетоназол (низорал)
флуконазол (дифлюкан)
11. Препараты для лечения микозов
3. антиметаболиты, ингибирующие синтезнуклеиновых кислот
5-фторцитозин (5-ФЦ)
часто используют в комбинации с амфотерицином В
12. Препараты для лечения микозов
4.гризеофульвинантибиотик, ингибирующий микротубулярный
аппарат клетки гриба → прекращается её
размножение
13. Препараты для лечения микозов
местно при грибковых поражениях кожиприменяют:
толнафтал
микозолон
микоспор
ламизил
и многие другие
14. Общая классификация микозов
Поверхностные микозы (дерматомикозы,дерматофитии)
1.
Кератомикозы – в нашей местности не встречаются
2.
Эпидермомикозы
–
–
–
3.
рубромикоз (руброфития)
эпидермофития паховая (крупных складок)
эпидермофития стоп
Трихомикозы
–
–
трихофития
микроспория.
15. Общая классификация микозов
Микозы, вызываемые условно-патогеннымигрибами
аспергиллёз
кандидоз
фикомикоз
16. Поверхностные микозы (дерматомикозы, дерматофитии): общая характеристика
поражаются преимущественно кожа и её придаткиволосы
ногти
встречаются повсеместно
17. Кератомикозы: общая характеристика
поражаются поверхностные отделы рогового слояэпидермиса
без видимой воспалительной реакции со стороны
нижележащих слоёв дермы
18. Эпидермомикозы: общая характеристика
поражаютсяроговой слой эпидермиса
ногти
развивается аллергическое воспаление в дерме
19. Рубромикоз (руброфития): распространение
один из наиболее часто встречающихсядерматомикозов
распространён в большинстве стран мира
20. Рубромикоз (руброфития): возбудитель
Trychophyton rubrumэтот гриб формирует
тонкий мицелий
микроконидии грушевидной (иногда – овальной и
грушевидной) формы
редко встречаются рудиментарные макроконидии
21. Trychophyton rubrum
22. Рубромикоз (руброфития): инфицирование и клинические проявления
контактс больным
с инфицированными предметами,
заболевание носит семейный характер,
поражаются:
кожа стоп
ногтевые пластинки пальцев стоп и кистей
крупные складки тела
кожа туловища
кожа конечностей,
часты смешанные инфекции, вызываемые микробными
ассоциациями красного трихофитона с:
другими плесневыми грибами
кандидами
бактериями.
23. Эпидермофития паховая (крупных складок): распространение
распространена повсеместноочень контагиозна
чаще встречается у мужчин
24. Эпидермофития паховая (крупных складок): возбудитель
Epidermophyton floccosumв поражённой ткани представлен:
переплетениями короткого разветвляющегося
мицелия,
цепочками прямоугольных артроконидий.
25. Epidermophyton floccosum
26. Эпидермофития паховая (крупных складок): инфицирование и клинические проявления
контактный путь,в процесс вовлекаются крупные складки
поверхности тела:
паховые,
межъягодичные,
реже – подмышечные и под молочными железами,
одновременно может поражаться кожа стоп и
ногтевые пластинки.
27. Эпидермофития стоп: возбудитель
Trichophyton interdigitaleветвистый септированный мицелий, на концах
которого часто наблюдаются завитки и спирали,
характерные признаки макроконидий: поперечными
перегородками разделены на 5 – 6 клеток, средние из
которых наиболее широкие.
28. Эпидермофития стоп: инфицирование и клинические проявления
через чешуйки с поражённых участков кожи,через обувь больных людей,
поражается кожа стоп и ногти.
29. Трихомикозы: общая характеристика
поражаются не толькоэпидермис
дерма
ногти
но и волосы
30. Трихофития: возбудители
разные виды рода Trichophyton, морфологическисхожие между собой
антропофильные трихофитоны:
T. violaceum (фиолетовый трихофитон)
T. crateriforme (кратероформный трихофитон)
T. tonzurans
зоофильные трихофитоны:
T. gypseum (гипсовый трихофитон)
T. mentagrophytes
31. Trichophyton tonzurans
32. Trichophyton mentagrophytes
33. Трихофития: инфицирование
через поражённые грибами волосы, чешуйки кожи иразрушающиеся ногтевые пластинки,
чаще болеют дети,
источник заражения антропофильными видами –
человек, зоофильными – животные (но можно
заразиться и от человека),
развитию трихофитии способствуют:
микроповреждения рогового слоя кожи,
повышенная потливость,
длительный контакт с инфицированным
материалом,
сниженный иммунитет,
эндокринные нарушения.
34. Трихофития: клинические проявления
поверхностная трихофития – гладкая кожа иволосистая часть головы
хроническая трихофития – в процесс
вовлекаются также ногти и глубокие слои
кожи.
главный признак заболевания – наличие
поражённых волос и чешуек
35. Трихофития – поражение волосистой части головы
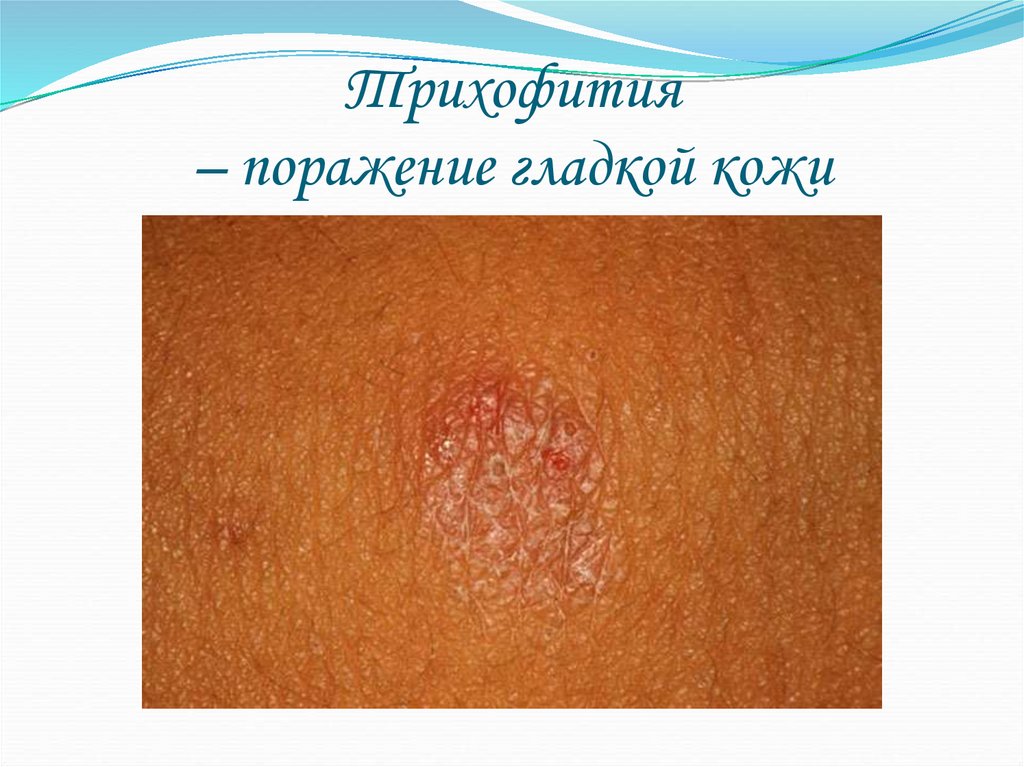
36. Трихофития – поражение гладкой кожи
37. Микроспория: возбудители
виды рода Microsporumзоофильные
M. canis (микроспория у собак)
M. lanosum (микроспория у кошек)
антропофильные
M. ferrugineum
M. oduenae
38. Microsporum canis
39. Микроспория: инфицирование и клинические проявления
контакт с бродячими животными или больнымилюдьми,
поражаются кожа, волосы и изредка ногти,
процесс начинается с поражения кожи:
при зоонозной микроспории – крупный очаг,
при антропонозной микроспории – множественные
шелушащиеся очаги.
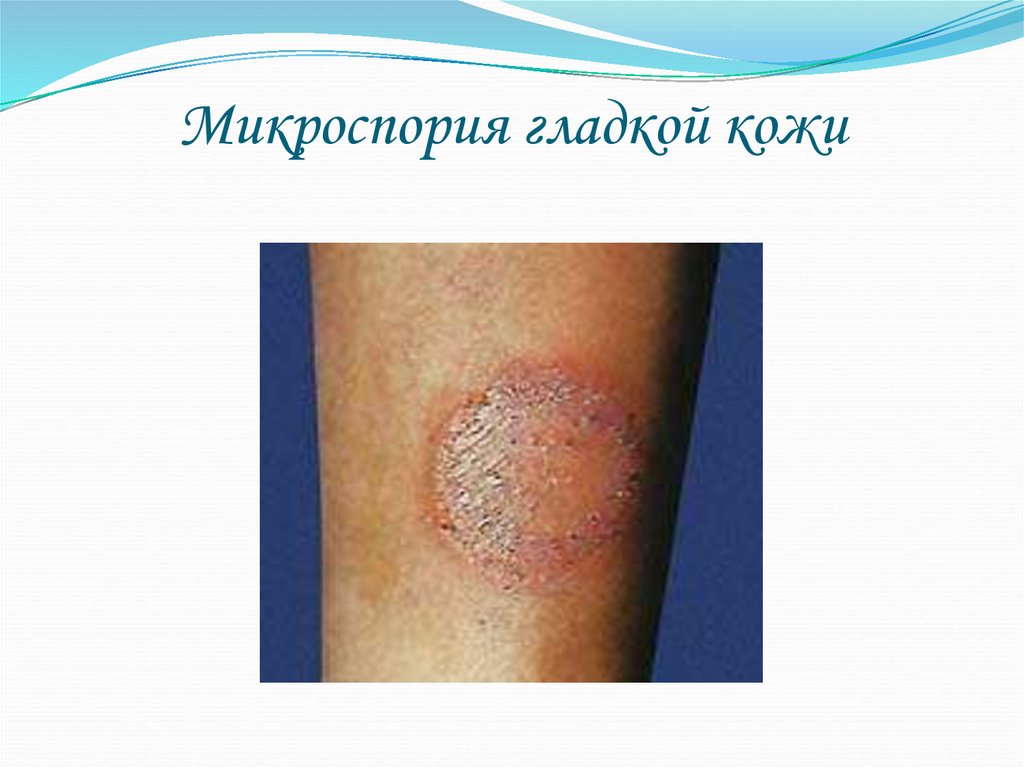
40. Микроспория гладкой кожи
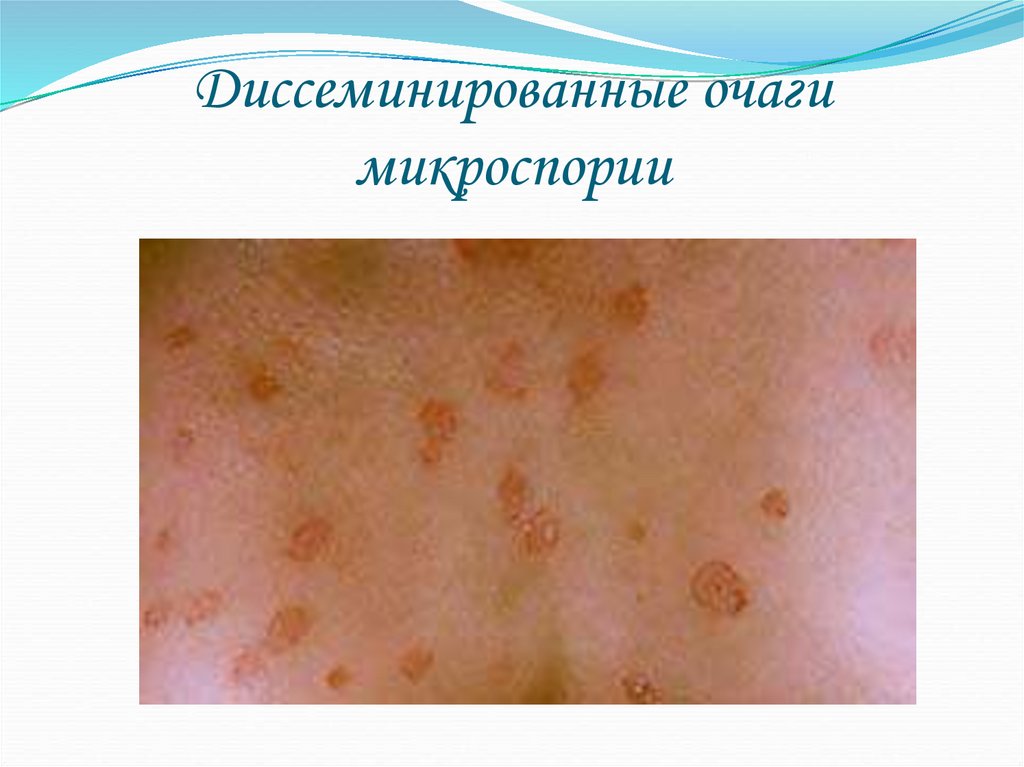
41. Диссеминированные очаги микроспории
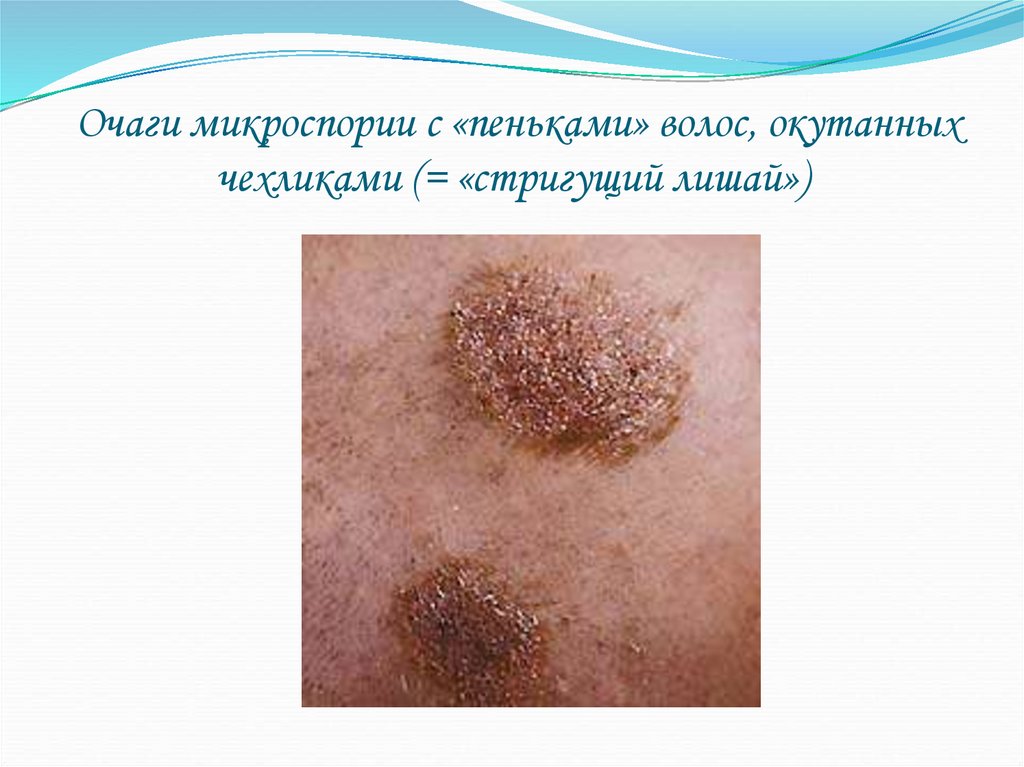
42. Очаги микроспории с «пеньками» волос, окутанных чехликами (= «стригущий лишай»)
43. Микроспория: лабораторная диагностика
1.2.
3.
микроскопия чешуек
поражённые волосы – многочисленные круглые (2-3
мкм) споры гриба, сплошь, в виде мозаики,
окружающие волос в его основании
чешуйки кожи и ногтей – тонкие ветвящиеся нити с
редкими, но отчётливыми перегородками
кроме этого – цепочки мицелия, распадающиеся на
споры
выделение культуры
среда Сабуро, идентификация до вида
освещение очага поражения люминесцентной лампой
(лампой Вуда)
зелёное свечение при освещении поражённых волос в
тёмном помещении
44. Микозы, вызываемые условно-патогенными грибами: общая характеристика
развиваются при наличии предрасполагающих факторов:длительный контакт с возбудителем (сырое жилое помещение),
иммунодепрессивные состояния,
нерациональная антибиотико- и химиотерапия, приводящая к
дисбактериозу,
т.п.
различные клинические формы (острые, хронические, локальные,
генерализованные, приводящие к летальному исходу)
при размножении некоторых возбудителей в пищевых продуктах
(как правило в злаках), в них могут накапливаться
термостабильные (до 200оС) токсины – алиментарные
микотоксикозы,
возбудители обитают как на объектах внешней среды, так и входят
в состав нормального микробиоценоза тела человека (как,
например, кандиды)
45. Аспергиллёз: распространение
встречается повсеместно,аспергиллы обитают на органических субстратах в
почве и на растениях,
их споры постоянно присутствуют в воздухе и из
него попадают на продукты питания, предметы
обихода, наружные покровы и слизистые оболочки
человека.
46. Аспергиллёз: возбудители
Виды рода Aspergillus, наиболее часто:A. fumigatus
A. flavus
A. niger
A. nidulans.
В патологическом материале – характерный
септированный мицелий толщиной 4-6 мкм, от
которого в перпендикулярном направлении отходят
конидиеносцы, имеющие концевые вздутия (стеригмы)
с конидиями.
47. Aspergillus fumigatus
48. Aspergillus flavus
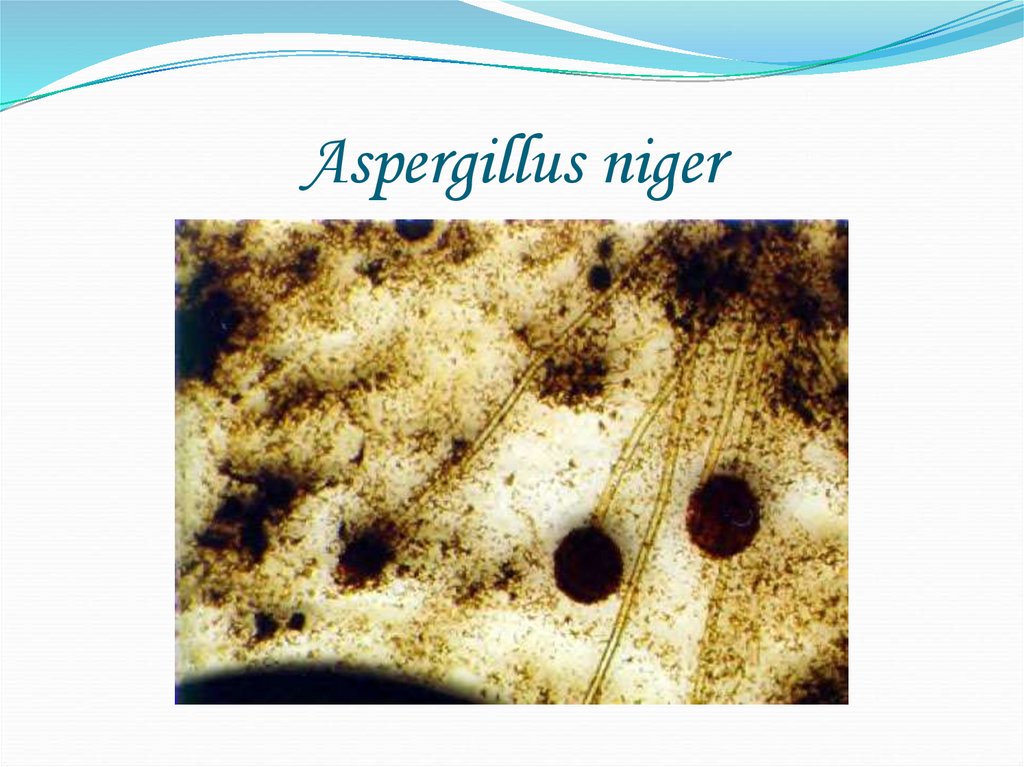
49. Aspergillus niger
50. Aspergillus nidulans
51. Аспергиллёз: инфицирование
инфицирование:главным образом – ингаляция возбудителя
реже – алиментарный
иногда – контактный.
при этом споры гриба должны попасть на
повреждённый участок кожи или слизистой оболочки,
часто развивается как аутоинфекция – при активации
аспергиллов, обитающих на кожных покровах и
слизистых оболочках,
больной аспергиллёзом человек не заразен.
52. Афлотоксины
токсины-метаболиты, выделяемые аспергилламинекоторых штаммов
A. flavus
A. parasiticus
исключительно высокая ядовитость
при попадании с пищей в организм человека
вызывают афлотоксикозы
53. Аспергиллёз: клинические проявления
чаще – как вторичное заболевание на фоне какого-либо хронического процесса,
первичный аспергиллёз у здорового человека
возможен лишь при попадании в организм
массивной дозы возбудителя,
чаще поражается бронхолёгочная система,
реже – наружное ухо, слизистая и придаточные
пазухи носа, миндалины,
при гематогенном распространении возможно
развития генерализованной формы, при которой
поражаются различные внутренние органы
(головной мозг, печень, глаза).
54. Кандидоз: возбудители
дрожжеподобные грибы рода Candidaв большинстве случаев – C. albicans
реже – C. tropicalis
ещё реже – другие виды кандид (>100),
округлые, овоидные или удлинённые, иногда
неправильной формы клетки,
обычно размножаются многополюсным почкованием,
у большинства видов встречается псевдомицелий
(цепочки из удлинённых клеток),
род Candida – гетерогенная группа аспорогенных
дрожжей, стабилизировавшихся в гаплоидном
состоянии и потерявших способность к спариванию с
последующим образованием половых спор.
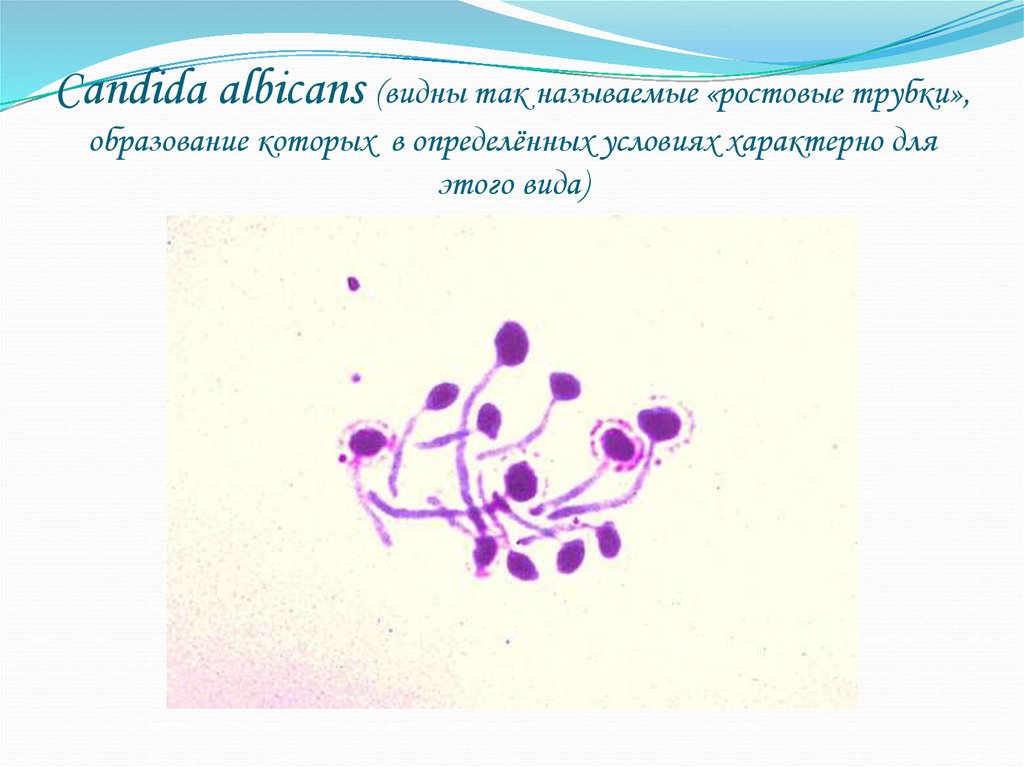
55. Candida albicans (видны так называемые «ростовые трубки», образование которых в определённых условиях характерно для этого
вида)56. Candida tropicalis
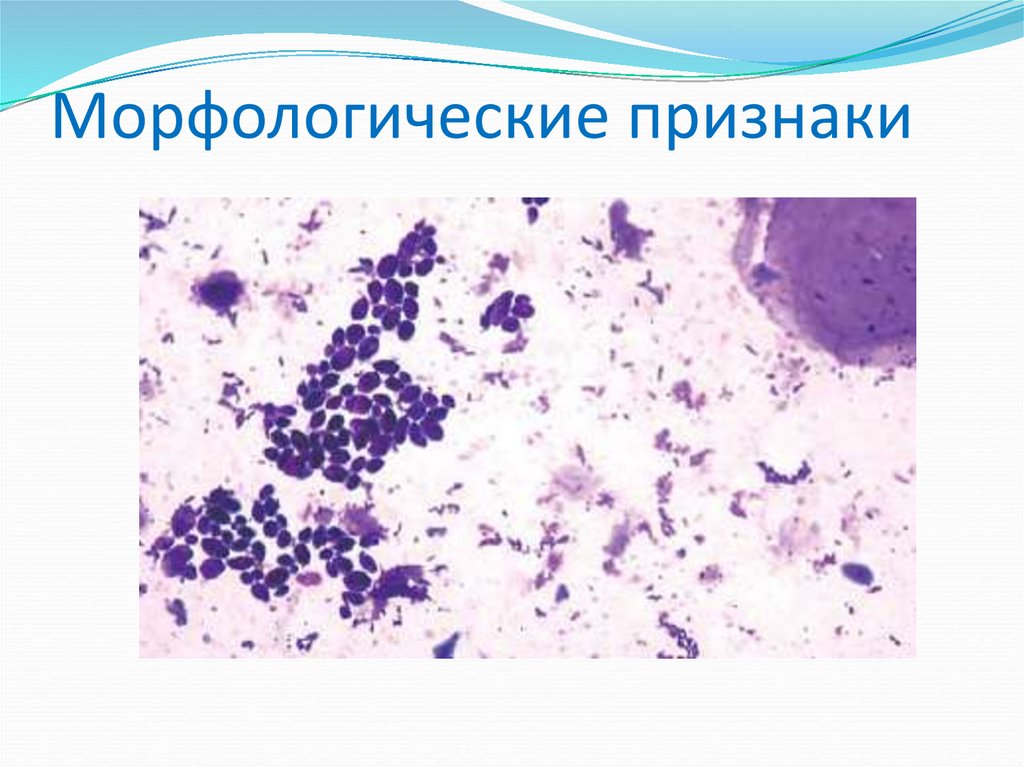
57. Морфологические признаки
Морфологические признакиэукариоты,
овальные почкующиеся клетки,
образуют:
- псевдомицелий (нити удлиненных клеток),
-бластоспоры (клетки-почки, сидящие на перетяжках
псевдомицелия),
- некоторые виды имеют хламидоспоры (споры с
плотной двойной оболочкой).
58. Морфологические признаки
существуют в 2-х морфологических формах:- дрожжевой - представлена овальными или круглыми
клетками, размножающимися многополюсным
почкованием; клеточная стенка содержит 5-7 слоев.
Оптимальная температура для роста – 25-28о;
встречаются в мазках из материала от больных и из Sколоний,
- мицелиальной (псевдогифальной) – цепочки
удлиненных клеток с трехслойной клеточной стенкой,
образующие псевдомицелий, на котором беспорядочно
располагаются дрожжеподобные бластоспоры,
некоторые виды (включая С.а) формируют
терминальные хламидоспоры; обнаруживаются при
культивировании на специальных средах, в мазках из
старых культур и из R-колоний.
59. Морфологические признаки
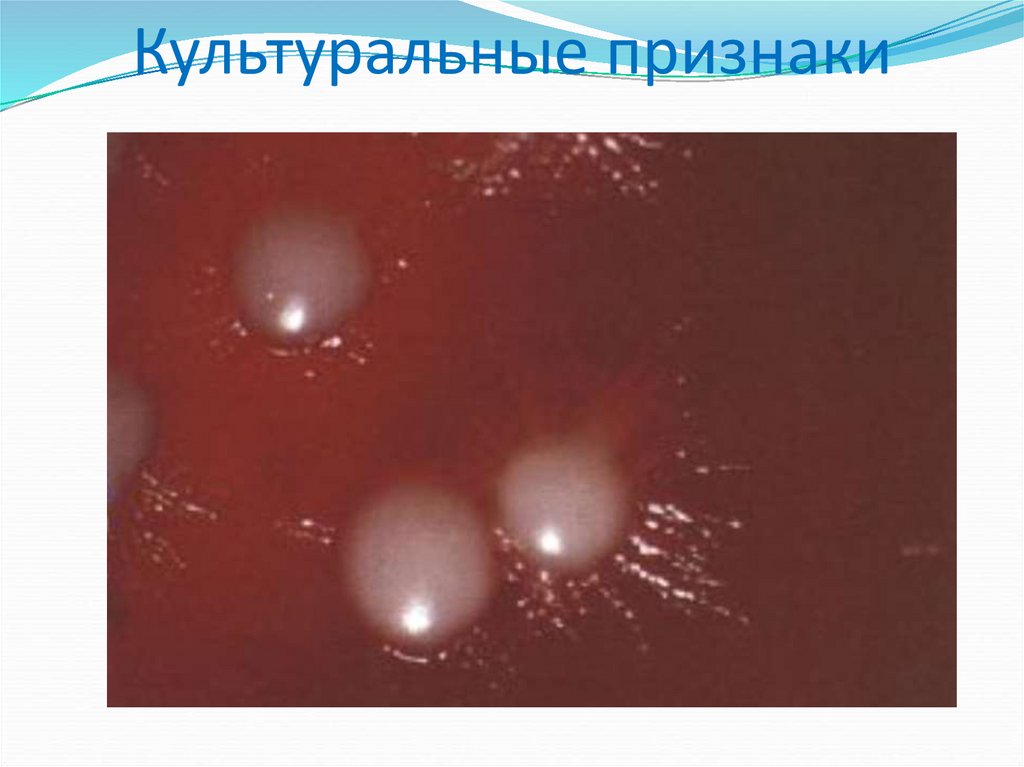
60. Культуральные признаки
растут на простых питательных средах при температуре25-37о,
образуют дрожжевые и псевдогифальные клетки,
колонии выпуклые, блестящие, сметанообразные,
непрозрачные;
При истощении среды или снижении температуры
культивирования из дрожжевой переходят в
мицелиальную форму,
элективными средами являются:
- глюкозный мясо-пептонный агар,
- пивной сусло-агар,
- среда Сабуро,
оптимальная температура 30-37о, при комнатной рост
замедляется.
61. Культуральные признаки
62. Кандидоз: инфицирование
инфицирование при кандидозе практически никогда не приводитк развитию заболевания,
это типичная аутоинфекция – развивается при любой патологии,
сопровождающейся развитием иммунодефицита, а также является
спутником:
дисбактериоза (как следствия нерациональной антибиотикотерапии
или лечения кортикостероидами),
сахарного диабета и других эндокринопатий,
Гиповитаминозов.
наиболее часто кандидоз развивается у детей и пожилых людей,
является одной из ВИЧ-ассоциированных инфекций.
63. Кандидоз: клинические формы
1.поверхностный кандидоз
2.
кожно-слизистый кандидоз
3.
кандидозное интертриго
пелёночный дерматит
поражение ногтевых валиков и ногтей
кандидоз ротовой полости (молочница)
кандидозный вульвовагинит
хронический кожно-слизистый кандидоз
гранулематозный кожный кандидоз
диссеминированный (висцеральный) кандидоз
64. Поверхностный кандидоз
Развивается на участках, где высокая температура + влажность (чаще– в области кожных складок) или при мацерации кожи вследствие
постоянных контактов с водой
1. кандидозное интертриго
эритемы + везикулёзно-пустулёзные высыпания +
мацерация = эрозии (обычно в области кожных
складок у детей)
2. пелёночный дерматит
шелушащаяся сыпь или везикулёзно-пустулёзные
высыпания + интенсивное воспаление + зуд
(наиболее часто – C. albicans из толстого
кишечника)
3. поражение ногтевых валиков и ногтей (паронихии и
онихии)
утолщение ногтевых пластинок + их обесцвечивание
65. Кожно-слизистый кандидоз
Наиболее часто:в ротовой полости,
во влагалище.
На фоне:
метаболических расстройств,
нарушения нормального микробиоценоза.
66. Кожно-слизистый кандидоз
1. Кандидоз ротовой полостихарактерное:
осложнение антибиотикотерапии (особенно –
антибиотики широкого спектра действия)
проявление иммунодефицитных состояний.
типично:
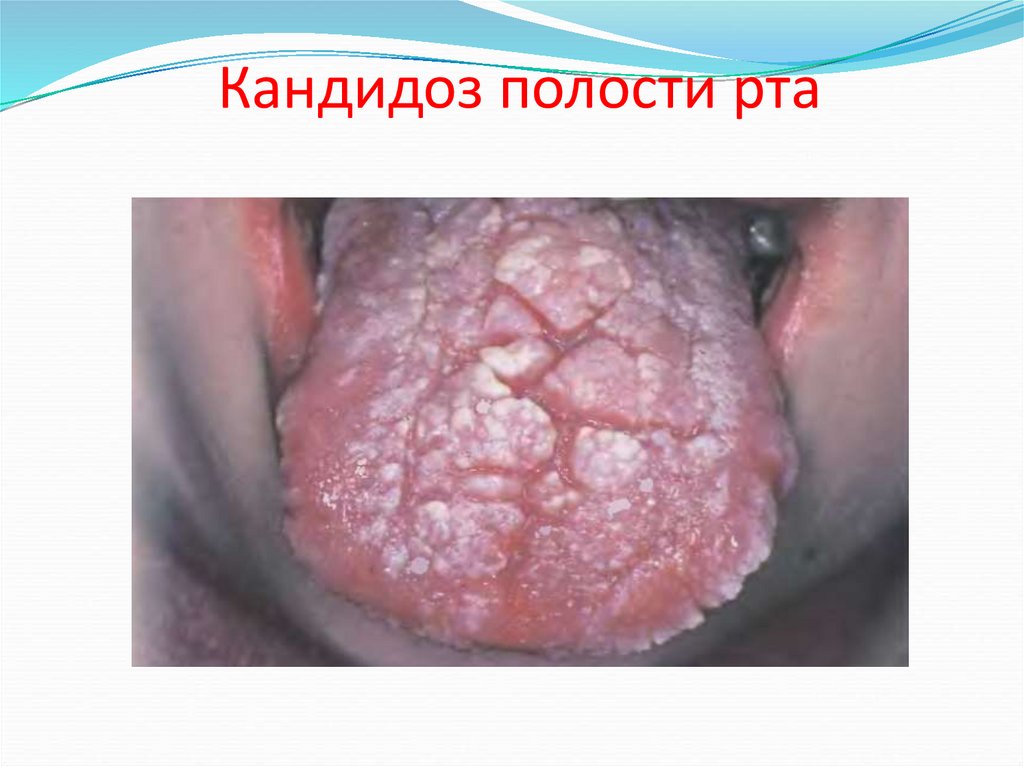
белые или желтоватые бляшки на поверхности
слизистой оболочки рта
67. Кандидоз полости рта
68. Кожно-слизистый кандидоз
2. Кандидозный вульвовагиниттипичен:
использование пероральных или внутриматочных
контрацептивов
последний триместр беременности
высокая концентрация прогестерона
высокая концентрация фактора, связанного с α-глобулином
сыворотки крови
характеризуется:
чувство дискомфорта + зуд (вульва и влагалище) + творожистые
бели
69. Кожно-слизистый кандидоз
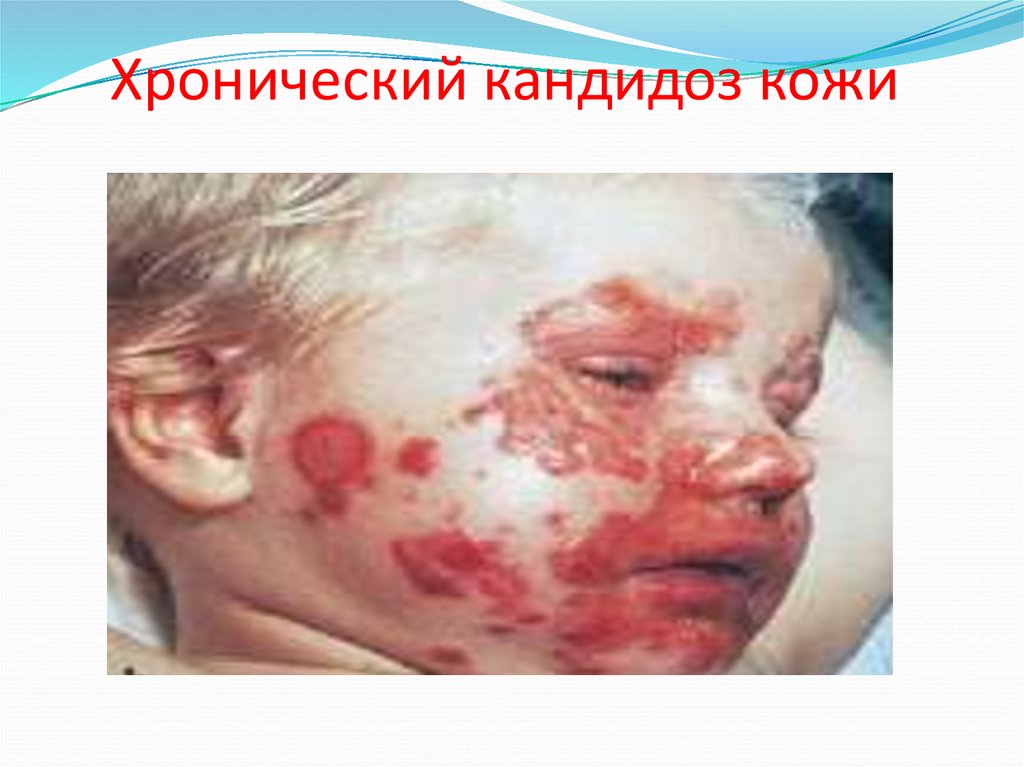
3. Хронический кожно-слизистый кандидозпроявление Т-клеточного иммунодефицита
поражается:
кожные покровы (включая волосистую часть головы)
слизистые оболочки
ногти
70. Хронический кандидоз кожи
71. Кожно-слизистый кандидоз
4. Гранулематозный кожный кандидознаиболее тяжёлые случаи Т-клеточного
иммунодефицита
проявление:
инфильтраты с нечёткими контурами
на коже
на ногтях
позднее – покрываются серозно-кровяными корками
72. Диссеминированный (висцеральный) кандидоз
Развивается при инвазии паренхиматозных органовпсевдогифами.
В поражённых органах формируются микроабсцессы и
иногда – гранулематозная воспалительная реакция.
Наиболее часто поражаются:
почки,
глаза,
мозг,
сердце.
При отсутствии лечения – летальный исход.
73. Лабораторная диагностика кандидоза
1.Микроскопический метод
2.
Культуральный метод
3.
диагностика поверхностных форм кандидоза
обнаруживают псевдомицелий возбудителя
окончательное подтверждение диагноза
идентификация вида возбудителя
Серологический метод (выявление антител)
диагностика висцерального кандидоза
4.
РА
РСК
Аллергический метод (кожная проба)
чаще – диагностика висцерального кандидоза
74. Лечение кандидоза
нистатин, леворин, амфоглюкамин, декаминпри висцеральном кандидозе – амфотерицин В,
флуцитозин, низорал
в ряде случаев – аутовакцина
75. Фикомикоз: возбудители
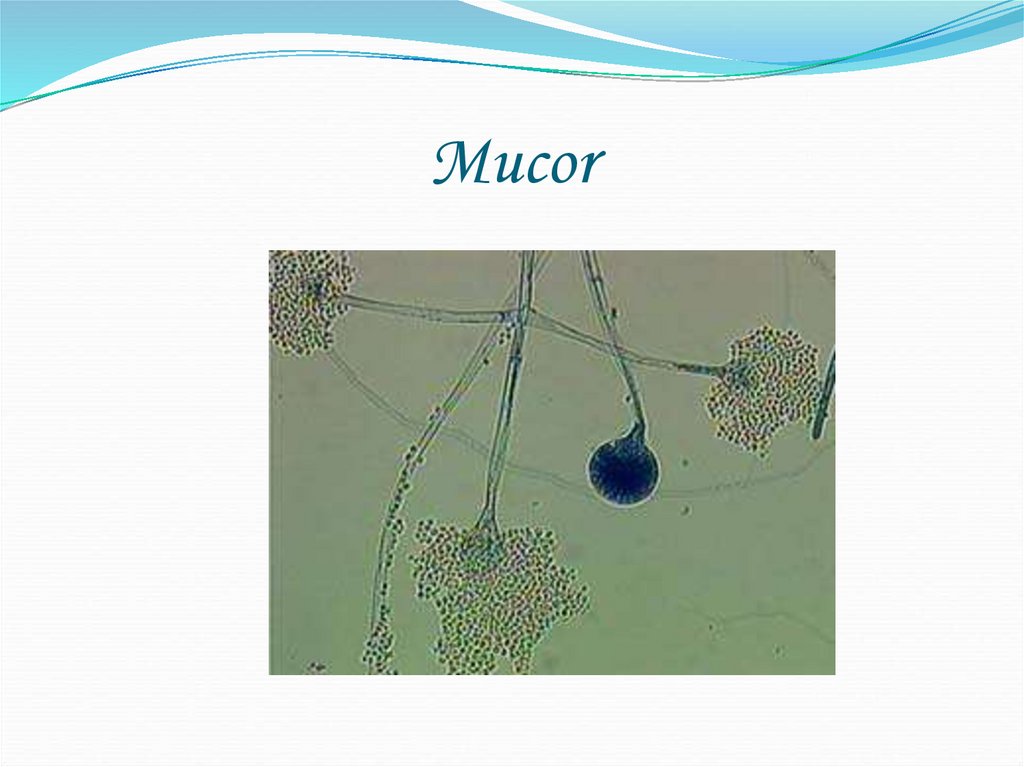
класс ZygomycetesRhizopus
Mucor
широко распространены в природе (почва,
навоз, воздух, гниющие растения и плоды, т.д.)
в патологическом материале – в виде широких
разветвленных несептированных нитей мицелия,
при микроскопии мокроты и отделяемого из ушей
– можно обнаружить и спорангии.
76. Rhizopus
77. Mucor
78. Фикомикоз: инфицирование
чаще – аэрогенный путьреже – алиментарный путь
заболевание, как правило, развивается при
иммунодефиците
тяжёлом сахарном диабете
обширных ожогах
лейкозе
лимфомах
79. Клинические проявления фикомикоза и прогноз
процесс чаще развиваетсяв лёгких
в пазухах носа
в желудочно-кишечном тракте
при гематогенной диссеминации возбудителя
может развиваться менингоэнцефалит.
80. Фикомикоз: лечение
хирургическое удаление инфильтрата +фунгицидные препараты
амфотерицин В, интраконазол, нистатин





































































 Медицина
Медицина








