Похожие презентации:
Геморрагический инсульт
1.
Геморрагический инсульт2.
СодержаниеОпределение
Эпидемиология
Этиология
Патогенез
Классификация
Диагностика/Дифф. Диагностика
3.
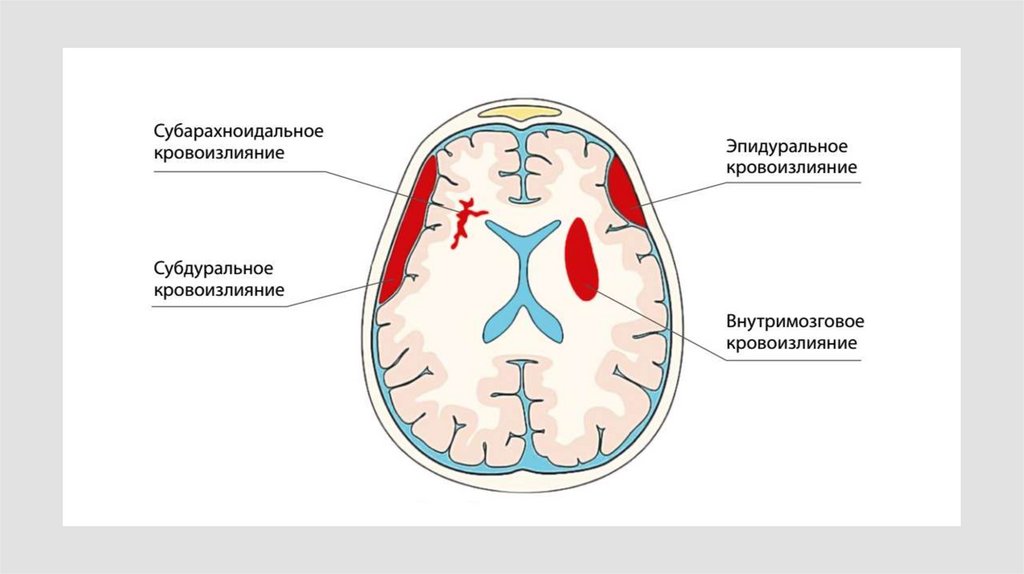
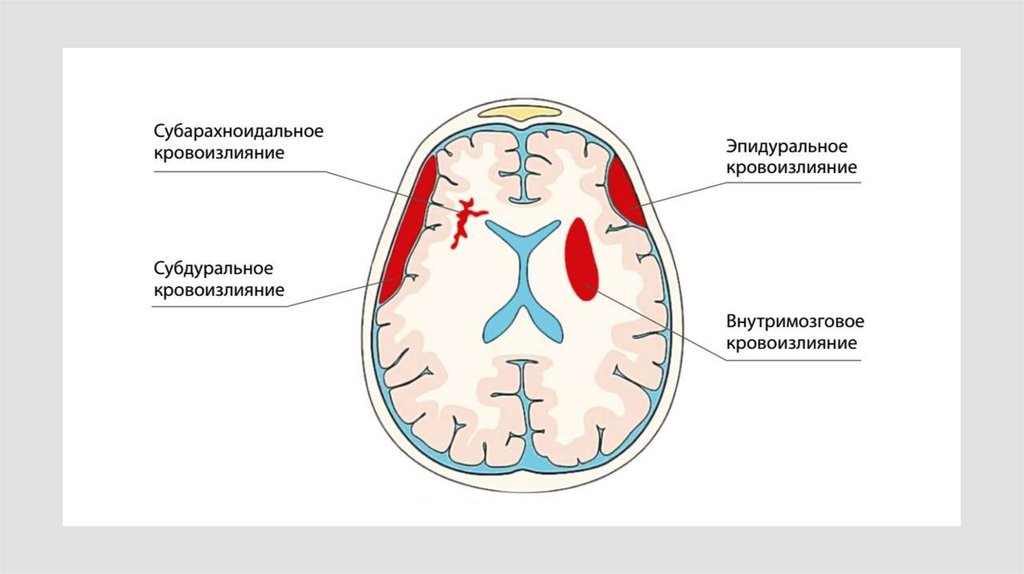
Геморрагический инсульт (ГИ) (нетравматическоевнутримозговое кровоизлияние, спонтанное паренхиматозное
кровоизлияние) — вид острого нарушения мозгового
кровообращения, при котором повреждение мозговой ткани
происходит вследствие разрыва артерии с кровотечением
непосредственно в ткань и/или под оболочки и/или в желудочки
головного мозга.
4.
Эпидемиология5.
Подавляющее большинство нетравматических ВМК встречаются умужчин в возрасте старше 60 лет, у женщин – старше 70 лет. После
80 лет риск заболевания возрастает в 25 раз. Соотношение
заболевших мужчин и женщин составляет 1:9. Чаще болеют лица
азиатской расы, латиноамериканцы и афроамериканцы по
сравнению с европеоидной расой.
6.
Ежегодно в РеспубликеБеларусь
инвалидами
становятся
10-12
тыс.
человек.
Заболеваемость
инсультом в республике
составляет 2,3-2,5 случаев
на 100 тыс., заболеваемость
после 55 лет удваивается с
каждым
десятилетием
жизни,
наблюдается
увеличение удельного веса
лиц
молодого
и
трудоспособного возраста.
7.
Этиология8.
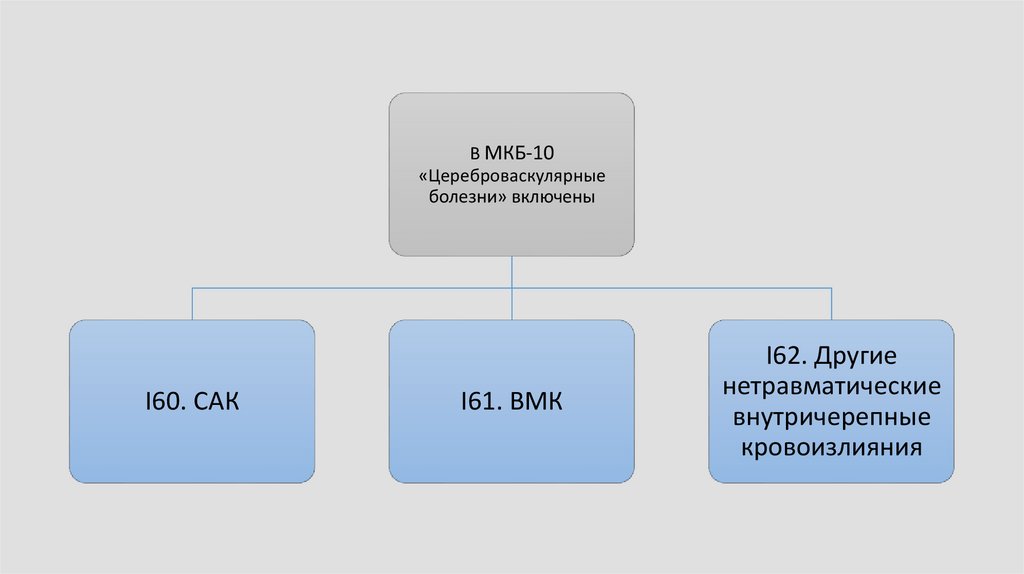
В МКБ-10«Цереброваскулярные
болезни» включены
I60. САК
I61. ВМК
I62. Другие
нетравматические
внутричерепные
кровоизлияния
9.
Внутримозговое кровотечение(ВМК)10.
11.
12.
Причиной ВМК могут быть различные заболевания ипатологические состояния.
Первичные ВМК
вторичные ВМК:
• развиваются в результате АГ – до
80% случаев.
• коагулопатии и тромбоцитопении,
вызванные приемом лекарственных
средств;
• лейкемии, заболевания крови;
• структурные аномалии артерий
(артериальная
аневризма,
артериовенозная
мальформация,
кавернома,
венозная
ангиома,
дуральная
артериовенозная
фистула);
• васкулопатии:
церебральная
амилоидная
ангиопатия
(ЦАА),
септический или микотический
артериит и др.;
13.
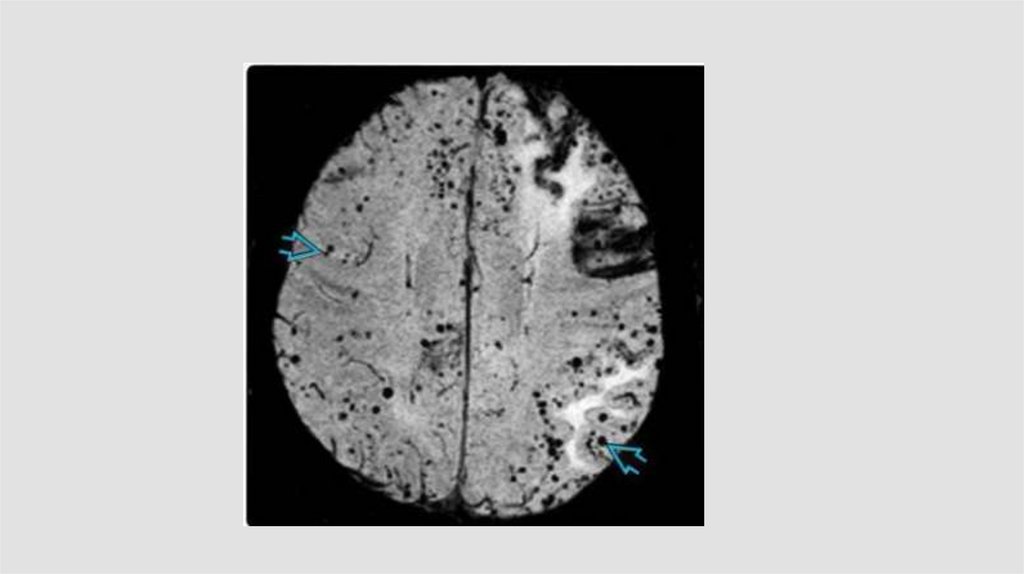
CAA14.
15.
16.
17.
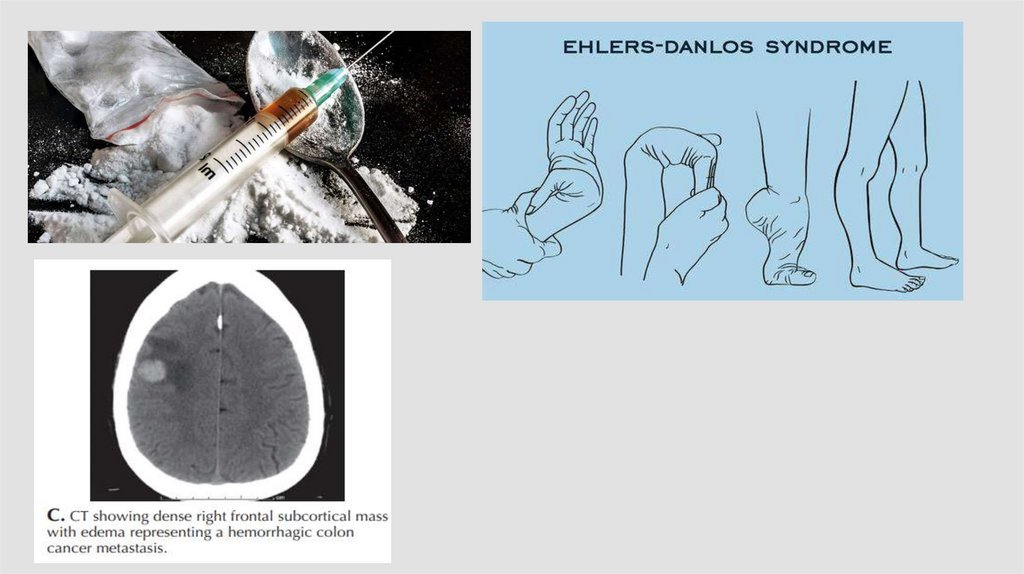
синдром Марфанакровоизлияния в
опухоль
прием наркотиков
(кокаин,
амфетамины)
нейрофиброматоз I
типа
синдром Элерса –
Данло (тип IV)
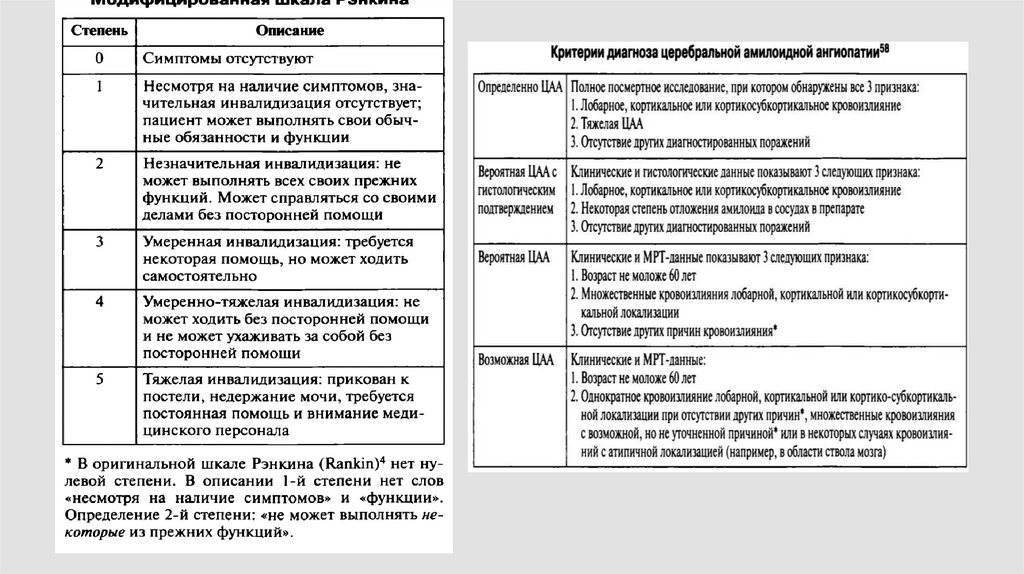
беременность и
послеродовый период
(эклампсия)
аутосомнодоминантная
поликистозная
болезнь почек*
наследственные
заболевания,
ассоциированные с
высокой частотой
формирования
церебральных аневризм
*(предрасполагающими
генетическими факторами
служат изменения в генах,
отвечающих за синтез
структурных элементов
сосудистой стенки)
18.
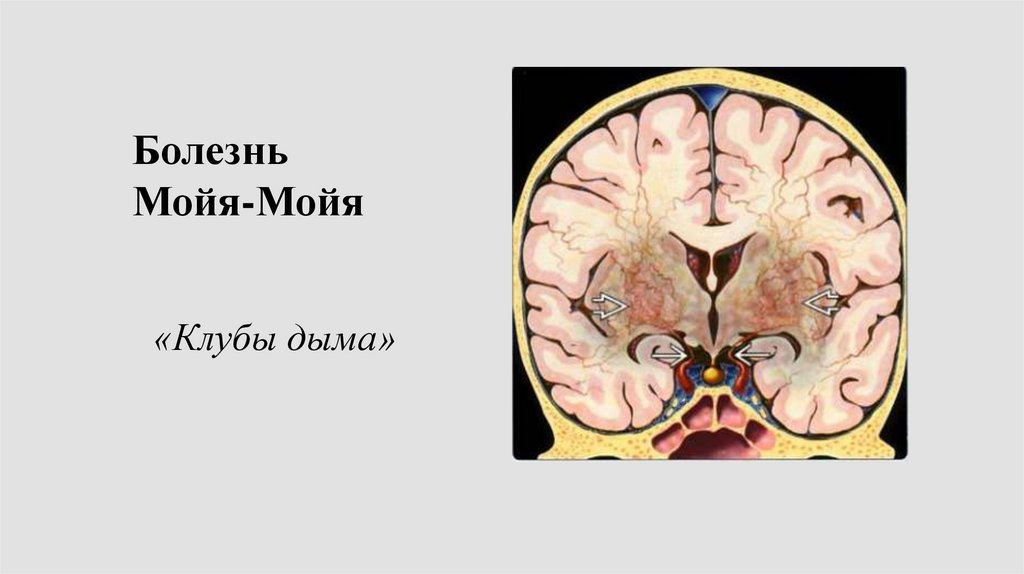
19.
БолезньМойя-Мойя
«Клубы дыма»
20.
В 15–23% случаев причиной ВМК являются структурные аномалиисосудов:
• артериальная аневризма (АА): местное расширение просвета артерии
вследствие изменения или повреждения ее стенки;
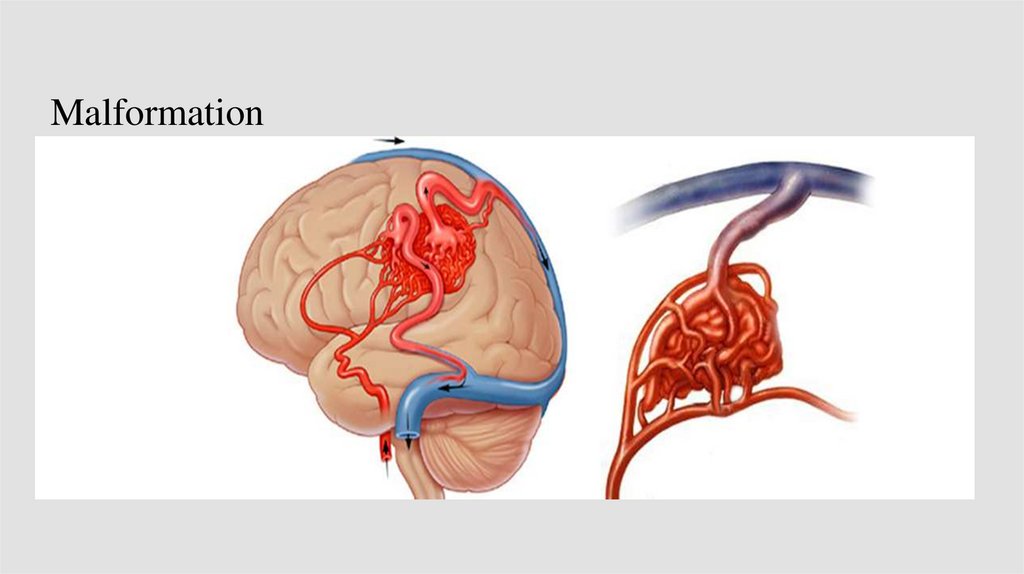
• артериовенозная мальформация (АВМ): патологическое образование
кровеносных сосудов, через которые артериальная кровь попадает
непосредственно в дренирующие вены, не проходя через нормальное
капиллярное русло; АВМ сопряжены с 2%-м годовым риском
первичного разрыва и 4–6%-м риском повторного кровоизлияния;
• артериовенозная фистула (АВФ) является прямым артериовенозным
сообщением в твердой мозговой оболочке; аномалия ассоциирована с
3%-м годовым риском первичного кровоизлияния и 46%-й
вероятностью повторного ВМК;
• кавернозная мальформация (кавернома): скопление низкопотоковых
расширенных и выстланных эндотелием синусоидов; наличие
каверномы указывает на 23%-ю вероятность повторного ВМК.
21.
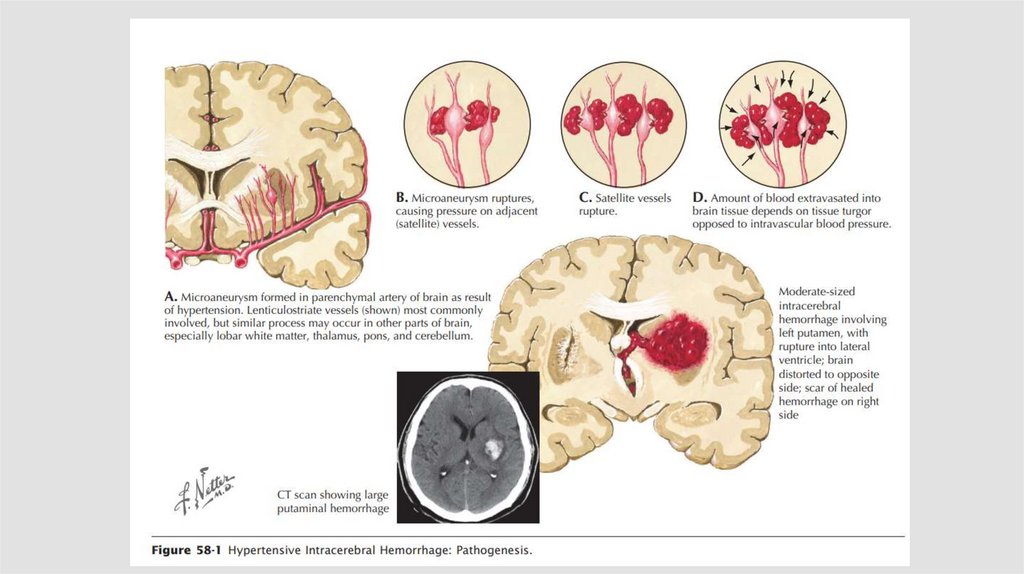
Патогенез22.
Механизмы развития ВМК:Разрыв сосуда
80-85% случаев!
Диапедез
23.
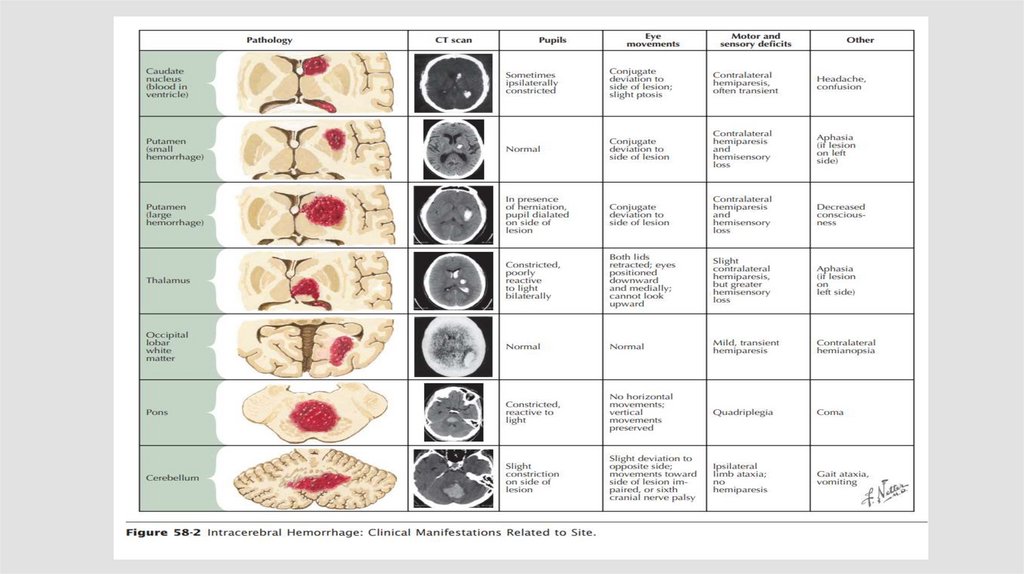
Классификация24.
Лобарные (субкортикальные)15%
случаев
25.
Встаршей
возрастной
группе
субкортикальные гематомы наиболее часто
связаны с амилоидной ангиопатией!
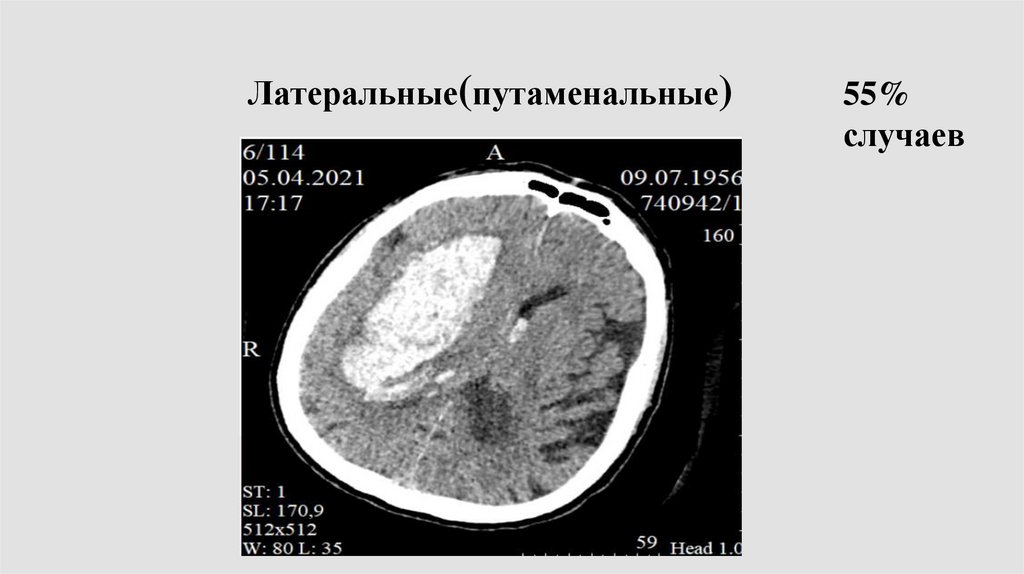
26.
Латеральные(путаменальные)55%
случаев
27.
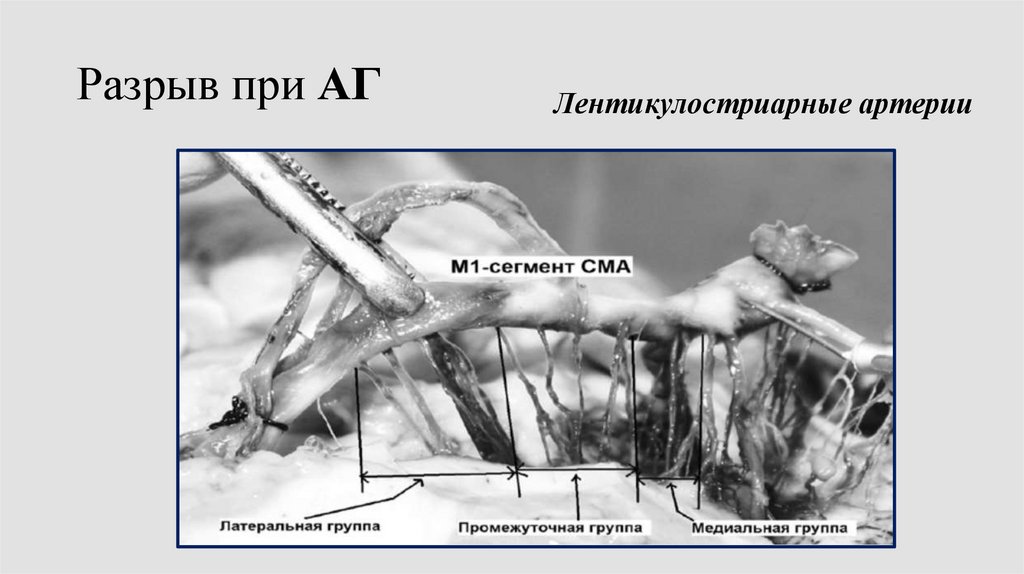
Разрыв при АГЛентикулостриарные артерии
28.
Медиальные (таламические)10%
случаев
29.
30.
Гематома смешанной локализации31.
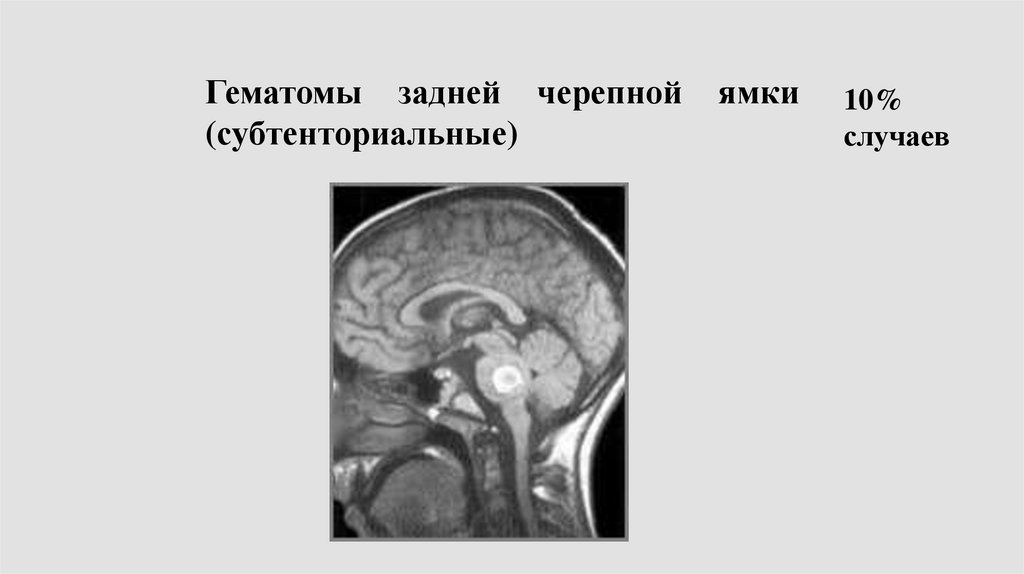
Гематомы задней черепной(субтенториальные)
ямки
10%
случаев
32.
Гематомы в области задней черепной ямки(гематомы ствола и мозжечка) могут иметь
гипертензионный
характер
или
развиваться
вследствие разрывов сосудистых мальформаций.
33.
Прорыв в желудочковую системуДо 30%
случаев
34.
35.
По обьему излившейся кровиМалые – менее 30 см3
Средние – от 30 до 60 см3
Большие – свыше 60 см3
36.
Спонтанное (нетравматическое) субарахноидальноекровоизлияние
37.
38.
Субарахноидальное кровоизлияние (САК) – этоодна из форм геморрагического инсульта,
характеризующаяся распространением крови из
кровеносного
русла
в
субарахноидальное
пространство
(между
мягкой
и
паутинной
оболочками) головного мозга. К спонтанным САК
относятся кровоизлияния в субарахноидальное
пространство головного мозга, не связанные с
черепно-мозговой травмой.
39.
Эпидемиология40.
На долю САК приходится около 10% от всех форм ОНМК.Характерна значительная вариабельность частоты САК в различных
странах – от 2 до 22 случаев на 100 тыс. человек в год. Финляндия
является страной с самой высокой заболеваемостью – 22,5
пациента на 100 тыс. жителей, в Китае заболеваемость составляет
2 человека на 100 тыс. жителей.
41.
Этиопатогенез42.
САКАневризматические
Неаневризматические
43.
АВМ являются врожденными образованиями, которыеимеют тенденцию к увеличению в течение жизни.
Признаками
АВМ
являются
расширенные
диспластические артерии и вены, между которыми
отсутствует нормальное капиллярное русло и нормальная
мозговая ткань.
АВМ проявляются кровоизлияниями или эпилептическими
припадками. До кровоизлияния могут наблюдаться признаки
хронической ишемии мозга за счет синдрома обкрадывания
(дренаж крови через АВМ), реже – головная боль, шум в
голове.
44.
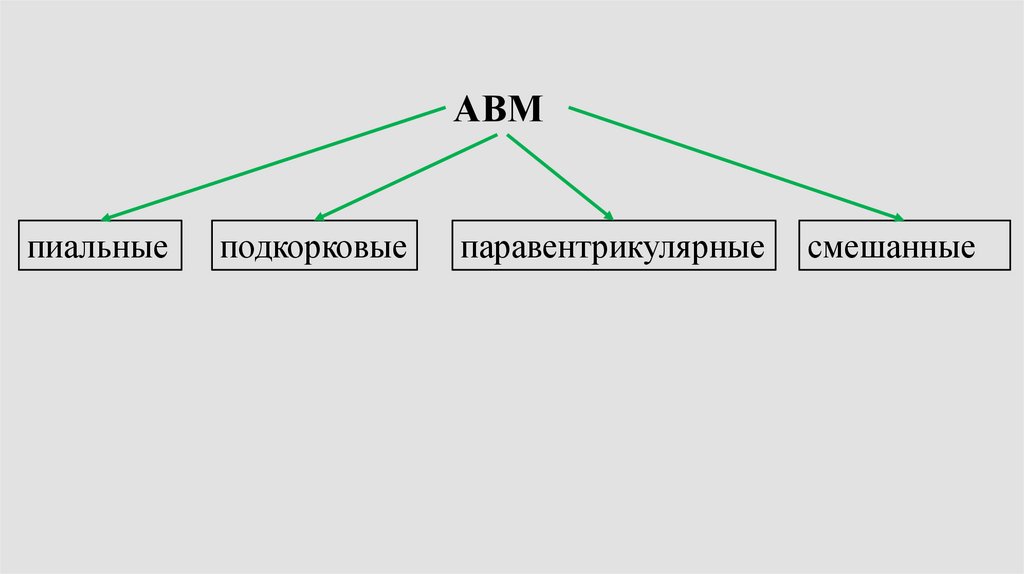
АВМпиальные
подкорковые
паравентрикулярные
смешанные
45.
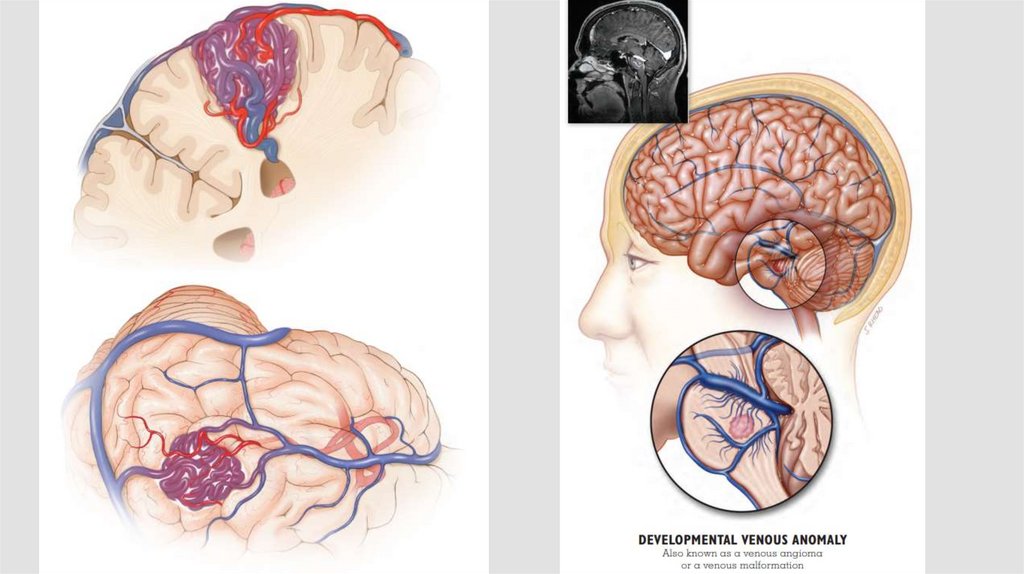
Венозные ангиомы – пучок мозговых вен, соединяющихся в один большойствол, который, в свою очередь, дренируется в глубокую либо
поверхностную венозную систему.
Основными характеристиками венозных ангиом являются:
• между сосудами находится мозговое вещество;
• в большинстве случаев они себя клинически никак не проявляют, но
иногда могут вызывать эпилептические припадки и еще реже
кровоизлияния.
46.
47.
48.
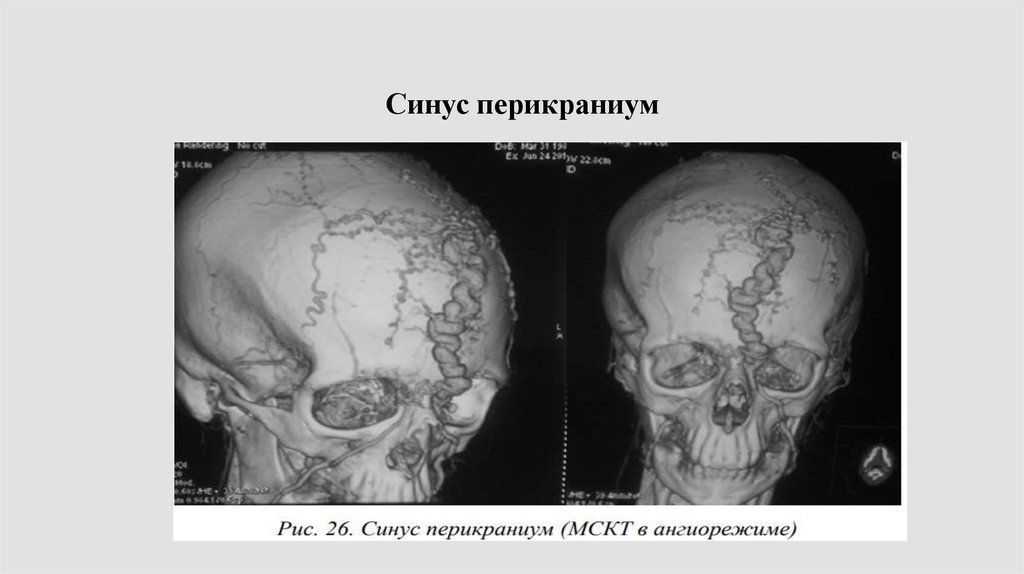
Синус перикраниум49.
Синус перикраниум – это «эмиссарная вена», соединяющаяинтракраниальный синус и сеть варикозно расширенных венозных
сосудов, расположенных на наружной поверхности черепа
В 1936 г. M. Févre определил синус перикраниум как патологическое
сообщение между экстра- и интракраниальными венозными
системами и с учётом гемодинамических особенностей, разделил на
три типа: 1) вариант, при котором циркуляция крови происходит
внутри перикраниального синуса, как в замкнутой системе; 2)
вариант, при котором венозная кровь поступает через
периферические вены в синус; 3) вариант, при котором происходит
соединение экстракраниальной сосудистой аномалии с синусом.
50.
Обычно перикраниальный синус располагается по средней линиипо соседству с синусами твёрдой мозговой оболочки. Чаще всего
наблюдается в лобной области (40 %), в теменной области – на
уровне задней и средней трети верхнего сагиттального синуса (34
%), в затылочной (23 %).
Этиология перикраниального синуса до конца не изучена.
выделяют врождённый, приобретённый и посттравматический
синус перикраниум.
51.
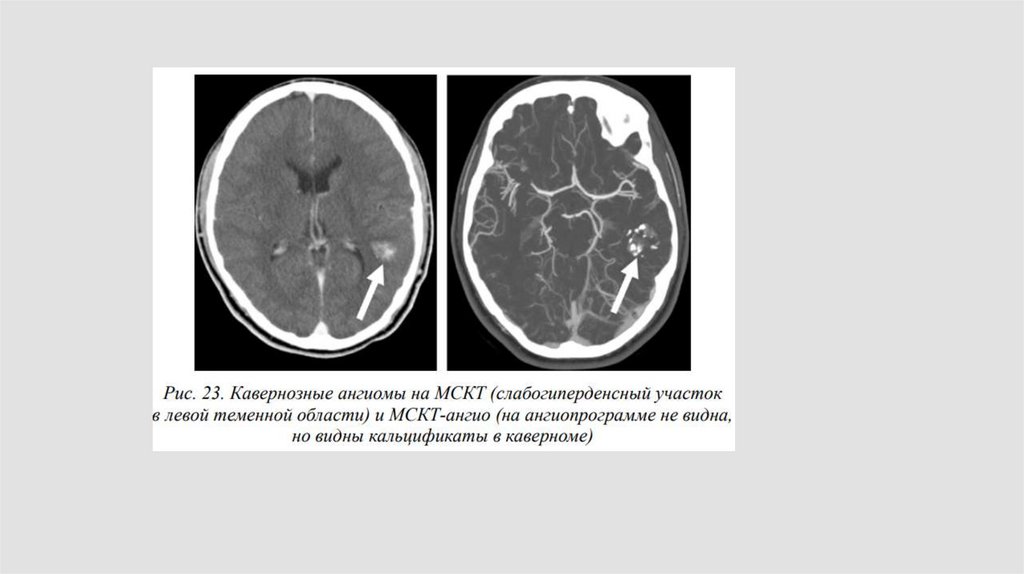
Кавернозные ангиомы – хорошо отграниченная доброкачественнаясосудистая
мальформация,
состоящая
из
неравномерных
толстостенных и тонкостенных синусоидальных сосудистых каналов,
расположенных в мозге.
Основными характеристиками каверзных ангиом являются:
• мозговое вещество между сосудистыми каналами отсутствует;
• размер кавернозных ангиом в большинстве случаев составляет 1 - 5 см;
• в 50% случаев являются множественными;
• могут вызывать кровоизлияния, кальцифицироваться и тромбироваться;
клинически проявляются в виде судорожных приступов (60%),
прогрессирующего неврологического дефицита (50%), внутримозговых
кровоизлияний (20%), гидроцефалии;
• могут быть бессимптомными.
52.
53.
54.
55.
Malformation56.
57.
58.
Неаневризматические• церебральные АВМ;
• некоторые васкулиты, которые распространяются на сосуды центральной
нервной системы (далее – ЦНС);
• опухоли головного мозга; диссекция (расслоение) мозговых артерий;
• разрыв конвекситальной артерии;
• нарушения свертывающей системы крови;
• тромбоз оболочечных синусов и вен мозга;
• спинальные АВМ;
• САК из разорвавшейся вены передней поверхности ствола мозга;
• серповидноклеточная анемия;
• гипофизарное кровоизлияние (питуитарная апоплексия);
• САК неизвестной этиологии.
59.
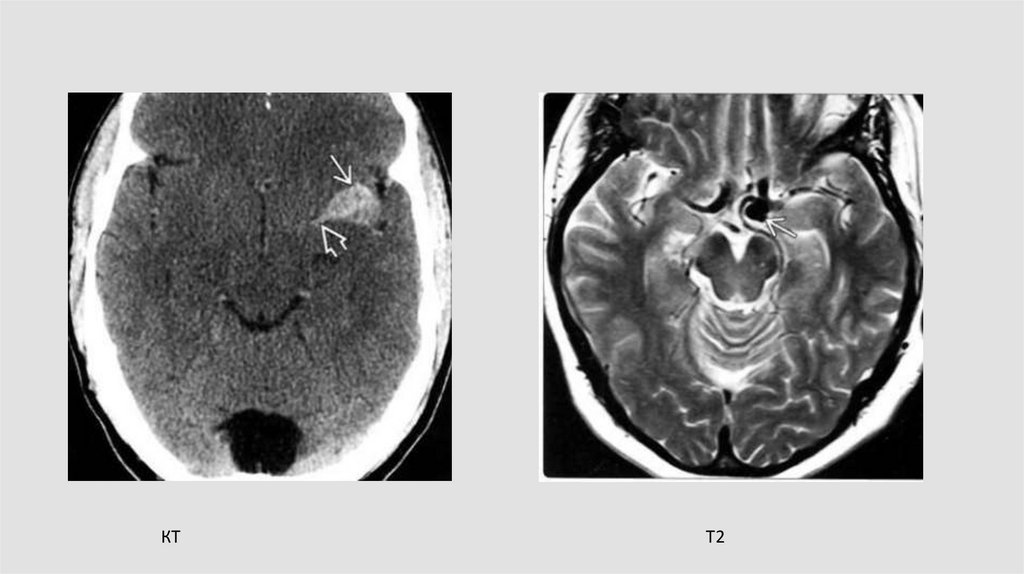
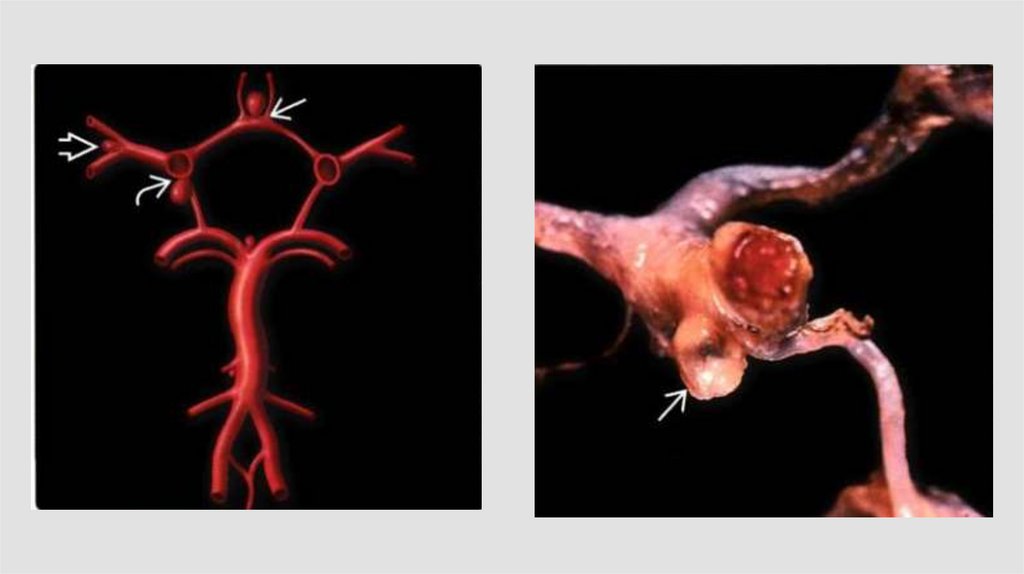
АневризматическиеМешотчатые аневризмы
на основании мозга –
85%
В переднем отделе
виллизиева круга – в
90%
60.
Аневризмы61.
Мешотчатая аневризма62.
КТT2
63.
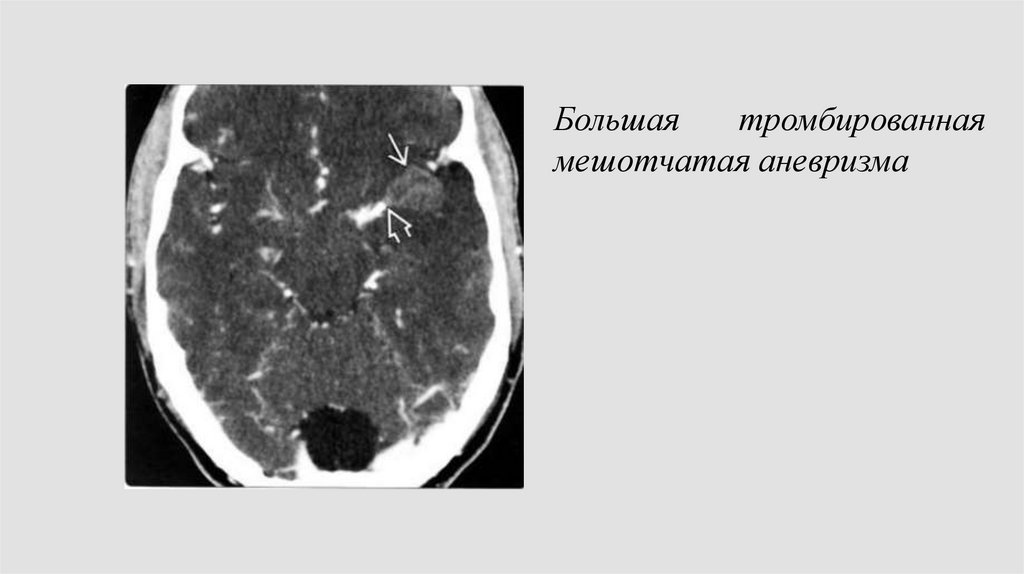
Большаятромбированная
мешотчатая аневризма
64.
Фузиформная65.
66.
По размеру:•малая (милиарная) (до 4 мм в
наибольшем измерении);
•средняя (5–14 мм);
•большая (15–24 мм);
•гигантская (25 мм и более).
67.
68.
69.
Аневризмы внутренней сонной артерииКлиника этих аневризм будет зависеть от того, в каком
отделе ВСА располагается аневризма.
Проявляются острым началом в виде приступа сильных
болей в лице и половине головы, вслед за которыми быстро
развивается поражение III, IV и VI пар черепно-мозговых
нервов.
Аневризмы передней соединительной артерии
Расположение аневризм передней соединительной артерии в
непосредственной близости к гипоталамической области, 3му желудочку и ряду других важных образований объясняет
специфику клинического течения их разрыва.
При разрывах аневризм данной локализации наиболее часто
встречаются нарушения психики (по «лобному» типу),
могут быть парезы ног, гемипарезы с экстрапирамидным
изменением тонуса в руке, что можно объяснить спазмом
передних мозговых артерий и их ветвей.
Аневризмы внутренней сонной артерии в месте
отхождения задней соединительной артерии
(коммуникантного сегмента) также характеризуются
некоторыми анатомическими и клиническими
особенностями. Аневризмы этой области располагаются в
непосредственной близости от глазодвигательного нерва.
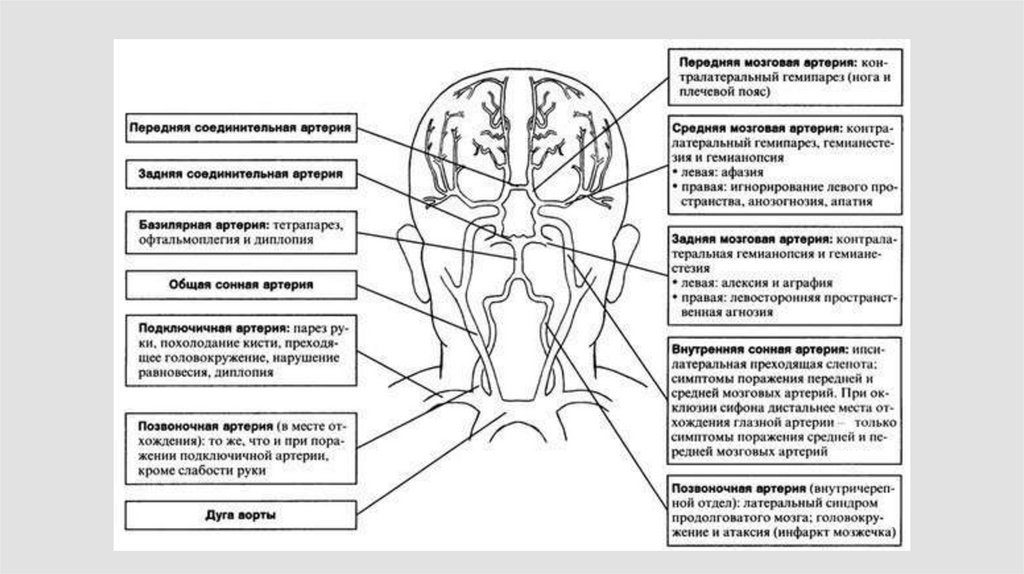
Аневризмы средней мозговой артерии
Наиболее частым очаговым симптомом, вызванным
разрывом аневризм этой локализации, является парез
противоположных конечностей, реже нарушения
чувствительности и речи.
Аневризмы вертебробазилярного бассейна
Клиника разрыва аневризм вертебробазилярного бассейна
характеризуется теми же общемозговыми и
менингеальными симптомами, что и кровоизлияния из
аневризм каротидного бассейна. При этом в острой стадии
у многих больных выявляются неврологические симптомы
поражения образований задней черепной ямки: дизартрия,
дисфагия, нистагм, атаксия, альтернирующие синдромы.
70.
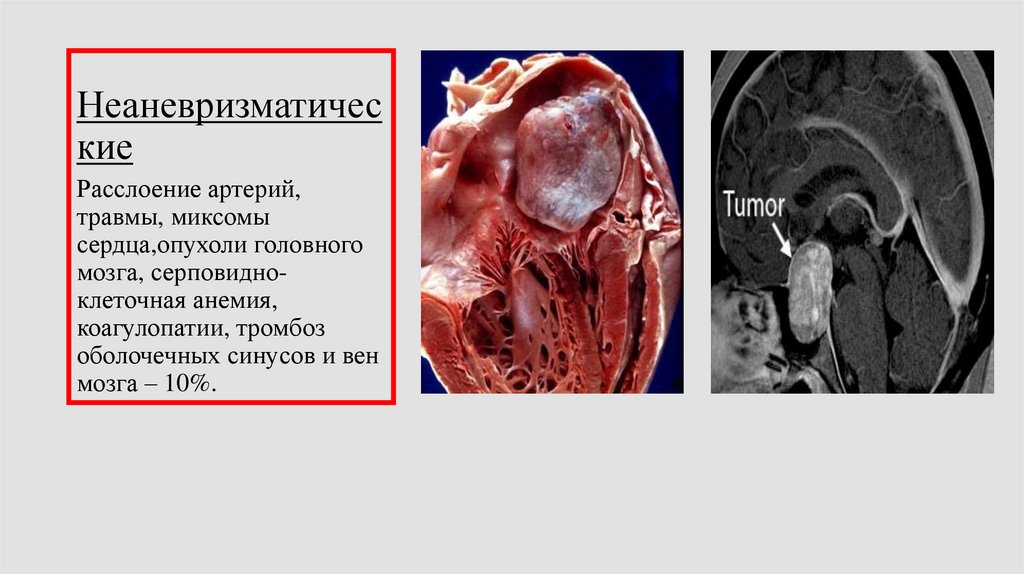
Неаневризматические
Расслоение артерий,
травмы, миксомы
сердца,опухоли головного
мозга, серповидноклеточная анемия,
коагулопатии, тромбоз
оболочечных синусов и вен
мозга – 10%.
71.
ПериодыСАК
• Острый период – 14 дней с момента последнего САК (период,
в течение которого чаще всего происходит ухудшение
пациентов на фоне отека, вазоспазма и ишемии головного
мозга).
• Подострый период – 15 - 31 дней с момента последнего САК
(период, в течение которого регрессируют основные
осложнения САК).
• Холодный период – 1 мес и более с момента САК (период,
когда могут наблюдаться остаточные нарушения, связанные с
перенесенным САК).
72.
Диагностика73.
74.
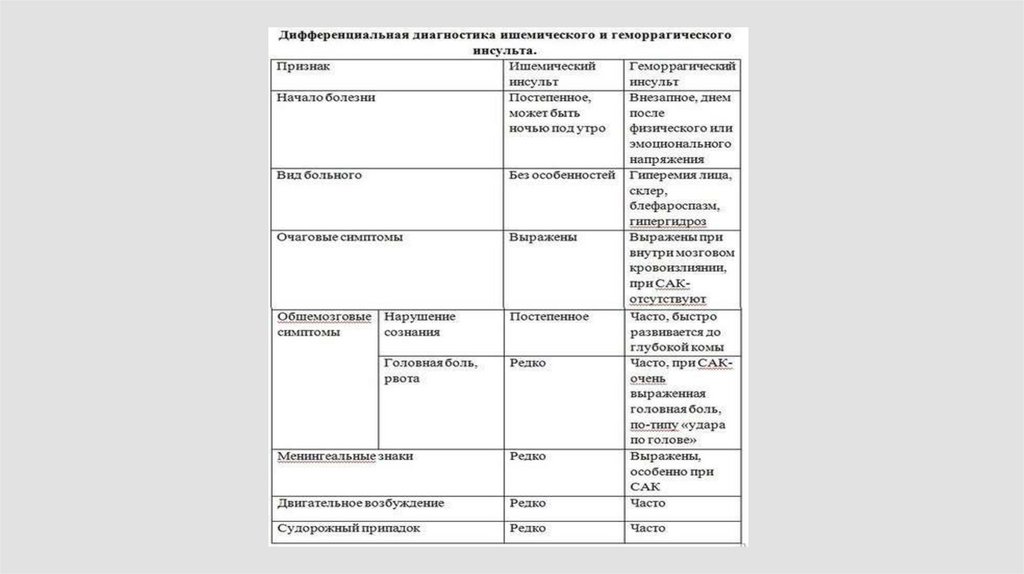
Внезапная сильная головная боль75.
Почти одновременно с головной болью возникает тошнота, многократная рвота (невсегда). Вообще выраженность клинической картины будет определяться
массивностью САК (от минимального рядом с аневризмой, до тотального
кровоизлияния во все цистерны). Более чем у половины больных вслед за приступом
головной боли наступает утрата сознания.
76.
При аневризмах ВСА предвестниками разрыва могут быть глазодвигательныенарушения: боли в области глаза, орбиты, преходящий парез
глазодвигательного нерва.
77.
При CAК?Первый симптом заболевания – внезапная острая головная боль,
которую сами больные определяют как удар, ощущение
распространения горячей жидкости («как кипяток по голове
разлился») или как чувство сильного сдавливания в голове.
Пациенты говорят, что «такой сильной боли не испытывали
никогда в жизни».
78.
Угнетению сознания иногда предшествуеткороткий период психомоторного возбуждения.
Возможно развитие эпилептического приступа
(особенно при ВМК)
79.
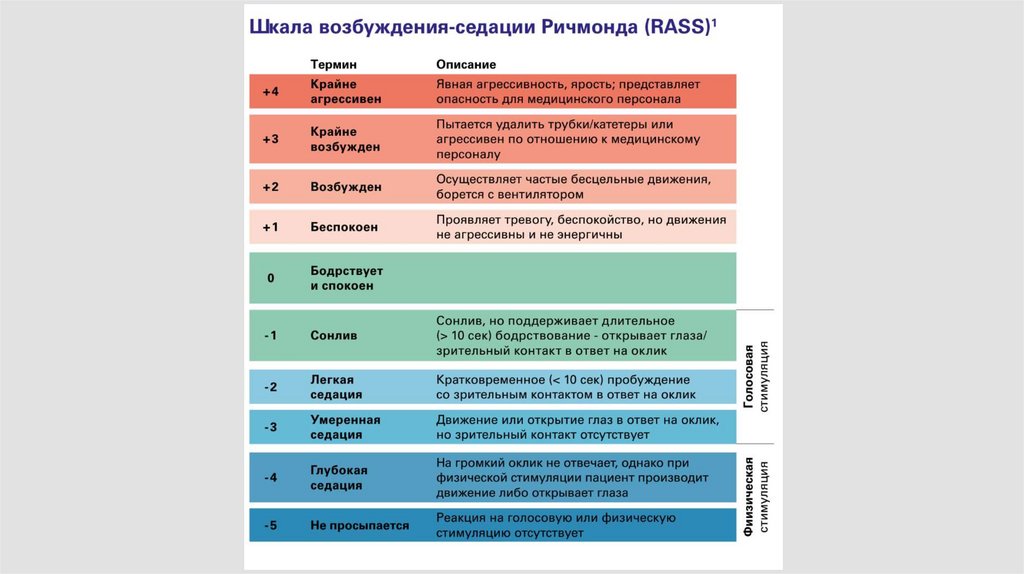
Анализ состояния пациента:• Неврологический статус (шкалы)
!Могут быть затруднены из-за получения пациентом седации
(использование шкалы RASS)
• Осмотр пациента другими специалистами
• Клинические исследования
Если предпологается оперативное вмешательство – определяется
группа крови, анализ на основные инфекции.
80.
Осмотр и пальпацию мягких тканей головы(черепно-мозговая травма?), наружных слуховых
и носовых ходов (ликворо- и гематоррея?), оценку
проходимости дыхательных путей, измерение
частоты дыхания, частоты сердечных сокращений,
АД (на обеих руках), аускультацию сердца и легких,
термометрию.
81.
Общий анализ крови и мочи, биохимический анализ крови,исследование показателей гемостаза (АЧТВ, ПВ, ПТИ, МНО,
фибриноген, гематокрит, Д-димеры), электрокардиографию,
рентгенографию органов грудной клетки, консультацию
врача-офтальмолога, врача-нейрохирурга.
82.
Оценкаочаговой,
общемозговой
менингеальной симптоматики.
и
83.
Оценка речи, праксиса и гнозисаАфазия
Апраксия
Агнозия
84.
85.
Оценка менингеальных симптомов86.
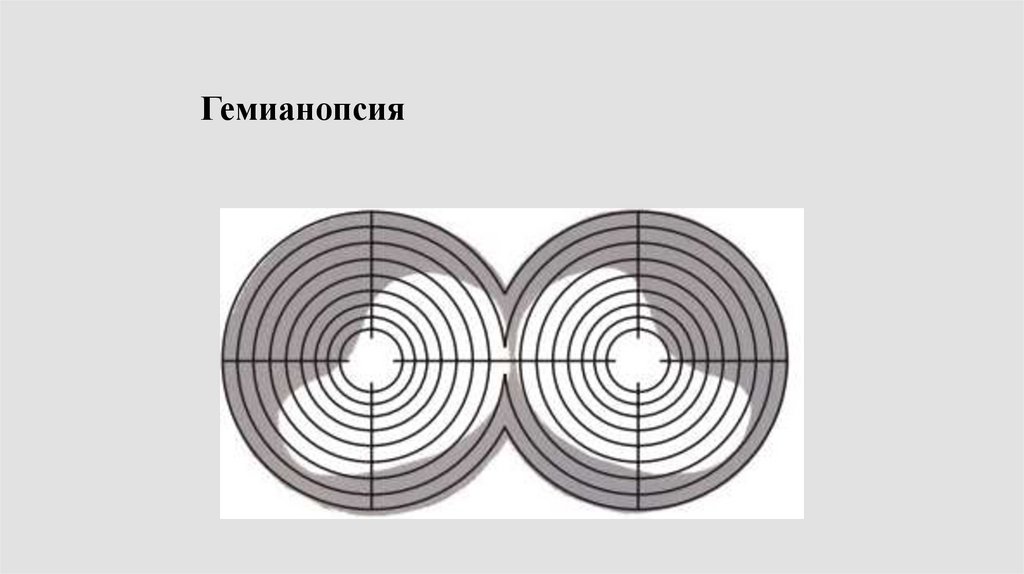
Гемианопсия87.
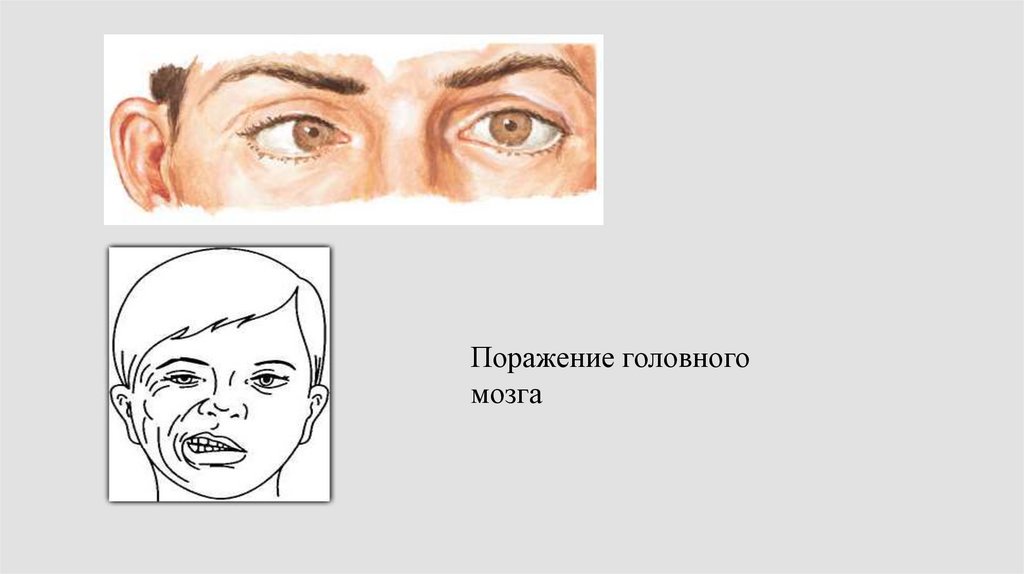
Птоз, Мидриаз88.
Поражение головногомозга
89.
ДизартрияДисфония
Дисфагия
Оценка
двигательно
й системы
90.
Для поражения головного мозга характерно одностороннее(слева или справа) нарушение чувствительности и не
характерно изменение в ощущениях по средней линии
головы и туловища.
91.
92.
93.
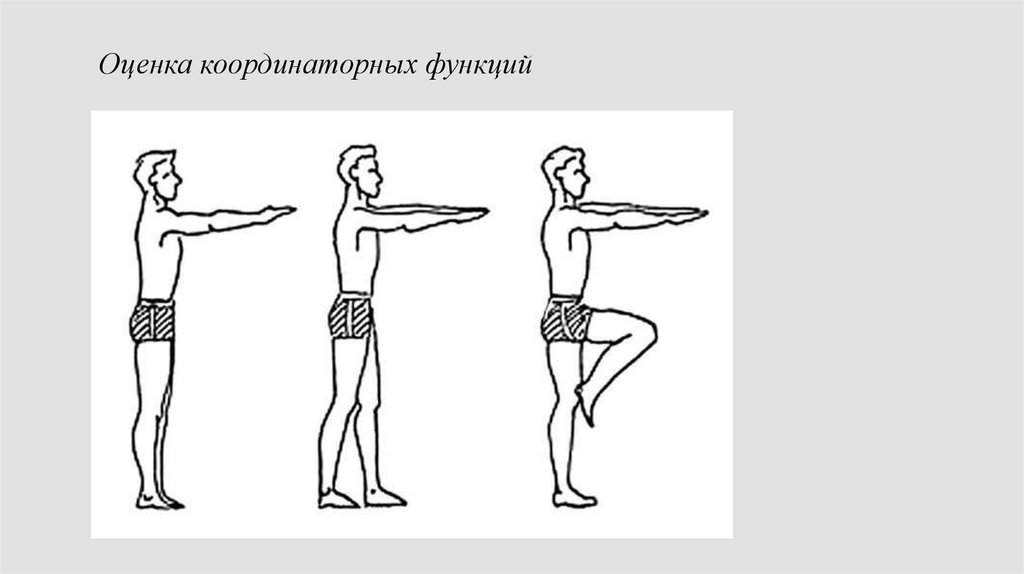
Оценка координаторных функций94.
В клинической картине кровоизлияниявследствие разрыва АА головного мозга
выделяют три периода:
острейший (1 - 3
сутки);
острый (с 4-х
суток до 2 - 3
недель после
САК);
восстановитель
ный (от 3 - 4
недель после
кровоизлияния
до 1 года);
стойких
резидуальных
явлений и
развития
поздних
осложнений (от
1 года до 5 лет).
95.
96.
97.
оглушение-сопор98.
99.
Беседа с пациентом (если это возможно), уточнениеанамнестических данных: точное время начала заболевания,
когда и в какой последовательности появились клинические
симптомы заболевания, наличие факторов риска ОНМК (АГ,
сахарный диабет, фибрилляция предсердий, ишемическая
болезнь сердца, ОНМК в анамнезе), указание на травму
головы, перечень принимаемых лекарственных средств.
100.
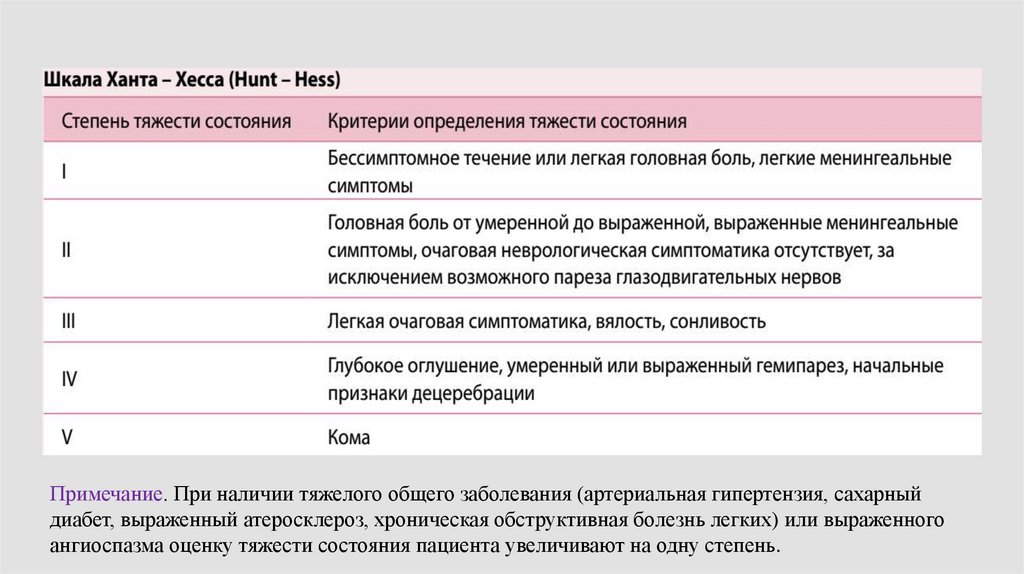
Согласно клиническому протоколу МЗ РБ от 01. 06 .2017Тяжесть состояния пациента с САК оценивается по шкале
Hunt-Hess.
Тяжесть состояния пациента с ВЧК оценивается по степени
угнетения сознания согласно шкале комы Глазго.
101.
Оценка общего состояния пациента (поШКГ)
102.
103.
Примечание. При наличии тяжелого общего заболевания (артериальная гипертензия, сахарныйдиабет, выраженный атеросклероз, хроническая обструктивная болезнь легких) или выраженного
ангиоспазма оценку тяжести состояния пациента увеличивают на одну степень.
104.
Оценка степени тяжести базальных субарахноидальныхкровоизлияний по данным компьютерной томографии
(далее – КТ) производится по шкале Fischer
105.
106.
Классификация выраженности и распространенностиангиоспазма
при
разрыве
АА
по
данным
транкраниальной
доплерографии
или
транскраниального дуплексного сканирования
по степени выраженности ангиоспазма:
• легкая – систолическая скорость в Ml-сегменте 130 160 см/с;
• умеренная – систолическая скорость в Ml-сегменте
160 - 240 см/с;
• выраженная – систолическая скорость в Ml-сегменте
более 240 см/с.
107.
108.
109.
Важно для определния возможноговклинения!!!
110.
111.
112.
Синдром Терсона – у 40%пациентов с САК
113.
При установлении причины САК важноисследование всех четырех сосудистых
бассейнов (внутренних сонных и позвоночных
артерий с двух сторон).
114.
115.
116.
Normal sagittal midline MRI showing the CSFcisterns. A. Cistern of the laminae terminalis. B.
Chiasmatic cistern. C. Interpeduncular cistern. D.
Ambient cistern. E. Quadrigeminal cistern. F.
Cerebellopontine cistern. G. Prepontine cistern. H.
Lateral cerebellomedullary cistern. I. Cisterna
magna
117.
Основными методами диагностики ОНМК являются КТили МРТ головного мозга.
118.
119.
120.
Шкала ASPECTSДля ишемического инсульта
121.
КТ-перфузияДля ишемического инсульта
122.
Ишемическийинсульт
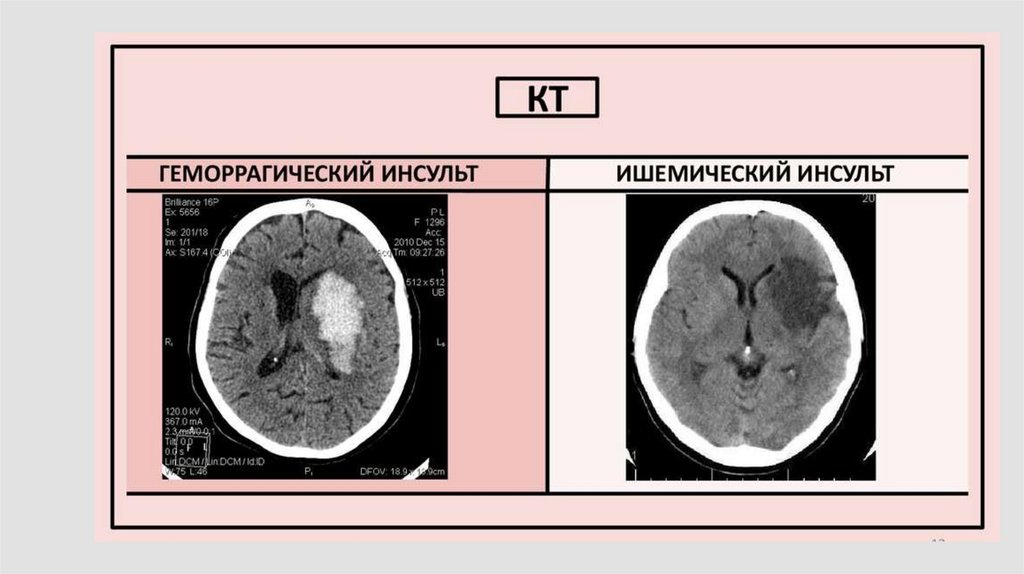
123.
Обследование при помощи КТ(МРТ)Почему КТ лучше?
• Быстро
• Легко дифференцируется ГИ от ИИ
• Условное ограничение по возрасту
Противопоказанием для МРТ является наличие кардиостимуляторов,
металических имплантов(обладающих парамагнитными свойствами)
124.
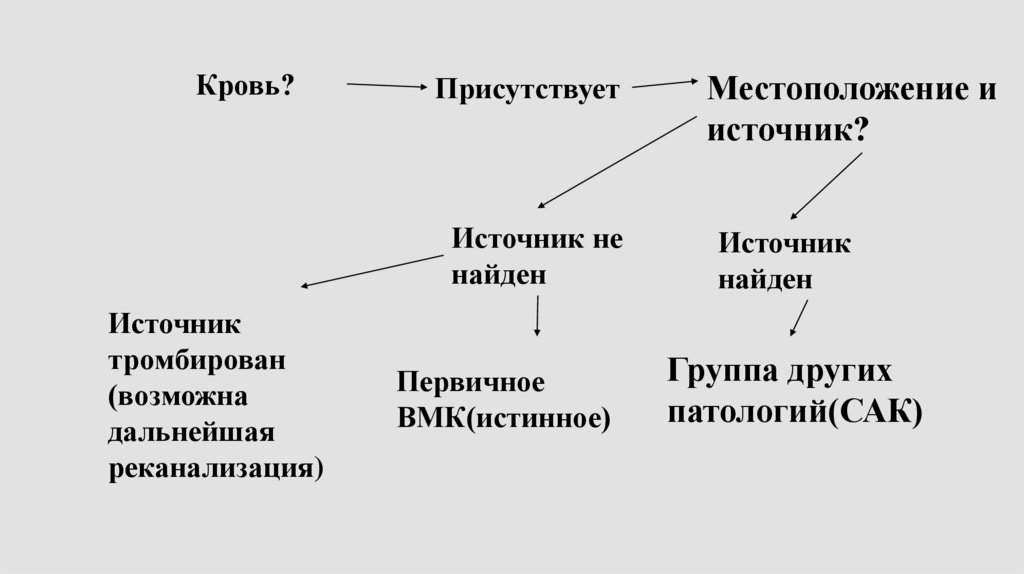
Кровь?Присутствует
Источник не
найден
Источник
тромбирован
(возможна
дальнейшая
реканализация)
Первичное
ВМК(истинное)
Местоположение и
источник?
Источник
найден
Группа других
патологий(САК)
125.
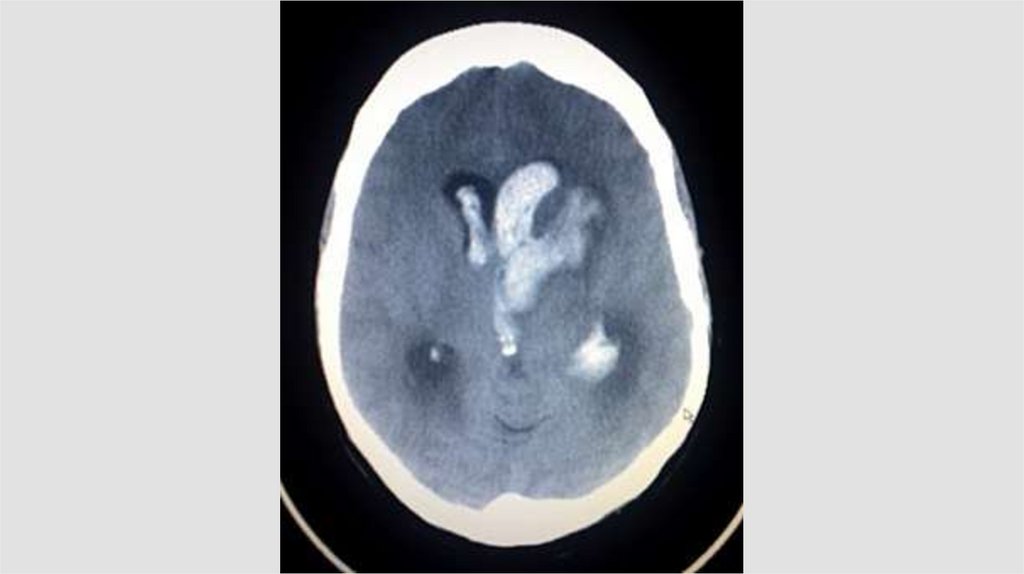
- Кровь на КТ – ярко белый цвет (важно учитывать периодкровоизлияния)
- Перифокальный мозговой отек (снижение мозговой
плотности)
ВМК
- Не всегда прослеживается mass-effect
- Борозды мозга могут не визуализироваться
Уточнение
• Исключение травмы
• Расположение и характеристика очага(в какой(их) доле(-ях)? В какой функциональной зоне?)
126.
127.
Обьемгематомы
По толщине срезов
томографа
По данным срезов =
(длинник*поперечник*толщи
на гематомы)/2
128.
Гематома наКТ
Патология
сосудов не
выявлена
Кровь видна, но не ясен
генез
КТ-ангиография
Исключаем
АВМ
129.
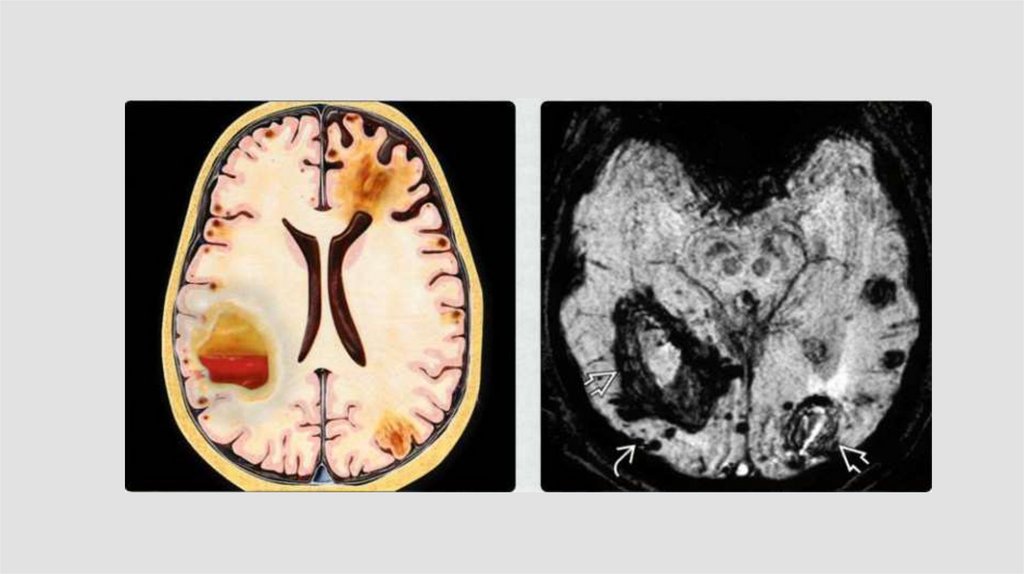
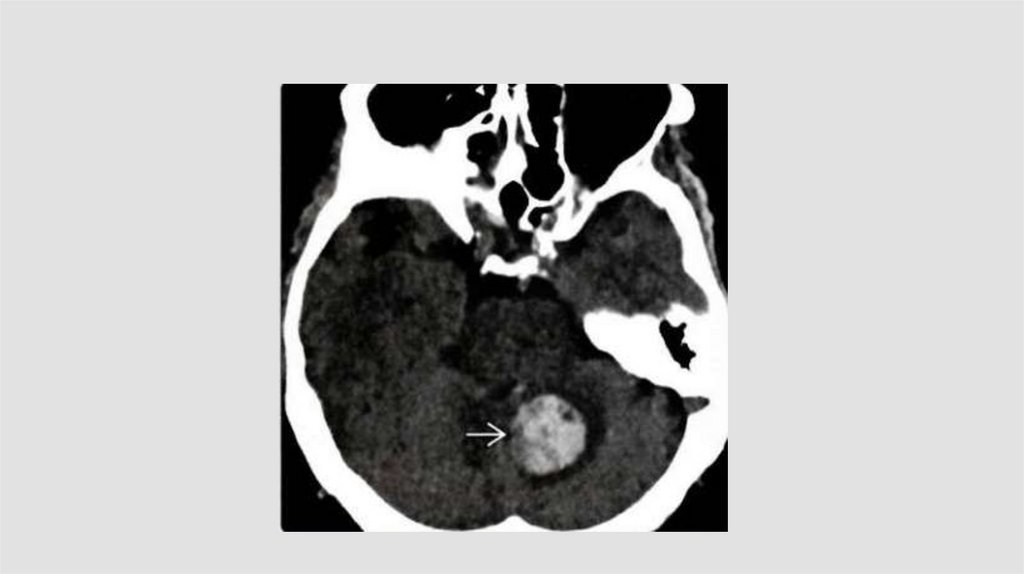
Кровоизлияниев опухоль
Множественность
кровоизлияний
Большой и сильный
отек (при ВМК отек
обычно локальный
перифокальный)
130.
Кровоизлияние в опухоль131.
САК• Сдавление мозга
• Спазм артерий(за счет распада кровяных элементов, которые
раздражают стенку сосуда и вызывают тем самым ангиоспазм)
• Острая гидроцефалия(гемотампонада)
• Риск повторного кровоизлияния
Сосудистый спазм развивается у 70-100 % пациентов с САК
132.
133.
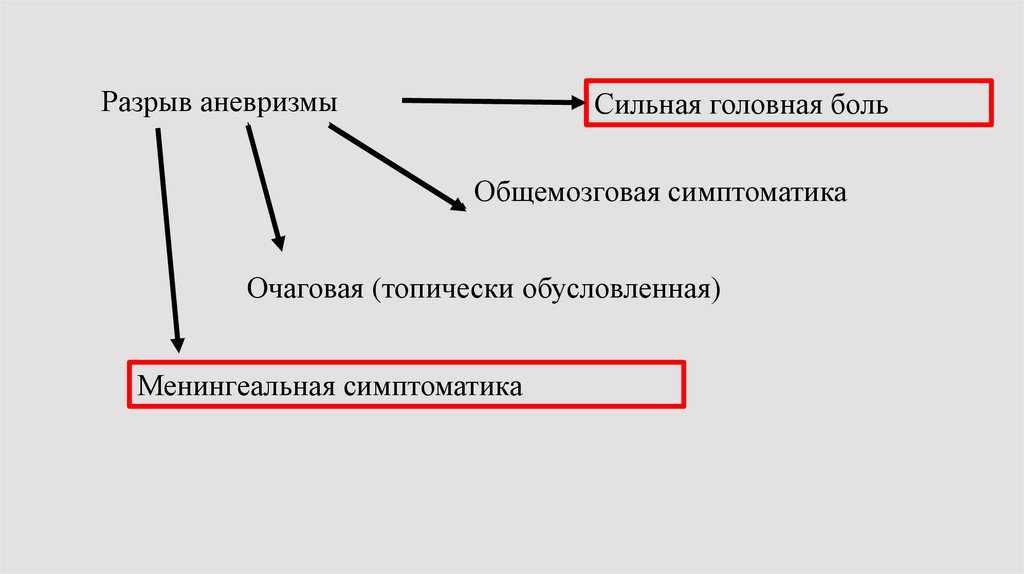
134.
Разрыв аневризмыСильная головная боль
Общемозговая симптоматика
Очаговая (топически обусловленная)
Менингеальная симптоматика
135.
Шкала Hunt-HessШкала Fisher
Предполагает связь с прогнозируемым ангиоспазмом
136.
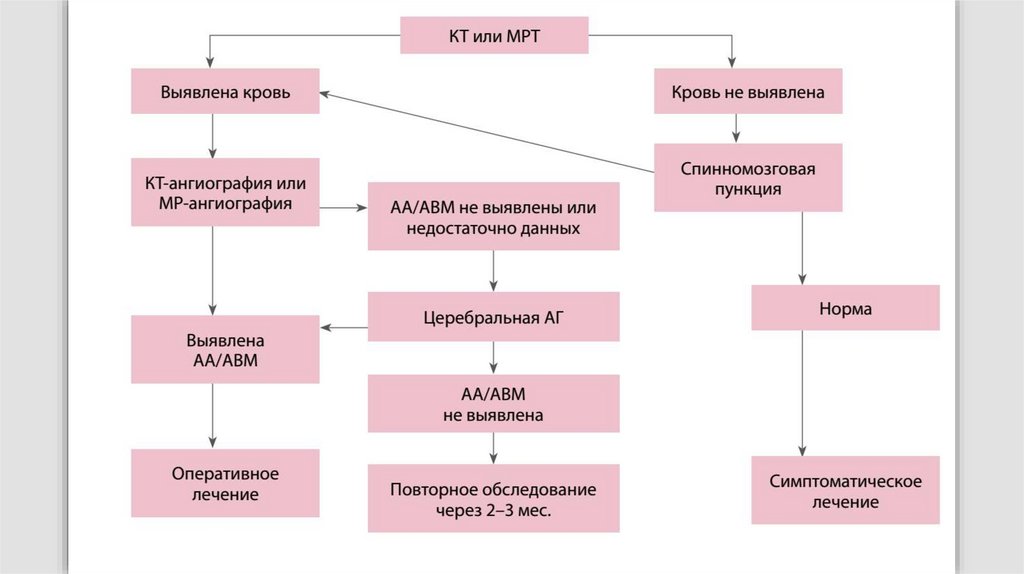
КТКТ-АГ
Люмбальная
пункция
ЦАГ
МР-АГ
137.
КТ-АГ не подходит в том случае, если у пациента имеетсяаллергия на контрастное вещество. МР-АГ не предполагает
использования контрастного вещества, поэтому будет в данном
случае предпочтительнее.
138.
АВМКлиника:
• Кровоизлияние
• Ишемия(«обкрадывание»)
• Эписиндром
• Очаговая симптоматика
В любой части мозга
139.
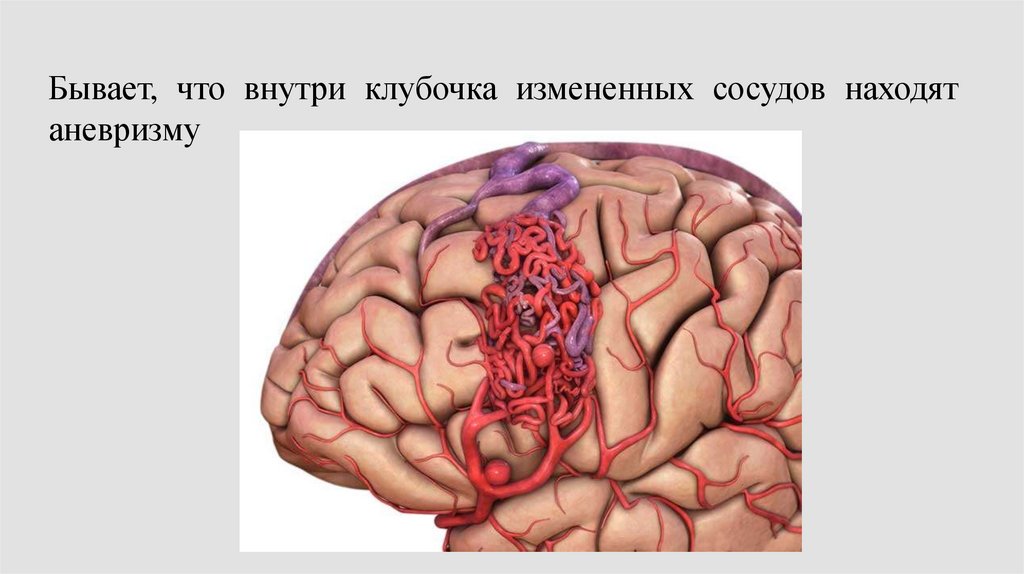
Бывает, что внутри клубочка измененных сосудов находятаневризму
140.
141.
142.
СУБАРАХНОИДАЛЬНО-ВЕНТРИКУЛЯРНОЕКРОВОИЗЛИЯНИЕ
Происходит наиболее часто при разрыве аневризм передней
мозговой – передней соединительной артерии. При этом
кровоизлияние нарушает целостность терминальной
пластинки (lamina terminalis) и проникает в полость III
желудочка, а далее в боковые желудочки, сильвиев
водопровод, что может привести к окклюзии ликворных
путей.
Прорыв крови в желудочковую систему всегда проявляется
в той или иной степени выраженным диэнцефальным
синдромом – стойкая высокая температура, лабильность
сосудистого тонуса, проявляющаяся сменой резкой
бледности
и
гиперемии,
отмечается
повышенная
потливость,
повышается
артериальное
давление,
увеличивается количество сахара в крови.
В момент прорыва крови в желудочки мозга обычно
отмечается нарушение сознания от сопора до комы. Могут
возникать эпилептиформные судороги, горметония.







































































































 Медицина
Медицина








