Похожие презентации:
Посттромбофлебитический синдром
1.
Посттромбофлебитическийсиндром
к.м.н., доцент кафедры хирургии № 1,
МА им.С.И.Георгиевского Воронов Н.В.
2.
Посттромбофлебитический синдром—симптомокомплекс, развивающийся вследствие
перенесенного тромбоза глубоких вен нижних
конечностей. Он представляет собой типичную
разновидность хронической венозной
недостаточности, проявляющейся вторичным
варикозным расширением вен, стойкими отеками,
трофическими изменениями кожи и подкожной
клетчатки голени. Согласно статистическим данным, в
различных странах этим заболеванием страдает 1,5 —
5% населения.
3.
4.
Этиология:Развивается в 90-95 % наблюдений после перенесенного
тромбоза глубоких вен. После локального тромбоза вен
голени у 50 % больных возникают симптомы венозной
недостаточности, у 75 % – нарушения гемодинамики. После
распространенного тромбоза глубоких вен симптомы
венозной недостаточности отмечаются у 75 %, нарушения
гемодинамики – у 100 % больных.
Является хронической стадией флеботромбоза, имеющего 3
стадии течения – острую (1-1,5 мес.); подострую (4-6 мес.),
хроническую – при сохранении симптомов перенесенного
ФТБ через год с момента заболевания.
5.
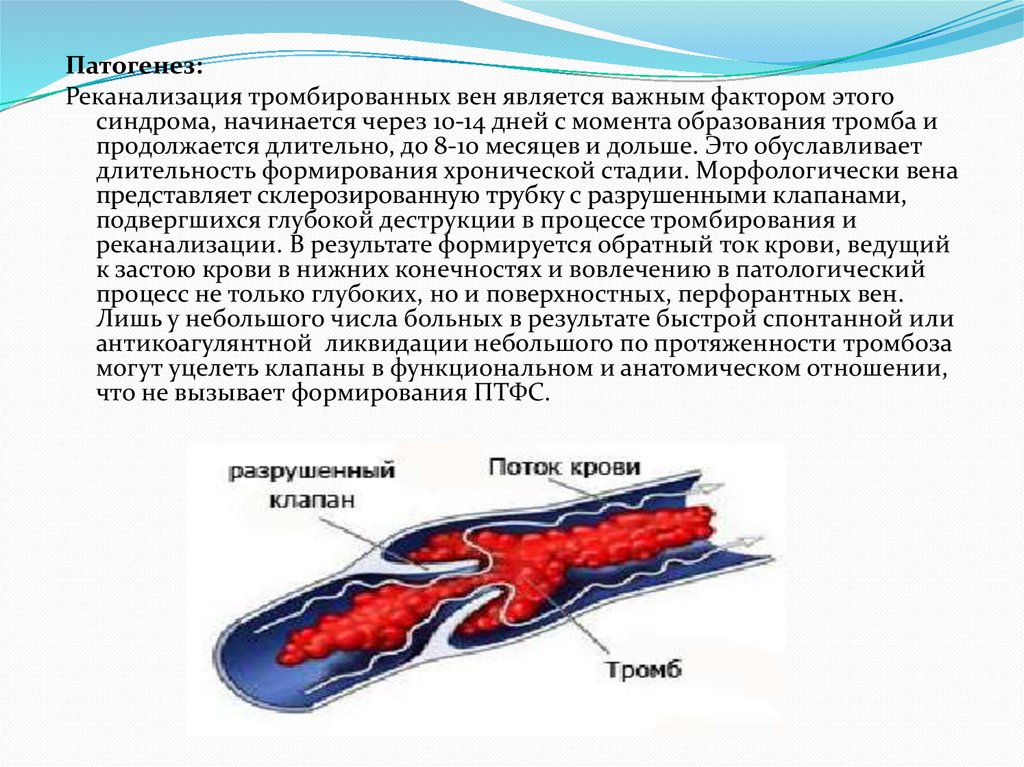
Патогенез:Реканализация тромбированных вен является важным фактором этого
синдрома, начинается через 10-14 дней с момента образования тромба и
продолжается длительно, до 8-10 месяцев и дольше. Это обуславливает
длительность формирования хронической стадии. Морфологически вена
представляет склерозированную трубку с разрушенными клапанами,
подвергшихся глубокой деструкции в процессе тромбирования и
реканализации. В результате формируется обратный ток крови, ведущий
к застою крови в нижних конечностях и вовлечению в патологический
процесс не только глубоких, но и поверхностных, перфорантных вен.
Лишь у небольшого числа больных в результате быстрой спонтанной или
антикоагулянтной ликвидации небольшого по протяженности тромбоза
могут уцелеть клапаны в функциональном и анатомическом отношении,
что не вызывает формирования ПТФС.
6.
Классификация ПТФС(Гервазиев В.Б., Черненко В.Ф., 1979)
1. Стадии ПТФС:
острая
подострая
хроническая (свыше 1 года), рецидивирующее
течение
7.
2. Локализация проксимального уровнятромбоза:
голеностопный сегмент (до устья МПВ);
бедренно-подколенный сегмент (до устья
БПВ);
подвздошно-бедренный сегмент (до устья
ВПВ);
подвздошный;
кавальный.
3. Протяженность поражения:
сегментарный тромбоз;
распространенный тромбоз.
8.
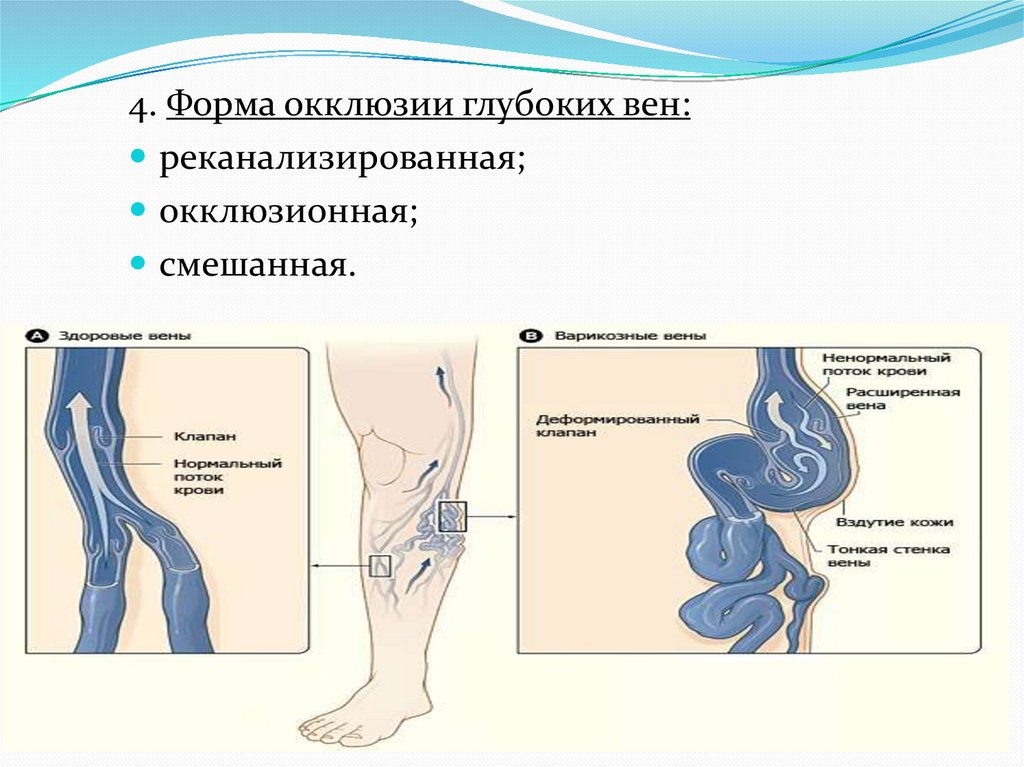
4. Форма окклюзии глубоких вен:реканализированная;
окклюзионная;
смешанная.
9.
В соответствии с наличием тех или иных симптомов,выделяют четыре клинические формы ПТФБ:
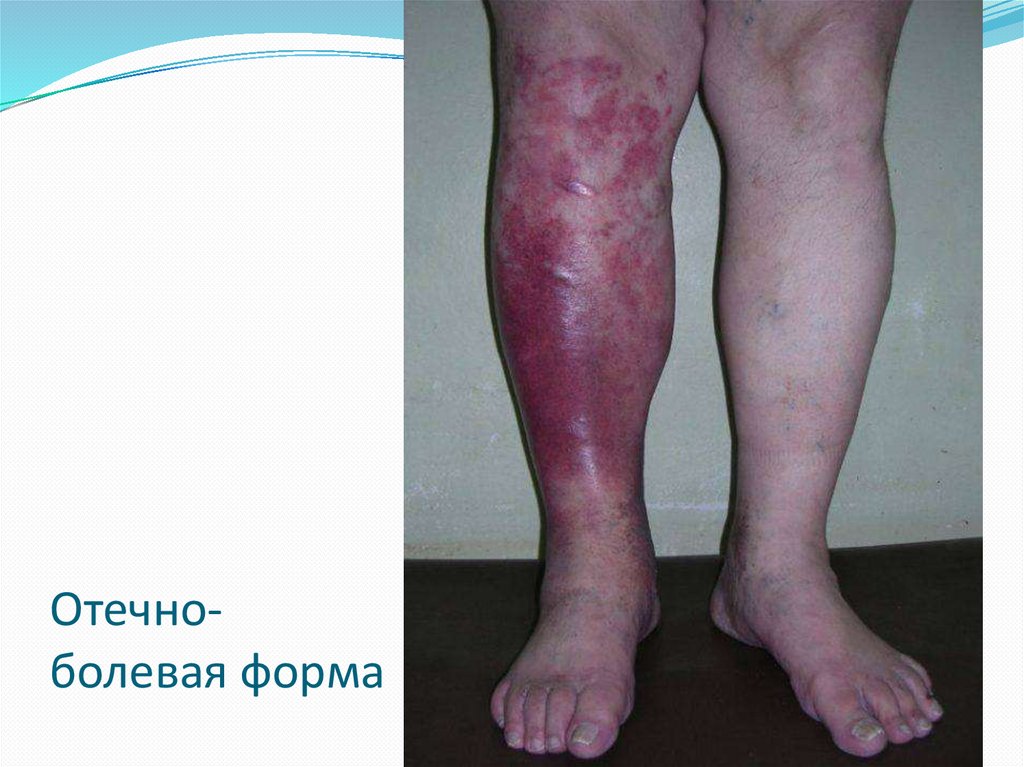
Отечно-болевая
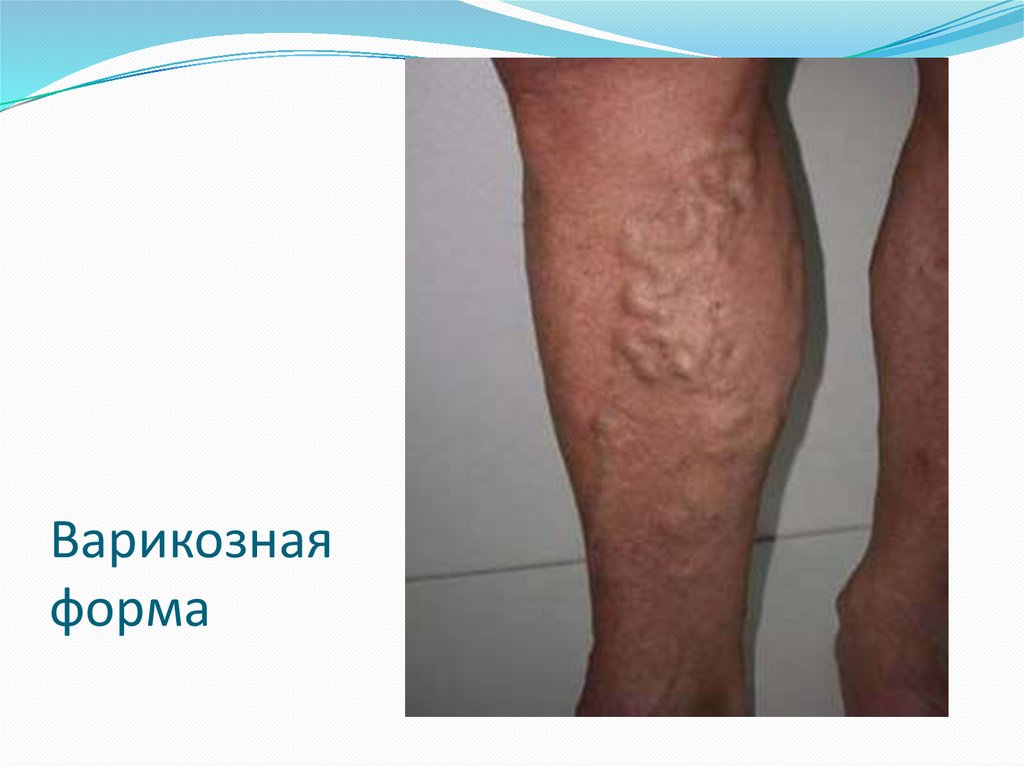
Варикозная
Язвенная
Смешанная
10.
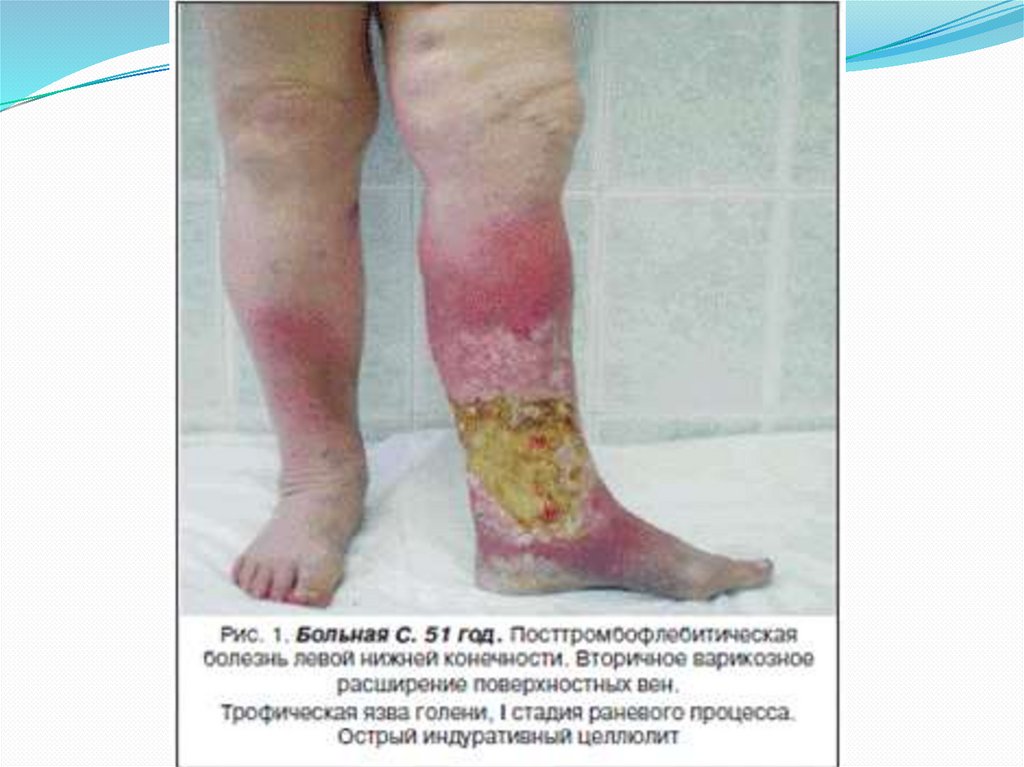
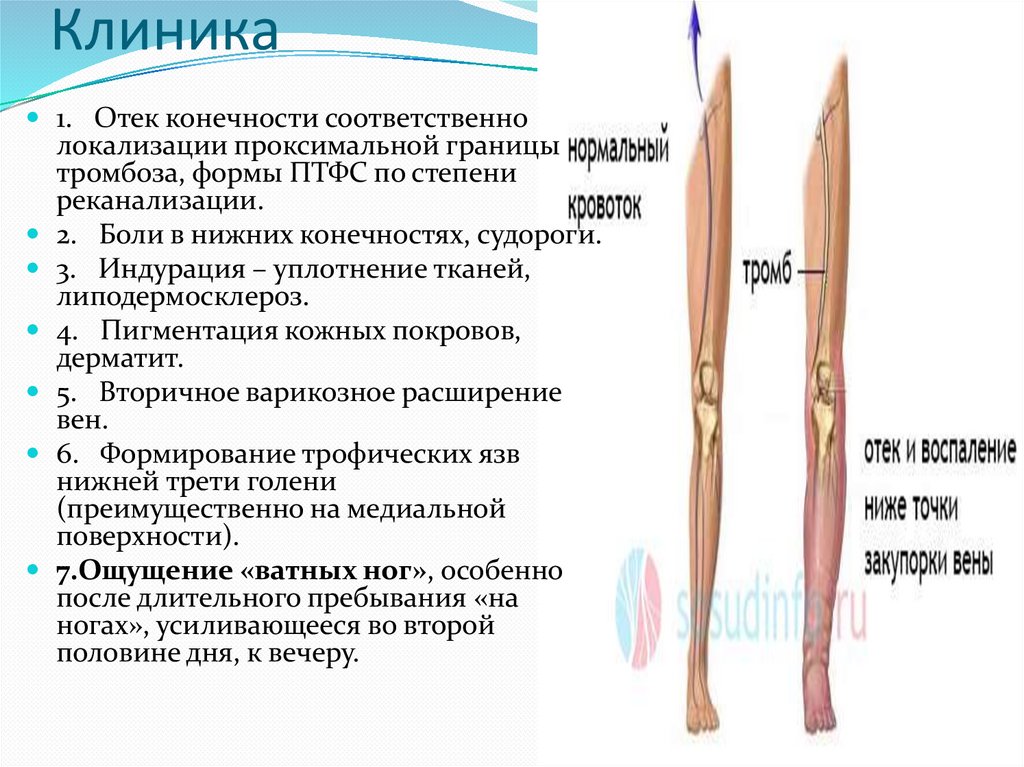
Клиника1. Отек конечности соответственно
локализации проксимальной границы
тромбоза, формы ПТФС по степени
реканализации.
2. Боли в нижних конечностях, судороги.
3. Индурация – уплотнение тканей,
липодермосклероз.
4. Пигментация кожных покровов,
дерматит.
5. Вторичное варикозное расширение
вен.
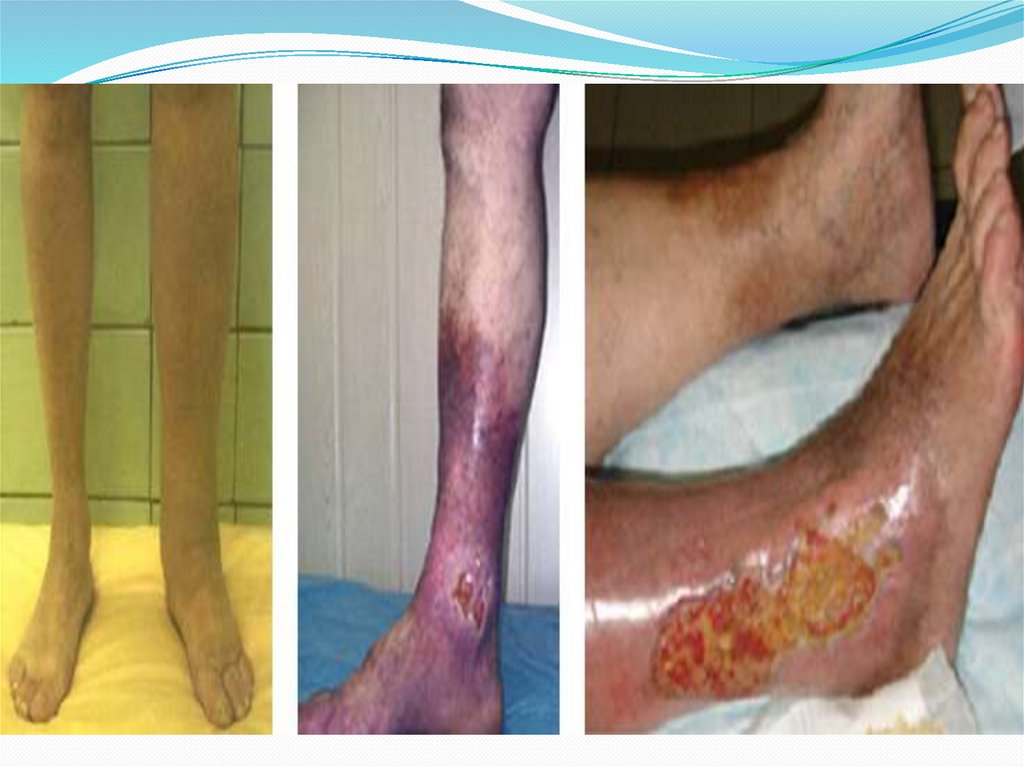
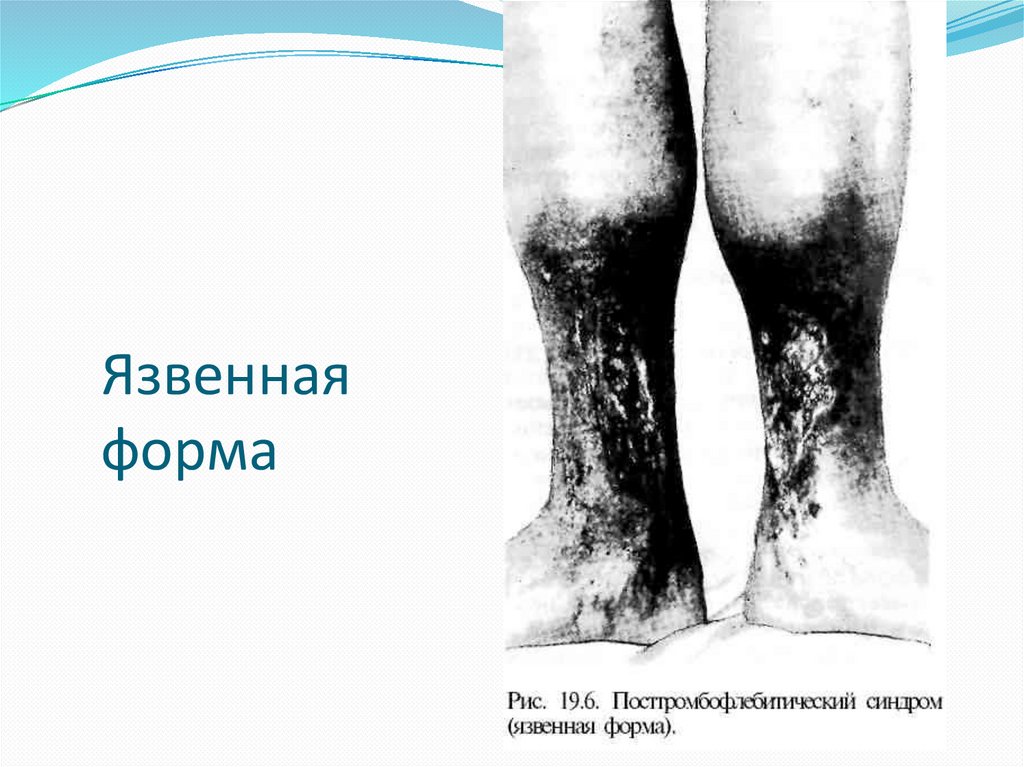
6. Формирование трофических язв
нижней трети голени
(преимущественно на медиальной
поверхности).
7.Ощущение «ватных ног», особенно
после длительного пребывания «на
ногах», усиливающееся во второй
половине дня, к вечеру.
11.
12.
Отечноболевая форма13.
Варикознаяформа
14.
Язвеннаяформа
15.
Диагностика.1. Данные анамнеза о наличии перенесенного
тромбоза глубоких вен;
2. Клинические проявления;
3. Ультразвуковое дуплексное сканирование;
4. Рентгенофлебография – тазовая проксимальная
флебография, ретроградная флебография
бедренной вены, дистальная ортостатическая
восходящая флебография.
16.
17.
Лечение посттромбофлебитического синдромаЛечение посттромбофлебитического синдрома
проводится преимущественно
консервативными методами. На сегодняшний
день, широко применимы следующие способы
лечения данной болезни:
Компрессионная терапия;
Коррекция образа жизни,
Комплексы лечебной физкультуры и
гимнастики,
Ряд физиотерапевтических процедур,
Фармакотерапия,
Хирургическое вмешательство (эктомия),
Местное лечение.
18.
19.
Виды операций.1. Флебэктомия – при вторичном варикозном расширении
вен и реканализированной форме ПТФС.
2. Эндоскопическая субфасциальная
диссекция несостоятельных перфорантных вен голени.
3. Скрытое разобщение перфорантных вен ахиллова
клетчаточного окна.
4. Реконструктивные операции на глубоких венах.
А) Формирование венозных клапанов (при
реканализированной форме ПТФС):
- Интравазальная пластика клапана бедренной вены по
В.Б. Гервазиеву.
- Трансплантация венозных клапанов.
Способствуют нормализации гемодинамических
показателей. Однако благоприятный эффект нестойкий (1824 месяца).
Б) Шунтирование (при окклюзионной форме ПТФС):
20.
Флебэктомия21.
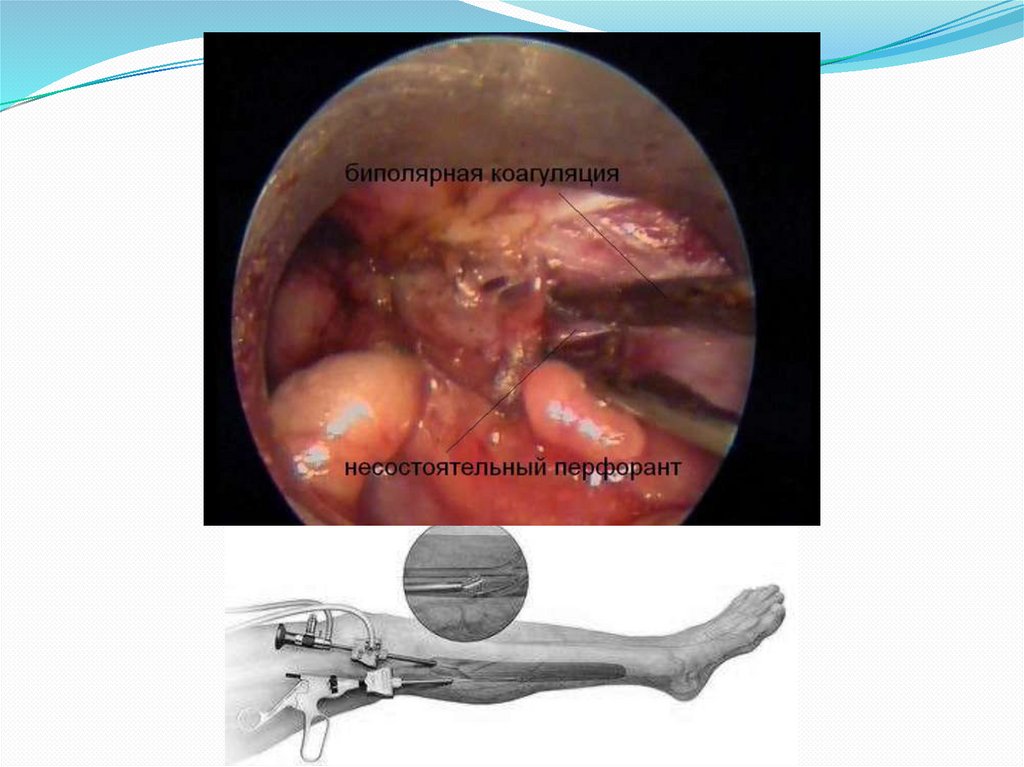
Эндоскопическая диссекция перфорантных венпредставляет собой разновидность
субфасциальной их перевязки. Особенность ее
заключается в использовании эндоскопической
технологии, позволяющей выполнить
дистанционное вмешательство из доступа,
находящегося вдали от трофических расстройств в
пределах абсолютно здоровой ткани. С помощью
специализированного оптического оборудования
(операционный эндоскоп) производится ревизия
субфасциального пространства с визуализацией
перфорантных вен, которые пересекаются с
использованием эндоскопических инструментов.
22.
23.
- Сафено-бедренное перекрестное шунтирование(операция Пальма-Эсперона). Выполняется при
односторонней окклюзии подвздошной вены.
Шунт формируют, перебрасывая сегмент большой
подкожной вены здоровой конечности через
надлобковую область к бедренной вене
пораженной конечности. Проводится при
повышении венозного давления вследствие
непроходимости магистральной вены. Показано
примерно 2 % больных с постфлебитическим
синдромом. По данным флебографии, через 5 лет
после операции остаются проходимыми 50-75 %
шунтов.
- Сафено-подколенное
шунтирование (операция Мея-Хасни) выполняют
при изолированной окклюзии бедренной вены.
24.
Заключение:Итак, диагноз постфлебитический синдром ставится в случае
наличия сочетания основных признаков хронической
функциональной венозной недостаточности нижних
конечностей. Он проявляется в виде: болей, быстрой утомляемости,
отеков, трофических расстройств, компенсаторного варикозного
расширения вен и т.д.
Как правило, постфлебитическая болезнь развивается после
перенесенного тромбофлебита при поражении глубоких вен, либо на
фоне самой болезни. Если верить статистике, то более чем 90% таких
пациентов, имеют тромбофлебит или тромбоз глубоких вен.
Причины развития постфлебитического синдрома: наличие грубых
морфологических изменений глубоких вен, проявляющихся в виде
неполного восстановления кровотока, а также разрушение клапанов и
затруднение оттока крови. Таким образом, возникает ряд вторичных
изменений: изначально функциональных, а после – органических
изменений, затрагивающих лимфатическую систему и мягкие ткани
конечностей.












 Медицина
Медицина








